Миозит определяется как воспаление мышц («мио» означает мышцы и «ит» означает воспаление). Воспалительные миопатии представляют собой группу заболеваний, характеризующихся воспалением и слабостью в основном в скелетных мышцах, т.е. в поперечно-полосатой мускулатуре. Все чаще стали обнаруживаться миозиты, связанные с дегенеративно-дистрофическими заболеваниями позвоночника. В большинстве случаев воспалительная реакция проявляется в нескольких мышцах или в группе мышц. Такой воспалительный процесс называется полимиозитом.
Существует несколько классификаций миозита, однако самой распространенной является классификация по этиологическому фактору, т.е. по природе происхождения:
- Идиопатические миозиты
Например, дерматомиозит, характеризующийся поражением не только мышечной ткани, но и кожных покровов; ювенильный дерматомиозит; дерматомиозит при злокачественных опухолях. Этиология этих заболеваний до конца не ясна. - Профессиональные миозиты
Связаны с постоянной однотипной работой в одном положении тела. Для таких миозитов также характерно возникновение симптомов при однократном резком перенапряжении мышцы или группы мышц. - Инфекционный миозит
Вызван патогенными микроорганизмами. При этом воспаление может быть гнойным или негнойным, с образованием гранулем или узелков. - Ревматические миозиты
Эти заболевания носят аутоиммунную природу. Часто им предшествуют вирусы Эпштейн-Барра, герпеса. - Лекарственные и токсические миозиты.
- Инфекция (бактериальная, вирусная, паразитарная).
- Бактериальная инфекция проникает в мышцу при распространенной инфекции, при несоблюдении правил асептики и антисептики при выполнении медицинских манипуляций. Негнойные миозиты возникают, когда бактериальным агентом являются возбудители токсаплазмоза, сифилиса, туберкулеза, тифа. В этом случае развивается гранулематозное воспаление.
- Вирусы Коксаки, гриппа.
- При поражении трихинеллой, цистицеркой.
- Миозит, возникающий при дегенеративно-дистрофических заболеваниях позвоночника,
- Токсическое поражение организма (сахарный диабет, подагра)
- Аутоиммунное поражение (системная красная волчанка, скреродермия),
- Специфическая профессиональная деятельность (пианисты, скрипачи, машинисты, шоферы)
- Травмы
- Перенапряжения здоровой мышцы
- Неизвестной этиологии (дерматомиозит).
Миозит бактериальной природы чаще всего связан со стафилококковой, стрептококковой, пневмококковой инфекцией, которая проникает в мышечную ткань при развитии сепсиса. Проницаемость сосудистой стенки увеличивается, и происходит распространение бактерий в мышечной ткани. Это вызывает воспалительную реакцию с образованием абсцессов, флегмон и пр. В этом случае в крови появляется большое количество лейкоцитов.
Если миозит возникает в результате заражения тифом, бруцеллезом, сифилисом, туберкулезом, то воспаление носит негнойный характер. В мышечной ткани, в стенках сосудов образуются специфические гранулемы.
Вирусные заболевания также вызывают повышение сосудистой проницаемости. Инфильтрация мышечной ткани при вирусном поражении осуществляется с помощью лимфоцитов.
Паразитарные заболевания (трихинеллез, цистицеркоз) поражают мышцу при попадании в нее через кровяное русло. В мышцах паразиты задерживаются, образуют плотную капсулу. На продукты жизнедеятельности этих паразитов возникает ответная реакция организма в виде воспаления, а со временем организм максимально ограничивает контакт с личинкой, образуя вокруг нее известковую капсулу.
Возникновение миозита при дегенеративно-дистрофических заболеваниях позвоночника связано с увеличением нагрузки на мышцы спины, которые берут на себя часть опорной функции позвоночника. Также возникновение воспаления в мышце при остеохондрозе может быть связано с радикулитом.
Миозит характеризуется следующими симптомами:
- Болевой симптом
Особенно боль усиливается при движении и пальпации пораженной мышцы. При дерматомиозите боль умеренная, ноющая, со временем усиливается; - Мышечная слабость
это синдром, который характеризуется снижением сократительной способности мускулатуры. со временем этот синдром прогрессирует. Мышечная слабость может быть дистальной (ближе к периферии), проксимальной (ближе к туловищу), общей. Это разделение необходимо, поскольку для различных заболеваний характерен тот или иной вид слабости; - Наличие пальпируемых узелков
Говорит о специфическом гранулематозном воспалении; - Страдает общее состояние организма, повышается температура тела, вплоть до лихорадки.
В связи с этим возникает озноб, потливость, общая слабость, снижение внимания, различные типы нарушения сознания. Эти общие симптомы возникают в случае тяжелой общей интоксикации организма при септических состояниях; - Нарушение функции мышцы или группы пораженных мышц;
- Атрофия мышц
Возникает при длительном воспалительном процессе; - Замещение мышечной ткани костной.
Это характерно только для оссифицирующего миозита; - Поражение мышц тазового дна, глотки, что проявляется затруднением мочеиспускания, глотания;
- Наличие высыпаний, свойственных для дерматомиозита:
шелушащейся эритемы с фиолетовым оттенком, которые распространяются на спинку носа, щеки, лоб, веки, грудь, локти, колени. Часто эритему сопровождает зуд; - Изменение сухожильных рефлексов встречается на поздних стадиях дерматомиозита;
- В некоторых случаях миозит является одним из симптомов паранеопластического процесса. Это значит, что миозит возник на фоне злокачественного новообразования. При этом проявляются признаки основного заболевания;
- Для детского возраста свойственен миозит в сочетании с васкулитом (воспалительные заболевания сосудов);
- Для пациентов с трихинеллезным миозитом характерно возникновение конъюнктивного отека или отеков нижнего и верхнего века.
С миозитом шейного отдела в конечном итоге сталкивается едва ли не каждый взрослый человек. Воспаление мышц шеи и спины характеризуется локализованными болями, нередко отдающими в виски, лобную часть, уши, плечи. Причины миозита мышц шеи аналогичны причинам миозита в целом, однако помимо инфекционных, токсических, травматических факторов, спровоцировать воспалительный процесс может и банальное длительное нахождение на сквозняке. Клиническая картина шейного миозита и миозита плечевого сустава отличается:
- прогрессирующей мышечной слабостью;
- тупыми ноющими болями в шейном отделе, плечевом поясе, головными болями;
- мышечным напряжением и отечностью;
- наличием болезненных уплотнений и гиперемией кожных покровов в области воспаления.
Симптомы миозита шеи прогрессируют с течением времени, а их игнорирование может привести к развитию осложнений – нарушениям дыхательной и глотательной функций. Комплексное лечение миозита шеи направлено на устранение воспаления, спазмированности и купирование болевого синдрома.
Миозит спины представляет собой воспалительное поражение мышц спины, возникающее под влиянием разнообразных факторов, включая бактериальное/инфекционное/паразитарное воздействие, чрезмерные нагрузки и травмы. В последнем случае зачастую развивается оссифицирующий миозит, характеризующийся частичным окостенением с отложением кальцинатов. Различают острый миозит и хроническую стадию. Хронический миозит развивается на фоне несвоевременного или неполного лечения острой фазы недуга и чреват спинальной мышечной атрофией. Мышечный миозит может иметь различную локализацию:
- межреберный миозит затрагивает межреберные мышцы пациента и характеризуется болезненной пальпацией всей межреберной области и болевым синдромом при дыхании;
- поясничный миозит отличается болями в пояснично-крестцовом отделе и зачастую воспринимается больным как проявления радикулита.
Провоцирующим фактором для миозита спины являются систематические нагрузки, что обуславливает развитие миозита при беременности. Вне зависимости от этиологии происхождения, миозит мышц спины требует квалифицированного лечения.
Миозит ног и бедер встречается сравнительно редко по сравнению с миозитом шейного отдела, плечевого сустава, межреберного или поясничного миозита. При отсутствии диагностики с целью определения причин заболевания и должного лечения болезнь переходит в хроническую стадию, характеризующуюся прогрессирующей слабостью в ногах вплоть до полной атрофии мышц. Заболевание возникает в связи с травмами, физнагрузками, переохлаждением, инфекционным поражением и на фоне иных заболеваний внутренних органов. Клиническая картина развития миозита ног и бедер отличается:
- судорогами в ногах с последующим перерастанием в боли;
- огрубением кожи;
- быстрой утомляемостью при низкой интенсивности нагрузок;
- распространением боли на ступню с нарастанием интенсивности и дальнейшим обездвиживанием (при икроножном миозите).
Заболевание успешно лечится на начальных этапах. Хроническая стадия требует длительной терапии.
Если вы испытываете несколько из перечисленных выше симптомов мышечных воспалений – это серьезная причина для того, чтобы получить консультацию невролога и уточнить диагноз. Для диагностики миозитов различной этиологии в клинике МАРТ применяют следующие мероприятия:
- Ультразвуковое исследование. Поможет определить абсцесс, флегмону, паразитарную кисту, оссификации.
- МРТ. Позволяет изучить мягкие ткани организма, в том числе и скелетную мускулатуру. При этом методе исследования точно определяется локализация воспаления и отека ткани, даже если лабораторные данные не дают объективных результатов.
- Лабораторная диагностика. Дает возможность определить наличие инфекции в организме, тип инфекционного агента, состояние иммунной системы, наличие аутоиммунного воспаления. Очень характерным признаком миозита любой природы является повышение креатинфосфокиназы – фермента, ММ-фракция которого присутствует в скелетной мускулатуре.
Если у Вас возникли вопросы,
спросите нашего специалиста!
Задать вопрос
При выборе метода лечения необходимо руководствоваться этиологией заболевания. Для лечения миозита применимы следующие методы:
- Медикаментозное лечение миозита применяется в первую очередь. Используют различные формы лекарственных средств. Для системного воздействия применяют:
- антибактериальные препараты;
- нестероидные противовоспалительные средства;
- анальгетики;
- мочегонные препараты для устранения симптомов отека;
- глюкокортикоиды применимы при заболеваниях ревматической и идиопатической природы;
- цитостатики назначают при отсутствии должного эффекта от глюковортикоидов;
- для местного лечения применяют мази и гели на основе нестероидных противовоспалительных средств.
- Лечебная физкультура при миозите применяется вне обострения. Для начала выполняются щадящие упражнения, а затем постепенно нагрузку на мышцу увеличивают. Индивидуальный комплекс упражнений в нашей клинике разрабатывает врач спортивной медицины и реабилитации. Под его наблюдением проводятся занятия в оборудованном современными тренажерами кабинете ЛФК.
- Массаж пораженных мышц, и лимфодренажный массаж в том числе снижает отек мышцы, улучшает кровообращение. Все процедуры пациентам с миозитом в клинике выполняет опытный массажист.
- Мануальная терапия эффективно применяется при дегенеративно-дистрофических процессах позвоночника.
- Физиолечение миозита:
- чрескожная электронейростимуляция при миозите позволяет восстановить силу мышечных сокращений;
- ультрафонофорез для лечения миозита способствует скорейшей доставке лекарственного вещества в очаг воспаления;
- электрофорез при миозите действует как фактор, стимулирующий мышечные волокна, а также направляет лекарственные средства к воспалению;
- магнитофорез стимулирует местный иммунитет для скорейшего лечения миозита, а также снижает болевой импульс;
- лазеротерапия воздействует на воспаленные мышцы глубоко проникающим лучом;
- лазерофорезом устраняют отек и воспаления мышцы;
- вакуумтерапия при миозите действует, как и лимфодренажный массаж;
- магнитотерапия миозита улучшает кровообращение и поступление кислорода к пораженной мышце;
- рефлексотерапия способствует восстановления мышечного тонуса;
- фармакопунктура – это эффективный метод введения лекарственного препарата в зону воспаления;
- кинезиотейпирование очень эффективно даже на острых стадиях заболевания. С помощью специальных пластырей происходит «разгрузка» воспаленной мышцы, или группы мышц, что особенно актуально для миопатий;
- грязелечение повышает общий жизненный тонус организма.
Задачи лечения и реабилитации пациентов с заболеванием миозитом в нашей клинике:
- улучшить координацию органов движения;
- укрепить существующие функциональные мышцы;
- приостановить деформации, контрактуры суставов, в основном сколиоз;
- снизить риск рецидивов;
- улучшить дыхательные функции;
- содействовать восстановлению нормального образа жизни.
Абсцесс – это ограниченная гнойная полость, которая имеет стенку, состоящую из нескольких слоев.
Аутоиммунный – реактивный к собственным тканям.
Гранулематозное воспаление – это специфический вид воспалительной реакции, при которой образуются гранулемы, или узелки, состоящие преимущественно из клеток – производных моноцитов.
Дегенеративно-дистрофические заболевания позвоночника – это группа заболеваний, при которых нарушается нормальное кровоснабжение структур позвоночного столба, в связи с чем происходит нарушение функций позвоночника.
Идиопатический – неустановленной природы.
Интоксикация – патологическое состояние, при котором происходит отравление организма токсинами, поступившими в кровь, как из внутренней среды, так и извне.
Оссифицирующий миозит – воспаление мышечной ткани, исход которого проявляется окостенением.
Паранеопластический процесс – это синдром, который характеризует клинико-лабораторные проявления злокачественного новообразования.
Сепсис – это инфекционное заболевание, вызванное гноеродными бактериями, которые постоянно присутствуют в крови или периодически попадают туда из гнойного очага в организме.
Флегмона – это гнойный процесс, который ничем не ограничен, имеет тенденцию к масштабному распространению и пропитыванию гноем мягких тканей.
Цитостатики – это группа лекарственных средств, которые подавляют синтез клеточных компонентов. Эти препараты чаще используются для замедления бесконтрольного роста злокачественных образований, но при этом прекращается рост нормальной популяции клеток.
Эритема – это элемент кожной сыпи, который характеризуется яркой красной окраской. Чаще всего встречается при воспалении.
Запишитесь в медицинский центр МАРТ в СПб (см. карту)
по телефону: 8 (812) 308-00-18, 8 (921) 947-22-61 или
оставьте заявку на сайте.
источник
В структуре патологии опорно-мышечного аппарата миозит мышц спины – явление банальное.
Считается, что состояние это является «лёгким», поэтому ни рассмотрение причин, вызывающих миозит мышц спины, ни оценка степени остроты процесса практически никогда не производятся.
Несерьёзность подхода ведёт к применению полукустарных, непрофессиональных методик – в итоге развивается хронический миозит мышц спины, требующий больших усилий для излечения.
Несмотря на различие в сроке давности заболевания, состояние это всегда является воспалением (повреждением тканей), независимо от механизма его возникновения.
- от воздействия чрезмерного охлаждения;
- вследствие травмы (ушиба, растяжения);
- принятия телом вынужденного положения, выполнения насильственного движения;
- предельной нагрузки на мышечную группу (в силовых соревнованиях).
Нередки повреждения мышечных масс токсичными соединениями, проникающими в организм и образующимися в нём вследствие:
- острого (хронического) отравления;
- по причине органной (печёночной либо иной) недостаточности, инфекционного, аутоиммунного, наследственного, паразитарного заболевания.
Первый признак заболевания – характерная боль.
- строго ограничена пределами конкретного мускула (мышечного массива);
- провоцируется напряжением указанной области;
- имеет характер тянущий, выкручивающий, ноющий (ни в коем случае не простреливающий).
При хроническом процессе она воспринимается больным менее остро (она словно бы «размазана» по зоне поражения).
Уплотнение повреждённой мышцы на ощупь также служит характерным признаком миозита (от спортивной мышечной гипертрофии отличается наличием болевого симптома и односторонним характером).
Сильные болевые ощущения при миозите мышц спины
Достаточно типичный признак – желание пациента ограничить болевые ощущения принятием вынужденного положения.
Возможность двигаться сохраняется, но сами движения совершаются более осторожно (словно на пробу). Общее самочувствие не страдает, хотя общая подавленность и нервозность имеют место.
Стадийности заболевания не отмечается. При адекватном лечении и соблюдении режима оно плавно сходит на нет.
При несоблюдении щадящего режима, отказе от рекомендованных методов терапии заболевание приобретает хронический вялотекущий характер (симптомы возвращаются, обычно имея меньшую интенсивность).
Особых ухищрений распознавание состояния не требует.
В стандартном случае достаточно применения пальпации (прощупывания) и предложения пациенту принять позы для напряжения конкретных мышечных групп.
МРТ — для диагностики миозита мышц спины
Консультация у невропатолога позволяет отвергнуть предположение о корешковом синдроме (радикулите), исследование костных структур позвоночника – исключить факт остеохондроза, наличия межпозвоночной грыжи.
Посему правомочно применение:
- рентгенографии;
- КТ (МРТ) – томографии компьютерной (либо магнитно-резонансной).
При подозрении на инфекционную, токсическую, аутоиммунную природу состояния пациенту предлагается консультация соответствующих специалистов.
- исследование крови и мочи (общее и биохимическое);
- специфические для предполагаемого диагноза методы исследований (электромиография, биопсия).
Вопрос, как лечить миозит мышц спины, включает использование:
- щадящего режима;
- лечебной физкультуры;
- методов наружного воздействия;
- медикаментозного лечения.
Тема, как лечить миозит мышц спины наружными методами воздействия, включает применение:
- лечебных физических упражнений (ЛФК);
- массажа;
- физиотерапии (либо с использованием медикаментов, либо как самостоятельный раздел терапии).
Специально подобранные упражнения при миозите мышц спины подразумевают поочерёдное придание телу расслабляющих и напрягающих поз.
Массаж при миозите мышц спины – это методика с сохранением пациентом пассивной позы, в то время как массажист совершает разминающие и разглаживающие движения с телом больного (способствующие улучшению кровообращения в вовлечённой зоне).
Лечебный массаж при миозите мышц спины
Мази при миозите мышц спины используются как для выполнения массажа, так и как один из методов медикаментозного воздействия (мази с содержанием лекарственных составов).
Физиотерапевтические методики – непременный подраздел озвучиваемой темы и темы: чем лечить миозит мышц спины – лекарственные препараты.
Возможно применение физиотерапии как самостоятельного метода лечебного воздействия (УВЧ, ультразвук, магнитотерапия), так и с целью введения медикаментозных средств чрескожным (безинъекционным) методом (ионофорез с раствором Новокаина).
Это лечебный раздел, включающий использование медикаментозных средств с анальгетическим, противовоспалительным и рассасывающим эффектами в составе:
- инъекционных медикаментов;
- мазей и кремов.
Наиболее популярными являются композиции, содержащие НПВП (категории Диклофенака, Индометацина, Пироксикама)
Следует помнить об осторожности при использовании средств для инъекций при миозите мышц спины при лечении в домашних условиях. Все средства применяются только с обязательного одобрения врача.
Индометацин для медикаментозного лечения миозита мышц спины
При миозите специфической (инфекционной, паразитарной, токсической либо иной этиологии) применяются средства антимикробного, антивирусного, противопаразитарного ряда и детоксиканты (в составе специально разработанной программы терапии).
Такой вопрос как миозит мышц спины симптомы и лечение не может возникнуть при:
- тщательном соблюдении рационального режима труда и отдыха (с непременными «физкультурными паузами» в процессе рабочего дня);
- адекватной оценке своих возможностей при необходимости выполнения значительной мышечной работы;
- соблюдении режимов тренировки при занятиях спортом (с обязательной разминкой перед занятиями).
Разумная физическая нагрузка, обязательность пребывания на свежем воздухе должна быть непременным условием жизни любого лица, независимо от возраста и пола. Период незначительного по тяжести заболевания исключением из общего правила являться не должен.
Пренебрежение нормами здорового стиля жизни способно привести к проблемам не только в жизни тела, но и к затруднениям бытового, финансового и общечеловеческого плана.
Одной из основ нездоровья тела является такая часто возникающая ситуация как острый миозит мышц спины после лечения в домашних условиях.
Ибо лечение, проведённое неверно (без участия врача) равносильно не проведённому вовсе.
Только квалифицированный специалист-медик вправе решать вопросы, связанные с поддержанием тела в действующем, активном состоянии.
Регулярность в соблюдении нормативов здоровья не только может, но и должна стать осознанной необходимостью для каждого уважающего себя человека.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
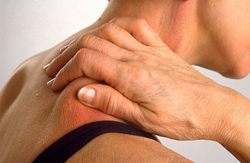
Клиническая картина (симптомы) и прогноз зависит от вида миозита. Так, в зависимости от причины различают несколько видов этого заболевания.
К основным видам миозита относятся:
- идиопатический миозит;
- инфекционный миозит;
- очаговый миозит;
- гигантоклеточный миозит;
- эозинофильный миозит.
Идиопатические миозиты – это группа миозитов, природа которых не выяснена. Большую роль в их развитии играет аутоиммунный фактор. В категорию идиопатических миозитов входит дерматомиозит, полимиозит, миозит при заболеваниях соединительной ткани, полимиозит с внутриклеточными включениями.
Характеристика основных видов идиопатических миозитов
|
Кроме лабораторных анализов в диагностике миозита широко распространены инструментальные методы.
К инструментальным методам диагностики относятся:
- Электромиография. Метод, позволяющий оценить слабость в мышцах, основан на регистрации электрической активности мышц. Может указывать на замещение мышечной ткани на соединительную.
- Флюорография. Используется для диагностики туберкулезного миозита.
- Рентген. Малоинформативен в диагностике миозита. Может указывать на наличие кальцификатов или холодных очагов в мышцах.
Лечение миозитов, которые развились на фоне общей простуды или на фоне сквозняков, включает общее и местное лечение. Общее предполагает назначение обезболивающих и противовоспалительных средств, а также витаминов. Местное же лечение заключается в разогревающих мазях, массаже, компрессах.
Основной целью при лечении миозита является устранение воспалительного процесса, поэтому противовоспалительные средства составляют основу лечения. Они не только устраняют воспаление, но и снимают болевой синдром. Кроме противовоспалительных средств назначаются витамины, миорелаксанты, сосудорасширяющие препараты.
Медикаменты, использующиеся для лечения миозита
|
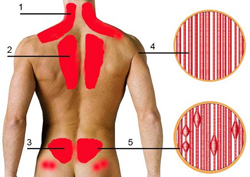 Клиническая картина миозита, как правило, складывается из двух синдромов — локального и общего интоксикационного. К проявлениям общего интоксикационного синдрома относятся такие симптомы как лихорадка, озноб, мышечная слабость, увеличение лимфатических узлов. Синдром общей интоксикации также проявляется изменениями со стороны общей картины крови, а именно повышением количества лейкоцитов и увеличением скорости оседания эритроцитов (СОЭ). Локальная симптоматика включает местную болезненность, припухлость и отечность мышц.
Клиническая картина миозита, как правило, складывается из двух синдромов — локального и общего интоксикационного. К проявлениям общего интоксикационного синдрома относятся такие симптомы как лихорадка, озноб, мышечная слабость, увеличение лимфатических узлов. Синдром общей интоксикации также проявляется изменениями со стороны общей картины крови, а именно повышением количества лейкоцитов и увеличением скорости оседания эритроцитов (СОЭ). Локальная симптоматика включает местную болезненность, припухлость и отечность мышц.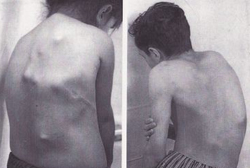 Миозит может различаться не только по этиологии (причинному фактору), но и по месту локализации. Данная классификация миозита чаще всего встречается в практике терапевта.
Миозит может различаться не только по этиологии (причинному фактору), но и по месту локализации. Данная классификация миозита чаще всего встречается в практике терапевта.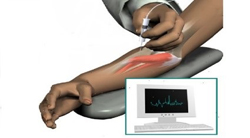 Диагностика миозита, как и любого другого заболевания, основывается на анамнезе (истории заболевания), жалобах пациента, объективном осмотре и результатах исследований.
Диагностика миозита, как и любого другого заболевания, основывается на анамнезе (истории заболевания), жалобах пациента, объективном осмотре и результатах исследований.