Невропатия лучевого нерва в народе называется «сонный» или «пьяный» паралич. В соответствии с механизмом развития патология относится к типичным туннельным синдромам. Причина ее развития в сдавлении нерва в узких местах. В результате кисть обвисает, рука не разгибается в лучезапястном суставе. Большой палец не отводится в сторону, а у первого-третьего частично нарушается чувствительность.
Лечение данной патологии комплексное. После определения уровня поражения нерва врач назначает лечебную терапию, очень часто используется электронейростимуляция.
Лечение неврита лучевого нерва с помощью физиотерапевтической методики можно проводить по прошествии 5-7 дней от начала заболевания. В комплект аппарата входят пара липких и силиконовых электродов, емкость для погружения рук или ног. Процедура может проводиться как в лечебном учреждении, так и в домашних условиях. После каждого использования электроды необходимо дезинфицировать. Различают несколько способов борьбы с воспалением:
- метод погружения конечностей в емкость с электролитом;
- бесконтактное лечение.
В первом случае кисть больной руки погружают в емкость с электролитом. В ней же находится электрод с черной отметкой. Второй проводник с белым указателем прикрепляют к внутренней поверхности середины плеча. Процедура абсолютно безболезненна, но пациент ощущает вибрацию.
При лечении без ванночки проводник с черной отметкой закрепляют на наружной части кисти. Продолжительность одного сеанса составляет 15 минут, в день можно проводить 1-2 процедуры. Весь курс лечения занимает 12-15 дней.
При поражении обеих конечностей ванночка заполняется до половины объема электролитом. Процедура проводится поочередно на каждую конечность.
Лечение аппаратом при суставном болевом синдроме не проводится при наличии в суставе жидкости или костных отломков.
Электролитом для процедуры является 1-2% раствор хлористого натрия. В домашних условиях его можно заменить раствором из 1-2 чайных ложек поваренной соли на 1 литр воды.
Как и любая методика, электронейростимуляция имеет ограничения при использовании. Кроме лечения неврита лучевого нерва, врачи назначают ее в составе комплексной терапии следующих состояний:
- при необходимости купирования болевого синдрома;
- для стимуляции работы мышц;
- лечения заболеваний дыхательных путей, пищеварительного тракта и других органов и систем;
- для восстановления после перенесенных заболеваний, операций и травм;
- в качестве профилактической меры при вынужденном длительном бездействии пациента.
Наряду с этим, не рекомендуется ее выполнение при острых соматических болях, в период гнойных воспалительных процессов, при повышенной электровозбудимости мышц. Тромбозы и эмболии, злокачественные новообразования, установленный кардиостимулятор у пациента также являются противопоказанием к проведению подобной терапии.
Инструкция к аппарату содержит подробную информацию о его эксплуатации. При затруднении выбора алгоритма действия необходимо проконсультироваться с врачом.
Перед проведением электростимуляции мышц с нарушенной иннервацией проводят диагностику с целью определения подходящих параметров для физиопроцедуры (вид тока, частота, длительность импульса, разница интервалов между подачей). Болевой синдром при невритах спровоцирован ишемией и нарушением метаболизма клеток.
Процесс распространения возбуждения затрудняется из-за патологических изменений в нервных волокнах. Высокая интенсивность импульсов обеспечивает их прохождение даже по поврежденному нерву, тем самым стимулируя обменные и восстановительные процессы. Одновременно восстанавливается синаптическая передача, а проведение болевого импульса блокируется.
На фоне сокращения мускулатуры усиливается локальный кровоток и активизируется клеточное дыхание. Электрические импульсы вызывают раздражение нервных окончаний и блокируют болевые импульсы. Кроме того, техника проведения электростимуляции способствует выработке эндорфинов.
Электростимуляцию проводят на аппаратах «Стимэл-1», «Амплипульс-4, 5», «Нейропульс», «Диагностим», «НЭТ», «Нейтрон-626, 627», «ТУР — РС», «Вектор-автоматик».
Терапевтический эффект электростимулятора «Стимэл-1» заключается в воздействии на организм больного силой двухполярного импульса электрического тока специальной формы. Он имеет большое сходство с вырабатываемыми здоровыми клетками организма импульсами, что ускоряет процесс выздоровления. Двухполюсность гарантирует одновременное стимулирование нервного и мышечного волокна, исключая привыкание к процедуре.
Комфортнее процедуру осуществлять с использованием электролита в теплом виде.
Воздействие может быть одно- и двухполюсным. Используемые синусоидальные токи: непрерывные, импульсные. Сила тока применяется до выраженного сокращения мышц. Время сеанса от 5-10 минут. Выбор параметров осуществляется на основании критерия степени тяжести заболевания, проявлений клинической симптоматики и переносимости тока пациентом.
У молодых людей прогноз при лечении неврита более благоприятный, чем у людей старшего поколения. Это связано с наличием у пожилых пациентов сопутствующих заболеваний, при несвоевременно начатой терапии заболевание осложняется параличом конечности и образованием контрактур. Чтобы избежать неприятных последствий, необходимо при первых проявлениях болезни обращаться за квалифицированной медицинской помощью.
источник
Невропатия лучевого нерва обнаруживается часто, и об этом заболевании хорошо знают неврологи. Основная причина, это сдавливание нерва под различными влияниями.
Нервное окончание проходит через всю конечность. Нерв отвечает за повороты и разгибания рук. Проявляется заболевание в виде болевых ощущений различной интенсивности. Лечение необходимо проводить обязательно.
Специалист для начала проведет диагностику и только после этого назначит медикаментозную терапию.
Причина развития невропатии лучевого нерва является защемление нервного корешка, из-за этого возникает воспаление. Происходить это может на фоне различных травм и физических перенапряжений. Привести к заболеванию может неправильно введенный укол.
Существуют другие причины развития патологии:
- Инфекционные болезни, которые развиваются из-за различных бактерий: сыпной тиф, грипп, туберкулез, пневмония. Происходит воспаление из-за этого поражается нервное окончание. Как правило, спровоцировать неврит лучевого нерва могут вирусы и бактерии.
- Повреждение нервного окончания травматическим путем. Переломы плечевой и лучевой кости, ушибы предплечья, травмы суставов верхней конечности и неправильно ведёный укол.
- Интоксикация организма из-за различных отравляющих веществ. Спиртные напитки, наркотические средства, ртуть, мышьяк, свинец.
- Сдавливание нервного окончания, это самая частая причина заболевания. Обычно это происходит при неправильном положении во сне, а также из-за наложения жгута для остановки кровотечения. Может происходить сдавливание из-за различных опухолей. Если больной пользуется костылями, то также часто возникает компрессия нервного корешка в области подмышки.
- Сильные физические перенапряжения мышц, может спровоцировать защемление лучевого нерва.
Всё зависит от причины заболевания и существует несколько видов неврита руки. Если поражается локтевой пучок, то происходит утрата чувствительности нескольких пальцев. Они перестают работать и кисть начинает быть похожа на лапу животного. Нужно будет посетить врача, иначе будут серьезные последствия.
Невропатия лучевого нерва возникает из-за различных воспалений, которые поражают нервные окончания. Возникает заболевание из-за того, что происходит защемление нервного узла, и это несет за собой болевые ощущения. Может быть утрата чувствительности, а в тяжелых случаях парализация рук.
Центральная нервная система связывает пучки локтевого, лучевого и срединного нервного окончания. Патология может задевать сразу несколько нервов и называется это полиневрит. Болезнь нарушает мышечные ткани и воспаление приводит к утрате чувствительности сухожилий. Всё зависит от того какое нервное окончание было задето, тогда нарушается определённый участок конечности.
Неврит лучевого нерва имеет три разновидности. Первая это подмышечный, переводится как: «костыльный паралич». Такой диагноз ставят редко и при нем происходит слабое сгибание предплечья.
Может даже быть полная потеря сгибательной функции. Дальше идет синдром теннисиста, при нем поражается нервное окончание в районе локтя. Чаще всего это происходит из-за сильных физических перенапряжений.
Происходит сильная физическая нагрузка в области локтя может это быть из-за игры в теннис. Заболевание имеет свойство переходить в хроническую форму. Постоянно беспокоит болевой синдром при движении или шевелении конечности.
Третий вид, это повреждение нервного окончания в районе срединной трети плеча. Заболевание наблюдается часто и причиной этому становятся переломы и сон в неправильном положении. Также это может быть из-за неаккуратного введения укола. Неврит руки возникает еще из-за различных перенесенных инфекций и неправильного лечения. Для того чтобы не возникали такие заболевания, необходимо своевременно обращаться к врачу.
Симптомы зависит от того какой вид неврита лучевого нерва. При костыльном параличе тяжело разгибать кисть, и она может свисать при попытке поднять. Нарушение в области разгибания локтя слева или справа, а также могут плохо чувствоваться некоторые пальцы. Беспокоит часто онемение и мурашки по всему телу.
Если произошло нарушение срединной трети плеча, то могут наблюдаться небольшие сложности в разгибании предплечья. Может быть такое, что больной не имеет возможности даже разогнуть пальцы и кисть. Небольшая потеря чувствительности в области плеча. При невропатии лучевого нерва локтя присутствует боль и районе разгибания предплечья. Болевой синдром может беспокоить также при сгибании кисти. При движении пальцев может возникать боль.
Интенсивный болевой синдром в области локтя и в предплечья. Такие проявления могут беспокоить любого человека не зависимо от возраста. Если наблюдаются вышеперечисленные признаки, то необходимо обратиться в медицинское учреждение, как можно быстрее.
Первым делом проводится неврологический осмотр. Но для того чтобы поставить точный диагноз назначается комплексное обследование. Врач хорошо изучает историю болезни это нужно, чтобы узнать какие заболевания беспокоили больного раньше. Пациент должен рассказать о жалобах для подтверждения диагноза.
Невролог проведет визуальный осмотр больного и проверит подвижность конечностей. Пациенту нужно будет прижать ладони и раздвинуть пальцы. Если у больного невропатия лучевого нерва, то поврежденная рука будет скользить по здоровой. Дальше необходимо будет положить ладонь на стол. Если имеется заболевание, то пациент не сможет поместить средний палец на указательный.
Специалист может также направить на лабораторные обследования. Гормональные тесты, общий анализ крови и мочи. Часто назначают электромиографию, компьютерную томографию, МРТ. Невролог может отправить на консультацию к травматологу и эндокринологу. Лучше всего посетить врача при первых симптомах, иначе без нужного лечения могут развиваться осложнения.
Воспалительный процесс или повреждение лучевого нерва проявляется в виде определенных признаков. Специалисту становится не сложно поставить диагноз и назначить эффективное лечение. Многое зависит от того насколько сильно запущена болезнь, и какая именно причина. Если же неврит лучевого нерва, это осложнения какой-либо болезни, то применяют комплексную терапию.
Допустим, при инфекции и отравлении назначают лекарственные препараты. При ушибах и переломах проводят иммобилизацию руки и различные процедуры для лечения травмы. Если происходит разрыв нервного окончания, то тогда нужна операция для сшивания.
Если же заболевание происходит из-за неудобного сна, физических нагрузках или костылей, то на время необходимо от этого отказаться. Чаще всего при данном заболевание больные могут проходить терапию в домашних условиях. Госпитализация нужна только в том случае, когда пациент испытывает сильные болевые ощущения.
Медикаментозное лечение включает следующие лекарства:
- Противовоспалительные средства Нимесил, Нимулид нужны для того чтобы убрать болевой синдром и снять воспаление. Препараты могут унять боль в течение пятнадцати минут. Употреблять их необходимо от трех и до семи дней. Принимать такие средства нужно будет аккуратно, так как они имеют ряд противопоказаний и побочных действий.
- Противоотечные медикаменты применяются для снятия отека, применять их необходимо осторожно и только по назначению врача. Некоторые препараты имеют свойство снижать калий в организме и это может негативно отражаться на сердечной системе.
- Сосудорасширяющие средства помогают нормализовать кровообращение в головном мозге.
- Атихолинэстеразные препараты улучшают проведения импульса по нервному окончанию.
- Витамины В помогают ускорить восстановление нерва.
Прежде чем употреблять медикаменты нужно, чтобы их назначил врач. Все препараты имеют ряд побочных эффектов и противопоказаний. Если заниматься самолечением, то это может только ухудшить состояние больного. Медикаментозное лечение невропатии лучевого нерва должно быть вместе с различными физиотерапевтическими процедурами.
Врач должен назначить лечебную гимнастику, это поможет быстрее вылечить неврит руки. Необходимо конечность согнуть в локте и опереться об стол. При этом нужно большой палец опускать и вместе с ним указательный поднимать. Такие упражнения необходимо делать около десяти раз.
Лечащий врач должен подбирать для каждого больного определенные упражнения. Могут быть физические нагрузки с мячиком для тенниса или другими предметами. После того, как у человека появится возможность держать элементы, то упражнения переводят на шведскую стенку. Больной должен приходить в кабинет ЛФК практически каждый день. Некоторые вышеперечисленные упражнения выполняются в домашних условиях.
Массажные процедуры может делать специалист и специальные массажеры. Вовремя этого происходит захватывание кожи, нервов, сосудов, поэтому улучшается кровоток и обмен веществ. Массаж в среднем проходит около пятнадцати минут. Если никакие способы не помогают вылечить неврит лучевого нерва, то назначают хирургическое вмешательство.
Лечение невропатии лучевого нерва можно проводить при помощи народных способов. Но стоит не забывать, что полностью вылечить заболевание такие методы не помогут. Лучше всего перед употреблением посоветоваться с лечащим врачом. Хорошо помогает корень элеутерококка он восстанавливает обмен веществ. Для приготовления необходимо взять рубленного растения и залить пол-литра воды и довести до кипения. Варить нужно будет около тридцати минут и дальше дать время отвару остынуть. Процедить его и добавить сок лимона и меда, употреблять в течение дня небольшими глотками.
Голубая глина имеет в составе полезные микроэлементы. В первую очередь необходимо сделать шарики из глины и просушить их на солнечных лучах. Дальше нужно развести её в теплой жидкости, намазать на бинт и нанести на больной участок. Продержать до полного высыхание глины и делать такую процедуру можно несколько раз в день.
Взять термос насыпать туда гвоздики и залить горячей водой. Настаивать средство около двух часов, употреблять необходимо по стакану три раза в день. Продолжительность лечения составляет примерно две недели.
Дает хороший результат в терапии козье молоко. Нужно взять ткань смочить в молоке и приложить к пораженному участку на несколько минут. Проводить такие методы необходимо не меньше пяти раз в день. Можно натирать проблемный участок медвежьим салом ежедневно около месяца. Все эти способы эффективны в том, случае, если их применять с другими методами лечения.
Первым делом чтобы избежать невропатию лучевого нерва нужно будет вести активный образ жизни. Отказаться от алкогольных напитков и табачной продукции. Не забывать правильно питаться, ведь это поможет избежать и других заболеваний. Избегать различных ушибов и травм рук и ног. Спать нужно в удобном положении и не меньше восьми часов. Не допускать ситуаций, где может быть пережата конечность.
Своевременно лечить различные инфекционные и вирусные заболевания. Нужно регулярно подкреплять иммунную систему и заниматься спортом.
Совмещать работу с отдыхом, ведь переутомление ни к чему хорошему не приводит. Запрещается заниматься сильными физическими нагрузками. Не допускать стрессовых ситуаций, ведь из-за этого происходит 90% заболеваний. Если соблюдать все правила, то это поможет избежать неприятной болезни.
источник
Содержание статьи
Поражение периферических нервов, в общем называемое нейропатией (полинейропатией в случае поражения двух и более), проявляется болями специфического характера, снижением силы мышц и объема движений конечностей, параличами, расстройствами разных типов чувствительности — тактильной, холодовой и др. Несмотря на то, что факторы, инициирующие развитие нейропатии, могут быть различными (вирусы, токсины, продукты обмена веществ, травмы), повреждение нервных волокон происходит по одному и тому же механизму.
Как правило, ведущая причина обращения пациента к врачу — болевой синдром. Нейропатическая боль считается одним из самых мучительных видов боли, сложно купируется при помощи стандартных обезболивающих препаратов, в большинстве случаев носит хронический характер и значительно снижает качество жизни человека, подчиняет себе весь распорядок работы и отдыха. Обогащение симптоматики нейропатии расстройствами чувствительности и нарушениями двигательных функций конечностей ограничивает социальную и личную деятельность пациента, нередко в отсутствие лечения приводя его к инвалидности.
В связи с многогранностью симптоматики нейропатии, недостаточной эффективностью лекарственного лечения, прогрессированием заболевания часто рекомендуется комплексное лечение, заключающееся в применении разнообразных методик воздействия. В основном показана физиотерапия, применение способов восстановительной медицины и природных факторов.
Физиотерапевтические методики в лечении нейропатий разного происхождения имеют ведущее значение, так как своевременное их использование способствует быстрому (уже с первых сеансов) уменьшению болей и других симптомов нейропатии, улучшению общего самочувствия пациента и опосредованно — стабилизации психологического состояния.
Методы электротерапии
- Гальванизация (воздействие постоянным электрическим током) оказывает стабилизирующее влияние на состояние нервной системы в целом; во время процедуры происходит раздражение нервных рецепторов и развитие сложных рефлекторных реакций; улучшается кровообращение и лимфоток, снабжение тканей кислородом. Гальванизация проводится как местно — наложением электродов на определенные участки тела, так и в гальванических ваннах (двух-, четырехкамерных).
- Электрофорез – введение лекарственных средств при помощи описанного выше метода гальванизации. При этом лечебный эффект электрического тока суммируется с эффектом лекарственного средства. Список препаратов, разрешенных для применения таким образом довольно большой, включает обезболивающие, противоаллергические, витаминные, иммуностимулирующие и другие средства; эффект от процедуры пролонгированный, так как в коже и тканях создается лекарственное «депо». Введение лекарственных веществ осуществляется также под воздействием ультразвука — ультрафонофорез.
- Дарсонвализация — метод обладает значительным обезболивающим эффектом, снижает чувствительность нервных окончаний к болевым раздражителям; улучшается кровообращение и снабжение тканей кислородом.
- Электростимуляция (применение импульсных электрических токов) — используется для поддержания функциональной и двигательной активности мышц и нервов; усиливает кровообращение и мышечный тонус, способствует поддержанию состояния нервных волокон.
- Диадинамотерапия (применение диадинамических импульсных электрических токов) — методика характеризуется выраженным обезболивающим эффектом (благодаря снижению болевой чувствительности нервов), поэтому может быть в первую очередь рекомендована при хронических нейропатических болях.
- Магнитотерапия — один из ведущих методов в лечении нейропатий; применяется в качестве монометодики или в сочетании с лазеротерапией (используется инфракрасный лазер); в лечебных целях используются постоянное, переменное, пульсирующее, бегущее, вращающееся, высокочастотное магнитные поля; нервная система наиболее чувствительна к воздействию магнитного поля; происходит усиление кровообращения, окислительно-восстановительных процессов, улучшение питания нервных волокон и прилежащих тканей.

- противовоспалительный;
- обезболивающий;
- противоотечный;
- усиливает устойчивость нервной ткани к негативным факторам;
- среди общих эффектов можно отметить мягкий седативный, противострессовый;
Магнитотерапия представляет собой один из самых изученных методов физиотерапии, воздействие на организм объясняется главными физическими законами; прибегая к использованию этой методики в лечении нейропатии, врач в первую очередь имеет целью достигнуть нормализации состояния пациента, так как метод неагрессивен, максимально физиологичен.
Низкочастотная магнитотерапия стимулирует восстановление нервной ткани, в процессе лечения увеличивается нервная проводимость, регенерируются функции нервных волокон, уменьшается отек тканей, окружающих нерв, улучшается поступление питательных веществ (благодаря общему эффекту активизации кровообращения).
В процессе лечения развивается обезболивающий эффект, который усиливается по мере прохождения курса; для неврологического больного это означает возможность возвращения к привычному ритму жизни.
Сегодня для прохождения курса местной магнитотерапии не обязательно посещать отделение стационара, поликлинику или проходить санаторно-курортное лечение – специальные медицинские приборы для домашнего использования позволяют взять заболевание под контроль и проходить курс магнитотерапии тогда, когда это необходимо (обязательно по рекомендации и под контролем лечащего врача).
В условиях специальных отделений, санаториев широко применяются методики водолечения и грязелечения.
Радоновые, сероводородные, скипидарные ванны особенно показаны при нейропатиях, ведущим эффектом является стимулирующий в отношении нервных тканей.
Применение лечебных грязей, парафина, озокерита нередко сочетают с одной из методик электролечения — гальванизацией, диадинамотерапией, что позволяет взаимно усилить положительные эффекты этих процедур.
Лечебные водные души по методикам местного и общего воздействия эффективны в сочетании с другими физиотерапевтическими процедурами.

В лечении нейропатий большое значение имеет не только своевременность медицинских мер, но и дисциплинированность самого пациента в дальнейшем. Для предотвращения развития осложнений и профилактики быстрого прогресса заболевания необходимо регулярно проходить курсы лекарственной и физиотерапии, постоянно наблюдаться у лечащего врача.
источник
Владельцы патента RU 2595746:
Изобретение относится к медицине, а именно к неврологии и физиотерапии. Катод в виде иглы вводят в область надкостницы латеральной поверхности плечевой кости выше ее середины на глубину 2 мм. Анод фиксируют накожно над лучевым нервом на нижней трети задней поверхности плеча. Воздействие осуществляют электрическим током силой от 5 до 10 мВ, длительностью 100-200 мкс, частотой 1-2 Гц. Амплитуду и длительность импульсов тока устанавливают до уровня безболезненных ощущений. Длительность одного воздействия составляет 1 минуту, затем делают перерыв на 30 секунд. Всего осуществляют 10 воздействий за сеанс. Количество сеансов на курс лечения составляет не менее 15, проводимых через день. Способ повышает эффективность лечения, что достигается за счет воздействия электрическим током на внутрикостные и периостальные нервные рецепторы при осуществлении электростимуляции с указанными параметрами в заявленном режиме.
Изобретение относится к медицине, более точно к неврологии и физиотерапии, и может быть использовано для лечения нейропатии лучевого нерва. Среди нейропатий нервов верхней конечности невропатия лучевого нерва занимает 3-е место после карпального и кубитального синдромов.
Причинами развития нейропатии лучевого нерва может быть длительное сдавление нерва во время сна, когда больной спит, положив руку под голову или под туловище, при очень глубоком сне, связанном часто с опьянением или в редких случаях с большой усталостью («сонный» паралич). Больной описывает это как «отлежал руку». Возможны сдавление нерва костылем («костыльный» паралич), при переломах плечевой кости, сдавлении жгутом, неправильно произведенной инъекции в наружную поверхность плеча, особенно при аномальных расположениях нерва. Реже причиной являются инфекция (сыпной тиф, грипп, пневмония и др.) и интоксикация (отравление свинцом, алкоголем). Самый частый вариант сдавления — на границе средней и нижней трети плеча у места прободения нервом латеральной межмышечной перегородки.
Нейропатия лучевого нерва сопровождается двигательными нарушениями и изменением чувствительности в зоне иннервации. Симптомы зависят от уровня поражения лучевого нерва. При высоком поражении лучевого нерва в подмышечной ямке в верхней трети плеча возникает паралич иннервируемых им мышц — разгибателей предплечья, кисти, основных фаланг пальцев, мышцы, отводящей большой палец супинатора; ослаблено сгибание предплечья. Угасает рефлекс с сухожилия трицепса и несколько ослаблен карпорадиальный рефлекс. Диагностические тесты при нейропатии лучевого нерва в подмышечной ямке в верхней трети плеча:
— при поднимании руки вперед кисть свисает («висячая» кисть);
— I палец приведен ко II пальцу;
— невозможны разгибание предплечья и кисти, отведение 1 пальца, наложение II пальца на соседние, супинация предплечья при разогнутой руке: ослаблено сгибание в локтевом суставе;
— утрачивается локтевой разгибательный рефлекс и снижается карпорадиальный;
— расстройство чувствительности I, II и частично III пальцев, исключая концевые фаланги, выражено нерезко, чаще в виде парестезии ползание мурашек, онемение.
При нейропатии лучевого нерва в средней трети плеча сохраняются разгибание предплечья, локтевой разгибательный рефлекс; отсутствует расстройство чувствительности на плече при обнаружении остальных описанных выше симптомов.
При нейропатии лучевого нерва в нижней трети плеча и в верхней трети предплечья может сохраняться чувствительность на задней поверхности предплечья, выпадает функция разгибателей кисти и пальцев и нарушается чувствительность на тыле кисти. Диагностические тесты позволяют обнаружить повреждение лучевого нерва: 1) в положении стоя с опущенными руками невозможны супинация кисти и отведение I пальца; 2) невозможно одновременное прикосновение к плоскости тылом кисти и пальцами; 3) если кисть лежит на столе ладонью вниз, то не удается положить III палец на соседние пальцы; 4) при разведении пальцев (кисти прижаты друг к другу ладонными поверхностями) пальцы пораженной кисти не отводятся, а сгибаются и скользят по ладони здоровой кисти.
Диагноз нейропатии лучевого нерва ставится при неврологическом осмотре с учетом жалоб и анамнеза заболевания. Существуют диагностические тесты, которые позволяют достоверно предположить диагноз нейропатии лучевого нерва.
Диагностика глубины повреждения лучевого нерва при нейропатии проводится при помощи ЭНМГ, ЭНМГ проводят и для контроля лечения, выздоровления.
Лечение нейропатий лучевого нерва является комплексным. Обычно назначают антиоксиданты, сосудистую терапию, дегидратацию, антихолинэстеразные препараты, препараты витаминов группы В. Применяют физиобальнеотерапию, массаж, ЛФК, иглоукалывание, стимуляцию нерва и мышц — миотон, стимул. В диссертации Дакиной Т.Г. «Эффективность метода программной многоканальной электростимуляции в восстановлении функций при поражении периферического отдела нервной системы: Автореф. дисс. канд. мед. наук. Пермь, 2000. — 19 с.» показана эффективность электростимуляции периферических нервов при нейропатии, стр. 29. Вопросы прикладной анатомии и хирургии: СПб.: Изд-во СПбГМУ, 1999. — С. 41; Колесников Г.Ф. Электростимуляция нервно-мышечного аппарата. Киев: Здоровье, 1977. — 167 с.
Оперативное лечение нейропатии лучевого нерва проводят только при полном нарушении проводимости по нерву — нарушении целостности нерва.
Показано применение курса витаминов группы B при внутримышечном введении, например, препарат мильгамма 2,0 мл, 5 дней.
Консервативное лечение обычно дает эффект в течение 3-4 недель, но иногда, в упорных случаях, его продолжают до 12 недель. Если за 12 недель не наступает достаточное улучшение, то выполняют операцию.
Из патента РФ №25069, 2012 г., известен способ лечения больных с повреждениями периферических нервов путем электростимуляции.
Электростимуляцию осуществляют электрическим током с частотой 40-60 Гц, амплитудой 30 мА, длительностью воздействия 900 секунд, с электрода, введенного пункционно в эпидуральное пространство на уровне, соответствующем поражению, или с накожного электрода, расположенного в проекции автономной области иннервируемых мышц. Способ позволяет сократить сроки восстановительного лечения у больных с нижним моно- и парапарезом при повреждении периферического нерва. Это обусловлено тем, что воздействие осуществляется только на нейромышечную передачу (функция синапса) и не оказывает антивоспалительное и регенеративное воздействия на измененных в волокнах в зоне повреждения
В патенте РФ №2401074 описан способ восстановления проводимости периферических нервов путем воздействия вибромассажем с дискретным увеличением частот в одной процедуре 9-11 Гц, 29-31 Гц и 74-76 Гц с экспозицией каждой частоты 2-4 мин по ходу травмированного нерва, 1-2 мин на воротниковую зону и 3-5 мин на пояснично-крестцовую зону, при этом проводят воздействие электростимуляцией парными импульсами тока прямоугольной формы в течение 15-20 мин последовательно на дистальные и проксимальные точки периферических и центральных отрезков травмированных нервов и двигательных точек иннервируемых ими мышц с дискретным увеличением частоты на каждую область от 1 до 15 Гц и экспозицией на каждой частоте 5-10 сек, а затем спустя 5-10 мин проводят указанный вибромассаж, на курс 18-20 процедур, ежедневно.
Этот способ был выбран в качестве ближайшего аналога, т.е. прототипа.
Недостатком его является то, что известный способ не обеспечивает быстрого лечебного эффекта, поскольку рассчитан только на возбуждении спящих нейронов или моторных волокон, не находящихся в состоянии возбуждения, и не действует на внутрикостные и периостальные нервные рецепторы. Возбуждение внутрикостных и периостальных нервных рецепторов усиливает регенеративный процесс в нерве и в окружающих его тканях.
Техническим результатом заявленного способа является повышение эффективности способа за счет более быстрого устранения нарушений при лечении невропатии локтевого нерва в спиральном канале, обеспечиваемом воздействием на внутрикостные и периостальные нервные рецепторы.
Этот технический результат достигается тем, что в известном способе лечения невропатии лучевого нерва в спиральном канале, включающем воздействие на область лучевого нерва электрическим током, при этом воздействие электрическим током осуществляют путем фиксации катода в виде иглы в области надкостницы латеральной поверхности плечевой кости выше ее середины на глубине 2 мм и расположения анода накожно над лучевым нервом на нижней трети задней поверхности плеча с последующим пропусканием электрического тока силой от 5 до 10 мВ с длительностью 100-200 мкс с частотой 1-2 Гц, амплитуду и длительность импульсов выбирают до уровня безболезненных ощущений у пациента, длительность одного пропускания электрического тока составляет 1 минуту, после чего делают перерыв на 30 секунд, всего осуществляют 10 воздействий за сеанс, при количестве сеансов на курс лечения не менее 15, проводимых через день.
Результаты клинических наблюдений
Под нашим наблюдением в клинике Мозга и позвоночника с 2011-2015 находились 46 пациента (Ж:30, М:16) с невропатией лучевого нерва на уровне спирального канала. Диагноз был подтвержден с помощью электромиографии. 20 пациентов (Ж:14, М:6) кроме медикаментозного прошли транскожную электронейростимуляцию в области спирального канала с прикреплением катода выше уровня спирального канала и анода ниже спирального канала (Контрольная группа). 26 (Ж:16, М:10) пациентов прошли курс лечения с применением внутритканевой электроостеонейростимуляции срединного нерва. С помощью монофазного тока катод по типу иглы фиксировался в области надкостницы латеральной поверхности плечевой кости выше в ее середину на глубину 2 мм. Анод накожно прикреплялся над лучевым нервом в области спирального канала (Основная группа). В двух группах сила тока составила от 5 до 10 мВ с длительностью 100-200 мкс с частотой 1-2 Гц.
Пациенты были исследованы клинически с помощью определения силы кисти при разгибании кисти по 5-и балльной шкале и определения выраженности онемения как отмечали сами пациенты по 5-и балльной шкале.
Также был исследован с помощью электромиографии лучевой нерв на стороне невропатии. Определялась амплитуда M-ответа при стимуляции нерва на уровне предплечья и при стимуляции нерва выше уровня поражения.
В результате лечения: сила при разгибании кисти увеличилась от 2,2±0,5 до 2,4±0,4 в контрольной группе и от 2,1±0,5 до 2,9±0,5 в основной группе. Онемение уменьшилось от 2,5±0,6 балла до 2±0,5 балла в контрольной группе и от 2,4±0,6 до 1,6±0,4 балла в основной группе. Амплитуда М-ответа при стимуляции в дистальном отделе увеличивалась в контрольной группе от 2±0,6 мВ до 2,5±0,6 мВ и в основной группе от 2,1±0,6 мВ до 3±0,5 мВ.
Амплитуда М-ответа при стимуляции выше уровня поражения в области плеча увеличивалась в контрольной группе от 0,5±0,6 мВ до 1±0,8 мВ и в основной группе от 0,7±0,7 мВ до 1,3±0,8 мВ.
Таким образом, можно заключить, что внутритканевая электроостеонейростимуляция более эффективна в снижении выраженности клинических и электромиографических нарушений при лечении невропатии лучевого нерва на уровне спирального канала, чем транскожная электронейростимуляция.
Способ лечения невропатии лучевого нерва в спиральном канале, включающий воздействие на область лучевого нерва электрическим током, отличающийся тем, что воздействие электрическим током осуществляют путем фиксации катода в виде иглы в области надкостницы латеральной поверхности плечевой кости выше в ее середины на глубине 2 мм и расположения анода накожно над лучевым нервом на нижней трети задней поверхности плеча с последующим пропусканием монофазного электрического тока силой от 5 до 10 мВ с длительностью 100-200 мкс с частотой 1-2 Гц, амплитуду и длительность импульсов выбирают до уровня безболезненных ощущений у пациента, длительность одного пропускания электрического тока составляет 1 минуту, после чего делают перерыв на 30 секунд, всего осуществляют 10 воздействий за сеанс, при количестве сеансов на курс лечения не менее 15, проводимых через день.
источник
Лучевой нерв проходит по всей верхней конечности, от плечевого сустава до кончиков пальцев, иннервирует практически все близлежащие мышцы и отвечает за двигательную активность. Поражения его тканей и структур ведут к временным ограничениям функциональности руки.
Одна из разновидностей подобной патологии носит название нейропатия лучевого нерва – она не несет серьезной угрозы для здоровья, но требует своевременной диагностики и лечения.
Нейропатия лучевого нерва представляет собой разновидность периферической нейропатии, и может развиваться даже после незначительного воздействия. Его функция – обеспечивать сгибание и разгибание руки в области предплечья, кисти и фаланг, движения большого пальца и разворот ладони тыльной стороной вверх. Кроме того, сенсорные ответвления нерва обеспечивают иннервацию некоторых частей руки.
Лучевой нерв тянется по всей верхней конечности, и имеет несколько уязвимых точек – на спине рядом с подмышкой, в области плечевой кости и локтя. Разрушение его структур и тканей происходит вследствие воспалительного процесса, нарушения обмена веществ и воздействия токсинов, что вызывает неприятные ощущения и нарушения двигательных функций.

Из-за анатомического строения и расположения лучевого нерва (он достаточно близко прилегает к мышцам и костям), для повреждения достаточно даже незначительного воздействия на уязвимые точки, поэтому причин, вызывающих нейропатию, может быть достаточно много.
- Сдавливание (компрессия). Часто развитие патологии вызывает неправильная поза во время сна, когда рука на протяжении длительного времени находится под головой или тело. Как правило, данная поза характерна для людей в состоянии сильной усталости или алкогольного опьянения.
- Переломы и травмы плечевой кости. Нейропатия лучевого нерва после подобных травм развивается, по разным данным, в 3-1% случаев, причем сам нерв обычно остается неповрежденным – развитие заболевания провоцируют рубцы, которые появляются на заживших тканях.
- Врачебные ошибки. Негативное воздействие на лучевой нерв может быть как травматическим, так и связанным с определенными медицинскими манипуляциями. Это может быть продолжительное сдавливание жгутом при остановке кровотечения или ошибки при выполнении инъекций – неправильное введение иглы шприца в область плеча может повредить структуры и ткани нерва. К данной категории можно отнести неправильное использование костылей при травмах ног – постоянное давление на подмышечные впадины и предплечья вызывают компрессию лучевого нерва.
- Инфекционные заболевания. Иногда нейропатия выступает в качестве осложнения бактериальных и вирусных инфекций, включая корь, пневмонию, сыпной тиф, грипп, вирус герпеса.

Симптомы нейропатии лучевого нерва могут быть разными – в зависимости от локализации и степени патологического процесса, болезнь проявляется нарушениями чувствительности, двигательных и вегетативных функций руки.
- Двигательные проявления. У больных с данным диагнозом появляются трудности с разгибанием кисти и локтя, незначительно нарушается способность двигать предплечьем.
- Чувствительные проявления. Выраженный болевой синдром возникает в области мышц предплечья и локтя, проявляется при интенсивном движении кистью и пальцами (особенно при попытке их согнуть и разогнуть), также возможны жгучие боли в районе большого пальца, которые распространяются на всю руку вплоть до предплечья и плеча.
- Вегетативные проявления. Один из симптомов заболевания – онемение и чувство ползания «мурашек» на кожных покровах, чаще всего встречается потеря чувствительности на тыльной стороне кисти и легкое онемение плеча.
- Радиальный туннельный синдром. Туннельный синдром – неврологическое нарушение, сопровождающееся острой болью в тыльной стороне кисти и верхней части предплечья, которая проявляется при попытке двигать пальцами или запястьем.
- Нарушение супинации кисти и предплечья. Супинация кистей и предплечий – способность поворачивать кисть так, чтобы ладонь была направлена вниз, параллельно поверхности пола или бедер. При поражениях лучевого нерва нарушение супинации встречается достаточно часто.
Симптоматика заболевания варьируется в зависимости от локализации патологического процесса – он может быть сосредоточен в области предплечья, локтя или запястья.
При симптомах заболевания следует обратиться к неврологу, хирургу или травматологу. Для постановки диагноза при нейропатии лучевого нерва используется ряд клинических и инструментальных исследований, которые позволяют не только выявить патологический процесс, но и определить его локализацию и распространенность. В первую очередь проводится сбор жалоб и анамнеза, внешний осмотр и пальпация пораженной конечности, после чего больной направляется на дальнейшую диагностику.
Клинический и биохимический анализы крови проводятся для выявления воспалений и инфекций в организме, а также для определения уровня сахара в крови – нейропатия является распространенным нарушением при сахарном диабете. Иногда требуется проверка уровня гормонов и общий анализ мочи.
Функциональные тесты при подозрении на нейропатию лучевого нерва проводятся для оценки двигательных функций конечности. Больной сводит вместе ладони с выпрямленными пальцами так, чтобы запястья соприкасались друг с другом, после чего пытается развести пальцы – при поражении нерва это будет затруднительно. Кроме того, людям с данным диагнозом не могут одновременно прижать пальцы и ладонь к ровной плоской поверхности, а также отвести палец от ладони.
Для подтверждения диагноза используются электронейрография и электромиография – диагностические методы, которые позволяют оценить функциональное состояние нервных и мышечных тканей. При поражениях лучевого нерва электромиоргафия выявляет снижение уровня амплитуды действия потенциала мышечных волокон. Электронейрография представляет собой способ исследования прохождения электрического импульса по нервным окончаниям – о развитии нейропатии свидетельствует замедление данного процесса.

Нейропатия не несет серьезной угрозы для здоровья, но при длительном отсутствии лечения возможно сокращение мышечной массы и проблемы при выполнении простых бытовых задач. Терапия проводится амбулаторно – госпитализация необходима только в тяжелых случаях (при серьезных травмах верхних конечностей и интенсивном болевом синдроме, который не снимается обезболивающими препаратами). Для лечения повреждения необходим комплексный подход, которое направлен на устранение симптомов и улучшение функций руки.

- противовоспалительные нестероидные средства (Ибупрофен, Диклак и т.д.);
- противоотечные и сосудорасширяющие препараты для устранения отека, улучшения кровообращения и метаболических процессов в тканях;
- антихолинэстеразные лекарства снижают активность особого фермента, вызывающего перевозбуждение нервной системы, благодаря чему улучшается проведение импульсов по нервным окончаниям;
- биостимуляторы и витамины группы В для ускорения регенеративных процессов в тканях;
- противовирусные и антибактериальные средства необходимы в тех случаях, когда причиной нейропатии выступают инфекционные заболевания.
При интенсивном болевом синдроме могут потребоваться сильные обезболивающие медикаменты (например, Трамадол) или новокаиновые блокады – введение препарата непосредственно в область поражения. Для улучшения эффекта от консервативного лечения больным показана физиотерапия и альтернативные методы лечения.
- Массаж. Улучшает кровообращение и обменные процессы в месте пораженного нерва, повышает тонус мышц и способствует ускорению регенеративных процессов. Массаж можно выполнять самостоятельно – осторожными движениями массировать и разминать руку в области кисти, локтя и предплечья, сгибать и разгибать пальцы. При выполнении манипуляций больной должен ощущать небольшой дискомфорт – при сильных болях следует снизить интенсивность воздействия.
- Электрофорез. Метод лечения заключается в введении лекарственных средств в ткани с помощью электрического тока. Чаще всего при нейропатии лучевого нерва используется прозерин, ксантинол, никотинат и другие препараты, которые улучшают состояние мышц, а электрический ток обеспечивает дополнительную стимуляцию нервов.
- Парафиновые аппликации. Продолжительное мягкое прогревание способствует устранению воспалительного процесса и болевых ощущений, улучшению кровообращения и выведению токсинов, которые выходят вместе с потом и впитываются в парафин.

Комплекс специальных упражнений поможет восстановить двигательные функции руки, повысить тонус мышц и избежать дистрофических процессов.
- Согнуть локоть и поставить его на твердую поверхность так, чтобы предплечье располагалось под прямым углом. Поочередно двигать большим пальцем вниз, а указательный опускать вниз, повторить по 10 раз для каждого пальца.
- Руку поставить в то же самое положение, что и при первом упражнении. Указательный палец опускать вниз, а средний поднимать вверх, повторять 10 раз.
- Нижние фаланги пальцев на пораженной руке обхватить здоровыми так, чтобы большой палец находился со стороны ладони. Согнуть и разогнуть их 10 раз, после чего повторить то же самое со вторыми фалангами.
- Опустить пальцы в воду и здоровой рукой по очереди оттягивать их назад, процедуру повторить 10 раз.
- Для выполнения упражнения понадобится небольшой резиновый мяч, игрушка или любой другой предмет – его нужно сжимать и разжимать пальцами как минимум 10 раз.

Как правило, нейропатия лучевого нерва хорошо поддается консервативному лечению, а функции руки удается восстановить на протяжении 1-2-х месяцев. В редких случаях больным необходимо хирургическое вмешательство по сшиванию нерва (при механических травмах, сопровождающихся разрывом нерва) или устранению его компрессии, а иногда заболевание перетекает в хроническую форму и обостряется под влиянием негативных факторов, в число которых входят переохлаждение, ушибы, неправильная поза во время сна и т.д.
Узнайте больше из данного видео
Нейропатия лучевого нерва – распространенная патология, которая не вызывает серьезных осложнений, но сопровождается болезненными симптомами и ограничением двигательной активности пораженной руки. При своевременной диагностике и правильном лечении патологию можно быстро устранить и предотвратить ее рецидивы в будущем.
источник
Невропатия лучевого нерва — патология n. radialis на любом его участке, имеющая различный генез (метаболическая, компрессионная, посттравматическая, ишемическая). Клинически проявляется симптомом «висячей кисти», обусловленным невозможностью разогнуть кисть и пальцы; нарушением чувствительности задней поверхности плеча, предплечья и тыла 3,5 первых пальцев; затруднением отведения большого пальца; выпадением разгибательного локтевого и карпорадиального рефлексов. Диагностируется преимущественно по данным неврологического осмотра, вспомогательными являются: ЭМГ, ЭНГ, рентгенография и КТ. Лечебный алгоритм определяется этиологией поражения, включает этиопатогенетическую, метаболическую, сосудистую, реабилитационную терапию.
Невропатия лучевого нерва является самой распространенной периферической мононевропатией, для ее возникновения иногда достаточно просто неправильно положить руку во время крепкого сна. Развитие лучевой невропатии зачастую является вторичным и связано с мышечными перегрузками и травмами, что делает данную патологию актуальной как для специалистов в области неврологии, так и для травматологов, ортопедов, спортивных медиков. Топика поражения n. radialis сводится к трем основным уровням: в области подмышечной впадины, на уровне средней 1/3 плеча и в районе локтевого сустава. Особенности расположения лучевого нерва на этих уровнях будут описаны ниже.
Лучевой нерв берет свое начало от плечевого сплетения (C5-C8, Th1). Затем он проходит по задней стенке подмышки, у нижнего края которой плотно прилегает к месту пересечения широчайшей мышцы спины и сухожилия длинной головки трицепса плеча. На этом уровне расположенно первое место потенциальной компрессии n. radialis. Далее нерв проходит в т. н. «спиральном желобе» — борозде, находящейся на плечевой кости. Эта борозда и головки мышцы-трицепса образуют плечелучевой (спиральный) канал, проходя в котором, лучевой нерв огибает плечевую кость по спирали. Плечелучевой канал — второе место возможного поражения нерва. Покинув канал, лучевой нерв следует к наружной поверхности локтевого сустава, где он разделяется на глубокую и поверхностную ветви. Область локтя — третье место повышенной уязвимости n. radialis.
Лучевой нерв и его двигательные ветви иннервируют мышцы, отвечающие за разгибание предплечья и кисти, отведение большого пальца, разгибание проксимальных фаланг и супинацию кисти (ее разворот ладонью кверху). Сенсорные ветви обеспечивают чувствительную иннервацию капсулы локтевого сустава, задней поверхности плеча, тыльной стороны предплечья, тыльной поверхности радиального края кисти и первых 3,5 пальцев (кроме их дистальных фаланг).
Наиболее часто наблюдается невропатия лучевого нерва обусловленная его компрессией. Зачастую к неврологу обращаются пациенты, у которых сдавление n. radialis произошло во сне из-за неправильного положения руки. Подобный «сонный паралич» может случиться у страдающих алкоголизмом или наркоманией, у здоровых лиц, уснувших в состоянии острой алкогольной интоксикации, у людей, крепко заснувших после тяжелой работы или недосыпания. К сдавлению лучевого нерва с последующим развитием невропатии может приводить наложение на плечо жгута для остановки кровотечения, наличие в месте прохождения нерва липомы или фибромы, многократное и длительное резкое сгибание в локте во время бега, дирижирования или ручного труда. Компрессия нерва в подмышечной впадине наблюдается при использовании костылей (т. н. «костыльный паралич»), сдавление на уровне запястья — при ношении наручников (т. н. «арестантский паралич»).
Невропатия, связанная с травматическим повреждением нерва, возможна при переломе плечевой кости, травмах суставов руки, вывихе предплечья, изолированном переломе головки лучевой кости. Другими факторами развития лучевой невропатии являются: бурсит, синовит и посттравматический артроз локтевого сустава, ревматоидный артрит, эпикондилит локтевого сустава. В редких случаях причиной невропатии выступают инфекционные заболевания (сыпной тиф, грипп и др.) или интоксикации (отравление суррогатами алкоголя, свинцом и пр.).
Поражение n. radialis в подмышечной впадине манифестирует нарушением разгибания предплечья, кисти и проксимальных фаланг пальцев, невозможностью отвести большой палец в сторону. Характерна «висячая» или «падающая» кисть — при вытягивании руки вперед кисть на стороне поражения не принимает горизонтального положения, а свисает вниз. При этом большой палец прижат к указательному. Супинация предплечья и кисти, сгибание в локте — ослаблены. Выпадает разгибательный локтевой рефлекс, снижается карпорадиальный. Пациенты жалуются на некоторое онемение или парестезии в области тыла I, II и частично III пальцев. Неврологический осмотр выявляет гипестезию задней поверхности плеча, тыла предплечья и первых 3,5 пальцев при сохранности сенсорного восприятия их дистальных фаланг. Возможна гипотрофия задней группы мышц плеча и предплечья.
Невропатия лучевого нерва на уровне средней 1/3 плеча (в спиральном канале) отличается от вышеуказанной клинической картины сохранностью разгибания в локтевом суставе, наличием разгибательного локтевого рефлекса и нормальной кожной чувствительностью задней поверхности плеча.
Невропатия лучевого нерва на уровне нижней 1/3 плеча, локтевого сустава и верхней 1/3 предплечья зачастую характеризуется усилением болей и парестезий на тыле кисти при работе, связанной со сгибанием руки в локте. Патологические симптомы наблюдаются преимущественно на кисти. Возможна полная сохранность чувствительности на предплечье.
Лучевая невропатия на уровне запястья включает 2 основных синдрома: синдром Турнера и радиальный туннельный синдром. Первый наблюдается при переломе нижнего конца луча, второй — при компрессии поверхностной ветви n. radialis в районе анатомической табакерки. Характерно онемение тыла кисти и пальцев, жгучая боль на тыле большого пальца, которая может иррадиировать в предплечье и даже плечо. Выявляемые при осмотре сенсорные нарушения обычно не выходят за пределы I пальца.
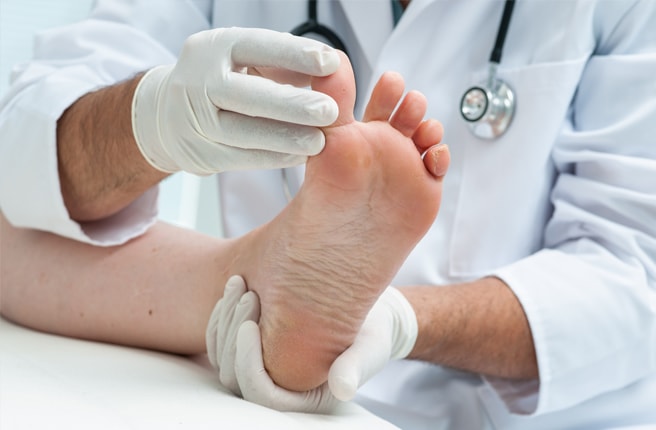
Основополагающим методом диагностики невропатии n. radialis является неврологический осмотр, а именно исследование сенсорной сферы и проведение специальных функциональных проб, направленных на оценку работоспособности и силы мышц, иннервируемых лучевым нервом. В ходе осмотра невролог может попросить пациента вытянуть руки вперед и удерживать кисти в горизонтальном положении (выявляется свисающая кисть на стороне поражения); опустить руки вдоль туловища и повернуть кисти ладонями вперед (выявляется нарушение супинации); отвести большой палец; сопоставив ладони кистей, развести пальцы в стороны (на стороне поражения пальцы сгибаются и скользят вниз по здоровой ладони).
Функциональные пробы и исследование чувствительности позволяют дифференцировать лучевую невропатию от невропатии локтевого нерва и невропатии серединного нерва. В некоторых случаях невропатия лучевого нерва напоминает корешковый синдром уровня CVII. Следует учитывать, что последний сопровождается также расстройством сгибания кисти и приведения плеча; характерными болями корешкового типа, усиливающимися при чихании и движениях головой.
Установить топику поражения лучевого нерва позволяет электромиография, выявляющая снижение амплитуды мышечных потенциалов действия, и электронейрография, информирующая о замедлении проведения нервного импульса по нерву. Немаловажное диагностическое значение имеет определение характера (компрессионная, посттравматическая, ишемическая, токсическая и т. д.) и причины нейропатии. С этой целью возможно проведение консультации ортопеда, травматолога, эндокринолога, рентгенографии плеча, костей предплечья и кисти, КТ суставов, биохимического анализа крови, анализа крови на сахар и пр. обследований.
Основными направлениями в лечении лучевой невропатии являются: устранение этиопатогенетических факторов развития патологии, поддерживающая метаболическая и сосудистая терапия нерва, восстановление функции и силы пострадавших мышц. При любом генезе заболевания невропатия лучевого нерва требует комплексного подхода в лечении.
По показаниям этиопатогенетическая терапия может заключаться в проведении антибиотикотерапии, противовоспалительного (кеторолак, диклофенак, ибупрофен, УВЧ, магнитотерапия) и противоотечного (гидрокортизон, дипроспан) лечения, детоксикации путем капельного введения растворов натрия хлорида и глюкозы, компенсации эндокринных нарушений, вправлении вывиха, репозиция костей при переломе, наложении фиксирующей повязки и т. п. Невропатия травматического генеза часто нуждается в хирургическом лечении: осуществлении невролиза, пластики нерва.
С целью скорейшего восстановления нерва используются метаболические (гемодиализат крови телят, вит В1, вит В6, тиоктовая к-та) и вазоактивные (пентоксифиллин, никотиновая к-та) препараты. Для реабилитации иннервируемых им мышц назначают неостигмин, массаж, ЛФК, электромиостимуляцию.
источник











