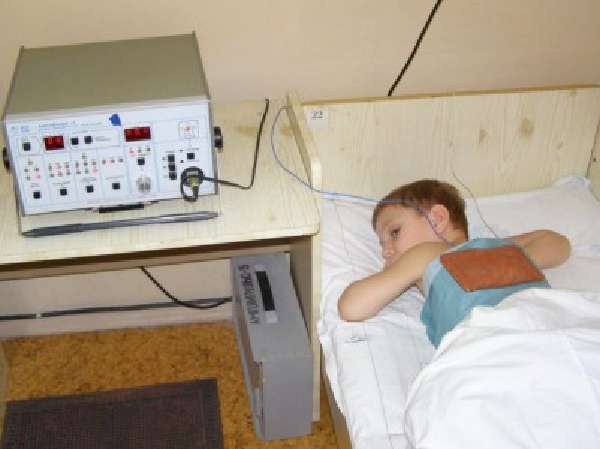
Болезни нижних дыхательных путей встречаются достаточно часто среди взрослого и детского населения. Особое внимание уделяют такому серьезному заболеванию, как воспаление легких, так как оно требует комплексного и длительного лечения. Медикаментозные препараты и физиотерапия при пневмонии составляют основу терапии.
Клинические исследования, проводимые при очаговой пневмонии с ранним применением физиолечения, доказывают сокращение острого периода и улучшение состояния через 5-7 дней. В контрольной группе, где физиотерапевтические методы не применялись, сохранялась температура и кашель с трудноотделяемой мокротой, а процесс выздоровления увеличивался на 6-8 дней. Применение магнитотерапии, аэрозольных процедур с различными лекарственными препаратами улучшает дренажную функцию, уменьшает одышку и симптомы болезни через 5 дней. В экспериментальной группе, где не применялось лечение физическими способами, улучшение наступало через 8-10 дней.
Пневмония, или воспаление легких, представляет собой острое инфекционное заболевание вирусной или бактериальной этиологии, с очаговым поражением респираторных отделов и наличием экссудата. Пневмонию классифицируют следующим образом:
- Очаговая – поражает небольшой участок легкого.
- Сегментарная – воспалительный процесс занимает один или больше сегментов легкого.
- Долевая или крупозная, которая поражает один или несколько долей.
- Сливная – характеризуется соединением нескольких очагов.
- Тотальная − поражает все легкое.
Основными синдромами, сопровождающими воспалительный процесс в легких, являются: интоксикационный, общевоспалительный, бронхообструктивный, уплотнение легочной ткани при рентгенографии и проявления дыхательной недостаточности. Терапия направлена на ликвидацию синдромов заболевания, облегчение состояния больного и скорейшее выздоровление. Лечение предусматривает воздействие на возбудителя антибактериальными и противовирусными препаратами, устранение интоксикации, прием отхаркивающих и бронхолитических средств, витаминов, применение физиотерапевтических методов.
Используемые физические методы уменьшают воспалительный процесс, ускоряют рассасывание инфильтрата и восстановление нарушенной вентиляционной функции легких.
Физиотерапевтические способы, применяемые при пневмонии, можно разделить на:
- Противовоспалительные: УВЧ-терапия, светотерапия, электрофорез антибиотиков, ингаляционная терапия глюкокортикостероидов, дециметроволновая терапия (ДМВ), инфракрасная лазерная терапия, ультразвук с лекарственными препаратами, лекарственный электрофорез, магнитотерапия.
- Бронхолитические и муколитические методы: оксигенотерапия, ингаляция бронхолитиков и муколитиков.
- Иммуномодулирующие методы: ингаляционная терапия иммуномодуляторов, высокочастотная магнитная терапия области тимуса у детей, лекарственный электрофорез иммуномодуляторов.
Физиотерапия при воспалении легких применяется в острый период с 3-4 дня болезни в виде ингаляционных методов: ультразвуковые аэрозольные ингаляции с применением антибиотиков на фоне их внутривенного или внутримышечного введения, ДМВ-терапия на область легких, импульсная УВЧ-терапия, ультрафонофорез антибиотиков. При пневмонии с затяжным течением на 15-20 сутки назначают: низкоинтенсивную магнитную терапию, электрофорез гепарина на область очага воспаления, ультрафиолетовое облучение области легких, индуктотермию, вибрационный массаж грудной клетки.
В случае обострения хронического воспаления легких применяют вышеперечисленные методы. При наличии бронхообструктивного синдрома рекомендовано применение ультразвуковых аэрозолей бронхолитиков и гепарина, ДМВ-терапия на область корней легких, магнитотерапия низкой и высокой интенсивности.
Применение метода высокоинтенсивной УВЧ-терапии основано на трансформации энергии электромагнитного поля в тепло, которое накапливается в легочной ткани. Процедура вызывает расширение капилляров легких в 3-10 раз, увеличивает газообмен в легочной ткани, усиливает кровообращение и лимфоотток. В очаге воспаления увеличивается количество лейкоцитов и возрастает их способность к уничтожению чужеродных агентов, уменьшению отека и рассасыванию воспалительного очага. Пациенты отмечают улучшение общего состояния и снижение выраженности симптомов.
УВЧ-терапия проводится с помощью аппаратов «Терматур», «Магнитер». Конденсаторные пластины диаметром 11 см помещают на грудную клетку поперечно в области локализации очага воспаления. Мощность излучения до 50 Вт, частота 350 Гц, длительность процедуры до 10 минут. Курс лечения составляет 10 сеансов.
Высокоинтенсивная дециметроволновая терапия применяется при различных воспалительных заболеваниях, в том числе и при пневмонии. Ее действие заключается в преобразовании электромагнитной энергии в тепловую. Наибольшее выделение тепла происходит в органах и тканях с содержанием большого количества жидкости (легочная ткань, лимфа, кровь). Повышение температуры в легочной ткани приводит к расширению капилляров и улучшению микроциркуляции, повышению проницаемости сосудов и уменьшению отека в очаге воспаления. На рентгенограмме отмечается рассасывание инфильтратов в легких и восстановление функции внешнего дыхания.
Для проведения ДМВ-терапии применяют приборы: ДМВ-01-1 «Солнышко», ДМВ-02 «Солнышко». Наилучшим образом зарекомендовал себя портативный аппарат для применения в домашних условиях – «Ромашка». Данный физиотерапевтический метод назначается в комплексной терапии со второго дня после нормализации температуры и при отсутствии осложнений (абсцесса легкого, экссудативного плеврита). Излучатель направляется на грудную клетку в проекции очага, методика проведения чаще дистанционная, с зазором в 5 см. Мощность составляет 30-40 Вт, до ощущения пациентом умеренного тепла. Продолжительность сеанса до 10 минут ежедневно, курсом в 10 процедур.
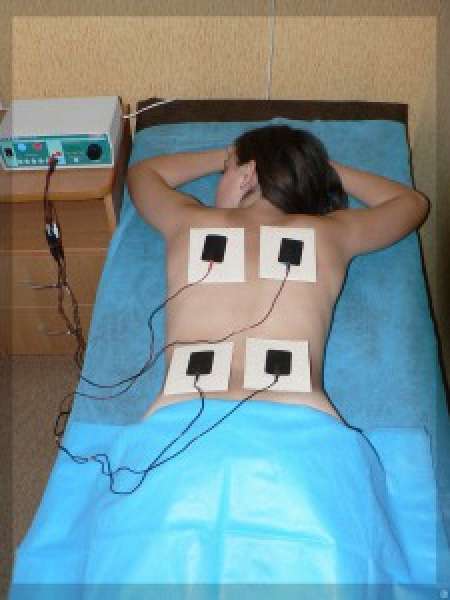
Лекарственный электрофорез применяется на стадии рассасывания воспалительного процесса и при бронхообструктивном синдроме для ликвидации спазма и улучшения отхождения мокроты.
Для его проведения используют такие препараты: с положительного электрода вводят 5 % глюконат кальция, магнезия 2-5 %, раствор алоэ 1:3, 64 ЕД лидазы; с отрицательного электрода − гепарин 5000-10000 ЕД, 2-5% раствор витамина С, 2-5 % раствор йодида калия. Лекарства оказывают местное воздействие, и только незначительная их часть всасывается в кровь на протяжении суток. Под действием тока активируется обмен веществ в тканях легкого, усиливается репарация в месте воспалительного очага, оказывая рассасывающее действие. Импульсные токи, влияя на головной мозг, улучшают кровообращение и доставку кислорода в легочной ткани.
Электрофорез обладает спазмолитическими свойствами, снимая спазм бронхов и приступы кашля, улучшая отхождение мокроты. Противовоспалительный эффект позволяет уменьшить отек легочной ткани, болевые ощущения и улучшить функцию внешнего дыхания. Для проведения электрофореза в медицинских учреждениях и дома можно использовать стационарные и портативные аппараты: «Элфор-Проф», «Поток-1», «Поток-БР», «ПоТок» (детской и взрослой комплектации) и другие. Воздействие осуществляют на область инфильтрата с расположением электродов по поперечной методике.
Перед проведением процедуры подготавливают гидрофильные прокладки из марли или фланели, их рекомендуется замочить в физиологическом растворе 36-37°C. Размеры должны заходить за границы пластины электрода на 1-2 см, а толщина достигать 1-2 см. Для более устойчивой фиксации электроды закрепляют с помощью эластичного бинта или мешочков с песком. На одну из прокладок наносится лекарственный раствор и надевается на электрод необходимого заряда, располагают его в межлопаточной области. Вторую накладывают на переднюю или боковую поверхность грудной клетки (в зависимости от локализации патологического очага). Процедуры проводят ежедневно в течение 20 минут с силой тока до 10 мА, курсом лечения 10 сеансов.
Эффективность магнитотерапии проявляется за счет образования большого количества тепла из энергии электромагнитного поля. Происходит нагревание тканей легкого на 2-4°С на глубину до 12 см. Тепловой механизм приводит к расширению капилляров, артериол и венул в бронхах и альвеолах. Повышается проницаемость сосудистой стенки, активизируется метаболизм в легочной ткани. Благодаря этому в патологическом очаге уменьшается отек, активизируется работа лейкоцитов по уничтожению патогенных агентов и регенерации воспалительного очага.
Магнитотерапия уменьшает спазм бронхов, уменьшая кашель и улучшая отхождение мокроты.
Процедуры назначают в подострой стадии заболевания с помощью аппарата «Полимаг-01». Два больших индуктора накладывают на переднюю и заднюю поверхность грудной клетки. Частота импульсов 100 Гц, интенсивность 20-25 мТл, длительность процедуры до 20 минут ежедневно. Курс лечения 10-12 процедур.
Большой популярностью и хорошим эффектом обладают ультразвуковые аэрозольные ингаляции антибиотиков параллельно с парентеральным применением. Антибиотики используют согласно чувствительности к ним. Для одной ингаляции 40 мг препарата растворяют в 10-20 мл физиологического раствора. Проводят по 2 сеанса ежедневно в течение 15 дней.
Физиотерапевтические методы лечения имеют ряд общих показаний к применению:
- Воспалительные заболевания нижних дыхательных путей: бронхиальная астма, пневмония, обструктивный бронхит.
- Патологические процессы опорно-двигательного аппарата: остеохондроз, артроз, артрит, сколиоз, эпикондилит, переломы костей.
- Патологические процессы центральной и периферической нервной системы: корешковый синдром при остеохондрозе позвоночника, вегетососудистая дистония, радикулопатия, неврит.
- Заболевания сердца и сосудов: артериальная гипертензия 1 ст., инфаркт миокарда в анамнезе (не ранее, чем через 1 месяц), атеросклероз.
- Заболевания органов пищеварения: хронический гастрит и язва желудка, печеночная недостаточность, дискинезия желчных путей, калькулезный холецистит, ферментопатия, синдром раздраженного кишечника.
- Воспалительные процессы мочевыделительной системы: почечная колика, цистит, почечная недостаточность 1 степени, мочекаменная болезнь, гломерулонефрит.
- Заболевания соединительной ткани: ревматоидный артрит, болезнь Рейно, ревматизм 2 ст. активности.
- Болезни половой сферы: климактерический синдром, простатит, воспаление предстательной железы, аднексит.
- Воспалительные заболевания ЛОР-органов: острый и хронический ринит, синусит, гайморит, отит, тонзиллит, аденоидит.
- Патологические процессы кожных покровов: фурункул, карбункул, инфильтрат после операции.
- Воспалительные заболевания челюстно-лицевой области: пародонтит, остеомиелит, периостит.
Общие противопоказания к применению физиотерапевтических методов лечения:
- Индивидуальная непереносимость любого из методов или лекарственного препарата: аллергическая реакция по типу крапивницы, отек Квинке, появление болевых ощущений.
- Болевой шок.
- Заболевания крови с плохой свертываемостью.
- Состояния, сопровождающиеся гипертермией и интоксикацией.
- Эпилептический статус.
- Новообразования или подозрения на их наличие.
- Заболевания сердечно-сосудистой системы в стадии декомпенсации.
- Выраженная степень кахексии (истощения).
- Повреждение кожных покровов, дерматит, экзема.
- Спастический паралич или парез.
- Наличие кардиостимулятора, искусственного водителя ритма и других имплантатов.
- Беременность и лактация.
- Острый тромбофлебит, варикозное расширение вен.
- Эндокринные заболевания.
- Геморрагический инсульт.
Эффективность применения физиолечения при пневмонии доказана исследованиями и клиническим опытом врачей. Положительный результат проявляется при комплексном лечении с соблюдением всех условий и рекомендаций. Применение некоторых физических методов может иметь побочные эффекты в виде аллергической реакции местного характера по типу крапивницы, отека Квинке, тахикардии, снижения или повышения артериального давления. Также при использовании лекарственных средств возможно появление побочных эффектов соответственно фармакологическому действию препарата.
источник
Главная » Пневмония » Электрофорез при пневмонии
Пневмония считается очень сложным заболеванием. Правильное лечение, к примеру, физиотерапия при пневмонии, быстро ставит пациентов на ноги и помогает устранить болезнь без каких-либо тяжелых последствий. Но для начала нужно разобраться, что такое пневмония, как физиотерапия может помочь в борьбе с ней.
Пневмония – это инфекционное заболевание, которое распространяется в дыхательных путях. По-другому эту болезнь называют воспалением легких. Зачастую это происходит из-за ослабленного иммунитета и недолеченного гриппа, простуды. Возбудителем чаще всего выступает стрептококк, который находится в легких. Этот список можно пополнить такими возбудителями, как энтеробактерии, стафилококк. Чаще всего стрептококк становится смертельным для человека. Он сам по себе находится в дыхательных путях и на коже и не беспокоит человека с хорошей иммунной системой. Но как только человек переохлаждается, у него возникает такое заболевание, как воспаление легких.
Первым признаком пневмонии является першение или сухой кашель. В так называемом дыхательном дереве появляются и размножаются бактерии. Они начинают разрушать клетки организма, и в ответ на это он пытается быстро избавиться от погибших веществ через дыхательные пути. Так, появляются первые признаки. Затем в борьбу вступает иммунная система, кашель становится уже не сухим, а влажным с мокротой в бронхах. Обычная простуда длится не больше 7 дней, следовательно, если человек не может выздороветь больше недели, то это является симптомом пневмонии. Что касается температуры, она может быть очень высокой (38-40° С). Иногда она не падает ниже 37 и не становится больше 37,5° С. Если больному не помогают жаропонижающие, то это также является признаком заболевания. Очень больно делать вдох. На одышку и бледность кожи тоже следует обратить внимание.
Пневмония имеет три стадии:
Зачастую излечиться человек может за 3-4 недели. Это зависит от самого поражения и состояния иммунной системы человека.
- кожа больного красная;
- высокая температура;
- сильная одышка;
- когда больной делает вдох, то чувствует боль в груди.
Эта стадия длится два дня. В бронхах происходит воспалительный процесс. В них накапливается жидкость, которая мешает человеку нормально дышать и насыщать организм кислородом. Отсюда и покраснение кожных покровов.
На второй стадии (гепатизация или стадия серого опеченения) выделяется жидкость из маленьких кровеносных сосудов, попадающая в ткани. Лейкоциты начинают атаковать пневмонию, альвеолы заполняются жидкостью и не могут полностью обеспечить организм кислородом. Это и определяет степень тяжести самого заболевания. Чем больше ткани в организме поражено, тем труднее будет человеку дышать.
Эта стадия длится от 5 до 10 дней. На этой стадии может развиться сердечная недостаточность из-за того, что человеку не хватает воздуха. Это касается особенно лиц пожилого возраста, которые имеют сердечные заболевания. Из-за этого может быть синюшность не только губ, но и живота, верхних конечностей.
На последней стадии воспалительная жидкость рассасывается, патологические симптомы болезни исчезают.
Альвеолы постепенно освобождаются, начинает нормально циркулировать воздух, исчезает одышка. Отек дыхательных путей может быть еще очень долго, поэтому больной может все еще чувствовать боль в груди.
В наше время медицина достигла огромных успехов: изобрели антибиотики, врачи могут проводить различные операции, об успехах которых еще 10 лет назад даже не говорили. Появились новые способы лечения острых и хронических заболеваний. Физиотерапия – это отрасль медицины, которая направлена на изучение применения физических факторов внешней среды. Каждый специалист отправляет своих пациентов, взрослых и детей, на физиопроцедуры. Это помогает ускорить процесс выздоровления и уменьшает риск дальнейших осложнений. Воспаление легких является одной из тех болезней, при которой необходимо пройти курс физиотерапии.
Врач назначает физиопроцедуры только в лечебных целях, так как они оказывают противовоспалительное действие, снимают отек, стимулируют иммунную систему к защите организма.
Существует целый список всех процедур, которые используются при таком заболевании, как воспаление легких:
- Ультразвуковая аэрозольная ингаляция. Задействованы антибиотики, муколитики, гепарин. Эта процедура выполняется либо с помощью специального ультразвукового ингалятора, либо небулайзером. Что касается антибиотиков, то они широкого спектра (цефтриаксон, пенициллин и так далее). При назначении такой процедуры врач обязан учитывать индивидуальные особенности каждого пациента и знать о возможных аллергических реакциях. При использовании муколитика, гепарина и гормонов мокрота разжижается, лучше отхаркивается. Такая процедура длится 10-15 минут. Всего таких процедур должно быть 12.
- Электрофорез с антибиотиками, различными препаратами, которые помогают отхаркиваться, и гепарином. Когда лечат пневмонию, то электроды располагают поперечно, сила тока – 8 мА. Один сеанс длится до 20 минут, необходимо пройти за 2 недели 7 процедур.
- Дециметровое волновое лечение легких. Оно может использоваться почти сразу же после того, как прошла лихорадка. Это процедура воздействует на человека за счет своего электромагнитного поля, мощность которого колеблется от 35-45 Вт. Такая процедура длится 5 минут. Эта процедура назначается на неделю и выполняется каждый день.
- Импульсивная УВЧ-терапия. Прописывается детям, у которых очень слабый иммунитет. Специальные конденсаторные пластины, размер которых составляет 12-15 см, кладутся на грудь ребенку поперечно. Мощность, которую выдают эти пластины, не больше 13-15 Вт, а продолжительность сеанса – 10 минут. Нужно выполнять каждый день в течение 10 дней.
- Магнитофорез с помощью антибактериальных препаратов в дыхательную систему. К грудной клетки прикладываются два индуктора над и под воспалительной областью. Они кладутся стороной «N» к поверхности тела человека. Нужно 10 сеансов (по 30 минут каждый день).
- Ультрафиолетовое излучение. Облучается грудная клетка через перфорированный стабилизатор. Требуется одна доза в день. Продолжительность курса лечения составляет около 10 дней.
- Массаж грудной клетки. Это физиопроцедура проводится для того, чтобы улучшить отход мокроты, дренажа бронхов. Этот приятный курс лечения нужно пройти как минимум 10 раз.
Случается так, что не всем подходят эти процедуры. Они имеют ряд противопоказаний:
- Если у человека пик заболевания, который сопровождается полным истощением организма и лихорадкой.
- Пациент имеет злокачественную опухоль.
- Больной имеет сердечно-сосудистое заболевание, которое находится на стадии ненормального функционирования.
- Атеросклероз сосудов в головном мозге.
- Плохо свертывается кровь (гемофилия).
- У детей с развивающимся нейротоксикозом.
Лечение воспаления легких не может происходить без физиопроцедур. Они помогают организму человека выйти из больного состояния, окрепнуть и привести в норму иммунную систему. Но эти процедуры не могут проводиться в самый разгар заболевания, так как это может ухудшить состояние пациента, которое будет угрожать жизни и приведет к тяжелым последствиям.
При малейших подозрениях на пневмонию каждый человек должен обратиться к врачу за помощью. Самостоятельно вылечить эту болезнь невозможно.
Физиотерапия стимулирует механизмы выздоровления при острой пневмонии. При выраженной интоксикации и лихорадке физиолечение не проводится, разрешаются лишь горчичники, банки, спиртово-масляные компрессы.
Ингаляционная терапия может применяться для улучшения дренажной функции бронхов, вентиляционной функции легких, а также с противовоспалительной целью. Следует назначать ингаляции с учетом индивидуальной переносимости и не в самом остром периоде. Однако ингаляции бронходилататоров могут применяться в случае бронхоспастических реакций независимо от периода заболевания.
С противовоспалительной и антибактериальной целью можно рекомендовать биопарокс. Это дозированный аэрозольный препарат, обладающий широким спектром действия (эффективен при грамположительной и грамотрицательной кокковой флоре, грамположительных палочках, микоплазме). Биопарокс снижает гиперсекрецию и уменьшает продуктивный кашель при бронхитах, уменьшает ирритативный кашель при ларингитах и трахеитах. Препарат ингалируют каждые 4 ч по 4 вдоха на ингаляцию.
Можно использовать противовоспалительные отвары трав (ромашки, зверобоя) в виде ингаляций. Для снятия бронхоспазма и улучшения дренажной функции бронхов применяют ингаляции эуфиллина, эуспирана, новодрина, солутана и др. (см. «Лечение хронического бронхита»).
Для разжижения и лучшего отхождения мокроты используют ингаляции ацетилцистеина. Для приготовления аэрозолей должны использоваться ультразвуковые ингаляторы.
В периоде намечающегося выздоровления целесообразна аэроионотерапия отрицательно заряженными ионами (они усиливают вентиляцию, повышают потребление кислорода, обладают десенсибилизирующим эффектом).
С противовоспалительной целью и для ускорения рассасывания воспалительного очага применяется электрофорез кальция хлорида, калия йодида, лидазы, гепарина на область локализации пневмонического очага.
В случае бронхоспастического синдрома назначают электрофорез эуфиллина, платифиллина, магния сульфата на грудную клетку, при кашле и болях в груди — электрофорез новокаина, дикаина.
Электрическое поле УВЧ ускоряет рассасывание воспалительного очага, уменьшает экссудацию, усиливает капиллярное кровообращение, оказывает бактериостатическое действие, уменьшает интоксикацию. УВЧ назначают на воспалительный очаг в слаботепловой дозе и сочетают или чередуют с электрофорезом кальция хлорида или калия йодида.
Следует помнить, что токи УВЧ способствуют развитию пневмосклероза. Следовательно, при развитии пневмонии на фоне хронического бронхита поле УВЧ противопоказано.
Индуктотермия — воздействие на организм магнитным полем высокой частоты (коротковолновая диатермия). Процедура усиливает крово- и лимфообращение, повышает обмен веществ, расслабляет гладкие и поперечно-полосатые мышцы, оказывает болеутоляющее, противовоспалительное и антисептическое действие. Индуктотермия назначается больным с распространенным воспалительным процессом в легких. При затяжной пневмонии сочетают или чередуют индуктотермию на грудную клетку и надпочечники.
После индуктотермии для скорейшего рассасывания воспалительного инфильтрата целесообразно назначать электрофорез гепарина, никотиновой кислоты.
Сверхвысокочастотное электромагнитное поле (СВЧ-терапия)
СВЧ-колебания применяются в двух диапазонах — сантиметровом (СМВ-терапия) и дециметровом (ДМВ-терапия).
СМВ-терапия производится аппаратом «Луч-58» и способствует разрешению воспалительного инфильтрата в легких. Глубина проникновения в ткани составляет 3-5 см. Очаги, располагающиеся на большей глубине, не доступны воздействию. СМВ-терапия часто плохо переносится больными с ИБС.
ДМВ-терапия производится аппаратами «Волна-2», «Ромашка», «Ранет» и имеет преимущества перед другими методиками.
При лечении дециметровыми волнами на ткани воздействует электромагнитное поле сверхвысокой частоты (433-460 МГц) и небольшой мощности (до 70-100 Вт). Для ДМВ-терапии характерны высокая степень поглощения энергии сверхвысокой частоты, глубокое проникновение в ткани (7-9 см), что обеспечивает выраженное противовоспалительное действие и положительное влияние на функцию внешнего дыхания. ДМВ-терапия позволяет концентрировать параллельные пучки и обеспечивать только местное воздействие. Процедура хорошо переносится даже больными с ИБС.
ДМВ-терапию можно назначать в первые 2-7 дней после снижения температуры тела до нормы или субфебрильных цифр. Воздействуют на грудную клетку в проекции воспалительного очага по 10-15 мин ежедневно. Курс лечения — 19-12 процедур.
В фазе разрешения пневмонии больному рекомендуются парафиновые, озокеритовые, грязевые аппликации, а также различные методики иглорефлексотерапии: иглоукалывание, электроакупунктура, лазеропунктура. Под влиянием иглорефлексотерапии нормализуются вегетативно-соматические нарушения, повышаются компенсаторно-приспособительные возможности организма, что способствует быстрейшему рассасыванию воспалительного очага, устранению бронхоспастических проявлений, нормализации функции мукоцилиарного аппарата.
Иглорефлексотерапия не показана больным при лихорадке, интоксикации, легочной и сердечной недостаточности, при резко выраженных морфологических изменениях в легких.
Лечебная физическая культура
При занятиях ЛФК улучшается подвижность грудной клетки, увеличивается ЖЕЛ, улучшаются работа системы кровообращения и снабжение тканей кислородом, повышаются защитные возможности организма, улучшаются вентиляция и дренажная функция бронхов. Все это в конечном счете ускоряет рассасывание воспалительного очага в легких.
ЛФК назначают на 2-3-й день снижения температуры тела, при удовлетворительном состоянии больного.
В остром периоде пневмонии проводится лечение положением. Больному рекомендуется лежать на здоровом боку 3-4 ч в день. Такое положение улучшает аэрацию больного легкого. Для уменьшения образования спаек в диафрагмально-реберном углу рекомендуется лежать на здоровом боку с валиком под грудной клеткой. Положение на животе уменьшает образование спаек между диафрагмальной плеврой и задней стенкой грудной клетки, положение на спине — между диафрагмальной плеврой и передней грудной стенкой.
Таким образом, в остром периоде заболевания необходимо менять положение в течение дня.
Во время пребывания больного на постельном режиме при снижении температуры тела назначаются статические дыхательные упражнения для усиления вдоха и выдоха и улучшения отхождения мокроты (глубокий вдох носом и медленный выдох ртом, слегка надавливая руками на грудную клетку и верхнюю часть живота для усиления выдоха).
По мере улучшения состояния больного дыхательные упражнения сочетают с упражнениями для конечностей и туловища, в дальнейшем включаются дыхательные упражнения с сопротивлением для увеличения силы дыхательных мышц. Производится дозированное сдавливание того или иного отдела грудной клетки соответственно исходной силе дыхательных мышц.
Дыхательные упражнения лучше выполнять в положении сидя или стоя.
По мере улучшения клинического состояния больного назначаются общеукрепляющие физические упражнения, в дальнейшем включаются ходьба, спортивно-прикладные упражнения (ходьба, игры с мячом, тренажеры, велосипед).
Во все упражнения лечебной гимнастики обязательно включается комплекс дыхательных упражнений с учетом следующих правил: вдох соответствует выпрямлению корпуса, разведению или поднятию рук, выдох — сгибанию корпуса, сведению или опусканию рук.
Очень большое значение имеет тренировка диафрагмального дыхания в положении лежа или стоя. Больной стоит с широко расставленными ногами; отводя руки в стороны, делает вдох, затем, переводя руки вперед и наклоняясь вниз, производит медленный выдох, во время которого следует втягивать мышцы живота.
Если больной лежит на спине, то руки кладет на живот и делает продолжительный выдох, выдувая воздух ртом; руками в это время он надавливает на переднюю брюшную стенку, усиливая выдох.
Дыхательные упражнения для увеличения силы диафрагмы целесообразно сопровождать звуками или короткими, следующими друг за другом сериями выдыхательных движений (толчками), во время которых напрягаются мышцы живота и одновременно происходит сокращение диафрагмы.
Массаж грудной клетки значительно улучшает микроциркуляцию в легких, дренажную функцию бронхов, способствует рассасыванию воспалительной инфильтрации в легких. Массаж используется на всех этапах заболевания с учетом температуры тела, интоксикации, состояния сердечно-сосудистой системы.
Если вы переболели таким тяжелым заболеванием, как пневмония, ваш организм еще долго будет восстанавливаться. Вы еще можете иногда чувствовать слабость и головокружения, кашлять, быстро утомляться. Чтобы этот период прошел как можно быстрее, разработайте для себя комплекс мер по укреплению здоровья.
- После пневмонии еще некоторое время легкие могут очищаться от слизи, что вызывает кашель. Избавиться от него вам помогут паровые ингаляции с пихтовым маслом: в кастрюльку с кипятком капните 5 капель и вдыхайте пары, накрывшись махровым полотенцем. После ингаляции натрите этим же маслом грудь и укутайтесь в теплое одеяло.
- Противокашлевой эффект имеет такое народное средство: в стакан кипяченого молока положите два плода инжира. Когда настоится, пейте его после еды. Следует выпивать по стакану настоя 2 раза в день.
- Выздоравливающим после воспаления легких необходимо полноценное сбалансированное питание, в т.ч. с высоким содержанием белка (нежирная рыба, постное мясо, грибы, бобовые культуры). Ешьте орехи (кроме арахиса), семечки, икру, проростки пшеницы, каши из цельного зерна.
- Обязательно пройдите курс витаминотерапии, особенно полезны витамины А, С и группы В и микроэлементы – железо, медь, селен, цинк, йод, калий и т д.
- Принимайте препараты, нормализующие работу кишечника, т.к. скорее всего, во время болезни вы принимали по назначению врача антибиотики. Очень полезны для кишечника кисломолочные продукты, в т.ч. с «живыми» бактериями, а также квашеные – капуста, свекла, яблоки, арбузы, огурцы и т.п. В период выздоровления неплохо выпивать хотя бы по стакану свежевыжатого сока из овощей и фруктов.
- Для выведения токсинов из организма, накопившихся во время болезни, пейте щелочную минеральную воду, морс из клюквы, бруснику с медом, травяные чаи.
- Для восстановления сил и сопротивляемости организма к болезням вам необходимы иммуностимулирующие препараты, а также естественные иммуномодуляторы, такие, как китайский лимонник, корень женьшеня, элеутерококк, ромашка, календула, зверобой, лук и чеснок.
- Если есть такая возможность, приобретите путевку в санаторий, где созданы все условия для реабилитации людей, перенесших пневмонию.
- Многие физиотерапевтические процедуры можно пройти и в местных поликлиниках или медицинских центрах, в частности, массаж грудной клетки, курс дыхательной гимнастики, щелочные ингаляции, электрофорез, УВЧ и микроволновую терапию, не игнорируйте и занятия лечебной физкультурой.
- Интенсивные физические нагрузки для вашего организма еще нежелательны, но прогулки на свежем воздухе в вашей программе выздоровления должны стать обязательным пунктом.
- Пока ваши силы еще полностью не восстановлены, старайтесь не забывать о дневном сне.
Пневмонией болеют часто, прежде всего дети и пожилые люди. Поэтому многие относятся к этой болезни как к старой знакомой – достаточно благостно и беспечно. Между тем воспаление легких коварно. Сегодня оно принимает неизвестные ранее формы. Поэтому и выявлять его, и лечить стало гораздо труднее. Если воспаление легких тяжелое – непременно надо ложится в больницу! Дома лечить можно лишь легкую пневмонию, и то под контролем врача. При этом важно не нарушать назначенный им режим.
источник
Пневмония — группа заболеваний, связанных с воспалением легочной ткани, внутриальвеолярной экссудацией, при этом процесс, как правило, развивается под воздействием инфекционных агентов (вирусы, патогенные и условно-патогенные бактерии). В народе более известно название «воспаление легких». Основными симптомами этого недуга является кашель с выделением мокроты, высокая температура, боль в груди.
Пневмония это достаточно распространенная болезнь, в год ею заболевает около 4-5% населения в возрасте от 18 до 70 лет. У людей пожилого возраста этот недуг находят чаще — до 10% населения в возрасте от 70 лет обращаются в больницу с воспалением легких. Помимо пожилых, в группе риска находятся лица:
- дети раннего и младенческого возраста;
- с низким социальным статусом;
- хроническими заболеваниями сердечно-сосудистой системы;
- иммунодефицитными состояниями (прием цитостатиков, ВИЧ);
- прикованные к постели или инвалидному креслу, а также некоторые другие группы населения.
Лечение пневмонии в современной медицине насчитывает два направления:
- медикаментозная терапия (антибиотики и препараты для иммунитета и т. д.);
- физиолечение (электрофорез, УВЧ, ЛФК и т. д.).
То, какую терапию выбрать, совмещать ли их и как совмещать, решает врач после оценки степени тяжести заболевания. Ниже рассмотрим подробнее каждое направление.
При медикаментозной терапии различают этиотропное и патогенетическое лечение. Первое является более частым, распространенным и действенным, так как напрямую влияет на инфекцию. Второе же направлено на повышение сопротивления организмом инфекции, укрепление иммунной системы, укрепление и восстановление функции легочной ткани. Обычно этиотропная терапия составляет основную часть лечения, тогда как патогенетическая проводится как фоновая и второстепенная.
Смысл терапии в ликвидации инфекции в организме. Главные средства для этого — антибиотики. Препарат выбирается врачом после осмотра в зависимости от происхождения заболевания, его срока и особенностей организма пациента (возрастные особенности, аллергии, хронические заболевания, беременность и т. д.).
Основные антибиотики, применяемые в терапии воспаления легких:
- пенициллины (обычно защищенные);
- цефалоспорины (генерация выбирается в зависимости от возбудителя болезни);
- макролиды;
- фторхинолы;
- карбапенемы;
- аминогликозиды.
При недоступности или непереносимости организмом пациента определенного антибиотика можно найти альтернативу.
При этом виде лечения используют следующие средства:
- витамины A, C, D, E;
- препараты иммуномодулирующего действия;
- противовоспалительные препараты;
- десенсибилизирующие средства;
- бронхолитические средства.
Такой вид терапии при пневмонии назначают с целью повышения иммунитета, улучшения кровообращения и пресечения возможности развития воспаления в легких.
Главные методы физиотерапии:
- электрофорез;
- УВЧ-терапия;
- ЛФК;
- дыхательные гимнастики.
Вышеуказанные виды лечения противопоказаны в следующих случаях:
- пиковая стадия воспаления, во время которой у пациента высокая температура (особенно для УВЧ);
- эпилепсия, нарушение психики, в особенности острые состояния;
- гемофилия, склонность к кровотечениям;
- нарушение сознания, кома;
- злокачественные опухоли;
- декомпенсированные заболевания сердца и сосудов, острые состояния, связанные с ними же;
- наличие кардиостимулятора;
- состояние резкого истощения;
- с осторожностью при сахарном диабете вследствие нарушения чувствительности при данном заболевании.
Начинать процедуры можно после того, как основной очаг воспаления будет иметь положительную R-динамику, а развитие воспаления — приостановлено. Физиотерапия целесообразна именно в этот период для того, чтоб помочь организму справиться с остаточными симптомами пневмонии и стимулировать восстановление здоровья.
Электрофорез — это способ введения препарата через кожный покров под воздействием электрических импульсов. При этом ионы основного действующего вещества проникают через кожные покровы (диффузия) и оказывают свое непосредственное лечебное воздействие. Помимо действия лекарственного средства, при электрофорезе свой вклад вносит также воздействие собственно электрического тока — местное раздражающее воздействие, расслабление гладких мышечных клеток в стенках сосудов (а значит, улучшение кровоснабжения в тканях), усиление обменных процессов.
При пневмонии электрофорез удобен по причине того, что таким способом можно легко лечить определенные места в области грудной клетки, в то время как в некоторых других методах направить лечение в нужное место не так просто.
В качестве препаратов для электрофореза при пневмонии можно использовать следующие средства:
Показания и эффекты для каждого препарата:
- Эуфиллин используется при бронхоспазмах. Во время электрофореза лекарство уменьшает спазм, снимает отек, улучшает кровообращение и освобождает дыхательные пути. Оказывает обезболивающее действие. Противопоказан при заболеваниях сердца, почек и печени.
- Гепарин — средство для разжижения крови. Эффект от электрофореза с применением гепарина — снятие отека легочных тканей. Противопоказан при заболеваниях, вызывающих проблемы со свертыванием крови и тяжелых болезнях почек и печени.
- Лидаза предназначена для размягчения тканей. Электрофорез с лидазой снимет отечность и приостановит развитие спаечно-рубцового процесса, появившегося на фоне воспаления.
- Новокаин применяется в качестве анестезирующего препарата при болях в груди.
Средняя длительность процедуры 10-20 минут, а обычная продолжительность курса 10-12 дней, процедуры выполняются ежедневно.
В основе УВЧ лежит прогревание тканей электромагнитным полем ультравысокой частоты, ток может быть импульсным или непрерывным.
При пневмонии УВЧ хорошо помогает в острый период (но после снижения температуры до нормальных показателей), с помощью него можно ускорить процесс ликвидации инфекции и выздоровления. При этом в воспалительно-измененных тканях происходит уменьшение отека, усиление местного кровотока, уменьшение секреции бронхиальными железами. Кроме того, УВЧ способствует приостановке размножения микроорганизмов в очаге воспаления и снижению их жизнедеятельности. Средний курс составляет 10-12 процедур, длительность которых в среднем составляет 8-15 минут.
После того как основные симптомы пневмонии удалось побороть, обычно требуется много времени на восстановление. После болезни может некоторое время оставаться слабость и кашель. Для устранения этих остаточных симптомов рекомендуется использовать ЛФК и дыхательную гимнастику. Упражнения для тела помогут убрать слабость, а дыхательная гимнастика — быстрее побороть кашель и нормализовать функцию дыхательной системы.
После победы над пневмонией не стоит забывать о ней, лучше обезопасить себя от повторных заболеваний. Нужно своевременно делать прививки (против гриппа, пневмококка, гемофильной палочки (В типа). Во избежание рецидива после окончательного выздоровления стоит посетить санаторий или курорт для полного восстановления организма.
источник
Пневмония — группа заболеваний, связанных с воспалением легочной ткани, внутриальвеолярной экссудацией, при этом процесс, как правило, развивается под воздействием инфекционных агентов (вирусы, патогенные и условно-патогенные бактерии). В народе более известно название «воспаление легких». Основными симптомами этого недуга является кашель с выделением мокроты, высокая температура, боль в груди.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
Пневмония это достаточно распространенная болезнь, в год ею заболевает около 4-5% населения в возрасте от 18 до 70 лет. У людей пожилого возраста этот недуг находят чаще — до 10% населения в возрасте от 70 лет обращаются в больницу с воспалением легких. Помимо пожилых, в группе риска находятся лица:
- дети раннего и младенческого возраста;
- с низким социальным статусом;
- хроническими заболеваниями сердечно-сосудистой системы;
- иммунодефицитными состояниями (прием цитостатиков, ВИЧ);
- прикованные к постели или инвалидному креслу, а также некоторые другие группы населения.
Лечение пневмонии в современной медицине насчитывает два направления:
- медикаментозная терапия (антибиотики и препараты для иммунитета и т. д.);
- физиолечение (электрофорез, УВЧ, ЛФК и т. д.).
То, какую терапию выбрать, совмещать ли их и как совмещать, решает врач после оценки степени тяжести заболевания. Ниже рассмотрим подробнее каждое направление.
При медикаментозной терапии различают этиотропное и патогенетическое лечение. Первое является более частым, распространенным и действенным, так как напрямую влияет на инфекцию. Второе же направлено на повышение сопротивления организмом инфекции, укрепление иммунной системы, укрепление и восстановление функции легочной ткани. Обычно этиотропная терапия составляет основную часть лечения, тогда как патогенетическая проводится как фоновая и второстепенная.
Смысл терапии в ликвидации инфекции в организме. Главные средства для этого — антибиотики. Препарат выбирается врачом после осмотра в зависимости от происхождения заболевания, его срока и особенностей организма пациента (возрастные особенности, аллергии, хронические заболевания, беременность и т. д.).
Основные антибиотики, применяемые в терапии воспаления легких:
- пенициллины (обычно защищенные);
- цефалоспорины (генерация выбирается в зависимости от возбудителя болезни);
- макролиды;
- фторхинолы;
- карбапенемы;
- аминогликозиды.
При недоступности или непереносимости организмом пациента определенного антибиотика можно найти альтернативу.
При этом виде лечения используют следующие средства:
- витамины A, C, D, E;
- препараты иммуномодулирующего действия;
- противовоспалительные препараты;
- десенсибилизирующие средства;
- бронхолитические средства.
Такой вид терапии при пневмонии назначают с целью повышения иммунитета, улучшения кровообращения и пресечения возможности развития воспаления в легких.
Главные методы физиотерапии:
- электрофорез;
- УВЧ-терапия;
- ЛФК;
- дыхательные гимнастики.
Вышеуказанные виды лечения противопоказаны в следующих случаях:
- пиковая стадия воспаления, во время которой у пациента высокая температура (особенно для УВЧ);
- эпилепсия, нарушение психики, в особенности острые состояния;
- гемофилия, склонность к кровотечениям;
- нарушение сознания, кома;
- злокачественные опухоли;
- декомпенсированные заболевания сердца и сосудов, острые состояния, связанные с ними же;
- наличие кардиостимулятора;
- состояние резкого истощения;
- с осторожностью при сахарном диабете вследствие нарушения чувствительности при данном заболевании.
Начинать процедуры можно после того, как основной очаг воспаления будет иметь положительную R-динамику, а развитие воспаления — приостановлено. Физиотерапия целесообразна именно в этот период для того, чтоб помочь организму справиться с остаточными симптомами пневмонии и стимулировать восстановление здоровья.
Электрофорез — это способ введения препарата через кожный покров под воздействием электрических импульсов. При этом ионы основного действующего вещества проникают через кожные покровы (диффузия) и оказывают свое непосредственное лечебное воздействие. Помимо действия лекарственного средства, при электрофорезе свой вклад вносит также воздействие собственно электрического тока — местное раздражающее воздействие, расслабление гладких мышечных клеток в стенках сосудов (а значит, улучшение кровоснабжения в тканях), усиление обменных процессов.
При пневмонии электрофорез удобен по причине того, что таким способом можно легко лечить определенные места в области грудной клетки, в то время как в некоторых других методах направить лечение в нужное место не так просто.
В качестве препаратов для электрофореза при пневмонии можно использовать следующие средства:
Показания и эффекты для каждого препарата:
- Эуфиллин используется при бронхоспазмах. Во время электрофореза лекарство уменьшает спазм, снимает отек, улучшает кровообращение и освобождает дыхательные пути. Оказывает обезболивающее действие. Противопоказан при заболеваниях сердца, почек и печени.
- Гепарин — средство для разжижения крови. Эффект от электрофореза с применением гепарина — снятие отека легочных тканей. Противопоказан при заболеваниях, вызывающих проблемы со свертыванием крови и тяжелых болезнях почек и печени.
- Лидаза предназначена для размягчения тканей. Электрофорез с лидазой снимет отечность и приостановит развитие спаечно-рубцового процесса, появившегося на фоне воспаления.
- Новокаин применяется в качестве анестезирующего препарата при болях в груди.
Средняя длительность процедуры 10-20 минут, а обычная продолжительность курса 10-12 дней, процедуры выполняются ежедневно.
В основе УВЧ лежит прогревание тканей электромагнитным полем ультравысокой частоты, ток может быть импульсным или непрерывным.
При пневмонии УВЧ хорошо помогает в острый период (но после снижения температуры до нормальных показателей), с помощью него можно ускорить процесс ликвидации инфекции и выздоровления. При этом в воспалительно-измененных тканях происходит уменьшение отека, усиление местного кровотока, уменьшение секреции бронхиальными железами. Кроме того, УВЧ способствует приостановке размножения микроорганизмов в очаге воспаления и снижению их жизнедеятельности. Средний курс составляет 10-12 процедур, длительность которых в среднем составляет 8-15 минут.
После того как основные симптомы пневмонии удалось побороть, обычно требуется много времени на восстановление. После болезни может некоторое время оставаться слабость и кашель. Для устранения этих остаточных симптомов рекомендуется использовать ЛФК и дыхательную гимнастику. Упражнения для тела помогут убрать слабость, а дыхательная гимнастика — быстрее побороть кашель и нормализовать функцию дыхательной системы.
После победы над пневмонией не стоит забывать о ней, лучше обезопасить себя от повторных заболеваний. Нужно своевременно делать прививки (против гриппа, пневмококка, гемофильной палочки (В типа). Во избежание рецидива после окончательного выздоровления стоит посетить санаторий или курорт для полного восстановления организма.
источник
Физиопроцедуры при пневмонии у взрослых. Когда применяют физиопроцедуры при пневмонии у взрослых и детей
– тяжелое заболевание дыхательной системы, которое требует комплексного лечения с использованием разных методов, в том числе физиотерапии . Они обладают широким спектром лечебного действия, способствуют быстрому выздоровлению и снижают риск развития осложнений при воспалительных процессах в легких. Какие физиотерапевтические процедуры показаны больным при пневмонии, и как правильно их проводить?
Физиотерапия представляет собой отрасль медицины, которая занимается изучением влияния природных и искусственных факторов окружающей среды на человеческое здоровье. В число средств, которые используются для лечения заболеваний в данном случае, входят тепло, холод, лазер, ток разной частоты, электромагнитное излучение и многое другое.
При пневмонии физиопроцедуры оказывают следующее терапевтическое воздействие:
- уничтожают патогенные микроорганизмы;
- купируют воспалительный процесс и болевой синдром;
- стимулируют работу иммунной системы;
- устраняют отечность тканей, улучшают отхождение мокроты;
- нормализуют работу легких и бронхов;
- снижают риск развития осложнений.
Стимуляция определенных зон при проведении лечения способствует улучшению деятельности органов эндокринной системы, выбросу гормонов в кровь и быстрой регенерации тканей.
ВАЖНО! Физиотерапия при пневмонии назначается исключительно по показаниям врача с учетом клинического течения заболевания, возраста и особенностей организма больного.
При воспалительных процессах в легких врачи назначают целый ряд процедур, которые направлены на улучшение работы дыхательной системы и общего состояния больного . Физиотерапия проводится после нормализации температуры тела примерно через неделю после начала заболевания, в некоторых случаях – на 15-20-й день.

Она используется для транспортировки медикаментозных средств непосредственно к органам дыхательной системы , и проводится с помощью ультразвуковых ингаляторов или небулайзеров.
При выполнении ингаляций используются антибиотики (как правило, широкого спектра действия), и муколитические средства, которые способствуют разжижению и отхождению мокроты, а также гормональные препараты, снимающие отечность тканей.
Суть процедуры заключается в комплексном воздействии медикаментозных средств и электрического тока, под воздействием которого лечебные вещества распадаются на ионы и быстрее проникают в организм. Процедура способствует устранению болевого синдрома и воспалительного процесса, улучшению обмена веществ и кровоснабжения органов дыхания. Электрофорез проводится у взрослых и детей с использованием антибиотиков, гепарина, йодида калия, хлорида кальция и других лекарственных препаратов.
Ультравысокочастотная терапия считается одним из наиболее эффективных методов лечения пневмонии , и часто используется у детей со сниженным иммунитетом. Сеансы проводятся следующим образом: к грудной клетке больного прикладывают специальные пластины диаметром 12-15 см так, чтобы они находились над пораженной областью легких, после чего воздействуют на ткани излучением мощностью 13-15 Вт. УВЧ-процедуры снижают содержание жидкости в альвеолах, ограничивают воспалительный процесс, препятствуя его переходу на здоровые клетки, уничтожают бактерии и улучшают микроциркуляцию крови в пораженном органе.
ВАЖНО! Физиотерапевтические процедуры должны проводиться в комплексе с терапией и другими методами консервативного лечения.

Особенно она эффективна в подострой стадии заболевания и при хронической пневмонии.
Грудная клетка больного облучается спереди и сзади через специальный перфорированный стабилизатор, благодаря чему достигается необходимый терапевтический эффект.
Преимущество тепловых процедур при лечении пневмонии заключается в том, что их можно проводить не только в стационаре, но и в домашних условиях. Наиболее распространенные, проверенные временем средства для прогревания органов дыхания – горчичники и банки . Они хорошо разжижают мокроту, способствуют ее выведению из легких, а также улучшают кровообращение и обмен веществ в тканях. Помимо банок и горчичников, при лечении пневмонии эффективны аппликации из парафина, грязи и озокерита на грудную клетку.
Как и любой другой метод лечения, физиотерапия имеет ряд противопоказаний и побочных эффектов. Проводить физиотерапевтические процедуры запрещено в следующих случаях:
- острая фаза заболевания, сопровождающаяся высокой температурой, истощением и другими ;
- злокачественные новообразования;
- сердечно-сосудистые патологии в стадии декомпенсации;
- нарушения работы нервной системы;
- гнойно-септические процессы в организме;
- патологии кроветворной функции;
- наличие открытых кровотечений.
Физиотерапевтические процедуры практически не вызывают побочных эффектов, но в некоторых случаях возможно обострение состояния больного – повышение температуры тела и усиление симптоматики заболевания.
ВАЖНО! При развитии побочных эффектов физиотерапевтические процедуры необходимо прекратить до полного исчезновения острых признаков заболевания.
В стадии выздоровления они способствуют скорейшей регенерации тканей, предотвращают развитие осложнений и улучшают общее состояние респираторной системы.
ВАЖНО! При проведении массажа или выполнении упражнений ЛФК важно следить за самочувствием больного – если те или иные движения доставляют серьезный дискомфорт, необходимо пересмотреть схему и тактику лечения.
Помимо ингаляций, электрофореза, УВЧ-терапии и других процедур, больным с диагнозом пневмония можно делать следующие методики лечения:
- Магнитотерапия , которая обеспечивает противовоспалительный и бактериостатический эффект посредством воздействия электромагнитного поля на пораженные ткани;
- Волновое лечение подразумевает использование дециметровых волн с разными характеристиками для устранения инфильтратов в легких (метод может применяться сразу же после стабилизации состояния больного);
- Биоптрон – инновационной способ лечения, которые заключается в воздействии на очаг воспаления специальными аппаратами, которые излучают поляризованный свет – процедура улучшает метаболизм и процессы кровообращения, благодаря чему патологический процесс быстро купируется.
Ознакомьтесь подробно о лечении пневмонии и дополнительных процедурах на видео ниже:
Физиотерапевтические процедуры широко применяются в педиатрии для лечения различных заболеваний органов дыхания. Эффективны они и при , дополняя (ни в коем случае не заменяя) основное лечение и ускоряя процесс выздоровления.
Пневмония в детском возрасте чаще всего имеет инфекционную природу. Ведущую роль при этом играют бактерии и вирусы. Нередко воспалительный процесс развивается в легких на фоне у лиц со сниженным иммунитетом. Лечение пневмоний у детей направлено на подавление инфекционного процесса, мобилизацию защитных сил организма ребенка, ликвидацию очага воспаления, борьбу с интоксикацией, дыхательной недостаточностью и другими симптомами болезни. Важной составляющей частью этого лечения является физиотерапия, на принципах и методиках которой мы остановимся в этой статье.
Лечение физическими факторами у детей с пневмонией рекомендуется применять с самого начала болезни, если позволяет общее состояние. Это могут быть методы общего воздействия, сегментарно-рефлекторные или местные процедуры. Они назначаются с целью:
- ослабления воспалительной реакции;
- скорейшего разрешения патологического процесса;
- уменьшения проявлений гипоксии;
- оптимизации кровоснабжения легких;
- нормализации дренажной функции бронхов;
- повышения иммунитета.
Выбор метода лечения зависит от стадии болезни и наличия сопутствующей патологии. Подходить к нему следует внимательно, учитывая некоторые особенности использования физических факторов в педиатрии:
- предпочтение следует отдавать методам, не оказывающим влияния на процессы роста и гормональный фон организма ребенка (водолечение, теплолечение, магнитотерапия, УФО);
- интенсивность воздействия должна быть в 2-3 раза ниже, чем у взрослых;
- продолжительность сеанса уменьшается соответственно возрасту;
- курс лечения аппаратными методами ограничивается 5-7 сеансами, водотеплолечение – до 10;
- при проведении тепловых процедур и лечебных ванн обязательно должна оцениваться переносимость и реакция организма на воздействие.
Нежелательно назначать детям сочетанные методы физиотерапии, так как они взаимно усиливают друг друга.
Несмотря на бесспорную пользу использования физиопроцедур у детей, больных пневмонией, в некоторых случаях их применение нецелесообразно. Перед назначением той или иной процедуры тщательно взвешиваются все показания и противопоказания с учетом сопутствующей патологии и течения основного заболевания. Общими противопоказаниями к физиотерапии у детей являются:
- высокая лихорадка;
- тяжелое общее состояние;
- образование булл в легких при ;
- и другой локализации;
- системные болезни крови;
- недостаточность функции дыхания и кровообращения 2-3 степени и др.
Из всего арсенала физиотерапевтических процедур при воспалении легких у детей могут использоваться следующие:
- уменьшающие проявления гипоксии (лечебные ванны, обогащенные кислородом или углекислотой, оксигенотерапия, климатотерапия);
- ослабляющие активность воспаления (воздействие на организм волн сверхвысоких и ультравысоких частот, магнитного поля, ультрафиолетового облучения, тепловых процедур);
- улучшающие дренаж бронхиального дерева (ингаляции лекарственных растворов, массаж);
- стимулирующие работу иммунной системы (лекарственный электрофорез цинка, воздействие солнечными лучами);
- оказывающие десенсибилизирующее действие (лекарственный электрофорез магния, кальция, меди).
Ниже рассмотрим особенности применения каждой методики подробнее.
Применение оксигенотерапии у детей с дыхательной недостаточностью позволяет:
- повысить напряжение кислорода в воздухе альвеол и в крови;
- увеличить концентрацию оксигемоглобина;
- уменьшить проявления метаболического ацидоза.
Ингаляция кислородных смесей осуществляется с помощью специальной аппаратуры через маски, носовые катетеры, интубационные трубки, тент-палатки.
При воспалении легких оптимальным методом оксигенотерапии считается легочная вентиляция с положительным давлением в конце выдоха. Она способствует увеличению возможностей транспорта газов в альвеолах. Процедура разрешена детям старше 5 лет. На курс лечения приходится 8-10 сеансов, которые проводятся ежедневно по 15 минут.
Это вид климатотерапии, при которой с лечебной целью используется воздействие свежего воздуха на организм. Вдыхание прохладного чистого воздуха оказывает благотворное влияние на функционирование органов дыхания – способствует увеличению глубины дыхательных движений, дыхательного объема и улучшению вентиляции легких, что приводит к возрастанию парциального давления кислорода в крови. Кроме того, действие аэротерапии сопряжено с эффектом охлаждения и раздражения рецепторов верхних дыхательных путей.
Для достижения этих целей помещение, в котором находится ребенок, регулярно проветривают. В период реабилитации полезны прогулки на свежем воздухе длительностью 1-2 часа.
Лечебное воздействие углекислых ванн связано с влиянием диоксида углерода на дыхательный центр. При этом увеличивается глубина дыхания и урежается его частота, на что организм реагирует компенсаторным усилением диффузии кислорода в легочной ткани.
Такие ванны могут применяться ежедневно. Длительность одной процедуры не должна превышать 10-12 минут. Средний курс лечения включает 8-10 сеансов.
Представляют собой разновидность газовых ванн, в которых действующим фактором является кислород, растворенный в воде. Он проникает в кровеносное русло через кожу и дыхательные пути, увеличивая таким образом оксигенацию крови. На фоне приема кислородных ванн улучшается общее самочувствие, активизируется дыхательная функция легких и улучшаются обменные процессы.
Такие ванны готовятся только искусственным путем – физическим (насыщение воды кислородом из специальных баллонов) или химическим (добавление в нее особой комбинации химических веществ).
В период развития активного воспаления одновременно с противомикробной терапией назначают воздействие электрическим полем ультравысокой частоты на области проекции патологического очага в легочной ткани. Это позволяет:
- уменьшить явления экссудации и отечность тканей;
- улучшить микроциркуляцию;
- усилить фагоцитоз и активировать местные факторы защиты.
УВЧ-терапию применяют местно (на грудную клетку) в слаботепловых дозировках. Процедуры можно проводить каждый день длительностью 10 минут. Всего необходимо 5-7 сеансов.
Это метод высокочастотной электротерапии, основанный на применении сверхвысокочастотных электромагнитных колебаний дециметрового диапазона. Его использование у больных пневмонией способствует:
- уменьшению воспаления;
- стимуляции барьерной функции соединительнотканных структур;
- устранению застойных явлений.
Назначается на межлопаточную область в слаботепловых дозировках по 5-10 минут. Всего таких процедур может проводиться от 5 до 10.
Воздействие на организм ребенка магнитным полем высокой частоты применяется в фазу острого и подострого воспаления с целью уменьшения отечности тканей в зоне поражения, восстановления микроциркуляции и обменных процессов. Противопоказаний к этому методу физиотерапии в педиатрии практически нет. Его можно применять детям различных возрастов, однако со своими особенностями. Так, детям до 3 лет процедуру осуществляют с помощью аппарата УВЧ и электрода вихревых токов. Такие процедуры могут назначаться каждый день по 5-7 минут. На курс лечения необходимо от 5 до 7 сеансов.
С целью уменьшения воспаления, восстановления мукоцилиарного транспорта в слизистой оболочке дыхательных путей и стимуляции иммунитета больным пневмонией может рекомендоваться физиолечение СУФ-лучами. Обычно проводят облучение груди по фракционной методике или воздействие на рефлексогенные зоны области подошв. Начинают лечение с 1 биодозы, увеличивая ее каждый раз на 25-50 %, доводят до 2 биодоз. Процедуры проводят ежедневно коротким курсом (3-5 дней).
Является одним из видов климатотерапии, при котором в качестве действующего фактора используется энергия электромагнитного излучения солнца. В результате на организм одновременно действуют инфракрасные, видимые и УФ-лучи. Они оказывают многогранное влияние на организм, больным пневмонией назначаются для активации клеточного и гуморального иммунитета, улучшения обменных процессов. Физиопроцедуры осуществляют в умеренном или интенсивном режиме с точным дозированием солнечных ванн на протяжении 15-20 дней.
Из всех видов теплолечения у детей при пневмонии преимущество отдается парафинотерапии, также может использоваться озокерит. Применяют теплотерапию местно в виде аппликаций на грудную клетку (межлопаточную область и боковые поверхности). Продолжительность одной процедуры 20-30 минут. Длительность лечения – 8-10 сеансов.
У детей раннего возраста используют аппликации парафина на стопы и нижнюю часть голени.
В процессе лечения температурный фактор воздействует на организм:
- раздражая периферические рецепторы кожи;
- нагревая кровь и обогащая ее различными биологическими веществами;
- улучшая местное кровообращение;
- повышая активность ферментов и скорость биохимических процессов;
- изменяя проницаемость гистогематических барьеров;
- активируя местный иммунитет.
Это особый физиотерапевтический метод, в основе которого лежит сочетанное воздействие постоянного электрического тока и вводимых с его помощью лекарственных веществ. Последние оказывают местное действие, накапливаясь в коже и образуя так называемое депо, не насыщая весь организм.
Для лечения пневмонии электрофорез может проводиться со следующими лекарственными растворами:
- йодид кальция (с целью ликвидации остаточных явлений);
- дионин (при сильном кашле);
- магний (при обструктивном синдроме);
- медь (при сопутствующей анемии);
- цинк (для повышения местного иммунитета).
Ингаляционная терапия в настоящее время получила широкое распространение в педиатрии. Она подразумевает вдыхание естественным или искусственным путем воздуха, насыщенного лекарственными или другими средствами. При этом в дыхательные пути попадают мельчайшие частицы твердых веществ, взвешенные в газообразной среде, которые оседают на слизистых оболочках и оказывают свое терапевтическое действие. Такие процедуры можно проводить в домашних условиях, используя специальные устройства – обычные ингаляторы или .
- антибиотиков;
- при сухом или малопродуктивном кашле – щелочных растворов (гидрокарбонат натрия);
- при наличии трудноотделяемой вязкой мокроты – муколитиков (ацителцистеин, амброксол);
- ферментов (трипсин);
- иммуностимуляторов (лизоцим, левамизол).
При использовании для ингаляции нескольких веществ обязательно учитывается их совместимость.
Процедура проводится через некоторое время (1-1,5 часа) после еды 1-2 раза в день (при необходимости чаще) и продолжается 7-10 минут. Средний курс лечения 10-15 дней.
Лечебный массаж показан при наличии трудноотделяемой мокроты у больных пневмонией. Для его выполнения используют трофические, стимулирующие приемы (разминание, растирание, поколачивание), а также элементы вибрации.
В дополнение к массажу может использоваться постуральный дренаж. Это процедура, облегчающая выведение мокроты из легких. Она может проводиться в домашних условиях 2-3 раза в день по 20-30 минут. Для ее выполнения ребенка укладывают на горизонтальную поверхность с опущенным головным концом и приподнятым тазом.
Пневмония острая — по клинико-морфологическим призна-кам острую пневмонию подразделают на крупозную и очаговую, по течению — на остротекущую и затяжную.
Пневмония крупозная. Физиотерапия при крупозной пневмонии должна обязательно сочетаться с медикаментозными средствами этиологического значения. Применение физиотерапии в комплексе с ранней антибактериальной терапией (антибиотико- и сульфаниламидной) сокращает период заболевания, предотвращает развитие осложнений. При тяжелом течении показано проведение оксигенотерапии. Вдыхания кислорода должны быть длительными с короткими перерывами.
Уф-облучение в эритемных фазах можно начинать еще при не-законченном лихорадочном периоде и явлениях нерезко выраженной общей интоксикации (процедуры в этот период осуществляют в палате). Облучение проводят полями в области пораженного участка легкого, спереди, сбоку и сзади с использованием от 2 до 6 биодоз, площадь облучения от 100 до 400 см 2 ; процедуры проводят ежедневно по одному полю; на курс лечения до 18-20 процедур.
При стихании острых воспалительных проявлений, при неболь-шой интоксикации, в том числе при субфебрильной температуре тела, примерно с 7-8-го дня от начала заболевания, применяют э. п. УВЧ в слаботепловой дозировке на область измененного легкого в течение 8-15 мин; на курс лечения от 8 до 15 процедур (УВЧ на область легких).
Из физиотерапии применяют также ДМВ мощностью 30-40 Вт через излучатель 35×16 см на область измененного легкого со стороны задней или боковой поверхности грудной клетки (ДМВ на область легких): э. п. УВЧ и ДМВ противопоказаны при кровохарканье.
С 12-14-го дня от качала заболевания назначают фибринолизин-гепарин-электрофорез, при проведении которого 20000 ЕД фибринолизина разводятв 200мл. дистиллированной воды, подкис-ленной хлористоводородной кислотой (35-40 капель 0,1 н. раст-вора). Этим раствором смачивают прокладку электрода-анода (площадь 150 см 2). Прокладку электрода-катода (100 см 2) смачивают раствором гепарина. Электрод-анод располагают на груд-ной клетке в области проекции воспалительного очага, ка-тод — на противоположной стороне; продолжительность воздейст-вия 15-20 мин, первые 3 процедуры проводят через день, затем ежедневно; на курс лечения 10-15 процедур. Эта методика особенно показана больным с поздними сроками госпитализации (бо-лее 4-5 дней от начала заболевания), при тяжелом течении бо-лезни и лицам пожилого возраста.
Поскольку крупозная пневмония, как правило, протекает с более или менее выраженным плевритом, то необходимо предприни-мать соответствующие лечебные мероприятия (см. Плеврит).
Пневмония очаговая (бронхопневмония). Больным очаговой пневмонией, особенно на фоне хронического бронхита, с 4-5-го дня заболевания внутримышечное введение антибиотиков частично может быть заменено аэро- и электроаэрозолями антибиотиков (Ингаляции электроаэрозолей), которые проводят 2 раза в день.
При мелкоочаговых пневмониях с 3-8-го дня от начала забо-левания проводят СМВ-терапию при выходной мощности аппарата 50 Вт; цилиндрический излучатель диаметром 14 см с зазором 5-7 см устанавливают над грудной клеткой в области очага воспале-ния. Продолжительность процедуры 15 мин; на курс лечения 10-14 процедур.
При более глубоко расположенных очагах воспаления и при крупноочаговых пневмониях целесообразно проводить ДМВ-тераиию при мощности 20-30 Вт с использованием излучателя 20х10см или диаметром 15 см; при сливных брон-хопневмониях — э. п. УВЧ с легким ощущением тепла.
Через 2-3 дня после нормализации температуры больным пока-заны лечебная гимнастика с акцентом на дыхательные упражнения и массаж грудной клетки.
Санаторно-курортное лечение проводят после выздоровления (но не ранее 4-й недели болезни) в местных профилированных санаториях, а также в условиях Южного берега Крыма и среднегорья.
При острых затяжных пневмониях физиотерапия должна быть направлена на восстановление бронхиального дренажа. Применяют различные виды аэро- и электроазрозолей, СМТ и электрофорез эуфиллина-СМТ (СМТ и ДДТ на различные области тела, СМТ на поясничную область), а с целью противовоспалительного дейст-вия — э. п. УВЧ в непрерывном и импульсного режимах, ДМВ, ПеМП НЧ, причем при этих процедурах не следует ограничиваться только очагом воспаления, а воздействовать на область корней легких и про-екцию надпочечников. Хороший эффект оказывает также электро-форез фибронолизина и гепарина. Лечение должно быть комбинированным и длительным, чтобы избежать перехода в хронический процесс, поскольку остаточные явления после перенесенной острой пневмонии часто сохраняются до 6 мес. и более, после чего при хорошем лечении может наступить полное выздоровление.
Пневмония считается очень сложным заболеванием. Правильное лечение, к примеру, физиотерапия при пневмонии, быстро ставит пациентов на ноги и помогает устранить болезнь без каких-либо тяжелых последствий. Но для начала нужно разобраться, что такое пневмония, как физиотерапия может помочь в борьбе с ней.
Пневмония – это инфекционное заболевание, которое распространяется в дыхательных путях. По-другому эту болезнь называют воспалением легких. Зачастую это происходит из-за ослабленного иммунитета и недолеченного гриппа, простуды. Возбудителем чаще всего выступает стрептококк, который находится в легких. Этот список можно пополнить такими возбудителями, как энтеробактерии, стафилококк. Чаще всего стрептококк становится смертельным для человека. Он сам по себе находится в дыхательных путях и на коже и не беспокоит человека с хорошей иммунной системой. Но как только человек переохлаждается, у него возникает такое заболевание, как воспаление легких.
Первым признаком пневмонии является першение или сухой кашель. В так называемом дыхательном дереве появляются и размножаются бактерии. Они начинают разрушать клетки организма, и в ответ на это он пытается быстро избавиться от погибших веществ через дыхательные пути. Так, появляются первые признаки. Затем в борьбу вступает иммунная система, кашель становится уже не сухим, а влажным с мокротой в бронхах. Обычная простуда длится не больше 7 дней, следовательно, если человек не может выздороветь больше недели, то это является симптомом пневмонии. Что касается температуры, она может быть очень высокой (38-40° С). Иногда она не падает ниже 37 и не становится больше 37,5° С. Если больному не помогают жаропонижающие, то это также является признаком заболевания. Очень больно делать вдох. На одышку и бледность кожи тоже следует обратить внимание.

Зачастую излечиться человек может за 3-4 недели. Это зависит от самого поражения и состояния иммунной системы человека.
- кожа больного красная;
- высокая температура;
- сильная одышка;
- когда больной делает вдох, то чувствует боль в груди.
Эта стадия длится два дня. В бронхах происходит воспалительный процесс. В них накапливается жидкость, которая мешает человеку нормально дышать и насыщать организм кислородом. Отсюда и покраснение кожных покровов.
На второй стадии (гепатизация или стадия серого опеченения) выделяется жидкость из маленьких кровеносных сосудов, попадающая в ткани. Лейкоциты начинают атаковать пневмонию, альвеолы заполняются жидкостью и не могут полностью обеспечить организм кислородом. Это и определяет степень тяжести самого заболевания. Чем больше ткани в организме поражено, тем труднее будет человеку дышать.

На последней стадии воспалительная жидкость рассасывается, патологические симптомы болезни исчезают.
Альвеолы постепенно освобождаются, начинает нормально циркулировать воздух, исчезает одышка. Отек дыхательных путей может быть еще очень долго, поэтому больной может все еще чувствовать боль в груди.
В наше время медицина достигла огромных успехов: изобрели антибиотики, врачи могут проводить различные операции, об успехах которых еще 10 лет назад даже не говорили. Появились новые способы лечения острых и хронических заболеваний. Физиотерапия – это отрасль медицины, которая направлена на изучение применения физических факторов внешней среды. Каждый специалист отправляет своих пациентов, взрослых и детей, на физиопроцедуры. Это помогает ускорить процесс выздоровления и уменьшает риск дальнейших осложнений. Воспаление легких является одной из тех болезней, при которой необходимо пройти курс физиотерапии.
Врач назначает физиопроцедуры только в лечебных целях, так как они оказывают противовоспалительное действие, снимают отек, стимулируют иммунную систему к защите организма.
Существует целый список всех процедур, которые используются при таком заболевании, как воспаление легких:
- Ультразвуковая аэрозольная ингаляция. Задействованы антибиотики, муколитики, гепарин. Эта процедура выполняется либо с помощью специального ультразвукового ингалятора, либо небулайзером. Что касается антибиотиков, то они широкого спектра (цефтриаксон, пенициллин и так далее). При назначении такой процедуры врач обязан учитывать индивидуальные особенности каждого пациента и знать о возможных аллергических реакциях. При использовании муколитика, гепарина и гормонов мокрота разжижается, лучше отхаркивается. Такая процедура длится 10-15 минут. Всего таких процедур должно быть 12.
- Электрофорез с антибиотиками, различными препаратами, которые помогают отхаркиваться, и гепарином. Когда лечат пневмонию, то электроды располагают поперечно, сила тока – 8 мА. Один сеанс длится до 20 минут, необходимо пройти за 2 недели 7 процедур.
- Дециметровое волновое лечение легких. Оно может использоваться почти сразу же после того, как прошла лихорадка. Это процедура воздействует на человека за счет своего электромагнитного поля, мощность которого колеблется от 35-45 Вт. Такая процедура длится 5 минут. Эта процедура назначается на неделю и выполняется каждый день.
- Импульсивная УВЧ-терапия. Прописывается детям, у которых очень слабый иммунитет. Специальные конденсаторные пластины, размер которых составляет 12-15 см, кладутся на грудь ребенку поперечно. Мощность, которую выдают эти пластины, не больше 13-15 Вт, а продолжительность сеанса – 10 минут. Нужно выполнять каждый день в течение 10 дней.
- Магнитофорез с помощью антибактериальных препаратов в дыхательную систему. К грудной клетки прикладываются два индуктора над и под воспалительной областью. Они кладутся стороной «N» к поверхности тела человека. Нужно 10 сеансов (по 30 минут каждый день).
- Ультрафиолетовое излучение. Облучается грудная клетка через перфорированный стабилизатор. Требуется одна доза в день. Продолжительность курса лечения составляет около 10 дней.
- Массаж грудной клетки. Это физиопроцедура проводится для того, чтобы улучшить отход мокроты, дренажа бронхов. Этот приятный курс лечения нужно пройти как минимум 10 раз.
Случается так, что не всем подходят эти процедуры. Они имеют ряд противопоказаний:
- Если у человека пик заболевания, который сопровождается полным истощением организма и лихорадкой.
- Пациент имеет злокачественную опухоль.
- Больной имеет сердечно-сосудистое заболевание, которое находится на стадии ненормального функционирования.
- Атеросклероз сосудов в головном мозге.
- Плохо свертывается кровь (гемофилия).
- У детей с развивающимся нейротоксикозом.
Лечение воспаления легких не может происходить без физиопроцедур. Они помогают организму человека выйти из больного состояния, окрепнуть и привести в норму иммунную систему. Но эти процедуры не могут проводиться в самый разгар заболевания, так как это может ухудшить состояние пациента, которое будет угрожать жизни и приведет к тяжелым последствиям.
При малейших подозрениях на пневмонию каждый человек должен обратиться к врачу за помощью. Самостоятельно вылечить эту болезнь невозможно.
Физиотерапия стимулирует механизмы выздоровления при острой пневмонии. При выраженной интоксикации и лихорадке физиолечение не проводится, разрешаются лишь горчичники, банки, спиртово-масляные компрессы.
Ингаляционная терапия может применяться для улучшения дренажной функции бронхов, вентиляционной функции легких, а также с противовоспалительной целью. Следует назначать ингаляции с учетом индивидуальной переносимости и не в самом остром периоде. Однако ингаляции бронходилататоров могут применяться в случае бронхоспастических реакций независимо от периода заболевания.
С противовоспалительной и антибактериальной целью можно рекомендовать биопарокс. Это дозированный аэрозольный препарат, обладающий широким спектром действия (эффективен при грамположительной и грамотрицательной кокковой флоре, грамположительных палочках, микоплазме). Биопарокс снижает гиперсекрецию и уменьшает продуктивный кашель при бронхитах, уменьшает ирритативный кашель при ларингитах и трахеитах. Препарат ингалируют каждые 4 ч по 4 вдоха на ингаляцию.
Можно использовать противовоспалительные отвары трав (ромашки, зверобоя) в виде ингаляций. Для снятия бронхоспазма и улучшения дренажной функции бронхов применяют ингаляции эуфиллина, эуспирана, новодрина, солутана и др. (см. «Лечение хронического бронхита»).
Для разжижения и лучшего отхождения мокроты используют ингаляции ацетилцистеина. Для приготовления аэрозолей должны использоваться ультразвуковые ингаляторы.
В периоде намечающегося выздоровления целесообразна аэроионотерапия отрицательно заряженными ионами (они усиливают вентиляцию, повышают потребление кислорода, обладают десенсибилизирующим эффектом).
С противовоспалительной целью и для ускорения рассасывания воспалительного очага применяется электрофорез кальция хлорида, калия йодида, лидазы, гепарина на область локализации пневмонического очага.
В случае бронхоспастического синдрома назначают электрофорез эуфиллина, платифиллина, магния сульфата на грудную клетку, при кашле и болях в груди — электрофорез новокаина, дикаина.
Электрическое поле УВЧ ускоряет рассасывание воспалительного очага, уменьшает экссудацию, усиливает капиллярное кровообращение, оказывает бактериостатическое действие, уменьшает интоксикацию. УВЧ назначают на воспалительный очаг в слаботепловой дозе и сочетают или чередуют с электрофорезом кальция хлорида или калия йодида.
Следует помнить, что токи УВЧ способствуют развитию пневмосклероза. Следовательно, при развитии пневмонии на фоне хронического бронхита поле УВЧ противопоказано.
Индуктотермия — воздействие на организм магнитным полем высокой частоты (коротковолновая диатермия). Процедура усиливает крово- и лимфообращение, повышает обмен веществ, расслабляет гладкие и поперечно-полосатые мышцы, оказывает болеутоляющее, противовоспалительное и антисептическое действие. Индуктотермия назначается больным с распространенным воспалительным процессом в легких. При затяжной пневмонии сочетают или чередуют индуктотермию на грудную клетку и надпочечники.
После индуктотермии для скорейшего рассасывания воспалительного инфильтрата целесообразно назначать электрофорез гепарина, никотиновой кислоты.
Сверхвысокочастотное электромагнитное поле (СВЧ-терапия)
СВЧ-колебания применяются в двух диапазонах — сантиметровом (СМВ-терапия) и дециметровом (ДМВ-терапия).
СМВ-терапия производится аппаратом «Луч-58» и способствует разрешению воспалительного инфильтрата в легких. Глубина проникновения в ткани составляет 3-5 см. Очаги, располагающиеся на большей глубине, не доступны воздействию. СМВ-терапия часто плохо переносится больными с ИБС.
ДМВ-терапия производится аппаратами «Волна-2», «Ромашка», «Ранет» и имеет преимущества перед другими методиками.
При лечении дециметровыми волнами на ткани воздействует электромагнитное поле сверхвысокой частоты (433-460 МГц) и небольшой мощности (до 70-100 Вт). Для ДМВ-терапии характерны высокая степень поглощения энергии сверхвысокой частоты, глубокое проникновение в ткани (7-9 см), что обеспечивает выраженное противовоспалительное действие и положительное влияние на функцию внешнего дыхания. ДМВ-терапия позволяет концентрировать параллельные пучки и обеспечивать только местное воздействие. Процедура хорошо переносится даже больными с ИБС.
ДМВ-терапию можно назначать в первые 2-7 дней после снижения температуры тела до нормы или субфебрильных цифр. Воздействуют на грудную клетку в проекции воспалительного очага по 10-15 мин ежедневно. Курс лечения — 19-12 процедур.
В фазе разрешения пневмонии больному рекомендуются парафиновые, озокеритовые, грязевые аппликации, а также различные методики иглорефлексотерапии: иглоукалывание, электроакупунктура, лазеропунктура. Под влиянием иглорефлексотерапии нормализуются вегетативно-соматические нарушения, повышаются компенсаторно-приспособительные возможности организма, что способствует быстрейшему рассасыванию воспалительного очага, устранению бронхоспастических проявлений, нормализации функции мукоцилиарного аппарата.
Иглорефлексотерапия не показана больным при лихорадке, интоксикации, легочной и сердечной недостаточности, при резко выраженных морфологических изменениях в легких.
Лечебная физическая культура
При занятиях ЛФК улучшается подвижность грудной клетки, увеличивается ЖЕЛ, улучшаются работа системы кровообращения и снабжение тканей кислородом, повышаются защитные возможности организма, улучшаются вентиляция и дренажная функция бронхов. Все это в конечном счете ускоряет рассасывание воспалительного очага в легких.
ЛФК назначают на 2-3-й день снижения температуры тела, при удовлетворительном состоянии больного.
В остром периоде пневмонии проводится лечение положением. Больному рекомендуется лежать на здоровом боку 3-4 ч в день. Такое положение улучшает аэрацию больного легкого. Для уменьшения образования спаек в диафрагмально-реберном углу рекомендуется лежать на здоровом боку с валиком под грудной клеткой. Положение на животе уменьшает образование спаек между диафрагмальной плеврой и задней стенкой грудной клетки, положение на спине — между диафрагмальной плеврой и передней грудной стенкой.
Таким образом, в остром периоде заболевания необходимо менять положение в течение дня.
Во время пребывания больного на постельном режиме при снижении температуры тела назначаются статические дыхательные упражнения для усиления вдоха и выдоха и улучшения отхождения мокроты (глубокий вдох носом и медленный выдох ртом, слегка надавливая руками на грудную клетку и верхнюю часть живота для усиления выдоха).
По мере улучшения состояния больного дыхательные упражнения сочетают с упражнениями для конечностей и туловища, в дальнейшем включаются дыхательные упражнения с сопротивлением для увеличения силы дыхательных мышц. Производится дозированное сдавливание того или иного отдела грудной клетки соответственно исходной силе дыхательных мышц.
Дыхательные упражнения лучше выполнять в положении сидя или стоя.
По мере улучшения клинического состояния больного назначаются общеукрепляющие физические упражнения, в дальнейшем включаются ходьба, спортивно-прикладные упражнения (ходьба, игры с мячом, тренажеры, велосипед).
Во все упражнения лечебной гимнастики обязательно включается комплекс дыхательных упражнений с учетом следующих правил: вдох соответствует выпрямлению корпуса, разведению или поднятию рук, выдох — сгибанию корпуса, сведению или опусканию рук.
Очень большое значение имеет тренировка диафрагмального дыхания в положении лежа или стоя. Больной стоит с широко расставленными ногами; отводя руки в стороны, делает вдох, затем, переводя руки вперед и наклоняясь вниз, производит медленный выдох, во время которого следует втягивать мышцы живота.
Если больной лежит на спине, то руки кладет на живот и делает продолжительный выдох, выдувая воздух ртом; руками в это время он надавливает на переднюю брюшную стенку, усиливая выдох.
Дыхательные упражнения для увеличения силы диафрагмы целесообразно сопровождать звуками или короткими, следующими друг за другом сериями выдыхательных движений (толчками), во время которых напрягаются мышцы живота и одновременно происходит сокращение диафрагмы.
Массаж грудной клетки значительно улучшает микроциркуляцию в легких, дренажную функцию бронхов, способствует рассасыванию воспалительной инфильтрации в легких. Массаж используется на всех этапах заболевания с учетом температуры тела, интоксикации, состояния сердечно-сосудистой системы.
Пневмония — это острое заболевание, преимущественно инфекционной этиологии, характеризующееся очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, различной степени выраженности лихорадочной реакцией и интоксикацией. Последовательность процессов заболевания включает этапы бактериальной агрессии, клинической стабилизации, морфологического и функционального восстановления бронхолегочной системы.
Комплексное лечение пневмонии проводят в стационарных (госпитальных) условиях. Перечень физиотерапевтических процедур весьма разнообразен и соответствует стадии течения заболевания.
Из физиотерапевтических назначений на первом месте стоят тепловлажные ингаляции растворов антибиотиков и сульфаниламидных препаратов, сменяющиеся в следующей фазе патологического процесса ингаляционной терапией муколитиками.
Вторым по этиопатологической значимости является лекарственный электрофорез необходимых медикаментозных средств.
На последующих этапах традиционно применяют УВЧ-, ДМВ-, СМВ-терапию и индуктотермию на область грудной клетки.
Предупреждению рецидива воспаления способствуют процедуры УЗ-терапии по общепринятым методикам.
Из методов светолечения наиболее оптимальны накожное воздействие НЛИ — лазерная (магнитолазерная) терапия, а также курсовое (не менее 7 ежедневных процедур) внутривенное лазерное облучение крови. Более проблематично облучение крови ультрафиолетовым излучением из-за нежелательных последствий за счет возможной передозировки воздействия фактора и повреждения клеточных элементов крови ввиду объективных причин отсутствия точного дозиметрического контроля.
Соответствующие процедуры водотеплолечения патогенетически обусловлены и широко применяются для лечения больных пневмонией по общепринятым методикам.
Задача семейного врача на стационарном этапе курирования подопечного пациента — обосновать целесообразность и убедить врачей стационара проводить процедуры УВЧ-, ДМВ-, СМВ-терапии и индуктотермии на различные области тела пациента в атермическом режиме воздействия.
В большинстве случаев больные пневмонией в стадии реконвалесценции еще в стационарных условиях нуждаются в психологической реабилитации путем воздействия на лобные доли головного мозга при помощи аппарата «Азор-ИК»; техника и методики проведения процедур аналогичны, как при ХОБЛ. В качестве альтернативы психологической реабилитации информационно-волновым воздействием рекомендовано проведение электросонтерапии по стандартным методикам.
После выписки из стационара семейный врач обязан продолжить лечение больных, перенесших пневмонию, в домашних условиях, поскольку стадия реконвалесценции может быть затяжной. В этот период из физиотерапевтических процедур показано информационно-волновое воздействие при помощи аппарата «Азор-ИК».
Процедуры проводят по контактной, стабильной методике на обнаженные участки тела пациента.
Поля воздействия: — на область средней трети грудины, II — на межлопаточную область позвоночника, III — на область проекции на грудной клетке ликвидированного очага воспаления легочной ткани.
Частота модуляции ЭМИ 10 Гц, время воздействия на одно поле 20 мин, на курс 10 — 15 процедур ежедневно 1 раз в день в утренние часы (до 12 ч дня).
Возможно повторение (спустя 3 — 5 дней после выписки из стационара) процедур психологической реабилитации при помощи аппарата «Азор-ИК» на проекции лобных долей головы пациента по комбинированной методике. Воздействия осуществляют контактно, стабильно, 2 раза в день.
Частота модуляции ЭМИ 21 Гц в утренние часы после пробуждения и 2 Гц — перед ночным сном.
Время воздействия на поле 20 мин, на курс 7 — 10 процеди ежедневно.
Весьма эффективным методом, способствующим функциональному восстановлению бронхолегочной системы, является проведение ежедневных процедур в вечернее время (спустя 1 ч после ужина) на дыхательном тренажере Фролова (ТДИ-01) по прилагаемым к данному ингалятору методикам. Этот тренажер рекомендуется иметь каждому пациенту с хронической бронхолегочной патологией в личной собственности. Процедуры на дыхательном тренажере Фролова необходимо проводить как в условиях стационара после ликвидации активной фазы воспалительного процесса, так и в домашних условиях после выписки из госпиталя (больницы). Продолжительность ежедневных процедур — от 1 нед до 3 мес.
Возможно последовательное проведение процедур в один день в амбулаторно-поликлинических и домашних условиях после перенесенной пневмонии (интервал между процедурами не менее 30 мин):
- информационно-волновое воздействие при помощи аппарата «Азор-ИК» + процедуры на дыхательном тренажере Фролова;
- процедуры психологической реабилитации при помощи аппарата «Азор-ИК» + процедуры на дыхательном тренажере Фролова;
- информационно-волновое воздействие при помощи аппарата «Азор-ИК» + процедуры психологической реабилитации при помощи аппарата «Азор-ИК» + процедуры на дыхательном тренажере Фролова.
Физиотерапия при бронхите представляет собой ряд мероприятий, направленных на подавление воспалительного процесса и улучшение дренажной функции бронхов. Основная задача физиотерапии направлена на оздоровление и укрепление организма в целом.

Физиопроцедуры очень положительно влияют на самочувствие человека, уменьшают неприятные ощущения и воспалительный процесс при бронхите. К тому же такие процедуры регулируют кровоснабжение. К самым эффективным и популярным методам физиотерапии относится:
- Ингаляция – проводится без какого-либо воздействия электрических приборов.
Следует отметить, что ингаляции могут без опасения применять дети и беременные женщины. Лекарства, которые используются для такой процедуры, быстрее и лучше усваиваются, чем те, которые назначаются перорально. Для ингаляций, как правило, используются такие вещества, как 2% раствор натрия хлорида с различными травами (шалфей, мать-и-мачеха, ромашка). Широко используются любые отхаркивающие средства.
Сегодня большой популярностью пользуются ультразвуковые ингаляции с использованием небулайзеров. Их отличительной чертой является то, что некоторые из них предназначены для минеральных вод и специальных медицинских растворов, а другие – для масляных и травяных растворов.
Еще один плюс таких процедур заключается в том, что их можно легко проводить и в домашних условиях. Для этого в аптеке необходимо приобрести специальный прибор для ингаляций и травы. Специалисты не советуют самостоятельно выбирать травы для данной процедуры. Лучше проконсультироваться с врачом. Это поможет избежать возможных побочных эффектов в виде неожиданной аллергической реакции.
Хоть ингаляции и являются очень эффективным методом борьбы с бронхитом, их можно проводить далеко не всем пациентам.
От данной процедуры лучше отказаться и в разгар недуга, и при гнойном эндобронхите. Противопоказанием к такому лечению являются онкологические заболевания.
- Массаж грудной клетки тоже достаточно эффективный метод, не требующий негативного воздействия медицинских препаратов.
Профессиональный массажист подушечками указательного и безымянного пальца постукивает по грудной клетке пациента. Массажист выполняет приятные поглаживания, разминания и растирания. Во время процедуры используется специальное подогретое масло. Длительность такого массажа, как правило, не превышает 5 минут. Для хорошего результата требуется не меньше 5 таких процедур.
- УВЧ-терапия – данная процедура очень полезна, так как она стимулирует защитные функции организма, уменьшает болевые ощущения во время недуга и оказывает противовоспалительное действие.
Во время УВЧ-терапии на организм человека воздействуют при помощи высокочастотного электрического поля. Длительность такой процедуры, как правило, не превышает 20 минут. Всего проводится от 6 до 12 таких воздействий на организм. В день должно проводиться по 2 УВЧ-терапии.
- Электрофорез при бронхите тоже довольно распространенный физиотерапевтический метод.
Суть данной процедуры заключается во взаимодействии введенного в организм больного специального препарата и электрического тока. Ток способствует быстрой доставке лекарств в очаг заболевания. Электрофорез способствует скорейшему отхождению и разжижению мокроты и в несколько раз повышает результативность приема аппликаций и таблеток.
- Магнитотерапия также используется при бронхите. С помощью данной процедуры специалисты уменьшают воспалительный процесс и улучшают обмен веществ. Также следует отметить, что магнитотерапия обладает небольшим болеутоляющим эффектом.
Для лучшего результата физиологические процедуры нередко совмещаются с мероприятиями, которые способствуют общему закаливанию организма. К таким мероприятиям можно отнести водные процедуры.
Большой популярностью пользуются хвойные и соляные ванны, циркулярный душ и обтирания тела водой.
Очень полезна дыхательная гимнастика и занятия лечебной физкультурой.
Физиотерапевтические методы, которые используются для лечения взрослых, немного отличаются от методов, которые можно применять по отношению к детям. Все дело в том, что организм ребенка не так силен, как организм взрослого человека, поэтому все методы лечения бронхита должны проходить с наименьшей нагрузкой на органы и ткани малыша.
При лечении крох очень часто применяется ультрафиолетовое облучение. Данный метод отличается такими положительными свойствами. как:
- Уменьшение воспалительного процесса и отеков.
- Нормализация обменных процессов в организме ребенка.
- Активизация адаптационной функции организма.
- Улучшение отхождения мокроты.
- Стимуляция иммунитета.
В основном при бронхите врачи проводят облучение грудной клетки больного.
Хорошо себя зарекомендовал такой метод лечения бронхита у детей, как КУФ-терапия. В этом случае на организм малыша воздействуют с помощью коротковолновых ультрафиолетовых излучений, которые обладают микоцидным и бактерицидным воздействием.
Ни для кого не секрет, что различные травы и лекарственные сборы очень эффективны при многих заболеваниях. Бронхит не является исключением. Лекарственные растения могут быть использованы как в период ремиссии, так и во время обострений.
Для усиления отхаркивающего действия и лечения хронической формы бронхита врачи, как правило, назначают такие растения, как:
- Душица обыкновенная – из данного растения дома можно приготовить очень действенную настойку. Для этого потребуется смешать в 200 г воды 75 г душицы обыкновенной. Полученное средство следует принимать в теплом виде по ½ стакана не менее 3 раз в день за 20 минут до приема пищи.
- Корень синюхи – это растение также может быть использовано для приготовления настойки. 8 г корня синюхи следует заварить в 200 г воды и принимать полученную жидкость по 3 ложки в день после приема пищи.
- Мать-и-мачеха – для приготовления лекарственного отвара понадобится заварить 10 г растения в 200 г кипятка. Как только жидкость остынет, ее можно принимать вовнутрь по 2 ложки через каждые 3 часа.
- Калина обыкновенная – 1 стакан плодов растения следует залить 1 стаканом кипятка и варить полученную консистенцию не менее 10 минут. Готовый отвар следует процедить, остудить и добавить в него 3 ложечки меда. Отвар из калины обыкновенной необходимо принимать по ½ стакана 3 раза в сутки.
Больной, как правило, сразу понимает, что у него произошло обострение.
На это указывает увеличенное количество и изменение внешнего вида мокроты. В ней появляются примеси гноя. При малейших подозрениях на обострение бронхита больной сразу же должен обратиться за помощью к врачу.
Следует отметить, что запущенные обострения купируются только с помощью кортикостероидов. Для профилактики выписываются препараты, которые защищают организм больного от инфекций верхних дыхательных путей. Такие препараты следует принимать каждый месяц в течение 10 дней. Продолжительность лечения не должна быть менее 6 месяцев. Если этого не сделать, то существует большой риск того, что симптомы недуга в скором времени вернутся.
Лечение пневмонии можно проводить как в стационаре, так и в домашних условиях, в зависимости от тяжести течения заболевания. Что делать при пневмонии, чтобы выздоровление наступило как можно скорее?
Необходимо, в первую очередь, соблюдать постельный режим, сбалансированную бессолевую диету, употреблять достаточное количество витаминов. Помещение, где находится больной, следует регулярно проветривать. Рекомендован массаж, дыхательные упражнения, физиопроцедуры. Лечение антибиотиками доктор подбирает в индивидуальном порядке: это зависит от типа возбудителя заболевания.
Термин «ингаляция» означает «вдыхание». Проводить процедуры ингаляции рекомендуется при воспалении легких, трахеи, бронхов.
Ингаляционные процедуры могут быть следующих типов:
- паровая ингаляция (аромаингаляция) – применяется для терапии ЛОР-патологий, при вирусных инфекциях и хронической форме бронхита;
- влажная ингаляция – вдыхание пара для предотвращения пересыхания слизистых оболочек;
- масляная ингаляция – применяют для профилактики острого воспалительного процесса дыхательной системы;
- воздушная ингаляция – чаще применяется при воспалении в бронхах или трахее;
- ультразвуковая ингаляция – используется для разжижения мокроты при воспалении легких или легочном абсцессе;
- порошковая ингаляция (инсуффляция) – назначается для лечения хронической формы ринита, вирусной инфекции, туберкулеза легких.
Ингаляционные процедуры при воспалительных процессах в легких необходимы для улучшения дренажной способности дыхательных путей и вентиляционной легочной функции. Лечение ингаляциями рекомендуется проводить по окончании острого периода болезни.
Медиками рекомендуется такое средство при пневмонии, как Биопарокс (фузафунгин), готовый аэрозоль в баллончике, антимикробное средство местного действия. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что значительно ускоряет выздоровление. Биопарокс используют в течение каждых четырех часов, длительность курса терапии – 7-10 суток, не более.
При воспалительном процессе в легких улучшение состояния наблюдается от вдыхания ароматов хвойных деревьев. Однако не все пациенты имеют возможность сходить в лес и насладиться целительным воздухом. К счастью, имеется альтернатива – хвойные ингаляции. Достаточно закипятить кастрюльку воды, опустить в неё несколько веточек сосны, ели, можжевельника, и подышать над образующимся паром. Для усиления эффекта в воду можно добавить немного пищевой соды. Также можно разложить по комнате сосновые ветки, либо зажечь ароматическую лампу с эфирным маслом хвойных деревьев или кориандра. Благодаря таким несложным действиям воздух в помещении станет свежее и чище.
Настой для ингаляционных процедур можно готовить, добавляя цвет ромашки, шалфея, эвкалипта. Вдыхание паров следует проводить полной грудью, стараясь не обжечься, но чтобы пар смог проникнуть в наиболее дальние участки бронхов.
Самое распространенное народное средство для ингаляций – вдыхание пара только что сваренной картошки. Это тоже действенный метод, после которого рекомендуется, для закрепления эффекта, выпить стакан горячего настоя лекарственных трав: мяты, мелиссы, зверобоя, календулы.
Еще в советское время медицинскими специалистами было замечено значительное улучшение внешнего дыхания у пациентов с хронической формой пневмонии в результате проведения массажа. Массажную процедуру проводят, начиная с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Производят массаж грудного отдела – сначала передней части, потом со стороны спины. При массаже используют основные методики классической процедуры: применение поглаживаний, растираний, разминаний, вибрации.
Массирование грудной клетки начинают снизу вверх. Длительность процедуры в среднем от 10 до 15 минут. Курс массажа должен составлять от 10 до 12 процедур, через сутки или ежедневно.
Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких предусматривает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Не следует забывать и о межлопаточном промежутке и надлопаточных зонах, над- и подключичном участке, акромиально-ключичном и грудино-ключичном суставах, большой грудной и передней зубчатой мышцах. Особое внимание уделяется массированию межреберных промежутков, диафрагмальной области (на протяжении X – XII ребра от грудины к оси позвоночника).
В результате таких воздействий, особенно в комплексе с лекарственной терапией, существенно улучшается вентиляционная способность легких, усиливается отделение мокроты. Повышаются резервы дыхательной системы, облегчается растяжимость грудной клетки.
Противопоказанием к использованию массажных процедур является острый период пневмонии, а также период обострения хронического заболевания.
Антибактериальное лечение играет большую роль при воспалительном процессе в легких. Такая терапия должна быть соответствующей:
- чем раньше начато лечение, тем лучше прогноз заболевания;
- ход лечения должен контролироваться бактериологически;
- антибиотики должны применяться в достаточной дозировке и с таковыми интервалами введения препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарственного средства.
Инъекционное введение препаратов является более предпочтительным, нежели пероральное применение. Эффект от антибиотиков проявляется скорым исчезновением явлений интоксикации, стабилизацией показателей температуры, улучшением общего состояния пациента. При положительной динамике в течение недели антибиотики могут быть отменены. Если же ожидаемый эффект, напротив, отсутствует, через 2-3 суток лечения препарат может быть заменен на другой, как правило, более сильный.
Антибиотик для лечения пневмонии доктор подбирает строго индивидуально: это зависит от тяжести течения заболевания и общего состояния пациента. Препараты используют согласно этиологическим признакам заболевания:
- при пневмококковой инфекции – бензилпенициллин, сульфаниламидные средства, эритромицин, тетрациклиновый ряд, цефалоспориновые антибиотики, линкомицин;
- при клебсиеллах пневмонии – бисептол, стрептомицин в комплексе с левомицетином, гентамицин, цепорин, ампициллин;
- при стафилококковой инфекции – тетрациклиновый ряд, эритромицин, стрептомицин;
- при пенициллиноустойчивой инфекции – нитрофурановый ряд, гентамицин, оксациллин, линкомицин;
- при гемолитическом стрептококке – цефалоспориновый и пенициллиновый ряд, эритромицин, нитрофурановые и тетрациклиновые антибиотики;
- при пневмонии, вызванной палочкой Пфейффера – ампициллин, цефтриаксон, тетрациклин, левомицетин;
- при синегнойной палочке – сульфаниламидные препараты, гентамицин, тетрациклин;
- при эшерихиях – ампициллин, нитрофурановый ряд, стрептомицин в комплексе с сульфаниламидными средствами;
- при микоплазме пневмонии – тетрациклиновый ряд, эритромицин;
- при актиномицетах – тетрациклиновые антибиотики;
- при кандидозной пневмонии – противогрибковые препараты.
Чтобы активизировать иммунобиологические процессы в организме, могут быть назначены биогенные стимуляторы, например, экстракт алоэ (1 мл каждый день в течение двух недель, либо через день в течение месяца).
Чтобы поддержать сосудистый тонус, можно применять препараты кофеина, кордиамина. При слабой сердечной деятельности (в особенности у пожилых пациентов) назначаются сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Какие лечебные мероприятия применяют при пневмонии, мы уже разобрались. Теперь определимся, что при воспалении легких делать не рекомендуется:
- курить;
- употреблять спиртные напитки (антибиотикотерапия);
- переносить болезнь на ногах, бегать и прыгать во время болезни;
- при наличии температуры – принимать ванну, душ, гулять;
- ходить в баню и сауну;
- есть сладости, сахар;
- пить холодные напитки;
- употреблять животные жиры, копчености, жаренные и острые блюда, маринованные продукты, канцерогены.
Соблюдение постельного режима является обязательным в течение периода подъема температуры и признаков интоксикации.
Значительное внимание необходимо уделить питанию пациента, в особенности в период лихорадки. Пища выбирается разнообразная и легкоусвояемая, с достаточным содержанием витаминов. Определено следующее необходимое суточное потребление витаминов при острой форме воспаления легких:
- витамин B ¹ — 12 мг;
- витамин B ² — 12 мг;
- пиридоксин – 18 мг;
- витамин C – 400 мг;
- витамин PP – 120 мг.
Комплексные поливитаминные препараты приводят к норме большинство показателей функциональности организма. Помимо этого, необходимо поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости (идеально – фруктовые и овощные свежевыжатые соки, молоко с медом).
При адекватном квалифицированном лечении заболевание пневмонией всегда заканчивается выздоровлением пациента. При этом у 70% пациентов легочные ткани восстанавливаются полностью, у 20% формируется небольшая пневмосклеротическая область, у 7% обнаруживается зона локальной карнификации. Чтобы улучшить показатели реконвалесценции, пациентам, которые перенесли пневмонию, рекомендовано следующее:
- не курить;
- избегать всяческих как переохлаждений, так и перегрева, одеваться по погоде;
- приемлемо санаторно-курортное лечение, желательно в горных или лесных регионах;
- уменьшить количество употребляемой жирной и тяжелой пищи;
- посещение пляжей, бассейнов и бань временно ограничить;
- избегать многолюдных мест, не контактировать с больными людьми;
- при вынужденном контакте с болеющим человеком следует надевать марлевую повязку;
- проветривать помещение, избегать избыточного накопления пыли, регулярно проводить влажную уборку.
Первые 6-12 месяцев после перенесенной пневмонии иммунные силы организма будут ослаблены. Это происходит вследствие перенесенной тяжелой интоксикации и лечения антибиотиками. Поэтому именно в этот период следует беречь свое здоровье особенно тщательно.
В более поздний период рекомендуется проводить процедуры закаливания организма, вести активный и подвижный образ жизни. Особое внимание необходимо уделять правильному сбалансированному питанию – это будет лучшей профилактикой снижения иммунитета организма.
При пневмонии происходит поражение дыхательной части лёгких и скопление в области альвеол воспалительного экссудата. Для диагностики заболевания применяют флюорографию и рентген. После постановки диагноза назначают комплексное лечение. Физиотерапия при пневмонии – один из наиболее эффективных методов терапии.
Физиотерапия имеет положительное воздействие на организм:
- Во время неё укрепляется иммунитет. Она помогает снять воспаление и отек лёгких.
- В процессе физиотерапевтических процедур происходит формирование местных и рефлекторных реакций организма.
- Благодаря местному воздействию стимулируется выведение скопившегося экссудата.
- Она вызывает ряд реакций, которые стимулируют эндокринные органы. Под действием этого происходит выброс гормонов в кровь.
Благодаря методам физиотерапии процесс выздоровления наступает быстрее.
Физиопроцедуры при пневмонии многочисленны. Во время такого заболевания могут быть использованы следующие методы:
- Импульсная УВЧ-терапия. Обычно применяется для лечения детей. Пластины с длиной 12-15 см прикладываются к грудной клетке ребёнка, перпендикулярно воспалительному процессу. Курс терапии длится до 10 дней. Ежедневно выполняют процедуры в течение 7-10 минут.
- Ультразвуковые воздушные ингаляции. Применяют для лечения взрослых и детей. Во время процесса используется специальный прибор – небулайзер или ультразвуковой ингалятор. С их помощью пациент вдыхает раствор антибиотиков, гепарина или других лекарств, разжижающих вязкую мокроту. Длительность сеанса составляет до 15 минут, а курс лечения – до двух недель. При выборе антибиотика для проведения процедуры доктор должен учитывать, нет ли у пациента индивидуальной непереносимости на компоненты средства .
- Ультрафиолетовое облучение. Органы грудной клетки облучаются перфорированным стабилизатором. Всего на лечение требуется до 10 процедур, которые проводятся через день.
- Магнитофорез антибиотиков в лёгкие. В этом случае сверху и снизу грудной клетки устанавливается по одному плоскому индуктору. К плоскости тела их размещают стороной «N». Выполняется ежедневно в течение получаса. Количество повторов – 10-12.
- Электрофорез при пневмонии. Проводится с применением антибиотиков, гепаринов и отхаркивающих препаратов. Электроды устанавливаются поперечно грудной клетки. Через них проходит ток со слабой силой – до 10 мА. Длительность одного сеанса составляется 15-20 минут. Для излечения от пневмонии нужно проводить процедуры ежедневно в течение 2 недель.
- Волновое лечение. В отличие от вышеперечисленных методов, его можно применять даже во время лихорадки. На организм человека воздействуют электромагнитным полем, мощность которого составляет 35-45 Вт. Один сеанс должен длиться не более 5 минут. На курс лечения требуется 7-10 процедур, которые выполняются ежедневно.
Все вышеперечисленные методы эффективны при лечении пневмонии. Но для достижения быстрых результатов рекомендуется проводить комплексную терапию.
Все методы, рассмотренные выше, могут быть проведены только в условии больницы. При этом для ускорения лечения заболевания можно воспользоваться и другими физиотерапевтическими процедурами, проводимыми дома.

Выполнять его можно самостоятельно или попросить кого-то из знакомых. Используются различные приёмы вибрации – постукивание тыльной стороной ладони, пальцами, ребром ладони.

Проводить гимнастику можно только через 2-3 дня после того, как пройдёт лихорадка и температура снизится . Если больной плохо себя чувствует, выполнять ЛФК также не следует.
В первые дни пациенту назначаются только дыхательные упражнения, которые ускоряют процесс отхождения мокроты. Затем в гимнастику включают и упражнения для конечностей и туловища. Выполнять их можно из положения сидя или стоя:
- Поднимать руки вверх, глубоко вдыхая. Опускать вниз, выдыхая. Повторить 5-6 раз.
- Скрестить руки на груди. При вдохе прижимать их к грудной клетке, при выдохе – убирать в сторону. Повторить 5-6 раз.
- Максимально вдохнуть и задержать дыхание на 20 секунд. Выдохнуть весь воздух из лёгких. Повторить 8 раз.
По мере улучшения состояния пациента вводятся физические упражнения, укрепляющие мышцы. В комплекс включается ходьба, игры с мячом, бег на месте.

Хорошим отхаркивающим воздействием обладает душица обыкновенная. Взять 4 ст.л. сушеной травы и залить их стаканом кипятка. Вдыхать пары, наклонившись над ёмкостью с настоем.
Из лекарственных трав можно сделать отвары, которые укрепляют иммунитет. Например, необходимо взять 2 ст.л. сухой травы мать-и-мачехи, залить её стаканом крутого кипятка. Настаивать до остывания. Как только жидкость остынет, её можно будет принимать по 1-2 ч.л. перед каждым приёмом пищи.

- заболевание сопровождается лихорадкой, приведшей к истощению организма пациента;
- имеются злокачественные новообразования в области лёгких;
- ранее человек перенес травмы головы;
- у пациента эпилепсия;
- наблюдается плохая свёртываемость крови (такое состояние обычно фиксируется у мальчиков и у мужчин);
- у ребёнка вместе с пневмонией развился нейротоксикоз.
Необходимо учитывать, что применение физиотерапии при наличии вышеперечисленных противопоказаний может спровоцировать ухудшение общего состояния, а также развитие серьёзных осложнений.
После пневмонии период реабилитации длится довольно долго. Если вовремя было назначено лечение, и проводилась физиотерапия при пневмонии у взрослых и детей, то очаговый процесс должен исчезнуть в течение 10-12 дней. Однако после этого терапия должна продолжаться. Если не долечить воспаление, могут развиться тяжёлые осложнения.
Во время реабилитационного периода необходимо следить за состоянием больного. Если наблюдается интенсивное отделение мокроты, это может стать причиной возникновения бронхоэктазов.

Таким образом, физиотерапевтические процедуры очень эффективны при лечении воспаления лёгких. Главное, вовремя диагностировать заболевание и начать лечение.
источник