Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Электрофорез с новокаином при остеохондрозе — эффективный метод лечения такого заболевания, предоставляющий положительные результаты. Эта процедура представляет собой физиотерапевтическое воздействие на пораженные участки с помощью специального препарата.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Терапия электрофорезом с новокаином кроме остеохондроза показана еще и при:
- болевом синдроме в результате радикулита;
- неприятных ощущениях, вызванных воспалительными суставными изменениями;
- нейтропатических и травматических болях.
Электрофорез при остеохондрозе шейного отдела проводится способом перемещения ионизированных частиц новокаина от положительного к отрицательному электроду. Хороший эффект можно достичь с помощью постоянного электрического напряжения. Заряженные элементы проходят через поврежденные участки и создают в них большой очаг введенного медицинского средства. Такой механизм позволяет лекарству сконцентрироваться в пораженных зонах и сохраняться там на протяжении 16–17 часов. Благодаря этому терапевтический эффект держится в течение длительного периода.
Когда у человека остеохондроз поясничного отдела, то в большей части тканей заметно нарушается микроциркуляция. Из-за этого медикаментозным веществам не удается поступать в проблемные зоны при помощи кровотока. Благодаря электрофорезу с новокаином этот процесс приходит в норму. Гальванический ток доставляет препараты прямо в локальную область остеохондроза.
Поскольку электрофорез способствует тому, что медикаменты не проходят через печень и другие важные человеческие органы, то это играет большую роль в такой методике терапии. По этой причине новокаин не способен нанести вреда (токсического) здоровью пациентов. Чтобы лечить остеохондроз поясницы с помощью такого способа, нужно будет использовать малую дозу анестезирующего препарата. Если сравнивать с инъекциями, то для уколов применяет намного больше лекарства.
Применяя электрофорез в области поясничного отдела позвоночника и шейного (при шейном остеохондрозе) на кожу наносят от 2 до 12 мл медикаментозного препарата. Продолжительность процедуры при первых сеансах длится в течение 10 минут, после чего время постепенно увеличивается до получаса. Если не появятся противопоказания, то за 1 курс терапии разрешается назначать до 20 сеансов.
Для проведения электрофореза врачи подготавливают 2 специальные тканевые прокладки, которые должны обязательно соответствовать размерам основных применяемых электродов. При соблюдении такого условия этот вспомогательный материал сможет максимально содействовать тому, чтобы провода располагались в правильной позиции.
Перед осуществлением сеанса новокаинового электрофореза следует в обязательном порядке обдать кипятком прокладки и тщательно их отжать. Затем нужно оставить их до полного остывания.
Когда тканевый материал будет слегка теплым, на него наносят отрицательный или положительный тип электрода. Затем прокладку помещают на проблемный участок тела (шейную зону, грудной отдел или область поясницы). Между электродами обязательно должно быть некоторое расстояние, а сами детали фиксируются целлофановыми мешками или пленкой. Перед тем как приводить аппарат в действие, пациента рекомендуется укрыть одеялом или простыней.
Важное условие, за которым необходимо следить — сила увеличения тока. Поскольку такой показатель должен быть плавным и стабильным. Обычно при воздействии электрофорезом с новокаином человек ощущает незначительное покалывание.
Читайте также: Виды физиопроцедур при поясничном остеохондрозе
Электрофорез довольно часто назначается при остеохондрозе, поскольку является проверенной физиотерапевтической процедурой. Благодаря ей можно воздействовать лекарством глубоко в ткани, не нанося при этом вреда организму. Новокаин следует использовать 0,25–5%, он будет обеспечивать благотворный эффект для пораженных болезнью зон. В первую очередь его действие нацелено на нервные сплетения, благодаря чему пациентам можно быстро избавиться от болевых ощущений и заметно улучшить свое состояние.
Этот способ терапии считается довольно щадящим, поскольку он не несет вреда слизистой желудка и не вызывает разного рода проблем с пищеварением.
Главными преимуществами такого метода считаются:
- возможность лекарства проникать непосредственно в очаги поражения;
- безболезненность при проведении процедуры;
- отсутствие любых побочных эффектов;
- длительный период терапевтического воздействия (до 20 суток) по сравнению с другими методами лечения;
- введение новокаина не через желудочно-кишечный тракт.
Такое лечение имеет способность устранять болезненные ощущения и усмирять активные процессы воспалений.
Несмотря на всю пользу электрофореза, существуют и противопоказания к выполнению процедуры. Такой метод терапии запрещен для тех, кто страдает от аллергии на новокаин (подобное явление встречается довольно часто). Также нельзя обращаться за помощью к этой терапии:
- женщинам в «интересном положении»;
- при наличии разного рода инфекционных процессов;
- при обостренных стадиях радикулярного синдрома.
Перед осуществлением такой процедуры следует проконсультироваться с лечащим врачом. Особенно это касается пациенток, кормящих грудью, и людей с сахарным диабетом.
Электрофорез с местным анестезирующим средством (новокаином) не способен вызывать побочные реакции, но иногда встречаются кожный зуд и снижение артериального давления. Чтобы уберечь себя от этих явлений, необходимо консультироваться с врачом перед применением того или иного метода лечения.
-
Защемление седалищного нерва представляет собой патологическое состояние, сопровождающееся механическим сдавливанием нервного ствола у позвоночного канала.
Седалищный нервный нерв самый крупный во всем организме человека, он отвечает за моторику, чувствительность и трофику нижних конечностей, тазовой области и нижней части тела. Именно от его функционирования зависит взаимодействие всех частей туловища при движении.
Существует несколько причин возникновения защемления, точное определение которых имеет ведущее значение при назначении лечения.
После обследования костных изменений проводится магнитно-резонансная и компьютерная томография. При подозрении на опухоль делается сцинтиграфия (радиологическое исследование) позвоночника.
Остеохондроз позвоночника – возникает вследствие разрушения межпозвоночных дисков, что вызывает смещение позвонков. Появляется постоянная нагрузка на поясницу, что становится причиной защемления;
Грыжа межпозвоночного диска – локализуется в области поясничного отдела и представляет собой деформацию фиброзных колец межпозвоночных дисков, что стимулирует их выпадение, влекущее травмирование и потерю амортизационных способностей. Приводит к ущемлению спинномозговых нервов, формирующих седалищный нерв;
Протрузия межпозвоночного диска – осложнение остеохондроза, вследствие которого возникает межпозвоночная грыжа, что повышает вероятность защемления;
Беременность – трансформация позвоночника, возникающая вследствие роста плода и нарушение кровотока в области малого таза, неумеренная физическая нагрузка на поясницу и дислокация внутренних органов в брюшной полости.
В группу риска входят лица с тромбозом глубоких вен, болезнью Лайма и синдромом Рейтера. Существует ряд провоцирующих факторов, среди которых можно выделить переохлаждение, статические нагрузки поясничного отдела, слабость спинных мышц, малоподвижный образ жизни и неправильный обмен веществ.
По своей выраженности симптоматика защемления седалищного нерва носит разнообразный характер.
Заболевание может протекать с постепенным увеличением симптомов и не ярко выраженными болевыми ощущениями или наоборот, сопровождаться сильными болями постоянного характера.
Чаще боли локализуются в ягодице с одной стороны, но могут отдавать в голень, стопу или пальцы. Вместо болевого синдрома может возникать онемение или покалывания.
Визуально наблюдается характерное смещение складки ягодицы вниз, появляется специфическая походка (опора производится на здоровую конечность, а больная подгибается). В сидячем положении симптоматика заболевания усиливается.
- Сильные боли – при ущемлении корешков седалищного нерва болевые ощущения возникают в пояснично-крестцовой зоне, откуда переходят в область ягодиц и нижнюю конечность со стороны локализации;
- Мышечная слабость и затруднение двигательной активности – возникает вследствие сильнейших болевых ощущений;
- Нарушение чувствительности кожи в области иннервации — «мурашки», жжение, чувство холода.
Лечить защемление седалищного нерва должен невропатолог, назначающий необходимые обследования для уточнения диагноза (рентгенография, УЗИ, МРТ или КТ, общий анализ мочи и крови).
Суть лечения направлена на блокаду очага болезни, улучшение обменных процессов и устранение воспалительного процесса. После утихания острого периода болезни назначается физиотерапия.
Основные принципы лечения:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…Включает в себя препараты, уменьшающие болевой синдром и снимающие воспалительный процесс – противовоспалительные нестероидные средства, основные действующие вещества которых — диклофенак, нимесулид, ибупрофен. Таблетки и мази выпускаются под торговыми марками Диклоберл, Вольтарен, Нимесил, Ибуфен, Нурофен.
Таблетки принимаются внутрь и мази наносятся на кожу в области локализации болей 3-4 раза в день. В случае не достижения предположительного результата при проведении лекарственной терапии, препарат заменяется другим из этой же группы.
Для проведения массажа не обязательно знать анатомию и расположение нервных стволов, а следует делать упор на болезненных точках. Больной может проводить сеансы массажа самостоятельно, только после консультации с врачом.
Существует два вида массажа, которые можно использовать при данном заболевании: классический и мануальный.
При классическом массаже совершается механическое воздействие на мышцы и ткани тела. Совершаются вращательные движения, постукивания или похлопывания. Проведенные сеансы улучшают кровообращение, снимают напряжение и нормализуют сократительные функции мышц.
При мануальном массаже проводится ряд движений, имеющих функциональную значимость. Данный вид массажа может проводить только специалист, знающий определенную методику воздействия на мышцы, снимающую болевой синдром и восстанавливающую мышечную активность.
Лечебная гимнастика при ущемлении помогает уменьшить интенсивность болей. Специальная методика направлена на растяжение мышц и сухожилий задней бедренной поверхности.
Укрепление спинных и бедренных мышц — главное средство для предотвращения поражения седалищного нерва.
Для того чтобы избежать поражения седалищного нерва следует укреплять мышцы спины, для этого нужно следить за осанкой при сидении и ходьбе.
Для укрепления мышечных тканей выполняются комплексные физические упражнения. Избегать нужно переохлаждения и поднятия тяжестей.
Женщинам, у которых наблюдаются частые поясничные боли необходимо отказаться от высоких каблуков.
Эффективность от проведенного лечения напрямую зависит от своевременности его начала. Поэтому при первичных признаках ущемления нерва нужно как можно раньше отправляться на консультацию к терапевту или неврологу.
Просмотрите, видеоролик со специальным курсом упражнений, разработанным специалистами физиотерапевтами
Ишиас – защемление и воспаление седалищного нерва. Это заболевание часто называют еще невралгией седалищного нерва либо пояснично-крестцовым радикулитом.
Особенностью этой болезни является то, что основные болевые ощущения проявляются в ноге, тогда как истинная причина заболевания кроется в позвоночнике.
Чаще всего приступ ишиаса возникает вследствие поражения одного либо нескольких корешков пояснично-крестцового отдела спинного мозга.
Содержание статьи:
Симптомы ишиаса
Немедикаментозное лечение
Медикаментозное лечение
Физиотерапия
Упражнения
Народные методыСимптомы ишиаса: боль в пояснице, отдающая в ягодицу, бедро и даже голень. Иногда встречается двустороннее воспаление седалищного нерва, которое сопровождается просто невыносимыми болями.
Усиление болезненности происходит во время движения, при сгибаниях ноги либо изменении положения тела.
Для уменьшения боли, которая мешает нормальной жизнедеятельности, рекомендуется придерживаться некоторых правил:
- не сидеть более 2 часов без перерывов;
- держать спину прямо, не сутулясь;
- не поднимать тяжести;
- избегать ношения обуви на каблуках;
- старайтесь не сидеть на низких и мягких стульях и диванах;
- для уменьшения болей можно прикладывать местно холод;
- спать лучше на твердой поверхности на боку.
Консервативное лечение воспаления седалищного нерва заключается в борьбе с основным его проявлением – болью. Нельзя заниматься самолечением, чтобы не допустить осложнений болезни. Поэтому при появлении болей в пояснице следует обратиться к врачу для постановления точного диагноза и назначения комплексного лечения.
Основной группой лекарственных средств являются НПВС. Эти препараты блокируют образование ферментов, которые запускают воспалительную реакцию, благодаря чему снимают боль, воспаление и обладают жаропонижающими свойствами. Они могут применяться в виде таблеток и капсул для внутреннего применения, ректальных свечей, в виде инъекций. Также на их основе производится большое количество местных средств – кремов и мазей.
НПВС не вызывают привыкания, что является их неоспоримым плюсом, однако большинство из них оказывает раздражающее действие на слизистую желудка. Из-за этого их применение противопоказано при язвенной болезни желудка и 12-перстной кишки.
Также НПВС снижают свертываемость крови, что необходимо учитывать людям со склонностью к кровотечениям, а также принимающим средства для разжижения крови. Помимо этого, они оказывают угнетающее действие на деятельность почек.
Второй группой средств для лечения ишиаса являются стероидные препараты, производящиеся из гормона кортизол. Их назначают в случае неэффективности других методов терапии. Принимают их на протяжении короткого периода времени, так как они имеют целый ряд побочных эффектов. Действие стероидов заключается в снятии воспаления, вследствие чего проходят болевые ощущения и уходят отеки.
Кроме этого, в комплексной терапии показан прием витаминных препаратов, особенно группы В, которые оказывают положительное влияние на функционирование нервной системы.
Среди НПВС наиболее часто применяются следующие препараты:
- Диклофенак (Диклак, Ортофен, Вольтарен, Диклонат П, Дикловит);
- Ацеклофенак (Аэртал);
- Напроксен (Налгезин);
- Декскетопрофен (Дексалгин);
- Ибупрофен (Нурофен, Цефекон, Ибуфен);
- Кетопрофен (Кетонан, Кетанов);
- Нимесулид (Найз);
- Пироксикам.
- Бетаметазон (Дипроспан);
- Дексаметозон;
- Преднизолон.
Мази и кремы с комбинированным составом:
В некоторых случаях, когда консервативное лечение не дает желаемого результата, и больной продолжает страдать от болей, назначаются хирургические операции.
Выбор операции зависит от причины, которая спровоцировала защемление нерва. Может быть проведена ламинэктомия, микродискэктомия, вертебропластика, аннулопластика, дискэктомия, фасетэктомия.
Физиотерапия применяется после облегчения острой фазы болезни. Могут назначаться фонофорез, УВЧ, диадинамические токи Бернара, магнитотерапия, электрофорез, парафиновые аппликации.
Противопоказано применение этих методов лечения при беременности, туберкулезе, наркомании, алкоголизме, злокачественных опухолях, кожных заболеваниях в месте применения.
Благодаря своему общеукрепляющему и расслабляющему действию лечебные ванны широко применяются при лечении ишиаса в традиционной и народной медицине. Длительность одной процедуры 12-15 минут. Выполнять ее необходимо вечером перед сном ежедневно в течение 7-10 дней. Температура воды не должна превышать 37 градусов, чтобы не усилить воспаление.
Пожалуй, наиболее популярными являются хвойные ванны. Для приготовления такой ванны используют готовый хвойный концентрат, который можно приобрести в аптеке, либо готовят его самостоятельно. Для этого килограмм побегов сосны заливают 3 литрами кипятка и настаивают на протяжении 4 часов. Затем настой процеживают и разводят в соотношении 1:15 с водой для приема ванны.
Массаж при ишиасе оказывает расслабляющее действие на мышцы, что помогает снять боль. Проводить его должен только специалист, так как необходима особая осторожность и аккуратность.
В период обострения и сильных болей проводят только растирающий массаж, полностью исключив похлопывающие движения. Когда воспаление немного спадет, можно проводить более интенсивный массаж, подключив похлопывания. Массаж проводится не только на пояснице, а охватывает всю спину, ноги и ягодицы.
Для более сильного эффекта рекомендуется проводить массаж с использованием специальных согревающих массажных кремов.
Отличные результаты дает применение акупунктурного массажа.
Так как причиной ишиаса чаще всего выступает сдавливание седалищного нерва вследствие деформации позвонков в поясничном отделе позвоночника, выполнение специальных упражнений позволяет справиться с защемлением и уменьшить болевой синдром. К тому же гимнастические упражнения улучшают кровообращение и обмен веществ в пораженном участке.
Для получения наибольшей эффективности от гимнастики ее необходимо согласовать со специалистом, который поможет подобрать подходящий комплекс упражнений.
Существует несколько общих рекомендаций к такой гимнастике:
- выполнять упражнения следует ежедневно;
- лучше совершать несколько подходов за день, а не выполнять все за один раз;
- если приступ ишиаса очень болезненный, то можно сделать 2-3 дня перерыва, затем возобновляют упражнения в том ритме, в котором позволит состояние;
- все упражнения следует выполнять на твердой ровной поверхности.
Все упражнения при ишиасе имеют общеукрепляющее действие и направлены на улучшение подвижности в пояснично-крестцовой зоне позвоночника.
Примерный список упражнений:
- Лечь на твердую поверхность на спину. Притянуть колени к груди и обхватить себя руками за ягодицы. Задержаться в этом положении 30 секунд, после чего распрямить ноги, а руки расположить вдоль тела. Выполняют упражнение 10 раз.
- В положении лежа на боку притянуть колени к груди, задержаться на 30 секунд и выпрямить ноги. Повторяют 10 раз.
- В положении лежа на спине, обхватить руками одно колено и притянуть его к противоположному плечу, зафиксировать положение на 30 секунд и повторить упражнение для другого колена. Выполняют по 10 раз для каждой ноги.
- Лечь на живот и, опираясь на локти, вытянуть спину на максимум. Голову при этом приподнимают, а корпус не отрывают от поверхности. Задержаться в верхнем положении на 10 секунд и вернуться в исходное. Повторяют 10 раз.
- Стать на колени и вытянуть руки, сцепленные в «замок» над головой. Медленно наклониться вперед, касаясь при этом пола, как можно дальше от себя. Вернуться в исходное положение. Выполнить 10 повторов.
- Стать у стены и опереться об нее руками, слегка наклонив при этом корпус. Выполнить 10-15 отжиманий, касаясь носом стены в нижнем положении.
Так как ишиас довольно распространенное заболевание, существует множество народных методов борьбы с ним. Ниже приведены лишь некоторые из них.
Важно! Перед применением любого народного средства обязательно нужно проконсультироваться у врача о возможности такого лечения.
- Берут несколько капустных листов с предварительно отрезанными черенками и опускают их на 3 минуты в кипяток. Прикладывают на поясницу (немного охладив, чтобы не обжечь кожу), поверх накрывают целлофаном и завязывают шерстяной тканью. Повторяют процедуру несколько дней до улучшения состояния. Такие же компрессы можно делать, используя листья березы или лопуха.
- Можно делать компресс из натертого на мелкую терку хрена, нанесенного на ткань. Хрен улучшит кровообращение и питание тканей, что позитивно отразится на состоянии больного.
Риск развития ишиаса увеличивается с возрастом. Так, независимо от образа жизни ему может быть подвергнут каждый второй человек, достигший 40 лет.
Поэтому очень важно заниматься профилактическими процедурами, дабы избежать этого заболевания, приносящего массу неудобств и сильных болей в жизнь.
Для профилактики необходимо:
- Регулярно выполнять гимнастику для растяжки и укрепления мышц спины и позвоночника.
- Избегать переохлаждений.
- Придерживаться правильного питания.
- Избегать вредных привычек.
- Укреплять иммунитет.
Эти меры помогут избежать не только ишиас, но и большинство других заболеваний.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
источник
Защемление нерва (ишиас) – это процесс сдавливания нерва, вызывающий раздражение нервных волокон и иннервацию. Наиболее часто защемление нерва происходит в области крестцовых позвоночных дисков или в щели грушевидной мышцы.
Команда докторов Юсуповской больницы в своей медицинской практике используют только современные и актуальные методики лечения, а также проверенные препараты, эффективность которых не раз подтверждена европейскими исследованиями.
Ишиас вызывает сильный болевой синдром, причина которого может скрываться в наличии следующих патологий:
- остеохондроз;
- грыжа межпозвонкового диска поясничного отдела позвоночника — является наиболее распространенной причиной защемления седалищного нерва. Протрузия, переходя в стадию грыжи, начинает оказывать давление на нервный корешок в межпозвоночном отверстии, и в результате развивается болевой синдром;
- остеохондроз. Это серьезное заболевание, характеризующееся дегенеративными изменениями межпозвонковых дисков. Деформированные межпозвонковые диски в определенном положении способны сдавливать корешки седалищного нерва, вызывая болевые ощущения;
- стеноз спинномозгового канала поясничного отдела. Данная патология предусматривает сужения канала, где располагается спинной мозг. Как следствие сдавливания канала, а вместе с ним и нерва, развиваются побочные патологии, неврологические симптомы и болевые ощущения. Заболевание более характерно для людей возраста от 60 лет;
- спондилолистез. Смешение позвонков, вызванное клинически повышенной подвижностью позвоночника, может стать причиной ишиаса;
- синдром грушевидной мышцы. В данном случае компрессия нерва происходит на фоне чрезмерного давления или спазма грушевидной мышцы, находящейся в районе ягодиц над седалищным нервом;
- инфекционные заболевания органов малого таза;
- абсцесс в области седалищного нерва.
Внезапная боль любого характера в области позвоночника может свидетельствовать о развитии серьезных патологий. При дискомфортных болевых ощущениях в районе спины следует обратиться к грамотному специалисту, который сможет точно определить диагноз и назначить корректное лечение.
Лечение седалищного нерва медикаментами – гимнастика и массаж, медикаментозная терапия и физиотерапевтические мероприятия
Как правило, лечение защемленного седалищного нерва является комплексным. Основными терапевтическими практиками является лечебная гимнастика при защемлении седалищного нерва, точечный массаж при воспалении седалищного нерва и физиотерапевтические процедуры.
Медикаментозную терапию назначает исключительно врач, так как самолечение в данной ситуации может лишь усугубить проблему, а не устранить ее. В первую очередь назначаются нестероидные противовоспалительные и болеутоляющие препараты, которые могут вводиться как инъекционно, так и применяться перорально. С их помощью уменьшатся компрессия, отступает боль и снимается воспаление на самом нерве. Однако прием этих препаратов является лишь изначальной или ургентной стадией лечения, поскольку при длительном использовании они могут вызвать проблемы с функционированием печени, почек, снизить свертываемость крови, а также в некоторых случаях могут спровоцировать появление язвенной болезни желудка.
При очень сильных болях пациенту могут назначаться стероидные препараты, задачей которых является не только снять болевой синдром, но и убрать отек. Однако прием данных медикаментов также ограничен по времени вследствие большого количества побочных эффектов и противопоказаний. Дополнительно могут быть назначены препараты для улучшения кровотока или разогревающие мази, которые наносятся локально.
Физиотерапия при защемлении седалищного нерва способствует общему улучшению состояния пациента, нормализации микроциркуляции крови и снятия спазма или отека с воспаленной области. Как правило, физиопроцедуры проводятся после восстановления двигательной функции человека и при условии его свободного передвижения. Современное техническое оснащение Юсуповской больницы позволяет сделать любую физиотерапевтическую процедуры результативной и максимально комфортной для наших пациентов.
Основными физиотерапевтическими мероприятиями при лечении воспаления седалищного нерва являются:
- фонофорез и электрофорез с новокаином на седалищный нерв. Данный метод заслужил признание многих врачей благодаря как быстрому, так и накопительному эффекту. Электрофорез часто применяется с новокаином или другими лекарственными препаратами для скорейшего купирования боли и снятия отека;
- УВЧ-терапия. Данный метод заключается в воздействии на болевой очаг электромагнитным полем ультразвуковой частоты. Такая терапия обладает высоким противоспазмовым действием, что обеспечит снятие острого болевого синдрома с седалищного нерва;
- магнитотерапия. Эта физиотерапевтическая методика основывается на воздействии на воспаленную зону магнитными полями. Данный метод обладает сильным обезболивающим действием, усиливает оксигенизацию крови, также прекрасно справляется с отечностью;
- парафиновые аппликации. Эта методика заключается в длительном воздействии тепловой процедуры на очаг воспаления. Тепло способствует снижению отечности, уменьшению болевого синдрома, а также улучшает обменные процессы;
- кинезиотейпирование седалищного нерва. Этот метод является достаточно современным и широко применяется в медицине с целью восстановления поврежденных мышц, суставов, а также для восстановления кровотока в воспалённые области. Тейпы имеют вид пластырей, сделанных из хлопка, что позволяет носить их 24 часа в сутки от 3 до 6 дней;
- иглоукалывания. Данный метод нетрадиционной медицины применяется достаточно редко в случаях, если имеются определенные показания;
- точечный массаж. Точечный массаж седалищного нерва является древним и проверенным методом. Сутью данной методики является мануальное воздействие на определённые точки на теле человека, отвечающие за разные органы и системы в организме человека. Массаж при ишиасе седалищного нерва способствует устранению воспалительного процесса и улучшению кровотока и микроциркуляции в область отека;
- упражнения при воспалении седалищного нерва. Ежедневная зарядка при защемлении седалищного нерва показана только после обследования у врача. Усиленная, однако умеренная физическая нагрузка способствует скорейшему выздоровлению и возобновлению моторных функций. Существует специально разработанная гимнастика при защемлении седалищного нерва, которая направленна на проработку мышц ягодиц и ног. Данная гимнастика назначается врачом, так как является не профилактическим, а терапевтическим методом и может нанести вред при неуместном или неправильном занятии.
Некоторые упражнения при защемлении седалищного нерва в ягодице могут выполняться самостоятельно после обследования в больнице. Гимнастика при воспалении седалищного нерва как правило направлена на растяжение спазмированных мышц. Людям со слабой физической подготовкой такая зарядка для седалищного нерва может легко даться не сразу, однако регулярные тренировки обязательно принесут желаемый результат. Зарядка для седалищного нерва за 6 минут поспособствует не только угасанию болевого синдрома, но и общему укреплению тонуса мышц.
Для лечения воспаления седалищного нерва выполняются следующие упражнения:
- лягте на пол, колени подожмите к груди. Пролежите в таком положении 30 секунд, после чего выпрямитесь и повторить снова 2 раза;
- сядьте на пол, ноги согните в коленях и сядьте на них. Положите лоб на пол, руки вытягивайте вперед как можно дальше. Не прекращая вытягивать руки, не смещайте корпус с исходного положения. Пробудьте в такой позе 30 секунд. Повторить 3 раза;
- станьте прямо, руки вытяните вверх, ноги расставьте на ширине плеч. Начните наклонять корпус в одну сторону с вытянутой рукой, ноги при этом остаются неподвижными. Повторите 10 раз в каждую сторону;
- лягте на спину, руки, согнутые в локтях, заведите за голову. Поднимите ноги перпендикулярно полу, чтобы образовался угол 90 градусов. Начните разводить обе ноги в разные стороны, не допуская болевых ощущений. Повторить 15-20 раз;
- лягте на пол, ноги согните в коленях, обняв их руками. Старайтесь максимально прижать колени к груди, сворачиваясь в клубок. Продержитесь в таком положении 15-20 секунд;
- исходное положение – лежа на спину, руки вытянуты вдоль тела. Начните попеременно прижимать к корпусу колени, обхватив их руками. Повторите 15-20 раз;
- станьте на четвереньки, запястья находятся под плечами. Начните аккуратно выгибать спину дугой, затем медленно выгибать ее вовнутрь. Проделайте эту манипуляцию 20 раз.
Некоторые упражнения при защемлении седалищного нерва при боли могут существенно помочь. Однако стоит помнить, что данная гимнастика против защемления седалищного нерва имеет своим противопоказания. Данная гимнастика при ишиасе седалищного нерва подлежит обсуждению с лечащим врачом Юсуповской больницы в случае наличия грыжи или опухоли позвоночника, а также острых воспалительных или инфекционных заболеваний.
Лечением пациентов с защемлением седалищного нерва занимаются специалисты центра реабилитации Юсуповской больницы в Москве.
Команда докторов Юсуповской больницы обеспечивает надежное и корректное проведение всех терапевтических мероприятий, направленных на восстановление после ущемления седалищного нерва, в том числе и лечебного массажа. В своей работе мы используем самые актуальные методики лечения, составляя план сообразно анамнезу и потребностям пациента. Записаться на прием к доктору можно, позвонив по телефону Юсуповской больницы, либо обратившись к врачу-координатору на нашем сайте.
источник
Ишиас – недуг, который спровоцирован защемлением седалищного нерва, наличием воспалительного процесса в пояснично-крестцовом отделе позвоночника.
Заболевание имеет другие названия: невралгия седалищного нерва/пояснично-крестцовый радикулит. Патологический процесс ведёт к развитию острого болевого синдрома, другим негативным последствиям.
Заболевание зачастую отмечается у беременных дам, женщинам в положении необходимо придерживаться особых профилактических рекомендаций. При обнаружении болевых ощущений нужно немедленно заняться лечением ишиаса.
Ишиас представляет собой невоспалительное поражение седалищного нерва, возникающее вследствие его сдавления на любом участке. Соответственно, причинами ишиаса могут быть любые факторы, приводящие к сдавливанию участков тканей, по которым проходит седалищный нерв, такие, как, например, травмы ног, таза, поясничного или крестцового отделов позвоночника, компрессия нерва при длительном нахождении в неподвижном состоянии, ущемление фиброзными тяжами, опухолями, гематомами и т.д. Наиболее часто ишиас развивается у людей в возрасте 40 – 60 лет, что обусловлено накопившимися в организме патологическими изменениями, которые и могут вызывать сдавление седалищного нерва.
Чтобы четко понимать и представлять себе, чем обусловлены клинические проявления ишиаса, нужно знать, как и где проходит седалищный нерв. Данный нерв берет свое начало в крестцовом нервном сплетении, которое расположено в области крестца, рядом с позвонками. Нервное сплетение образовано корешками спинного мозга, которые находятся не внутри спинномозгового канала, образованного стоящими друг на друге позвонками, а снаружи. То есть данные корешки расположены по бокам от каждого позвонка и очень тесно сближены друг с другом, вследствие чего область их локализации и была названа крестцовым нервным сплетением.
Из этого крестцового нервного сплетения отходит крупный седалищный нерв, который далее из полости малого таза выходит на заднюю поверхность ягодицы, откуда спускается по задней поверхности бедра до самой голени. В верхней части голени седалищный нерв разделяется на две крупные ветви – малоберцовую и большеберцовую, которые проходят по правому и левому краю задней поверхности голени (см. рисунок 1). Седалищные нерв – это парный орган, то есть он имеется справа и слева. Соответственно, из крестцового нервного сплетения отходят два седалищных нерва – для правой и левой ноги.
Основные предпосылки данной патологии – это другие уже имеющиеся заболевания, представляющимися в качестве осложнений:
- Остеохондроз поясничного отдела – выступает результатом его осложнений, приводящий к изменениям межпозвоночных дисков. Здесь выделяют деформацию, сплющивание и прочие патологии позвоночника.
- Формирование межпозвонковых грыж –происходит сдавливание и последующее повреждение корешков спинного мозга вследствие разрыва колец диска, выпячивания ядер дисков через разрывы.
- Уже диагностированный спондилолистез – сдвиг дисков приводит к сжатию или повреждению корешков из системы седалищного нерва.
- Синдром фасеточных суставов – происходит нарушение функций позвоночника, что ускоряет дегенерацию дисков.
- Спазм грушевидной мышцы – она находится под ягодичной мышцей, через которую проходят седалищные нервы. Они терпят растяжение и раздражение, в результате чего человек испытывает сильную боль.
Помимо этих причин, есть моменты, которые провоцируют ишиас. Среди них выделяют:
- большие нагрузки;
- деформации позвоночника;
- опухоли на позвоночнике;
- артрит;
- переохлаждение;
- инфекционные и женские болезни;
- тромбоз.
Также этому способствует сахарный диабет, абсцесс на ягодице и некоторые факторы и заболевания, связанные с седалищной системой нервов.
В зависимости от того, какая именно часть седалищного нерва оказалась пораженной (защемленной, сдавленной), заболевание подразделяют на три следующих вида:
- Верхний ишиас – ущемлен канатик и нервные корешки спинного мозга на уровне поясничных позвонков;
- Средний ишиас (плексит) – ущемлен нерв на уровне крестцового нервного сплетения;
- Нижний ишиас (неврит седалищного нерва) – ущемление и повреждение седалищного нерва на участке от ягодицы до стопы включительно.
Неврит седалищного нерва также называют воспалением нерва. А поскольку наиболее часто встречается именно нижний ишиас, то, фактически, понятия «воспаление седалищного нерва» и «ишиас» воспринимаются в качестве синонимов, хотя это и не совсем правильно.
Ишиас – это хроническая патология. Начинается она чаще всего незаметно и развивается постепенно. Первые симптомы ишиаса многие принимают за усталость или переутомление. Ведь проявляется он небольшими болями в поясничном отделе позвоночника, отдающими в ягодицу, а также дискомфортом в ноге. Обычно эти ощущения возникают после физической нагрузки и проходят после отдыха. Иногда такое положение продолжается несколько лет, пока что-то не спровоцирует приступ. Это может быть резкое движение, поднятие тяжестей или переохлаждение.
Основной признак, которым характеризуется ишиас – это боль. Она сильно ограничивает подвижность пациента и сопровождается вегетативными и неврологическими симптомами. В зависимости от того, какие волокна седалищного нерва поражены, могут развиваться чувствительные или двигательные нарушения. Обычно все эти признаки наблюдаются только с одной стороны. Они могут различаться по степени выраженности, продолжительности. Чаще всего болезнь протекает приступообразно, с периодическими обострениями.
Иногда при ишиасе болевые ощущения не настолько сильные, а беспокоят пациента в основном неврологические симптомы. Это нарушение чувствительности, атрофия мышц, изменение трофики тканей. Все зависит от того какие корешки нерва поражены. В самых тяжелых случаях появляются также признаки нарушения работы органов малого таза. Это выражается в недержании мочи или кала, расстройстве кишечника, появлении гинекологических заболеваний.
Боли при ишиасе могут быть разными. Во время обострения они резкие, интенсивные, стреляющие, жгучие. Каждое движение причиняет больному страдания. Усиливаются они при наклонах, сидении. Часто боль не стихает даже в положении лежа. При хроническом течении ощущения не такие сильные. Боль может быть ноющей, тянущей, продолжающейся постоянно или же возникающей только после нагрузки. Усиливаются болевые ощущения при наклоне, поднятии ноги, после длительного сидения или стояния в неподвижной позе.
Чаще всего боль локализуется в области пояснично-крестцового отдела позвоночника или же в том месте, где были поражены нервные корешки. Но особенностью патологии является то, что боль распространяется по ходу нерва. Захватывается область ягодицы, задняя поверхность бедра, икроножная мышца. Иногда болевые ощущения распространяются до самых пальцев ноги.
Именно седалищный нерв обеспечивает чувствительность тканей и движение мышц на задней поверхности ноги. Поэтому при его ущемлении появляются разные симптомы, связанные с поражением двигательных или чувствительных корешков. Они имеют разную степень выраженности, может наблюдаться несколько симптомов или один.
Чаще всего для ишиаса характерны такие признаки:
- нарушение чувствительности кожи;
- возникают ощущения покалывания, жжения, онемения или бегающих мурашек;
- больной принимает вынужденное положение тела – наклоняется вперед и в сторону больной ноги, так болевые ощущения чувствуются меньше;
- нарушается работа мышц задней поверхности бедра и голени, что проявляется проблемами в сгибании колена и голеностопного сустава;
- из-за этого меняется походка, появляется хромота;
- мышцы уменьшаются в размерах, постепенно могут атрофироваться;
- кожные покровы на ноге краснеют или бледнеют;
- кожа становится сухой и тонкой, ногти часто ломаются;
- наблюдается повышенная потливость;
- в самых тяжелых случаях развивается остеопороз, причиной которого становится паралич или атрофия мышц.
Такие проявления ишиаса всегда сопровождают боль, независимо от характера или типа патологии. Но они могут быть разной степени выраженности. Неврологические симптомы проявляются в нарушении нервной проводимости и исчезновении рефлексов. По этим признакам часто проводят диагностику заболевания. Ведь большинство обычных для человека рефлексов при ишиасе почти не проявляются или совсем отсутствуют:
- рефлекс ахиллова сухожилия;
- коленный рефлекс;
- подошвенный рефлекс.
Кроме того, есть несколько признаков, помогающих врачу правильно поставить диагноз. Основным неврологическим симптомом, проверяемым при обследовании, является поднятие прямой ноги из положения лежа на спине. При этом у пациента возникает сильная боль в пояснице, ягодице и задней поверхности бедра. А при сгибании ноги она уменьшается.
Обычно при ишиасе поражается лишь одна ветвь седалищного нерва. Поэтому все нарушения наблюдаются с одной стороны. При этом больная нога постепенно все сильнее отличается от здоровой по внешнему виду и функциям.
Конечность становится бледной, холодной на ощупь, кожа сухая и шелушится. Из-за атрофии мышц она уменьшается в размерах. Суставы плохо работают, нарушена также чувствительность. При движении пораженная нога неустойчива, она становится слабой, вследствие чего возникают проблемы при ходьбе.
Диагностика ишиаса основывается на выявлении характерных симптомов заболевания. Причем на боли, нарушения подвижности и чувствительности человек активно предъявляет жалобы врачу, а доктор в ходе обследования дополнительно выявляет неврологические симптомы.
После этого для выявления возможных причин ишиаса и выяснения состояния суставов и костей конечности, поясницы и крестца проводят следующие инструментальные обследования:
- Рентген пораженной конечности, крестца и поясницы. Результаты рентгена позволяют выяснить, связан ли ишиас с патологией позвонков и межпозвоночных дисков.
- Магнитно-резонансная томография. Является наиболее информативным методом диагностики, позволяющим в любых случаях выявить причину ишиаса даже тогда, когда компьютерная томография оказывается бесполезной.
- Электронейромиография. Метод исследования, который применяется не для диагностики причин ишиаса, а для выяснения степени нарушений нервной проводимости и сократимости мышц пораженной конечности. Исследование заключается в регистрации прохождения нервных импульсов и силы мышечных сокращений в ответ на них на различных участках ноги.
- Компьютерная томография пораженной конечности, крестца, поясницы и таза. Результаты компьютерной томографии позволяет установить точную причину ишиаса практически во всех случаях. Единственные ситуации, когда при помощи компьютерной томографии не удается установить причину заболевания – это если причины ишиаса спровоцированы патологиями спинного мозга и его оболочек, корешков спинного мозга и сосудов крестцового нервного сплетения.
Практически на все причины развития ишиаса врачи могут повлиять и соответственно прекратить сдавливание седалищного нерва. Исключение составляют злокачественные опухоли и серьезные деформации позвоночника, которые не всегда можно устранить с помощью оперативного вмешательства, но к счастью таковые встречаются редко. Поэтому главное при ишиасе – это вовремя пройти диагностику и начать лечение. Тогда прогноз будет благоприятным.
Если же патологию запустить, часть нервного ствола может отмереть, что, конечно же, повлияет на иннервируемую этими волокнами зону: кожа станет нечувствительной, мышцы перестанут двигаться и постепенно атрофируются и т.д. Конечный исход такого развития событий – инвалидизация больного.
Быстрое и эффективное лечение ишиаса не может быть успешным без устранения основной причины, вызвавшей эту патологию. С другой стороны, если все усилия направить лишь на устранение причины, это будет негуманно по отношению к пациенту, который в это время страдает от жестокой боли. Поэтому лечение ишиаса должно быть комплексным, направленным и на источник повреждения нерва, и на клиническую симптоматику.
На первом этапе больному назначают консервативное (нехирургическое) лечение, направленное на уменьшение воспалительного процесса и смягчение болезненных приступов. С этой целью применяют как противовоспалительные и обезболивающие лекарственные препараты, так и физиотерапевтические процедуры (электрофорез, УВЧ, магнитотерапия и др.)
Кроме того, широкое распространение получили такие консервативные методы:
- акупунктура,
- мануальная терапия,
- электрическая стимуляция мышц,
- ношение фиксирующих поясов.
Однако симптоматическое лечение ишиаса лишь облегчает состояние пациента, но не исцеляет его. Чтобы избавиться от заболевания окончательно, следует параллельно использовать этиотропную терапию, т.е. лечение, направленное на источник болезни. Если ишиас стал следствием патологии органов малого таза, нужно лечить основное заболевание. Если же седалищный нерв пострадал в результате атаки инфекционных возбудителей, необходима соответствующая антибактериальная или противовирусная терапия.
К сожалению, консервативные методы лечения не всегда действенны. Если ишиас возникает на фоне сдавливания нервных корешков грыжей межпозвоночного диска или опухолью, хирургическое лечение ишиаса неизбежно.
В остром периоде ишиаса для купирования сильного болевого синдрома назначают курс противовоспалительных и обезболивающих средств. С этой целью применяют препараты из группы НПВС (Диклофенак, Ортофен, Индометацин, Мелоксикам, Кетопрофен), а также сильные ненаркотические анальгетики (Седалгин, Седалгин Нео, Баралгин, Пенталгин).
В тяжелых случаях, когда больного мучают сильные боли, которые не поддаются лечению вышеперечисленными средствами, врач может назначить опиоидные анальгетики (Трамадол, Трамал, Трамалин). Принимать их следует под контролем врача короткими курсами, так как эти средства способны быстро вызывать привыкание и лекарственную зависимость, у них много противопоказаний и побочных эффектов. Кроме того, для купирования изматывающих болей назначают новокаиновые или ультракаиновые блокады.
Кортикостероидные гормоны (Преднизолон, Гидрокортизон), назначаемые в остром периоде, помогают быстро подавить развитие воспалительного процесса, снять отечность и улучшить подвижность конечностей. Однако применять гормональные средства можно не во всех случаях, их назначают лишь при сильном отеке в области пояснично- крестцового отдела позвоночника.
В качестве поддерживающей терапии применяют миорелаксанты, антиоксиданты, витаминные комплексы и прочие препараты, способствующие восстановлению кровоснабжения и питания пораженных нервов и нормализации их функций.
Миорелаксанты (Сирдалуд, Тизанидин, Мидокалм, Толперизон) хорошо расслабляют напряженные мышцы, что устраняет защемление нервных волокон, помогает уменьшить болевые ощущения, восстановить чувствительность и объем движений пораженной конечности.
Комплексные препараты, содержащие витамины группы В (Комбилипен, Мильгамма, Бинавит) уменьшают выраженность невралгических симптомов и восстанавливают проходимость нервного импульса по волокнам, что возвращает конечностям прежнюю чувствительность, снимает онемение и прочие неприятные симптомы.
Для восстановления нарушенного кровоснабжения и питания тканей применяют ангиопротекторы и корректоры микроциркуляции крови (Актовегин, Курантил, Трентал). Такие препарат борются с атрофическими изменениями мышц и восстанавливают поврежденные структуры седалищного нерва. С этой же целью в качестве антиоксидантов назначают витаминные комплексы с содержанием витаминов С, Е, микроэлементов — меди, селена и прочих полезных веществ.
Такие метаболические препараты, как Милдронат, Инозин, Рибофлавин, Элькар помогают улучшить питание нервных корешков спинного мозга и крестцового сплетения, за счет чего восстанавливаются функции ущемленного седалищного нерва и возвращается чувствительность и двигательная активность конечностей.
Высокую эффективность при ишиасе продемонстрировал метод физиотерапии. Он заключается в воздействии на пораженный нерв или ткани мышц при помощи различных физических факторов – электрического тока различной частоты, ультразвука, магнитного поля, лазерного и ультрафиолетового излучения. Физиотерапия улучшает кровообращение в пораженном месте, снимает отеки и боли.
При помощи одной из разновидностей физиотерапии – электрофореза, в организм могут вводиться различные препараты – спазмолитики, миорелаксанты, противовоспалительные средства. Физиотерапия может проводиться как в период обострения, так и в период ремиссии заболевания. Необходимую процедуру назначает врач.
Лечебная физкультура необходима при ишиасе для снятия мышечного спазма на пораженном участке, стимулирования процессов обмена для устранения отека. Делать упражнения рекомендуется лежа на твердой и плоской поверхности. Самыми эффективными считаются следующие упражнения:
- Лечь на спину, поочередно согнуть ноги в коленях, сначала левую, потом правую и подтянуть к груди, руками сзади придерживать бедра. Пребывать в таком положении полминуты, после чего медленно распрямиться и полностью расслабиться. Сделать 10 подходов.
- Лежа на боку, подтянуть ноги, согнутые в коленях к груди. Потом выпрямиться и потянуть носки. Сделать так 10 раз.
- Лежа на животе, расположить руки на ширину плеч. Поднимать торс, при этом таз и ноги должны оставаться на месте. Сделать это 10 раз.
Для достижения большего эффекта следует применять упражнения на укрепление брюшных мышц. Лягте спиной на пол, со гните ноги в коленях, а ступни поставьте на пол. Руки поместить на грудь в скрещенном положении и начать поднимать туловище, пока плечи оторвутся от пола. Делать такое упражнение следует до 15 раз. Представленные упражнения – инструкция, как лечить ишиас в домашних условиях.
Неплохо с гимнастикой комбинировать и массаж – он тоже помогает избавиться от недуга в домашней обстановке.
Его необходимо делать ежедневно либо через день. При массаже требуется выполнять интенсивные движения, начиная от пальцев ног к бедрам и ягодицам. Продолжительность сеанса массажа – не менее получаса, курсом в 10 процедур. Не принесет вреда, а наоборот, поможет, применение других видов массажа: баночный, точечный, воздействия с растиранием и прогреванием.
Поможет и аппликатор Кузнецова, который улучшает циркуляцию лимфы и снижает риск атрофии мышц. Массаж можно делать даже во время острого течения, только не выполнять резкие и сильные движения. Разрешено только растирание и поглаживание для стимулирования притока крови и снятия мышечного напряжения.
Лечение ишиаса в домашних условиях разрешается, если домашняя терапия будет проводиться в форме профилактики. Пациента выписывают из лечебного учреждения тогда в то время, если основные очаги пораженной ткани восстановлены и боли практически не беспокоят. Медикаментозное воздействие можно уже существенно уменьшить. При диагнозе ишиас, острое воспаление седалищного нерва большинство индивидов активно используют целебные рецепты народной медицины. Это допускается, но при условии, что пациент подробно рассказывает об этом лечащему врачу и тот дает свои рекомендации, как вылечить заболевание до конца.
Перечислим самые известные народные средства для лечения дома:
- Смесь из листьев крапивы, смородины черной, корня лопуха прокипятить в половине литра подсолнечного масла, добавить сто граммов соли и использовать для компрессов.
- Ошпаренный кипятком капустный лист приложить в качестве компресса.
- Смешать скипидар с водой 1:2 и приложить к телу пропитанную смесью марлю на четверть часа.
- Пчелиный натуральный воск греть в микроволновке или на водяной бане, пока не станет мягким. Быстро сформировать из него пластину, положит на болевой участок, накрыть, утеплить на ночь.
- Сформировать лепешку из теста, замешанного на муке и жидком меде. Использовать как восковую.
- Натереть картофель, около 500 г, слить воду, в жмых влить ложку столовую керосина. Уложить между двумя марлями и поместить на спину, смазав сначала кожу маслом.
- Готовить настой на водке (300 г) и белой акации (100 г сухих цветков) неделю. Затем втирать в болевые точки. Вместо акации можно использовать белую персидскую сирень.
- Сок из редьки черной смешать с медом 3:1 и натирать больные места.
- Свежий (не сушеный) лавровый лист (20 листков) настоять в стакане водки трое суток.
- Отвар трав: календула, ромашка, пихтовое масло. Вода должна быть не горяча, продолжительность приема ванны – треть часа.
- Корень хрена сырой измельчить и поместить в марлевый мешочек. Опустить в ванну, наполненную водой (одна ванна – 100 г хрена). Находиться в воде не дольше 5 минут.
- Килограмм молодых сосновых побегов опустить в три литра кипящей воды, прогреть десять минут, настоять четыре часа и влить в ванну. Погрузиться в нее на четверть часа.
- Семена конского каштана – столовая ложка, залить половиной литра кипящей воды, греть четверть часа (водяная баня). Принимать в остывшем виде по 100 мл перед каждой едой.
- Цветки календулы – столовая ложка на стакан сипящей воды. Залить и накрыть (не готовить). Половина стакана остывшего процеженного настоя выпивается перед каждой едой (не более четырех раз в сутки).
- Корень лопуха высохший и измельченный размешивается в стакане вина «Кагор» и прогревается на минимальном огне пять минут. Эта доза выпивается в два приема, до завтрака и до ужина.
Консервативное лечение — длительный, но довольно эффективный процесс. Однако в некоторых случаях оно не приносит результата. Кроме того, иногда бывает и так, что изначально единственный способ лечения — операция.
Перечень абсолютных показаний для операции, когда другой метод не эффективен
- Злокачественная операбельная опухоль в поясничном отделе позвоночника — на ранних стадиях болезни (например, хондросаркома).
- Доброкачественная опухоль: остеобластокластома, хондрома и другие.
- Серьезное нарушение работы тазовых органов — например, недержание мочи и/или кала.
- Длительная и выраженная боль, которая не уменьшается в течение 6 недель при лечении лекарственными препаратами.
Во всех остальных случаях решение об операции принимает хирург индивидуально в каждом конкретном случае. При этом он учитывает течение основного и сопутствующих заболеваний пациента.
Однако имеются и абсолютные противопоказания к операции:
- Беременность на любом сроке.
- Инфекционные, а также воспалительные заболевания в момент обострения и на протяжении двух недель после выздоровления.
- Сахарный диабет с высоким уровнем глюкозы в крови, но если он уменьшается до нормальных цифр, то операция проводится.
- Тяжелая степень дыхательной и сердечной недостаточности.
Чтобы ишиас не проявлялся в организме, достаточно выполнять простые профилактические рекомендации:
- Давайте ежедневно умеренную нагрузку на организм. Достаточно просто ходить пешком, чтобы боли не появлялись. Помните, что в момент нагрузки улучшается тонус мышц и активизируется работа нервной системы. Можно заниматься спортом под присмотром тренера. Отдавайте предпочтение йоге, плаванию и пилатесу;
- Если у вас постоянная сидячая работа, делайте небольшие перерывы с разминкой на спину. При длительном сидении нужно надевать корсет. Также приобретите качественное кресло с ортопедическими свойствами;
- Спите на качественном матрасе. Он не должен прогибаться от веса тела или быть слишком жесткими. Важно, чтобы поверхность в момент сна была идеально ровной, без бугров и прогибов. Рекомендуется приобрести ортопедическую подушку и матрас;
- Старайтесь не поднимать тяжести после заболевания. Если нужно поднять тяжелый предмет, тогда обязательно приседайте и слегка наклоняйтесь в процессе. В этот момент спина должна быть прямой. Любую тяжесть распределите на две руки равномерно;
- Соблюдайте правила питания, избегайте переедания. Внесите в рацион фрукты, овощи и крупы. Старайтесь избегать фаст-фуда, острых и жареных блюд. Пейте большое количество воды в день;
- Откажите от курения и употребления алкоголя.
источник
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
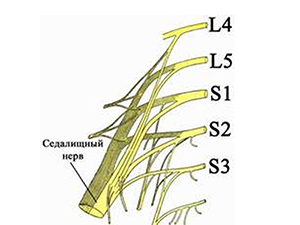
Дадим определение «что такое ишиалгия». Это специфический симптомокомплекс, характеризующийся выраженным стойким болевым синдромом в пояснице на уровне начала седалищного нерва (образован 5 спинномозговыми нервами L4-L5/S1-S3 пояснично-крестцового сплетения — рис. ниже) и по ходу его иннервации (в ягодице, в задне-наружной поверхности бедра) и продолжению — в зоне иннервации большеберцового и малоберцового нервов (голени и стопе), сопровождающийся резким ограничением подвижности. На рисунке ниже.
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.
Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
источник
 Ишиас – недуг, который спровоцирован защемлением седалищного нерва, наличием воспалительного процесса в пояснично-крестцовом отделе позвоночника.
Ишиас – недуг, который спровоцирован защемлением седалищного нерва, наличием воспалительного процесса в пояснично-крестцовом отделе позвоночника.
 Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.