Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Спайки в области малого таза либо спаечная болезнь являются следствием постоянных воспалительных процессов в области придатков. Порой они возникают и в результате инфекционных патологий, которые по тем или иным причинам до конца излечить не удалось. В большинстве случаев представительницы слабого пола приходят на консультацию гинеколога, указывая на факт наличия болевых ощущений внизу живота либо пояснице, которые носят ноющий либо тянущий характер. Так как данного рода болевой синдром вызван именно анатомическими изменениями, использование тех или иных обезболивающих медикаментов в данном случае никакого облегчения не приносит.
Как ни прискорбно об этом говорить, но посредством ультразвукового исследования спайки в области малого таза выявить не удается, однако об их наличии можно заподозрить в момент самого обычного ручного гинекологического обследования. Диагноз спаечной болезни ставится только тогда, когда врач исключает все остальные возможные причины развития данного рода болевых ощущений.
В борьбе со спайками используют несколько методов терапии. Консервативный курс терапии является эффективным чаще всего тогда, когда речь идет о профилактике спаечного процесса. В данном случае консервативная терапия проводится наряду с противовоспалительными медикаментами. Порой теми или иными фармацевтическими средствами удается даже вылечить спаечную болезнь, однако это возможно только на начальной стадии развития данной патологии. К числу наиболее эффективных средств в борьбе с данным состоянием можно отнести инъекции алоэ. Их вводят пациенткам ежедневно в количестве двух миллилитров. Курс терапии составляет минимум десять инъекций. Наряду с алоэ рекомендуется использовать и фолиевую кислоту по одной капсуле трижды в день. Не обойтись в данном случае и без витамина Е. его следует принимать по две капсулы в сутки. Современная фармакология представляет и такие новые лекарственные средства для лечения спаек как убихинон композитум и коэнзим композитум. Так как в состав данных медикаментов входят специальные ферменты, с их помощью удается не только растянуть спайки, но еще и сделать их более эластичными. Данный терапевтический эффект помогает снизить до минимума силу проявления болевых ощущений.
Что касается непосредственно физиотерапии, то данный метод лечения спаек считается одним из самых действенных. С его помощью удается как размягчить спайки, так и сделать их более растяжимыми, а, следовательно, и тонкими. Такой терапевтический эффект дает возможность пациентам практически полностью забыть о болевых ощущениях. К числу самых распространенных физиотерапевтических методов, которые используются в современной медицине в борьбе со спайками, можно отнести как озокеритовые, так и парафиновые аппликации на область живота. Данная процедура предусматривает наложение воскового либо парафинового компресса на место поражения, который оказывает на спайки в самую первую очередь согревающее воздействие, при этом постепенно рассасывая их. Такая процедура длится от десяти до пятнадцати минут. Курс терапии составляет десять процедур. Повторный курс терапии разрешается провести уже через два – три месяца. Нередко в таких случаях используют и электрофорез с кальцием, магнием и цинком. Курс лечения электрофорезом составляет около двадцати сеансов.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Особенности появления и прохождения спаечного процесса исследуются уже много лет, но пока доподлинно не установлена точная этиология возникновения патологии. Спаечный процесс возникает в 2,6 раза чаще у женщин, но летальный исход у них от такой болезни ниже. Если обнаружить недуг на начальном этапе, его можно вылечить консервативными методами и избежать осложнений.

Склонность к появлению патологии, уровень ее проявления индивидуальны и зависят от многих причин, например, от наследственности. Основные предпосылки появления спаек, установленные медициной на настоящее время, — избыточная активность соединительнотканной оболочки и понижение иммунных сил организма.
К факторам риска недуга также относят:
- оперативные вмешательства, особенно повторные;
- болезни, передающиеся половым путем;
- внутренние кровотечения;
- осложнения в период беременности, родовой деятельности, аборты, применение внутриматочной спирали;
- эндометриоз;
- патологии соединительнотканной оболочки.
Большая часть случаев возникновения спаечного процесса происходит при совокупном влиянии негативных факторов.

Выявить наличие спаечных очагов помогает ультразвуковое исследование и МРТ.
Дополнительно назначают анализы на присутствие инфекционных агентов. Также женщин проверяют на гидросальпинкс труб, то есть их непроходимость, путем рентгена после введения контрастного вещества.
Диагностическая лапароскопия – хирургический, но наиболее достоверный способ диагностики. Делают два маленьких надреза на стенке брюшины. В один из разрезов вставляют лапароскоп с чувствительным монитором на конце. Благодаря детальному осмотру врач сможет установить максимально точный диагноз.
Схему лечения выбирает врач в зависимости от степени тяжести недуга. Например, при сильном обострении поможет только хирургическое вмешательство. Если болезнь не вышла на тяжелую стадию и не вызывает излишне негативную симптоматику, возможна медикаментозная терапия. Для ускорения выздоровления доктор назначит и физиотерапевтические процедуры, массаж, лечебную гимнастику. Как дополнительные меры можно применять нетрадиционные методы лечения.
Избавиться от спаек в малом тазу с помощью диеты нереально. Однако желательно соблюдать дробный режим питания и убрать из рациона блюда с большим количеством трудноперевариваемых веществ, чтобы снизить риск непроходимости кишечника.
Что касается воздействия медикаментами на сами спайки, используют лекарства фибринолитического воздействия: «Трипсин», «Стрептокиназу», «Лонгидазу» в форме суппозиториев либо инъекций. Они помогают рассасывать спаечные очаги небольших размеров.
Дополнительно в гинекологии применяются свечи противовоспалительного действия от спаек в малом тазу, помогающие справиться с патогенной микрофлорой. К ним относят «Вильпрафен» и «Фламакс». Подобные вагинальные свечи эффективны для рассасывания пораженных участков, уменьшения отечности и болевых проявлений.
Если процесс не активирован, а женщина мечтает забеременеть, доктор может порекомендовать препараты гомеопатии в каплях и таблетках.
Если терапия неэффективна, на помощь в лечении запущенного спаечного процесса в малом тазу приходит хирургия. Диагностическое лапароскопическое вмешательство проводится одновременно с операцией по удалению патологических очагов – хирург рассекает и ликвидирует выявленные спайки.
Лапароскопия по рассечению спаек в малом тазу проводится тремя способами:
- лазером;
- потоком воды под давлением;
- электрическим ножом.
При экстренных показаниях процедуру могут провести бесплатно. Однако есть возможность платного вмешательства. Общая цена зависит от методики, стоимости обезболивания, дополнительных услуг и начинается от 20000 рублей.
В послеоперационный период врачи рекомендуют вести активный образ жизни для нормализации деятельности кишечника, но не перенапрягаться, не поднимать тяжести. О будущем наследнике прооперированной женщине следует задуматься лишь через месяц после прохождения первой менструации. Лапароскопическое вмешательство не проводят молодым мамам в период грудного вскармливания, поскольку после операции трудно ухаживать за ребенком. Если нет необходимости в экстренном хирургическом лечении, его переносят на то время, когда малыш перейдет на «взрослый» рацион.

- аппликации из парафина либо озокерита на переднюю стенку брюшины;
- электрофорез с солями магния и цинка;
- индуктотермия;
- микроволновая и магнитно-лазерная терапия.
Согласно отзывам, хорошо помогает электрофорез с фармпрепаратом «Лидаза», а также терапия с применением ферментов, разрушающих фибрин.
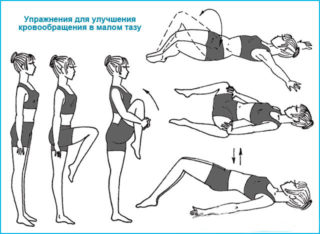
- Подтягивание коленей к животу в положении лежа на спине.
- Горизонтальные и вертикальные «ножницы».
- Полумостик – подъем таза с опорой на локти и ступни.
- «Велосипед».
- «Ласточка» лежа на животе.
- Выгибание спины, как это делают кошки.
Полезны такие виды спорта, как йога, плавание, пилатес и бодифлекс. Спортивные занятия хорошо сочетать с дыхательной гимнастикой.
Если заболевание затрагивает репродуктивные органы пациентки, показан гинекологический массаж. Он улучшает кровообращение в малом тазу, нормализует состояние кишечника, повышает общий тонус организма. Сеансы будут эффективными только при условии, если их проводит квалифицированный специалист – самостоятельное массажирование может ухудшить ситуацию.

В качестве дополнения к основной терапии можно лечить патологию в домашних условиях и средствами народной медицины. При гинекологических формах болезни используют спринцевание или тампоны с целебными составами.
Для спринцевания используют следующие фитосоставы:
| Целебные растения | Технология приготовления | Терапевтический курс |
| Цветки ромашки аптечной | Горсточку сырья запаривают стаканом кипятка в течение получаса. Фильтруют. | Средство делят на две порции, чтобы провести спринцевание в утренние часы и в вечернее время. Длительность применения – 30 суток. |
| Цветки бузины и аптечной ромашки, молотое семя льна | По большой ложке каждого вида сырья кладут в кастрюльку, заливают литром кипятка и закутывают посуду теплой тканью. Через час фильтруют. | |
| Корни ириса | Большую ложку измельченных корневищ заливают 250 мл кипятка и закутывают теплой тканью. Через 2 часа фильтруют. | Ежевечерне в течение 45 дней. |
Полезна для женщин смесь масел – оливкового и черного тмина в соотношении 1:1. Смоченный тампон нужно ввести во влагалищный проход на ночь. Также используют мед и прополис, смешанные в равных долях. Последний рецепт нельзя применять женщинам, у которых есть аллергия на продукты пчеловодства. Лечебный курс включает семь процедур и выполняется раз в двое суток.

- Отвар семян подорожника. Маленькая ложка растительного сырья заливается водой. Доводится до кипения и варится 10 минут. После остывания фильтруется. Пить лекарство нужно три раза в течение 24 часов в продолжение 30 дней по большой ложке.
- Настойка сабельника. Большая ложка мелко размельченных листьев растения заливается 300 мл водки и настаивается на протяжении 20 суток. Фильтруется и принимается по столовой ложке в утренние и вечерние часы в течение 1,5 месяцев.
- Отвар из семян расторопши. Большая ложка размельченного сырья заливается 250 мл кипятка. Средство томится на небольшом огне 15 минут. Процеженный препарат принимают по трети стакана трижды в день. Продолжительность подобного лечения составляет месяц.
- Целебные фитоконфеты. Потребуются сушеные ягоды малины, семена подорожника, плоды шиповника и трава полыни в одинаковых долях. Сбор измельчается до порошкообразного состояния и соединяется с медом. Скатываются небольшие шарики (около 30 г). Их нужно рассасывать перед каждым приемом пищи в продолжение месяца.
- Отвар зверобоя. Столовая ложка растительного сырья заливается кипятком (250 мл). Томится на малом пламени четверть часа. После остывания фильтруется. Принимается средство трижды в сутки по четверти стакана в течение месяца.
Перед применением составов народной медицины необходимо обратиться за медицинской консультацией. Иногда доктора и сами рекомендуют фитосредства, например уколы препаратами на основе алоэ с одновременным приемом фолиевой кислоты.
При своевременном обращении к специалисту прогноз благоприятный. Но если не лечиться и запустить недуг, возможны осложнения: кишечная непроходимость, внематочная беременность, бесплодие. В тяжелых случаях существует риск угрозы жизни. При кровотечениях, падении давления, росте температуры или сильной слабости следует вызывать «неотложку».
источник
«У меня часто тянет низ живота, и врач считает, что всему виной – спайки, хотя УЗИ ничего такого не показывает. Как мне лечиться?» Ирина С., г. Тула
Консультирует врач акушер-гинеколог медицинского центра «Медитэк» в г. Санкт-Петербурге Сураё Изатулаевна Назарова.
Спаечная болезнь, или, проще говоря, спайки в малом тазе, возникают после частых воспалений придатков, а также из-за непролеченных инфекций. Обычно женщины обращаются к врачу с жалобами на постоянные ноющие или тянущие боли внизу живота и пояснице. Поскольку эти ощущения вызваны анатомическими нарушениями, то применение обезболивающих средств не приносит облегчения. К сожалению, увидеть спайки на УЗИ невозможно. Их можно заподозрить при обычном ручном гинекологическом обследовании. Когда все возможные причины болей отвергнуты, ставится диагноз спаечной болезни. Для лечения спаек существует несколько методов. Консервативное лечение для профилактики возникновения спаек стоит начинать в комплексе с противовоспалительным. Оно может быть эффективным и на начальной стадии спаечной болезни, когда боли непостоянные и не слишком интенсивные. Хорошим лечебным эффектом обладает алоэ. Его используют в виде инъекций по 2 миллилитра каждый день. Курс лечения должен состоять как минимум из 10 уколов. Вместе с алоэ нужно принимать фолиевую кислоту по 1 капсуле 3 раза в день и витамин Е по 2 капсулы в сутки. Сейчас появились новые эффективные препараты для лечения спаечной болезни – Коэнзим композитум и Убихинон композитум. За счет содержания специальных ферментов они делают спайки более эластичными и растяжимыми. Это способствует уменьшению болей. Курс лечения состоит из 5–7 внутривенных инъекций. Но не пытайтесь делать это самостоятельно – лечение может назначить только врач. Очень действенный метод лечения хронического воспаления и связанного с ним спаечного процесса – физиотерапия. Она позволяет размягчить спаечные структуры, сделать их более тонкими и растяжимыми. Это уменьшает, а в некоторых случаях и полностью прекращает боли, налаживает функцию кишечника, который часто стянут спайками. К наиболее эффективным физиотерапевтическим методам относятся парафиновые и озокеритовые аппликации на область живота. Во время процедуры на низ живота накладывают парафиновый или восковой компресс, который как бы прогревает спайки, способствуя их рассасыванию. Продолжительность процедуры составляет 10–15 минут. Курс лечения – 10 процедур. Курсы можно повторять через 2–3 месяца. Хорошим эффектом обладает электрофорез с цинком, магнием и кальцием. При выраженном болевом синдроме к ним добавляют новокаин. Процедуры чередуют каждый день. При необходимости курс может доходить до 20 сеансов. Противопоказанием к любому из физиотерапевтических методов является активное воспаление. Не стоит проводить курс и во время месячных. Нужно помнить, что физиотерапия – это не хирургия, она не может полностью «рассосать» спайки. Поэтому, если после полноценного курса симптомы останутся, может понадобиться операция по рассечению спаек. Самые неприятные последствия спаечного процесса – непроходимость труб и бесплодие. Методом, позволяющим это выяснить, является гистеросальпингография. Это рентгенологическое исследование матки и труб. При этом в полость матки вводят специальное вещество и смотрят, как оно распределяется в трубах. Если они непроходимы, спайки разделяют с помощью лапароскопии. Если трубы в порядке, то для уменьшения болезненности и размягчения спаек назначают физиотерапию. Лапароскопия – это оперативное вмешательство, при котором в брюшной стенке делают 3 небольших прокола, через них в брюшную полость вводят микроинструменты и оптический прибор, к которому присоединяют видеокамеру. Изображение выводится на экран, и с помощью манипуляторов выполняется операция по разделению спаек и восстановлению проходимости маточных труб. Женщины с хроническим воспалением придатков часто страдают так называемыми тазовыми болями. У некоторых спаечный процесс может протекать бессимптомно, но при этом беременность не наступает. В таком случае только диагностическая лапароскопия может помочь поставить правильный диагноз и одновременно провести рассечение спаек и проверить проходимость маточных труб. Если спайками «запаян» конец маточной трубы, благодаря лапароскопической технике и инструментам возможно провести пластику трубы и восстановить ее проходимость. Операция делается в течение 30–40 минут, женщина может быть выписана через 1–2 дня. После заживления следов операции практически не остается.
источник
Глаза. Лизы. Ресницы. Проблемы. Диагностика. Аптечка
За последние десятилетия количество заболевших возросло в несколько раз, что связано с наличием огромного количества провоцирующих факторов.
Само по себе появление спаек означает попытку организма защитить здоровые ткани и органы от патологического очага путем их изоляции. Проявляется это тем, что на брюшине образуется налет из фибрина, который «склеивает» ткани, находящиеся поблизости — возникает препятствие для распространения патологического процесса на другие структуры. В дальнейшем между склеенными поверхностями образуются сращения, которые постепенно прорастают коллагеновыми волокнами, в результате чего формируются довольно прочные образования. Причиной подобной патологии является, как правило, повреждение базального слоя эндометрия.
Существуют различные неблагоприятные факторы, способные привести к спаечному процессу. Основные причины спаек в матке:
- Воспалительные процессы в органах малого таза: параметрит, эндометрит, метроэндометрит, сальпингоофорит, пельвиоперитонит.
- Травмы, полученные при хирургических вмешательствах (выскабливание, миомэктомия, аборты, роды и др.), а также наличие внутриматочной спирали.
- Инфекции, в том числе генитальный туберкулез и др.
- Замершая беременность;
- Гормональные нарушения;
- Облучение половых органов при онкологических заболеваниях.
Нередко в развитии болезни присутствуют несколько факторов, чаще всего механическое повреждение тканей сочетается с воспалительным процессом.
Спаечный процесс характеризуется появлением сращений между внутренней поверхностью стенок органа. Симптомы спаек в матке зависят от степени распространения патологических изменений. В первую очередь развивается гипоменструальный синдром, при котором выделения становятся скудными и длительными. Также возможно развитие аменореи, при которой менструации отсутствуют в течение длительного времени. При этом просвет матки зарастает, что провоцирует застой крови и частиц эндометрия — это приводит к развитию воспалительного процесса.
Кроме нарушения менструального цикла у пациенток появляются боли внизу живота, которые могут усиливаться в критические дни. Особенно интенсивные боли отмечаются при поражении нижней части органа при функционирующем эндометрии в верхнем отделе — отток крови нарушен; не исключено развитие гематометры, при которой клинические проявления схожи с симптомами острого живота. В таком случае необходимо срочно доставить женщину к врачу.
В запущенных случаях нередко развиваются признаки интоксикации организма, женщина испытывает слабость, тахикардию, возможны перепады настроения.
Подобные патологические изменения могут привести к нарушению репродуктивной функции. Неспособность выносить плод или бесплодие считаются наиболее тяжелыми осложнениями для женщины. В результате повреждения базального слоя эндометрия возникают трудности при имплантации оплодотворенной яйцеклетки. При миграции яйцеклетки после овуляции в маточные трубы также возникают затруднения. Более того, треть пациенток подвержена различным проблемам во время родов, не исключено развитие кровотечения в послеродовой период. Также следует учесть, что одной из причин неудачного экстракорпорального оплодотворения могут быть спайки в матке.
В настоящее время обнаружить заболевание не представляет трудностей. Для диагностики спаек в матке существуют различные способы. Прежде всего следует выяснить причину появления синехий.
- ПЦР, бактериологическое исследование выделений — эти анализы позволяют обнаружить инфекции, которые способны вызвать спаечный процесс.
- Гормональное исследование проводится для исключения вовлечения в процесс яичников.
- УЗИ позволяет обнаружить различные нарушения, но о наличии спаечного процесса можно судить лишь по ряду косвенных признаков.
- Гистеросальпингография — исследование, с помощью которого обследуется также маточные трубы. Это один из наиболее эффективных методов диагностики. Суть методики заключается во введении в маточную полость через цервикальный канал контраста, который, пройдя по маточным трубам, должен появиться в брюшной полости. Затем делаются рентгеновские снимки. Процедура безболезненная и занимает не более 10 минут.
- Гистероскопия — исследование полости матки с помощью оптического оборудования (гистероскопа). Методика позволяет не только провести визуальный осмотр и обнаружить патологические изменения, но и выполнить биопсию или хирургическое вмешательство. С помощью данного способа можно поставить окончательный диагноз. Эта процедура практически безболезненна и малотравматична, выполняется как под местной, так и под общей анестезией.
- МРТ с использованием контрастного вещества — также весьма эффективный метод диагностики, его главным преимуществом является неинвазивность.
Лечение спаек в матке с помощью медикаментов проводится в предоперационный период — с целью создания благоприятных условий для выполнения операции. При внутриматочных синехиях, которые возникли в результате инфекции, назначаются антибактериальные препараты. Однако удалить спайки в маточных трубах или в матке можно лишь с помощью хирургического вмешательства.
Гистерорезектоскопия — малоинвазивная операция, выполняемая методом влагалищного доступа. Целью является иссечение синехий. Для профилактики образования новых сращений во время проведения вмешательства проводится защита эндометрия от возможного повреждения. Поэтому процедура проводится под ультразвуковым контролем. Следует учитывать, что характер операции зависит от степени поражения и вида синехий.
- При легкой форме, характеризующейся пленочными сращениями, спайки в матке без труда рассекаются наконечником гистероскопа.
- При средней и тяжелой форме с плотно спаянным эндометрием рассечение проводится с помощью электроножа или лазера.
После хирургического лечения назначается гормональная терапия, направленная на восстановление эндометрия. Также рекомендован прием антибактериальных препаратов для предупреждения развития воспаления.
Немаловажное значение сегодня уделяется профилактике спаек в матке. В группе риска находятся женщины, в анамнезе которых присутствует недавно перенесенный аборт или роды, при этом имеется нарушение менструального цикла. В этой ситуации следует провести тщательное обследование. При своевременном обнаружении заболевание гораздо легче поддается излечению. Кроме того, меры профилактики должны быть направлены на своевременное лечение урогенитальных инфекций, предохранение от нежелательной беременности и др. Вовремя распознать начальные признаки заболевания можно, если регулярно проходить профилактические осмотры — два раза в год.
Спаечный процесс в малом тазу – состояние, при котором в брюшной полости и в малом тазу образуются соединения (тяжи). План лечения составляется исключительно опытным врачом, который изучил анамнез, результаты исследований и текущее состояние беременной. При выполнении рекомендаций женщина имеет все шансы выносить и нормально родить здорового малыша.
Зачастую причиной образования спаек являются эндометрит (воспаление матки), метроэндометрит (воспаление слизистого и мышечного слоев матки), сальпингоофорит (). Активизировать спаечный процесс в малом тазу могут и другие инфекции матки, придатков и брюшины. Чтобы избежать инфицирования, нужно исключить аборты, выскабливания, ИППП, .
При воспалении ткани отекают. Брюшина покрывается налетом из фибрина, который склеивает ближайшие ткани. Это позволяет остановить распространение воспаления, но склеенные ткани успевают срастаться. Такие сращения называют спайками, и хоть они являются частью защиты организма от воспаления, они вызывают осложнения у многих пациенток.
Если инфекция попадает в фаллопиевы трубы, может образоваться воспалительный экссудат (жидкость, которая выделяется из ткани или полости при воспалении) или произойти абортирование воспаления слизистой. Зачастую экссудат рассасывается, однако у некоторых он распространяется по всей трубе. Потом через отверстие в трубе экссудат изливается в брюшину, где провоцирует выпадение фибрина.
Когда отверстие фаллопиевой трубы остается открытым, экссудат может проникнуть в матку, затем во влагалище и наружу. Экссудат способен перенести бактерии в яичники и спровоцировать гнойное воспаление (пиовар).
Маточные трубы и яичники, набираясь экссудата, увеличиваются. Труба приобретает ретортообразную форму, а яичники шаровидную. В трубе может происходить отслаивание эпителия и склеивание противоположных участков, отчего образуется многокамерный мешочек с серозным или гнойным экссудатом.
Оболочки яичника и труб превращаются в плотные капсулы, когда накапливается гиалуроновая кислота и разрастается фиброзная ткань. Капсулы сращиваются с тканями таза, матки, маточными трубами, противоположными участками яичника, сальника, мочевого пузыря и кишок. Эти капсулы также являются защитой организма, ведь они не пропускают микробы и тормозят распространение инфекции, но после воспаления они задерживают процесс рассасывания экссудата.
Воспаление существенно меняет расположение органов в малом тазу. Нарушается функциональность соседних органов. Часто пациентки имеют проблемы с репродуктивной функцией.
Любые травмы малого таза и брюшной полости, в том числе хирургические, часто приводят к образованию спаек. Наличие предметов в брюшной полости во время операции и после (намеренное оставление или невнимательность врачей) приводит к тому, что организм защищается.
Нередко спайки образуются при кровоизлиянии в полость (в особенности при инфицировании крови). Гинекология знает немало случаев, когда спаечный процесс активизируется после кровотечения от внематочной беременности или разрыва яичника. Медициной также доказано, что травмы и воздействие температур на брюшную полость вызывают образование спаек.
Болезнь характеризует состояние, при котором клетки эндометрия разрастаются за пределы матки. Воспаление в брюшине и малом тазу не гарантирует образование спаек. При своевременном и грамотном лечении прогноз благоприятен. Спайки появляются лишь тогда, когда воспалительный процесс переходит из острой стадии в хроническую.
Почти в половине случае образования спаек причиной выступает воспаление аппендикса и операция по его удалению. Реже защитные процессы организма запускаются из-за болезней органов малого таза и операций по устранению непроходимости кишечника.
Симптоматика при спаечном процессе зависит от локализации и степени распространения. Иногда состояние вовсе никак не проявляется, у других же пациенток наблюдаются выраженные симптомы.
Формы спаечного заболевания:
- Острая. Пациентки жалуются на боль, рвоту, тошноту, повышение температуры, учащение сердечных сокращений. При пальпации живота возникает резкая боль. Нередко у пациенток диагностируют непроходимость кишечника (резкое ухудшение состояния, снижение давления, сокращение мочи, сонливость, слабость). Лабораторные анализы показывают нарушения водно-солевого баланса и обмена белков. Состояние женщины при острой форме спаечного процесса характеризуют крайне тяжелым.
- Интермиттирующая. Боли проявляются периодически. Нередко сопровождаются расстройством кишечника.
- Хроническая. Симптомы скрытые. Иногда возникают боли в нижней области живота, происходят запоры. Часто хроническая форма спаечного процесса сопровождает эндометриоз и скрытое распространение инфекции. Данная форма наиболее распространенная. Она вызывает непроходимость фаллопиевых труб и, как следствие, бесплодие. Именно во время диагностики бесплодия выявляют хронический спаечный процесс и сопутствующие заболевания со скрытой клиникой.
При появлении сильной боли и симптомов интоксикации (повышенная температура, тошнота, сильная рвота), нельзя медлить с обращением к гинекологу. Выраженная симптоматика требует перевода женщины в больницу, поэтому стоит вызвать скорую помощь.
При определении плана лечения нельзя полагаться только на симптомы. Клиническая картина спаечного процесса похожа на отравление, воспаление аппендицита, кишечную непроходимость, внематочную беременность. Самолечение может привести к осложнениям.
Диагностировать спаечное заболевание бывает очень трудно. Зачастую врач полагается на первичный медицинский осмотр, анамнез и жалобы пациентки. Влагалищное исследование показывает неподвижность или малоподвижность органов малого таза. Иногда гинекологический осмотр вызывает у пациенток боль (при выраженном образовании спаек). При помощи одного только УЗИ нельзя диагностировать спайки.
Эффективные исследования при спаечном заболевании:
- мазок на флору (влагалище);
- ПЦР ();
- МРТ малого таза.
Нередко результативной оказывается диагностическая лапароскопия. Этот метод считается самым эффективным, но требует оперативного вмешательства. В ходе процедуры делаются два небольших разреза на брюшной стенке. Один разрез нужен для лапароскопа, который представлен тонкой трубкой с камерой, второй разрез предназначен для манипулятора, при помощи которого врач может рассмотреть орган с любого ракурса.
Результаты диагностической лапароскопии при спаечной болезни могут быть такими:
- 1 стадия: спайки только возле фаллопиевой трубы, яичника или другого органа, не мешают захвату яйцеклетки;
- 2 стадия: спайки обнаружены между трубой и яичником (либо другими органами), мешают захвату половой клетки;
- 3 стадия: спайки закупоривают трубы, вызывают перекрут, полностью мешают захвату яйцеклетки.
Полностью подтвердить диагноз можно после (рентген с контрастным веществом), гинекологического обследования и УЗИ. Если по результатам этих исследований выявляют непроходимость маточных труб, можно уверенно говорить о спаечном процессе.
Чтобы выработать правильный план лечения, на этапе диагностики нужно определить стадию распространения спаечного процесса. Раньше пациентки годами посещали гинеколога с невыясненными симптомами, но современная значительно облегчает диагностику спаечного процесса.
Методы лечения спаечной болезни будут зависеть от степени ее тяжести. Врачи могут предложить пациентке консервативное лечение и хирургическое.
Консервативное лечение не рекомендуется при острой или интермиттирующей формах заболевания. В таких случаях поможет только лапароскопия. Операция предпочтительна, ведь она обеспечивает быстрый результат и стойкий эффект. Для закрепления лечения нередко сочетают консервативные методы и операцию.
Хроническая форма спаечной болезни допускает консервативное лечение. Заключение врача будет зависеть от причины спаечного процесса. При урогенитальных инфекциях рекомендуется предварительное лечение основного заболевания. Это поможет остановить спаечный процесс в малом тазу. Для лечения инфекции применяют антибиотики и противовоспалительные средства (кортикостероиды, НПВП).
Если причиной образования спаек является эндометриоз, врачи настаивают на гормональном и противовоспалительном лечении. Также эффективными будут десенсибилизирующая терапия (противоаллергические препараты) и симптоматическое лечение.
При лечении спаек нередко обращаются к неспецифической терапии. Ферментотерапия заключается в приеме фибринолитических препаратов, которые растворяют фибрин. Это может быть лонгидаза, химотрипсин или трипсин. Такое лечение эффективно на начальной стадии заболевания, когда спайки небольшие. Также применяют внутрилазерную терапию и наружную магнитно-лазерную, если нет острого инфекционного процесса.
Консервативные методы лечения рекомендованы на 1 стадии спаечной болезни. При отсутствии эффекта нужно прибегнуть к лечебно-диагностической лапароскопии. Это очень удобный метод, когда врач может увидеть процесс во время диагностики и сразу рассечь и удалить спайки.
Существует три плана лапароскопии при спайках:
- лазеротерапия – удаление спаек лазером;
- аквадиссекция – рассечение спаек водой под давлением;
- электрохирургия – избавление от спаек электроножом.
Наиболее эффективный метод выбирается врачом непосредственно во время операции (в зависимости от локализации спаек и степени их распространения). Во время процедуры врач также проводит консервативное лечение (введение барьерной жидкости, нанесение полимерной пленки на фаллопиевы трубы и яичники).
Начинать консервативное лечение нужно сразу после операции. Уже на второй день показана активность (самый эффективный способ предотвращения спаек). После хирургического вмешательства назначают физиопроцедуры (электрофорез с лидазой).
После точной постановки диагноза, нужно принять меры для повышения эффективности лечения и предотвращения рецидивов.
Первые 2-6 месяцев после хирургического лечения очень важные такие меры:
- необходимо посещать женскую консультацию каждые шесть месяцев;
- сбалансировать рацион (маленькие порции, по пять приемов пищи в день);
- исключить продукты, которые повышают газообразование (сдоба, черный хлеб, бобовые, капуста и прочее);
- не поднимать тяжелые предметы;
- осуществлять физиопроцедуры (электрофорез, массаж, лечебная физкультура и прочее);
- обязательно делать упражнения для укрепления мышц брюшного пресса, повышения тонуса мышц органов малого таза;
- принимать спазмотики при болевом приступе (но-шпа, папаверин);
- при сильном болевом приступе обращаться к врачу.
После лечения (как консервативного, так и хирургического) женщина должна 3-6 месяцев находиться в физическом покое и регулярно посещать гинеколога. При выполнении всех рекомендаций врача прогноз благоприятен.
Народное лечение при спаечной болезни эффективно только симптоматически. Также стоит помнить, что такое лечение не является панацеей и показано только при наличии единичных спаек. В противном случае настойки могут только навредить.
Народные методы эффективны в процессе реабилитации. Для закрепления эффекта применяют зверобой. Измельченную траву нужно заваривать кипятком и процеживать. Настой показан по ¼ части стакана три раза в сутки. Иногда женщинам помогают свечи с мазью Вишневского.
Спаечный процесс нередко вызывает осложнения. Когда болезнь не проявляется и протекает благоприятно, риск осложнений минимален. Однако при острой форме болезнь распространяется.
Без своевременного и правильного лечения спайки чреваты такими осложнениями:
- бесплодие;
- сбои в менструальном цикле;
- непроходимость фаллопиевых труб;
- непроходимость кишечника;
Спаечная болезнь может навсегда оставить неприятные симптомы: запор, хронические боли в животе. Спайки, возникшие после удаления аппендикса, вызывают дисбактериоз, дискенезию желчевыводящих протоков, постоянные запоры. Острая форма спаечного процесса может привести к опасным для жизни последствиям.
Наиболее опасными являются последствия спаек у детей. Когда кости и ткани еще не формированы окончательно, формирование спаек может спровоцировать кособокость и бесплодие. Спайки у подростков нередко опасны внематочной беременностью.
Чтобы избежать образования спаек, нужно регулярно посещать гинеколога и лечить все заболевания органов брюшиной полости и малого таза. Болезнь можно предотвратить посредством гинекологического массажа. Немаловажно предохраняться от нежелательной беременности, избегать абортов. Здоровье женщины только укрепляется, если она рожает естественным путем, имеет регулярную половую жизнь с единственным партнером.
Нередко женщина узнает о спаечном процессе во время наблюдения при беременности. Это может обнадеживать: если беременность наступила, значит, спайки не нарушили функциональность органов. При этом спаечное заболевание может осложнить процесс вынашивания малыша.
Методы лечения спаек во время беременность ограничены. Женщине стоит принимать пищу только маленькими порциями. Это поможет не нагружать кишечник и ослабить боль. Исключаются все продукты, способствующие газообразованию.
Во время беременности спайки опасны тем, что при увеличении матки они начнут вызывать сильные боли в нижней области живота. Также в процессе могут активизироваться воспаления, которые были ограничены до беременности.
Методы лечения спаечной болезни во время беременности.
Спайки в маточных трубах – одна из наиболее распространенных причин женского бесплодия. Данную патологию не считают отдельным заболеванием, а скорее следствием других гинекологических болезней. Обычно спайки диагностируются на плановом осмотре у гинеколога либо во время планирования беременности. Спаечный процесс требует обязательного лечения, рассмотрим, чем вызвано образование спаек и в чём заключается лечение.
Спайки или синехии – это «верёвочки» из соединительной ткани из-за которых трубы «слипаются». Патология способствует непроходимости маточных труб, что нередко становится причиной бесплодия или трубной беременности. В гинекологии классифицируют два вида трубной непроходимости: односторонняя и двухсторонняя. К тому же, в зависимости от степени «сращивания», различают две формы патологии: частичная и полная.

- воспалительных процессов женских органов;
- инфекционных заболеваний, включающих и те, что передаются половым путём;
- использования внутриматочных видов контрацепции;
- женских заболеваний: эндометриоз, сальпингит, андексит;
- хирургических вмешательств, во время которых была затронута детородная система, к примеру аборт, кесарево сечение и другие.
Стоит отметить, что самостоятельно определить спаечную болезнь не удастся, поскольку обычно она проходит бессимптомно. Наличие синехии не провоцирует сбой менструального цикла, не сопровождается болевыми ощущениями либо дискомфортом. Лишь в случае сочетания спаечного процесса с воспалительным симптомы синехии схожи с симптоматикой острого сальпингита. При этом у женщины отмечаются схваткообразные или тянущие боли разной интенсивности внизу живота и в паховой области. Болевой синдром может усилиться во время физических нагрузок, резких движений или в процессе полового акта.
После установленного диагноза – непроходимость маточных труб, женщине предлагают лечить спайки в трубах одним из ниже перечисленных способов либо сочетают их:
- консервативная терапия;
- хирургическое вмешательство и .
Консервативное лечение при маточной непроходимости, вызванной спаечной болезнью, заключается в курсе препаратов, способных устранить воспалительный процесс. Важно начать терапию как можно скорее, поскольку запущенный недуг иногда приводит к дегенеративным изменениям слизистой оболочки. Тогда медикаментозное лечение вряд ли даст какой-то результат.
При медикаментозной терапии назначаются следующие препараты:
- противовоспалительные – при непроходимости фаллопиевых труб, вызванной воспалительным процессом после перенесенных женских заболеваний, например сальпингита и андексита: Диклофенак, Фенилбутазон, Индометацин;
- антибактериальные – назначаются после выявления бактериальной флоры, спровоцировавшей воспаление: Метронидазол, Канамицин, Хлорамфеникол, Гентамицин;
- гормональные – для лечения нарушений, связанных с гормональным сбоем в женском организме: Кортизон, Дексаметазон, Метипред, Гидрокортизон.
Важно: не занимайтесь самолечением, все препараты назначаются строго лечащим врачом!
Дополнительно врачи могут назначить: седативные препараты, витамины и иммунотерапию, помогающие избавиться от спаек в фаллопиевых трубах. Для повышения эффективности консервативной терапии при синехии рекомендуются физиопроцедуры. Они помогут размягчить спайки, уменьшить воспалительный процесс и снять острые симптомы.
Пациенткам показаны следующие физиотерапевтические процедуры:
- бальнеотерапия;
- ультразвук;
- электрофорез;
- гинекологический массаж;
- электростимуляция матки и придатков.
Для лечения спаечного процесса, особенно на запущенных стадиях, проводится операция. Среди пациенток более предпочтителен . Он считается щадящим и менее травматичным по сравнению с лапаротомическим. Восстановительный период для женщин проходит намного легче и быстрее.

Процедура проводится хирургом под общим наркозом. В процессе оперативного вмешательства устраняется преграда в просвете органа методом рассечения «сращивания» маточных труб. В случае обнаружения новых патологий либо осложнений, хирург может принять решение о переходе к лапаротомической операции.
Ещё одним хирургическим способом лечения трубной синехии является продувание труб. Процедура называется пертурбация или гидротубация, в зависимости от способа проведения. В первом случае продувание происходит с помощью углекислого газа, во втором – контрастной жидкости.
Женщины нередко предпочитают народные средства, направленные на лечение спаек в маточных трубах. Тем не менее народные средства могут стать альтернативой медикаментозным методам либо применяться в качестве дополнения. Терапия проводится с помощью трав. Ниже приведён список наиболее распространённых растений и рецептов:
- Сабельник. Подготовьте одну столовую ложку сабельника, залейте 300 мл водки и настаивайте в течение трёх недель. Принимайте 1 раз в день по 2 столовые ложки на протяжении 45 дней.
- Семена подорожника. В этом рецепте используется столовая ложка семян, которые необходимо залить 200 мл кипятка и варить несколько минут на медленном огне. Дать смеси настояться около часа, после чего отвар готов к употреблению. Принимайте процеженную жидкость трижды в день по 1 столовой ложке за полчаса до приёма пищи на протяжении месяца.
- Алоэ. Возьмите растение старше трёх лет, не поливайте его три недели, после чего оборвите листья и положите в холодильную камеру на трое суток. Затем мелко порежьте их, смешайте одну ст. ложку листьев алоэ с 6 ст. ложками топленого молока и мёда. Принимайте лекарство дважды в день на протяжении двух месяцев.
- Зверобой. Залейте 1 столовую ложку травы кипятком и кипятите 15 минут. После процеживания пейте четверть стакана три раза в день в течение 1-3 месяцев.
Довольно часто рекомендуется лечение гирудотерапией, иными словами пиявками. Эффективность данного метода подтверждается практикой, однако действенна лишь на начальных этапах спаечного процесса. Сюда же можно отнести лечение грязями, особенно Мертвого моря.
Выбирая способ лечения непроходимости фаллопиевых труб следует обратить внимание на несколько правил:
- Ни в коем случае не занимайтесь самолечением, спаечный процесс способен вызвать осложнения, и усложнить процесс зачатия ребёнка.
- Во избежание врачебных ошибок для подтверждения диагноза можно провериться у нескольких специалистов.
- Не стоит полностью надеяться на народную медицину, согласно отзывам пациенток, такой метод нередко приводил к утяжелению спаечного процесса в трубах. В Сети немало рецептов с использованием боровой матки, её употребление нежелательно, поскольку она способствует зачатию и в результате повышается вероятность внематочной беременности. Гинекологи также против спринцевания, считают такой метод терапии нежелательным и даже опасным.
Помните, что все препараты имеют противопоказания, даже натуральные травы. Учтите это перед началом лечения.
Одна из причин женского бесплодия – синехии в маточных трубах, сращивающие орган. Чаще всего патология является результатом других гинекологических болезней и проходит бессимптомно, диагностируется на плановом осмотре у врача либо во время планирования беременности. Спаечный процесс нередко становится причиной женского бесплодия и требует обязательного лечения.
От синехии используются: консервативная терапия, оперативное вмешательство и народная медицина. Следует помнить, нельзя заниматься самолечением, поскольку можно навредить себе, запустить болезнь и потратить драгоценное время на лечение.
– соединительнотканные сращения, обычно возникающие на фоне воспалительных процессов и приводящие к частичной или полной непроходимости труб. Вне периода воспаления спаечный процесс проявляется только трубным бесплодием и возникновением внематочной беременности. Для диагностики спаек используют гистеросальпингографию, гидросоноскопию, сальпингоскопию. Пациенткам показана физиотерапия, рассасывающая и иммунокорригирующая терапия, иногда – в сочетании с антибактериальными и противовоспалительными средствами. Для восстановления репродуктивной функции рекомендована реконструктивная пластика или ЭКО.
Основное осложнение спаек в фаллопиевых трубах – частичное или полное нарушение их проходимости с невозможностью естественного оплодотворения яйцеклетки. При частичной непроходимости вероятность зачатия и нормальной имплантации плодного яйца, по данным разных авторов, уменьшается на 45-85%, при этом существенно возрастает риск возникновения внематочной беременности. При полной непроходимости нормальная беременность невозможна. Кроме того, нарушение оттока воспалительного экссудата из маточной трубы может привести к образованию гидро- либо пиосальпинкса .
Ключевое значение в диагностике спаечного процесса имеют инструментальные методы, позволяющие выявить соединительнотканные сращения. План обследования включает:
- Осмотр на кресле . При бимануальной пальпации придатки могут быть тяжистыми и несколько увеличенными. При наличии воспаления определяется болезненность.
- Ультразвуковая гистеросальпингоскопия . УЗИ с введением стерильного физиологического раствора позволяет выявить и оценить степень деформации трубы из-за спаечного процесса.
- Гистеросальпингография . Несмотря на инвазивность, рентгенография с использованием контрастного вещества остаётся основным методом обнаружения спаек. Точность метода достигает 80%.
- Сальпингоскопия и фаллопоскопия . Эндоскопические техники позволяют визуально обнаружить спайки внутри маточной трубы, однако их использование ограничено технической сложностью выполнения.
- Лапароскопическая хромосальпингоскопия . В ходе исследования в трубы вводится красящее вещество, которое в норме попадает в брюшную полость, с учетом результата оценивается проходимость труб.
В дополнение к указанным исследованиям по показаниям пациентке назначают диагностическую лапароскопию для исключения спаек в малом тазу . При сочетании спаек и воспаления информативны лабораторные анализы, направленные на обнаружение возбудителя инфекции и определение его чувствительности к антибактериальным препаратам. Для этого выполняют микроскопию мазка, бактериальный посев влагалищных выделений, ПЦР, РИФ, ИФА. Состояние дифференцируют от спаечной болезни, воспалительных и объёмных процессов в тазовой полости. При необходимости назначают консультации репродуктолога , хирурга , дерматовенеролога .
Ключевыми факторами, определяющими выбор терапевтической или хирургической тактики, являются наличие воспаления и репродуктивные планы женщины. Если спайки диагностированы у пациентки, которая не предъявляет жалоб и не собирается беременеть, рекомендуется динамическое наблюдение у гинеколога с осмотром два раза в год. При выявлении воспаления и определении провоцирующего инфекционного агента рекомендованы:
- Антибактериальные средства . Выбор конкретного антибиотика и схемы лечения зависит от возбудителя и его чувствительности.
- Противовоспалительные препараты . Нестероидные средства уменьшают степень воспаления и выраженность болевого синдрома.
- Иммунокорректоры . Для повышения реактивности назначают стимуляторы иммуногенеза и витаминно-минеральные комплексы.
Уже на этапе купирования воспаления пациентке с частичной непроходимостью начинают проводить рассасывающую терапию средствами, способными предупредить образование синехий или размягчить существующие сращения. С этой целью применяют энзимы, препараты на основе плаценты, биогенные стимуляторы. Ряд авторов отмечает эффективность сочетания медикаментозного лечения с физиотерапевтическими процедурами: грязелечением , лекарственным электрофорезом , электростимуляцией матки и придатков, гинекологическим массажем . Ранее в диагностических и лечебных целях при частично нарушенной трубной проходимости активно использовали гидро- или пертурбацию с введением в просвет жидкости или газа. В настоящее время из-за высокой инвазивности и риска развития осложнений применение этих методик ограничено.
При восстановлении репродуктивной функции наиболее эффективными являются реконструктивная пластика и экстракорпоральное оплодотворение . При двухсторонней непроходимости пациенткам, планирующим беременность, выполняется лапароскопическая сальпингостомия или сальпингонеостомия . Сочетание спаек в маточных трубах со спаечным процессом в малом тазу является показанием для лапароскопического сальпингоовариолизиса. При невозможности проведения или неэффективности операций при трубном бесплодии единственным способом завести ребёнка для пациентки становится ЭКО.
Прогноз благоприятный. Правильный подбор схемы лечения позволяет не только повысить качество жизни больной, но и реализовать её планы на материнство. После проведения микрохирургических вмешательств беременность наступает у 40-85% пациенток. Эффективность экстракорпорального оплодотворения при спаечном процессе в трубах достигает 25-30%. Профилактика образования спаечных сращений включает раннюю диагностику и лечение сальпингитов, аднекситов , других воспалительных гинекологических заболеваний, планирование беременности с отказом от абортов, обоснованное назначение инвазивных вмешательств. Рекомендована упорядоченная сексуальная жизнь с барьерной контрацепцией, защита от переохлаждения ног и нижней части живота, достаточная двигательная активность.
Организм человека обладает уникальным качеством, помогающим поврежденным тканям регенерировать, приспосабливаясь к последствиям травм и воспалений. Он старается на время ограничить поврежденные ткани, защищая окружающее их пространство.
При хронически протекающем воспалении или массивном повреждении временный защитный барьер из фибробластов не рассасывается, а, наоборот, становится плотнее, прорастает коллагеновыми волокнами.
Так возникает спаечный процесс, плотно соединяющий между собой ранее подвижные органы или меняя их структуру. Спайки в матке или в малом тазу – частый спутник воспалительных заболеваний женской репродуктивной сферы или следствие оперативного вмешательства, лапаротомии .
Синдром Ашермана, внутриматочные синехии, спайки в матке – это сращения из соединительной ткани, спаивающие между собой стенки органа и деформирующие его.
Если соединительнотканные тяжи соединяют между собой матку, маточные трубы, яичники, покрывают их поверхность, речь идет о спаечной болезни малого таза, или о пластическом пельвиоперитоните.
Частота диагностирования спаечной болезни, возникшей после операции, возрастает при каждом следующем повторном вмешательстве. Если у первично оперированных она встречается в 16 % случаев, то после третьей операции – уже у 96 % женщин.
Эта патология ограничивает предусмотренную природой подвижность органов брюшной полости. Спайки яичника, соединяющие его с маткой, при смещении органов натягиваются, раздражают нервные окончания, что приносит женщине дискомфорт и болевые ощущения.
При длительно текущем спаечном процессе матка деформируется, внутренняя полость органа заполняется фиброзной тканью.
Международная классификация синдрома Ашермана, используемая оперативной гинекологией:
Синехии внутри органа тонкие и нежные, устья маточных труб свободны.
Части матки соединены единственной спайкой, трубы свободны.
Полость матки пронизана множеством синехий, устье фаллопиевых труб частично закрыто соединительной тканью.
Спаечный процесс формирует в матке обширные плотные тяжи, ее полость и устья труб частично заполнены соединительной тканью.
Активно увеличивается фиброзная ткань, заполняя полость матки, происходит рубцевание эндометрия.
Спайки в матке – гистологическая классификация:
Синехии легко поддаются рассечению, ими занято не более 25% полости органа.
Синехии имеют фиброзно-мышечную структуру, при рассечении кровоточат, ими занято 25-75 % полости матки, но ее стенки не слипаются.
Плотными спайками из соединительной ткани занята вся полость матки, их сложно рассечь.
Определение степени проявления синдрома Ашермана имеет большое значение при лечении бесплодия и прогнозировании благополучного исхода лечения.
В основе образования спаек в матке лежит, по мнению исследователей проблемы, травма базального слоя эндометрия. Реже к ней присоединяется инфекция и неврологические нарушения. Почему появляются спайки в матке – основные причины:
- Повреждение эндометрия при абортах, диагностических выскабливаниях;
- Контрацепция при помощи внутриматочных средств;
- Конизация шейки, удаление миомы, метропластика (рассечение внутриматочной перегородки) в анамнезе;
- Инфицирование раны эндометрия с развитием эндометрита;
- Генитальный туберкулез;
- Последствия облучения при терапии опухолевого процесса;
- Перенесенная операция кесарева сечения;
- Последствие замирания плода.
При замершей беременности оставшиеся ткани плаценты стимулируют образование фибробластов и коллагена. Спайки на матке образуются после кесарева сечения из-за нарушения правил асептики, слишком долго выполнявшейся операции, приведшей к воспалению листков брюшины и образованию фибрина.
Нередко проявления синдрома Ашермана напоминают признаки хронического эндометрита. Самостоятельно невозможно диагностировать наличие спаечного процесса, поэтому при появлении болей и дискомфорта нужно сразу же обратиться к гинекологу.
Основные симптомы заболевания:
- Тянущие боли внизу живота различной интенсивности, усиливающиеся во время менструации;
- Боль при интимных контактах;
- Гипоменструальный синдром (скудные менструации, укорочение цикла);
- Гематометра на фоне полного отсутствия менструации (аменореи);
- Бесплодие, отсутствие беременности.
При гематометре (скоплении крови) гинеколог ощущает при пальпации раздутую матку округлой формы. Женщина при этом чувствует боль, тяжесть внизу живота и дискомфорт. Для уточнения диагноза применяют лабораторные и инструментальные методы диагностики:
- Рентген матки с контрастным веществом (гистерография);
- Гистероскопия (может применяться в легких случаях для лечения);
- Бактериологический посев на флору;
- ПЦР на наличие антител к инфекциям половых путей;
- Бактериоскопия мазков;
- Пайпель-биопсия для гистологического исследования тканей матки.
УЗИ при диагностировании спаечного процесса применяется редко, оно не считается при этой патологии информативным методом.
Сильнее всего негативное влияние спаечного процесса отражается на репродуктивной функции. Поскольку маточные трубы перекрыты соединительной тканью, оплодотворение яйцеклетки становится невозможным.
Даже если оно произойдет, яйцеклетка не сможет прикрепиться к поврежденному эндометрию. Женщину при наличии синехий не включат в протокол ЭКО, так как спайки провоцируют выкидыши, невынашивание плода .
Нарушение функционирования эндометрия приводит к патологиям плаценты, ее отслойки, гипоксии плода, нарушению его питания. Около 30 % таких беременностей заканчивается преждевременными родами, послеродовыми кровотечениями.
При генитальном туберкулезе редко удается восстановить фертильность женской половой сферы. Чем более выражен спаечный процесс, тем меньше у женщины шансов забеременеть.
Основной метод лечения спаечного процесса в матке – это оперативное удаление синехий при гистероскопии и лапароскопии. Перед проведением вмешательства назначается терапия антибиотиками, женщина применяет суппозитории для снятия воспаления. В сложных случаях может понадобиться предварительное (за 2 недели) введение в матку силиконового стента.
Как лечат синдром Ашермана – основные методы:
- Механическое рассечение синехий ножницами или тубусом гистероскопа;
- Разделение спаек лазерным ножом;
- Электрохирургическое воздействие 2 электродами;
- Гидролаваж;
- Радиологическое рассечение синехий.
Чтобы не допустить перфорации матки, все процессы проходят под визуальным контролем эндоскопа. После операции женщине назначается гормональная терапия для восстановления структуры эндометрия и его цикличного функционирования.
- Интерфероны в свечах или в виде раствора для орошения полости матки;
- Инстилляция Лидазы и Гидрокортизоном;
- Фермент Лонгидаза в виде инъекций и свечей;
- Антиоксиданты.
Для уменьшения боли и скорейшей регенерации тканей применяют физиотерапевтическое лечение: электрофорез с магнием, кальцием и цинком, озокеритовые и парафиновые аппликации на живот в проекции матки.
Чтобы не допустить образования спаек в полости матки нужно своевременно посещать гинеколога, отказаться от абортов, своевременно лечить генитальные инфекции.
источник










