Операция по удалению гигромы – это единственный способ полностью избавиться от новообразования и минимизировать риски его повторного возникновения. Если процедура была выполнена правильно, а пациент тщательно подготовлен, то вероятность развития осложнений будет минимальной.
Вырезание гигромы – это эффективный способ удаления кисты. Можно попытаться справиться с ней с помощью пункции или физиотерапевтического лечения, но гарантии 100%-ого выздоровления не даст ни один специалист.
Многих пациентов интересует, можно ли удалить гигрому без последствий для здоровья. Нужно понимать, что любая операция сопряжена с риском осложнений, но они будут минимальными, если пациент пройдет тщательную подготовку, а саму процедуру будет проводить профессионал. Поэтому подбирать медицинское учреждение, где удалить гигрому нужно с особой тщательностью. Врачи должны обладать необходимой квалификацией и иметь разрешение на проведение операций такого плана.
Прежде чем пациенту будет проведена операция, он должен пройти ряд обследований, которые включают в себя:
Пальпация гигромы хирургом. Врач определяет размер и состояние опухоли, оценивает ее структуру и пр.
УЗИ. Это исследование перед операцией проводится в обязательном порядке. В ходе его выполнения удается точно определить размеры, форму и строение опухоли, а также ее локализацию по отношению к другим тканям и структурам (нервным волокнам, суставам, сухожилиям, кровеносным сосудам).
МРТ назначают в том случае, если у врача имеются сомнения относительно природы опухоли, либо при ее нахождении в труднодоступных местах.
Пункция гигромы. Процедура сводится к забору содержимого опухоли, которое направляют на гистологический анализ. Пункция позволяет исключить наличие в новообразовании злокачественных клеток.
Общая подготовка к операции сводится к сдаче анализа крови на биохимию, на оценку системы свертываемости. Также кровь сдают на ВИЧ, на гепатит и на сифилис.
Подготовка к хирургическому вмешательству не сложна. Однако гигромы часто располагаются в непосредственной близости к нервным окончаниям, к сухожилиям и суставам, поэтому от хирурга требуется высокое мастерство.
По сути, гигрома – это киста, которая располагается на синовиальной сумки. Прежде чем решиться на вмешательство, человек должен подробно расспросить врача о том, как проходит операция. Доктор должен удалить не только само тело опухоли, но ее перешеек, после чего ушивается синовиальная сумка и края раны.
Некоторую сложность представляет операция по удалению гигромы, располагающейся на лучезапястном суставе. В этом месте сосредоточено много кровеносных сосудов и нервных окончаний. Их повреждение грозит нарушением функции конечности. Поэтому выполнять процедуру должен специалист, практикующийся в области микрохирургии кисти. Хирурги общей практики не всегда осведомлены обо всех нюансах того, как удаляют гигрому на руке, поэтому не берутся за выполнение операции.
Гигромы чаще всего располагаются именно в области лучезапястного сустава, хотя иногда они обнаруживаются на ступнях. В группе риска находятся спортсмены, которые в значительно мере нагружают нижние конечности. Такая операция имеет определенные особенности проведения, но ее схема отработана. Поэтому если врач имеет достаточную квалификацию, то риски развития осложнений минимальны.
После того как все подготовительные мероприятия будут завершены, врач назовет пациенту дату, когда будет выполнено хирургическое удаление гигромы. Чаще всего процедуру выполняют с применением местной анестезии. Однако в тяжелых случаях человеку может быть выполнен общий наркоз. Он показан тогда, когда гигрома крупная, располагается в труднодоступном месте и операция будет растянута во времени.
Среднее время проведения процедуры – 30 минут.
Основные этапы того, как делается операция:
Доктор выполняет надрез кожи над кистой.
Затем врач аккуратно отделяет опухоль от окружающих тканей.
Важно найти место крепления гигромы к синовиальной сумке и рассечь его. Иногда хирурги удаляют опухоль вместе с ее содержимым, а иногда предварительно выполняют пункцию гигромы, откачивая находящуюся внутри жидкость.
Важно удалить опухоль до самого основания. Если этого не сделать, то через некоторое время она вновь наполнится жидкостью и потребуется повторное хирургическое вмешательство.
Завершающим этапом операции является ушивание тканей синовиальной сумки и самой раны, через которую был осуществлен доступ к гигроме.
Поверх наложенных швов накладывается повязка. Если есть необходимость, то доктор дополнительно фиксирует сустав с помощью лангеты. Повязку нужно будет менять каждый день. Швы будут сняты через 7-10 дней. Лангет носят немного дольше.
Удаление гигромы лазером – это инновационная методика, которая минимизирует риски развития осложнений. Вместо скальпеля хирург использует лазерный луч, что позволяет с большей точностью контролировать глубину разреза. В ходе его выполнения сосуды прижигаются (коагулируют), что препятствует развитию кровотечения. Высокие температуры способствуют уничтожению бактериальной флоры, поэтому риск инфицирования тканей минимален. Однако врач должен действовать осторожно, чтобы не нарушить целостность кисты и не допустить попадания ее содержимого в окружающие ткани.
Есть еще один способ удаления гигромы лазером. При этом выполняют прокол новообразования 2 иглами. В один прокол вводят лазерный светодиод. С его помощью опухоль выжигают изнутри. Через вторую иглу доктор откачивает жидкость. Такое вмешательство менее травматично. После выполнения операции на конечность накладывают давящую повязку.
Удаление гигромы лазером, также как и ее иссечение скальпелем, требует тщательной подготовки пациента к операции.
К основным преимуществам использования лазера относят:
Операция по времени занимает около 20 минут.
Процедура практически бескровная, так как лазер прижигает все сосуды.
Шрам после такого рассечения тканей малозаметный, быстрее заживает.
Полноценное восстановление наступает спустя неделю. Однако некоторые специалисты придерживаются того мнения, что классическое иссечение гигромы скальпелем уменьшает вероятность ее рецидива, чем при ее удалении лазером. Дело в том, что в последнем случае ушивание ворот гигромы не проводят (ворота – это то место, где опухоль соединяется с суставом).
Так как все манипуляции хирург выполняет в непосредственной близости от суставов, период реабилитации должен быть расписан поэтапно. В противном случае рубцовая ткань сильно разрастется, что может нарушить подвижность сустава.
Стерильную повязку, которая прикрывает шов, нужно будет менять каждый день. Лангет должен надежно фиксировать сустав, но при этом его следует расположить таким образом, чтобы он не препятствовал смене повязки. Носят лангет на протяжении 21-30 дней. Конкретные сроки зависят от сложности и массивности хирургического вмешательства.
В восстановительный период нужно минимизировать нагрузки на сустав, но полностью их не ограничивают. Врач рекомендует пациенту определенные упражнения, которые позволят разработать конечность и быстрее вернуть ей былые функции.
Способствуют восстановлению суставов и сухожилий физиопроцедуры.
Эти методы применяют как сами по себе, так и в комплексе.
Операция по удалению гигромы сопряжена с риском развития таких осложнений, как:
Занесение в рану инфекции.
Чрезмерное разрастание рубцовой ткани на синовиальной сумке.
Чтобы уменьшить вероятность осложнений, необходимо тщательно подготовиться к проведению операции, а после ее выполнения соблюдать все врачебные рекомендации.
Стоимость хирургического вмешательства широко варьируется и зависит от техники ее выполнения, места расположения гигромы, массивности процедуры. Чем меньше опухоль, тем проще от нее избавиться. Поэтому не стоит затягивать с обращением к доктору.
Автор статьи: Быков Евгений Павлович | Врач-онколог, хирург
Образование: окончил ординатуру в «Российском научном онкологическом центре им. Н. Н. Блохина» и получил диплом по специальности «Онколог»
Чем больше у вас лишний вес, тем больше вам нужно есть, чтобы похудеть! Как?
9 советов для здоровья суставов и костей!
Гигрома – это опухоль, которая располагается рядом с суставами, либо влагалищами сухожилий. Ее излюбленным местом локализации является лучезапястный сустав, кисть, стопа и голеностопный сустав. Опухоль представлена сумкой, в которой содержится серозно-фиброзная, либо.
Если у человека развивается гигрома, то с течением времени он начнет задумываться над тем, как избавиться от этой опухоли. Эффективным способом ее удаления является операция. Однако не каждый человек решается лечь на хирургический стол.
Гигрома запястья – это доброкачественная кистозная опухоль, которая представлена соединительнотканными стенками. Внутри такого новообразования содержится жидкость. Опухоль может сформироваться в любом месте, где имеется соединительная ткань, но чаще всего она.
Бурсит – это воспалительное заболевание синовиальных сумок, сопровождающееся повышенным образованием и накоплением в их полостях экссудата. Причинами данной болезни являются ушиб, ссадина, мелкие раны и вторичное инфицирование синовиальной сумки гноеродными микробами.
источник
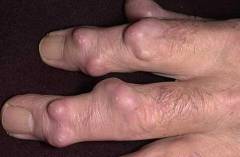
Тем не менее, известно, что данные образования растут относительно медленно и практически никогда не озлокачествляются. Те редкие случаи озлокачествления в большинстве случаев связаны с изначально неправильным диагнозом. Злокачественные синовиомы или саркомы являются внешне схожими заболеваниями с гигромой и поэтому выступают в роли наиболее частых источников диагностических ошибок.
Лечение гигром преимущественно хирургическое. Остальные методы себя не зарекомендовали. Восстановление после операции в среднем занимает 2 недели. Согласно статистике послеоперационные рецидивы (повторные обострения) данных опухолевидных образований развиваются, по меньшей мере, в 20% случаев.
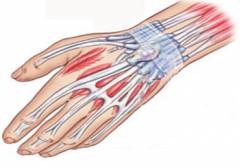
Согласно определению гигром, их происхождение связано с дефектами синовиальных влагалищ сухожилий и суставных капсул. Поэтому теоретически гигрома может возникнуть в любом суставе тела или на протяжении любого синовиального влагалища. Однако на практике данные опухоли развиваются чаще в строго определенных зонах – на запястьях, на пальцах кистей в проекции лучезапястного, локтевого, плечевого, коленного и голеностопного суставов. Все вышеуказанные суставы обладают особенностями, которые и приводят к увеличению частоты развития в них данных образований. Данными особенностями являются большой объем движений и высокая активность данных суставов в процессе повседневной деятельности человека. Иначе дело обстоит с гигромами запястий, кистей, стоп, пальцев рук и ног. В силу своего расположения они могут происходить как из соответствующих мелких суставов, так и из сухожильных влагалищ.
Анатомия каждого из упомянутых суставов сильно отличается, однако механизм формирования данных образований больше связан с суставной капсулой, строение которой в целом схоже у всех суставов. Расположение гигромы в той или иной части капсулы имеет определенные особенности, связанные с функцией сустава и нахождением по соседству кровеносных сосудов или нервов. Именно они определяют клиническую картину данных опухолей и создают наибольшие проблемы при попытке хирургического удаления данной опухоли.
Суставная капсула является своего рода оболочкой сустава, крепящейся к концам соединяющихся костей. В ее функции входит защита сустава от травм, питание хрящей и поддержание отрицательного давления в полости сустава, необходимого для сохранения его структурной целостности.
Суставная капсула любого сустава состоит из двух слоев. Внешний слой состоит из плотной оформленной соединительной ткани, в которую часто включаются волокна удерживающих сустав связок. Внутренний слой состоит из секреторного цилиндрического эпителия, называемого синовиальным. Внешний и внутренний слои плотно спаяны между собой. Синовиальный эпителий непрерывно производит и всасывает одинаковое количество жидкости, за счет чего происходит ее постоянное обновление и поддержание постоянного давления в полости сустава. Синовиальная жидкость осуществляет питание суставных поверхностей хрящей, а также исполняет роль смазки, уменьшающей трение между ними. В некоторых суставах присутствуют такие составные части синовиальной оболочки как синовиальные сумки и складки. Сумки являются областями с повышенными темпами обмена синовиальной жидкости, а складки развиваются в физиологических полостях суставов, обеспечивая большую герметичность.
Систему сухожильных влагалищ кистей и стоп стоит описать отдельно, поскольку данные знания помогут в дальнейшем понять причины отличий клинической картины гигром различных локализаций.
Сухожильные влагалища, как и суставные капсулы, состоят из тех же двух слоев – внешнего соединительнотканного и внутреннего синовиального. Функцией сухожильного влагалища является обеспечение скольжения сухожилия в местах физиологически наиболее интенсивного трения. Для того чтобы повысить гладкость самого сухожилия, оно плотно покрывается аналогичным слоем синовиального эпителия. В результате при его движении происходит трение двух листков синовиального влагалища друг об друга. Сила трения еще больше уменьшается посредством смазывания листков синовиальной жидкостью, также производимой самими листками внутреннего слоя сухожильной капсулы.
Особого внимания заслуживает тыл кисти, в области которого наиболее часто наблюдается образование гигром. Важной особенностью данной области является наличие крупной суставной капсулы лучезапястного сустава. Данный сустав образуется большим количеством костных поверхностей, и поэтому его целостность зависит от целостности множества связок, его формирующих. Соответственно, большое количество составляющих увеличивает риск появления растяжения в одной из связок, и, как следствие, появлению слабого места во всем суставе. Кроме того, лучезапястный сустав осуществляет большой спектр движений, что не может не отразиться на износе его суставной капсулы. Из вышесказанного следует, что физиологически лучезапястный сустав наиболее предрасположен к появлению гигром, чем любой другой сустав.
Сухожильные влагалища кистей разделяются на две группы согласно их расположению. К синовиальным влагалищам ладонной поверхности кисти относятся пять синовиальных влагалищ. С целью представления ориентировочных относительных их размеров далее последует их перечисление от наиболее крупных сухожильных влагалищ к менее крупным. Величина сухожильного влагалища определяет плотность гигромы на ощупь. Соответственно, ориентируясь на ее плотность и локализацию, можно изначально предположить из какого синовиального влагалища произрастает опухоль.
Синовиальными влагалищами ладони являются:
- общее синовиальное влагалище сухожилий мышц сгибателей кисти;
- синовиальное влагалище сухожилия мышцы приводящей большой палец кисти;
- синовиальные влагалища сухожилий мышц сгибателей 2, 3 и 4 пальцев.
Первое и второе в списке синовиальные влагалища обладают особенностью, имеющей значение при его воспалении. Оба влагалища тянутся от кончиков первого и пятого пальцев кисти соответственно, покрывают большую часть ладони и заканчиваются в области лучезапястного сустава. Таким образом, распространение инфекции от мизинца и большого пальца на кисть и предплечье будет происходить через полость синовиального влагалища и занимать всего несколько часов. Также следует упомянуть о том, что первое и второе в списке синовиальные влагалища удерживаются в правильном положении в области лучезапястного сустава при помощи широкой связки удерживателя сухожилий мышц сгибателей. Плотное сдавление указанной связкой на данном участке приводит к более выраженному трению листков синовиального влагалища, а это, в свою очередь, приводит к росту частоты асептических воспалений сухожильных капсул в данной области.
Вторая группа сухожилий кисти располагается на ее тыле. Эти сухожильные влагалища кисти короче ладонных. Как правило, все они одинаковой плотности, располагаются компактно и могут совершать перекресты. Эти особенности значительно уменьшают вероятность определения синовиального влагалища, являющегося источником гигромы, а соответственно и отбрасывают необходимость применения данного диагностического приема на тыле кисти. Сухожильные влагалища тыла кисти также удерживаются на своих местах плотным сдавлением широкой связкой удерживателя сухожилий мышц разгибателей.
Синовиальные влагалища стоп более многочисленны и аналогичным образом разделяются на две группы – влагалища тыла стопы и влагалища подошвенной поверхности. Крупные влагалища тыла стопы делятся на три группы согласно трем связкам удерживателей, через которые они проходят – медиальная, срединная и латеральная группы. Помимо этого существует еще ряд более мелких дополнительных синовиальных влагалищ, присутствующих не у всех людей. Сухожильные влагалища подошвенной поверхности стопы с целью дифференциальной диагностики гигром можно поделить на короткие и длинные. К коротким относятся синовиальные влагалища сухожилий коротких мышц сгибателей 2 – 4 пальцев. К длинным относится влагалище сухожилия сгибателя большого пальца стопы, влагалища сухожилия длинных сгибателей 2 – 4 пальцев и влагалище сухожилия длинной подошвенной малоберцовой мышцы. Длинные синовиальные влагалища стопы также осуществляют многочисленные перекресты на различных уровнях, что затрудняет определение источника данной опухоли.
Важно упомянуть о субдуральных гигромах головного мозга. Данные объемные образования представляют собой скопление цереброспинальной жидкости в субдуральном пространстве головного мозга. Причиной их развития является несостоятельность паутинной оболочки вследствие давней травмы или врожденного дефекта. Частота данного явления достаточно низка, а клинические проявления и методы лечения полностью совпадают с таковыми при субдуральной гематоме. Именно по этой причине они описываются вместе с субдуральными гематомами в соответствующем разделе неврологии и не имеют отношения к данной теме.

Выделяют следующие теории развития гигром:
- воспалительная;
- опухолевая;
- дисметаболическая.
В основу данной теории легло нарушение целостности синовиального эпителия суставной или сухожильной капсулы. Нарушение целостности может иметь место при воспалении сустава или синовиального влагалища с последующим замещением функциональной секреторной ткани на нефункциональную соединительную. Появившийся рубец успешно заполняет образовавшийся дефект, однако не может конкурировать со здоровой окружающей тканью в устойчивости к регулярным повышениям давления в полости сустава и синовиального влагалища при различных нагрузках. Со временем слабый участок начинает выступать за контуры капсулы. В результате рядом с синовиальной полостью образуется добавочная патологическая полость, которая и является гигромой.
Подтверждением истинности данной теории является наиболее частая локализация гигром в области сдавления синовиальных влагалищ связками удерживателей, как, например, на тыле запястья. Кроме того, упомянутые добавочные полостные образования формируются в суставах, подверженных частому травмированию, вывихам и дегенеративным воспалительным изменениям. При пункции суставов по причине посттравматических гематом гигромы часто развиваются в местах прокола капсулы.
Данная теория предполагает, что описываемое объемное образование вопреки сложившемуся мнению не является опухолью, а скорее напоминает грыжу или дивертикул суставной капсулы. По аналогии с грыжей оно образуется в слабом месте. Кроме того, оно сообщается с полостью основной капсулы, что легко можно проверить. При продолжительном надавливании на гигрому любого крупного сустава она размягчается, что вызвано обратным током синовиальной жидкости в полость сустава или сухожильного влагалища. При прекращении давления образование снова приобретает прежнюю плотность.
Однако существуют и гигромы, не сообщающиеся с полостью капсулы. Их формирование также успешно объясняется поствоспалительной теорией. Такое строение характерно для гигром с узким основанием, которое со временем закрывается соединительной тканью и не позволяет происходить циркуляции жидкости. В данном случае образование приобретает характер однокамерной кисты. Многокамерные кисты являются редкостью и, скорее, следствием паразитарной инвазии или опухолевого перерождения, которое при гигромах практически никогда не встречается.
В вышеуказанном списке данная теория является второй, однако это не означает, что она менее доказательна, чем первая. Более того, некоторые аргументы в ее защиту оказываются даже более убедительными.
Данная теория описывает развитие гигромы как доброкачественный опухолевый процесс. В определенный момент времени одна клетка синовиальной оболочки под действием неизвестных причин начинает бесконтрольно делиться. В результате в скором времени образуется популяция клеток, которые чаще растут внутрь полости, образуя доброкачественные синовиомы. Однако иногда рост клеток может быть и во внешнее пространство с образованием гигром.
В качестве подтверждения данной теории используются следующие аргументы. В первую очередь, при гистологической экспертизе удаленных гигром в их полости были найдены измененные клетки. Кроме того, высокая частота рецидивов после хирургического лечения говорит о том, что данное образование разрастается вновь, если хотя бы одна измененная клетка не была удалена. Эта особенность характерна именно для опухолевого процесса. Третьим аргументом является наследование предрасположенности к гигромам через поколения, что также косвенно подтверждает генетические предпосылки данного объемного образования, характерные, в том числе, и для опухолевого процесса.
Как уже описывалось ранее синовиальный эпителий, находящийся в капсуле сустава или сухожильного влагалища, активно участвует в метаболизме синовиальной жидкости. Данная жидкость вначале создается многочисленными клетками стенки внутреннего слоя капсулы, затем используется в качестве смазывающего и питательного вещества, после чего снова всасывается теми же клетками для обогащения и повторного использования. Этот цикл непрерывен на протяжении всей жизни.
Темпы секреции синовиальной жидкости непостоянны и регулируются специальными молекулами медиаторами. Усиление секреции происходит в норме при выполнении определенной физической нагрузки. Таким способом организм оберегает синовиальные влагалища от излишней травматизации и износа во время повышенной нагрузки на них.
Однако встречаются некоторые заболевания, при которых побочным эффектом является постоянный избыток синтетических медиаторов в крови и, как следствие, увеличение темпов секреции синовиальной жидкости. К числу данных заболеваний относят некоторые аутоиммунные болезни, а также, в редких случаях, паранеопластический синдром. При данных заболеваниях образуются специфические антитела, которые подобно медиаторам взаимодействуют с клетками синовиального эпителия и приводят к увеличению темпов образования синовиальной жидкости. В результате образование жидкости преобладает над ее утилизацией, а давление в капсуле постепенно возрастает. В определенный момент времени давление достигает таких значений, что травмирует сам синовиальный эпителий и образует зоны истончения. Данные зоны являются слабыми местами, которые из-за избытка давления выпячивают за контуры капсулы и образуют соседнюю, более тонкую патологическую полость – гигрому.
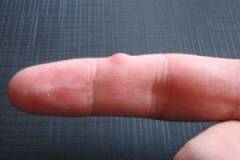
Тем не менее, гигромы определенных локализаций могут приобретать специфические характеристики в зависимости от места, из которого они произрастают.
Наиболее часто гигромы появляются в области:
- тыла запястья;
- ладонной стороны запястья;
- тыла кисти;
- пальцев кисти;
- коленных суставов;
- голеностопных суставов;
- подошвы;
- локтя;
- подмышечной впадины.
По статистике тыльная сторона запястья является наиболее часто встречаемой локализацией данных опухолевидных образований. Причиной тому является широкая связка удерживатель синовиальных влагалищ мышц разгибателей. Она оказывает ощутимое давление на стенки влагалищ, провоцируя их травмирование. Кроме того, сухожилия тыла кисти вместе с окружающими их синовиальными влагалищами чаще растягиваются, чем сжимаются. Это приводи к утончению их стенок, а соответственно, к еще большей травматизации. Размеры данных опухолей достигают 5 см в диаметре, а высота – 2 см. В случае роста опухоли данной локализации из синовиального влагалища она имеет плотную консистенцию и движется под кожей вместе с синовиальным влагалищем. Если же опухоль произрастает из суставной капсулы лучезапястного сустава, то ее подвижность ограничена. При попытке одномоментного нажатия на нее она ощущается такой же плотной, как и в предыдущем случае, однако при оказании длительного давления постепенно в ней образуется углубление. При отнятии руки в течение некоторого времени еще будет ощущаться дряблость капсулы, а затем она снова станет напряженной, как ранее.
Поскольку через тыл запястья с лучевой стороны проходит конечный сегмент лучевой артерии, то при росте опухоли возникает вероятность ее сдавления. Клинически это проявляется чувством постепенно нарастающей болезненности в большом пальце кисти при выполнении длительной физической нагрузки. В таких условиях темпы доставки крови к работающим мышцам оказываются недостаточными для их питания, а перераспределение крови от остальных артерий происходить не успевает.
Локтевая сторона тыла запястья содержит только венозные сосуды среднего и мелкого диаметра. Их сдавление опухолью более вероятно, чем сдавление артерий, но менее значимо клинически. Дело в том, что на тыле запястья образуется широкая венозная сеть, собирающая кровь со всей кисти. Большое количество коллатеральных путей делает незначительным сдавление одной или нескольких вен.
Относительно нервов дело обстоит иначе. Через область тыла запястья проходят три крупных нерва. На лучевой стороне – поверхностная ветвь лучевого нерва, в центре запястья – задний межкостный нерв, по локтевому краю проходит задняя ветвь локтевого нерва. Редко гигрома достигает таких размеров, чтобы осуществить компрессию сразу двух или трех нервов, поэтому симптомы сдавления нервов часто имеют клинику вовлечения всего одного нерва. Ориентируясь только на клинические признаки и локализацию опухоли, можно достаточно точно определить сдавление какого нерва имеет место. Таким образом, снижение чувствительности большого и указательного и среднего пальца является признаком поражения лучевого нерва. Уменьшение чувствительности мизинца, безымянного и локтевой стороны среднего пальца говорит о сдавлении локтевого нерва. Снижение чувствительности кожи на тыле кисти и запястья указывает на компрессию заднего межкостного нерва.
Синовиальные опухоли данной локализации находятся на втором месте по частоте встречаемости после гигром тыла кисти. Их размеры немногим отличаются друг от друга, но есть определенные отличия в основных характеристиках. Опухоль, произрастающая из синовиального влагалища большого пальца, наиболее плотная и подвижная из всех. Размеры ее не превышают 2 см в диаметре. Опухоль, произрастающая из ладонной части капсулы лучезапястного сустава, более эластичная и соответствует плотности аналогичной опухоли тыла запястья. Кроме того, она не смещается при движении пальцами, а при попытке намеренного ее смещения – слабо подвижна, не спаяна с окружающими тканями и кожей. Опухоль, произрастающая из общего синовиального влагалища мышц сгибателей, наиболее пластичная, поскольку при сдавлении находящаяся в ней жидкость в ощутимом объеме мигрирует в полость синовиального влагалища. Из-за того, что полость данного влагалища является наиболее крупной, а стенки эластичными, она способна значительно растягиваться, вмещая в себя весь объем жидкости, находящийся в гигроме. Поэтому в ряде случаев при длительном надавливании на такую гигрому она полностью исчезает и снова появляется при отнятии руки.
При локализации гигромы на локтевой поверхности запястья возникает риск сдавления локтевой артерии и локтевого нерва. Симптомами сдавления локтевой артерии являются нарастающая боль и слабость в мизинце и безымянном пальце при длительном сгибании кисти. Симптомами поражения локтевого нерва являются исчезновение кожной чувствительности на ладонной и тыльной сторонах локтевой части кисти, а также на мизинце, безымянном и части среднего пальца.
Опухоль, находящаяся на лучевой поверхности запястья, может привести к компрессии поверхностной ладонной ветви лучевой артерии и ладонной ветви срединного нерва. Сдавление артерии проявляется нарастающей слабостью и болезненностью при длительном сгибании кисти в области большого, указательного пальцев и лучевой половины ладони. Сдавление нерва проявляется снижением кожной чувствительности лучевой половины ладони, а также большого, указательного и части среднего пальца.
Данные опухолевидные образования являются следствием ревматоидного артрита, деформирующего артроза или давних внутрисуставных гематом коленного сустава. Чаще всего данное образование прорастает в подколенную область и достигает внушительных размеров — до 8 – 10 см в диаметре. Бывают случаи роста кисты на боковых поверхностях сустава, однако на переднюю сторону роста практически никогда не происходит. В силу своего расположения данное образование окружено со всех сторон мышцами и связками и находится как бы в углублении. По этой причине определить подвижность опухоли редко удается. После длительного надавливания опухоль становится мягкой по причине миграции жидкости в большую полость коленного сустава.
Часто киста Бейкера препятствует полному сгибанию ноги в колене. При попытке насильственного сгибания проявляются симптомы сдавления подколенной артерии, большеберцового и малоберцового нерва. При этом вначале возникает слабость и ощущение мурашек в икроножных мышцах, постепенно переходящее в сильную боль и бледность кожи ниже коленного сустава.
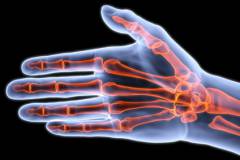
Дифференциальная диагностика гигромы с другими заболеваниями производится с использованием таких инструментальных методов как:
- рентгенография;
- УЗИ (ультразвуковое исследование);
- компьютерная томография;
- пункция с биопсией.
Данный метод исследования является базовым, поскольку в большинстве случаев он позволяет изначально определить природу образования. Если плотность его равна плотности кости, то, вероятнее всего, причиной заболеваний является остеома или остеосаркома – доброкачественная и злокачественная костная опухоль соответственно. В случае, если стенки образования с кальцификатами, то предполагают старую гематому в стадии реабсорбции (поглащения). Если стенки имеют ровный контур, а внутри находится вещество, близкое по плотности к кости, то предполагают развитие абсцесса. Однако, если клиника абсцесса (сильные боли, высокая температура тела) не присутствует, то, вероятнее всего, содержимым полости являются казеозные массы вследствие вторичного поражения кости микобактериями туберкулеза. Если полость однородная, то возможным диагнозом станет липома или другая некостная опухоль. Когда в кости под образованием обнаруживается полость с секвестром, а вокруг реакция надкостницы, то предполагают острый остеомиелит с формирующейся фистулой.
В итоге, данное простое недорогое исследование в руках опытного врача может стать мощным диагностическим подспорьем. В зависимости от полученных результатов определяется дальнейшая тактика действий. При необходимости прибегают к более специфическим и дорогостоящим инструментальным методам.
Данный инвазивный метод применяется либо при недоступности вышеуказанных инструментальных методов, либо при подозрении на злокачественный опухолевый процесс. В последнем случае при пункции берется столбик ткани и исследуется на наличие в нем опухолевых клеток. При их обнаружении выставляется диагноз той или иной опухоли соответственно результатам биопсии. При обнаружении в биоптате жидкости, гноя или казеозных масс в обязательном порядке совершается предварительная микроскопия и посев на ряд простых и обогащенных питательных сред. Микроскопия может ориентировать врача на вид возможного возбудителя исходя из его внешнего вида. Результат посева получается не ранее, чем через 4 – 7 дней. Определив состав жидкости можно окончательно определиться с диагнозом и способом лечения.
Диагноз гигромы выставляется только в том случае, когда все остальные исследования исключили более тяжелые патологии, а в биоптате не произошел рост бактерий, что означает стерильность содержимого опухолевидного образования.
Медикаментозное лечение гигромы применяется в случае воспаления, вызванного компрессией окружающих тканей. Сама гигрома редко воспаляется. Это может произойти лишь в случае воспаления суставной полости или синовиального влагалища, из которого она произрастает. В таких случаях важно определить является ли воспаление гнойным или асептическим. Асептическое или негнойное воспаление успешно лечится медикаментозно, а гнойное воспаление в обязательном порядке должно лечиться хирургически, причем безотлагательно. Применение антибиотиков при гнойном воспалении недопустимо в качестве монотерапии, поскольку, как правило, они не успевают справиться со стремительно размножающимися бактериями и остановить воспаление. Приветствуется применение антибиотиков после хирургического лечения с целью уничтожения остаточных очагов инфекции.
Признаками асептического воспаления являются:
- постоянная умеренная боль в области гигромы и на небольшом отдалении от нее;
- незначительный подъем температуры тела (до 37,5 градуса);
- отсутствие выраженного ограничения движения;
- отсутствие глубоких кожных дефектов и признаков нагноения.
Признаками гнойного воспаления являются:
- сильная пульсирующая боль не только в области гигромы, а еще и в проекции всего сустава или синовиального влагалища;
- высокая температура тела (38 – 40 градусов);
- ограничение движений в суставе или соответствующем сухожилии;
- наличие кожных дефектов, являющихся воротами инфекции.
Важно отметить, что не все возбудители гнойного воспаления развивают вышеуказанную клиническую картину. При некоторых инфекциях она может протекать как подостро, так и хронически. Кроме того, у пожилых и ослабленных пациентов, а также у пациентов с иммуносупрессией реактивность организма снижена, поэтому у них не следует ожидать выраженной температурной реакции.
| Группа препаратов | Механизм действия | Представители | Способ применения |
| Нестероидные противовоспалительные средства | Блокирование фермента циклооксигеназы 1 и 2 типа. Уменьшение концентрации провоспалительных биологических веществ. | Общего действия: |
Нимесил
Диклофенак
Клемастин
Гистан
Дипросалик
Перед использованием любого препарата рекомендуется консультация врача. Все дозы препаратов рассчитаны на взрослого человека с ненарушенной функцией почек и печени. Для детей дозы необходимо пересчитать на количество килограмм массы тела. При развитии побочной реакции на препарат необходимо прекратить прием препарата и обратиться за медицинской помощью.
| Вид процедуры | Механизм лечебного действия | Метод лечения |
| УВЧ | Глубокое прогревание тканей. Умеренный противовоспалительный эффект. Улучшение местного кровотока. Усиление регенераторных процессов. | 8 – 10 процедур. Ежедневно. Длительность процедуры 10 – 12 минут. |
| Ультразвук | Миорелаксирующее действие на гладкую и поперечнополосатую мускулатуру. Улучшение микроциркуляции. Обогащение тканей кислородом. Уменьшение воспаления. Ускорение регенераторных процессов. | 8 – 10 процедур. Ежедневно. Длительность процедуры 8 – 10 минут. |
| Магнитотерапия | Местное нагревание мягких тканей, уменьшение воспалительной реакции преимущественно костной и хрящевой ткани. | 10 процедур. Ежедневно или через день. Длительность процедуры 10 – 15 минут. |
| Солевые и содовые ванны | Положительное воздействие на спайки и стриктуры посредством их размягчения и удлинения. Разрабатывание контрактур суставов и сухожилий. Выраженное противовоспалительное действие. | 15 – 30 процедур. Ежедневно. Длительность процедуры 15 – 20 минут. Используется температура воды в пределах 36 – 40 градусов и концентрация соли в растворе до 20%. |
Пункция при гигроме является промежуточным этапом между медикаментозным и хирургическим лечением. Она не может полностью излечить данный недуг, но достаточно часто приводит к временному исчезновению опухоли.
Перед пункцией обрабатывается место предполагаемого введения иглы растворами антисептиков. Одной рукой выполняется фиксация кисты, а другой прокалывание ее под углом приблизительно в 30 градусов. После ощущения провала отсасывается жидкость до полного исчезновения бугорка над кожей. Некоторые авторы рекомендуют введение склерозирующих растворов в полость гигромы, для того чтобы предотвратить возможный рецидив (повторное проявление заблевания). Данная практика не всегда дает положительный результат. Побочное действие данной методики связано с распространением склерозирующего вещества в полость сустава или синовиального влагалища. Это чревато усилением спаечного процесса с развитием выраженного ограничения подвижности.
Важно отметить, что пункция является еще и ценным диагностическим приемом. Содержание в пунктате гноя, крови или казеозных масс дает врачу возможность внести коррективы в дальнейший ход лечения.
Целью операции при гигроме является удаление патологического выпячивания синовиального влагалища или суставной капсулы с восстановлением их целостности и максимальным иссечением измененных тканей.
Чаще всего данный опухолевый процесс представляет собой только эстетический дефект, поэтому оперативное вмешательство в данных случаях носит исключительно косметический характер и производится по желанию пациента. Однако в определенных ситуациях удаление данной опухоли является вопросом сохранения функции и целостности определенных частей тела и должно производиться в кратчайшие сроки после соответствующей подготовки больного.
Показаниями к операции по удалению гигромы являются:
- компрессия нервных или сосудистых структур;
- ограничение подвижности в суставе;
- высокий риск спонтанного разрыва;
- воспаление гигромы ассоциированное с гнойным бурситом или тендовагинитом.
Операция по удалению гигромы требует достаточной подготовки больного. Под подготовкой подразумевается нормализация количества тромбоцитов, протромбина, уровня глюкозы крови и электролитного баланса. У пациентов с врожденными или приобретенными патологиями свертывания, такими как гемофилия или апластическая тромбоцитопения, важно перед операцией перелить донорскую плазму или недостающие элементы крови.
После того как хирург определяется с предполагаемым объемом операции, выбирается наиболее подходящий тип анестезии. Чаще всего используется местная инфильтративная или проводниковая анестезия. При ее недостаточности можно дополнительно использовать ингаляционный наркоз закисью азота. За день до операции в обязательном порядке определяется чувствительность организма к вводимому веществу. Если накожная проба выявляет наличие аллергической реакции на обезболивающее вещество, то нужно выбрать другой анестетик или даже вид анестезии.
В утро перед операцией пациенту назначается высокая доза любого антибиотика широкого спектра действия. Наиболее частым выбором хирургов являются цефалоспорины третьего и четвертого поколения. Помимо этого тщательно выбривается операционное поле. Важно, чтобы бритье осуществлялось на неувлажненной коже, поскольку это не приводит к последующему формированию раздражения.
На операционном столе пациент занимает такое положение, чтобы к гигроме был доступ как минимум с двух сторон операционного стола. Ограничивается операционное поле и выполняется его стерилизация антисептическими растворами. После того как осуществляется проверка болевой чувствительности и эффективности анестезии можно совершать первый разрез. В случае гигромы он осуществляется по двум методикам. Первый вариант предполагает разрез по диагонали через верхушку образования. Преимущество его в том, что края разреза более ровные и послеоперационный шрам менее заметен. Недостаток заключается в возможности преждевременного вскрытия гигромы и излития ее содержимого в рану, потенциально ее загрязнив. Второй вариант разреза предполагает огибание опухоли вокруг основания. Такой разрез менее вероятно повредит капсулу образования, но неровная линия раны предполагает более длительное заживление.
После совершения первого разреза постепенно внимательно выделяется вся капсула, определяется ее основание (ножка). При соседстве опухолевого образования с крупными кровеносными сосудами или нервами выделение должно производиться преимущественно обратной, тупой стороной скальпеля или зажимами. После фиксации ножки двумя зажимами выполняется разрез между ними. Таким образом, патологическое образование удаляется без его вскрытия. В зависимости от ширины основания выполняют либо его перевязку, либо сшивание несколькими плотными швами. Далее выполняется ревизия операционного поля на предмет забытых в ране инструментов или салфеток и осуществляется послойное ушивание раны. Перед последними двумя швами в рану вносится и фиксируется дренаж, соответствующий по толщине размеру раны. По окончании операции область шва повторно обрабатывается антисептическими растворами.
источник
Гигрома (ганглий) – синовиальная киста с вязкой жидкостью в эластичной оболочке (капсуле). Доброкачественная опухоль образуется из сухожилия или близлежащих тканей суставов, которые постепенно заполняются жидкостью или желеобразной консистенцией, при которой ганглий менее подвижен. Длительный период времени уплотнение остается незаметным по причине замедленного роста и отсутствия боли. Часто владельцы шишек не знают об их наличии годами.
Гигромы с твердой или мягкой консистенцией могут быть разнообразной формы: неправильной, многоячеистой и идеально круглой. При обследовании ганглии выглядят в виде тугих упругих шишек или маленьких водных мешочков с тоненькими ножками (протоками), соединяющими их с сухожилиями и суставными оболочками.
Наиболее предпочитаемые места локализации гигромы: тыльные поверхности кисти в районе лучезапястного сустава, между запястьями и суставами кисти, с тыльно-лучевых и ладонно-лучевых сторон. Грыжевые мешки могут образовываться на подколенной ямке, внутренних поверхностях предплечий, голеностопных или коленных суставах, на фалангах средних пальцев и лучезапястных суставов с тыльной стороны.
Однозначную причину появления гигромы назвать сложно. В основном патология возникает из-за износа суставов, постоянного механического раздражения, перенесенных травм, генетической предрасположенности человеческого организма. В качестве профессионального заболевания ганглий встречается у многих пианистов, секретарей-машинисток и прачек. Одна из причин появления шишек в районе тыла стопы – неправильно подобранная и слишком грубая обувь.
Чаще всего больные обращаются к врачу, когда образовавшаяся опухоль достигает двухсантиметрового размера. Их беспокоит наличие внезапно возникшей небольшой шишечки, которая за время своего роста не причиняла им болевых ощущений, повышение температуры, ограничение подвижности. Больной отмечает, что кожный покров над грыжевым мешком не подвергается изменениям, кожа все так же подвижна и свободно берется в складку. При прикосновении водный мешочек безболезненный, плотный, малоподвижный и эластичный, напоминающий мягкий резиновый шарик.
Обычно опухолевидные образования растут медленно, иногда полностью пропадают (рассасываются), но затем возникают снова. При увеличении их размеров человек жалуется на появление давящих и распирающих болей в местах нахождения опухолей и венозный застой крови. Многие больные отмечают ограничение подвижности, сопровождающееся онемением на участках конечностей ниже шишечек.
Опухоли на ранних стадиях заболевания высококвалифицированные специалисты лечат блокадой диспроспаном (глюкокортикоидом). Хирургическое вмешательство и лазерное удаление ганглия осуществляется при лечении гигромы за рубежом в тех случаях, когда опухоли ограничивают функции конечностей либо беспокоят больных эстетически. Грыжевой мешочек удаляется через разрез небольшого размера. Хирург аккуратно отделяет окружающие ткани и иссекает ганглий. На выходное отверстие накладываются швы, которые удаляют через 14 дней. Сустав обязательно фиксируется ортезом.
Для людей, у которых недавно появилась гигрома, или же для тех, кто живет с ней долгое время и мечтает избавиться, возникает проблема, связанная с выбором метода лечения. Наиболее эффективным методом лечения по праву считается хирургическое удаление опухоли. Однако далеко не многие готовы лечь под хирургический нож ради исправления эстетического дефекта или незначительного ограничения движения. В таких случаях пациенты ищут различные неинвазивные методы лечения, часть из которых могут оказать положительное действие.
Медикаментозное лечение гигромы применяется в случае воспаления, вызванного компрессией окружающих тканей. Сама гигрома редко воспаляется. Это может произойти лишь в случае воспаления суставной полости или синовиального влагалища, из которого она произрастает. В таких случаях важно определить является ли воспаление гнойным или асептическим. Асептическое или негнойное воспаление успешно лечится медикаментозно, а гнойное воспаление в обязательном порядке должно лечиться хирургически, причем безотлагательно. Применение антибиотиков при гнойном воспалении недопустимо в качестве монотерапии, поскольку, как правило, они не успевают справиться со стремительно размножающимися бактериями и остановить воспаление. Приветствуется применение антибиотиков после хирургического лечения с целью уничтожения остаточных очагов инфекции.
Целью физиотерапии при данном опухолевом процессе является отнюдь не уменьшение размеров гигромы, поскольку на сегодняшний день ни один медикамент и ни одна физиотерапевтическая процедура не способна вызвать такой эффект. Наиболее оправдано применение физиопроцедур при асептическом воспалении, вызванном сдавлением опухолью периферических тканей. Также можно применять определенные физиопроцедуры для устранения остаточных явлений воспаления, вызвавшего образование самой опухоли.
Физиопроцедуры, применяющиеся при гигроме
УВЧ. Глубокое прогревание тканей. Умеренный противовоспалительный эффект. Улучшение местного кровотока. Усиление регенераторных процессов. 8 – 10 процедур. Ежедневно. Длительность процедуры 10 – 12 минут.
Ультразвук. Миорелаксирующее действие на гладкую и поперечнополосатую мускулатуру. Улучшение микроциркуляции. Обогащение тканей кислородом. Уменьшение воспаления. Ускорение регенераторных процессов. 8 – 10 процедур. Ежедневно. Длительность процедуры 8 – 10 минут.
Магнитотерапия. Местное нагревание мягких тканей, уменьшение воспалительной реакции преимущественно костной и хрящевой ткани. 10 процедур. Ежедневно или через день. Длительность процедуры 10 – 15 минут.
Солевые и содовые ванны. Положительное воздействие на спайки и стриктуры посредством их размягчения и удлинения. Разрабатывание контрактур суставов и сухожилий. Выраженное противовоспалительное действие. 15 – 30 процедур. Ежедневно. Длительность процедуры 15 – 20 минут. Используется температура воды в пределах 36 – 40 градусов и концентрация соли в растворе до 20%.
Пункция при гигроме является промежуточным этапом между медикаментозным и хирургическим лечением. Она не может полностью излечить данный недуг, но достаточно часто приводит к временному исчезновению опухоли.
Перед пункцией обрабатывается место предполагаемого введения иглы растворами антисептиков. Одной рукой выполняется фиксация кисты, а другой прокалывание ее под углом приблизительно в 30 градусов. После ощущения провала отсасывается жидкость до полного исчезновения бугорка над кожей. Некоторые авторы рекомендуют введение склерозирующих растворов в полость гигромы, для того чтобы предотвратить возможный рецидив (повторное проявление заблевания). Данная практика не всегда дает положительный результат. Побочное действие данной методики связано с распространением склерозирующего вещества в полость сустава или синовиального влагалища. Это чревато усилением спаечного процесса с развитием выраженного ограничения подвижности.
Важно отметить, что пункция является еще и ценным диагностическим приемом. Содержание в пунктате гноя, крови или казеозных масс дает врачу возможность внести коррективы в дальнейший ход лечения.
Оперативное лечение признано наиболее эффективным в лечении гигром, поскольку после него процент развития рецидивов наиболее низкий. В различных странах частота рецидивов данных опухолей не превышает 20%.
Целью операции при гигроме является удаление патологического выпячивания синовиального влагалища или суставной капсулы с восстановлением их целостности и максимальным иссечением измененных тканей.
Чаще всего данный опухолевый процесс представляет собой только эстетический дефект, поэтому оперативное вмешательство в данных случаях носит исключительно косметический характер и производится по желанию пациента. Однако в определенных ситуациях удаление данной опухоли является вопросом сохранения функции и целостности определенных частей тела и должно производиться в кратчайшие сроки после соответствующей подготовки больного.
Показаниями к операции по удалению гигромы являются:
— компрессия нервных или сосудистых структур;
— ограничение подвижности в суставе;
— высокий риск спонтанного разрыва;
— воспаление гигромы ассоциированное с гнойным бурситом или тендовагинитом.
Восстановительный период во многом зависит от объема операции и септических осложнений в послеоперационный период. При наиболее благоприятном исходе снятие швов осуществляется на 5 – 7 день. При развитии покраснения и отека в области швов и просачивании сукровицы или гноя велик риск прорезывания кожи шовным материалом и расхождения краев раны. Если это происходит, то необходимо повторное хирургическое вмешательство, направленное на удаление отмерших тканей и санацию воспалительного очага. Восстановление работоспособности наступает в конце второй недели.
Для более качественного и быстрого заживления раны необходимо на несколько дней после операции обездвижить ту часть тела, на которой располагалась гигрома. Временную иммобилизацию можно осуществить как гипсовыми лонгетами или ортезами, так и обычными бинтовыми повязками типа Дезо и Вельпо. В процессе заживления раны образуются многочисленные соединительнотканные спайки, которые со временем могут огрубеть и ограничить движение сухожилия или сустава. Для того чтобы этого не случилось на 2 – 3 день после снятия швов и устранения иммобилизации нужно выполнять легкие гимнастические упражнения, направленные на разработку вовлеченных в патологический процесс образований. Массаж показан только на расстоянии от свежего рубца. Излишнее смещение рубца может привести к его росту и формированию келоида (гигантский, плотный, растущий рубец с розоватым оттенком).
источник
Суставная или сухожильная гигрома – похожая на опухоль доброкачественная грыжа, которая выпячивается между сухожилиями в области суставной сумки. Внешне она напоминает подкожную мягкую или плотную выпуклость над суставом (1 – 7 см). В медицинских источниках ее называют сухожильным ганглием.
Базовые способы лечения суставного образования включают: хирургическое вмешательство, консервативную терапию, проводимую с помощью физиопроцедур, медикаментов и наружных средств, народные методы лечения.

Синовиальные сумки полностью прикрывают сустав, поэтому желательно, чтобы лечение гигромы, особенно в зоне запястья, колена, ступни проходило без хирургических надрезов, поскольку при операции герметичность суставной сумки нарушается и впоследствии многие профессии приводят пациентов в группу риска по повторному формированию сухожильных образований.
Но прежде, чем приступать к консервативному лечению гигромы подколенной ямки, стопы, запястья, нужно знать, что у 80 – 85% пациентов физиотерапия и медикаменты не дают ожидаемого лечебного результата, а вероятность рецидивов очень высока.
Местное и лекарственное лечение, физиопроцедуры способны помочь, если образование небольшое (до 2 см), имеет мягкую структуру, не слишком плотные стенки, не обременено нагноением.
- При появлении суставной гигромы консервативное лечение может потребоваться при болях и в случае воспалительных явлений в тканях, окружающих кисту. Безоперационные способы иногда помогают затормозить рост образования, уменьшить его размеры.
- Кроме того, преимуществом не инвазивной терапии можно считать возможность использовать медикаменты, включая мази для лечения в домашних условиях.
- Терапевтические методы возможны только при отсутствии симптомов нагноения. Гнойный процесс лечат комплексно, сочетая медикаментозный и хирургический способы.

- таблетки и мазь от гигромы Диклофенак (Ортофен, Вольтарен, Диклак), Нимесил-гель, Кетопрофен, Кетонал с выраженным анальгезирующим, противовоспалительным действием;
- гормональная мазь Дипросалик с обеззараживающим действием за счет салициловой кислоты и высокой противовоспалительной активностью;
- Траумель – гомеопатический гель на основе ценных растительных ингредиентов с бактерицидной активностью и успокаивающим кожу действием;
- наружные мази, устраняющие зуд и воспаление: Гистан, Элоком, Момат.
Проверенным и надежным средством является линимент Вишневского. Мазь Вишневского от гигромы наносят на многослойную марлю или хлопчатобумажную ткань и делают накожную аппликацию над новообразованием. Сверху подобный компресс закрывают полиэтиленом и фиксируют бинтом. Процедуру повторяют 1 – 2 раза в сутки до рассасывания гигромы.
Маленькое образование лечат другими рассасывающими мазями: Гепариновой, Ихтиоловой мазью, Троксевазином.
При нагноении гигромы, покраснении, повышении температуры кожи в пораженном месте, никакие согревающие и рассасывающие мази применять не допускается до консультации с врачом.
При формировании небольших образований результативным считается лечение гигромы Димексидом.
Для примочек и компрессов раствор Димексида разбавляют, а не применяют в чистом виде во избежание острой аллергической реакции, ожога кожи. Одну часть раствора разводят с пятью частями теплой воды. Димексид при гигроме способствует ее рассасыванию, хорошо снимает отек, боль, воспалительные явления.
Чтобы усилить эффект, используют комбинированный состав, для чего Димексид смешивают с инъекционным раствором сильных противовоспалительных глюкокортикостероидов (Дексаметазона или Преднизолона), Новокаином в качестве обезболивающего и Алоэ.

Димексидом в виде геля смазывают кожу, мягко втирая, и затем утепляют участок поражения. Обычно для снятия боли и воспалительной реакции достаточно 3 – 4 процедур.
Если Димексид используют вместе с физиолечением (УВЧ, массажем, прогреванием, ультразвуком), то терапевтический эффект проявляется более интенсивно и долговременно.
При проведении лекарственной терапии, использовании наружных средств появление таких настораживающих симптомов, как усиление болей, рост, воспаление гигромы, развитие кожных высыпаний в месте аппликаций — следует считать основанием для немедленного прекращения лечения и обращения к специалисту.
При начальной фазе нагноения гигромы хирург проводит пункцию кисты, откачивая содержимое из ее капсулы, одновременно применяя разные группы медикаментов, обязательно включая в терапию антибиотические препараты с целью полной ликвидации колонии патогенных бактерий.
Лечение медикаментами при проведении пункции предусматривает промывание опустошенной капсулы гигромы антисептическими растворами и последующее введение лекарственных составов. Для внутрикапсульного введения применяют:
- гормональные средства (Преднизолон, Дексаметазон, Дипроспан);
- растворы антибиотиков.
После этого на время до 4 – 6 недель на обработанный участок накладывают плотную (не стягивающую сосуды) повязку, фиксирующую гипсовую лангету или ортопедический ортез, чтобы стенки опустошенной капсулы полностью срослись.
Иммобилизация требуется не только при гигромах в области кисти и пальцев, но также при крупных псевдоопухолях на любых участках тела.
Удается ли избавиться от гигромы без операции с помощью физиопроцедур?
Физиотерапевтические способы чаще применяют как дополнение к медикаментозному лечению гигромы кисти руки, подколенной ямки и иной локализации. Целью физиотерапии при сухожильном кистозном выросте является уменьшение его размеров, снятие воспалительных явлений и боли, вызванных сдавливанием близлежащих нервных узлов, тканей.
Следует помнить, что физиолечение применяют только при отсутствии:
- острого процесса воспаления или нагноения;
- злокачественных состояний;
- повышенной температуры;
- кожных высыпаний;
- инфекционного заболевания, обострений при болезнях сердца, почек, печени.
Механизм лечебного действия состоит в развитии противовоспалительного эффекта, активизации местного кровотока, процессов клеточного восстановления, расслаблении мышечных волокон, снятии болей.
Многие методики запрещены при подозрении на онкологию. Более того, некоторые специалисты убеждены, что доброкачественные суставные кисты могут начать расти под действием магнитного поля, усугубляя состояние пациента.

- УВЧ с глубоким прогреванием тканей.
- Ультразвуковую терапию, которая особенно эффективна в сочетании с лекарственными средствами (Гидрокортизоном, Димексидом).
- Электрофорез с лекарственными препаратами (йодом).
- Магнитотерапию. Благодаря местному прогреванию костной и хрящевой тканей происходит подавление воспалительной реакции.
- Горячие солевые и содовые ванны с концентрацией до 20%. Они размягчают спаечные узлы и контрактуры в области сустава и сухожилий, где образовалась гигрома, оказывают существенное противовоспалительное действие.
- Дарсонвализацию или воздействие на больной участок малыми импульсными токами высокой частоты. Процедура активирует биохимические процессы, стимулирует рецепторы нервных волокон.
Рекомендуется назначать физиопроцедуры в восстановительном периоде для устранения остаточных явлений после операционного удаления гигромы. Кроме УВЧ-терапии, используют грязевые и парафиновые аппликации, ударно-волновой метод, массажи.
Эти компактные физиоаппараты легко использовать для лечения гигромы коленного сустава, запястья, плюсневой зоны в домашних условиях.
Уникальность Дэнас, Диадэнс заключается в терапевтической электростимуляции нейронов аномальной зоны через кожу, активируя кровоснабжение сустава, обменные процессы, способствуя быстрому снятию воспаления и боли, увеличению двигательной функции. Методики лечения гигромы стопы, кисти руки могут быть разными, что определяется тяжестью процесса.
Магнитное действие прибора Алмаг также очень полезно для обменных процессов, микроциркуляции, но поскольку иногда под действием магнитного поля псевдоопухоль начинает расти, Алмаг противопоказан при гигроме.
Старинный консервативно-хирургический метод, состоящий в раздавливании гигромы после местного обезболивания, — это крайне болезненная техника, в 90% случаев приводящая к серьезным осложнениям. При разрыве оболочки кисты, жидкость пропитывает соседние ткани, хрящи, суставы, приводя к острому травматическому воспалению. То же самое происходит при лопнувшей гигроме. Травма всегда предполагает высокую вероятность проникновения микробов и развитие гнойного процесса, вплоть до поступления гноя в кровь (сепсис). Поэтому сегодня грамотные профессионалы никогда не предлагают пациенту столь устаревший и опасный метод. Тем более, если лечение касается детей.
Лечение гигромы в домашних условиях предполагает активное использование народных средств и домашних приборов для лечения мышечных и суставных патологий воспалительного характера.
Однако следует четко понимать, что лечение гигромы в домашних условиях обязательно должно проводиться после консультации со специалистом.
Как вылечить гигрому народными средствами? Приведем некоторые результативные народные методы:
-
Лечение сухожильного образования льдом – один из вариантов лечебного воздействия на псевдоопухоль. Холод активизирует местные защитные реакции, циркуляцию крови, обменные процессы. Для наибольшей эффективности лед получают из раствора соли (морской или пищевой), обладающей интенсивными бактерицидными свойствами. Разводят 100 грамм соли в литре воды и замораживают или в специальных формочках или в вакуум-пакете. Кусочек льда, обернутый в хлопковую ткань, прикладывают к гигроме до покраснения кожи. Далее делают перерыв до согревания кожи и восстановления нормального цвета. Процедуру повторяют до 3 раз. В конце больной участок утепляют на 2 часа. Проводят до 3 сеансов в сутки.
- Для укрепления связок на участке формирования гигромы с доказанной высокой эффективностью применяют внутрь коллаген, источником которого является натуральный желатин. Желатин пьют по 10 граммов в сутки. Для этого его заливают кипяченой водой, чтобы масса набухла, стала однородной или просто 15 – 20 секунд разогревают в микроволновой печи и потом разбавляют водой. При лечении ребенка можно готовить вкусные желе с добавлением натуральных соков ягод, фруктов.
- Лечение гигромы йодом рассматривается как эффективный и очень простой способ. Чтобы вылечить патологию, кожу над аномальным узлом смазывают до его исчезновения. В случае болей, воспалительных явлений, советуют растереть в порошок 10 таблеток анальгина и смешать его с йодом до получения густой кашицы. Полученную смесь необходимо наносить на больной участок. Метод можно использовать и в случае, если гигрома лопнула. Внимательно отслеживайте изменения на коже, чтобы избежать ожога.
- Чтобы убрать подкожную кисту, практикуют лечение гигромы медной монетой. Нужно мягко прижать выпуклость, приложить к ганглию медную монету и зафиксировать широкой повязкой, не сдавливая крупные сосуды, чтобы не перекрыть кровоток. Снимать повязку нельзя. Носить необходимо от нескольких дней до нескольких недель. Можно перед тем как медью лечить гигрому на запястье, ступне или другом месте, раскалить монету и промыть в крепком растворе соли.
- Народное лечение чертополохом применяется в разных вариантах – в качестве средства для компрессов, и принимая внутрь. Лекарство от гигромы для внутреннего применения готовят из 6 чайных ложек семян татарника колючего, растертых в блендере и залитых половиной литра нефильтрованного растительного или оливкового масла. В течение 15 минут смесь варят на водяной бане, полчаса настаивают, процеживают и пьют по чайной ложке трижды в день.
Чем мазать подкожную сухожильную кисту, используя народные методы? Густые мази, травяные лепешки для лечения гигромы на ноге или руке готовят, применяя различные целебные вещества и лекарственные растения.
Распространенные рецепты высокой эффективности:
- В народной медицине популярно лечение гигромы алоэ с медом и ржаной мукой. Перетертые листья столетника, мед и муку смешивают до получения густой мази, которые накладывают на псевдоопухоль по типу компресса.
Вместо меда при приготовлении густых смесей часто применяют масло семян расторопши, сходное по лечебным свойствам с маслом облепихи.
- Свежие стебли и листья полыни пропускают в мясорубке вместе с листьями капусты в любой пропорции, отжимают сок. Смешивают треть стакана растертой зелени с чайной ложкой масла расторопши и добавляют ржаную муку до получения густой смеси. Кашицу используют для компресса при лечении гигромы на запястье руки, голеностопном суставе, других участках тела.
- Для компрессов используют густую мазь, для приготовления которой используют 10 чайных ложек семян чертополоха, размельченных в порошок, залитых 150 мл растительного масла. Лечебную массу уваривают на водяной бане до густоты и намазывают на больное место, утепляя, как компресс.
Многие задают вопрос, почему у большей части пациентов после консервативного лечения возникает повторный рост псевдоопухоли, даже если она пропадает, особенно после откачки из нее жидкости? Это объясняется тем, что стенки образования, состоящие из соединительной ткани, не удаляются, как при операции, из-за чего постепенно капсула снова наполняется жидкостью.
Если Вас беспокоит выпирающая косточка на большом пальце ноги, то читайте наш следующий материал.
источник
 Лечение сухожильного образования льдом – один из вариантов лечебного воздействия на псевдоопухоль. Холод активизирует местные защитные реакции, циркуляцию крови, обменные процессы. Для наибольшей эффективности лед получают из раствора соли (морской или пищевой), обладающей интенсивными бактерицидными свойствами. Разводят 100 грамм соли в литре воды и замораживают или в специальных формочках или в вакуум-пакете. Кусочек льда, обернутый в хлопковую ткань, прикладывают к гигроме до покраснения кожи. Далее делают перерыв до согревания кожи и восстановления нормального цвета. Процедуру повторяют до 3 раз. В конце больной участок утепляют на 2 часа. Проводят до 3 сеансов в сутки.
Лечение сухожильного образования льдом – один из вариантов лечебного воздействия на псевдоопухоль. Холод активизирует местные защитные реакции, циркуляцию крови, обменные процессы. Для наибольшей эффективности лед получают из раствора соли (морской или пищевой), обладающей интенсивными бактерицидными свойствами. Разводят 100 грамм соли в литре воды и замораживают или в специальных формочках или в вакуум-пакете. Кусочек льда, обернутый в хлопковую ткань, прикладывают к гигроме до покраснения кожи. Далее делают перерыв до согревания кожи и восстановления нормального цвета. Процедуру повторяют до 3 раз. В конце больной участок утепляют на 2 часа. Проводят до 3 сеансов в сутки.