Болезнь Бернгардта-Рота ( парестетическая мералгия, нейропатия запирательного нерва, невралгия наружного кожного нерва бедра) – заболевание, при котором диагностируется повреждение наружного кожного нерва бедра в силу сдавливания волокон последнего, расположенных под паховой связкой, в области предневерхней ости подвздошной кости.
Данное заболевание медики чаще всего диагностируют у мужчин.
Развивается патология постепенно, чаще всего с односторонним поражением тела, при которой онемение и боль, как симптомы вначале проявляют себя незначительно, но после носят постоянный характер.
Невропатия наружного кожного нерва бедра может развиваться по нескольким причинам. В первую очередь медики выделяют следующие:
- сдавливание нерва, которое происходит в силу анатомических особенностей в строении тела – чаще всего сдавливание имеет место при наклонах, трении ног;
- еще одной причиной может стать избыточный вес, жировые отложения в области бедра и брюшины;
- опухоли и гематомы;
- осложнения после оперативного вмешательства или же воспалительный процесс, протекающий в брюшной полости;
- постоянное ношение туго затянутого пояса или же тесного, синтетического нижнего белья, корсетов;
- малоподвижный, сидячий и неактивный образ жизни и сбой в питании пораженного нерва, а также дегенеративные изменения, протекающие в позвоночнике.
Помимо этого, причиной поражения нерва и развития болезни Бернгардта-Рота может быть и перенесенная травма, а также профессиональные недуги, которые присущи для некоторых категорий профессий.
Болезнь Рота имеет свои характерные симптомы, которые отличают ее от иных заболеваний. Чаще всего пациенты на приеме у врача указывают на следующие беспокоящие их симптомы, которые указывают, что поврежден наружный кожный нерв бедра:
- онемение с правой или левой стороны бедра;
- чувство холода или же онемение на передней поверхности бедра;
- ощущение «мурашек» на поверхности кожи и покалывание в пораженной части бедра;
- полная потеря чувствительности на пораженном участке бедра;
- приступы боли, при этом у каждого пациента она может разниться и носить тупой или же ноющий характер, некоторые люди описывают ее как жгучую.
Прежде чем назначить курс лечения, пациент в обязательном порядке проходит полное обследование, поскольку заболевание может приниматься за ушиб или же иное патологическое состояние. Диагностирование проводится с использованием таких методов:
Если врачу предварительный диагноз очевиден – медики ограничиваются назначением исследования пациента на рентгене, но при наличии определенных сомнений чаще всего назначают проведение МРТ.
Лечение болезни Бернгардта — Рота предусматривает назначение медикаментов, лечебную гимнастику и физиологические процедуры.
В отношении медикаментозного курса терапии – его основной задачей есть устранение отечности и воспаления в области поражения и ущемления нерва, снижение болевого синдрома.
Для этого назначают препараты, отнесенные к группе НПВП, а также курс приемов витаминов группы В. Если заболевание запущено, а медикаментозное лечение и физиотерапия не дает положительной динамики лечения – в крайних случаях назначают оперативное вмешательство.
В большинстве своем физиотерапевтические процедуры направлены на устранение болевого синдрома и снятие отечности. Чаще всего назначают следующие методы воздействия:
- иглоукалывание и рефлексотерапию;
- радоновые или же сероводородные лечебные ванны;
- курс лечебного массажа и грязелечение.
В домашних условиях пациент может практиковать упражнения из курса лечебной гимнастики – это сгибание ног в коленном суставе, махи ногами или же разведение их в сторону. Также важной составляющей эффективного лечения есть и контроль веса, удаление опухолей, своевременное лечение патологий тазобедренного сустава, если последние послужили непосредственными причинами развития патологии.
Купирование болевого синдрома проводится врачами при помощи курса противовоспалительных медикаментозных препаратов и анальгетиков, в более тяжелой и запущенной форме их вводят в виде инъекций.
В данном случае врач вводит Лидокаин или же Новокаин или же проводит болевую блокаду при помощи введения глюкокортикоидов.
В обязательном порядке заболевание должно быть вовремя диагностировано и пациент должен пройти адекватный курс лечения. При отсутствии своевременного лечения у пациента могут развиваться отклонения в питании кожных покровов, развитие трофических язв, изменение походки.
При своевременной диагностике и лечении врачи дают прогноз на полное выздоровление пациента. При отсутствии своевременного лечения – патология может переходить в хроническую форму своего течения и у пациента может проявляться хромота, развивающаяся в силу постоянной боли. В некоторых случаях приступы боли могут быть настолько сильными, что приходится прибегать к операции.
Таким образом, нейропатия наружного кожного нерва бедра обязательна должна быть пролечена – в противном случае у пациента может развиваться серьезное нарушение в питании дермы и как следствие развитие трофической формы язв и иные патологические изменения, вылечить которые будет крайне сложно.
В качестве профилактики медики рекомендуют ЛФК, лечебную ходьбу и плавание, в более тяжелом случае необходимо одевать и носить разгрузочный корсет. Упражнения, которые можно выполнят пациенту дома:
- сгибание ноги в коленном суставе – пятки в этом случае как бы скользят по поверхности пола, повторяют упражнение 10 раз;
- нога разворачивается вовнутрь и после возвращается в исходное положение – повторяют так 10 раз;
- необходимо лечь на пол, руки сомкнуть в области лонного сочленения – затем нужно поднять максимально высоко плечи и голову, зафиксировать положение на протяжении 2-3 сек., и затем вернуться в изначальное положение, так повторяют 5 раз;
- следует лечь на пол, перевернувшись на живот, далее положить руки на ягодицы и из такого положения поочередно поднимать правую, а потом левую ногу максимально высоко – повторяют упражнение 10 раз с каждой ногой.
Профилактические меры под собой подразумевают правильный и полноценный рацион питания, обогащенный витаминами и необходимыми для организма макро и микроэлементами.
Также не стоит засиживаться на одном месте и вести малоподвижный образ жизни – нужно чаще гулять, по возможности больше ходить, делать пусть легкую, но зарядку по утрам. Если работа подразумевает сидячий образ жизни – каждый час нужно вставать и 5 минут делать разминку для ног.
источник
Болезнь Рота — патология, вызванная сдавлением наружного кожного нерва бедра в области передней подвздошной кости и паховой связки. Болезнь характеризуется неприятными ощущениями, иногда болью в пораженной части бедра. Эта патология относится к разновидностям туннельного синдрома, другое ее название — парестетическая мералгия.
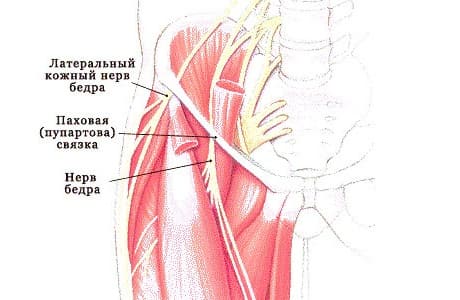
Нерв, который страдает от этой патологии, состоит из нескольких ветвей, выходящих из спинного мозга. Он проходит по всему каналу и заканчивается в области колена. Этот нерв отвечает за чувствительность передней части бедра. В результате его сдавления нарушается проведение нервного импульса, атрофия нерва, воспаление и отек.
По статистике этим заболеванием в основном страдают мужчины от 50 лет (75%) и беременные женщины.
Частой причиной развития заболевания Рота выступают анатомические особенности организма человека. Еще одной из частых причин развития болезни Рота выступает ожирение, особенно в области живота и бедер.
У мужчин эта патология может усугубляться из-за ношения тугого брючного ремня. Ремень давит на область жирового живота и, тем самым сдавливает нерв. У женщин причиной может стать постоянное ношение корсетов.
Наиболее серьезной причиной развития патологии является наличие большой опухоли или гематомы в области живота.
Существует также «временная» мералгия. Такая форма образуется у беременных женщин. Возникает она в результате натягивания паховой связки, которая сдавливает нерв.
К наиболее редким причинам можно отнести сахарный диабет, малярию, опоясывающий лишай, брюшной тиф.
Заболеванию свойственно постепенное начало и одностороннее поражение. На отдельных участках бедра возникают неприятные ощущения: чувство покалывания, жжения, онемения. Со временем парестезии становятся постоянным спутником, спустя несколько месяцев могут присоединиться боли. Иногда полностью теряется чувствительность в пораженном участке. Нарушения движений у пациентов не наблюдаются.
Для парестетической мералгии характерно ухудшение состояния при нахождении больного в вертикальном положении или после небольших физических нагрузок. Этот признак обуславливается натяжением и напряжением пораженного нерва. А в положении лежа или сидя болевые ощущения уменьшаются.
В результате длительного течения болезни кожа пораженного бедра становится дряблой и истонченной, такое явление обусловлено нарушением питания кожи. Могут даже образоваться трофические язвы и появиться хромота в верхних отделах ног (в тяжелых случаях).
Диагностические мероприятия включают в себя:
- Тщательный сбор анамнеза и осмотр больного.
- УЗИ.
- МРТ.
- КТ.
- Рентгенография.
- Электронейромиография.
Лечение болезни Рота зависит от степени тяжести и длительности заболевания. Лечение включает в себя комплекс мероприятий.
Консервативный метод направлен на облегчение состояния больного (обезболивание) и устранение причины сдавления нерва. Болевой синдром устраняется нестероидными противовоспалительными препаратами, такими как Кеторол, Диклофенак. При неэффективности их применения назначаются противосудорожные средства.
При ожирении рекомендуется диета, направленная на снижение веса, а также физические упражнения. Проводится также противоотечная терапия диуретиками (Фуросемид, Лазикс).
Назначаются сосудистые препараты для улучшения микроциркуляции и питания в области поражения. Для восстановления передачи нервного импульса показаны антихолинэстеразные препараты.
Хорошо зарекомендовала себя в лечении болезни Рота физиотерапия: ударно-волновая терапия, электрофорез, иглоукалывание.
При неэффективности всех вышеперечисленных методов терапии и в тяжелых случаях может быть показано хирургическое лечение. Оперативное вмешательство направлено на освобождение пострадавшего нерва и профилактику его дальнейших сдавливаний.
Ударно-волновая терапия — метод лечения болезни опорно-двигательного аппарата за счет свойств звука. Этот метод физиотерапии относительно новый, но уже показывает хорошие результаты. Ударно-волновая терапия выступает как вспомогательная медикаментозному лечению, а также в послеоперационный период.
Эти ударно-звуковые волны человек услышать не может, т. к. их частота довольно низкая (16-25 Герц). Для них свойственна короткая длительность импульса и высокая амплитуда давления. Действие этого метода лечения основано на разнице между акустическим сопротивлением мягких и плотных тканей. Звуковые волны проникают без труда через кожу, жировой слой и сосуды. А вот кости, мышцы и сухожилия для них являются препятствием, за счет этого и происходит эффект, подобный массажу. В этих местах происходит:
- усиление и улучшение кровообращения;
- снижение чрезмерного тонуса мышц;
- обезболивание;
- разрушение патологических образований (наростов на костях, кальцинированных отложений и пр.).
Физиотерапевты используют различные источники звуковых волн:
- Пневматические.
- Электромагнитные.
- Электрогидравлические.
- Пьезоэлектрические.
Эффективность ударно-волновой терапии при болезни Рота:
- Уменьшается отечность ткани.
- Улучшается кровообращение в пораженном участке.
- Снижается боль.
- Улучшается самочувствие после физических упражнений.
- Снижаются неприятные ощущения в пораженной области (покалывание, жжение, онемение).
- Ускоряется реабилитация после лечения.
Улучшение часто ощущается уже после первого-второго сеанса.
Преимущества лечения ударно-волновой терапией:
- Бережное воздействие на организм.
- Небольшое количество противопоказаний.
- Высокая эффективность лечения.
- Иногда выступает в роли альтернативы хирургическому вмешательству.
- Сочетается с другими методами лечения.
- Неинвазивность процедуры и простота применения.
Курс лечения обычно составляет от 5 до 10 процедур. Интервалы между процедурами могут составлять от 3 до 5 дней. Многие пациенты возвращаются к трудовой деятельности после курса лечения в короткие сроки.
Противопоказания к данному методу физиотерапии:
- Беременность.
- Злокачественные образования.
- Системные болезни крови и тромбофлебит.
- Острые воспалительные процессы, инфекции.
- Наличие кардиостимулятора.
Чтобы не допустить развитие болезни Рота следует придерживаться следующих рекомендаций:
- Поддерживать нормальный вес.
- Вести здоровый активный образ жизни.
- Отказаться от ношения тугих ремней и корсетов.
- Избегать чрезмерной нагрузки на поясницу.
Болезнь Рота хорошо поддается лечению и редко носит тяжелый характер течения патологии. При любом дискомфорте, возникающим в области бедра, паха, следует обратиться к неврологу.
- Клиника на Краснопресненской +7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской +7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино +7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
источник
Болезнью Рота страдают мужчины от 50 лет. Чаще всего причиной становится невропатия латерального кожного нерва бедра с проявлением чувствительных симптомов, которые требуют незамедлительного лечения.
Болезнь Рота-Бернхардта — компрессия латерального кожного нерва бедра на участке между передней верхней подвздошной остью и паховой связкой с появлением чувствительных нарушений на коже передней поверхности бедра снаружи в его средней трети. Является частой разновидностью туннельного синдрома.
Как правило, болеют мужчины средних лет, но встречаются и семейные случаи заболевания. В 1895 году M. Бернхардт предложил инфекционно-токсическую теорию поражения нерва, а В. К. Рот — компрессионную. В результате сдавления нерва изменяется проведение нервного импульса и нарушаются обменные процессы в нервном волокне, возникает атрофия нерва, воспаление, боль, отек.

- При выходе нерва из полости таза под паховой связкой он резко изгибается под углом и проходит насквозь подвздошную фасцию. Здесь вероятно сдавление и трение нервного волокна острым краем фасции нижней конечности в области тазобедренного сустава при выполнении наклона туловища вперед;
- Чаще всего процесс происходит на участке между точкой прикрепления паховой связки и передней верхней подвздошной остью крыла подвздошной кости. При выходе на бедро нерв имеет скудное кровоснабжение — это может явиться следствием ишемии данной области.
- Существуют случаи, когда часть паховой связки раздваивается, образуя, тем самым, канал для прохождения нерва, где он также может сдавливаться;
- Невропатия нерва может происходить по причине его прохождения близко с неровной костной поверхностью края верхней подвздошной кости;
- Ущемление нерва волокнами портняжной мышцы на бедре;
- Поражение может произойти в области туннеля, образованного широкой фасцией бедра и при выходе из него.
- Ношение тугого ремня или сдавливающей одежды;
- беременность, когда углубляется поясничный лордоз — прогиб в пояснице, таз при этом наклоняется вперед и увеличивается разгибание тазобедренного сустава, в результате этого паховая связка натягивается и сдавливает нерв, но при условии, что он проходит по каналу, образованному в результате раздвоения этой связки;
- скопление жировых отложений на животе и бедрах ведет к натяжению нерва и появлению чувствительных симптомов;
- опухоль внутренних органов любого генеза (паховая грыжа);
- скопление асцитической жидкости в брюшной полости;
- забрюшинная гематома;
- воспалительные заболевания и операции в брюшной полости;
- сахарный диабет, брюшной тиф, малярия, опоясывающий лишай, авитаминоз.
Заболевание развивается постепенно, чаще с одной стороны. В 68 % случаев преобладают чувствительные нарушения (парестезии): онемение, покалывание или ползание мурашек в зоне иннервации нерва. Реже отмечается появление зуда и нестерпимой жгучей боли по типу каузалгий. На конечных стадиях болезни может возникнуть анальгезия (нарушение болевой чувствительности) в зоне, снабжаемой данным нервом. Возникновение симптомов, в некоторых случаях, проявляется в положении стоя, в вынужденной позе лежа на спине с выпрямленными ногами или при длительной ходьбе. Болевой эффект усиливается при максимальном отведении бедра, уменьшается при сгибании.
В случае отсутствия эффекта или плохой переносимости данных препаратов при среднем или сильном болевом синдроме назначают монотерапию опиоидным анальгетиком (трамадол), но это чревато появлением множества побочных эффектов со стороны центральных структур нервной системы и развитием лекарственной зависимости.
- Противоотечная терапия диуретиками — лазикс, фуросемид, диакарб;
- Для улучшения микроциркуляции, питания кожного латерального нерва бедра применяют сосудистые препараты (никотиновая кислота, пентоксифиллин, винпоцетин);
- Препараты-антиоксиданты (актовегин, мексидол, эспа-липон) — улучшают микроциркуляцию поврежденных тканей и нерва, повышают устойчивость клеток организма к воздействию повреждающих факторов внешней среды и дефициту кислорода в результате ишемии нерва;
- Антихолинэстеразные средства — способствуют восстановлению передачи нервного импульса (нейромидин, прозерин);
- Для улучшения метаболизма (обменных процессов) в нерве и поврежденных тканях применяют витамины группы В (комбилипен, мильгамма, нейромультивит);
- Физиотерапия — ультразвук, электростимуляция, электрофорез с местными анальгетиками, иглоукалывание, бальнеотерапия, грязелечение.
Если все же болевой синдром купировать не удалось, то облегчить состояние может инъекционное введение гидрокортизона или преднизолона с местным анестетиком непосредственно в сам туннель или окружающие его ткани.
- К хирургическому вмешательству прибегают при неэффективности вышеизложенной терапии и появления грубых неврологических симптомов. Операционные манипуляции производятся в области паховой связки и направлены на освобождение нерва и профилактику его дальнейших компрессий.
Для выбора способа лечения необходимо учитывать индивидуальные соматические особенности человека и причину невропатии. В любом случае все лечебные манипуляции назначает врач.
О болезни Рота-Бернгардта в программе «Жить здорово!» с Еленой Малышевой:
источник
Синдром Рота представляет собой компрессионно-ишемическую невропатию латерального кожного нерва бедра. Если сказать проще – это следствие сдавления и последующего нарушения питания нерва, вследствие чего нарушается иннервация кожи наружной поверхности бедра и возникают характерные клинические проявления заболевания.
Причиной возникновения патологии является давление на нерв извне, которое может быть связано:
- с ношением тугой одежды (ремней, белья);
- давлением на нерв внутренних органов при беременности;
- ожирением с накоплением большого количества подкожно-жировой клетчатки в нижних отделах живота;
- давлением на нерв опухолевидным образованием любого генеза;
- сдавление латерального кожного нерва бедра при асците (скоплении жидкости в брюшной полости).
Патогенез заключается в обменных изменениях в ткани нервного волокна, вследствие чего нарушается нормальная передача нервного импульса. А поскольку нерв является исключительно чувствительным, то проявления этих нарушений заключаются в «неправильном» поступлении информации от иннервируемого участка.
Основным симптомом болезни Рота является нарушение чувствительности в области наружной части бедра, в ее верхней половине. Здесь могут возникать парестезии («чувство ползания мурашек»), неприятные или болевые ощущения. Двигательных нарушений при этом не наблюдается. Если имеют место выраженные изменения в нерве, то со временем возникают трофические изменения кожи (истончение и дряблость).
Характерным симптомом заболевания является усилением боли или выраженности парестезий в вертикальном положении и после движения, что объясняется натяжением нерва. Боль уменьшается в покое, положении лежа и при сгибании ноги в тазобедренном суставе.
Специфические клинические проявления позволяют поставить диагноз без использования дополнительных методов обследования. Выполнение лабораторных обследований, компьютерной или магнитно-резонансной томографии может быть назначено врачом для установления причин появления синдрома Рота и определения возможности проведения лечебных процедур.
Основным направление в лечении болезни Рота является устранение факторов, которые могут вызывать появление компрессионно-ишемической невропатии, а именно:
- необходимо носить просторную одежду;
- при ожирении следует прибегнуть к специальной диете и лечебной физкультуре;
- при наличии объемных образований показано их удаление;
- необходимо проводить лечение асцита консервативными методами или пункцией, если он является причиной появления синдрома Рота.
- Рефлексотерапия. Воздействие на специальные биологически активные точки позволяет нормализовать обменные процессы в латеральном кожном нерве бедра и улучшить иннервацию кожи.
- Физиотерапевтическое лечение. Применяют диадинамические токи, черезкожную электронейростимуляцию, внутритканевую электростимуляцию, магнито-лазерную терапию и другие. Задача всех физиотерапевтических методов заключается в улучшении кровоснабжения нервного волокна и восстановлению его естественной функции по передаче нервного сигнала. Противопоказаниями к физиотерапевтическим методам могут быть доброкачественные и злокачественные новообразования, изменения в лабораторных анализах, тяжелые системные заболевания.
- Лечебная физкультура и ношение корсета могут служить как лечебными, так и профилактическими мероприятиями. Они помогают избавиться от лишнего веса, улучшить трофику нерва, а также укрепить мышцы, и нормализовать работу фасциальных структур, внутри которых проходит нервное волокно, в связи с чем уменьшается вероятность появления трофических и дегенеративных изменений.
- Нестероидные противовоспалительные средства. Использование этих препаратов (ибупрофен, диклофенак, лорноксикам, индометацин и др.) позволяет уменьшить болевой синдром и устранить воспалительный процесс. Лечение назначается курсами, длительный прием данных препаратов является опасным ввиду возможного повышения артериального давления, высокого риска тромообразования и появления язвенных дефектов в слизистой оболочке желудка и двенадцатиперстной кишки.
- Витамины и сосудистые препараты. Эти вещества позволяют улучшить образование миелина нервного волокна, восстановить его структуру, обменные процессы, кровоснабжение и функции.
- Оперативное лечение. Проводится в редких случаях, когда имеет место выраженный болевой синдром, а консервативное лечение оказывается неэффективным.
Профилактика болезни Рота-Бернгардта заключается в отказе от избыточного питания, поддержании нормальной массы тела. Сбалансированное питание играет большую роль не только для поддержания нормального веса, но и для поступления в организм достаточного количества витаминов.
Немаловажное значение имеют занятия физической культурой, а также отказ от сдавливающей и обтягивающей одежды (ремней, белья). При необходимости возможно ношение разгрузочного корсета.
источник
Когда происходит сдавливание нерва со стороны передней части бедра или в области паховой связки, то такую патологию принято называть болезнью Рота. Данное защемление чаще проявляется у мужчин в возрасте от 50 лет, а также у женщин в период вынашивания ребенка.
Болезнь Бернгардта-Рота проявляется из-за анатомических особенностей нахождения латерального кожного нерва. Когда происходит трение или сдавливание нерва в паховой связке или около подвздошной кости, то человек может чувствовать массу неприятных ощущений. Особенно активно симптоматика проявляется при ходьбе и при наклоне туловища вперед.
Болезнь Рота также диагностируют у беременных. Это происходит по причине того, что увеличивается в размере лордоз и область тазобедренного сустава. Таз в таком положении меняет свой угол наклона, что и ведет компрессию нервных окончаний.
Вызвать данную патологию также способно ожирение. Когда происходит накапливание жировых отложений в области бедра и вокруг брюшной стенки, то избежать компрессии нерва достаточно сложно.
Все причины, из-за которых происходит сдавливание, разделяют на: внутренние и внешние. К внутренним относятся:
- Воспалительные процессы в области брюшной полости;
- Беременность;
- Новообразования;
- Паховая грыжа;
- Сахарный диабет;
- Ожирение;
- Асцит;
- Недостаточное питание нерва;
- Травмы позвоночника;
- Ушибы спины;
- Гематомы в области забрюшинного пространства.
- Ношение корсетов, ремней и тугого нижнего белья;
- Долгое пребывание в одном положении;
- Переохлаждение;
- Малоактивный образ жизни.
Все вышеперечисленные причины приводят к тому, что питание нерва ухудшается. Обмен веществ в тканях приводит к нарушению передачи нервного импульса.
Синдром Рота всегда сопровождается специфической симптоматикой, но яркость ее выраженности каждый человек описывает по-разному. Первые проявления этой патологии незначительные, но со временем сила их проявления усиливается. Первичной симптоматикой считается появление ощущения мурашек в области бедра, легкого покалывания или онемения. Со временем добавляется ощущение жжения или холода в тканях. Конечным результатом считается полная утрата чувствительности в этой зоне.
Все признаки объясняются следующими процессами в тканях:
- Боль увеличивается при нахождении в вертикальном положении, а также при резком вставании. Всему виной натяжение нерва.
- Из-за нарушения метаболических процессов кожа в этой области становится более дряблой и тонкой, возможно появление трофических язв.
- В запущенной стадии болезни больные отмечают небольшую хромоту в верхней части нижних конечностей. Такой симптом называют ишемией сосудов.
Запущенная стадия болезни проявляется сильными болезненными ощущениями, которые напоминают сильное жжение. Одни пациенты способны терпеть такую боль, а другие считают ее непереносимой. Хоть яркость симптоматики у больных разная, но при такой патологии нарушений двигательной активности не наблюдается.
Первичный этап диагностики заключается в опросе больного, а также пальпации больной зоны. При осмотре невролог способен определить отсутствие чувствительности в бедренной зоне. При прощупывании боль способна увеличиваться, особенно при выравнивании конечности.
Что касается инструментальной диагностики, то для точного диагноза врачи отправляют своих пациентов на следующие обследования:
Все вышеперечисленные методики могут и не использоваться, ведь все зависит от запущенности болезни. Стандартными процедурами считается МРТ и рентгенография.
Полностью излечить данную патологию удается редко, но можно добиться стойкого периода ремиссии. Если должного лечения не было, то возможно появление вегетативных проявлений. Больной может переживать в период острой боли: обильное потоотделение, изменение сердечного ритма и дыхания. Кожа будет тонкой, а волосы могут и вовсе выпасть в области поражения.
Первая задача, которая стоит перед врачом, является полностью устранить внешние факторы сдавливания тазобедренной области. Пациент и невролог должны четко взаимодействовать. Лечение в таком случае предстоит многоэтапное и разнообразное.
Упражнения должны назначаться только лечащим врачом. Их задача – улучшить кровоток по пути прохождения нервных окончаний, укрепить мышцы и фасции. Основное направление физической нагрузки направлено на сгибание и разгибание нижних конечностей и туловища. Стандартные лечебные упражнения при болезни Рота:
- Лечь на живот, руки выпрямить перед собой. В такой позе продержаться в течение 5-10 секунд.
- Сесть на пол, ноги согнуть в коленях, руками упереться в пол. Ноги держать вместе, но в коленах поднимать на 30 см от пола. Зафиксировать позу на 5-10 секунд.
- Проводить наклоны вперед, касаясь пальцами рук носков. Повторять 15 раз.
- Стать на колени и упереться руками в пол, как будто для упражнения отжимания. Сгибать и разгибать позвоночник, голову при этом держать параллельно полу.
- Сесть на пол, ноги выпрямить, кончиками пальцев достать пальцы ног, при этом колени не сгибать.
Каждое из упражнений повторять от 30 секунд до 1 минуты. Перед выполнением комплекса обязательно проводить небольшую 10-минутную зарядку. Если упражнение вызывает болезненность, то стоит его прекратить.
Как с помощью медикаментов побороть болезнь Рота? Лечение народными средствами в этом случае малоэффективное, потому что важно комплексно подходить к решению этой проблемы. Если говорить о терапии со стороны медикаментозных препаратов, то для лечения врачи подбирают противовоспалительные составы по типу Диклофенака или Вольтарена.
Все указанные средства назначаются курсами, но важно соблюдать точную дозировку, ведь некоторые составы имеют ряд побочных эффектов. Параллельно с назначенными таблетками назначаются лекарственные средства для защиты слизистой оболочки желудка и двенадцатиперстной кишки.
Когда повреждаются нервные волокна, то обязателен прием витаминов группы В, а именно:
Витамины вводятся как внутримышечно, так и в таблетированной форме.
Для расширения сосудов, а также для лучшего процесса кровообращения уместно применение: Пентина, Ангиофлюкса, Трентала. В запущенных ситуациях врачи назначают гормональные препараты в виде Гидрокортизона и Преднизолона.
Делать выбор в пользу хирургического лечения врачам приходится очень редко, потому что силами консервативной терапии удается снять болевой синдром и стабилизировать состояние пациента. Прибегать к хирургической операции приходится только в случае наличия рубцевания тканей.
Пациенты, которые хоть один раз переносили болезнь Рота, должны помнить, что она способна в любой момент напомнить о себе. Важно соблюдать некоторые профилактические правила:
- Следить за массой тела, заниматься активным образом жизни.
- Каждое утро начинать с зарядки.
- Вместо постоянного просмотра телевизора лучше заняться пешей прогулкой по парку, посещением бассейна.
- Стоит забыть о неудобной одежде и тугом нижнем белье.
- Придется забыть о подъеме тяжестей и чрезмерных физических нагрузках.
- Важно избегать переохлаждения и сквозняков.
Если есть финансовая возможность, то уместно приобретение разгрузочного корсета. Его стоит одевать после долгой нагрузки на позвоночник. В качестве профилактики также подойдет посещение грязевых лечебниц. Главное – это не затягивать с посещением невролога. При своевременном лечении болезнь быстро отступит.
источник
Довольно часто человечество сталкивается с довольно необычными и редкими недугами, которые трудно диагностировать и лечить. Сегодня мы поговорим о болезни Рота-Бернгардта.
Узнав, что представляет из себя данная болезнь, какие симптомы ее определяют, вы сможете начать лечение на ранней стадии и избежать необратимых последствий.
Ведь, чем раньше выявлено заболевание, тем больше шансов на улучшение состояния и выздоровление.
Что такое туннельный синдром знают, пожалуй, не так много людей. Чаще всего этот термин знаком пациентам, в чьих амбулаторных картах эта запись фигурирует, как определение профессионального заболевания. Длительное и однообразное напряжение одних и тех же групп мышц способствует защемлению нерва в сухожильных каналах.
Однако в далеком 1895 году, независимо друг от друга, два невропатолога М. Бернхард и В.К. Рот описали и классифицировали один и тот же недуг.
Немецкий ученый Бернхардт назвал его невралгией, а наш русский лекарь В.К. Рот называл миралгией. Вскоре эту патологию стали называть парестетическая мералгия Бернгардта-Рота. Что собой представляет эта загадочная, но довольно частая болезнь и какие страдания вызывает она у людей, как лечить болезнь Рота, мы разберемся в этой статье.
Парестезия, а иными словами неприятные и необычные ощущения на коже основной признак болезни. Болевой синдром так же выражен в равной степени. Сначала боль, и ощущение покалывания или онемения проявляются, как бы пятнами, на отдельных участках кожи. С прогрессированием заболевания эти участки сливаются и уже занимают переднюю и боковую часть бедра.
Все начинается постепенно, с незначительного, едва заметного изменения тактильной чувствительности, до ощущения ползания мурашек, покалывания, жара, холода или напряжения.
В начале заболевания эти неприятные ощущения мало беспокоит пациентов и они, как правило, не обращаются к врачу.
Затем все описанные выше симптомы усиливаются, и к ним присоединяется боль. Участок кожи переднебоковой поверхности бедра становиться, как бы чужой. Пациенты порой называют его «мертвая кожа». Боль усиливается от легкого прикосновения к пораженному участку рукой, и даже одеждой. Позже боль становиться постоянной, порою просто нестерпимой.
Некоторое облегчение может приносить положение человека лежа на спине с согнутыми ногами, в иных случаях, наоборот, активные движения. В редких случаях боли становятся настолько интенсивными, что сопровождаются вегетативными симптомами, такими как потоотделение, изменение частоты дыхания. С течением времени и развитием болезни развивается поражение кожных покровов:
- истончение кожи;
- выпадение волос;
- отсутствует потоотделение.
Иннервация мышц, приводящих в движение ногу не изменяются, поэтому нарушения движения не характерны. Исключением выступает перемежающаяся хромота, как следствие сильной боли.
Заболевание носит необратимый характер с периодами ремиссии и обострения.
Чаще всего патология встречается у мужчин после 40 лет.
Суть болезни заключается в том, что нерв, который называется латеральный (идущий по наружному краю), кожный нерв ущемляется анатомическими образованиями тела человека.
Это компрессионно-ишемическая невропатия кожного нерва. Иными словами, при длительном сдавливании возникает резкое нарушение питания нервной ткани. Различают такие виды сдавления:
- изгибание нерва после выхода из костей таза;
- узкий канал в паховой связке;
- аномальное расположение костей таза и мышечно-сухожильного аппарата;
В научной литературе описывается и обсуждается более сотни причин возникновения патологии латерального нерва. Было выделено несколько групп причинно-следственных факторов, которые с той или иной степенью вероятности могут вызвать болезнь Рота.
В первой группе находятся последствие других болезней:
- алкоголизм;
- сифилис;
- лихорадочные заболевания;
- ревматизм;
- интоксикации тяжелыми металлами;
- аневризма аорты;
- опухоли малого таза (у женщин это чаще всего кистозные опухоли яичника, фибромиома матки и другие новообразования);
- камни в мочевых путях;
- сахарный диабет;
- авитаминоз;
- системные аутоиммунные заболевания;
- общее охлаждение организма;
- атеросклероз сосудов нижних конечностей и таза;
- менингит.
В отдельную группу попадают причины, обусловленные беременностью и некоторыми последствиями родов. Во время вынашивания плода, компрессия нерва вызывается гиперлордозом поясничного отдела позвоночника и перенатяжение паховой связки.
После проведения некоторых видов оперативных вмешательств и исследований, как осложнения возникает парестезия кожного нерва.
- гематомы;
- воспалительные процессы;
- спаечный процесс после операций на внутренних органах;
- спинномозговая анестезия или забор спинномозговой жидкости для исследования.
Интересная причинно-следственная связь, вызвавшая симптоматику болезни Рота, складывается у женщин, которые похудели, то есть лишились большого количества жировой ткани на передней брюшной стенке. В результате этого излишек кожи, свисающий над выступающей частью подвздошной кости и пупартовой связки, каким-то образом травмирует ветви поверхностного нерва бедра.
Так же изучены случаи повторения этого заболевания среди близких кровных родственников, очевидно обусловленных вариантом анатомического расположения нерва.
Неотъемлемым звеном в патогенезе болезни Рота-Бернгардта, а в отдельных случаях непосредственной причиной возникновения, становится образ жизни болеющего.
- сидячий, малоподвижный образ жизни (длительно сохраняющаяся однообразная поза, способствует сдавлению нервных волокон);
- ожирение;
- неправильное ношение ремня или пояса;
- тесное белье.
Место расположения и выхода латерального кожного нерва хорошо изучено. Путь нервного волокна начинается из первого и третьего поясничного позвонка, пролегая сквозь массивные мышечные образования, такие как большая поясничная мышца, квадратная мышца поясницы. Далее в области малого таза, нерв проходит под паховой связкой в одноименном канале, спускается на бедро и отдает свои конечные ветви ниже коленного сустава.
Основу диагноза составляет тщательный сбор жалоб больного и анамнез заболевания. Только чуткость и внимательность врача позволит выбрать верные методы дополнительных исследований. В качестве основного и уточняющего метода хорошо подойдет рентген. К дополнительным методам исследования относят:
- Электронейромиография — метод, основанный на аппаратном исследовании биоэлектрической активности мышц. С его помощью определяют способность мышцы к сокращению и возбуждению в ней нервных импульсов.
- МРТ — метод позволяет выявить проблемные места по ходу периферического нерва и непосредственно область его травмирования или сдавливания. Определить возможное вовлечение нерва в воспалительный или рубцовый процесс.
- КТ — разновидность рентгеновского исследования с помощью серийных срезов в определенной плоскости.
- УЗИ — этот метод был впервые применен, достаточно давно, в начале 90-х. годов и успел приобрести большую популярность среди врачей. Этот способ дает возможность увидеть анатомическое прерывание нерва и уровень повреждения.
Для проведения качественного лечения, которое реально облегчит состояние больного, и улучшит качество его жизни, необходимо полное понимание и взаимодействие врача и пациента. Для этого следует соблюдать все необходимые этапы лечебных мероприятий.
Выявить и устранить соматические патологии, которые вызывают ущемление нерва.
- Устранить внешние факторы повреждения.
- Медикаментозное лечение.
- Физиотерапия.
- Лечебная физкультура.
- Хирургическое лечение.
Первым этапом в лечении является прекращение действия внешних факторов, вызывающих сдавление нерва. Больному рекомендуется:
- сменить белье на более свободное и комфортное;
- снижение массы тела;
- провести лечение основных патологий.
Медикаментозное противовоспалительное препараты, которые позволяют снизить или полностью устранить действие медиаторов воспаления на нервную ткань, снять отек и уменьшить боль:
- Вольтарен;
- Индометацин;
- Лорноксикам;
- Диклофенак;
- Кетопрофен.
Эти препараты применяют курсами. Для устранения побочных, нежелательных эффектов на слизистую желудка и двенадцатиперстной кишки, необходимо точно соблюдать дозировку и периодичность приема и дополнительно принимать лекарства для профилактики эрозий и язвенных дефектов.
Для восстановления структуры поврежденных нервных волокон и образования защитной миелиновой оболочки, применяют следующие препараты:
- Тиамина бромид — витамины группы В1;
- Цианокабаломин — витамин группы В12;
В начале терапии витаминные группы назначают в виде инъекций, затем переходят на прием в таблетированной форме:
Для усиления кровообращения в области поражения применяют сосудорасширяющие средства:
В очень редких случаях возможно назначение гормональных препаратов, а именно глюкокортикоидов:
Для улучшения своего самочувствия, больной человек должен применять специально разработанные лечебные упражнения. Эти упражнения позволяют улучшить кровообращение в области прохождения нерва, способствуют укреплению мышечного каркаса и фасций. Как правило, это, сгибание и разгибание ног и туловища.
Вот приблизительный набор упражнений для больных невралгией Рота:
- Сядьте на пол, стопы под прямым углом. Сгибаем и разгибаем ноги, не отрывая пятки от коврика.
- Продолжая сидеть на полу развернуть ноги внутрь и обратно.
- Лежа на животе, руки сложить на область ниже пупка пальцы в замок. Поднимайте голову и плечи, удерживая их над полом 3-4сек. Вернуться в исходное положение.
- Лягте на живот, положите сомкнутые в замке руки на ягодицы. Поочередно поднимайте и опускайте прямые ноги.
Каждое упражнение повторить от 8 до 11 раз. Не допускайте резких движений, все делайте плавно и не торопясь, в случае, если те, или иные упражнения вызывают сильную боль, прекратите их выполнение.
При отсутствии противопоказаний, больному для комплексного лечения, назначают сеансы физиотерапии.
Физиотерапия (физио — природа, терапия — лечение) — это область медицины, основанная на воздействии на организм природных или искусственных природных факторов. Например, это солнечный свет, вода, электромагнитное действие, механическое воздействие на тело.
Для лечения болезни Бернхарда-Рота применяют:
- Иглорефлексотерапия — метод традиционной китайской медицины, в котором лечебное действие осуществляется путем точечного воздействия острой тонкой иглой на определенные точки на теле человека.
- Чрезкожная электронейростимуляция — этот метод воздействия на рецепторный аппарат кожи, электрическими токами низкой частоты, импульсы подобные импульсам, передающимся от периферии в органы центральной нервной системы. В результате этого блокируется болевая чувствительность и улучшается местное кровообращение и улучшается местный обмен веществ.
- Динамические токи — физиотерапевтический метод лечения электрическим током частотой 50-100 Гц, которые подаются в различных режимах. Положительные эффекты в основном, это обезболивание, улучшение обмена веществ.
- Внутритканевая электростимуляция — это инвазивный метод физиотерапии, который должен проводить врач. В тело человека вводится тонкая игла в мягкие ткани, чаще всего к позвоночнику. Для лечебного эффекта применяют ток определенной частоты, который в принципе схож с электроимпульсами в теле, но многократно усиленный.
- Магнитно-лазерная терапия — сочетанное действие на пораженный участок лазерных лучей и магнитного поля. Для этого и существуют местные аппараты.
- Дарсонвализация — физиотерапевтические воздействие на поверхностные мягкие ткани, импульсных токов высокой частоты.
- УВЧ-терапия — методика в основе, которой лежит действие высокочастотного поля электромагнитных колебаний от 40 МГц. до 27 Гц.
- Электрофорез с новокаином и витаминами — активное введение в мягкие ткани в области пораженного участка. Эти способом можно вводить витамины, противовоспалительные вещества.
- Моксотерапия — метод сочетанного действия полынной сигары, как метод китайской медицины. Может быть контактным и бесконтактным.
- Аквааэробика — выполнение в бассейне группы упражнений. Вода снимает напряжение с позвоночника и уменьшает давление на пораженный участок.
- Массаж — механическое действие на тело человека, с маслами или кремами, опытным массажистом. В результате, кровообращение улучшается, мягкие ткани, и нервные волокна лучше поглощают питательные вещества и кислород.
Хирургическое лечение назначают в крайних случаях, когда консервативная терапия не имеет должного эффекта. Выраженный болевой синдром и наличие рубцовых изменений в области места прохождения и возможного ущемления нервного волокон.
Для избежание рецидивов болезни Рота людям, для которых лечение помогло, рекомендуется проводить профилактику, чтобы не допустить возобновления недуга. В течение жизни пациенты, перенесшие болезнь Рота, должны выполнять некоторые правила:
- Пожизненная борьба с лишним весом путем соблюдения диеты и лечебная физкультура.
- Вести полноценный, подвижный образ жизни, обязательно заниматься посильной физкультурой или плаваньем. При этом укрепляется мускулатура и происходит общее укрепление здоровья.
- Не носить тесное белье и неудобную одежду.
- Избегать переохлаждения и чрезмерной нагрузки на позвоночник.
Компрессы из герани
Домашнее растение, которое знают все — это герань. При болях и воспалении на больное место прикладывают листики свежей герани. Как вариант делают кашицу из листиков и прикладывают к больному месту в виде компресса.
Компрессы из безвременника осеннего
Настой из корневища безвременника осеннего. Для этого его измельчают. Взять 20 грамм сырья, залить 300 мл. кипяченой воды. Оставить на всю ночь. Приготовленное средство используют как компресс. В течение дня применить два раза, накрывая его плотной тканью или целлофаном. Курс лечения 14 дней.
Отвар из коры вербы белой
При периферической невралгии хорошо применить средство из коры вербы белой. Для приготовления измельчают кору, берут 10 грамм, заливают горячим кипятком. Варить на медленном огне в течение получаса. Процедить, остудить и пить по 2 столовых ложки.
Настой мяты перечной
Для устранения болевых ощущений хорошим средством считают мяту перечную. Настойку готовят из измельченной свежей травы 3 столовые ложки, которую заливают кипятком – 2 стакана и настаивают в течение получаса под крышкой. Пьют дважды в день по 150 мл.
Травяные лечебные ванны
Достаточно эффективным средством является периодические теплые ванны с отваром различных трав: мяты, ромашки, шалфея.
Настой шалфея готовят из расчета 5 больших ложек измельченной травы шалфея или сухое вещество заливают двумя литрами кипятка. Настоять один час, процеживают и выливают в ванну с теплой водой. Туда еще добавляют 4ложки морской соли. Ванну следует принимать не более 15 минут, перед сном. После ванны надо укутаться и не переохлаждаться.
Чесночное масло с эфирными маслами
В аптечной сети продается чесночное масло с эфирными маслами, это средство обладает сильным терапевтическим эффектом. Взять одну столовую ложку масла и соединить с 0.5л водки. Смазывать этим составом лоб и виски. Приступы боли должны пройти.
Мазь из почек сирени
Сварить густой настой из почек сирени и свиного жира смазывать больные места в течение месяца.
Настой из цветков бузины
Цветки бузины, не больше 30 грамм, залить кипяченой водой, так чтобы растение было залито полностью. Настоять полчаса под крышкой. Процедить. Пить в сочетании с медом несколько раз в день.
Лечебно – оздоровительная смесь
Взять 300 грамм лимонов и 0.4 кг. меда, 4 столовые ложки косточек абрикоса. Лимоны натереть на терке, смешать с медом, и измельченными ядрами абрикос все смешать до однородной массы. Полученную массу принимать 2 раза в день на голодный желудок в течение полутора месяцев.
Длительная боль, которая отравляет каждый день и нарушает привычный уклад жизни, может быть следствием ущемления и сдавливания нервной ткани. Не нужно беспечно относиться к своему здоровью и ждать, что все пройдет само собой.
Своевременное выявление симптомов и лечение болезней, которые могут вызвать данное состояние, а также соблюдение правил и основных принципов лечения недуга, позволят людям страдающим болезнью Рота-Бернгардта избавиться от боли, дискомфорта и начать жить полноценной жизнью.
источник
Распространенное неврологическое заболевание, характеризирующееся нарушением кожной чувствительности – синдром Рота-Бернгардта существенно ухудшает качество жизни многих людей.
Болезнь Рота-Бернгардта возникает вследствие повреждения наружного кожного бедренного нерва. Так как он является только 
Нерв, являющийся продолжением корешков спинномозговых нервов, иннервирует кожу латеральной поверхности бедра. Из-за особенностей его расположения и строения, часто происходит компрессия и повреждение. Выходя из полости таза, нерв образовывает острый угол и значительно утолщается, располагается близко к поверхности кожи и часто соприкасается с бедренной костью и связками.
Из-за анатомических особенностей и физической активности либо образа жизни пациента, во время соприкосновения с костью или связкой возникает трение нервных окончаний, и их травмирование. Это способствует ухудшению кровообращения, в результате чего нервная ткань не получает необходимые питательные вещества и атрофируется. Из-за повреждения и гибели нервных клеток невозможно нормальное прохождение импульса в иннервируемый участок, что приводит к развитию невропатии.
Одно из распространенных названий синдрома – парестетическая миалгия. Это связано с возникновением парестезий. Также для патологии характерно появление боли, снижение либо потеря чувствительности, которое возникает вначале на некоторых участках, затем распространяется на всю поверхность. При длительном течении происходят атрофические процессы в системе кровообращения и в эпидермисе.
Чаще всего болезнь Рота-Бернгардта протекает несимметрично, поражая только одну ногу. Но при развитии ее возможно распространение патологического процесса с поражением здоровой ноги.
Согласно МКБ-10, код заболевания: G54.8 – другие поражения нервных корешков и сплетений.
По частоте встречаемости синдром Рота-Бернгардта чаще диагностируют у людей после 40 лет. Болеют преимущественно мужчины. Часто возникает у беременных женщин и у людей лишним весом.
Часто Рота-Бернгардта выявляется у близких родственников, что подтверждает генетическую предрасположенность и наследственный фактор ее развития. Распространенными причинами развития парестетической миалгии являются:
- продолжительное ношение неудобной одежды, тугих ремней, тесного белья;
- ожирение с отложением жировой массы на животе и бедрах;
- сидячий образ жизни;
- длительное нахождение в неудобном положении тела;
- травмы;
- дистрофические заболевания тазобедренных суставов;
- заболевания позвоночника, в особенности его нижних отделов;
- операции на бедре или позвоночнике, во время которых произошло нарушение иннервации;
- новообразования, приводящие к повреждению и сдавливанию нерва;
- беременность;
- резкое снижение веса.
В большинстве случаев синдром Рота-Бернгардта возникает из-за нарушения проводимости нервного импульса по кожному бедренному нерву. Это возникает на фоне вышеописанных факторов. Развитие патологии происходит на протяжении нескольких месяцев или лет.
Часто проявления возникают после резкого похудения. Потеря жировой массы приводит к тому, что нерв соприкасается с бедренной костью, суставом либо связками и при сгибании бедра сдавливается.
Новообразования: опухоли, гематомы, разрастание костной массы у пациентов с коксартрозом, также препятствуют нормальному прохождению импульса.
Справка. Проявления, возникшие во время беременности, связаны с давлением матки и смещением органов. После родов иннервация полностью восстанавливается.
Повреждение латерального кожного нерва бедра приводит к ряду неприятных симптомов, которые доставляют больным дискомфорт и пугают их. Заболевание развивается поэтапно, прогрессируя в зависимости от степени потери иннервации. Первыми признаками повреждения нервных корешков является ощущение легкого онемения, снижение осязаемости. Больные могут не ощутить легкие прикосновения к коже. Часто на данном этапе возникает легкое покалывание либо ощущения «ползающих мурашек» по коже. Такие проявления возникают на отдельных участках бедра, постепенно распространяясь на всю его поверхность. Первые признаки чаще возникают во время покоя после физической активности.
Часто на начальных этапах признаки еще не ощущаются либо на них не обращают особого внимания. Прогрессирование ухудшения прохождения нервного импульса вплоть до его прекращения приводит к более выраженной клинической картине. Основными симптомами на поздних стадиях являются:
- распространенность клинических проявлений – онемение, жжение, «ползание мурашек» ощущается на всей поверхности бедра и постепенно опускается до и ниже колена;
- появление боли, которая уменьшается в покое и усиливается в вертикальном положении тела или после физической активности;
- снижение осязаемости – больные не ощущают легких и более выраженных прикосновений к коже;
- озноб – поражение нерва приводит к нарушению кровообращения, что проявляется постоянным чувством холода;
- нарушение трофики кожи – кожные покровы истончаются, становятся слишком сухими, шелушащимися;
- присоединение варикозного расширения вен;
- развитие трофических долго не заживающих ран.
У пациентов меняется походка, появляется небольшая хромота. В зависимости от локализации повреждения изменение положения тела может облегчить состояние. Но если не начать лечение, в дальнейшем положение тела прекращает способствовать облегчению состояния больного.
Важно! Пораженный нерв воздействует только на чувствительную способность пациента. Нарушение двигательной функции говорит о другой патологии.
Установить диагноз может невропатолог. Врач собирает информацию об образе жизни пациента, узнает его семейный анамнез. Для определения степени нарушения чувствительности специалист проводит ряд диагностических процедур и тестов, включающих определение снижения тактильной и температурной чувствительности. Исследование проводится на обеих ногах одновременно, что позволят определить ухудшение восприятия с одной стороны.
Для исключения других патологий пациенту показаны такие диагностические мероприятия:
- МРТ позвоночника;
- биохимическое исследование крови;
- аутоиммунное исследование крови;
- ангиография;
- электронейромиография;
- УЗИ.
Дополнительно проводят рентгенографию позвоночника, таза и бедренных костей для выявления дистрофических изменений, которые могли стать причиной патологии.
Важно подобрать оптимальную схему лечения. Для этого нужно определить причину возникновения болезни и устранить ее. Необходимо отказаться от неудобной и тесной одежды и ремней. В некоторых случаях показано ношение разгрузочных корсетов. Для улучшения трофики и устранения дискомфорта и боли применяют медикаментозную терапию:
- нестероидные противовоспалительные средства – купируют болевой синдром, снимают воспаление и уменьшают отечность тканей, что приводит к снижению давления на нервную ткань. Зачастую назначают Диклофенак, Мовалис, Индометацин и другие;
- витаминотерапия – назначают витаминные комплексы, улучшающие состояние нервной системы: витамины В1, В12;
- минеральные комплексы – магний, калий, кальций необходимы для нормального функционирования сердечно-сосудистой системы;
- сосудорасширяющие средства – улучшают трофику в пораженном участке. Используют Трентал, Никотиновую кислоту и другие;
- глюкокортикостероиды – гормональные препараты Преднизолон либо Дексамитозон применяют в редких случаях при выраженном воспалительном и болевом синдроме.
Помимо приема медикаментов необходимо отказаться от вредных привычек, нормализировать режим труда и отдыха. Полноценное питание, обогащенное витаминами и минералами, также способствует выздоровлению.
В тяжелых случаях, когда медикаментозная терапия не эффективна, применяют хирургические методы. Они основаны на устранении дефекта, расширении суженого участка нерва, восстановлении кровообращения. Для этого делают небольшой разрез на коже для доступа к нерву. После проводят его декомпрессию. Операция проводится под местным наркозом. Пациенту для восстановления необходимо 1-2 недели покоя. Затем для возвращения утраченных функций назначаются физиотерапевтические процедуры.
Важно! Многие препараты, применяемые для купирования патологии, обладают рядом побочных эффектов, поэтому их применение допустимо только после тщательного обследования у лечащего врача.
Физическая активность благоприятно сказывается на состоянии больного. Улучшая кровообращение и снимая напряжение в месте локализации дефекта, с помощью специальных упражнений удается ускорить процесс выздоровления. Наиболее оптимальными являются упражнения в воде. Пациентам рекомендованы аквааэробика и плаванье. Также ежедневное выполнение следующего комплекса упражнений значительно улучшает состояние больного:
- лежа на спине поочередно сгибать ноги в коленном суставе, скользя пяткой по коврику. Выполнять медленно. Повторить 8-10 раз;
- в положении лежа на спине развести ноги в стороны и медленно собрать их. Повторить 10 раз;
- лежа на животе положить руки на бедра и оторвать голову и плечи от коврика на 1-5 секунды. При появлении неприятных или болезненных ощущений в спине опустить голову ниже либо прекратить упражнение. Повторить 5 раз;
- лежа на животе, руки вдоль туловища, поочередно поднимать ноги. Повторить 10-12 раз каждой ногой;
- лежа на спине поочередно поднимать ноги до угла 45 градусов 10-12 раз;
- лежа на здоровом боку на локте поднимать больную ногу на 45 градусов. Повторить 10-15 раз, затем повторить на второй ноге.
Во время выполнения ЛФК важно следить за своими ощущениями. Гимнастика не должна сопровождаться сильным дискомфортом. При появлении боли либо усилении симптоматики невропатии стоит прекратить упражнение и проконсультироваться с лечащим врачом.
Физиотерапевтические методы широко применяются для устранения симптома Рота-Бернгардта. К ним прибегают при любой форме и стадии патологии. Она помогает улучшить общее состояние пациента, устраняет неприятные симптомы и улучшает трофику тканей. Чаще всего назначают следующие процедуры:
- лечебный массаж;
- электростимуляция;
- УВЧ-терапия;
- магнитно-лазерная терапия;
- электрофорез с новокаином;
- радоновые и сероводородные ванны;
- грязелечение;
- иглорефлексотерапия.
Физиолечение можно пройти как в поликлинике по месту жительства, так и в санатории.
Важно! Перед прохождением процедур важно сообщить врачу обо всех сопутствующих хронических заболеваниях. Некоторым пациентам физиотерапия противопоказана.
Нетрадиционные методы применяют для устранения симптомов болезни Рота-Бернгардта. Чаще всего применяют средства на основе меда. Популярны компрессы из меда, смешанного с натертым хозяйственным мылом и сухим яйцом. Полученную смесь наносят на кожу, накрывают хлопчатобумажной тканью и оставляют на ночь. Курс лечения 7-10 дней.
Важно! Врачи не одобряют такие методы из-за повышенного риска заражения инфекциями либо развитием аллергической реакции.
Для снятия воспаления в домашних условиях используют настой шалфея и ромашки, принимая ванны на их основе.
Также популярным является лечение отваром мяты перечной, коры вербы белой либо из цветов бузины. Настои употребляют в сочетании с медом несколько раз в день.
Народные методы в некоторых случаях могут улучшить состояние пациента, но также есть риск ухудшения его состояния. Перед их применением необходимо проконсультироваться с врачом.
Основными способами профилактики является устранение факторов, провоцирующих развитие симптома Рота-Бернгардта. Стоит носить только удобную просторную одежду из натуральных тканей и вести здоровый активный образ жизни. Физические упражнения, гигиена труда и отдыха помогут предупредить заболевание.
источник