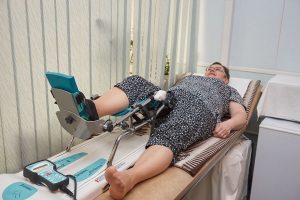
Перелом бедра – серьезнейшая травма, требующая немедленного лечения и последующих реабилитационных мер. Реабилитация после перелома бедра – это неотъемлемый этап, необходимый для того, чтобы пострадавший способен был как и раньше передвигаться. Несмотря на то, что основными методами лечения являются операция и скелетное вытяжение, это не исключает восстановительного периода. Он должен быть равен периоду иммобилизации или быть несколько длиннее. Как его провести, чтобы полностью обезопасить себя от осложнений?
Бедренный перелом – это всегда достаточно серьезные последствия, поэтому помимо реабилитационных мер нужно стараться выполнять следующие рекомендации:
- После травмы важно как можно скорее встать, поэтому старайтесь не усложнять работу мед. персоналу и выполняйте их рекомендации. Пересиливайте себя, если имеется страх, старайтесь перемещаться хотя бы до стула, когда это будет разрешено.
- Если постоянно терпеть боль, то это негативно скажется на общем и психическом самочувствии, даже на работе сердца. При появлении неприятных ощущений всегда просите обезболивающее.
- Нельзя думать о плохом, оставайтесь положительно настроенными. Любой врач скажет, что невозможно полноценное восстановление, если того не хочет сам пациент.
- На первых порах не стесняйтесь использования ходунков или костылей. Нельзя чересчур перегружать ногу, поэтому они – опора и помощь для вас на протяжении части реабилитации.
Реабилитация при помощи упражнений должна выполняться, когда выполнено скелетное вытяжение или на следующий день после операции.
На первом этапе не может идти и речи о полноценной нагрузке. И не только потому, что она принесет боль, но и из-за повышения вероятности осложнений. Разрешается выполнять только следующие виды упражнений:
- шевеление пальцами;
- попеременное расслабление и напряжение бедренной четырехглавой мышцы;
- напряжение/расслабление мышцы, расположенной на нижней части конечности;
- разгибание и сгибание стопы;
- медленное и осторожное сгибание в коленном суставе.
Дополнительно нужно периодически сокращать и расслаблять другие мышцы на теле – спинные, шейные, бедренные, живота. Все нагрузки делают не только на пострадавшую, но и на здоровую ногу. Сгибают также руки, двигают плечами, здоровой ногой, применяют ручные эспандеры и гантели.
Почему необходимо выполнять на первом этапе даже такие небольшие упражнения? Так поддерживается тонус, в т. ч. сосудистый, поддерживается нормальный обмен веществ и кровообращение, предупреждаются деструктивные процессы в мышцах. Даже нагрузка на здоровые части тела благотворно сказывается на общем прогнозе.
Ко второму этапу, когда скелетное вытяжение уже снимается, начинается новый период ЛФК. Теперь комплекс нужно разнообразить нагрузкой на приведение и отведение ноги, а также опускание и поднимание.
Упражнения пока в некоторых частях остаются пассивными, т. е. движение ногой выполняется не самостоятельно, а при помощи инструктора. Он же следит и за выполнением всего комплекса ЛФК.
Выполнять каждую нагрузку из разработанного комплекса после того, как снимут скелетное вытяжение, требуется до 12 раз. Главное, чтобы на протяжении занятий не появилась боль. Упражнения могут быть такими:
- Сгибание конечности в колене без отрыва стопы от постели.
- Медленное подтягивание к себе пальцев ноги, после столь же медленное отведение. Процедуру можно и усложнить, если широко развести пальцы.
- Упор руками в кровать. Нужно неторопливо поднять туловище, постараться оторвать таз.
- Разгибание и сгибание конечности в суставе голеностопа.
Помимо этих упражнений после операции нужно не забывать выполнять комплекс ЛФК для рук и здоровой ноги. Парадоксально, но чем активнее проводить занятия, при этом стараясь не так часто беспокоить больную ногу, тем лучше идет выздоровление. Когда второй этап будет подходить к концу, можно подключить к комплексу ЛФК в бассейне.
Реабилитация в этом периоде должна дополняться более активными упражнениями. Наиболее точный комплекс разрабатывается на основе характера перелома, возраста, других индивидуальных параметров. Благотворно на состоянии сказываются даже обычные прогулки.
При длительной иммобилизации в гипсе может возникнуть ситуация, когда коленный сустав перестает сгибаться. Для предотвращения именно таких проблем и необходима физиотерапия и прием хондропротекторов.
Дыхательная гимнастика – это тот вид физиотерапии, который необходим уже сразу после операции. Если какие-то меры на этом этапе еще запрещены, то регулярные дыхательные нагрузки могут на некоторое время заменить их. Вместо определенных упражнений разрешено просто пользоваться воздушным шариком, несколько раз в день по 5-10 минут надувая и сдувая его.
Физиотерапевтические меры дополняются иногда работой с психологом. Многие люди даже в пожилом возрасте остаются все так же бодры и активны, поэтому вынужденное ограничение в движениях переносится плохо. Депрессию и апатичные настроения необходимо предотвращать не меньше, чем развитие осложнений.
Так же физиотерапия включает:
- водные процедуры;
- иглорефлексотерапия;
- УВЧ;
- магнитотерапия;
- лазеротерапия;
- грязевые ванны.
Рекомендовано сочетать 2-3 метода воздействия, причем курс должен быть полным. Нельзя, чтобы одни процедуры физиотерапии негативно влияли на другие, поэтому врач подбирает только те меры, которые можно использовать совместно. Курс процедур поможет снять отек и боль, ускорить регенерацию, предупредить контрактуру и атрофию.
Массажные процедуры начинаются уже на 3 день после проведения хирургического вмешательства. Если осуществляется скелетное вытяжение, то массаж иногда назначают несколько позднее. Очень осторожно его делают пациентам старшего возраста, поскольку он оказывает дополнительную нагрузку на сердечную мышцу и сосуды в целом.
Улучшение кровообращения удается добиться регулярным массажем, а это обогащает кислородом кровяные тельца и благотворно сказывается на общей регенерации. Как и дыхательная гимнастика, массажные действия предотвращают застой в легких и поддержат мышечный тонус.
Самомассаж участков тела, удаленных от перелома производить можно, так как это все же поверхностное действие. А вот мануальную терапию даже в таких областях делать должен только специалист, чтобы не навредить человеку, ведь тут воздействие оказывается на глубокие слои.
Поддержание особого питания в период восстановления кости очень важно, т. к. на этом этапе гораздо выше потребность в коллагене, белках, кальции и других витаминах. Все эти вещества участвуют в общем обмене и улучшают регенерацию, поэтому организм лучше не перегружать неполезными питательными веществами.
Урезать калорийность стоит только тучным пациентам, поскольку подобная мера исключительно в их интересах: снижение веса повлечет ускорение срастания и снижение нагрузки от собственного веса в дальнейшем. Однако все витаминные компоненты должны поступать в полном объеме.
На протяжении реабилитации лучше питаться пищей, которая легко переваривается организмом. Употребление бульонов, кисломолочных продуктов, клетчатки, овощные пюре – все это поддержит работу желудка и вдобавок обогатит питательными веществами. Если их не хватает, доктор назначит дополнительно применять витаминные препараты, но вот самостоятельно их лучше не использовать. Избыток минералов вредит восстановлению так же сильно, как и их недостаток.
Полноценное восстановление и возврат к активной деятельности возможен, если выполняются все врачебные рекомендации. Но все же не стоит забывать, что сложные переломы бедра не способны пройти бесследно, поэтому лучше предотвращать подобные ситуации, стараться до глубокой старости заниматься физическими упражнениями, следить за своим витаминным рационом и здоровьем в целом.
Возможно вас заинтересует:
источник
Перелом таза — тяжелая травма, надолго обездвиживающая человека. Восстановление здоровья усложняется при повреждении внутренних органов – мочевого пузыря, прямой кишки, уретры. Во время лечения пациент вынужден 5-10 недель соблюдать постельный режим. Реабилитационные мероприятия начинаются с первых дней терапии. Они позволяют предотвратить осложнения в виде тромбофлебита и пневмонии, атрофию мышц. ЛФК, массаж и физиотерапия улучшают кровообращение и регенерацию тканей на участке перелома.

Травма, нарушающая целостность тазового кольца, представляет серьезную угрозу жизни. Отломки повреждают крупные сосуды и внутренние органы. Для восстановления костей используются спицы и процедура скелетного вытяжения.
Реабилитация после травмы начинается на второй день нахождения в больнице. Она проходит под наблюдением врача. Основные составляющие: лечебная гимнастика, массаж, физиопроцедуры. Мероприятия направлены на выведение пациента из шокового состояния, улучшение дыхание, предотвращение застойных процессов в организме, поддержание мышечного тонуса. Процесс делят на три этапа, продолжительность каждого зависит от характера травмы. Врач может отложить начало ЛФК в случае значительной кровопотери, стойкого болевого синдрома или при угрозе открытия кровотечения.
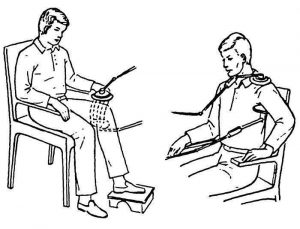
Первые занятия проводятся осторожно, под присмотром инструктора, в дальнейшем пациент занимается самостоятельно по 20 минут 4-5 раз в день. Рекомендуемые упражнения:
- Сгибание и разгибание пальцев ног.
- Подъем таза с опорой на здоровую конечность или раму (до 4-5 суток с инструктором).
- Разгибание коленей без отрыва бедер от валика.
- Поочередный подъем голеней до высоты валика.
- Подтягивание конечностей к животу.
Упражнения выполняются медленно, до порога боли, по 8-10 раз каждое. Медикаментозное лечение предполагает прием обезболивающих и противовоспалительных препаратов, антибактериальную терапию. Лечение совместно ЛФК должно повысить тонус организма, уменьшить отечность, нормализовать кровообращение и работу кишечника.
Второй этап более продолжительный, занимает от 2-х недель до 44 дней в тяжелых случаях (переломах со смещением). Его отсчет начинается с момента переворачивания пациента на живот с подкладыванием подушки под таз. В этот период увеличиваются физические нагрузки, расширяется комплекс доступных упражнений. Основные задачи ЛФК:
- Предотвращение атрофии мышц нижних конечностей.
- Укрепление мускулатуры спины и таза.
- Подготовка пациента к вставанию с постели.
Рекомендуется комплекс упражнений в коленно-локтевой позе:
- Соединять кисть правой руки с левым коленом, затем левую руку с правым коленом.
- Сблизив локти и колени выгнуть спину, вернуться в исходное положение.
- Поочередно втягивать и выпячивать живот.
Лечебная гимнастика в положении лежа на животе:
- Согнуть ноги в коленях и выпрямить.
- Руки отвести назад, поднять голову и грудь.
- Опираясь на предплечья прогнуть спину.
Лежа на животе, больные выполняют упражнения, способствующие тренировке ягодичных мышц. Они сгибают ноги в коленях, удерживают в поднятом состоянии. Каждый подход включает 6-10 движений. Пациентам назначается изометрическое напряжение мышц. Особенно оно показано при травме лонной костей, когда выбор упражнений ограничен.
Частью реабилитации является выполнение массажа. Процедура помогает восстановить кровообращение и отток лимфы, предотвращает образование тромбов. Массаж распространяется на нижние конечности и ягодичные мышцы, а также живот и спину. Поглаживания и круговые растирания являются профилактикой пролежней, запоров, мышечной гипотонии. Продолжительность процедуры не менее 20 минут. Полный курс составляет 10-15 сеансов. Для ускорения регенерации тканей назначается физиотерапия: электрофорез с лидокаином, воздействие магнитного поля.

Осложнением перелома вертлужной впадины может стать артроз сустава и дегенеративные изменения структуры хряща. Патологии развиваются из-за нарушения кровотока и нормального обмена веществ. Во время иммобилизации лечебная гимнастика ограничена движением стопы. После снятия вытяжки упражнения направляются на восстановление подвижности сочленения и тонуса ягодичных мышц. ЛФК после переломов вертлужной впадины допускает занятия на животе, в колено-кистевом положении, стоя на здоровой ноге, придерживаясь за опору. Рекомендуются маховые движения различной амплитуды. Полную нагрузку на травмированную ногу исключают на 6-7 месяцев.
Сбалансированное питание необходимо для стимуляции восстановительных процессов. В период реабилитации показан белок, витамины и минералы. Их источником служат: мясо, рыба, молочные продукты и сыр, овощи, орехи, зелень и отруби. Регенерации костной ткани помогает прием кальция. Для лучшего усвоения микроэлемента нужен витамин D.
Комплексная реабилитация под руководством специалиста дает высокие шансы на полное восстановление двигательных функций. Регулярное выполнение рекомендованного комплекса упражнений, соблюдение диеты и прием медикаментов сокращают период восстановления. Реабилитация после переломов тазобедренной кости со смещением у пациентов преклонного возраста занимает около полугода.
источник
Повреждения, образующиеся вследствие травм опорно-двигательного аппарата, нуждаются в комплексном лечении с применением физиотерапевтических методов. Существуют различные виды повреждений тканей и органов костно-мышечной системы, одно из них нарушение целостности костной ткани – переломы. Физиолечение при переломах костей достаточно разнообразное. Применяются такие методы лечения: электротерапия, светолечение, ультразвуковая терапия, водолечение. Они помогают ускорить время заживления тканей и избежать нежелательных последствий. Физиотерапевтические методы дают положительный эффект в случае применения их лечебных свойств в соответствующей фазе сращения кости.
Проводимые исследования доказывают улучшение процессов остеорепарации при использовании физиотерапевтических методов лечения. Так, действие высокочастотных импульсных токов увеличивает в два раза микроциркуляцию в мышечной, нервной и костной тканях, ускоряя заживление переломов. Анализируя эффективность лечения больных с использованием контрольной группы, в терапии которых применялось физиолечение, ученые сделали вывод о сокращении срока иммобилизации и ускорении сращения костей на 5-7 дней.
Переломы – это нарушение целостности кости под влиянием внешнего насилия или патологического процесса. По отношению к анатомическим областям можно выделить перелом костей черепа (лицевой и мозговой частей), в том числе перелом нижней челюсти, при которых применяют ультрафиолетовое облучение, микроволновую терапию, УВЧ-терапию, электрофорез с новокаином, прогревание с помощью парафина.
Наиболее часто встречаемые повреждения верхней конечности локализуются в области лучезапястного сустава и вызывают переломы лучевой кости в типичном месте. У ребенка чаще можно обнаружить переломы диафиза «по типу зеленой ветки» без значительного смещения, так как хорошо развитая надкостница остается неповрежденной. К физиотерапевтическим методам лечения при переломе лучевой кости и кисти, других костей плечевого пояса (лопатки, ключицы) и верхних конечностей (плечевой кости, предплечье) относится УВЧ, магнитотерапия, ультрафиолетовое облучение. В физиотерапии перелома лучевой кости после снятия гипса применяют парафиновые аппликации, ультрафонофорез лидазы, электростимуляцию, массаж руки.
Терапию повреждений позвоночного столба (позвонков шейного, грудного, поясничного отделов и копчика) проводят с использованием магнита, электрофореза, гидротерапии. Травмы грудной клетки, ребер и грудины лечат с помощью электрофореза с новокаином и кальцием, УВЧ-терапии. При переломах костей таза используют лекарственный электрофорез, УВЧ-терапию, гидротерапию, при тяжелых последствиях – электростимуляцию.
Наиболее частые травмы нижних конечностей приводят к нарушению целостности костей в области голеностопного сустава (перелом лодыжек). У пожилых людей чаще встречается перелом шейки бедренной кости. Физиотерапия при переломе нижних конечностей бедра, лодыжки, костей голени и плюсневых костей стопы проводится с третьего дня, используют УВЧ, низкочастотную магнитную терапию, инфракрасное и УФ-облучение. Во второй фазе применяется лекарственный ультрафонофорез и электрофорез, лазерная терапия, водолечение. Физиотерапия после перелома лодыжки и других костей нижней конечности проводится с помощью электростимуляции мышц, ультрафонофореза иловой грязи, электрофореза витаминов и тепловых процедур.
По локализации у трубчатых костей различают переломы: диафиза, эпифиза, метафиза. По отношению к повреждению мягких тканей выделяют открытые и закрытые переломы. В зависимости от наличия костных фрагментов различают переломы со смещением и без смещения. Характеризуя переломы в области сустава, различают внутрисуставные и внесуставные переломы. В области локтя чаще бывают надмыщелковые переломы плечевой кости, они относятся к внесуставным, а чрезмыщелковые − к внутрисуставным травмам.
В лечении переломов костей, независимо от локализации, используют следующие физиопроцедуры:
- Электролечение: метод гальванизации, диадинамотерапия, амплипульстерапия, лекарственный электрофорез, магнитотерапия, ультравысокочастотная терапия (УВЧ), сверхвысокочастотная терапия (СВЧ), электростимуляция.
- Светолечение: инфракрасное и ультрафиолетовое облучение, лазеротерапия.
- Ультрафонофорез, ультразвуковая терапия, ударно-волновая терапия.
- Гидротерапия: скипидарные, сероводородные, радоновые ванны.
- Грязелечение (пелоидотерапия), парафинолечение, озокеритолечение.
Сроки заживления зависят от области и характера повреждения, локализации перелома на кости, тяжести травмы, общего и локального состояния организма. Хуже всего поддаются консолидации (сращению) переломы у больных с фоновой патологией, расположенные в зоне с плохой трофикой, анатомическими особенностями сосудистого питания: перелом головки или шейки бедренной кости, переломы ладьевидной кости запястья. Переломы с неустраненным недопустимым смещением, а также срастающиеся без адекватной фиксации костных фрагментов, подвержены длительному заживлению.
Особое значение имеет, в какой период при переломах будет применяться физиотерапия. С третьего дня после перелома рекомендовано назначение УВЧ, магнитотерапии, ультрафиолетового облучения. В комплексном лечении переломов используют различные методы физиотерапии. Все процедуры направлены на ускорение сращения костной ткани, облегчение состояния больного и профилактику дальнейших осложнений. В первые сутки после травмы показано охлаждение зоны перелома с помощью криопакетов, грелок, бутылок, наполненных холодной водой.
Физиопроцедуры назначаются со 2-3 дня для ускорения рассасывания гематом и отечности.
Хороший результат дает применение волн УВЧ при переломах, методика основана на использовании электромагнитных колебаний с частотой 30-300 МГц. Достоинством метода является сквозное действие магнитного поля, что позволяет его применять даже через гипсовую повязку. В тканях энергия УВЧ поглощается и превращается тепло, что приводит к активации метаболизма и кровообращения, уменьшает проницаемость сосудистой стенки, усиливает выработку гормонов и витаминов. При местном воздействии активируются обменные процессы, благодаря чему температура возрастает на 3-5°С и дает эффект прогревания. Локальное применение излучения расширяет капилляры, улучшая локальное и общее кровообращение.
Понижение сосудистой проницаемости ведет к устранению отека в месте травмы, а улучшение оттока лимфатической жидкости уменьшает лимфостаз. Стимуляция эндокринной системы увеличивает продукцию гормонов гипоталамо-гипофизарной системы и щитовидной железы, которые участвуют в формировании костной ткани. Благоприятно волны действуют на головной мозг, улучшают кровообращение и нервную проводимость. Увеличивается сердечный выброс, позволяя в полной мере обеспечить все органы и ткани кислородом, в том числе в месте перелома. Активация фибробластов и макрофагов в зоне травмы стимулирует регенерацию костной ткани.
Первые сеансы проводят длительностью не более 5-7 минут, с последующим увеличением до 10 минут. Процедуры проводят ежедневно, курсом 4-5 сеансов. Длительные курсы не приносят пользы, так как способствуют развитию соединительной ткани, неблагоприятно воздействуя на формирование костной мозоли.
Низкочастотную магнитотерапию можно использовать со 2-3 дня после травмы, при лечении скелетным вытяжением или после операции. Применение этого метода связано с восстановлением нарушенного локального кровотока в мягких тканях, с помощью воздействия на организм постоянного или переменного низкочастотного магнитного поля. Магнитотерапия влияет на свертываемость крови, улучшает микроциркуляцию и проницаемость сосудов. Она обладает также противовоспалительным, противоотечным, гипосенсибилизирующим, обезболивающим и стимулирующим регенерацию эффектом. Применяют аппараты индукторы-электромагниты и индукторы-соленоиды в течение 15-20 минут, ежедневно, до 12 процедур на курс лечения.
Больным на скелетном вытяжении, не имеющим возможности посещать физиотерапевтический кабинет, проводят магнитотерапию приборами типа «Полюс-2Д», «Магнитер», «Алмаг». Перед проведением процедуры на область перелома помещают излучатель с установленной интенсивностью от 15 до 25 мТл. Длительность процедуры до 20 минут, ежедневно, курсом 8-10 процедур. Также этими портативными аппаратами можно воспользоваться дома.
Методом выбора в первую фазу регенерации является также применение светолечения инфракрасным или ультрафиолетовым спектром. Инфракрасное или видимое излучение способно превращаться в тепло. Средние дозы вызывают локальное расширение сосудов кожи, усиление микроциркуляции, оттока лимфы, уменьшают отек. Ускорение метаболического обмена, питания, кровообращения способствует уменьшению воспалительного процесса и болевых ощущений. Инфракрасное излучение проникает на глубину 3-4 см, однако нужно иметь в виду, что длительное и интенсивное воздействие способно вызвать ожоги. Поэтому рекомендовано использование слаботеплового воздействия в течение 20 минут, курсом 10-12 процедур.
Во вторую фазу регенерации, на 10-12 день с момента травмы применяют такие виды физиотерапии: лекарственный электрофорез, высокоинтенсивную магнитотерапию, импульсную УВЧ-терапию, лазерную терапию, массаж, электростимуляцию поврежденных мышц, экстракорпоральную ударно-волновую терапию. При переломе костей назначают лекарственный электрофорез. Применяют такие растворы: 0,5-2% кальция хлорид, 0,5% сульфата меди, 1-2% сульфата цинка, 2-5% магнезии, 2% новокаина на область перелома. Если на конечности есть гипсовая повязка, физиотерапевт формирует в ней два окна для наложения электродов. Электрофорез основан на использовании электрического тока слабой силы и низкого напряжения. Под его действием улучшается обмен веществ, усиливается репарация и регенерация костной ткани.
В месте наложения электродов активируется выработка биологических веществ и повышается нервная проводимость. Воздействие импульсов на центральную нервную систему приводит к улучшению кровообращения во всех органах и тканях, а также повышению уровня гормонов надпочечников, щитовидной железы и витамина Д, которые участвуют в активизации процессов консолидации перелома. Снижается тонус мышц и спазм сосудов, улучшается микроциркуляция и поступление кислорода в область перелома, снижаются болевые ощущения. Применение препаратов кальция и витаминов позволяет увеличить их концентрацию в месте введения, тем самым способствуя образованию костной мозоли.
Для проведения электрофореза применяют различные методики, это зависит от области воздействия и размещения электродов. При возможности наложения электродов на область перелома используют поперечную методику. Продольное и диагональное положения применяют при наличии аппарата Илизарова или другой металлоконструкции. Перед проведением процедуры в физиологическом растворе замачиваются гидрофильные прокладки из марли, фланели толщиной 1-2 см.
Гидрофильная прокладка смачивается раствором, например, хлорида кальция, надевается на положительный электрод и располагается на область перелома. Второй электрод крепится к отрицательному электроду и располагается параллельно, возможно проведение электрофореза сегментарной зоны. Длительность процедуры составляет 15-20 минут, проводят ежедневно или один раз в два дня. Курсовое лечение включает 15 процедур, через 10 дней курс повторяют. Для проведения электрофореза используют различные портативные и стационарные аппараты: МИТ-ЭФ2, ЭФЛОР-ПРОФ, ПОТОК-01М, ПОТОК-1, «ГР-2», «АНГ» и другие.
После сращения перелома и снятия гипса приступают к реабилитации с помощью парафиновых аппликаций, ультрафонофореза лидазой, электростимуляции и массажа гипотрофированных мышц. Аппликации парафином температурой 50-55°C проводят на область перелома или тугоподвижный сустав. Повышение температуры приводит к усилению локального кровотока, лимфооттока, стимуляции питания тканей, ускоряя процесс сращения. В результате процедуры уменьшается спазм скелетных мышц, что ведет к уменьшению боли. Продолжительность процедуры до 30 минут, ежедневно. Курс лечения 10 сеансов.
Хорошие результаты дает применение ультрафонофореза с лидазой, экстрактом иловой грязи с интенсивностью ультразвука 0,3-0,6 Вт, продолжительностью 10 минут.
Электрофорез витаминов С, группы В, растворов метионина и грязи в постиммобилизационный период на место перелома улучшает питание костной и нервной ткани. Рекомендуется применять его ежедневно по 15 минут, курсом до 12 сеансов.
Электростимуляцию проводят при помощи импульсного тока на двигательные точки нервов или мышц. В результате улучшается кровообращение, увеличивается мышечная масса, уменьшаются признаки атрофии мышц, что выражается в восстановлении функциональной способности.
Все виды физиолечения имеют ряд общих показаний к применению:
- Патологические процессы костно-суставного аппарата: остеохондроз, остеоартрозы и артриты, сколиотическое искривление, тендинит, бурсит, переломы костей.
- Воспалительные болезни нижних отделов респираторной системы: бронхиальная астма, воспаление легких, обструктивный бронхит.
- Патологические процессы нервной системы: корешковый синдром при остеохондрозе позвоночника, нейроциркуляторная дистония, радикулопатия, энцефалопатия, неврит.
- Заболевания сердца и сосудов: артериальная гипертензия на начальной стадии, инфаркт миокарда в прошлом (не ранее, чем через 4-5 недель), ишемия миокарда, атеросклероз.
- Заболевания органов ЖКТ: хроническая гастропатия и язва желудка, печеночная недостаточность, дискинезия желчных путей, калькулезный и некалькулезный холецистит, ферментопатия, синдром раздраженного кишечника.
- Воспалительные процессы почек и мочевыводящих путей: почечная колика, цистит, почечная недостаточность, мочекаменная болезнь, гломерулонефрит.
- Заболевания соединительной ткани: ревматоидные патологии, ревматизм 2 ст. активности.
- Болезни половой сферы: постклимактерический синдром, воспаление предстательной железы, аднексит.
- Воспалительные заболевания ЛОР-органов: острый и хронический ринит, полисинусит, гайморит, отит, тонзиллопатия, аденоидит.
- Патологические процессы кожных покровов: фурункулез, инфильтрат после операции.
- Воспалительные заболевания челюстно-лицевой области: пародонтит, альвеолит, периостит.
Общие противопоказания к применению физиотерапевтических методов лечения:
- Индивидуальная непереносимость метода или лекарственного препарата: аллергическая реакция по типу крапивницы, отек Квинке, появление болевых ощущений.
- Болевой шок.
- Заболевания крови с плохой свертываемостью.
- Состояния, сопровождающиеся гипертермией и интоксикацией.
- Эпилептический статус.
- Заболевания желчного пузыря и мочевыделительной системы с образованием камней.
- Новообразования или подозрения на их наличие.
- Заболевания сердечно-сосудистой системы в стадии декомпенсации.
- Выраженная степень кахексии (истощения).
- Повреждение кожных покровов, дерматит, экзема.
- Спастический паралич или парез.
- Наличие кардиостимулятора, искусственного водителя ритма и других имплантатов.
- Беременность и лактация.
- Острый тромбофлебит, варикозное расширение вен.
- Эндокринные заболевания.
- Повышенная электровозбудимость и содружественные патологические сокращения мышц.
- Геморрагический инсульт.
При наличии аппарата компрессионно-дистракционного остеосинтеза, накостной пластины или внутрикостного штифта, электрофорез и УВЧ-терапия на пораженный участок не используются. В то время как для применения экстракорпоральной ударно-волновой терапии и магнитной терапии металлические пластины, фиксирующие отломки, не являются противопоказанием.
Использование физиотерапевтических методов при нарушении целостности костной ткани направлено на восстановление структуры кости. Они входят в комплексное лечение, целью которого является устранение или улучшение клинических симптомов. Также их применение помогает воссоздать целостность кости и ее функцию, улучшить здоровье и качество жизни пациентов.
источник
Физиотерапия при переломах применяется в качестве вспомогательного метода лечения, позволяющего ускорить восстановление поврежденной кости. Процедуру подбирают в зависимости от вида травмы, а также сопутствующих симптомов.
Показания к применению физиотерапевтических методов при переломах:
- предотвращение атрофии мышц при ношении гипса;
- повреждения лучевой кости, ребер и шейки бедра;
- снижение интенсивности отека;
- уменьшение болевой симптоматики;
- реабилитация после открытого перелома ноги или руки;
- улучшение кровообращения в поврежденной области;
- сокращение восстановительного периода;
- профилактика инфекционных осложнений.
Физиолечение не только ускоряет выздоровление, но и способствует снижению лекарственной нагрузки на организм. Такой подход к терапии особенно показан в пожилом возрасте, когда сращивание костей происходит медленно и высок риск осложнений и повторных переломов. Процедуры назначают детям с ослабленным иммунитетом, а также взрослым для возвращения трудоспособности.
Этапы физиолечения дифференцируются в зависимости от стадии регенерации костей. В первые 2–3 дня возникает травматическое воспаление тканей. На третьи сутки происходит образование костной мозоли, активируется хрящевая ткань, начинают восстанавливаться сосуды.
От 25 до 40 дня костная ткань практически полностью регенерируется, в ней восполняется дефицит кальция. На заключительном этапе происходит резорбция ненужных фрагментов тканей. Кость полностью восстанавливается.
На первом этапе применяют:
- УВЧ. На второй день уже приступают к процедурам, длительность которых составляет не более 15 минут. Электромагнитное поле высокой частоты способствует расширению сосудов. При этом улучшается кровообращение, устраняются болевые ощущения и отек.
- Магнитотерапию. Данный способ физиотерапевтического воздействия улучшает минеральный обмен, что способствует быстрому срастанию костей. Курс лечения — 10–15 процедур.
- Электрофорез. Показан для уменьшения болевого синдрома. Электрические пластины располагают над местом перелома, предварительно обработав их раствором новокаина. Под действием электрического тока лекарство быстро проникает к проблемной зоне и устраняет боль. Курс лечения составляет от 15 процедур, длительность которых варьируется от 15 до 20 минут.
- Интерференционные токи. Такая процедура способствует избавлению от боли и отеков. При этом создаются ритмические микроимпульсы, ускоряющие кровообращение и препятствующие застойным явлениям.
- Лампу Соллюкс. Прибор генерирует инфракрасный свет, который оказывает комплексное воздействие на организм. Лампа способствует прогреванию тканей, ускоряет обмен веществ и улучшает кровообращение в поврежденной зоне. Пропадает отек, и быстро рассасываются синяки.
На втором этапе показан электрофорез, но уже с ионами кальция. Такая процедура способствует быстрому срастанию кости.
Дополнительно применяют массаж открытой части конечности, которая располагается рядом с гипсом. При этом ускоряется кровообращение и питание тканей.
Также применяется аппаратное ультрафиолетовое облучение. Оно способствует расширению сосудов и насыщению тканей кислородом.
Дополнительно назначается лазеротерапия. Монохроматический свет ускоряет клеточный метаболизм и кровообращение, устраняет боль, улучшая общее состояние человека.
Физиотерапия противопоказана при неудовлетворительном состоянии пациента и при повышении температуры тела. Процедуры не применяют при открытой форме туберкулеза и при тяжелых поражениях печени и почек. Физиолечение противопоказано пациентам при наличии злокачественных опухолей. Инфекционные процессы, протекающие в костной ткани, тоже являются противопоказанием для проведения процедур.
- беременность;
- грудное вскармливание;
- ношение кардиостимулятора;
- наличие эндопротезов;
- нарушение свертывающей функции крови.
Физиолечение не применяется при наличии открытых кожных повреждений и у новорожденных детей.
Эффективность физиотерапии при переломах доказана, поэтому применение перечисленных методов позволяет человеку за короткий срок вернуться к полноценной жизни.
В сочетании с лечебной физкультурой срок реабилитации сокращается вдвое.
Физиопроцедуры не приносят вреда организму, они эффективно борются с осложнениями после переломов, особенно в пожилом возрасте.
источник
Лечение перелома костей занимает много времени. Отломки необходимо сопоставить и зафиксировать их в таком положении на несколько месяцев. Как результат, в поврежденном участке ухудшается кровоток, возникает отек и слабость мышц. Физиопроцедуры после перелома позволяют ускорить процесс восстановления, уменьшить болевой синдром, улучшить микроциркуляцию. Если соблюдать все рекомендации врача, сочетать физиотерапевтические методы с массажем, занятиями лечебной физкультурой и правильным питанием, это поможет существенно сократить длительность реабилитации.
Процесс образования костной мозоли имеет несколько стадий. Эту особенность необходимо учитывать при выборе метода физиореабилитации. Ведь процедуры, которые применяются на конечных этапах восстановления, могут нанести вред, вызвать осложнения, если их использовать в начале лечения. Выделяют следующие стадии срастания костей:
- начальная стадия занимает несколько первых дней. В этот период возникает травматическое воспаление. В месте повреждения накапливаются все необходимые для дальнейшего восстановления элементы;
- вторая стадия начинается с 3 дня после повреждения, в среднем длится 3-4 недели, заканчивается образованием первичной костной мозоли. На данном этапе начинает образовываться костная, хрящевая ткань, формируются сосуды, восстанавливается иннервация;
- на третьей стадии происходит откладывание солей кальция, костная ткань становится более плотной, она уже способна выдерживать нагрузки. Длительность периода составляет от 25 до 40 дней.
- четвертая стадия является заключительной. На этом этапе кость обретает характерную для нее структуру. Происходит резорбция (удаление) остатков хрящевой или костной ткани.
Длительность срастания перелома зависит от диаметра поврежденной кости, возраста больного, наличия осколков. Период восстановления при травмах таза или бедра может достигать 7-8 месяцев, переломы кисти срастаются за месяц.

Физиотерапия после перелома направлена на выполнение следующих задач:
- уменьшение отека тканей;
- улучшение микроциркуляции. Как результат, кость получает больше кислорода, питательных веществ, кальция, что способствует срастанию перелома;
- снятие болевого синдрома;
- расслабление мышц, устранение спазма, напряжения;
- при открытых переломах регулярное применение методов физиотерапии позволяет избежать размножения бактерий, воспаления;
- предотвращение мышечной атрофии.

- стадийность назначения процедур. Выбранный метод лечения должен соответствовать периоду заживления костной ткани. Запрещено назначать процедуры, которые не показаны на данном этапе регенерации;
- изменение методов физиотерапии со временем. Учитывая состояние кости, нужно корректировать длительность физиопроцедур, их вид, интенсивность и частоту;
- индивидуальность. Выбор тактики лечения зависит от типа и локализации перелома, возраста больного, наличия хронических инфекций. Также проводится аллергическая проба на препарат, учитываются противопоказания;
- регулярность. Результат, как правило, появляется после окончания курса. Необходимо пройти 10-15 сеансов в зависимости от назначения врача;
- самостоятельно прекращать лечение не рекомендуется. В таком случае доктор не несет ответственности за отсутствие результата;
- комбинированное действие. Существуют разные подходы к назначению физиопроцедур. Разрешено использовать несколько физических факторов одновременно или с небольшим промежутком.

- УВЧ-терапия имеет согревающее действие, назначается уже со 2 дня после травмы. Длительность сеанса не превышает 15 минут. После процедуры происходит расширение сосудов, как результат, улучшается кровоток, снижаются болезненные ощущения, отек значительно уменьшается;
- магнитотерапия при переломах костей ускоряет процесс срастания отломков, стимулирует кальциевый и фосфорный обмен, способствует дифференцировке бластных клеток в остеоциты. На сегодняшний день используется как постоянное, так и переменное поле. Эффект достигается после 10-15 процедур. Гипсовая повязка или металлические элементы в конечности не являются противопоказаниями к магнитотерапии;
- интерференционные токи показаны для улучшения микроциркуляции, обменных процессов в поврежденном участке. После процедуры уменьшается болевой синдром, отек тканей. На место перелома накладываются 4 электрода, подаются импульсы с ритмической частотой. Курс лечения состоит из 10-15 процедур;
- электрофорез после перелома применяется для уменьшения боли. В большинстве случаев во время процедуры используются растворы анестетиков: лидокаина или новокаина. Электроды устанавливаются параллельно друг другу выше и ниже линии повреждения. Сеанс длится 15-20 минут. Для достижения результата необходимо 10-15 процедур;
- параллельно с физиотерапией назначается лечебная физкультура. Уже на 3-4 сутки после перелома рекомендовано выполнять минимальный комплекс упражнений. Начинать необходимо с вращательных движений в нижерасположенных суставах. При переломе ребер или таза нужно выполнять дыхательную гимнастику. Это поможет предотвратить застойные явления в легких, улучшит поступление кислорода в ткани.

- интерференционные токи разной частоты;
- ультрафиолетовое облучение способствует расширению капилляров, как результат, больше кислорода и микроэлементов поступает в ткани. Используют общее субэритемное облучение с минимальной дозой, которая обладает согревающим эффектом и местное эритемное воздействие;
- во втором периоде назначается электрофорез с ионами кальция. В это время происходит образование костной мозоли, дифференциация клеток. Кальций является важным составляющим кости, он обеспечивает нужную прочность. Организму не всегда достаточно собственных запасов. Поступление данного микроэлемента извне ускоряет срастание отломков. Во время процедуры используют два электрода, один из которых накладывают на поврежденную конечность, второй – на здоровую. Чтобы результат был заметен, необходимо 10-15 процедур;
- массаж способствует улучшению кровотока, снимает мышечный спазм, предотвращает возникновение атрофии. Поскольку место перелома зафиксировано с помощью гипсовой повязки, массажируется область выше или ниже повреждения.
Физиотерапия при переломах на третьем этапе направлена на восстановление полного объема движений в месте перелома, предотвращение осложнений. Как правило, костная мозоль уже сформировалась, что и является показанием к снятию гипса. В период реабилитации показаны следующие процедуры:
- электростимуляция позволяет избежать гипотрофии мышц, улучшает кровоток и трофику кости. Длительность курса составляет 15 сеансов по 20 минут;
- ультразвуковая терапия приводит к возникновению новых капилляров, активизации метаболизма в тканях, уменьшению отека и болевого синдрома. Интенсивность ультразвуковых волн повышают постепенно, на протяжении первых дней она минимальна, далее – ступенчато увеличивается;
- лазеротерапия назначается с целью ускорить процессы восстановления костной ткани.

- азотные ванны способны уменьшить болевой синдром, они имеют успокаивающее действие;
- солевые и радоновые ванны являются наиболее распространенным способом реабилитации при переломах;
- с целью улучшения микроциркуляции, увеличения тонуса мышц назначается контрастный душ. Начинать следует с теплой воды, далее использовать холодную. Чтобы результат был заметным, достаточно 10 процедур;
- ванны могут быть общими (для всего тела) и местными (только для поврежденного участка).
Массаж должен назначаться врачом после оценки состояния пациента. Самостоятельно начинать процедуру запрещено. Это может привести к смещению отломков, повреждению нервов или сосудов, увеличению отека.
Массаж можно выполнять как во время иммобилизации, так и после снятия гипсовой повязки. В первом случае легкими поглаживающими движениями необходимо разминать участки кожи выше и ниже перелома. После снятия гипса процесс становится более активным. Данная манипуляция направлена на улучшение кровообращения, снятие отека, спазма мышц.
Движения должны быть легкими, прерывистыми, не причинять дискомфорта. Если во время массажа возникла боль, сеанс необходимо прекратить. Консультация врача необходима, когда состояние не улучшается после прекращения массажа.

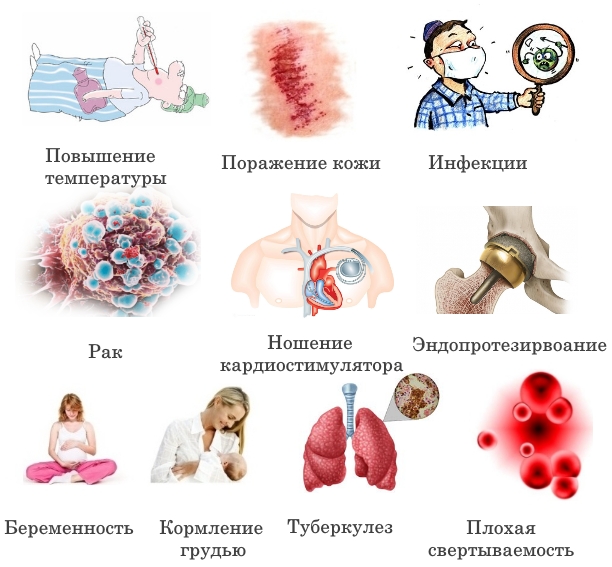
Несмотря на высокую эффективность физиопроцедур, решение о назначении данного вида лечения принимает врач. Каждый случай рассматривается индивидуально, оцениваются возраст человека, общее состояние, сопутствующие заболевания. При назначении физиотерапии необходимо учитывать простое правило: польза от процедур должна превышать возможный вред. Выделяют следующие противопоказания к физиотерапии:
- повышение температуры, лихорадка;
- туберкулез легких, открытая форма;
- острая сердечная, почечная недостаточность, тяжелое состояние больного;
- наличие инфекционных осложнений: остеомиелита, сепсиса;
- злокачественные опухоли;
- перед процедурой необходимо сообщить о наличии кардиостимулятора, металлических спиц или пластин в организме;
- гемофилия, другие нарушения свертываемости крови относятся к группе относительных противопоказаний;
- во время беременности или кормления грудью, а также в детском возрасте от применения физиопроцедур лучше отказаться.
источник
Тазовая кость — одна из опорных частей скелета, несущая на себе основную функциональную нагрузку. Состоит из трех структур: подвздошная, седалищная и лобковая кости, которые, посредством крестцового отдела позвоночника, образуют кольцо. Травматические повреждения с нарушением целостности приводят к ослаблению или выключению функции части туловища и нижних конечностей. Это кардинальным образом меняет образ жизни человека в течение большого промежутка времени.
Переломы тазового кольца врачи считают наиболее сложными, требующими длительного лечения и реабилитации. Это связано не только с долгим периодом образования костной мозоли. При травмах часто повреждаются внутренние органы, расположенные в данной анатомической области. По статистике, переломы таза составляют до 6 % всех поражений опорно-двигательного аппарата.
Травма костей таза чаще всего встречается после дорожно-транспортных происшествий. Заподозрить перелом можно по наличию следующих клинических признаков.
- Боль в проекции повреждения.
- Патологическая подвижность в месте дискомфорта.
- Изменение конфигурации кольца.
- Кровоизлияние или гематома в области травмы.
- Появление травматического шока, который характеризуется снижением артериального давления, нарушением работы сердечно-сосудистой и дыхательной системы, дезориентацией или изменением сознания.
При травмах тазового кольца существует высокий риск повреждения мочевого пузыря, кишечника, половых органов, крупных сосудов и нервных сплетений.
Для уточнения характера перелома и объема лечения проводят дополнительные исследования:
- Рентгенография костей таза.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Ультразвуковой метод.
- Ангиография.
- Уретерография.
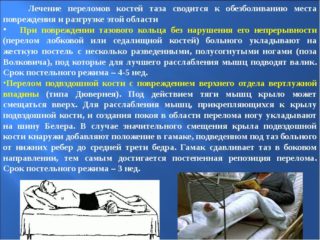
Тактика ведения пациента зависит от вида повреждения и наличия сопутствующих нарушений внутренних органов. При отсутствии изменения конфигурации тазового кольца и сохранении функции других систем ортопед рекомендует охранительный режим в положении лежа с разведенными ногами, согнутыми в коленных суставах. Длительность лечения положением занимает 5-6 недель.
Смещение обломков требует наложения гипсовой повязки или фиксации с помощью специальных приспособлений. В этом случае срок удлиняется до 8-12 недель. По необходимости выполняют реконструктивные операции органов малого таза с целью восстановления их функции.
Главная особенность при лечении переломов тазовых костей — длительное пребывание в вынужденном положении. На протяжении этого периода противопоказана физическая активность. За это время происходит снижение мышечной массы, изменение кровообращения и питания окружающих мягких тканей. Поэтому основными задачами реабилитации являются следующие мероприятия:
- Профилактика трофических изменений.
- Предупреждение застойных процессов в органах малого таза.
- Восстановление нормальной работы внутренних органов.
- Возвращение полноценной функции опоры и ходьбы.
Реабилитация после перелома таза занимает длительное время. Это совместный труд медицинского персонала, родственников и самого пациента. Работа по возвращению к привычной жизни проводится, начиная с постельного режима, и включает несколько этапов.
Этап направлен на профилактику трофических изменений мягких тканей. Для этого применяют специальные приспособления и подушки, наполненные силиконовым материалом. Их подкладывают под области соприкосновения тела с поверхностью кровати.
Это позволяет уменьшить давление на зоны и восстановить местное кровообращение. Проводится противовоспалительная, обезболивающая терапия с помощью медикаментозных средств. Врач рекомендует диету, которая способствует нормализации пищеварения.
В течение следующего этапа проводится восстановление двигательной активности. Упражнения начинают в положении лежа в постели.
Разрешают переворачиваться по мере возможности пациента, учитывая особенности травмы и иммобилизации. Показан массаж туловища и конечностей для повышения мышечного тонуса и улучшения кровообращения.
Элементы ежедневной гимнастики разрабатывают с учетом особенностей пациента. Физическую активность начинают в положении лежа, а затем сидя. В первую очередь тренируют здоровые конечности, заканчивают той, движения в которой ограничены. Можно выполнять следующие упражнения:
- Сгибание и разгибание кистей и стоп поочередно до 15 раз.
- Круговые движения в голеностопных суставах.
- Повороты стоп внутрь и наружу.
- Попытки удерживать различные предметы пальцами ног.
- Сгибание и разгибание ног в коленных суставах.
- Смена положения из состояния лежа на спине в положение сидя.
- Круговые движения ногами поочередно.
- В положении на боку выполнение отведения конечности.
На этом этапе продолжается восстановление физической активности. Пациент учится ходить при помощи поддерживающих устройств, а затем самостоятельно. В начале переход из горизонтального положения в вертикальное должен контролировать медицинский работник. Это связано с изменением состояния пациента во время перемещения. После длительного нахождения в вынужденной позе может резко снижаться давление и возникать коллаптоидное состояние.
Кроме этого, снижение тонуса мышц нижних конечностей затрудняет нормальную опорную и двигательную функцию. Поэтому, при отсутствии посторонней поддержки, возможны падения с возникновением повторной травмы.
Постепенная ходьба и лечебная физкультура восстанавливает утраченные навыки. Комплекс упражнений включает более широкий спектр нагрузочных элементов. Он направлен на дальнейшее укрепление мышц таза и нижних конечностей, профилактику застойных процессов и предупреждение образования контрактур. Занятия проводятся во всех положениях, включая вертикальные позиции с опорой на ноги.
Специалисты рекомендуют следующие виды упражнений.
- Переход из позиции стоя с опорой на стопу в положение на носках и обратно.
- Поочередное сгибание и разгибание ног в коленных суставах стоя.
- Сгибание и разгибание нижних конечностей в положении сидя с удерживанием ноги на кровати в течение нескольких секунд.
- Стоя перенос опоры поочередно на каждую ногу.
- Переход из положения сидя в положение стоя.
Гимнастика дополняется ходьбой с постепенным увеличением расстояния и удлинением шага. Любые движения выполняются по мере возможности пациента, при отсутствии ощущения дискомфорта.
В процессе восстановления лечебные мероприятия не ограничиваются физическими упражнениями. С целью ускорения регенерации костных тканей и улучшения трофики широко применяют физиотерапевтические методы лечения. Используют следующие процедуры:
- магнитотерапия;
- парафино-озокеритовые аппликации;
- электрофорез с лидокаином и хлоридом кальция.
Массажные методики позволяют восстановить кровообращение в тканях, обеспечивает лимфодренаж, улучшают мышечный каркас, особенно в местах большой нагрузки. По показаниям проводят несколько курсов массажа. Интенсивность процедуры зависит от степени повреждения органов.
Поначалу давление на зоны не должно быть чрезмерным, в некоторых случаях прибегают к точечным манипуляциям. Затем постепенно силу воздействия на ткани увеличивают до достижения оптимального результата.
Для повышения регенерации костных тканей и улучшения обмена веществ важным фактором является правильная диета. На начальных этапах реабилитационного периода пища должна быть легкоусвояемой. Это необходимо для нормализации пищеварения.
Позже рацион расширяют за счет продуктов, которые обогащены кальцием и фосфором.
Полезные компоненты в достаточном количестве содержатся в молочных продуктах, рыбе, орехах, бобовых, зелени, кунжуте и маке. В некоторых случаях врач назначает комплексные препараты с минералами и витаминами, которые ускоряют процесс выздоровления.
Реабилитация после перелома костей таза — длительный и сложный процесс, который, при правильной организации, ускоряет выздоровление и приводит к полноценному восстановлению пациента. Напоследок предлагаем посмотреть видео – современная тактика лечения переломов костей таза в многопрофильном стационаре.
источник