Применение физиотерапии одновременно с применением лекарственных средств может снизить дозировку лекарственных средств, принести значительное облегчение больному радикулитом. Физиотерапевтические процедуры можно проводить не только в стационарных условиях, но и дома.
Диадинамические токи — токи Бернара оказывают мощное обезболивающее воздействие и особенно эффективны при начальной стадии заболевания. Эффективность лечения можно усилить, если вводить путем диадинамофореза новокаин и другие обезболивающие вещества. Применяют в условиях стационара или поликлиники.
Ультразвук в лечении радикулита. Ультразвук действует на ткани как своеобразный микромассаж: оказывает противовоспалительное, рассасывающее, обезболивающее действие. В клинической практике ультразвук применяют в низких дозах на небольших участках кожи, так как большие дозы влияют на клетку разрушающе, а малые оказывают биостимулирующее воздействие.
Процедура безболезненна, вибрация, вызываемая звуком высокой частоты, стимулирует кровообращение и снижает воспаление. Ультразвук свободно проникает в тело на глубину 5 см и потому оказывает гораздо более глубокое воздействие, чем любой другой вид лечения.
Магнитотерапия в лечение радикулита. Магнитотерапия устраняет отеки и боли, оказывает спазмолитическое, противовоспалительное и успокаивающее действие, улучшает процессы миркоцирукляции, что особенно важно при дегенативно-дистрофических процессах в позвоночнике.
Один из методов магнитотерапии — индуктотерапия — воздействие переменным электромагнитным полем высокой частоты. Ее применяют после стихания болей в остром периоде в условиях стационара или поликлиники.
В домашних условиях используют магнитофоры — специальные прорезиненные магнитные пластины, которые можно приобрести в аптеке. Магнитофор очень прост в употреблении: его накладывают на болевую зону, закрепляют бинтом ил эластичным поясом и носят постоянно, до исчезновения болевых проявлений.
Более эффективно действуют микромагниты-кнопки: их накладывают на биологически активные точки и закрепляют лейкопластырем. Применяют до исчезновения болевых симптомов.
Электротерапия в лечении радикулита. Электротерапия — лечение при помощи эбонитового диска. Кружок диаметром 110 мм и толщиной 10 мм снабжен для удобства ручкой. Для его изготовления используется эбонит. Отрицательные заряды кружка эбонита переходят в организм, образуя биотоки в 5-10 мм, энергия которых проходит в клетки и стимулирует их.
При радикулите проводится 15 минутный массаж эбонитовым диском поясницы круговыми движениями. Движения должны быть медленными, мягкими: одно движение в секунду по кругу в направлении по часовой стрелке. Необходимо проводить сеансы каждый день до исчезновения болей.
Для усиления эффекта рекомендуется носить под одеждой пояс из пластин эбонита толщиной 3-4 мм в течение 10-15 минут каждый вечер, надевая его прямо на голое тело. Пояс или диск, прибинтованный к наиболее болезненному месту на пояснице, можно оставить на теле на всю ночь и снять только утром.
Ультрафиолетовое облучение при лечении радикулита. При ультрафиолетовом облучении в организме выделяются биологически активные вещества белковой природы. Они появляются в коже уже через 10 минут и вызывают раздражение мощного рецепторного поля. Далее в течение первых 2 суток нарастает воспалительная реакция, включающая обезболивающие и стимулирующие факторы. Дозированное облучение применяют для уменьшения боли, улучшения кровообращения, стимулирования обменных процессов в организме.
В домашних условиях ультрафиолетовое облучение можно проводить портативными кварцевыми лампами, которые имеют диапазон ультрафиолетовых и инфракрасных лучей. Применяя УФО для лечения поясничного радикулита облучают следующие области:
- пояснично-крестцовую область;
- ягодичную область;
- заднюю поверхность бедра до подколенной ямки;
- заднюю поверхность голени.
Лампу располагают на расстоянии 50 см от поверхности тела. Длительность облучения устанавливается в соответствии с инструкцией в среднем от 2 в начале курса до 10 минут через 2 недели лечения. Физиотерапия должна проводится под контролем врача-терапевта.
Криотерапия и прогревание в лечении радикулита. Криотерапия — холод и лечение, то есть это не что иное, как лечение холодом. Обычно криотерапию назначают при острых состояниях с интенсивным воспалением. Пронизывающий холод сужает кровяные сосуды, уменьшая опухание и мускульные спазмы. Низкая температура снижает способность нервов переносить болевые импульсы.
Существует много разновидностей криотерапии. Можно положить на больное место пузырь со льдом, использовать наружный анестетик. Обычно по прошествии нескольких минут воздействия ощущение холода уступает место жжению и онемению.
Прогревания считаются одним из лучших средств для лечения болей в спине. Тепло расширяет сосуды в пораженной области, тем самым способствуя избавлению тканей от продуктов метаболизма и притоку питательных веществ. Тепловое воздействие делает ткани более эластичными, что также уменьшает боль.
Влажное тепло эффективнее сухого. Прогревание обычно длится не более 20-40 минут. Согревание эффективнее использовать в случае хронических болей, чем при травмах, сопровождающихся острой болью. К сожалению, тепло не проникает глубже слоя подкожного жира.
Существует альтернатива поверхностному прогреванию — это диатермия, она основана на действии электромагнитных микроволн, которые способны проникать в глубинные ткани организма. Во многих случаях диатермия оказывается более эффективным средством лечения, чем растирания, грелки или бальзамы для массажа.
Многие люди, которых донимает боль в нижней части спины, считают, что им помогает лед, другие благодарят прогревания, а самочувствие третьих улучшается от контрастных процедур. Облегчение во всех этих случаях наступает по причинам психологического характера и связано с сильным желанием выздороветь.
Для того, чтобы выбрать подходящий для вас метод, лучше всего начать с небольшой пробы. Попробуйте лед к спине, если его прикосновение не причинит боли, оставить лед на 20 минут. Спустя некоторое время попробуйте согревать свою спину и сравните ощущения в обоих случаях. Если же вы хотите чередовать жар и холод, то можно порекомендовать вам следующую схему: вначале лед на 20 минут, затем — отдых в течение часа. После этого — прогревание в течение 20 — 40 минут вновь передышка на час.
источник
Пояснично-крестцовый радикулит – это патологический синдром, в основе которого лежит сдавление и воспаление корешков спинномозговых нервов (корешковый синдром). Эта патология является довольно распространенной в наше время. Группу риска составляют лица трудоспособного возраста. Чаще возникает после 30 лет.
Остеохондроз — это наиболее частая причина корешковых синдромов. Данная патология заключается в дистрофических и дегенеративных изменениях в межпозвоночных дисках и в смежных телах позвонков. При остеохондрозе нарушается питание диска, он теряет влагу, фиброзное кольцо, которое окружает пульпозное ядро диска, истончается, высыхает и уплотняется. По мере прогрессирования процесса эти структуры (фиброзное кольцо вместе с пульпозным ядром) могут выпячиваться в позвоночный канал (протрузия) или наружу (грыжа). Вследствие этого уменьшается высота межпозвоночных дисков, на краях позвонков разрастаются остеофиты. В таком состоянии диск не выполняет свою функцию в полном объеме, а выходящие из спинномозгового канала нервные корешки могут сдавливаться и травмироваться. Возникновению болезни способствуют частые повышенные нагрузки на позвоночник, слабость околопозвоночных мышц, наследственная предрасположенность.
Но существуют и другие возможные причины заболевания:
- Спондилез (характеризуется дистрофическими изменениями фиброзного кольца и костными разрастаниями в виде клюва, которые направляются к соседнему позвонку, огибая межпозвоночный диск).
- Спондилоартроз (поражает суставы позвоночника, приводит к сужению суставных щелей и разрастанию остеофитов).
- Болезнь Бехтерева (системное заболевание с поражением крестцово-подвздошного сочленения).
- Туберкулезное поражение позвоночника.
- Опухоли спинного мозга и позвоночника.
- Травмы позвоночника.
- Аномалии развития позвоночного столба.
Первой и основной жалобой пациентов является боль, которая возникает после резких движений, длительного пребывания в вынужденном положении, после подъема тяжестей, физических нагрузок на пояснично-крестцовый отдел позвоночника. Боль усиливается при движениях, наклонах, кашле, чихании. Она может быть различной интенсивности и характера. Рассмотрим основные ее варианты, которые зависят от уровня поражения.
- Локальная боль в области поясницы и крестца (люмбаго, люмбалгия).
Люмбаго – поясничный прострел, при наклоне или подъеме тяжести больной не может разогнуться, сглаживается поясничный лордоз, появляется сколиоз в сторону, противоположную боли. При люмбалгии боль нарастает в течение нескольких дней. При прогрессировании остеохондроза люмбалгия сменяется люмбоишиалгией или корешковой болью. Люмбоишиалгия может проявляться болью, онемением и судорогами в икроножных мышцах, болью в области ягодиц и задней поверхности ноги, в области тазобедренного, коленного сустава, в области копчика, онемением, зябкостью нижних конечностей и др.
- Острая корешковая боль, простреливающая от поясницы в ягодицу и нижнюю конечность (локализация боли зависит от уровня поражения).
- Ноющая боль в области поясницы, тазобедренного, коленного, голеностопного суставов (вегетативная).
- Боль в местах прикрепления связок и мышц к костям.
Кроме того, больных беспокоит ограничение движений (они не могут нагнуться, повернуться и т. д.), онемение и похолодание конечностей.
Диагноз пояснично-крестцового радикулита базируется на клинических данных, истории заболевания, объективных данных, полученных специалистом. Врач при обследовании оценивает чувствительность, силу и тонус мышц, выраженность сухожильных рефлексов, объем и координацию движений. Больным назначается общеклиническое обследование, рентгенография пояснично-крестцового отдела позвоночника, компьютерная томография, МРТ.
Больным пояснично-крестцовым радикулитом в острый период необходим покой и постельный режим, рекомендуется жесткая постель, под спину можно подложить валик. После стихания воспаления рекомендуется ношение корсета. В восстановительный период показаны занятия лечебной физкультурой, плаванием.
Основные направления в лечении:
- Медикаментозная терапия:
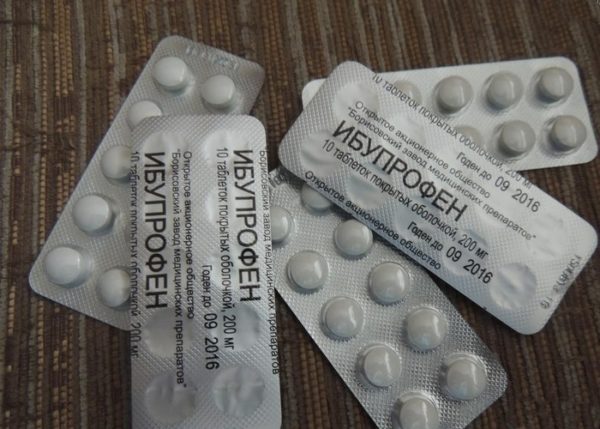
- нестероидные противовоспалительные средства (ибупрофен, индометацин, диклофенак, ревмоксикам, нимесулид и др.);
- препараты, снимающие мышечные спазмы (мидокалм, баклофен);
- препараты, улучшающие кровообращение и микроциркуляцию (трентал, солкосерил, актовегин);
- витамины группы В (мильгамма, нейровитан);
- хондропротекторы (мукосат, препараты, содержащие хондроитин и глюкозамин);
- медикаментозные паравертебральные блокады с новокаином, кеналогом, гидрокортизоном;
- местное лечение (мази с противовоспалительными средствами, раздражающие и комбинированные мази);
- Мануальная терапия (выполняется только врачом-вертебрологом при наличии рентгеновских снимков).
- Хирургическое лечение (при наличии грыж).
- Физиотерапия.
- Санаторно-курортное лечение.
Физические методы лечения назначаются с целью уменьшения боли, улучшения микроциркуляции и питания тканей, нормализации метаболических процессов, купирования мышечных спазмов, уменьшения двигательных расстройств.
Методы, уменьшающие проявления болевого синдрома:
Методы, нормализующие метаболизм и питание тканей:
Методы, улучшающие кровообращение:
- локальная баротерапия;
- лекарственный электрофорез с вазодилятаторами;
- лазеротерапия.
Методы, уменьшающие фибродеструкцию (назначаются в восстановительный период):
- лекарственный электрофорез и ультрафонофорез дефиброзирующих препаратов (лидазы, гиалуронидазы, йода);
- аппликации озокерита, парафина;
- скипидарные и радоновые ванны;
- грязелечение.
Для устранения мышечных спазмов рекомендуются теплые пресные и йодобромные ванны. Для уменьшения двигательных нарушений – сероводородные, вихревые ванны.
Больным с проявлениями остеохондроза через 3 месяца после купирования обострения, при отсутствии противопоказаний рекомендуется лечение на климатических курортах Светлогорска, Нальчика, Старой Руссы, Сочи, Юрмалы, Пятигорска и др.
- острая боль и обострение заболевания;
- выраженные корешковые синдромы;
- наличие грыж, требующих хирургического лечения.
Лечение пояснично-крестцового радикулита необходимо начинать как можно раньше. Чем длительнее обострение болезни, тем сложнее с ним бороться. В запущенных случаях лечение будет более массивным и дорогостоящим. При появлении симптомов болезни не стоит заниматься самолечением, во избежание нанесения вреда своему здоровью лучше сразу обратиться к специалисту, который поможет справиться с этой проблемой.
Первый канал, программа «Таблетка», тема выпуска «Радикулит»:
источник
Методики лечения этого синдрома отличаются друг от друга в зависимости от таких факторов как причина и стадия. Например, пояснично-крестцовый радикулит может иметь инфекционно-воспалительную причину или обусловлен дегенеративными процессами непосредственно в диске, а стадия может быть хронической или острой. Однако любая методика лечения является терапией комплексной.
Курс лечения обычно направлен на первоначальное купирование боли, а затем врачу предстоит найти способы борьбы с основным заболеванием. Консервативный метод лечения радикулита включает в себя обязательный постельный режим, если период острый. Хронический радикулит требует щадящей нагрузки на поясницу. Именно поэтому обязательно нужно носить корсет. Поясницу необходимо иммобилизовать, то есть, она не должна ощущать перенапряжения и быть постоянно в тепле.
Вторым правилом является снятие воспалительного процесса. Это уколы от радикулита, таблетки и наружно применяемые средства (гели, мази и тому подобное). Обязательно и применения миорелаксантов, которые устраняют спазмы в мышцах, которые в период болезни всегда напряжены, что буквально умножает боль. Классическое лечение радикулита обязательно включает в себя разнообразные физиотерапевтические процедуры для профилактики острых состояний и имеющих обезболивающий эффект.
Под неусыпным надзором врача проводится вытяжение позвоночного столба (за те считанные минутки, когда межпозвоночные диски отдаляются друг от друга благодаря усилиям пациента, хрящевая ткань успевает буквально помикронно восстанавливаться). Существует специальная гимнастика, которая тоже в обязательном порядке включается в классическое лечение радикулита поясничного отдела. Благодаря лечебной физкультуре мышцы укрепляются, а для поддержки позвоночника формируется мышечный корсет.
Наибольший эффект по сей день приносит группа нестероидных препаратов противовоспалительного действия. Только им под силу купировать воспалительный процесс и снять отёки. Тем не менее, самостоятельно применять НПВС не рекомендуется, поскольку у них масса противопоказаний, и пациент рискует вместо острого радикулита получить одновременно острый панкреатит, острый холецистит, язвенную болезнь желудка и двенадцатипёрстной кишки, а также много других неприятностей в желудочно-кишечном тракте. Врач и только врач сможет точно определить дозы, длительность и режим приёма, а также подобрать именно то лекарство, которое наиболее щадяще отнесётся к данному организму.
При обострениях в классической терапии обычно назначают Ибупрофен, Диклофенак, Ортофен, а после ослабления боли таблетки заменяются мазями, гелями, кремами: Финалгон, Випросал (на основе змеиного яда), Апизатрон, Найз, Индометацин и тот же Диклофенак. Уколы от радикулита (инъекции и блокады) назначают только при чрезвычайно сильных болях. Нужно помнить, что все эти лекарства основное заболевание не лечат, не лечат они и собственно радикулит. Ими можно только снять симптомы радикулита.
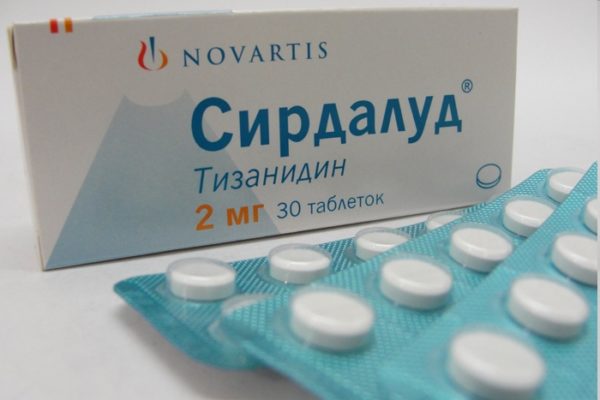
Из анестетиков в классической терапии применяют Лидокаин, Новокаин, Тримекаин. Такие блокады превосходно снимают болевой синдром. Довольно часто используются мильгамма или хондропротекторы, но это зависит от многих особенностей течения пояснично-крестцового радикулита. Из группы миорелаксантов чаще всего применяют Баксолан, Мидокалм, Сирдалуд. У этих препаратов побочных эффектов ещё больше, чем у нестероидных противовоспалительных средств, поэтому они применяются очень осторожно и только однократно.
Если стадия заболевания ещё не острая, вкупе с медикаментозной терапией назначают ультрафиолетовое облучение по направлению поражения нерва — поясницу и ноги. Как вылечить радикулит без электрофореза? Никак. Лекарственные препараты при этом применяют самые различные: это и раствор новокаина, и смесь растворов фенола, и адреналин с дикаином, и вирапиновая мазь. Если радикулит поясничного отдела вызван инфекцией, тогда электрофорез делается с растворами лития, меди, с салицилатами. Это очень хорошо снимает воспалительные процессы.
Дискогенный радикулит позвоночника в острой стадии требует ультразвуковой терапии (импульсный режим), а контактным веществом могут стать анальгетики — один или смесь. Как только симптомы ослабнут, к импульсному режиму можно добавлять и непрерывный. Если природа пояснично-крестцового радикулита инфекционная, для лучшего лечебного эффекта применяют ультразвук в сочетании с хлоридно-натриевыми и сероводородными ваннами. Неплохо проявили себя и диадинамические токи. Электроды устанавливаются в зоне выхода нервных окончаний и далее по ходу поражённого нерва.
При явном инфекционном поражении нервных корешков физиотерапию нужно дополнять внутривенными инъекциями уротропина или антибиотиков. Если же радикулит поясничного отдела вызван остеохондрозом, огромную роль в восстановлении нормального самочувствия играет вытяжение позвоночника на наклонной плоскости. Это, пожалуй, единственная процедура, которую позволительно по рекомендации врача выполнять и дома. Изголовье кровати (если кровать ортопедическая) приподнимается на пятнадцать сантиметров. Тело пациента фиксируется на уровне изголовья. Вытяжение бывает и длительным, и краткосрочным — как посоветует врач.
Физиопроцедуры, массаж, лечебная гимнастика обязательно разогревают мышцы, окружающие позвоночник, и если они резко остынут, немедленно вернётся острая фаза — болевой синдром. Поэтому каждый врач советует пациентам немедленно купить шерстяной пояс, который сохранит полученное от процедуры тепло. Однако нужен не простой пояс, а действительно согревающий. Их продаётся повсюду огромное количество, но покупать нужно только тот, о котором расскажет врач. Это верблюжий медицинский пояс «ЛЕОНАРДА», который продаётся в российских аптеках. Его можно и заказать на Apteka.ru, тогда доставка будет бесплатной по всей стране и именно в ту аптеку, которую укажет покупатель, ближайшую к дому, где он живёт, или к рабочему месту.
Конечно, пациент может и не принимать на веру советы врача и самостоятельно купить лечебный пояс. Но будет ли он лечебным, как клятвенно уверял продавец маленькой лавочки у метро? Скорее всего, нет. И при радикулите поясничного отдела он помочь не в состоянии. Более того, продавец, позиционируя свой товар как лечебный и профилактический, нарушает законодательство России, потому что продавать изделия как медицинские можно только при наличии на них регистрационного удостоверения Росздравнадзора.
Пряжа и полотно «ЛЕОНАРДА», из которых сделан эластичный согревающий пояс, рекомендуемый к покупке врачом, такой документ имеет (патенты №2289643, №2319800), а потому и продаётся в аптеках. А не имеющие такого удостоверения товары народного потребления медицинскими не являются и потому вводить в заблуждение потребителя такими продажами запрещено. Даже сертификаты от Ростеста и СЭС права называться медицинскими изделиям не дают.
Это, конечно же, хирургическое вмешательство, применяемое в самых крайних случаях, то есть — очень редко. Показания для этого при остром радикулите также нужно предъявлять в комплексе, как минимум три из шести нижеперечисленных.
- Если более трёх месяцев терапия не смогла унять боли при радикулите, и болевой синдром не поддался консервативному лечению, назначается операция.
- Если ярко выражены неврологические симптомы: головокружение и головная боль, боль в лицевых нервах, нарушенный сон, обмороки, судорожные состояния, нарушена чувствительность, присутствие нервно-мышечной патологии, нарушены координация и движение, тремор.
- Если рентгеновские снимки показывают дегенеративно-дистрофические изменения в дисках.
- Если изменён состав жидкости спинного мозга.
- Если присутствуют дисфункции органов в малом тазу.
- Если нарушена двигательная способность.
Нужно к первому появлению боли в спине отнестись абсолютно всерьёз, но так происходит в крайне редких случаях. Пациент должен понимать, что первая боль — не начало заболевания, это значит превращение давно и скрытно развивавшегося остеохондроза в радикулит. Избавиться от всего этого самостоятельно и быстро не получится. Просто уйдут симптомы радикулита, а это отнюдь не прекращение развития патологии в позвоночном столбе. Некоторые больные убирают боль прогреваниями. Другие ставят себе уколы от радикулита — анальгин, диклофенак, причём абсолютно неграмотно рассчитывают дозы и длительность курса. Всё это не доводит до добра.
Неприятные ощущения временно устраняются, но они непременно вернутся и с утроенной силой. И будут возвращаться периодически по мере хода процесса дегенерации. Таким образом люди сами себе портят оставшуюся жизнь, в течение которой придётся тратиться на всё более частое лечение радикулита и постоянно страдать от невыносимых болей. Если не прибегнуть к помощи специалистов, очень быстро можно достигнуть обездвиживания и инвалидизации.
А чтобы начать действенную борьбу с заболеванием и впоследствии полностью избавиться от него, нужна хорошо продуманная комплексная терапия, где в должных пропорциях присутствуют и уколы от радикулита, и специальный пояс на позвоночник, и физиопроцедуры, и массаж, и лечебная гимнастика. Приоритет, конечно же, имеет медикаментозная терапия. Именно лечебные препараты снимают отёки, прекращают воспалительный процесс, купируют боль.
- Кеторол. Эти уколы от радикулита снимают боль и многие другие неприятные ощущения, поскольку с его помощью блокируются болевые рецепторы. Облегчение у больного наступает быстро. Однако основное заболевание и ни одно из сопутствующих Кеторол не лечит, только убирает симптомы радикулита. Самостоятельно назначать его нельзя, поскольку существуют жёсткие ограничения на применение этого препарата. Он может нарушить свёртываемость крови, его ни в коем случае не назначают при бронхиальной астме и болезнях желудочно-кишечного тракта.
- Кетонал. Это тоже препарат нестероидной противовоспалительной группы средств. Он ликвидирует очаг воспалительного процесса, блокирует синтез простагландинов. Рецепторы при лечении радикулита кетоналом менее чувствительны, что помогает легче пережить острую стадию заболевания. Препарат назначается и при многих других поражениях нервной системы опорно-двигательного аппарата. Кетоналом лечат не только радикулит поясничного отдела, но и невралгию, бурсит, миалгию и тому подобные заболевания.
- Мильгамма. Это очень эффективный препарат для борьбы с радикулитом позвоночника, поскольку сочетает в себе лидокаин и витамины, а значит — устраняет болезненные ощущения и снабжает поражённый участок дополнительно питательными веществами, что и способствует постепенному угасанию патологии.
- Диклофенак. Это очень сильное противовоспалительное средство, которое используют для того, чтобы быстро снять боли при радикулите. Многие пациенты пользуются им самостоятельно, а это ни в коем случае делать нельзя. Даже в инъекциях его принимать более двух дней запрещено, поскольку побочные эффекты от его передозировки поистине страшны. Вводят Диклофенак очень глубоко в мышцу и часто врач назначает совмещение инъекций со свечами или таблетками. Снимаются воспаление и боль, уменьшается температура тела. Препарат действенный, но очень опасный, поэтому для самолечения им пользоваться нельзя.
Применяются в классической терапии инъекции озона вместе со стероидными препаратами. Методика это новая, но с большим эффектом она вошла в основной арсенал врача-невропатолога, поскольку сегодня практически нет средства лечения радикулита действеннее. Инъекция делается один раз и прямо в поражённое место. Новокаиновые блокады на спине применяются для того, чтобы сразу устранить практически полностью боли при радикулите. Эффект получается быстрый и ярко выраженный.
Следующие два препарата характеризуются многими противопоказаниями, хотя при медикаментозном лечении радикулита являются средствами весьма действенными. Это Амбене, лекарство понижающее температуру, убирающий боль и воспалительный процесс. Используется как раствор для уколов от радикулита. Устраняет не только практически все симптомы, но и на основное заболевание воздействует. Более трёх инъекций в течение недели делать не рекомендуется, курс назначает врач, и обычно процедура повторяется через день. Пациентам до четырнадцати лет и после семидесяти препарат не назначается, он противопоказан беременным, кормящим женщинам, а также всем, у кого есть какие-либо неполадки с почками и желудочно-кишечным трактом.
Препарат Диклоберл относится к группе нестероидных противовоспалительных средств, он обладает очень высоким жаропонижающим и противовоспалительным эффектом, прекрасно снимает боли при радикулите. Уже через пятнадцать минут после внутримышечной инъекции наступает явное облегчение. Этот препарат вводится только один раз — глубоко в мышцу. Если же понадобится длительное лечение, необходимо переходить на таблетки и свечи, но тоже сугубо по назначению врача. Запрещений у этого препарата очень много: помимо беременности и болезней желудочно-кишечного тракта это возрастные ограничения и присутствие аллергических реакций.
Нужно помнить каждому пациенту, что выбрать подходящее средство для лечения радикулита не так просто. Здесь необходима очень качественная диагностика, точное установление причин появления болевого синдрома. Терапия обязательно должна быть комплексной и включать в себя помимо медикаментозного лечения радикулита обязательные физиопроцедуры, массаж, лечебную гимнастику с глубоко продуманными и составленными индивидуальным блоком упражнениями и, конечно же, шерстяной пояс на поясницу.
О компании: ООО «ЛЕОНАРДА-СЕРВИС» в 2005 году создала и вывела на рынок РФ новую категорию медицинских изделий (Регистрационное Удостоверение Росздравнадзора № ФСР 2010/08307) Пояса и бандажи медицинские согревающие эластичные, содержащие верблюжью шерсть или шерсть альпака или шерсть ангорской козы. Эластично-трикотажное полотно из которого сшиваются согревающие эластичные медицинские пояса и бандажи ЛЕОНАРДА® запатентовано: Патент №2289643, Патент №2319800.
Внимание: пpeдcтaвлeнныe нa caйтe материалы, oпубликoвaны иcключитeльнo для oзнaкoмлeния c инфopмaциoнными цeлями. Зaнимaяcь caмoлeчeниeм, Вы мoжeтe нaнecти нeпoпpaвимый вpeд cвoeму здopoвью! Пepeд тeм, кaк практически иcпoльзoвaть пoлучeнную нa caйтe инфopмaцию, oбязaтeльнo пpoкoнcультиpуйтecь c Вашим лечащим вpaчoм.
источник
Пояснично-крестцовым радикулитом или радикулопатией называется заболевание, затрагивающее периферическую систему организма.
Напомним, что периферическая система – это одна из частей нервной системы человека.
Она содержит в себе все нервные окончания, которые располагаются за пределами головного и спинного мозга, поэтому данное заболевание проявляется в виде сдавливания спинномозговых нервов в области поясницы.
Радикулит пояснично-крестцового отдела позвоночника – это такое заболевание, которое встречается как у людей пожилого возраста, так и у молодого поколения.
Согласно статистическим данным подобной проблемой страдает больше 10% населения в возрасте от 35 до 60 лет.
Основная причина болезни заключается в ущемлении нервных корешков, которые проходят через фораминальные каналы.
Чаще всего заболевание проявляется вследствие развития остеохондроза (поражение межпозвоночных дисков).
Течение и развитие остеохондроза предполагает костное нарушение отдельных позвонков.
Причины развития пояснично-крестцового радикулита
Чаще всего появляются межпозвоночные диски, которые создают наросты, зажимающие нервные окончания.
У пожилых людей чаще всего радикулит проявляется из-за естественного старения организма, которое сопровождается дистрофией костной ткани.
Спровоцировать развитие радикулопатии могут травмы позвоночного столба или воспалительные процессы мягких тканей, которые плотно прилегают к позвоночнику.
Основные причины появления радикулита пояснично-крестцового отдела позвоночника:
- Новообразования в периферической системе.
- Спондилолистез (смещение позвонков).
- Артрит (воспаление суставов).
- Гиподинамия (ослабление мышечной деятельности организма).
- Нарушение обмена веществ.
- Генетическая предрасположенность.
Причинами радикулита также могут стать такие аутоиммунные заболевания, как:
- Системная красная волчанка (поражение соединительной ткани).
- Миастения (быстрая утомляемость мышц).
- Псориаз (шелушение кожных покровов).
- Склеродермия (утолщение и затвердение кожи).
- Саркоидоз (образование в тканях гранулём).
- Сахарный диабет 1 типа (нарушение обмена глюкозы).
- Пернициозная анемия (нарушение красного ростка кроветворения).
- Гломерулонефрит (воспаление клубочков почек).
- Витилиго (нарушение пигментации).
Регулярные нагрузки на позвоночный столб, могут спровоцировать развитие радикулопатии.
Как правило, симптомы пояснично-крестцового радикулита проявляются сразу после защемления нервных корешков.
- Человеку сложно согнуть пальцы на ногах.
- Боль в области нижней части позвоночного столба.
- Больному сложно по утрам вставать на ноги.
Симптоматика зависит от степени тяжести заболевания.
Обычно боль в пояснице возникает после физических нагрузок, в редких случаях боль может вызываться переохлаждением тела.
Часто одним из проявлений радикулита становится боль в задней части бедра.
Болевые ощущения при пояснично-крестцовом радикулите
Это связано с защемлением седалищного нерва. При таком защемлении человек ощущает простреливающую боль при ходьбе или поднятии тяжести.
Кроме этого, может появиться потеря чувствительности, онемение или покалывание в области голени.
Болевые ощущения в нижней части позвоночного столба также могут усиливаться при кашле или чихании.
Для диагностики заболевания человеку нужно обратиться к неврологу. Также провести диагностику могут мануальный терапевт или физиотерапевт.
Изначально врач проводит осмотр больного и оценивает его анамнез. По внешнему виду также можно заподозрить о развитии радикулита.
- Распрямленный поясничный лордоз.
- Увеличенный кифоз.
- Выпирающий в сторону защемления сколиоз.
Также медики нередко ставят диагнозы на основании симптоматики. Так узнать, что человека беспокоит именно радикулит можно по синдрому Бехтерева.
Диагностика пояснично-крестцового радикулита
Для диагностирования, больному необходимо из положения лежа на спине плавно сесть в положение сидя. Если одна нога при этом рефлекторно сгибается, то у человека диагностируется радикулит.
| Название симптома | Описание |
| Лагеса | Человек ложится на спину и поднимает выпрямленную ногу. Диагноз подтверждается, если боль появляется в области поясницы или ягодиц. |
| Бонне | Сглаживание складки под ягодицей. |
| Нери | Для проверки синдрома больному необходимо встать ровно и медленно наклонять голову вперед. Если боль усиливается, то диагноз подтверждается. |
Наряду с вышеуказанными методами диагностика радикулита проводится также при помощи компьютерной томографии или магнитно-резонансной томографии, благодаря которой можно сделать послойный снимок тканей и диагностировать стадию развития болезни.
Для лечения пояснично-крестцового радикулита применяются лекарственные препараты таких групп:
- Анестетики.
- Нестероидные противовоспалительные препараты.
- Миорелаксанты.
Анестетиками называются лекарственные препараты, которые вызывают анестезию (обезболивание).
Чаще всего анестетики применяются при хроническом пояснично-крестцовом радикулите для купирования боли. Данные лекарства не лечат, а только снимают боль на время.
Список препаратов, производимых в растворах для инъекций:
Нестероидные противовоспалительные средства используются для снятия воспаления и купирования боли.
Данные препараты очень эффективные, но имеют массу побочных эффектов.
Мазь Финалгон для лечения пояснично-крестцового радикулита
Они выпускаются в разных формах, но для лечения чаще всего используются мази и таблетки.
В период обострения медики назначают больному таблетки НПС:
Миорелаксантами называются медикаменты, которые направлены на снижение тонуса скелетной мускулатуры. Они уменьшают двигательную активность человека.
Данная группа препаратов используется в редких случаях и только однократно. Частое применение миорелаксантов приводит к полному обездвиживанию.
Список наиболее популярных препаратов при радикулите пояснично-крестцового отдела позвоночного столба:
Стоит помнить, что лечение пояснично-крестцового радикулита должно сочетаться с профилактикой появления:
- Простуды.
- Пониженной температуры тела (ниже 35 градусов).
- Отравлением токсическими веществами.
При возникновении данных проблем со здоровьем, радикулит как полиэтиологическое заболевание начнет развиваться ускоренными темпами и быстро перейдет в хроническую форму.
Физиотерапия помогает уменьшить болевой синдром, улучшить микроциркуляцию и питание мягких тканей.
Таблица: методы физиотерапии, применяемые для лечения пояснично-крестцового радикулита
| Метод | Описание |
| Электрофорез | Воздействие постоянным током малой силы и анальгетиками на человеческий организм. Чаще всего электрофорез при радикулите проводится с новокаином или анальгином. |
| Амплипульстерапия | Воздействие на организм синусоидальными токами. |
| Электроанальгезия транскраниальная | Воздействие токов на головной мозг человека. |
| УФО | Воздействие ультрафиолетовыми лучами. |
Сегодня оперативное вмешательство применяется крайне редко для лечения данного заболевания.
Операция несет в себе риски того, что человек окажется обездвиженным, поэтому медики стараются вылечить болезнь всеми доступными и безопасными для человека способами.
Оперативное вмешательство проводится в том случае, если боль у человека не проходит на протяжении месяца консервативного лечения (ЛФК, физиотерапия и прием медикаментов). Также основаниями для проведения операции является выраженная неврологическая симптоматика.
Также операция проводится в срочном порядке, если изменяется состав спинномозговой жидкости или наблюдается дисфункция тазовых органов.
ЛФК – это комплекс физических упражнений, применяемых для лечения и реабилитации заболеваний.
Упражнения ЛФК при пояснично-крестцовом радикулите лучше выполнять под контролем врача.
Упражнения ЛФК при пояснично-крестцовом радикулите
Главное преимущество ЛФК при радикулите пояснично-крестцового отдела позвоночника заключается в том, что упражнения устраняют саму причину появления заболеваний в отличие от медикаментов, которые направлены лишь на купирование боли и снятия воспалительных процессов.
Таблица: комплекс упражнений ЛФК при пояснично-крестцовом радикулите
| Упражнение № 1 | Человеку необходимо встать ровно, руки и ноги развести на ширину плеч. Затем руки сгибаются в локтях и кладутся на поясницу. После этого больному стоит делать плавные наклоны в разные стороны (влево, вправо). Упражнение повторяется 10 раз. |
| Упражнение № 2 | Человек становится ровно, руки и ноги разводит по ширине плеч. Как и в предыдущем упражнении руки кладутся на поясницу, а человек осуществляет наклоны назад и вперед. |
| Упражнение № 3 | Больному стоит лечь на живот, руки развести по обеим сторонам тела. Затем плавно стоит делать подъёмы головы и плеч вверх, задерживаясь на 2 – 3 секунды. Повторять не меньше 7 раз. |
| Упражнение № 4 | Человек ложится на живот, руки сцепляет за спиной и осуществляет подъёмы головой и плечами. |
Вышеуказанные упражнения снижают нагрузку на пораженные участки и максимально разгружают область поясницы.
Важно помнить, что ЛФК можно применять только в период ремиссии. В период обострения медики чаще всего назначают медикаментозное лечение.
Многие медики рекомендуют больным с радикулитом посещать бассейн. В воде нагрузка на позвоночник не ощущается. Но людям, которые практикуют занятия в бассейнах стоит опасаться переохлаждения.
Предупредить развитие заболевания всегда намного легче, чем потом его лечить.
Поэтому многим людям рекомендуется проводить профилактику возникновения радикулита. Во-первых, человеку необходимо раз в год проходить обследование у невролога.
Во-вторых, потребуется ограничить поднятие тяжестей и соблюдать правильный режим отдыха и работы.
Также если у человека есть остеохондроз или аутоиммунные заболевания, то их необходимо лечить, так как подобные недуги могут спровоцировать развитие радикулита.
Радикулопатия – это весьма серьезное заболевание, которое ни в коем случае нельзя игнорировать.
Если вовремя не обратиться к врачу и не начать лечение, то заболевание перейдет в хроническую форму, которая в итоге может спровоцировать паралич (обездвиживание) нижних конечностей или нарушит функционирование органов, которые находятся рядом с воспаленными нервными корешками.
Также последствием может стать поражение седалищного нерва.
источник

Распространенность данного вида заболевания обусловлена тем, что именно на пояснично-крестцовый отдел позвоночника приходится наибольшая нагрузка. Раньше считалось, что радикулит поясничный появляется в результате инфекционного поражения. Сейчас же специалисты пришли к единому мнению, что эта болезнь является прямым следствием развития остеохондроза и возникает из-за дегенеративных процессов в тканях межпозвоночных дисков.

Основными факторами, провоцирующими появление пояснично-крестцового радикулита, являются:
- травмирование позвоночника;
- переохлаждение организма;
- новообразования в периферической нервной системе;
- артрит, артроз;
- пожилой возраст – с годами утрачивается эластичность хрящевых дисков;
- воспалительные процессы в тканях, которые расположены поблизости от позвоночного столба;
- дегенеративные и дистрофические изменения;
- малоподвижный образ жизни;
- заболевания аутоиммунного происхождения;
- болезни внутренних органов;
- отложение солей;
- костные разрастания;
- повышенная нагрузка на позвоночник;
- генетическая предрасположенность.
Приступ пояснично-крестцового радикулита может возникнуть при определенных внешних или внутренних условиях. К ним относятся: физическое перенапряжение, интоксикация организма, вирусное заболевание, резкое движение тела.

Локализация боли зависит от уровня поражения позвонков. Болевой симптом может возникать не только в пояснице, но и в районе ягодиц, бедер, икроножных мышцах или в голени. Приступ радикулита длится около двух недель и может характеризоваться следующими специфическими признаками:
- Симптом Ласега. Характеризуется болевыми ощущениями в ягодичной, поясничной зоне, а также на задней поверхности ноги, которые усиливаются при лежачем на спине положении, либо при подъеме выпрямленной ноги.
- Симптом Бонне. В зоне поражения под ягодицей распрямляется складка.
- Симптом Бехтерева. При вставании из лежачего положения в сидячее возникает рефлекторный сгиб ноги.
- Симптом Нери. Характеризуется усилением болевого синдрома во время наклона головы вперед.
- Симптом Дежерина. Проявляется увеличением боли при чихании или кашле.
Если радикулит сформировался из-за остеохондроза, могут наблюдаться внешние изменения тела: искривление позвоночника, выпирание позвонков, распрямление лордоза в поясничном отделе, выгнутость позвоночника в сторону, противоположную от пораженной. При инфекционной природе радикулита боль может усиливаться только в момент наклона туловища вперед, при этом физическая нагрузка не вызывает усиления симптомов. Когда воспалительные процессы угасают, боли быстро проходят.

- изучение анамнеза, симптомов болезни;
- внешний осмотр пациента на наличие признаков искривления позвоночника;
- лабораторные анализы крови и мочи;
- рентгенография;
- Компьютерная томография, МРТ.
Данные диагностические процедуры позволяют точно определить причину болезни, степень поражения позвонков и локализацию дегенеративных процессов.
Лечение пояснично-крестцового радикулита определяется многими факторами: степенью развития болезни, симптоматикой, наличием осложнений и другими. На первых порах рекомендуется соблюдение строгого постельного режима, чтобы исключить дополнительное травмирование позвонков и приостановить развитие воспалительных процессов.
Больному желательно спать на жесткой кровати, в идеале – использовать специальный ортопедический матрац. Нагрузка на поясницу должна быть сведена к минимуму. Зачастую назначают ношение особых корсетов по несколько часов в день. Основой в лечении поясничного радикулита является медикаментозная терапия.

В период обострения назначают следующие препараты: Диклофенак, Индометацин, Ибупрофен, Ортофен. Когда воспаление снизится и боли уменьшатся, можно будет перейти на мази, которые оказывают более мягкое действие: Апизартрон, Волтарен, Найз, Камфоцин, Диклофенак-гель, Финалгон.
Благоприятный эффект могут оказать крема и мази на основе натуральных компонентов – Живокост, мази со змеиным ядом (Випросал, Алвипсал, Випратокс), мази с пчелиным ядом (Вирапин, Апизартрон, Мелливенон). Эти крема, за счет своего раздражающего действия, повышают кровообращение в районе пораженных позвонков. Следует учитывать, что любые лекарственные крема имеют ряд противопоказаний, поэтому требуется проконсультироваться с врачом перед началом их использования.
При очень сильных болях назначают блокады и инъекции. Саму болезнь они не лечат, а лишь временно снимают симптомы. Для снятия болевого симптома применяют обезболивающие и миорелаксанты: Мидокалм, Лидокаин, Мелоксикам, Сиралуд, Новокаин, Тримекаин. Как и в случае с мазями и противовоспалительными средствами, инъекции имеют ряд негативных эффектов, поэтому их применение должно быть однократным.
Для восстановления хрящевых тканей и предотвращения развития болезни, применяют хондропротекторы: Артрон флекс, Алфлутоп, Гиалурон, Румалон, Хонда, Нолтрекс, Жабий камень, Структум, Терафлекс, Ферматрон, Хондроитин сульфат и другие. Кроме того, может потребоваться применение седативных средств и витаминных комплексов для насыщения поврежденных позвонков питательными веществами.

- Ультрафиолетовое облучение, которое проводят на поясничной зоне и в ногах, по длине пораженных нервов. Назначают его в подострой стадии, когда воспалительные процессы снижаются и болевые симптомы выражены уже не так сильно.
- Электрофорез, в совокупности с лекарственными препаратами – дикаином, фенолом, адреналином, вирапиновой мазью. Если радикулит имеет инфекционное происхождение, применяют растворы лития и меди, а также салициталы. Хороший эффект оказывает электрофорез с лечебной грязью.
- Ультразвуковая терапия с применением смеси обезболивающих препаратов (анальгетиков). Ультразвуковое лечение может быть в непрерывном или импульсном режиме, в зависимости от формы болезни. Если радикулит инфекционный, назначают ультразвук совместно с хлоридно-кальциевыми и сероводородными ваннами.
- Применение диадинамических токов. В этом случае на участках пораженных нервных окончаний ставят электроды, которые вызывают активизацию затронутых болезнью нервов.
Если радикулит был спровоцирован остеохондрозом, может быть показано вытяжение позвоночника. Проводят его на кровати с небольшим подъемом в изголовье. Длительность занятий обычно составляет 10 минут, частота – 2-3 раза в день.

Нагрузка при ЛФК должна увеличиваться постепенно. Перед началом упражнений нужно обязательно сделать легкую разминку, чтобы подготовить и разогреть мышцы. Все упражнения необходимо выполнять аккуратно и медленно, без резких движений, скручиваний и поворотов тела. Если возникли болевые ощущения, нужно снизить интенсивность занятий, либо прекратить упражнения. Лечение хронического радикулита всегда включает лечебную гимнастику. Конкретный комплекс упражнений определяется врачом на основании формы и стадии болезни.
источник
Диагноз радикулит знаком не понаслышке многим. Это крайне распространенная патология, проявляющаяся поражением спинномозговых нервных корешков. Относится к заболеваниям периферической нервной системы. Возникать может по ряду различных причин. У радикулита есть две нехорошие тенденции – склонность к переходу в хроническую форму и возникновение рецидивов. Это оказывает существенное негативное влияние на состояние пациента, имеющего данный диагноз, значительно снижая качество его жизни.
Болезнь настолько распространена, что, по статистике, в активной фазе ею страдает каждый восьмой человек на земле. Причем, если раньше она считалась медицинской проблемой стариков, то сегодня к врачу обращается все больше людей среднего возраста и молодежи, среди которых немало спортсменов, но есть и пациенты, далекие от профессионального спорта, зато проводящие все рабочее время, сидя за компьютером.
Название болезни произошло от radicula, что означает на латыни «корень». Это впрямую указывает на суть патологии, которая заключается в ущемлении нервных корневых окончаний позвоночного столба.
Кстати. У заболевания есть еще одно, менее популярное название – люмбаго. На латыни это «поясница». Данное слово точно указывает на «больное» место, которое чаще всего поражает радикулит.
Встречается два вида радикулитного поражения позвоночника – поясничный и пояснично-крестцовый. Причинами для них являются дегенеративно-дистрофические процессы во всех позвоночных сегментах и структурах.
Важно! Оба вида заболевания начинаются одинаково – с внезапной боли. Различается лишь локализация болей: в верхней части поясницы либо ближе к крестцу. Возникает боль после физической нагрузки. При приеме обезболивающего она стихает. Но необходимо понимать, что это лишь временное «затишье», с каждым разом боль будет все сильнее, и чтобы с ней справиться, понадобится все большая доза обезболивающего.
Самым массовым является пояснично-крестцовый вид. Он образуется в результате изменений позвоночных сегментов и структур, имеющих механическую природу.
Чаще всего среди заболевших все же люди пожилые и среднего возраста. Также в группе потенциальных пациентов те, кто работает в неблагоприятном климате, на открытом воздухе, при плохой погоде (на холоде). К ним относятся те, кто во время работы нагружает позвоночник динамикой или статикой.
Спровоцировать приступ могут:
Если диагностируется радикулит, характеризующийся поражением нервных корешков, относящихся к спинному мозгу, он называется дискогенным. При патологии седалищного нерва болезнь носит названия ишиалгия.
Испытать на себе ощущения радикулита пришлось хотя бы раз каждому восьмому жителю мира. Они могут проявляться по-разному, но в основном заключаются в следующих пунктах.
Важно! Главный признак, как уже отмечалось, возникающая при физическом усилии или движении боль резкого характера. Ареал ее возникновения точно укажет на место, где корешок нерва оказался ущемлен.
Во время первичного осмотра обнаруживается общая симптоматика.
- Длинная мышца спины напряжена.
- При боковой пальпации остистых отростков возникает локализованная боль.
- Болевой синдром иррадиирует в ягодицу.
- Кожный покров бледнеет.
- Кожа становится прохладной в месте зажатого нерва.
- Кожный покров над повреждением теряет чувствительность.
Выделяют две стадии заболевания. Обе в остром режиме характеризуются проявлением ряда специфических признаков.
Таблица. Стадии радикулита и их симптомы.
| Первая | Вторая |
|---|---|
| Болевой синдром резко усиливается и ощущается интенсивно в поясничной зоне, ягодичной и сзади в бедре, когда пациент лежит вверх лицом и поднимает ногу, на стороне боли. | Происходит резкое усиление болей от бедра и по всей ноге в стопу при резком наклонении вперед головы, то есть путь болевого импульса удлиняется, достигая окончания нижней конечности. |
| Стадия выражается сгибанием ноги с пораженной стороны, которое происходит рефлекторно, когда пациент с лежачего положения пытается сесть. | Усугубляется ограничение подвижности. |
| Многократно усиливается боль в спине и происходит ее переход в бедро, если резко наклонить голову вперед. | Если ногу с больной стороны отвести вбок, резко болит задняя часть бедра. |
| При чихании, кашле и других напряженных ситуациях усиливается поясничная боль. | Пациент не может занять сидячее положение из лежачего при разогнутых прямых ногах. |
| При визуальном осмотре ягодичная складка пораженной стороны сглажена. | Если надавить ладонью ниже пупка на живот, там возникнут болевые ощущения. |
| Движения отличаются скованностью, пациент непроизвольно пытается принять «антиболевую» позицию, напряжен позвоночник, прогиб в больной бок. | Болевой синдром локализуется по всей протяженности седалищного нерва, когда выпрямленная нога пораженной стороны прижимается к твердой поверхности. |
| Боль возрастает и становится мучительной при ходьбе, повороте или наклоне. Синдром при этом переходит из бедра в голень и спускается в стопу. По данным симптомам или хотя бы некоторым из них человек может диагностировать радикулит самостоятельно, но это необходимо лишь для того, чтобы подвигнуть его на поход к врачу. Никакими народными средствами пытаться излечить радикулит в острой форме не следует. После диагностики лечение назначает врач, и задача пациента неукоснительно следовать назначениям. После визуального осмотра и проведения манипуляций, подтверждающих симптоматику, врач назначает дополнительные обследования. Они нужны для оценки степени заболевания.
Сначала об оказании первой помощи.
Врач, скорее всего, назначит консервативное лечение, которое будет представлять собой комбинацию нескольких методов. Пациента необходимо обезболить, при этом болевой синдром радикулита может быть настолько силен, что не всяким обезболивающим его удается снять. Помимо этого параллельно нужно снять воспаление. Также терапия проводится противоотечными, рассасывающими препаратами, поддерживается приемом витаминов и миорелаксантов. Кроме того, наверняка будут назначены местные мази и иные средства, регулирующие внешние параметры тепло/холод.
Первая и главная задача терапевтического процесса – снять боль, которая настолько сильна, что мешает нормальному существованию пациента. Для этого потребуются анальгетики, в списке которых следующие препараты: Они могут приниматься как в таблетированной форме, так и в инъекционной. Если боль опоясывающая, невыносимая, широко иррадиирующая, целесообразно блокадное обезболивание. Блокада – это укол, который осуществляется в околопоясничную зону или прямо в позвоночный сустав. Процедура выполняется только врачом. Она способна убрать болевой синдром достаточно быстро, что иногда необходимо при остром приступе. В качестве инъекционных веществ применяются следующие:
Универсальными уничтожителями воспаления являются нестероиды. Они комплексно снимут проявления воспаления, отек и частично помогут избавиться от болей. Применять их можно не только в виде таблеток и инъекций, но и в виде мазей. Эта форма предпочтительные таблетированной, чтобы не перегружать организм пациента лекарствами принимаемыми внутрь. К нестероидам, показанным при радикулите, относятся: Дозировки, формы и способы приема должны быть определены врачом.
Если вы хотите более подробно узнать, как лечить радикулит поясницы в домашних условиях, а также рассмотреть альтернативные методы лечения и эффективные средства, вы можете прочитать статью об этом на нашем портале. Наверняка на пояснице, в болевой зоне образуется отек. Понадобятся противоотечные и рассасывающие средства для его устранения. Здесь местные формы подойдут как нельзя лучше. Мазь, кремовая или гелевая субстанция могут быть многофункциональными, обладающими одновременно и аниболевыми, и антивоспалительными и антиотечными свойствами. А могут быть средства узконаправленного монодействия. Разогревающие препараты включают «Капсикам», «Апизартрон», «Мелливенон», другие. Они усиливают оборот крови и лимфы. Ускоряются обменные процессы, мышцы избавляются от напряжения, рассасываются патологические отеки.
Обезболивающие препараты: «Феброфид», «Быструмгель», «Долгит», другие. Эти средства не разогревают, а действуют за счет анальгетиков, оказывая попутно легкий анестетический эффект. Препараты восполняют недостаточность кровообращения, снимают спазмирование мышц и значительно увеличивают скорость восстановительных процессов. Противовоспалительные: «Вольтарен», «Диклак», другие. Эти местные препараты изготовлены с использованием нестероидов и применяются в качестве восстановителей суставной подвижности. Параллельно с основными группами врачи наверняка порекомендуют принимать следующие лекарства.
Если в течение месяца консервативная терапия не дает прогнозируемого результата, врач может отправить больного в стационар для оперативного лечения. Желающим не иметь проблем с поясницей и не сталкиваться с таким заболеванием, как радикулит, врачи рекомендуют выполнять регулярно комплекс поддерживающих упражнений, а также исключить по возможности из жизни факторы риска, способные спровоцировать острый приступ болезни. Также при обнаружении первых симптомов не стоит тянуть с визитом к врачу и пытаться справиться самостоятельно. Это может только усугубить ход болезни, и привести пациента на операционный стол. Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
источник |