Физиотерапия (греч. physis npupoda + therapeia / лечение; синоним: физическая терапия, физикалъная терапия, физиатрия, физикотерапия) — раздел клинической медицины, изучающий физико-химические основы действия природных и искусственно создаваемых физических факторов и их использование с профилактической, лечебной и реабилитационной целью.
В физиотерапии многообразные факторы разделяют на две группы: естественные и преформированные (аппаратные).
Рис. 1. Прессотерапия
- — климатотерапия (действующие факторы: давление и температура воздуха, его химический состав, влажность, степень ионизации, скорость и направление ветра, облачность, осадки, инсоляция, особенности почвы и ее радиоактивность, наличие водных бассейнов, высота над уровнем моря, географическое положение местности);
- — гелиотерапия (естественное воздействие видимым, инфракрасным и ультрафиолетовым излучением);
- — водолечение (гидро- и бальнеотерапия);
- — аэротерапия;
- — термотерапия (теплолечение и криотерапия);
- — спелеотерапия и галотерапия;
- — баротерапия (гипербарическая оксигенация, гипоксические тренировки);
- — пелоидотерапия (грязелечение);
- — глинолечение;
- — псаммотерапия (лечение песком);
- — нафталанотерапия;
- — обтирания;
- — обертывания;
- — укутывания (сухие, влажные);
- — дозированная ходьба;
- — терренкур;
- — талассотерапия;
- — ручной массаж.
а) постоянные токи низкого напряжения:
— непрерывный ток: гальванизация и лекарственный электрофорез;
— низкой и звуковой частоты и низкого напряжения:
— надтональной и высокой частоты и высокого напряжения:
— переменное магнитное поле высокой частоты (ПеМП ВЧ) — индуктотермия;
д) электромагнитное излучение:
— широкополосное низкоинтенсивное электромагнитное излучение;
— крайневысокочастотная терапия (КВЧ-терапия);
— миллиметроволновая (ММВ) терапия;
- инфракрасное, ультрафиолетовое, видимое, монохроматическое когерентное (лазерное) и полихроматическое некогерентное поляризованное (пайлер) излучение, поляризованное излучение;
- цветоимпульсная терапия, селективная фототерапия;
д) воздействия измененной воздушной средой (аэрозольтерапия — ингаляции):
ж) температурные факторы (криотерапия местная и общая, гипотермия, парафинотерапия, озокеритолечение, аппаратная термотерапия, сауна, бани и др.).
Каждый физический фактор оказывает определенное лишь ему свойственное влияние, вызывая в организме строго специфические физиологические реакции (рис. 1).
Именно они являются главными и, протекая на фоне общего для всех физических факторов неспецифического действия, обуславливают регулирующее влияние на пораженные патологическим процессом ткани организма. Современные тенденции развития физиотерапии диктуют изыскание средств и возможностей, позволяющих достигнуть наибольшего лечебного эффекта на пораженные структуры при наименьшей нагрузке на организм, то есть за счет повышения специфического и понижения неспецифического компонента действия.
Герасименко М.Ю., Черепахина Н.Л., Волченкова О.В. Физиотерапевтическое лечение в системе реабилитационных мероприятий больных с повреждением спинного мозга // Реабилитация больных с травматической болезнью спинного мозга / Под общ. ред. Г.Е. Ивановой и др. — М., 2010. С. 571-573.
источник
Физиотерапия в России применялась всегда очень широко. Первый физиотерапевтический аппарат появился у нас еще 231 год назад: «электрическую машину» для Старо-Екатерининской больницы (ныне – МОНИКИ им. М. В. Владимирского) в Москве приобрела Екатерина Великая. Из-за своей полноты она страдала «болезнями коленей и суставов», в связи с чем лечилась грязевыми обертываниями в селе Черная Грязь (ныне – музей-заповедник «Царицыно»). Тогда же в России стали применяться впервые лечебные ванны, были организованы места для ходьбы (прототипы терренкура).
В настоящее время в Международной классификации болезней 10-го пересмотра (МКБ-10) обозначено около 10 тыс. заболеваний. При этом физические факторы используются при лечении 4 тыс. заболеваний, а число болезней, подлежащих реабилитации, – всего 100–200.
Согласно стандартам реабилитационной помощи, в реабилитации нуждаются следующие группы пациентов: перенесшие тяжелые травмы, оперативное лечение суставов (например, после эндопротезирования), нейрохирургические операции, онкологические и кардиологические больные (после инфарктов миокарда, перенесшие операции на сердце и сосудах), а также большая группа неврологических пациентов (больные с инсультом и различными другими заболеваниями периферической и ЦНС).
В Европе в 2007 г. по поручению Международного общества реабилитационной и физической медицины (ISPRM) ведущими европейскими специалистами в данной области К. Гуттенбрунером, А. Вардом и А. Чемберлен была сформулирована стратегия развития реабилитационной и физической медицины, которая получила название «Белая книга физической и реабилитационной медицины». Она была представлена на конгрессе ISPRM и опубликована в официальном издании ISPRM – Journal of Rehabilitation Medicine.
Сегодня многие положения Европейской хартии и ICF представляют интерес для отечественных врачей-физиотерапевтов. Например, знания, умения и навыки для европейского специалиста, исходя из некоторых положений «Физической и реабилитационной медицины» (PRM), согласно версии 2008 г.:
2. Физиология и патофизиология.
3. Клиническая и функциональная оценка в PRM.
- физиотерапия – занимается физическими факторами и двигательным режимом (электролечение, механическая вибрация, БОС, термо- и бальнеотерапия),
- профессиональная терапия, эрготерапия,
- оборудование и технические средства реабилитации (протезирование),
- мануальная (ручная) терапия,
- перевоспитание речи, принципы, оборудование и технология терапии нарушений речи,
- реинтеграция людей с физическими недостатками в общество.
5. Неподвижный пациент (предотвращение и лечение расстройств сердечно-сосудистой, дыхательной, пищеварительной, эндокринной, мочевыделительной, скелетно-мышечной, нейропсихологической систем и кожи).
6. Заболевания опорно-двигательной системы у взрослых в PRM.
8. PRM и патология нервной системы.
9. PRM и дыхательная патология.
10. PRM и сердечно-сосудистая патология.
12. PRM при урологических и сексуальных проблемах.
14. Онкологическая реабилитация.
15. Реинтеграция и обслуживание обездвиженных и пожилых лиц на дому.
Российские специалисты в настоящее время работают согласно закону «Об основах охраны здоровья граждан в РФ» (2011 г.). Помимо этого мы ориентируемся на приоритетный национальный проект «Здоровье», который реализуется в стране с 2006 г. Также вышел приказ № 1705н от 29.12.2012 г. «Об утверждении порядка организации медицинской реабилитации» (зарегистрирован в Минюсте России 22.02.2013 г. под № 21276).
Понятие «медицинская реабилитация» впервые в России было регламентировано в статье 40 «Медицинская реабилитация и санаторно-курортное лечение» № 323-ФЗ «Об основах охраны здоровья граждан в РФ» от 21.11.2011 г. (ред. от 25.06.2012 г.) как «комплекс мероприятий медицинского и психологического характера, направленных на полное или частичное восстановление нарушенных и (или) компенсацию утраченных функций пораженного органа либо системы организма, поддержание функций организма в процессе завершения остро развившегося патологического процесса или обострения хронического патологического процесса в организме, на предупреждение, раннюю диагностику и коррекцию возможных нарушений функций поврежденных органов либо систем организма, предупреждение и снижение степени возможной инвалидности, улучшение качества жизни, сохранение работоспособности пациента и его социальную интеграцию в общество».
Также в документе указано, что «медицинская реабилитация осуществляется в медицинских организациях и включает в себя комплексное применение природных лечебных факторов, лекарственной, немедикаментозной терапии и других методов, т. е. закрепляется понятие медицинской реабилитации и курортно-санаторного лечения».
Физиотерапия, ЛФК, медикаментозное лечение являются частями медицинской реабилитации и неразрывно связаны между собой, что наглядно представлено на рисунке 1.
В государственной программе «Развитие здравоохранения», принятой коллегией Минздрава РФ 28 сентября 2012 г., имеется подпрограмма 5 «Развитие медицинской реабилитации и санаторно-курортного лечения, в том числе детей», в которой поясняется, что помощь по восстановлению здоровья пациентов оказывается в плановом порядке в рамках первичной медико-санитарной и специализированной, в т. ч. высокотехнологичной медицинской помощи в следующих условиях:
- стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение);
- в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, но не требующих круглосуточного медицинского наблюдения и лечения);
- амбулаторно (в условиях, не предусматривающих круглосуточного медицинского наблюдения и лечения);
- вне медицинской организации (на дому) путем вызова специалиста (мультидисциплинарной бригады) реабилитационного отделения медицинской организации, оказывающей помощь по медицинской реабилитации;
- в санаторно-курортном учреждении.
Также в данном документе указано: медицинская реабилитация должна начинаться максимально рано, а не на II или III этапе лечения. Местами ее проведения являются как реанимационные палаты, так и палаты и кабинеты специализированного отделения, реабилитационные центры, поликлиники (санатории). Также возможно проведение реабилитационных мероприятий на дому.
Еще один важный момент: реабилитационные и экспертные технологии обязательно должны соответствовать положениям Международной классификации функционирования, ограничений жизнедеятельности и здоровья (МКФ).
Необходимо отметить, что после выхода приказа Минздрава РФ № 928Н «Об утверждении порядка оказания медицинской помощи больным с острыми нарушениями мозгового кровообращения» от 15.11.2012 г. (зарегистрирован в Минюсте России 27.02.2013 г. под № 27353), в котором рекомендуется широко применять с первых суток оказания медицинской помощи пациентам физические факторы, ЛФК и психологическую реабилитацию, летальность стала меньше, а услуги для пациентов – намного качественнее.
Существуют и проблемы по внедрению методов реабилитации в регионах:
- отсутствие необходимой нормативной документации в субъектах федерации,
- подготовка руководителей подразделений здравоохранения по вопросам организации медицинской реабилитации,
- выбор компетентного ответственного за организацию подразделения реабилитации и «технологического» процесса в нем,
- выделение площадей под службу реабилитации,
- приобретение специального оборудования,
- наличие подготовленных кадров,
- обеспечение технологии профильной этапной индивидуализированной реабилитации,
- экспертная оценка процесса, результатов реабилитации.
В связи с этим при организации проведения медицинской реабилитации имеются определенные риски: дефицит работников этой сферы, увеличение на них нагрузки, нехватка необходимого оборудования, недостаток необходимых площадей, отсутствие мотивации для успешной работы специалистов. Нередко недостаточная материальная база не позволяет проводить процедуры в более интенсивном режиме.
Специалистами Минздрава РФ разработан ряд мер, позволяющих нивелировать различные риски:
- введение должности «врач-реабилитолог»;
- строгое соблюдение принятых схем и правил этапной маршрутизации пациентов;
- продуманное расположение структур, оказывающих помощь по медицинской реабилитации;
- наполнение штатных должностей учреждений медицинскими и педагогическими работниками;
- обучение специалистов реабилитационных подразделений;
- обеспечение учреждений необходимым оборудованием;
- использование современных программно-компьютерных технологий;
- информационное сопровождение;
- привлечение инвестиций.
Самая главная проблема в РФ на сегодняшний день – это дефицит кадров (рис. 2). Чтобы организовать реабилитацию в полном объеме, не хватает врачей ЛФК, физиотерапевтов, мануальных терапевтов, рефлексотерапевтов и так называемых немедицинских кадров: психологов, клинических логопедов и инструкторов-методистов ЛФК.
На I этапе в специализированных отделениях для 100% госпитализированных, находящихся в стабильном состоянии и имеющих реабилитационный потенциал (РП), должны применяться реабилитационные методики.
Необходимо пояснить: стабильное состояние – это то, которое на данном этапе оказания медицинской помощи не ухудшается.
Например, у человека имеется мерцательная аритмия. Если она хроническая, то реабилитационные мероприятия проводятся. Если это развившийся пароксизм мерцательной аритмии, то первоначально пациентом занимаются кардиологи и реаниматологи, а реабилитация начинается, когда его состояние становится стабильным.
В многопрофильных клиниках, центрах должны присутствовать реабилитационные отделения. В них на II этапе должны поступать 30% выписанных из стационара, 15% направленных из поликлиники от числа обратившихся за помощью (замена специализированных кабинетов на реабилитационные), 15% от общего числа инвалидов (имеющие РП).
На III этапе в реабилитационных отделениях поликлиник должны находиться 60% от общего числа обратившихся за помощью, 40% выписанных из стационара, 60% выписанных из реабилитационных отделений многопрофильных стационаров, центров, 40% инвалидов (имеющие РП).
Скоро должны появиться реабилитационные отделения санаториев (кое-где они уже имеются), т. е. это не просто сам санаторий, а специальное отделение (ранее такое уже было – для больных, перенесших инфаркт миокарда, были специальные реабилитационные отделения санатория, которые занимались только ими). В них будут отправлять 15% от выписанных из стационара, 15% обратившихся за помощью в поликлиники, 10% инвалидов.
Также планируется создание совершенно новых видов реабилитационной помощи – создание выездных бригад для оказания помощи на дому. 10% инвалидов, 25% выписанных из реабилитационных отделений или центров, 10% обратившихся за медицинской помощью в поликлиники должны получать на дому физиотерапевтическое лечение, ЛФК, массаж. Пока это весьма проблематично из-за нехватки кадров.
Для развития системы реабилитации (в соответствии с порядком организации медицинской реабилитации № 1705 н от 29.12.2012 г.) необходимы следующие условия:
- оптимальное расположение реабилитационного подразделения;
- соответствие перечня и размеров территории для оказания помощи по медицинской реабилитации в палатах, в специальных помещениях (на одну койку рекомендуется выделять 12 м2);
- оснащение современным оборудованием в соответствии с решаемыми задачами конкретного этапа реабилитации, профиля оказания помощи и кадровой политики;
- управление процессом на основании временных и процессуальных показателей;
- создание службы маршрутизации медорганизаций.
Появляется такое понятие, как мультидисциплинарная бригада (рис. 2). Такие подразделения в настоящее время уже работают в сосудистых центрах.
Врачи – постоянные члены мультидисциплинарной команды: врач-специалист по определенному направлению, кинезотерапевт (человек с высшим педагогическим образованием, инструктор ЛФК), физиотерапевт, клинический психолог, медицинские сестры. Врачи остальных предусмотренных специальностей (кардиолог, логопед, нейропсихолог, психиатр, ортопед, социальный работник, эрготерапевт) привлекаются по необходимости.
Основные принципы работы мультидисциплинарной бригады: комплексность, преемственность, индивидуальный характер.
Понятие качества жизни (D.A. Umphred, 2007) определяется тремя основными сферами:
1) двигательная (мышечно-скелетный компонент, сенсорный компонент, трофический компонент, управление двигательной функцией и факторы окружающей среды); 2) когнитивная (восприятие, ощущения, память, стиль обучения и способность восстанавливаться); 3) психоэмоциональная (эмоции, мотивации, обоняние и внутренние факторы).
Физических факторов окружающей среды огромное количество: естественные (природного происхождения – ландшафт, пелоиды, вода, климат, свет) и искусственные (преформированные) – трансформированные формы электрической, магнитной и механической энергии. Любое физиовоздействие влияет на все уровни нервной системы, и в результате формируется общая реакция организма.
Системный характер действия физических факторов, проявляющийся в комплексном реагировании систем и органов человека в ответ на воздействие, адекватно вписывается в основной принцип медицинской реабилитации, которая также базируется на системном подходе.
Физиотерапия обеспечивает мобилизацию резервов организма, адекватно стимулируя поврежденные или включая в деятельность интактные структуры.
Также физиотерапия способна активно и взаимосвязано влиять на структурно-функциональную целостность и деятельность поврежденных структур, подготавливая или частично восстанавливая их, она адекватно согласуется с общими целями реабилитационных мероприятий: реституцией и регенерацией поврежденных тканей и функций.
Очень важный момент – это коррекция психических нарушений в реабилитационном процессе. Внешние физические факторы обладают способностью влиять на возбудимые и тормозные процессы, уравновешивая или увеличивая их подвижность; повышать общий тонус организма и работоспособность.
Какой бы фактор ни применялся, эффекты физиотерапии примерно одинаковые. Физиопроцедуры реализуются разными путями, оказывая общерегулирующее и локальное воздействие в зависимости от выбранного специалистом метода.
Основные эффекты физиотерапии: конформационные изменения, свободнорадикальные процессы, электрическая поляризация, образование свободных форм веществ, изменения состояния воды, биоэлектрический эффект, ионные сдвиги и температурный эффект (рис. 3).
Ранее реабилитологи работали, используя интердисциплинарный подход (знаем диагноз, разговариваем с пациентом, смотрим все анализы и самостоятельно выбираем процедуру). Сейчас специалисты Минздрава РФ уверены, что подход должен быть мультидисциплинарным, врачи должны между собой взаимодействовать.
Всем отечественным специалистам хорошо знакомы функциональный (проблемно-ориентированный) и нейрофизиологический подходы, применяемые при реабилитации пациента. И наиболее сложным является подход, основанный на объективных доказательствах (клиническое обследование, экспертиза возможностей пациента и перспективных методов реабилитации, критерии подтверждения эффективности: А, В, С, D).
В настоящее время базисные принципы физиотерапии при проведении реабилитации – это комплексность и адекватность (рис. 4). Также необходимо добавить максимально раннее начало, этапность, преемственность и мультидисциплинарный подход.
На что нужно обращать внимание специалистам с учетом последних изменений в правовом поле?
Во-первых, появился термин «реабилитационная необходимость». Она наступает в случае, если в результате повреждения или болезни возникает опасность временного или длительного нарушения функциональных способностей, существует угроза длительного ограничения или ухудшения состояния больного под влиянием негативных факторов окружающей среды.
В настоящее время также введено понятие «реабилитационный диагноз» (основанный на реабилитационной необходимости). Если здоровье человека может быть восстановлено, он может вернуться в трудовую среду и социум, то заниматься реабилитацией его здоровья целесообразно. Если человек бесперспективен для реабилитации, то его необходимо перевести в отделение сестринского ухода для оказания паллиативной медицинской помощи.
Впервые появилось понятие «реабилитационная способность» – не только стабильное соматическое и психическое состояние, но и высокая мотивированность по отношению к предстоящему реабилитационному лечению. Соответственно, если пациент не готов реабилитироваться, не хочет получать необходимые процедуры, то у него низкая реабилитационная способность, и мы можем ему эти процедуры не назначать (в ряде случаев).
И еще одно новое понятие – «реабилитационный прогноз» – медицински обоснованная вероятность достижения намеченных целей реабилитации в намеченный отрезок времени с учетом характера заболевания, его течения, индивидуальных ресурсов и компенсаторных возможностей.
Например, если больной с острым нарушением мозгового кровообращения должен сесть, допустим, к седьмым суткам, это должно быть прописано в прогнозе. И если это произошло не на седьмые сутки, а только на двенадцатые, то мы должны объяснить, почему наш реабилитационный прогноз не сбылся (или мы плохо работали, или состояние здоровья пациента стало более тяжелым).
Также необходимо использовать МКФ (ICF). Сокращенная версия этой классификации (она более удобная, в полной – 600 страниц) вышла в сентябре 2002 г. Она уже стала применяться специалистами некоторых российских медико-социальных центров (первопроходцами стали казанские коллеги).
В таблице 1 выделены несколько основных категорий: функция организма, структуры организма, активность и участие, факторы окружающей среды.
В МКФ прописаны классы «составляющих здоровья» – факторы, характеризующие и определяющие здоровье, функционирование и жизнедеятельность, факторы контекста, домены – сферы проявления признаков здоровья и факторов, определяющих его практический и значимый для характеристики здоровья набор, и параметры, характеризующие позитивный или негативный аспекты состояний (рис. 5).
Необходимо четко понимать, что если здоровье пациента может быть восстановлено, то в зависимости от показаний МКФ и его состояния мы можем его перевести в реабилитационный центр, а также направить в санаторий или поликлинику. Часть нынешних социально дезадаптированных пациентов благодаря усилиям специалистов должна быть максимально реабилитирована и прекратить получать пособие по инвалидности (процент их должен быть минимальным).
Рациональное назначение физиопроцедур должно основываться на правильном понимании ряда основополагающих моментов: этиологии и патогенеза заболеваний, особенностей клинических проявлений, лечебного действия лекарственных препаратов, их взаимодействия, механизма действия физических и бальнеофакторов, совместимости и несовместимости выбранных факторов и медикаментов, побочных действий выбранных методов физиотерапии и фармпрепаратов, необходимости обеспечения строго индивидуализированного подхода к пациенту, этапности реабилитации и последовательности применения комплекса процедур (в зависимости от клинико-функционального состояния больного).
Как было отмечено выше, реабилитация основана на таких принципах, как этапность (стационар – реабилитационный центр, реабилитационное отделение – амбулаторно-поликлиническое учреждение – санаторно-курортные учреждения) и преемственность.
I этап реабилитации – оказание медицинской реабилитационной помощи в острый период течения заболевания или травмы (с первых – вторых суток) в отделениях реанимации и интенсивной терапии, специализированных клинических отделениях стационаров по профилю оказываемой помощи при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала).
Физиотерапия должна назначаться со вторых – третьих суток пребывания пациента в стационаре (ранее считалось, что с 7–10 дня). Это вполне обоснованно: появилась инновационная аппаратура, разработаны новые методы воздействия на организм, в результате чего физиотерапия в целом стала более щадящей, соответственно, перечень противопоказаний к применению какого-либо метода резко уменьшился.
Особенностями и преимуществами физиотерапии являются: универсальность, физиологичность, нормализация гомеостаза, тренирующий эффект, отсутствие токсичности, длительное последействие, совместимость с другими видами лечения и доступность.
Нет противопоказаний к физиотерапии в целом, есть противопоказания к конкретному фактору или методике воздействия.
На I этапе впервые появляется понятие «вертикализация» – ее проводят врачи ЛФК для лежачих пациентов в первые 12–48 ч (для прооперированных больных с инфарктами, инсультами, травмами), чтобы сохранить функцию внутренних органов, нервной системы и ускорить восстановление функциональных возможностей пациента.
II этап медицинской реабилитации предусматривает оказание помощи в ранний восстановительный период течения заболевания или травмы при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала) в специализированных реабилитационных отделениях многопрофильных стационаров или реабилитационных центров. Он, как правило, включает в себя оказание помощи по медицинской реабилитации пациентам, нуждающимся в посторонней помощи для осуществления самообслуживания, перемещения и общения.
В реабилитационных центрах будут проходить восстановление пациенты, не нуждающиеся в специализированной помощи. Сейчас для этой цели нерационально используются койки в терапевтических, неврологических отделениях стационаров. Часть таких пациентов для получения адекватной помощи необходимо будет перевести в реабилитационный центр.
Планируется создать большое количество реабилитационных центров (по определенным патологиям): ортопедо-травматологическое, заболевания периферической ЦНС, соматические (в основном кардиологические) центры. Тот же принцип распространяется и на детское население: создаются специализированные перинатальные центры, в которых также оказывается реабилитационная помощь.
На III этапе физиотерапия проводится в амбулаторно-поликлинических учреждениях, санаториях. Медицинскую реабилитационную помощь оказывают в ранний и поздний реабилитационный периоды, период остаточных явлений заболевания, при хроническом течении заболевания вне обострения, при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала), независимым пациентам в повседневной жизни при осуществления самообслуживания, перемещения и способности к общению в амбулаторно-поликлинических учреждениях здравоохранения, фельдшерско-акушерских пунктах, стационарах одного дня, санаторно-курортных учреждениях, а также выездными бригадами на дому.
Чтобы физиотерапевтам было удобнее работать, чтобы их понимали клиницисты, физические факторы делятся по своему механизму воздействия на патогенетические, симптоматические и неотложные. Патогенетические факторы являются базовыми, симптоматические – вспомогательными, а неотложные – в зависимости от возникшей проблемы.
Например, многоканальная стимуляция может одновременно являться и патогенетическим фактором у пациента с диабетической полинейропатией, и симптоматическим лечением при воздействии на конечности у больного с острым нарушением мозгового кровообращения.
Необходимо тщательно анализировать исходное состояние организма, динамику его реактивности до лечения и в ходе реабилитационных мероприятий и назначать адекватные по своим физическим свойствам воздействия, корректируя их соответственно этапу патологического процесса.
Нежелательно делать долгосрочные назначения, например, 10 процедур электрофореза на такую-то область. В процессе лечения необходима коррекция методик и процедур, сопровождающаяся записями в медицинской карте.
Любой физический и природный фактор при небольшой интенсивности может оказывать возбуждающее воздействие, а при большой интенсивности – приводить к противоположному эффекту. Эта проблема стала актуальной в настоящее время в связи с развитием сетей SPA-центров, где применяются длительные и большой интенсивности процедуры. Аналогично короткое по времени воздействие оказывает стимулирующий эффект на те или иные функции организма, а продолжительное воздействие может приводить к состоянию парабиоза в центральной нервной системе, то есть к тормозным эффектам. В настоящее время у нас многие пациенты хотят (особенно на амбулаторном этапе) большого количества процедур, длительных воздействий. Например, в санатории больному 80 лет назначают одновременно подводный душ-массаж, циркулярный душ, гидромассажную, лекарственную ванну и еще массу других процедур. Это в корне неверный подход. Важно учитывать функциональные особенности индивидуума при выборе силы воздействия, двигаясь от патогенетических факторов к симптоматическим – это наиболее правильный подход. Другой подход: от патогенетических к неотложным факторам. И в самом худшем варианте назначаются процедуры с учетом симптоматических и неотложных факторов.
Раздражение, воспринимаемое организмом, его ответ на физиофактор, может быть адекватным или неадекватным (в зависимости от силы и вида раздражителя). Это определяется конкретным состоянием регуляторных систем организма, определяемых состоянием ЦНС, вегетативным и гуморальным влияниями. Как пример, можно привести назначение импульсных низкочастотных токов: у одного и того же человека, но на разных этапах лечения одинаковая сила тока может быть сильной и даже сверхсильной на определенной стадии патологического процесса. У одного пациента они могут ускорить обратное развитие патологического процесса, а у другого, наоборот, – способствовать развитию контрактуры.
Необходимо учитывать факторы, которые могут задерживать восстановление (они могут быть как связаны с деятельностью врачей, так и спровоцированы пациентами).
- задержка сроков назначения физиотерапии (это надо делать максимально рано, не ждать 10–12-й день; чем тяжелее пациент, тем более выраженный эффект мы получаем);
- неадекватная оценка врачом функциональных возможностей больного;
- неадекватно подобранные физиофакторы и/или методики воздействия;
- недоучет необходимости патогенетических физиофакторов;
- перевес жалоб пациента над разумностью назначения физиофакторов;
- страх перед трансцеребральными методами воздействия со стороны врача и/или пациента.
- неадекватная оценка больным наличия двигательного, когнитивного дефицита;
- проблемы восприятия и болевые реакции;
- депрессивный фон настроения;
- отсутствие мотивации к реабилитационным мероприятиям;
- низкая толерантность к физическим нагрузкам вследствие соматических ограничений.
При выборе природных и физических факторов мы должны учитывать все особенности их применения для наилучшего и целенаправленного воздействия на течение патологического процесса. В зависимости от течения заболевания, последовательности развития или ликвидации патологического процесса, особенно при пролонгированной реабилитации, необходимо последовательное назначение сбалансированных курсов лечения.
В курсе изменяются виды и интенсивность физиолечения, корректируется назначение медикаментозных средств. Такой подход требует построения курсовой целенаправленной строго дифференцированной терапии и, соответственно, глубоких и разносторонних знаний врача-физиотерапевта.
Существует необходимость комплексности и последовательности реабилитационных мероприятий (рис. 6). Медикаментозное лечение большинства заболеваний является базовым, но также мы должны применять методики общего воздействия, трансцеребральные методики, локальные методы физиотерапии, рефлексотерапию и мануальную терапию (по необходимости), ЛФК и массаж. Появляется относительно новая для реабилитологии специальность, которая пока применяется достаточно мало, – клинический психолог (1 ставка на 200 коек стационара).
При назначении физиотерапии необходим учет суточных и сезонных биоритмов. Последнее время у нас, к сожалению, он применяется нечасто. Физиотерапевтические мероприятия должны быть направлены на нормализацию или восстановление биоритма, т. е. возникновение ритма там, где он раньше был нарушен или отсутствовал.
Для повышения функциональных возможностей и активизации репаративных процессов эффективнее назначать физические факторы в первой половине дня. В то время как для релаксации, уменьшения спастичности, снижения АД целесообразно использовать физиовоздействия в послеобеденное время. Биоритмологический подход приводит к появлению синхронизирующего эффекта. Как пример, можно привести выбор временного фактора при электростимуляции кишечника или мочевого пузыря. При атонических состояниях максимальный эффект можно достигнуть в утренние часы, а при спастическом состоянии – в послеобеденное время. Если этого не учитывать, эффективность физиолечения будет меньше.
При превышении определенной скорости синхронное изменение фазы биоритмов оказывается невозможным, возникает рассогласование функций по времени и, вслед за внешним появляется «внутренний десинхроноз». Неадекватная высокоинтенсивная физиотерапия может приводить к десинхронозу – перестройке суточных ритмов, вызванной несовпадением физиологических ритмов индивидуума с внешними влияниями времени (например, бессонница в ночное время и вялость в дневные часы).
У пациентов бывают различные подходы к курсу физиотерапии, это также надо учитывать. Некоторые хотят лечиться постоянно, что невозможно, кто-то выбирает процедуры самостоятельно, другие не доводят курс лечения до конца. Есть пациенты, которые безразличны к своему здоровью, пропускают процедуры без уважительных причин.
Все процедуры должны ориентироваться на оптимальный успех лечения и удовлетворенность пациентов, все процедуры нуждаются в постоянном анализе и обновлении методик и физиофакторов.
Врачу и пациенту следует четко соблюдать нижеследующие принципы во взаимоотношениях:
- понимание единой основы в создании оптимальных условий для поддержания здоровья,
- достоверный и адекватный взаимообмен достигнутыми результатами (самочувствие, жалобы пациента и объективная картина клинико-функционального состояния),
- взаимокоррекция назначений и проводимых лечебных мероприятий,
- доверие и доброжелательность друг к другу.
По настоянию Минздрава РФ ведется работа над реабилитационным паспортом пациента, в котором содержатся основные показания, – для того, чтобы можно было их сравнить и передать на следующий этап реабилитации пациента.
источник
Физиотерапия как метод лечения больных существует очень давно. В зависимости от использования физические факторы подразделяются на искусственные (с использованием специальной аппаратуры) и природные. При правильном использовании физические факторы не вызывают побочных явлений, дают выраженный терапевтический эффект, повышают сопротивляемость организма путем воздействия на его естественные защитные системы. Комплексное использование физиотерапии при различных процессах позволяет уменьшить медикаментозную нагрузку на больного и способствует быстрому восстановлению поврежденных функций.
Методики физиотерапии отличаются большим разнообразием и почти не имеют противопоказаний к применению. Лишь онкологические заболевания являются противопоказаниями к назначению многих видов физиотерапевтических процедур.
Наиболее широко используются электромагнитные поля и излучения, постоянные, переменные и импульсные токи, механические факторы, теплолечение, гидролечение, фито- и аромате-рапия, аэрозолетерапия.
В основу физиотерапии положены физические явления, которые в одном случае выступают поражающим агентом, в другом — лечебным фактором. Из методов, основанных на использовании электрического поля, наиболее широко применяются гальванизация и лекарственный электрофорез. Терапевтический эффект данного метода основан на создании тока проводимости, который при взаимодействии с водой образует высокоактивные химические вещества, обладающие лечебным эффектом.
Лечебные воздействия данного метода вызыварт противовоспалительные изменения, нормализующие метаболизм, снимают или уменьшают боль, обладают сосудорасширяющим, миорелакси-рующим эффектами. Поэтому его используют при заболеваниях периферической нервной системы — невритах, невралгии, радикулитах; при заболеваниях опорно-двигательного аппарата специфического и неспецифического характера — остеохондрозе позвоночника, заболеваниях суставов и связок; при хронических урологических и гинекологических заболеваниях любой этиологии.
Наиболее широкое применение находит лекарственный электрофорез как безопасный метод, не дающий побочных явлений иимеющий широкие показания. Лекарственное вещество проникает на глубину 1 см в виде активных ионов, образуя депо, где вещество сохраняет свою активность длительное время, иногда около 4 дней. Тканевой и органный электрофорез хорошо сочетается с ингаляционным или внутривенным введением препаратов.
Электростимуляция и диадинамотерапия импульсными токами как метод восстановления деятельности органов и тканей, утративших нормальную функцию, наиболее часто применяются при нарушениях опорно-двигательного аппарата, при параличах и парезах (неполных параличах), при посттравматических невритах иатрофии мышц и внутренних органов.
Выраженным лечебным действием обладают электромагнитные поля. В зависимости от того, какая часть поля преобладает, они делятся на электрические и магнитные поля. Электрическое поле бывает постоянным и импульсным, высокой и ультравысокой частоты.
Наиболее часто используется ультравысокочастотная терапия (УВЧ), которая влияет не только на клеточные мембраны, но ина субклеточные структуры. На этой основе последовательно формируются неспецифические метаболические реакции клеток, оп-ределяющие лечебный эффект. Нагревание органов и тканей под действием электрических полей УВЧ вызывает стойкую, длительную, глубокую гиперемию тканей в зоне воздействия. Особенно сильно расширяются капилляры, диаметр которых увеличивается в 3—10 раз. Одновременно увеличивается скорость кровотока в крупных сосудах. Многогранное воздействие метода УВЧ позволяет применять его на различных стадиях воспалительного процесса, а также как сосудорасширяющее, миорелаксирующее и иммуностимулирующее средство.
Доказано, что магнитные поля влияют на деятельность коры головного мозга, вызывая тормозные процессы. Магнитные поля используют с целью коагулокоррекции, седативного, местного сосудорасширяющего и иммуностимулирующего факторов. Маг-нитотерапия приводит к повышению регенерации и более быстрому заживлению поврежденных тканей, стимулирует процессы рассасывания.
Новый метод импульсных низкочастотных электрических полей — инфитатерапия — нашел широкое применение во всех областях медицины. Основные патофизиологические воздействия этого поля связаны с влиянием на гипоталамо-гипофизарную систему и активизацию парасимпатической нервной системы. В результате этого снижается артериальное давление, урежается частота дыхания и пульса. Наряду с изменениями функций внешнего дыхания повышается интенсивность метаболических процессов, кислородная емкость крови и усиливается мозговой кровоток. Поэтому данный метод используется при вегетососудистой дисфункции с расстройствами сна, гипертонической болезни, хроническом бронхите с астматическим компонентом, при неврастениях и стрессовых ситуациях и переутомлении.
Помимо электрических и магнитных полей широко используется электромагнитное излучение сверхвысокочастотного и край-
невысокочастотного диапазона — СВЧ- и КВЧ-терапия. При СВЧ-терапии частоты дециметрового и сантиметрового диапазона совпадают с диапазонами частот клеточных структур, что приводит к изменению физико-химического свойства клеточных и субклеточных структур. Волны дециметрового диапазона активизируют синтез нуклеиновых кислот и белков в клетках, повышают интенсивность процессов фосфорилирования в митохондриях; оказывают противовоспалительный, секреторный, сосудорасширяющий и метаболический лечебные эффекты. СВЧ-терапия обладает помимо вышеуказанных эффектов анальгезирущим действием и применяется при заболеваниях периферической нервной системы — невралгиях, невритах, при заболеваниях суставов, позвоночника, ЛОР-заболеваниях и др.
КВЧ-терапия основана на применении электромагнитных волн миллиметрового диапазона. Волны этой длины, в отличие от других, имеют локальный характер воздействия на отдельные участки тела. Поэтому такой метод показан при подострых и хронических воспалительных заболеваниях бронхолегочной системы, ревматизме, ревматоидном артрите и др. Но он не показан при острых воспалительных и гнойных заболеваниях. Под действием этих волн на зоны локальной болезненности, рефлексогенные зоны и биологически активные точки происходит изменение деятельности вегетативной нервной и эндокринной систем, оказывается влияние на клеточный и гуморальный иммунитет.
Инфракрасное облучение производится любым нагретым телом. Человеческое тело также является мощным источником инфракрасного излучения, оно способно как излучать, так и поглощать энергию. Инфракрасное излучение составляет 45 — 50 % солнечного излучения, попадающего на Землю. В лампах накаливания его доля составляет 70 — 80 %, При поглощении тепла повышается кожная температура, происходит раскрытие капиллярной сети. Появившаяся гиперемия участков тела не имеет четких границ и проходит через 20 — 30 минут. Выделяющаяся тепловая энергия существенно ускоряет метаболические процессы в облучаемых тканях, ликвидирует очаг воспаления. Поэтому данный метод широко применяется при хронических и подострых негнойных воспалительных заболеваниях внутренних органов, при отморожениях, вяло-заживающих ранах и язвах, невралгиях и миозитах, при нарушениях опорно-двигательного аппарата.
Хромотерапия — это лечебное применение различных спектров видимого излучения. Как известно, вся визуальная информация об окружающем нас мире связана с видимым излучением, которое через органы зрения оказывает с помощью цветовых оттенков избирательное воздействие на кору головного мозга.
Академик Бехтерев в свое время установил, что красный иоранжевый цвета возбуждают корковые центры, синий и фиоле-
товый — угнетают, зеленый и желтый — уравновешивают процессы торможения и возбуждения. Воздействие этого излучения проявляется термореакциями, схожими с инфракрасным излучением. Этот вид излучения применяется при психокоррекции, астениях, неврозах, расстройствах сна.
В клинике широко используется ультрафиолетовое облучение с различной длиной волны. Наибольший эффект дает длинноволновое облучение, которое служит сильным стимулятором иммунитета. Поэтому данный метод применяют при лечении хронических воспалительных заболеваний, особенно дыхательной системы, при заболеваниях суставов, утомлении, отморожениях, кожных болезнях.
При средневолновом облучении пигментация выражена менее значительно, но более выражено влияние на метаболизм, в частности витаминов О3 и В2— Поэтому его применяют в качестве дти-мулятора при недостатке витамина В в организме, при недостаточности солнечного облучения, вторичной анемии, нарушениях обмена веществ, воспалительных заболеваниях, болевом синдроме.
Коротковолновое облучение оказывает неспецифическое влияние на систему крови, агрегационные свойства эритроцитов и тромбоцитов, изменяет содержание лимфоцитов и иммуноглобулинов, повышает бактерицидную активность крови. Поэтому он широко используется при воспалительных заболеваниях носоглотки, внутреннего уха, при лечении ран с опасностью анаэробной инфекции, при туберкулезе кожи, карбункулах и фурункулах, трофических язвах, пневмонии, хроническом бронхите и т.д.
Из механических факторов наиболее часто используются ультразвуковая терапия и лечебный массаж.
Упругие механические колебания ультразвука вызывают смещение частиц кожи и тканей и возбуждают механорецепторы, что, в свою очередь, вызывает активизацию клеточных элементов, биологических тканей и метаболических процессов. При использовании ультразвука возникает тепловой эффект и происходит нагревание тканей. Слабое прогревание тканей повышает их эластичность, интенсивность метаболических реакций, увеличивает амплитуду движений суставов в случае их контрактуры, способствует уменьшению мышечного спазма. Фонофорез некоторых лекарственных веществ потенцирует их действие.
Лечебный массаж — важная составная часть в восстановительном и общеукрепляющем комплексе лечения больных всех профилей. Массаж проводят как с целью профилактики (такой массаж называется гигиеническим), так и с целью улучшения работы того или иного органа — лечебный массаж. В клинической практике используется ручной, аппаратный и комбинированный массаж. Лечебный эффект массажа связан с улучшением микроциркуляции
крови. Так, количество функционально активных капилляров после сеанса массажа увеличивается в 45 раз, а объемная скорость кровотока — в 140 раз. Улучшение лимфоперфузии приводит к рассасыванию выпотов и инфильтратов, устранению застойных явлений в тканях и уменьшению боли. Например, массаж грудной клетки вызывает урежение сердцебиения, нормализует ритм дыхания, делая его глубоким, увеличивает вентиляцию легочной ткани.
Массаж в различных вариантах показан практически при всех заболеваниях, но имеет противопоказания. К ним относятся гнойные, воспалительные заболевания различной локализации, гнойничковые и грибковые заболевания кожи, острые респираторные заболевания, острый период травм с гематомой, язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения, угроза кровотечения, маточные кровотечения, острые гинекологические заболевания, грыжи, острые боли в зоне воздействия.
Для профилактики и лечения многих болезней используются термические факторы, т.е. носители температуры различных видов: вода, пар, лед, парафин, озокерит и др. Наиболее активной водной процедурой считается душ (струевой душ Шарко, подводный душ-массаж). Также широко используются ванны с пресной и морской водой, содержащие газы — кислород, сероводород, ароматические масла, родон и др. Бани с давних времен применяли как лечебное и гигиеническое средство. Их знали Древний Рим, Древняя Греция, Киевская Русь. Бани, паровые или суховоздуш-ные, распространены и в современном обществе. Лечебное действие этих процедур выражается в сосудорасширяющем, психоре-лаксирующем, детоксикационном, тонизирующем, спазмолитическом, анальгезирующем эффекте.
К термотерапии относятся парафино- и озокеритотерапия. Они показаны при последствиях травм (переломах, вывихах), радикулитах, невралгиях, хроническом бронхите, ^пневмонии, обморожениях, трофических язвах. Не следует применять эти процедуры при ишемической болезни сердца, заболеваниях почек, тиреотоксикозе, во время беременности.
Аэрозольтерапия — метод лечебного применения аэрозолей лекарственных веществ. Аэрозоль является дисперсной системой, состоящей из множества мелких жидких частиц лекарственного вещества (дисперсная фаза), взвешенных в однородной среде — газе или жидкости. В зависимости от области воздействия аэрозолей выделяют ингаляционную терапию и наружную аэрозольтерапию.
Ингаляционная терапия — самый распространенный вид физиотерапевтического лечения при заболеваниях дыхательных путей. Аэрозоли различной степени дисперсности вводятся в дыхательные пути с помощью приборов — ингаляторов. В области осаждения аэрозолей в трахеобронхиальном дереве увеличивается амплитуда движений ресничек мерцательного эпителия дыхательных
путей, изменяется тонус гладкой мускулатуры стенок бронхов и проницаемость эпителия дыхательного тракта. Ингалируемые в дыхательные пути вещества повышают проницаемость его слизистой оболочки, расширяют кровеносные и лимфатические сосуды, снижают вязкость мокроты, что улучшает ее эвакуацию из дыхательных путей. При ингаляционном введении лекарственного вещества, как правило, отсутствуют побочные эффекты, характерные для введения лекарства через рот, внутривенно или внутримышечно. Для ингаляционной терапии используется широкий арсенал лекарственных средств: стимуляторы кашлевого рефлекса, разжижающие мокроту, противовоспалительные и противоотечные, снимающие бронхоспазм.
Показаниями к ингаляционной терапии являются острая пневмония, трахеобронхит, хронический обструктивный бронхит, эмфизема легких, бронхиальная астма, туберкулез легких, профессиональные заболевания дыхательной системы и ЛОР-органов, острые респираторные и вирусные заболевания. Противопоказания к назначению ингаляционной терапии — бронхиальная астма с частыми приступами, легочное кровотечение и кровохаркание, спонтанный пневмоторакс (наличие воздуха в плевральной полости), непереносимость и аллергические реакции на лекарственное вещество.
Наружную аэрозольтерапию используют при ожогах, ранах, отморожениях, инфекционных и грибковых поражениях кожи и слизистых.
К природным лечебным факторам относятся климат, минеральные воды, лечебные грязи. Климатотерапия — использование особенностей климата местности для лечения и реабилитации. Климат — это многолетний режим погоды, сложившийся в определенной местности. На его формирование оказывают влияние солнечное тепло, воздушные массы, естественный фон Земли. Атмосферные факторы — газовый состав, давление, влажность воздуха, содержание газов, скорость ветра, количество осадков, туманы — определяют особый климат местности. Условно климат можно разделить на континентальный, морской, горный.
На климатических курортах широко используется гелиотерапия — лечебное применение солнечного излучения. Как известно, благоприятное воздействие на здоровье человека оказывает ультрафиолетовое излучение. Под действием этого излучения в организме образуются витамины А и О, происходит стимуляция иммунных реакций организма, улучшается психоэмоциональное и общее состояние человека. Лечебное воздействие солнечного излучения называется солнечными ваннами.
Другой мощный фактор курортов — это лечебное применение морских купаний или купаний в других водоемах — талласотера-пия. Особенно полезны эти процедуры больным и инвалидам с нарушениями опорно-двигательного аппарата. В воде можно вы-
поднять ряд упражнений лечебной гимнастики. Эти процедуры оказывают общеукрепляющее и тонизирующее влияние.
Минеральные питьевые воды воздействуют на организм благодаря своему химическому составу. Воды различают по наличию в них ионов, таких как гидрокарбонатные, используемые для лечения заболеваний желудочно-кишечного тракта, хлорсодержа-щие — при заболеваниях печени и почек, сульфидные — при повышенной кислотности желудочного сока.
Температурный, или термический, фактор изменяет моторную и секреторную деятельность желудочно-кишечного тракта, скорость всасывания химических веществ из воды. Теплая вода снижает повышенную моторику (подвижность), снимает спазм и уменьшает секрецию желудка. Холодная вода, напротив, повышает двигательную и секреторную активность желудка и усиливает перистальтику (движение) желудка.
Лечебные грязи — природные органоминеральные вещества, содержащие биологически активные агенты и живые микроорганизмы. Их лечебное действие обусловлено термическими, химическими, механическими и биологическими факторами. Грязи содержат летучие вещества, кислоты, молекулы газов, которые, проникая через сальные железы кожи, накапливаются в ней и оказывают лечебное воздействие. Они используются при заболеваниях и последствиях травм костно-мышечной системы, радикулитах, невритах, болезнях органов дыхания, гинекологических и урологических заболеваниях, спайках в брюшной полости, трофических язвах.
В клинической практике широко используют иглорефлексотера-пию. Иглорефлексотерапия (ИРТ), или акупунктура, — это лечебное воздействие на биологически активные точки (БАТ) при помощи металлических игл. Механическое воздействие иглой на нервные окончания в каждой точке, которая имеет нейрорефлекторные связи с определенным органом, вызывает ответные местные и общие реакции. Стимуляция БАТ восстанавливает динамическое равновесие между процессами возбуждения и торможения в структурах головного мозга и может быть эффективно использована для коррекции функционального состояния больного или инвалида.
ИРТ не оказывает отрицательного влияния, а, входя в комплексное лечение, значительно усиливает положительное воздействие на течение патологического процесса. ИРТ направлена в основном на лечение сопутствующих заболеваний и на общесоматическую активизацию больного. Как известно, наиболее частыми сопутствующими заболеваниями являются болевой синдром при остеохондрозе различных отделов позвоночника — у 50 % больных, неврозы — у 31 %, проявления нарушений бронхиальной проходимости и т.д.
ИРТ широко используется в хирургических стационарах для купирования болевого синдрома после операции, улучшения мо-
чевыделения, активизации работы кардио- и респираторной систем. Высокоэффективна ИРТ у ортопедических больных, длительно находящихся в постели.
При развитии системы реабилитационной помощи использование физиотерапевтических методов находит широкое применение не только в учреждениях здравоохранения, но и в реабилитационных центрах или отделениях в системе социальной защиты населения.
Вопросы для самоконтроля
1. Каковы основные понятия физической реабилитации, ее составля
ющих и основные ее направления?
2. Какие существуют основные природные физиотерапевтические фак
торы и механизмы их положительного воздействия?
3. Какие другие методы медицинской реабилитации вы знаете?
1.Панков Д. Д. Основы медицинской реабилитологии и восстано
вительной неврологии: Учеб. пособие для врачей и студентов мед. вузов. —
М., 1997.
2. Пономаренко Г. Н. Общая физиотерапия. — СПб., 1998.
3. Реабилитология в медицине и спорте // Материалы Всероссийской
научно-практической конференции. — М., 1998.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Учись учиться, не учась! 10376 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Реабилитацией называется такое воздействие на организм, в результате которого человеку возвращается физическая форма, утраченная во время травм, заболеваний или неправильного образа жизни. Реабилитационные мероприятия требуют от пациента большого упорства, а от доктора особых знаний и, иногда, наличия специальных тренажеров.
- Ортопедическая – необходима после хирургических вмешательств, недугах опорно-двигательной системы, заболеваниях позвоночника, погрешностях осанки.
- Неврологическая – назначается после операций, затрагивающих нервную систему, травм, при нарушении состояния периферической и центральной нервной системы, параличах, парезах, инсультах.
- Кардиореабилитация – назначается при плохой физической подготовке, недугах сосудов и болезнях сердца, после инфарктов.
Показания:
- Для восстановления мускулатуры за короткий срок при атрофии, для возвращения тонуса и силы,
- Нормализации амплитуды движений в суставах после временной неподвижности,
- Для укорачивания периода восстановления хрящей,
- Для активизации периферического кровотока, а также метаболических процессов в костях и мышцах,
- Для улучшения подвижности при образовании спаек и нарушении функции мускулатуры,
- Для повышения тонуса организма,
- Для уменьшения припухлостей и боли при растяжении связок, суставов,
- Для нормализации состояния пациента после паралича и инсульта,
- Для нормализации состояния организма после операций, химиотерапии и т.д.
В ходе реабилитации запускаются процессы самовосстановления организма под действием лечебных факторов.
Физиотерапия представляет собой область медицины, в которой для оздоровления организма используют различные физические факторы.
Физиотерапия в качестве восстановительной методики помогает уменьшить боль, снять отёк, улучшить состояние различных систем и органов, в особенности нервной системы, опорно-двигательного аппарата, системы кровоснабжения.
Преимущества физиотерапии:
- Уменьшается восстановительный период, так как увеличивается эффект от других лечебных методов,
- Не вызывает аллергию,
- Активизируется эффект от приема медикаментов,
- Обострения при хронических болезнях бывают реже,
- Не провоцируется зависимость от медикаментов,
- Лечебный эффект мягок,
- Практически, все методики неинвазивны.
Различные методы терапии использовались людьми издревле. Наиболее значимые ее направления на сегодняшний день:
- Тепловое воздействие,
- Лазеротерапия,
- Миостимуляция,
- Электрофорез,
- Диадинамотерапия,
- Фонофорез,
- Кинезитерапия.
Некоторые направления соприкасаются с курортологией, биохимией, биофизикой и радиотехникой.
Для реабилитации используют такие методы физиотерапии как:
- Лечебная физкультура (ЛФК),
- Массаж,
- Иглорефлексотерапия,
- Мануальная терапия,
- Курортология,
- Музыкотерапия,
- Адаптирующие физические нагрузки.
ЛФК – лечебная физкультура – это очень действенный метод реабилитации, используемый в ревматологии, кардиологии, травматологии, неврологии. Не следует заниматься лечебной физкультурой без назначения врача, так как упражнения при отеках и боли могут привести к получению микротравм, кровоизлияниям, а также ухудшению общего состояния.
Лечебной физкультурой можно заниматься и дома, а также тогда, когда пациент уже практически здоров для поддержания его физической формы.
Перед началом сеанса лечебной физкультуры назначаются прогревающие процедуры, например, электрогрелка, парафин, озокерит, соллюкс, массаж с вибрацией или без.
После окончания сеансов лечебной физкультуры эффективно применять рассасывающие методики, например, ультразвук, магнит, лазер, прогревания. Также назначаются различные электростимуляции.
Массаж – это очень сильный метод лечебного воздействия. В процессе массажа расслабляются мышцы и фасции, что благотворно при травмах, спазмах, растяжениях. Усиливается кровоток в пораженном участке, улучшается движение лимфатической жидкости, снимается отек и устраняется боль. Его можно делать и с использованием растительных препаратов, кремов, бишофита. Существуют различные разновидности аппаратного массажа: вакуумный, вибрационный, роликовый.
Иглорефлексотерапия – это воздействие на биологически активные точки с помощью магнитного поля, игл, лазера. Метод комплексно оздоровительно влияет на весь организм, улучшая иммунитет, снимая боль, воспаление, активизируя кровоток, успокаивая. Каждая биологически активная точка – это сложный клубок из нервных окончаний, сосудов и соединительных волокон, поэтому обеспечивается воздействие на многие системы и органы.
Мануальная терапия – это метод, который заключается в воздействии руками на больные суставы и позвоночник. Влияют манипуляции также на внутренние органы и мускулатуру. Мануальная терапия близка к таким методам нетрадиционной медицины как шиацу, акупунктура, висцеральная терапия, ручной лимфодренаж, акупрессура, кинезиология.
Музыкотерапия – это сочетание определенных музыкальных произведений, благотворно влияющее на те или иные процессы в психике или нервной системе. Используется в качестве реабилитационного и лечебного метода, увеличивающего резервные возможности организма. Применяется при различных соматических или психических заболеваниях.
Курортология – это наука, изучающая благоприятное влияние природных факторов на состояние человеческого организма. Очень широко используется в качестве реабилитационного средства при травмах, заболеваниях нервной, сердечно-сосудистой систем, а также перенесенных тяжелых заболеваниях внутренних органов.
Курортология разделяется на бальнеологию, грязелечение, климатотерапию (талассотерапия). В качестве факторов воздействия используются такие виды как: целебные воды, грязи, купания в море, климат, солнечные ванны.
Главные методы реабилитации после травм:
- Лечебная физкультура,
- Массаж,
- Мануальная терапия,
- Физиотерапия,
- Механотерапия,
- Трудотерапия,
- Психотерапия.
Даже удачно проведенное лечение может не быть эффективным, если не провести грамотные реабилитационные меры. Одно из основных мест в восстановлении после травм занимает физическая нагрузка. Она должна быть очень четко дозированной и нести определенную цель. Таким образом, стимулируются восстановительные процессы, улучшается движение крови и лимфы в поврежденном органе.
Большую опасность для человека, восстанавливающегося после травмы, несет отсутствие двигательной нагрузки или гиподинамия. Лечебная физкультура уменьшает отрицательное влияние гиподинамии, улучшает отток венозной крови, предупреждает застой венозной крови, улучшая движение крови в тканях, предупреждает атрофию.
При подборе физических упражнений обязательно учитывается характер травмы, а также степень травмирования, на какой фазе находится патологический процесс, в каком состоянии психика пациента. Очень важной является и физическая подготовка пациента. Поэтому график занятий и комплекс упражнений должен составляться для каждого больного индивидуально.
Сочетание ЛФК с мануальной терапией и массажем дает возможность увеличить амплитуду движений, сделать связки более эластичными, отрегулировать работу мускулатуры, которая непременно нарушается при долгой неподвижности. После снятия гипса очень эффективно использование фонофореза, электрофореза, лазеротерапии.
Интерференционные токи используют еще на стадии наличия гипса. Для этого в гипсе делают отверстия либо прикрепляют электроды на открытые участки тела. Частота тока от 0 до 100 Гц. Процедура помогает уменьшить период рассасывания гематом и отеков, улучшить трофику тканей, снять боль. Процедуры делают каждый день по 15 минут.
Ультрафиолетовые облучения. Назначаются от 8 до 12 сеансов по 2 – 4 биодозы. Облучается симметричная здоровая часть тела.
Электрофорез с бромом назначают для снятия болей и успокоения слишком нервных пациентов. Обрабатывается шейно-воротниковая зона или зона трусов по Щербакову.
Соллюкс назначается в том случае, если описанные ранее процедуры провести не получается. Показано от 5 до 6 сеансов.
Реабилитация может начинаться даже до того как будет полностью сращен перелом, сняты швы или гипс. Причем лучшие результаты достигаются при как можно более раннем начале физиотерапевтических процедур. Контроль над ходом процедур должен осуществлять ортопед-травматолог.
При переломах костей первые восстановительные процедуры можно делать уже на 2 – 4 сутки после травмы. Процедуры, проводимые в период образования костной мозоли, начинают через месяц после травмы и продолжают на протяжении 6 недель. Для улучшения трофики, разработки сустава, профилактики атрофии мускулатуры назначают электрофорез с хлоридом кальция, электростимуляцию, грязевые аппликации, массаж и лечебную физкультуру.

После инсульта под воздействием физиотерапии улучшается кровообращение в головном мозге и снижается интенсивность сосудистых проявлений заболевания.
Для активизации кровотока в головном мозге используют электрофорез с сосудосуживающими медикаментами, жемчужные, хвойные и морские ванны, магнитные процедуры. Ванны назначают не ранее, чем спустя шесть месяцев после инсульта.
С помощью электрофореза можно добиться высоких концентраций лечебного препарата в пораженных тканях. При этом лекарство не распространяется на другие системы и органы, практически не вызывая побочные эффекты. В кровоток попадает ничтожно малое количество лечебного препарата. После инсульта используют электрофорез с новокаином, никотиновой кислотой или эуфиллином.
Магнитотерапию используют для улучшения кровообращения в пораженном участке головного мозга и микроциркуляции крови. Метод улучшает защитные механизмы, положительно влияет на состояние вегетативной нервной системы. Снимает воспаление, отек, расслабляет мускулатуру, улучшает движение крови и лимфы. Удобство этого метода в том, что процедуру можно проводить, не снимая одежды с пациента.
Для расслабления мускулатуры (после инсульта часто наблюдается гипертонус мускулатуры пораженных частей тела) применяют озокеритовые аппликации, парафиновые ванны, иглоукалывание, точечный массаж. Для снятия болей применяют прогревания, динамические токи и ультразвук. Чтобы нормализовать моторику назначаются массажи, электропроцедуры.
Теплолечение используют для снятия болей. В качестве носителя тепла применяется парафин, озокерит, лечебная грязь. Такие прогревания релаксируют мускулатуру, ускоряют кровоток в капиллярах. Использование грязей также имеет противовоспалительное действие.
Диадинамотерапия – это воздействие на пораженный участок тела импульсными низкочастотными токами. Это хорошее обезболивающее средство, так как обезболивание осуществляется блокированием импульсов в спинном мозге. Кроме этого, метод улучшает кровоток и движение лимфы, обогащает ткани кислородом. У лежачих больных метод используется для лечения пролежней.
Ультразвук воздействует на ткани, подобно микромассажеру, так как ткани совершают колебательные движения. В разные ткани ультразвук проникает на разную глубину. Увеличивается проницаемость клеточных оболочек, микроциркуляция, повышается температура тканей, что влечет усиление кровотока и движения лимфы. Ультразвук положительно влияет на местный иммунитет, активизирует энергетические явления в нейронах, делает нервные волокна более проводимыми, способствует регенерации периферических нервов.
Для стимуляции парализованных конечностей используют электрический ток особых параметров. Усиливается двигательное возбуждение пораженных мышц, ускоряется движение крови, биохимические процессы, предупреждается атрофия мускулатуры. Но после инсульта необходимо сначала лекарствами уменьшить тонус конечностей, после чего начинать электростимуляцию. Этот метод следует применять аккуратно, так как можно перетрудить мускулатуру.
При тяжелых формах инсульта, когда общее состояние пациента плохое, реабилитацию с помощью физиотерапии начинают использовать лишь спустя 3 – 4 недели. Но на сегодняшний день существуют методы физиотерапии, которые можно применять и почти сразу после инсульта.
Массаж назначается и на ранних, и на более поздних сроках после инсульта. Первое время обрабатываются лишь части тела с повышенным тонусом. Воздействие очень мягкое и легкое, не быстрое. Те же мышцы, которые ослаблены, следует обрабатывать более интенсивно, легонько разминая. Продолжительность изначально 3 – 5 минут, далее постепенно увеличивается до 25 минут. Между курсами массажа следует делать промежутки не меньше 14 дней.
Занятия по ЛФК должны приводить к расслаблению мышц с повышенным тонусом, укреплению мускулатуры, нормализации моторных функций, профилактике контрактур. Упражнения можно начинать проводить прямо в постели с пациентами, которые еще не могут вставать. Лечебной физкультурой считаются и прогулки. Занятия проводятся как индивидуально, так и в группах, а также самостоятельно.
Занятия можно начинать со 2-х суток после инсульта с лечения положением. Пациент лежит на спине, раз в 3 часа следует перекладывать его на здоровый бок и через 3 часа обратно. После того как состояние пациента стабилизируется, можно начинать занятия под руководством врача по лечебной физкультуре.
Физиотерапевтические процедуры назначаются в качестве лечебного и восстановительного метода. Реабилитация с помощью физиотерапии позволяет добиться следующих результатов:
- Использование тепла снижает скованность пораженного сустава по утрам,
- С помощью ультразвука можно провести микромассаж больного сустава и прилегающих тканей,
- С помощью электростимуляции улучшается движение крови и лимфы, в сустав поступает больше питательных веществ и кислорода,
- Даже уже больной сустав должен работать, поэтому врач по ЛФК назначает упражнения и график занятий.
Одним из методов восстановления пораженных суставов является мануальная терапия. На сегодняшний день более распространены щадящие методики, которые влияют в первую очередь на мягкие ткани, прилегающие к пораженному суставу. Мануальная терапия активизирует метаболизм, тормозит дегенеративные процессы, снимает боль, ускоряет восстановительные процессы. Этот метод не вызывает осложнения, он безопасен. Часто сочетается с массажем, который перед сеансом мануальной терапии снимает напряжение и разогревает мускулатуру.
Основной задачей после травмы или операции является стабилизация положения позвонков, предупреждение «болтания» позвонков как на прооперированном участке, так и на близлежащих. После вмешательства на позвоночнике увеличивается подвижность других участков, которые компенсируют работу пораженного. Поэтому здоровые диски терпят большую нагрузку, что может приводить к болезненности, появлению дисковых грыж. Поэтому необходимо укрепить мускулатуру, поддерживающую позвоночник, нормализовать осанку и вес тела.
Для достижения этих результатов используются такие методы физиотерапии как электростимуляция, электрофорез, лечебная физкультура (в частности гимнастика и механотерапия), массаж, гирудотерапия, термолечение (инфракрасное облучение, паровая кабина).
Массаж после травм и операций на спинном мозге различается четырех видов: классический, сегментарный, точечный и аппаратный. Сегодня все чаще используются аппаратные виды массажа, так как они благотворно влияют на состояние всего организма. При вибрационном массаже используется вибрация от 30 до 170 Гц.
Эффективны и водные массажи, которые разделяются на ручной и аппаратный. Ручной массаж не отличается от обычного классического, но делается в воде. Аппаратный же разделяется на водоструйный, подводный и пневмомассаж.
После травм позвоночника на каждом этапе выздоровления назначаются определенные упражнения лечебной физкультуры. До сегодняшнего дня нет единого мнения: сколько времени после травмы должно пройти, чтобы пациент мог заниматься лечебной физкультурой. Некоторые врачи полагают, что упражнения нельзя делать до тех пор, пока не пройдет острый период заболевания. Главное в этом вопросе – поэтапность и постепенность.
Первые упражнения являются профилактикой послеоперационных осложнений, и начинать делать их нужно уже в больнице под руководством врачей. Такие упражнения укрепляют организм в целом и укорачивают период реабилитации. Делать их нужно очень аккуратно, плавно и с большой осторожностью.
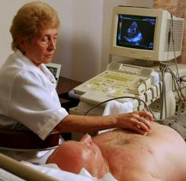
Физические нагрузки в рамках ЛФК следует увеличивать медленно, но начинать упражнения под руководством врача нужно как можно раньше. Такой подход поможет быстрее восстановить сбои в основных функциях сердечной мышцы, кровообращения, отрегулировать адаптацию сердца и сосудов к физической нагрузке.
Реабилитация пациентов после инфаркта миокарда делится на три стадии:
1. Больничная,
2. Выздоровления, которая должна проводиться в специальных санаториях или реабилитационных центрах,
3. Поддерживающая – это вся жизнь пациента после выписки.
На больничной стадии физиотерапевтические методы используются очень аккуратно и дозировано. Основная задача врачей заключается в предотвращении увеличения зоны отмерших тканей, нормализации движения крови, ликвидации недостаточности, регуляции ритма биения сердца.
Используется электросон длительностью до двух часов, электрофорез гепарина для предупреждения возникновения тромбов. Эти методы также снимают боли, тормозят процесс некротизации тканей.
Также иногда назначают электроанальгезию для устранения боли.
С 10 суток после инфаркта уже назначают массаж ног длительностью сначала 2 минуты и впоследствии до 5 минут на каждую конечность. Это поможет нормализовать отток венозной крови, улучшить периферическое кровообращение, предупредить образование тромбов, создать условия для введения упражнений ЛФК.
Очень важны физиотерапевтические методы на второй стадии реабилитации, которая начинается спустя месяц после инфаркта и длится от 8 до 16 недель. Все меры должны быть направлены на активизацию самовосстановления организма.
В первую очередь следует вводить прогулки, ЛФК, лечебную ходьбу, а также сульфидные, радоновые и углекислые ванны для конечностей, массаж ног.
Нагрузки при ходьбе следует медленно увеличивать, повышая темп ходьбы. При этом следует учитывать, что в жару, слишком душные, дождливые, очень ветреные дни следует уменьшать нагрузку на 30%. Лучшее время для тренировок – с 7 до 9 утра и с 17 до 18 вечера.
В связи с тем, что на данной стадии восстановительные процессы в сердечной мышце еще не закончились, и идет процесс рубцевания, для создания наилучших условий назначается магнитотерапия.
Для восстановления нервной системы показано использование массажа, лечебной гимнастики, гальванических воротников.
Массаж назначается в зависимости от проявлений заболевания. Так, при гипертонии, церебральном атеросклерозе показан массаж воротниковой зоны. У таких пациентов неврологические боли мешают быстрейшему выздоровлению и нормализации психического состояния.
Массаж области сердца назначается при кардиалгиях, а массаж рефлексогенных зон (левая лопатка и левая верхняя конечность) приводит к регуляции сердечного ритма.
Использование электрофореза снимает боль, успокаивает. С электрофорезом вводят панангин, ганглерон, бром, магний, калий.
1. Чрезкожная электростимуляция – электрический ток воздействуют напрямую на глазное яблоко. Этот метод усиливает кровоток в сосудах мышцы, регулирующей работу хрусталика и сетчатки. Очень показан метод при миопии для предупреждения дистрофии сетчатки.
2. Инфракрасный лазер. Применяется низкоинтенсивный лазер, безопасный для зрения, не нагревающий ткани. Благотворно влияет на клеточные оболочки, улучшая трофику глаз, нормализуя кровообращение в сосудах глаз и снимая воспаление. Лазер попадает в глаз через зрачок на цилиарную мышцу. Повышает остроту зрения, укрепляет мышцу глаза.
3. Цветоимпульсная стимуляция – световые импульсы воздействуют на рецепторы сетчатки и роговицу глаза. Воздействие красными и оранжевыми цветами улучшают зрение, повышают чувствительность цветовых рецепторов. Зеленый цвет уменьшает внутриглазное давление, способствует регенерации биоритма зрительного анализатора, улучшает движение крови и лимфы. Синий цвет расслабляет, улучшает сон.
1. Ультрафиолетовое облучение. Назначаются от 3 до 5 процедур через день или ежедневно с 4 суток заболевания. Длительность сеанса 10 – 15 минут. Помогает быстрее излечиться от заболевания.
2. Диатермия – назначается при затяжном заболевании. Сеансы каждый день по 10 – 25 минут с 8 суток от начала заболевания. Проводить не больше 10 процедур.
3. Электрофорез – используется с раствором сульфата меди, хлорида кальция, сульфата магния, новокаина, натрия бромида, можно делать и с антибиотиками – стрептомицином или пенициллином.
Когда одышка уменьшается, можно начинать вводить массаж и ЛФК. Все упражнения должен назначать врач с учетом возраста, общего состояния пациента.
Использование физиотерапии при бронхиальной астме зависит от стадии заболевания. Реабилитация в промежутках между острыми периодами заключается в том, чтобы отдалить как можно дальше следующий приступ, а также устранить проявления хронического бронхита.
Назначается электрофорез с препаратами кальция, эндоназальные процедуры электрофореза, фонофореза с использованием гидрокортизона на определенные участки грудной клетки. Очень хорошо влияют на общее состояние пациентов электросон, электроанальгезия и водные процедуры.
Из наиболее современных методов следует упомянуть магнитотерапию, а также ультразвук низкой частоты. Магнитотерапия облегчает внешнее дыхание, улучшает проходимость бронхов, усиливает иммунитет.
Низкочастотный ультразвук используется для снятия обструкции.
Очень эффективным методом восстановления организма при бронхиальной астме и бронхите является спелеотерапия – соляные комнаты.
Хороший и проверенный метод лечения – это массаж, рефлексотерапия, лечебная физкультура. Последнюю должен подбирать врач, в том числе следует ввести и дыхательную гимнастику. Среди таких упражнений должны быть на задержку дыхания, которые помогают остановить приступы.
Рекомендуется проводить занятия по лечебной физкультуре. Некоторые упражнения можно начинать уже в послеоперационном периоде. Поначалу упражнения делаются в положении лежа. Все упражнения подбираются врачом и направлены в основном на общее укрепления организма и ускорение восстановления.
Можно делать, например, такие упражнения:
1. Положение: лежа на спине. Ноги согнуть в коленях, развести колени, свести их. Повторить от 4 до 6 раз. Делать медленно. Если упражнение вызывает боль, отменить.
2. Исходное положение: лежа на спине. Прижать ладони к бокам, двигаться вдоль тела вверх до подмышек и вниз. Повторять 3 – 4 раза.
3. И.П. то же. Согнуть правую ногу в колене и подвести его к груди, вытянуть ногу и положить на постель. Повторить левой ногой. Сделать по 2 – 3 раза каждой конечностью. Не спешить, если будет болеть – отменить.
4. Лечь на спину, облокотиться на локти и голову. Прогнуть вверх грудную клетку, расслабиться. Делать медленно несколько раз. Если будет болеть – отменить.
5. Исходное положение то же. Одновременно поднимать ноги и руки. Делать от 6 до 8 раз медленно. Боли ощущаться не должно.
Спустя 20 – 30 дней после операции для улучшения общего состояния можно на дому принимать водные процедуры, например ванны с морской солью или хвойные. Температура воды должна быть не больше 37,5 градусов. Ванны проводят раз в два дня курсами по 10 ванн. Перед проведением процедуры следует получить консультацию гастроэнтеролога.
Физиотерапия является одним из достаточно эффективных вспомогательных методов лечения и реабилитации больных с сахарным диабетом. Некоторые физиотерапевтические методы регулируют обмен веществ и приводят к уменьшению уровня сахара в крови.
Наиболее часто используемыми методами являются ультразвук и электрофорез.
Ультразвук уменьшает уровень сахара в крови. Для этого обрабатывают ультразвуком область поджелудочной железы. Делать процедуру нужно каждый день, длительность курса – 10 процедур. Если обрабатывать ультразвуком проекцию печени, улучшается обмен веществ, активизируется кровоснабжение печени.
Электрофорез особенно показан при осложненных случаях диабета. Его используют при диабетических ретинопатиях для рассасывания, снятия воспаления, улучшения трофики в тканях. Если есть кровоизлияния, назначается процедура с гепарином, если склероз – с йодидом калия, если наблюдаются спазмы сосудов и дегенеративные процессы в сетчатке, эффективна никотиновая кислота и алоэ, витамины С, РР. При сочетании диабета с ишемией назначают с эуфиллином или папаверином.

Также эффективным является облучение низкоинтенсивным инфракрасным лазером. В процессе облучения таким лучом в организме вырабатывается особая форма кислорода, которая ускоряет метаболические процессы в клетках, улучшает кровообращение и движение лимфы, приводит к разрастанию капиллярной сети.
Спелеотерапия – этот метод был официально признан медициной около 50 лет назад. Особенно рекомендуется детям с хроническими заболеваниями органов дыхания, а также часто болеющим. Процедуры укрепляют иммунитет, уменьшают проявления аллергии, нормализуют работу органов дыхания.
Синглетно-водородная терапия – это ингаляции водой, обработанной ультрафиолетом. В результате этой обработки в воде появляются молекулы активного кислорода, легко попадающего в кровь и насыщающего все ткани и органы, усиливает иммунитет. Показан метод для профилактики и лечения хронических заболеваний.
Спортивная реабилитация включает в себя хирургическое, медикаментозное лечение, а также ЛФК, физиотерапию и психотерапию.
- Во время реабилитации следует учитывать, что спортсмен должен продолжать находиться в хорошей физической форме,
- Необходимо как можно более быстрое восстановление функций поврежденной конечности,
- Необходимо психологически поддерживать в спортсмене желание тренироваться,
- Нужно комбинировать лечение с тренировками.
Для этого широко используются методы ЛФК: упражнения для общего укрепления, упражнения для восстановления функций поврежденного органа, упражнения тренировочного плана.
Лечебная гимнастика в целом схожа с той, которую назначают при обычных травмах, но со вторых – пятых суток можно вводить и идеомоторные тренировки. В ходе подобных занятий спортсмен только представляет себе движения и напряжения в пораженных конечностях, а также тренировки и даже соревнования. Это своего рода аутотренинг. Подобные занятия нужно проводить по два – три раза в день длительностью до 15 минут.
В последующем можно приступать и к изометрическим занятиям, когда в неподвижной конечности напрягаются по очереди разные мышцы.
Прогревания с помощью целебных грязей, парафина, торфа, озокерита улучшает дыхание, расширяет сосуды, снимает воспаление, десенсибилизирует, помогает рассасывать отеки, ускоряет восстановление тканей.
Водолечение также используется очень широко. При этом используют воду различной температуры от холодной (20 градусов), до горячей (от 40 градусов).
После массажа начинают разрабатывать больную конечность. Полезен также самомассаж. Поначалу все движения для разработки проводят в облегченном режиме, например, для сгибания и разгибания суставов используют лямки, ролики и блоки.
Вводят упражнения по растягиванию: пассивному, активному и активно-пассивному.
Для стимуляции мышц используют прерывистый или импульсный гальванический ток, который вызывает ритмические сокращения мускулатуры. Такая стимуляция улучшает кровоток, ускоряет восстановление пораженной конечности. Электростимуляцию используют сразу после снятия гипса или иммобилизующей повязки.
Последний восстановительный период после спортивных травм называется периодом полной функциональной реабилитации. В этот период спортсмен полностью восстанавливает функциональность пораженной конечности и приходит в обычную спортивную форму.
Для этого наряду с уже перечисленными методами используются тренировки с отягощением. Отягощение постепенно усиливается, нагрузка увеличивается.
Автор: Пашков М.К. Координатор проекта по контенту.
источник