Самым распространённым заболеванием внутреннего уха является доброкачественное пароксизмальное позиционное головокружение (ДППГ). Его диагностируют у 17-35% пациентов с расстройствами вестибулярного аппарата. Присущие данной патологии симптомы могут сопровождать и другие заболевания, поэтому был создан специальный метод диагностики – проба Дикса-Холлпайка. Выявленное ДППГ быстро излечивается с помощью простых методик. Патология может исчезнуть спустя время даже без медицинского вмешательства.
ДППГ причиняет пациенту дискомфорт, но обычно не вызывает тяжёлых последствий. Патология среднего уха в данном случае проявляется в кратковременном головокружении при определённом движении головы.
Проблемы с вестибулярным аппаратом могут иметь и более серьёзные причины. Симптоматика, присущая ДППГ, напоминает ортостатическую гипотензию или вертеброгенное головокружение. Врачи во время диагностики способны выявить описываемую патологию по ряду признаков.
Дифференциальная диагностика пароксизмального позиционного головокружения и ортостатической гипотензии проявляется в отсутствии «мушек» перед глазами. Помогает установить верный диагноз сравнение показателей АД в лежачем и сидячем положениях. Отсутствие болей в шее, присущих остеохондрозу данного отдела позвоночника, исключает наличие этой болезни.
Ухудшение слуха и шум в ушах свидетельствуют о синдроме Барре-Льеу (синдром позвоночной артерии, шейная мигрень), сопровождающимся головокружением и болевыми ощущениями в голове. Любые проблемы с вестибулярным аппаратом являются лишь последствиями других патологий, поэтому важно определить источники заболевания и приступить к правильной терапии.
Вертеброгенное головокружение наряду с описываемой патологией является одним из частых причин сходных симптомов. Оно проявляется при поворотных движениях головы и шеи. Травмы и воспаления в шейном отделе позвоночника вызывают спазмы в мышцах и нарушение кровообращения.
Следует также отличать ДППГ от заболеваний задней черепной ямки, характеризующихся центральным нистагмом и симптомами неврологического характера.
Поскольку ДППГ напрямую связано с потерей равновесия, проблему следует искать в органе, отвечающем за эту функцию.
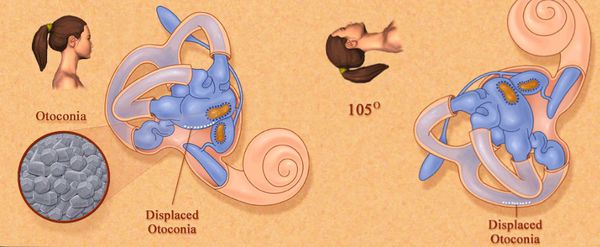
Ключом к распознаванию данной болезни стало исследование внутреннего уха. Свободное движение мембранных фрагментов – отолитов вызывает нарушения в работе сложной трёхканальной системы. Существует два основных вида данной патологии в зависимости от локализации кусочков отолитовой мембраны мешочка, содержащего волосковые клетки.
Фрагменты, состоящие из кальцита, откалываются и раздражают рецепторы.
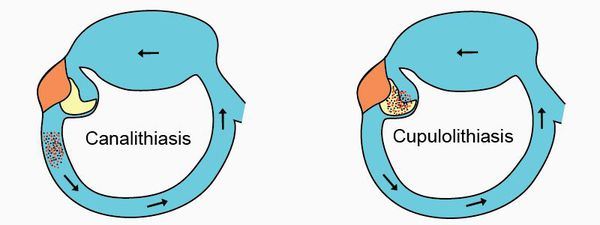
- Купулолитиаз – частицы прикрепляются к купуле полукружного канала.
- Каналолитиаз – они без преград движутся в канале, попав туда под влиянием гравитации.
Некоторые медики объединяют два термина в общее понятие отолитиаз. В 50–70% клинических случаев источники появления отолитов выявить не удаётся.
Среди понятных причин, вызывающих подобную патологию внутреннего уха, называют следующие факторы.
- В 17% случаев проблема вызвана черепно-мозговой травмой.
- Внутренний отит оказывается причиной доброкачественного головокружения у 15% пациентов.
- Примерно у 5% людей с диагнозом болезнь Меньера также была выявлена данная патология.
- Антибиотики могут оказывать токсичное воздействие на внутреннее ухо, вызывая ДППГ.
- Нейроциркулярная дистония способна стать причиной тошноты и позиционного головокружения.
Пациенты чаще всего способны точно указать проблемную сторону и продемонстрировать движение головой, вызывающее головокружение. Во время движения отолиты нарушают работу внутреннего уха, вестибулярный анализатор не может выполнять свои функции полноценно:
- Обычно патология проявляет себя при поворотах головы в разные стороны, сгибании и разгибании шеи. Симптоматика может возникнуть даже при переворачивании в кровати.
- Головокружение продолжается от 5 до 30 сек. Оно бывает редким, повторяется несколько раз в неделю либо ежедневно.
- Системные головокружения иногда сопровождаются ощущением покачивания. Возможна тошнота.
- Симптомы не проявляют себя, если пациент исключает движения, провоцирующие болезнь.
- Патология не сопровождается болями в ушах и голове, потерей слуха и другими признаками, поэтому считается доброкачественной.
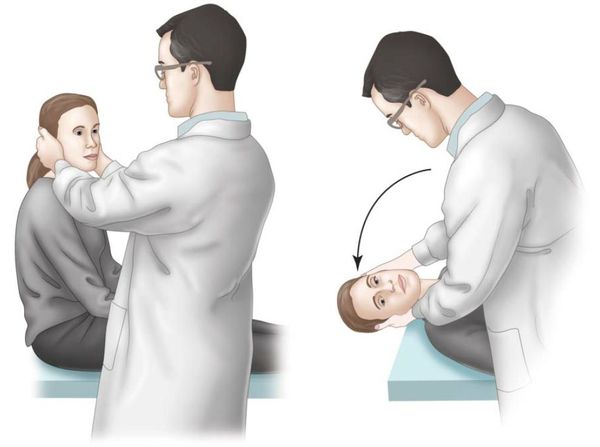
Для уточнения диагноза пациенту выполняют пробу Дикса-Холлпайка, впервые предложенную в 1952 году. Проводится процедура следующим образом: больного усаживают на кушетку лицом к врачу, взгляд при этом направлен на переносицу медика.
Голова обследуемого поворачивается на 45° в проблемную сторону, вызывающую головокружения. Пациента быстро кладут на спину. Голова откидывается назад на 30°, сохраняя градус наклона.
О положительной пробе свидетельствует приступ головокружения спустя 1-5 сек. Оно сопровождается быстрым движением глазных яблок, называемым в медицине ротаторным нистагмом.
источник
Цель лечения доброкачественного пароксизмального головокружения
Основная цель в лечении доброкачественного пароксизмального позиционного головокружения — полностью и в кратчайшие сроки купировать приступы позиционного головокружения. С 1990-х годов активно развивалась техника лечебных манёвров для механического перемещения свободных частиц отолитовой мембраны.
Немедикаментозное лечение доброкачественного пароксизмального головокружения
Из упражнений, чаще рекомендуемых больным для самостоятельного выполнения, следует отметить метод Брйндта-Дароффа. Согласно этой методике, больному рекомендуют выполнять упражнения трижды в день по пять наклонов в обе стороны за один сеанс. При возникновении головокружения хотя бы однократно утром в любом положении, упражнения повторяются днём и вечером. Для выполнения методики больному необходимо после пробуждения сесть в центр кровати, свесив ноги вниз. Затем он укладывается на какой-либо бок с повёрнутой на 45° головой кверху и находится в этом положении 30 с (или пока не закончится головокружение). После этого больной встаёт в исходное положение «сидя», в котором прибывает 30 с. после чего быстро укладывается на противоположный бок с поворотом головы кверху на 45 е . Спустя 30 с возвращается в исходное положение «сидя». Утром больной совершает по пять повторяющихся наклонов в обе стороны. Если головокружение возникло хотя бы однократно в любом положении, наклоны необходимо повторить днём и вечером.
Длительность подобной терапии подбирается индивидуально и может быть определена как период в 2-3 дня после последнего позиционного головокружения в момент проведения упражнений Брандта-Дароффа. Эффективность подобной техники для купирования доброкачественного пароксизмального позиционного головокружения составляет около 60%. Несмотря на неэффективность лекарственной терапии доброкачественного пароксизмального позиционного головокружения, возможно в случае высокой вегетативной чувствительности рекомендовать бетагистин (48 мг/сут) на период проведения лечебных манёвров. Вероятно, эффект улучшения кровоснабжения внутреннего уха. возникающий на фоне применения этого препарата, будет положительно влиять на метаболические процессы, происходящие во время развития этой патологии.
Другие лечебные манёвры требуют непосредственного участия лечащего врача. и их эффективность может достигать 95%. Еще один из распространённых лечебных методов маневр Семонта. сидящему на кушетке больному, ноги которого свешены вниз. Сидя, больной поворачивает голову в горизонтальной плоскости на 45 град. в здоровую сторону. Затем, фиксируя голову руками, больного укладывают не бок на поражённую сторону. В этом положении больной находится все время, пока не закончится головокружение. Далее врач, быстро перемещая свой центр тяжести, продолжая фиксировать голову пациента в той же плоскости укладывает больного на другой бок через положение «сидя» и фиксирует голову в той же плоскости (лбом вниз). Больной находится в этом положении до исчезновения головокружения. Далее при том же положении головы относительно плоскости наклона больного усаживают на кушетку. При необходимости возможно повторение манёвра. Следует отметить, что особенностью этого метода является быстрое перемещение больного с одного бока на другой, вовремя которого больной с доброкачественным пароксизмальным позиционным головокружением будет испытывать значительное головокружении, с возможными вегетативными реакциями в виде тошноты и рвоты; поэтому у больных с заболеваниями сердечно-сосудистой системы этот манёвр следует выполнять с осторожностью и возможной премедикацией. Для этого может быть использован бетагистин (24 мг однократно за 1 ч до выполнения манёвра). В особых случаях, возможно применение для премедикации тиэтилперазина и других противорвотных препаратов центрального действия.
Другие лечебные манёвры для лечения доброкачественного пароксизмального позиционного головокружения также могут быть с успехом применены. При патологии заднего полукружного канала эффективен манёвр Элли, тоже выполняемый на кушетке и имеющий наибольшую эффективность. Особенность этого лечебного манёвра — его выполнение по четкой траектории, без высокой скорости перехода из одного положения в другое. Исходное положение больного — сидя на кушетке вдоль ее. Предварительно совершается поворот головы больного в сторону патологии. Затем его, при фиксированной руками врача голове, укладывают на спину с запрокинутой назад головой на 45 град., следующий поворот фиксированной головы — в противоположную сторону в том же положении на кушетке. Далее больной укладывается на бок, а голова поворачивается здоровым ухом вниз. Затем больной садится, голова наклонена и повёрнута в сторону патологии, после чего её возвращают в привычное положение — взор вперёд. Пребывание больного в каждом положении определяется индивидуально по выраженности вестибуло-окулярного рефлекса. Многие специалисты используют дополнительные средства для ускорения осаждения свободно перемещающихся частиц, что повышает эффективность лечения. Как правило, повторение 2-4 манёвров за сеанс лечения достаточно для полного купирования доброкачественного пароксизмального позиционного головокружения.
Ещё один из эффективных лечебных манёвров для доброкачественного пароксизмального позиционного головокружения горизонтального полукружного какала — манёвр Лемперга. Исходное положение больного сидя вдоль кушетки. Врач фиксирует голову больного в течение всего манёвра. Голову поворачивают на 45° в горизонтальной плоскости в сторону патологии. Затем больной укладывается на спину, последовательно поворачивается голова в противоположную сторону; больной укладывается на здоровый бок, голова соответственно поворачивается здоровым ухом книзу. Далее в том же направлении выполняется поворот тела пациента и укладывание на живот; после этого голова в положение «носом книзу»; по ходу поворота голова поворачивается далее; больной укладывается на противоположный бок; голова — больным ухом книзу) усаживание на кушетке больного через здоровый бок. Манёвр может быть повторен. Время нахождения в каждой позиции манёвра всегда индивидуально и определяется вестибулоокулярным рефлексом.
На эффективность лечебных манёвров будет влиять возможность точного пространственного перемещении головы больного в плоскости патологического полукружного канала. Различные формы дорсопатий в шейно-грудном отделе позвоночника будут оказывать неблагоприятное влияние на возможность точного позиционирования головы больного во время выполнения лечебного маневра.
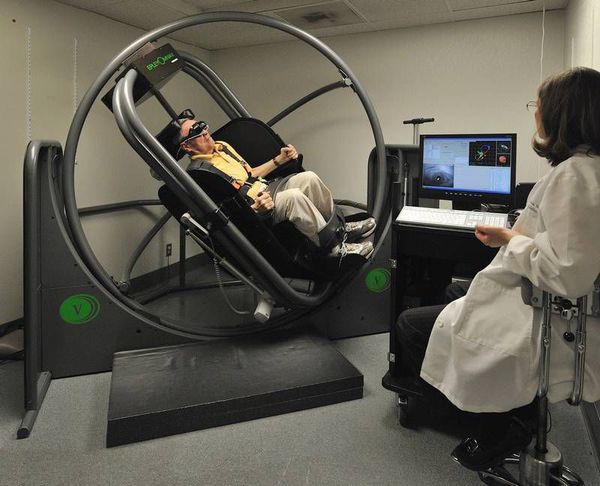
Особенно это характерно дли больных старше 50 лет. Однако в последнее время были созданы специальные электронные стенды, позволяющие с высокой точностью перемещать больного в плоскости любого полукружного канала на 360 град. с возможностью этапных остановок вращения и, в комбинации с видеоокулографией, индивидуально формировать программу лечебного манёвра. Подобные стенды представляют собой кресло с возможностью полной фиксации больного, имеющие две оси вращения, электронный привод с пультом управления и возможность механического вращения в аварийных ситуациях. Эффективность манёвра на подобном стенде повышается максимально и, как правило, не требует повторения.
Эффективность маневров значительно выше у больных с каналолитиазом, встречающимся гораздо чаще, чем купулолитиаз, При купулолитиазе первые сеансы терапии не всегда эффективны и требуют повторения и сочетания различных манёвров. При этом в особых случаях упражнения Брандта-Дароффа могут быть рекомендованы на длительный срок с целью формирования адаптации.
В период после выполнения манёвра важным является соблюдение больным режима ограничения наклонов, а в первые сутки положение во время сна с приподнятым изголовьем на 45-60°.
У 1-2% всех больных с доброкачественным пароксизмальным позиционным головокружением лечебные манёвры могут быть не эффективны, а адаптация развивается крайне медленно. Тогда метод выбора лечения — хирургические операции. Прежде всего, наиболее специфична пломбировка поражённого полукружного канала костной стружкой. Эта операция активно применялась в зарубежной практике до разработки лечебных манёвров, однако она, как и другие вмешательства на внутреннем ухе, имеет осложнения. Пломбировка полукружных каналов является эффективным методом устранения позиционных головокружений при доброкачественном пароксизмальном позиционном головокружении с сохранением слуховой функции,
Другие оперативные методы лечения приводят к большим объёмам деструкции во внутреннем ухе и выполняются реже. К этим методам относят селективную нейроэктомию вестибулярных нервов, лабиринтэктомию. За последние годы в нашей стране накоплен опыт применения лазеродеструкции лабиринта, Этот метод, вероятно, может быть использован длл купирования позиционных головокружений у больных с доброкачественным пароксизмальным позиционным головокружением, при условии абсолютной неэффективности лечебных манёвров.
Лечение доброкачественного пароксизмального позиционного головокружения, как правило, не требует госпитализации. Исключение могут составлять больные с высокой вегетативной чувствительностью,
Рецидив доброкачественного пароксизмального позиционного головокружения возникает менее чем у 6-8% больных, поэтому рекомендации ограничены соблюдением режима наклонов.
Нетрудоспособность больного с доброкачественным пароксизмальным позиционным головокружением сохраняется примерно в течение недели. В случае купулолитиаза эти сроки могут быть увеличены. Спустя 5-7 дней после выполнения лечебного манёвра рекомендуется провести повторные позиционные тесты для принятия решения о дальнейшей терапии и лечебной тактике.
Следует информировать пациента о его дальнейшем поведении: в случае возникновения доброкачественного пароксизмального позиционного головокружения прежде всего следует ограничить перемещение, выбрать удобное положение лёжа, стараться меньше поворачиваться в кровати и подниматься таким образом, чтобы не вызвать головокружения; постараться, как можно раньше попасть на прием к врачу (неврологу или отоневрологу), к которому можно добираться любым способом, только не за рулем машины.
Благоприятный, с полным выздоровлением.
Профилактика доброкачественного пароксизмального головокружения
Профилактика доброкачественного пароксизмального позиционного головокружения не разработана, так как точно не определена причина заболевания. Рецидивы после выполнения лечебных мероприятий для купирования головокружений встречаются у 6-8% больных.

источник
Доброкачественное пароксизмальное позиционное головокружение – это заболевание вестибулярного аппарата, характеризующееся внезапными приступами головокружения. Четыре слова из названия несут в себе основную сущность этой проблемы: «доброкачественное» означает отсутствие последствий и возможность самостоятельного излечения, «пароксизмальное» говорит о приступообразности болезни, «позиционное» свидетельствует о зависимости от положения тела в пространстве, а «головокружение» – главный симптом. Однако за кажущейся простотой скрывается много тонкостей. Обо всем, что касается доброкачественного пароксизмального позиционного головокружения, об основных сведениях и тонкостях этого заболевания вы сможете узнать, ознакомившись с данной статьей.
Вообще головокружение является весьма неспецифичным симптомом. Навскидку можно назвать более 100 заболеваний, которые могут проявлять себя головокружением. Но доброкачественному пароксизмальному позиционному головокружению присущи некоторые клинические особенности, благодаря которым правильный диагноз может быть установлен уже при первичном осмотре врачом.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) считается довольно распространенным заболеванием. Страны Западной Европы выдают следующую статистику: до 8% их населения страдает этим недугом. Страны СНГ, к сожалению, не имеют достоверных статистических данных об этой проблеме, но вряд ли они бы существенно отличались от европейских. До 35% всех случаев вестибулярного головокружения может быть связано именно с ДППГ. Цифры впечатляют, не так ли?
Впервые ДППГ было описано австрийским отоларингологом Робертом Барани в 1921 году у молодой женщины. И с тех пор симптомы ДППГ стали выделять в отдельное заболевание.
Чтобы понять, почему и как развивается это заболевание, необходимо немного углубиться в строение вестибулярного аппарата.
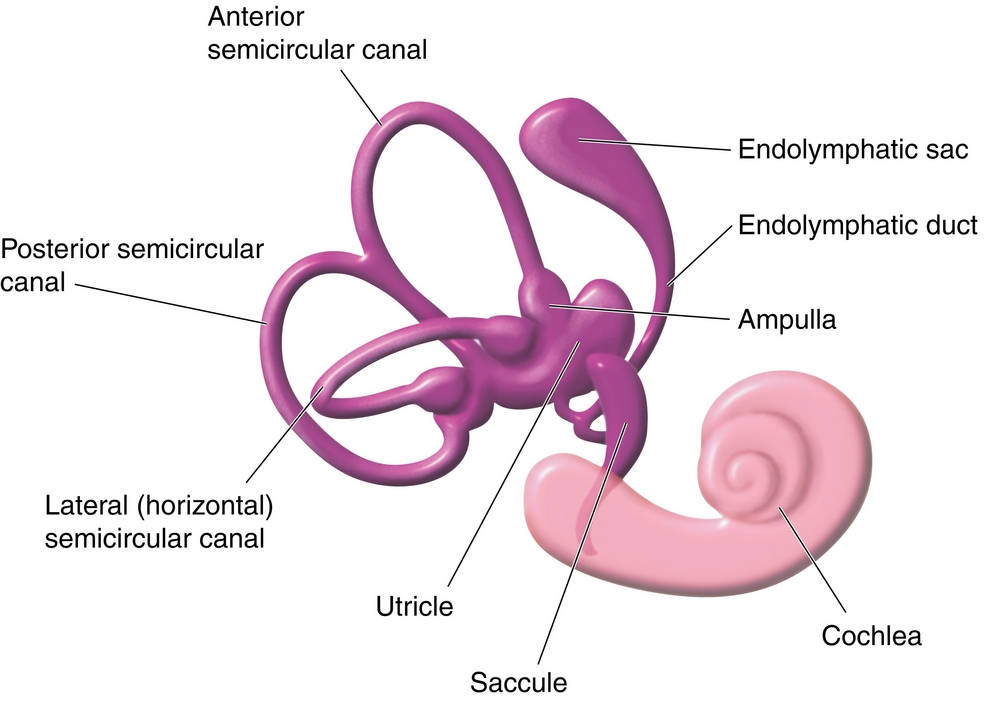
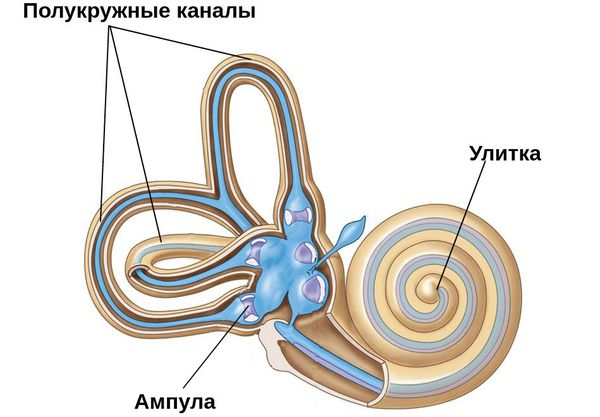
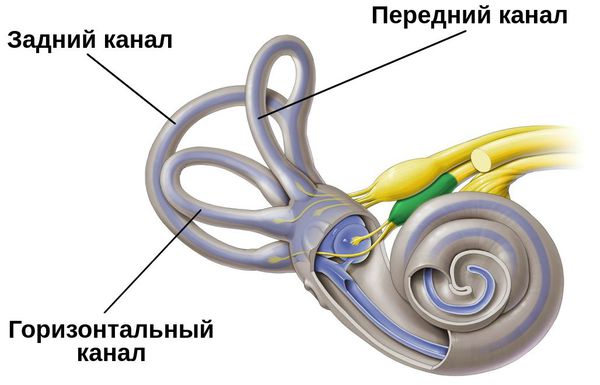
Основной частью вестибулярного аппарата являются три полукружных канала и два мешочка. Полукружные каналы располагаются почти под прямым углом друг к другу, что позволяет фиксировать движения человека во всех плоскостях. Каналы заполнены жидкостью и имеют расширение – ампулу. В ампуле расположена желатиноподобная субстанция купула, которая имеет тесную связь с рецепторами. Движения купулы вместе с током жидкости внутри полукружных каналов и создают у человека ощущение положения в пространстве. Верхний слой купулы может содержать кристаллы бикарбоната кальция – отолиты. В норме в течение всей жизни отолиты образуются и затем разрушаются при естественном старении организма. Продукты разрушения утилизируются специальными клетками. Такая ситуация соответствует норме.
При некоторых условиях отработанные и устаревшие отолиты не разрушаются и в виде кристаллов плавают в жидкости полукружных каналов. Появление дополнительных предметов в полукружных каналах, естественно, не остается незамеченным. Кристаллы раздражают рецепторный аппарат (в дополнение к нормальным стимулам), вследствие чего и возникает ощущение головокружения. Когда кристаллы оседают в какой-либо зоне под действием силы тяжести (обычно это зона мешочков), то головокружение исчезает. Описанные изменения и являются основным механизмом возникновения ДППГ.
При каких же условиях отолиты не разрушаются, а отправляются в «свободное плавание»? В половине случаев причина остается невыясненной, другая половина возникает при:
- черепно-мозговой травме (вследствие травматического отрыва отолитов);
- вирусном воспалении вестибулярного аппарата (вирусном лабиринтите);
- болезни Меньера;
- хирургических манипуляциях на внутреннем ухе;
- приеме ототоксических антибиотиков гентамицинового ряда, интоксикации алкоголем;
- спазме лабиринтной артерии, осуществляющей кровоснабжение вестибулярного аппарата (например, при мигрени).
ДППГ свойственны специфичные клинические особенности, которые положены в основу диагностики данного заболевания. Итак, ДППГ характеризуется:
- внезапными приступами сильного головокружения, которые возникают только при смене положения тела, то есть в покое головокружение никогда не появляется. Чаще всего приступ провоцирует переход из горизонтального положения в вертикальное после сна, повороты в кровати во сне. Ведущая роль при этом принадлежит смене положения головы, а не туловища;
- головокружение может ощущаться, как перемещение собственного тела в пространстве в любой плоскости, как вращение предметов вокруг, как чувство проваливания или приподнимания, покачивания на волнах;
- длительность приступа головокружения не превышает 60 секунд;
- иногда головокружение может сопровождаться тошнотой, рвотой, замедлением сердечного ритма, диффузной потливостью;
- приступу головокружения сопутствует нистагм – колебательные непроизвольные движения глазных яблок. Нистагм может быть горизонтальным или горизонтально-вращательным. Как только прекращается головокружение, сразу же исчезает и нистагм;
- приступы головокружения всегда одинаковы, никогда не меняют свою «клиническую окраску», не сопровождаются появлением других неврологических симптомов;
- приступы более выражены утром и в первой половине дня. Вероятнее всего, это связано с рассредоточением кристаллов в жидкости полукружных каналов при постоянных движениях головой. Кристаллы разбиваются на более мелкие частички в первую половину дня (двигательная активность значительно выше в период бодрствования, чем в период сна), поэтому во второй половине симптомы практически не возникают. В период сна кристаллы вновь «слипаются», приводя к усилению симптоматики утром;
- при осмотре и тщательном обследовании никогда не обнаруживается других неврологических проблем. Не бывает ни шума в ушах, ни нарушения слуха, ни головной боли – никаких дополнительных жалоб;
- возможно спонтанное улучшение состояния и исчезновение приступов головокружения. Вероятно, это связано с самостоятельным растворением оторвавшихся кристаллов бикарбоната кальция.
ДППГ – это чаще удел людей старше 50 лет. Возможно, к этому времени естественные процессы резорбции кристаллов бикарбоната кальция замедляются, что и служит причиной более частого возникновения заболевания в этом возрасте. Согласно статистическим данным, женский пол страдает ДППГ в 2 раза чаще мужского.
Клинические особенности ДППГ позволяют вплотную подойти к правильному диагнозу уже на этапе расспроса больного. Уточнение времени возникновения головокружения, провоцирующих факторов, длительности приступов, отсутствия дополнительных жалоб – все это наводит на мысли о ДППГ. Однако необходимо получить и более достоверное подтверждение. С этой целью выполняют специальные пробы, наиболее распространенной и простой из которых является проба Дикса-Холлпайка. Пробу проводят следующим образом.
Больного усаживают на кушетку. Затем поворачивают (не наклоняют!) голову в одну сторону (предположительно, в сторону пораженного уха) на 45°. Врач как бы фиксирует голову в таком положении и быстро укладывает больного на спину, сохраняя угол поворота головы. При этом туловище больного должно располагаться таким образом, чтобы голова немного свешивалась за край кушетки (то есть голова должна быть немного запрокинута назад). Врач наблюдает за глазами пациента (в ожидании нистагма) и одновременно спрашивает об ощущении головокружения. По сути, проба является провокационным тестом на типичный приступ ДППГ, поскольку вызывает смещение кристаллов в полукружных каналах. В случае наличия ДППГ приблизительно через 1-5 секунд от укладывания больного возникает нистагм и типичное головокружение. Затем больного возвращают в положение сидя. Часто при возврате в положение сидя у больного повторно возникает ощущение головокружения и нистагм уже меньшей интенсивности и противоположной направленности. Такую пробу считают положительной и подтверждающей диагноз ДППГ. Если проба отрицательна, то проводят исследование с поворотом головы в другую сторону.
Для того чтобы заметить нистагм во время пробы, рекомендуется использовать специальные очки Френзеля (или Блессинга). Это очки с большой степенью увеличения, позволяющие исключить влияние произвольной фиксации взора больным. С этой же целью может быть использован видеонистагмограф или инфракрасная регистрация движения глаз.
Следует иметь в виду, что при повторном проведении пробы Дикса-Холлпайка выраженность головокружения и нистагма будет меньшей, то есть симптоматика как бы истощается.
Современные подходы к лечению ДППГ являются, в основном, немедикаментозными. Всего лишь 20 лет назад было по-другому: основным способом лечения были лекарственные препараты, уменьшающие головокружение. Когда механизм развития заболевания стал известен ученым, поменялся и подход к лечению. Находящиеся в свободном плавании кристаллы с помощью медикаментов невозможно ни растворить, ни обездвижить. Именно поэтому главенствующая роль на сегодня принадлежит немедикаментозным способам. В чем же они заключаются?
Это так называемые позиционные маневры, то есть серии последовательных изменений положения головы и туловища, с помощью которых пытаются загнать кристаллы в такую зону вестибулярного аппарата, откуда они уже не смогут перемещаться (зона мешочков), а значит, не будут провоцировать головокружение. В ходе проведения таких маневров возможно возникновение приступов ДППГ. Часть маневров может быть проведена самостоятельно, другие же можно выполнять только под контролем врача.
Наиболее распространенными и эффективными в настоящее время считаются следующие позиционные маневры:
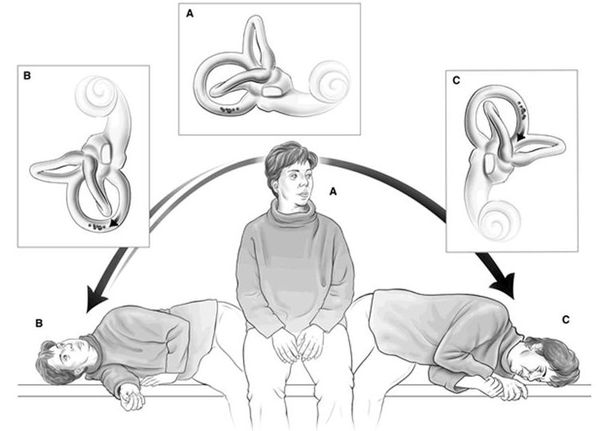
- маневр Брандта-Дароффа. Он может проводиться без контроля медицинского персонала. Утром, сразу после сна человеку необходимо сесть на кровати, свесив ноги. Затем нужно быстро принять горизонтальное положение на одном боку, слегка согнув ноги. Голову необходимо повернуть на 45° вверх и лежать в таком положении 30 секунд. После – вновь занять положение сидя. Если возникает типичный приступ ДППГ, то в таком положении надо дождаться прекращения головокружения и только потом садиться. Аналогичные действия затем выполняются уже на другом боку. Далее необходимо все повторить 5 раз, то есть 5 раз на одном боку и 5 раз на другом. Если в ходе выполнения маневра головокружение не возникло, то следующий раз маневр выполняется на следующее утро. Если же приступ головокружения все-таки случился, то тогда надо повторить маневр в дневное и вечернее время;
- маневр Семонта. Его проведение требует контроля медицинского персонала, поскольку возможно появление выраженных вегетативных реакций в виде тошноты, рвоты и преходящих нарушений сердечного ритма. Маневр проводится следующим образом: больной садится на кушетку, свесив ноги. Голову поворачивает на 45° в здоровую сторону. Голова фиксируется врачом в таком положении руками и больной укладывается на кушетку на бок на больную сторону (голова, таким образом, оказывается повернутой немного вверх). В таком положении он должен пребывать 1-2 минуты. Затем, сохраняя ту же зафиксированную позицию головы, больной быстро возвращается в исходное положение сидя и сразу же укладывается на другой бок. Поскольку голова не меняла свое положение, то при укладывании на другой бок лицо оказывается повернутым вниз. В такой позиции нужно задержаться еще 1-2 минуты. А потом больной возвращается в исходное положение. Столь резкие перемещения обычно вызывают сильное головокружение и вегетативные реакции у больного, поэтому отношение к данному методу у медиков двоякое: одни находят его слишком агрессивным и предпочитают заменять его более щадящими маневрами, другие, соглашаясь с его тяжестью для пациента, наиболее эффективным (особенно в тяжелых случаях ДППГ);
- маневр Эпли. Этот маневр также желательно осуществлять под контролем врача. Пациент усаживается на кушетку и поворачивает голову в больную сторону под углом 45°. Врач фиксирует голову руками в этом положении и укладывает больного на спину с одновременным запрокидыванием головы (как при пробе Дикса-Холлпайка). Выжидают 30-60 секунд, затем поворачивают голову на противоположную сторону к здоровому уху и потом поворачивают туловище на бок. Голова оказывается повернутой ухом вниз. И снова выжидают 30-60 секунд. После чего пациент может занять исходное положение сидя;
- маневр Лемперта. Он похож по технике проведения на маневр Эпли. При этом после поворачивания туловища пациента на бок, а головы здоровым ухом вниз, продолжают вращение туловища. То есть далее больной занимает позицию лежа на животе носом вниз, а потом – на больном боку больным ухом вниз. И в конце маневра больной вновь садится в исходное положение. В результате всех этих движений человек как бы вращается вокруг оси. После маневра Лемперта необходимо ограничить наклоны туловища в процессе жизнедеятельности и в первые сутки спать с приподнятым на 45°-60° изголовьем.
Помимо основных маневров, существуют еще различные их модификации. В целом, при правильном проведении позиционной гимнастики эффект наступает уже через несколько сеансов, то есть необходимо всего несколько дней такой терапии, и ДППГ отступит.
Медикаментозное лечение ДППГ на сегодняшний день заключается в применении:
- вестибулолитических препаратов (Бетагистин, Вестибо, Бетасерк и другие);
- антигистаминных средств (Драмина, таблетки от укачивания);
- вазодилататоров (Циннаризин);
- растительных ноотропов (экстракт Гинкго билоба, Билобил, Танакан);
- противорвотных препаратов (Метоклопрамид, Церукал).
Все эти препараты рекомендуется использовать в остром периоде тяжелых приступов ДППГ (сопровождающихся выраженным головокружением с рвотой). Затем рекомендуется прибегнуть к позиционным маневрам. Некоторые врачи наоборот говорят о неоправданности использования лекарственных средств при ДППГ, мотивируя это угнетением собственных механизмов компенсации вестибулярных нарушений, а также снижением эффекта от позиционных маневров на фоне приема медикаментов. Доказательная медицина пока не дает достоверных данных о применении лекарственных средств при ДППГ.

Иногда возможно самопроизвольное исчезновение симптомов ДППГ. Вероятнее всего, эти случаи связаны с самостоятельным попаданием кристаллов в «немую» вестибулярную зону в ходе обычных движений головой либо с их рассасыванием.
В 0,5-2% случаев ДППГ позиционная гимнастика не дает эффекта. В таких случаях возможно хирургическое устранение проблемы. Оперативное лечение может быть проведено различными способами:
- избирательная перерезка вестибулярных нервных волокон;
- пломбировка полукружного канала (тогда кристаллам просто негде «плавать»);
- деструкция вестибулярного аппарата с помощью лазера либо полное удаление его с пораженной стороны.
К хирургическим способам лечения также многие медики относятся двояко. Ведь все-таки это операции с необратимыми последствиями. Восстановить перерезанные нервные волокна или весь вестибулярный аппарат после деструкции и, тем более, удаления просто невозможно.
Как видите, ДППГ – это непредсказуемое заболевание внутреннего уха, приступы которого обычно застают человека врасплох. В связи с внезапным и сильным головокружением, иногда сопровождающимся тошнотой и рвотой, заболевшему человеку становится страшно от возможных причин своего состояния. Поэтому при появлении подобных симптомов необходимо как можно скорее обращаться к врачу, чтобы не пропустить другие более опасные заболевания. Доктор развеет все сомнения относительно возникших симптомов и объяснит, как побороть недуг. ДППГ — безопасное заболевание, если можно так сказать, ведь оно не чревато никакими осложнениями и уж тем более не опасно для жизни. Прогноз для выздоровления почти всегда благоприятный, и в большинстве случаев требуется лишь выполнение позиционных маневров для исчезновения всех неприятных симптомов.
К. м. н. А. Л. Гусева читает доклад на тему «Доброкачественное пароксизмальное позиционное головокружение: особенности диагностики и лечения»:
Клиника профессора Кинзерского, познавательное видео о доброкачественном пароксизмальном позиционном головокружении:
источник
Что такое доброкачественное пароксизмальное позиционное головокружение (ДППГ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Магомедова К.Р., невролога со стажем в 7 лет.
Доброкачественное пароксизмальное позиционное головокружение, сокращённо ДППГ — это неврологическое заболевание, которое при определённых положениях головы приводит к коротким эпизодам головокружения [1] .
«Разгадка» данной болезни кроется в самом названии:
- доброкачественное — не опасное для жизни;
- пароксизмальное — возникает периодически;
- позиционное — зависит от перемены положения;
- головокружение — основной симптом, с которым люди обращаются к врачу.
ДППГ подвержены как молодые, так и люди старшего поколения. Оно является самой частой причиной вращательного (вестибулярного) головокружения. По данным различных авторов, ДППГ составляет от 17 % до 35 % всех периферических вестибулярных расстройств [3] [4] [5] [6] [20] [23] .
Так как головокружение может возникать при различных заболеваниях, пациенты с симптомами ДППГ обращаются к совершенно разным специалистам. От того, насколько верно мыслит доктор, будет зависеть правильный объём исследований и лечения. Порой случаются курьёзы: пациент с ДППГ в течение полугода лечится от временного нарушения мозгового кровообращения, симптомы которого должны проходить за один день, однако приступы исправно возникают каждый день. Или второй распространённый вариант: человек проходит лечение мистического остеохондроза, но при этом шея абсолютно не болит и никак не даёт о себе знать.
Самая распространённая причина ДППГ — травмы головы. К другим факторам развития болезни относят гиподинамию (малоподвижный образ жизни), алкоголизм, серьёзные операции в области головы, заболевания центральной нервной системы.
В целом причин возникнвоения ДППГ множество. По частоте выделяют следующие:
- неустановленные причины (идиопатическая ДППГ) — 39 %;
- заболевания уха — 29 %;
- травма — 21 %;
- заболевания центральной нервной системы — 11 %;
- недостаточность кровотока в артериях вертебробазилярной системы — 9 %;
- хронический средний отит — 9 %;
- вестибулярный нейронит — 7 %;
- болезнь Меньера (нарушение работы внутреннего уха) — 7 %;
- отосклероз (поражение подвижных слуховых косточек) — 4 %;
- внезапная нейросенсорная тугоухость — 2 %;
- акустическая невринома — 2 %;
- шейное головокружение — 2 %.
Классический эпизод ДППГ запускается внезапно при изменении положения тела и наклоне головы в сторону поражённого уха. После провоцирующих движений у больного наступает предприступный период, который длится менее пяти секунд. Затем начинается сам приступ — сильное вращательное головокружение. В этот момент пациенту кажется, будто его кидают в сторону поражённого уха. В таком состоянии человек находится от 30 секунд до минуты, после самочувствие нормализуется до следующего провоцирующего движения головой.
Первый приступ вращательного головокружения у многих возникает утром после пробуждения, когда они пытаются встать с кровати и сесть. Это связано с изменением положения головы и её поворотами. Однако если пациент, например, встанет со стула не двигая головой, то приступ не запустится.
У всех ДППГ проявляется по-разному: от минимального движения у некоторых больных может возникнуть чувство тошноты и рвота, при этом у других проявления будут более лёгкими. В обоих случаях нарушение слуха, шум в ушах, головная боль или другие симптомы не наблюдаются. А если больной избегает провоцирующих движений, то симптомы вовсе отсутствуют.
Во время приступов возникают специфические колебательные движения глаз — нистагм. По оценке этих движений определяется сторона поражения внутреннего уха. В период между приступами, когда положение головы зафиксировано, присутствует ощущение мутности и тумана в голове.
Обычно при общении с врачом пациент первым делом говорит о том, что голова кружится постоянно, но при более детальном расспросе выясняется, что есть чёткое деление на два варианта: период активного вращения и период затуманенного состояния без вращения [5] [6] [9] [21] [23] .
Чтобы лучше понять патогенез ДППГ, необходимо понимать особенности строения вестибулярного аппарата.
В норме вестибулярный аппарат состоит из трёх полукругов, которые выставлены в трёх разных плоскостях под прямым углом друг к другу.
С обеих сторон на конце этих полукругов есть широкая ампула, в которой находится воспринимающий аппарат. Внутри него — жидкость. Каждая ампула на конце имеет субстанцию по типу купулы (желатинообразного вещества), которая покрывает волоски рецепторов. Когда человек поворачивает голову, запускается трёхступенчатая реакция: движение жидкости приводит к движению купулы, а движение купулы — к движению волосиков рецепторов, которые передают в мозг нервный сигнал о повороте головы.
Внутри вестибулярного аппарата находятся дополнительные кристаллы — отолиты. Их частицы — отоконии — являются главными виновниками развития ДППГ. При изменении положения тела и под силой притяжения они тоже начинают двигаться и создают патологические сигналы, раздражая рецепторы. Из-за этого у человека возникает ощущение, как будто движение продолжается, — эпизод острого приступа вращательного головокружения. Это чувство не уходит ровно до тех пор, пока частицы не выпадут в осадок. Для того чтобы они покинули полукружные каналы, необходимы специальные приёмы.
Другим, чуть менее распространённым механизмом возникновения ДППГ является прикрепление отолитов или их частей к купуле полукружного канала. Из-за этого происходит постоянное раздражение рецепторов при изменении положения тела — купулолитиаз.
Почему отоконии покидают отолитовую мембрану и отправляются в свободное плавание? По мнению большинства исследователей, в 50-70 % случаев причину развития такого состояния установить не удаётся [15] .
По патофизиологическому механизму ДППГ можно разделить на два типа:
- Каналитиазный — когда отоконии находятся внутри полукружного канала. При перемещении вызывают головокружение.
- Купулолитиазный — когда кристаллы отолитов крепятся на купулы, создавая дополнительное давление на рецепторы. При поворотах вызывают приступ.
В зависимости от локализации поражения и нахождению отоконий в вестибулярном аппарате различают следующие варианты болезни [17] :
- Каналолитиаз заднего канала — самый частый вариант поражения. В основном затрагивает правую часть лабиринта вестибулярного аппарата. Сопровождается повторными приступами головокружения в течение минуты, которые возникают в лежачем положении или при повороте тела на спине.
- Каналолитиаз горизонтального канала — возникает при попадании отоконий в горизонтальные каналы. Проверяется поворотами головы по типу «барбекю», то есть по кругу. Возникает при резких поворотах головы или при движении тела из стороны в сторону.
- Купулолитиаз горизонтального полукружного канала — вызван попаданием кристаллов отоконий на купулу канала. Отмечается псевдоспонтанный нистагм, который не связан с изменением положения головы.
- Вероятное ДППГ, спонтанно разрешённое — когда головокружение разрешилось до прихода к врачу, но по рассказу пациента возможно диагностировать ДППГ. Во время диагностики нистагм и позиционное головокружение не возникает.
Редкие варианты ДППГ (их можно спутать с центральным позиционным головокружением):
- Каналолитиаз переднего канала — встречается гораздо реже других вариантов головокружения. Можно диагностировать только после исключения заболеваний центральной нервной системы.
- Купулолитиаз заднего полукружного канала — определяется достаточно редко. Головокружение может возникнуть, когда человек наклоняет голову вперёд, чтобы завязать шнурки или помыть волосы. Сам приступ длится меньше минуты, но если человек не изменил провокационное положение головы, то время приступа увеличивается. Этот же симптом наблюдается и при купулолитиазе горизантального канала.
- Литиаз в нескольких каналах — очень сложный вариант заболевания, затрагивает до 20 % пациентов с ДППГ. Может являться осложнением лечебных манёвров. Иногда требует стационарного лечения.
- Возможное ДППГ — скорее является сопутствующим состоянием. Отмечается тогда, когда другие причины позиционного головокружения были исключены, а описанные приступы не подходят под критерии ДППГ.
От варианта ДППГ зависит способ его лечения.
Само по себе ДППГ протекает благоприятно, но если приступ системного головокружения возникает при нахождении человека на большой высоте, глубине или при управлении транспортом, то он может быть опасен. Например, такое головокружение может стать причиной падения и травмы.
Основные осложнения и дискомфортнные ощущения при ДППГ связанны с вестибулярным аппаратом. Часто наблюдаются такие вегетативные нарушения, как потливость и тахикардия. Пациенты испытывают длительную незначительную неустойчивость как после приступа, так и после успешного лечения.
Многоканальное ДППГ является одним из самых тяжёлых осложнений. Оно может развиться после как после травмы головы, так и после приёмов репозиции — удаления отолитов и их частиц из каналов. Кристаллы попадают не только в поражённый канал, но и в соседние. Это приводит к сильному раздражению вестибулярного аппарата.
Не стоит забывать, что ДППГ само по себе является осложнением других заболеваний, чаще всего черепно-мозговой травмы. Оно может маскироваться под клиническими проявлениями других болезней и травм — вестибулярного нейронита, инфаркта или водянки лабиринта. Чтобы отличить ДППГ от этих нарушений необходимо грамотно подойти к диагностике.
Диагностика ДППГ — клиническая. Она основывается на жалобах и осмотре пациента.
Классическая диагностическая картина ДППГ:
- Повторные приступы позиционного головокружения, которые возникают в положении лёжа, при повороте головы лёжа на спине или других её движениях.
- Длительность приступа — менее одной минуты.
- Позиционный нистагм появляется не сразу, а через одну или несколько секунд после проб Дикса — Холлпайка или диагностического манёвра Семонта.
- Исключена другая причина данного состояния.
При обследовании пациента с ДППГ ничего примечательного на находят. Даже результаты неврологического и отологического исследования обычно в норме, за исключением пробы Дикса — Холлпайка. При её проведении появляется вращательное головокружение и определённый нистагм. Вне обострения проба будет отрицательной, однако это не исключает наличие ДППГ.
Пробу проводят следующим образом: пациента из сидячего положения переводят в лежачее, при этом голову поворачивают на 45 градусов, после чего ждут 30 секунд и затем присаживают пациента обратно.
Лабораторные тесты при постановке ДППГ не требуются. Они нужны только для того, чтобы исключить сопутствующие состояния, которые могли вызвать головокружение как осложнение.
КТ или МРТ необходимо проводить, если есть признаки центрального поражения, например, ствола головного мозга. Во всех остальных случаях классического проявления ДППГ эти исследования ничего не покажут. Центральное головокружение можно заподозрить при непроходящем головокружении, нистагме и изменении его направления, активной рвоте, не приносящей облегчение, очаговых неврологических симптомах при осмотре и выраженной неустойчивости в положении стоя.
Также не стоит забывать, что при позиционном варианте головокружение не возникает, когда человек встаёт с кресла, не меняя при этом положения головы. Этот вариант больше характерен для ортостатического головокружения.
Вестибулярные супресанты обычно не помогают справиться с ДППГ. В некоторых случаях они могут лишь снизить проявления болезни, то есть замаскировать проблему, но не решить её. Иногда вестибулосупресанты могут осложнить состояние и привести к сонливости.
Добиться успеха в лечении ДППГ помогает такая неинвазивная методика, как вестибулярная реабилитация. Разработано два приёма реабилитации — приём Эпли и Семонта. Оба метода перемещают свободно плавающие частицы в вестибулярном аппарате. Кроме того, недавно было изобретено устройство, которое вращает человека на 360 градусов, что также позволяет репозиционировать (перемещать) частицы из полукружных каналов [4] . К сожалению, все эти способы провоцируют повторное головокружение, которое которое проходит в течение минуты.
Репозиционирование — это простой метод, призванный вылечить ДППГ за 1-3 сессии [5] [6] [7] [8] [9] [10] . Эта терапия успешно завершается более чем у 97 % пациентов [2] [11] .
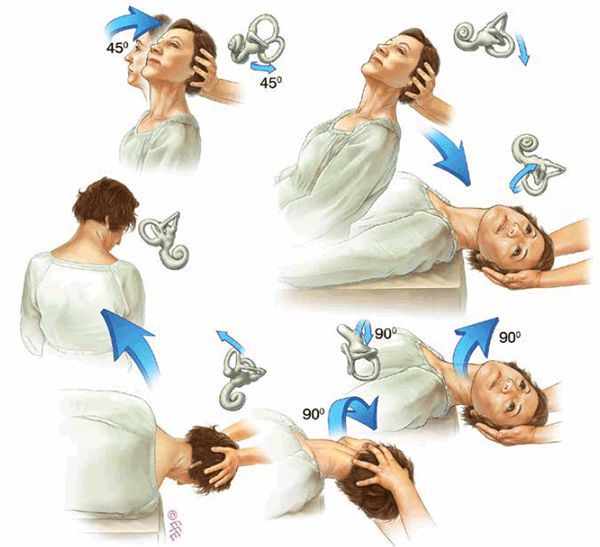
Процедура проводится следующим образом:
- Пациент садится и поворачивает голову на 45 градусов в сторону поражения. С этим положением головы он ложится на спину.
- Затем пациент запрокидывает голову назад на 15 градусов, но при этом она всё также повернута на 45 градусов. В этом положении пациент находится от 30 до 40 секунд.
- После этого он поворачивает голову в другую сторону, также под углом в 45 градусов и также запрокидывает её на 15 градусов. В таком положении находится в течение 40 секунд.
- Пациент поворачивается, ложится на плечо, его голова повёрнута на 45 градусов вниз. Поражённое ухо оказывается сверху.
- Затем пациент присаживается с отвёрнутой от поражённой стороны головой.
- В финале голова поворачивается в срединное положение.
Сразу после процедуры проводится тест Дикса — Холлпайка: если нистагм повторяется, то репозицию проводят повторно.
После репозиционирования пациент не должен лежать на плоской поверхности в течение 24-48 часов: рекомендуется спать с поднятой головой на нескольких подушках. Также необходима неделя покоя: избегать резких движений или гимнастических сальто. Спустя неделю проводится повторный осмотр.
Если головокружение после репозиции ухудшается, то предполагаются следующие состояния:
- затор канала — это происходит, когда отолиты застревают в узкой части канала;
- смещение отолитов в другой полукружный канал, развитие многоканального ДППГ;
- купулолитиаз — когда отолиты застревают в купуле и вызывают парадоксальное головокружение.
Другие осложнения репозиции встречаются реже:
- Неудача после многократного повторения приёмов. С этим сталкивается около 3-5 % пациентов.
- Отсутствие эффекта после первой процедуры. В этом случае рекомендуется повторить репозицию, но часто после неудачной попытки человеку сложно поверить в эффективность этого метода.
- Остаточное позиционное головокружение. Обычно оно указывает на то, что канал очищен не полностью. Поэтому процедуру требуется повторить.
Хирургическое лечение проводится только в том случае, если репозиционные приёмы не работают. Оно несёт риск возможных осложнений, таких как повреждения лицевого нерва и потерю слуха.
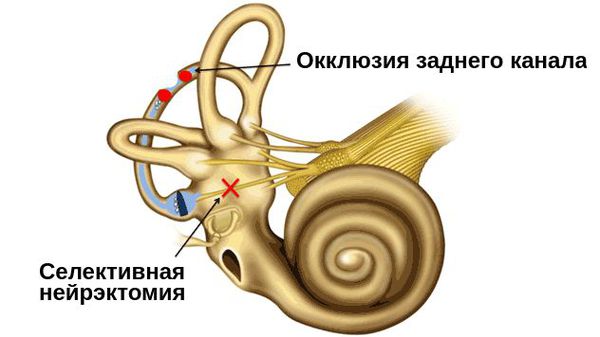
- лабиринтэктомия — удаление полуокружных каналов вестибулярного аппарата;
- окклюзия (закупорка) заднего полукружного канала;
- резекция (удаление) вестибулярного нерва;
- селективная нейрэктомия — выборочная денервация (удаление участка нерва) заднего полукружного канала, щадящая другие отделы внутреннего уха.
Из всех представленных методов окклюзия заднего полукружного канала является самой благоприятной. Она позволяет сохранить слух без ущерба для всей вестибулярной системы, воздействуя только на поражённый задний или горизонтальный полукружный канал. Другие каналы и структуры вестибулярного аппарата не затрагиваются. Это процедура проще селективной нейрэктомии. По этому поводу проводится исследования: уже есть данные о 95 % успешных случаев.
Прогноз при ДППГ благоприятный. В большинстве случаев с болезнью удаётся справится на амбулаторном этапе. В тяжёлых случаях следует проводить симптоматическое лечение тошноты и рвоты. Длительного лечения могут потребовать сопутствующие состояния или варианты осложнённого течения болезни.
Спонтанные ремиссии наблюдаются в течение шести недель, хотя в некоторых случаях могут длиться дольше. Частота рецидивов составляет 5-15 %.
Существуют приёмы Эпли для самостоятельного лечения. Они повторяют те же движения во время сеанса репозиционирования, только без рук врача. Их следует использовать только во время приступа и только после обучения этим приёмам у доктора. Если приёмы Эпли не оказывают эффекта, то вместо них можно выполнять упражнения Брандта — Дароффа [18] .
Есть три основные гипотезы, которые объясняют механизм устранения приступа ДППГ с помощью гимнастики Брандта — Дароффа:
- Движение жидкости внутри канала при повторных движениях приводит к вымыванию и растворению частиц.
- Включается механизм центральной компенсации, то есть торможения из центра, и человек уже не ощущает данные приступы.
- При выполнении упражнений частицы сами уходят в немую зону.
Этапы гимнастики Брандта — Дароффа:
- Пациент принимает исходное положение — садится.
- Поворачивает голову на 45 градусов в сторону здорового внутреннего уха и ложится на бок на сторону поражённого внутреннего уха. Возникает приступ ДППГ. В таком положении нужно находится до тех пор, пока головокружение не пройдёт.
- Пациент возвращается в исходное положение и сидит так около 30 секунд.
- Снова поворачивает голову на 45 градусов, но уже в сторону поражённого внутреннего уха, и повторяет описанный манёвр, только в другую сторону.
- Возвращается в исходное положение.
Эти упражнения нужно выполнять три раза в день по пять циклов на каждый подход. Если при укладывании на бок головокружение уже не возникает, следует прекратить выполнение упражнений.
источник
Доброкачественное позиционное головокружение (ДППГ) является распространенным нарушением в организме. Оно характеризуется неожиданным возникновением краткосрочного – не более одной минуты – головокружения. Зачастую проявляется во время резкой перемены положения головы (к примеру, при вскакивании с постели после пробуждения). Недугу более подвержен слабый пол после 40 лет. У сильной половины, молодежи регистрируется крайне редко.
Доброкачественное пароксизмальное (периодическое) позиционное головокружение дппг непосредственно связано с движением головы, чаще регистрируется при горизонтальном размещении тела. Слово «доброкачественное» подчеркивает, что недуг проходит самостоятельно. Он может возникать неоднократно на протяжении дня. «Позиционное» указывает на зависимость аномалии от принятой позиции.
Исследуя доброкачественное позиционное головокружение (отолитиаз) и причины его возникновения медики считают, что преимущественно оно провоцируется осаждением солей кальция – статолитов – в канале внутреннего уха. Под воздействием различных внешних факторов кристаллики карбоната кальция отторгаются от отолитовой мембраны, затрагивают волоски рецепторов. Перемещение статолитов во время быстрого наклона (поворота) головы и вызывает ощущение утраты ориентации, движения и вращения предметов.
Отолитиаз может являться причиной возникновения вертиго при резких движениях головы, наклонах вперед-назад. Нередко недуг сопровождает шейный остеохондроз. Чаще он возникает во время ночного отдыха в момент поворота в постели или при резких движениях после пробуждения. В некоторых случаях пароксизмы головокружения проявляются во сне, что ведет к пробуждению человека.
Также доброкачественное пароксизмальное позиционное головокружение (ДППГ) может настигнуть под влиянием следующих обстоятельств:
- при повреждениях костей черепа или мягких тканей;
- при патологических изменениях во внутреннем ухе (болезнь Меньера);
- при неправильно проведенном хирургическом вмешательстве;
- при влиянии некоторых антибактериальных фармацевтических препаратов – гентамицина и пр.;
- при вирусных инфекциях;
- при длительной неподвижности головы;
- при постоянно повторяющихся мигренях, имеющих в основе нарушенную деятельность вегетативной нервной системы, спазм артерий, проходящих в лабиринте.
Рассматривая доброкачественное позиционное головокружение и его причины, особо следует избегать резкого запрокидывания головы.
Существует ряд особенностей, по которым диагностируется доброкачественное пароксизмальное позиционное головокружение:
- Недомогание имеет приступообразный характер. Каждый приступ ДППГ может проявиться случайно и так же внезапно прекратиться.
- Возникает чувство покачивания, напоминающее морскую болезнь.
- Наблюдается бледность кожных покровов, чрезмерное потоотделение, тошнота, жар, рвота и пр.
- Для пациентов не составляет труда точно указать сторону, страдающую от приступа.
- Ежедневное количество приступов может носить разовый характер или проявляться неоднократно.
- Восстановление происходит быстро, больной не ощущает каких-либо негативных последствий.
- Приступы наиболее выражены при первом изменении положения головы или тела.
При отолитиазе отсутствует головная боль, слух остается в норме, нет ощущения заложенности ушей.
Аномалия может возникнуть в любом ухе, поэтому различают как правостороннее, так и левостороннее вертиго. Поскольку места локализации перемещающихся частичек отолитовой мембраны могут быть разными, то отолитиаз подразделяется на следующие формы:
- Купулолитиаз. Фрагменты фиксируются на купуле. Такое размещение вызывает постоянное раздражение рецепторов уха.
- Каналолитиаз. Отолиты свободно двигаются по эндолимфе в полости канала. Изменение положения головы ведет к развитию приступа.
Устанавливая диагноз, медики обязательно указывают сторону поражения, а также полукружный канал – задний, передний или наружный, — где выявлена патология.
Наиболее оправданным методом идентификации мучительной патологии является проба (прием) Дикса-Холпайка. Больного просят сесть на кушетку, развернуть голову под углом 45 градусов, смотреть в лицо доктору. Далее резко укладывают пациента на спину, запрокидывая голову на 30 градусов и сохраняя разворот в ту сторону, где подозревается аномалия.
Если отолитиаз имеет место, то смена положений вызовет кратковременный приступ. Это и позволит подтвердить или опровергнуть наличие заболевания. Наряду с пробой Дикса-Холпайка также медиками проводится рентгенография или КТ шейного отдела, МРТ головного мозга. Процедуры направлены, чтобы исключить возможную неправильную постановку диагноза.
Для избавления от ДППГ медики используют разные методики, лечение фармацевтическими препаратами.
Пациентам обязательно следует обучиться и пройти курс специальных упражнений, которые направлены на укрепление, приведение в норму вестибулярного аппарата. Для выполнения лечебной гимнастики следует наклониться в беспокоящую сторону, а далее плавно и медленно перемещаться по кругу.
Предупредить приступообразное состояние помогут наклоны (медленные!) в сторону пораженного уха, находясь в положении лежа или наклона. В принятой позе следует пробыть около 15 секунд, затем осторожно (без рывков!) переходить в сидячее положение, проделывая наклон и разворот в противоположную сторону.
Обратите внимание, что эффект от упражнений проявится быстрее, ясли при их совершении слегка покачиваться.
Тактика лечения отолитиаза заключается в использовании фармацевтических средств, которые способны нормализовать состояние индивида. Применяются фармацевтические средства, которые дают возможность устранить тошноту, эмоциональное напряжение, вертиго. Медиками назначается фармакотерапия в периоды, когда доброкачественное пароксизмальное позиционное головокружение имеет тенденцию к обострению. Ее основу составляют фармакологические средства:
Отметим, что медикаментозная терапия используется в сочетании с лечением по специальным методикам.
К эффективным лечебным методикам относится прием Элли. Он позволяет последовательно фиксировать голову в пяти различных положениях. Такой прием помогает переместиться отолитам из канала в овальную полость (мешочек) лабиринта, что ведет к купированию возникающих симптомов ППГ.
При маневре Семонта пациент занимает сидячее положение – голова повернута в здоровую сторону. Из этого положения врач переводит его в положение лежа на пораженную сторону. Далее, не меняя поворота головы, через позу сидя переводит в лежачее положение на здоровой стороне. Изменение положения головы позволяет очистить купулу от оккупировавших ее отолитов.
Специалисты могут назначить операцию для восстановления нормального расположения отолитов, если лечебная гимнастика, медикаменты не приведут к улучшению состояния.
Уменьшить признаки головокружения помогут тонизирующие настои из лимонника, мяты или мелисы. Эффективно сглаживает приступы «дурноты» сбор из цвета клевера, боярышника и шалфея. Также можно смешать эфирные маслица: камфорное (10 капель), пихтовое (3 капли) и можжевеловое (1 капля). Полученную смесь втирать в область висков. Несколько ложек гранатового или виноградного сока помогут унять тошноту.
Облегчить состояние поможет растирание:
- мочек ушей;
- кончиков пальцев рук, начиная с мизинца;
- верхнего края бровных дуг;
- зоны между носом и губой.
«А волны шли неведомо куда и камушки под берегом качали…»
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) – это расстройство равновесия, имеющее, во-первых, преходящий – непостоянный характер, и во-вторых, оно всегда обусловлено причиной, не представляющей непосредственной опасности для жизни, потому расстройство именуется доброкачественным.
Для проявления патологии необходимо занятие телом определённого положения. Положения, занимаемого в процессе жизни непроизвольно, либо придаваемого телу специально, с диагностической целью.
А пароксизмальное позиционное головокружение хоть раз в жизни испытывал каждый: горизонтальный доселе пол под ногами начинает медленно или быстро опрокидываться на одну сторону, либо превращается в качели.
То, что внешне выглядит как раскачивание картинки перед глазами, может сопровождаться перераспределением ликвора внутри полостей головного мозга и восприниматься прессорецепторами нервной системы, но не ощущаться явственно.
Для непосредственного же восприятия положения тела в пространстве природой создан лабиринт.
Это мешковидное образование в полости внутреннего уха с исходящими из него тремя ориентированными перпендикулярно друг другу полукольцами полукружных каналов. Полость всего комплекса заполнена эндолимфой – происхождения такого же, как и ликвор – а «сердцем прибора» является сложная чувствительная конструкция с участием «слуховых камушков» – отолитов, или статолитов.
«Слуховые» они потому, что лабиринт – часть уха.
Отолиты своим хоть незначительным, но весом оказывают определённое давление на приёмное устройство анализатора чувства равновесия – участок специализированных нервных клеток, центр же его дислоцирован в большом мозге.
При изменении положения тела эндолимфа в полукружиях каналов перемещается. При возникновении тока в ней происходит как растяжение определённой части органа, так и изменение степени давления отолитов на «кнопку» анализатора равновесия.
Поскольку полукружных каналов – три, мы всегда знаем, в какой позе находимся: отолиты сообщают о перемещении тела вверх-вниз, вправо-влево, вперёд-назад.
Из устройства приёмника органа равновесия вытекают и причины выхода его из строя, и исходящие из них симптомы состояния.
Понять доброкачественное позиционное головокружение помогает «рождественский шар» – при встряхивании в заполняющей его жидкости поднимается «метель» из мелких блёсток.
При ДППГ подобное состояние наступает при изменении положения головы или её встряхивании.
Держащиеся на местах отолиты на возникшую «волну» реагируют быстро и адекватно. Но отолиты отломившиеся образуют в эндолимфе взвесь, во-первых, загущая её и удлиняя время «волны», во-вторых, искажают рефлекс.
Наиболее доступным для накопления подобного «хлама» является канал задний (он же вертикальный), имеющий самое низко расположенное дно как при горизонтальном положении головы, так и при положении её вертикальном.
Пока «кружится метель» из отолитов-обломков, проявления синдрома максимальны, по мере оседания «мусора» всё стихает.
В большом проценте случаев основа для возникновения феномена отолитиаза – накопления «падших» отолитов-статолитов в полостях лабиринта, не выявлена.
Причины, которые могут вызвать доброкачественное пароксизмальное позиционное головокружение:
- ЧМТ (черепно-мозговая травма );
- вирусным лабиринтитом;
- болезнью Меньера ;
- ототоксичностью медикаментов;
- мигренями на почве НЦД (со спазмом лабиринтной артерии);
- хирургическими операциями на ухе или головном мозге.
Симптомы выражаются внезапным очень интенсивным приступообразным головокружением с «раскачкой» предметов, как в горизонтальном, так и в вертикальном направлении, либо в одном из двух. Причиной указанной симптоматики всегда является изменение позы до принятия головой и проблемным ухом определенного положения, либо появление её вследствие поворота при переворачивании в койке, либо вследствие разгибания (сгибания) шеи.
Наступление припадка головокружения может возникнуть и при повороте головы рывком, как при резком окрике.
Припадок может иметь характер чувства равномерного покачивания, как при «морской болезни», и может, как она, вызывать тошноту.
Зафиксированная продолжительность припадка не превышает полуминуты, хотя страдающим патологией она кажется равной нескольким минутам.
Приступы либо единичны, либо наступают повторно через равные отрезки времени, частота – от нескольких за неделю до нескольких в продолжении суток.
Особенностями является кратковременность приступа, отсутствие кружения головы в неменяющейся позе, а также отсутствие при ДППГ другой сопутствующей симптоматики:
Наличие синдрома проверяется применением пробы-теста Дикса–Холлпайка.
Пациенту, сидящему с головой, повернутой под углом в 45° в сторону предполагаемой патологии, предлагается зафиксировать взгляд на точке в центре лица исследующего (на носу). Затем, придерживая, его резко опрокидывают на спину, запрокинув голову назад под углом в 30° с сохранением того же угла разворота в проблематичную сторону.
Проба считается положительной, если спустя несколько (1-5) секунд наступает приступ головокружения, сопровождающийся ротаторным нистагмом. ориентированным в плоскости заднего полукружного канала. При левостороннем поражении нистагм совпадает с направлением часовой стрелки, при правостороннем – направлен против её хода. Время нистагма – в пределах 30 секунд, не более.
После возвращения пациента в сидячее положение у того вновь появляется нистагм, но реверсивный – в сторону, противоположную направлению первичного ротаторного нистагма, менее выраженный и длительный, сопровождаемый незначительным головокружением.
Проба проводится обязательно для обеих сторон, но следует учесть, что многократная проверка приводит к истощению механики нистагма вследствие рассеивания микрочастиц в эндолимфе «засоренного» канала.
В случае сомнительности результатов пробы и при отсутствии типичного нистагма ориентируются на возникновение типичного для данной патологии позиционного головокружения.
Для дифференциации от сходной патологии применимо проведение МРТ (КТ ) головного мозга, рентгеновское исследование шейного отдела позвоночника.
Помимо использования неврологических методов исследования необходимо привлечение к диагностике врачей других профилей: отоневролога, ЛОР-врача, сурдолога.
Понявший суть проблемы больной делает правильный вывод: чтобы избежать пароксизма, следует избегать движений, встряхивающих отолиты с появлением реакции с их рецепторов.
Тем не менее, для избавления пациента от досадного синдрома помимо лечения вызвавшей его основной патологии применяется методика проводимых с помощью врача-невропатолога позиционных лечебных маневров:
- Эпли;
- Брандта Дароффа;
- Семонта либо других авторов.
Суть их заключается в тренировке вестибулярной системы приданием голове строго последовательно меняемых положений.
По необходимости используются микрохирургические вмешательства на внутреннем ухе с пломбировкой пострадавшего полукружного канала костной стружкой либо с применением лабиринтэктомии.
Фото-видео подборка методов лечения ДППГ: упражнения Брандта Дароффа, маневры Эпли и Семонта:
Для предотвращения развития ДППГ служат следующие мероприятия:
- профилактика повреждения органа равновесия вирусными и иными заразительными началами;
- осторожность при выполнении работы и иных жизненных функций;
- внимательное отношение к применению медикаментов;
- профилактика сосудистых расстройств в области головы и шеи .
Прогноз зависит от степени выраженности сопутствующей патологии. Болезнь может стать опасной при пребывании больного на значительной высоте либо глубине со связанными с ними перепадами атмосферного давления, а также в случае развития припадка у управляющего механизмами.
Доброкачественное позиционное головокружение встречается у 70-80% пациентов, обратившихся в клинику на лечение от подобной болезни. Поэтому, согласно врачебной статистике, на долю доброкачественного выпадает больший процент заболеваний внутреннего уха и вестибулярного аппарата. По различным данным, от 17 до 35% всех периферических поражений.
ДППГ выражает себя в непродолжительных фазах системного головокружения и наступает при движении туловища, смены положения в пространстве.
Так, например, физические упражнения – приседания или наклоны головы вызывают у человека моментальные симптомы болезни. Чаще ДППГ развивается у людей преклонного возраста – старше 50 лет, удельный вес больных данной возрастной категории составляет 35-40%. Также выявлено, что с возрастом причины головокружения и шансы на его появление увеличиваются, а у женского пола болезнь встречается в два раза чаще, чем у мужского.
Попробуем разобраться, отчего возникает пароксизмальное головокружение. Итак, орган вестибул, отвечающий за равновесное состояние в пространстве, находится в области полукружных каналов внутреннего уха. Концы этих каналов расширены и именуются ампулами, заключающими в себе протоки перепончатого лабиринта.
В преддверии уха находятся два мешочка с рецепторными волосковыми клетками. Каждый рецептор прикреплен к отолитам, маленьким кристаллам. Раздражение этих рецепторов происходит при смене положения тела и вызывает симптомы головокружения, сообщая телу, что не так с пространственной ориентацией.
У млекопитающих отолиты имеют достаточно большую длину и плотность, выше заполняющей орган жидкости. Нередко под воздействием внешних факторов отолиты отторгаются от стенок и задевают волоски рецепторов. Возникает постоянно мучающее пароксизмальное сильное головокружение, требующее медикаментозное или операционное лечение.
Иными словами, чем доброкачественное головокружение отличается от других течений болезни, симптомы которых нередко говорят о наличии других сопутствующих заболеваний.
Часто ДППГ путают с мигренозной аурой, а также разновидностями головокружения при шейном остеохондрозе. инфекционных заболеваниях.
Существует ряд особенностей, по которым можно распознать причины возникшего позиционного головокружения:
- Течение болезни протекает приступами, голова кружится не постоянно. Каждый приступ ДППГ имеет неожиданное и ничем не обоснованное начало и так же внезапно заканчивается.
- Доброкачественное пароксизмальное позиционное головокружение редко длится дольше 24 часов.
- Болезнь могут сопровождать симптомы вегетативной природы, как то – бледность, повышенное потоотделение, жар, тошнота и т.п.
- Во время отсутствия пароксизмального приступа больной обладает хорошим самочувствием.
- Организм быстро восстанавливается после болезни, период на лечение не больше месяца.
По описаниям самих пациентов, позиционное головокружение имеет сильное проявление при резких поворотах головы.
Поскольку обычно болезнь носит односторонний характер, т.е. лечение и упражнения задействуют одно ухо, то при поворотах и наклонах шеи можно определить, какое именно.
Также доброкачественное пароксизмальное позиционное головокружение способно спровоцировать рвоту и тошноту, как при качке. Пациенты так и ощущают ДППГ: постоянное покачивание. Если избегать провоцирующих встряску отолитов и рецепторов движений, фактически пребывая в состоянии покоя, голова кружиться не будет.
При наступлении доброкачественного головокружения не возникает шума в ушах, глухоты, также при позиционном редко мучает сильная головная боль.
Опасность болезни невелика, если вовремя предпринять лечение, риск повышается только в том случае, если больной побывает на большой высоте или глубине и вызовет перепады давления. Течение болезни доброкачественное, может возникать необусловленная ремиссия, но через несколько лет симптомы могут вновь о себе заявить с боле частыми рецидивами.
Пароксизмальное проявление головокружения впервые было рассмотрено в 1969 году ученым по фамилии Шукнехт в его «теории купулолитиаза». По его мнению с годами отолиты накапливают кальциевые отложения и становятся тяжелее, отклоняя купулу – рецептор от нейтрального положения. Приступ доброкачественного головокружения (тогда еще термина ДППГ не существовало) зависит от положения тела пациента, под действием силы тяжести.
Спустя 10 лет ученые Холл, Руби и МакКлар в 1979 году сформулировали теорию «каналолитиаза», согласно которой не статичные отолиты, а оторвавшиеся и следующие по каналу частички статокониев вызывают внезапный приступ ДППГ и возбуждение рецепторов. Как только частица достигла самой низкой точки канала, позиционное головокружение исчезает.
Сегодня обе теории подвергаются критике, хоть и не исключают друг друга. Их объединяют под одну категорию болезней отолитиаз. В 50-70% случаев отторжение статокониевых частиц происходит само по себе, его не провоцируют ни упражнения, ни встряска организма. Но в других случаях причины их отрыва и пароксизмального головокружения могут быть:
- Травмы черепа.
- Лабиринтит – инфекционное воспаление каналов.
- Болезнь Меньера.
- Действие антибиотиков типа Гентамицин.
- Неправильное хирургическое лечение.
- Постоянные мигрени, вызванные дистонией и спазмами пролегающей в лабиринте артерии.
Наиболее подходящий вариант на сегодня, чтобы идентифицировать болезнь – провести пробу позиционного головокружения Дикса-Холпайка, при которой больной должен принять положение сидя. Голова должна быть повернута на 45 градусов, смотреть в лицо врачу. Затем резко укладывают больного на спину, запрокинув голову на 30 градусов с сохранением разворота в ту сторону, на которую падают подозрения. Если доброкачественное пароксизмальное позиционное головокружение имеет место, должен возникать кратковременный нистагм торса и приступ. Совместно с этой диагностикой рекомендуется провести МРТ головного мозга, КТ или рентгенографию шейного отдела.
Методы лечения подразумевают терапевтическую тактику, совмещенную с приемом лекарств. В первую очередь, это тренирующие вестибулярный аппарат упражнения, помогающие бороться с ДППГ. Основная техника заключается в борьбе с проблемами при определенных движениях и наклонах головы.
Так, чтобы избавиться от позиционного головокружения, рекомендуют производить ротаторные наклоны головы (т.е. с поворотом в сторону больного уха). В положении наклона или лежа удерживают больного около 10-15 секунд, а затем поднимают в сидячее положение, но чтобы голова была повернута уже в другую сторону. Упражнения можно выполнять и на покачиваниях взад-вперед в вертикальном положении: уже через 24-48 часов наступает положительный эффект практически в 3х случаях из 4х.
Лео Бокерия: Чтобы избежать инсульта после 40 лет, перед сном оденьте на руку простой.
Врачи онемели! Вонь изо рта — из-за паразитов. Они уйдут, берите утром. Этот простой бабушкин рецепт выведет всех пара.
Сильная потливость из-за паразитов в желудке! Паразиты начнут вылазить отовсюду, если выпить кружку крепкого.
источник