www.babycenter.ru/photo_galleries/baby-poo/
Содержимое подгузника интересует родителей не меньше, чем состояние кожи малыша, его температура и хорошее настроение. Как оценить стул малыша? Что такое меконий и как меняется запах из подгузника свведением прикорма? Ответы на эти вопросы вы сможете прочесть и увидеть в нашем «наглядном пособии».
Как должен выглядеть детский стул?
Для большинства молодых родителей детский стул – зрелище совершенно неожиданное! Существует столько оттенков и консистенций, что даже опытные родители не могут похвастать знакомством со всем этим разнообразием.
Наше «наглядное пособие» поможет вам увидеть разницу между нормальным стулом ребенка и патологическим. Узнать, как выглядит стул малыша в течение первых месяцев жизни, когда он находится на грудном или искусственном вскармливании, и какие изменения происходят после введения прикорма. Вы сможете понять, когда стул нормальный и волноваться не о чем, а когда следует проконсультироваться с врачом. Главное правило: если стул, который вы видите в подгузнике, резко отличается от того, к которому вы привыкли, всегда лучше перестраховаться и вызвать врача.
Стул новорожденного: меконий (первородный кал)
Готовьтесь к тому, что на подгузнике вашего новорожденного ребенка окажется зеленовато-черная, густая и липкая масса, слегка напоминающая машинное масло. Поскольку меконий образуется из амниотической жидкости, слизи, клеток кожи и других веществ, поглощаемых ребенком во время беременности, он практически не имеет запаха, поэтому вы легко можете пропустить момент, когда нужно менять пеленки.
Через два-четыре дня после рождения стул ребенка становится более светлым (напоминает светлый оттенок хаки) и менее вязким. Такой стул «переходного периода» указывает на то, что ребенок стал питаться грудным молоком или молочной смесью и что кишечник у него в порядке.
Стул здорового малыша, находящегося на грудном вскармливании.
Если ваш ребенок питается только грудным молоком, его стул будет желтого или чуть зеленоватого цвета, Кашеобразный стул у ребенка!! или сметанообразной консистенции. Он может быть жидким, похожим на понос. Стул малыша, находящегося исключительно на грудном вскармливании, похож на смесь дижонской горчицы и домашнего сыра, с вкраплениями, напоминающими семена.
какой должен быть стул (какашки) у ребенка (фото+ статья) может иметь множество оттенков. Иногда зеленоватый оттенок: это может означать, что вы сами допустили какое-то отклонение от своего обычного рациона. Если никаких других подозрительных симптомов у ребенка не наблюдается, значит, вам не о чем беспокоиться.
Пенистый светло-зеленый стул, по виду несколько напоминающий водоросли, скорее всего, свидетельствует о том, что ребенок получает слишком много низкокалорийного «переднего молока», которое при кормлении выделяется первым, и слишком мало «заднего молока» с достаточной жирностью, которое малыш получает в конце кормления. Возможно, вы недостаточно долго кормите ребенка. Начинайте каждое кормление с той груди, на которой вы закончили в прошлый раз.
Здоровый стул малыша, находящегося на искусственном вскармливании
«Искусственникам» свойственен пастообразный коричневый стул, по консистенции напоминающий сливочное масло, а по цвету – арахис. Он бывает следующих оттенков: буро-коричневый, желто-коричневый и зелено-коричневый. Запах у него более острый по сравнению со стулом детей, находящихся на грудном вскармливании, и менее острый по сравнению со стулом детей, получающих прикорм. Во всяком случае, его вы почувствуете сразу.
Железистый стул
Если в пище ребенка имеются железосодержащие добавки, его стул может быть окрашен в темно-зеленый или почти черный цвет. Такое встречается не слишком часто, но это – вполне нормальный вариант, которым ваш богатырь может даже гордиться.
Обратите внимание: Если ваш ребенок не получает железосодержащие добавки, а его стул, тем не менее, имеет черноватый цвет, то лучше вызвать врача, чтобы проверить, не является ли это признаком кишечного кровотечения.
Стул ребенка, получающего прикорм.
Как только вы введете прикорм в рацион вашего ребенка – рисовые хлопья, банановое пюре и другие продукты, вы сразу же заметите изменения в его стуле, особенно если он перед этим находился исключительно на грудном вскармливании.
Стул ребенка становится коричневого или темно-коричневого цвета. По консистенции он несколько гуще арахисовой пасты, но все еще имеет кашеобразный вид. Его запах также усиливается.
Стул ребенка с остатками не полностью переваренной пищи.
Иногда стул вашего ребенка может содержать легко различимые кусочки пищи, или иметь необычную окраску, например, красную, оранжевую или темно-синюю. Оранжевый цвет свидетельствует о съеденной морковке, а синий – о съеденной чернике или голубике (иногда там может встретиться и кожа от ягод).
Не волнуйтесь! Как правило, это результат того, что некоторые виды пищи перевариваются лишь частично, или проходят через желудочно-кишечный тракт так быстро, что не успевают полностью перевариться. Это происходит также в случаях, когда ребенок съедает большое количество однообразной пищи, или когда он не успевает пережевать всю пищу перед тем, как ее проглотить.
Вызывать врача нужно только если непереваренная пища встречается в стуле ребенка постоянно. Врач должен будет убедиться в том, что усвоение пищи и питательных веществ в желудочно-кишечном тракте вашего ребенка происходит нормально.
Понос
Для детского поноса характерна чрезвычайно жидкая консистенция, такой стул состоит в основном из воды. Стул может быть желтого, зеленого или коричневого цвета и может просачиваться наружу через подгузник.
Понос может быть симптомом инфекционного заболевания или аллергии, и, если он длится достаточно долго, может привести к обезвоживанию организма. Вызывать врача следует в тех случаях, когда у ребенка в возрасте трех месяцев и младше жидкий стул наблюдается более двух-трех раз подряд, или когда у него понос продолжается более одного или двух дней.
Кроме того, нужно вызвать врача, если в стуле присутствуют следы крови или слизи.
Запор
Если стул твердый и имеет вид плотных шариков, малыш, скорее всего, страдает запором. В этом случае ваш ребенок может испытывать дискомфорт при дефекации. При запоре в стуле могут присутствовать следы крови – как результат раздражения анального отверстия, вызванного прохождением каловых масс.
Если такое произошло один или два раза, можно особенно не беспокоиться, но если такой стул был три-четыре раза подряд, или если вы увидели в нем следы крови, нужно вызвать врача. Запор часто возникает у детей при введении прикорма. Он также может быть проявлением индивидуальной реакции на молочный или соевый белок, или на какой-то другой ингредиент грудного молока или молочной смеси. Врач может порекомендовать давать ребенку больше воды, грушевого или черносливового сока для нормализации стула
Стул со слизью
У вашего ребенка стул со слизью?
Зеленоватый стул с блестящими прожилками означает наличие в нем слизи. Такое иногда происходит при усиленном слюноотделении, поскольку содержащаяся в слюне слизь часто остается непереваренной.
Впрочем, наличие слизи в стуле может также быть признаком инфекции или аллергии. Если присутствуют другие симптомы, или если слизистый стул наблюдается в течение двух и более дней подряд, нужно вызвать врача, чтобы исключить возможные проблемы.
Стул с кровью: кровь светло-красного цвета
Причины появления в детском стуле крови светло-красного цвета могут быть различными. Вызывайте врача, если вы заметили:
- Нормальный стул со следами крови, который часто служит симптомом аллергии на молочный белок.
- Стул при запоре со следами крови. Это может происходить из-за наличия трещин анального отверстия или геморроидальных узлов.
- Понос с кровью может указывать на наличие бактериальной инфекции.
Иногда кровь в детском стуле может иметь черный цвет, это говорит о том, что она переварена. Когда на детской пеленке видна переваренная кровь – обычно в виде мелких пятнышек, напоминающих маковые или кунжутные семечки, это чаще всего означает, что в желудок ребенка, находящегося на грудном кормлении, попала кровь из кровоточащих трещин материнских сосков.
В этом случае вы, возможно, нуждаетесь в каком-то обезболивающем средстве, но вашему ребенку ничто не угрожает. Тем не менее, врача следует вызвать, чтобы убедиться в том, что с ребенком не происходит ничего более серьезного, например, желудочного кровотечения.
источник
Под жирным стулом подразумевается кал, оставляющий жирные пятна на пеленке, блестящий, плохо смывающийся со стенок унитаза.
Жирный стул связан с нарушением усвоения жиров, и может возникать как при диарее, так и при запорах.
Жиры (липиды) пищи перевариваются в кишечнике под действием фермента липазы, вырабатывающейся, главным образом, в поджелудочной железе. Иногда встречается врожденный дефицит липазы , однако у новорожденных этот дефицит чаще является временным, связанным с незрелостью поджелудочной железы. Вследствие этой незрелости выработка ферментов, в том числе липазы, недостаточна. Особенно часто этот дефицит возникает у недоношенных детей и детей с задержкой внутриутробного развития.
Между тем, природа предусмотрела эту ситуацию и снабдила малышей надежной страховкой: грудное молоко содержит липазу, которая облегчает переваривание жиров. Однако если ребенок находится на искусственном вскармливании, незрелость липазы поджелудочной железы может проявиться клинически.
Помимо липазы, для переваривания жиров необходим определенный состав желчи, поэтому нарушения жирового обмена могут также наблюдаться у детей с заболеваниями печени и желчевыводящих путей. Для таких заболеваний характерен не просто жирный, но и более светлый, чем обычно, стул.
Если у ребенка жирный стул, который сопровождается запорами или поносами, педиатр или детский гастроэнтеролог в первую очередь исключают нарушение переваривания жиров. Для этого назначается копрологическое исследование (т.е. исследование кала), проверяется состояние печени и поджелудочной железы (УЗИ, биохимические и иммунологические исследования).
В сложных случаях обследование ребенка проводится в стационаре. Детям подбирается диета и препараты, содержащие ферменты поджелудочной железы и желчные кислоты. Лечение назначает только врач, так как состав и эффективность ферментных препаратов различны, и к ним существуют определенные показания и противопоказания.
Одна из самых серьезных причин появления жирного стула — целиакия.
Целиакия — это болезнь генетической природы, при которой из-за дефицита фермента нарушается усвоение вещества под названием глютен (клейковина). Глютен содержится во многих злаках, и входит в состав многих пищевых продуктов. При употреблении таких продуктов в организме больного целиакией накапливаются токсичные продукты неполного расщепления глютена, которые повреждают слизистую тонкой кишки. Это повреждение сопровождается нарушением всасывания белков, жиров и углеводов, и развитием так называемого синдрома мальабсорбции.
Как правило, симптомы целиакии впервые возникают у детей через некоторое время после введения в рацион злаков (манной, овсяной и других каш). При этом возникают поносы, жирный стул. Такие дети плохо растут и прибавляют в весе, становятся капризными и раздражительными. Со временем могут появиться симптомы рахита.
Основное лечение целиакии — диета с полным исключением продуктов, содержащих глютен. Из питания следует исключить все злаки, кроме риса, гречки, кукурузы, а также продукты, которые могут их содержать, в том числе колбасы, сосиски, некоторые консервы. Обычно диета дополняется исключением лактозы и аллергенов.
Детям 1-го года жизни могут быть назначены соевые смеси или смеси на основе гидролизата казеина.
При целиакии соблюдение диеты должно быть пожизненным, так как отход от нее не только чреват возможным обострением процесса, но значительно повышает риск развития злокачественных новообразований, в том числе лимфом кишечника.
Строгое соблюдение диеты при своевременном начале лечения позволяет обеспечить нормальное развитие ребенка. В случае строгого соблюдения диеты и проведения адекватной дополнительной терапии дети с целиакией не отстают от своих сверстников ни по физическому, ни по умственному развитию.
источник
О нашем здоровье многое может рассказать наш стул. Форма и виды кала помогают распознать, что же происходит внутри организма. Когда кишечник наш здоров, то и стул должен быть нормальным. Если все же иногда вы замечаете эпизодические случаи нездорового кала, не стоит бить тревогу, это зависит от питания. Но если симптомы становятся регулярными, необходимо обратиться к доктору, сдать анализы и пройти назначенное обследование.
В норме нормальным кал считается, если имеет консистенцию зубной пасты. Он должен быть мягким, коричневым, длиной 10-20 см. Дефекация должна происходить без особых напряжений, легко. Небольшие отклонения от этого описания не должны тревожить сразу же. Стул (или кал) может изменяться от образа жизни, погрешностей в питании. Свекла придает на выходе красный цвет, а жирная пища делает кал дурно пахнущим, слишком мягким и всплывающим. Нужно уметь самостоятельно оценивать все характеристики (форма, цвет, консистенция, плавучесть), поговорим об этом подробнее.
Виды кала различаются по цвету. Он может быть коричневым (здоровый цвет), красным, зеленым, желтым, белым, черным:
- Красный цвет. Такой цвет может возникать в результате приема пищевых красителей или свеклы. В иных случаях красным кал становится из-за кровотечений в нижнем отделе кишечника. Больше всего все опасаются рака, но часто это может быть связано с проявлением дивертикулита или геморроя.
- Зеленый цвет. Признак присутствия желчи. Слишком быстро перемещающийся по кишечнику кал не успевает принять коричневый цвет. Зеленый оттенок — это следствие приема препаратов железа или антибиотиков, употребления большого количества зелени, богатой хлорофиллом, или таких добавок, как пырей, хлорелла, спирулина. Опасные причины зеленого цвета кала — это болезнь Крона, целикалия или синдром раздраженного кишечника.
- Желтый цвет. Желтые фекалии являются признаком инфекции. Также это указывает на дисфункцию желчного пузыря, когда желчи не хватает и появляются избытки жиров.
- Белый цвет кала — признак таких заболеваний, как гепатит, бактериальная инфекция, цирроз, панкреатит, рак. Причиной могут быть камни в желчном пузыре. Не окрашивается кал из-за непроходимости желчи. Неопасным белый цвет фекалий можно считать в том случае, если накануне вы принимали барий перед рентгеновским исследованием.
- Черный цвет или темно-зеленый указывает на возможное кровотечение в верхних отделах кишечника. Неопасным признак считается, если это является следствием употребления некоторых продуктов (много мяса, темных овощей) или железа.
Форма кала также может многое рассказать о внутреннем здоровье. Тонкий кал (напоминающий карандаш) должен насторожить. Возможно, какое-то препятствие мешает прохождению в нижней части кишечника или есть давление с внешней стороны на толстый отдел. Это может быть каким-либо новообразованием. В таком случае необходимо провести колоноскопию, чтобы исключить такой диагноз, как рак.
Твердый и малый кал свидетельствует о наличии запоров. Причиной может быть неадекватная диета, где исключена клетчатка. В пищу необходимо употреблять продукты с большим содержанием клетчатки, выполнять физические упражнения, принимать льняное семя или шелуху подорожника — все это способствует улучшению моторики кишечника, облегчению стула.
Слишком мягкий кал, который цепляется к унитазу, содержит в составе слишком много масла. Это говорит о том, что организм плохо его поглощает. Можно даже заметить плавающие масляные капли. В этом случае необходимо проверить состояние поджелудочной железы.
В небольших дозах слизь в кале — это нормальное явление. Но если ее слишком много, это может свидетельствовать о наличии язвенного колита или болезни Крона.
По своим характеристикам кал у взрослого напрямую связан с образом жизни и питанием. С чем бывает связан неприятный запах? Обратите внимание на то, что в последнее время вы чаще употребляете в пищу. Зловонный запах связан также и с приемом некоторых лекарств, может проявляться как симптом какого-то воспалительного процесса. При нарушениях всасывания пищи (болезнь Крона, муковисцидоз, целиакия) также проявляется данный признак.
Всплывающий кал сам по себе не должен вызывать беспокойства. Если всплывающий кал имеет слишком неприятный запах, содержит много жира, это является симптомом плохого всасывания в кишечнике питательных веществ. При этом масса тела быстро теряется.
Химус, или пищевая кашица, двигается через желудочно-кишечный тракт, в кал массы формируются в толстой кишке. На всех этапах происходит расщепление, а далее всасывание полезных веществ. Состав стула помогает определить, есть ли какие-нибудь нарушения во внутренних органах. Копрологическое исследование помогает выявить самые разные заболевания. Копрограмма — это проведение химических, макроскопических, микроскопических исследований, после которых дается подробное описание кала. Определенные заболевания позволяет выявить копрограмма. Это могут быть расстройства желудка, поджелудочной железы, кишечника; воспалительные процессы в пищеварительном тракте, дисбактериоз, нарушение всасывания, колиты.
Английские врачи Королевской больницы в Бристоле разработали простую, но уникальную шкалу, характеризующую все основные виды кала. Создание ее было результатом того, что специалисты столкнулись с проблемой, что люди неохотно раскрываются на эту тему, стеснение мешает им подробно рассказать о своем стуле. По разработанным рисункам стало очень легко без какого-либо смущения и неловкости самостоятельно охарактеризовать собственные опорожнения. В настоящее время Бристольскую шкалу форм кала используют по всему миру для оценки работы пищеварительной системы. Для многих распечатка таблицы (виды кала) на стене в собственном туалете — это не что иное, как способ следить за своим здоровьем.
Называется он так потому, что имеет форму твердых шариков и напоминает фекалии овец. Если для животных это нормальный результат работы кишечника, то для человека такой стул является сигналом тревоги. Овечьи катышки — признак наличия запоров, дисбактериоза. Твердый кал может стать причиной геморроя, повреждения анального отверстия и даже привести к интоксикации организма.
О чем говорит вид кала? Это также является признаком запора. Только в этом случае в массе присутствуют бактерии и волокна. Для формирования такой колбаски требуется несколько дней. Толщина ее превышает ширину заднего прохода, поэтому опорожнение затруднено и может привести к трещинам и разрывам, геморрою. Не рекомендуется самостоятельно назначать себе слабительные, так как резкий выход кала может быть очень болезненным.
3-й тип. Колбаска с трещинами
Очень часто люди считают такой стул нормальным, ведь проходит он легко. Но не стоит заблуждаться. Твердая колбаска также является признаком запоров. При акте дефекации приходится напрягаться, а значит, есть вероятность анальных трещин. В этом случае возможно присутствие синдрома раздраженного кишечника.
Диаметр колбаски или змейки — 1-2 см, кал гладкий, мягкий, легко поддается давлению. Регулярный стул раз в день.
Такой тип еще лучше предыдущего. Формируются несколько мягких кусочков, которые мягко выходят. Обычно происходит при обильном приеме пищи. Стул несколько раз в день.
6-й тип. Неоформленный стул
Кал выходит кусочками, но неоформленный, имеющий рваные края. Выходит легко, не раня задний проход. Это еще не диарея, но уже близкое к ней состояние. Причинами такого вида кала могут быть слабительные лекарства, повышение артериального давления, чрезмерное употребление специй, а также минеральная вода.
Водянистый стул, который не включает в себя никаких частиц. Диарея, требующая выявления причин и лечения. Это ненормальное состояние организма, которое нуждается в лечении. Причин может быть множество: грибки, инфекции, аллергия, отравление, заболевания печени и желудка, неправильное питание, гельминты и даже стрессы. В этом случае не стоит откладывать визит к доктору.
Каждый организм характеризуется индивидуальной частотой дефекации. В норме это от трех раз в день до трех испражнений в неделю. В идеале — один раз в сутки. Многие факторы влияют на моторику нашего кишечника, и это не должно вызывать беспокойства. Путешествия, нервные напряжения, диета, прием некоторых лекарств, болезни, операции, роды, физические нагрузки, сон, гормональные изменения — все это может отражаться на нашем стуле. Стоит обращать внимание на то, каким образом происходит акт дефекации. Если предпринимаются чрезмерные усилия, то это свидетельствует об определенных неполадках в организме.
Многие мамочки интересуются, какой должен быть кал у младенцев. На этот фактор стоит обращать особое внимание, так как в раннем возрасте желудочно-кишечные заболевания протекают особенно тяжело. При первых подозрениях обращаться к педиатру следует незамедлительно.
В первые дни после рождения из организма выходит меконий (темного цвета). В течение первых трех дней начинает подмешиваться светлый кал. На 4-5-й день кал полностью заменяет меконий. При грудном кормлении кал золотисто-желтого цвета — признак присутствия билирубина, пастоподобный, гомогенный, имеет кислую реакцию. На 4-м месяце билирубин постепенно вытесняется стеркобилином.
При различных патологиях различаются несколько видов фекалий у детей, о которых нужно знать, чтобы вовремя предотвратить различные заболевания и неприятные последствия.
- «Голодный» кал. Цвет черный, темно-зеленый, темно-коричневый, запах неприятный. Встречается при неправильном кормлении или голодании.
- Ахолический кал. Белесовато-серый цвет, обесцвеченный, глинистый. При эпидемическом гепатите, атрезии желчных путей.
- Гнилостный. Кашицеобразный, грязно-серый, с неприятным запахом. Возникает при белковом вскармливании.
- Мыльный. Серебристый, лоснящийся, мягкий, со слизью. При кормлении не разведенным коровьим молоком.
- Жирный кал. С кислым запахом, белесоватый, немного слизи. При потреблении избыточного количества жира.
- Запор. Серый цвет, твердая консистенция, гнилостный запах.
- Водянистый желтый кал. При грудном вскармливании из-за недостатка в молоке матери питательных веществ.
- Кашицеобразный, негустой кал, желтый цвет. Формируется при переизбыточном кормлении кашами (например, манной).
- Кал при диспепсии. Со слизью, свернувшийся, желто-зеленого цвета. Возникает при расстройстве в питании.
источник
. или: Жирный стул, «масляный стул», сальный стул
Выделяют 3 типа стеатореи:
- 1-ый тип — наличие в каловых массах нейтрального жира (главной составной части животных жиров и растительных масел);
- 2-ой тип — наличие в каловых массах жирных кислот (соединений углерода, водорода и кислорода, способных реагировать с щелочами) и мыл (солей жирных кислот и металлов);
- 3-ий тип– наличие признаков 1 и 2 типов.
- Алиментарная стеаторея (избыточное поступление жиров с пищей).
- Заболевания поджелудочной железы:
- острый панкреатит (воспаление поджелудочной железы длительностью менее 6 месяцев);
- хронический панкреатит (воспаление поджелудочной железы длительностью более 6 месяцев);
- стриктуры (сужения) Вирсунгова протока (протока, по которому сок поджелудочной железы попадает в двенадцатиперстную кишку);
- синдром Золингера-Эллисона (опухоль поджелудочной железы, приводящая к образованию язв (глубоких дефектов) желудка и кишечника).
- Заболевания печени:
- острые гепатиты (воспалительные заболевания печени длительностью менее 6 месяцев);
- хронические гепатиты (воспалительные заболевания печени длительностью более 6 месяцев);
- алкогольный гепатит (воспалительное заболевание печени, развивающееся вследствие длительного употребления алкоголя);
- цирроз печени (заболевание печени, характеризующееся значительным уменьшением количества действующих клеток печени с развитием фиброза (замещением соединительной тканью), перестройкой нормальной структуры печени и развитием в последующем нарушения нормального функционирования печени);
- первичный билиарный цирроз (заболевание, при котором постепенно разрушаются внутрипеченочные желчные протоки);
- первичный склерозирующий холангит (заболевание, при котором происходит воспаление и рубцевание внутрипеченочных желчных протоков);
- гемохроматоз (наследственное нарушение обмена железа с избыточным накоплением его в органах);
- гепатолентикулярная дегенерация (или болезнь Вильсона) – врожденное нарушение обмена меди;
- амилоидоз (заболевание, при котором в органах происходит накопление амилоида – особого комплекса белка и углевода) печени;
- опухоли (патологическое (ненормальное) разрастание тканей) печени;
- кисты (полости) печени.
- Заболевания желчного пузыря и желчных протоков:
- желчно-каменная болезнь (образование камней в желчном пузыре);
- острый холецистит (воспаление желчного пузыря длительностью менее 6 месяцев);
- хронический холецистит (воспаление желчного пузыря длительностью более 6 месяцев);
- холангит (воспаление желчных протоков);
- лямблиоз (заболевание, вызываемое паразитическими простейшими — лямблиями) желчевыводящих путей.
- Заболевания кишечника:
- болезнь Крона (хроническое воспалительное заболевание кишечника, для которого характерно образование в кишечнике язв и сужений, а также поражение других органов);
- болезнь Уиппла (особое инфекционное заболевание кишечника и лимфатических узлов);
- лимфома кишечника (опухоль, состоящая из лимфоцитов – особого варианта лейкоцитов – белых клеток крови);
- состояние после резекции (удаления части) кишечника;
- энтерит (воспаление тонкого кишечника);
- дивертикулез кишеника (заболевание, при котором в стенке кишечника появляются дивертикулы – мешковидные выпячивания);
- амилоидоз кишечника.
- Заболевания желез внутренней секреции (или эндокринных органов — желез, не имеющих собственных выводных протоков и выделяющих гормоны непосредственно в кровь):
- гипертиреоз (повышенная выработка гормонов щитовидной железы);
- болезнь Аддисона (снижение выработки гормонов коры надпочечников).
- Некоторые наследственные и врожденные (возникают внутриутробно) заболевания
- абеталипопротеинемия (наследственное заболевание, характеризующееся нарушениями всасывания и транспорта (переноса) жиров);
- муковисцидоз (наследственное заболевание, при котором секреты (то есть слизь) всех желез имеют повышенную густоту и вязкость);
- целиакия (врожденное заболевание, при котором происходит неполное расщепление глютена – особого белка злаков).
- Кожные заболевания с системными проявлениями (то есть поражающие не только кожу, но и внутренние органы):
- псориаз (хроническое заболевание, поражающее преимущественно кожу, ногти и суставы, реже – внутренние органы);
- экзема (хроническое воспалительное заболевание верхних слоев кожи).
- Избыточное употребление некоторых лекарственных средств:
- слабительных (группа лекарственных средств, вызывающих более частый и жидкий стул, чем обычно);
- средств для лечения ожирения.
Врач гастроэнтеролог поможет при лечении заболевания
- Анализ анамнеза заболевания и жалоб (когда (как давно) появился жирный блеск кала, когда кал стал плохо смываться со стенок унитаза, сопровождается ли это другими жалобами (например, тошнотой, болью в животе, снижением аппетита, появлением крови в кале), с чем пациент связывает возникновение этих симптомов).
- Анализ анамнеза жизни. Есть ли у пациента какие-либо хронические и наследственные (передаются от родителей к детям) заболевания, есть ли у пациента вредные привычки, принимал ли длительно какие-нибудь препараты, выявлялись ли у него опухоли, контактировал ли он с токсическими (отравляющими) веществами.
- Физикальный осмотр. Определяется сниженная (реже нормальная или повышенная) масса тела, возможны бледность или желтушность кожных покровов и слизистых, высыпания на коже. При пальпации (прощупывании) живота возможна болезненность некоторых отделов. При перкуссии (простукивании) живота определяются размеры печени, селезенки и поджелудочной железы.
- Макроскопическое (визуальная оценка) исследование кала: каловые массы имеют серовато-глинистый оттенок, цвет их обычно светлее нормального, на поверхности имеется налет в виде застывшего сала.
- Микроскопическое (то есть проводимое при помощи увеличивающих оптических приборов) исследование кала позволяет выявить наличие большого количества непереваренных жиров:
- жирных кислот – соединения углерода, водорода и кислорода, способные реагировать с щелочами;
- нейтрального жира – главной составной части животных жиров и растительных масел, состоящей из соединений трехатомного спирта глицерина с жирными кислотами;
- мыла – солей жирных кислот и металлов.
- Количественное определение жира в кале химическим методом (в норме за сутки с калом должно выделяться не более 5 граммов жира).
- Радиоизотопное исследование (прием внутрь жирных кислот или нейтрального жира, меченых радиоактивными веществами) применяется в особых случаях, если прочие диагностические методы оказались недостаточно эффективны.
- При необходимости для уточнения диагноза врач может назначить дополнительные обследования:
- инструментальные методы исследования (например, ультразвуковое исследование (УЗИ) органов брюшной полости, колоноскопию (осмотр внутренней оболочки толстого кишечника при помощи специального оптического прибора -эндоскопа) и др.);
- лабораторные методы исследования (определение уровеня гормонов щитовидной железы или коры надпочечников и др.);
- консультации узких специалистов (эндокринолога и др.). Возможна также консультация терапевта.
В основе лечения стеатореи лежит лечение заболевания, которое вызвало стеаторею (например, прием ферментных препаратов (способствующих перевариванию пищи) вместе с едой при хроническом панкреатите (воспалении поджелудочной железы длительностью более 6 месяцев), хирургическое удаление опухоли кишечника и др.).
- Диета должна быть подобранна индивидуально, в зависимости от заболевания, вызвавшего стеаторею. Общими рекомендациями являются лишь отказ от алкоголя, жирной, острой, жареной пищи.
- Дополнительный прием жирорастворимых витаминов (А, Д, Е, К).
Осложнения стеатореи.
- Нарушение всасывания питательных веществ в кишечнике:
- белковая недостаточность (состояние, развивающееся вследствие недостаточного поступления в организм белков);
- гиповитаминозы (недостаточное содержание в организме витаминов), особенно жирорастворимых витаминов (А, Д, Е, К));
- снижение массы тела вплоть до кахексии (состояния глубокого истощения и слабости организма).
- Нарушения водно-электролитного баланса:
- постоянное чувство жажды;
- отеки;
- обезвоживание организма (сухость кожи и слизистых оболочек);
- судороги (приступообразные непроизвольные сокращения мышц).
- Снижение массы тела.
- Оксалурия (избыточное выделение с мочой солей щавелевой кислоты) и образование оксалатных мочевых камней (камней в почках и мочевыводящих путях, состоящих из солей щавелевой кислоты). Это происходит из-за того, что в норме оксалаты из кишечника не поступают в кровь, так как являются нерастворимыми за счет соединения с кальцием. При стеаторее кальций соединяется с жирами и выводится из организма, поэтому оксалаты из кишечника поступают в кровь в большом количестве.
- Нарушения деятельности всех внутренних органов (сердца, дыхания, почек, головного и спинного мозга).
- Психологический дискомфорт (нарушения сна, проблемы с общением, ухудшение качества выполняемых работ и др.).
Последствия стеатореи могут отсутствовать при своевременно начатом и полноценном лечении.
Первичная профилактика стеатореи (то есть до возникновения заболевания) включает в себя предупреждение заболеваний, которые могут привести к ней.
- Отказ от алкоголя.
- Рациональное и сбалансированное питание:
- исключение из рациона острой, жирной, жареной пищи;
- частое питание небольшими порциями.
Вторичная профилактика (то есть после развития заболевания) стеатореи заключается в своевременном и полноценном лечении заболеваний, сопровождающихся стеатореей (например, назначение антибиотиков при инфекционных заболеваниях кишечника и др.).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Саблин О.А., Гриневич В.Б., Успенский Ю.П., Ратников В.А. Функциональная диагностика в гастроэнтерологии. Учебно-методическое пособие. – СПб. – 2002. – 88 с.
Баярмаа Н., Охлобыстин А.В. Применение пищеварительных ферментов в гастроэнтерологической практике // РМЖ. – 2001. – том 9. – № 13–14. – с. 598–601.
Калинин А.В. Нарушение полостного пищеварения и его медикаментозная коррекция // Клинические перспективы в гастроэнтерологии, гепатологии. – 2001. – №3. – с. 21–25.
Атлас клинической гастроэнтерологии. Форбс А., Мисиевич Дж.Дж., Комптон К.К., и др. Перевод с англ. / Под ред. В.А. Исакова. М., ГЭОТАР-Медиа, 2010, 382 стр.
Внутренние болезни по Тинсли Р.Харрисону. Книга 1 Введение в клиническую медицину. М., Практика, 2005, 446 стр.
Внутренние болезни по Дэвидсону. Гастроэнтерология. Гепатология. Под ред. Ивашкина В.Т. М., ГЭОТАР-Медиа, 2009, 192 стр.
Внутренние болезни. Маколкин В.И., Сулимов В.А., Овчаренко С.И. и др. М., ГЭОТАР-Медиа, 2011, 304 стр.
Внутренние болезни: лабораторная и инструментальная диагностика. Ройтберг Г. Е., Струтынский А. В. М., МЕДпресс-информ, 2013, 800 стр.
Внутренние болезни. Клинические разборы. Том 1. Фомин В.В., Бурневич Э.З. / Под ред. Н.А. Мухина. М., Литтерра, 2010, 576 стр.
Внутренние болезни в таблицах и схемах. Справочник. Зборовский А. Б., Зборовская И. А. М., МИА, 2011 672 стр.
Dorland’s Medical Dictionary for Health Consumers. 2007
Mosby’s Medical Dictionary, 8th edition. 2009
Saunders Comprehensive Veterinary Dictionary, 3 ed. 2007
The American Heritage Dictionary of the English Language, Fourth Edition, Updated in 2009.
- Выбрать подходящего врача гастроэнтеролог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
источник
Безусловно, далеко не все скрупулезно анализируют свои экскременты. Да и конструкция нынешних унитазов не располагает к таким исследованиям. Однако появление в каловых массах нехарактерных примесей и включений может быть первым «сигналом тревоги», свидетельствующим о возникновении в организме серьезных проблем. Некоторые из них являются весовым поводом для похода в клинику и обследования.
Обычно наш кал представляет собой достаточно однородную массу. Появление в ней примесей или инородных включений может быть обусловлено как характером рациона, так и развитием заболеваний. Любому здравомыслящему человеку следует насторожиться при появлении в фекальных массах видимых:
- крови;
- гноя;
- слизи;
- пищевых остатков;
- инородных включений.
Обнаружение крови в экскрементах всегда является серьезным симптомом, требующим безотлагательного обращения к доктору. Она может быть проявлением (зачастую первым):
- рака кишки;
- воспалительных аутоиммунных болезней кишечника (язвенного колита, болезни Крона);
- крупных доброкачественных новообразований (например, полипов);
- патологии прямой кишки и заднего прохода (трещины, язвы, геморрой, проктиты и др.)
- ишемического колита (обусловленного патологией сосудов, питающих кишечник);
- кишечной ангиодисплазией;
- патологией свертывания крови;
- инфекционным поражением кишки (например, дизентерии, амебиаза, кишечного туберкулеза и др.);
- лекарственным поражением кишки (из-за приема жаропонижающих, нестероидных противовоспалительных средств и др.);
- глистными заболеваниями (аскаридозом, трихоцефалезом и др.).
Количество крови может быть разным: от еле заметных прожилок до нескольких стаканов. Иногда вместо стула при опорожнении кишечника у больного выходит только кровь или кровь со слизью. Цвет крови отражает местонахождение источника кровопотери. Алая свежая кровь характерна для «низкого» расположения (анус, прямая кишка, сигмовидная кишка или нисходящая кишка). Нередко она находится поверх кала. Темная кровь (в особенности, если она смешана с фекальными массами) или кровяные сгустки свидетельствуют о «высокой» локализации, то есть патологический процесс находится в правой части ободочной кишки или в тонкой кишке.
Примесь зеленоватого или желтоватого гноя в экскрементах всегда является признаком серьезного воспалительного процесса. Она появляется при:
- инфекционных колитах;
- проктитах;
- аутоиммунных воспалительных процессах в толстой кишке (язвенный колит, колит Крона);
- дивертикулитах;
- прорыве гнойников в кишку;
- распаде злокачественной опухоли (такое случается на далеко зашедших стадиях болезни).
Поэтому гной в кале тоже считается тревожным сигналом. Самолечение при этих болезнях малоэффективно и может обернуться грозными последствиями.
В здоровом кишечнике всегда имеются клетки, вырабатывающие слизь. Она необходима для своевременного прохождения кала по кишке. Поэтому малое количество прозрачной слизи в фекалиях может встречаться и в норме. Кроме того, небольшие вкрапления или комочки слизи характерны для стула младенцев, питающихся грудным молоком. Они связаны с излишней жирностью материнского молока, с которой не в состоянии справиться еще слабые пищеварительные ферменты детского организма. Однако большое количество слизи, желтоватая или коричневатая ее окраска нередко являются проявлениями:
- повышенной двигательной активности кишечника;
- инфекционных заболеваний (сальмонеллез, брюшной тиф, дизентерия и др.);
- воспалительных процессов в кишечнике неинфекционного происхождения (дивертикулит и др.);
- глистных заболеваний;
- новообразований;
- муковисцидоза.
Кроме этого, слизь бывает спутником запоров и предвестником обострения хронических аутоиммунных болезней кишечника (болезни Крона или язвенного колита).
Некоторые виды пищи невозможно полностью переварить, поэтому присутствие семечек, маковых зернышек, косточек, фрагментов плотной кожуры, жилок и хрящей мяса, костей рыбы не должно быть причиной для беспокойства. Пищеварительные ферменты не способны справиться с такой грубой клетчаткой и соединительной тканью.
Насторожиться следует, если в стуле заметны остатки мяса, яиц, творога, жира. Их присутствие отражает тяжелую недостаточность образования нужных для пищеварения ферментов. Такое бывает при:
- распространенной и тяжелой атрофии желудочной слизистой;
- угнетении выработки панкреатического сока (следствие панкреатитов или удаления части поджелудочной железы);
- недостаточности кишечных ферментов.
Также остатки пищи в фекалиях наблюдаются при ускоренной моторике кишки (синдроме раздраженного кишечника).
Иногда при рассматривании каловых масс в них можно увидеть округлые или продолговатые белые или светло-желтые плотные включения. Это могут быть фрагменты глистов (цепней) или сами черви (острицы, власоглав, аскариды и др.). Крайне желательно собрать такой кал со всеми инородными телами и отнести в лабораторию клиники инфекционного профиля. Ведь лечение глистных заболеваний во многом зависит не только от самого факта наличия, но и от вида обнаруживаемых червей.
Пленки в стуле могут появляться при серьезном поражении кишки: псевдомембранозном колите, связанным с лечением антибиотиками. Иногда же мнительные пациенты за пленки или глистов принимают плотные комочки слизи. Кроме того, в ряде случаев в экскрементах могут содержаться остатки оболочек лекарств (чаще гранулированных) или самих препаратов (например, крупинок активированного угля).
Таким образом, появление в фекальных массах тех или иных примесей должно настораживать пациентов. Большинство из этих включений требует комплексного обследования и активных врачебных действий.
Если у вас появились примеси в кале, обратитесь к гастроэнтерологу. Если такой возможности нет, первичную диагностику осуществят терапевт или семейный врач. После уточнения диагноза пациенту может быть назначен осмотр проктолога, онколога, хирурга, гематолога, инфекциониста. Для диагностики очень важна квалификация врача-эндоскописта и применяемое им оборудование.
Смотрите видео по теме: анализ кала у ребенка, правила сбора и хранения биоматериала.
источник
Цвет каловых масс может варьироваться и иметь коричневый, светло-коричневый и желто-коричневый оттенок. Изменяться консистенция может при употреблении в пищу каких-либо продуктов или после применения лекарственных препаратов. В более серьезных случаях это признак развития какого-либо заболевания.
Кал с белыми прожилками может указывать на патологию кишечника
Частички слизи в кале обязательно присутствуют. Если человек здоров, то эти беловатые выделения в каловых массах можно не заметить. Прожилки белого цвета могут свидетельствовать о развитии некоторых отклонений и патологий. Состоят эти выделения из лейкоцитов и клеток эпителия.
Появление белых прожилок может быть связано с употреблением в большом количестве бананов, овсянки, творога. У грудничков это может быть обусловлено незрелостью системы ферментирования. Если белые крупинки похожи на творог или скисшее молоко, то это признак переедания малыша. Остатки непереваренной пищи выходят вместе с калом. Белые комочки без каких-либо примесей могут указывать на непереносимость лактозы.
У взрослых белые прожилки и слизь, обволакивающие каловые массы, указывают на поражение дистальных отделов кишечника — при этом нередко наблюдаются запоры.
Если наблюдаются слизистые выделения вместе с мелкими белыми крупинками, то свидетельствует о патологии толстого и тонкого кишечника.
Возможные заболевания, которые обусловлены белым налетом в каловых массах:
- Кандидоз кишечника
- Параректальный свищ
- Дисбактериоз
- Колит
При кандидозе кишечника белые вкрапления являются скопление грибов. Беловатые точки в сочетании со слизью могут наблюдаться при слизистом колите или на фоне приема антибактериальных препаратов. Во многих случаях за белые прожилки могут принимать мертвых глистов – остриц.
Белые прожилки в кале — признак кишечной инфекции или глистной инвазии
Белые вкрапления в каловых массах, которые напоминают зерна, комочки или крупинки, являются остатками непереваренной пищи. Если человек при этом чувствует себя хорошо, никаких других признаков нет, то лечение в данном случае не требуется.
Если белые прожилки связаны с грибковым заболеванием, то больной может чувствовать дискомфорт и тяжесть в животе, консистенция стула изменяется, появляется диарея, ухудшается самочувствие.
Также на фоне изменения кала могут наблюдаться следующие симптомы:
- Тошнота
- Боль и вздутие живота
- Незначительное увеличение температуры тела
- Понос светло-желтого цвета
При появлении глистной инвазии ребенок становится беспокойным и капризным, сон прерывистый. Если у ребенка вместе с белыми комочками в кале имеется слизь, пена и примесь крови, то необходимо обратиться к педиатру.
Если в организме присутствует инфекция, то ребенок выглядит нездоровым. При этом меняется цвет лица, во время дефекации малыш сгибает ножки и плачет. С симптомами кишечной инфекции ребенка госпитализируют в стационар.
Для выявления воспалительного процесса в кишечнике и установления причины беловатых вкраплений проводится инструментальное исследование.
Пациент должен сдать анализ кала и крови, где можно обнаружить повышение лейкоцитов. Большое значение у детей имеет исследование кала, которое подразделяется на несколько групп: макроскопическое, микроскопическое, бактериологическое и химическое.
Копрограмма или общий анализ кала позволяет определить состояние пищеварительной системы, толстого и тонкого кишечника.
После получения результатов врач сможет с точностью определить причину возникновения заболевания и назначить соответствующее лечение.
Необходимо тщательно подготовиться к анализу, так как это непосредственно влияет на результат:
- Перед сбором каловых масс следует помочиться и провести гигиенические процедуры. Место промежности нужно хорошо вытереть, чтобы в кал не попала моча и вода. Ведь все это может привести к ошибочному результату.
- Чтобы собрать кал, в аптеке можно приобрести специальную емкость. Она должна быть чистой и сухой. На стульчик унитаза натянуть пищевую пленку и после дефекации кал собрать в приготовленную емкость.
- Количество собранного материала для исследования должно составлять 5 г. Доставить в лабораторию следует в течение двух часов. Хранить длительное время каловые массы не рекомендуется.
- Если кал был собран вечером, то емкость с содержимым необходимо поставить в холодильник или в другое прохладное место.
Медикаментозные препараты для лечения патологии кишечника
В зависимости от причины возникновения данного симптома, назначается лечение:
- Если наличие белых вкраплений в кале связано с грибковым заболеванием, то назначают антибактериальные и противогрибковые препараты, в состав которых входят такие вещества, как Клотримазол и Флуконазол. Кроме этого, врач назначит прием лекарственных средств против дисбактериоза кишечника.
- Если комочки белого цвета в каловых массах это глисты, то для лечения используют антигельминтные препараты. Во избежание возможного заражения глистами, следует улучшить гигиену грудного ребенка. Важно обязательно проглаживать нательное белье малыша с двух сторон, после каждой дефекации мыть попку с мылом и смазывать детским кремом.
- Если у грудничка белые комочки на фоне непереносимости лактозы, то врач назначит безлактозные смеси и порекомендует продукты, которые снижают количество данного фермента в молоке матери.
- Для восстановления нормальной функции кишечника применяют препараты по устранению воспалительного процесса. При слизистом колите используют антисептики для улучшения состояния больного. Чтобы нормализовать ферментную среду слизистой оболочки кишечника используют такие препараты, как Фестал, Панкреатин, Мезим и др.
- На фоне лечения больной должен соблюдать диету. В рационе должна присутствовать в большом количестве клетчатка: овощи, фрукты, сухофрукты, отруби и др. На время следует ограничить употребление сливочного масла, крепкого чая, кофе, газированной воды.
источник

Рассмотрим, как отличить состояния, при которых обесцвеченный кал является сигналом для обращения к врачу, от обычных функциональных расстройств, проходящих самостоятельно. Для этого родители должны обратить внимание на ряд сопутствующих факторов и оценить их в комплексе.
Во-первых, при появлении обесцвеченного кала необходимо вспомнить, что кушал ребенок в последние 2 – 3дня. Если ребенок употреблял в большом количестве жирные продукты, такие, как сливочное масло, сметану или сало, то, вероятнее всего, именно они стали причиной появления обесцвеченного стула. Обычно жирные продукты провоцируют выделение стула, окрашенного в светло-желтый цвет с неприятным запахом. В данном случае, если ребенок чувствует себя хорошо, то повода для беспокойства нет. Необходимо просто на ближайшие 2 – 3 дня не давать ребенку жирных продуктов и наблюдать за его состоянием. Обычно цвет стула нормализуется самостоятельно в течение 1 – 2 дней. Если по прошествии этого времени стул по-прежнему обесцвеченный, то следует обратиться к врачу.
Если у ребенка после употребления даже небольшого количества жирных продуктов появляется обесцвеченный, дурно пахнущий стул, то это является сигналом о наличии заболевания поджелудочной железы. В такой ситуации следует обратиться к врачу для обследования и лечения.
Вообще, если у ребенка впервые появился обесцвеченный кал, то следует понаблюдать за его общим состоянием и окраской фекалий в ближайшие несколько суток. Обычно в течение 1 – 2 дней окраска стула возвращается к нормальной, если ее изменение было обусловлено функциональными нарушениями, такими, как употребление большого количества жиров. Если же обесцвеченный кал является симптомом заболевания, то он сохраняется более длительное время – не менее 4 – 5 суток.
Если у ребенка появился обесцвеченный кал, но ничего жирного в течение двух предшествующих суток он не ел, то родителям следует вспомнить, какие им принимались лекарственные препараты. Дело в том, что появление обесцвеченного (белого или светло-желтого) кала может быть спровоцировано приемом следующих лекарственных препаратов: 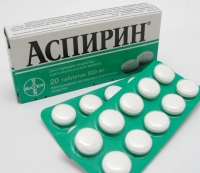
2. Противогрибковые препараты (Гризеофульвин);
3. Нестероидные противовоспалительные средства – НПВС (Ибупрофен, Нимесулид, Диклофенак и т.д.);
4.Препараты для лечения эпилепсии (Ацедипрол, Вальпроат натрия, Вальпроевая кислота, Депакин, Дипромал, Конвулекс, Конвульсофин, Лептилан, Эвериден, Энкорат);
5. Аспирин и препараты на основе ацетилсалициловой кислоты (Ацилпирин, Ласпал, Ацсбирин и др.);
6. Большие дозы Парацетамола (Ацетаминофена);
7. Метотрексат.
Когда обесцвеченный кал появляется после начала применения какого-либо лекарственного средства, необходимо срочно прекратить прием препарата и обратиться к врачу, как можно быстрее. В данном случае обесцвечивание кала обусловлено негативным воздействием медикаментов на печень ребенка.
Когда появляется обесцвеченный кал, не обусловленный употреблением жирной пищи или приемом медикаментов, следует оценить общее состояние ребенка. Когда белая окраска кала вызвана функциональными расстройствами (например, перегиб желчного пузыря), ребенок не чувствует никакого недомогания. В этом случае не нужно предпринимать никаких действий, только наблюдать за малышом в течение нескольких дней.
Если же обесцвеченный кал является признаком патологии, то у ребенка наблюдаются и другие симптомы, характерные для того или иного заболевания. Поэтому следует выявить наличие у ребенка (помимо обесцвеченного кала) следующих симптомов:
- Температура;
- Боли в животе;
- Пожелтение кожи и склер глаз;
- Потемнение мочи;
- Потеря аппетита;
- Потеря веса;
- Сильное вздутие живота.
В случае, когда обесцвеченный кал сочетается с каким-либо из вышеперечисленных симптомов, необходимо срочно вызвать «скорую помощь», поскольку у ребенка может быть острый гепатит, панкреатит или закупорка желчевыводящих путей.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник

С рождением ребенка у мамы появляется масса страхов, связанных со здоровьем малыша и правильностью ухода за ним. Эти страхи несложно развеять.
Молодые родители с интересом и трепетом разглядывают содержимое детского подгузника. Знакомая картина? Стул часто вызывает беспокойство у мамы и действительно способен рассказать о здоровье и нездоровье малыша — нужно лишь уметь «читать между строк», то есть понимать знаки организма.
Пока малыш живет и развивается в материнской утробе, в его кишечнике накапливается меконий. Он представляет собой однородную дегтеобразную массу темно-оливкового, почти черного цвета, практически без запаха. В его состав входят сгущенные клетки слизистой кишечника, проглоченные малышом околоплодные воды и пр. В норме меконий начинает выделяться из кишечника крохи уже после рождения и потому называется еще первородным калом (иногда меконий выделяется внутриутробно: при неблагоприятном течении родов или в самом конце беременности кислородное голодание плода является причиной преждевременного опорожнения кишечника, в этом случае меконий попадает в околоплодные воды и окрашивает их в зеленый цвет). Стул малыша представлен меконием обычно в первые двое-трое суток, то есть до того момента, пока у мамы не прибудет большого количества молока. Иногда случается так, что после отхождения основной массы мекония, скажем, в течение первых суток, до прибывания у мамы молока, стула у крохи вообще может не быть. Это связано с тем, что молозиво, которым питается малютка в первые несколько суток, усваивается организмом практически полностью, так что в кишечнике не остается шлаков — стало быть, выделяться наружу попросту нечему.
После установления у мамы активной лактации стул малыша постепенно становится зрелым, как правило, проходя через стадию переходного. Переходным называют стул, который сочетает в себе черты первородного кала и зрелого стула, он имеет кашицеобразную консистенцию, желто-зеленый цвет и кислый запах. Зрелый стул отличается чистым желтым цветом, однородной кашицеобразной консистенцией (ее часто сравнивают с негустой сметаной), запахом кислого молока. Частота его тем выше, чем моложе ребенок: в первые недели после рождения опорожнение кишечника может происходить практически после каждого кормления, то есть за сутки достигать а иногда и 10 раз.
Постепенно стул урежается примерно до раз в сутки, однако существует редкий вариант нормы, когда материнское молоко настолько полно усваивается организмом малыша, что в его кишечнике почти не накапливается непереваренный остаток. В этом случае опорожнение кишечника может происходить 1 раз в несколько дней, иногда даже раз в неделю. Это связано с тем, что только достаточное наполнение толстого кишечника отходами (непереваренными остатками пищи) является сигналом к сокращениям стенок кишки, приводящим к опорожнению. Именно поэтому кишечник должен сначала «накопить» остатки, чтобы потом выбросить их наружу. Как правило, такая особенность усвоения материнского молока становится очевидной у малышей не ранее Оговоримся: частоту стула 1 раз в несколько дней можно считать нормой только при соблюдении трех условий: при полностью естественном вскармливании (то есть малютка не получает ничего, кроме материнского молока), возрасте не менее 1,5 месяцев и отсутствии любых признаков нездоровья — болей и вздутия в животе, дискомфорта и трудности при опорожнении кишечника, — то есть когда кроха хорошо кушает, правильно набирает в весе и его ничего не беспокоит.
Стул при искусственном или смешанном вскармливании может ничем не отличаться от нормального зрелого стула при грудном вскармливании или же иметь более «взрослый», гнилостный запах, более густую консистенцию и более темный, коричневатый цвет. Опорожнение кишечника при смешанном или искусственном вскармливании должно происходить не менее 1 раза в сутки, все прочее считается запором.
Теперь, когда мы познакомились с «идеальным» протеканием процесса, необходимо познакомиться и с возможными отклонениями от такового.
Нередко бывает, что «правильный» вид стула долго не устанавливается, и кал даже на фоне активной лактации у матери долго сохраняет черты переходного, то есть имеет явный зеленоватый оттенок, иногда в нем также обнаруживается слизь. Причин для этого можно выделить несколько.
- Недоедание (так называемый «голодный» стул). Часто это происходит из-за недостатка молока у матери. Факторами, усложняющими для малютки «добывание» молока из груди, могут также стать плоские и втянутые соски, тугая грудь, особенно после первых родов.
- Преобладание в рационе кормящей женщины фруктов и овощей в сравнении с другими продуктами.
Воспаление слизистой кишечника у малыша. Весьма частой причиной этого является перенесенная во время беременности и /или родов гипоксия (кислородное голодание) плода. Это патологическое состояние затрагивает многие ткани в организме, в том числе и слизистую кишечника, которая потом довольно долго восстанавливается. Кроме того, воспаление слизистой кишечника может быть вызвано влиянием синтетических веществ — ароматизаторов, красителей и консервантов и любых искусственных соединений, присутствующих в рационе мамы, проникающих в грудное молоко и оказывающих влияние непосредственно на слизистую кишечника, т. е. употребление мамой продуктов, содержащих синтетические добавки: колбасных изделий, копченостей, всех видов консервов, соков промышленного производства, молочных продуктов с фруктовыми и другими ароматическими наполнителями. Наконец, весьма распространенной причиной кишечного воспаления является нарушение нормальной микрофлоры кишечника — другими словами, кишечный дисбактериоз (или дисбиоз), когда представителей нормальной микрофлоры становится мало, но размножаются так называемые условно-патогенные микробы, то есть возбудители, которые при неблагоприятных условиях могут вызвать воспаление в кишечнике. В этом случае слизистая страдает в результате влияния условно-болезнетворных микроорганизмов и продуктов их жизнедеятельности. Риск развития дисбактериоза значительно возрастает, если маме и /или малышу назначались антибактериальные препараты.
Что делать? При наличии зелени в стуле следует в первую очередь исключить недоедание малыша. Разумеется, помимо нарушений стула при этом будут отмечаться и другие симптомы: малыш может проявлять недовольство у груди, если молоко плохо выделяется из соска, он не засыпает после кормления и /или никогда не выдерживает более часов между кормлениями, у него снижена скорость набора веса и роста. При выраженном недоедании у ребенка может уменьшиться количество мочеиспусканий (в норме оно составляет не менее за сутки), моча может быть более концентрированной (в норме она почти бесцветна и имеет лишь незначительный запах). Далее следует поступать по ситуации: при недостаточной лактации — переходить на кормления «по требованию» или «по первому крику», чаще прикладывать кроху к груди, позволять ему находиться у груди столько, сколько он захочет, давать обе груди за одно кормление, обязательно кормить грудью в течение ночи, принимать препараты, стимулирующие лактацию. Если же причина недоедания кроется в неправильной форме сосков, возможно, стоит применять во время кормления специальные накладки на соски. В любом случае при подозрении на недостаточное питание крохи лучше обратиться к педиатру, а также к консультанту по грудному вскармливанию.
Далее следует тщательно проверить мамин рацион. Безоговорочному исключению подлежат все продукты, содержащие в своем составе синтетические добавки. Не следует забывать, что зачастую причиной кишечного воспаления у грудничка могут стать и синтетические витаминные препараты, принимаемые матерью (в том числе для беременных и кормящих), поэтому необходимо исключить и их прием. Также следует позаботиться о том, чтобы количество фруктов и овощей в рационе не преобладало над остальными продуктами (эти «дары земли» содержат в своем составе большое количество кислот, избыток которых в грудном молоке может вызывать воспаление слизистой в кишечнике малютки).
Теперь, когда мы создали все возможные предпосылки для правильного питания крохи, стоит руководствоваться его самочувствием. Если малыш хорошо набирает в росте и весе, его не беспокоят боли в животе и аллергические реакции, он в целом здоров и весел, интересуется окружающим миром соответственно возрасту, тогда на единственный симптом — зеленую окраску стула — можно не обращать внимания: скорее всего, он будет отражать последствия гипоксии или наличие кишечного дисбактериоза у малыша. В человеческом организме, особенно недавно появившемся на свет, все идет по своим законам и с индивидуальной скоростью. Заселение кишечника «правильными» микробами — процесс не одного дня и даже не одной недели, поэтому даже у совершенно здоровых детей переходный стул может сохраняться до месяца и даже больше. Если это не мешает малышу нормально развиваться, можно не вмешиваться в этот процесс. Все равно еще не создано препарата от дисбактериоза лучше, чем материнское молоко. Единственное, что не мешает сделать при затянувшихся признаках дисбактериоза, — сдать материнское молоко на посев, чтобы удостовериться, что оно не содержит болезнетворных микробов (при обнаружении таковых обязательно определяют их чувствительность к антибактериальным препаратам, затем проводится лечение матери наиболее эффективными для данного случая антибиотиками — на этот период грудное вскармливание, как правило, прекращают).
Если же в самочувствии малыша не все благополучно (например, его мучают кишечные колики, или отмечаются кожные аллергические реакции, или же он недостаточно набирает в весе и росте), то следует сдать некоторые анализы — копрограмму и анализ кала на флору (или, как говорят, на дисбактериоз). Копрограмма покажет, как идут процессы переваривания в кишечнике, и может подтвердить наличие воспаления слизистой (о нем будут свидетельствовать повышение числа лейкоцитов в кале, резко кислая реакция, наличие скрытой крови). В анализе на флору основное внимание нужно обращать на наличие и /или количество патогенных микроорганизмов — тех, которые в норме не должны встречаться в кишечнике или количество которых не должно превышать определенные пределы. Число «дружественных» микробов может оказаться совершенно непоказательным, если кал подвергся анализу позже двух часов после сбора. Поскольку именно так и бывает в подавляющем большинстве случаев, то на количество нормальных микробов в данном анализе можно не обращать особого внимания. Обнаружение патогенных (болезнетворных) микробов (при условии, что мамино молоко было подвергнуто анализу, а мама при необходимости пролечена) служит поводом для назначения малышу специальных препаратов. Как правило, лечение проводят фагами — особыми вирусами, уничтожающими определенный вид патогенных микробов и не влияющими на флору в целом. В некоторых случаях могут быть назначены антибактериальные препараты с учетом чувствительности к ним болезнетворных бактерий. Завершают лечение препаратами, способствующими восстановлению нормальной микрофлоры.
Иногда в кале малютки можно увидеть белые комочки, словно кто-то подмешал туда крупенистого творога. Если этот симптом отмечается на фоне нормального физического развития ребенка (хорошо набирает в весе и растет), то он является свидетельством некоторого переедания: в организм поступает больше питательных веществ, чем нужно ему для удовлетворения реальных потребностей (когда грудь предлагают не только для удовлетворения голода, но и любого успокоения). В этом нет ровным счетом ничего плохого, так как организм младенца отлично приспособлен к подобному «перебору»: он попросту выбрасывает лишнее в виде таких вот непереваренных белых комочков. В настоящее время, когда взят курс на кормление «по первому крику», большинство здоровых детей хотя бы время от времени имеют такую особенность стула. Если же этому симптому сопутствует недобор в весе или в росте, особенно если это отставание усугубляется, скорее всего, имеет место ферментативная недостаточность пищеварительных желез, не позволяющая правильно переваривать поступающие питательные вещества. В этом случае педиатр или гастроэнтеролог может назначить заместительную терапию ферментными препаратами.
Довольно часто родители могут столкнуться с тем, что стул малыша разжижен, водянистый, иногда пенится, имеет более резкий кислый запах, а в некоторых случаях и измененный цвет — горчичный или зеленоватый. На хлопчатобумажной пеленке такой кал оставляет вокруг себя зону обводнения. Нередко стул выделяется небольшими порциями даже при отхождении газов. Кислая реакция кала часто становится причиной упорных опрелостей. Такая картина наблюдается при нарушении переваривания лактозы — молочного сахара, когда по какой-то причине количество лактозы, поступающей в кишечник с маминым молоком, превышает количество фермента лактазы, необходимого для ее переваривания, Это может быть либо при избытке лактозы в молоке (наследственная предрасположенность матери, избыток свежего молока и молочных продуктов в ее рационе), либо при сниженной выработке лактазы пищеварительными железами крохи. Непереваренные углеводы «стягивают» большое количество воды в просвет кишечника, вот почему кал имеет разжиженный, водянистый характер.
Нередко лактазная недостаточность сопровождается кишечным дисбактериозом: кислая реакция кишечного содержимого мешает заселению кишечника правильной флорой, а отсутствие необходимого количества полезных микроорганизмов, в свою очередь, снижает способность к перевариванию углеводов. Если это не мешает развитию малыша (как мы уже говорили, его признаками являются нормальная прибавка в росте и весе, отсутствие кишечных колик и упорных опрелостей), данное состояние вполне можно оставить без лечения. В подавляющем большинстве случаев — лактазная недостаточность является преходящей проблемой и бесследно исчезает с возрастом (примерно к месяцам активность пищеварительных желез возрастает настолько, что организм малыша без труда начинает справляться не только с кисломолочными продуктами, но и со свежим молоком). Тяжелые и пожизненные нарушения выработки лактазы практически всегда обусловлены генетически: I о таком варианте наследственного заболевания следует задуматься, если ближайшие родственники в семье страдают лактазной недостаточностью во взрослом возрасте. Для подтверждения диагноза, помимо копрологического исследования, проводится анализ кала на углеводы, При подтвержденной лактазной недостаточности маме в первую очередь следует отрегулировать свой рацион: исключить свежее молоко, при неэффективности этого шага — значительно уменьшить количество кисломолочных продуктов (исключением является сыр, в котором практически отсутствует молочный сахар). Если все названные меры не имеют успеха, врач может назначить заместительную терапию лактазой.
Запором считается отсутствие самостоятельного стула более суток (разумеется, кроме случаев полного усвоения молока), а также случаи, когда опорожнение кишечника затруднено и сопровождается значительным дискомфортом.
При грудном вскармливании запоры встречаются достаточно редко, и основных причин у них две: неправильное питание матери и нарушения кишечной моторики, в том числе спазм анального сфинктера.
Неправильное питание матери выражается склонностью к продуктам, богатым белками и легко перевариваемыми углеводами, недостатком в рационе пищевых волокон, Поэтому при проявлениях запора у малыша маме следует в первую очередь нормализовать свое питание: отдавать предпочтение крупам (особенно гречке, неочищенному рису, овсянке), цельнозерновому хлебу, включить в рацион отварные овощи. Некоторые продукты (персики, абрикосы, чернослив, курага, инжир, отварная свекла, свежий кефир) обладают выраженными послабляющими свойствами. Во многих случаях они позволят нормализовать не только собственный стул, но и стул малютки.
Если же подобные меры ни к чему не приводят, скорее всего, имеет место нарушение кишечной моторики (гипотония или, напротив, спазм) и /или спазм сфинктера заднего прохода. При спазме сфинктера отхождение газов из кишечника также затруднено, поэтому запору часто сопутствуют выраженные кишечные колики. К сожалению, с этими состояниями практически невозможно бороться домашними способами, так как они связаны с нарушением нервной регуляции тонуса гладких мышц и являются последствиями родовой травмы или неблагоприятного течения беременности. Если им сопутствуют другие симптомы, заставляющие вас обратиться к неврологу (возбудимость или, наоборот, заторможенность крохи, нарушения сна, метеозависимость, нарушения мышечного тонуса и др.), то лечение, назначенное им по поводу неблагополучия центральной нервной системы, часто помогает улучшить и ситуацию с запором, Если при отсутствии стула малыша беспокоят боли и/или вздутие в животе, можно попробовать поставить газоотводную трубочку, что позволит мягко простимулировать анус. При искусственном вскармливании запоры, к сожалению, встречаются намного чаще, так как переваривание молочных смесей представляет собою большую трудность для пищеварительной системы младенца. Во многих случаях нормализовать ситуацию позволяет замена половины суточного рациона малыша кисломолочной смесью (постепенно вводить кислые смеси можно после 3 недель жизни). После месяцев жизни можно ввести в рацион малыша отвар и пюре из чернослива, которые помогают справиться с запором в большинстве случаев.
Если названные меры не помогают нормализовать ситуацию (как при естественном, так и искусственном вскармливании), педиатр может назначить и некоторые медикаменты: свечи с глицерином (в первые 6 месяцев жизни разовая доза составляет ¼-½ свечи), дюфалак, микроклизмы «Микролакс».
Вот основные «тайны», которые может таить в себе подгузник вашего крохи. Мы попытались научить вас распознавать некоторые сигналы младенческого организма, но хотим еще раз напомнить: любую диагностику и тем более назначение лечения должен проводить только врач.
Дорофея Апаева,
врач-педиатр, г. Москва
источник

