Кровь в кале у мужчин является обязательным поводом обращения к врачу, затягивать с которым опасно. Однако, следует отличать появление кровянистых выделений от изменения цвета стула при употреблении ряда продуктов и лекарственных средств.
Так, блюда, содержащие свеклу, красные томаты, сладкий перец окрашивают каловые массы в различные оттенки красного; препараты, содержащие висмут (Де-нол, Бисмофальк) – в черный цвет; кровяная колбаса не только окрашивает кал в темно-красный цвет, но и дает позитивный результат анализа на присутствие крови.
Кровянистые примеси могут быть ярко-красного цвета, а также темно-бордовыми
Основные группы болезней, при которых вероятны примеси крови в кале:
- патология анальной зоны (трещина, геморрой);
- болезни прямой кишки (проктит и криптит (воспаление слизистой и ее поперечных складок), полипы;
- распространенные поражения толстого кишечника (дивертикулез (ограниченное выпячивание и истончение стенки кишки) и дивертикулит (воспалении дивертикула), болезнь Крона, неспецифический язвенный колит и другие виды воспаления кишечника;
- кишечные инфекции (глистные инвазии, амебиаз, дизентерия, балантидиаз);
- заболевания желудка и тонкой кишки: язвенная болезнь, эрозивный гастрит и дуоденит (воспалительные процессы) с локальными повреждениями слизистой соляной кислотой, содержащейся в желудке, в том числе при синдроме Золлингера-Эллисона, новообразования;
- злокачественные опухоли кишечника, а также раковое поражение предстательной железы с прорастанием стенки кишечника;
- сосудистые изменения: начальные проявления повреждения сосудов при варикозном расширении пищеводных вен, травмирование гемангиом (сосудистых опухолей).
Кровянистые примеси могут быть ярко-красного цвета (при источнике кровотечения из зоны, расположенной в области тощей кишки и ниже), а также темно-бордовыми. Последний возникает, когда кровь перемешивается с кислым содержимым желудка, в результате чего приобретает темно-вишневую окраску. Если кал по цвету однородный, то источник расположен высоко, до толстой кишки. При прожилках крови на фоне каловых масс нормального (темно-коричневого) цвета источником кровотечения являются толстая кишка или анальная зона.
Кроме этого, в ряде случаев кровь в кале присутствует в очень малых количествах, и визуально обнаружена быть не может. Поэтому, врачи, при описанных заболеваниях периодически назначают плановые исследования кала, при которых проводится реакция на скрытую кровь. Это особенно важно, когда у пациента постепенно снижается уровень эритроцитов и гемоглобина в крови, то есть развиваются признаки анемии.
При появлении анальной трещины наряду с выделениями ярко-красной крови из заднего прохода, чаще в конце дефекации, возникают болевые ощущения в зоне заднего прохода и постоянные спазмы анального сфинктера. Его повышенный тонус значительно затрудняет опорожнение кишечника и усиливает боли.
Появление крови в кале при геморрое связано с повреждением стенки венозного сосуда и может наблюдаться не только при дефекации, но и в другое время. Тогда следы ярко-красной крови обнаруживают и на туалетной бумаге, и на нижнем белье.
Вместе с выделением крови с калом при геморрое наблюдается:
- ощущение образования или инородного тела в области прямой кишки;
- зуд, жжение в анальной зоне;
- боли в прямой кишке, усиливающиеся после физического напряжения, длительного сидения или ходьбы.
При нарушениях стула (запорах), после поднятия тяжестей вероятно выпадение геморроидальных узлов, которые становятся легко доступными для прощупывания и болезненными.
Примесь крови в кале, часто на фоне послабления стула, характерна для распадающихся опухолей, которые локализуются в толстом и тонком кишечнике, а также для метастазов злокачественных новообразований, поражающих различные отделы толстой кишки.
Наиболее значимы:
- нарастающая общая слабость, снижение работоспособности;
- необъяснимая потеря веса;
- ухудшение аппетита, тошнота;
- присутствие наряду с кровью в кале примеси гноя и слизи, сопровождающиеся появлением неприятного гнилостного запаха;
- нарушения стула в виде сменяющих друг друга запоров и поносов;
- ощущение неполного опорожнения кишечника после дефекации;
- повышение температуры тела и плохая эффективность приема препаратов для ее снижения;
- разлитые или локальные боли в области живота.
Прогрессирование заболевания приводит к развитию кишечной непроходимости, появлению рвоты, которая не облегчает состояния. Эти осложнения требуют срочного хирургического вмешательства, так как опасны для жизни пациента.
При наличии метастазов других опухолей (в первую очередь – предстательной железы) к клинической картине присоединяются признаки первичной опухоли. В случае поражения мочеполовой системы мужчины – нарушения мочеиспускания и изменение характеристик выделяемой мочи.
Заболевания толстой кишки инфекционной и неинфекционной природы могут проявляться развитием распространенного воспаления слизистой оболочки.
Колиты, как инфекционные, так и неинфекционные имеют схожие признаки:
- повышение температуры тела (в тяжелых случаях до 39 °C);
- усиленное потоотделение;
- примеси в кале крови, гноя, слизи;
- боли в животе, которые могут быть постоянными или схваткообразными;
- тошнота, рвота, частый жидкий стул (до 20 раз в сутки).
При инфекциях чаще наблюдаются изменения цвета кала, например, в зеленый или оранжевый цвет.
При хронических процессах характерно постепенное похудение на фоне сниженного усвоения пищи. При ряде заболеваний появляются признаки поражения других систем организма: суставов, органа зрения, кожи, ротовой полости.
Дивертикулы и полипы также могут травмироваться пищевом комком, а их слизистая воспаляться. Это приводит к появлению крови в кале. Для диагностики этих процессов, в первую очередь, используют эндоскопические методы исследования (колоноскопию, ректороманоскопию), позволяющие определить и их точную локализацию и степень поражения слизистой.
Если примеси крови в кале обусловлены болезнями желудка, пищевода, двенадцатиперстной кишки, а также небольшими кровотечениями из варикозно расширенных вен пищевода, то симптомы зависят от остроты процесса и его выраженности. Наибольшую опасность представляет повреждение пищеводных вен, которое часто переходит в обильное кровотечение, проявляющееся рвотой кровью фонтаном и быстрым развитием опасной для жизни кровопотери.
При острых обильных кровотечениях появляется мелена, то есть жидкий кровянистый темный кал.
Это сопровождается:
- резким ухудшением самочувствия, слабостью и головокружением;
- повышенной потливостью, при этом пот – холодный и липкий;
- падением артериального давления и учащением частоты сокращений сердца;
- часто – уменьшением болевого синдрома в животе.
В данном случае необходимо вызвать скорую помощь для возможности провести пациенту срочную диагностику и лечение (медикаментозное и при необходимости – хирургическое).
Если кровопотери небольшие, они не нарушают общего состояния пациента, то такие заболевания проявляются только потемнением каловых масс. При этом, если не было накануне приема пищи или лекарств, способных изменить окраску стула, важно обратиться к врачу-гастроэнтерологу, который определит возможные причины. В ряде случаев для подтверждения диагноза и своевременной коррекции патологии может понадобиться помощь хирурга или врача-онколога.
источник
Одним из серьезных поводов обратиться к врачу является обнаружение кровавых примесей в испражнениях. Причины кала с кровью у мужчин разнообразны, но практически каждая требует комплексного подхода к лечению. Разобраться в том, какой именно фактор спровоцировал кровотечение, поможет только врач, однако и до его консультации можно заметить первые симптомы заболевания.
Обнаружив признаки внутреннего кровотечения, в первую очередь нужно проанализировать свой рацион питания. Существует несколько видов продуктов, которые способны окрашивать кал в неестественный оттенок. Отметить изменение стула могут люди, употребляющие большое количество помидоров, красного перца, свеклы, кровяной колбасы, клубники и других ягод. Выходящие вместе с калом кровавые сгустки могут оказаться плохо переваренными частицами еды, имеющей соответствующий цвет.
Ведущую роль в такой ситуации играет общее самочувствие человека. Если есть подозрение, что у мужчины случилось небольшое кишечное кровотечение, при этом его не беспокоят рези в желудке, рост температуры или тошнота, не стоит вызывать скорую помощь. Достаточно на короткое время исключить соответствующие продукты из рациона и внимательно изучить кал при следующей дефекации. При отсутствии красных сгустков консультация гастроэнтеролога не требуется, однако если кровотечение повторилось вновь, врача нужно посетить незамедлительно.
Еще одним основанием для появления кишечных кровотечений у мужчин является глистная инвазия. В организме заболевшего можно обнаружить нематод, власоглавов, а также свиной и бычий цепень. Чаще всего виновниками кровавых примесей в кале в этом случае считаются аскариды — гельминты, представляющие серьезную угрозу для человеческого организма. Такие черви могут паразитировать в любом органе человека, однако местом их локализации в основном становится тонкий кишечник. Отвечая на вопрос: «Почему появляется кровь во время дефекации?», нужно заметить, что, достигая длины от 15 до 22 см, эти гельминты поражают сосуды и капилляры, а это уже приводит к неестественным примесям в экскрементах.
Кровь с калом у мужчин при заражении глистами выделяется в небольших количествах. Цвет ее в большинстве случаев темный. У заболевшего наблюдаются и другие расстройства стула, боль в животе, кожные высыпания, а также ослабление иммунитета.
Наиболее часто причины крови в кале у мужчин кроются в повреждениях слизистой оболочки желудка или двенадцатиперстной кишки. Патологическое образование дефектов называется язвой и является непосредственной причиной выхода кровяных сгустков в процессе испражнения. Гораздо чаще женщин представители сильного пола сталкиваются с язвами в желудочно-кишечном тракте.
Заболеванию особенно подвержены мужчины:
- регулярно испытывающие сильный стресс;
- курящие в течение многих лет;
- часто употребляющие спиртные напитки;
- предпочитающие тяжелую, жирную пищу;
- имеющие повышенную кислотность желудка.
Язвенная болезнь имеет яркие симптомы, возникновению которых, казалось бы, ничего не предшествует. Кровотечение при прободении язвы может быть как незначительным, так и очень выраженным. Как правило, сама кровь не алая, имеет темный оттенок. Заметив, что появился не только кал с кровью, но и резкая боль в животе, рекомендуется вызвать скорую помощь. Больной также может жаловаться на запор, чувство тошноты, изжогу. Важное значение также имеет цвет каловых масс. У больного язвой желудка содержимое кишечника зачастую окрашено в интенсивно черный цвет, что является еще одним выраженным признаком внутреннего кровотечения.
Подобное состояние возникает и у людей, имеющих врожденные или приобретенные выпячивания стенок полых или трубчатых органов. Такие аномалии развития называются дивертикулами и являются еще одним провоцирующим желудочно-кишечное кровотечение фактором. Дивертикулез — заболевание, которое чаще всего затрагивает как тонкий, так и толстый кишечник, пищевод, а также двенадцатиперстную кишку. До момента, пока результатом болезни не станет язва, дивертикулез не вызывает специфических симптомов, поэтому его обнаружение чаще всего — случайность. Причины появления кровавых вкраплений при дефекации в этом случае обусловлены разложением остатков пищи в дивертикулах. В результате брожения и гниения начинается воспалительный процесс, а также прободение, после чего больной и начинает замечать в стуле примесь крови, незначительную боль в животе и тот факт, что участились запоры.
Злокачественные новообразования в желудочно-кишечном тракте все чаще диагностируют у людей, едва перешагнувших сорокалетний рубеж. Симптоматика онкологического процесса разнообразна. Выделение крови во время акта дефекации — далеко не единственный, однако немаловажный признак того, что в организме случился серьезный сбой. Кровотечение у онкобольного, как правило, ярко выраженное. Кровь не свежая, имеет темно-коричневый цвет.
Если заболевший не получает лечение, либо опухоль достигла последних стадий развития, содержимое кишечника дополняется гнойными вкраплениями, кровью, слизью и даже распадающейся опухолевой тканью. Кал больного становится лентовидным, имеет черный окрас. Если мужчина, в стуле которого была обнаружена кровь, слабеет, теряет аппетит, жалуется на непроходящее чувство распирания желудка, вздутие и боль в эпигастральной области, следует немедля записаться на консультацию к терапевту и онкологу.
Появление кровяных примесей в стуле у мужчин, болеющих циррозом печени, — достаточно частое явление. Причиной изменения консистенции и цвета каловых масс является не само заболевание, а его разрушающее влияние на вены и сосуды. В процессе разрастания соединительной ткани неминуемо развивается варикозное расширение вен кишечника. Поздняя стадия патологического изменения сосудов характеризуется кровотечением в верхнем отделе желудочно-кишечного-тракта, результатом которого и являются вкрапления крови в испражнениях. В первую очередь тревожный симптом должен насторожить людей, страдающих дискинезией желчных путей, злоупотребляющих алкоголем, подвергающихся интоксикации, имеющих генетические заболевания различного генеза.
Появление неестественных примесей в кале — нередко результат кровотечений, возникших из-за нарушения венозного оттока в нижних отделах кишок. Выделение крови из кишечника обусловлено воспалительным процессом в венозных узлах, их набуханием и, как следствие, выпадением. Варикозное расширение вен провоцирует заполнение тканей прямой кишки кровью. Результатом этого процесса становятся заполненные свернувшейся кровью геморроидальные узлы, которые по сути являются переполненными кровью венами. В то время, когда больной находится в расслабленном состоянии, узлы геморроя способны уменьшаться в размере, а при напряжении (например, во время дефекации) они увеличиваются.
Выделение крови с калом при геморрое обычно незначительное, однако есть факторы, провоцирующие обильное выделение свежей крови, например, запор. Мужчина, столкнувшийся с такой проблемой, может заметить, что кровь не перемешана с каловыми массами, а остается на их поверхности. Выделения имеют алый цвет и зачастую остаются на нижнем белье и туалетной бумаге.
Хроническое течение геморроя сменяется периодами ухудшения и улучшения, поэтому кровавые примеси могут появляться не при каждом акте дефекации. Когда течение болезни переходит в острую стадию, больной замечает, что выделение алой крови стало более обильным, усилились боли и появилось сильное ощущение распирания. Проявление этих симптомов геморроя усугубляется в сидячем положении. Кроме того, заболевший может жаловаться на ощущение инородного тела в заднем проходе, что обусловлено набуханием геморроидальных узлов. При отсутствии должного лечения у больного может развиться воспаление в прямой кишке и даже произойти заражение крови.
У человека, длительное время испытывающего проблемы со стулом, нарушается целостность кожного покрова в области анального отверстия. К появлению микротрещин ведут регулярные запоры и недостаточное соблюдение личной гигиены. Все это может привести к небольшому выделению крови, которое заметно не только в каловых массах, но и на нижнем белье.
Заразиться бактериями, провоцирующими развитие дизентерии и сальмонеллеза, способны не только маленькие дети, но и взрослые мужчины. Недостаточно тщательно вымыв руки или съев продукт с истекающим сроком годности, даже полностью здоровый человек может увидеть в каловых массах прожилки крови.
У заболевшего дизентерией в испражнении появляется не только кровавые сгустки, но и пена, частицы непереваренной пищи, нередко присутствует гной. Цвет кала при заражении бактериями варьируется от светло- до темно-зеленого, что обусловлено брожением в кишечнике. У мужчины начинается сильный и частый понос, в процессе которого развивается обезвоживание и теряются компоненты крови. Такое состояние потенциально опасно для организма. Чтобы остановить потерю воды, а также кровь, которая выходит пусть и небольшими порциями, однако многократно в течение суток, следует вызвать скорую помощь. Для устранения первопричины заболевания — кишечной инфекции, потребуется лечение антибиотиками под контролем врача, капельницы, иммуномодуляторы и другие препараты.
Кровавые сгустки в кале или моче у мужчины не всегда являются симптомом опасного для жизни заболевания. Нельзя заниматься самолечением, даже при единичном случае кровотечения при дефекации. Для выяснения причины нарушения лучше всего обратиться к участковому терапевту, а если появление крови сопровождается резкой болью в животе, помощь следует вызвать незамедлительно.
источник
Случается, что человек вдруг обнаруживает у себя кровянистые выделения из заднепроходного отверстия. Такой тревожный симптом ни в коем случае не должен оставаться незамеченным или игнорируемым. Ведь кровь из ануса – опасный признак, свидетельствующий о вероятном серьезном заболевании.
Вне зависимости от количества выделяемой во время стула крови, следует немедленно обратиться к врачу, для выяснения причины такого явления. Ведь кровь при опорожнении кишечника – это просьба организма о помощи.
Не стоит легкомысленно относиться к подобной симптоматике, даже если она внезапно прекратилась.
Обращение к специалисту, в любом случае, необходимо, поскольку заболевание могло просто перейти в скрытую, хроническую форму.
Первопричинами кровотечений геморроидального характера являются:
- твердая консистенция каловых масс;
- проблемы со стулом;
- диарея.
Зачастую больные не принимают экстренных мер, поскольку не испытывают болей, при выделении крови. Но такое поведение – большая ошибка. Промедление в данном вопросе неуместно и губительно.
Кровотечение из заднего прохода при стуле без боли может возникать по разным причинам. Оттенок кровянистых выделений может разниться, в зависимости от того, в каком отделе желудочно-кишечного тракта возникла проблема.
При возникновении кровопотери в области прямой или сигмовидной кишки, появляется оттенок яркого, красного цвета. В случае кровотечения желудочного или пищеводного, кровь будет значительно темнее.
При употреблении в пищу ферментированной пищи, оттенок кровяных выделений также искажается. Итак, каковы же основные факторы, способствующие тому, что у человека идет кровь из заднего прохода?
Алая кровь из заднего прохода при дефекации обнаруживается, как правило, на туалетной бумаге.
Кровяные выделения выходят при испражнении. То, что кровь после дефекации ярко алая, свидетельствует о развитии патологии в толстой кишке, либо о поражении тканей вблизи заднепроходного отверстия.
Пациент ощущает неприятные, болезненные симптомы. Такая ситуация характерна для:
- Геморроя. Ярко-красное кровотечение, в виде капель, из анального отверстия, вперемешку с калом, или сгустками крови. Как правило, не обильное (однако, порой проявляется в виде кровяной струи). Возникает из-за твердых масс фекалий и их большого скопления. Также может быть спровоцировано чрезмерными физнагрузками на организм. Если ситуация длительная, при геморрое в кале наблюдаются не только включения крови, но также и гноя.
- Обильные кровотечения при дивертикулах кишечной области: возникают с определенной периодичностью, в послеродовый период, а также у пожилых людей.
- Появление трещин в тканях прямой кишки: появляется весьма ощутимая боль, крови выделяется довольно много.
- Алая кровь при дефекации без боли, вызванная наличием полипов. Возникает кровотечение редко, сопровождается присутствием слизи в фекалиях.
Когда кровь при дефекации у женщин или у мужчин сопровождает такое явление, как разжижение стула – это крайне тревожный симптом. В данном случае, вполне возможны такие серьезные заболевания как:
Эти болезни характеризуются следующими проявлениями:
- высокая температура тела;
- рвотные позывы;
- режущие тянущие боли в брюшной полости;
- появление озноба;
- сильный зуд и жжение в анусе.
Если каловые массы имеют темный цвет (кал чёрного цвета), возможно возникновение разнообразных опухолей, язвенных поражений желудка.
Жидкий стул с кровью у мужчин и женщин прямо указывает на такие состояния:
- онкологические опухоли в прямой кишке;
- возникновение дисбактериоза;
- отравление пищевыми продуктами;
- заражение гельминтозами и паразитами;
- дизентерия;
- неспецифический язвенный колит.
Если кровь при дефекации у женщин и мужчин присутствует в кале, это почти стопроцентный показатель болезни Крона. Это состояние сопровождается такими признаками, как:
- появление сыпи на кожных покровах;
- болевые ощущения;
- лихорадочные состояния.
Кроме того, сгустки крови при опорожнении кишечника, выделяются при язвенном колите неспецифической формы. Симптоматика заболевания:
- ухудшение аппетита;
- боль в левой части брюшной полости;
- ощущение тошноты.
Еще одно заболевание, для которого характерно наличие крови в кале – инфекция кишечника. При этом, болезнь обязательно будет сопровождаться:
Когда кровь обнаруживается при дефекации у женщин без боли, самочувствие пациентки может характеризоваться:
- полуобморочными состояниями;
- сильной, изматывающей слабостью;
- ощущением дискомфорта.
Те же состояния характерны и для мужчин.
Не теряя времени, пациента, как можно скорее, следует обследовать у специалиста-проктолога.
В случаях появления кровянистых выделений из ануса у беременной, ей следует посетить женскую консультацию, для выяснения возможных причин.
Если же кровь вытекает при стуле у ребенка, малыша нужно отвести к педиатру и назначить анализы, как можно скорее. Специалист определит, к каким докторам направить маленького пациента и что предпринять.
Основные действия, при обнаружении кровотечений из анального отверстия:
- Обездвижить больного, чтобы он находился в состоянии покоя.
- В случае непрерывного кровотечения – на область ануса наложить холодную повязку, внутрь проглатывать лед (пить воду запрещается).
- Подмывание холодной водой.
- Компресс (холодный) на зону кровотечения (для сужения сосудов и остановки кровопотери).
- Применение препаратов, останавливающих потерю крови:
- Этамзилат;
- Викасол.
- Введение в анус коллагеновых трубок, разбухающих внутри и препятствующих дальнейшему кровотечению. Эти приспособления оказывают сдавливающее действие на сосуды в области заднепроходного отверстия, благодаря чему кровотечение приостанавливается. Извлекать губки не нужно – они растворятся внутри самостоятельно.
Выделение крови с фекалиями, вполне может оказаться ложным проявлением, связанным с употреблением определенных пищевых продуктов.
В связи с этим, не стоит паниковать, как только заметили изменения в оттенке каловых масс. Следует вспомнить, какие продукты питания человек употреблял в пищу.
Вполне возможно, что изменения в рационе питания послужили причиной окраски кала в неожиданный цвет.
Однако, если спустя несколько дней, картина остается прежней, стоит забить тревогу – ведь примесь кровяных выделений в каловых массах – всегда неблагоприятный симптом.
Перед нанесением визита к специалисту, рекомендуется самодиагностика (которая, ни в коем случае, не заменяет врачебный осмотр).
Пролить свет на сложившуюся ситуацию поможет самостоятельная диагностика. Конечно, выявить первопричину больной не сможет, однако, такие действия могут помочь успокоиться и собрать необходимую информацию о своем состоянии.
В дальнейшем, при обращении к компетентному специалисту, это поможет для правильной постановки диагноза.
Если человек обнаружил у себя кровяные вкрапления в кале, после опорожнения кишечника, нужно обратить внимание на:
- количество и оттенок крови;
- имеются ли сгустки, кровяные прожилки;
- где именно собралась кровь (на поверхности фекалий, или же внутри);
- имеются ли капли крови на нижнем белье и на туалетной бумаге.
Вышеперечисленные симптомы помогут в установке точного диагноза лечащим врачом.
Установить первопричины появления крови в кале при дефекации, поможет проведение диагностических исследований проктологом. Обследование состоит из нескольких этапов, после их прохождения, пациенту сообщается диагноз и назначается терапия заболевания.
Наиболее популярные методы диагностики, это:
- исследование прямой кишки методом пальпации – не слишком приятная процедура, но крайне необходимая, для постановки диагноза;
- проведение общих анализов: исследование крови, мочи, кала;
- сбор информации врачом от пациента о времени начала заболевания, его симптоматике и длительности протекания;
- назначение дополнительной сдачи анализов, для более глубокого исследования состояния пациента.
По большому счету, кровянистые выделения, при опорожнении кишечника, приносят пациенту ощущение дискомфорта и боли, однако, угрозы его жизни не представляют. Однако, возможны и весьма серьезные ситуации, приводящие к летальным исходам.
Спровоцировать появление крови в кале могут, в том числе, онкологические заболевания, рост метастаз. Поэтому, во избежание негативных последствий, не стоит откладывать визит к специалисту. Ведь, как известно, любое заболевание лучше предотвратить, чем в дальнейшем проводить курс длительной и дорогостоящей терапии.
Весьма популярным средством в устранении подобных проблем, являются ректальные свечи.
Это средство, простое в применении, помогают в решении многих проблем:
- заживление поврежденных тканей;
- купирование основной симптоматики;
- устранение микротрещин;
- снятие сильного зуда;
- ликвидация болевого синдрома;
- снижение активности разрастания геморроидальных уплотнений.
Вводят свечи, лежа на спине, в анальное отверстие, после чего больной должен перевернуться на живот и в таком положении оставаться не менее получаса.
Наиболее эффективны в применении, по отзывам пациентов, такие свечи, как:
Если пациент – беременная женщина, лечащий врач порекомендует применение свечей, содержащих:
Если проблема вызвана геморроем, существует отличная возможность удаления геморроя, при помощи лазерной терапии. Этот метод, современный и безболезненный, поможет решить проблему аккуратно и надолго.
Рекомендована такая методика в запущенных случаях. Она состоит в том, что больному прижигают сосуды прямой кишки, используя лазерное воздействие, таким образом, причина кровотечения устраняется.
- отсутствует необходимость в госпитализации;
- безболезненность и быстрота процедуры;
- вероятность возникновения рецидивов сведена к минимуму;
- краткость послеоперационного периода.
К сожалению, лазерный метод лечения в России пока не слишком распространен, и многие пациенты прибегают к консервативному методу – операционному вмешательству.
Множество людей задаются вопросом: как в домашних условиях избавиться от геморроидальных кровотечений? Начальная стадия геморроя лечится народными методами, так что такой подход вполне закономерен.
Целители достигают в лечении неприятной проблемы высокой эффективности, практически гарантируя положительный результат такого подхода. Однако, довольно рискованно применять народные методы без наблюдения компетентного специалиста.
Лучше воспользоваться рецептами целителей, в качестве вспомогательных средств, при назначенной доктором профессиональной терапии.
Наиболее популярные народные методики представлены следующими рекомендациями:
- принятие ванночек с небольшим количеством раствора марганцовки, при геморрое;
- ванночки с добавлением настоя ромашки и зверобоя, смешанных в пропорции 1 к 1, в случае возникновения анальных трещин;
- применение микроклизм с ромашкой (30г травы цветков ромашки заварить стаканом кипящей воды, остудить, настоять в течение 2 часов, ввести в заднепроходное отверстие с помощью кружки Эсмарха) при колитах, трещинах геморроидальных внутренних проявлениях;
- если у пациента гельминты – их выводят с помощью применения раствора из репчатого лука: измельченную головку репчатого лука на ночь заливают теплой кипяченой водой, утром процеживают и выпивают жидкость на голодный желудок;
- избавиться от солитера можно, используя простейшие доступные продукты – чеснок и молоко: необходимо съесть 10 головок чеснока и запить стаканом молока, после чего, спустя 40 минут, принять слабительное средство (правда, такая методика подойдет не всем);
- применение тампонов, смоченных облепиховым маслом (облепиха – эффективное противовоспалительное и кровоостанавливающее средство), в качестве примочек к анальному отверстию;
- для борьбы с полипами в кишечнике, используют чистотел: отвар травы применяют для клизм, а настой (1 к 4) пьют за 10-15 минут до еды, утром;
- корни хрена, смешанные с медом (1 к 1), принимают по чайной ложке трижды в день – также для устранения полипов;
- апельсиновая кожура, сваренная в кипятке, послужит прекрасным средством против кровотечений: можно как кушать кожицу фрукта, так и добавить в отвар сахар и пить небольшими порциями, 3 раза в день;
- остановить сильное кровотечение поможет общеизвестное кровоостанавливающее средство – крапива: сухую траву (30 г) следует заварить кипятком (200 мл), остудить и принимать трижды в день по 1 ст. ложке, до еды.
Чтобы эффективно устранить кровянистые выделения, очень часто применяют свечи из льда, приготовляемые таким способом:
- скрутив бумагу конусообразно, в нее необходимо залить травяной настой или охлажденную, после кипячения, воду;
- поместить конус в морозильник;
- после замерзания, вставить в заднепроходное отверстие, соблюдая аккуратность.
Такой способ хорош в тех случаях, когда у больного нет воспалительного процесса. Если же таковой имеется, подобные процедуры категорически запрещены.
В случае, если кровотечение, после опорожнения кишечника, самостоятельно не прекращается, рекомендуется применять охлажденные травяные настои, вводя их в прямую кишку, при помощи кружки Эсмарха.
Отлично зарекомендовали себя следующие сборы:
- 20 г ромашки (цветы) залить кипятком (1 стакан), настоять в течение не менее 5 часов, применять после процеживания;
- 50 г тысячелистника залить 0,5 л кипятка, настаивать 2-3 часа, охладить (это растение обладает вяжущим эффектом, прекрасно устраняет бактериальные инфекции).
Важно помнить: самолечение может быть опасным, лекарственные средства должны быть подобраны врачом индивидуально, поскольку подходят они не всем и не всегда.
Если у человека возникли вышеперечисленные симптомы, следует внести серьезные изменения в рацион питания:
- соблюдать питьевой режим;
- употреблять кисломолочные продукты;
- увеличить количество круп в рационе;
- отдавать предпочтение черному хлебу.
При возникновении запоров, употреблять блюда с легким слабительным эффектом:
- салаты со свеклой;
- тыквенные семечки использовать в рецептуре блюд;
- морковные салаты;
- чернослив и компоты из сухофруктов.
Соблюдение некоторых мер профилактики поможет избежать такой неприятности, как появление крови, во время опорожнения кишечника.
Основные профилактические меры:
- употребление в пищу достаточного количества сырых овощей, клетчатки;
- увеличение двигательной активности;
- занятия спортом.
При своевременном обращении к компетентному специалисту, прогноз практически всегда благоприятный для пациента. Не стоит легкомысленно относиться к собственному здоровью: при первых признаках заболевания, срочно обратитесь в клинику за профессиональной помощью.
источник
Кровь при дефекации – главный признак кровотечений из нижних отделов желудочно-кишечного тракта. Причиной их возникновения, в большинстве случаев, являются заболевания толстого кишечника и аноректальной области. В редких случаях такие кровотечения возникают при поражении верхних отделов ЖКТ, патологии сосудов, болезнях крови.
К наиболее распространенным причинам анальных кровотечений относятся:
- геморрой;
- анальная трещина;
- проктит;
- доброкачественные новообразования толстого кишечника (полипы);
- колоректальный рак;
- дивертикулярная болезнь;
- неспецифический язвенный колит;
- болезнь Крона;
- кишечные инфекции (дизентерия, амебиаз);
- травматическое повреждение ануса и прямой кишки (инородные тела, анальный секс);
- язва желудка и 12-перстной кишки (при массивном кровотечении);
- экстрагенитальный эндометриоз;
- побочное действие некоторых лекарственных препаратов.
Уже по внешнему виду крови, ее цвету, особенностям содержания в фекалиях, времени выделения можно предположительно определить уровень поражения кишечника.
-
свежая алая кровь на нижнем белье и/или туалетной бумаге — анальная трещина, начальная стадия геморроя, повреждение заднего прохода при запоре;
- свежая алая кровь, не смешанная с калом, в виде капель, брызг, полосок, лужицы — геморрой, анальная трещина, полипы, рак прямой кишки;
- темная кровь, смешанная с калом, в виде сгустков, прожилок — полипы, рак нисходящей ободочной, сигмовидной кишки, дивертикулит;
- диарея с примесью крови, большого количества слизи, гноя — воспалительные заболевания кишечника, кишечные инфекции;
- кал в виде «малинового желе» — рак слепой, восходящей ободочной кишки, дизентерия, поражение тонкого кишечника;
- черная кровь в кале, дегтеобразный стул (мелена) — кровотечение в желудке или двенадцатиперстной кишке.
Чем меньше изменена кровь и меньше смешана с калом, тем ниже располагается источник кровотечения.
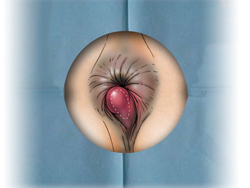
Его развитию способствует сидячий образ жизни, тяжелый физический труд, беременность.
В начале заболевания беспокоит дискомфорт, ощущение инородного тела в области ануса. Затем появляются повторяющиеся ректальные кровотечения. Возникают они во время дефекации или сразу после нее. Кровь при этом имеет ярко-красный цвет, она не смешивается с калом, а покрывает его сверху. Следы крови могут отмечаться на туалетной бумаге и нижнем белье. Объём выделенной крови различен – от нескольких капель до лужицы. Частые интенсивные кровотечения приводят к развитию анемии.
При присоединении воспаления беспокоит боль, возникающая при дефекации и сохраняющаяся некоторое время после нее.
Слизистые выделения раздражают кожу вокруг заднего прохода, вызывая ощущение зуда, и способствует развитию экземы.
Представляет собой линейную язву, расположенную в нижней части заднепроходного канала.
Основными ее симптомами являются кровотечение и боль возникающие в момент дефекации. Боль достаточно интенсивная, жгучего, колющего характера, отдает в область промежности, крестца, в прямую кишку. Продолжается она от нескольких минут до нескольких часов.
Кровотечение обычно незначительное. Кровь при этом находится на поверхности кала в виде полос и не смешивается с ним. Иногда кровь выделяется каплями в конце дефекации, оставляя следы на бумаге или нижнем белье.
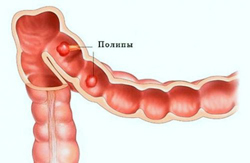
Основными жалобами больных с полипозом являются:
- дискомфорт;
- боль в животе, не имеющая четкой локализации;
- нарушение стула в виде чередования запоров с поносами;
- стул с примесью слизи и крови.
Кровотечение при полипозе неинтенсивное. Кровь темная, смешана со слизью и калом, однако, чем ближе к заднему проходу расположен полип, тем ярче кровь. Кровотечения также может быть скрытым, и быстро ведет к анемизации больного.
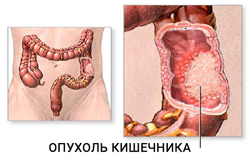
Первыми признаками рака ректосигмоидного отдела являются спастические запоры, кал при этом становится лентообразным, позже на его поверхности появляется слизь и кровь. Часто при раке кишечника развивается геморрой, крайне плохо поддающийся лечению. Боль не характерна для данной локализации и появляется лишь при развитии кишечной непроходимости. Пальпаторно опухоль может не определяться даже в поздних стадиях болезни.
При поражении опухолью правых отделов толстой кишки первые симптомы появляются очень поздно и носят неспецифический характер. Нарастают признаки интоксикации (лихорадка, ускорение СОЭ), отсутствие аппетита, быстрая потеря массы тела. В стуле появляются патологические примеси: слизь, кровь (чаще скрытая), гной, иногда кал приобретает вид «малинового желе». Позже появляются боли в правой половине живота, нередко опухоль определяется при пальпации.
Для рака прямой кишки характерны тянущие жгучие боли в прямой кишке, частые позывы к дефекации с последующим выделением слизи с кровью. Кровь не смешивается с калом, но в отличие от геморроя, выделяется в начале дефекации. Каловые массы могут включать гной, продукты распада опухоли.
Дивертикулез в большинстве случаев поражает толстую кишку, преимущественно левые ее отделы. Частота заболевания увеличивается с возрастом, им страдают более 60% населения после 70 лет.
Неосложненный дивертикулез толстой кишки обычно протекает бессимптомно. Воспаление дивертикула проявляется:
-
болью преимущественно в левых отделах живота;
- неустойчивым стулом;
- снижением аппетита;
- тошнотой;
- повышением температуры;
- лейкоцитозом.
Дивертикулит осложняется кровотечением у 3-5% больных. Оно часто бывает профузным и развивается внезапно. Нарастают признаки острой кровопотери (слабость, бледность кожи, головокружение, тахикардия), в стуле появляется малоизмененная кровь.
Воспалительные заболевания кишечника, имеющие сходные кишечные проявления. Характеризуются волнообразным течением с периодами обострения и ремиссии.
Основными симптомами заболеваний являются:
- кровавый понос;
- боль в животе;
- лихорадка при обострениях.
При неспецифическом язвенном колите диарея с кровью может длительно являться единственным симптомом заболевания. При болезни Крона кровотечения возникают реже, в зависимости от уровня поражения кровь в кале может обнаруживаться в виде темных сгустков или ярко красных прожилок.
Кроме поражения кишечника, имеются симптомы системного характера (узловатая эритема, артриты, поражение кожи и глаз, склерозирующий холангит и др.)
Анальное кровотечение иногда является симптомом некоторых инфекционных заболеваний (дизентерия, брюшной тиф, амебиаз, геморрагические лихорадки).
- острое начало;
- фебрильная лихорадка;
- слабость;
- головная, мышечная боль;
- и другие проявления интоксикации: рвота, диарея, выраженная боль в животе.
При этом боль в животе всегда предшествует кровотечению. Кровь обычно темная, смешана с испражнениями и слизью.
Одно из опасных осложнений антибиотикотерапии. Чаще всего развивается на фоне приема сульфаниламидов, клиндамицина, ампициллина, линкомицина, препаратов цефалоспоринового ряда.
Заболевание проявляется схваткообразной болью в животе, интоксикационным синдромом, выраженной диареей. Стул обильный, водянистый, при тяжелых формах – приобретает вид «рисового отвара». В испражнениях присутствуют патологические примеси – слизь, кровь.
- Пальцевое исследование прямой кишки. Уже на этапе предварительного осмотра зоны промежности и заднего прохода можно диагностировать анальную трещину и геморрой. Пальцевое исследование позволяет оценить подвижность стенки прямой кишки, состояние лимфатических узлов.
- Аноскопия и ректороманоскопия. Позволяет провести визуальное исследование прямой кишки и дистального отдела сигмовидной кишки. С помощью этих методов определяют наличие новообразований слизистой оболочки, эрозий, язв, трещин, признаков воспаления. Данные методы также позволяют произвести биопсию тканей с последующей коагуляцией кровоточащего участка.
- Колоноскопия. Наиболее информативный метод, который позволяет произвести осмотр толстого кишечника на всем его протяжении. Благодаря высокой разрешающей способности, с помощью колоноскопии можно распознать патологические изменения в кишечнике на самых ранних стадиях, провести множественную биопсию тканей, выполнить удаление полипов, коагулировать кровоточащий сосуд.
- Ирригоскопия. Рентгенологический метод исследования толстого кишечника. С помощью этого метода нельзя определить источник кровотечения, однако позволяет получить данные об основном заболевании (дивертикулы, новообразования), вероятно ставшим причиной кровотечения.
В норме крови в стуле быть не должно. Любое, даже незначительное кровотечение из заднего прохода является поводом для обращения к врачу и проведения обследования.
Однако, существует ряд ситуаций, когда медицинская помощь должна быть оказана незамедлительно:
-
кровотечение очень обильное и не останавливается;
- кровотечение из заднего прохода сопровождается рвотой с примесью крови;
- кровотечение сопровождается резким ухудшением общего состояния: бледностью, выраженной слабостью, снижением артериального давления, головокружением, потерей сознания;
- кровотечение сопровождается нарастающим болевым синдромом и лихорадкой.
Для прохождения планового обследования по поводу анального кровотечения в первую очередь необходимо обратиться к врачу-терапевту или колопроктологу. Даже если диагноз кажется очевидным и неопасным (анальная трещина, геморрой), обязательно проведение полного исследования кишечника для исключения более серьезной патологии.
источник
Какую опасность таит стул с кровью без боли у взрослого человека? 11 причин возникновения кровотечения
Частый стул с кровью без боли у взрослого свидетельствует об употреблении продуктов с красными пигментами в составе. Сюда входят арбузы, помидоры, свекла, клюквенный морс и смородина. Но подобная картина наблюдается и при более серьезных заболеваниях, опасных непроходимостью кишечника.
Согласно исследованиям, почти у 18% взрослого населения после каждого опорожнения кишечника выделяется до 3 мл крови. А у 5% здоровых людей неизменная жидкость смешивается с фекалиями. В 35% случаев кровянистые выделения могут указывать на дисфункции кишечника и расстройства желудка. Вследствие перехода гемоглобина в гематин растет вероятность дегтеобразного стула со зловонным запахом. В медицине его называют меленой.
При смешивании крови с поносом можно говорить о следующих заболеваниях:
- Язва желудка и двенадцатиперстной кишки. В этом случае кровяные сгустки выделяются под действием кишечных кровотечений, а поскольку соединительная ткань постоянно смешивается с содержимым кишечника, кал становится бурым.
- Тяжелые формы дизентерии, сопровождающиеся продолжительной диареей, вплоть до выхода из ануса прямой кишки.
- Разрастание злокачественных образований в отделах желудочно-кишечного тракта с последующим разрывом сосудов.
- Язвенный колит и болезнь Крона, при которой глубокие ранки поражают все слои кишечника.
- Геморрой, сопровождающийся алиментарным и диспепсическим поносом. В первом случае проблему вызывает аллергия на отдельные продукты питания, а во втором – нарушение всасываемости питательных веществ в кровь.
Бывает, что человек чувствует себя прекрасно, но на бумаге после каждого испражнения все равно появляются следы крови. В этом случае важно проанализировать рацион. Возможно, в нем присутствуют добавки и красители, способные изменить естественный цвет кала. Имеются в виду кармины, кармазин, эритрозин и понсо. Последние два используют в изготовлении консервированных овощей, пирожных, бисквитных тортов и оболочек для колбасных изделий.
Наиболее популярным натуральным красителем остается свекла. Достаточно съесть одну порцию винегрета, и уже на следующий день кал станет красным. Реже подобная картина наблюдается при употреблении вишневого и гранатового сока.
Если предпочтение отдается продуктам, богатым хлорофиллом, высока вероятность окрашивания фекалий в зеленый цвет. При дефиците билирубина кал становится серым. Частое потребление лакрицы способствует черным массам.
Этот список возглавляют трещины прямой кишки шириной в несколько миллиметров. Учитывая, что переработанные продукты распада почти на 75% состоят из бактерий, медлить с лечением опасно. Возможно заражение крови.
К другим патологиям следует отнести:
- Цирроз печени, в результате которого за сутки может выделиться от 500 до 1500 мл крови. При больших кровопотерях возможен летальный исход.
- Ишемия кишечника в 50% случаев сопровождается незначительными ректальными кровотечениями. Только при ишемическом колите из заднего прохода вытекает до 900 мл красных выделений.
- Амебиаз в первые дни недуга опасен скрытыми кровотечениями, но уже в конце недели из анального отверстия выходит желеобразная слизь со сгустками крови.
- Каловый перитонит, чреватый продолжительной интоксикацией организма и полиорганной недостаточностью.
- Рак толстой кишки. В этом случае кровь в кале присутствует, но увидеть ее можно только под микроскопом.
В организме взрослого мужчины содержится 5–6 л крови, в то время как у 39% женщин этот показатель не превышает и 4 л. Учитывая особенности строения органов брюшной полости и мышечной ткани, можно говорить о различных проявлениях недуга.
Согласно международным исследованиям, ректальные кровотечения чаще случаются у мужчин. В 54% случаев этому способствует злоупотребление алкоголем и табачными изделиями. Последние нарушают свертываемость крови и усиливают перистальтику кишечника. Вот почему у курильщиков со стажем часто наблюдаются ложные позывы к испражнению. При интенсивном натуживании кровь быстрее приливает к венам заднего прохода. Так формируются геморроидальные уплотнения.
Интенсивный физический труд тоже может нарушить циркуляцию крови. В зоне риска чаще оказываются грузчики, строители, сталевары, обвальщики леса, бетонщики и металлурги. У каждого второго из них от тяжелой работы случаются ректальные кровотечения.
Незначительное выделение крови из ануса наблюдается в период беременности и менструации. Этому способствует пониженная двигательная активность, злоупотребление сладостями, а в некоторых случаях – дефицит воды в организме. Ректальное кровотечение может вызвать и эндометриоз. При таком недуге увеличенная в размерах слизистая матки затрагивает другие органы, в том числе и прямую кишку. А выделение крови из заднего прохода возможно не только в период менструации, но и задолго до ее начала.
К другим причинам недуга у женщин специалисты относят:
- Повышенный уровень прогестерона в организме будущей матери. Данный половой гормон необходим для вынашивания плода, и он же нередко становится причиной регулярных запоров.
- Пониженный тонус матки после процедуры кесарева сечения. В этот период организм плохо адаптируется к новым изменениям.
- Синдром свертывания крови внутри сосудов.
- Тромбоз трубчатых образований с последующим некрозом кишечных петель.
- Варикоз малого таза, обусловленный частыми беременностями.
В редких случаях кровавый стул вызывают ВИЧ-инфекции. Для точной постановки диагноза и адекватного лечения потребуется полное обследование. На первых порах понять причину столь странной, но пока еще безболезненной патологии поможет цвет фекалий.
Красный кал, к примеру, может указывать на злокачественные образования и полипы. Последние представляют собой выросты слизистой стенки кишечника. Когда они достигают аномальных размеров, из ануса ежедневно выделяется до 70 мл крови. Если этот симптом оставить без внимания, в скором времени доброкачественные клетки полипа станут злокачественными.
Вишневый окрас фекалий свидетельствует о патологиях ободочной кишки. Основными симптомами этого заболевания являются нарастающие боли желудка, метеоризм и регулярные запоры. Вместе с калом у больных ежедневно выходит до 50 мл крови с примесями гноя. Каловые массы алого цвета являются признаком углубленных анальных трещин и геморроя. Темные сгустки могут указывать на дивертикул кишечника, а черный кал – на патологии двенадцатиперстной кишки.
Речь идет о кровяных выделениях, которые реально рассмотреть только при микроскопическом исследовании кала. Обычно скрытая кровь проявляется при опухолевых поражениях кишечника. Если ее своевременно не обнаружить, недуг может войти в острую форму или того хуже – лишить человека жизни.
Анализ фекалий на скрытую кровь назначают в таких случаях:
- в каловых массах появились прожилки крови и пена;
- каждый акт дефекации сопровождается если не болезненными, то непривычными ощущениями;
- 10-процентная потеря веса;
- беспричинное повышение температуры тела;
- структура кала меняется изо дня в день.
С подобными явлениями чаще всего сталкиваются люди с патологиями нижних отделов желудочно-кишечного тракта. Тактика обследования и лечения в данном случае разработаны не полностью. Но исходя из особенностей развития болезни у представителей разных возрастов, можно определить причины появления кровяных прожилок в кале:
- Дивертикулы толстой кишки сопровождаются безболезненным вытеканием крови из ануса.
- Сосудистые эктазии ободочной кишки. В этом случае кал обволакивают прожилки ярко-красного цвета.
- Инфекционный, радиационный, а также ишемический колит, в результате которого у больных может ежедневно вытекать до 45 мл крови.
- Злокачественные опухоли толстой кишки. Опаснее всего – вовремя не диагностировать плоскоклеточный рак, поражающий слизистые близлежащих органов и эпителиальную ткань. Скорая смерть при таком недуге возможна в 70% случаев.
- Вторая стадия геморроя и злокачественные образования в тонкой кишке.
Если дефекация не доставляет болей, важно пересмотреть состав принимаемых лекарств. Например, естественный цвет кала меняют препараты железа, а структуру нарушают отдельные антибиотики. При другом раскладе возможно углубление анальных трещин, вызванное запорами. В ряде случаев кровяной стул свидетельствует о кровотечениях в верхних отделах ЖКТ. А все потому, что гемоглобин попросту не успевает войти в контакт с хлористым водородом. Поэтому кровь сохраняет природный цвет.
Как правило, люди о болезнях, которые касаются гениталий и заднего прохода отмалчиваются. Почему-то, большинство стыдится таких недугов. Обращаются к докторам уже в очень сложных и запущенных ситуациях, или вообще не прибегают к их услугам. Не стало исключением и такая проблема, как кровь из заднего прохода при испражнении.
В то же время стоит знать, что анальным кровотечением могут проявляться серьезные заболевания желудочно-кишечного тракта, несущие угрозу для здоровья, а иногда и жизни пациента. Потому оставлять без внимания такой грозный симптом нельзя ни больному, ни доктору, чтобы не допустить дальнейшего развития болезни и ее осложнений.
Если обратиться к статистике, то наиболее часто кровотечение из заднего прохода отмечается у женщин и мужчин с геморроем. При этом заболевании кровь выделяется из анального отверстия, как правило, без боли, во время или в конце акта дефекации, чаще капельно, иногда — струйно, а в запущенных случаях — в виде «брызг». Цвет при этом алый.
Почему идет кровь из заднего прохода, и что делать в таком случае? У взрослых такой симптом прежде всего связывают с повреждением слизистой оболочки прямой и толстой кишки.
Ректальное кровотечение никак нельзя соотнести с мелкой банальностью, на которую можно махнуть рукой. В случае его появления при или после дефекации, сопровождаемой болью или без нее, необходимо в обязательном порядке обращаться к проктологу, чтобы при своевременной диагностике провести адекватное лечение.
Распространенные причины появления крови из заднего прохода у женщин и мужчин:
- Лидером такого симптома является геморрой. Обычно кровь появляется после дефекации. Цвет крови алый, кровь с калом не смешана.
- Колит. При этом заболевании возникает воспаление и изъязвление в любом отделе ЖКТ, чаще всего в толстой кишке.
- Анальная трещина. Кровь из прямой кишки идет небольшими порциями, наблюдается после стула, сопровождается болевыми ощущениями жжения непосредственно после испражнения.
- Кровь может появиться при запорах . Организм человека построен таким образом, что внутри заднего прохода достаточно густо развита сетка кровеносных сосудов.
- Полипы . Объем кровотечения зависит от расположения и размера полипа, и может быть как слабым, так и обильным.
- Проктит. Изъязвление слизистой прямой кишки с последующим воспалением. Кровь сопровождается слизью, смешана с каловыми массами.
- Гастрит любого характера. Возникает обильное кровотечение. Стул оформленный.
- Язва желудка и 12-перстной кишки. Сопровождаются обильным кровотечением одновременно с выделением дегтеобразного стула (т.н. мерены). Первый признак такого заболевания — рвота кровью.
- Дивертикулез — образование дивертикул (карманов и выпячиваний на слизистой кишки). При их травмировании при испражнении выделяется кал, смешанный с кровью.
- Рак прямой кишки. Кровотечение в этом случае похоже на кровотечение из прямой кишки при образовании полипов.
- Кровотечение у людей с ВИЧ-инфекцией. Причиной является не сама болезнь, а сниженный иммунитет, способствующий быстрому прогрессированию любой из болезней, в том числе и с симптомами выделения крови из заднего прохода.
- Варикозное расширение вен пищевода.
- Другие системные заболевания.
В некоторых случаях такое явление, как алая кровь из заднего прохода может быть результатом (побочным эффектом) приема некоторых медицинских препаратов (антибиотики, лекарственные средства, в составе которых имеется калий).
По характеру выделяемой крови можно судить о возможных заболеваниях у женщин и мужчин:
- Вишневый цвет крови характерен для патологий ободочной кишки.
- Ректальное кровотечение красного цвета указывает на развитие онкологического заболевания, а также на наличие полипов. Появление в прямой кишке полипа не является неизлечимым заболеванием, поскольку полипы относят к доброкачественным опухолям.
- Алая кровь из заднего прохода, которую вы обнаружили на нижнем белье или при использовании туалетной бумаги, может говорить об анальной трещине или геморрое.
- Темные сгустки крови из анального отверстия указывают на наличие таких болезней, как дивертикулез и опухоль толстой кишки.
- Черные выделения и дегтеобразный стул является свидетельством наличия заболеваний желудка, тонкого кишечника и двенадцатиперстной кишки.
Анальные кровотечения различной интенсивности могут свидетельствовать о серьезных проблемах в пищеварительной системе. По цвету жидкости можно определить отдел кишечника, подвергшийся повреждениями.
Так, выделяемая алая кровь из заднего прохода без боли говорит о нарушении целостности тканей прямой, толстой кишки или заболеваниях анального отверстия. Чаще всего это геморрой или анальная трещина.
Геморрой может сопровождаться выделением крови как после опорожнения кишечника, так и во время стула. Кровотечение проявляется в виде кровяных капель на бумаге или на белье. При этом кровь будет алая.
Выделения обычно появляются после прохождения объемного или твердого стула, иногда возникают после тяжелых физической нагрузки. При геморрое, так же как и при анальных трещинах, сгустки крови могут оставаться на кале. Характерным симптомом геморроя являются выпадающие из прямой кишки красные узловатые образования, возможно, с синюшным оттенком.
Основными препаратами для лечения геморроя являются антиварикозные средства, нормализующие кровообращение и венозный отток из органов малого таза. Представителями этой группы лекарств являются троксевазин, эскузан, репарил, трибенозид, анавенол, аспирин, детралекс. Однако спектр их использования ограничивается противопоказаниями и побочными эффектами.
Если консервативные методы не помогают, назначается оперативное лечение геморроя:
- Латексное лигирование : на ножку расширенного гемороидального узла надевают кольцо, вследствие чего нарушается кровообращение и ткани геморроя отмирают;
- Склеротерапия : в расширенный геморроидальный узел доктор вводит средство, которое приводит к спаданию его стенок, что позволяет устранить геморрой I-III степени;
- Геморроидэктомия : в ходе операции доктор проводит удаление геморроидальных расширенных сосудов, после чего рану обычно ушивают;
- Электрокоагуляция : в ходе аноскопии электродом коагулируют геморроидальный узел, после чего его ткани погибают и со временем отпадают.
Деликатная проблема трещин заднего прохода встречается в основном у страдающих запорами людей. Задержка стула, твердый стул в сочетании с раздражением аноректальной области мылом и средствами гигиены чревато микроразрывами кожи и слизистой.
В результате каждый поход в туалет превращается в пытку. Боязнь дефекации вызывает психологические запоры, порочный круг замыкается. Главные симптомы анальной трещины: кровь в стуле и ярко выраженные боли при опорожнении кишечника. Врач ставит диагноз после обнаружения трещины в месте перехода слизистой прямой кишки в кожу.
Это доброкачественные новообразования, которые растут на ножке или располагаются на широком основании. Длительное время полипы никак себя не проявляют, реже у пациентов наблюдаются запоры или поносы, связанные с нарушением двигательной активности кишечника.
Опасность заболевания заключается в том, что полипы нередко перерождаются в раковую опухоль. Поверхность полипов может кровоточить, причем чем больше размер образования, тем легче повреждается его поверхность.
Противовесом полипов являются злокачественные опухоли. Они также могут кровоточить на любом из этапов своего развития. Чаще всего они первично дают о себе знать либо появлением крови из заднего прохода, либо кишечной непроходимостью. Гораздо легче их диагностировать, если они локализуются в прямой кишке. Тогда любой врач, проведя ее пальцевое исследование, сможет своевременно обнаружить проблему и направить больного на лечение.
Сами по себе кровотечения из злокачественных опухолей кишечника могут проявляться по-разному. Иногда появляется кровь яркого цвета или смешанная с каловыми массами после дефекации. Что касается интенсивности кровотечения, то она также может быть разной. Если кровоточит опухоль, которая распадается, то в таком случае отмечается очень сильное кровотечение, так как в процесс вовлечены крупные сосуды.
Характеризующиеся поражением кишечной стенки язвенного характера вследствие аутоимунных патологических процессов в организме.
Возникающие язвенные дефекты кишечной стенки приводят к частым кровотечениям, кроме того больных беспокоят интенсивные боли в животе, нарушение аппетита, повышенная температура тела. Характер стула при этих заболеваниях варьирует от мелены (черный стул) до обильных кровянистых выделений.
Это выпячивание слизистой стенки кишки через ее наружный слой. Заболевание может осложниться кровотечением, прорастанием кишки и перитонитом.
Признаки начинающегося дивертикулита:
- боли в животе, особенно слева внизу;
- кровотечение из заднего прохода;
- иногда – повышение температуры.
Главное в этом случае – наладить опорожнение кишечника, чтобы предотвратить появление новых дивертикулов. А лечение зависит от степени тяжести и запущенности болезни. Оно может проводиться с применением только медикаментозных средств или операционным методом с удалением пораженных дивертикулами тканей.
Заболевание сопровождается сильным кровотечением из заднего прохода, высокой температурой, поносом, тошнотой, рвотой, сильными болями в животе. Примером острой кишечной инфекции являются дизентерия, сальмонеллез, амебиаз.
Если вы обнаружили у себя кровь из заднего прохода, лечение такой проблемы стоит начинать после установления причины, так как это всего лишь симптом, а не самостоятельное заболевание.
Соответственно, чтобы точно определить причину кровянистых выделений из заднего прохода, и достоверно убедиться в том, что они не связаны с раком или другим опасным заболеванием кишечника следует обратиться к проктологу для обследования. Он подскажет что делать, и какие обследования стоит пройти для уточнения диагноза.
В проктологии используются различные методы, помогающие определить, что стало причиной кровотечения из заднего прохода:
- Анализ каловых масс , позволяющий выявить кровь, даже если она незаметна визуально – назначается в тех случаях, если врач подозревает у пациента заболевание, симптомом которого является ректальное кровотечение.
- Ирригоскопия – для её проведения в кишечник вводится специальное вещество, необходимое для получения четкой картинки на рентгене.
- Гастродуоденоскопия – осмотр пациента с применением эндоскопа, позволяющее оценить состояние слизистой оболочки органов пищеварения. Иногда с помощью этого метода проводится и лечение – прижигание – язвы.
- Ректоскопия – с её помощью обследуется пищеварительная система человека, а конкретнее — её нижние отделы. Таким методом врачи могут выявить геморрой, анальные трещины, различные образования в сигмовидной и/или прямой кишке.
- Колоноскопия – является ничем иным, как более развернутой ректоскопией. Проводится эндоскопическим методом и позволяет обнаружить все изменения, произошедшие в строении толстой кишки.
Причин выделения крови из заднего прохода у мужчин и женщин может быть очень много. Установить и устранить их сможет только специалист. И если спустя какое-то время выделение крови при испражнении прекращается, это не говорит о том, что причина ее возникновения исчезла.
Относиться к этой проблеме нужно очень серьезно, даже если вы и предполагаете, что вызвало расстройство. Есть ряд заболеваний, из-за которых может появиться кровь после дефекации.
Случается, что человек вдруг обнаруживает у себя кровянистые выделения из заднепроходного отверстия. Такой тревожный симптом ни в коем случае не должен оставаться незамеченным или игнорируемым. Ведь кровь из ануса – опасный признак, свидетельствующий о вероятном серьезном заболевании.
Вне зависимости от количества выделяемой во время стула крови, следует немедленно обратиться к врачу, для выяснения причины такого явления. Ведь кровь при опорожнении кишечника – это просьба организма о помощи. Не стоит легкомысленно относиться к подобной симптоматике, даже если она внезапно прекратилась. Обращение к специалисту, в любом случае, необходимо, поскольку заболевание могло просто перейти в скрытую, хроническую форму.
Первопричинами кровотечений геморроидального характера являются:
- твердая консистенция каловых масс;
- проблемы со стулом;
- диарея.
Зачастую больные не принимают экстренных мер, поскольку не испытывают болей, при выделении крови. Но такое поведение – большая ошибка. Промедление в данном вопросе неуместно и губительно.
Кровотечение из заднего прохода при стуле без боли может возникать по разным причинам. Оттенок кровянистых выделений может разниться, в зависимости от того, в каком отделе желудочно-кишечного тракта возникла проблема.
При возникновении кровопотери в области прямой или сигмовидной кишки, появляется оттенок яркого, красного цвета. В случае кровотечения желудочного или пищеводного, кровь будет значительно темнее.
При употреблении в пищу ферментированной пищи, оттенок кровяных выделений также искажается. Итак, каковы же основные факторы, способствующие тому, что у человека идет кровь из заднего прохода?
Алая кровь из заднего прохода при дефекации обнаруживается, как правило, на туалетной бумаге. Кровяные выделения выходят при испражнении. То, что кровь после дефекации ярко алая, свидетельствует о развитии патологии в толстой кишке, либо о поражении тканей вблизи заднепроходного отверстия.
Пациент ощущает неприятные, болезненные симптомы. Такая ситуация характерна для:
- Геморроя. Ярко-красное кровотечение, в виде капель, из анального отверстия, вперемешку с калом, или сгустками крови. Как правило, не обильное (однако, порой проявляется в виде кровяной струи). Возникает из-за твердых масс фекалий и их большого скопления. Также может быть спровоцировано чрезмерными физнагрузками на организм. Если ситуация длительная, при геморрое в кале наблюдаются не только включения крови, но также и гноя.
- Обильные кровотечения при дивертикулах кишечной области: возникают с определенной периодичностью, в послеродовый период, а также у пожилых людей.
- Появление трещин в тканях прямой кишки: появляется весьма ощутимая боль, крови выделяется довольно много.
- Алая кровь при дефекации без боли, вызванная наличием полипов. Возникает кровотечение редко, сопровождается присутствием слизи в фекалиях.
Когда кровь при дефекации у женщин или у мужчин сопровождает такое явление, как разжижение стула – это крайне тревожный симптом. В данном случае, вполне возможны такие серьезные заболевания как:
Эти болезни характеризуются следующими проявлениями:
- высокая температура тела;
- рвотные позывы;
- режущие тянущие боли в брюшной полости;
- появление озноба;
- сильный зуд и жжение в анусе.
Если каловые массы имеют темный цвет (кал чёрного цвета), возможно возникновение разнообразных опухолей, язвенных поражений желудка.
Жидкий стул с кровью у мужчин и женщин прямо указывает на такие состояния:
- онкологические опухоли в прямой кишке;
- возникновение дисбактериоза;
- отравление пищевыми продуктами;
- заражение гельминтозами и паразитами;
- дизентерия;
- неспецифический язвенный колит.
Если кровь при дефекации у женщин и мужчин присутствует в кале, это почти стопроцентный показатель болезни Крона. Это состояние сопровождается такими признаками, как:
- появление сыпи на кожных покровах;
- болевые ощущения;
- лихорадочные состояния.
Кроме того, сгустки крови при опорожнении кишечника, выделяются при язвенном колите неспецифической формы. Симптоматика заболевания:
- ухудшение аппетита;
- боль в левой части брюшной полости;
- ощущение тошноты.
Еще одно заболевание, для которого характерно наличие крови в кале – инфекция кишечника. При этом, болезнь обязательно будет сопровождаться:
Когда кровь обнаруживается при дефекации у женщин без боли, самочувствие пациентки может характеризоваться:
- полуобморочными состояниями;
- сильной, изматывающей слабостью;
- ощущением дискомфорта.
Те же состояния характерны и для мужчин.
Не теряя времени, пациента, как можно скорее, следует обследовать у специалиста-проктолога.
В случаях появления кровянистых выделений из ануса у беременной, ей следует посетить женскую консультацию, для выяснения возможных причин.
Если же кровь вытекает при стуле у ребенка, малыша нужно отвести к педиатру и назначить анализы, как можно скорее. Специалист определит, к каким докторам направить маленького пациента и что предпринять.
Основные действия, при обнаружении кровотечений из анального отверстия:
- Обездвижить больного, чтобы он находился в состоянии покоя.
- В случае непрерывного кровотечения – на область ануса наложить холодную повязку, внутрь проглатывать лед (пить воду запрещается).
- Подмывание холодной водой.
- Компресс (холодный) на зону кровотечения (для сужения сосудов и остановки кровопотери).
- Применение препаратов, останавливающих потерю крови:
- Этамзилат;
- Викасол.
- Введение в анус коллагеновых трубок, разбухающих внутри и препятствующих дальнейшему кровотечению. Эти приспособления оказывают сдавливающее действие на сосуды в области заднепроходного отверстия, благодаря чему кровотечение приостанавливается. Извлекать губки не нужно – они растворятся внутри самостоятельно.
Выделение крови с фекалиями, вполне может оказаться ложным проявлением, связанным с употреблением определенных пищевых продуктов.
В связи с этим, не стоит паниковать, как только заметили изменения в оттенке каловых масс. Следует вспомнить, какие продукты питания человек употреблял в пищу. Вполне возможно, что изменения в рационе питания послужили причиной окраски кала в неожиданный цвет.
Однако, если спустя несколько дней, картина остается прежней, стоит забить тревогу – ведь примесь кровяных выделений в каловых массах – всегда неблагоприятный симптом.
Перед нанесением визита к специалисту, рекомендуется самодиагностика (которая, ни в коем случае, не заменяет врачебный осмотр).
Пролить свет на сложившуюся ситуацию поможет самостоятельная диагностика. Конечно, выявить первопричину больной не сможет, однако, такие действия могут помочь успокоиться и собрать необходимую информацию о своем состоянии. В дальнейшем, при обращении к компетентному специалисту, это поможет для правильной постановки диагноза.
Если человек обнаружил у себя кровяные вкрапления в кале, после опорожнения кишечника, нужно обратить внимание на:
- количество и оттенок крови;
- имеются ли сгустки, кровяные прожилки;
- где именно собралась кровь (на поверхности фекалий, или же внутри);
- имеются ли капли крови на нижнем белье и на туалетной бумаге.
Вышеперечисленные симптомы помогут в установке точного диагноза лечащим врачом.
Установить первопричины появления крови в кале при дефекации, поможет проведение диагностических исследований проктологом. Обследование состоит из нескольких этапов, после их прохождения, пациенту сообщается диагноз и назначается терапия заболевания.
Наиболее популярные методы диагностики, это:
- исследование прямой кишки методом пальпации – не слишком приятная процедура, но крайне необходимая, для постановки диагноза;
- проведение общих анализов: исследование крови, мочи, кала;
- сбор информации врачом от пациента о времени начала заболевания, его симптоматике и длительности протекания;
- назначение дополнительной сдачи анализов, для более глубокого исследования состояния пациента.
По большому счету, кровянистые выделения, при опорожнении кишечника, приносят пациенту ощущение дискомфорта и боли, однако, угрозы его жизни не представляют. Однако, возможны и весьма серьезные ситуации, приводящие к летальным исходам.
Спровоцировать появление крови в кале могут, в том числе, онкологические заболевания, рост метастаз. Поэтому, во избежание негативных последствий, не стоит откладывать визит к специалисту. Ведь, как известно, любое заболевание лучше предотвратить, чем в дальнейшем проводить курс длительной и дорогостоящей терапии.
Весьма популярным средством в устранении подобных проблем, являются ректальные свечи.
Это средство, простое в применении, помогают в решении многих проблем:
- заживление поврежденных тканей;
- купирование основной симптоматики;
- устранение микротрещин;
- снятие сильного зуда;
- ликвидация болевого синдрома;
- снижение активности разрастания геморроидальных уплотнений.
Вводят свечи, лежа на спине, в анальное отверстие, после чего больной должен перевернуться на живот и в таком положении оставаться не менее получаса.
Наиболее эффективны в применении, по отзывам пациентов, такие свечи, как:
Если пациент – беременная женщина, лечащий врач порекомендует применение свечей, содержащих:
Если проблема вызвана геморроем, существует отличная возможность удаления геморроя, при помощи лазерной терапии. Этот метод, современный и безболезненный, поможет решить проблему аккуратно и надолго.
Рекомендована такая методика в запущенных случаях. Она состоит в том, что больному прижигают сосуды прямой кишки, используя лазерное воздействие, таким образом, причина кровотечения устраняется.
- отсутствует необходимость в госпитализации;
- безболезненность и быстрота процедуры;
- вероятность возникновения рецидивов сведена к минимуму;
- краткость послеоперационного периода.
К сожалению, лазерный метод лечения в России пока не слишком распространен, и многие пациенты прибегают к консервативному методу – операционному вмешательству.
Множество людей задаются вопросом: как в домашних условиях избавиться от геморроидальных кровотечений? Начальная стадия геморроя лечится народными методами, так что такой подход вполне закономерен.
Целители достигают в лечении неприятной проблемы высокой эффективности, практически гарантируя положительный результат такого подхода. Однако, довольно рискованно применять народные методы без наблюдения компетентного специалиста. Лучше воспользоваться рецептами целителей, в качестве вспомогательных средств, при назначенной доктором профессиональной терапии.
Наиболее популярные народные методики представлены следующими рекомендациями:
- принятие ванночек с небольшим количеством раствора марганцовки, при геморрое;
- ванночки с добавлением настоя ромашки и зверобоя, смешанных в пропорции 1 к 1, в случае возникновения анальных трещин;
- применение микроклизм с ромашкой (30г травы цветков ромашки заварить стаканом кипящей воды, остудить, настоять в течение 2 часов, ввести в заднепроходное отверстие с помощью кружки Эсмарха) при колитах, трещинах геморроидальных внутренних проявлениях;
- если у пациента гельминты – их выводят с помощью применения раствора из репчатого лука: измельченную головку репчатого лука на ночь заливают теплой кипяченой водой, утром процеживают и выпивают жидкость на голодный желудок;
- избавиться от солитера можно, используя простейшие доступные продукты – чеснок и молоко: необходимо съесть 10 головок чеснока и запить стаканом молока, после чего, спустя 40 минут, принять слабительное средство (правда, такая методика подойдет не всем);
- применение тампонов, смоченных облепиховым маслом (облепиха – эффективное противовоспалительное и кровоостанавливающее средство), в качестве примочек к анальному отверстию;
- для борьбы с полипами в кишечнике, используют чистотел: отвар травы применяют для клизм, а настой (1 к 4) пьют за 10-15 минут до еды, утром;
- корни хрена, смешанные с медом (1 к 1), принимают по чайной ложке трижды в день – также для устранения полипов;
- апельсиновая кожура, сваренная в кипятке, послужит прекрасным средством против кровотечений: можно как кушать кожицу фрукта, так и добавить в отвар сахар и пить небольшими порциями, 3 раза в день;
- остановить сильное кровотечение поможет общеизвестное кровоостанавливающее средство – крапива: сухую траву (30 г) следует заварить кипятком (200 мл), остудить и принимать трижды в день по 1 ст. ложке, до еды.
Чтобы эффективно устранить кровянистые выделения, очень часто применяют свечи из льда, приготовляемые таким способом:
- скрутив бумагу конусообразно, в нее необходимо залить травяной настой или охлажденную, после кипячения, воду;
- поместить конус в морозильник;
- после замерзания, вставить в заднепроходное отверстие, соблюдая аккуратность.
Такой способ хорош в тех случаях, когда у больного нет воспалительного процесса. Если же таковой имеется, подобные процедуры категорически запрещены.
В случае, если кровотечение, после опорожнения кишечника, самостоятельно не прекращается, рекомендуется применять охлажденные травяные настои, вводя их в прямую кишку, при помощи кружки Эсмарха.
Отлично зарекомендовали себя следующие сборы:
- 20 г ромашки (цветы) залить кипятком (1 стакан), настоять в течение не менее 5 часов, применять после процеживания;
- 50 г тысячелистника залить 0,5 л кипятка, настаивать 2-3 часа, охладить (это растение обладает вяжущим эффектом, прекрасно устраняет бактериальные инфекции).
Важно помнить: самолечение может быть опасным, лекарственные средства должны быть подобраны врачом индивидуально, поскольку подходят они не всем и не всегда.
Если у человека возникли вышеперечисленные симптомы, следует внести серьезные изменения в рацион питания:
- соблюдать питьевой режим;
- употреблять кисломолочные продукты;
- увеличить количество круп в рационе;
- отдавать предпочтение черному хлебу.
При возникновении запоров, употреблять блюда с легким слабительным эффектом:
- салаты со свеклой;
- тыквенные семечки использовать в рецептуре блюд;
- морковные салаты;
- чернослив и компоты из сухофруктов.
Соблюдение некоторых мер профилактики поможет избежать такой неприятности, как появление крови, во время опорожнения кишечника.
Основные профилактические меры:
- употребление в пищу достаточного количества сырых овощей, клетчатки;
- увеличение двигательной активности;
- занятия спортом.
При своевременном обращении к компетентному специалисту, прогноз практически всегда благоприятный для пациента. Не стоит легкомысленно относиться к собственному здоровью: при первых признаках заболевания, срочно обратитесь в клинику за профессиональной помощью.
Одним из тревожных симптомов заболеваний кишечника является кровь при дефекации. Даже незначительные выделения крови могут сигнализировать о серьезных проблемах со здоровьем, поэтому не следует пренебрегать визитом к специалисту.
Цвет выделений и их характер могут стать решающим фактором при определении многих заболеваний. По характеру кровотечение при дефекации можно разделить на:
- кровь в стуле;
- кровянистый стул.
Кровь в стуле может быть видимая или скрытая, ярко-красная, бордовая или черная. Причины анальных кровотечений различны, начиная с безобидных раздражений желудочно-кишечного тракта, заканчивая такими серьезными патологиями, как геморрой или колоректальный рак.
Иногда кровь в стуле может быть незаметной вооруженным глазом – скрытое кровотечение. Обнаружить ее можно только при проведении исследования кала на скрытую кровь.
Кровянистый стул – ярко-красная кровь из ануса, смешанная с калом, либо сгустки крови. Ректальное кровотечение свидетельствует о проблемах с толстым или прямым кишечником, анусом.
Цвет крови зависит от источника кровотечение: чем ближе он находится к анальному отверстию, тем ярче оттенок крови. Поэтому при повреждении слизистой сигмовидной или прямой кишки наблюдается ярко-алая кровь, поперечной – темно-красная.
Иногда наблюдается кровь при дефекации черного цвета, имеющая неприятный запах. Черный, дурно пахнущий, смолянистый кал называется мелена. Он возникает в случаях, когда кровь долгое время находится в толстом кишечнике, и бактерии, находящиеся в ней, разложились на химические вещества (гематин), имеющие черный цвет.
Мелена – кровотечение из верхних отделов ЖКТ, может сигнализировать о наличии язвы желудка или 12-перстной кишки, либо о наличии язвы тонкого кишечника.
- злокачественные или доброкачественные опухоли желудочно-кишечного тракта;
- неспецифический язвенный колит;
- гранулематозный энтерит (болезнь Крона);
- дивертикулы кишечника.
Многие мужчины и женщины жалуются на приемах у проктолога: «хожу в туалет по большому с кровью, чем это может быть вызвано?». Действительно, очень важно определить природу кровотечения, ведь только так можно навсегда избавиться от него.
Кровь из анального отверстия может свидетельствовать о наличии заболеваний желудочно-кишечного тракта, внутренних органов или являться признаком наличия инфекционного процесса.
Очень болезненный недуг, основным признаком которого являются резкие боли при дефекации, выделения крови, спазм анального сфинктера.
Резкая сильная боль возникает в начале акта дефекации, нередко сопровождается кровотечениями, продолжается еще долгое время после испражнения. При отсутствии адекватной терапии анальная трещина приобретает хронический характер – на краях трещины образуется рубцовая ткань.
При хроническом течении заболевания боли возникают реже, однако, кровотечения и спазм сохраняются. К перечисленным симптомам может присоединяться зуд в заднем проходе.
Если вы заметили, что после туалета по большому остается кровь на туалетной бумаге, рекомендуется пройти диагностику на предмет выявления геморроя. Два неотъемлемых признака этой болезни:
- выпадение узлов из анального канала;
- выделения крови.
Геморрой возникает вследствие застойных явлений в венах, расположенных в тазовой области, ухудшения питания венозных стенок кислородом. Вены, длительное время переполненные кровью, растягиваются, увеличиваются геморроидальные узлы, которые в последующем истончаются, образуются мелкие ранки, эрозии, разрывы. Именно они и вызывают такой симптом, как кровь при дефекации.
Отличительной чертой геморроидального кровотечения является то, что кровь выделяется только во время испражнения или сразу после него. Это могут быть скудные капли на туалетной бумаге после дефекации, либо довольно интенсивное, обильное кровотечение, приводящее к развитию железодефицитной анемии.
Прочими признаками геморроя являются:
- чувство дискомфорта в области заднего прохода;
- болевые ощущения в период обострения;
- жжение и зуд в аноректальной зоне.
Полипами называются образования слизистой оболочки толстой кишки, возвышающиеся над ее уровнем. Внешне они выглядят как бугорки красноватого или желтоватого цвета, поверхность которых покрыта слизью.
По сути, полипы являются предраковым заболеванием, так как длительное их существование в кишечнике чревато развитием злокачественных опухолей.
Проблема в том, что полипы во многих случаях протекают бессимптомно, и обнаруживаются совершенно случайно. Симптоматика наблюдается в основном при присоединении воспаления или повреждении целостности полипа. В этом случае характерны диарея, с выделением крови и слизи. Постепенно развивается истощение и малокровие.
Если полипы расположены в начальном сегменте кишечника, во время дефекации они могут выпадать, ущемляться, давать кровотечение.
Дивертикулы – мешковидные образования кишечной стенки, локализующиеся в толстой или тонкой кишке. Они протекают бессимптомно, однако, чреваты развитием серьезных осложнений, среди которых:
- Кишечное кровотечение – появляется кровь после дефекации, алая или в виде сгустков. Одновременно появляется общая слабость, бледность, отмечается гипотензия. Вместе с кровотечением отмечаются боли в животе, запоры или диареи.
- Непроходимость кишечника – является результатом нарушения проходимости каловых масс через кишечник в месте нахождения дивертикул.
- Перитонит (гнойное воспаление брюшины) – развивается вследствие попадания содержимого кишечника в брюшную полость через отверстие в стенке дивертикула.
Сопровождается следующими симптомами:
- болевые ощущения вверху живота. Появляется боль при чувстве голода и после приема пищи исчезает, носит пронзительный, ноющий характер;
- усиленное чувство голода;
- тошнота;
- вздутие живота, метеоризм;
- изжога, отрыжка.
При отсутствии терапии возникает хроническая рвота с кровью, а также кровь при дефекации – признаки внутреннего кровотечения, опасного для жизни человека.
Эти воспалительные болезни кишечника имеют схожие симптомы, среди которых;
- болевые ощущения в правой или левой части живота;
- туалет с кровью, аноректальное кровотечение;
- артрит;
- спондилит;
- кожные высыпания;
- потеря веса;
- лихорадочное состояние.
При отсутствии терапии этих заболеваний характерны поражения глаз, печени, сердца, тромболитические осложнения.
Это нарушение преимущественно возникает на фоне заболеваний печени, тромбоза или сдавления воротной вены, вызывающих портальную гипертензию, т.е. повышение давления в воротной вене. Из-за затруднения кровотока вены пищевода удлиняются, расширяются, извиваются, образуя варикозные узлы и микроразрывы, сопровождающиеся кровотечением.
Согласно статистике, у мужчин заболевание встречается в два раза чаще, чем у женщин. Другими его симптомами являются:
- отрыжка;
- изжога;
- дискомфорт и тяжесть в области груди;
- затрудненное проглатывание пищи;
- учащенное сердцебиение.
Кровь при дефекации может свидетельствовать о наличии злокачественного новообразования в толстом кишечнике. Особенно насторожиться следует, если кровотечение сопровождается такими симптомами, как:
- нарушения стула: диарея и запоры;
- коликообразные боли в животе;
- появление лентовидного кала;
- метеоризм;
- прочие признаки, характерные для онкопатологий: утомляемость, потеря веса, одышка.
Кровотечение при дефекации может иметь и другие причины:
- У женщин его причиной может быть эндометриоз толстой кишки.
- Кровь в кале у взрослого может быть результатом ангиодисплазии – нарушения роста и повышенной хрупкости сосудов вследствие старения организма.
- Глистные инвазии – часто кровотечение сопровождается зудом в заднем отверстии.
- Заболевания крови – лейкемия, тромбоз брыжейки.
- Ишемический колит – патология, развивающаяся вследствие нарушения кровоснабжения в стенке кишки.
- Нередко причиной ректального кровотечения становятся инфекции: шигеллез (дизентерия), амебная дизентерия, балантидиаз.
Кровь в кале у детей и подростков имеет те же причины, что у взрослых. У малышей первых лет жизни наличие крови в стуле может свидетельствовать о:
- лактазной недостаточности;
- аллергической реакции на молочный белок;
- кишечных аномалиях (болезнь Гиршпрунга);
- длительных запорах.
Выделение крови во время и после дефекации – всегда тревожный симптом, требующий участия грамотного специалиста. Без диагностического обследования выявить первопричину этого явления невозможно, а, соответственно, и провести адекватное лечение.
Незамедлительно обратитесь к специалисту, если:
- вы не первый раз заметили кровь после дефекации, и еще не обращались к врачу, независимо от характера и обильности кровотечения;
- у вас наблюдается интенсивное кровотечение, которое не проходит на протяжении 15-30 минут;
- у вас плохая наследственность (есть случаи в анамнезе наследственного полипоза, колоректального рака и пр.);
- помимо кровотечения наблюдаются такие симптомы, как боль в животе, головокружение, повышение температуры, рвота, слабость;
Какой врач может помочь при кровотечении из анального отверстия? Такими проблемами занимается проктолог, однако, во многих случаях пациенты нуждаются в консультациях и других специалистов: терапевта, хирурга, эндокринолога.
Для постановки диагноза могут потребоваться следующие виды диагностики:
- визуальный осмотр врачом;
- инструментальные виды диагностики: ректоскопия, ано-, колоно-, ирригоскопия, гастродуоденоскопия;
- лабораторные исследования: анализ крови, кала, в том числе исследование на скрытую кровь для выявления внутреннего кровотечения.
Метод лечения зависит от окончательного диагноза и общего состояния больного. Это может быть консервативная или радикальная терапия.
Многие, ошибочно считают кровь при дефекации, особенно без боли, симптомом несерьезным, не требующим незамедлительной консультации специалиста. Однако следует понимать, что она может свидетельствовать о наличии предраковых и онкологических заболеваний. Лучше своевременно обследоваться и убедиться, что у вас нет серьезной патологии.
источник


 свежая алая кровь на нижнем белье и/или туалетной бумаге — анальная трещина, начальная стадия геморроя, повреждение заднего прохода при запоре;
свежая алая кровь на нижнем белье и/или туалетной бумаге — анальная трещина, начальная стадия геморроя, повреждение заднего прохода при запоре;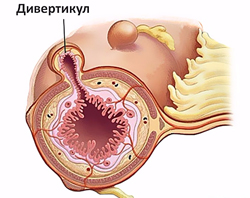 болью преимущественно в левых отделах живота;
болью преимущественно в левых отделах живота; кровотечение очень обильное и не останавливается;
кровотечение очень обильное и не останавливается;