Наличие алой крови в кале – довольно тревожный симптом, который может свидетельствовать о больших проблемах со здоровьем. Если скрытая кровь характеризуется темным цветом кала и является симптомом повреждений в желудке или тонком кишечнике, то алая кровь говорит о наличии проблем в прямом кишечнике. Соответственно, чем повреждение ближе к анусу, тем кровяные выделения будут ярче.
Причины появления алой крови в кале могут быть различными: от раздражения желудочно-кишечного тракта до рака кишечника. Поэтому не стоит закрывать глаза на столь неприятный и опасный симптом, чтобы не запустить болезнь, которая будет прогрессировать осложнениями.
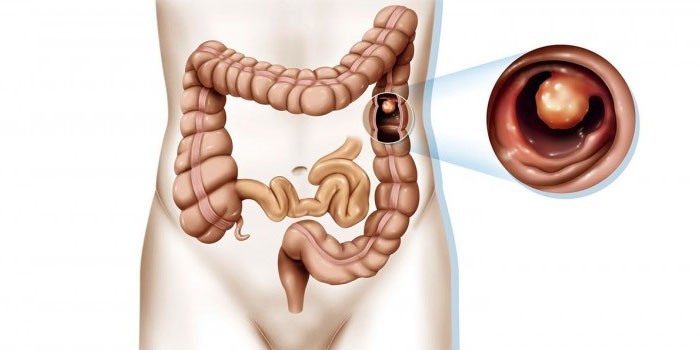
Алая кровь в кале может указывать на очень серьезные заболевания
Основные заболевания, при которых можно заметить алую кровь в кале:
- Хронические запоры, следствием которых является трещины заднего прохода. Микро разрывы кишечника делают процесс дефекации очень болезненным. В его процессе выделяются сгустки крови.
- Воспалительные процессы геморроидальных узлов. Иными словами геморрой, при котором кровь появляется преимущественно при твердом стуле или после физической нагрузки. Основной симптом геморроя – это узловатые образования в анальном отверстии, которые могут быть заметны невооруженным взглядом.
- Язвенный или ишемический колит. Язвы, образующиеся в процессе заболевания, активно кровоточат, нарушается аппетит, и появляются боли в животе. Цвет выделяемой крови может быть как черным, так и алым.
- Наличие дисбактериоза в основном проявляется сгустками и прожилками в каловых массах, но можно встретить и примесь крови.
- Полипы кишечника. При запорах и слишком твердом кале полипы травмируются, вызывая кровотечение.
- Рак прямой кишки. К сожалению, такой симптом может проходить практически бессимптомно на начальном этапе. Первые кровотечения не будут массивными, однако пациента страдает от слабости и быстрой утомляемости. Далее можно будет заметить выделения из слизи и гноя, а также ложные позывы к дефекации. С развитием болезни кровотечения будут усиливаться, что вызывает анемию.
- Инфекционные заболевания: бактерии, паразиты, вирусы. Зачастую эти недуги проявляются алыми водянистыми каловыми массами, повышенной температурой и рвотой. Диарея может быть очень интенсивной, вызвать обезвоживание и большую потерю крови, поэтому в таких случаях необходимо вызвать скорую помощь и как можно скорее начать лечение в стационаре.
Опасные признаки, которые могут сопровождать появление крови в кале:
- Боль в животе.
- Боль в процессе и после дефекации.
- Присутствующая слизь в кале.
- Нетипичная консистенция, цвет и объем кала (например, водянистая или слишком твердая структура).
- Наличие тошноты, рвоты, диареи и повышенной температуры.
- Резкое понижение артериального давления.
- Резкое похудение.
Если такие признаки продолжаются 3 и более суток подряд, то необходимо срочно обратиться за помощью к врачу.
Появление алой крови в кале — это тот симптом, на который нужно обратить внимание незамедлительно, особенно если он сопровождается тревожными признаками.
При сильном кровотечении необходимо уложить пациента на бок и приложить к промежности ледяную грелку, так сосуды сузятся, и кровоток замедлится, что позволит выиграть время в ожидании приезда скорой помощи.
Колоноскопия – это эффективная диагностика состояния внутренней поверхности толстой кишки
Определить проблему самостоятельно зачастую невозможно, поэтому поход к врачу – это обязательная мера предосторожности при обнаружении крови в кале.
Для диагностики заболевания используют следующие методы:
- Анализ кала, который позволяет выявить наличие скрытой крови в кале, а также определить процесс, вызывающий столь неприятный симптом.
- С помощью ирригоскопии в кишечник вводят вещество, которое необходимо для получения четкого изображения на рентгене.
- С помощью гастродуоденоскопии происходит эндоскопический осмотр кишечника, на котором выявляется состояние слизистой пищеварительных органов. Иногда в процессе процедуры делают прижигание язв.
- Ректоскопия и колоноскопия. Можно сказать, что колоноскопия – это более модернизированный вид ректоскопии, который может диагностировать более широкий спектр изменений в строении кишечника. Проводятся процедуры эндоскопическим методом с подачей воздуха, который расширяет кишечник и позволяет получить четкое изображение кишечника изнутри.
Методика лечения зависит от причины возникновения алой крови в кале
Очевидно, что каждое заболевание требует индивидуального подхода и лечения, которое проводится курсом, а затем оценивается прогресс при повторном обследовании.
Практически во всех случаях назначается специальная диета, которая снижает нагрузку на кишечник, помогая его восстановлению. Исключаются следующие продукты: острые специи, алкоголь, а также продукты, которые вызывают брожение.
Лечение геморроя и анальной трещины проводится с помощью медикаментов. В них входят свечи, мази и препараты для внутреннего применения. Терапия состоит из обезболивающих, кровоостанавливающих, и предотвращающих запоры препаратов. В некоторых случаях могут быть прописаны клизмы с отварами трав.
Лечение язвенного колита обычно требует много времени. Медикаментозное лечение при данном заболевании не всегда эффективно. Обязательное соблюдение строгой диеты меняет образ жизни пациента. Иногда врач может прописать гормональную терапию. Язвенный колит может привести к огромному количеству осложнений, вплоть до рака кишечника.
Полипы в кишечнике удаляются хирургическим путем, далее извлеченный материал отправляют в лабораторию на гистологию.
В случае отсутствия злокачественных клеток, дальнейшее лечение обычно не требуется. Однако важно помнить, что такому пациенту необходимо регулярно проходить диспансеризацию, чтобы исключить образования полипов вновь.
Кишечные инфекции невозможно вылечить без обследования у врача, так как они требуют приема антибиотиков, а также пребиотиков. Лечение начинается с антибактериальной терапии. Зачастую при тяжелых интоксикациях пациента госпитализируют.
Полезное видео — Кровь в кале у ребенка:
Причины крови в кале у взрослого могут быть различными. Кровавый стул, или гемоколит – симптом многих заболеваний, поражающих разные отделы желудочно-кишечного тракта и протекающих с нарушением целостности слизистой оболочки. Систематическое появление крови в кале обычно служит признаком серьезной патологии, поэтому при первых же подобных симптомах необходимо комплексное обследование.
При неоднократном появлении крови в кале нужно обращаться к врачу – терапевту, проктологу или гастроэнтерологу. В случае необходимости будет назначено гастроэнтерологическое обследование, консультация у онколога, инфекциониста или хирурга.
По внешнему виду каловых масс можно предположить, в каком участке пищеварительного тракта произошло кровотечение. Для этого оценивается цвет крови: чем выше находится очаг поражения, тем темнее кровь. Кал, содержащий темную кровь (дегтеобразный кал, мелена) сигнализирует о заболеваниях в верхних отделах желудочно-кишечного тракта – желудка, тонкого кишечника или начальных отделов толстой кишки.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Если темная кровь в кале сопровождается интенсивной болью в животе, можно предположить прободение язвы желудка или кишечника. При этом состоянии стул будет значительно разжиженным, насыщенного темного цвета. Перфорация язвы – тяжелое осложнение язвенной болезни, которое приводит к развитию перитонита – острого воспаления брюшины. Это наиболее частая причина появления темной крови в кале.
Перфорация язвы требует неотложного врачебного вмешательства, поэтому нужно знать ее признаки. Различают три периода:
- Болевой шок – возникает в момент прободения язвы. Внезапно появляется резкая, острая боль в животе, усиливающаяся при движении. Вначале она локализуется в верхней части живота, затем распространяется вниз, возможна отдача в правое плечо, надключичную область и правую лопатку. Больной в этом периоде не может встать в постели и принимает вынужденное положение – лежа на боку с подтянутыми к животу ногами. Живот втянут, мышцы живота резко напряжены и перестают участвовать в дыхании. Температура тела повышается, на лбу выступает холодный пот, артериальное давление падает, пульс замедляется.
- Мнимое благополучие – пульс, давление и температура выравниваются. Острая боль стихает, хотя сохраняется болезненность при ощупывании живота.
- Гнойный разлитой перитонит – начинается через 10–12 часов после приступа при отсутствии лечения. Первый симптом – рвота. Кожа и слизистые оболочки становятся сухими, температура тела растет, дыхание учащается. В этом периоде медицинская помощь может уже оказаться слишком запоздалой.
Срочная медицинская помощь нужна тогда, когда кровотечение длительно не прекращается и угрожает большой кровопотерей.
При первых признаках перфорации язвы необходимо вызвать скорую помощь.
Яркая алая кровь в кале указывает на развитие патологий нижней части ЖКТ: язвенного колита, дивертикулеза кишечника, инфекционного воспаления, доброкачественных или злокачественных опухолей, болезни Крона.
Язвенный колит – воспалительное заболевание, которое поражает слизистую оболочку толстой кишки и проявляется деструктивно-язвенным процессом. Язвенный колит всегда протекает в хронической форме, поэтому больные могут долго не замечать его симптомов или не придавать им значения. Именно появление крови в кале часто становится тем признаком язвенного колита, с которым пациенты обращаются к врачу. Кровотечения при язвенном колите возникают у 90 % пациентов, но количество крови может быть разным – от едва заметных следов на туалетной бумаге или прожилок крови в кале до больших кровопотерь.
Помимо кровотечений, для язвенного колита характерны:
- слизь и гной в кале;
- диарея несколько раз в сутки;
- запоры – возникают реже, чем диарея, их появление говорит о воспалительном процессе в прямой и/или сигмовидной кишках;
- ложные позывы на опорожнение кишечника, при которых вместо дефекации происходит выход из кишечника крови с гноем или слизью;
- ночные дефекации, мешающие сну;
- недержание кала;
- вздутие живота;
- болевые ощущения в левой части живота, умеренной или слабой интенсивности;
- признаки общей интоксикации – лихорадка, рвота, учащенное сердцебиение, потеря веса, обезвоживание.
Дивертикулез кишечника – заболевание, при котором в стенке толстой кишки образуются мешкообразные выпячивания. Эта болезнь характерна для людей старшего возраста, так как с возрастом эластичность кишечной стенки снижается, и давление на нее, связанное с метеоризмом или запорами, приводит к образованию дивертикулов.
Примесь кровь в каловых массах может носить скрытый характер, для ее обнаружения назначают анализ на скрытую кровь.
Дивертикулез может протекать без боли, незаметно для больного, реже возникают умеренные боли в левой половине живота. Могут появляться нарушения стула в виде запора или поноса, а также вздутие живота.
Геморрой – чрезвычайно распространенное заболевание, связанное с венозным застоем в нижних отделах кишечника. При геморрое стенки сосудов теряют свою эластичность, что приводит к образованию геморроидальных узлов. Заболевание часто долго протекает бессимптомно, но с увеличением узлов появляется боль и кровотечения из заднего прохода. Различают наружную и внутреннюю формы геморроя – в зависимости от того, какие сосуды поражаются. Развитию геморроя способствуют сидячая работа, неправильный рацион, способствующий запору, злоупотребление алкоголем, курение, а также беременность и роды.
Выделяют 4 стадии течения геморроя:
- Характеризуется увеличением геморроидальных узлов, зудом, кровянистыми выделениями во время дефекации – время от времени появляется кровь в кале или на туалетной бумаге.
- Присоединяется выпадение геморроидальных узлов при опорожнении кишечника или физических нагрузках. Кровотечения из заднего прохода умеренные, выпавшие геморроидальные узлы вправляются самопроизвольно или пальцем.
- Геморроидальные узлы выпадают даже при небольшом физическом напряжении, самопроизвольно не вправляются, только вручную. Кровянистые выделения становятся более заметными и частыми, больной ощущает тяжесть, отечность заднего прохода.
- Геморроидальные узлы постоянно выпавшие, вправлению не поддаются, частые и обильные кровотечения, боль, воспаление тканей вокруг анального отверстия. Из-за постоянных кровотечений развивается анемия.
Если темная кровь в кале сопровождается интенсивной болью в животе, можно предположить прободение язвы желудка или кишечника.
От стадии геморроя зависит выбор способа лечения. На ранних стадиях применяют безоперационные методы лечения – лигирование геморроидальных узлов латексными кольцами, инфракрасная фотокоагуляция, склеротерапия, перевязка сосудов. Для облегчения симптомов геморроя назначают противовоспалительные лекарственные препараты местного действия в виде мазей и ректальных свечей, которые помогают остановить кровотечения и избежать появления боли при дефекации. Рекомендуется изменить свой образ жизни, включая рацион питания, а также отказаться от вредных привычек. Противопоказаны сильные физические нагрузки.
Если на ранних стадиях геморрой не был диагностирован, а также если лечение по той или иной причине не оказало требуемого эффекта, болезнь постепенно осложняется и переходит в хроническую форму. На поздних стадиях прибегают к оперативному вмешательству.
Схожие с геморроем симптомы имеет другое поражение нижней части кишечника – трещина в заднем проходе. Она может быть следствием травмы слизистой оболочки кишечника твердым калом при хронических запорах, инфекционных заболеваний (сифилис, гонорея, СПИД), лейкемии и других патологий, ведущих к ухудшению кровоснабжения слизистой оболочки прямой кишки. Развитию анальных трещин также способствуют неправильное питание, приводящее к запорам, злоупотребление алкоголем и табачными изделиями, анальный секс, малоподвижный образ жизни. Это заболевание чаще встречается у женщин.
Анальные трещины бывают острыми и хроническими. Острая анальная трещина, как правило, возникает в результате травмы прямой кишки. Она не требует специального лечения и заживает на протяжении нескольких недель.
Хроническая анальная трещина имеет склонность к прогрессированию.
Кровотечения при язвенном колите возникают у 90 % пациентов, но количество крови может быть разным – от едва заметных следов на туалетной бумаге или прожилок крови в кале до больших кровопотерь.
В отсутствие адекватного лечения ее глубина постоянно увеличивается. Ее симптомы:
- сильные боли во время и после акта дефекации;
- отек анального отверстия;
- спазм анального сфинктера, связанный с воспалительным поражением нервной ткани.
Болезнь Крона – хроническое воспалительное заболевание, которое характеризующееся поражением всех слоев пищеварительной трубки, образованием язв и рубцов слизистой и воспалением регионарных лимфатических узлов. Возможна перфорация язв, которая приводит к образованию свищей и абсцессов.
Болезнь Крона может поражать любые отделы ЖКТ, включая ротовую полость, но самая распространенная ее локализация – конечный отдел тонкого кишечника, подвздошная кишка. Это заболевания развивается как у детей, так и у взрослых. Симптомы болезни Крона схожи с проявлениями неспецифического язвенного колита, что осложняет диагностику. Для нее характерны:
- боли в животе;
- постоянное или ночное расстройство стула;
- вздутие, урчание живота;
- прожилки алой крови и слизь в кале;
- ложные позывы на дефекацию;
- рвота, которая приводит к обезвоживанию;
- признаки общей интоксикации – повышение температуры, резкая потеря веса, отсутствие аппетита общая слабость и апатия;
- анемия;
- воспаление слизистой оболочки глаз и полости рта;
- воспаление в перианальной области;
- боли в суставах;
- увеличение и болезненность лимфоузлов.
Примесь кровь в каловых массах может носить скрытый характер, для ее обнаружения назначают анализ на скрытую кровь.
Колоректальный рак может длительно протекать бессимптомно, в таких случаях опухоль выявляется случайно во время диспансерного обследования. Скрининговым исследованием, позволяющим диагностировать рак кишечника на сравнительно ранней стадии, является анализ кала на скрытую кровь – именно появление примеси крови в кале часто служит первым проявлением болезни.
Если на ранних стадиях геморрой не был диагностирован, а также если лечение по той или иной причине не оказало требуемого эффекта, болезнь постепенно осложняется и переходит в хроническую форму.
По мере прогрессирования опухоли крови в кале становится все больше, она становится видна в кале в виде прожилок, присоединяются болезненные ощущения во время дефекации. В дальнейшем кровотечения усиливаются, нарушаются кишечные функции, появляется боль. Рак важно диагностировать на ранней стадии, поэтому всем пациентам из группы риска (люди с отягощенным семейным анамнезом по колоректальному раку, а также все люди после 50 лет) рекомендуется один раз в год сдавать анализ кала на скрытую кровь.
При неоднократном появлении крови в кале нужно обращаться к врачу – терапевту, проктологу или гастроэнтерологу. В случае необходимости будет назначено гастроэнтерологическое обследование, консультация у онколога, инфекциониста или хирурга.
Незамедлительно следует обращаться за врачебной помощью, если появление крови в кале сопровождается следующими симптомами:
- повышение температуры тела до лихорадочных значений;
- интенсивная боль в животе, независимо от отдела;
- другие кровотечения, например, из носа;
- подкожные кровоизлияния, гематомы;
- общее ухудшение самочувствия, нарушения сознания, слабость;
- тошнота, рвота, примесь крови в рвотных массах.
Также срочная медицинская помощь нужна тогда, когда кровотечение длительно не прекращается и угрожает большой кровопотерей.
При появлении крови в кале у взрослого или ребенка не следует заниматься самолечением – к выздоровлению это не приведет, лишь повысит риск развития тяжелых осложнений.
Видео с YouTube по теме статьи:
источник
Если во время дефекации с каловыми массами появляется кровь, это может говорить о большом количестве внутренних патологий. Такой симптом сопровождает даже рак кишечника, поэтому нужно показаться врачу. Особенно опасно, когда кровь выделяется очень часто в течение нескольких дней и ее объем увеличивается.
Этот симптом может сопутствовать большому числу заболеваний и патологий. Только по одному калу с кровью нельзя сказать, что не так в организме. Угадать проблему можно по другим симптомам: температура, боли, расстройство пищеварения, слабость. Важно обратить внимание на консистенцию кала, цвет и вид крови, время ее появления. Возможные причины кровотечений с калом:
- инфекционные заболевания кишечника (сальмонеллез, дизентерия, ротавирус);
- новообразования – часто это опухоли прямой кишки, полипы;
- воспалительные заболевания органов ЖКТ – колит, язва, гастрит;
- варикоз вен пищевода, прямой кишки;
- патологии строения кишечника – часто это дивертикулез (карманы и выпячивания слизистой);
- запоры – твердый кал повреждает слизистую и может травмировать мелкие сосуды;
- прием лекарственных препаратов (кровь при дефекации может возникать на фоне лечения некоторыми антибиотиками, средствами на основе калия, железа).
Если человек не ощущает никаких неприятных симптомов, кал нормальной консистенции, стул не нарушен, кровотечение может носить ложный характер. Стоит вспомнить рацион последних дней. Не переваренные полностью свекла, томаты, черника и смородина могут выглядеть в кале как кровянистые сгустки или капли. Уберите эту пищу из меню и последите 2-3 для за стулом. Если ситуация не наладится, стоит обратиться к врачу.
Опасная ситуация – когда пациент не видит при дефекации кровотечения, но оно есть и выявляется при анализах кала. Это признак серьезных заболеваний ЖКТ, опухолей. В большинстве случаев пациенту нужна операция. Часто при наличии скрытой крови в кале человек испытывает сильные боли, слабость, тахикардию.
- рак кишечника, желудка;
- опухоли пищевода;
- туберкулез кишечника;
- венозное кровотечение при варикозе пищевода;
- синдром Мэллори-Вейсса;
- глистная инвазия.
Предположить возможную причину кровотечения можно по оттенку выделений. Чем он темнее, тем выше находится очаг патологии. Свежая алая кровь всегда идет из прямой кишки, из зон рядом с анальным проходом. Если она не свернулась, проблема у самого выхода.
Оттенок и консистенция
кровь алая свежая, появляется не только с калом – капли остаются на нижнем белье, туалетной бумаге
геморрой, анальные трещины
темно-красная кровь в кале сгустками и прожилками
воспаления верхних отделов пищеварительного тракта: дисбактериоз, болезнь Крона
бордовая кровь в виде сгустков с неприятным запахом
кровотечение идет из средних отделов пищеварительного тракта
черная кровь, выделения мажущие, кал нормальный
кровь красная, появляется вкраплениями в жидком кале
Кровь при дефекации у мужчин может выделяться при раке предстательной железы. На поздней стадии онкология проникает в толстую кишку – прорастает через стенку и травмирует ее. Патология очень распространенная, для мужчин это одна из частых причин смерти. На последней стадии срок жизни пациента составит менее 5 лет.
Спровоцировать кровь с калом у женщин могут 3 серьезные причины:
- Кишечный эндометриоз – патологию можно обнаружить только при менструации и часто через анализ на скрытые кровотечения.
- Варикоз вен промежности (в последнем триместре беременности) – кровотечения появляются только при запорах, устраняются увеличением объема клетчатки в рационе.
- Проведение лучевой терапии онкологии органов репродуктивной системы – на фоне этого развивается колит, который сопровождается чередованием запоров и поносов, появлением слизи и крови в кале. Он проходит сам, но допускается симптоматическая терапия.
Заболевание связано с расширением и воспалением вен в прямой кишке. При геморрое в заднем проходе появляются узлы, которые пациент ощущает как инородное тело. Они могут располагаться у анального прохода или внутри. В клинической картине присутствуют зуд, запоры. Особенно часто они появляются после физических нагрузок, употребления алкоголя, острой пищи. По мере развития болезни появляются другие симптомы:
- боли при дефекации;
- выпадение узлов;
- кровь во время дефекации или после (алого цвета, очень редко – в виде сгустков, с калом не смешана).
Лечение на ранних стадиях проводят при помощи медикаментов. Запущенный геморрой можно устранить только при помощи операции. Часто проводят лигирование – на узел надевают латексное кольцо и он отмирает за неделю. Если развивается анемия из-за постоянного выделения больших объемов крови, тоже нужно срочное вмешательство хирурга. В домашней схеме терапии геморроя присутствуют:
- холодные компрессы – остановить кровь при наружных узлах;
- ледяные свечи – от внутреннего кровотечения;
- венотоники (таблетки, мази, капли) – укрепляют стенки вен;
- нестероидные противовоспалительные препараты;
- слабительные – чтобы облегчить процесс дефекации и меньше травмировать калом стенки прямой кишки.
При такой проблеме кровянистые выделения будут иметь яркий алый цвет, появляться только при дефекации. Симптомы недомогания отсутствуют, но может ощущаться дискомфорт после выхода кала. Трещины возникают при частых запорах, когда человек много тужится и нарушает целостность слизистой стенки кишечника. Объем выходящей крови очень мал. Диагноз ставит врач после осмотра заднего прохода. Схема лечения простая:
- диета для устранения запоров;
- применение ректальных свечей с маслом облепихи или тампонов с ним же (5-7 суток);
- использование слабительных препаратов или отваров.
Появление в кишечнике опухолей и других образований вызывает кровотечение в двух случаях: когда повреждается их поверхность или происходит распад. Если возникли полипы, они долгое время не проявляют себя. Редко нарушается двигательная активность кишечника, поэтому человек страдает от нестабильности стула.
На начальной стадии лечить образование можно таблетками, но часто это не дает результата и нужна операция:
- эндоскопическая – малотравматичная, через проколы;
- полостная – при множественных образованиях.
Редко полипы удаляют с частью кишки. Так же проводят лечение раковых опухолей. На любой их стадии при дефекации будет выделяться кровь. Когда новообразование распадается, выделения становятся обильными и имеют яркий красный цвет. Процесс сопровождает общее ухудшение самочувствия. Человек резко теряет вес, испытывает отвращение к еде, особенно к мясу. Анализы показывают анемию. В схему лечения могут входить:
- химиотерапия;
- лучевая терапия.
В этой группе самая часто встречающаяся болезнь – язвенный колит, то есть хроническое воспаление слизистой ободочной кишки с обострениями. Проблема затрагивает только 0,1% людей во всем мире, механизм развития точно не выяснен.
Болезнь поражает любые отделы. При обострении расширяются капилляры и появляются такие симптомы:
- понос или кашеобразный кал с кровянистыми и гнойными примесями;
- ложные позывы к дефекации;
- температура в пределах 37-39 градусов;
- плохой аппетит;
- боли в левой части живота.
При длительном течении болезни пациент теряет вес. Перечисленные симптомы не всегда присутствуют в полном объеме и могут выражаться слабо. Поставить диагноз точно можно только после колоноскопии. По клинической картине язвенный колит похож на глистные инвазии, кишечные инфекции и даже рак. Лечение при слабых и умеренных обострениях проводят дома, с обязательной диетой и применением лекарственных препаратов местно и внутрь:
- средства на 5-аминосалициловой кислоте – снимают воспаление, заживляют слизистую;
- иммуносупрессоры – при рефракторном проктите (трудноизлечимом воспалении прямой кишки);
- топические стероиды – для микроклизм.
Появление «карманов» в стенках органа часто протекает без ярко выраженных симптомов. Дивертикулезу предшествуют частые запоры, неправильно питание с избытком мучного и мяса, нехваткой клетчатки. Он может развиться после кишечных инфекций. Часто человек ощущает распирание в животе, колики, сталкивается с расстройствами стула, метеоризмом.
- соблюдать диету и поддерживать водный баланс – на бессимптомной стадии больше ничего не требуется;
- принимать препараты для снижения газообразования, ферменты, пробиотики;
- использовать антибиотики, спазмолитики, анальгетики – при воспалительном процессе;
- госпитализировать пациента – при осложненном дивертикулезе;
- провести операцию по удалению пораженного участка кишки – при частых острых приступах болезни.
Возбудители болезни – бактерии, простейшие, вирусы. Они вызывают воспаление слизистой органов ЖКТ. Кишечные инфекции всегда сопровождают тошнота, рвота, понос. Стул нестабильный. В кале видны остатки пищи. В первые дни есть яркие признаки интоксикации: слабость, высокая температура, головная боль. Особенно часто инфекции поражают детей и пожилых. Методы лечения:
- диета;
- борьба с обезвоживанием – увеличение количества потребляемой жидкости, прием регидрантов (при обильной рвоте и диарее);
- прием антибиотиков – при тяжелой инфекции с кровью в кале;
- прием энтеросорбентов, пробиотиков – для восстановления микрофлоры кишечника, устранения симптомов интоксикации.
У детей такая проблема может возникнуть в любом возрасте. У грудничков частая причина – дисбактериоз. Малыши постарше могут страдать от непроходимости кишечника из-за неправильного рациона. Кал с кровью у детей часто появляется после запоров по причине повреждения стенок прямой кишки.
- Кишечная инфекция – сопровождается рвотой, симптомами обезвоживания, слабостью, острыми болями в животе, подъемом температуры. Кал жидкий. Клиническая картина сохраняется 2-3 дня. К самым маленьким уже в первые сутки нужно пригласить врача или вызвать скорую.
- Кишечная непроходимость – может носить характер врожденной патологии. Проблему можно распознать по крикам малыша после кормления, беспокойству, интенсивной рвоте. Ребенку нужно срочно вызвать скорую.
- Пищевая аллергия – характеризуется жидким пенистым стулом с кровяными прожилками, беспокойным поведением малыша, потерей веса. Особенно часто реакция возникает на молоко, цитрусы, орехи, глютен. Лечение заключается в отмене раздражающего продукта, приеме активированного угля или других сорбентов.
- Дисбактериоз – можно распознать по вздутию живота, плохому аппетиту. Кал со слизью и кровью. Для лечения используют пробиотики, бактериофаги.
Первый шаг – обратиться к проктологу. Если в поликлинике нет такого врача, посетите гастроэнтеролога. Во время приема он соберет жалобы, осмотрит пациента и назначит обследования. Если вы попадете к проктологу, он ощупает прямую кишку. Обязательно нужно сдать развернутые анализы кала. Здесь проверяют глистные инвазии, скрытое кровотечение, гной, слизь. Еще нужно пройти инструментальные обследования:
- ректоскопия – исследование тканей нижних отделов ЖКТ;
- колоноскопия – развернутая эндоскопическая проверка толстого кишечника;
- УЗИ желудка, тонкого и толстого кишечника;
- рентген органов ЖКТ – как дополнительный метод диагностики, чтобы увидеть структуру стенок и слизистых, новообразования;
- ирригоскопия – рентген кишечника с контрастным веществом;
- гастроскопия (ФГДС) – назначают для уточнения диагноза при заболеваниях желудка.
источник
Кровь в кале – симптом большого числа достаточно серьезных заболеваний. Иногда это единственный признак неблагополучия, но чаще появление кровянистых включений сопровождается и другими проявлениями, нехарактерными для организма в норме. Сопоставив все симптомы, врач сможет определить основную причину тревожного признака.
Кровотечение в ЖКТ – наиболее частая причина появления крови в кале. Длина пищеварительного тракта составляет около 10 м, его слизистая оболочка насыщена бактериями, способными видоизменить привычный нам вид крови. По этим причинам она редко попадет в фекалии в неизмененном виде. Свежая кровь в них может обнаружиться лишь тогда, когда источник кровотечения находится недалеко от ануса. Чаще всего, локализация кровотечения — прямая кишка или нижние отделы толстого кишечника. При кровотечении из верхних отделов пищеварительного тракта цвет крови в кале изменяется, она приобретает темно-бурый или черный цвет (мелена).
При геморрое, злокачественной опухоли нижних отделов кишечника, трещине анального отверстия следы крови появляются не только в кале, но и на туалетной бумаге, на нижнем белье. Если кровянистые включения имеют вид темно-красных сгустков или прожилок – это симптом хронического заболевания кишечника: неспецифический язвенный колит, дисбактериоз, болезнь Крона. Если при диарее с кровянистыми включениями у больного наблюдается значительная гипертермия, болит живот – налицо кишечная инфекция (дизентерия, сальмонеллез).
Скрытую кровь в кале, признак серьезных заболеваний ЖКТ, невозможно увидеть. При подозрении на скрытую кровь, назначают проведение специального анализа. Повод для ложной тревоги может дать употребление свеклы, черники, смородины, помидор. Продукты их переработки похожи на включения крови в фекалиях.
При появлении крови в кале следует на протяжении 2-3 дней исключить из рациона продукты, изменяющие цвет фекалий. Если тревожный симптом остается, следует немедленно обратиться к врачу. Радикально изменить цвет стула могут фармацевтические препараты – активированный уголь, препараты железа.
Ярко-красная, не свернувшаяся кровь
Больной обнаруживает кровь не только в кале, но и на нижнем белье, на туалетной бумаге после дефекации, причина – кровотечение вследствие трещины анального отверстия, опухоли прямой кишки, внутреннего геморроя
Диарея с кровавыми включениями, гипертермия
Инфекции кишечника – дизентерия, сальмонеллез
Сгустки или прожилки крови темно-красного цвета
Воспаление верхних отделов кишечника – неспецифический язвенный колит, болезнь Крона, дисбактериоз
Анализ на скрытую кровь положительный
Полипы или рак толстого кишечника, осложнения глистной инвазии, злокачественные опухоли желудка, пищевода, прямой кишки
Трещины заднего прохода. Яркая кровь алого цвета, не смешанная с каловыми массами – симптом трещины анального отверстия. Она образуется при хронических запорах, когда пациент прилагает чрезмерные мышечные усилия при дефекации. После того, как кал покинул ампулу прямой кишки, в районе анальной трещины ощущается легкий дискомфорт. Кровь в кале при этой патологии наблюдается в течение нескольких дней, ее объем достаточно мал.
Поставить диагноз удается при визуальном осмотре хирургом или проктологом, а так же при пальцевом исследовании прианальной области. Коррекция – восстановление регулярного стула с помощью диеты и применения слабительных средств. Дополнительно в течение 5-7 дней применяют Анузол или свечи с маслом облепихи.
Геморрой. Темная кровь в кале, регулярно появляющаяся на его поверхности, боль и зуд в прямой кишке, сопровождающиеся чувством распирания — симптомы, указывающие на геморрой (варикоз вен прямой кишки). Причин появления геморроя достаточно много, все они связаны с перенапряжением внутрибрюшного давления, растяжения. Повреждения сосудистых стенок вызывают кровотечение.
При наружном геморрое варикозные узлы видно при визуальном осмотре, при внутреннем геморрое они обнаруживаются при ректороманоскопии прямой кишки. Лечение геморроя предусматривает консервативную терапию и хирургическое вмешательство. Терапия при помощи лекарственных средств используется на ранних стадиях заболевания. Это венотоники в форме таблеток (Троксерутин, Детралекс, Гинкор форте, Венорутон, Венолан), капель и драже (Эскузан), мазей и гелей (Троксевазин, Антистакс, Венитан), веносклерозирующие средства (Гепатромбин Г в форме свечей, Этоксисклерол). Дополнительно применяются НПВП, противосвертывающие и слабительные средства.
Операцию по удалению геморроя проводят в запущенных случаях, на поздней стадии заболевания, или в экстренных случаях – при обильном кровотечении из венозного геморроидального узла.
Неспецифический язвенный колит. Это заболевания является результатом воспаления иммунной природы. При язвенном колите наблюдаются деструктивные процессы в слизистой и подслизистой оболочке прямой и ободочной кишки. Кровь в кале – не единственное свидетельство заболевания, на фоне воспаления кишечника появляются гной и слизь в фекалиях, боль в животе, диарея, гипертермия, симптомы интоксикации организма. Осложнения патологии – перитонит, перфорация кишечника с кровотечением, кишечная непроходимость.
Диагноз ставится после ФГДС и исследования тканей кишечника на гистологию. Лечение язвенного колита – терапия при помощи глюкокортикостероидов, цитостатиков и сульфалазина. Экстренное хирургическое вмешательство показано при осложненном течении колита.
Болезнь Крона. Заболевание передается по наследству или возникает в результате воспаления иммунной природы. Развивается во всех отделах пищеварительной системы как осложнение кори, аллергии на продукты питания, на фоне курения или стресса. Чаще возникает в ободочной кишке и в тонком кишечнике.
Симптомы болезни Крона – частая диарея, гной, слизь и кровь в кале, боль в животе и в суставах, сыпь на коже, лихорадка, язвы на слизистой оболочке рта, снижение остроты зрения. Диагностика – ФГДС и гистологическое исследование тканей. Лечение заболевания – терапия с применением Ципрофлоксацина, Метасалазина, Метронидазола.
Кишечные инфекции. Кровь в кале может появиться при попадании в организм возбудителей острых кишечных инфекций, вызванных:
Вирусами (энтеровирус, ротавирус);
Бактериями (стафилококк, сальмонеллы, клебсиеллы, паратифозные и дизентерийные палочки, кампилобактер);
Следствием этих инфекций становится поражение тонкого (энтериты), и толстого кишечника (колиты).
Симптомы инфицирования – жидкий стул, содержащий гной, слизь и кровь в кале, повышение температуры. При вирусных омской, крымской и среднеазиатской геморрагических лихорадках поражаются мелкие сосуды. Это приводит к появлению на коже геморрагической сыпи и к кишечным кровотечениям. При поражении толстого кишечника цитомегаловирусом отмечается понос с кровью, лихорадка и боль в проекции кишечника.
Диагностика инфекций – бактериологический посев кала, микроскопическое и серологическое исследование крови на выявление антигенов к возбудителям. Лечение бактериальных инфекций в острой стадии – терапия Цефалоспорином, Фуразолидоном, Энтерофурилом, Ципрофлоксацином, пробиотиками. Лечение вирусных кишечных инфекций – Арбидол, интерфероны (Виферон, Кипферон). Антигельминтная терапия – Тинидазол, Метронидазол, Празиквантел (при шистосомозе).
Опухоли разных отделов кишечника. Симптомы онкологического поражения – кишечная непроходимость, кровь в кале при разрушении стенки кишки или сосудов, перфорация с каловым перитонитом. Диагностика – тотальное рентгеновское исследование брюшной полости (симптом газовых пузырей, «чаши Клойбера»). Лечение – резекция части кишечника, коагуляция пораженных сосудов или их ушивание.
Дисбактериоз. Альтернативное название – избыточное бактериальное обсеменение кишечника. Дисбактериоз провоцирует прием антибиотиков. Кровь в кале при этой патологии появляется при поражении слизистой кишечника клостридиями. Лечение – Метронидазол, Бактрим, Ванкомицин.
ИППП. Эта аббревиатура обозначает инфекции, передающиеся половым путем – ректальная гонорея, аноректальный сифилис, герпес, венерическая гранулема. Симптомы – кровь в кале, или на его поверхности вследствие нарушения целостности слизистой оболочки кишечника.
Если инфекции осложняются атеросклеротическим повреждением артерий, развивается ишемический колит (кислородное голодание одного из отделов толстого кишечника). Симптомы ишемического колита – острая боль в районе кишечника, кровотечение из-за эрозии стенки кишки. Первая помощь, она же экспресс-диагностика, — прием Нитроглицерина. При ишемии он отлично купирует боль.
Кровь в кале, поступившая из верхних отделов ЖКТ, обычно имеет несколько иной вид. Причина этого – распад гемоглобина, его преобразование в сернокислое железо. В результате этой биохимической реакции кровь приобретает черный цвет, такой стул получил название «мелена».
Кровотечение из варикозно расширенных вен пищевода. Является частью синдрома портальной гипертензии, возникающего при циррозе печени. Дополнительные симптомы – стул цвета дегтя, загрудинные боли после еды, рвота с примесью крови, гипотония, учащенное сердцебиение, холодный пот, горечь во рту, сосудистые звездочки на животе. Первая неотложная помощь при разрыве варикозно измененных вен пищевода – введение в него для остановки кровотечения баллонного зонда, сдавливающего вены.
Синдром Мэллори-Вейсса. Проявления синдрома – глубокий кровоточащий дефект слизистой оболочки пищевода или кардиального отдела желудка, достигающий подслизистой. Чаще всего возникает во время повторной рвоты у пациентов с прободной язвой желудка или лиц, страдающих от алкоголизма. Основные симптомы – дегтярно-черная кровь в кале и сильная боль. Лечение – постельный режим, аминокапроновая кислота и Церукал внутримышечно.
Кровотечение из язвы желудка или двенадцатиперстной кишки. Симптомы — дегтярно-черная кровь в кале, приобретающем жидкую консистенцию, тошнота и рвота с кровью («кофейной гущей»), обморок, озноб. Лечение – резекция желудка или 12-перстной кишки, возможно ушивание язвы.
Прободение язвы двенадцатиперстной кишки. Осложнение – симметричные язвы на противоположной стороне кишки. Симптомы – острая боль кинжального характера справа, потеря сознания, холодный пот, озноб, слабость, тахикардия. Экстренная помощь – срочная лапаротомия с резекцией 12-перстной кишки.
Рак желудка. Симптомы – отвращение к еде, особенно к мясу, быстрое насыщение, анемия, слабость, резкое похудание, кровотечение в результате распада тканей.
Рак кишечника. Симптомы – чередование поносов и запоров, урчание в кишечнике, ложные позывы к опорожнению, дефекация, не приносящая облегчения. Отмечается лентовидный кал с примесью крови на поздних стадиях заболевания, кишечная непроходимость.
Опухоли пищевода. Симптомы аналогичны, распад тканей вызывает кровотечение и появление мелены.
Кровь в кале может появиться в результате отравления крысиным ядом или ядовитыми растениями (донник, бересклет). Возможно кровотечение – результат пониженной функции свертываемости крови наследственного характера или побочного действия лекарственных препаратов: НПВС (Аспирин, Диклофенак, Гепарин, Ксарепта). Появление крови при дефекации на фоне приема лекарств – повод для отмены препарата и консультации врача.
При минимальных потерях крови при удалении зубов, ранах и язвах во рту, небольших кровотечениях в пищеварительной системе кровь в кале может быть не заметна визуально. Чтобы удостовериться в ее присутствии, проводят лабораторное исследование под названием «реакция Грегерсена».
Для максимальной достоверности анализа больной за 3 дня до его проведения не должен есть мясо, рыбу, чистить зубы, употреблять препараты железа. Собранный после подготовки кал обрабатывают раствором реактивов в уксусной кислоте, анализируют изменение окраски препарата. Если он приобрел синий или зеленый цвет, тест на скрытую кровь считается положительным.
В детском возрасте диагностируются практически все описанные выше патологии пищеварительной системы, поэтому кровь в кале у детей может появляться по тем же причинам, что и у взрослых. Однако, в педиатрической практике встречаются специфические причины, присущие только детскому возрасту.
Дисбактериоз. Нарушения рациона питания грудных детей, неоправданное лечение антибиотиками, слабая иммунная защита могут привести к появлению следующих симптомов: вздутие живота, слизь и кровь в кале, диарея, диатез, пониженный аппетит. Причина этого – энтероколит, вызванный стафилококком или клебсиеллой.
Проводится дифференциальная диагностика от гельминтозов и острых кишечных инфекций со сходными симптомами. Лечение грудных детей – бактериофаги по типу возбудителя, детей старше года – Энтерофурил. После контрольного анализа проводится курс пробиотиков (Линекс, Бифилюкс, Бифиформ, Нормофлорин, Бификол).
Дополнительно детям предлагают добавочный объем жидкости и профилактическую дозу витамина D. Консистенция стула регулируется диетой, применением Лактулозы, Нормазе, Дюфалак, свечей с маслом облепихи.
Кишечная непроходимость. Самые опасные предпосылки того, что у детей до двух лет появляется кровь в кале – это кишечная непроходимость или инвагинация кишечника. Причина этих состояний – врожденная аномалия развития кишечной трубки, перекармливание ребенка, слишком ранний прикорм, смена привычной молочной смеси. Инвагинация – перекрывание просвета кишки другой ее частью. Следствием этого становится непроходимость кишечника.
Начинается все с беспокойства и сильного крика малыша после кормления, фонтанирующей рвоты. Затем появляется частый жидкий стул и кровь в кале. Это состояние быстро усугубляется, в течение нескольких часов ребенок начинает испражняться красной слизью. Промедление с медицинской помощью приводит к шоку или коллапсу, который заканчиваются летальным исходом.
Диагностика – обзорный рентген или УЗИ брюшной полости. У детей до года можно избежать операции, сделав клизму с барием. У детей старше года состояние лечат, проводя лапаратомию.
Пищевая аллергия. Виды аллергии на продукты питания:
На белок коровьего молока,
На пищевые добавки, пищевые красители, ароматизаторы.
Симптомы аллергии – диарея, пенистый стул, кровь в кале в виде прожилок, кровянистых вкраплений, плаксивость, беспокойное поведение, недостаточная прибавка в весе. При появлении подобных симптомов следует обратиться к педиатру.
Скорая медицинская помощь требуется, если у детей диагностируются следующие симптомы:
Рвота, срыгивания в виде фонтана,
Частый стул жидкой консистенции,
Чрезмерное возбуждение или заторможенность поведения.
С такими проявлениями требуется лечение в условиях детского инфекционного стационара.
Специфическая причина появления крови в кале у мужчин, связанная с гендерными различиями, — поздние стадии рака предстательной железы. В запущенной стадии опухоль простаты прорастает сквозь стенку толстого кишечника и травмируется при дефекации.
Специфические причины появления крови в кале у женщин связаны с физиологией женского организма:
Варикоз вен промежности на фоне последнего триместра беременности;
Побочные действия лучевой терапии рака органов репродукции.
В конце беременности растущая матка оказывает механическое воздействие на органы малого таза и брюшины. Нижние отделы кишечника, половые органы интенсивнее обычного снабжаются кровью, ее свертываемость слегка снижается в пределах физиологической нормы развития беременности. Поэтому при дефекации, сопровождаемой запором, изредка возможна кровь в кале. При его усилении следует обратиться за медицинской помощью для дифференциации от вагинального кровотечения. Профилактика появления крови при дефекации – введение в рацион продуктов с растительной клетчаткой, использование мягкой туалетной бумаги.
При эндометриозе у женщины в различных органах распространяются клетки, функционирующие аналогично клеткам слизистого эндометрия матки. Они заносятся с током лимфы или крови. Во время менструации очаги эндометриоза кровоточат. Если у женщины диагностируется эндометриоз кишечника, то клетки будут продуцировать кровь со слизью. Чаще всего ее количество минимально, патология обнаруживается лишь при тестировании на скрытую кровь, и только во время менструации.
Возможные осложнения – при значительных очагах возможна кишечная непроходимость, стеноз. Лечение – гормональная терапия.
Осложнениями лучевой терапии может быть лучевой колит. Его симптомы – чередование поносов и запоров, появление слизи и крови в кале. Лечение симптоматическое, стечением времени происходит регенерация слизистой оболочки.
При появлении такого симптома, прежде всего, нужно обратиться за консультацией к проктологу, и сделать это как можно скорее. Врач выяснит детали патологии, изучит анамнез и назначит диагностические мероприятия.
Если обнаружена кровь в кале – основная лабораторная и инструментальная диагностика:
Анализ кала на яйца глист, на скрытую кровь, копрограмма;
Визуальный осмотр проктологом состояния ануса;
Ректальное исследование нижнего отдела прямой кишки (состояние тканей, сфинктеров, слизистой оболочки);
Ректороманоскопия – инструментальное исследование толстого кишечника, его тканей и перистальтики на расстояние до 40 см.
При уточнении диагноза проводится дополнительная диагностика:
Рентгеновское исследование ЖКТ;
Для обследования верхних отделов пищеварительной системы необходима консультация гастроэнтеролога. Врач проанализирует жалобы пациента, проведет пальпацию живота в проекции желудка и тонкого кишечника.
УЗИ желудка и тонкого кишечника;
ФГДС, или гастроскопия (вспомогательный метод обследования).
В большинстве случаев, если появилась кровь в кале, оказывается достаточно нескольких исследований для уточнения диагноза. Следует помнить, что раннее обращение к специалисту и своевременно проведенное диагностическое исследование поможет сохранить здоровье и жизнь, сократить срок восстановления здоровья после лечения.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
10 доказанных причин есть семена чиа каждый день!
15 научно доказанных полезных свойств кунжута!
Желудочно-кишечное кровотечение (ЖКК) – это вытекание крови из поврежденных заболеванием кровеносных сосудов в полости органов желудочно-кишечного тракта. Желудочно-кишечное кровотечение – часто встречающееся и серьезное осложнение широкого перечня патологий органов ЖКТ, представляющее угрозу для здоровья и даже.
Неспецифический язвенный колит – это болезнь желудочно-кишечного тракта, а именно толстого кишечника, характеризующаяся воспалительным процессом его слизистой оболочки. В результате этого воспаления на участках кишечника образуются язвы и области некроза. Болезнь носит хронический характер и имеет свойство рецидивировать.
Рак кишечника – это злокачественное перерождение железистого эпителия преимущественно ободочной или прямой кишки. На первых стадиях характерна вялая симптоматика, отвлекающая от первичной патологии и напоминающая расстройство желудочно-кишечного тракта. Ведущий радикальный метод лечения – хирургическое иссечение пораженной ткани.
Геморрой у женщин – это заболевание, возникающее в прямой кишке и области анального отверстия, которое появляется из-за расширения варикозных вен. То, насколько эффективным будет лечение этого недуга и его продолжительность, зависит только от своевременного обращения к врачу. Существует мнение, что геморрой чисто мужская болезнь, однако, это не так.
Запор – это ситуация, при которой в течение более чем 24 часов не происходит опорожнение кишечника или происходит, но остаётся чувство неполного опорожнения. У здорового человека частота опорожнения кишечника зависит от его питания, привычек и образа жизни. Люди, которые больны запором, часто жалуются на хроническую усталость.
источник
Появление крови в каловых массах не является вариантом нормы. Этот симптом свидетельствует о развитии патологических процессов, порой даже представляющих угрозу для жизни. Все же не стоит сразу впадать в панику. Красный цвет кала – это не всегда патология.
Некоторые продукты обладают красящими свойствами, например, свекла, черника, черная смородина, помидоры. Пациентов в первую очередь беспокоит вопрос о том, в чем причина такого состояния. Ответить на него сможет квалифицированный специалист после проведения ряда диагностических процедур.
Причины крови в кале у взрослого могут быть разнообразными. В основу развития этого патологического процесса ложится повреждение кровеносных сосудов и мышечной ткани желудочно-кишечного тракта. Кровотечение может быть вызвано следующими причинами:
- заболевания желудка и двенадцатиперстной кишки;
- язвенная болезнь;
- расширение вен пищевода;
- внутреннее кровотечение;
- цирроз печени;
- геморрой;
- микротрещины аноректальной области;
- болезнь Крона;
- дивертикулез;
- новообразования.
Если же кал с кровью у взрослого появляется постоянно, причинами могут быть:
- дизентерия, сальмонеллез;
- ротавирусная или энтеровирусная инфекция;
- аскаридоз;
- опухолевые процессы;
- венерические заболевания;
- нарушение свертываемости крови.
Наиболее опасным видом кровотечения является жидкий стул черного цвета. Этот симптом может указывать на массивные кровотечения в верхних отделах пищеварительного тракта. Появление темной крови происходит из-за воздействия соляной кислоты. Также появление явления может быть связано с приемом некоторых лекарственных средств или токсических веществ.
Если появились прожилки крови в нормально сформированном кале, причинами такого состояния могут быть опухоли, дивертикулиты, язвенный колит, а также болезнь Крона. Алая кровь в кале чаще всего свидетельствует о кровотечении из трещин заднего прохода или геморроидальных вен. Также это может быть показателем присутствия рака прямой кишки. У женщин появление крови в каловых массах связаны с физиологическими процессами.
Например, на последнем триместре беременности наблюдается варикоз вен промежности, что может послужить причиной выделения кровяного секрета. Вызвать возникновения симптома также может эндометриоз кишечника, а также лучевая терапия рака репродуктивной системы. Для постановки точного диагноза потребуется проведение комплексного обследования. В обязательном порядке назначается анализ крови и кала на скрытую кровь, а также яйца гельминтов.
Поговорим о распространенных патологиях, при которых с калом выходит кровь. Для начала обсудим такое заболевание, как геморрой.
Геморрой – это распространенное заболевание, в основу которого ложится варикозное расширение геморроидальных вен. Чаще всего недуг поражает людей, ведущих сидячий образ жизни. Нарастающая компьютеризация и автомобилизация общества в целом объясняет то, почему с каждым годом заболевание набирает обороты своей распространенности. Но несмотря на это, мало кто готов открыто говорить о своей проблеме, еще меньше людей понимают, каковы причины развития данной патологии.
Послужить катализатором в развитии геморроя могут следующие факторы:
- хронические запоры;
- длительная сидячая работа;
- подъем тяжестей;
- неправильное питание, в частности, злоупотребление острой пищей;
- вредные привычки, например, алкоголизм;
- анальный секс;
- воспаления таза;
- беременность и роды;
- новообразования;
- длительное пребывание в положении стоя.
Выделения крови присутствуют в кале, на белье или туалетной бумаге. В аноректальной области появляются резкие и нестерпимые боли. Для восстановления акта дефекации и консистенции кала назначается диета. Важно следить за количеством выпиваемой жидкости. Это может быть не только природная вода, но также овощные и фруктовые соки.
Также проводится лечебная гимнастика, назначаются лечебные ванночки, мази, свечи. Основу медикаментозной терапии составляют флеботропные средства. Они нормализуют кровоток и микроциркуляцию, а также повышают тонус. В тяжелых случаях показано оперативное вмешательство.
Анальная трещина – это повреждение кожных покровов анального канала. На задней стороне этого канала посередине кожа недостаточно защищена. Также эта область недостаточно кровоснабжается. Трещины могут появиться у человека в любом возрасте. В группе риска находятся люди, страдающие хроническим запором. Вследствие задержки стула возникает травматизация заднего прохода.
Анальные трещины могут быть следствием колоноскопии, ректороманоскопии, а также хирургических вмешательств. Иногда появление такого симптома может сигнализировать о развитии более серьезных патологий, а именно:
- туберкулеза;
- хламидиоза;
- рака;
- гонореи;
- сифилиса;
- сепсиса;
- герпеса;
- неспецифического язвенного колита.
Патология сопровождается появление крови в кале и болезненными ощущениями во время акта дефекации. У больных формируется страх перед хождением в туалет «по-большому», из-за чего они могут сдерживать позывы к дефекации.
Для снятия спазма сфинктера применяется нитроглицериновая мазь, марганцевые теплые ванночки, а также свечи и мази с анальгезирующим действием. Облегчить страдания поможет Метилурацил и облепиховое масло. Важнейшим условием успешности лечебного процесса при анальных трещинах является диетическое питание.
Ее главной задачей является активизация работы кишечника, а также облегчение дефекации. В меню обязательно должны присутствовать молочные и растительные продукты. Рацион питания должен быть разнообразным и сбалансированным. Острую пищу и алкогольные напитки придется полностью исключить.
Это хроническое заболевание, при котором наблюдается воспаление слизистой оболочки толстого кишечника. Для него характерно прогрессирующее течение. Болезнь Крона может вызывать серьезные осложнения, среди которых можно выделить перфорацию, сепсис, кровотечение. Формирование патологии связано с протекающими иммунологическими процессами в организме.
По сути, организм воспринимает кишечник, как чужеродный орган и вырабатывает против него защитные антитела. Это приводит к повреждению органа и формированию патоморфологических изменений. Спровоцировать появление болезни Крона могут следующие фактора:
- наследственная предрасположенность;
- бактериальная и вирусная инфекция;
- дисбактериоз;
- вредные привычки: курение, злоупотребление алкоголем;
- влияние вредного производства и загрязняющих факторов окружающей среды.
Первым симптомом патологического процесса является появление кровавых выделений вместе с калом. Со временем появляются ложные позывы к дефекации со слизью и кровью. Больные жалуются на недержание стула. Если в процесс вовлечен исключительно сегмент прямой кишки, больного будут беспокоить запоры.
Если в процесс вовлекается нисходящая часть ободочной кишки, наоборот, беспокоит диарея. При абсолютном поражении всего кишечника возникает диарея с кровью и схваткообразные боли внизу живота. Нарушается и общее самочувствие. Присутствует повышение температуры тела, тахикардия, падение артериального давления.
Во время обострения в первые два дня показано лечебное голодание. При диарее и диспепсических расстройствах рекомендуется употреблять большое количество белка, при этом жиры и углеводы сокращаются. Все лекарственные препараты при болезни Крона применяются под строгим контролем врача.
Обильная потеря крови может наблюдаться при травматических повреждениях, заболеваниях желудочно-кишечного тракта (ЖКТ), эндокринных патологиях, инфекционных процессах. К симптомам внутреннего кровотечения можно отнести:
- изменение цвета каловых масс;
- боли в животе;
- слабость, бледность;
- привкус железа в ротовой полости;
- рвота;
- диарея с кровью.
Если человек жалуется на частые позывы к дефекации и у него присутствует жидкий темный стул, это указывает на обильные кровопотери. Сгусток крови и слизь в кале алого цвета чаще всего говорят об умеренном или обильном кровотечении. Наличие прожилок крови указывает на незначительные потери биологической жидкости.
Темный стул указывает на поражение толстого кишечника. Яркие каловые массы могут говорить о патологии тонкого кишечника. Алая струя крови после опорожнения – явный признак геморроя. При обильных кровопотерях больного следует уложить на ровную поверхность, положить на живот холод и вызвать бригаду скорой помощи. Категорически запрещено принимать пищу, употреблять горячие напитки или купаться в ванне.
Злокачественная опухоль появляется в результате гипертрофии клеток кишечника. Патология больше характерна для людей преклонного возраста. Первыми признаками рака прямой пищи могут быть частые геморрои и запоры. Специалисты выделяют факторы, способные привести к развитию опухолевого процесса:
- отсутствие сбалансированного питания;
- полипы. Эти доброкачественные новообразования имеют склонность перерождаться;
- вирус папилломы человека;
- анальный секс;
- ожирение;
- малоподвижный образ жизни.
На ранних стадиях опухолевого процесса могут появляться такие симптомы:
- частые позывы к дефекации;
- болезненные ощущения в области анального прохода;
- запоры, вызывающие вздутие живота;
- выделение крови до появления кала;
- истощение, слабость;
- недержание кала и газов;
- ухудшение аппетита;
- повышение температуры.
Лечение напрямую зависит от локализации опухоли и стадии процесса. В целом комплексная терапия включает в себя проведение оперативного вмешательства, химиотерапии и лучевого облучения. При своевременном лечении в шестидесяти процентах случаев наблюдается пятилетняя выживаемость.
Колит – это воспаление толстого отдела кишечника. Проявляется в виде сбоя стула, метеоризма, а также болей разной локализации в области живота. Каловые массы приобретают неприятный запах. Колит бывает острым и хроническим. Для первого варианта характерно бурное и быстрое течение. Хронический же процесс развивается в течение длительного времени. В зависимости от способа воздействия заболевание делится на следующие группы: язвенный, ишемический, инфекционный, лекарственный.
При проктите поражается слизистая оболочка прямой кишки. Причинами заболевания могут стать кишечные инфекции, паразиты, травмы, сифилис, туберкулез. Повредить прямую кишку могут хирургические операции, анальный секс, нерациональное питание. Болевые ощущения локализуются не только в кишечнике, но и в промежности. У женщин они отдают в половые губы и влагалище, а у мужчин – в половой орган и мошонку.
Заболевание вызывает нарушение общего самочувствия. Признаки хронического проктита выражены слабее. Для этого процесса характерно волнообразное течение, при котором периодические обострения сменяются периодами ремиссии. Большую роль в процессе лечения играет корректировка питания.
Важно исключить продукты, раздражающие слизистую оболочку прямой кишки, к ним относится жирное, острое, пряное, кислое. В период острого процесса следует исключить фрукты, ягоды, сладости, овощи. Важно соблюдать правильный режим и давать организму умеренные физические нагрузки. Не рекомендуется длительное время находиться в положении сидя.
Заболевание характеризуется появлением дивертикул, то есть выпячиваний в виде мешочков, на кишечной стенке. Ведущую роль в развитии патологического процесса играют дистрофические изменения в мышечной и сосудистой стенке органа. Также дивертикулез может возникать из-за неправильного рациона питания, в котором в недостаточных количествах присутствует клетчатка, а также сидячего образа жизни.
Часто недуг протекает бессимптомно и обнаруживают его совершенно случайно при диагностическом обследовании кишечника. На наличие дивертикул может указывать в первую очередь нарушение стула. В основном больных беспокоит запор. Отходит большое количество зловонных запахов. Примерно в тридцати процентах случаев появляется понос с примесями крови.
Могут возникать боли в левой части живота. Больные жалуются на появление урчания живота, вздутия, тошноты и рвоты. Они становятся раздражительными, быстро утомляются. При бессимптомном течении лечебный процесс в целом основан на корректировки питания. Из рациона исключаются продукты, содержащие грубые волокна: сырая капуста, редис, хурма.
Также придется отказаться от бобовых, винограда и арбуза, так как они провоцируют вздутие живота. Медикаментозная терапия включает применение антибиотиков широко спектра действия, а также препаратов, восстанавливающих микрофлору кишечника. При возникновении осложнений может потребоваться хирургическое лечение.
Кровь в кале может появляться при запущенных формах гельминтоза, когда глистов в кишечнике очень много. В этом случае вместе с каловыми массами выходят не только сами черви, но и выделяется кровь из-за многочисленных поражений.
Гельминты могут одновременно вызывать ряд, казалось бы, не связанных между собой симптомов:
- неврозы;
- аллергия;
- вздутие живота;
- анемия;
- потеря в весе;
- повышение температуры;
- потеря веса;
- повышенное газообразование;
- кровотечение из заднего прохода.
Спровоцировать возникновение неприятного явления могут особенности питания. Пищевое отравление, некачественные продукты, злоупотребление продуктов, обладающих слабительным действием – все это может привести к появлению симптома.
Вызвать нарушения могут имеющиеся заболевания:
- инфекционные и воспалительные процессы;
- геморрой;
- язва;
- дисбактериоз;
- рак;
- прорезывание зубов;
- гельминтоз.
Также большую роль играют внешние факторы: стрессовые ситуации, случайное проглатывание мелких деталей, прием медикаментозных средств. Если вы обнаружили в кале вашего ребенка кровь и слизь, сразу же вызовите врача. Не стоит ребенка кормить. Давайте каждые пять минут небольшие порции природной воды.
Распространённой причиной появления кровянистых прожилок у грудничка является аллергическая реакция на белок коровьего молока. Причем это касается как детей, находящихся на искусственном кормлении, так и тех, кто получает материнское молоко. Во втором случае белки коровьего молока в детский организм попадают через молоко матери.
На фоне повышенной чувствительности слизистая оболочка воспаляется, кровеносные сосуды истончаются и начинают кровоточить. Сопутствующими симптомами аллергии является шелушение, шероховатости, пятнышки на теле. У ребенка наблюдается плохой аппетит и соответственно он плохо набирает вес. Опасность данного состояния заключается в высоких рисках развития железодефицитной анемии.
Еще одна причина – это лактазная недостаточность, которая чаще всего встречается у недоношенных детей. Для патологии характерно выделение жидкого стула с примесями крови, слизи и непереваренных кусочков молока. Присутствует повышенное газообразование. Ребенок плохо набирает вес, а также плачет как во время кормления, так и после него.
Инфекционные заболевания также могут привести к выделению крови. Из наиболее распространённых, специалисты выделяют шигеллез и амебиаз. При инфекционных заболеваниях появляется высокая температура, рвота, диарея, общее недомогание. Итак, ответить на вопрос о том, почему появился кал с кровью, вам поможет специалист после проведения диагностики.
Такой симптом нельзя игнорировать, ведь он может быть предвестником серьезных патологий, в том числе и рака. В некоторых случая, все что требуется, это изменить образ жизни и скорректировать рацион питания. Как бы то ни было, ранняя консультация врача поможет успешно устранить проблему и избежать развития опасных осложнений.
источник