Полипы в прямой кишке симптомы и характер которых позволяет относить их к доброкачественным новообразованиям, на самом деле должны насторожить, поскольку являются предвестником ракового заболевания.
Полипы прямой кишки – это опухолевидные выпячивания, разрастающиеся внутри просвета полых органов. Они являются чрезвычайно коварной патологией, продолжительное время никак себя не проявляющей. Выявить эти наросты на ранней фазе их развития можно лишь случайно при плановом медосмотре либо диагностическом исследовании, которое выполняется по поводу иного заболевания.
Сами полипы поражают собственным многообразием: они бывают гроздевидными или круглыми, грибовидными либо ветвистыми. Окраска наростов также весьма разнообразна. Чаще они маскируются под цвет слизистой, клетки которой стали их «родителями». Но по мере роста полипы становятся багровыми, малиновыми либо красными (все зависит лишь от числа питающих их сосудов, а также воспалительного процесса или наличия нагноения).
Крепятся к кишечным стенкам полипы широкой ножкой, чем-то напоминая гриб, хотя могут и заполнять кишечник, застилая его стенки. Изредка такие новообразования встречаются в подростковом возрасте, иногда даже у малышей, но обычно их находят, обследуя пожилых людей.
Доподлинно не выяснена природа появления у человека полипов. Специалисты настаивают, что эти новообразования появляются по таким причинам:
- хронические воспаления (проктиты, колиты и энтериты);
- геморрой;
- кишечная дискинезия;
- трещины анального отверстия;
- кишечные инфекции (брюшной тиф, дизентерия);
- хронические запоры;
- неправильное питание;
- генетическая предрасположенность;
- пороки развития внутри утробы;
- неблагоприятной экологии;
Наиболее типичные признаки полипов в прямой кишке:
- Нерегулярный характер испражнений – чередуются запоры с диареей. Эти симптомы полипов характерны на ранней фазе заболевания. Именно тогда развивающиеся запоры резко сменяются поносом, вызванным раздражением растущими тканями полипов слизистых оболочек. Когда кишечный просвет постепенно сужается – картина становится иной. Запоры становятся хроническими и достаточно длительными. Именно тогда обычно пациент посещает доктора.
- Ощущения дискомфорта, наличия внутри кишечника инородного тела. Именно такими являются наиболее встречающиеся при полипе в прямой кишке симптомы, вызванные давлением нароста на стенки органа. Постепенно заполняя собой полость кишки, новообразование сужает имеющийся просвет в ней. Когда симптом уже о себе заявляет, полип достигает среднего, а чаще и большого размера. Если нарост небольшой, ощущение инородного тела появляется эпизодически – по мере перистальтических кишечных сокращений. Те, кто недавно начали страдать из-за полипов внутри прямой кишки, дискомфорт ощущают иногда в стороне лобка, но чаще внутри анального канала. Постоянные неприятные ощущения появляются при запущенном состоянии патологии. Ситуацию значительно усугубляют запоры – непременные спутники полипов. В момент дефекации усиливается ощущение дискомфорта.
- Рассматривая симптомы полипа прямой кишки, следует отметить еще один, причем достаточно поздний признак, возникающий из-за застойных явлений внутри кишечника. Это боли внизу брюшины. Их механизм развития следующий: сначала полип перекрывает внутренний просвет кишки, нарушая процесс эвакуации кала. Скопившиеся массы кала растягивают кишечник, появляются боли внизу брюшины. Еще больше ситуацию усугубляют накапливающиеся газы – они также растягивают кишку.
- Характерный признак полипоза – множество слизи в фекалиях. Это обусловлено секрецией клеток, выделяющих эту фракцию. У здорового человека слизь увлажняет полость кишки, значительно облегчая продвижение комка кала. Когда полип неуклонно растет, раздражаемые им клетки начинают усиленно функционировать. Избыточная слизь постепенно накапливается в кишке, а затем удаляется при испражнении после запора. Именно большой объем застоявшейся слизи становится комфортной средой для развития патогенной микрофлоры. Развивающаяся инфекция вызывает появление гнойных выделений вместе со слизью.
- Кровотечение при дефекации и примеси крови в фекалиях. Причинами подобного тревожного признака становится защемление либо некроз полипа, травмы кровеносных сосудов, которые пронизывают весь слой под слизистой оболочкой в прямой кишке. На ранней стадии патологии кровопотери бывают незначительными. Иногда о них больной человек догадывается лишь по слабым кровяным полоскам на поверхности выходящего кала. Такие незначительные, однако, регулярные кровотечения практически всегда вызывают развитие у пациента анемии.
Обнаружить присутствие полипов внутри прямой кишки врач способен путем таких манипуляций:
- Пальцевого исследования. Используя такую методику, можно обследовать тот участок органа, который удален максимум на 10 см от анального отверстия. При этом специалист способен не только обнаружить наличие полипов, а также установить их количество, размеры, характер консистенции, присутствие либо отсутствие изъязвления на стенках, способность к некоторому смещению полипа внутри органа.
- Ректороманоскопии – способ, предусматривающий введение внутрь толстой кишки тонкой трубки из металла, оснащенной видеокамерой. С ее помощью можно визуально увидеть состояние стенок не только прямой, но еще и сигмовидной кишки, а также оценить степень разрастания полипов.
- Колоноскопия – вариант исследования, аналогичный предыдущему, но позволяющий осмотреть всю толстую кишку полностью.
- Ирригоскопия – способ рентгенологического исследования. Он предполагает введение внутрь кишечника рентгеноконтрастного вещества, коим является сульфат бария. Благодаря этому соединению на снимках кишечные стенки получаются более четкими и контрастными. Места размещения полипов на полученной в результате исследования рентгенограмме выглядят пустотами, совершенно не заполненными введенным контрастным веществом. Чтобы получить максимально объективный результат, используют способ двойного введения контрастного вещества. Для этого одновременно с бариевой взвесью в просвет кишки нагнетается еще и воздух.
- Компьютерная томография – инструментальный способ диагностики, позволяющий получить достоверную информацию о месте локализации, форме и количестве, состоянии и точных размерах новообразований. Процедура не требует совершенно никакой предварительной подготовки, к ней отсутствуют противопоказания. Единственный недостаток такого способа исследования – высокая стоимость манипуляции.
Поскольку появление полипов у ребенка совершенно не опасно с точки зрения развития онкологического заболевания, целью их обязательного хирургического удаления становится не профилактика раковой болезни, а устранение патологического источника непрерывных кровотечений, которые препятствуют гармоничному развитию юного организма. А вот для взрослых пациентов удаление кишечных полипов выполняется именно с целью возможного их перерождения в злокачественное новообразование. Принципиальных различий между способами хирургического вмешательства, используемыми в отношении детей либо взрослых пациентов, принципиальных различий не имеют совершенно.
Полипы представляют собой новообразования, которые появляются на слизистой оболочке органов в виде шаровидной оболочки. Они могут быть покрыты слизью и иметь серо-красный оттенок. О том, какие признаки и лечение полипов в кишечнике бывают, а также как избавиться от данной патологии, и будет рассказывать данная статья.
В том случае, если у человека в кишечнике возникают полипы, то данное состояние называется полипоз. Сам по себе он не является злокачественным, однако рассматривается врачами как предраковое заболевание, которое при отсутствии лечения может перейти в онкологическую опухоль.
Выделяют следующие причины и способствующие факторы, которые могут повлиять на образование полипов у женщин и мужчин:
- Хронический колит, брюшной тиф, энтерит или дизентерия. В таком состоянии толстый кишечник становится очагом размножения болезнетворных бактерий. Более того, подобные заболевания провоцируют застой кала в кишечнике, что также увеличивает вероятность образования полипов.
- Заболевания, при которых воспаляется прямая кишка, а также прочие области пищеварительной системы. При этом было установлено, что в совершенно здоровых тканях полипы не могут образовываться. Для успешного развития им нужны воспалительные процессы, которые локализуются в слизистой оболочке и приводят к дегенерации эпителия.
- Внешние факторы. К примеру, очень сильно влияют на появление полипов курение, неправильный режим питания, стрессы и злоупотребление крепкими спиртными напитками. Более того, негативно отображаются на работе ЖКТ проживание в загрязненной экологической среде и употребление продуктов с химикатами.
- Заболевания сосудов. Особенно негативно сказывается на состоянии слизистой в кишечнике атеросклероз, который имеет тенденцию к постоянному прогрессированию.
- Индивидуальная генетическая предрасположенность к подобному заболеванию может стать причиной появлений полипов у ребенка. Более того, как показывают последние наблюдения, к сожалению, полипоз кишечника «молодеет» и теперь запросто может диагностироваться даже у детей дошкольного возраста.
- Пищевая форма аллергии, в частности, непереносимость глютена. В таком состоянии человек не может переваривать белок. При его попадании в пищеварительную систему, последняя начинает бурно реагировать на него. Она воспринимает белок как чужеродный компонент, который повреждает слизистый слой кишечника. Это способно повысить вероятность образования полипов.
Помимо этого, выделяют следующие теории образования полипов, которые ученые распределили на несколько отделов:
- Образования, которые возникли из-за влияния гастрита и язвы желудка (о диагностике язвы желудка читайте в этой статье).
- Воспалительный процесс половой системы у женщин, который приводит к полипозу тонкой кишки.
- Влияние желчнокаменной болезни.
Согласно информации проводимых исследований, более 70 % всех видов полипов в кишечнике при отсутствии лечения (хирургическое удаление или медикаментозная терапия) способны перейти в онкологическую патологию. Это делает подобное состояние очень опасным для здоровья и жизни человека.
Если рассматривать такие образования под микроскопом, то они могут быть трубчатыми или ворсинчатыми. Первые виды полипов менее подвержены переходу в рак, в отличие от вторых.
В том случае, если новообразование достигнет размера в 2 см, то вероятность развития онкологии возрастает на 25 %. Именно поэтому после обнаружения даже самых маленьких полипов их нужно удалять.
Согласно наблюдениям врачей, полипы в кишечнике на начальной стадии протекания редко когда провоцируют у больного характерные симптомы. Боле того, в течение длительного времени человек может и вовсе не догадываться в своем заболевании и узнать о нем только во время профилактического осмотра у врача.
Обычно выраженность наблюдающихся признаков определяется конкретной локализацией полипов, их размером, количеством, а также наличием либо отсутствием онкологического процесса.
Характерными признаками образования полипов в пищеварительной системе являются:
- Появление кровянистых прожилок в кале, а также слизи. Обычно данное явление наблюдается при диагностировании ворсинчатого типа образований.
- При крупном размере полипов пациенты могут жаловаться на резкие боли внизу живота, которые имеют схваткообразный характер. Также у них может быть частая проблема запоров и несварения.
- Очень часто о развитии полипов свидетельствует нарушение стула. Это могут быть поносы и диарея. Также иногда образуется кишечная непроходимость.
- Больного может беспокоить частая тошнота, неприятная отрыжка и нарушение аппетита.
- Общее ухудшение самочувствия и снижение веса бывает при запущенном состоянии полипоза.
- Иногда большие образования полипов приводят к довольно выраженным анальным кровотечениям.
Диагностика полипов кишечника предусматривает проведение следующих мероприятий и процедур:
- Первичный осмотр пациента, пальпация живота и сбор анамнеза врачом.
- Колоноскопия.
- Анализы крови и мочи.
- УЗИ брюшной полости.
- Биопсия (исследование, во время которого у пациента берется образец пораженной ткани, после чего она исследуется под микроскопом).
- КТ или МРТ.
Также, врачу нужно обязательно дифференцировать тип полипа (гиперпластический, трубчатый, ворсинчатый и т.п.), а также определить его запущенность.
Важно! Больше всех подвержены образованию полипов в кишечнике пожилые люди, так как в 80 % всех случаев такая патология обнаруживается у больных после пятидесяти лет. Именно поэтому людям данной возрастной категории врачи советуют ежегодно проходить профилактическую диагностику.
Лечение полипов в кишечнике зависит от конкретного вида, размера образования и общей запущенности состояния больного.
Если размер новообразования не большой, то его следует удалять эндоскопическим путем. В остальных случаях пациенту потребуется открытое хирургическое вмешательство.
Медикаментозная терапия в таком состоянии предусматривает назначение следующих препаратов:
- Анальгетики и спазмолитики используются от болей (Но-шпа).
- Препараты для улучшения пищеварения.
- Средства от вздутия живота (Симетикон).
- Лекарства для нормализации стула.
- Иммуномодулирующие средства и витамины.
Если полипы у человека достигли крупных размеров, то тогда их нужно удалять хирургически. Для этого пациенту могут назначиться следующие виды операций:
- Трансректальное удаление новообразования. Такая процедура делается при помощи скальпеля или ножниц. Используется подобный метод при близком расположении полипа к анальному отверстию. Во время процедуры человеку вводиться местный наркоз.
- Эндоскопическая полипэктомия выполняется при полипах в среднем отделе кишечника.
- Электроэксцизия. Она предусматривает введение в прямую кишку ректоскопа и устранение полипа током. Далее опухоль получает ожог и омертвевает. Она вытягивается наружу с помощью специальной петли.
- Резекция применяется при выявлении ворсистых полипов. Она делается путем разреза брюшной полости под общим наркозом.
Важно! При своевременной диагностике и проведении лечения вероятность полного выздоровления человека составляет более 80 %. Главное при этом – четко следовать рекомендациям врача.
Диета после удаления полипов в кишечнике предусматривает соблюдение следующих рекомендаций по питанию:
- В течение пары недель после операции больному следует кушать перетертую пищу. Так она проще будет перевариваться.
- Следует полностью исключить употребление соли, спиртного и грубой пищи.
- Основу диетического меню в таком состоянии должны составлять перетертые каши и супы-пюре.
- Важно перейти на шестиразовое питание, однако порции при этом должны быть не больше горсти.
- Термическая обработка должна быть строго контролируемой. Таким образом, все блюда нужно готовить на пару, запекать или отваривать.
- Следует избегать перееданий и приемов пищи всухомятку. Вообще, желательно составить график питания и четко ему следовать, даже находясь на работе.
Строго запрещены в таком состоянии следующие продукты:
- Грибы и блюда с их добавлением.
- Консервы и маринованные овощи.
- Сладкие газированные напитки.
- Любые виды соусов.
- Жирное мясо и рыба.
- Консервы.
- Капуста.
- Сельдь и копчености.
- Кислые фрукты.
- Колбасные изделия.
- Черный чай и кофе.
Разрешенными продуктами являются:
- Кисель.
- Зеленый чай.
- Галетное печенье.
- Овсянка и супы с ней.
- Картофельное пюре.
- Омлет на пару.
- Желе.
- Отварное куриное мясо и рыба, которые были измельчены.
- Измельченные отварные овощи.
- Нежирный кефир.
Важно! Соблюдать такое питание больному рекомендуется минимум в течение месяца. Все это время состояние пациента должен контролировать лечащий врач.
Чтобы снизить вероятность образования полипов в кишечнике, важно придерживаться таких советов:
- Обогатить рацион продуктами с грубой клетчаткой. К ним относятся яблоки, тыква, свекла, кабачок и капуста.
- Избегать употребления животных жиров. Лучше заменить их растительными.
- Регулярно проходить профилактическую диагностику и осмотр у врача.
- Своевременно лечить любые воспалительные заболевания желудка и кишечника.
- Избегать употребления крепких спиртных напитков.
- Отказаться от курения.
- Отказаться от переедания.
Практиковать народное лечение полипов можно только после разрешения врача, и то, если заболевание будет находиться в начальной форме протекания. Вообще, специалисты не рекомендуют заниматься самолечением данной патологии. Она требует серьезной длительной терапии.
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
источник
Одним из тревожащих пациентов симптомов может являться кровь, появляющаяся в стуле после опорожнения кишки. Это явление может указывать на серьезные расстройства здоровья, и даже несколько капелек крови должны быть поводом для беспокойства и обращения к проктологу. Зачастую причина скрывается в образовании трещин или в воспалении прямой кишки, наличии полипов или геморроя. Особенно тревожна такая ситуация, если при наличии крови в стуле возникает еще и боль, дискомфорт после дефекации и иные симптомы. Каковы же причины подобной патологии?
Такое явление как кровь в виде капелек или даже сгустков в стуле, наличие алых выделений, имеет множество причин. И даже единичные эпизоды нельзя оставлять без внимания. Наиболее часто подобное формируется на фоне геморроя. При этом дефекация сопровождается болью в области ануса и прямой кишки. Кровь появляется сразу после дефекации на самих испражнениях или же остаются капельки на туалетной бумаге. Обычно при геморрое выделяется ярко-алая кровь либо более темная. Постоянные потери крови при подобной проблеме могут формировать хроническую железодефицитную анемию, что ухудшает состояние пациента. Кроме того, геморрой переходит в хроническое течение, изменения неуклонно прогрессируют, что со временем ведет к осложнениям. Могут возникать выпадение узлов и их ущемление, некроз или кровотечения, тогда геморрой требует неотложной помощи в виде операции.
Если человек склонен к запорам, и дефекация происходит с большим натуживанием, каловый цилиндр плотный и объемный, это грозит развитием анальной трещины. В результате нарушения целостности сфинктера и тканей ануса появляется кровь с сильной болью. Появление крови возникает небольшими порциями, нередко при посещении туалета и натуживании. Опорожнение на фоне трещин сопровождается выраженным дискомфортом и неудобствами, из-за боли могут сдерживаться позывы. Перемешиваниекрови со стулом не происходит, и нередко в составе фекальных масс она отсутствует и анализом не выявляется. Капли крови могут возникать после опорожнения, на поверхности бумаги или белье. Кровотечение необильное, кровь алая.
Особенно опасно проявление крови на фоне воспаления, к этому симптому нужно особенно внимательно относиться и не тянуть с обращением к врачу. Нередко кровотечение и боли в области анального отверстия становятся результатам проктита (воспаление прямой кишки). При нем поражение локализуется в ампуле прямой кишки, в границах слизистого слоя. Воспаление приводит к формированию на поверхности слизистой ранок и язвочек, что приводит к появлению в стуле прожилок крови, слизи и болезненным ощущениям.
Не менее опасен и колит — это воспаление толстого кишечника, нередко с образованием язв, которые кровоточат. В таком случае признаками воспаления и тяжелого поражения будут смесь крови, слизи и каловых масс при дефекации.
Кровотечение разной степени интенсивности может вызывать полип кишечника. Это явление возможно как единичное или множественное, и потеря крови имеет зависимость от локализации полипов, а также размеров образований. Если травмируется полип, кровь при дефекации обычно смешивается с каловыми массами, выделяется в виде темно-вишневых прожилок.
Нередко причинами крови в фекалиях могут становиться гастриты или язвенные поражения желудка или кишечника. Но при такой патологии кровь в стуле имеет вид темной густой массы дегтеобразного вида или кофейной гущи. При этом боль возникает не при дефекации, а за несколько часов до появления подобного стула, и локализуется она не в области прямой кишки, а в проекции желудка или двенадцатиперстной кишки.
Важно отличать появление крови в стуле и ложные факторы. При употреблении в питании свеклы, гранатов или помидоров, некоторых иных продуктов может наблюдаться имитация подобной патологии. Важным фактором, который поможет отличить норму от патологии, будет боль, дискомфорт при дефекации, недомогание и развитие анемии. Особенно тревожным симптомом являются боли, возникающие при дефекации, до нее или после, на фоне кровотечения, выделения слизи и гноя.
При наличии запора или при вполне обычном опорожнении проявление крови на фекалиях должно быть одним из симптомов, которые станут поводом для немедленной консультации врача. Но имеются определенные признаки, которые помогут в диагностике тех или иных патологических состояний. Важно, прежде всего, принимать во внимание цвет выделяющейся жидкости. Особенности цвета зависят от локализации проблемы на протяжении пищеварительной трубки и степени тяжести. Чем ближе к зоне ануса область выделения, тем светлее цвет крови.
Повреждения в области сигмовидной кишки либо самой прямой кишки дают алую кровь, если же воспаление или поврежденные участки расположены в поперечной ободочной кишке, то будут наблюдаться темно-вишневые выделения.
Если же стул имеет темный или почти черный цвет с неприятным запахом, это мелена — кровавый стул. Подобное состояние возникает при длительном стоянии крови в толстой кишке с разложением ее под действием микробов. Происходит разложение крови на гематин, который и придает фекалиям подобную ужасающую окраску.
Если кишечник имеет различные новообразования (полипы, опухоли, дивертикулы), в фекалиях формируются прожилки в разном количестве — от единичных до обильных. Длительные кровотечения из пищеварительного тракта приводят к формированию также железодефицитной анемии. Такие пациенты обычно выглядят вялыми и рассеянными, бледными, со сниженной работоспособностью, сухостью кожи, поражениями волос и ногтей.
Подобные кровавые выделения могут также сопровождаться и другими симптомами, которые обязательно нужно указать врачу при посещении. Сюда относят боль при дефекации и ощущение неполного опорожнения кишки, дискомфорт в области промежности.
Также должны настораживать на фоне кровавых прожилок или кровотечения такие проявления как слабость и запоры, урчание в животе и метеоризм, тенезмы кишечника (ложные позывы на дефекацию) и тяжесть в желудке, поносы и отвращение к еде.
Поводом для посещения врача должны стать прожилки в стуле на фоне зуда кожных покровов и горького привкуса во рту, расширения сосудов внизу живота, астенизации и частой тошноты. Это может указывать на проявление цирроза печени.
источник
Родители легко смогут определить, что имеются полипы в кишечнике симптомы у ребенка видны сразу, при опорожнении выделяется кровь. Иногда болезнь путают с колитами, но, зная основные симптомы, можно на ранней стадии заболевания предпринять основные меры.
Ювенильные полипы – опухоли небольшого размера, возникшие на слизистой кишечника. Такая патология часто встречается в возрасте от трех до шести лет. Полип бывает единичный и множественный. Оставлять опухоль без внимания нельзя, иначе она может стать злокачественной.
Есть характерные симптомы, по которым полипы нельзя перепутать с другими болезнями:
- Кровь при испражнении появляется полосками на кале, иногда сбоку выглядит полоской.
- Ребенок постоянно жалуется на резкие боли внизу живота.
- При средней стадии полип может выпадать из прямой кишки.
- Дефекация проходит с болями.
- На заднем проходе образуются трещинки.
Обнаружить у маленьких детей очень сложно полипы в кишечнике, симптомы у ребенка вначале неярко выражены.
Полипы в кишечнике у ребенка – это новообразование, но доброкачественное. Особенность нароста в том, что он формируется прямо на слизистой. По форме бывает плоским или на короткой либо удлиненной ножке. Последний тип выступает над задним проходом. Этот вид особенно опасен.
Если полипы прямой кишки у детей уже выросли до сантиметра, то врачи рекомендуют срочно удалять. Если оставить нарост и не трогать, то он через некоторое время перейдет в злокачественную опухоль всего кишечника.
Полипы не так часто формируются у детей, но с каждым годом процент этого заболевания растет.
Наросты на кишечнике бывают:
- лимфоидными;
- ювенильными (или юношескими);
- в виде синдрома Пейтца-Егерса, данная форма чаще наследственная, она редко переходит в злокачественную, но оставлять без лечения нельзя;
- аденоматозными, образуются сразу от трех штук, опасный тип, могут перейти в злокачественную форму.
В основном у детей бывают ювенильные или юношеские полипы в прямой кишке. За ними идут лимфоидные (или лимфоузлы).
Распространенный вариант часто встречается на практике.
Ювенильные полипы отличить легко:
- Это гроздевидные скопления.
- По внешнему виду напоминают полипы у детей небольшие озерца слизи.
- Вокруг озерец клетки, которые активно выделяют секрет.
- Поверхность секрета гладкая, блестящая.
- Главное отличие – у секрета имеются тонкие ножки.
Иногда из-за большого количества наростов происходит самоампутация или регрессия. Обычно этот вид образуется на кишечнике, в редких случаях на желудке. Размер достигает от пяти миллиметров до двух сантиметров. В основном удавалось обнаружить единичные образования. Отмечены случаи, когда у детей наблюдались сразу десять наростов и не на одном месте, а раскиданных по всему органу.
Ювенильные полипы не зря называют юношеские. Они появляются только в юном возрасте. Своевременное обращение к врачу поможет быстрей выявить болезнь и предпринять меры как профилактические, так и лечебные.
С любым подозрением на полип надо сразу обратиться за консультацией к врачу. На ранней стадии опухоль легко удалить.
Такой вариант полипов часто образуется у детей и подростков, от полугодовалого возраста до периода полового созревания. Лимфоидные наросты надо лечить сразу, иначе могут возникнуть осложнения.
Последствия невылеченных лимфоидных опухолей:
- кровотечения;
- частая диарея;
- болезненные ощущения внизу живота.
При первых признаках надо показать ребенка врачу. Лечится любыми способами лимфоидный вариант полипов.
Точной причины появления полипов в кишечнике у детей не выявлено.
Но есть предположения, что появиться наросты у ребёнка могут при:
- наследственных факторах (заболевание было у кого-то из родни);
- разных воспалениях толстого и тонкого кишечника (чаще из-за колита или причиной может стать запущенная форма энтерита);
- язвенном колите:
- наличии язвы на двенадцатиперстной кишке;
- осложнениях после перенесенных операций;
- наличии болезни Крона.
Своевременное лечение на ранней стадии заболевания часто осложняется возрастом. Маленьким детям часто нельзя принимать некоторые медикаментозные средства. Поэтому детей обычно ставят с таким диагнозом на учет к врачу и ведут наблюдение. Если опухоль начинает интенсивно расти и вызывает сильные боли, то их рекомендуют удалять хирургическим методом.
Есть несколько способов лечения полипов, но все одного типа – оперативные.
- Полипэктомия. Проводится электрокоагуляция ножек опухоли.
- Иссечение полипов трансальным методом.
- Удаления наростов с помощью колотомии.
- Резекция кишечника.
Тип операции подбирается индивидуально, в зависимости от состояния здоровья ребенка, типа заболевания. Чаще используют комбинированный способ, то есть использует сразу несколько методов. Только так полип прямой кишки можно удалить без последствий.
Чаще детям проводится трансанальное удаление опухоли.
Ребенка готовят к операции заранее:
- вечером перед операцией ставится клизма;
- вводится газоотводная трубка минут на двадцать;
- выводится через трубку вся оставшаяся жидкость;
- отсекается образование.
Операция проводится под общей анестезией.
Лучше, если полипы расположены рядом или на расстоянии не более шести сантиметров от ануса. Их выводят специальными крючками-приспособлениями.
В других случаях приходится использовать зеркала:
- Анальный канал расширяется с помощью зеркал и ожидается полное расслабление сфинктера.
- Ножку нароста зажимают.
- Снизу ножка прошивается, перевязывается кетгутом.
- Полип отсекается.
- Вставляется в просвет кишки небольшой тампон из марли, пропитанный мазью (обычно используют мазь Вишневского).
- Тампон через пару дней убирают.
Когда у ребенка нормализуется стул, проходит кровотечение, его выписывают домой. Первое время рекомендуется правильное питание, дальше ограничений в еде нет.
При первых признаках или подозрениях на полипы следует сразу обратиться к врачу. Только так можно предотвратить тяжелые последствия болезни.
источник
Рак толстого кишечника является частой клинической ситуацией за последние десятилетия. При этом, онкологические риски могут возникать даже у пациентов с отсутствием рака у близких родственников пациента. Почти 75% всех причин рака приходится на полипы кишечника. К сожалению, полипы кишечника на ранних стадиях развития обнаруживают случайно, когда обследуют организм по поводу других патологий. Этим и обусловлены высокие риски озлокачествления патологических наростов.

Структура полипа состоит из основания (стромы), ножки и самого тела. Иногда полипы не имеют сосудистой ножки, тогда основание переходит в тело полипа.
Существует несколько теорий возникновения полипов кишечника, среди распространённых:
Если в первом случае причиной является хронические воспалительные процессы в слизистой кишечника, то вторая формируется ещё на стадии внутриутробного развития.
Полипами обычно поражается:
- левая часть ободочной кишки,
- сигмовидный отдел,
- прямая кишка.
Заболевание редко сопровождается яркой симптоматикой на ранних этапах развития, становится следствием хронического заболевания органов ЖКТ.
Важно! Риски злокачественного перерождения в отделах толстой кишки намного выше, так как полипы здесь наиболее всего склонны к повреждению, изъязвлению и деструкции.
Только по мере роста полипа пациенты могут ощущать первые симптомы полипов. Именно невозможность ранней диагностики часто приводит к серьёзным проявлениям патологии, вплоть до развития онкологии.
9 признаков кишечных полипов у взрослых:
- Болезненность внизу живота (тянущие, тупые, эпизодические боли);
- Дискомфорт, тяжесть и болезненность при дефекации;
- Обилие слизи в каловых массах;
- Появление кровяных вкраплений в кале пациента:
- Нарушение стула (диарея наряду с запорами);
- Вздутие живота, признаки диспепсии;
- Появление кровяных пятен на нижнем белье;
- Мокнущие выделения, появление опрелостей в аноректальном пространстве;
- Боли и гнойные выделения из ануса на фоне инфицирования.
Появление обильных кровянистых выделений может указывать на:
- острый дисбактериоз,
- обострение геморроидальной болезни,
- острые кишечные инфекции.
На то же указывает жидкий стул с нетипичными примесями. При обильных кровотечениях следует вызвать неотложную помощь.
На фоне небольших внутренних кровотечений нередко развивается железодефицитная анемия. Анализ крови на уровень гемоглобина обычно указывает на низкие показатели, несмотря на видимое отсутствие очевидных причин.
Кровоточивость новообразования в кишечнике может возникать при повреждении нароста:
- перекрут ножки,
- ущемление сфинктерами ануса,
- изъязвление при отравлении токсическими веществами.
Здесь пациенты могут ощущать сильнейшую боль, характерную для острого геморроя. Как проявляется полип кишечника у ребёнка узнайте тут.
Обратите внимание! На фоне диареи нередко развивается обезвоживание. Такое состояние более характерно для детей подросткового возраста.
Полипы могут мешать нормальному продвижению каловых масс по отделам толстой кишки, что способствует нарастанию внутренней интоксикации.
В этом случае появляется:
- общее недомогание,
- слабость,
- снижение трудоспособности,
- тошнота,
- приступы рвоты.

- Прямая кишка. Наросты обычно не проявляют себя годами или десятилетиями, учитывая медленный рост полипозных структур. По мере разрастания с калом начинает выделяться обильное количество слизи, кровянистые выделения.
- Сигмовидная кишка. Полипы в нижнем отделе кишечника способствуют нестабильности стула. Диарея наряду с запорами значительно влияет на состояние слизистых оболочек. Дополнительно появляется вздутие живота, кислая отрыжка, во время дефекации отмечается слизь, кровь, нетипичные выделения.
- Тонкий кишечник. Локализация в отделах тонкого кишечника — редкая клиническая ситуация, однако сопровождающаяся опасными осложнениями в виде кишечной непроходимости, профузных кровотечений, заворота кишок, пролиферативных изменений слизистых структур органа.
В запущенных случаях имеет место внедрение полипа тонкой кишки в другие отделы кишечника. На начальных этапах отмечаются приступы метеоризма, схваткообразных болей, тошноту и приступы неукротимой рвоты. - Двенадцатиперстная кишка. Симптомы при такой локализации достаточно часто не проявляются особыми признаками, но по мере роста новообразования может развиваться кишечная непроходимость, болезненность в брюшине неясной локализации, изъязвление тела полипа и кровоточивость.
Если полипы перекрывают просветы кишечника, то происходит регулярная задержка пищевого комка в желудке.
Проявления задержки соответствуют симптомам кишечной непроходимости:
- болезненность,
- рвота свежесъеденой пищей,
- плеск в области живота при аускультации.
Важно! Достоверно определить патологические наросты в различных отделах кишечника только на основании жалоб пациента и симптоматических проявлениях невозможно без дифференциальной диагностики.

Кишечные полипы — область исследования врачей проктологов, эндоскопистов, гастроэнтерологов и онкологов.
После изучения жалоб пациента и физикального осмотра назначают следующие манипуляции:
- Ректальная пальпация прямой кишки. При помощи пальцев прощупываются ближайшие отделы толстой кишки и определяются возможные причины появления непривычной симптоматики (геморрой, воспаление, запоры).
- Рентген. Важным исследованием является ирригоскопия (рентген с использованием контраста). Метод позволяет точно определить патологические наросты, сосудистые компоненты и их объём. Путь введения контраста — ретроградный, то есть путём клизмы в ректальный просвет. Недостаток метода — невозможность определения мельчайших полипов.
Если полипы расположены в высоких отделах кишечника, то исследуется пассаж бария по кишечнику. Для этого контрастное вещество необходимо выпить. Спустя несколько часов делают серию рентгенологических снимков. - Эндоскопия. Выделяют два основных метода эндоскопического исследования аноректального пространства: ректороманоскопия и колоноскопия.
Первый метод позволяет оценить состояние кишечника, отделы которого располагаются выше на 25 см, взять материалы для биопсии, визуально оценить структуру новообразования.
Во втором случае врач имеет возможность оценить состояние кишки на протяжении 1,5 м, произвести забор биоптата для гистологического и цитологического исследования, сразу удалить патологический нарост.
Дополнительно обязательно назначают анализы крови, мочи, кала.
Общеклинические анализы позволяют:
- Исключить развитие воспаления;
- Оценить состояние печени, почек, микрофлору желудка.
Анализы кала исключают:
- паразитарные инвазии,
- поражение бактерией Хеликобактер пилори,
- дисбактериоз.
Важно! Окончательный диагноз можно установить только в сочетании всех методов диагностического исследования, а также после исключения развития патологий со схожей симптоматикой.
Дополнительная информация о кишечных полипах в этом видео:
Признаки полипоза кишечных отделов проявляются индивидуально у каждого пациента. Интенсивность и периодичность симптомов зависит от размеров нароста, возраста больного и степени поражения слизистых структур.
Как избавиться от полипов в кишечнике народными средствами читайте в нашей статье здесь.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
источник
Избыточное разрастание слизистой оболочки органов пищеварения длится годами. У большинства пациентов полипы в кишечнике обнаруживают при случае, когда они доходят на обследование по иным поводам. Злокачественными становятся 10-30% таких опухолей, поэтому врачи призывают удалять даже маленькие новообразования. Их появление не влияет на функцию пищевода. Симптомы и проявление подобных проблем чаще возникают уже на поздниках стадиях, наряду с осложнениями. Лечение проводят хирургическими методами.
Симптомы разросшихся полипов в кишечнике требуют хирургического вмешательства. Радикально действующих лекарств для такой патологии не существует. Опухоли на тонкой ножке захватывают электрохирургической петлей, отсекают. На широкой ножке – подвергают иссечению. Некоторые конфигурации удаляются при эндоскопии либо с помощью прижигания. Бессимптомные опухоли до перерождения в злокачественную стадию определяют методом колоноскопии. Пациентам с доброкачественными новообразованиями обследоваться нужно каждые 3 года. Должны насторожить:
- Болевые ощущения в животе, дискомфорт при опорожнении.
- Кровь на поверхности кала, в его составе.
- Выделение слизи во время и помимо дефекации.
- Затрудненное продвижение каловых масс, перемежающееся с жидким стулом.
- Частые позывы к дефекации.
- Прощупываемые опухолевидные образования при осмотре.
Неспецифичные симптомы полипов взрослых могут ошибочно принимать за геморрой. Одиночные и множественные опухоли в толстой кишке диагностируют у 15-20% граждан. У детей причину кровотечения выявить сложнее: это необязательно проблемы в кишечнике. У многих пациентов новообразования обнаруживают с левой стороны толстой кишки. Они похожи на гриб с тонкой или толстой ножкой. Могут разрастаться до 5-6 см, провоцируют колит, заболевания ободочной кишки. При типичных симптомах подсказкой служат продольные полоски крови, слизи на кале.
Опухоли этого отдела ЖКТ на протяжении длительных периодов времени могут ничем себя не выдавать. В большинстве случаев они обнаруживаются после 50 лет при эндоскопических исследованиях. Воспаление или повреждение целостности новообразования меняет картину. Признаки полипов прямой кишки тогда становится трудно не заметить. Это обильные кровавые и слизистые выделения. Нужно срочно обращаться к проктологу. Полип в прямой кишке доктор сможет выявить на ощупь.
Каловые массы здесь сгущаются перед дальнейшим продвижением. Слизистая успевает впитывать токсины и канцерогены при нездоровом образе жизни человека. Слабая перистальтика усугубляет дело. Основной признак новообразования на слизистой органа — регулярные запоры, сменяющиеся диареей без явных причин. Неприятности доставляют отрыжка, вздувшийся живот. Могут выделяться кровь, слизь, гной.
Доброкачественные новообразования здесь диагностируют втрое реже, чем злокачественные. Опухолевая статистика у женщин опережает показатели сильного пола. Одиночные и множественные опухоли могут возникать здесь одновременно с другими органами пищеварения. Еще в доброкачественной стадии оборачиваются осложнениями — кровотечениями, заворотами, нарушением целостности стенок, внедрением одной части органа в другую.
Если выявляется одна опухоль, у трети пациентов наблюдают и множественные новообразования. Полипоз поражает воображение даже на фото и видео. В реальности болезнь сопровождается осложнениями. Симптомы заболевания — кровотечение, слизистые выделения, учащение дефекации, истощение организма, малокровие. Опухоли могут выпадать из анального отверстия, ущемляться.
источник
Эндоскопическая полипэктомия, как и всякое оперативное вмешательство, сопровождается определенным риском осложнений, среди которых наиболее опасными являются прободение органа и кровотечение. Прободение стенки желудка и кишки обычно обусловлено методическими и техническими погрешностями. Основные причины прободений представлены на рис. 187. Чаще всего это осложнение возникает при захвате петлевым электродом глубоких слоев стенки органа. Однако даже при удалении полипов на ножке следует помнить, что стенки органов пищеварительного тракта у детей тонкие и при наложении электрода на основание ножки полипа может иметь место глубокий ожог с перифокальным воспалением и развитием перитонита. Одной из причин прободения является подача тока на раскрытую в просвете органа диатермическую петлю. Лечение прободений желудка и кишки хирургическое (лапаротомия, ушивание дефекта).
Кровотечение после полипэктомии может начаться непосредственно после отсечения полипа или спустя 3-7 дней после вмешательства. Кровотечения, возникающие сразу после отсечения полипа, обусловлены недостаточным гемортазом. Причина недостаточного гемостаза — механическое пересечение ножки полипа или пересечение ножки режущим током. Для предупреждения кровотечения необходимо соблюдать следующие правила.
1. Затягивать петельный электрод медленно, до ощущения сопротивления тканей. Стремиться к странгуляции ножки не следует.
2. При отжигании полипа вначале применять коагулирующий ток, начиная с небольших (2-3 деления по шкале генератора) параметров и постепенно увеличивая силу тока (до 4-5 делений). Режущий режим использовать только при высоком сопротивлении тканей коагуляции. Режим резания должен быть кратковременным (2-3 с).
3.Не стремиться к одномоментному пересечению ножки полипа, которая имеет диаметр более 1 см. В такой ножке обычно проходят довольно крупные артериальные сосуды, вследствие чего гемостаз не всегда удается. Такие полипы лучше удалять по частям. Если же при пересечении толстой ножки возникло высокое сопротивление коагуляции, то целесообразнее прекратить вмешательство и снять электрод.
Отсроченные кровотечения возникают на 4-7-й день после вмешательства вследствие отторжения струпа, изъязвления и аррозии находящегося в культе сосуда.
Если же кровоточащий сосуд не удается увидеть, то осуществляют комплекс консервативных мероприятий: применяют кровоостанавливающие средства, производят переливание свежей крови, промывание желудка или клизмы с холодной водой (3-4 °С). Консервативная тактика позволяет остановить кровотечение у большинства больных.
Если же продолжается выделение крови, снижается артериальное давление и появляются другие признаки продолжающегося кровотечения, показано срочное оперативное вмешательство.
При удалении полипов небольшого размера при недостаточном гемостазе могут возникать подслизистые гематомы. Если такая гематома увеличивается, необходимо попытаться произвести гемостаз коагуляцией гематомы петельным электродом.
После удаления полипов на широком основании могут появляться довольно значительные по площади ожоги слизистой оболочки. У таких больных в первые 1-2 дня после вмешательства нередко наблюдаются повышение температуры тела, боли в животе, болезненность при пальпации. Обычно все эти явления вскоре стихают, но если боли в животе и болезненность при пальпации усиливаются, появляются симптомы раздражения брюшины, то это указывает на глубокий ожог стенки органа с распространением воспаления за пределы стенки. В таких случаях показано хирургическое вмешательство.
Вопросы о ведении послеоперационного периода, его длительности занимают особое место в лечебной тактике.
По данным большинства авторов [Савельев В. С, 1975; Корнилов Ю. М., 1977; Кузьмин А. И., 1979, и др.], эпители-зация ожогового дефекта находится в прямой зависимости от площади и глубины термического ожога, которые в свою очередь прямо пропорциональны силе и длительности действия тока высокой частоты, применяемого при эндоскопии.
Литературные данные свидетельствуют о том, что у больных в желудке процесс заживления термической язвы варьирует от 3-4 нед до 1,2 — 2 мес, а некоторые авторы приводили срок до 6 мес [Савельев В. С, 1975; Корнилов Ю. М., 1977; Кузьмин А. И., 1979; Зеленер С. В., Леонов А. И., 1977].
Контрольное исследование у больных, проведенное через 1 мес для оценки эффективности лечения ожоговой язвы позволило у нескольких детей определить признаки неполной эпителиз&ции струпа на месте удаленного полипа. У большинства больных не удавалось даже найти места удаления полипа.
Как указывают многие авторы [Кузьмин А. И. и др., 1979; Саввин Ю. Н., 1982], при методически и технически правильно выполненной полипэктомии в сроки от 4 до 7 дней происходит отторжение ожогового струпа, что в некоторых случаях может сопровождаться кровотечением из сосудов ножки полипа. Указанные сроки являются в основном критериями оценки длительности послеоперационного периода.
источник
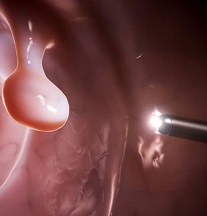
Развитию патологии подвержены как дети, так уже взрослые мужчины и женщины. Образуется патология в любом сегменте желудочно-кишечной системы. Размер выростов колеблется от нескольких миллиметров до 10 сантиметров (иногда и больше). Чаще всего выявляют полипы восходящего отдела ободочной кишки и двенадцатиперстной. Реже диагностируют тканевые новообразования в тонкой кишке.
Патология встречается довольно часто: ее диагностируют у 9 – 18 человек из ста в целом по народонаселению, и намного чаще (40 – 47%) в возрастной категории от 50 – 55 лет. Обычно полипы кишечника размером до 2 – 3 см не проявляют себя какими-либо признаками и не беспокоят пациента. Но если их обнаруживают, то даже самые маленькие выросты обязательно удаляют, чтобы они не переродились в раковые образования.
Полипы в кишечнике (код МКБ 10: K62.1) представляют собой мясистые наросты, образующиеся в полостях ЖКТ или иных полых органах. Это новообразование (скопление клеток) незначительной величины, прикрепляемое ножкой или широким основанием к тканям и выпирающее в полость.
Встречаются случаи, когда полипы возникают целыми колониями, покрывающими большую область кишечника. Незначительные образования (1–2 мм) незаметны, но при дальнейшем развитии они травмируются каловыми массами, провоцируя внутренние кровотечения. Наросты большого размера способны заграждать кишечный просвет и инициировать запор.
Это образование может появиться вне зависимости от возраста, и в группе риска находятся люди, унаследовавшие полипоз кишечника.
Этот вопрос возникает у многих пациентов, у которых в кишечнике обнаружены полипы.
Полипы – это доброкачественные образования, это не рак, однако некоторые их виды с течением времени могут малигнизироваться (становиться злокачественными). При обнаружении полипов во время колоноскопии берется материал для биопсии. Лабораторное исследование позволяет установить вид новообразований, что дает возможность сделать вывод о возможности малигнизации.
Согласно гистологическому строению определены виды полипов в кишечнике:
- Аденоматозный вид с круглой и гладкой, но плотной поверхностью. Покрыт обычно сосудистой сеткой, поэтому не выделяется. Размеры его могут быть большими, что повышает риск перехода в состояние рака.
- Ворсинчатый вид. Эти кишечные полипы разрастаются на широкой площади, образуя ковер, поскольку покрыты ворсинками. Из них 40% могут перерасти в злокачественную опухоль.
- Гиперпластический вид разрастается до небольших размеров, место их локализации стенки прямой кишки.
- Гамартоматозный вид — формирование происходит со здоровой тканью. Их появление связывают с неординарными сочетаниями клеток, но возможно, это результат аномалий.
- Ювенальный вид образуется у детей. Имеет внешний вид виноградной грозди, висящей на ножке. В онкологию не переходит.
Выявленный полип в кишечнике, признаки которого позволят определить, к какому виду он относится, нужно лечить. От того, на каком этапе находится его развитие, будет выбран соответствующий метод терапии.
Современная медицина не располагает однозначными данными об этиологии кишечного полипоза. Однако есть определенные теории, которые позволяют предположить механизм развития заболевания:
- Глобальные проблемы со здоровьем у большинства населения, связанные с ухудшением экологической обстановки. Не заметить ослабление здоровья у современных людей достаточно сложно. В первую очередь это касается детей. Число малышей с тяжелыми врожденными патологиями постоянно увеличивается. Многие дети страдают от болезней, которые ранее были присущи людям лишь в глубокой старости. На процесс формирования полипов немаловажное влияние оказывают и такие факторы, как употребление в пищу продуктов с химикатами, гиподинамия, недостаток свежего воздуха в условиях жизни в городе, злоупотребление спиртными напитками, курение, нарушение режима питания;
- Хроническое воспаление стенок кишечника. Установлено, что начать формироваться в здоровых тканях полипы не могут. Поэтому такое предположение относительно причины их возникновения кажется наиболее очевидным. Воспалительные процессы, протекающие в слизистой оболочке, заставляют эпителий быстрее регенерировать, а это может обернуться бесконтрольным ростом. Кроме того, ученые указывают на связь между процессом формирования кишечных полипов и такими болезнями, как дизентерия, язвенный колит, брюшной тиф, энтерит, проктосигмоидит. Основанием для этой гипотезы является исчезновение рецидивов полипоза после избавления от перечисленных заболеваний. Кроме того, спровоцировать рост полипов способны запоры и дискинезия кишечника. Выяснилось, что полипозные разрастания чаще обнаруживаются в том месте кишечника, где был застой кала и имелись микротравмы;
- Генетика. Считается, что отягощенная наследственность оказывает влияние на развитие заболевания. Это подтверждается тем, что даже на фоне абсолютного здоровья у некоторых детей обнаруживаются полипозные разрастания. Ученые объясняют подобный факт генетической программой, заставляющей некоторые отделы кишечника работать по-иному;
- Патологии пищеварительной системы и сосудов. Состояние слизистой оболочки кишечника во многом зависит от кровеносных сосудов. Негативно сказывается варикозная и дивертикулярная болезнь, атеросклероз. Не могут не отразиться на здоровье кишечника патологии пищеварительной системы (язва желудка, гастрит, панкреатит, холецистит и другие);
- Пищевая аллергия, непереносимость глютена. Если всего лишь несколько десятилетий назад такая проблема, как непереносимость глютена, была редкостью, то сейчас все больше детей страдают от этой формы пищевой аллергии. При попадании в организм продуктов, содержащих этот белок, иммунная система начинает бурно реагировать на него. Она воспринимает глютен как чужеродный агент, что и приводит к повреждениям слизистой оболочки, выстилающей кишечник. При игнорировании неадекватного иммунного ответа человеку грозят серьезные проблемы со здоровьем, вплоть до онкологического заболевания кишечника и развития остеопороза.
- Эмбриональная теория. Ученые выдвигают гипотезу относительно того, что те зоны кишечника, в которых происходит образование полипов, были неправильно сформированы ещё во время внутриутробного развития. Симптомы заболевания начинают проявляться несколько позднее в результате влияния дополнительных негативных факторов;
Кроме того, что существуют общие причины развития полипов в кишечнике, выдвинуты наиболее вероятные факторы их формирования по различным отделам, например:
- Редко формирующиеся полипозные разрастания внутри двенадцатиперстной кишки чаще всего становятся следствием гастрита с повышенной кислотностью, холецистита или желчекаменной болезни. Возраст заболевших варьируется в диапазоне от 30 до 60 лет;
- Еще реже образования выявляют в полости тонкой кишки. При этом они сочетаются с полипами в иных отделах кишечника и в желудке, чаще диагностируются у женщин в возрасте от 20 до 60 лет. Появление разрастаний может быть спровоцировано множественными факторами, среди которых лидирует воспалительный процесс;
- Образования, обнаруженные в толстой кишке, чаще всего являются результатом негативной наследственности.
В подавляющем большинстве случаев наличие полипов в кишечнике не имеет никакой клинической симптоматики и специфических проявлений. Это препятствует своевременному выявлению и лечению недуга.
Пациент должен насторожиться и обратиться к врачу при наличии следующих признаков:
- болевых ощущений в животе;
- дискомфорта, возникающего в момент дефекации;
- крови на поверхности и в составе каловых масс;
- слизистых выделений во время испражнения и помимо него;
- затруднений в продвижении кала, чередующихся с жидким стулом;
- частых позывов к дефекации.
- Неспецифичная симптоматика полипоза толстого кишечника (примесь крови в каловых массах) у взрослых пациентов может ошибочно приниматься за проявления геморроя. Выявить причину кровоточивости у детей гораздо сложнее, поскольку она может быть не связана с кишечником.
Для большинства пациентов с полипозом толстой кишки характерна локализация новообразований в левой части этого органа. Имеющие грибовидную (с толстой или тонкой ножкой) форму, они могут достичь шести сантиметров, провоцируя развитие колитов и болезней ободочной кишки.
Характерным симптомом, указывающим на полипоз толстой кишки, является наличие продольных полосок слизи и крови на каловых массах (чем ниже локализация полипа, тем ярче окраска крови и меньше степень ее смешивания с калом). У каждого второго пациента, имеющего полипы в толстой кишке, запоры чередуются с диареей и сочетаются с мучительными тенезмами. Помимо этого заболевшие страдают от болей в животе, жжения и зуда в области анального канала и прямой кишке.
Постоянные поносы и кровотечения ухудшают общее состояние больных, провоцируя появление физической слабости, головокружений, бледности кожных покровов и сильного истощения.
- Полипоз прямой кишки, годами не проявляющий себя, чаще всего выявляется во время эндоскопических исследований у пациентов старше пятидесяти лет. При воспалении или повреждении целостности этих новообразований клиническая картина резко меняется. У пациентов появляются обильные выделения слизи и крови. В этом случае следует немедленно обратиться к проктологу.
- Полипы, локализованные в сигмовидной кишке, провоцируют возникновение регулярных запоров, сменяющихся приступами беспричинной диареи. Неспецифической симптоматикой полипоза сигмовидной кишки является наличие вздувшегося живота, отрыжки, а также выделение крови, гноя и слизи во время акта дефекации.
- Полипоз тонкой кишки, встречающийся крайне редко, тем не менее, может привести к развитию кишечной непроходимости, профузным кровотечениям, заворотам кишки, нарушению целостности ее стенок. И у взрослых, и у детей может произойти внедрение одной части пораженной полипами кишки в другую. Велика вероятность малигнизации таких полипов.
Начальная симптоматика полипоза тонкой кишки включает в себя метеоризм, тошноту, изжогу, отрыжку, ощущение переполненности желудка, чувство боли в верхней части живота. Пациента могут беспокоить схваткообразные боли в животе. Полипы, расположенные в начальных отделах тонкой кишки, могут спровоцировать неукротимую рвоту.
Полипы, обосновавшиеся в двенадцатиперстной кишке, в 70% случаев ничем не беспокоят пациентов на протяжении довольно длительного времени. Когда новообразования достигают крупных размеров, у пациентов появляются боли, развивается кишечная непроходимость; изъязвленные оболочки полипов начинают кровоточить.
Характер болей бывает разным; обычно они локализуются в области пупка. Помимо боли пациент жалуется на чувство переполненности желудка, постоянную тошноту и отрыжку тухлым.
Тем не менее, на основании одной только клинической картины, напоминающей проявления опухолей желчных ходов, тонкой кишки и привратникового отдела желудка, диагностировать наличие полипов двенадцатиперстной кишки невозможно.
Нельзя оставлять без внимания специалистов любые образования в кишечнике, особенно полипы, склонные к озлокачествлению. Они часто образуются без дополнительных признаков, и человек может долгие годы не знать об их наличии, пока не пройдет обследование или не появятся явные клинические проявления болезни. Но чем так опасны полипы в кишечнике? Почему их необходимо лечить вовремя?
Главная опасность полипов — магнилизация. Именно риск перерождения в рак настораживает специалистов больше всего. Особенно опасны аденоматозные полипы толстого кишечника. Они не склонны к изъязвлению, и больной десятилетиями не знает, что страдает предраковой патологией. Средняя скорость перерождения железистого полипа в рак — 7–10 лет. Но специалисты предпочитают не рисковать и проводят операцию сразу после обнаружения полипозных выростов.
При длительном течении и активном росте полипы могут приводить к следующим осложнениям:
- хронические запоры;
- кровотечения;
- кишечная непроходимость;
- длительный метеоризм;
- анемия;
- запоры, поносы;
- заворот кишки;
- перфорация кишечной стенки;
- хроническое воспаление стенок кишечника вследствие повреждения стенок новообразования.
Чтобы избежать осложнений, необходимо при появлении первых симптомов полипов в кишечнике сразу обращаться к специалистам для проведения дополнительного обследования.
Людям с анамнезом, отягощенным воспалительными заболеваниями ЖКТ, неблагоприятной наследственностью, рекомендованы регулярные профилактические осмотры специалистов. Это позволит начать раннее лечение и избавиться от полипов менее травматичными способами.
Для достоверного определения диагноза важно проведение целого комплекса обследований, среди которых лабораторные, инструментальные и эндоскопические методы исследования.
Кишечные полипы — область исследования врачей проктологов, эндоскопистов, гастроэнтерологов и онкологов.
После изучения жалоб пациента и физикального осмотра назначают следующие манипуляции:
- Ректальная пальпация прямой кишки. При помощи пальцев прощупываются ближайшие отделы толстой кишки и определяются возможные причины появления непривычной симптоматики (геморрой, воспаление, запоры).
- Рентген. Важным исследованием является ирригоскопия (рентген с использованием контраста). Метод позволяет точно определить патологические наросты, сосудистые компоненты и их объём. Путь введения контраста — ретроградный, то есть путём клизмы в ректальный просвет. Недостаток метода — невозможность определения мельчайших полипов.
Если полипы расположены в высоких отделах кишечника, то исследуется пассаж бария по кишечнику. Для этого контрастное вещество необходимо выпить. Спустя несколько часов делают серию рентгенологических снимков. - Эндоскопия. Выделяют два основных метода эндоскопического исследования аноректального пространства: ректороманоскопия и колоноскопия.
Первый метод позволяет оценить состояние кишечника, отделы которого располагаются выше на 25 см, взять материалы для биопсии, визуально оценить структуру новообразования.
Во втором случае врач имеет возможность оценить состояние кишки на протяжении 1,5 м, произвести забор биоптата для гистологического и цитологического исследования, сразу удалить патологический нарост.
Всемирная организация здравоохранения (ВОЗ) рекомендует выполнять диагностическую колоноскопию всем лицам, достигшим возраста 55 лет, а затем каждые 10 лет (при отсутствии жалоб и симптомов, характерных для полипов в кишечнике). Эта рекомендация связана с тем, что более чем в 85 % случаев рак толстой кишки выявляется у пациентов старше 60 лет.
Возрастной порог для проведения первого исследования снижается до 45 лет, если в семье у родственников первой линии (мать, отец, родные братья и сестры) был выявлены полипоз или рак кишечника, особенно в возрасте до 45 лет. В разных странах существуют свои стандарты включения этой процедуры в план медицинских осмотров населения. Во многих европейских государствах колоноскопию рекомендуют выполнять ежегодно всем лицам старше 45 лет, также в план обследования включается анализ кала на скрытую кровь (реакция Грегерсена).
При возникновении каких-либо жалоб, которые могут указывать на наличие этого заболевания, колоноскопия выполняется по назначению врача независимо от возраста пациента. Нередки случаи выявления доброкачественных полипов у детей.
Лечение полипов должно начинаться на раннем этапе. При этом единственный действенный метод, который позволяет вылечиться от болезни – это операция. Консервативные способы используются также при множественных образованиях, которые покрывают собой слизистую ЖКТ. Однако выжидательной тактики придерживаются в отношении пожилых больных, имеющих противопоказания к оперативному вмешательству.
Медикаментозная терапия в таком состоянии предусматривает назначение следующих препаратов:
- Анальгетики и спазмолитики используются от болей (Но-шпа).
- Препараты для улучшения пищеварения.
- Средства от вздутия живота (Симетикон).
- Лекарства для нормализации стула.
- Иммуномодулирующие средства и витамины.
Если полипы у человека достигли крупных размеров, то тогда их нужно удалять хирургически.
Распространённые технологии хирургического вмешательства:
- Эндоскопическая полипэктомия. Этот вариант медики иногда сочетают с электрокоагуляцией основания нароста. Поскольку эта операция не способствует массивным повреждениям, реабилитационный период минимальный.
- Удаление с сегментом кишечника. Назначается при почти циркулярной опухоли, больших или множественных выростах. Новообразования убираются вместе с частью кишечника. Если диагностирован наследственный семейный полипоз, то в этом случае толстая кишка удаляется полностью.
- Трансанальная полипэктомия. Полипы убираются при помощи специальных ножниц или скальпеля. По окончании слизистые ткани ушиваются. Такие операции назначаются только в том случае, когда полипы располагаются в непосредственной близости с задним проходом. Отсечение проводится под местным наркозом, и для удобства специалиста анальное отверстие раздвигается ректальным зеркалом.
- Лазерное удаление. Назначается в случае доброкачественных крупных образований с толстыми или широкими основаниями.
- Полипэктомия через разрез в кишечной стенке. Назначается, когда полипы отличаются большими размерами или если они расположены в труднодоступном участке. В процессе операции вскрывается брюшная полость. Нарост иссекается иногда вместе с частью кишечной стенки.
Питание после удаления полипа кишечника должно быть сбалансированным и отвечать рекомендациям лечащего врача. В большинстве случаев придется отказаться от мясных жиров, алкоголя и курения. В рационе обязательно должны присутствовать свежие овощи, фрукты, злаковые, клетчатка, глютен, рыба и морепродукты. Кисломолочные продукты водятся в питание исключительно после консультации с диетологом.
Чтобы снизить вероятность образования полипов в кишечнике, важно придерживаться таких советов:
- Обогатить рацион продуктами с грубой клетчаткой. К ним относятся яблоки, тыква, свекла, кабачок и капуста.
- Избегать употребления животных жиров. Лучше заменить их растительными.
- Регулярно проходить профилактическую диагностику и осмотр у врача.
- Своевременно лечить любые воспалительные заболевания желудка и кишечника.
- Избегать употребления крепких спиртных напитков.
- Отказаться от курения.
- Отказаться от переедания.
Практиковать народное лечение полипов можно только после разрешения врача, и то, если заболевание будет находиться в начальной форме протекания. Вообще, специалисты не рекомендуют заниматься самолечением данной патологии. Она требует серьезной длительной терапии.
источник














