Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день.
Кровь в моче во время мочеиспускания называют гематурией. А если при этом возникают крайне неприятные ощущения, стоит заподозрить патологии мочеполовых органов. Кровь при мочеиспускании у женщин с болью требует пристального внимания и незамедлительной консультации специалиста.
Кровь в моче и рези – довольно распространенные жалобы. Определить эритроциты можно визуально – моча приобретает ярко-красный цвет, но в лаборатории устанавливают и наличие крови, незаметное невооруженным глазом.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Обычно для здорового организма мочеиспускание не вызывает затруднений. Но дискомфорт и жжение иногда возникают внезапно.
Причины гематурии могут носить инфекционный характер, или проблему провоцируют врожденные либо приобретенные патологии.
Нарушения касаются одновременно мочевыделительных органов и половой системы. Чтобы выяснить причину, следует обратиться к лечащему врачу. Кроме предъявления жалоб, нужно сдать анализы крови и мочи. Сопоставив данные, терапевт направит пациентку к профильному специалисту. Для уточнения диагноза дополнительно понадобится УЗИ органов малого таза.
Патологические изменения, при которых появляется кровь в конце мочеиспускания, могут возникнуть при нарушении кислотно-щелочного баланса мочи, дисфункции мочевыводящих органов, сдавлении каналов. Возникают спайки, рубцы, опухоли. Когда новообразования кровоточат, выделяется моча с кровью.
Боль при мочеиспускании и кровь появляются при прохождении по протокам конкрементов (при МКБ). А также это могут быть последствия травмы почек.
Кровь в моче обнаруживают во время беременности. Она появляется при сдавлении маткой находящихся рядом органов: их капилляры травмируются, а эритроциты попадают в урину. Гематурия наблюдается и у женщин в стадии менопаузы. Такое состояние объясняется гормональной перестройкой.
Гематурия может возникнуть из-за нарушения свертывания крови.
Кровь в моче у пациентов без болей чаще всего говорит об онкологии, когда сосуды повреждаются опухолью. При гломерулонефрите происходит дегенеративное изменение почечных клубочков, повышается проницаемость стенок нефронов, кровь смешивается с мочой. У женщин репродуктивного возраста урина может окраситься и из-за попадания менструальной крови.
Медицинские препараты способны изменить оттенок урины. Но не только они – употребление в пищу свеклы даст моче красный цвет, что довольно часто вводит женщину в заблуждение.
Вагинит развивается, если неправильно выбраны средства личной гигиены (смазки, мыла, гели, ароматизаторы) или как реакция на презерватив. Зуд и боль в уретре случается из-за сахарного диабета, переохлаждения, стрессовых ситуаций, мацерации после грубого полового акта, использования уретрального катетера.
Жжение при мочеиспускании, изменение цвета урины говорит о воспалении мочевыделительных или репродуктивных органов. При ЗППП часто появляются примеси слизи.
Причины гематурии инфекционного характера:
- воспаление мочевого пузыря;
- патологии мочеиспускательного канала;
- пиелонефриты;
- болезни, вызванные дрожжеподобными грибами;
- венерические заболевания;
- инфекции, передающиеся половым путем – хламидиоз, герпес, гонорея.
Заболевания возникают после инфицирования патогенной и условно-патогенной микрофлорой, кишечной палочкой. Их может спровоцировать продолжительный неконтролируемый прием антибиотиков, аллергические реакции.
У здоровых женщин допустимое количество эритроцитов в моче – от 1 до 3 в поле зрения. Превышение нормы, а также рези при мочеиспускании и изменение цвета урины требуют проведения диагностики.
В зависимости от количества попавших в мочу эритроцитов различают микро- и макрогематурию. Кровь может появляться в начале мочеиспускания – это начальная гематурия, в конце – конечная и тотальная – на протяжении всего выхода мочи.
Такие воспалительные заболевания, как цистит и уретрит, сопровождают боли и жжение при опорожнении мочевого пузыря. Небольшое количество неизмененной крови выделяется в конце мочеиспускания, а рези усиливаются. Часто цистит сопровождается повышенной температурой, недомоганием, слабостью.
При уролитиазе и движении камней боль длительно не проходит.
Если воспаление в паренхиме почки сопровождается поражением клубочков, симптомы несколько другие. Дискомфорт присутствует в районе поясницы, появляется отечность, поднимается артериальное давление. В моче много измененных эритроцитов, и из-за этого она напоминает мясные помои.
Для болезней, передающихся во время секса, кроме болей и жжения, характерно раздражение и покраснение внутренних и наружных половых органов. Возможны нехарактерные выделения с неприятным запахом.
Не нужно медлить с визитом к доктору, особенно если боль и кровь сопровождают мочеиспускание длительный период. При острых состояниях, когда нет возможности немедленно посетить врача, стоит принять спазмолитические препараты: пенталгин, но-шпу, кетонал. Рекомендуется пить больше жидкости, необходимо исключить из рациона раздражающую пищу: копченые, консервированные, соленые, жирные и жареные блюда.
При сильном кровотечении, травмах или опухолях, если проток перекрыт конкрементом, выполняют хирургическое вмешательство. Когда причины недуга инфекционно-воспалительные, запрещено тепло и согревающие компрессы. Женщине назначают антибиотики, препараты от воспаления, мочегонные средства.
Наряду с медикаментами, разрешены травяные сборы, отвары, чаи. Это может быть ромашка, зверобой, календула, тысячелистник, а также ягоды брусники и клюквы. Необходимо соблюдать постельный режим, снизить физические нагрузки, недопустимо переохлаждение.
Моча – это продукт жизнедеятельности человека, который выводится почками. Исследуя ее состав, выявляют те или иные нарушения, протекающие в организме. В норме показатели анализов должны быть в пределах допустимых границ. Иногда количество кристаллов солей в моче повышено, что говорит о нарушении обменных процессов или о переизбытке некоторых микроэлементов.
- Виды и нормы
- Что провоцирует образование
- Как проявляется наличие солей
- Интерпретация исследований
- Нормальные показатели
- Кристаллы солей у беременных
- Повышенные показатели у ребенка
- Когда нужно сдать анализ мочи
- Правила сбора
- Почему чаще бывает у женщин?
- Как вывести?
- Питание и диета
- Народные средства
- Профилактика
Урина состоит на 95% из воды и лишь на 5% из белка, соли и кислоты. При лабораторных исследованиях внимание уделяется выпавшему осадку. Повышенная концентрация уратов или оксалатов образовывается из-за нехватки жидкости или приема специфических лекарств. Если солевой осадок обнаруживается систематически – это повод пройти тщательное обследование для выявления заболевания.
По кислотному составу различают 3 вида:
- соли кальция и аммония щавелевой кислоты – оксалаты;
- соли мочевой кислоты – ураты;
- соли фосфорной кислоты – фосфаты.
Специальная шкала позволяет определить норму кристаллов в моче. В лабораторном заключении может стоять значение от 1 до 4. Оптимальным считается показатель в 1–2 плюса, если их больше это говорит о патологии.
Исследование мочи подразумевает также определение уровня ее pH. Обычно урина нейтральная, но под воздействием ряда причин она может измениться, соответственно в осадок будут выпадать соли, свойственные той или иной среде.
В кислой урине при pH ниже 5,5 обнаруживают следующие соли:
- Мочевой кислоты, которые дают буро-желтый осадок.
- Гиппуровой кислоты.
- Ураты, образуют красно-бурый осадок.
- Кислый фосфат кальция.
- Сульфат кальция.
Оксалат кальция выявляется в моче при pH от 5,5 до 6.
В щелочной моче при pH свыше 7 образуются следующие соли:
- Аморфные фосфаты.
- Трипельфосфаты.
- Карбонат кальция.
- Мочекислый аммоний.
При патологических процессах в урине выявляют:
- цистин;
- лейцин;
- тирозин;
- холестерин;
- билирубин;
- кристаллы жирных кислот;
- гематоидин;
- гемосидерин.
Количество лейкоцитов в моче определяется для выявления воспалительных процессов, которые могли привести к выпадению осадка.
Среди распространенных причин выделяют следующие:
- нерациональное меню с преобладанием одной группы продуктов;
- голодание, строгое веганство;
- нарушение кровоснабжения почек;
- обезвоживание в результате диареи, рвоты или длительных физических нагрузок;
- инфекции мочеполовой системы;
- медикаментозная терапия.
Концентрация солей в моче человека меняется в зависимости от множества факторов. Большую роль играют наследственность, образ жизни, употребляемые продукты.
Если данные анализов показали превышение допустимой нормы кристаллов солей единожды, поводов для беспокойства нет. Скорее всего, в результате обезвоживания или стресса, выделилось большее, чем обычно количество солей.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если анализы постоянно выдают высокие показатели концентрации, и при этом человека беспокоят симптомы, необходимо выявить причину состояния и устранить ее.
В качестве осадка в моче могут выпасть различные виды кристаллических соединений:
| Название | Причины возникновения |
| Фосфаты. Повышение этой соли вызывает болезнь фосфатурию. | 1. Употребление в пищу избыточного количества продуктов, содержащих фосфор: острые сорта сыра, бобовые, молоко, рыба, яйца. 2. Переход на вегетарианское питание. Исключение из рациона мяса провоцирует повышенное образование фосфорной кислоты. 3. Беременность. У женщин в положении целый комплекс причин ведет к повышенному образованию фосфатов: замедленный процесс фильтрации в почках, изменение рациона, употребление меньшего количества жидкости. |
| Ураты – выпавшие в осадок соли калия, магния и натрия. Их избыток приводит к образованию камней в почках. | 1. Отсутствие сбалансированного питания. 4. Инфекции мочеполовой системы. 5. Пиелонефрит, гепатит, панкреатит. 6. Частое употребление крепкого чая, кофе. 7. Острое рецидивирующее воспаление суставов (подагра). 8. Чрезмерный прием антибиотиков или анестетиков. 9. Длительная физическая нагрузка. |
| Оксалаты. Избыток щавелевой кислоты, выделяемой почками, приводит к болезни оксалурии. Соль образуется на основе калия, кальция, натрия или аммония. | 1. Преобладание в пище продуктов, содержащих щавелевую кислоту: шпинат, щавель, помидоры, свекла. 2. Повышенный сахар в крови. 4. Избыток витамина D в организме. 5. Отравление техническим спиртом. |
| Билирубин. Это вещество, пройдя этапы трансформации, должно в большей степени всасываться в печень, и лишь часть, окисляясь, преобразуется в два новых соединения, которые выводятся с мочой и калом. Если в урине обнаруживают это вещество в неизменном виде, на этапе его расщепления произошел сбой, и органы не справляются со своей функцией. 2. Массовая гибель эритроцитов. | |
| Соли цистина. | Цистинурия возникает из-за нарушения белкового обмена в организме.
Кристаллы могут долгое время никак себя не обнаруживать. Отсутствие явного дискомфорта приводит к тому, что концентрация постепенно увеличивается, в результате образуются камни в почках или мочевом пузыре. Симптомы острого течения болезни:
При наличии хотя бы двух симптомов необходимо срочно обратиться к врачу. Повышенная концентрация соли может быть очень опасна. При изучении анализа мочи на соли обращают внимание на такие показатели как:
Окраска мочи варьируется от светло-желтого до соломенного в зависимости от концентрации, она должна быть прозрачной. Плотность варьируется от 1012 г/л до 1022 г/л. pH от 4 до 7 считается оптимальной. Белок бывает в небольших количествах до 0,033 г/л, уровень глюкозы допускается до 0,8 ммоль/л. Осадок должен отсутствовать. Для мужчин и женщин каждой возрастной группы существуют свои нормы соединений в моче. Ориентируясь на степень отклонения от них, можно предварительно поставить диагноз. Общепринятая шкала допустимого содержания мочевой кислоты в урине:
Отклонений не должно быть ни в большую, ни в меньшую сторону, иначе это расценивается как возможное развитие патологии. В период вынашивания малыша у будущих мам может происходить застаивание мочи и несвоевременный ее отток, а токсикоз и частая рвота обезвоживают организм. Также изменяются вкусовые пристрастия, женщина употребляет то, что может есть на данный момент, а остальные нужные продукты выпадают из ее рациона. Гормональная перестройка влияет на весь организм, в результате чего обменные процессы замедляются, и зачастую образуется слишком много солей. Некоторые болезни обостряются в этот прекрасный период, поэтому беременным назначают большое количество анализов каждые 2–3 недели. Такой тщательный мониторинг позволяет избежать негативных последствий, возникающих от избытка кристаллов. У детей повышенное содержание солей в моче, как и у взрослых, свидетельствует либо о заболеваниях почек, либо о несбалансированном рационе. Малышей труднее заставить питаться правильно. Обычно они выбирают несколько понравившихся блюд и больше других едят сладости и шоколад.
Исследование урины на выявление осадка назначают:
Анализ урины на соль – способ оценки прогрессирования патологии или эффективности ее лечения. В идеале должна собираться первая утренняя порция мочи. Перед сдачей анализа нужно вымыть половые органы, приготовить чистую сухую, желательно пластиковую банку. В аптеках имеются специальные контейнеры для анализов. После подготовительных процедур достаточно опорожниться в емкость и плотно закрыть ее. Доставить собранный материал в лабораторию, нужно не позднее чем через 2 часа. После этого срока в урине начнут происходить естественные процессы распада и видоизменения, и анализ будет уже недостоверным. Образование кристаллов соли больше происходит у женщин, чем у мужчин по многим причинам. В первую очередь этому способствует пристрастие к монодиетам, когда дамы, пытаясь сбросить лишние килограммы, употребляют одну группу продуктов (белковая диета, овощная). У женщин чаще развиваются болезни мочеполовой системы, такие как пиелонефриты, циститы, различные воспаления репродуктивных органов. Вывести излишки соли можно с помощью специальных медицинских диет, нормализации водного баланса и исключения вредных привычек. Выяснив, каких солей в избытке, врач назначает медикаментозную терапию:
Для каждого типа соли применяют собственный рацион. При избытке уратов в меню вводят продукты с повышенным количеством витаминов А, В, калия, магния, цинка. Упор делается на молочную пищу и овощи. Показана также щелочная минеральная вода. При наличии в урине оксалатов рекомендуется ввести в рацион больше зерновых культур (овес, пшеница), морскую капусту, цитрусовые и другие продукты, содержащие витамин В6. Для избавления от фосфатов рекомендуется, во-первых, снизить количество потребляемой соли, а лучше и вовсе исключить ее из рациона, во-вторых, повысить прием пищи, богатой витамином D и кальцием: яйца, печень, рыба, молоко.
Это не панацея, однако они помогают вывести большое количество соли из мочи, а значит, допустимо их использование в разумных пределах. Для избавления от уратов применяют отвары из почек березы, земляничных листьев, семян укропа и кукурузных рыльцев. С другими видами кристаллов отлично справляются свежевыжатые соки моркови, петрушки и ягод рябины. Профилактика образования соли в первую очередь включает в себя избавление от вредных привычек: употребления алкоголя, крепкого кофе, курения. Питание должно быть разнообразным и полезным. Лучше исключить фастфуд и продукты, в которых может содержаться много искусственно синтезированных составляющих. В сутки желательно употреблять до 2 литров чистой воды (сюда не входят супы, чай и соки). Спортсменам и людям, чья работа связана с физической активностью эту норму нужно увеличить. Проходите плановое обследование у врача хотя бы раз в год. Лучше предупредить заболевание, чем лечить его, поэтому внимательное отношение к своему здоровью и правильный подход к питанию помогут забыть о проблеме кристаллов солей в моче. Гломерулонефрит представляет собой заболевание, которое сопровождается повреждением клубочков почек. При этом нарушаются все функции почечной системы. Эта патология, сопровождается ухудшением работы всех систем организм. Это связано с тем, что через почечный фильтр происходит удаление токсических веществ в виде мочевой кислоты и креатинина. При повреждении клубочков, эти соединения накапливаются в организме, тем самым нарушая нормальную работу остальных отделов. Почки представляют собой парный орган, осуществляющий фильтрацию мочи. Тем самым организм очищается от всех токсических соединений и продуктов метаболизма. В строение почек выделяют следующие отделы: Сверху почка покрыта соединительной тканью. В мозговом отделе выделяют лоханку, состоящую из большого количества нефронов. В корковом слое находятся почечные пирамиды. Все эти структурные образования участвуют в процессах фильтрации и реабсорбции мочи.
Основное значение в процессах фильтрации отводится кровесному руслу почек. Из-за разницы в давлении приносящей и уносящей вены происходит фильтрации мочи. При повреждении почек, развивается задержка воды в организме, а также возникают отеки. В основу разделения нефритов положено следующие:
В зависимости от ведущего синдрома различают:
От характера течения патологии различают острый и хронический гломерулонефрит. В соответствии с изменениями клеток при поражении клубочков выделяют:
При любом варианте течения в исходе может развиться склероз. Это состояние клинически соответствует хронической патологии почек. В большинстве случае удается выявить причину развитию этой патологии. Частыми факторами, способствующими развитию воспалительных изменений почек, являются бактериальные агенты. К ним относят:
Помимо этого, причинами гломерулонефрита инфекционной природы являются:
Иногда развитие патологии почек у взрослых и детей происходит при введении сывороток и вакцин. Еще одной группой причин являются заболевания системного характера. К ним относят:
А также условием для развития патологии является снижение иммунитета. При появлении таких заболеваний, как цистит, инфекция из мочевого пузыря поднимается по мочеточникам в почки с последующим развитием пиелонефрита. При этом последний без всяких усилий часто перетекает в нефрит. Существует и аутоиммунное поражение почек. Такая ситуация возникает когда организм вырабатывает антитела против клеток почек. Развитие воспаление происходит по аутоиммунному принципу. Такое состояние характерно после перенесенной ангины, причиной которой является стрептококковая инфекция. Именно этот микроб чаще всех других приводит к развитию острого нефрита. Это связано с тем, что его антигенная структура похожа на клетки почек. Поэтому организм, вырабатывая антитела против стрептококка, оказывает воздействие и на ткань почек. Проявление тех или иных симптомов напрямую связано с видом повреждения клубочков. Есть определенные проявление объединяющиеся все разновидности заболевания. К ним относят:
Острый пострептококковый нефрит представляет собой поражение почек диффузного и иммунного характера. Он возникает через несколько недель после гнойной ангины. Заболевание возникает остро. Сопровождается подъемом температуры. Помимо этого, резко нарастают признаки нефротического синдрома. Возникают отеки на лице и в области век. В моче появляется кровь, такое состояние называют макрогематурия. Одновременно с этим развиваются признаки снижения количества циркулирующей крови. Для этого состояния характерна задержка мочи, а в дальнейшем полное ее отсутствие. При этом в крови будут следующие проявления:
Все эти признаки гломерулонефрита говорят о поражение клубочков почек. Из-за задержки мочи в организме и развиваются отеки. Сначала они появляются только на лице, затем по мере прогрессирования поражения возникают уже и системные отеки. Помимо отеков, по этой же причине и повышается артериальное давление. Цифры могут достигать до 190/120 мм рт. ст. Это проявляется сильнейшей головной болью. Если вовремя не скорректировать артериальную гипертензию, есть шанс развития отека мозга вплоть до коматозного состояния. Присутствие повышенного давления сопровождается снижением зрения, патологией сердца. Поражение сердечной системы происходит по малому кругу кровообращения. Поэтому нередко возникает отек легких. Эта патология сопровождается стойкими воспалительными изменениями тканей почек. Хроническое поражение почек различают в зависимости от клинического синдрома и морфологических изменений. Большинство случаев составляет хронический нефрит с мочевым синдромом. А также такое течение называют скрытое или латентное. Такая форма протекает практически незаметно для человека. Основными проявлениями здесь будут лабораторные изменения. Характерными признаками являются:
При этом такое течение свободно переходит в другие хронические формы болезней. Гипертоническая форма ХГН характеризуется длительным течением. Обычно исход в хроническую патологию почек. Характерными являются следующие симптомы:
Все эти признаки говорят о присутствии повышенного давления. Поначалу такое состояние хорошо переносится больными. Давление не всегда доходит до высоких цифр. Затем артериальная гипертензия приобретает стабильное течение. При этом для этой стадии характерны такие изменения в анализах, что и для мочевого синдрома.
Организм, пытаясь скомпенсировать потери белки, выделяете гормон, который способствует задержке воды и натрия. Различают следующие белки, которые выводятся из организма:
Существует и смешанная форма. В этом случае наблюдается весь симптомокомплекс трех форм хронического течения. Существует и терминальный вариант. Такой исход характеризуется необратимыми изменениями в паренхиме почек. С целью диагностики гломерулонефритов проводят следующие мероприятия:
Первое что проводится при диагностике это опрос пациента. При появлении поражения почек будут выявлены соответствующие жалобы. К ним относят:
Все эти жалобы могут говорить о патологии почек. При этом важным является условие присутствия ангины в недавнем прошлом. Лабораторные исследования крови показывают следующие изменения:
В анализе мочи будут следующие изменения:
При заболевании почек часто назначают анализ мочи по Нечипоренко. Этот анализ позволяет уточнить степень выраженности воспалительного процесса. В случае появления ангины перед поражением почек проводят бактериологические исследования мазка из зева. Этот анализ назначают с целью выявления стрептококков. Инструментальные методы проводят для выявления изменения в сердце, органов дыхания и почек. Назначение тех или иных анализов зависит от формы и степени выраженности патологического процесса. Определением симптомов и лечения гломерулонефритов занимается врач нефролог. В случае диагноза нефрита почек показан постельный режим как для взрослых, так и для детей. А также медики советуют ограничить прием жидкости. При массивных отеках лучше отказаться от воды. Резкое ограничение соли один из важных аспектов в устранении отечного синдрома. Присутствие стрептококковой инфекции требует проведение антибактериальной терапии. Для этих целей применяют антибиотики широкого спектра действия. Длительное применение антибиотиков также способствует снижению риска развития сепсиса. Помимо этиотропный терапии используют симптоматическое лечение. Оно направлено на снижение артериального давления и уменьшение отеков. Для снижения отечного синдрома используют:
А также прием диуретиков способствует снижению уровня давления. Для уменьшения выраженности артериальной гипертензии используют:
При развитии осложнении нередко прибегают к искусственной вентиляции легких и реанимационным мероприятиям. При появлении хронического процесса, а также низкой фильтрационной способности почек назначают гемодиализ. Он применяется с целью удаления токсических веществ из организма. Основные осложнения гломерулонефрита возникающие, при поражении почек следующие:
Все осложнения требует незамедлительного вмешательства врачей, так как могут угрожать жизни больного. Основные мероприятия, направленные на предупреждение развития поражения почек, складываются из следующих моментов:
Придерживаясь простых рекомендаций, риск развития нефритов снижается в несколько раз. Почки являются один из жизненно важных органов. Поражение клубочков без лечения приведет к необратимым изменениям почек. Поэтому важно вовремя обращаться за помощью к врачу. При появлении гломерулонефрита диагностика обязана проводиться сразу, это поможет спасти жизнь человека. А также решающим фактором здоровья является профилактика гломерулонефрита у детей. Легче предупредить появление гломерулонефрита, симптомы и лечение которого происходят у каждого пациента по-разному. Любое заболевание почек влияет на общее состояние здоровья человека. источник Наличие крови в моче, что на латыни звучит как гематурия, в большинстве случаев является опасным симптомом, свидетельствующим о развитии заболевания мочеполовой системы. И лишь в некоторых ситуациях этот признак может быть незначительным физиологическим отклонением, не требующим назначения терапии. Гематурия не относится к самостоятельному заболеванию. Это только проявление, которое может быть единичным, или одним из целого ряда характеристик симптоматики какой-либо определенной патологии. Поэтому обязательно при обнаружении следов крови в моче необходимо пройти полное обследование, чтобы подтвердить или опровергнуть присутствие нарушений в организме. В медицине принято наличие крови в моче разделять на микро- и макрогематурию. Это связано с количественным содержанием кровяных следов. Диагноз «Микрогематурия» выставляется чаще всего при общем анализе крови, когда он проводится при подозрении на присутствие заболевания, либо при профилактических комплексных обследованиях. Так называемая скрытая гематурия, или слабоположительная реакция на кровь в моче, симптом, который невозможно определить без помощи лабораторной диагностики. И наоборот, макрогематурия (наличие большого количества кровяных примесей в моче) – признак, легко распознаваемый пациентами в домашних условиях и лаборантами только при взятии образца в руки. Моча в этом случае приобретает оттенки от бледно-розового до темно-коричневого, что часто приводит к панике пациентов. Следует отметить, что обе разновидности гематурии могут быть опасными симптомами быстро развивающихся серьезных заболеваний. Макро- и микрогематурия не должна остаться без внимания. При выявлении этих признаков пациенту нужно срочно проконсультироваться с врачом. Врачи выделяют около 170 причин, приводящих к появлению гематурии, и по большей мере они доброкачественные. При этом существует достаточно широкий перечень заболеваний, к примеру, онкологических, при которых определяется данное состояние, и своевременная их диагностика чрезвычайно важна для жизни и здоровья пациентов. Не все факторы, вызывающие гематурию, относятся к патологическим. Иногда следы крови могут появляться вследствие приема антикоагуляционных препаратов, таких как Варфарин, Гепарин, но при их отмене или корректировке дозы данный симптом пропадает. Также гематурию в той или иной степени способно вызвать лечение антибиотиками (Пенициллин, Циклофосфан), длительный прием Аспирина и некоторые препараты наркотического действия. Эти лекарства могут раздражать ткани мочевыводящей системы, тем самым повреждая сосудистую сеть, что приводит к высвобождению определенного количества эритроцитов в мочу. Еще одной причиной непатологического характера, из-за которой в урине появляется кровяная примесь, является чрезмерная физическая нагрузка, к примеру, беговые марафоны, походы на длительные дистанции или профессиональная деятельность. Такое состояние называется «беговая гематурия», и оно возникает в результате трения стенок мочевого пузыря с последующим выделением кровяных следов. Патологические причины гематурии, то есть когда данное состояние развилось на фоне каких-то заболеваний, можно разбить на несколько следующих групп. Наиболее часто отмечаются такие патологии, как уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря). Они возникают вследствие попадания болезнетворных бактерий через уретру. Слизистая поверхность органов становится раздраженной, и частое мочеиспускание может приводить к нарушению целостности сосудов, а значит, к появлению крови в моче. Воспаление почечных лоханок (пиелонефрит) и почечных клубочков (гломерулонефрит) также могут стать причиной гематурии. Такие заболевания нередко развиваются как осложнения инфекций уретры или мочевого пузыря. Кровь из пораженных сосудов этих участков высвобождается и вместе с мочой выводится при мочеиспускании, окрашивая ее в оттенки красного или бордового цвета. Гематурия при мочекаменной болезни может наблюдаться в двух случаях. Первый, когда камень сдавливает небольшие почечные сосуды, приводя их к разрыву, и во втором – при передвижении камней по мочевым путям с повреждением слизистых. Такие состояния могут сопровождаться острой невыносимой болью, которая потребует немедленной медицинской помощи. Воспалительный процесс предстательной железы (простатит) доставляет мужчинам массу дискомфорта. Железа увеличивается в размерах, при этом уменьшая просвет уретры, в результате чего больному сложно нормально помочиться, его беспокоят частые позывы к мочеиспусканию. Раздражение или деформация уретры нередко сопровождается кровью в моче. То же самое состояние бывает и при аденоме простаты – доброкачественной гиперплазии (разрастании) железы. При злокачественных опухолях простаты на последних стадиях может наблюдаться макрогематурия, связанная с кровотечением. Опухоли на ранних стадиях могут иногда приводить к появлению крови в моче, причем такие симптомы бывают непродолжительными и незначительными, почему многие больные и не придают этому должного внимания. Но при разрастании новообразования мочеполовой системы или его внедрение в соседние ткани часто становятся причиной довольно сильного кровотечения из уретры. Отдельно выделяются жировые опухоли (липомы), которые плотно пронизаны кровеносными сосудами. Если вследствие каких-либо причин происходит нарушение целостности сосудистой сетки, то моча окрашивается в красный цвет. Эндометриоз – разрастание внутренней маточной оболочки становится причиной появления крови в урине при распространении на мочевой пузырь или уретру. Кроме этого, при ярко выраженном вагините (воспалении влагалища) также могут отмечаться незначительные примеси крови. Но такое состояние наблюдается крайне редко. Травматические повреждения органов мочеполовой системы зачастую сопровождается наличием крови в моче. Данное состояние может развиться вследствие тупого удара и разрыва тканей почек, мочеточников либо мочевого пузыря или же нарушения целостности сосудов. Выраженность гематурии будет проявляться в зависимости от особенностей поврежденных сосудов, откуда произошло кровотечение. То есть при разрыве мелких капилляров она будет незначительна, а при повреждении венозных или артериальных сосудов содержание крови в моче будет высоко. Воспалительные заболевания сосудов – васкулиты не очень частые причины возникновения гематурии. Состояние развивается на фоне повреждения сосудистых русел, имеющих сниженную эластичность вследствие воспалительного процесса. Из патологий, передающихся на генетическом уровне, выделяется серповидноклеточная анемия, характеризующаяся видоизмененными эритроцитами, которые могут погибать на различных периодах своего жизненного цикла и попадать в мочу. Также гематурия является одним из симптомов болезни Альпорта – врожденного нефрита (воспаление почки), сопровождающегося нарушением целостности мембран почечных клубочков и снижающий их фильтрационную функцию. Многолетнее изучение статистических данных позволило выделить факторы, которые могут стать своеобразным толчком для развития гематурии. К ним относят возраст пациентов, гендерные особенности и наследственную предрасположенность. Возраст. Следы крови в моче у лиц мужского пола старше 45–50 лет зачастую обусловлены развитием аденомы простаты. Тогда как для молодых мужчин наиболее характерны синдром Альпорта и мочекаменная болезнь, чем для других возрастных категорий. У детей состояние гематурии в большинстве случаев сопровождает воспалительные процессы в почках, развившиеся как осложнения на фоне бактериальных либо вирусных инфекций. Самым частым из них является постинфекционный гломерулонефрит. Подробнее о появлении крови в моче у ребенка можно прочитать в этой статье. Гендерные особенности. Гематурия у особ женского пола по большей мере возникает вследствие инфекционных заболеваний мочевыводящих путей, таких как уретрит и цистит. Это связано с анатомическими различиями. У женщин более короткий и широкий мочеиспускательный канал по сравнению с мужчинами, поэтому бактериям из кишечника туда проще попасть. Нередко у представительниц прекрасного пола может наблюдаться кровь в моче при беременности, что вызвано повышенной нагрузкой на весь организм и, в частности, на почки. Период вынашивания плода для многих становится временем обострения хронических заболеваний различных функциональных систем, и мочеполовая не исключение. Наследственная предрасположенность. В 10–15% гематурия развивается при врожденных патологиях или структурных аномалиях органов мочевыделительной системы. При обнаружении крови в моче врач порекомендует пациенту провести полное комплексное обследование, включающее в себя лабораторные анализы и инструментальные методы. Самыми первыми будут назначены общие анализы крови и мочи, что поможет выявить изменения в двух основных жидкостях организма. Гематурия будет подтверждена, если в центрифугированной моче обнаружится свыше 5 единиц эритроцитов, и 3, если урина не прошла центрифугирование. Анализ мочи по методу Нечипоренко укажет на гематурию при обнаружении свыше 1000 эритроцитов на 1 мм 3 . Проведение трехстаканной пробы поможет определить вид гематурии – в начале мочеиспускания (инициальную), в конце (терминальную) и тотальную. Посев на бактериальную флору обеспечит выявление возбудителя инфекции, его количественный состав и чувствительность к препаратам антибактериального действия. К менее распространенным анализам относится обследование мочи на кальциурию, определение титра АСЛ-О (коэффициент острой стрептококковой инфекции). Кроме того, может назначаться диагностика крови на уровень содержания иммуноглобулина А, СЗ комплемента (сложных белков) и фазово-контрастная микроскопия. К инструментальным методам обследования при гематурии в первую очередь относится УЗИ почек, мочеточников и мочевого пузыря. Не менее значимым является КТ вышеперечисленных органов мочевыводящей системы. Благодаря этим двум исследованиям, удается выявить обызвествления, структурные аномалии, камни и новообразования. Также при наличии показаний врач может рекомендовать цистоскопию – внутренний осмотр мочевого пузыря с использованием оптического инструментария. Биопсия почки – информативная методика, но из-за определенных сложностей выполняется строго по показаниям. В отдельных случаях даже по итогам полного обследования причины проявления крови в моче найти не удается. Такой результат отнюдь не означает, что пациент абсолютно здоров, и единственное, что делать врачу в данной ситуации – это убедить пациента регулярно наблюдаться у нефролога или уролога. Особенно важно постоянное посещение специалистов при присутствующих у пациента факторов риска, таких как курение, профессиональная деятельность на вредном производстве и лучевая терапия в анамнезе. Состояние, именуемое гематурией, нельзя назвать самостоятельным заболеванием. Поэтому его лечение как отдельного симптома не проводят. В некоторых случаях при обнаружении незначительного количества крови терапия может вообще не потребоваться. Если гематурия является одним из признаков цистита, то назначается курс антибиотикотерапии. При выявлении аденомы простаты проводится лечение ингибиторами 5-альфа-редуктазы (Финастерид, Дутастерид) и блокаторами альфа-1 адренорецепторов (Альфузозин, Силодозин, Тамсулозин). Терапия мочекаменной болезни может заключаться как в консервативных методах, так и в дроблении и выведении камней. Таким образом, для пациента, столкнувшегося с появлением крови в моче, самым важным будет обращение к врачу и прохождение всех рекомендованных методов диагностики, на основе которых врач сделает вывод о том, нужно лечить данный симптом или нет. источник Кровь в моче у женщин и мужчин в современной медицине определяется термином гематурия. Если у человека обнаруживается кровь в моче, то это явление выражается изменением окраски мочи из-за попадания в нее красных кровяных телец. В медицине гематурию принято подразделять на две разновидности — макрогематурию и микрогематурию, зависимо от того, сколько крови попадает в мочу. При макрогематурии кровь в моче у мужчин и женщин заметна невооруженному глазу в связи с выраженным изменением цвета мочи. При микрогематурии количество крови в моче очень маленькое, поэтому определить ее наличие можно только после проведения лабораторных исследований. Следовательно, скрытая кровь в моче определяется только после того, как проводится анализ мочи. Нарушенная норма крови в моче может свидетельствовать о развитии серьезных болезней мочеполовой системы. Такой симптом специалисты считают признаком, указывающим на явную связь недуга с состоянием почек. При установлении диагноза врач очень внимательно расспрашивает пациента о том, как именно появляется кровь из мочевого пузыря, так как это указывает на особенности заболевания. Иногда немного крови выделяется еще до начала мочеиспускания, или кровь может смываться первой порцией мочи. В таком случае причины болезни связаны с патологиями мочеиспускательного канала. Если причина заболевания связана с мочевым пузырем, то кровь появляется вместе с выделением последних порций мочи. При заболеваниях почек происходит равномерное окрашивание мочи красными кровяными тельцами. Поэтому для более точного определения особенностей проявления гематурии врачи проводят специальную пробу, для которой больному необходимо при мочеиспускании поочередно набрать мочу в три емкости, чтобы позже сравнить окраску мочи и определить в анализе мочи кровь.
Ответ на вопрос, почему появляется кровь в моче, следует искать вместе со специалистом-урологом. Ведь причин такого явления может быть очень много. Иногда определить, почему моча с кровью, позволяет опрос больного, ведь такой симптом может быть следствием недавно перенесенной травмы или инфекционной болезни. Если у человека обнаружены конгломераты или новообразования, то определять, почему бывает периодически в моче кровь, следует с учетом данной патологии. Моча с кровью у мужчин выделяется при наличии врожденных патологий почек, при нарушении сворачиваемости крови, связанной с заболеваниями или с приемом некоторых медикаментов. Если анализ показал наличие крови в моче, то причины наличия также могут быть связаны с заболеваниями сосудов, папиллярным некрозом. Инфекционные заболевания — частая причина того, что появляется моча с кровью у женщин и мужчин. Этот симптом характерен для туберкулеза мочевого пузыря или почек, гнойных процессов в мочеполовой системе. Появляется кровь в моче при цистите и уретрите. Следует очень тщательно провести диагностику, так как причины сгустков крови в моче могут быть связаны с онкологической патологией мочевого пузыря. Ни в коем случае нельзя затягивать с диагностикой, если в моче появляется кровь со сгустками, так как далеко не всегда при таком симптоме у человека развивается цистит или другое легко излечимое заболевание. При травмах и ударах человек может получить увечье, связанное с разрывом почки или мочевого пузыря. При окрашивании мочи в красноватый цвет, или в том случае, если при мочеиспускании выходят сгустки, важно немедленно провести ультразвуковое исследование или другие исследования, которые назначит врач. Иногда выходит сгусток или появляется кровь после слишком сильной физической нагрузки, при которой у человека существенно повышается артериальное давление. Как следствие, в почках увеличивается кровоток и происходит нарушение в их клубочках.
Кроме описанных выше причин к появлению крови в моче могут привести и другие заболевания. Это рак простаты, гиперплазия, гломерулонефрит и др. Окрашивание мочи кровью может свидетельствовать о развитии анемии, диабета, волчанки, венерических болезней. Кровь в моче и кале может свидетельствовать о наличии внутренних травм. Какая бы причина не привела к этому явлению, лечение крови в моче следует проводить немедленно. Кровь в моче у детей чаще всего появляется при заболеваемости гломерулонефритом. Кроме того, этот симптом иногда свидетельствует о травмах уретры инфекционных болезнях. Кровь в моче у ребенка также появляется при наличии камней в почках. У детей появление крови в моче связано еще и с тем, что кровеносные сосуды у них более хрупкие. Очень серьезный и вызывающий опасение симптом – кровь в моче при беременности. Ее появление может сигнализировать о воспалительных процессах, инфекции, полипах, появлении опухолей и др. Однако если цвет мочи у беременной женщины изменился, то это еще не свидетельствует о наличии в ней крови. Иногда цвет мочи изменяется после употребления некоторых продуктов, медикаментов. Поэтому о наличии в моче крови можно сказать только после проведения лабораторных анализов. Довольно часто у беременных женщин развиваются инфекционные болезни мочеполовой системы. Наиболее часто будущих мам беспокоят проявления цистита и пиелонефрита. В некоторых случаях воспаление у беременной женщины проходит без выраженных признаков, и определить его наличие можно только после обнаружения крови в моче при лабораторных анализах. Но чаще при воспалительных болезнях мочеполовой системы женщина чувствует периодическую боль внизу живота. Также может подниматься температура тела, возникает ощущение жжения в процессе мочеиспускания. При наличии крови в моче у беременной женщины можно подозревать наличие повреждения почек, мочевого пузыря, мочевыводящих путей. Если в органах мочеполовой системы есть камни, и они сдвигаются с места, это также может вызвать болевые ощущения и окрашивание мочи кровью. Иногда кровь в моче у беременной женщины появляется вследствие менее серьезных причин. К примеру, сильное давление матки может повредить мочевой пузырь. Также этот симптом вызывают гормональные изменения в организме. В этом случае врачи определят идиопатическую гематурию, которая не угрожает здоровью женщины и плода. Но в любом случае при изменении цвета мочи будущая мама должна обязательно проконсультироваться с доктором.
В первую очередь необходимо провести лабораторные анализы мочи, крови. Врач берет мазки, которые позволяют определить развитие опухоли. Также проводится внутренний осмотр мочевого пузыря и канала с использованием цитоскопа. Информативным исследованием является томография и ультразвуковое исследование, которое охватывает область почек и таза. Если при проведении исследований возникает такая необходимость, проводится биопсия для подтверждения или исключения онкологии. Кровь в моче – это симптом определенного заболевания. Чтобы избавиться от этого неприятного явления, следует провести комплексное лечение основой болезни. Если речь идет о наличии конкрементов в органах мочеполовой системы, то принимаются все меры, чтобы облегчить процесс их отхождения. Это тепловые процедуры, спазмолитики. Если камень не может выйти самостоятельно, то назначается цистоскопическое извлечение или хирургическая операция. При инфекционных заболеваниях назначается терапия антибиотиками. Если имела место травма почки, при которой образовались разрывы тканей и гематомы, то в обязательном порядке следует проводить экстренное хирургическую операцию. При хронической гематурии показан прием витаминов группы B и препаратов, содержащих железо. Образование: Окончила Ровенский государственный базовый медицинский колледж по специальности «Фармация». Окончила Винницкий государственный медицинский университет им. М.И.Пирогова и интернатуру на его базе. Опыт работы: С 2003 по 2013 г. – работала на должностях провизора и заведующего аптечным киоском. Награждена грамотами и знаками отличия за многолетний и добросовестный труд. Статьи на медицинскую тематику публиковались в местных изданиях (газеты) и на различных Интернет-порталах. Анастасия, симптомы, описанные Вами, могут быть связаны с различными заболеваниями, это может быть и мочекаменная болезнь и острый уретрит. Необходимо обратиться к урологу и дерматовенерологу. здравствуйте,подскажите пожалуйста.У моего мужа(ему 45 лет)из полового члена шла кровь при мочеиспускания,и была резь всего дня.А сейчас все исчезло и болей нет.С чем это может быть связано? источник Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна! Кровь в моче на профессиональном языке называется гематурией. Если в моче присутствует кровь, окраска ее меняется благодаря наличию в крови красных кровяных телец. Любое количество крови в моче может указывать на очень серьезные заболевания. Поэтому, даже если обнаружены микроскопические примеси крови, необходимо полное обследование организма. Причем чем старше человек, тем вероятнее наличие тяжелых заболеваний. Кровь может проникнуть в мочу из органов, находящихся на пути мочи, то есть из почек, мочеточников, мочевого пузыря или уретры. Существует больше полутора сотен различных причин этого явления. Наиболее частые причины гематурии:
Менее распространенные причины крови в моче:
Это в первую очередь туберкулез почек или мочевого пузыря, а также гнойные процессы, спровоцированные гноеродными микроорганизмами, цистит, уретрит. Кровь в моче после травмы может наблюдаться при разрыве почки. Травма может быть как тупой, так и проникающей. Убедиться в наличии или отсутствии камней в мочевыводящих путях можно с помощью экскреторной урографии. Если кроме сгустков крови никаких других симптомов не ощущается, не было никаких травм и пациенту уже исполнилось сорок лет, вполне вероятно наличие раковой опухоли мочевого пузыря. При раке уретры кровь наблюдается не только в анализе мочи, но ее можно обнаружить и в промежутке между мочеиспусканиями во внешнем конце уретры. Если же сгустки крови имеют форму червей, это в большой степени вероятности указывает на рак почки. Не только злокачественные новообразования приводят к появлению крови в анализе мочи. Доброкачественные опухоли также могут быть его причиной. Однако они очень редки в органах мочевыведения. Чаще всего это кисты почек. Ангиомиолипома – это доброкачественное новообразование, чаще обнаруживаемое у женщин в период беременности. Ее объемы могут быть очень велики, и в таком случае она может проявляться наличием крови в моче. Вся ткань ангиомиолипомы пронизана кровеносными сосудами и жировыми клетками. Сосуды нередко самопроизвольно лопаются, и кровь попадает в мочу. Такой вид опухоли лечится только с помощью операции. Она удаляется без повреждения здоровых тканей. Чаще всего причиной появления крови в моче у женщин являются воспалительные процессы в системе мочевыведения. При таких процессах изменяется кровообращение, инфекция приводит к тому, что красные кровяные тельца проникают в ткани организма. Очень часто наличие гематурии объясняется циститом. Во время мочевыведения женщина испытывает острые боли, рези или жжение. Анатомическое сложение органов малого таза у женщин таково, что создаются благоприятные условия для инфицирования мочевыделительных органов. Благодаря короткой уретре инфекции легко попасть в мочевой пузырь. У беременных женщин нередко в моче можно обнаружить кровь. Но до сих пор еще ни один врач не может толком объяснить, в чем причина этого явления. Одно из объяснений говорит, что во время развития плода матка увеличивается в размерах, пережимает близлежащие органы мочевыделения и вызывает микроскопические травмы. Они абсолютно безвредны для здоровья как мамы, так и плода. Однако если во время беременности в моче обнаружили кровь, нужно обязательно как можно быстрее посетить врача. Причинами появления в моче крови у женщин могут быть как заболевания, свойственные обоим полам, например, мочекаменная болезнь, киста, пиелонефрит, мелкоклеточная анемия, рак почки, так и вполне физиологичные причины. Например, во время сбора анализа мочи в нее попала менструальная кровь. При аденоме простаты или доброкачественной гиперплазии существует невысокая вероятность появления в моче крови. Но чаще это бывает при сочетании аденомы и цистита в острой форме. Диагностируют заболевание с помощью определения уровня оттока мочи и количества остаточной мочи в пузыре. Лечение осуществляется оперативно. Рак простаты
Другие причины:
Кровеносные сосуды малыша более тонкие и хрупкие, чем у взрослого человека. Поэтому некоторые заболевания могут способствовать проникновению крови в мочу. Это может быть геморрагический диатез или другое заболевание. Иногда кровь может попасть в мочу при лечении некоторыми сильными препаратами. Чаще всего причиной крови в моче ребенка являются воспалительные процессы в почках или мочевом пузыре. Более предрасположены к подобным заболеваниям девочки, так как уретра у них короче и путь для инфекции меньше. При воспалениях ребенок обязательно будет жаловаться на боль, часто мочиться, плакать во время мочеиспускания. Кровь может обнаружиться во время беременности на любых сроках вынашивания. При этом подобный симптом всегда очень нервирует и саму женщину, и ее врачей. Хотя в подавляющем числе случаев явление это является беспричинным (идиопатическим) и не вызывает никаких неприятностей, женщине требуется обязательно тщательно обследоваться. Врачи полагают, что наличие в моче крови во время беременности можно связать с изменением гормонального фона, а также сдавливанием маткой органов мочевыделения. Если у пожилого человека гематурия сочетается с болями в области подвздошных костей, это может указывать на эмболию почечных артерий. У такого больного важно выявить заболевания сосудов и сердца, а также узнать: не принимает ли он лекарства от таких болезней. Если кровь в моче сочетается с болью и появляется после совокуплений, у пациентки, вероятно, посткоитальный цистит. Развивается он на фоне воспаления, вызванного патогенной микрофлорой, проникающей в органы мочевыведения во время совокупления. Далее микроорганизмы поднимаются вверх до мочевого пузыря. Строение органов мочевыведения у женщин способствует развитию посткоитального цистита. Когда уретра находится таким образом, что во время совокупления в нее проникают семенная жидкость и влагалищная слизь, вероятно инфицирование мочеполовой системы и развитие в уретре и мочевом пузыре воспаления. Очень важна поза, в которой осуществляется совокупление. Так как влагалище, уретра и заднепроходное отверстие находятся в непосредственной близости друг от друга, вероятность инфицирования увеличивается. Диагностика осуществляется урологом на основе осмотра и лабораторных исследований. Нередко на цвет мочи влияет пища. Так, поедание красной свеклы придает моче интенсивный красноватый оттенок. Некоторые красители, добавляемые в пищу, также приводят к окрашиванию мочи. Существует три метода обнаружения крови в моче:
Два первых метода являются достаточно приблизительными. Так, при рассматривании мочи любой красный краситель можно принять за кровь. А тест может дать ложноположительный результат при наличии гемоглобина в моче. Для этого существует масса диагностических методов:
В большом количестве случаев достаточно бывает только осмотра и опроса больного. Так, по тому, на каком этапе мочеиспускания появляется кровь, уже можно заподозрить причину нарушения. Если наличие крови в моче сочетается с болями в нижней части спины или живота, существует вероятность инфекционного воспаления, новообразования или камней в почках. Цистит нередко протекает с достаточно обильными кровотечениями. При этом заболевании во время выделения мочи больной страдает от жжения или резей. В ходе обследования женщинам обязательно следует пройти консультацию гинеколога, а мужчинам ректальное обследование. Иногда это дает возможность сразу выявить новообразование. Этот осмотр обязателен при наличии крови в моче, даже при самом ее малом количестве. Обычно для осмотра верхнего отдела мочевыделительной системы применяют ультразвук или урографию. Для проведения урографии внутривенно вливается контрастное вещество на основе йода. Аппарат фиксирует движение контрастного вещества по мочевыделительной системе. В результате врач получает несколько рентгеновских снимков с изображением разных частей мочевыделительной системы. Это самый широко используемый способ диагностики состояния органов выделения, который помогает обнаружить камни и новообразования в верхних частях системы мочевыведения. Вместо урографии иногда используют УЗИ вместе с обзорной рентгенограммой. Большое удобство ультразвука в том, что этот вид обследования совершенно безвреден.
После определения причины будет назначено соответствующее лечение:
Автор: Пашков М.К. Координатор проекта по контенту. источник |
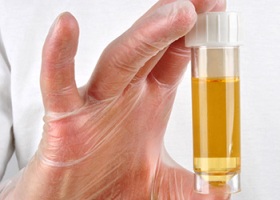 Причины крови в моче связаны с заболеваниями почек, мочевого пузыря и других органов мочеполовой системы человека. Даже если визуально или в анализе мочи кровь появляется в незначительных количествах, необходимо обязательно провести обследование и определить, что означает кровь в моче в данном случае. При этом следует учесть, что тяжелые болезни чаще развиваются у людей зрелого возраста.
Причины крови в моче связаны с заболеваниями почек, мочевого пузыря и других органов мочеполовой системы человека. Даже если визуально или в анализе мочи кровь появляется в незначительных количествах, необходимо обязательно провести обследование и определить, что означает кровь в моче в данном случае. При этом следует учесть, что тяжелые болезни чаще развиваются у людей зрелого возраста. Гематурия, проявляющаяся у женщины во время менструации, свидетельствует о развитии эндометриоза мочевого пузыря. Если появление крови в моче наблюдается после полового акта, то у женщины, скорее всего, развивается посткоитальный цистит. Это заболевание – следствие воздействия патогенной микрофлоры, которая попадает в мочевыделительные органы во время полового акта.
Гематурия, проявляющаяся у женщины во время менструации, свидетельствует о развитии эндометриоза мочевого пузыря. Если появление крови в моче наблюдается после полового акта, то у женщины, скорее всего, развивается посткоитальный цистит. Это заболевание – следствие воздействия патогенной микрофлоры, которая попадает в мочевыделительные органы во время полового акта. Чтобы провести лечение той болезни, которая спровоцировала окрашивание мочи кровью, необходимо в первую очередь определить причину, которая спровоцировала развитие болезни.
Чтобы провести лечение той болезни, которая спровоцировала окрашивание мочи кровью, необходимо в первую очередь определить причину, которая спровоцировала развитие болезни.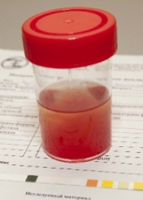 У половины детей, проходящих обследование по поводу гематурии, обнаруживается гломерулонефрит.
У половины детей, проходящих обследование по поводу гематурии, обнаруживается гломерулонефрит. Большинство людей, обнаружив в моче кровь, испытают сильное беспокойство. И правильно. Ни в коем случае не следует пытаться самостоятельно поставить диагноз и лечиться. Нужно как можно скорее записаться на консультацию уролога.
Большинство людей, обнаружив в моче кровь, испытают сильное беспокойство. И правильно. Ни в коем случае не следует пытаться самостоятельно поставить диагноз и лечиться. Нужно как можно скорее записаться на консультацию уролога.