Люди среднего и старшего возраста обычно не прочь поговорить о болезнях и методах их лечения. Популярны разговоры, например, о высоком давлении и лекарствах, нормализующих его. Никто в компании друзей не откажется поговорить о радикулите или остеохондрозе. Но есть одна тема, которую даже в обществе близких друзей не стремятся обсуждать. Речь идет о дефекации и кале. Между тем регулярность опорожнения кишечника или отсутствие ее, консистенция каловых масс, их цвет позволяют судить о состоянии пищеварительной системы в частности и организма в целом.
Система пищеварения человека
Судить о проблемах со здоровьем или издержках в питании можно по четырем характеристикам кала:
- периодичность посещения туалета;
- консистенция и форма;
- запах;
- цвет.
Частота опорожнения индивидуальна для каждого человека. Нормой считается от двух раз в день, до одного раза в один-два дня. Дефекация должна проходить без значительных и длительных усилий и заканчиваться полным опорожнением и чувством комфорта.
О запоре речь идет, когда кишечник не удается опорожнить раз в три дня. Если человек вынужден ходить в туалет пять раз в день и более, диагностируется диарея.
Нормальный кал мягкий и хорошо оформленный (форма цилиндра или колбаски).
О неблагополучии в желудочно-кишечном тракте свидетельствует кал пенистый, жидкий, в виде кашицы или замазки, сухой и плотный. Например, жидкий и пенистый стул наблюдается, когда была съедена несвежая пища или произошло инфекционное поражение кишечника.
Нормальный стул имеет неприятный каловый запах, но не резкий. Кал с отклонениями в запахе (кислый, гнилостный, зловонный и т.д.) говорит о наличии патологии. Например, зловонным кал может быть при нарушениях работы поджелудочной железы или размножении патогенных бактерий в кишечнике.
Нормальный цвет кала – коричневый.
Шпинат придает цвет зелени
Зеленый кал бывает при дисбактериозе. В зеленый цвет фекалии могут окрашивать такие овощи, как шпинат, щавель, салат, если их употреблять в большом количестве.
Надо внимательно отнестись к черному цвету. Он может появиться при язве, циррозе, раке ободочной кишки. Однако паниковать заранее не стоит, черными фекалии могут стать в результате лечения препаратами висмута, приема активированного угля. Окрасить кал в такой цвет могут черника и черная смородина.
Черно — зеленый цвет наблюдается при приеме препаратов железа, которыми лечат железодефицитную анемию.
Красноватый цвет фекалии приобретают, когда в нижних отделах кишечника есть кровотечения. Более безобидная причина – употребление свеклы.
Желтый цвет кала чаще всего наблюдается, когда еда слишком быстро проходит по кишечнику. Желтый оттенок придает стулу питание преимущественно молочными продуктами.
Оранжевый оттенок стул может приобрести, если человек ест много моркови или тыквы.
Наконец, бывает очень светлый, почти белый, с легким серым оттенком кал. Его называют ахолическим. Фекалии в данном случае имеют глинистую, напоминающую замазку консистенцию.
Обесцвечивается кал из-за того, что нарушается процесс выведения билирубина. Он производится печенью и поступает в кишечник. Там билирубин претерпевает биохимические изменения и превращается в стеркобилин. Он представляет собой пигментное вещество, которое и делает стул коричневым. При недостаточном поступлении желчи в ЖКТ, стеркобилина образуется слишком мало для окрашивания стула.
Обесцвечивание фекалий происходит по трем причинам:
- еда;
- лекарственные препараты;
- патологии ЖКТ.
Очень светлая окраска стула может стать результатом употребления в значительном количестве жирной пищи (сала, сметаны, сливочного масла и т.д.). При нормализации рациона кал становится коричневым снова.
«Тетрациклин» способен обесцветить стул
Обесцвечивают стул некоторые лекарства:
- антибактериальные и противогельминтные средства;
- противотуберкулезные препараты;
- нестероидные противовоспалительные средства;
- противоэпилептические препараты;
- средства на основе ацетилсалициловой кислоты;
- препараты от подагры;
- оральные противозачаточные средства.
Если две эти причины отсутствуют, можно говорить о том, что кал утратил естественную окраску из-за патологии. Теряется цвет при холецистите и ряде других заболеваний ЖКТ.
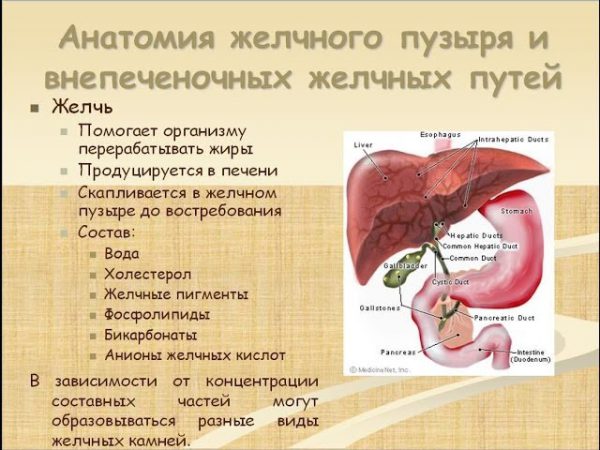
Билиарная система
Холецистит диагностируется, когда воспаляется желчный пузырь (ЖП). Является одним из распространенных заболеваний органов брюшной полости.
Холецистит
Существует несколько квалификаций патологии. С учетом ее происхождения выделяют формы:
При первой форме в пузыре образуются желчные камни. Во втором случае камни отсутствуют.
Есть разделение холецистита по выраженности симптомов характера воспалительного процесса:
Острая форма бурно начинается, признаки патологии ярко выражены. Хроническая форма отличается медленным течением, признаки заболевания носят слабо выраженный характер.
Также разделяют болезнь по тяжести проявлений:
Если холецистит протекает в легкой форме, боль слабая и непродолжительная, исчезает сама без приема лекарств. Обострения появляются не реже одного раза в год. Негативного влияния на функционирование других органов (печень, поджелудочная железа) нет.
При средней форме болевые ощущения более сильные и длятся дольше. Возможны диарея, вздутие живота и другие диспепсические расстройства при холецистите средней тяжести. Частота обострений в год увеличивается до трех и более раз. Длительность обострения может составлять более трех недель.
Хуже всего приходится людям с тяжелым течением холецистита. Боль сильная, обострения случаются чуть ли не каждый месяц. Диспепсические явления (понос, изжога, тошнота, рвота и т.д.) становятся обыденными. Нередко развиваются сопутствующие заболевания (панкреатит, гепатит).
Имеется классификация по характеру течения заболевания:
- рецидивирующее;
- монотонное;
- перемежающееся.
Для первого варианта характерно смена периодов обострения с периодами ремиссий, когда проявления болезни отсутствуют.
Монотонное течение характеризуется тем, что ремиссии не наступают.
В последнем случае болезнь протекает неравномерно. На фоне слабых симптомов заболевания периодически наступают обострения разной интенсивности.
Главными патогенными факторами развития заболевания являются застой желчи и болезнетворные микроорганизмы.
Примерно в девяти случаях из десяти застой вызывается желчнокаменной болезнью (ЖКБ), когда камни закрывают выход из пузыря, травмируют слизистую оболочку. Распространенность ЖКБ в развитых государствах находится на уровне 10-15 процентов от численности населения и имеет четкую тенденцию к росту.
Еще одна причина застоя – низкая моторика ЖП и желчных путей, что нарушает отведение желчи. При дискинезии желчных путей пузырь опорожняется не полностью, что способствует формированию камней.
Дренаж желчи ухудшается при врожденных аномалиях (перетяжки, сужения и т.д.) пузыря и протоков.
Отток желчи могут нарушать новообразования (кисты, опухоли).
Кроме этого, к застою приводят нарушения химического состава и густоты желчи, сильные гормональные изменения в организме во время беременности и менопаузы, неправильное питание, малоподвижный образ жизни и т. д.
Один из возбудителей холецистита – кишечная палочка
Инфекции попадают в пузырь посредством крови и лимфы. Возможно непосредственное проникновение микробов из кишечника. Источниками патогенных возбудителей служат различные патогенные очаги в организме (отит, пародонтоз и т.д.). Обычно возбудителями выступают бактерии, реже простейшие, гельминты и вирусы.
Симптоматика определяется особенностями недуга (наличие или отсутствие конкрементов, сила воспаления). Острый калькулезный холецистит протекает по иному, чем бескалькулезный. При наличии камней проявления ОХ выражены отчетливо:
- сильная боль в правом подреберье;
- горечь во рту;
- желтушность склер и кожи;
- температура;
- кожный зуд и т.д.
Если камней нет, для ОХ характерна эпизодическая тянущая боль в той же области. Возникает она, как правило, после излишнего употребления спиртных напитков или переедания. Бескалькулезный ОХ встречается очень редко.
ХХ диагностируется гораздо чаще острого. Симптоматика его различна в стадии обострения и ремиссии.
Болит при обострении в правой части живота. Наступает она приступами, то слабее, то сильнее. Отдает в правую лопатку, ключицу и плечо.
Диспепсия проявляет себя тошнотой, отрыжкой горьким, рвотой с примесью желчью, метеоризмом. Понос при холецистите – также распространенное явление.
Возможны повышения температуры тела, озноб, потливость, бессонница. В тяжелых случаях не исключаются симптомы интоксикации (пониженное давление, одышка, учащенное сердцебиение). При калькулезном ХХ на фоне застоя наблюдаются пожелтение кожных покровов и склер, которое сопровождается кожным зудом.
При ремиссии симптоматика обычно ограничивается некоторой тяжестью и дискомфортом с правой стороны живота. Иногда появляется холецистокардиальный синдром. Он выражается в тахикардии, болях за грудиной.
Воспаленный ЖП сам по себе серьезно ухудшает качество жизни человека, но при несвоевременной или неадекватной терапии холецистит может дать осложнения, которые могут представлять опасность для жизни. На фоне холецистита могут развиться такие серьезные болезни, как плеврит, панкреатит, холангит, воспаление легких.
Не исключается скопление гноя в ЖП с переном гнойного воспаления на соседние ткани. Возможно прободение стенки ЖП камнем или в результате ее расплавления под воздействием гноя. Попадание содержимого ЖП ведет к перитониту, а бактерий в кровоток – сепсису. Перитонит и сепсис при отсутствии экстренной медицинской помощи чреваты летальным исходом.
Терапия проводится комплексная. Консервативные методы включает в себя прием медикаментов, диету и физиотерапию.
При ОХ или обострении ХХ прописывают препараты, купирующие боли и спазмы. На стадии ремиссии назначают холеретики и холикинетики. Первые из них стимулируют образование желчи, вторые облегчают ее отток.
Если при диагностике обнаруживаются инфекции, избавляются от них приемом антибиотиков, противогельминтных и противовирусных средств в зависимости от типа возбудителя.
Важную роль при лечении играет диета. Рекомендуется кушать небольшими порциями пять-шесть раз в день. Особенности питания описывает диета №5.
К физиотерапевтическим способам лечения относятся индуктотермия, электрофорез и УВЧ.
Основные виды холицестэктомии
При неэффективности консервативного лечения прибегают к хирургическому вмешательству – удалению ЖП, поскольку операция в данном случае является единственным способом остановить прогрессирование заболевания, сберечь здоровье и жизнь человека.
Если кал обесцветился, и обесцвечивание сопровождается болью в животе необходимо обратиться к гастроэнтерологу. Не исключено, что речь идет о холецистите. Воспаление пузыря при отсутствии лечения или самолечении может доставить немало неприятностей человеку.
О первых симптомах неблагополучия с ЖП расскажет следующий видеоматериал.
Узнать о профилактике холецистита можно из видео.
источник
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день.
Диета после операции удаления геморроя ускоряет заживление тканей и предотвращает осложнения. Послеоперационное питание соблюдается до полного рассасывания швов. Так как стул в этот период бывает болезненным, важно знать, какие продукты полезны, а какие ухудшают восстановительный период.
- Почему нужно соблюдать диету после операции на геморрой?
- Основные правила питания
- Диета после операции
- Первые сутки
- Последующий период
- Пример меню
- Разрешенные и запрещенные продукты
- Полезные блюда
- Вредные блюда
Правильное питание после операции по удалению геморроя позволяет достичь таких результатов:
- предотвращение газообразования;
- профилактика запора;
- исключение перепадов артериального давления;
- снижение давления в геморроидальных сосудах;
- снабжение организма необходимыми питательными веществами;
- быстрое возвращение к прежнему образу жизни.
Если придерживаться рекомендаций по питанию, можно предотвратить инфекционные осложнения, кровотечения, расхождение швов.
Продукты, разрешенные в послеоперационный период, не должны раздражать прямую кишку. Еду готовят на пару, тушат или варят. Приемы пищи должны быть через небольшие промежутки времени — каждые 2-2,5 часа. Объем разовой порции небольшой – 150-200 г. Полностью исключают животные жиры, стимулирующие выработку желчных кислот. Они раздражают слизистую оболочку кишечника.
Необходимо пить достаточное количество жидкости: для человека с массой около 70 кг суточный объем воды, не считая супов, составляет 2 литра.
Рацион должен быть богат клетчаткой, витаминами, минералами, которые ускоряют восстановление после операции.
Диеты необходимо придерживаться до заживления тканей прямой кишки (1-2 месяца).
В зависимости от состояния больного, объема операции, составляют суточный рацион. На начальном этапе употребляют жидкую пищу, которая легко усваивается. По мере заживления рубца перечень разрешенных продуктов расширяется.
В первый день употреблять пищу не рекомендуют, так как каловые массы могут инфицировать послеоперационный рубец. Для того чтобы стула не было, перед операцией кишечник полностью очищают. В первые сутки можно пить жидкость – воду, сок. Используют фильтрованную или негазированную воду, морковный, персиковый, свекольный сок.
Длительное голодание приводит к образованию твердых каловых масс, запору, натуживанию при дефекации. Это повышает риск инфицирования и расхождения швов. Поэтому строгие ограничения показаны только в первые сутки.
Прием твердой пищи начинают со 2-3 дня, в зависимости от состояния. В рацион включают слизистые каши без масла и соли, овощной суп, кефир, йогурт. Через 6-8 недель переходят к обычному меню. Для профилактики болезни рекомендовано придерживаться правильного питания постоянно.
Диета после геморроидэктомии – важная часть восстановительного периода. Она нормализует перистальтику, воздействует на микрофлору, способствует образованию мягкого стула.
Примерное меню на 1 день представлено в таблице.
| Завтрак | Овсяная каша на воде 150 г, 1 вареное яйцо, зеленый чай без сахара |
| Второй завтрак | Нежирный сыр 80 г |
| Обед | Овощной суп 150 г, запеченное мясо 100 г, зеленый чай |
| Полдник | Обезжиренный творог 200 г |
| Ужин | Котлеты из куриного мяса на пару, салат из вареной моркови и свеклы |
Перед сном можно выпить 150-200 г 1%-го кефира. Такой рацион подходит на 7-10 дней после операции. Далее его постепенно расширяют. Диету соблюдают в течение 2 месяцев после открытого оперативного вмешательства и 1-1,5 месяца при закрытом вмешательстве.
Диета после операции по удалению геморроя содержит все необходимые питательные вещества – растительные жиры, животные белки, углеводы. Употребляя полезные продукты, можно ускорить выздоровление. Вредные блюда, наоборот, могут навредить.
С 3-4 дня разрешено употреблять суп из картофеля, шпината, тыквы, каши на воде. Позже добавляют нежирную птицу или рыбу. Для восстановления микрофлоры полезно есть кисломолочные продукты с низким содержанием жира. К ним относят натуральный йогурт, кефир, простоквашу. Через 14-21 день начинают есть запеченные яблоки, овощное рагу, хлеб с добавлением отрубей.
После оперативного вмешательства необходимо поддерживать водный баланс. Для этого пьют не менее 1,5-2 л воды в день.
Продукты, рекомендованные в период реабилитации, указаны в таблице.
| Напитки | Травяные чаи (некрепкие), компот из сухофруктов, фильтрованная или минеральная негазированная вода, морс. |
| Фрукты и овощи | Морковь, огурец, свекла, печеные яблоки. |
| Каши | Ячневая, перловая, овсяная, гречневая, пшенная. |
| Сухофрукты | Чернослив, курага, сушеные груши, яблоки. |
| Хлеб | Ржаной, цельнозерновой, с отрубями или семенами льна. |
| Рыба | Минтай, хек, навага. |
| Мясо | Курятина, индюшатина, молодая говядина. |
Положительным эффектом обладают сухофрукты – они послабляют стул и облегчают дефекацию. Из них варят компоты без сахара или употребляют в готовом виде. Кроме компота и обычной воды, рекомендованы травяные чаи из крапивы, аниса, ромашки, фенхеля. А также готовят воду с имбирем, которая нормализует перистальтику.
В дополнение к основному рациону нужно употреблять клетчатку. Ее можно приобрести в виде готового препарата — отрубей, микроцеллюлозы. Их добавляют в жидкие блюда по 1 столовой ложке в сутки. Много пектина есть в баклажанах и кабачках, поэтому их можно есть ежедневно.
Противовоспалительный и антисептический эффект оказывает ромашковый чай. Он содержит эфирные масла, снижающие болевой синдром. В нем есть флавоноиды и азулены, которые борются с воспалением. Чай из ромашки богат апигенином, который снимает спазм гладких мышц.
Для повышения иммунитета полезно есть кисломолочные продукты. Натуральный йогурт, содержащий лакто- и бифидобактерии, способствует продвижению химуса по кишечнику и ежедневному формированию каловых масс. Ацидофильная палочка, содержащаяся в кефире, борется с патогенными бактериями.
Из меню после операции по удалению геморроя исключают острые, соленые, копченые, маринованные, жареные продукты.
На 2 месяца из рациона исключают свинину, жирную говядину, гусятину, утятину, баранину. В эту группу входит семга, скумбрия, селедка. Нельзя добавлять в пищу соль, перец, соусы и майонез. Не рекомендованы вода с газом, весь алкоголь, кофе, крепкий черный чай. Резко ограничивают сладости – шоколад, какао, сдобу. А также исключают белый хлеб, морепродукты и грибы.
Нельзя употреблять капусту, чечевицу, фасоль, горох и цельные молочные продукты, усиливающие газообразование. Раздражающим действием обладает репа, лук, чеснок, редька, цитрусовые, поэтому их тоже исключают. Запрещено есть полуфабрикаты, консервы, фастфуд. На время нужно исключить яблоки с кожурой и груши.
Правильное питание относится к важной части реабилитации в первый месяц после оперативного вмешательства. Расширение рациона происходит только после заживления швов и осмотра врача. Исключение острых и жирных блюд в дальнейшем позволяет избежать рецидивов геморроя.
Опубликовано: 18 ноября 2015 в 12:19
Многие больные после холецистэктомии жалуются на нарушение процессов пищеварения: на повышение газообразования, вздутие живота, в 20 случаях из 100 появляется кровяной понос (жидкий стул) после удаления желчного пузыря. Чаще всего все эти неприятные проявления проходят после операции, но бывают случаи, когда диарея после холецистэктомии длится годами. Бывает и так, что удаление желчного приводит к появлению хронических запоров. Почему все это происходит?
Ответы на вопросы дает описание функций описываемого органа. Желчный пузырь – это емкость, в которой копится желчь. Она время от времени поступает через протоки в двенадцатиперстную кишку и участвует в процессах переваривания. При нарушении режима питания, при частом употреблении сухомятки, при наличии долгих голодных пауз, в пузыре желчь начинает застаиваться, в результате этого формируется воспалительный процесс, который становится виновником образования камней.
В запущенных стадиях такой процесс приводит к операции, которая предполагает удаление желчного. Нередко у пациентов начинались сильные поносы после холецистэктомии. Признаки поноса после того, как удален орган, возникали по причине несоблюдения диеты в реабилитационный период. Чтобы желчь не скапливалась в протоках, больной должен питаться часто и понемногу, 5-6 раз в день небольшими порциями. Без желчи жирная и острая пища перевариваться не может, именно нарушение режима и правил питания приводит к тому, что после удаления желчного пузыря возникает сильный понос и появляется зловонный жидкий стул.
Всем тем, у кого развился понос после удаления желчного, медики рекомендуют прислушаться к следующим рекомендациям:
- Сильный жидкий стул, если удалили желчный пузырь, становится причиной появления обезвоживания организма, поэтому больные с диареей должны пить много воды. Восстановить электролитный баланс при поносе, когда удален описываемый орган, помогают специальные солевые растворы, которые продаются в аптеке. Они готовятся при помощи порошка Регидрон. В случае, когда нет возможности приобрести лекарство, раствор, который поможет предотвратить обезвоживание от поноса, можно приготовить самостоятельно. Для этого необходимо в литре воды растворить чайную ложку соли и чайную ложку сахара. Пить небольшими глотками после каждого позыва к дефекации. Для взрослых разовая доза рассчитывается по формуле 20 мл на один килограмм тела.
- Если произведено удаление желчного пузыря и по этой причине началась сильная диарея, необходимо постоянно принимать препараты для предотвращения дисбактериоза.
- Когда удаление желчного пузыря приводит к появлению поноса, полезно принимать легкие абсорбенты, такие как Смекта.
- Очень часто хологенная диарея после холецистэктомии приводит к резкому снижению эффективности работы всех функций организма, поэтому в восстановительный период проводится интенсивная витаминотерапия.
- Для того чтобы предотвратить жидкий стул после удаления желчного пузыря, важно соблюдать строгую диету, именно она помогает предотвратить появление губительных последствий. Важно выучить перечень продуктов, которые теперь окажутся под полным запретом, и постараться никогда не нарушать принципов лечебного питания.
В случае, когда появился кровавый понос после операции, необходимо немедленно показаться специалистам.
Когда вздувается живот и активно отходят газы с неприятным запахом, организм страдает от интоксикации вследствие гниения и брожения пищи в кишечнике, поэтому энтеросорбенты можно рассматривать как необходимую скорую помощь, способную нейтрализовать патогенную микрофлору. Вылечить это могут Атоксил, Энтеросгель и обычный активированный уголь. Первые два препарата предпочтительны из-за отсутствия необходимости в их тщательном пережевывании благодаря порошковой и гелеобразной консистенции.
Если причиной становится нарушение функционирования поджелудочной железы или переедание, ухудшение состояния наблюдается сразу после еды. Справиться с тошнотой и прочими неприятными симптомами помогают выпускаемые в форме таблеток или драже Креон, Фестал, Мезим, которые способствуют более активному перевариванию пищи.
Главное – не принимать такие средства очень часто, иначе организм может полностью отказаться вырабатывать собственные ферменты. Если лечить нарушение таким образом приходится регулярно, следует обратиться к гастроэнтерологу. Необходимо помнить и о противопоказании к лечению ферментами – непроходимости кишечника.
Часто вздутие наблюдается вследствие дисбаланса полезной и вредной микрофлоры в конечном отделе ЖКТ. Когда регулярно отходят газы и возникает ощущение тяжести, одними из первых в схеме лечения указываются именно пробиотики. Чтобы терапия стала максимально эффективной, предварительно проводят анализ для определения группы недостающих бактерий. Вылечить вздутие способны Линекс, Бифиформ, Биолакт и ряд аналогичных препаратов.
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Недостаточная перистальтика кишечника становится одной из причин того, что пучит живот. Улучшающие моторику медикаментозные средства не помогают полностью вылечить нарушение, но способны заметно улучшить состояние за счет ускорения пищеварения и улучшения отхождения газов. Чаще всего назначается Мотилиум, дополнительно устраняющий возникающие при вздутии тяжесть, тошноту, изжогу. Если есть подозрение на непроходимость кишечника или перфорацию его слизистой, прием препарата категорически запрещен.
Когда вздувается живот, в большинстве случаев возникает болевой синдром, устранить который способна безопасная для организма Но-шпа. Иногда такого препарата недостаточно, поэтому в схему лечения включаются средства группы тримебутинов, одновременно купирующие боль и активизирующие перистальтику.
Необходимость в приеме кишечных антибиотиков возникает, когда налицо инфекционная природа процесса вздутия. Справиться с провоцирующими газообразование бактериями и вылечить нарушение помогают Хилак форте, Рифаксимин, оказывающие влияние только на слизистую кишечника.
Когда пучит живот, одного только медикаментозного лечения недостаточно. В числе первоочередных задач присутствует также организация правильной диеты, основанной на ряде принципов, без которых невозможно нормализовать состояние вздутого живота:
1. Разрешенные режимы приготовления пищи – тушение, отваривание, на пару.
2. Блюда подаются только теплыми и в небольшом количестве. Употреблять пищу, если регулярно вздувается живот, желательно чаще, чем обычно – не менее 5-6 раз в сутки.
3. Лечить вздутие нужно, полностью исключив еду на ходу, поздние приемы пищи.
4. Пить воду или другие напитки можно только спустя час после еды.
5. Если пучит живот, недопустимо употребление жевательной резинки из-за необоснованной активизации выработки желудочного сока.
6. Сладкие продукты в сочетании с другой едой могут провоцировать газообразование, поэтому соки и фрукты употребляют отдельно от остальных блюд.
7. Если регулярно отходят газы, нужно выпивать в сутки минимум литр чистой воды, нормализующей процессы переваривания пищи и повышающей результативность лечения.
Диета при лечении чрезмерного газообразования и вздутия подразумевает организацию приемов пищи с использованием следующих продуктов:
- Улучшающих перистальтику свеклы, моркови и тыквы при условии их правильного приготовления.
- Яиц в виде парового омлета или сваренных всмятку.
- Нежирной птицы, рыбы, постного мяса.
- Сваренных на воду овощных первых блюд.
- Подсушенной пшеничной выпечки.
- Нежирного кефира и творога.
- Каш, за исключением пшенной и перловой.
- Слабо заваренного зеленого чая.
- Соков цитрусовых (при отсутствии гастрита).
- Зелени, добавляемой в небольшом количестве в готовые блюда.
Организованное таким образом питание при вздутии становится эффективным дополнением лекарственной терапии. Главное – лечить нарушение до полного устранения симптомов и наступления стойкого улучшения.
источник
Последствия после удаления желчного пузыря заключаются не только в соблюдении диетических норм питания и в ограничении физических нагрузок, но и в высокой вероятности развития послеоперационных воспалительных процессов.
Любое хирургическое вмешательство, даже удачное, без осложнений в восстановительном периоде, всегда тем или иным образом сказывается на состоянии организма в целом. Возможные последствия операции по удалению желчного пузыря сводятся к следующему:
- возникает необходимость придерживаться определенного образа жизни и питания;
- увеличивается риск развития заболеваний, связанных напрямую или косвенно с прошедшей операцией;
- возрастает вероятность воспалительных процессов в органах пищеварительной системы;
- возникают проблемы с самочувствием.
Как правило, после удачно проведенной операции и строгом соблюдении всех предписаний лечащего врача, реабилитация больного проходит быстро и не сопровождается какими-либо осложнениями. Однако в организме все взаимосвязано и хирургическое вмешательство по удалению желчного пузыря вполне способно обострить и выявить воспалительные процессы и заболевания, которые уже есть в организме.
С медицинской точки зрения, все последствия данной операции, не связанные с нарушением диеты, временными недомоганиями или хирургическими ошибками, подпадают под понятие постхолецистэктомический синдром. Этот термин объединяет все воспалительные процессы, заболевания или хронические симптомы, которые возникли, либо обострились в результате вмешательства.
После хирургического удаления желчного пузыря, организмом больного должен перестроиться, так как исчезает резервуар для накопления желчи. Чтобы компенсировать утрату органа начинается процесс увеличения желчных протоков в объеме.
При нормально функционирующем пузыре, диаметр желчных протоков составляет от одного до полутора миллиметров, но после удаления органа, примерно на 6-10 день после вмешательства, их размеры достигают 2,8-3,2 мм. В дальнейшем протоки продолжают расширяться и через год после удаления пузыря достигают 10-15 мм. Этот процесс неизбежен, так как организму человека необходим резервуар для хранения желчи, и в данном случае протоки берут на себя такую функцию.
Желчный пузырь в организме выполняет депонирующую функцию, то есть накапливает желчь и выделяет ее при поступлении пищи. После удаления органа пищеварительные процессы нарушаются, снижается объем выделяемой желчи, необходимой для расщепления жиров, поступающих с пищей. Поэтому после употребления жирных или жареных блюд, возникает тошнота, рвота, появляется жидкий, жирный стул.
Желчь, поступающая в пузырь, не просто накапливалась там в определенном объеме, но и за счет всасывания воды, приобретала определенную концентрацию, необходимую для быстрого расщепления пищи. После холецистэктомии концентрационная и накопительная функции исчезают. На этом фоне развивается постхолецистэктомический синдром, так как цикличность поступления желчи теряется и она беспрепятственно поступает из печени в систему пищеварения.
Из-за снижения секреции желчных кислот уменьшаются бактерицидные свойства желчи, что может привести к росту патогенной микрофлоры и дисбактериозу кишечника. При развитии билиарной недостаточности возрастает концентрация токсичных желчных кислот, что негативно сказывается на общем самочувствии и состоянии здоровья пациента.
К сожалению, не существует однозначного ответа на вопрос – удалили желчный пузырь, какие могут быть последствия? Ни один лечащий врач не сможет дать точного прогноза и гарантировать отсутствие осложнений после вмешательства. Даже применение малоинвазивных лапароскопических методик не всегда позволяет избежать негативных последствий. На конечный результат лечения влияет множество факторов – возраст и общее состояние здоровья пациента, наличие сопутствующих болезней и прочих индивидуальных особенностей.
Большую роль в успешной реабилитации играет внимательное отношение к собственному здоровью и выполнение всех рекомендаций по корректировке образа жизни и соблюдению особой диеты. Даже если операция прошла успешно, негативных последствий не удастся избежать, если пациент вернется к вредным привычкам и неправильному питанию.
В некоторых случаях, увеличение протоков провоцирует определенные проблемы, которые становятся причиной следующих осложнений:
- холангита, то есть – воспаления в желчных протоках;
- образования кист в тканях холедоха, которые приводят к невризматическому расширению стенок желчных путей, межклеточным разрывам, рубцеванию ткани, кровотечениям и другим патологиям;
- нарушения оттока желчи, желчная гипертензия – часто возникают при несоответствии функциональных возможностей протоков с объемами поступающей желчи;
- функциональных нарушений при заломах и патологиях самих протоков;
- холестаза, то есть – застоя желчной жидкости в протоках;
- образования камней и песка в печеночных протоках.
Кроме того, удаление органа часто обостряет все дремлющие хронические болезни, имеющиеся в организме. В период реабилитации большая часть внутренних ресурсов и сил уходит на то, чтобы справится с отсутствием важного органа и приспособится к новым условиям. Иммунная система ослабевает и ее ресурсов не хватает на борьбу со старыми болячками.
Именно поэтому во время восстановительного периода у пациента обостряются гастриты, язвенная болезнь, возникают нарушения со стороны печени или поджелудочной железы, с которыми удаленный орган составлял единую систему. На фоне ослабления иммунитета заявляют о себе и прочие заболевания (сердечно – сосудистой, дыхательной, нервной системы), не имеющие прямого отношения к удалению пузыря.
К прямым последствиям перенесенной операции холецистэктомии относятся и болезни печени. Согласно статистике, в течение первых двух лет после операции, практически у половины пациентов развивается жировой гепатоз, который в свою очередь, провоцирует ряд воспалительных процессов в других органах.
Почему возникают те или иные последствия – вопрос полностью индивидуальный, врачи могут лишь дать рекомендации, которые помогут избежать возможного развития патологий и обострения хронических недугов.
Пациентам, перенесшим операцию по удалению желчного пузыря, чаще приходится сталкиваться с такими проблемами:
- воспалительные процессы и заболевания печени;
- нарушения функций поджелудочной железы;
- кожные заболевания (зуд, экземы, высыпания);
- диспепсические симптомы, то есть нарушения в работе пищеварительной системы (боли в правом боку, диарея или запоры, рвота, неприятие пищи, вздутие живота, метеоризм);
- изменение функциональных возможностей кишечника, приводящее к развитию дуоденитов, рефлюкс-гастритов, колитов и ряда иных патологий.
Предупредить развитие и само появление каких-либо недугов полностью невозможно, но свести эту вероятность к минимуму вполне реально, нужно лишь следовать всем предписаниям и рекомендациям доктора, занимающегося лечением.
Что касается симптоматики развивающихся осложнений, то на начальных этапах она одинакова и включает в себя следующие ощущения:
- боли в верхней части живота;
- тянущие боли под ребрами, с отдачей в спину и под лопатку;
- резко возникающие и так же резко прекращающиеся колики в области печени;
- тошнота и постоянный привкус горечи во рту;
- сильный специфический запах мочи и изменение ее цвета, вплоть до темно-кирпичного оттенка;
- вздутие живота, повышенное газообразование;
- желтизна кожи и белков глаз;
- появление мешков под глазами.
Все вышеперечисленные симптомы свидетельствуют о том, что в организме начинается воспалительный процесс, связанный с развитием послеоперационных осложнений. В этом случае тянуть время не стоит, необходимо сразу обращаться за медицинской помощью.
Любые лечебные меры зависят от характера воспалительного процесса и типа заболевания, обострившегося на его фоне. Но, существует и перечень лекарств, которые назначаются врачами для того, чтобы процесс реабилитации прошел успешно. Подобные медикаменты необходимы для нормализации процессов, связанных с резервацией и оттоком желчи и предотвращения возможных осложнений.
В период реабилитации пациентам назначают следующие препараты, способствующие купированию постхолецистэктомического синдрома:
- спазмолитики Дротаверин, Но-шпа, Мебеверин, Пирензепин хорошо снимают болевой синдромы и дополнительно улучшают работу ЖКТ, расслабляя спазмированный сфинктер Одди ;
- пищеварительные ферменты Фестал, Креон, Панзинорм Форте, Пангрол, нормализуют пищеварительные процессы и поддерживают функции поджелудочной железы;
- Гепабене, Эссенциале Форте – универсальные медикаменты, сочетающие в себе противовоспалительные и заживляющие свойства. Это гепатопротекторы, которые способствуют восстановлению поврежденных клеток печени, нормализуют выработку желчных кислот и прочие функций органа.
При развитии хологенной диареи больному назначают противомикробные и противодиарейные средства, при возникновении запоров – прокинетики Домперидон, Метоклопрамид.
После холецистэктомии сохраняется риск повторного образования камней в желчных протоках, так как состав вырабатываемой желчи не меняется. С целью предотвращения рецидивов холелитиаза пациенту назначают препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Гепатосан), а также медикаменты, содержащие желчные кислоты и стимулирующие ее производство (Аллохол, Холензим, Лиобил).
Для устранения изжоги и дискомфорта, вызванного повышением концентрации желудочного сока, больному выписывают медикаменты, нейтрализующие соляную кислоту (Омез, Омепразол).
При осложнениях, вызванных проникновением патогенных бактерий в тонкую и 12 –перстную кишку, пациенту назначают курс кишечных антисептиков и антибиотиков, после которого обязательно рекомендуют пропить пробиотики для восстановления баланса полезной микрофлоры.
Как говорят отзывы о последствиях удаления желчного пузыря, образ жизни и правильное питание имеют первостепенное значение в период восстановления. После удаления органа кушать можно далеко не все и лечащий врач обязательно даст подробную «диетическую» памятку больному.
- алкоголь, не зависимо от его компонентов и крепости, то есть одинаково нельзя и виски, и домашний сидр из яблок;
- газированные напитки;
- животные жиры;
- жирные сорта мяса и рыбы;
- жирные соусы, кетчупы;
- кисломолочные продукты и молочные напитки высокой жирности;
- сладости, сдобная выпечка, кондитерские изделия, шоколад;
- все блюда и продукты, способные раздражать слизистую и влиять на концентрацию желчных ферментов – специи, приправы, соленья, маринады, острые блюда, копчености, сало;
- из рациона следует исключить овощи с грубой клетчаткой и содержанием эфирных масел – капусту белокочанную, редьку, хрен, редис, тыкву, репу, перец болгарский и пр.;
- бобовые, грибы;
- лук, чеснок, щавель;
- кислые фрукты и ягоды;
- мороженое, так как холодная пища стимулирует сужение желчных протоков.
Помимо блюд и продуктов очень важно придерживаться графика питания, кушать следует небольшими порциями по 6-8 раз в сутки, в некоторых случаях врачи рекомендуют разделить прием пищи на 10-12 раз.
Большое значение имеет консистенция и температура пищи. Все блюда должны подаваться в теплом виде (не горячем и не холодном!). После удаления желчного органа кушать нужно мягкие продукты, идеальный вариант – каши, супы-пюре, пюре из овощей или фруктов, нейтральных по своим качествам, тушеные блюда.
Многие больные после операции переходят на детское питание. Рыбные, мясные и овощные пюре из баночек идеально соответствуют всем условиям диеты после операции и содержат все, нужные организму витамины и питательные вещества. Баночки с детским питанием очень хорошо разнообразят рацион в восстановительный период. В дальнейшем, пациент постепенно может переходить к употреблению привычных продуктов питания.
- серый или ржаной хлеб вчерашней выпечки;
- нежирные сорта мяса и рыбы в отварном, тушеном, запеченном или паровом виде;
- хорошо разваренные каши из гречневой, овсяной крупы;
- овощные или крупяные супы-пюре на постном бульоне;
- белковые омлеты;
- кисломолочные напитки (обезжиренные или с минимальным содержанием жира);
- сладкие ягоды и фрукты;
- овощные пюре или тушеные овощи;
- растительное масло для заправки (в небольшом количестве);
- из сладостей можно в небольшом количестве употреблять натуральный мармелад, варенье, джемы, мед;
- из напитков разрешены зеленые и травяные чаи, минеральная вода без газа, компоты из сухофруктов, морсы, отвар шиповника.
Что касается образа жизни в целом, то после перенесенной операции следует воздерживаться от занятий спортом, избегать тяжелых физических нагрузок и стрессов, не поднимать тяжести.
Но при этом важно больше двигаться, делать легкие гимнастические упражнения и закаливающие процедуры, совершать длительные прогулки на свежем воздухе. Со всеми рекомендациями врач обязательно ознакомит пациента перед выпиской, поможет подобрать правильный рацион питания и даст памятку, с подробным описанием разрешенных и запрещенных продуктов.
Мне удаляли желчный пузырь лапароскопическим методом, через небольшие проколы в брюшной полости. Ранки зажили быстро, восстановление прошло успешно, и уже через несколько дней после операции я вернулась домой. В первые дни радовалась, что исчезли постоянные боли в правом подреберье и спине, которые мучили меня на протяжении полугода. Но потом начались некоторые сложности. После удаления желчного пузыря требуется соблюдать строгую диету. А мне так хотелось скушать чего-нибудь сладкого или калорийного. Не удержалась и в гостях съела небольшой кусочек торта с кремом. После этого вскоре почувствовала тошноту, открылась рвота, появилась сильная слабость и боли в животе. Теперь больше не рискую и строго ограничиваю себя в питании, употребляю только разрешенные продукты. Такую диету придется соблюдать всю оставшуюся жизнь.
В больницу меня привезли с приступом желчнокаменной болезни. Боли были адские, а даже двигаться не могла, сидела согнувшись. Сделали экстренную полостную операцию, удалили желчный пузырь. Восстанавливалась тяжело, шов долго не заживал, были осложнения на печень. Пришлось пройти курс антибактериальной терапии и соответствующее лечение. Когда меня выписали, встал вопрос с питанием, так как многие продукты просто запрещены, а готовить себе отдельно, и каждый день кушать только каши и сухую курятину было тяжело. Выход нашелся. Я стала покупать детское питание в баночках – фруктовые, овощные и мясные пюре. Для меня это был идеальный вариант. Со временем стала кушать привычную еду, избегая жирных, острых блюд и приправ. Теперь чувствую себя отлично, придерживаюсь правильного питания и уже практически забыла о перенесенной операции.
источник
Цвет испражнений может многое сказать о текущем состоянии здоровья человека.
В норме экскременты имеют коричнево-желтоватый цвет. Но если в них присутствует желчь – их цвет меняется на желтый или зеленый (иногда – черный).
Такое изменение испражнений может быть свидетельством того, что внутренние органы работают с нарушениями, а это может быть признаком серьезного заболевания.
При попадании в кал желчи он приобретает ярко выраженный желтоватый или зеленый цвет. При нормальной работе внутренних органов желчи в каловых массах быть не должно, за исключением новорожденных в возрасте до двух месяцев. У них такое допустимо, поскольку организм малыша в этом возрасте только учится работать нормально. Если же после двух месяцев цвет экскрементов не меняется – это уже сигнал о каких-то нарушениях.
Для взрослых же изменение цвета испражнений должно стать поводом скорейшего обращения к врачу для всестороннего обследования
Патологии печени и желчного пузыря у взрослого человека вызывают ухудшение оттока желчи, вследствие чего она попадает в прямую кишку и перемешивается с каловыми массами. Наличие этого внутреннего печеночного секрета и приводит к тому, что экскременты становятся желтовато-зелеными. Моча при этом процессе, наоборот, становится более темной, даже коричневой. Все эти признаки – повод для серьезного беспокойства и обращения за медицинской помощью.
Нарушения нормального желчеотделения зачастую сопровождается диареей. Стул становится жидким и меняет окраску на желтую или зеленую (или желто-зеленую), а в процессе дефекации возможны боли в области правого подреберья.
Такую ситуацию могут вызвать разные факторы, например:
- цвет кала после удаления желчного пузыря меняется, поскольку отсутствие этого резервуара для желчи приводит к излишней нагрузке на остальные органы пищеварительной системы, и желчь может перерабатываться неполноценно;
- также такую ситуацию могут спровоцировать проблемы с желудочно-кишечным трактом или различные патологии желчного пузыря;
- нарушенная микрофлора человеческого организма также относится к одной из причин такого отклонения от нормы, поскольку при дисбактериозе погибают микроорганизмы, участвующие в преобразовании желчи, и тогда она в толстой кишке не перерабатывается и обжигает стенки кишечника;
- при пищевых отравлениях токсины либо возникающая инфекция, из-за которых и возникла интоксикация организма, мешают процессам преобразования желчи, и её движение по внутренним органам ускоряется; при этом организм её перерабатывать попросту не успевает, иона оказывается в экскрементах;
- часто присутствие в каловых массах желчи связано с заболеваниями желчного пузыря;
- хологенная диарея не только изменяет цвет стула, но и приводит к появлению в нем сгустков желчи; как правило, она сопровождается существенными болями, общей слабостью и резкой потерей веса.
Основной причиной нарушения кишечной микрофлоры у взрослых является прием антибиотических лекарственных препаратов.
При этом лечение одного недуга может спровоцировать появление другого. Антибиотики приводят ек гибели не только болезнетворных, но и «хороших» бактерий, участвующих в процессе пищеварения. Также прием таких лекарств уничтожает ферменты, при помощи которых перерабатывается желчь.
Не переваренная должным образом пища постепенно гниет в кишечнике, а желчь напрямую проходит сразу в толстую кишку, изменяя тем самым цвет испражнений (они становятся желто-зелеными, а иногда – даже черными). Одним из признаков, являющихся тревожным сигналом нарушения микрофлоры, является резкий гнилостный запах от каловых масс.
Отравления вызывают общую интоксикацию человеческого организма, которая приводит к сбоям в работе пищеварительной системы.

| № | Полезная информация |
|---|---|
| 1 | отсечение тонкой кишки |
| 2 | операция по удалению желчного пузыря |
| 3 | воспалительные процессы в кишечнике и других органах пищеварения |
| 4 | проблемы, связанные с нарушением нормального желчеотделения |
Главной причиной появления такого расстройства является попадание в кишечник желчных кислот, которые вызывают его раздражение и провоцируют диарею.
Если желчь присутствует в кале постоянно – это серьезный повод обратиться в лечебное учреждение с целью постановки правильного диагноза, которые позволяет назначить эффективное лечение. Перед тем, как принимать какие-либо меры, необходимо установить причину такой патологии. Точная диагностика находится в исключительной компетенции квалифицированного медицинского специалиста, который пользуется современными лабораторными и инструментальными диагностическими методиками.
Если причина — дисбактериоз, то обычно врач прописывает медикаментозную терапию для восстановления микрофлоры, а именно:
- препараты-пробиотики, в состав которых входят живые бактериологические культуры, эффективно уничтожающие болезнетворные микроорганизмы;
- лекарственные средства – пребиотики, которые насыщают кишечник полезными для пищеварения бактериями;
- противомикробные лекарственные средства для предупреждения размножения патогенных микробов;
- витаминные комплексы;
- иммуностимуляторы, повышающие уровень иммунитета и способствующие скорейшему восстановлению нормальной кишечной микрофлоры.
В целях профилактики дисбактериоза необходимо прежде всего правильно и сбалансировано питаться. Если назначен курс антибиотикотерапии, то одновременно следует принимать и пробиотики. Это позволит сохранить полезную микрофлору. Также в этот период полезно употреблять кисломолочные продукты, насыщенные лакто- и бифидобактериями.
Если появление в фекалиях черной желчи вызвано пищевым отравлением, первым делом необходимо промыть желудок большим объемом воды, в которой развести соду или марганцовку. Возникающая при таком промывании рвота выводит токсичные вещества. После этого больному необходим покой и обильное питьё (негазированное). Есть в первый день после отравления не рекомендуется совсем, на второй (в случае улучшения самочувствия), допускается употребление бульона. Если симптомы отравления не проходят — необходимо вызвать «скорую помощь».
Основными мерами профилактики пищевых отравлений являются:
- частое и тщательное мытьё рук;
- соблюдение рекомендуемых норм по обработке пищевых продуктов;
- свежесть ингредиентов, используемых для употребления в пищу.
Если причина появления в кале желчи — болезнь желчного пузыря, то в этом случае эффективную терапию сможет прописать только квалифицированный врач. Самолечение в такой ситуации может только усугубить ситуацию, и привести к удалению этого важного органа.
- рациональное и правильное питание, без злоупотребления жареными, жирными и острыми блюдами;
- регулярность приема пищи, без переедания и длительного голодания;
- наиболее эффективная мера – раздельное питание (мясо и овощи или каши и овощи).
Раздельное питание после удаления желчного пузыря
Если желчь в жидком кале вызвана хологенной диареей, то в первую очередь необходимо восстановление нормальной работы желчевыводящих протоков при помощи медикаментов, активизирующих желчевыведение. Назначить такую терапию может только врач. Как правило, в таком случае прописывают антибактериальные и абсорбирующие препараты, с помощью которых в организме токсины уничтожаются и выводятся наружу. Нарушенную кишечную микрофлору помогает восстановить курсовой прием пробиотиков.
В качестве профилактики следует внимательно относиться к своему пищевому рациону. В нем должны присутствовать только свежие и полезные продукт, такие, как нежирные виды мяса и рыбы, а также большое количество фруктов и овощей.
Седалищный нерв. Точка Хуань-тяо. Канал желчного пузыря. с. 7
Цвет испражнений может многое сказать о текущем состоянии здоровья человека.
В норме экскременты имеют коричнево-желтоватый цвет. Но если в них присутствует желчь – их цвет меняется на желтый или зеленый (иногда – черный).
Такое изменение испражнений может быть свидетельством того, что внутренние органы работают с нарушениями, а это может быть признаком серьезного заболевания.
При попадании в кал желчи он приобретает ярко выраженный желтоватый или зеленый цвет. При нормальной работе внутренних органов желчи в каловых массах быть не должно, за исключением новорожденных в возрасте до двух месяцев. У них такое допустимо, поскольку организм малыша в этом возрасте только учится работать нормально. Если же после двух месяцев цвет экскрементов не меняется – это уже сигнал о каких-то нарушениях.
Для взрослых же изменение цвета испражнений должно стать поводом скорейшего обращения к врачу для всестороннего обследования
Патологии печени и желчного пузыря у взрослого человека вызывают ухудшение оттока желчи, вследствие чего она попадает в прямую кишку и перемешивается с каловыми массами. Наличие этого внутреннего печеночного секрета и приводит к тому, что экскременты становятся желтовато-зелеными. Моча при этом процессе, наоборот, становится более темной, даже коричневой. Все эти признаки – повод для серьезного беспокойства и обращения за медицинской помощью.
Нарушения нормального желчеотделения зачастую сопровождается диареей. Стул становится жидким и меняет окраску на желтую или зеленую (или желто-зеленую), а в процессе дефекации возможны боли в области правого подреберья.
Такую ситуацию могут вызвать разные факторы, например:
- цвет кала после удаления желчного пузыря меняется, поскольку отсутствие этого резервуара для желчи приводит к излишней нагрузке на остальные органы пищеварительной системы, и желчь может перерабатываться неполноценно;
- также такую ситуацию могут спровоцировать проблемы с желудочно-кишечным трактом или различные патологии желчного пузыря;
- нарушенная микрофлора человеческого организма также относится к одной из причин такого отклонения от нормы, поскольку при дисбактериозе погибают микроорганизмы, участвующие в преобразовании желчи, и тогда она в толстой кишке не перерабатывается и обжигает стенки кишечника;
- при пищевых отравлениях токсины либо возникающая инфекция, из-за которых и возникла интоксикация организма, мешают процессам преобразования желчи, и её движение по внутренним органам ускоряется; при этом организм её перерабатывать попросту не успевает, иона оказывается в экскрементах;
- часто присутствие в каловых массах желчи связано с заболеваниями желчного пузыря;
- хологенная диарея не только изменяет цвет стула, но и приводит к появлению в нем сгустков желчи; как правило, она сопровождается существенными болями, общей слабостью и резкой потерей веса.
Основной причиной нарушения кишечной микрофлоры у взрослых является прием антибиотических лекарственных препаратов.
При этом лечение одного недуга может спровоцировать появление другого. Антибиотики приводят ек гибели не только болезнетворных, но и «хороших» бактерий, участвующих в процессе пищеварения. Также прием таких лекарств уничтожает ферменты, при помощи которых перерабатывается желчь.
Не переваренная должным образом пища постепенно гниет в кишечнике, а желчь напрямую проходит сразу в толстую кишку, изменяя тем самым цвет испражнений (они становятся желто-зелеными, а иногда – даже черными). Одним из признаков, являющихся тревожным сигналом нарушения микрофлоры, является резкий гнилостный запах от каловых масс.
Отравления вызывают общую интоксикацию человеческого организма, которая приводит к сбоям в работе пищеварительной системы.
Главной причиной появления такого расстройства является попадание в кишечник желчных кислот, которые вызывают его раздражение и провоцируют диарею.
Если желчь присутствует в кале постоянно – это серьезный повод обратиться в лечебное учреждение с целью постановки правильного диагноза, которые позволяет назначить эффективное лечение. Перед тем, как принимать какие-либо меры, необходимо установить причину такой патологии. Точная диагностика находится в исключительной компетенции квалифицированного медицинского специалиста, который пользуется современными лабораторными и инструментальными диагностическими методиками.
Если причина – дисбактериоз, то обычно врач прописывает медикаментозную терапию для восстановления микрофлоры, а именно:
- препараты-пробиотики, в состав которых входят живые бактериологические культуры, эффективно уничтожающие болезнетворные микроорганизмы;
- лекарственные средства – пребиотики, которые насыщают кишечник полезными для пищеварения бактериями;
- противомикробные лекарственные средства для предупреждения размножения патогенных микробов;
- витаминные комплексы;
- иммуностимуляторы, повышающие уровень иммунитета и способствующие скорейшему восстановлению нормальной кишечной микрофлоры.
В целях профилактики дисбактериоза необходимо прежде всего правильно и сбалансировано питаться. Если назначен курс антибиотикотерапии, то одновременно следует принимать и пробиотики. Это позволит сохранить полезную микрофлору. Также в этот период полезно употреблять кисломолочные продукты, насыщенные лакто- и бифидобактериями.
Если появление в фекалиях черной желчи вызвано пищевым отравлением, первым делом необходимо промыть желудок большим объемом воды, в которой развести соду или марганцовку. Возникающая при таком промывании рвота выводит токсичные вещества. После этого больному необходим покой и обильное питьё (негазированное). Есть в первый день после отравления не рекомендуется совсем, на второй (в случае улучшения самочувствия), допускается употребление бульона. Если симптомы отравления не проходят – необходимо вызвать «скорую помощь».
Основными мерами профилактики пищевых отравлений являются:
- частое и тщательное мытьё рук;
- соблюдение рекомендуемых норм по обработке пищевых продуктов;
- свежесть ингредиентов, используемых для употребления в пищу.
Если причина появления в кале желчи – болезнь желчного пузыря, то в этом случае эффективную терапию сможет прописать только квалифицированный врач. Самолечение в такой ситуации может только усугубить ситуацию, и привести к удалению этого важного органа.
- рациональное и правильное питание, без злоупотребления жареными, жирными и острыми блюдами;
- регулярность приема пищи, без переедания и длительного голодания;
- наиболее эффективная мера – раздельное питание (мясо и овощи или каши и овощи).
Раздельное питание после удаления желчного пузыря
Если желчь в жидком кале вызвана хологенной диареей, то в первую очередь необходимо восстановление нормальной работы желчевыводящих протоков при помощи медикаментов, активизирующих желчевыведение. Назначить такую терапию может только врач. Как правило, в таком случае прописывают антибактериальные и абсорбирующие препараты, с помощью которых в организме токсины уничтожаются и выводятся наружу. Нарушенную кишечную микрофлору помогает восстановить курсовой прием пробиотиков.
В качестве профилактики следует внимательно относиться к своему пищевому рациону. В нем должны присутствовать только свежие и полезные продукт, такие, как нежирные виды мяса и рыбы, а также большое количество фруктов и овощей.