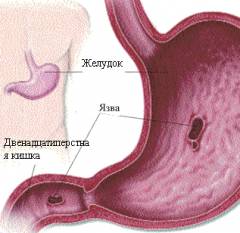
Желудочно-кишечное кровотечение – это истечение крови в полость желудка и кишечника с последующим ее выделением только с калом или с калом и с рвотой. Оно не является самостоятельным заболеванием, а осложнением множества – более ста – различных патологий.
Желудочно-кишечное кровотечение (ЖКК) – это опасный симптом, говорящий о том, что нужно срочно найти причину кровотечения и устранить ее. Даже если выделяется совсем небольшое количество крови (а бывают даже ситуации, когда кровь не видна без специальных исследований), это может быть в результате совсем маленькой, но быстро растущей и крайне злокачественной опухоли.
Обратите внимание! ЖКК и внутреннее кровотечение – не одно и то же. В обоих случаях источником кровотечения может служить желудок или различные отделы кишечника, но при ЖКК кровь выделяется в полость кишечной трубки, а при внутреннем кровотечении – в брюшную полость. ЖКК можно в некоторых случаях лечить консервативно, тогда как внутреннее кровотечение (после ранения, тупой травмы и так далее) лечится только оперативно.
Массивные кровотечения из желудочно-кишечного тракта вызывают в организме следующие изменения:
- уменьшается объем крови, при этом диаметр сосудов остается тем же;
- на стенки сосудов кровь уже не давит, как раньше, поэтому артерии уже не могут так хорошо обеспечивать движение крови – скорость кровообращения снижается;
- снижение скорости кровотока в центре тела означает слишком медленное движение крови в области капилляров и более мелких сосудов (микроциркуляторного русла), задача которых – обеспечение тканей кислородом и нужными веществами, забор из них отработанных продуктов;
- замедление кровотока в области микроциркуляторного русла приводит к развитию здесь застоя (здесь и так сосуды мелкие и скорость движения крови низкая всегда);
- при застое в микроциркуляторном русле происходит склеивание в них эритроцитов. Если начинать лечение на этой стадии, то кроме переливания крови и кровезаменителей, нужно вводить солевые растворы и кроворазжижающие препараты (гепарин). Иначе сгустки, образованные в капиллярах, будут массово идти в общее русло и могут, собравшись, закупорить какую-то более крупную артерию;
- обмен между закупоренными склеенными клетками кровь капиллярами и тканями становится очень трудным и может прекратиться вовсе. Такая ситуация наблюдается почти во всех тканях. Первой страдает микроциркуляция в коже, подкожной клетчатке, потом постепенно «отключаются» и внутренние органы. Сердце и головной мозг долго работают в «экономном режиме», но если кровь теряется быстро, или общий объем кровопотери превышает 2,5 литра, то «отключаются» и они;
- нарушение микроциркуляции в печени приводит к тому, что она перестает обезвреживать токсины из крови, плохо вырабатывает факторы свертывания крови. В результате кровь становится жидкой и не сворачивается. Это очень опасное состояние. На этой стадии одного переливания крови мало – нужно уже вводить факторы свертывания крови. Они содержатся в плазме крови (ее заказывают на станции переливания) и в отдельных препаратах.
Причин, вызывающих острое желудочно-кишечное кровотечение, настолько много, что их делят сразу по двум классификациям. Одна из классификаций обозначает род причин, вторая – причины в зависимости от локализации в желудочно-кишечной «трубке».
Итак, в зависимости от рода причин, ЖКК может быть вызвано:
- Воспалительными, эрозивными и язвенными образованиями ЖКТ, в результате которых «разъедаются» сосуды, питающие ту или иную структуру. Не все эти патологии возникают из-за нарушения диеты или заражения Хеликобактер пилори. Эрозивно-язвенные поражения возникают при любой тяжелой болезни (это называется стресс-язвами). Их вызывают ожоги крепкими спиртными напитками, кислотами и щелочами, выпитыми по ошибке или умышленно. Также часто эрозии и язвы возникают вследствие приема обезболивающих препаратов и гормонов-глюкокортикоидов.
- Опухолями ЖКТ любой степени злокачественности.
- Ранениями и травмами ЖКТ.
- Болезнями свертывания крови.
- Повышением давления в сосудах ЖКТ. Это, в основном, бывает только при синдроме портальной гипертензии, вызванной циррозом, тромбами в воротной вене или сдавлении ее извне.
В зависимости от локализации, выделяют кровотечения из верхних отделов (до окончания 12-перстной кишки) и кровотечения из нижних отделов (начиная с тонкого кишечника) ЖКТ. Верхние отделы страдают чаще: на них приходится около 90% ЖКК, на нижние, соответственно, приходится чуть больше 10% случаев.
Если рассматривать частоту поражения отдельных органов, то кровотечения из желудка – это каждое второе ЖКК, кровотечение из 12-перстной кишки встречается в каждом третьем случае. Толстая и прямая кишка – это каждое 10 кровотечение, пищевод – каждое двадцатое. Тонкий кишечник у взрослых кровоточит редко – в 1% случаев.
Причины ЖКК из верхних отделов желудочно-кишечного тракта – это:
- эрозивный эзофагит, чья основная причина – прием через рот кислот или щелочей;
- эрозивный и геморрагический гастриты, в том числе, возникшие при приеме обезболивающих препаратов;
- язвенная болезнь желудочной или 12-перстной локализации;
- повышенное давление в венах пищевода (синдром портальной гипертензии). Он развивается при циррозе печени, тромбах в печеночных или других венах, сообщающихся с воротной веной, сдавление воротной вены на уровне сердца – при констриктивном перикардите или на любом другом уровне – при опухолях и рубцах близлежащих тканей;
- проникающие ранения грудной клетки или верхних отделов живота;
- синдром Мэллори-Вэйса;
- полипы желудка;
- травмы пищевода или желудка инородными телами или жесткой (металлической) медицинской аппаратурой при проведении обследования;
- кровотечения из дивертикулов («карманов») и опухолей пищевода, желудка или 12-перстной кишки;
- грыжа пищеводного отверстия диафрагмы;
- аорто-кишечные свищи;
- ранения желчных путей (в основном, при операциях и манипуляциях), при которых кровь вместе с желчью попадает в 12-перстную кишку.
Причины желудочно-кишечного кровотечения из нижних отделов – это:
- тупые травмы живота;
- ранения живота;
- опухоли;
- тромбоз мезентериальных сосудов;
- заражение глистами;
- повышение давления в венах прямой кишки, что вызывается портальной гипертензией, имеющей те же причины, что и в случае с пищеводом;
- неспецифический язвенный колит;
- болезнь Крона;
- анальные трещины;
- геморрой;
- дивертикулы;
- инфекционные колиты;
- туберкулез кишечника.
Причины желудочно кишечного кровотечения, могущие вызвать истечение крови из любого отдела желудочно-кишечного тракта – это поражение сосудов при:
- системной красной волчанке;
- авитаминозе C;
- узелковом периартериите;
- атеросклерозе;
- болезнь Рандю-Ослера;
- ревматизме;
- врожденных мальформациях, телеангиэктазиях и других пороках развития сосудов,
- нарушения свертывающей системы (например, гемофилия);
- снижение уровня тромбоцитов или нарушение их строения (тромбоцитопатии)
Кроме острых кровотечений, бывают ЖКК хронического характера. Это означает, что в определенной локализации имеются поврежденные сосуды небольшого калибра, откуда периодически «подтекают» небольшие, не угрожающие жизни, объемы крови. Основные причины хронических кровотечений – это язвы желудка и 12-перстной кишки, полипы и опухоли.
Первые признаки кровотечения – это слабость, которая нарастает с разной скоростью (зависит от скорости кровопотери), головокружение, потливость, ощущение учащенного сердцебиения. При выраженной кровопотере человек становится неадекватным, а потом постепенно засыпает, бледнея. Если кровь теряется быстро, человек испытывает сильное чувство, страха, бледнеет, теряет сознание.
Эти симптомы характерны для любого острого кровотечения с потерей более 300 мл крови, а также для любых состояний, которые могут закончиться шоком (интоксикация, прием антибиотиков на фоне значительной бактериальной инфекции, прием продукта или лекарства-аллергена).
Именно о ЖКК стоит думать по имеющимся симптомам:
- цирроза или тромбоза печеночных вен. Это желтый цвет сухой кожи, похудание рук и ног при увеличении живота, в которой скапливается жидкость, покраснение ладоней и стоп, кровоточивость;
- болезней свертывания. Это кровоточивость при чистке зубов, кровоточивость из места инъекций и так далее;
- гастритов, дуоденитов и язвенной болезни. Это боли в верхних отделах живота сразу после еды (характерно для поражения желудка) или через 2-4 часа после нее (характерно для поражений 12-перстной кишки), тошнота, отрыжка;
- инфекционного заболевания кишечника. Это повышение температуры, тошнота, рвота, озноб, слабость. При этом человек может вспомнить, что ел что-то «опасное»: сырую воду, беляш на автовокзале, трехдневный салат с майонезом, торт или пирожное с кремом. Нужно сказать, что инфекционные гастроэнтероколиты не вызовут обильного ЖКК, разве что, это будет дизентерия, при которой (но не в самом начале болезни) в нижних отделах кишечника образуются язвы.
Никаких проявлений не имеет большинство опухолей, дивертикулов или полипов ЖКТ. Поэтому если желудочно-кишечное кровотечение развилось остро, на фоне полного здоровья (или можно вспомнить только чередование запоров и поносов, необъяснимую потерю веса), нужно думать именно об этом.
Почему мы сразу не описываем появление крови, ведь ЖКК обязательно ею сопровождаются? Да, действительно, кровь обладает слабительным эффектом, она не останется в просвете ЖКТ и не всосется обратно. Она не станет застаиваться, разве что ЖКК совпало с острой кишечной непроходимостью (например, перекрытием кишечника опухолью), что может совпасть крайне редко
Но для того, чтобы кровь «показалась» наружу, должно пройти время, пока она преодолеет расстояние от поврежденного сосуда до прямой кишки или до рта. Сразу описывать появление крови можно только при кровотечении из сигмовидной или прямой кишки. Тогда первыми симптомами будут не слабость и головокружение, а дефекация, когда в каловых массах обнаружилась алая кровь (чаще всего это геморрой или анальная трещина, поэтому дефекация будет болезненной)
Дальнейшие симптомы желудочно-кишечного кровотечения различаются в зависимости от того, сосуды какого отдела оказались повреждены.
Так, если источник кровотечения находится в верхних отделах желудка, и объем теряемой крови превышает 500 мл, то будет рвота с кровью:
- алой кровью – если источником является артерия в пищеводе;
- похожей на кофейную гущу (бурой) – когда источник находится в желудке или 12-перстной кишки, и кровь смогла смешаться с желудочным соком и окислиться;
- темной (венозной) кровью – если источник – расширенная вена пищевода.
Кроме этого, при любом объеме кровопотери из верхнего отдела кал тоже будет окрашен кровью: он приобретет более темный цвет. Чем больше будет потеряно крови, тем стул будет более черным и более жидким. Чем больше объем кровотечения, тем раньше появится этот стул.
ЖКК из верхних отделов ЖКТ приходится отличать от состояний, когда кровь попала из дыхательных путей. Нужно запомнить: кровь из дыхательных путей будет выделяться с кашлем, она содержит очень много пены. Стул при этом практически не темнеет.
Бывают также состояния, источник кровотечения находился во рту, в носу или в верхних дыхательных путях, кровь была проглочена, после чего наблюдалась рвота. Тогда пострадавшему нужно вспоминать, был ли факт травмы носа, губ или зубов, было ли проглочено инородное тело, был ли частый кашель.
Для кровотечений из тонкого и толстого кишечника рвота с кровью не характерна. Они характеризуются только потемнением и разжижением стула. Если кровотечение:
- из прямой кишки или анального сфинктера – на поверхности кала появится алая кровь;
- из слепой кишки или восходящей ободочной – кал может быть как темным, так и выглядеть как коричневый кал, перемешанный с темно-красной кровью;
- из нисходящей ободочной, сигмовидной или прямой кишки – кал обычного цвета, в нем видны прожилки или сгустки крови.
Чтобы знать, как оказывать помощь при желудочно-кишечном кровотечении в конкретном случае, разработана классификация, в которой учитывается несколько показателей, их изменения разделены на 4 степени. Для определения нужно знать пульс, артериальное давление, а с помощью анализов крови определить гемоглобин и гематокрит (процентное соотношение жидкой части крови и ее клеток), по данным которых рассчитывается дефицит циркулирующей крови (ДЦК):
- Количество сердцебиений – в пределах 100 в минуту, артериальное давление в норме, гемоглобин более 100 г/л, ДЦК 5% от нормы. Человек в сознании, испуган, но адекватен;
- Количество сердцебиений 100-120 в минуту, «верхнее» давление 90 мм рт.ст., гемоглобин 100-80 г/л, ДЦК 15%. Человек в сознании, но вял, бледен, отмечается головокружение. Кожа бледная.
- Пульс чаще 120 в минуту, плохо прощупывается. «Верхнее» давление 60 мм рт.ст. Сознание спутанное, больной все время просит пить. Кожа бледная, покрыта холодным потом.
- Пульс не прощупывается, давление не определяется или однократно прощупывается в пределах 20-30 мм рт.ст. ДЦК 30% или больше.
Кровотечение у детей – это очень серьезная причина для обращения в лечебное учреждение. «Само» оно не пройдет, даже если ребенок вырвал с кровью, а после этого ведет себя обычно, играет и просит есть. Перед обращением вспомните, не мог ли он есть шоколад, гематоген или красящие в красный цвет продукты (свеклу, пирожные с красным красителем). Исключите также травмы в полости рта и носа (их видно невооруженным глазом).
Причин ЖКК у детей довольно много. В поисках диагноза врачи в первую очередь обращают внимание на возраст ребенка: есть заболевания, наиболее характерные для того или иного возрастного периода:
| Возраст | Заболевания |
| 2-5 сутки жизни | Геморрагическая болезнь новорожденных – дефицит витамина K. Характеризуется темным обильным стулом 3-4 р/дн |
| До 28 суток жизни | Язвы желудка (чаще), 12-перстной кишки (реже), язвенно-некротический колит новорожденных |
| С 14 суток до 1 года жизни | Язвы 12-перстной кишки (чаще), язвы желудка (реже) |
| 1,5-4 месяца | Инвагинация кишечника |
| 1-3 года | Ювенильные полипы кишечника, дивертикул Меккеля, болезнь Дьелафуа, семейный полипоз толстой кишки (у 5% нелеченных детей он к 5 годам трансформируется в рак) |
| Старше 3 лет | Варикозно расширенные вены пищевода |
| 5-10 лет | Синдром портальной гипертензии, неспецифический язвенный колит |
| 10-15 лет | Синдром Пейтца-Егерса, когда в кишечнике обнаруживается множество мелких полипов. При этом кожа, губы, веки имеют характерный признак – множественные коричневые пятна |
В любом возрасте ребенка, начиная с периода новорожденности, может возникнуть:
- гастрит: причиной может стать тяжелое заболевание, гипоксия (например, у новорожденных);
- эзофагит. Наиболее часто он возникает у детей с укорочением пищевода, ахалазией кардии, грыжей пищеводного отверстия диафрагмы;
- удвоение желудка;
- удвоение тонкой кишки;
- синдром Меллори-Вэйса;
- грыжи пищеводного отверстия диафрагмы;
- эозинофильная гастроэнтеропатия;
- пороки развития сосудов ЖКТ: гемангиомы и сосудистые мальформации.
Диагностика и неотложная помощь детям оказывается по тому же принципу, что и взрослым.
Алгоритм при желудочно-кишечном кровотечении следующий:
- Вызвать «Скорую помощь».
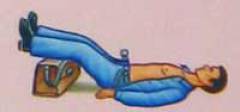
- Уложить больного, поднять ноги, вернув максимально возможное количество крови из депо в венах в кровеносное русло.
- Обеспечить приток свежего воздуха.
- Положить холод на живот. Обязательно на одежду, чтобы не вызвать обморожения. Держать 15-20 минут, снять на 10 минут, потом положить снова.
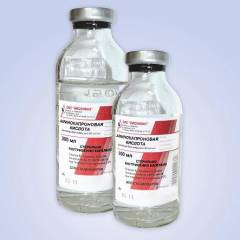
- Из лекарств внутрь можно дать только 50 мл раствора аминокапроновой кислоты и/или 1-2 ч.л. хлористого кальция.
- Пить и есть не давать: это может еще больше усиливать кровотечение.
- В туалет ходить – на судно, памперс или какую-то емкость, чтобы вставать ему не пришлось. При этом тужиться позволять нельзя.
С момента поступления больногоему оказывают помощь: вливают коллоидные растворы кровезаменителей (растворы желатины или крахмалов), определив группу крови – переливают кровь и плазму (при необходимости). Это объясняется тем, что в случае необходимости операции в операционную, даже в экстренном случае, нужно взять только подготовленного больного. У такого больного больше шансов выжить.
Обязательно вводятся кровоостанавливающие препараты («Транексам», «Тугина», «Викасол», «Этамзилат») в вену, дается «Аминокапроновая кислота» в рот. При обнаружении эрозивно-язвенных поражений в вену вводятся также препараты, снижающие кислотность («Контралок», «Квамател» или «Ранитидин»).
Все это время его обследуют в приемном отделении или отделении реанимации (второй вариант – если больного привезли в очень тяжелом состоянии, с 3-4 степенью кровотечения):
- берут из пальца общий анализ крови или смотрят только «красную кровь» (эритроциты и гемоглобин);
- берут из вены кровь на гематокрит, определяя процентное соотношение жидкой части крови и ее форменных элементов, и кровь на коагулограмму (состояние свертывающей системы;
по этим показателям судят о степени ЖКК и вырабатывают тактику дальнейших действий;
- выполняют ФЭГДС – осмотр желудка и 12-перстной кишки с помощью оптоволоконной техники с целью определения источника кровотечения. Если такой источник будет обнаружен в пищеводе, желудке или 12-перстной кишке, его стараются прижечь прямо во время процедуры. Если это удается, оперативного вмешательства не предпринимают;
- при необходимости, и если состояние больного позволяет, при неинформативном ФЭГДС могут выполнить ангиографию.
Далее смотрят по результатам обследования, максимально готовят больного к операции и выполняют ее одним из методов: или открытой операцией, или введением закупоривающего сосуд фрагмента при помощи внутрисосудистого метода, или клипированием (наложением клипс) под контролем эндоскопа или лапароскопа.
При синдроме портальной гипертензии стараются остановить кровотечение консервативным методом: постановкой специального зонда Блэкмора и интенсивной медикаментозной кровоостанавливающей терапии. Если это не помогает, выполняют шунтирующие операции – направляют кровь из вен с высоким давлением в вены с более низким.
источник
Острое желудочно-кишечное кровотечение – распространённая хирургическая патология, основная причина – острая язва желудка. Часто причиной служит прободение язвы.
При кровоточащей язве желудка, симптомы имеют тревожный вид: характерным признаком служит рвота с примесями крови либо носящая характер кофейной гущи, кровь в кале, стул приобретает чёрный дёгтеобразный вид.
Как и любое осложнение, язва желудка, осложнённая кровотечением, представляет угрозу для здоровья: человек стремительно теряет кровь и не может остановить либо восполнить потерю. Если потеря крови превысила границы дозволенного, пациент погибает. Произойти подобное может быстро. Важно своевременно установить правильный диагноз, оказать пациенту неотложную помощь и эффективное лечение, направленное на борьбу с кровотечением.
От того, насколько правильно будет действовать специалист в условиях открытого кровотечения у больного язвой желудка, зависит общее состояние пациента на текущий момент, последствия в будущем.
Если у пациента обнаруживаются первые клинические симптомы кровотечения из желудка либо 12-перстной кишки – рвота, кровь в кале, лечение необходимо начинать моментально. Остановка кровотечения способна предотвратить трагические последствия для пациента.
Первым шагом помощи пациенту с заподозренным желудочным язвенным кровотечением станет незамедлительный вызов бригады скорой помощи.
В ожидании прибытия бригады медиков необходимо оказать пациенту неотложную помощь:
- Обеспечить абсолютный покой и неподвижность.
- Уложить пострадавшего на ровную жёсткую поверхность. Если присутствует подозрение на язву, осложнённую кровотечением, пациент транспортируется исключительно в горизонтальном положении на носилках. Под ноги подкладывается валик из подушки либо одеяла, чтобы приподнять ступни. Это способствует увеличению притока крови к голове, предотвращает гипоксию мозга и потерю сознания. Любая физическая активность, даже минимальная способна резко усилить интенсивность кровотечения.
- Недопустимо давать больному пищу либо воду. Пища и вода могут стимулировать моторику желудка, усиливая кровопотерю.
- На область эпигастрия рекомендуется приложить холод. Воспользуйтесь грелкой со льдом, замороженным продуктом из холодильника, бутылкой с холодной водой. Прикладывать холод разрешено на 15 минут, потом снимать на 3 минуты и вновь прикладывать. Холод способствует сужению сосудов, в силах остановить кровотечение.
- Не следует пытаться промыть желудок пациенту, поить его препаратами. При кровотечении из желудка лечение назначают исключительно врачи.
- До приезда бригады скорой помощи желательно удерживать пациента в ясном сознании. С этой целью держите наготове ватный шарик, смоченный в нашатырном спирте.
В домашних условиях прибывшая бригада оказывает неотложную помощь. Пациенту дают принять внутрь ледяного раствора аминокапроновой кислоты в количестве 1-2 столовых ложек. Лекарственное средство проявляет кровоостанавливающее свойство.
Внутрь дают выпить чайную ложку кальция хлорида, 2 таблетки дицинона. Таблетки лучше раскрошить перед подачей больному.
Известен способ глотания кусочков льда для остановки кровотечения. В отношении указанного способа остановки кровотечения мнения расходятся. С одной стороны, холод способствует сужению сосудов. С другой, глотательные движения могут спровоцировать усиление кровотечения.
Терапия желудочного кровотечения и истечения крови из 12-перстной кишки, в подавляющем большинстве случаев, ведётся с помощью консервативных способов без оперативных вмешательств.
В отдельных ситуациях кровотечение прекращается самопроизвольно. Случившееся не означает, что помощи врача не потребуется. Вероятность рецидива равняется 100 процентам. Грамотно назначенное комплексное лечение позволяет устранить заболевание, получить стойкую ремиссию.
Как бы ни протекало заболевание желудка и 12-перстной кишки, пациент в обязательном порядке госпитализируется в хирургический стационар. Если у больного большой объем кровопотери, перфорация, развивается картина геморрагического шока, возможна госпитализация в отделение интенсивной терапии и реанимации.
Режим в обязательном порядке назначается строгий постельный. Пациенту категорически запрещается передвигаться, пить воду либо принимать пищу.
На начальном этапе стационарного лечения пациента проводится неотложная гемостатическая терапия. Делается внутримышечная инъекция викасола, внутривенно вводится хлорид либо глюконат кальция. Внутривенно капельно вводится раствор аминокапроновой кислоты. Проводимая терапия направлена на образование тромба в повреждённом сосуде, устранение кровотечения.
Если кровотечение носит выраженный характер, объем кровопотери достаточно велик, а кровоточащая язва желудка обширных размеров, пациенту может быть перелита внутривенно капельно-эритроцитарная масса. Процедура позволяет нормализовать объём циркулирующей крови. После восстановления объёма пациент подлежит дальнейшему наблюдению на предмет клинических признаков продолжения либо остановки кровотечения.
Дальнейшая тактика терапии желудочного язвенного кровотечения напрямую зависит от локализации язвы. Если кровотечение происходит из нижних отделов пищевода, проводится тампонада с помощью надувного баллонного катетера, введённого в ротовую полость больного. Баллон раздувают воздухом, тот сдавливает повреждённый сосуд, останавливая кровотечение. Допустимо остановить кровотечение из пищеводных сосудов с помощью химического склерозирования. Вводится специальное фиброзирующее вещество.
Язва 12-перстной кишки часто лечится консервативными способами. При перфорациях язвы проводится ушивание повреждённого участка. Перфорированная язва 12-перстной кишки ушивается в поперечном направлении, предупредждая развитие рубцовых стриктур кишечника.
Эндоскопическая терапия в современной оперативной хирургии занимает большое место, порой заменяя обширные оперативные вмешательства. К подобному разряду заболеваний относится язва желудка, осложнённая кровотечением. С помощью специальной аппаратуры просвет повреждённого сосуда прижигается с помощью электрического тока определённой частоты. Одновременно в вену вводится вещество, провоцирующее повышение свёртываемости крови.
Если вышеперечисленные мероприятия не приносят ожидаемых результатов, лечащий врач принимает решение о проведении оперативного вмешательства. Кровоточащая язва желудка при этом ушивается либо проводится резекция органа. Объем операции зависит от локализации и площади повреждения.
- Эпсилон-аминкапроновая кислота – снижает интенсивность рассасывания тромбов, активизирует свёртывающую систему крови. Вводится внутривенно капельно.
- Дицинон – активирует образование в кровеносном русле тромбопластина – одного из основных компонентов системы свёртывания крови. Благодаря выработке тромбопластина происходит увеличение количества и активизация тромбоцитов в сосудистом русле. Препарат способен быстро останавливать кровотечения.
- Кальция хлорид либо глюконат – в контакте с кислородом воздуха ионы кальция помогают образованию кровяного сгустка. Протромбин под воздействием ионов превращается в тромбин. Происходит снижение проницаемости стенок сосудов, они начинают гораздо лучше сокращаться, что останавливает кровотечение.
- Витамин К активизирует синтез компонентов системы свёртывания крови. Действие наступает отсроченно. Витамин К подействует спустя 24 часа после введения.
- Свежезамороженная плазма – натуральный комплексный препарат, содержит полный комплект факторов свёртывания. Вводится внутривенно, капельно, для остановки кровотечения и восполнения объёма циркулирующей крови.
- Криопреципитат – сбалансированный препарат из плазмы, включающий необходимые факторы свёртывания. Эффективное средство, позволяющее остановить кровотечение при язве желудка.
Устранение кровотечения из крупных сосудов при обширной поверхности язвы желудка либо 12-перстной кишки производится механическими способами:
- Прошивание (лигирование) язвы под контролем эндоскопа. Проводится ушивание язвы вместе с поражённым сосудом.
- Клепирование. Для упомянутого способа специалисты пользуются специальным аппаратом, носящего название клипатор. Кровоточащий сосуд выделяется под контролем эндоскопа, на него накладываются специальные клипсы. Распространено лечение методом в случаях, когда у пациента наблюдается кровотечение из варикозно расширенных вен пищевода. Способ подобного лечения эффективен, устраняет повреждение сосудов за короткий срок. За одно вмешательство на сосуд накладывают до 16 специальных клипс.
- Ангиографическая эмболизация. Принцип остановки кровотечения указанным способом основывается на введении в просвет кровоточащего сосуда специального эмбола. В качестве микроэмбола используются специальные микроскопические спирали. Применяются желатиновые губки либо поливиниловые спиртовые эмболы.
- При неэффективности перечисленных мероприятий проводится расширенная операция резекции желудка. Язва иссекается до границ здоровой ткани, стенки желудка сшиваются в поперечном направлении. После такой операции необходим длительный восстановительный период.
При выбранном способе лечения пациент обязан соблюдать постельный режим и строгую диету. После выписки из стационара требуется постоянное наблюдение у гастроэнтеролога и периодические курсы консервативного лечения.
источник
Кровь в кале – симптом большого числа достаточно серьезных заболеваний. Иногда это единственный признак неблагополучия, но чаще появление кровянистых включений сопровождается и другими проявлениями, нехарактерными для организма в норме. Сопоставив все симптомы, врач сможет определить основную причину тревожного признака.
Кровотечение в ЖКТ – наиболее частая причина появления крови в кале. Длина пищеварительного тракта составляет около 10 м, его слизистая оболочка насыщена бактериями, способными видоизменить привычный нам вид крови. По этим причинам она редко попадет в фекалии в неизмененном виде. Свежая кровь в них может обнаружиться лишь тогда, когда источник кровотечения находится недалеко от ануса. Чаще всего, локализация кровотечения — прямая кишка или нижние отделы толстого кишечника. При кровотечении из верхних отделов пищеварительного тракта цвет крови в кале изменяется, она приобретает темно-бурый или черный цвет (мелена).
При геморрое, злокачественной опухоли нижних отделов кишечника, трещине анального отверстия следы крови появляются не только в кале, но и на туалетной бумаге, на нижнем белье. Если кровянистые включения имеют вид темно-красных сгустков или прожилок – это симптом хронического заболевания кишечника: неспецифический язвенный колит, дисбактериоз, болезнь Крона. Если при диарее с кровянистыми включениями у больного наблюдается значительная гипертермия, болит живот – налицо кишечная инфекция (дизентерия, сальмонеллез).
Скрытую кровь в кале, признак серьезных заболеваний ЖКТ, невозможно увидеть. При подозрении на скрытую кровь, назначают проведение специального анализа. Повод для ложной тревоги может дать употребление свеклы, черники, смородины, помидор. Продукты их переработки похожи на включения крови в фекалиях.
При появлении крови в кале следует на протяжении 2-3 дней исключить из рациона продукты, изменяющие цвет фекалий. Если тревожный симптом остается, следует немедленно обратиться к врачу. Радикально изменить цвет стула могут фармацевтические препараты – активированный уголь, препараты железа.
Ярко-красная, не свернувшаяся кровь
Больной обнаруживает кровь не только в кале, но и на нижнем белье, на туалетной бумаге после дефекации, причина – кровотечение вследствие трещины анального отверстия, опухоли прямой кишки, внутреннего геморроя
Диарея с кровавыми включениями, гипертермия
Инфекции кишечника – дизентерия, сальмонеллез
Сгустки или прожилки крови темно-красного цвета
Воспаление верхних отделов кишечника – неспецифический язвенный колит, болезнь Крона, дисбактериоз
Анализ на скрытую кровь положительный
Полипы или рак толстого кишечника, осложнения глистной инвазии, злокачественные опухоли желудка, пищевода, прямой кишки
Трещины заднего прохода. Яркая кровь алого цвета, не смешанная с каловыми массами – симптом трещины анального отверстия. Она образуется при хронических запорах, когда пациент прилагает чрезмерные мышечные усилия при дефекации. После того, как кал покинул ампулу прямой кишки, в районе анальной трещины ощущается легкий дискомфорт. Кровь в кале при этой патологии наблюдается в течение нескольких дней, ее объем достаточно мал.
Поставить диагноз удается при визуальном осмотре хирургом или проктологом, а так же при пальцевом исследовании прианальной области. Коррекция – восстановление регулярного стула с помощью диеты и применения слабительных средств. Дополнительно в течение 5-7 дней применяют Анузол или свечи с маслом облепихи.
Геморрой. Темная кровь в кале, регулярно появляющаяся на его поверхности, боль и зуд в прямой кишке, сопровождающиеся чувством распирания — симптомы, указывающие на геморрой (варикоз вен прямой кишки). Причин появления геморроя достаточно много, все они связаны с перенапряжением внутрибрюшного давления, растяжения. Повреждения сосудистых стенок вызывают кровотечение.
При наружном геморрое варикозные узлы видно при визуальном осмотре, при внутреннем геморрое они обнаруживаются при ректороманоскопии прямой кишки. Лечение геморроя предусматривает консервативную терапию и хирургическое вмешательство. Терапия при помощи лекарственных средств используется на ранних стадиях заболевания. Это венотоники в форме таблеток (Троксерутин, Детралекс, Гинкор форте, Венорутон, Венолан), капель и драже (Эскузан), мазей и гелей (Троксевазин, Антистакс, Венитан), веносклерозирующие средства (Гепатромбин Г в форме свечей, Этоксисклерол). Дополнительно применяются НПВП, противосвертывающие и слабительные средства.
Операцию по удалению геморроя проводят в запущенных случаях, на поздней стадии заболевания, или в экстренных случаях – при обильном кровотечении из венозного геморроидального узла.
Неспецифический язвенный колит. Это заболевания является результатом воспаления иммунной природы. При язвенном колите наблюдаются деструктивные процессы в слизистой и подслизистой оболочке прямой и ободочной кишки. Кровь в кале – не единственное свидетельство заболевания, на фоне воспаления кишечника появляются гной и слизь в фекалиях, боль в животе, диарея, гипертермия, симптомы интоксикации организма. Осложнения патологии – перитонит, перфорация кишечника с кровотечением, кишечная непроходимость.
Диагноз ставится после ФГДС и исследования тканей кишечника на гистологию. Лечение язвенного колита – терапия при помощи глюкокортикостероидов, цитостатиков и сульфалазина. Экстренное хирургическое вмешательство показано при осложненном течении колита.
Болезнь Крона. Заболевание передается по наследству или возникает в результате воспаления иммунной природы. Развивается во всех отделах пищеварительной системы как осложнение кори, аллергии на продукты питания, на фоне курения или стресса. Чаще возникает в ободочной кишке и в тонком кишечнике.
Симптомы болезни Крона – частая диарея, гной, слизь и кровь в кале, боль в животе и в суставах, сыпь на коже, лихорадка, язвы на слизистой оболочке рта, снижение остроты зрения. Диагностика – ФГДС и гистологическое исследование тканей. Лечение заболевания – терапия с применением Ципрофлоксацина, Метасалазина, Метронидазола.
Кишечные инфекции. Кровь в кале может появиться при попадании в организм возбудителей острых кишечных инфекций, вызванных:
Вирусами (энтеровирус, ротавирус);
Бактериями (стафилококк, сальмонеллы, клебсиеллы, паратифозные и дизентерийные палочки, кампилобактер);
Следствием этих инфекций становится поражение тонкого (энтериты), и толстого кишечника (колиты).
Симптомы инфицирования – жидкий стул, содержащий гной, слизь и кровь в кале, повышение температуры. При вирусных омской, крымской и среднеазиатской геморрагических лихорадках поражаются мелкие сосуды. Это приводит к появлению на коже геморрагической сыпи и к кишечным кровотечениям. При поражении толстого кишечника цитомегаловирусом отмечается понос с кровью, лихорадка и боль в проекции кишечника.
Диагностика инфекций – бактериологический посев кала, микроскопическое и серологическое исследование крови на выявление антигенов к возбудителям. Лечение бактериальных инфекций в острой стадии – терапия Цефалоспорином, Фуразолидоном, Энтерофурилом, Ципрофлоксацином, пробиотиками. Лечение вирусных кишечных инфекций – Арбидол, интерфероны (Виферон, Кипферон). Антигельминтная терапия – Тинидазол, Метронидазол, Празиквантел (при шистосомозе).
Опухоли разных отделов кишечника. Симптомы онкологического поражения – кишечная непроходимость, кровь в кале при разрушении стенки кишки или сосудов, перфорация с каловым перитонитом. Диагностика – тотальное рентгеновское исследование брюшной полости (симптом газовых пузырей, «чаши Клойбера»). Лечение – резекция части кишечника, коагуляция пораженных сосудов или их ушивание.
Дисбактериоз. Альтернативное название – избыточное бактериальное обсеменение кишечника. Дисбактериоз провоцирует прием антибиотиков. Кровь в кале при этой патологии появляется при поражении слизистой кишечника клостридиями. Лечение – Метронидазол, Бактрим, Ванкомицин.
ИППП. Эта аббревиатура обозначает инфекции, передающиеся половым путем – ректальная гонорея, аноректальный сифилис, герпес, венерическая гранулема. Симптомы – кровь в кале, или на его поверхности вследствие нарушения целостности слизистой оболочки кишечника.
Если инфекции осложняются атеросклеротическим повреждением артерий, развивается ишемический колит (кислородное голодание одного из отделов толстого кишечника). Симптомы ишемического колита – острая боль в районе кишечника, кровотечение из-за эрозии стенки кишки. Первая помощь, она же экспресс-диагностика, — прием Нитроглицерина. При ишемии он отлично купирует боль.
Кровь в кале, поступившая из верхних отделов ЖКТ, обычно имеет несколько иной вид. Причина этого – распад гемоглобина, его преобразование в сернокислое железо. В результате этой биохимической реакции кровь приобретает черный цвет, такой стул получил название «мелена».
Кровотечение из варикозно расширенных вен пищевода. Является частью синдрома портальной гипертензии, возникающего при циррозе печени. Дополнительные симптомы – стул цвета дегтя, загрудинные боли после еды, рвота с примесью крови, гипотония, учащенное сердцебиение, холодный пот, горечь во рту, сосудистые звездочки на животе. Первая неотложная помощь при разрыве варикозно измененных вен пищевода – введение в него для остановки кровотечения баллонного зонда, сдавливающего вены.
Синдром Мэллори-Вейсса. Проявления синдрома – глубокий кровоточащий дефект слизистой оболочки пищевода или кардиального отдела желудка, достигающий подслизистой. Чаще всего возникает во время повторной рвоты у пациентов с прободной язвой желудка или лиц, страдающих от алкоголизма. Основные симптомы – дегтярно-черная кровь в кале и сильная боль. Лечение – постельный режим, аминокапроновая кислота и Церукал внутримышечно.
Кровотечение из язвы желудка или двенадцатиперстной кишки. Симптомы — дегтярно-черная кровь в кале, приобретающем жидкую консистенцию, тошнота и рвота с кровью («кофейной гущей»), обморок, озноб. Лечение – резекция желудка или 12-перстной кишки, возможно ушивание язвы.
Прободение язвы двенадцатиперстной кишки. Осложнение – симметричные язвы на противоположной стороне кишки. Симптомы – острая боль кинжального характера справа, потеря сознания, холодный пот, озноб, слабость, тахикардия. Экстренная помощь – срочная лапаротомия с резекцией 12-перстной кишки.
Рак желудка. Симптомы – отвращение к еде, особенно к мясу, быстрое насыщение, анемия, слабость, резкое похудание, кровотечение в результате распада тканей.
Рак кишечника. Симптомы – чередование поносов и запоров, урчание в кишечнике, ложные позывы к опорожнению, дефекация, не приносящая облегчения. Отмечается лентовидный кал с примесью крови на поздних стадиях заболевания, кишечная непроходимость.
Опухоли пищевода. Симптомы аналогичны, распад тканей вызывает кровотечение и появление мелены.
Кровь в кале может появиться в результате отравления крысиным ядом или ядовитыми растениями (донник, бересклет). Возможно кровотечение – результат пониженной функции свертываемости крови наследственного характера или побочного действия лекарственных препаратов: НПВС (Аспирин, Диклофенак, Гепарин, Ксарепта). Появление крови при дефекации на фоне приема лекарств – повод для отмены препарата и консультации врача.
При минимальных потерях крови при удалении зубов, ранах и язвах во рту, небольших кровотечениях в пищеварительной системе кровь в кале может быть не заметна визуально. Чтобы удостовериться в ее присутствии, проводят лабораторное исследование под названием «реакция Грегерсена».
Для максимальной достоверности анализа больной за 3 дня до его проведения не должен есть мясо, рыбу, чистить зубы, употреблять препараты железа. Собранный после подготовки кал обрабатывают раствором реактивов в уксусной кислоте, анализируют изменение окраски препарата. Если он приобрел синий или зеленый цвет, тест на скрытую кровь считается положительным.
В детском возрасте диагностируются практически все описанные выше патологии пищеварительной системы, поэтому кровь в кале у детей может появляться по тем же причинам, что и у взрослых. Однако, в педиатрической практике встречаются специфические причины, присущие только детскому возрасту.
Дисбактериоз. Нарушения рациона питания грудных детей, неоправданное лечение антибиотиками, слабая иммунная защита могут привести к появлению следующих симптомов: вздутие живота, слизь и кровь в кале, диарея, диатез, пониженный аппетит. Причина этого – энтероколит, вызванный стафилококком или клебсиеллой.
Проводится дифференциальная диагностика от гельминтозов и острых кишечных инфекций со сходными симптомами. Лечение грудных детей – бактериофаги по типу возбудителя, детей старше года – Энтерофурил. После контрольного анализа проводится курс пробиотиков (Линекс, Бифилюкс, Бифиформ, Нормофлорин, Бификол).
Дополнительно детям предлагают добавочный объем жидкости и профилактическую дозу витамина D. Консистенция стула регулируется диетой, применением Лактулозы, Нормазе, Дюфалак, свечей с маслом облепихи.
Кишечная непроходимость. Самые опасные предпосылки того, что у детей до двух лет появляется кровь в кале – это кишечная непроходимость или инвагинация кишечника. Причина этих состояний – врожденная аномалия развития кишечной трубки, перекармливание ребенка, слишком ранний прикорм, смена привычной молочной смеси. Инвагинация – перекрывание просвета кишки другой ее частью. Следствием этого становится непроходимость кишечника.
Начинается все с беспокойства и сильного крика малыша после кормления, фонтанирующей рвоты. Затем появляется частый жидкий стул и кровь в кале. Это состояние быстро усугубляется, в течение нескольких часов ребенок начинает испражняться красной слизью. Промедление с медицинской помощью приводит к шоку или коллапсу, который заканчиваются летальным исходом.
Диагностика – обзорный рентген или УЗИ брюшной полости. У детей до года можно избежать операции, сделав клизму с барием. У детей старше года состояние лечат, проводя лапаратомию.
Пищевая аллергия. Виды аллергии на продукты питания:
На белок коровьего молока,
На пищевые добавки, пищевые красители, ароматизаторы.
Симптомы аллергии – диарея, пенистый стул, кровь в кале в виде прожилок, кровянистых вкраплений, плаксивость, беспокойное поведение, недостаточная прибавка в весе. При появлении подобных симптомов следует обратиться к педиатру.
Скорая медицинская помощь требуется, если у детей диагностируются следующие симптомы:
Рвота, срыгивания в виде фонтана,
Частый стул жидкой консистенции,
Чрезмерное возбуждение или заторможенность поведения.
С такими проявлениями требуется лечение в условиях детского инфекционного стационара.
Специфическая причина появления крови в кале у мужчин, связанная с гендерными различиями, — поздние стадии рака предстательной железы. В запущенной стадии опухоль простаты прорастает сквозь стенку толстого кишечника и травмируется при дефекации.
Специфические причины появления крови в кале у женщин связаны с физиологией женского организма:
Варикоз вен промежности на фоне последнего триместра беременности;
Побочные действия лучевой терапии рака органов репродукции.
В конце беременности растущая матка оказывает механическое воздействие на органы малого таза и брюшины. Нижние отделы кишечника, половые органы интенсивнее обычного снабжаются кровью, ее свертываемость слегка снижается в пределах физиологической нормы развития беременности. Поэтому при дефекации, сопровождаемой запором, изредка возможна кровь в кале. При его усилении следует обратиться за медицинской помощью для дифференциации от вагинального кровотечения. Профилактика появления крови при дефекации – введение в рацион продуктов с растительной клетчаткой, использование мягкой туалетной бумаги.
При эндометриозе у женщины в различных органах распространяются клетки, функционирующие аналогично клеткам слизистого эндометрия матки. Они заносятся с током лимфы или крови. Во время менструации очаги эндометриоза кровоточат. Если у женщины диагностируется эндометриоз кишечника, то клетки будут продуцировать кровь со слизью. Чаще всего ее количество минимально, патология обнаруживается лишь при тестировании на скрытую кровь, и только во время менструации.
Возможные осложнения – при значительных очагах возможна кишечная непроходимость, стеноз. Лечение – гормональная терапия.
Осложнениями лучевой терапии может быть лучевой колит. Его симптомы – чередование поносов и запоров, появление слизи и крови в кале. Лечение симптоматическое, стечением времени происходит регенерация слизистой оболочки.
При появлении такого симптома, прежде всего, нужно обратиться за консультацией к проктологу, и сделать это как можно скорее. Врач выяснит детали патологии, изучит анамнез и назначит диагностические мероприятия.
Если обнаружена кровь в кале – основная лабораторная и инструментальная диагностика:
Анализ кала на яйца глист, на скрытую кровь, копрограмма;
Визуальный осмотр проктологом состояния ануса;
Ректальное исследование нижнего отдела прямой кишки (состояние тканей, сфинктеров, слизистой оболочки);
Ректороманоскопия – инструментальное исследование толстого кишечника, его тканей и перистальтики на расстояние до 40 см.
При уточнении диагноза проводится дополнительная диагностика:
Рентгеновское исследование ЖКТ;
Для обследования верхних отделов пищеварительной системы необходима консультация гастроэнтеролога. Врач проанализирует жалобы пациента, проведет пальпацию живота в проекции желудка и тонкого кишечника.
УЗИ желудка и тонкого кишечника;
ФГДС, или гастроскопия (вспомогательный метод обследования).
В большинстве случаев, если появилась кровь в кале, оказывается достаточно нескольких исследований для уточнения диагноза. Следует помнить, что раннее обращение к специалисту и своевременно проведенное диагностическое исследование поможет сохранить здоровье и жизнь, сократить срок восстановления здоровья после лечения.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
10 доказанных причин есть семена чиа каждый день!
15 научно доказанных полезных свойств кунжута!
Желудочно-кишечное кровотечение (ЖКК) – это вытекание крови из поврежденных заболеванием кровеносных сосудов в полости органов желудочно-кишечного тракта. Желудочно-кишечное кровотечение – часто встречающееся и серьезное осложнение широкого перечня патологий органов ЖКТ, представляющее угрозу для здоровья и даже.
Неспецифический язвенный колит – это болезнь желудочно-кишечного тракта, а именно толстого кишечника, характеризующаяся воспалительным процессом его слизистой оболочки. В результате этого воспаления на участках кишечника образуются язвы и области некроза. Болезнь носит хронический характер и имеет свойство рецидивировать.
Рак кишечника – это злокачественное перерождение железистого эпителия преимущественно ободочной или прямой кишки. На первых стадиях характерна вялая симптоматика, отвлекающая от первичной патологии и напоминающая расстройство желудочно-кишечного тракта. Ведущий радикальный метод лечения – хирургическое иссечение пораженной ткани.
Геморрой у женщин – это заболевание, возникающее в прямой кишке и области анального отверстия, которое появляется из-за расширения варикозных вен. То, насколько эффективным будет лечение этого недуга и его продолжительность, зависит только от своевременного обращения к врачу. Существует мнение, что геморрой чисто мужская болезнь, однако, это не так.
Запор – это ситуация, при которой в течение более чем 24 часов не происходит опорожнение кишечника или происходит, но остаётся чувство неполного опорожнения. У здорового человека частота опорожнения кишечника зависит от его питания, привычек и образа жизни. Люди, которые больны запором, часто жалуются на хроническую усталость.
источник
Важно! Средство от изжоги, гастрита и язвы, которое помогло огромному количеству наших читателей. Читать далее >>>
Одним из опасных осложнений язвы желудка специалисты считают язвенное кровотечение. Его обычно фиксируют у 10 — 15% болеющих язвенной болезнью в период обострения. Кровоточить может язва, эрозия. Чтобы своевременно начать лечение нужно знать какие могут возникать признаки кровотечения при язве желудка. Лечить это осложнение нужно обязательно, ведь оно несет угрозу жизни человека.
Гастроэнтеролог Михаил Васильевич:
«Известно, что для лечения ЖКТ (язвы, гастриты и т.д.) существуют специальные препараты, которые назначаются врачами. Но речь пойдет не о них, а о тех лекарствах, которые можно использовать самим и в домашних условиях. » Читать далее >>>
При язве желудка осложнения встречаются очень часто. Одним из наиболее опасных является кровотечение. Они бывают двух типов:
- открытые. Они возникают при нарушении целостности стенки крупной артерии;
- скрытые. Им свойственна скрытая симптоматика. Они возникают при поражении небольшого сосуда.
Чаще всего проявляется открытое кровотечение, спровоцированное эрозивными повреждениями артерий. Реже наблюдается повреждение венозных сосудов желудка, двенадцатиперстной кишки.
С учетом характера кровотечения принято выделять:
- продолжающееся. Оно может быть рецидивирующим, ламинарным, струйным, капиллярным, подобным нестабильному гемостазу;
- состоявшееся. Оно подобно стабильному гемостазу, постгеморрагической анемии.
В некоторых случаях кровотечение останавливается самостоятельно (в результате гемостаза). Но даже в этом случае пациенту необходимо пройти терапию у специалиста. Ведь кровотечения чаще всего рецидивируют. После самопроизвольной остановки они могут открыться спустя какое-то время.
Учитывая происхождение кровотечения, специалисты выделяют:
Если учитывать такой показатель, как локализация, следует указать такие виды кровотечения:
- из язвы желудка (кардии, тела, антрального отдела, канала привратника);
- из язвы двенадцатиперстной кишки (постбульбарное, нисходящей области, луковичное).
Специалисты выделяют такие степени потери крови:
Если гемостаз невозможен, что наблюдается при обширных поражениях слизистой оболочки, кровотечение не останавливается. Это опасно большой потерей крови из открытой раны. Больной ощущает при этом острые боли.
В большинстве случаев специалисты не могут точно установить причину начала кровотечения. Чаще всего желудочное кровотечение возникает при обострении язвы желудка, некротическом процессе.
В некоторых случаях основная причина кровотечения заключается в атеросклерозе. Также желудочное кровотечение может возникать при:
- тромбозе;
- авитаминозе;
- нарушении диеты;
- злоупотреблении алкоголем;
- курении;
- инфекционной болезни;
- болезни сосудистой стенки.
Основной и самый первый симптом, указывающий на кровотечение язвы желудка, является рвота с примесью крови. Рвотная масса отличается своим окрасом (алый, темно-коричневый). Это проявление наблюдается не сразу. Наличие алой крови в рвотной массе указывает на сильное кровотечение.
Другим признаком желудочного кровотечения считается мелена. Ей характерен дегтеобразный стул. Ее появление свидетельствует о наличии дуоденальной кровоточащей язве. Подобный кал появляется при очень сильном кровотечении. Стул имеет свои особенности. Он черный, жидкий, блестит. Если кровотечение очень сильное, в стуле может присутствовать алая кровь.
Также на осложнения язвы желудка указывает снижение болевых ощущений. При легкой форме осложнения болеющий может не почувствовать никакого дискомфорта. При подобных кровотечениях у болеющего проявляются такие признаки:
- пониженное давление;
- бледность дермы;
- ускорение пульса;
- конечности холодеют;
- заметно уменьшение выводимой желчи.
Если кровотечение характеризуется средней тяжестью, у болеющего наблюдаются нижеуказанные симптомы:
- олигурия;
- ускорение пульса;
- тахикардия;
- падение давления;
- сильное побледнение дермы;
- проявление цианоза носогубного треугольника.
При сильных кровотечениях наблюдаются:
- озноб;
- головокружение;
- жидкий черный стул;
- одышка;
- потеря сознания;
- наличие сосудистого спазма;
- олигоанурия;
- появление на лбу холодного, липкого пота;
- тошнота, позывы к рвоте;
- нитевидный пульс;
- невозможность прощупать систолическое давление.
Для диагностики скрытой крови врач может назначить исследование на реакцию Грегерсена. Благодаря этому анализу специалист обнаруживает мельчайшие элементы крови в различных биологических материалах (рвотные массы, желудочный сок, кал).
Если кровотечение, причина которого заключается в обострении язвенной болезни, является однократным, летальные случаи практически не наблюдаются. Волноваться стоит в том случае, когда кровотечение рецидивируют на протяжении 1,5 недели.
Значительная кровопотеря (около 25% от всего объема) вызывает легкий озноб, тахикардию. Более опасным является сильное кровотечение (потеря свыше 45% от общего объема крови). Больной входит в состояние тяжелого декомпенсированного геморрагического шока. При этом проявляется сильное возбуждение человека, он проявляет сильное беспокойство.
При потере крови свыше 50%, больной теряет сознание. У него практически невозможно прощупать пульс, на коже появляется липкий пот. Эта стадия опасна летальным исходом, ведь даже лечение при таких симптомах не дает стопроцентной гарантии на спасение жизни.
Если у болеющего язвой возникло внутреннее кровотечение, ему нужна неотложная медицинская помощь. Если возникли подозрения на внутреннее кровотечение, больному необходимо оказать первую помощь. Заключается она в выполнении нижеуказанных действий:
- Больному следует принять положение лежа на спине.
- Обеспечить покой больному.
- Остановить кровотечение посредством льда, который прикладывают на район живота.
- Нельзя давать больному пить, есть (при подтверждении внутреннего кровотечения).
- Ждать скорую помощь.
При наличии внутреннего кровотечения больного нельзя самостоятельно доставлять в больницу. Лучше дождаться скорую помощь, бригада санитаров транспортирует больного к машине на носилках.
Лечение больных с внутренним кровотечением обычно проводят в стационаре. Ему обязательно назначают постельный режим, строгую диету. Купировать кровотечение врачи могут посредством эндоскопического гемостаза. Выбор остановки крови обычно зависит от особенностей осложнения.
Также больному назначают медикаментозную терапию. Она предполагает использование таких медикаментов:
- сосудосуживающие;
- коагулирующие;
- гемостатические.
Кроме того, весьма эффективными будут физиотерапевтические процедуры:
- лазер;
- термическое воздействие;
- электрическое воздействие.
Эти процедуры также будут способствовать остановке кровотечения.
Хирургическое вмешательство уместно лишь в особых случаях, когда все вышеупомянутые способы не дали нужного результата.
Кроме лечения, специалист обязательно назначает больному диету. Первые два дня в стационаре больного ждет голодная диета (запрещено есть, пить). Для утоления жажды предоставляется незначительное количество воды.
Желудочно — кишечное кровотечение. Причины, симптомы и признаки (рвота, кал с кровью,) диагностика, первая помощь при кровотечении.
Желудочно-кишечные кровотечения представляют собой осложнения различных заболеваний, общей чертой для которых является кровотечение в полость пищеварительного тракта с последующим дефицитом объема циркулирующей крови. Кровотечения из желудочно-кишечного тракта (ЖКТ) грозный симптом, который требует экстренной диагностики и лечебных мероприятий.
-
Мужчины в возрасте 45-60 лет наиболее часто страдают данным видом кровотечения.
- 9% больных поступивших по неотложным состояниям в хирургическое отделение являются пациентами с желудочно-кишечным кровотечением.
- В США более 300 тысяч больных с подобным кровотечением, ежегодно поступают в лечебные заведения.
- В Европе в среднем 100 лиц на 100 тысяч населения обращаются к врачу по поводу желудочно-кишечного кровотечения.
- Существует около 200 возможных причин желудочно-кишечного кровотечения. Однако больше половины всех кровотечений вызваны язвенной болезнью.
Источники кровотечений:
- Желудок более 50% всех кровотечений из ЖКТ
- 12-перстная кишка до 30% кровотечений
- Ободочная и прямая кишка около 10%
- Пищевод до 5%
- Тонкий кишечник до 1%
- Нарушение целостности сосуда в стенке пищеварительного канала;
- Проникновение крови через стенку сосудов при повышении их проницаемости;
- Нарушение свертывающей способности крови.
- Острые и хронические
- Острые кровотечения, могут быть профузными (объемными) и малыми. Острые профузные быстро проявляются характерной картиной симптомов и в течении нескольких часов или десятков минут вызывают тяжелое состояние. Малые кровотечения, постепенно проявляются симптомами нарастающей железодефицитной анемии.
- Хронические кровотечения чаще проявляются симптомами анемии, которая имеет повторяющийся характер и продлевается на значительное время.
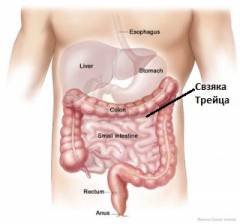
- Кровотечения из верхнего отдела желудочно-кишечного тракта и кровотечения из нижнего отдела
- Кровотечения из верхнего отдела (пищевод, желудок, 12-перстная кишка)
- Кровотечения из нижнего отдела (тонкая, толстая, прямая кишка).
Разграничительным ориентиром между верхним и нижним отделом является связка Трейца (связка которая поддерживает двенадцатиперстную кишку).
I.Заболевания пищеварительного тракта:
А. Язвенные поражения пищеварительного тракта (55-87%)
1. Болезни пищевода:
- Хронический эзофагит
- Гастроэзофагеальная рефлюксная болезнь
2. Язвенная болезнь желудка и/или 12-перстной кишки
3. Острые язвы пищеварительного тракта:
- Медикаментозные (после длительного приема медикаментов: глюкокортикоидные гормоны, салицилаты, нестероидные противовоспалительные средства, резерпин и др.)
- Стрессовые (вызваны различными тяжелыми повреждениями как: механическая травма, ожоговый шок, инфаркт миокарда, сепсис и др. или же эмоциональным перенапряжением, после черепно-мозговой травмы, нейрохирургической операции и др.).
- Эндокринные (синдром Золлингера – Эллисона, снижение функции паращитовидных желез)
- На фоне заболеваний внутренних органов (печени, поджелудочной железы)
4. Язвы желудочно-кишечных соединений после ранее проведенных операций
5. Эрозивный геморрагический гастрит
6. Поражения толстой кишки:
- Неспецифический язвенный колит
- Болезнь Крона
Б. Не язвенные поражения ЖКТ (15-44%):
1. Варикозное расширение вен пищевода и желудка (обычно на фоне цирроза печени и повышения давления в портальной системе).
2. Опухоли ЖКТ:
- Доброкачественные (липомы, полипы, лейомиомы, невриномы и др.);
- Злокачественные (рак, карциноид, саркома);
3. Синдром Мэллори – Вейса
4. Дивертикулы ЖКТ
5. Трещины прямой кишки
6. Геморрой
II. Заболевания различных органов и систем
- Заболевания крови:
- Гемофилия
- Идеопатическая тромбоцитопеническая пурпура
- Болезнь фон Виллебранда и др.
- Сосудистые заболевания:
- Болезнь Рондю — Ослера
- Болезнь Шенлейна – Геноха
- Узелковый периартериит
- Сердечнососудистые заболевания:
- Заболевания сердца с развитием сердечной недостаточности
- Гипертоническая болезнь
- Общий атеросклероз
- Желчекаменная болезнь, травмы, опухоли печени, желчного пузыря.
Симптомы и диагностика кровотечений
Общие симптомы:
- Беспричинная слабость, недомогание
- Головокружение
- Возможны обмороки
- Изменение сознания(спутанность, заторможенность, возбужденность и др.)
- Холодный пот
- Беспричинная жажда
- Бледность кожи и слизистых
- Посинение губ, кончиков пальцев
- Учащенный, слабый пульс
- Снижение артериального давления
Все выше перечисленные симптомы зависят от скорости и объема кровопотери. При медленной неинтенсивной кровопотери в течении суток, симптомы могут быть очень скудны – незначительная бледность. Незначительное учащение сердцебиения на фоне нормального артериального давление. Это явление объясняется тем, что организм за счет активации специфических механизмов успевает компенсировать потерю крови.
Кроме того отсутствие общих симптомов кровопотери не исключает возможности желудочно-кишечного кровотечения.
Внешние проявления желудочно-кишечного кровотечения, основные симптомы:
-
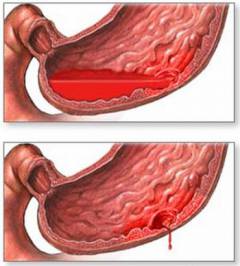
Рвотные массы с примесью измененной или неизмененной крови, «кофейная гуща». Цвет кофейной гущи это результат реакции крови с желудочным соком. Рвота «кофейной гущей» свидетельствует о средней интенсивности кровотечения, но при этом в желудке скопилось не менее 150 мл крови. Если рвотные массы содержат неизмененную кровь, это может указывать на профузное кровотечение в желудке или кровотечение из пищевода. Если рвота с кровью повторяется через 1-2 часа, считается что, кровотечение всё еще продолжается. А если повторяется через 4-5 часов и более это больше говорит о повторном кровотечении.
- Изменение окраски кала, от коричневого плотной консистенции до черного, дегтеобразного жидко образного, так называемая — мелена. Однако если в течении суток в ЖКТ поступает до 100 мл крови, видимых на глаз изменений кала не наблюдается. Для этого используют специфическую лабораторную диагностику (проба Грегдерсена на скрытую кровь). Она положительна в том случае, если кровопотеря превышает 15мл/сутки.
Особенности симптомов кровотечения в зависимости от заболевания:
1. Язвенная болезнь желудка и 12-перстной кишки – самая частая причина желудочно-кишечных кровотечений. В первую очередь это связано с тем, что эти заболевания наиболее распространены среди населения (до 5% среди взрослых).
Симптомы заболевания см. язва желудка, язва двенадцатиперстной кишки.
Особенности кровотечения:
- Кровотечение главным образом характеризуется наличием рвоты по типу «кофейной гущи» (более характерно для поражения 12-перстной кишки) или рвота в сочетании с неизмененной кровью (более специфично для поражения желудка).
- В момент кровотечение характерно снижение интенсивности или исчезновение язвенных болей (симптом Бергмана).
- При неинтенсивном кровотечении характерен темный или черный стул (мелена). При интенсивных кровотечениях усиливается двигательная активность кишечника, стул становится жидким дегтеобразного цвета.
Сходные проявления кровотечения встречаются и при других заболеваниях ЖКТ (эрозивный геморрагический гастрит, синдром Золлингера – Эллисона: опухоль из островковых клеток поджелудочной железы, которая в избытке производит специфический гормон (гастрин), повышающий кислотность желудка и приводит к образованию труднозаживающих язв).
2. Частая причина кровотечений — рак желудка (10-15%). Нередко кровотечение становится первым признаком заболевания. Поскольку появления рака желудка довольно скудные (беспричинная слабость, изменение аппетита, повышенная утомляемость, изменение вкусовых предпочтений, беспричинное исхудание, продолжительные тупые боли в области желудка, тошнота и др.).
Особенности кровотечения:
- Кровотечения чаще неинтенсивные, незначительные, длительные, повторяющиеся;
- Могут проявляться рвотой с примесью «кофейной гущи»;
- Чаше всего кровотечения проявляются изменением окраски кала (цвет темный до дегтеобразного).
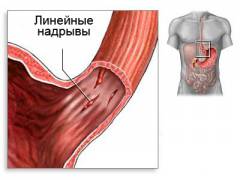
Особенности кровотечения:
- Обильная рвота с примесью алой не измененной крови.
4. Кровотечение из расширенных вен пищевода
(5-7% больных). Чаще всего это возникает на фоне цирроза печени, который сопровождается так называемой портальной гипертензией. То есть повышение давления в венах портальной системы (портальная вена, печеночные вены, левая желудочная вена, селезеночная вена и др.). Все эти сосуды тем или иным образом связаны с кровотоком в печени и если там возникает препятствие или застой это немедленной отражается повышением давления в этих сосудах. Повышенное давление в сосудах передается и на вены пищевода, из которых и возникает кровотечение. Основные признаки повышения давления в портальной системе: расширенные вены пищевода, увеличенная в размерах селезенка, скопление жидкости в брюшной полости (асцит).
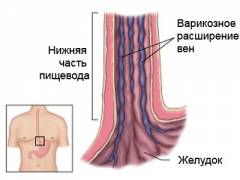
- Кровотечение развивается остро, обычно после перенапряжения, нарушения пищевого режима и пр.;
- Кратковременно нарушается общее самочувствие (недомогание, слабость, головокружение и пр.);
- На фоне плохого самочувствия возникает рвота с малоизмененной темной кровью, затем появляется дегтеобразный кал (мелена).
- Кровотечение, как правило, имеет интенсивный характер и сопровождается общими проявлениями кровопотери (выраженная слабость, бледность кожных покровов, слабый учащенный пульс, снижение артериального давления, возможна потеря сознания).
5. Геморрой и трещина прямой кишки. На первом месте по частоте кровотечений из нижних отделов ЖКТ являются такие заболевания как геморрой и трещины прямой кишки.
Особенности кровотечения при геморрое:
- Выделение алой крови (капельно или струйно) в момент акта дефекации или же сразу после него, иногда возникают и после физического перенапряжения.
- Кровь не смешана с калом. Кровь покрывает кал.
- Так же кровотечение сопровождают анальный зуд, чувство жжения, боль если присоединилось воспаление.
- При варикозном расширении вен прямой кишки на фоне повышенного давления в портальной системе характерно обильное выделение темной крови.
Особенности кровотечения при анальной трещине:
- Кровотечения не скудные, по характеру напоминают геморроидальные (не смешаны с калом, «лежат на поверхности»);
- Кровотечения сопровождаются выраженной болью в заднем проходе при акте дефекации и после него, а так же присутствует спазм анального сфинктера.
6. Рак прямой и ободочной кишки вторая по частоте причина кровотечений из нижних отделов ЖКТ.
Особенности кровотечения:
- Кровотечения обычно не интенсивные, длительные, приводят к развитию хронической анемии.
- Нередко при раке левых отделов ободочной кишки появляется слизь и темная кровь, смешанная с калом.
- Часто хронические кровотечения становятся первыми признаками рака толстой кишки.
7. Неспецифический язвенный колит.
Особенности кровотечения:
- Основной признак заболевания водянистый стул с примесью крови, слизи и гноя в сочетании с ложными позывами на дефекацию.
- Кровотечения не интенсивные, имеют длительное повторяющееся течение. Вызывают хроническую анемию.
8. Болезнь Крона
Особенности кровотечения:
- Для толстокишечной формы характерно наличие примеси крови и гноевидной слизи в кале.
- Кровотечения редко бывают интенсивными, чаще приводят лишь к хронической анемии.
- Однако риск возникновения обильного кровотечения остается весьма высоким.
При диагностике кровотечений так же следует учитывать следующие факты:
- Чаще внешние признаки кровотечения очень демонстративны и прямым образом указывают на наличие кровотечения. Однако необходимо учитывать тот факт, что в начале кровотечения внешние признаки могут отсутствовать.
- Следует помнить о возможности окраски каловых масс медикаментами (препараты железа: сорбифер, ферумлек и др., препараты висмута: де-нол и др., активированный уголь) и некоторыми пищевыми продуктами (кровяная колбаса, черная смородина, чернослив, ягоды черники, гранат, черноплодная рябина).
- Наличие крови в желудочно-кишечном тракте может быть связано с заглатыванием крови при легочном кровотечении, инфаркте миокарда, кровотечении из носа, полости рта. Однако кровь может при рвоте попадать и в дыхательные пути, в последующем проявляясь кровохарканием.
Отличия кровохарканья от кровавой рвоты
| Кровавая рвота | Кровохарканье |
| Кровь выкашливается |
| Кровь имеет кислую реакции, часто темно-красного или коричневого цвета |
| Часть выделенной крови пенистая |
| Обычно кровохарканье продолжается в течении нескольких часов, иногда дней. |
| Мелена, появляется очень редко |
В диагностике кровотечения решающее значение имеет эндоскопическое исследование (фиброгастродуоденоскопия или ректоскопия), которое в 92-98% случаев позволяет выявить источник кровотечения. Кроме того с помощью данного метода исследования часто выполняется местная остановка кровотечения.
| Шаги помощи, что делать? | Как это сделать? | Зачем? |
| Что можно сделать в домашних условиях? | ||
| ||
Пациента следует уложить и приподнять ноги.
Недопустимо любое физическое напряжение (ходьба, стояние, собирание вещей и т.п.).
Исключить прием пищи и воды. Необходимо соблюдать полный покой.
Передвигать больного следует только на носилках.
Приподнимая ноги, увеличивается приток крови к мозгу, что предотвращает потерю сознания и повреждения центральной нервной системы.
Прием пищи или воды стимулирует двигательную активность пищеварительного тракта, которая может только усилить кровотечение.
- Холод на живот
- Прием внутрь лекарственных средств
-Кальций хлор 10% 1-2 ч.л.
— Дицинон 2-3 таблетки (лучше раскрошить)
— Глотание кусочков льда.
Принимать лекарства внутрь только в случае экстренной необходимости!
В некоторых источниках упоминается о возможности глотания кусочков льда при желудочном кровотечении. Данный метод сомнителен, так как только сам акт глотания может усилить кровотечение, а тут глотаются твердые кусочки льда.
Да, несомненно, холод окажет сосудосуживающий эффект и может уменьшить кровотечение, но риск усугубить ситуацию высок.
- Введение кровеостанавливающих препаратов
— Дицинон (этамзилат), в/м, в/в 2,0 3 раза в сутки;
— Хлористый кальций, в/в 10-15 мл;
— Витамин К (викасол), в/м 1,0 мл, 2 раза в сутки;
— Свежезамороженная плазма, в/в капельно 200-1200 мл;
-Криопреципитат, в/в 3-4 дозы на физ. растоворе, 1 доза=15мл;
Дополнительные средства способствующие тромб образованию:
— Ингибиторы протонной помпы (омепрозол, контролак, омез и др.), в/в болюсно, затем по 8 мг/час в течении 3-х суток;
— Сандостатин, в/в болюсно 100 мкг, после чего 25-30 мкг/час в физ. растворе в течении 3 часов.
Дицинон – активирует образование одного из основных компонентов свертывающей системы (тромбопластина), повышает активность и количество тромбоцитов. Обладает быстрым кровеостанавливающим действием.
Хлористый кальций – участвует в процессах образования кровяного сгустка (превращение протромбина в тромбин) снижает проницаемость сосудистой стенки, улучшает её сократимость.
Витамин К – стимулирует образование компонентов свертывающей системы (протромбин, проконвертин). В связи с чем, имеет отсроченное действие. Начало действия через 18-24 часа после введения.
Свежезамороженная плазма – комплексный сбалансированный препарат, содержащий полный комплекс факторов свертывающей и противосвертывающей системы.
Криопреципитат — комплексный сбалансированный препарат, который представляет собой концентрат полного набора всех компонентов свертывающей системы.
Ингибиторы протонной помпы — снижают кислотность желудка (фактор способствующий кровотечению), снижают процессы рассасывания тромба, усиливают функцию тромбоцитов.
источник





 Мужчины в возрасте 45-60 лет наиболее часто страдают данным видом кровотечения.
Мужчины в возрасте 45-60 лет наиболее часто страдают данным видом кровотечения.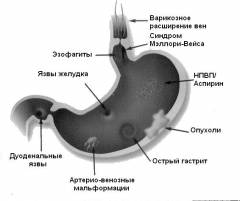

 Рвотные массы с примесью измененной или неизмененной крови, «кофейная гуща». Цвет кофейной гущи это результат реакции крови с желудочным соком. Рвота «кофейной гущей» свидетельствует о средней интенсивности кровотечения, но при этом в желудке скопилось не менее 150 мл крови. Если рвотные массы содержат неизмененную кровь, это может указывать на профузное кровотечение в желудке или кровотечение из пищевода. Если рвота с кровью повторяется через 1-2 часа, считается что, кровотечение всё еще продолжается. А если повторяется через 4-5 часов и более это больше говорит о повторном кровотечении.
Рвотные массы с примесью измененной или неизмененной крови, «кофейная гуща». Цвет кофейной гущи это результат реакции крови с желудочным соком. Рвота «кофейной гущей» свидетельствует о средней интенсивности кровотечения, но при этом в желудке скопилось не менее 150 мл крови. Если рвотные массы содержат неизмененную кровь, это может указывать на профузное кровотечение в желудке или кровотечение из пищевода. Если рвота с кровью повторяется через 1-2 часа, считается что, кровотечение всё еще продолжается. А если повторяется через 4-5 часов и более это больше говорит о повторном кровотечении.