Мазок на флору из зева – то есть из горла – берут для того, чтобы исследовать слизистую оболочку и то, какие бактерии и микроорганизмы ее населяют и в каком количестве, и кто является возможным возбудителем того или иного заболевания.
Данный анализ помогает врачу точно поставить диагноз и назначить соответствующее лечение и лекарственные аппараты.
Показания к исследованию флоры зева
Данный анализ могут назначить в следующих случаях:
- В качестве одной из процедур профилактического обследования при приеме на работу, если человек претендует на рабочее место, связанное с пищевыми продуктами, детьми, больными пациентами и всего тому подобного. Результаты анализа покажут, здоров ли человек, и может ли он работать в данной области.
- При обследовании беременных женщин, чтобы предупредить развитие и действие бактерий, которые могут спровоцировать заболевания, осложняющие течение беременности и угрожающие жизни малыша.
- При обследовании детей, поступающих в дошкольные учреждения для предотвращения возникновения инфекционных вспышек в детских коллективах.
- Перед госпитализацией пациента в стационар и при подготовке к операции, чтобы убедиться в отсутствии микроорганизмов, которые могут вызвать осложнения во время послеоперационного периода.
- Обследование людей, которые тесно контактировали с пациентами, больными острозаразными микробными заболеваниями, чтобы предотвратить дальнейшее распространение болезни.
- Для точного выявления возбудителя, спровоцировавшего то или иное заболевание ЛОР-органов, а также для определения чувствительности этого возбудителя к применяемым медицинским препаратам.
- Для выявления и лечения ангины, дифтерии, гайморита, фронтита, наружного отита и т.д.
Если обобщить все вышесказанное, то можно сказать, что мазок на флору назначают в двух случаях: для выяснения, не является ли человек носителем болезнетворных микробов и для выявления возбудителя какого-либо заболевания.
Правильная подготовка к сдаче мазка
Для того чтобы получить максимально достоверные результаты, нужно следовать определенным правилам, ведь данный анализ требует некоторой хоть и несложной, но крайне важной подготовки.
Итак, перед сдачей мазка необходимо:
- отказаться от любых ополаскивателей и растворов для полоскания полости рта, содержащих антисептики за 2-3 дня до процедуры
- отказаться от спреев для горла и мазей, содержащих антибиотики и противомикробные вещества за 2-3 дня до процедуры
- не принимать пищу и не пить никаких напитков за 2-3 часа до анализа (лучше всего вообще натощак)
- желательно не чистить зубы в день сдачи анализа или хотя бы за 2-3 часа до него
- не жевать жвачку
Отказаться от растворов для полоскания рта и спреев для горла необходимо потому, что они убивают большую часть микробов, находящихся в слизистой зева и сводят их количеств к минимуму. В результате анализ, конечно же, не покажет истинное количество микробов в слизистой и в мазке не будут обнаружены те бактерии, которые могут вызвать или уже вызвали заболевание.
Принимаемая человеком пища или напитки, а также зубная паста могут попросту смыть часть бактерий, и это тоже повлияет на результат, который не покажет, какие микроорганизмы находятся на слизистой в реальности.
Желательно вообще не принимать пищу и не пить в день сдачи анализа и по возможности лучше отказаться даже от стакана воды или кружки кофе с утра после пробуждения.
Таким образом, бактериям нужно немного дать волю и позволить свободно размножаться в слизистой в течение 2-3 дней без воздействия на них различных антибактериальных средств, и только тогда можно будет увидеть реальную картину.
Во время процедуры пациент запрокидывает голову назад и широко открывает рот. Прижимая зык пациента медицинским металлическим или деревянным шпателем, врач проводит по слизистой зева стерильным ватным тампоном, насаженным на металлическую петлю.
Процедура не вызывает у пациента никаких болезненных ощущений и практически никакого дискомфорта за исключением разве что рвотного рефлекса, который может появиться от прикосновения к задней стенке горла.
Палочку с собранным на ней материалом кладут в стерильную посуду, где созданы все условия для комфортной жизни микробов, чтобы они не погибли до прибытия в лабораторию.
В лаборатории собранный материал размещается в различные питательные среды в зависимости от того, с какой целью проводился анализ. В зависимости от реакции и поведения микробов формируются результаты анализа.
Мазок на флору из зева — норма и отклонения от нормы
Чтобы расшифровать результаты анализа верно, нужно точно знать, для чего он был назначен. Именно в зависимости от того или иного назначения исследуется наличие и количество того или иного микроба и устанавливается необходимость лечения.
На бланке с результатами указаны названия тех микроорганизмов, которые составляют подавляющее большинство в слизистой горла. В таблице или списке указаны названия бактерий на латыни и их количество в специальных единицах измерения.
В норме в слизистой зева присутствуют следующие организмы:
- эпидермальный стафилококк
- зеленящий стрептококк
- немного грибков Кандида
- неболезнетворные нейссерии и пневмоккоки
Среди болезнетворных бактерий мазок на флору из зева может выявить следующие:
- ?-гемолитический стрептококк группы А
- возбудитель коклюша
- возбудитель дифтерии
- грибки Кандида альбиканс и т.д.
Стрептококки вызывают большинство человеческих болезней, его пытаются выявить при подозрении на пневмонию, фарингит, ангину, скарлатину и другие заболевания. Чтобы исключить вероятность аллергической причины заболевания, мазок берется на эозинофилы, лейкоциты, участвующие в аллергических реакциях.
Полезное видео — стафилококки.
Мазок из зева берут для проведения стандартного бактериологического исследования с целью изучения микробного состава и количественного соотношения микрофлоры носоглотки. Это метод лабораторной диагностики, позволяющий выявить возбудителей инфекционно-воспалительных заболеваний верхних отделов респираторного тракта. Для определения этиологии инфекции необходимо провести бактериологическое исследование отделяемого носа и зева на микрофлору.
Специалисты направляют больных с хроническим ринитом, тонзиллитом и фарингитом в микробиологическую лабораторию, где стерильным ватным тампоном отбирают биоматериал из носа и зева и проводят его исследование. По результатам анализа специалист определяет возбудителя патологии и его чувствительность к антибиотикам.
Причины и цели взятия мазка на микрофлору из зева и носа:
- Диагностика ангины, вызванной бета-гемолитическим стрептококком и приводящей к развитию тяжелых осложнений — гломерулонефрита, ревматизма, миокардита.
- Наличие в носоглотке золотистого стафилококка, провоцирующего образование фурункулов на коже.
- Бактериологический посев клинического материала при воспалении носоглотки проводится с целью исключения дифтерийной инфекции.
- Подозрение на менингококковую или коклюшную инфекцию, а также респираторные недуги.
- Диагностика стенозирующего ларингита, мононуклеоза, абсцессов, расположенных рядом с миндалинами, включает однократное проведение анализа.
- Лица, контактные с инфекционным больным, а также дети, поступающие в детский сад или школу, проходят профилактическое обследование с целью выявления бактерионосительства.
- Полное обследование беременных женщин включает взятие мазка из зева на микрофлору.
- Мазок из зева и носа на стафилококк с профилактической целью сдают все медицинские работники, воспитатели детских садов, повара и продавцы продуктовых магазинов.
- Мазок из зева для определения клеточного состава отделяемого. Исследуемый материал наносят на специальное предметное стекло. Под микроскопом врач-лаборант подсчитывает количество эозинофилов и прочих клеток в поле зрения. Проводится исследование для определения аллергической природы заболевания.
В баклабораторию направляют больных для исследования материала из носоглотки с целью исключения или подтверждения конкретной инфекции. В направлении указывают микроорганизм, наличие которого необходимо подтвердить или опровергнуть.
На слизистой оболочке зева и носа обитает множество микроорганизмов, составляющих нормальную микрофлору носоглотки. Исследование отделяемого горла и носа показывает качественное и количественное соотношение микробов, обитающих в данном локусе.
Типы микроорганизмов, обитающих на слизистой носоглотки у здоровых людей:
- Бактероиды,
- Veillonella,
- Escherichia coli,
- Branhamella,
- Pseudomonas,
- Streptococcus matans,
- Neisseria meningitides,
- Klebsiella pneumonia,
- Эпидермальный стафилококк,
- Зеленящий стрептококк,
- Неболезнетворные нейссерии,
- Дифтероиды,
- Коринебактерии,
- Candida spp.,
- Haemophilis spp.,
- Actinomyces spp.
При патологии в мазке из зева и носа можно обнаружить такие микроорганизмы:
Подробнее о встречающемся в мазке стафилококке, его патогенности и стафилококковой инфекции рекомендуем почитать по ссылке.
Чтобы результаты анализа были максимально достоверными, необходимо правильно отобрать клинический материал. Для этого следует подготовиться.
За две недели до забора материала прекращают прием системных антибиотиков, а за 5-7 суток рекомендуют перестать использовать антибактериальные растворы, ополаскиватели, спреи и мази для местного применения. Сдавать анализ следует натощак. Перед этим запрещено чистить зубы, пить воду и жевать жвачку. В противном случае результат анализа может оказаться ложным.
Мазок из носа на эозинофилы сдают также натощак. Если человек поел, необходимо подождать как минимум два часа.

Чтобы взять мазок из носа, необходимо усадить пациента напротив и слегка запрокинуть ему голову. Перед анализом необходимо очистить нос от имеющейся слизи. Кожу ноздрей обрабатывают 70% спиртом. Стерильный тампон вводят поочередно сначала в один, а затем в другой носовой ход, проворачивая инструмент и плотно прикасаясь к его стенкам. Тампон быстро опускают в пробирку и направляют материал на микроскопическое и микробиологическое исследование.
Исследуемый материал наносят на предметное стекло, фиксируют в пламени горелки, окрашивают по Граму и изучают под микроскопом с иммерсионным маслом. В мазке обнаруживают грамотрицательные или грамположительные палочки, кокки или коккобациллы, изучают их морфологические и тинкториальные свойства.
Микроскопические признаки бактерий — важный диагностический ориентир. Если в мазке находятся грамположительные кокки, расположенные скоплениями, напоминающими гроздья винограда, предполагают, что возбудителем патологии является стафилококк. Если кокки окрашены по Граму положительно и располагаются в мазке цепочками или парами, возможно это стрептококки; грамотрицательные кокки — нейсерии; грамотрицательные палочки с закругленными концами и светлой капсулой — клебсиеллы, мелкие грамотрицательные палочки — эшерихии, синегнойные палочки. Дальнейшее микробиологическое исследование продолжают с учетом микроскопических признаков.
Каждый микроорганизм растет на своей «родной» среде с учетом рН и влажности. Среды бывают дифференциально-диагностическими, селективными, универсальными. Их основное предназначение – обеспечение питания, дыхания, роста и размножения бактериальных клеток.
Посев исследуемого материала необходимо проводить в стерильном боксе или ламинарном шкафу. Медработник должен быть одет в стерильную одежду, перчатки, маску и бахилы. Это необходимо для соблюдения стерильности в рабочей зоне. В боксе следует работать молча, аккуратно, обеспечивая личную безопасность, поскольку любой биологический материал считается подозрительным и заведомо заразным.
Мазок из носоглотки засевают на питательные среды и инкубируют в термостате. Спустя несколько суток на средах вырастают колонии, имеющие различную форму, размер и цвет.
Существуют специальные питательные среды, которые являются селективными для конкретного микроорганизма.
-
Основной средой для микробов зева и носа является кровяной агар. Это высокочувствительная среда, содержащая питательные вещества для сапрофитных и патогенных бактерий. Пневмококки и золотистый стафилококк продуцируют гемолизины и вызывают гемолиз эритроцитов. Гемолитическая активность микробов — основной фактор патогенности, которым обладает большинство болезнетворных бактерий. Характер роста, цвет и зона гемолиза отличаются у микробов разных родов и видов.
- Среда Сабуро или тиогликолевая среда являются универсальными и подходят для широкого круга микробов.
- Желточно-солевой агар — элективная среда для выращивания стафилококков.
- Агар с гретой кровью – шоколадный агар. Это неселективная, обогащенная питательная среда, применяемая для выращивания патогенных бактерий. На этой среде растут гонококки, гемофильная палочка и возбудители гнойных бактериальных менингитов.
- Среда Эндо – дифференциально-диагностическая среда для культивирования энтеробактерий.
- Энтерококкагар — питательная среда для выделения энтерококков.
Материал втирают тампоном в среду на небольшой площадке размером 2 кв. см., а затем с помощью бактериологической петли штрихами рассевают по всей поверхности чашки Петри. Посевы инкубируют в термостате при определенной температуре. На следующий день посевы просматривают, учитывают количество выросших колоний и описывают их характер. Пересевают отдельные колонии на селективные питательные среды для выделения и накопления чистой культуры. Микроскопическое изучение чистой культуры позволяет определить размер и форму бактерии, наличие капсулы, жгутиков, спор, отношение микроба к окрашиванию. Идентифицируют выделенные микроорганизмы до рода и вида, при необходимости проводят фаготипирование и серотипирование.
Результат исследования врачи-микробиологи выписывают на специальном бланке. Для расшифровки результата мазка из зева требуются значения показателей. Название микроорганизма состоит из двух латинских слов, обозначающих род и вид микроба. Рядом с названием указывают количество бактериальных клеток, выраженное в особых колониеобразующих единицах. После определения концентрации микроорганизма переходят к обозначению его патогенности – «флора условно-патогенная».
У здоровых людей на слизистой оболочке носоглотки живут бактерии, выполняющие защитную функцию. Они не доставляют дискомфорта и не вызывают развития воспаления. Под воздействием неблагоприятных эндогенных и экзогенных факторов количество этих микроорганизмов резко увеличивается, что приводит к развитию патологии.
В норме содержание сапрофитных и условно-патогенных микробов в носоглотке не должно превышать 10 3 – 10 4 КОЕ/мл, а патогенные бактерии должны отсутствовать. Определить патогенность микроба и расшифровать анализ может только врач, обладающий специальными навыками и знаниями. Доктор определит целесообразность и необходимость назначения больному противовоспалительных и антибактериальных препаратов.
После выявления возбудителя патологии и его идентификации до рода и вида переходят к определению его чувствительности к фагам, антибиотикам и противомикробным препаратам. Лечить заболевание горла или носа необходимо тем антибиотиком, к которому выявленный микроб максимально чувствителен.
результатов исследования мазка из зева
Варианты результатов исследования мазка из зева:
- Отрицательный результат посева на микрофлору – возбудители бактериальной или грибковой инфекции отсутствуют. В этом случае причиной патологии являются вирусы, а не бактерии или грибы.
- Положительный результат посева на микрофлору – наблюдается рост патогенных или условно-патогенных бактерий, способных вызвать острый фарингит, дифтерию, коклюш и прочие бактериальные инфекции. При росте грибковой флоры развивается кандидоз полости рта, возбудителем которого являются биологические агенты 3 группы патогенности – дрожжеподобные грибы рода Candida.
Микробиологическое исследование отделяемого зева и носа на флору позволяет определяют вид микробов и их количественное соотношение. Все патогенные и условно-патогенные микроорганизмы подлежат полной идентификации. Результат лабораторной диагностики позволяет врачу правильно назначить лечение.
источник
Что показывает мазок (посев) из зева и носа на микрофлору и чувствительность к антибиотикам, расшифровка
Мазок из зева — лабораторный анализ, в ходе которого исследуется состояние микрофлоры ротовой полости и носа. Исследование способствует выявлению инфекционной и вирусной патогенной микрофлоры, возбудителей различных заболеваний носоглотки. Результаты анализа помогают поставить точный диагноз, назначить эффективное лечение.
Бакпосев из носоглотки проводится в следующих случаях:
- ангина, вызванная стрептококком, с высокими рисками осложнений;
- подозрение на золотистый стафилококк;
- воспалительные процессы в носоглотке;
- коклюш;
- менингит;
- ларингит, абсцессы;
- мононуклеоз;
- заболевания респираторного характера;
- туберкулез;
- заболевания центральной нервной системы.
Обязательно мазок на микрофлору берется у детей в рамках подготовительной диагностической программы при поступлении в детский сад, школу. Исследование показано беременным женщинам, в особенности анализ на микоплазму, которая при беременности может стремительно развиваться и спровоцировать ряд осложнений.
Бакпосев из носоглотки регулярно проводится лицам, постоянно контактирующим с большим количеством посторонних людей, гипотетически являющимися носителями патогенной микрофлоры. Это касается воспитателей в детских садах, учителей, медицинских работников, поваров и других сотрудников общепита.
Бактериологический посев из зева может определить чувствительность к антибиотикам патогенной микрофлоры. Данные анализа нужны для назначения эффективного лечения. Бакпосев из носоглотки берется при развитии у человека частых насморков.
Исследование микроорганизмов носоглотки покажет достоверный результат только при правильной сдаче биологического материала и подготовке пациента к забору биологического материала:
- За 1 неделю до того, как сдавать бактериологический посев, отменяется использование растворов антибактериального действия, которые уничтожат патогенную микрофлору и окажут негативное воздействие на полезные микроорганизмы.
- Запрещается применять какие-либо растворы для полоскания ротовой полости, назальные спреи, препараты местного спектра действия.
- Берут мазок для проведения анализа строго на пустой желудок. Чтобы анализ показал достоверный результат, утром категорически запрещено что-либо употреблять в пищу и пить, исключается чистка зубов, запрещается жевать жвачку. Исключается и употребление простой воды.
- Если в носу есть слизь, перед взятием образца биологического материала ее нужно убрать. Корочки на слизистой носа убираются путем их размягчения специальным раствором. Наличие слизи может негативно сказаться на правдивости и информативности проводимого анализа.
Взятие мазка для проведения бактериологического анализа проводится в условиях лаборатории:
- Пациент садится на кушетку или стул.
- Для непосредственного забора мазка из ротовой полости пациент широко открывает рот.
- Медицинский работник с помощью специального шпателя прижимает к нижней челюсти язык. Берет образец микрофлоры ватным тампоном.
- Тампон сразу же помещается в стерильную пробирку, которая плотно закрывается крышкой.
Процедура взятия мазка из горла не вызывает болезненных ощущений, но может спровоцировать рвотный рефлекс. Чтобы минимизировать процесс обратной перистальтики, человеку нужно правильно подготовиться к процедуре — ничего не есть и не пить.
Из носа проба биологического материала берется следующим образом: пациент садится на кушетку, запрокидывает голову назад. Кожный покров ноздрей перед процедурой дезинфицируется медицинским спиртом. Сначала лаборант вводит ватный тампон в одну ноздрю, прокручивает его по поверхности слизистых оболочек. Затем процедура повторяется другим стерильным ватным тампоном со следующей ноздрей.
У ребенка процедура взятия биологического материала проводится по тому же алгоритму, что и у взрослого пациента.
Время, необходимое для анализа биологического материала, занимает от 5 до 10 минут. Бактериологический посев микрофлоры из носоглотки проводится с помощью антигенного теста, обладающего высокой чувствительностью. Каждый тест отвечает за выявление одного из видов болезнетворной микрофлоры.
Бактериологический анализ на флору у здорового человека покажет наличие полезных микроорганизмов, выполняющих защитные функции, препятствующих проникновению на слизистые оболочки носоглотки болезнетворных организмов.
При правильно проведенном анализе в зеве у здорового человека определяется незначительная концентрация условно-патогенной микрофлоры. Ее показатели не должны превышать результат от 103 до 104 КОЕ/мл.
Если анализ показывает превышение допустимого количества условно-патогенных микроорганизмов, это говорит о наличии у человека в носоглотке микрофлоры, являющейся причиной развития заболеваний ЛОР-органов.
Стафилококк ауреус, норма которого не должна превышать показатель в 104 КОЕ/мл, представляет собой условно-патогенный микроорганизм. Это означает, что он содержится в минимальном количестве на слизистой носоглотки и не провоцирует развития каких-либо заболеваний ЛОР-системы.
Превышение показателей нормы говорит о заражении стафилококком, который является причиной развития следующих заболеваний:
- ангина и фарингит;
- стоматит, тонзиллит;
- синусит;
- гингивит.
Активный рост стафилококка связан со снижением защитных функций иммунитета. В группе риска находятся дети, люди пожилого возраста. Лечение проводится препаратами антибактериального спектра действия.
Стрептококк — условно-патогенный микроорганизм. В минимальном количестве находится на слизистых оболочках носоглотки. Является провокатором ангины и скарлатины. Наличие повышенной концентрации патогенной микрофлоры в носу может стать причиной развития синусита бактериального типа.
На развитие инфекционного процесса в носоглотке указывает показатель стрептококка в 105 КОЕ/мл. Диагноз ставится по наличию у человека специфической симптоматической картины.
Определение в зеве концентрации грибка Кандида в 105 КОЕ/мл и более указывает на заражение пациента кандидозом. Заболевание развивается быстро, имеет выраженную и интенсивную симптоматическую картину, может спровоцировать развитие осложнений в органах дыхания. Нормой является полное отсутствие грибка в мазке из зева или максимально допустимое количество не выше 104 КОЕ/мл.
Нейссерия, или кишечная палочка, как и пневмококк, в незначительном количестве содержится в мазке из слизистой носоглотки.
Пневмококк является причиной развития следующих заболеваний:
- пневмония;
- бронхит;
- сепсис органов дыхательной системы;
- ларингит, фарингит, трахеит;
- отит среднего уха;
- остеомиелит.
Вызывает превышенная концентрация нейссерии и пневмококка ряд различных инфекционных и воспалительных заболеваний органов дыхательной системы.
В зависимости от количества патогенной микрофлоры в мазке из носоглотки назначается соответствующее лечение либо профилактические мероприятия, направленные на снижение концентрации патогена и уменьшение рисков развития заболеваний. Терапия заключается в применении препаратов антибактериального спектра действия.
Расшифровка результатов бактериологического посева указывает точное количество патогенной микрофлоры на слизистой оболочке носоглотки. Наличие патогенного микроорганизма может находиться в пределах нормы (от 101 до 104 КОЕ/мл).
Настораживают и являются признаком развития инфекционных и воспалительных заболеваний носоглотки следующие показатели:
- 103-104 — концентрация патогенных возбудителей находится в пределах нормы, вероятность развития заболеваний при отсутствии провоцирующих факторов минимальная.
- 105-107 — содержание болезнетворных микроорганизмов высокое. Вероятность развития заболеваний максимальная. Требуется незамедлительное проведение профилактических мероприятий по предупреждению развития воспалений носоглотки.
- Сливной результат — данным показателем называют крайне высокое содержание патогенных микроорганизмов, количество которых не удается посчитать.
При получении сливного результата назначается срочная антибактериальная терапия, направленная на уничтожение болезнетворной микрофлоры. При наличии у человека специфических признаков, указывающих на воспалительные процессы, протекающие в носоглотке, проводится одновременно с антибактериальным лечением симптоматическая терапия.
Бактерия Бордетелла пертуссис, вызывающая коклюш, в мазке из носоглотки у здорового человека должна отсутствовать. Расшифровка анализа на бакпосев флоры из зева имеет 2 интерпретации результата:
- положительный — бактерия присутствует;
- отрицательный — патоген не выявлен.
Если результат положительный, определяется количество патогенного организма. По концентрации бактерии делается заключение о стадии развития заболевания.
При нормальном состоянии здоровья патоген, вызывающий дифтерию, Corynebacterium diphtheriae, должен отсутствовать. При несоблюдении пациентом правил подготовки к взятию биологического материала может быть получен ложноположительный результат. Если анализ показал наличие болезнетворной бактерии, но соответствующая симптоматическая картина отсутствует, анализ бакпосева из зева проводится повторно.
Наличие высокого содержания гемолитического стрептококка всегда указывает на высокие риски развития ангины с осложнением — фарингита. Антибактериальная терапия для уменьшения численности гемолитического стрептококка не проводится, так как с патогеном можно уменьшить концентрацию полезной защитной микрофлоры, что приведет к ослаблению местного иммунитета. Антибиотики применяются только при развитии фарингита.
Особенность гемолитического стрептококка в том, что данный вид патогенной микрофлоры провоцирует развитие ангины, которая практически всегда без своевременного лечения дает осложнение на сердечную мышцу. Если у человека внезапно заболело горло и появились другие признаки фарингита, бактериологический посев на определение вида болезнетворной микрофлоры необходимо сдавать незамедлительно.
Грибки Кандида в минимальном количестве, не превышающем показатель в 104 КОЕ/мл, всегда присутствуют на слизистой носоглотки человека и не являются патологией. Превышение показателей нормы, даже при отсутствии характерной соответствующей симптоматики — это повод для скорейшего проведения антибактериальной терапии.
источник
Посевы слизи из зева производятся при дифтерии, менингококковой инфекции, ангине, острых респираторных вирусных заболеваниях, коклюше и других инфекциях. Тампон, с помощью которого забирается материал, должен быть заранее простерилизован в лаборатории. Обычно ватный или марлевый тампон навертывается на деревянную палочку или проволоку из нержавеющего материала и опускается в пробирку.
Мазок из зева берут натощак или не ранее 2 ч после полоскания, питья либо еды под визуальным контролем с использованием шпателя, как при осмотре зева, не касаясь тампоном слизистых оболочек рта, языка, зубов. Корень языка придавливают книзу и кпереди шпателем, держа его левой рукой, а правой рукой осторожно вводят в ротовую полость тампон и снимают налет. Лучше всего снять налет или слизь на границе пораженного участка, где возбудителей больше, чем в других местах.
Перед взятием слизи из носа необходимо предварительно очистить нос (предложить больному высморкаться) сухим ватным фитилем и удалить корки. Тампон вводят в каждую ноздрю, плотно прикасаясь всеми сторонами его к стенкам и перегородке носа. Полученный материал с тампона немедленно высевается на соответствующие плотные питательные среды, а также наносится на предметное стекло, обводится стеклографом, подсушивается и направляется в лабораторию для микроскопического исследования.
Забор материала для риноцитологического исследования производится следующим способом. Небольшой ватный тампон на деревянной палочке, увлажненный физиологическим раствором, вводят в носовой ход на глубину 2 — 3 см, слегка прижимая всеми сторонами к слизистой оболочке нижней носовой раковины. Затем с тампона делаются отпечатки на чистом, обезжиренном эфиром предметном стекле. Границы отпечатков обводятся стеклографом. Отпечатки подсушиваются и направляются в лабораторию, где после специальной окраски при микроскопии в них определяются клеточный состав и характер внутриклеточных включений.
Мазки-отпечатки слизистой носа можно приготовить также на специальных пластинках из стекла или плексигласа. Пластинки должны иметь длину 70 — 80 мм, ширину 5 — 6 мм, толщину 2 — 2,5 мм, закругленные и хорошо отшлифованные края. После обработки пластинки эфиром ее вводят в носовой ход на глубину 2 — 3 см, слегка прижимая к носовой перегородке. Выводят пластинку наружу также по носовой перегородке, стараясь не смазать отпечаток. Границы отпечатка отмечают стеклографом, подсушивают и направляют в лабораторию для дальнейшего исследования.
Для иммунофлюоресцентной диагностики (метод ускоренной диагностики гриппа и других ОРВИ в первые дни болезни) исследуемый материал обрабатывают сыворотками, содержащими специфические антитела, меченные флюорохромами. Соединение меченых антител с гомологичными антигенами сопровождается характерным свечением комплексов, выявляемых в люминесцентном микроскопе.
Смывы из носоглотки используются главным образом для выделения вирусов при гриппе, кори, краснухе, ветряной оспе и других вирусных инфекциях. Они производятся в первые дни болезни, когда возбудитель интенсивно размножается в эпителиальных клетках дыхательных путей. Больному предлагают прополоскать горло стерильным физиологическим раствором. Процедуру повторяют трижды, используя при этом каждый раз по 10 — 15 мл жидкости. Смывы собирают в широкогорлую стерильную банку. Кусочками стерильной ваты, захваченной пинцетом, протирают заднюю стенку глотки и носовые ходы. Ватные тампоны опускают в банку со смывом. Материал направляют в лабораторию для последующего изучения (вирусологический, иммунофлюоресцентный и другие методы исследования).
Микроскопия мазка на дифтерию. Одним из методов ускоренной диагностики дифтерии является предварительная бактериоскопия патологического материала (слизь из зева или носа и пленки). Такое исследование выполняют только по требованию лечащего врача. В этих случаях материал берут двумя тампонами, один из которых используют для выделения культуры возбудителя, а другим делают несколько мазков для бактериологического исследования. Мазки окрашивают щелочным раствором метиленового синего по Леффлеру или другими способами.
При положительных результатах под микроскопом среди банальной (преимущественно кокковой) микрофлоры зева и носа видны дифтерийные палочки, расположенные под углом друг к другу. Дифтерийные палочки полиморфны, часто утолщены на концах, неравномерно окрашены. На концах палочек имеются зерна волютина (тельца Бабеша — Эрнста), окрашивающиеся темнее, чем остальное тело палочки, что особенно хорошо выявляется при окраске по Нейссеру (тело палочки светло-коричневое, а зерна волютина темно-синие).
При микроскопии мазка дифтерийную палочку следует дифференцировать от ложнодифтерийной (палочка Гофмана), которая характеризуется отсутствием полиморфизма, равномерным окрашиванием (отсутствие зерен волютина), параллельным расположением палочек. Бактериоскопическое исследование должны проводить опытные специалисты (в предварительном мазке типичные дифтерийные палочки редко встречаются в достаточном количестве). Примерно у 50% больных дифтерией можно обнаружить возбудителя, таким образом, однако это не позволяет установить вид коринебактерий, их тип и токсигенность.
Вместе с тем надо помнить, что положительный результат предварительного исследования очень ценен для лечащего врача. Кроме того, при бактериоскопическом исследовании можно выявить возбудителя ангины Симановского-Плаута-Венсана (спирохеты и веретенообразные палочки) и микотической ангины, а тем самым провести дифференциальную диагностику этих двух заболеваний и дифтерии. После бактериоскопии мазка обязательно проводится бактериологическое исследование материала. Цель его — выделить культуру возбудителя, изучить ее свойства с обязательным определением токсигенности.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Мазок из горла считается распространенным диагностическим исследованием, которое проводят при появлении воспаления и инфекциях. Благодаря проведению процедуры удается выявить возбудителя недуга. Также материал помогает исключить дифтерию и другие опасные патологии.
Мазок из горла проводится для определения доминирующих микроорганизмов в этой области. Благодаря проведению данной процедуры удается определить наличие, виды и количество микробов, расположенных в исследуемой зоне. Это позволяет поставить точный диагноз и подобрать адекватное лечение.
Данное исследование выполняют в таких ситуациях:
- Профилактическое обследование при приеме на работу. Обычно мазок нужен, если человек планирует работать с продуктами питания, детьми, больными и т.д.
- Обследование беременных женщин. Это помогает предотвратить развитие и активность бактерий, которые представляют опасность для ребенка.
- Обследование детей, которые собираются поступать в дошкольные учреждения. Это помогает предотвратить вспышки недуга в детских коллективах.
- Диагностика перед госпитализацией или при подготовке к хирургическому вмешательству. В такой ситуации врач должен убедиться в отсутствии микроорганизмов, которые могут усугубить протекание послеоперационного периода.
- Обследование людей, которые имели контакт с заразными пациентами. Это поможет предотвратить последующее распространение недуга.
- Исследование для точного определения возбудителя патологий ЛОР-органов. Также процедура помогает установить чувствительность патогенных микроорганизмов к лекарственным средствам.
- Выявление тонзиллита, дифтерии, скарлатины, ангины, синусита, отита и других патологий.
Для чего сдают мазок на флору, рассказывает доктор:
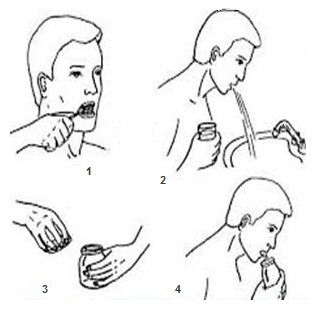
Чтобы взять мазок из горла, специалист просит человека открыть рот и слегка откинуть голову. Затем он аккуратно нажимает на язык плоским инструментом. После чего стерильным тампоном проводит по слизистым оболочкам миндалин и горла.
Процедура не вызывает болевых ощущений, однако может спровоцировать дискомфорта. Касание тампоном горла и миндалин нередко провоцирует рвотный рефлекс.
После сбора слизи специалист помещает ее в питательную среду. Она препятствует гибели микроорганизмов до выполнения исследований, которые помогают установить их разновидность.
В дальнейшем частицы слизи направляют на специальные исследования. Одним из основных методов считается быстрый антигенный гемотест. Данная система быстро реагирует на частицы микробов определенного типа.
Данное исследование помогает обнаружить бета-гемолитический стрептококк категории А. Результаты данного анализа можно получить уже через 5-40 минут. Как правило, антигенные тесты имеют высокую чувствительность.
Посев подразумевает помещение частиц слизи из горла в особую среду, которая приводит к активному размножению микробов. Благодаря этому врач может выявить микроорганизмы, населяющие слизистую. Это позволяет выявить чувствительность бактерий к антибактериальным средствам. Это особенно важно, если стандартная терапия не дает результатов.
ПЦР-анализ помогает установить виды микробов, которые населяют горло. Это осуществляется по элементам ДНК, присутствующим в слизи.
Как правильно взять мазок из горла
Чтобы результаты были максимально достоверными, очень важно придерживаться определенных рекомендаций. Перед сдачей анализа необходимо:
- Отказаться от применения ополаскивателей для ротовой полости, которые включают антисептические ингредиенты, за 2-3 суток до процедуры.
- Исключить применение спреев и мазей, которые содержат антибактериальные и противомикробные вещества, за несколько суток до процедуры.
- Исключить употребление продуктов питания или напитков за 2-3 часа до исследования. Лучше всего сдавать анализ натощак.
- В день процедуры желательно не чистить зубы или как минимум за несколько часов до исследования не жевать жвачку.
После приема пищи или применения зубной пасты смывается часть бактериальных микроорганизмов, что тоже негативно сказывается на результате.
Чтобы оценить данные, полученные в результате анализа, нужно знать причины его проведения. Чаще всего смешанная микрофлора, которая имеется в мазке здоровых людей, включает небольшое число вредных микроорганизмов – стрептококков, стафилококков, вируса Эпштейн-Барра, герпеса, вейлонелл, энтерококки и т.д.
Данное явление считается нормой, если вредных бактерий мало, и они не приносят вреда здоровью. Устранить все микроорганизмы не представляется возможным. Через короткое время после завершения курса терапии бактерии снова появляются на слизистой.
Расшифровка результатов зависит от причины проведения исследования. Особое внимание уделяют количеству микроорганизмов, которые могли спровоцировать недуг, беспокоящий человека. Если объем бактерий не более 10 в третьей или четвертой степени, микрофлора является нормальной. Если же показатель более 10 в пятой степени, можно судить об усиленном развитии условно-патогенных микроорганизмов.
Как определить стрептококк в горле
К вредным микроорганизмам, которые можно выявить при выполнении мазка из горла, относят следующее:
- бета-гемолитический стрептококк, входящий в группу А;
- возбудитель дифтерии;
- грибки;
- возбудитель коклюша.
Как отличить вирус герпеса от стрептококковой инфекции, рассказывает доктор Комаровский:
После определения возбудителя недуга оценивают его чувствительность к антибактериальным и противомикробным средствам. Лечить заболевание нужно тем антибиотиком, к которому чувствительны выявленные микроорганизмы.
Любые патологии ЛОР-органов нужно лечить под руководством отоларинголога. Нередко воспалительные процессы удается купировать посредством бактериофагов, которые производятся в виде раствора или спрея. К ним, в частности, относят хлорофиллипт.
Довольно часто справиться с анаэробными бактериями помогают народные рецепты. В состав лечебных сборов должны входить такие компоненты, как мята, шиповник, боярышник. Данный метод терапии считается абсолютно безопасным. Первые результаты достигаются уже через несколько дней. Однако общая длительность терапии должна составлять минимум 3 недели.
Чтобы предотвратить заражение окружающих, нужно придерживаться таких рекомендаций:
- чаще мыть руки;
- использовать индивидуальные средства гигиены и посуду;
- проводить дезинфекцию дома – протирать дверные ручки, выключатели и т.д.
Мазок из горла можно считать информативным исследованием, которое помогает выявить патогенные микроорганизмы и определить их чувствительность к лекарственным препаратам. При этом очень важно тщательно подготовиться к процедуре, чтобы получить объективные результаты.
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
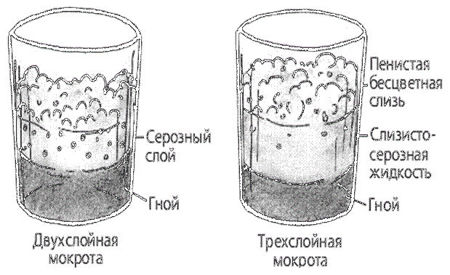
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
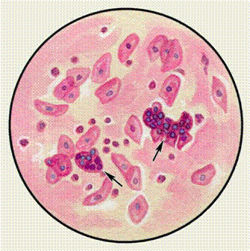
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
 Основной средой для микробов зева и носа является кровяной агар. Это высокочувствительная среда, содержащая питательные вещества для сапрофитных и патогенных бактерий. Пневмококки и золотистый стафилококк продуцируют гемолизины и вызывают гемолиз эритроцитов. Гемолитическая активность микробов — основной фактор патогенности, которым обладает большинство болезнетворных бактерий. Характер роста, цвет и зона гемолиза отличаются у микробов разных родов и видов.
Основной средой для микробов зева и носа является кровяной агар. Это высокочувствительная среда, содержащая питательные вещества для сапрофитных и патогенных бактерий. Пневмококки и золотистый стафилококк продуцируют гемолизины и вызывают гемолиз эритроцитов. Гемолитическая активность микробов — основной фактор патогенности, которым обладает большинство болезнетворных бактерий. Характер роста, цвет и зона гемолиза отличаются у микробов разных родов и видов.