При проблемах респираторного тракта – особенно бронхов и легких, подозрении на бронхиты и пневмонии, а также более тяжелые и хронические поражения респираторного тракта, в рамках обследования назначают посевы мокроты на флору, чтобы определить возбудителя и затем подобрать препараты, которыми быстро и эффективно можно лечить пациента, подавляя развитие инфекции.
Мокроту для исследования собирают или после откашливания, либо за счет аспирации из дыхательных путей во время процедуры бронхоскопии.
Подобный анализ могут применять как у взрослых, так и у детей при подозрении на пневмонии, особенно атипичные и резистентные к терапии, а также при бронхитах, имеющих рецидивирующее или хроническое течение.
Проведение посева мокроты на флору будет показано для того, чтобы выявить и точно идентифицировать возбудителя, а также определить его чувствительность к определенным группам антибиотиков.
Также посевы могут проводиться для того, чтобы проконтролировать эффективность от проводимого лечения. Могут быть назначены посевы при подозрении на опасные болезни легких (туберкулез, пневмокониоз и другие).
Посевы являются одним из пунктов в плане обследований при наличии бронхоэктазов, а также на фоне имеющейся ХОБЛ. Посев мокроты с выявлением патогенной флоры, показан при:
- Различных формах бронхитов, подозрениях на плеврит или пневмонию
- На фоне абсцесса легкого, наличия бронхоэктатической болезни
- При муковисцидозе или бронхомаляции
- Для исключения туберкулеза
- При аномалиях развития легких и бронхов.
В норме респираторный тракт активно контактирует с внешней средой, поэтому он не стерилен. В респираторном тракте, где образуется мокрота, обитает множество микробов, которые могут находиться в составе мокроты и в норме, но есть и те возбудители, которые недопустимы у здоровых людей.
Важно знать, что есть полезные микробы, условно-патогенная группа и откровенно патогенные бактерии. Последние две группы важно обнаруживать в посевах мокроты, чтобы ставить диагноз.
Если с патогенными микробами все понятно – их наличие – признак патологии, то для условно-патогенных бактерий важно их количество и сочетание между собой, а также состояние иммунитета и возраст пациента.
В посевах мокроты допустимы определенные микробы разных групп:
Эпидермальные стафилококки и сапрофитные
Если это человек с нормальным иммунитетом, они не вредят и не проявляют патогенной активности, при наличии сниженного иммунитета или у детей раннего возраста при оценке результатов необходимо смотреть на количество колоний, чтобы они не превышали определенных нормативных значений.
Опасным будет превышение показателей для мокроты, собранной обычным методом – более 10 6 – 10 7 КОЕ/мл. Если мокрота собрана при бронхоскопии или это смывы с бронхов – нормы 10 4 – 10 5 КОЕ/мл или ниже.
Определенно патогенными будут такие возбудители, выявленные в мокроте, как:
- Очень патогенные – гемофильная палочка (особенно типа В), стрептококки, золотистый стафилококк, а также клебсиелла пневмониа.
- Реже встречаются такие возбудители как Моракселла и кандида, а также хламидии или микоплазмы пневмония, легионелла или псевдомонала.
При посевах выявленных возбудителей с чувствительностью на антибиотики определяют те препараты, которые максимально полно подавляют рост патогенных бактерий, полностью прекращая их рост на питательной среде.
При назначении анализа мокроты необходимо подробно и доступно разъяснить пациенту, как правильно подготовиться и собрать необходимый материал. Мокроту собирают до начала терапии антибиотиками и затем, через некоторое время после окончании курса. Иногда могут проводиться промежуточные исследования в ходе терапии.
Мокрота может быть собрана за счет естественного откашливания (отхаркивания) или при проведении определенных медицинских процедур (бронхиальный лаваж или бронхоскопия).
Если это сбор при откашливании, для стимуляции продукции мокроты за сутки до анализа нужно пить много жидкости, и собирать нужно не слюну, которая копится во рту, а именно мокроту, слизь, откашливаемую из бронхов. Чтобы стимулировать продуктивный кашель, пациента учат делать следующее – проглотить слюну и сделать три глубоких вдоха, затем энергично покашлять.
Утром в день сдачи анализа необходима чистка зубов и тщательное полоскание ротовой полости, чтобы снизить обсемененность микроорганизмами.
Если мокрота собирается за счет отсасывания ее из респираторного тракта, необходимо предупредить пациента о дискомфортных ощущениях. При показаниях к бронхоскопии необходимо голодание в течение 6 часов, а также исключение аллергии на местную анестезию.
Подготовив контейнер, важно сделать три глубоких вдоха и затем покашлять, если мокрота не отходит, стоит подышать теплым аэрозолем, который постепенно стимулирует отвод мокроты. Откашливаемая мокрота сплевывается в стерильный контейнер, который немедленно закрывается и доставляется в лабораторию.
При аспирации мокроты из бронхиального дерева необходимо дыхание кислородом до процедуры и после нее. Используется катетер с емкостью для сбора мокроты, который погружен в физраствор. Катетер вводится медленно через нос в глотку и затем трахею, при достижении гортани он провоцирует кашель. В момент кашля шприцом проводят аспирацию мокроты, длящуюся до 15 секунд. После этого катетер удаляется, а полученный материал отправляется в лабораторию.
Если материал собирают при бронхоскопии, глотка больного орошается и полощется местными анестетиками, после начала действия которых бронхоскоп вводится в просвет бронхов, при помощи специальных приборов собирая мокроту с поверхности слизистых. Иногда могут подавать физраствор, чтобы разжижать мокроту и увеличить объем содержимого, тогда содержимое аспирируют через бронхоскоп.
Чтобы исключить погрешности и ошибки важно сразу же после забора посеять мокроту, допустимо ее хранение до 2 часов при низких температурах, не более 4°С.
Иногда мокроту сеют после начала приема антибиотиков, но важно тогда обязательно указать препараты, которые принимает пациент.
Искажают результаты дефекты забора мокроты, длительное ожидание их исследования или прием антибиотиков до получения образца.
Мокроту сеют на специальные среды и ждут роста колоний микробов, определяя конкретного возбудителя. После того, как определен опасный микроб, проводят исследование его чувствительности к антибиотикам за счет нанесения дисков, пропитанных препаратами. Если около них колонии активно гибнут – антибиотики эффективны. Именно их рекомендуют в лечении патологии, при которой назначен анализ.
Парецкая Алена, врач, медицинский обозреватель
3,770 просмотров всего, 2 просмотров сегодня
источник
Мокрота – это патологическое отделяемое легких и дыхательных путей (бронхов, трахеи, гортани). Клинический анализ мокроты включает описание ее характера, общих свойств и микроскопическое исследование.
Общие свойства:
Количество мокроты обычно колеблется от 10 до 100 мл в сутки. Незначительное количество мокроты отделяется при острых бронхитах, пневмониях, застойных явлениях в легких, в начале приступа бронхиальной астмы (в конце приступа ее количество возрастает). Уменьшение количества отделяемой мокроты при нагноительных процессах в легких может быть как следствием стихания, как воспалительного процесса, так и результатом нарушения дренирования гнойной полости, что часто сопровождается ухудшением состояния больного. Большое количество мокроты может выделяться при отеке легких, а также при нагноительных процессах в легких (при абсцессе, бронхоэктатической болезни, гангрене легкого, при туберкулезном процессе, сопровождающимся распадом ткани). Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом.
Цвет мокроты. Чаще мокрота бесцветная, присоединение гнойного компонента придает ей зеленоватый оттенок, что может наблюдаться при абсцессе легкого, бронхоэктатической болезни. При проявлении в мокроте примеси свежей крови, мокрота окрашивается в различные оттенки красного цвета (мокрота при кровохаркании у больных туберкулезом, раком легкого, абсцессом легкого, отеке легких, сердечной астме). Мокрота ржавого цвета (при крупозной, очаговой и гриппозной пневмонии, туберкулезе легких, застое в легких, отеке легких). Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Черноватая или сероватая мокрота наблюдается при примеси угольной пыли и у курильщиков. Мокроту могут окрашивать и некоторые лекарственные средства.
Запах. Мокрота обычно не имеет запаха. Появлению запаха обычно способствует нарушение оттока мокроты. Гнилостный запах, она приобретает при абсцессе, гангрене легкого, при гнилостном бронхите в результате присоединения гнилостной инфекции, бронхоэктатической болезни, раке легкого, осложнившемся некрозом. Для вскрывшейся эхинококковой кисты характерен своеобразный фруктовый запах мокроты.
Характер мокроты
- Слизистая мокрота выделяется при остром и хроническом бронхите, астматическом бронхите, трахеите.
- Слизисто-гнойная мокрота характерна для абсцесса и гангрены легкого, гнойного бронхита, стафилококковой пневмонии.
- Гнойно–слизистая мокрота характерна для бронхопневмонии.
- Гнойная мокрота возможна при бронхоэктазах, стафилококковой пневмонии, абсцессе, актиномикозе легких, гангрене.
- Серозная мокрота определяется при отеке легкого.
- Серозно-гнойная мокрота возможна при абсцессе легкого.
- Кровянистая мокрота выделяется при инфаркте легких, новообразованиях, травме легкого, актиномикозе и сифилисе.
Микроскопическое исследование позволяет обнаружить слизь, клеточные элементы, волокнистые и кристаллические образования, грибы, бактерии и паразиты.
Клетки:
Альвеолярные макрофаги. Большое количество в мокроте выявляют при хронических процессах и на стадии разрешения острых процессов в бронхолегочной системе.
Клетки цилиндрического мерцательного эпителия – клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях.
Плоский эпителий обнаруживают при попадании в мокроту слюны, он не имеет диагностического значения.
Лейкоциты в мокроте могут присутствовать в любом количестве. Большое количество нейтрофилов выявляют в слизисто — гнойной и гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, глистных поражениях легких, инфаркте легкого. Лимфоциты в большом количестве обнаруживаются при коклюше и, реже, при туберкулезе.
Эритроциты. Обнаружение в мокроте единичных эритроцитов диагностического значения не имеет. При наличии свежей крови, в мокроте выявляются неизмененные эритроциты.
Клетки злокачественных опухолей обнаруживают при злокачественных новообразованиях.
Волокна
Эластические волокна появляются при распаде ткани легкого, которое сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулезе, абсцессе, эхинококкозе, новообразованиях в легких.
Коралловидные волокна выявляют при хронических заболеваниях (кавернозный туберкулез).
Обызвествленные эластические волокна – эластические волокна, пропитанные солями кальция. Обнаружение их в мокроте характерно для туберкулеза.
Спирали, кристаллы
Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи; характерны для бронхиальной астмы, бронхитов, опухолей легких.
Кристаллы Шарко-Лейдена – продукты распада эозинофилов. Характерны для бронхиальной астмы, аллергических состояний, эозинофильных инфильтратов в легких, легочной двуустки.
Мицелий и почкующиеся клетки грибов появляются при грибковых поражениях бронхолегочной системы.
Микобактерии туберкулеза. Обнаружение микобактерий туберкулёза в мокроте свидетельствует о туберкулёзном поражении лёгких или бронхов.
Мокроту для общеклинического исследования рекомендуется собирать с утра и натощак, во время приступа кашля, в стерильный пластиковый контейнер. С целью механического удаления остатков пищи и слущенного эпителия перед откашливанием производится санация ротовой полости — пациент чистит зубы, полощет рот и горло кипяченой водой. При плохо отделяемой мокроте, рекомендуется накануне назначить отхаркивающие средства, теплое питье
источник
Для получения достоверного результата анализ должен проводиться не менее чем через 2 недели после последнего приема антибиотиков и (или) антибактериальных препаратов.
- Соскоб из уретры рекомендуется сдавать через 2 часа после последнего мочеиспускания, из зева и носоглотки – натощак (через 4-5 часов после последнего приема пищи, при этом необходимо исключить чистку зубов и полоскание рта), для других локусов специальной подготовки не требуется.
- Моча. Исследованию подлежит средняя порция свободно выпущенной мочи, в количестве 3-5 мл в стерильный пластиковый одноразовый контейнер (контейнер можно получить в регистратуре) после тщательного туалета наружных половых органов без применения антисептиков. Срок доставки в лабораторию при комнатной температуре – 1-2часа, при температуре 2-8°С – 5-6 часов.
- Сперма для бактериологического исследования собирается в стерильный пластиковый одноразовый контейнер с широким горлом путем мастурбации (контейнер можно получить в регистратуре). Срок доставки материала в лабораторию при комнатной температуре в течение 1-2 часов.
- Мокроту рекомендуется собирать с утра, натощак после санации ротовой полости, в стерильную пластиковую посуду. Срок доставки материала в лабораторию при комнатной температуре в течение 1-2 часов, при температуре 2-8°С – 5-6 часов.
- Забор секрета предстательной железы осуществляет врач-уролог, после предварительного массажа простаты (данная манипуляция выполняется только в Центральном офисе). Перед забором секрета предстательной железы рекомендуется половое воздержание в течение не менее 2-х дней.
- Бактериологическое исследование грудного молока. Забор грудного молока проводится только до кормления ребенка или через два часа после его кормления грудью. Обследуемая пациентка обмывает левую и правую грудную железу теплой водой с мылом и насухо вытирает чистым полотенцем. Поверхность сосков и кончики пальцев обрабатывает ваткой, умеренно смоченной 70 % этиловым спиртом. Первая порция грудного молока, приблизительно в количестве 0,5 мл, сбрасывается. Затем, не касаясь соска руками, женщина сцеживает 0,5 – 1 мл молока из каждой железы в отдельный стерильный контейнер (контейнеры можно получить в регистратуре). Сроки доставки в лабораторию при комнатной температуре – 1-2 часа, при температуре 2-8°С – 5-6 часов.
Исследование позволяет оценить качественный и количественный состав микрофлоры исследуемого биоматериала и оценить чувствительность микроорганизмов к основному спектру антибиотиков. Нормальная микрофлора человека представляет собой совокупность микроорганизмов. При развитии патологических процессов состав микроорганизмов изменяется в сторону увеличения условно-патогенных и появления патогенных возбудителей.
- Выявление этиологического агента при инфекционно-воспалительных заболеваниях
- Подбор антибактериальной терапии
- Оценка эффективности антибактериальной терапии
Референсные значения. Бактериологические исследования регламентируются и выполняются в соответствии с Приказом № 535 МЗ СССР от 22 апреля 1985 г. «Об унификации микробиологических методов исследования, применяемых в клинико-диагностических лабораториях лечебно-профилактических учреждений». Указание о выявлении условно-патогенного микроорганизма, как правило, отсутствует. Однако, в случае, когда его концентрация составляет 103 КОЕ (диагностически-значимое количество) и более, в заключении обязательно выносится информация о присутствии условно-патогенной флоры. Если из исследуемого локуса выделены микроорганизмы, относящиеся к абсолютно — патогенной группе, то вне зависимости от выявленного количества выносится заключение об их присутствии.
Интерпретация проводится врачом с учетом клинических проявлений.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
Посев мокроты с определением чувствительности к антибиотикам.
Внимание! С 01.01.2013 г. при выявлении в посеве возбудителей семейства Streptococcaceae, чувствительность к стрептококковому бактериофагу определяться не будет в связи с тем, что данный реагент снят с производства.
При обнаружении роста нормальной или условно-патогенной флоры в низком титре и не имеющей диагностического значения определение чувствительности к антибиотикам/бактериофагам не проводится.
Посев, или бактериологический анализ — один из самых распространенных методов выделения культуры бактерий на питательной среде в условиях лаборатории. «Выращивание» такого посева приводит к бурному размножению микроорганизмов и облегчает выявление возбудителя инфекции. На посев может быть отправлен любой биологический материал. Бактериологическое исследование имеет целью не только выяснение характера микрофлоры, но и ее количество, а так же определение их чувствительности к различным группам антибиотиков. Обычно этой информации бывает достаточно, чтобы начать самое сложное лечение и предупредить переход острого процесса в хронический.
Посевы мокроты производятся при гнойно-воспалительных заболеваниях дыхательных путей (бронхит, пневмония, абсцесс легкого, бронхоэктатическая болезнь). Мокроту для бактериологического исследования рекомендуется собирать с утра, натощак после санации ротовой полости, в стерильный пластиковый контейнер (контейнер можно получить в регистратуре). Чтобы избежать загрязнения собираемой мокроты нормальной бактериальной флорой, присутствующей во рту и горле, и с целью механического удаления остатков пищи и слущенного эпителия больной перед откашливанием чистит зубы, полощет рот и горло кипяченой водой. Утреннюю мокроту, выделяющуюся во время приступа кашля, собирают в стерильную емкость с широким горлом и плотно прилегающей крышкой. При плохо отделяемой мокроте, рекомендуется накануне назначить отхаркивающее средство. Если в данный момент пациент не может выделить мокроты, он не должен прилагать усилия для отхаркивания. Исследование проводят до начала приема антибиотиков. Доставка материала в лабораторию по возможности осуществляется без промедления, так как хранение материала способствует размножению флоры, развитию процессов гниения и брожения, гибели стрептококков и пневмококков. Мокрота может храниться течение 2 ч при комнатной температуре, 5-6 часов при температуре 2-8°С. К возбудителям, выявляемым в данном анализе, относятся: этиологически значимые — H. influenzae, S. pneumoniae и M. catarrhalis, грамотрицательные бактерии семейства Enterobacteriaceae, P. aeruginosa, S. aureus, S. pyogenes, Acinetobacter sp., грибы рода Candida. Мокрота, проходя через верхние дыхательные пути и полость рта, может контаминироваться вегетирующей в них микрофлорой, это могут быть зеленящие стрептококки (S. viridans group), стафилококки (S.еpidermidis), непатогенные нейссерии (Neisseria sp.), непатогенные дифтероиды (Corynebacterium sp.), Lactobacillus sp., Candida sp. и некоторые другие.
В выдаваемом результате, указывается преобладающая микрофлора, количество патогенных микроорганизмов и чувствительность к различным группам антибиотиков.
Точную стоимость исследования уточняйте по телефону.
г Краснодар, пр-кт Чекистов, д. 12, корп. 1 остановка Почта
г Краснодар, ул. Ставропольская 159
О противопоказаниях и побочных действиях спрашивайте у врача.
источник
Большинство людей, скорее всего, не сталкивались с таким видом исследования, как анализ на мокроту. В нашей статье мы детально расскажем про него. Также затронем тему сдачи анализа, правила сбора материала для исследования.
Мокротой называют выделения, которые образуются в дыхательных путях организма. Если у человека все в порядке со здоровьем, то таких выделений у него нет. В основном данный анализ необходим для диагностирования туберкулеза. Также по мере лечения данного заболевания необходимо сдавать данный анализ. Это нужно для того, чтобы определить динамику выздоровления. А также то, возможно ли больному контактировать с людьми, или он представляет риск для окружающих.
Помимо больных туберкулёзом, при других заболеваниях, таких как пневмония, рак лёгких и абсцесс, назначают анализ на мокроту. Как сдавать его? Об этом мы расскажем дальше. Отметим, что основанием для сдачи этого анализа может являться длительный кашель.
Следует знать, прежде чем сдавать анализ на мокроту, как сдавать его правильно. Так как мокрота обладает свойством скапливаться в ночное время, то рекомендуется собирать ее утром. Данный процесс нужно осуществлять до завтрака. Важным моментом в сборе мокроты является ее откашливание. При этом действии секрет выйдет из лёгких. А если человек будет отхаркивать мокроту, то получится смесь из носоглотки. Тогда она не подойдёт для исследования.
Количество секрета, которое необходимо для анализа, составляет 5 или 6 откашливаний. Так как процесс сбора материала носит специфический характер, лучше делать это одному. Анализ на мокроту (как сдавать его, мы сейчас выясняем) лучше не видеть близким родственникам. К тому же существует риск, что человек заражён каким-либо серьезным заболеванием. Поэтому в целях осторожности необходимо проводить данную процедуру в одиночку.
Следует использовать специальный контейнер для мокроты. Данный сосуд должен быть стерильным. Поэтому его вскрытие производится непосредственно перед заполнением.
Для того чтобы правильно сдать мокроту, необходимо тщательно подготовиться. Во-первых, следует прополоскать рот кипяченой водой с содой. Во-вторых, необходимо почистить зубы. После ротовую полость также следует хорошо прополоскать. Далее нужно открыть окно, поставить около него стул и присесть. Потом приготовить контейнер. Затем необходимо сделать два вдоха и выдоха. Их нужно делать глубокими. На третьем вдохе встать со стула и произвести быстрый выдох. После этой процедуры должен возникнуть кашель. Так как для анализа необходимо 5 или 6 откашливаний, то процедуру следует повторить несколько раз.
Бывают случаи, что у человека не получается собрать мокроту. Это связано с перенапряжением, тогда необходимо расслабиться. Для того чтобы это сделать, нужно встать и походить по комнате, хорошим вариантом для расслабления станут физические упражнения или массаж груди. Еще перед сном рекомендуется выпить отхаркивающие травяные настои. Также поспособствует положительному сбору мокроты большое количество тёплой воды.
После того как материал собран в контейнер, его необходимо закрыть крышкой. Ни в коем случае не рекомендуется глотать мокроту.
Данный анализ следует незамедлительно отвезти в лабораторию. Контейнер с мокротой должен попасть в медицинское учреждение не позднее чем через 2 часа после ее сбора. До того момента, как анализ будет транспортироваться в лабораторию, его следует поместить в холодильник. Нужно обеспечить, чтобы контейнер с анализом стоял отдельно от всех продуктов.
Как сдавать общий анализ мокроты детям и лежачим больным? Что касается детей, то объяснить им, как сдать мокроту, невозможно. Они ее заглатывают. Поэтому, чтобы осуществить сбор данного анализа, берут ватный тампон и посредством него раздражают корень языка. Данное действие вызывает кашель, вследствие которого мокрота попадает на тампон. Далее им проводят по специальным стеклам, сушат их и направляют в лабораторию для исследования. Аналогичным способом мокрота собирается у людей, которые физически сильно ослаблены.
Следует сказать, что у здорового человека мокроты нет. Если она присутствует, то значит, в организме имеется какое-либо заболевание. При анализе мокроты оценивается ее цвет и консистенция. Если она прозрачная, имеет вязкую структуру, то это является признаком вирусного поражения верхних дыхательных путей и наличия таких заболеваний, как ОРВИ и острый бронхит.
Если мокрота желтая или зеленая, то это свидетельствует о наличии в ней гноя. Данный признак свидетельствует о том, что человек болен пневмонией или абсцессом лёгких. Если мокрота имеет оттенок янтарного цвета, то это является признаком аллергии. Если в организме присутствуют такие заболевания, как рак и туберкулёз, то в мокроте есть кровь. Для исследования клеточного состава необходимо изучить ее состав под микроскопом.
Где сдать мокроту на анализ? Практически в любой лаборатории, причем как государственной, так и частной. Анализ на мокроту можно собрать как в домашних условиях, так и амбулаторно.
Теперь вы знаете, зачем делается анализ на мокроту, как сдавать его, мы детально описали. Надеемся, что информация в статье была вам полезна.
источник
Анализ мокроты на чувствительность к антибиотикам – это исследование, которое позволяет выявить патогенные микроорганизмы, вызывающие инфекционные заболевания бронхолегочной системы.
Для исследования необходим бак посев мокроты на микрофлору. Мокрота (патологический секрет) выделяется из трахей и бронхов во время кашля. Ее появление свидетельствует о заболеваниях дыхательных путей.
По своему составу мокрота неоднородна. В ней может содержаться слизь, серозная жидкость, гной, фибрин, кровь.
При помощи посева мокроты определяется возбудитель соответствующего заболевания и его чувствительность к антибиотикам. Это дает возможность назначить правильное лечение, предотвратив переход болезни в хроническую форму.
В обязательном порядке врач назначает анализ мокроты
- на туберкулез
- на бк
- при бронхите
- при пневмонии
- при бронхиальной астме
- при новообразованиях органов дыхания
- глистной, грибковой инвазии легких.
Также бактериологический анализ мокроты проводят при неясных процессах в грудной клетке по результатам рентгенологического обследования или аускультации.
В норме бак анализ мокроты может показывать наличие представителей нормальной микрофлоры. Однако, обнаружение лишь нормальной микрофлоры еще не означает отсутствие инфицирования.
Расшифровка и интерпретация результатов исследования проводится только лечащим врачом. Как правило, в мокроте присутствует микрофлора ротоглотки, поэтому результат посева интерпретируется с учетом общего стояния пациента и клинической картины.
Чтобы результаты были более точными, нужно правильно собрать мокроту для анализа. Мокрота накапливается ночью, поэтому ее сбор проводиться утром до еды после полоскания рта кипяченой водой.
Следует учесть, что мокроты образуется больше, и она лучше отходит, если перед исследованием употребить больше жидкости. Чтобы сдача мокроты на анализ прошла более эффективно, пациент должен сделать три глубоких вдоха и энергично откашляться.
Материал собирается в разовый стерильный ударостойкий контейнер с плотно закрывающейся крышкой.
Общий анализ мокроты дает макроскопическую оценку секрета (консистенция, цвет, наличие, характер примесей), а также его микроскопию. Микроскопия мокроты оценивает клеточный состав, наличие кристаллов, волокон, микрофлоры. Этот анализ не диагностирует специфические заболевания, например, туберкулез.
Исследование мокроты используется:
- при диагностике патологических процессов в дыхательных путях и легких;
- для оценки характера патологий;
- для наблюдения в динамике за состоянием пациента с хроническими заболеваниями;
- для оценки эффективности проводимого лечения.
Лаборатория ИНВИТРА проведет необходимые исследования, включая анализ мокроты на микрофлору в короткие сроки на современном оборудовании, позволяющем делать самые точные выводы.
- Гнойно-воспалительные заболевания дыхательных путей (бронхит, пневмония, абсцесс лёгкого, эмпиема плевры, бронхоэктатическая болезнь).
Даётся информация:
- об отсутствии или наличии роста;
- о количестве выросших в посеве микроорганизмов;
- о родовой и видовой принадлежности;
- о чувствительности к антибиотикам;
- в комментарии описывается микроскопическая картина.
Важно! Определение вида грибов и постановка чувствительности к антимикотическим средствам в этот анализ не входит (при подозрении на грибковую инфекцию назначается тест № 442).
Интерпретация: в неадекватно взятом материале, в основном представленном слюной, в посеве вырастают сапрофитные или условно-патогенные бактерии в низком титре. При микроскопическом исследовании эпителиальных клеток более 25 в п/зр., лейкоцитов менее 10 в п/зр. (увеличение х 100). При заболевании выделяются этиологически значимые бактерии в диагностическом титре (> 10 5 кое/мл). При отсутствии роста исследование рекомендуется повторить, т. к. материал, возможно, был неадекватно собран или собран на фоне приема антибиотиков.
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник
Подготовка к исследованию: — Мокроту необходимо собрать в специальную стерильную посуду (выдаётся в лаборатории).
— Сбор мокроты производят утром натощак.
— Мокроту собирают до начала антибактериальной терапии.
— Перед началом сбора мокроты пациенту необходимо почистить зубы и прополоскать рот кипячёной водой для удаления остатков пищи и микрофлоры ротовой полости.
— Сбор мокроты производят во время приступа кашля (если мокрота отделяется плохо, предварительно необходимо принять отхаркивающее средство).
— Собранный биоматериал необходимо доставить в лабораторию в течение 1 — 1.5 часов. Мокрота может храниться в течение 2-х часов при комнатной температуре, 5-6 часов при температуре 2-8°С. Исследуемый материал: Мокрота
Бактериологическое исследование мокроты (посев мокроты) — исследование, позволяющее выявить патогенные микроорганизмы, которые вызывают инфекционные заболевания бронхолёгочной системы.
Мокрота — это секрет, выделяемый во время кашля из бронхов и трахей, появление которого обычно свидетельствует о серьёзных заболеваниях нижних дыхательных путей (бронхит, пневмония, рак лёгких, туберкулёз лёгких, отёк лёгких и др.). С помощью посева мокроты определяют возбудителя соответствующего заболевания.
Микробные культуры, наиболее часто выделяемые при бактериальном исследовании мокроты: Streptococcus pneumoniae, Strephylococcos aureus, Micrococcus, Neisseria, Haemophilus influenzae, Listeria monocytogenes, Corynebacterium sp., Klebsiela, Pseudomonus aerusinosa, E. Coli, Citrobacter sp., Profeus sp., Actinomyces. При подозрении на атипичную пневмонию или туберкулёз с помощью специальных сред и методов могут быть выявлены вызывающие их бактерии — Chlamydia psittaci и Mycobacterium tuberculosis.
Анализ позволяет оценить состав бактериальной микрофлоры в мокроте — патологическом секрета, образующемся при некоторых заболеваниях органов дыхания. Анализ помогает выявить причину таких заболеваний.
Бактериологический метод. Метод заключается в «выращивании» колоний микроорганизмов на питательной среде, куда помещают исследуемый материал (мокроту). В качестве питательных сред используют мясопептонный бульон, агар, желатин с добавлением, в некоторых случаях, крови, сыворотки или углеводов. В таких благоприятных условиях бактерии и микроскопические грибы начинают активно размножаться, что существенно облегчает их выявление и подсчёт.
Информация, касающаяся референсных значений показателей, а также сам состав входящих в анализ показателей может несколько отличаться в зависимости от лаборатории!
В норме могут обнаруживаться представители нормальной микрофлоры верхних дыхательных путей: Streptococcus gr.Viridans, Corynebacterium spp., Neisseria spp., Staphylococcus spp. и др.
Обнаружение только нормальной микрофлоры не свидетельствует об отсутствии инфицирования.
У пациентов с ослабленным иммунитетом количество нормальной микрофлоры может существенно превышать нормальные значения. В этом случае такая флора считается патогенной и рассматривается как возбудитель инфекции.
При заболеваниях бронхолёгочной системы могут быть обнаружены следующие микроорганизмы:
— патогенные микроорганизмы высокого уровня приоритетности — Streptococcus pneumoniae, Haemophilus influenza, Staphylococcus aureus, Klebsiella pneumoniae.
— патогенные микроорганизмы среднего уровня приоритетности — энтеробактерии, Branhamella catarrhalis.
— патогенные микроорганизмы низкого уровня приоритетности: Pseudomonas aeruginosa, Legionella pneumophila, Mycoplasma pneumoniae, Chlamidia spp.
Считается, что для мокроты клинически значимым является показатель 10 6
— 10 7 КОЕ/мл. (КОЕ/мл — колониеобразующие единицы бактерий в 1мл биологического материала).
Интерпретация результатов анализа проводится лечащим врачом.
источник
Номенклатура МЗРФ (Приказ №804н): A12.09.010.001 «Общеклиническое исследование нативного и окрашенного препарата мокроты»
Срок выполнения (в лаборатории): 1 р.д. *
Мокрота — выделяемый при кашле патологически измененный трахеобронхиальный секрет, выделяется при заболеваниях легких и дыхательных путей.
Общеклиническое исследование мокроты включает в себя описание ее общих свойств и микроскопическое исследование нативных и окрашенных препаратов. При исследовании определяются следующие показатели: количество мокроты, ее цвет, запах, реакция и характер, альвеолярные макрофаги, клетки мерцательного эпителия, плоский эпителий, лейкоциты, эритроциты, эластические волокна, коралловидные волокна, обызвествленные волокна, спирали Куршмана (состоят из слизи), кристаллы Шарко-Лейдена (образуются при распаде эозинофилов, состоят из белков), кристаллы холестерина и гематоидина, друзы актиномицета, элементы эхинококка, пробки Дитриха (детрит с бактериями, иглами жирных кислот, каплями нейтрального жира), сферулы и мицелий грибов, личинки аскарид и кишечной угрицы, яйца легочной двуустки, атипичные клетки.
- Острые и хронические бронхиты,
- Пневмонии,
- Туберкулез,
- Онкологические заболевания.
Специальной подготовки к исследованию не требуется. Мокроту необходимо собирать утром до приема пищи. Чтобы предотвратить примешивание к мокроте содержимого полости рта, перед тем как выделить мокроту, тщательно почистить зубы и прополоскать рот и глотку кипяченой водой. Следует собирать только мокроту, отделяющуюся при кашле, а не при отхаркивании.
Объем выделяемой мокроты небольшой при остром бронхите, бронхиальной астме, увеличен — при абсцессе, гангрене, туберкулезе легких.
Цвет определяется составом мокроты: ржавый — при крупозной пневмонии (распад эритроцитов), желтый — из-за большого количества эозинофилов, зеленоватый — при застое гнойной мокроты, черный — присутствие угольной пыли.
Свежевыделенная мокрота, как правило, не имеет запаха. Гнилостный запах характерен для гнойных заболеваний: абсцесс и гангрена легких.
По консистенции мокрота делится на жидкую, густую и вязкую. Характер мокроты отражает течение патологического процесса: слизистая — бесцветная, вязкая наблюдается при астме, гнойная мокрота возможна при вскрытии эмпиемы плевры, абсцессе и гангрене легкого. Слизисто — гнойная мокрота выделяется при бактериальной пневмонии и гнойных бронхитах. При отеке легких выделяется серозная мокрота — прозрачная, жидкая. Мокрота,содержащая сгустки и прожилки крови отмечается при остром или хроническом бронхите, пневмонии,абсцессе, раке легкого, бронхоэктазах, туберкулезе.
При микроскопии увеличенное количество эозинофилов свидетельствует о бронхиальной астме и других аллергических заболеваниях, глистной инвазии, неизмененные эритроциты характерны для инфаркта легкого. Спирали Куршмана обнаруживаются при бронхиальной астме, абсцессах и новообразованиях легких. Эластические волокна характерны при деструктивных изменениях в легких, а коралловидные волокна — при кавернозном туберкулезе. Кристаллы Шарко — Лейдена характерны для бронхиальной астмы и аллергических состояний. В гнойной мокроте обнаруживаются пробки Дитриха, характерные для абсцесса легкого и бронхоэктатической болезни. Выявление атипичных клеток требует уточнения диагноза опухоли другими диагностическими методами.
Адреса медицинских центров, в которых можно заказать исследование, уточняйте по телефону 8-800-100-363-0
Все медицинские центры СИТИЛАБ в г. Москва >>
| Код | Наименование | Цена | Заказ |
|---|---|---|---|
| 11-10-001 | Общий анализ крови (CBC/Diff — 5 фракций лейкоцитов) | от 1 р.д. | 370.00 р. |
| 11-10-003 | СОЭ по Вестергрен | от 1 р.д. | 230.00 р. |
| 71-81-501 | Посев материала нижних дыхательных путей на микрофлору с определением чувcтвительности к антибиотикам (материал нижних дыхательных путей) | от 4 р.д. | 1280.00 р. |
| 72-81-001 | Посев материала на анаэробные бактерии с определением чувcтвительности к антибиотикам* (мокрота) | от 6 р.д. | 530.00 р. |
| 80-81-001 | Анализ на микобактерии туберкулеза (мокрота) | от 1 р.д. | 530.00 р. |
* На сайте указан максимально возможный срок выполнения исследования. Он отражает время выполнения исследования в лаборатории и не включает время на доставку биоматериала до лаборатории.
Приведенная информация носит справочный характер и не является публичной офертой. Для получения актуальной информации обратитесь в медицинский центр Исполнителя или call-центр.
источник
У здорового человека в бронхах образуется небольшое количество слизи, которая физиологична и неопасна. При заболеваниях дыхательных путей, в том числе вызванных стафилококком или туберкулезом, в них скапливается патологическое отделяемое — мокрота, которая включает:
- слизь;
- серозную жидкость;
- элементы крови;
- отслоившиеся клетки органов дыхания;
- возбудителей заболевания и продукты их жизнедеятельности;
- гельминты.
Анализ мокроты дает информацию не только о характере патологии в легких, но и об источнике заболевания. Часто именно анализ мокроты позволяет выявить наличие возбудителей заболевания. Общий анализ мокроты позволяет оценить состав микрофлоры исследуемого материала, а также чувствительность к антибиотикам (основному спектру).
Взятие мокроты проводится до начала антибактериальной терапии или не ранее, чем через 2 дня после ее окончания. Перед сбором мокроты рекомендуется почистить зубы зубной щеткой без зубной пасты, прополоскать рот кипяченой водой. Как собрать мокроту на анализ? После проведенных подготовительных манипуляций, откашлить мокроту в стерильный контейнер (выдается бесплатно в клинике). При необходимости, мокроту можно собрать в клинике непосредственно перед сдачей анализа. В наших клиниках в Москве можно сдать общий анализ мокроты, общий анализ мокроты с определением чувствительности к антибиотикам, а также с определением чувствительности к расширенному спектру антибиотиков и бактериофагов. Анализ мокроты на туберкулез (сбор мокроты происходит строго в домашних условиях), анализ мокроты на стафилококк и других бактерий. В результате анализа мокроты выдается заключение с количественной оценкой всех выделенных микроорганизмов, с чувствительностью к антибиотикам и бактериофагам.
Анализ мокроты готовится 7-10 рабочих дней
Если мокрота собирается самостоятельно, то забор материала не оплачивается. Стоимость анализа мокроты увеличивается в случае, если анализ мокроты собран врачом на приеме, так как забор мокроты на анализ оплачивается отдельно. Цены на анализ мокроты указаны не все! Другие цены уточняйте по телефону у администратора.
| Услуга | Длительность | Цена | |||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Забор биоматериала (мазок) | 400 руб. | |
| Посев мазка на золотистый стафиллококк с определением чувствительности к антибиотикам | мазок | 1000 руб. |
| Посев на гемолитические стрептококки (Streptococcuc pyogenes, Streptococcuc agalactiae) | мазок из глотки | 750 руб. |
| Посев на листерии (Listeria) с определением чувствительности к антибиотикам | мазок из ротоглотки,цервикального канала | 800 руб. |
| Посев на пневмококки (Streptococcuc pneumoniae) с определением чувствительности к антибиотикам | мазок из глотки | 800 руб. |
| Посев на флору с определением чувствительности к основному спектру антибиотиков и бактериофагам | 7-10 дней | 950 руб. |
| Посев на флору с определением чувствительности к расширенному спектру антибиотиков | 7-10 дней | 1350 руб. |
В силу значительной распространенности стафилококковой инфекции и тяжелых последствий поражения человеческого организма этим микроорганизмом очень важен выбор наиболее эффективных методов выявления, исследования и борьбы с ним. Самый точный, но при этом достаточно длительный и требовательный к уровню квалификации лаборанта метод – бактериологический посев.
Стафилококк проникает в организм разными путями, имеет множество разновидностей и проявляет себя неоднозначно, поэтому способы забора материала на анализ также различны:
- соскоб гнойного содержимого из раны;
- взятие крови из вены;
- взятие пробы грудного молока;
- пробы кала у новорожденного;
- мазки из горла;
- анализ мокроты.
Сбор мокроты осуществляют утром или через 3-4 часа после последнего приема пищи, при энергичном покашливании в стерильный контейнер, который герметично закрывается. Мазки из горла необходимо сдавать натощак, кроме этого, нельзя чистить зубы. Исследование проводится для подтверждения диагноза и определения чувствительности к антибиотикам.
Общий анализ мокроты можно сдать в Москве в клинике «Доктор озон» в Бутово м. Бульвар Дмитрия Донского и около м. Полежаевская. Анализ мокроты выполняется в лаборатории CMD. Клиники находятся в пешей доступности — 5-10 минут от метро. Анализ мокроты можно сдать ежедневно.
Для расшифровки анализа мокроты обратитесь к одному из наших врачей!
источник
Известно, что микроорганизмы, невзирая на свой «малый рост», тоже имеют пищевые «пристрастия», температурный оптимум, в общем, среду, которая им идеально подходит, где они чувствуют себя комфортно и хорошо, а поэтому начинают интенсивно размножаться и расти.
Бактериологический посев или, как принято называть короче – бак посев, применяется для получения большого количества микробов одного вида (чистая культура) с целью изучения их физико-химических и биологических свойств, чтобы затем полученные данные использовать для диагностики инфекционных заболеваний.
К сожалению, даже популярные нынче иммуноферментный анализ (ИФА), полимеразная цепная реакция (ПЦР) и другие методы, основным недостатком которых являются ложноположительные или ложноотрицательные результаты, не всегда могут идентифицировать возбудителя. Кроме того, они не способны подобрать антибактериальные препараты направленного действия. Подобную задачу решает бак посев, который часто не спешат назначать, ссылаясь на то, что, например, уреа- микоплазмы медленно культивируется, а стоимость анализа немалая. Однако ведь и здоровье того стоит!
Микробиологи нынче знают, что каждому возбудителю нужна своя «родная» среда с учетом ее рН, окислительно-восстановительных потенциалов, вязкости, влажности и осмотических свойств. Среды могут быть мягкими и твердыми, простыми и сложными, универсальными и не очень, однако во всех случаях они должны обеспечивать питание, дыхание, размножение и рост бактериальной клетки.
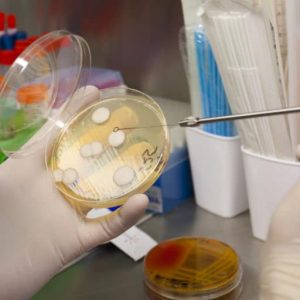
пример роста микроорганизмов после бак-посева в питательную среду
Некоторые среды (тиогликолевая, Сабуро) подходят для широкого круга микроорганизмов и называются универсальными. Другие же предназначены только для определенных видов, например, пневмококк и золотистый стафилококк, продуцирующие гемолизины, растут на кровяном агаре, который служит для выделения особо «капризных» и, вместе с тем, опасных штаммов. Таким образом, разновидностей сред множество, где каждая из них выращивает свой круг микроорганизмов.
Кроме воды, воздуха, почвы, содержащие в тех или иных концентрациях различные микроорганизмы, в том числе и приносящие болезнь (патогенные), многие отрасли медицинской науки интересуют микробы, живущие на коже и слизистых человеческого организма, которые могут быть представлены:
- Постоянными обитателями, не несущими никакой опасности человеку, то есть, нормальной микрофлорой организма, без которой мы просто жить не можем. Например, исчезновение бактерий, живущих в кишечнике и участвующих в процессе пищеварения, приводит к дисбактериозу, лечить который – дело непростое. Так же происходит и с исчезновением вагинальной микрофлоры. Ее тут же заселяют условно-патогенные микроорганизмы, гарднереллы, например, которые вызывают бактериальный вагиноз (гарднереллез);
- Условно-патогенной флорой, которая приносит вред лишь в больших количествах при определенных условиях (иммунодефицит). Вышеназванная гарднерелла – представитель такого типа микроорганизмов;
- Наличием патогенных микробов, которые в здоровом теле не присутствуют. Они чужды человеческому организму, куда попадают случайно при контакте с другим (больным) человеком и вызывают развитие инфекционного процесса, порой, довольно тяжелого или даже смертельного. Например, встреча с возбудителями сифилиса – еще куда ни шло, на первых порах лечится, а вот (упаси Бог!) выпустит на волю холеру, чуму, черную оспу и др.
К счастью, многие из них побеждены и в настоящее время находятся «за семью печатями» в специальных лабораториях, однако человечество в любой момент должно быть готово к нашествию невидимого врага, способного уничтожить целые народы. Бактериологический посев в подобных случаях играет, пожалуй, главную роль в идентификации микроорганизма, то есть, определении рода, вида, типа и т.д. (токсономическое положение), что очень важно для диагностики инфекционных процессов, в том числе и заболеваний, передающихся половым путем.
Таким образом, методы посева, как и питательные среды, бывают разными, тем не менее, цель у них одна: получить чистую культуру без посторонних примесей в виде микробов других классов, которые обитают повсеместно: в воде, в воздухе, на поверхностях, на человеке и внутри его.
Бактериологический анализ пациенты сами себе не назначают, это делает врач, если у него есть подозрения, что проблемы больного, предъявляющего различные жалобы, связаны с проникновением в организм патогенного возбудителя или с усиленным размножением микроорганизмов, постоянно живущих с человеком, но проявляющих патогенные свойства только в определенных условиях. Сдав анализ и через некоторое время получив на руки ответ, человек теряется, а порой и пугается, увидев непонятные слова и обозначения, поэтому, чтобы этого не произошло, хочется дать краткое разъяснение по данному вопросу:
- Первым пунктом заключения, как правило, стоит название возбудителя на латинском языке, например, Escherichiacoli. Это – кишечная палочка, она является естественным обитателем кишечника и в допустимых количествах никакого вреда не приносит;
-
Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;
- Далее – патогенность: флора условно-патогенная.
При исследовании биологического материала на присутствие патогенных микроорганизмов ответ может быть отрицательным или положительным («плохой бак посев»), поскольку организм человека является для них лишь временным пристанищем, а не естественной средой обитания.
Иной раз, в зависимости от того, какой материал подлежит посеву, можно увидеть количество микроорганизмов, выраженное в колониеобразующих единицах на мл (одна живая клетка даст рост целой колонии) – КОЕ/мл. Например, посев мочи для бактериологического исследования при норме дает до 10 3 КОЕ/мл всех выявленных бактериальных клеток, в сомнительных случаях (анализ повторить!) – 10 3 – 10 4 КОЕ/мл, при воспалительном процессе инфекционного происхождения – 10 5 и выше КОЕ/мл. О двух последних вариантах в разговорной речи, порой, выражаются просто: «Плохой бак посев».
Одновременно с посевом материала в таких ситуациях производится посев микрофлоры на чувствительность к антибиотикам, который даст четкий ответ врачу – какие антибактериальные препараты и в каких дозах «испугают» «незваного гостя». Здесь тоже есть своя расшифровка, например:
- Вид микроорганизма, допустим, та же Е.coli в количестве 1х10^ 6 ;
- Название антибиотика с обозначением (S) указывает на чувствительность возбудителя к этому препарату;
- Вид антибиотиков, не действующих на микроорганизм, обозначается символом (R).
Бактериологический анализ представляет особую ценность в определении чувствительности к антибиотикам, поскольку основной проблемой в борьбе с хламидией, микоплазмой, уреаплазмой и др. остается подбор действенного лечения, не приносящего вред организму и не ударяющего по карману пациента.
Бактериологическому анализу может подвергаться любой биологический материал, взятый у человека (кожа, кровь, сперма, слизистые ротовой полости, дыхательных и мочеполовых путей, желудочно-кишечного тракта, органов зрения, слуха и обоняния и др.). Чаще всего бак посев назначают гинекологи и урологи, поэтому на нем следует несколько остановиться.
Правильная подготовка к бактериологическому посеву будет залогом правильного результата, потому что в противном случае, анализ придется сдавать заново и ждать назначенное время. Как сдать кровь на стерильность из вены – это задача медработников. От больного здесь, как правило, ничего не зависит, он просто предоставляет локтевой сгиб, а медсестра производит забор в стерильную пробирку с соблюдением всех правил асептики и антисептики.
Другое дело – моча или мазок из половых путей. Здесь пациент должен обеспечить первый этап (забор), соблюдая предписанные правила. Следует заметить, что моча женщин и мужчин несколько отличается, хотя в мочевом пузыре у обоих полов она стерильна:
- У женщин при прохождении через мочеиспускательный канал может захватить небольшое количество непатогенных кокков, хотя в целом, часто остается стерильной;
- У мужчин все несколько по-другому. Передняя часть уретры может снабдить проходящую мочу находящимися там:
- дифтероидами;
- стафилококками;
- некоторыми непатогенными грамотрицательными бактериями, что и покажет впоследствии бактериологический анализ.
Однако, если они находятся в допустимой концентрации (до 10 3 КОЕ/мл), то пугаться нечего, это вариант нормы.
Чтобы избежать присутствия других микроорганизмов и максимально обеспечить стерильность взятого материала, перед сдачей анализа производится тщательный туалет половых органов (вход во влагалище у женщин закрывается ватным тампоном – защита от попадания отделяемого половых органов). Для анализа берется средняя порция мочи (начало мочеиспускания в унитаз, приблизительно 10 мл средней порции в стерильную баночку, окончание в унитаз). Пациентам необходимо знать: моча, взятая на посев, должна быть обработана не позднее, чем через два часа при хранении не выше 20°С, поэтому следует рассчитывать время на транспортировку.
Кроме этого материал на бак посев при необходимости берут из уретры и прямой кишки у мужчин, из уретры, прямой кишки, влагалища, шейки матки и цервикального канала – у женщин, но это происходит в медицинском учреждении, куда пациент должен прибыть. Подмывание, спринцевание и использование антисептических средств в таких случаях запрещено.
Многие пациенты интересуются, сколько дней делается анализ. Однозначно на этот вопрос ответить нельзя, все зависит от того, какой материал подвергается исследованию и какой возбудитель нужно искать. Иногда ответ готов через 3 дня, иногда через неделю или даже дней 10 – 14, поскольку некоторые образцы требуют пересева на другую среду.
Не обходят стороной люди, направляющиеся на бак посев и вопрос о цене анализа. Примерная стоимость в Москве составляет порядка 800 – 1500 рублей. Разумеется, она может быть выше и зависит от широты спектра бактериологического поиска. Бесплатно анализ, наверное, можно сдать при беременности в женской консультации, или в поликлинике по особым медицинским показаниям.
Для беременных бак посев является обязательным, сдается 2 раза (при постановке на учет и в 36 недель), при этом, мазок берется не только из половых путей, но и со слизистых носа и зева. Объектом поиска в данном случае, кроме урогенитальных инфекций, будет золотистый стафилококк (Staphylococcus aureus), который в послеродовом периоде может натворить много бед (гнойный мастит и др). Кроме этого, беременным в обязательном порядке делается посев мочи, соскоба влагалищного эпителия и мазки из шейки матки и цервикального канала.
Многие женщины, перед тем как отправиться на процедуру очень боятся таких страшных слов и начинают раздумывать: «А нужно ли это? Может, не пойти». Спешим заверить, что анализы абсолютно безболезненны. Мазок из шейки матки и цервикального канала берется стерильной цитощеткой, не причиняя женщине абсолютно никакой боли, зато впоследствии бак посев из ш/м и ц/к защитит и будущую мать, и плод от возможных осложнений. Объектом поиска при беременности являются возбудители хламидиоза, уреа- и микоплазмы, дрожжеподобный грибок рода Candida (обычно это Candida albicans), трихомонады и другие условно-патогенные и патогенные микроорганизмы.
Попав в половые пути патогенные микроорганизмы, через самое короткое время осваиваются и начинают свою вредную деятельность. Например, всегда патогенные гонококки (Neisseria), являющиеся виновниками довольно неприятной болезни, называемой гонореей и относящейся к ЗППП, чувствуют себя «как дома» буквально на 3 день. Они начинают активно размножаться и смело двигаться по половым путям вверх, захватывая все новые территории. Всем известно, что гонорея нынче неплохо лечится и ее уже почти никто не боится. Но для начала ее нужно найти. Основным методом поиска этой инфекции считается бак посев, культивирование, идентификация с помощью окрашивания по Граму, микроскопия.
Найденные в мазке, взятом «на флору» из половых путей, попарно лежащие «кофейные зерна» (диплококки), не указывают на наличие венерического заболевания. Такая микрофлора влагалища часто появляется в постменопаузе и ни о чем плохом не говорит. Отобранный в нестерильных условиях на предметное стекло и окрашенный метиленовым синим или по Романовскому (цитология) мазок, не может дифференцировать микроорганизм. Он может только предположить и направить пациентку на дополнительное исследование (получение изолированной культуры).
Следует заметить, что, если соскоб со слизистых мочеполовых путей, взятый для посева на уреаплазму, является не таким уж редким явлением, то посева мочи сами врачи часто избегают, поскольку с ней работать сложнее.
Трудности в диагностике создает хламидийная инфекция, приносящая большой вред не только при беременности. Кроме этого, хламидия вызывает множество заболеваний, свойственных не только женщинам, но и мужскому населению тоже, поэтому ее сеют, культивируют, изучают, определяют чувствительность к антибактериальной терапии и, таким образом, борются с ней.
При беременности вообще без бактериологического посева трудно обойтись, поскольку многие микроорганизмы, маскируясь в цитологическом мазке, могут быть пропущены. Между тем, влияние некоторых возбудителей ЗППП на плод бывает губительным. К тому же лечить беременную женщину значительно сложнее, а назначать антибиотики «на глаз» просто недопустимо.
Для выделения чистых культур возбудителей на первом этапе прибегают к их посеву на соответствующие среды, который проводится в специальных (стерильных!) условиях. В основном, перенос материала на среду осуществляется с помощью приспособлений, применяемых еще в 19 века великим Луи Пастером:
- Бактериальной петлей;
- Пастеровской пипеткой;
- Стеклянной палочкой.
Конечно, многие инструменты за 2 столетия претерпели изменения, на смену пришли пластиковые стерильные и одноразовые, однако и старые не остались в прошлом, продолжая и поныне служить микробиологической науке.
Первый этап получения колоний требует соблюдения определенных правил:
- Посев осуществляется над спиртовкой в боксе, предварительно обработанном дезинфектантами и кварцеванием, или в ламинарном шкафу, обеспечивающем стерильность в рабочей зоне;
- Одежда медработника, перчатки и среда также должны быть стерильными, поскольку обратное мешает выделению изолированных штаммов;
- Работать в боксе нужно быстро, но аккуратно, нельзя разговаривать и отвлекаться, при этом – необходимо помнить о личной безопасности, ведь материал может быть заразным.
Выделение штаммов не всегда одинаково, поскольку некоторые биологические среды, находящиеся в человеческом организме требуют индивидуального подхода, например, гемокультуру (кровь) сначала в жидкой среде (соотношение 1 : 10) немного «подращивают», поскольку кровь (неразведенная) может убить микроорганизмы, а затем, через сутки или больше, пересевают на чашки Петри.
Посев мочи, промывных желудочных вод и других жидких материалов тоже имеет свои особенности, где для получения чистой культуры, жидкость сначала следует центрифугировать (условия – асептические!), а уж затем сеять, причем не саму жидкость, а ее осадок.
Культивирование и выращивание колоний осуществляют на чашках Петри или помещают сначала в жидкую среду, разлитую в стерильные флакончики, а затем изолированные колонии еще раз высевают, но уже на скошенный агар и помещают материал на сутки в термостат. Убедившись в чистоте полученной культуры, штаммы переносят на предметное стекло, делают мазок и окрашивают по Граму (чаще всего), Цилю-Нильсену и др. и для дифференцировки изучают морфологию микроба под микроскопом:
- Размер и форму бактериальной клетки;
- Наличие капсул, жгутиков, спор;
- Тинкториальные свойства (отношение микроорганизма к окрашиванию)*.
*Читатель, вероятно, слышал о таком возбудителе, как бледная трепонема? Это – возбудитель сифилиса, а ее название (бледная) поэтому и появилось, что она плохо воспринимает краски и остается слегка розоватой при окрашивании по Романовскому. Микроорганизмы, невоспринимающие анилиновые красители называются грамотрицательными, а воспринимающие – грамположительные. Грамотрицательным бактериям придают розовый или красный цвет при окраске по Граму дополнительные красители (фуксин, сафранин).
Бак посев можно назвать древним анализом, однако его популярность от этого отнюдь не падает, хотя современная бактериология имеет возможности выделения не только штаммов, но и отдельной клетки из него, которая называется клоном. Однако для получения клона необходим специальный прибор – микроманипулятор, который в обычных лабораториях отсутствует, поскольку применяется, в основном, в научно-исследовательских целях (генетические исследования).
источник

 Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;
Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;