Анализ мокроты на микрофлору и чувствительность к антибиотикам является микробиологическим исследованием отделяемого из бронхов, которое выполняется для определения находящихся там микроорганизмов и выбора препаратов для этиотропной терапии. Это исследование обычно назначается пациентам с заболеваниями бронхов и легких. Чаще мокрота получается путем отхаркивания или при помощи аспирации. В некоторых случаях забор материала для анализа выполняется во время проведения бронхоскопии.
Какие микроорганизмы могут находиться в мокроте? Кому назначается этот анализ и как он проводится? Что может повлиять на его результаты? Ответы на эти вопросы можно получить, прочитав эту статью.
Основными показаниями для назначения анализа мокроты на микрофлору и чувствительность к антибиотикам являются следующие случаи:
При отсутствии заболеваний в мокроте могут выявляться следующие симбиотические микроорганизмы (нормальная микрофлора):
- Streptococcus viridans group.;
- Staphylococcus spp.;
- Bacteroides spp.;
- Corynebacterium spp. (кроме Corynebacterium diphtheria);
- Veillonella spp.;
- Neisseria spp. (кроме Neisseria meningitidis);
- Candida spр.;
- Lactobacillus spp.;
- Fusobacterium spp.;
- дифтероиды.
При оценке результатов анализов пациентов со сниженным иммунитетом следует учитывать, что при повышении показателей количества представителей нормальной микрофлоры могут развиваться заболевания (т. е. они становятся их возбудителями). Клинически значимыми в таких случаях являются следующие показатели:
- 10 6 – 10 7 КОЕ/мл в мокроте;
- 10 4 – 10 5 КОЕ/мл в бронхиальных смывах после бронхиального лаважа.
Наиболее часто встречающимися в мокроте патогенными микроорганизмами являются:
- высокопатогенные: Haemophilus influensae, Streptococcus pneumonia, Staphylococcus aureus, Кlebsiella pneumonia;
- среднепатогенные: энтеробактерии, Moraxella (Branhamella) cataralis, Cand >
При назначении этого анализа врач обязательно объясняет больному, для чего он необходим и как выполняется. Этот метод диагностики должен проводиться до назначения антибиотиков или спустя некоторое время после завершения их приема. Однако в некоторых случаях допускаются исключения. При туберкулезе мокрота сдается 3 дня подряд в утренние часы.
Если анализ проводится путем отхаркивания, то за день перед его сдачей больному (при отсутствии противопоказаний) следует пить много жидкости. Пациент должен понимать, что в контейнер для сбора материала должна собираться не слюна, а именно мокрота. Для получения продуктивного кашля его обучают следующей процедуре: после проглатывания слюны и трех глубоких вдохов выполняется энергичное покашливание. Утром в день исследования пациент должен почистить зубы и хорошо прополоскать ротовую полость для уменьшения ее обсемененности другими микроорганизмами.
При сборе мокроты методом аспирации врач обязательно предупреждает больного о том, что при введении катетера он может чувствовать незначительный дискомфорт. Если материал будет собираться во время бронхоскопии, то пациент не должен принимать пищу за 6 часов до процедуры. Кроме этого, врач уточняет у больного информацию о возможном присутствии аллергии на местные анестетики.
При заборе мокроты путем откашливания медицинская сестра надевает перчатки и просит больного проглотить слюну, выполнить 3 глубоких вдоха и энергично покашлять. При отсутствии мокроты проводят вдыхание теплого аэрозоля, облегчающего выведении отделяемого. Полученную мокроту пациент сплевывает в стерильный контейнер, который герметично закрывается, маркируется и помещается в дополнительный пластиковый пакет.
Если забор мокроты для анализа проводится путем аспирации, то при необходимости до и после процедуры выполняется ингаляция кислорода. Далее специалист надевает на руки перчатки, присоединяет ловушку для сбора мокроты к катетеру и погружает его в физиологический раствор. После этого катетер медленно вводят через ноздрю в трахею, и при его прохождении через гортань у больного возникает кашель. В этот момент при помощи шприца выполняется аспирация отделяемого, которая должна длиться не более 15 секунд. После этого катетер вынимается из дыхательных путей и выбрасывается. Отсоединенную от шприца ловушку герметично упаковывают, маркируют и отправляют в лабораторию.
Перед бронхоскопией глотку больного орошают и прополаскивают раствором местного анестетика. После начала действия препарата бронхоскоп вводят в просвет бронха и при помощи специальной щеточки собирают необходимый для анализа материал. Мокрота может получаться путем ее аспирации через внутренний канал прибора (иногда перед этим стенка бронха орошается физиологическим раствором). После завершения процедуры бронхоскоп извлекают из дыхательных путей. Полученный образец упаковывают в стерильный контейнер, маркируют и отправляют на исследование.
Материал для анализа должен отправляться в лабораторию сразу же после забора. В некоторых случаях разрешается хранение образцов мокроты на протяжении 2-3 часов в холодильнике при 4 °С.
Иногда допускается сдача мокроты на анализ уже после начала приема антибактериальных средств. При таких обстоятельствах на бланке направления обязательно должны указываться принимаемые больным препараты.
Исказить результаты анализа мокроты на микрофлору и чувствительность к антибиотикам могут следующие факторы:
- неправильная техника сбора мокроты;
- отсутствие указаний на бланке о проводимой антибактериальной терапии;
- задержка при отправке образцов в лабораторию.
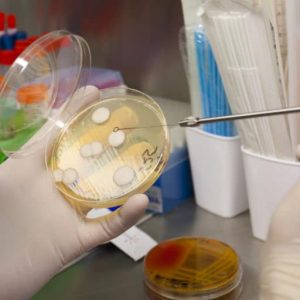
Посев мокроты выполняют в чашках Петри на питательные среды (агар, мясопептонный бульон, желатин), к которым иногда добавляют сыворотку, кровь или углеводы. Далее образцы инкубируют в благоприятных для роста микроорганизмов условиях при температуре 36-37 °С на протяжении 18-24 часов. Выделенную из колоний чистую культуру идентифицируют.
После получения колоний возбудителя заболевания приступают к анализу, определяющему его чувствительность к антибактериальным препаратам. Для этого обычно применяется методика дисков, которые смачиваются растворами разных антибиотиков и помещаются в колонию выделенных микроорганизмов. После этого выполняется изучение скорости гибели возбудителя заболевания под воздействием того или иного препарата. Результаты позволяют выбирать наиболее эффективный антибиотик для лечения заболевания.
Расшифровка результатов проводится лечащим врачом.
Анализ мокроты на микрофлору показан при длительном кашле. Поэтому его обычно назначает пульмонолог. Если диагноз еще не установлен, следует обратиться к терапевту для предварительного обследования. Также анализы мокроты используют в практической работе фтизиатры при подозрении на открытые формы туберкулеза.
источник
«Анализ мокроты на чувствительность к антибиотикам»
Анализ мокроты на чувствительность к антибиотикам позволит точно определить возбудителя болезни и подобрать эффективное лечение. Во время микроскопического исследования специалист определяет ДНК микроорганизмов в отделяемом, а также их концентрацию. Тест также включает проверку реакции бактерий на лекарственные препараты. По результатам анализа пациент получит рекомендации по лечению.
Анализ мокроты на чувствительность к антибиотикам требует специальной подготовки. Отделяемое сдают утром, натощак, методом отхаркивания. Перед этим необходимо тщательно почистить зубы и прополоскать рот. Для лучшего отделения слизи за день до теста рекомендуют пить больше жидкости. Исследование не проводят на фоне приема антибиотиков или противовоспалительных средств.
При сухом кашле для забора мокроты используют катетер или проводят биопсию. Манипуляции не входят в стоимость анализов на чувствительность к антибиотикам, оплачиваются отдельно.
Анализ мокроты на посев с определением чувствительности к антибиотикам
Анализ мокроты является одним из ключевых методов дифференциальной диагностики всевозможных бронхолегочных патологий: пневмоний, абсцесса, бронхоэктатической болезни и др. При этом такой метод лабораторного исследования, как посев мокроты, позволяет точноопределить качественный состав исследуемого биоматериала, выявить в нем патогенные микроорганизмы (или условно-патогенные микроорганизмы в высоком титре) и определить их чувствительность к конкретным группам антибиотиков и бактериофагов. Благодаря этому, данный анализ позволяет подобрать эффективное лечение даже в ситуации, когда наблюдается устойчивость патогенных микроорганизмов к многим антибактериальным препаратам.
Когда назначается анализ мокроты на посев с определением чувствительности к антибиотикам?
Проведение микробиологического исследования мокроты путем бактериологического посева с последующим определением чувствительности к антибиотикам выполняется:
- при затяжных и тяжело протекающих заболеваниях дыхательных путей,
- с целью установления возбудителя инфекционного заболевания,
- для подбора рациональной антибактериальной терапии,
- в случае неэффективности принимаемых антибиотиков.
Мокрота на посев собирается утром до первого приема пищи в специальный стерильный контейнер с плотно закрывающейся крышкой. Для того, чтобы в биоматериал не попали примеси слюны и слизи, перед сбором образца для исследования проводится тщательное очищение ротовой полости и носоглотки.
Анализу подлежит только свежая мокрота, выделенная в результате продолжительного откашливания.
Сбор мокроты на посев с определением чувствительности к антибиотикам проводят до начала лечения антибактериальными препаратами. В противном случае полученный результат может быть ложноотрицательным.
Исследование мокроты больного с целью определения антибактериальной чувствительности включает в себя:
- микроскопию мазка мокроты и предварительную идентификацию типа возбудителя;
- посев материала на питательную среду;
- культивацию микрооганизмов в индивидуально подобранных условиях;
- повторную микроскопию с подробной идентификацией выращенных колоний и определением основных свойств микроорганизмов;
- определение чувствительности к антибиотикам.
С помощью различных методов определения чувствительности возможно не только выделение спектра антибактериальных препаратов, обладающих губительным воздействием на выявленные микроорганизмы, но и установление минимально приемлемой для положительного терапевтического эффекта концентрации веществ.
Это исследование показано при всех заболеваниях средних и нижних дыхательных путей инфекционного происхождения : острые и хронические бронхиты, плевриты, пневмонии . Обязательно проводится при осложнениях этих патологий, например, при абсцессе легкого.
Неоднократно анализ должен осуществляться при малейшем подозрении на туберкулез или проводиться как контрольное исследование при его терапии. В ряде случаев посев мокроты назначается при онкологических заболеваниях легких, для уточнения диагноза при возможных их сочетаниях с инфекционной патологией.
Необходимо учитывать, что дыхательные пути содержат нормальную микрофлору, некоторые виды которой при ослабленном иммунитете могут стать патогенными. Наиболее частыми возбудителями воспалительных заболеваний дыхательных путей являются золотистый стафилококк, гемофильная палочка, клебсиелла, стрептококк, энтеробактерии, а также микроскопические грибки. При туберкулезе выявляется палочка Коха.
Забор мокроты должен быть произведен до начала приема антибиотиков и осуществляется 3 способами: путем отхаркивания, аспирацией или с помощью бронхоскопии. Перед этим пациент должен почистить зубы и прополоскать рот. Полученный образец герметично упаковывают и отправляют в лабораторию, где в течение 2 часов он должен быть посеян в чашки Петри на питательную среду. Этот метод называют бактериологическим. При образовании колоний микроорганизмов производится их идентификация. Обнаружение поселений, созданных патогенными бактериями, является важным диагностическим критерием.
Следующий этап исследования-это определение чувствительности микробов к антибиотикам. Для этого чаще используется метод дисков: небольшие диски, пропитанные растворами различных антибактериальных препаратов, помещаются в колонии бактерий. Далее отслеживается скорость гибели колонии вокруг них. Чем быстрее это происходит, тем эффективнее антибиотик.
Бактериологический способ дает возможность не только определить тип возбудителя и его реакцию на антибиотики, но и подсчитать его количественно. Содержание 10/5 и более патогенных микроорганизмов на 1 мл мокроты считается этиологически значимым признаком.
Результат посева дает важнейшую информацию о причине заболевания, его тяжести и помогает выбрать правильный путь лечения.
Автор: Уразбахова Анар Жаксылыковна
источник
При проблемах респираторного тракта – особенно бронхов и легких, подозрении на бронхиты и пневмонии, а также более тяжелые и хронические поражения респираторного тракта, в рамках обследования назначают посевы мокроты на флору, чтобы определить возбудителя и затем подобрать препараты, которыми быстро и эффективно можно лечить пациента, подавляя развитие инфекции.
Мокроту для исследования собирают или после откашливания, либо за счет аспирации из дыхательных путей во время процедуры бронхоскопии.
Подобный анализ могут применять как у взрослых, так и у детей при подозрении на пневмонии, особенно атипичные и резистентные к терапии, а также при бронхитах, имеющих рецидивирующее или хроническое течение.
Проведение посева мокроты на флору будет показано для того, чтобы выявить и точно идентифицировать возбудителя, а также определить его чувствительность к определенным группам антибиотиков.
Также посевы могут проводиться для того, чтобы проконтролировать эффективность от проводимого лечения. Могут быть назначены посевы при подозрении на опасные болезни легких (туберкулез, пневмокониоз и другие).
Посевы являются одним из пунктов в плане обследований при наличии бронхоэктазов, а также на фоне имеющейся ХОБЛ. Посев мокроты с выявлением патогенной флоры, показан при:
- Различных формах бронхитов, подозрениях на плеврит или пневмонию
- На фоне абсцесса легкого, наличия бронхоэктатической болезни
- При муковисцидозе или бронхомаляции
- Для исключения туберкулеза
- При аномалиях развития легких и бронхов.
В норме респираторный тракт активно контактирует с внешней средой, поэтому он не стерилен. В респираторном тракте, где образуется мокрота, обитает множество микробов, которые могут находиться в составе мокроты и в норме, но есть и те возбудители, которые недопустимы у здоровых людей.
Важно знать, что есть полезные микробы, условно-патогенная группа и откровенно патогенные бактерии. Последние две группы важно обнаруживать в посевах мокроты, чтобы ставить диагноз.
Если с патогенными микробами все понятно – их наличие – признак патологии, то для условно-патогенных бактерий важно их количество и сочетание между собой, а также состояние иммунитета и возраст пациента.
В посевах мокроты допустимы определенные микробы разных групп:
Эпидермальные стафилококки и сапрофитные
Если это человек с нормальным иммунитетом, они не вредят и не проявляют патогенной активности, при наличии сниженного иммунитета или у детей раннего возраста при оценке результатов необходимо смотреть на количество колоний, чтобы они не превышали определенных нормативных значений.
Опасным будет превышение показателей для мокроты, собранной обычным методом – более 10 6 – 10 7 КОЕ/мл. Если мокрота собрана при бронхоскопии или это смывы с бронхов – нормы 10 4 – 10 5 КОЕ/мл или ниже.
Определенно патогенными будут такие возбудители, выявленные в мокроте, как:
- Очень патогенные – гемофильная палочка (особенно типа В), стрептококки, золотистый стафилококк, а также клебсиелла пневмониа.
- Реже встречаются такие возбудители как Моракселла и кандида, а также хламидии или микоплазмы пневмония, легионелла или псевдомонала.
При посевах выявленных возбудителей с чувствительностью на антибиотики определяют те препараты, которые максимально полно подавляют рост патогенных бактерий, полностью прекращая их рост на питательной среде.
При назначении анализа мокроты необходимо подробно и доступно разъяснить пациенту, как правильно подготовиться и собрать необходимый материал. Мокроту собирают до начала терапии антибиотиками и затем, через некоторое время после окончании курса. Иногда могут проводиться промежуточные исследования в ходе терапии.
Мокрота может быть собрана за счет естественного откашливания (отхаркивания) или при проведении определенных медицинских процедур (бронхиальный лаваж или бронхоскопия).
Если это сбор при откашливании, для стимуляции продукции мокроты за сутки до анализа нужно пить много жидкости, и собирать нужно не слюну, которая копится во рту, а именно мокроту, слизь, откашливаемую из бронхов. Чтобы стимулировать продуктивный кашель, пациента учат делать следующее – проглотить слюну и сделать три глубоких вдоха, затем энергично покашлять.
Утром в день сдачи анализа необходима чистка зубов и тщательное полоскание ротовой полости, чтобы снизить обсемененность микроорганизмами.
Если мокрота собирается за счет отсасывания ее из респираторного тракта, необходимо предупредить пациента о дискомфортных ощущениях. При показаниях к бронхоскопии необходимо голодание в течение 6 часов, а также исключение аллергии на местную анестезию.
Подготовив контейнер, важно сделать три глубоких вдоха и затем покашлять, если мокрота не отходит, стоит подышать теплым аэрозолем, который постепенно стимулирует отвод мокроты. Откашливаемая мокрота сплевывается в стерильный контейнер, который немедленно закрывается и доставляется в лабораторию.
При аспирации мокроты из бронхиального дерева необходимо дыхание кислородом до процедуры и после нее. Используется катетер с емкостью для сбора мокроты, который погружен в физраствор. Катетер вводится медленно через нос в глотку и затем трахею, при достижении гортани он провоцирует кашель. В момент кашля шприцом проводят аспирацию мокроты, длящуюся до 15 секунд. После этого катетер удаляется, а полученный материал отправляется в лабораторию.
Если материал собирают при бронхоскопии, глотка больного орошается и полощется местными анестетиками, после начала действия которых бронхоскоп вводится в просвет бронхов, при помощи специальных приборов собирая мокроту с поверхности слизистых. Иногда могут подавать физраствор, чтобы разжижать мокроту и увеличить объем содержимого, тогда содержимое аспирируют через бронхоскоп.
Чтобы исключить погрешности и ошибки важно сразу же после забора посеять мокроту, допустимо ее хранение до 2 часов при низких температурах, не более 4°С.
Иногда мокроту сеют после начала приема антибиотиков, но важно тогда обязательно указать препараты, которые принимает пациент.
Искажают результаты дефекты забора мокроты, длительное ожидание их исследования или прием антибиотиков до получения образца.
Мокроту сеют на специальные среды и ждут роста колоний микробов, определяя конкретного возбудителя. После того, как определен опасный микроб, проводят исследование его чувствительности к антибиотикам за счет нанесения дисков, пропитанных препаратами. Если около них колонии активно гибнут – антибиотики эффективны. Именно их рекомендуют в лечении патологии, при которой назначен анализ.
Парецкая Алена, врач, медицинский обозреватель
3,770 просмотров всего, 2 просмотров сегодня
источник
Известно, что микроорганизмы, невзирая на свой «малый рост», тоже имеют пищевые «пристрастия», температурный оптимум, в общем, среду, которая им идеально подходит, где они чувствуют себя комфортно и хорошо, а поэтому начинают интенсивно размножаться и расти.
Бактериологический посев или, как принято называть короче – бак посев, применяется для получения большого количества микробов одного вида (чистая культура) с целью изучения их физико-химических и биологических свойств, чтобы затем полученные данные использовать для диагностики инфекционных заболеваний.
К сожалению, даже популярные нынче иммуноферментный анализ (ИФА), полимеразная цепная реакция (ПЦР) и другие методы, основным недостатком которых являются ложноположительные или ложноотрицательные результаты, не всегда могут идентифицировать возбудителя. Кроме того, они не способны подобрать антибактериальные препараты направленного действия. Подобную задачу решает бак посев, который часто не спешат назначать, ссылаясь на то, что, например, уреа- микоплазмы медленно культивируется, а стоимость анализа немалая. Однако ведь и здоровье того стоит!
Микробиологи нынче знают, что каждому возбудителю нужна своя «родная» среда с учетом ее рН, окислительно-восстановительных потенциалов, вязкости, влажности и осмотических свойств. Среды могут быть мягкими и твердыми, простыми и сложными, универсальными и не очень, однако во всех случаях они должны обеспечивать питание, дыхание, размножение и рост бактериальной клетки.
пример роста микроорганизмов после бак-посева в питательную среду
Некоторые среды (тиогликолевая, Сабуро) подходят для широкого круга микроорганизмов и называются универсальными. Другие же предназначены только для определенных видов, например, пневмококк и золотистый стафилококк, продуцирующие гемолизины, растут на кровяном агаре, который служит для выделения особо «капризных» и, вместе с тем, опасных штаммов. Таким образом, разновидностей сред множество, где каждая из них выращивает свой круг микроорганизмов.
Кроме воды, воздуха, почвы, содержащие в тех или иных концентрациях различные микроорганизмы, в том числе и приносящие болезнь (патогенные), многие отрасли медицинской науки интересуют микробы, живущие на коже и слизистых человеческого организма, которые могут быть представлены:
- Постоянными обитателями, не несущими никакой опасности человеку, то есть, нормальной микрофлорой организма, без которой мы просто жить не можем. Например, исчезновение бактерий, живущих в кишечнике и участвующих в процессе пищеварения, приводит к дисбактериозу, лечить который – дело непростое. Так же происходит и с исчезновением вагинальной микрофлоры. Ее тут же заселяют условно-патогенные микроорганизмы, гарднереллы, например, которые вызывают бактериальный вагиноз (гарднереллез);
- Условно-патогенной флорой, которая приносит вред лишь в больших количествах при определенных условиях (иммунодефицит). Вышеназванная гарднерелла – представитель такого типа микроорганизмов;
- Наличием патогенных микробов, которые в здоровом теле не присутствуют. Они чужды человеческому организму, куда попадают случайно при контакте с другим (больным) человеком и вызывают развитие инфекционного процесса, порой, довольно тяжелого или даже смертельного. Например, встреча с возбудителями сифилиса – еще куда ни шло, на первых порах лечится, а вот (упаси Бог!) выпустит на волю холеру, чуму, черную оспу и др.
К счастью, многие из них побеждены и в настоящее время находятся «за семью печатями» в специальных лабораториях, однако человечество в любой момент должно быть готово к нашествию невидимого врага, способного уничтожить целые народы. Бактериологический посев в подобных случаях играет, пожалуй, главную роль в идентификации микроорганизма, то есть, определении рода, вида, типа и т.д. (токсономическое положение), что очень важно для диагностики инфекционных процессов, в том числе и заболеваний, передающихся половым путем.
Таким образом, методы посева, как и питательные среды, бывают разными, тем не менее, цель у них одна: получить чистую культуру без посторонних примесей в виде микробов других классов, которые обитают повсеместно: в воде, в воздухе, на поверхностях, на человеке и внутри его.
Бактериологический анализ пациенты сами себе не назначают, это делает врач, если у него есть подозрения, что проблемы больного, предъявляющего различные жалобы, связаны с проникновением в организм патогенного возбудителя или с усиленным размножением микроорганизмов, постоянно живущих с человеком, но проявляющих патогенные свойства только в определенных условиях. Сдав анализ и через некоторое время получив на руки ответ, человек теряется, а порой и пугается, увидев непонятные слова и обозначения, поэтому, чтобы этого не произошло, хочется дать краткое разъяснение по данному вопросу:
- Первым пунктом заключения, как правило, стоит название возбудителя на латинском языке, например, Escherichiacoli. Это – кишечная палочка, она является естественным обитателем кишечника и в допустимых количествах никакого вреда не приносит;
-
Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;
- Далее – патогенность: флора условно-патогенная.
При исследовании биологического материала на присутствие патогенных микроорганизмов ответ может быть отрицательным или положительным («плохой бак посев»), поскольку организм человека является для них лишь временным пристанищем, а не естественной средой обитания.
Иной раз, в зависимости от того, какой материал подлежит посеву, можно увидеть количество микроорганизмов, выраженное в колониеобразующих единицах на мл (одна живая клетка даст рост целой колонии) – КОЕ/мл. Например, посев мочи для бактериологического исследования при норме дает до 10 3 КОЕ/мл всех выявленных бактериальных клеток, в сомнительных случаях (анализ повторить!) – 10 3 – 10 4 КОЕ/мл, при воспалительном процессе инфекционного происхождения – 10 5 и выше КОЕ/мл. О двух последних вариантах в разговорной речи, порой, выражаются просто: «Плохой бак посев».
Одновременно с посевом материала в таких ситуациях производится посев микрофлоры на чувствительность к антибиотикам, который даст четкий ответ врачу – какие антибактериальные препараты и в каких дозах «испугают» «незваного гостя». Здесь тоже есть своя расшифровка, например:
- Вид микроорганизма, допустим, та же Е.coli в количестве 1х10^ 6 ;
- Название антибиотика с обозначением (S) указывает на чувствительность возбудителя к этому препарату;
- Вид антибиотиков, не действующих на микроорганизм, обозначается символом (R).
Бактериологический анализ представляет особую ценность в определении чувствительности к антибиотикам, поскольку основной проблемой в борьбе с хламидией, микоплазмой, уреаплазмой и др. остается подбор действенного лечения, не приносящего вред организму и не ударяющего по карману пациента.
Бактериологическому анализу может подвергаться любой биологический материал, взятый у человека (кожа, кровь, сперма, слизистые ротовой полости, дыхательных и мочеполовых путей, желудочно-кишечного тракта, органов зрения, слуха и обоняния и др.). Чаще всего бак посев назначают гинекологи и урологи, поэтому на нем следует несколько остановиться.
Правильная подготовка к бактериологическому посеву будет залогом правильного результата, потому что в противном случае, анализ придется сдавать заново и ждать назначенное время. Как сдать кровь на стерильность из вены – это задача медработников. От больного здесь, как правило, ничего не зависит, он просто предоставляет локтевой сгиб, а медсестра производит забор в стерильную пробирку с соблюдением всех правил асептики и антисептики.
Другое дело – моча или мазок из половых путей. Здесь пациент должен обеспечить первый этап (забор), соблюдая предписанные правила. Следует заметить, что моча женщин и мужчин несколько отличается, хотя в мочевом пузыре у обоих полов она стерильна:
- У женщин при прохождении через мочеиспускательный канал может захватить небольшое количество непатогенных кокков, хотя в целом, часто остается стерильной;
- У мужчин все несколько по-другому. Передняя часть уретры может снабдить проходящую мочу находящимися там:
- дифтероидами;
- стафилококками;
- некоторыми непатогенными грамотрицательными бактериями, что и покажет впоследствии бактериологический анализ.
Однако, если они находятся в допустимой концентрации (до 10 3 КОЕ/мл), то пугаться нечего, это вариант нормы.
Чтобы избежать присутствия других микроорганизмов и максимально обеспечить стерильность взятого материала, перед сдачей анализа производится тщательный туалет половых органов (вход во влагалище у женщин закрывается ватным тампоном – защита от попадания отделяемого половых органов). Для анализа берется средняя порция мочи (начало мочеиспускания в унитаз, приблизительно 10 мл средней порции в стерильную баночку, окончание в унитаз). Пациентам необходимо знать: моча, взятая на посев, должна быть обработана не позднее, чем через два часа при хранении не выше 20°С, поэтому следует рассчитывать время на транспортировку.
Кроме этого материал на бак посев при необходимости берут из уретры и прямой кишки у мужчин, из уретры, прямой кишки, влагалища, шейки матки и цервикального канала – у женщин, но это происходит в медицинском учреждении, куда пациент должен прибыть. Подмывание, спринцевание и использование антисептических средств в таких случаях запрещено.
Многие пациенты интересуются, сколько дней делается анализ. Однозначно на этот вопрос ответить нельзя, все зависит от того, какой материал подвергается исследованию и какой возбудитель нужно искать. Иногда ответ готов через 3 дня, иногда через неделю или даже дней 10 – 14, поскольку некоторые образцы требуют пересева на другую среду.
Не обходят стороной люди, направляющиеся на бак посев и вопрос о цене анализа. Примерная стоимость в Москве составляет порядка 800 – 1500 рублей. Разумеется, она может быть выше и зависит от широты спектра бактериологического поиска. Бесплатно анализ, наверное, можно сдать при беременности в женской консультации, или в поликлинике по особым медицинским показаниям.
Для беременных бак посев является обязательным, сдается 2 раза (при постановке на учет и в 36 недель), при этом, мазок берется не только из половых путей, но и со слизистых носа и зева. Объектом поиска в данном случае, кроме урогенитальных инфекций, будет золотистый стафилококк (Staphylococcus aureus), который в послеродовом периоде может натворить много бед (гнойный мастит и др). Кроме этого, беременным в обязательном порядке делается посев мочи, соскоба влагалищного эпителия и мазки из шейки матки и цервикального канала.
Многие женщины, перед тем как отправиться на процедуру очень боятся таких страшных слов и начинают раздумывать: «А нужно ли это? Может, не пойти». Спешим заверить, что анализы абсолютно безболезненны. Мазок из шейки матки и цервикального канала берется стерильной цитощеткой, не причиняя женщине абсолютно никакой боли, зато впоследствии бак посев из ш/м и ц/к защитит и будущую мать, и плод от возможных осложнений. Объектом поиска при беременности являются возбудители хламидиоза, уреа- и микоплазмы, дрожжеподобный грибок рода Candida (обычно это Candida albicans), трихомонады и другие условно-патогенные и патогенные микроорганизмы.
Попав в половые пути патогенные микроорганизмы, через самое короткое время осваиваются и начинают свою вредную деятельность. Например, всегда патогенные гонококки (Neisseria), являющиеся виновниками довольно неприятной болезни, называемой гонореей и относящейся к ЗППП, чувствуют себя «как дома» буквально на 3 день. Они начинают активно размножаться и смело двигаться по половым путям вверх, захватывая все новые территории. Всем известно, что гонорея нынче неплохо лечится и ее уже почти никто не боится. Но для начала ее нужно найти. Основным методом поиска этой инфекции считается бак посев, культивирование, идентификация с помощью окрашивания по Граму, микроскопия.
Найденные в мазке, взятом «на флору» из половых путей, попарно лежащие «кофейные зерна» (диплококки), не указывают на наличие венерического заболевания. Такая микрофлора влагалища часто появляется в постменопаузе и ни о чем плохом не говорит. Отобранный в нестерильных условиях на предметное стекло и окрашенный метиленовым синим или по Романовскому (цитология) мазок, не может дифференцировать микроорганизм. Он может только предположить и направить пациентку на дополнительное исследование (получение изолированной культуры).
Следует заметить, что, если соскоб со слизистых мочеполовых путей, взятый для посева на уреаплазму, является не таким уж редким явлением, то посева мочи сами врачи часто избегают, поскольку с ней работать сложнее.
Трудности в диагностике создает хламидийная инфекция, приносящая большой вред не только при беременности. Кроме этого, хламидия вызывает множество заболеваний, свойственных не только женщинам, но и мужскому населению тоже, поэтому ее сеют, культивируют, изучают, определяют чувствительность к антибактериальной терапии и, таким образом, борются с ней.
При беременности вообще без бактериологического посева трудно обойтись, поскольку многие микроорганизмы, маскируясь в цитологическом мазке, могут быть пропущены. Между тем, влияние некоторых возбудителей ЗППП на плод бывает губительным. К тому же лечить беременную женщину значительно сложнее, а назначать антибиотики «на глаз» просто недопустимо.
Для выделения чистых культур возбудителей на первом этапе прибегают к их посеву на соответствующие среды, который проводится в специальных (стерильных!) условиях. В основном, перенос материала на среду осуществляется с помощью приспособлений, применяемых еще в 19 века великим Луи Пастером:
- Бактериальной петлей;
- Пастеровской пипеткой;
- Стеклянной палочкой.
Конечно, многие инструменты за 2 столетия претерпели изменения, на смену пришли пластиковые стерильные и одноразовые, однако и старые не остались в прошлом, продолжая и поныне служить микробиологической науке.
Первый этап получения колоний требует соблюдения определенных правил:
- Посев осуществляется над спиртовкой в боксе, предварительно обработанном дезинфектантами и кварцеванием, или в ламинарном шкафу, обеспечивающем стерильность в рабочей зоне;
- Одежда медработника, перчатки и среда также должны быть стерильными, поскольку обратное мешает выделению изолированных штаммов;
- Работать в боксе нужно быстро, но аккуратно, нельзя разговаривать и отвлекаться, при этом – необходимо помнить о личной безопасности, ведь материал может быть заразным.
Выделение штаммов не всегда одинаково, поскольку некоторые биологические среды, находящиеся в человеческом организме требуют индивидуального подхода, например, гемокультуру (кровь) сначала в жидкой среде (соотношение 1 : 10) немного «подращивают», поскольку кровь (неразведенная) может убить микроорганизмы, а затем, через сутки или больше, пересевают на чашки Петри.
Посев мочи, промывных желудочных вод и других жидких материалов тоже имеет свои особенности, где для получения чистой культуры, жидкость сначала следует центрифугировать (условия – асептические!), а уж затем сеять, причем не саму жидкость, а ее осадок.
Культивирование и выращивание колоний осуществляют на чашках Петри или помещают сначала в жидкую среду, разлитую в стерильные флакончики, а затем изолированные колонии еще раз высевают, но уже на скошенный агар и помещают материал на сутки в термостат. Убедившись в чистоте полученной культуры, штаммы переносят на предметное стекло, делают мазок и окрашивают по Граму (чаще всего), Цилю-Нильсену и др. и для дифференцировки изучают морфологию микроба под микроскопом:
- Размер и форму бактериальной клетки;
- Наличие капсул, жгутиков, спор;
- Тинкториальные свойства (отношение микроорганизма к окрашиванию)*.
*Читатель, вероятно, слышал о таком возбудителе, как бледная трепонема? Это – возбудитель сифилиса, а ее название (бледная) поэтому и появилось, что она плохо воспринимает краски и остается слегка розоватой при окрашивании по Романовскому. Микроорганизмы, невоспринимающие анилиновые красители называются грамотрицательными, а воспринимающие – грамположительные. Грамотрицательным бактериям придают розовый или красный цвет при окраске по Граму дополнительные красители (фуксин, сафранин).
Бак посев можно назвать древним анализом, однако его популярность от этого отнюдь не падает, хотя современная бактериология имеет возможности выделения не только штаммов, но и отдельной клетки из него, которая называется клоном. Однако для получения клона необходим специальный прибор – микроманипулятор, который в обычных лабораториях отсутствует, поскольку применяется, в основном, в научно-исследовательских целях (генетические исследования).
источник
Для получения достоверного результата анализ должен проводиться не менее чем через 2 недели после последнего приема антибиотиков и (или) антибактериальных препаратов.
- Соскоб из уретры рекомендуется сдавать через 2 часа после последнего мочеиспускания, из зева и носоглотки – натощак (через 4-5 часов после последнего приема пищи, при этом необходимо исключить чистку зубов и полоскание рта), для других локусов специальной подготовки не требуется.
- Моча. Исследованию подлежит средняя порция свободно выпущенной мочи, в количестве 3-5 мл в стерильный пластиковый одноразовый контейнер (контейнер можно получить в регистратуре) после тщательного туалета наружных половых органов без применения антисептиков. Срок доставки в лабораторию при комнатной температуре – 1-2часа, при температуре 2-8°С – 5-6 часов.
- Сперма для бактериологического исследования собирается в стерильный пластиковый одноразовый контейнер с широким горлом путем мастурбации (контейнер можно получить в регистратуре). Срок доставки материала в лабораторию при комнатной температуре в течение 1-2 часов.
- Мокроту рекомендуется собирать с утра, натощак после санации ротовой полости, в стерильную пластиковую посуду. Срок доставки материала в лабораторию при комнатной температуре в течение 1-2 часов, при температуре 2-8°С – 5-6 часов.
- Забор секрета предстательной железы осуществляет врач-уролог, после предварительного массажа простаты (данная манипуляция выполняется только в Центральном офисе). Перед забором секрета предстательной железы рекомендуется половое воздержание в течение не менее 2-х дней.
- Бактериологическое исследование грудного молока. Забор грудного молока проводится только до кормления ребенка или через два часа после его кормления грудью. Обследуемая пациентка обмывает левую и правую грудную железу теплой водой с мылом и насухо вытирает чистым полотенцем. Поверхность сосков и кончики пальцев обрабатывает ваткой, умеренно смоченной 70 % этиловым спиртом. Первая порция грудного молока, приблизительно в количестве 0,5 мл, сбрасывается. Затем, не касаясь соска руками, женщина сцеживает 0,5 – 1 мл молока из каждой железы в отдельный стерильный контейнер (контейнеры можно получить в регистратуре). Сроки доставки в лабораторию при комнатной температуре – 1-2 часа, при температуре 2-8°С – 5-6 часов.
Исследование позволяет оценить качественный и количественный состав микрофлоры исследуемого биоматериала и оценить чувствительность микроорганизмов к основному спектру антибиотиков. Нормальная микрофлора человека представляет собой совокупность микроорганизмов. При развитии патологических процессов состав микроорганизмов изменяется в сторону увеличения условно-патогенных и появления патогенных возбудителей.
- Выявление этиологического агента при инфекционно-воспалительных заболеваниях
- Подбор антибактериальной терапии
- Оценка эффективности антибактериальной терапии
Референсные значения. Бактериологические исследования регламентируются и выполняются в соответствии с Приказом № 535 МЗ СССР от 22 апреля 1985 г. «Об унификации микробиологических методов исследования, применяемых в клинико-диагностических лабораториях лечебно-профилактических учреждений». Указание о выявлении условно-патогенного микроорганизма, как правило, отсутствует. Однако, в случае, когда его концентрация составляет 103 КОЕ (диагностически-значимое количество) и более, в заключении обязательно выносится информация о присутствии условно-патогенной флоры. Если из исследуемого локуса выделены микроорганизмы, относящиеся к абсолютно — патогенной группе, то вне зависимости от выявленного количества выносится заключение об их присутствии.
Интерпретация проводится врачом с учетом клинических проявлений.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
— заболевания органов дыхания и ССС.
— чистая стеклянная широкогорлая банка из прозрачного стекла, направление.
Последовательность действий:
1. Объяснить правила сбора, получить согласие.
2. Утром почистить зубы и прополоскать рот кипяченой водой.
3. Откашлять и собрать в банку 3-5 мл мокроты, закрыть крышкой.
5. Доставить в клиническую лабораторию в течение 2 часов.
— Для определения суточного количества мокроту собирают в течение суток в одну большую посуду и хранят в прохладном месте.
— Мокроту рекомендуется собирать в специально оборудованном помещении у открытого окна или форточки.
— Не допускается загрязнение банки с наружной стороны.
Оценивается: консистенция (вязкая, студенистая, стекловидная), цвет (прозрачная, гнойная, серая, кровянистая), клеточный состав (наличие лейкоцитов, эритроцитов, эпителия, дополнительных включений.
— выявления возбудителя заболевания и определение чувствительности его к антибиотикам.
— стерильная пробирка или банка с крышкой (заказывается в бак. лаборатории), направление.
Последовательность действий:
1. Объяснить цель и суть сбора мокроты, получить согласие.
2. Утром натощак после туалета полости рта и до назначения а/б.
3. Пробирку или банку поднести ко рту, открыть ее, не касаясь краев посуды руками и ртом откашлять мокроту и сразу закрыть крышкой, соблюдая стерильность.
4. Отправить анализ в баклабораторию в течение 2 часов в контейнере спецтранспортом. Примечание: стерильность посуды сохраняется в течение 3 суток.
Сбор мокроты на МБТ (микобактерии туберкулеза):
Порядок сбора мокроты:
1. Объяснить суть и цель назначения, получить согласие.
3. Утром натощак после туалета полости рта после нескольких глубоких вдохов откашлять мокроту в чистую сухую банку (15-20 мл), закрыть крышкой. Если мокроты мало, то ее можно собирать в течение 1-3 суток, сохраняя в прохладном месте.
4. Доставить анализ в клиническую лабораторию.
Примечание: Если назначается посев мокроты на ВК, то мокрота собирается в стерильную посуду в течение 1 суток, храня в прохладном месте, и доставляется в баклабораторию.
Сбор мокроты на атипичные клетки:
— диагностическая (диагностика, исключение онкопатологии).
Последовательность сбора:
1. Объяснить пациенту правила сбора мокроты.
2. Утром после туалета полости рта собрать мокроту в чистую сухую банку.
4. Доставить в цитологическую лабораторию сразу, т.к. атипичные клетки быстро разрушаются.
Правила пользования карманной плевательницей:
Плевательницей пользуются пациенты, выделяющие мокроту.
Запрещается:
— сплевывать мокроту на улице, в помещении, в платок, полотенце;
Плевательница дезинфицируются по мере заполнения, но не реже 1 раза в сутки. При большом количестве мокроты – после каждого использования.
Для обеззараживания мокроты: залить 10% хлорной известью в соотношении 1:1 на 60 мин или засыпать сухой хлорной известью из расчета 200 г/л мокроты на 60 мин.
При выделении или подозрении на ВК — 10% хлорная известь на 240 мин или сухая хлорная известь на 240 мин в тех же соотношениях; 5% хлорамином на 240 мин.
После обеззараживания мокроту сливают в канализацию, а посуду, в которой обеззараживалась мокрота, моют обычным способом с последующей дезинфекцией.
Обеззараживание карманных плевательниц: кипячение в 2% растворе соды 15 мин или в 3% хлорамин на 60 мин.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: «Что-то тут концом пахнет». 8333 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Наши преимущества:
- Недорого прием врача от 900 рублей
- Срочно анализы в день обращения от 20 минут до 1 дня
- Близко 5 минут от метро Варшавская и Чистые пруды
- Удобно работаем каждый день с 9 до 21 каждый день (включая праздники)
- Анонимно!
Данный вид бактериологического обследования помогает определить, какое количество вредных микроорганизмов содержится в организме, вызывающие различного рода заболевания. Для его проведения берется мокрота, выделяющаяся из нижних дыхательных путей. Основными медицинскими показаниями к проведению обследования являются такие заболевания, как пневмония, хронические заболевания дыхательных путей. Благодаря полученным результатам, специалист разрабатывает индивидуальную программу комплексного лечения и помогает человеку восстановить утраченное здоровье.
Вредные микроорганизмы по своей природе разнообразны и в большой концентрации в теле человека способны провоцировать самые тяжелые заболевания. Проведение бактериологического обследования помогает вовремя идентифицировать развитие заболевания на ранней стадии и предотвратить его распространение.
Мокрота – это секрет, выделяемый организмом как реакция на патогенный раздражитель. Образуется он в нижней части дыхательных путей. Что же касается ее состава, то в нее входят стрептококки, коринебактерии, лактобациллы, нейссерии, некоторые виды стафилококков.
Важно понимать, что все микроорганизмы должны присутствовать в определенном количестве. В противном случае, если некоторые группы паразитических бактерий обнаруживаются в большем показателе, у человека развивается инфекционное заболевание. Патогенное развитие флоры принято различать на несколько уровней, в зависимости от того, какие диагнозы способны провоцировать находящиеся в мокроте бактерии:
- К самой высокой степени патогенов относятся золотистый стафилококк, гемофильная палочка и пневмококк.
- К средней степени – энтеробактерии, моракселла, а также дрожжеподобные грибы.
- Низкий уровень патогена представляют микоплазма, псевдомонады, хламидии.
Благодаря посеву мокроты, можно вовремя определить развитие туберкулеза и оказать качественную помощь пациенту.
Чтобы провести качественное исследование, материал забирают в лабораторию, и выращивают в инкубационных условиях целую колонию бактерий на протяжении пяти дней. Каждый микроорганизм изучается отдельно, выявляется его структура и биохимический состав. При обнаружении патогенного размножения микроорганизмов уточняется реакция на определенные препараты.
Так, например, посев на чувствительность хламидий к антибиотикам помогает выявить хламидиоз на ранней стадии развития. Согласно полученным результатам, специалист может с точностью определить, какие антибиотики могут эффективно подействовать и остановить дальнейший прогресс. Основным преимуществом анализа является высокая вероятность получения достоверных данных ≈ 90%.
Посев Кандиды на чувствительность к антибиотикам помогает определить наличие в организме грибковой инфекции, вызывающей такое заболевание, как кандидоз. Поскольку паразитические бактерии со временем вырабатывают иммунитет к назначенным антибиотикам, анализ на промежуточной контрольной стадии помогает подобрать альтернативные препараты для дальнейшего лечения.
Для того чтобы получить максимально достоверные результаты, чаще всего сдается утренняя мокрота. Как правило, она выделяется при кашле или насморке. Перед тем, как активно откашливаться, необходимо провести гигиенические процедуры для полости рта. Важно знать, что любой сбор патогенного материала производится до начала применения комплексного лечения антибиотиками. Материал можно собрат самостоятельно без профессиональной помощи. Необходимо контролировать процесс, чтобы вместе с мокротой не попала слюна, которая выделяется при насморке и кашле.
Посев мокроты может предотвратить и сократить угрозу распространения инфекции:
- Туберкулез
- Развитие пневмонии
- Абсцесс легких
- Бронхит
- Онкологические заболевания дыхательных путей
Чтобы исключить множество вариантов развития инфекционных заболеваний, при необходимости проводится несколько исследований: посев на стафилококк, посев на стрептококк и т.д. Посредством данных анализов можно не только установить правильный диагноз, но и подобрать качественное лечение с применением антибиотиков. Важно знать, что многие вредные микроорганизмы имеют свойство приспосабливаться со временем к действию выбранных медикаментов. Поэтому на промежуточных стадиях лечения может браться посев на флору, чтобы контролировать действие выбранных препаратов. Если через некоторое время они перестают воздействовать на бактерии, лечащий врач подбирает альтернативу.
Посев мокроты на чувствительность к антибиотикам в наших клиниках ежедневно с 9.00 до 21.00
В ЮАО и ЮЗАО – метро Варшавская, Каховская, Севастопольская – ул. Болотниковская дом 5 корп 2, тел. 8-499-317-29-72
В центре (ЦАО) – метро Чистые пруды, Тургеневская, Лубянка – Кривоколенный переулок дом 10 стр 9, тел. 8-495-980-13-16
источник
Недопустимо направлять мокроту на исследование в емкостях, не предназначенных для этих целей, так как в них могут содержаться вещества, способные исказить результат анализов.
Нельзя разделять мокроту на две части для исследования в разных лабораториях, так как важные компоненты могут попасть только в один из контейнеров.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Общие правила сбора слюны
Внимание! Нецелесообразно проводить исследования слюны на фоне применения глюкокортикоидных препаратов (в т.ч. мазей).
За сутки до взятия слюны не употреблять алкоголь.
- За час до сбора слюны не есть, не курить, не чистить зубы (если нет других указаний от лечащего врача).
- За 10 минут до сбора слюны прополоскать рот водой.
- За сутки и в течение всего периода сбора слюны исключить физические нагрузки, не употреблять кофеин (чай, кофе, кофеиносодержащие энергетические напитки, продукты, жевательная резинка), алкоголь;
- За один час до сбора слюны не курить;
- За 30 минут до сбора слюны не употреблять пищу, не чистить зубы, в том числе не использовать зубную нить и ополаскиватель для полости рта, не жевать жевательную резинку;
- За 10 минут до сбора слюны прополоскать рот водой;
- Прием седативных препаратов, кортизона ацетата, эстрогенов, пероральных контрацептивов, глюкокортикоидных препаратов (в т. ч. мазей) может вызвать повышение уровня кортизола. Отмена лекарственных препаратов осуществляется строго по рекомендации лечащего врача.
Продробнее о правилах сбора слюны для исследований «Кортизол в слюне» смотрите по ссылке
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, отделяющуюся при отхаркивании. Попадание слюны в образец может существенно влиять на результат исследования.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Для бактериологического исследования мокроту собирают до начала антибактериальной терапии или через определенный промежуток времени после введения препарата.
Порядок сбора
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Внимание Мокрота собирается натощак.
Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Мокрота. На грибы Cand >Внимание! Мокрота собирается до начала антибактериальной терапии.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Мокрота собирается до начала антибактериальной терапии. Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Качественным материалом для анализа считается мокрота, имеющая слизистый или слизисто-гнойный характер, а также содержащая плотные белесоватые включения.
У детей, не умеющих откашливать мокроту и заглатывающих ее, следует поступить следующим образом:
- Вызвать рефлекторный кашель, раздражая ватным тампоном, накрученным на ручку чайной ложки область корня языка и задней стенки глотки.
- Полученную мокроту собрать этим же тампоном и поместить в контейнер.
Так же следует поступать с очень слабыми больными, которые не могут откашляться самостоятельно.
источник

 Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;
Следующий пункт – концентрация микроорганизма. Е.coli– обильный рост (1х10^ 6 и более) норма – менее 1x10^ 4 ;