Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Частым и распространённым признаком болезней органов дыхания является кашель. Кашель возникает, когда происходит раздражение рецепторных окончаний слизистых оболочек дыхательных путей и плевры.
Кровохарканье (то есть кашель с кровью) – опасное состояние, которое может указывать на внутреннее кровотечение.
Мокротой называется слизистая субстанция, которая выделяется во время кашля. В мокроте содержится секрет бронхиальных желёз, пылинки, микробы, иногда частицы гноя.
Если в мокроте наблюдаются прожилки красновато-ржавого цвета, значит, в неё попала кровь. Иногда причиной этого является разрыв мелкого кровеносного сосуда в лёгких – в таком случае это явление не представляет особой угрозы здоровью. Но возможно, кровь в мокроте сигнализирует об инфекционных процессах в лёгких (таких как пневмония, опухоль лёгкого, туберкулёз).
Если самочувствие нормальное, и выкашливание мокроты с редкими прожилками крови несистематическое, то нет причин подозревать серьёзные заболевания. Если же кровь в мокроте появляется регулярно в течение некоторого времени – надо обратиться в поликлинику.
Если у больного в анамнезе, например, хронический бронхит, то не стоит связывать симптом крови в мокроте только с этим заболеванием. Причиной появления крови в мокроте может являться совсем другое, еще не диагностированное, заболевание.
Иногда прожилки крови появляются в слюне. Это явление может быть симптомом опасных заболеваний, таких как пневмония, острый бронхит, рак лёгких.
После определения того, откуда именно поступает кровь, можно приступать к выяснению причин кровохаркания.

2. Новообразования (аденокарцинома, рак лёгкого).
3. Другие заболевания: респираторный муковисцидоз, недостаточность левого желудочка, стеноз митрального клапана, тромбоэмболия сосудов лёгкого, травматическое повреждение лёгкого, патологии развития вен и артерий, геморрагический диатез, амилоидоз.
Наиболее частыми причинами появления крови в мокроте являются бронхоэктазы и бронхит.
| Наиболее распространённые заболевания, являющиеся причинами кашля с кровью. | Другие симптомы данных заболеваний. |
|---|---|
| Бронхит. | Длительный кашель с мокротой. В мокроте ярко-алые вкрапления крови вместе с гноем. Высокая температура, одышка. |
| Пневмония. | Откашливается «ржавая» мокрота, с вкраплениями алой крови. Одышка, слабость, высокая температура. |
| Абсцесс лёгкого. | Устойчиво повышенная температура, потливость по ночам, боль в груди, плохой аппетит. Мокрота гнойная, зловонная, с вкраплениями крови. |
| Бронхоэктатическая болезнь. | Кашель длительный, в мокроте присутствует гной. Одышка, повышение температуры, слабость. |
| Туберкулёз. | Устойчивая субфебрильная температура, потеря массы тела, вялость, плохой аппетит, гнойная мокрота со следами крови. |
| Рак лёгкого. | Алые прожилки в мокроте, продолжительный кашель, резкое похудение, ощущение удушья, сильная потливость ночью, боль в груди. |
| Сердечные нарушения. | Застой крови, одышка во время физических нагрузок, кашель со следами крови. |
| Эмболия лёгочной артерии. | Сильно выраженные боли за грудиной, спустя пару часов после начала боли — кашель с кровью. |
| Респираторный муковисцидоз. | Частые простуды. При кашле выделается гнойная вязкая мокрота со следами крови. |
| Заболевания желудка, пищевода, двенадцатиперстной кишки. | Вместо кашля с кровью – кровавая рвота. Эти явления важно отличать друг от друга. При рвоте кровь выделяется сгустками темного красного цвета. |
| Патологии травматического генеза (после биопсии, бронхоскопии, после операций). | Кашель с кровью алого цвета появляется после операций или травмирующих диагностических манипуляций. |
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно).
С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких.
Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку.
Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте.
Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза.
Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.
При появлении нижеследующих симптомов обязательно обратитесь к врачу:
- Частый кашель, в мокроте находится обильное количество крови.
- Постоянная слабость, одышка, плохой аппетит, резкая потеря массы тела.
- Боль в груди.
Особенно рискуют курильщики с долгим стажем, именно у них чаще всего и возникает кашель с кровью.
Если у человека начинается обильное выделение кровавой пены изо рта – это неотложное состояние, так называемое легочное кровотечение. Необходимо без промедления госпитализировать больного. Первым делом – позвоните в «Скорую помощь».
Легочное кровотечение может проявиться при туберкулёзе или раке лёгких.
Надо помочь больному принять позу полусидя, дать проглотить немного льда. Голову больного приподнять. Выделяющуюся кровь необходимо сразу откашливать, и ни в коем случае не задерживать внутри. Нельзя допускать, чтобы больной заглотил кровь.
Опасность легочного кровотечения заключается в том, что кровь может попасть в глубокие слои легочной ткани, а это вызывает серьёзнейшую патологию – аспирационную пневмонию.
При появлении крови в мокроте обязательно проконсультируйтесь с врачом:
- Терапевтом.
- Пульмонологом.
- Фтизиатром.
- Онкологом.
Для начала стоит посетить участкового терапевта. После первичного обследования, если врач выявит тревожные симптомы, он даст направление на обследование к более узким специалистам.

Если причина крови в кашле – туберкулёз, то назначается противотуберкулёзная терапия, включающая в себя не только противотуберкулёзные препараты, но и сопутствующую терапию имунномодуляторами. Имунномодуляторы — это вещества, способные оказывать влияние на иммунную систему и регулировать гуморальные процессы.
Если кровь в мокроте – это симптом диагностированного бронхита в острой или хронической форме, то назначают лечение антибиотиками.
Если диагностирован абсцесс лёгкого или бронхоэктатическая болезнь, то приходится применять хирургические методы лечения.
источник
Наличие крови в мокроте, выделяемой при кашле, часто является доброкачественным симптомом, но когда следует беспокоиться?
Давайте рассмотрим причины, которые могут определить наличие крови в мокроте и средства для их решения.
Кровь в мокроте после сильного кашля – это очень частая ситуация, и хотя она может приносить не мало опасений, почти всегда является доброкачественным проявлением, ненесущим в себе риска.
Часто присутствие крови в мокроте – результат разрыва кровеносных сосудов, проходящих по дыхательным путям. Дыхательные пути, в частности, бронхи и легкие, как и любой другой орган тела, получают свою порцию кровоснабжения, и, следовательно, имеют в себе артерии и вены.
Легкие рассчитаны на питание от легочной артерии, это система с низким давлением, в то время как бронхи питаются от сосудов, которые расходятся от аорты и, следовательно, представляют собой систему высокого давления.
Учитывая разницу давлений, которая существует между двумя системами, разумно предположить, что большинство кровотечений дыхательных путей связано с бронхиальной системой кровоснабжения.
Кровотечения, которые происходят из легочной артерии, к счастью, очень редки, но почти всегда массивные и часто со смертельным исходом.
В 90% случаев, при которых в мокроте появляется кровь, являются следствием мягкого воспалительного процесса, затрагивающего верхние дыхательные пути, в частности, простуда и бронхит.
Несмотря на то, что кровохарканье в данном случае лишь симптом воспаления, нельзя его недооценивать, потому что, в редких случаях, оно может привести к развитию серьёзной патологии. Поэтому, в такой ситуации, разумной практикой будет обращение к врачу.
Как уже упоминалось, причиной появления мокроты с прожилками крови могут быть многочисленные заболевания, хотя наиболее распространенным является воспаление, которое происходит от банальной инфекции верхних дыхательных путей.
Но большой ряд других заболеваний так же может приводить к появлению крови в мокроте:
- Синусит. Воспаление придаточных пазух носа, в результате накопления слизи в придаточных пазухах носа и носовых ходах, на которой активно развивается инфекционный процесс вирусной и/или бактериальной этиологии.
- Ларингит. Воспаление гортани вирусной этиологии, реже бактериальной (стрептококки и Haemophilus influenzae).
- Фарингит. Воспаление глотки, вызванное вирусами, такими как аденовирус или вирус Эпштейна-Барра и/или бактериями, такими как стрептококки.
- Острый бронхит. Воспаление слизистой оболочки бронхиального древа, вызванное в 90% случаев от вирусами (аденовирусы, гриппоподобные вирусы, коронавирус, риновирус и др.) и в 10% – бактериями (стрептококки, Haemophilus influenzae, Bordetella pertussis, др.).
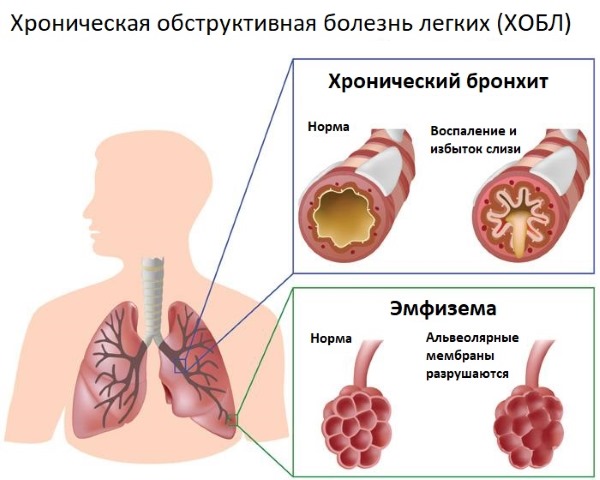
- Хроническая обструктивная болезнь легких. Вырождение легочных и бронхиальных тканей хронического характера, что затрудняет транзит вдыхаемого воздуха. Курение сигарет и загрязнение воздуха являются одними из основных причин этого заболевания.
- Пневмония. Воспалительный процесс альвеол легких вызванный вирусами, бактериями, грибками или паразитами.
- Туберкулез. Инфицирование легких Mycobacterium tuberculosis.
- Гранулематоз Вегенера. Воспаление мелких сосудов верхних дыхательных путей аутоиммунного характера.
- Фиброз (муковисцидоз). Генетическое заболевание, приводящее к дефициту белка CFTR, который отвечает за транизт хлора. Что приводит к накоплению жидкостей в жизненно важных органах, таких как легкие и поджелудочная железа.
- Рак легких. Образование опухолевых клеток в легких.
- Митральный стеноз. Патологическое сужение клапана, который отделяет левое предсердие от левого желудочка. Митральный стеноз вызывает кровотечения из мелких сосудов легких и, следовательно, появление мокроты с прожилками крови.
- Тромбоэмболия легочной артерии. Этим термином определяется состояние, когда одна из двух легочных артерий закупоривается тромбом или сгустком крови. Это состояние характеризуется кашлем с мокротой и пятнами крови.
- Абсцесс легких. Гнойный процесс в паренхиме легких.
- Потребление некоторых запрещенных наркотиков, таких как кокаин и крэк.
Диагностика заключается в определении причины, которая приводит к появлению крови мокроте после кашля.
Первое предположение о диагнозе врач делает опираясь на наблюдения мокроты и сопутствующих симптомов.
Ниже мы приводим упрощенную таблицу связи заболеваний с различными формами кровохарканья.
Особенности мокроты и связанные симптомы
Пневмония от бактериальной инфекции
Мокрота с кровью и гной красноватого цвета.
Кашель, лихорадка, недомогание, потливость, головная боль, одышка.
Травматический кашель
Светлая мокрота с прожилками крови
Бронхит, ХОБЛ, рак легких
Мокрота густая с вязкими прожилками крови
Кашель интенсивный, общее недомогание, боль в груди.
Абсцесс легких
Мокрота темная, вязкая, зловонная.
Кашель, лихорадка, боль в груди, снижение веса, увеличение последней фаланги пальцев.
Тромбоэмболия легочной артерии
Мокрота светлая, смешанная с кровью, пенистая.
Тахикардия, одышка, боль в груди, цианоз, увеличение частоты дыхания, низкое кровяное давление, упругость шейных вен.
Стеноз митрального клапана.
Мокрота светлая с прожилками крови
Затрудненное дыхание в положении лежа, сердцебиение, усталость, астения
Предположение подтверждается по результатам следующих исследований:
- Визуальное исследование дыхательных путей. Осуществляется с помощью различных методов, дающих подробное изображение бронхов и легких. В основном: рентген грудной клетки, компьютерная томография и ядерно-магнитный резонанс.
- Бронхоскопия. Исследование, которое позволяет осмотреть дыхательное дерево изнутри. Осуществляется путём введения специального инструмента с мини видео-камерой, которая передает материал на внешний экран.
- Анализ крови.
- Анализ и культивация мокроты.
Лечение заключается в лечении основной патологии, приводящей к появлению кровь при кашле. Поскольку причинные заболевания различны и неоднородны, невозможно установить единый терапевтический протокол, и каждый случай требует конкретного лечения.
До получения точного диагноза можно лишь «лечить» симптом, то есть подавить кашель. С этой целью применяются различные активные вещества, которые воздействует на центры мозга и подавляют кашлевые рефлексы.
источник
Кашель с кровью представляет собой выделение крови из внутренних органов, входящих в состав дыхательной системы. К ним стоит отнести бронхи и лёгкие. Кровь может иметь вид прожилок или выделяться в качестве примеси к мокроте.
Основополагающими факторами возникновения такого столь опасного симптома всегда является поражение лёгких, что может быть обусловлено протеканием воспалительных или инфекционных процессов, злокачественных новообразований или травмами.
Помимо того, что во время кашля выделяется кровь, в клинической картине будут также преобладать другие признаки.
Поставить правильный диагноз врач может только после изучения данных обследования пациента. Устранение такого симптома предусматривает ликвидацию основного заболевания.
Кровь изо рта при кашле это хоть и специфический признак, но он может проявиться у совершенно любого человека. Половая принадлежность и возрастная категория не является ограничением для подобного симптома.
Не существует физиологических факторов формирования кровохарканья, из этого следует, что причины кашля с кровью заключаются в патологических источниках. Вызвать появление этого признака может:
- травмы таких органов, как лёгкие, трахея и бронхи. Это может произойти как по бытовым причинам, так и стать следствием некорректно выполненных инструментальных диагностических процедур, среди которых биопсия и бронхоскопия;
- хроническое течение бронхита – считается таковым, если не проходит более трёх месяцев. Кашель с кровью при бронхите характеризуется гнойной мокротой, с наличием прожилок алой крови;
- пневмония;
- абсцесс лёгкого – нередко является осложнением предыдущего воспаления;
- лёгочное кровотечение;
- туберкулёз;
- бронхоэктатическая болезнь – такое тяжёлое заболевание может быть как врождённым, так и приобретённым;
- онкологическое поражение лёгкого – сюда также стоит отнести формирование злокачественных новообразований в других внутренних органах, но при которых наблюдаются метастазы в лёгких;
- эмболия лёгочной артерии;
- муковисцидоз респираторной формы – представляет собой наследственную патологию, на фоне которой происходит нарушение работы желез лёгких.
Помимо этого, в некоторых случаях появление сильного кашля с примесями крови может быть обусловлено поражением не только лёгких или бронхов, но и таких органов:
- сердце;
- желудок;
- пищевод, например, варикозное расширение вен этого органа;
- двенадцатиперстная кишка, в частности язвенная болезнь.
Крайне редко вызвать кровохарканье могут:
У взрослого и ребёнка могут выражаться следующие симптомы:
- беспричинная усталость и постоянная слабость организма;
- одышка;
- сильный сухой кашель, который со временем сопровождается выделением мокроты. В ней могут присутствовать прожилки, примеси или сгустки крови;
- повышение температуры тела;
- выделение гнойной жидкости с прожилками крови;
- болевые ощущения в области грудной клетки. При некоторых заболеваниях болезненность может распространяться на другие части тела, например, при пневмонии она переходит на спину;
- повышенное потоотделение – такой признак может наблюдаться при раке лёгких;
- неприятный запах из ротовой полости;
- снижение или полное отсутствие аппетита, что приводит к потере массы тела;
- приступы удушья;
- частая подверженность организма простудным заболеваниям. Кашель с кровью при простуде – это главное проявление респираторного муковисцидоза;
- пенистая мокрота с кровью при кашле наблюдается при отёке лёгкого;
- тошнота, сопровождающаяся рвотой. Рвотные массы также будут иметь примеси гнойной жидкости и крови, а при запущенном течении болезни они поменяют свою консистенцию, отчего могут напоминать «кофейную гущу» или «малиновое желе».
Если основной симптом возник из-за патологий других внутренних органов, то симптоматика будет дополняться признаками, характерными для того или иного недуга.
Помимо этого, стоит выделить симптомы, при проявлении которых необходимо как можно скорее обратиться за квалифицированной помощью:
- сильный кашель с кровью по утрам;
- значительное снижение массы тела;
- температура возрастает до 39 градусов;
- сильное давление и дискомфорт в грудной клетке, что сопровождается приступами удушья;
- отхаркивание большого количества крови и гноя;
- продолжительный сухой кашель, которому предшествовал мокрый.
Если кашель с вкраплениями крови не проходит на протяжении длительного промежутка времени и сопровождается другими клиническими признаками, то необходимо обратиться за помощью к врачу, который назначит лабораторно-инструментальные обследования, необходимые для установления этиологического фактора.
Однако, прежде всего, клиницист должен самостоятельно:
- детально опросить пациента – для выяснения первого времени и интенсивности выражения симптомов;
- изучить историю болезни и анамнез жизни пациента – в некоторых случаях это укажет на причину того, что отхаркивается кровь при кашле;
- выполнить тщательный объективный осмотр – для получения полной картины того или иного недуга.
Не последнее место в установлении правильного диагноза играют лабораторные обследования:
- общий и биохимический анализ крови – для выявления признаков того или иного воспалительного заболевания у детей и взрослых, а также для контроля над работой внутренних органов и систем;
- бактериальный анализ мокроты.
Основу диагностики составляют инструментальные обследования больного, среди которых:
- рентгенография;
- КТ;
- бронхоскопия;
- биопсия – показана при раке лёгких, что необходимо для подтверждения или опровержения наличия онкологического процесса.
Если отхаркивающийся кашель кровью появился по причине поражения других органов, то пациента могут направить на консультацию к гастроэнтерологу, эндокринологу и кардиологу или фтизиатру.
После выявления фактора, который привёл к тому, что появился кашель с кровью у ребёнка или взрослого, пациенту будет составлена индивидуальная тактика терапии.
Показаниями к хирургическому вмешательству принято считать:
- онкологическое поражение лёгкого;
- формирование абсцессов;
- бронхоэктатическая болезнь;
- эмболия лёгочной артерии;
- лёгочное кровотечение;
- неэффективность консервативных методов терапии.
Консервативное лечение включает в себя:
- соблюдение постельного режима;
- приём лекарственных препаратов;
- ежедневное дренирование;
- переливание компонентов крови;
- прохождение курса физиотерапевтических процедур;
- применение рецептов народной медицины.
Противовоспалительным и отхаркивающим эффектом обладают такие растительные и натуральные компоненты:
- шишки ели и тысячелистник;
- душица и липа;
- зверобой и алтей;
- мать-и-мачеха и лекарственная кровохлёбка.
Стоит отметить, что рецепты нетрадиционной медицины могут использоваться в качестве одного из методов комплексной терапии и только при влажном кашле с кровью, возникшем на фоне простуды.
Избежать того, что при покашливании будет выделяться кровь можно при помощи следующих профилактических правил:
- полный отказ от вредных привычек;
- избегание переохлаждения организма;
- правильное и сбалансированное питание;
- ежедневные прогулки на свежем воздухе;
- укрепление иммунной системы;
- раннее выявление и устранение недугов, которые могут привести к отхаркиванию кровью;
- регулярное прохождение полного профилактического медицинского осмотра, включая флюорографию.
При своевременном обращении за медицинской помощью в случаях появления крови из горла, прогноз будет благоприятным. Однако необходимо учесть, что каждое заболевание, вызывающее возникновение подобного симптома, имеет свои последствия, которые нередко представляют угрозу для жизни человека.
источник
Выделение незначительного количества прозрачной мокроты при кашле является нормальной реакцией организма на раздражитель, попадающий в дыхательные пути. Что значит кровь в мокроте и опасно ли это описано ниже. Следует разобраться, что может быть причиной возникновения данного симптома и продифференцировать его между заболеваниями, которые привели к патологии.
Кашель с кровью или кровохарканье – это любые варианты выделения крови во время кашля, характеризующие повреждение кровеносных сосудов дыхательной или иных систем. С мокротой могут быть обильные или единичные кровянистые выделения. Все это связано с характером повреждения травмирующего фактора.
Также существует классификация истинного и ложного кровохарканья. Первое встречается редко – 25% всех клинических примеров, когда второе – в 75%, являющимся последствием повреждения сосудов внелегочных структур.
Кашель с кровью является настораживающим симптомом определенного заболевания. В одном случае, такой кашель не несет в себе угрозы для жизни человека, в другом же – наоборот.
Существует ряд признаков угрожающих состояний, при которых следует вызвать скорую помощь или немедленно обратиться к врачу:
- кровь во время кашля после получения травмы грудной клетки;
- боль;
- одышка;
- пенящаяся, алая кровь в мокроте;
- прожилки крови появились у пациента, перенесшего недавно операцию на грудной клетке;
- обильное выделение кровянистой мокроты с повторными эпизодами.
При таких состояниях скорая помощь сама определит, к какому специалисту направить больного.
Если вышеперечисленных признаков нет, а причина кровохарканья так и не известна, следует, в первую очередь, обратиться к терапевту, так как он является специалистом широкого профиля. Если дело касается ребенка, в этом случае следует вести его к педиатру. Терапевт проводит опрос, обследование таких пациентов и, основываясь на лабораторных данных, решает, к какому более узкому специалисту их направить.
Терапевт может направить:
- Если кашель с кровью связан с повреждением ротоглотки, носоглотки, то данными больными займутся отоларингологи.
- При появлении такого признака на фоне легочных заболеваний (пневмония, эмфизема), пациентами займется пульмонолог.
- Если кровохарканье связано с патологией сердца, таким человеком займется кардиолог.
- Кровянистые выделения с кашлем на фоне инфекционных заболеваний – удел инфекционистов.
Иногда могут быть задействованы такие узкие специалисты, как:
- фтизиатр (при подозрении на туберкулез);
- аллерголог (при положительном аллергическом анамнезе);
- онколог (для исключения рака легких, бронхов);
- стоматолог (при повреждении полости рта и десен);
- хирург (если проводилась ранее операция на грудной клетке).
Для диагностики заболевания, которое сопровождается кровохарканьем, следует провести ряд обследований:
- Общий осмотр, перкуссия, пальпация и аускультация.
- Лабораторное исследование: общий анализ крови (гемоглобин, эритроциты, тромбоциты, СОЭ), для исключения большой кровопотери и воспалительной реакции; биохимический анализ крови; анализ мокроты (определение количества эритроцитов в мокроте, наличие в мокроте возбудителя туберкулеза и других возбудителей); анализ кала на яйца глистной инвазии (для исключения этого фактора).
- Инструментальные данные: спирометрия (оценка функции легких, определение скорости выдыхаемого воздуха для исключения хронического обструктивного заболевания легких — ХОЗЛ); пробы с препаратами, расширяющие бронхи (Сальбутамол), для исключения бронхиальной астмы и других аллергических состояний; определение газового состава крови с помощью пульсоксиметра; рентгенография органов грудной клетки; фибробронхоскпия (осмотр слизистой оболочки бронхов с помощью специальной аппаратуры); компьютерная томография; биопсия легкого (на онкологию); ангиопульмонография – исследование сосудистого рисунка легких; бодиплетизмография (как спирография – цель та же).
Кашель с кровью (это может быть признаком любой патологии, опасной для жизни человека) должен побудить пациента обратиться за медицинской помощью для выявления заболеваний.
Они следующие:
- Пневмония, тяжелая форма.
- Онкология.
- Сердечная и сосудистая недостаточность, сопровождаемая отеком легких.
- Туберкулез легких.
- Тромбоэмболия легочной артерии (как поздний признак).
Обычно прожилки крови в мокроте по утрам связаны со сменой горизонтального положения тела вертикальным.
Самые частые причины выделения крови с кашлем в утренние часы:
- Поражение ротовой полости (кровоточивость десен, небных миндалин).
- Кровь из носоглотки.
- Аллергические реакции.
- Бронхоэктатическая болезнь.
- Инородное тело в дыхательной системе (смещение тела и дополнительное повреждение слизистой оболочки).
- Рак легких или доброкачественные новообразования.
- Проведенные накануне диагностические процедуры (фиброгастродуоденоскопия, бронхоскопия).
- Хронический бронхит в стадии обострения.
- Туберкулез.
- Другие заболевания (профессиональная патология легких, паразитарные заболевания, разрыв кисты в легочной ткани, болезни крови, инфаркт миокарда, заболевания, связанные с женской половой системой).
Причины возникновения кровавого кашля при простуде:
- Риновирусная инфекция (поражение слизистой оболочки ротоглотки и носоглотки с последующим воспалением, нарушение целостности поверхностных сосудов).
- Тонзиллит (поражение небных миндалин, воспалительная реакция).
- Аллергическая реакция на прием препаратов от простуды (защитная реакция организма).
- Ларингит (воспалительное заболевание слизистой гортани).
- Трахеит (воспаление слизистой оболочки трахеи).
Основными симптомами простуды будут:
- Общая слабость.
- Повышенная температура тела.
- Чихание. Насморк.
- Утомляемость.
- Болезненность в горле.
- Осиплость голоса.
Кашель с кровью – это может быть причина некоторых опасных заболеваний, не сопровождающихся повышением температуры.
Причины возникновения такого кашля:
- Сердечная и сосудистая недостаточность (сопровождается поражением легких – отеком).
- Аллергическая реакция (бронхиальная астма).
- Инородные тела в дыхательных путях.
- Новообразования в легких.
- Токсические вещества, попадающие с воздухом при вдохе.
- Паразитарные заболевания.
- Профессиональные болезни, связанные с дыхательной системой.
- Курение.
Сопутствующей симптоматикой таких состояний будут:
- Резкое ухудшение самочувствия (при попадании токсических веществ, паразитарных заболеваниях).
- Острое затруднение дыхания (нарастание отека при аллергическом ответе, попадании инородного тела, отеке легких).
- Болевой синдром в грудной клетке и/или горле.
- Сыпь, возможный зуд (внешние проявления аллергии, паразитарного заболевания).
Кашель с кровью чаще всего встречается при хроническом бронхите, нежели при его острых формах.
Это состояние может быть обусловлено такими причинами:
- Различные инфекции (грипп, ОРВИ), влекущие за собой гипертрофию слизистой оболочки бронхов на различном уровне, с усиленным выделением слизи (бронхи большого, среднего и малого диаметра, включая бронхиолы, вовлеченные в патологический процесс). За счет гипертрофии вышележащих структур увеличение давления в альвеолах и их разрыв при кашлевом толчке с выделением крови.
- Курение (поражение слизистой бронхов).
- Профессиональные заболевания (силикоз).
- Вирус иммунодефицита человека (за счет понижения иммунитета, повышенная восприимчивость организма к различным инфекционным агентам).
Сопутствующие признаки бронхита:
- Субфебрилитет.
- Повышенная утомляемость.
- Болезненность в грудной клетке.
- Проявления предшествующей простуды (насморк, чихание, осиплость голоса, болезненность в горле).
- Одышка.
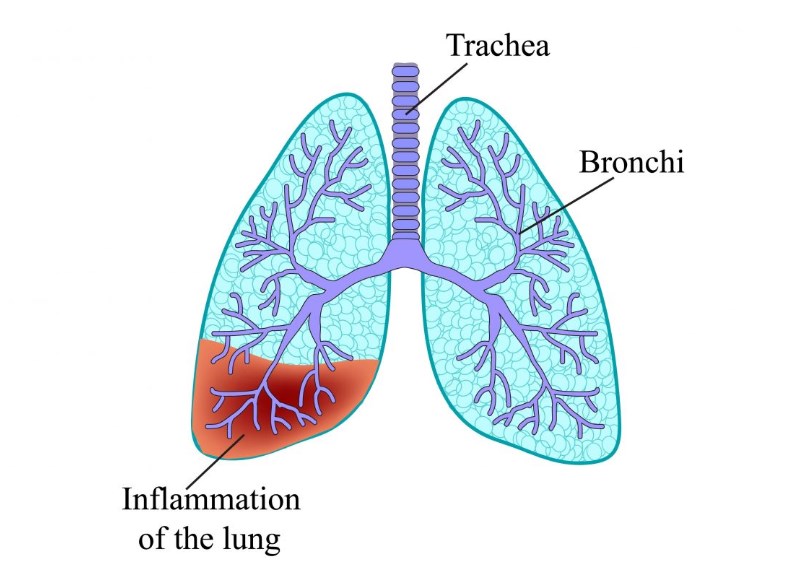
Пневмония – воспалительное заболевание, которое характеризуется экссудативным воспалительным выпотом в мельчайшие пузырьки легкого – альвеолы. Из этого следует нарушение газообмена и проницаемости легочных капилляров. Данный процесс может происходить как в одном, так и в двух легких.

Причины развития пневмонии:
- Бактерии: пневмококки; стафилококки; хламидии; легионеллы; кишечная палочка; стрептококки; клебсиеллы; микоплазма.
- Грибковое поражение.
- Вирусы.
- Аспирация рвотными массами.
- Вдыхание ядовитых веществ.
- Застойная пневмония (у тяжелобольных, находящихся длительное время в постели).
Факторы, предрасполагающие к развитию пневмонии легких:
- вирус иммунодефицита человека;
- пожилые люди;
- сахарный диабет;
- асоциальный образ жизни (наркомания, токсикомания, алкоголизм);
- обструктивная болезнь легких.
При длительном течении пневмонии мокрота приобретает розовый оттенок, свидетельствующий о том, что проницаемость стенок альвеол и капилляров повышена или целостность их нарушена. Кровь беспрепятственно попадает в просвет бронхиального дерева и выводится с кашлем.
Симптоматика воспаления легких такова:
- повышенная температура тела (иногда отсутствие температуры);
- нарастающая одышка;
- болезненность в грудной клетке;
- повышенная утомляемость, сонливость;
- озноб;
- потливость в ночные часы;
- кашель с наличием незначительного количества мокроты;
- специфические симптомы, в зависимости от того, какой возбудитель вызвал развитие пневмонии (например, скудная симптоматика при хламидийном или легоинеллезном поражении легких, нежели при пневмококковом воспалении, где клиническая картина носит классический характер).
Ангина (тонзиллит) – воспалительный процесс, протекающий в небных миндалинах ротовой полости. Чаще всего вызывается стрептококком. Изначально слизистая дужек и небных миндалин воспаляется, а после покрывается белым налетом. Под самим налетом будет поврежденная слизистая.
Эта клиническая картина описывает попадание бактериальной микрофлоры на слизистую миндалин и дальнейшую борьбу лейкоцитов с чужеродными агентами, с выделением гноя или образованием той самой пленки.
Кашель с кровью – это может быть признак неудачного вмешательства извне в ротовую полость, с целью убрать белый налет с миндалин, с повреждением самой слизистой оболочки. Отсюда появится слюна с примесью крови.
Причины развития ангины и кашля с кровью:
- Стрептококк.
- Стафилококк.
- Вирусы.
- Грибковое поражение.
Основные симптомы ангины:
- повышенная температура тела;
- боль в горле, усиливающаяся при глотании и прохождении твердой пищи;
- общая слабость;
- озноб;
- белый налет или сероватый (при грибковом поражении часто);
- изначальное покраснение миндалин с одной стороны;
- увеличенные и болезненные подчелюстные лимфатические узлы;
- кашель;
- потеря аппетита.
Следует также знать, что сходные клинические признаки с ангиной имеет не менее грозное заболевание, как дифтерия.
Возбудитель – corynobacteriae diphteriae, поражает миндалины так же, как и ангина, имея с ней общее начало:
- покраснение небных миндалин и дужек;
- покрытие их белым или сероватым налетом;
- температура тела и общая слабость.
Отличие ее от ангины:
- трудность при отделении налета от слизистой (при успешности – 100% повреждение слизистой оболочки с обильным выделением крови);
- может поражать две миндалины.
Кашель с кровью будет чаще встречаться при дифтерийном поражении, нежели при ангине, за счет врастания налета в слизистую оболочку и попытке пациента самостоятельно его снять.
Причины кашля с кровью при беременности:
- Обострение хронического бронхита (на фоне пониженного иммунитета беременных).
- Появление крови в мокроте после получения травмы или при надсадном кашле (бронхиальная астма).
- Тонзиллит.
- Легочная форма туберкулеза.
- Болезни желудочно-кишечного тракта.
- Рак легких.
- Гематологические нарушения (нарушения свертываемости крови на фоне приема препаратов, как гепарин, клопидогрел).
- ТЭЛА.
- Патологии ротовой полости.
- Затяжная пневмония.
- Сердечная и сосудистая недостаточность (отек легких).
Главные симптомы:
- повышение температуры (часто встречается при воспалительном процессе);
- нарастает одышка (острое течение – при ТЭЛе; медленное — при сердечной и сосудистой недостаточности);
- выраженный болевой синдром (в грудной клетке – при отеке легких, бронхите, тромбоэмболии легочной артерии; в горле – при тонзиллите; в животе — патология желудочно-кишечного тракта и сердца);
- озноб, общая слабость (при повышенных цифрах температуры тела);
- потливость по ночам (часто при туберкулезе, пневмонии);
- потеря веса и бледность кожных покровов (кровотечения и рак легких).
Беременные весьма чувствительны ко всем заболеваниям, за счет пониженного иммунитета и на фоне гормонального дисбаланса.
Туберкулез легких – специфическое заболевание легких инфекционного характера, вызванное микобактерией туберкулеза. Протекает такое заболевание легких очень тяжело. Начало патологического процесса протекает бессимптомно и поэтому при появлении первых признаков возможного туберкулеза, следует незамедлительно обратиться за медицинской помощью.
Причины развития туберкулеза и появления крови в мокроте при кашле:
- Асоциальный образ жизни (наркоманы, алкоголики, токсикоманы).
- Переносчик открытой формы туберкулеза (высокий риск заражения воздушно-капельным путем).
- Патологии дыхательных путей.
- Пониженный иммунитет на фоне сопутствующих заболеваний (ВИЧ-инфекция, сахарный диабет, пневмония).
- Курение.
- Беременность (пониженный иммунитет).
- Плохие жилищные условия.
Кашель с кровью – это может быть основной и единственный признак туберкулеза.
Кроме такого симптома существует ряд других, таких как:
- повышенная температура тела (не всегда);
- озноб, повышенная утомляемость (при повышении температуры);
- высокая потливость, особенно в ночное время;
- одышка;
- боль в грудной клетке (редко);
- потеря веса.
Клиническая картина такого заболевания довольно стертая. При появлении вышеперечисленных признаков следует незамедлительно обратиться к врачу (особенно те лица, которые состоят на диспансерном учете у фтизиатра).
Кашель курильщика – частое явление. Даже бросив курить, кашель будет продолжаться с такой же частотой. Это связано с восстановлением слизистой бронхов, трахеи.
Самые частые причины развития кашля с кровью у лиц, которые курят:
- хроническая обструктивная болезнь легких;
- аллергическая реакция на дым;
- надсадный кашель с трудно отделяемой мокротой (повреждение поверхностных сосудов при сильном кашле);
- носовые кровотечения;
- туберкулез легких.
Первыми симптомами курящих людей, кроме кашля, с выделением мокроты будут:
- одышка;
- иногда повышение температуры тела.
Тромбоэмболия легочной артерии – опасное заболевание, поскольку оно прогрессирует в течение короткого времени. Это связано с полным или неполным перекрытием просвета легочных артерий мигрировавшим тромбом.
Причины возникновения тромбоэмболии:
- малоподвижный образ жизни;
- вредные привычки (курение, алкоголь);
- полученные травмы;
- возраст (чаще у пожилых);
- прием некоторых препаратов (гормональных, химиотерапия);
- сопутствующие заболевания (варикозное расширение вен, тромбофлебит, сахарный диабет, онкология);
- наследственность (нарушена свертываемость крови);
- манипуляции (периферический венозный катетер, длительно стоящий, вызывает тот же тромбофлебит).
Симптоматика такого заболевания резко выражена:
- цианоз носогубного треугольника;
- выраженная одышка;
- панический страх смерти;
- внезапная болезненность в груди;
- учащенный пульс;
- кровохарканье;
- резкое падение АД.
Кровохарканье при тромбоэмболии легочной артерии – довольно частое явление.
Абсцесс легкого – гнойно-некротическая полость в легком, образованная за счет расплавления легочной ткани. Начинается данный процесс воспалением определенного участка легкого. Далее воспалительный очаг растет, а в центре очага происходит отмирание клеток. От центра к периферии зона легкого расплавится и отграничится от окружающей здоровой ткани плотной грануляционной оболочкой.
Причины развития заболевания:
- бактерии (чаще грамположительные – золотистый стафилококк, реже – грамотрицательные);
- инфаркт легкого (при ТЭЛА);
- аспирация рвотными массами;
- бронхоэктатическая болезнь;
- травмы.
Симптоматика такого заболевания яркая:
- спонтанное начало;
- повышенная температура тела (40 и более);
- озноб;
- общая слабость;
- кашель с выделением крови, гноя;
- одышка (иногда);
- потливость по ночам;
- неприятный запах изо рта.
Бронхоэктатическая болезнь – заболевание бронхиального дерева, связанное с необратимым видоизменением бронхов (бронхоэктазы). Такие видоизменения функционально неполноценны.
Причины развития:
- врожденное заболевание – недоразвитие бронхов;
- приобретенное – за счет хронических заболеваний легких, бронхов (туберкулез, хронический бронхит, пневмония);
- попадание инородного тела в бронх.
Одним из важных симптомов бронхоэктатической болезни является кашель с обильным выделением крови и гноя, особенно в утренние часы.
Это может быть связано с нарушением целостности измененного бронха и вовлечением его в инфекционный процесс.
Также будут:
- повышение температуры тела (до высоких цифр);
- неприятный запах изо рта;
- озноб;
- общая слабость;
- одышка.
Кашель с кровью является серьезным симптомом неполадок со здоровьем, который не следует игнорировать. Зная характер мокроты и учитывая сопутствующую симптоматику при опасных состояниях, можно приблизительно понимать, что может быть причиной кровохарканья, что делать и как это лечить.
Оформление статьи: Лозинский Олег
Три причины проявления кашля с кровью:
источник
Кашель с кровью – серьезный симптом тяжелого заболевания. При выявлении прожилок в слизи необходимо срочно обратиться за помощью в медицинское учреждение. Медлить нельзя, только своевременное, адекватное лечение может предотвратить опасные для общего здоровья последствия. Иногда правильное медикаментозное воздействие спасает жизнь больного.
Мокрота с кровью при кашле всегда указывает на появление и развитие опасных патологий дыхательной, сердечнососудистой систем. В современной медицине такой симптом принято разделять на 4 группы, в зависимости от тяжести состояния и объема примесей в слизи.
- Профузное легочное кровотечение – более 500 мл крови в выделениях в течение суток.
- Среднетяжелое состояние – до полулитра выделений в день.
- Малое кровотечение – в мокротах около 100 мл, чистой или пенистой крови.
- Истинное кровохарканье – выявление прожилок крови в мокротах (до 50 мл).
От правильности определения группы кровотечения зависит эффективность назначенных терапевтических действий.
В первую очередь следует убедиться, что выделения не связаны с проблемами желудочно-кишечного тракта. Для того чтобы дифференцировать болезни пищеварения, врач собирает анамнез и выясняет нет ли у больного тошноты, рвотных позывов, диареи. В большинстве случаев, кашель с кровью указывает на болезни легких при появлении покалывания в горле, жжения в гортани. При этом кровь алого цвета, пенистая.
Для выяснения причин кровянистых выделений при кашле используются аппаратные способы диагностики:
- рентген (подтверждает наличие рака, эмболии легочной артерии, патологии сердечной мышцы);
- бронхоскопия (назначается при подозрении бронхоэктатической болезни, резком сужении просвета в бронхах);
- компьютерная томография (комплексное обследование при жалобах на прожилки крови в мокроте);
- электрокардиограмма (рекомендована для исключения влияния сопутствующих болезней сердечно-сосудистой системы).
Если кровь в мокроте возникла после простуды, то врач назначает дополнительные лабораторные исследования. Применяются общий анализ крови, пота, выполняется биологический посев на наличие патогенных микроорганизмов в слизи. Таким образом, можно исключить риск такого опасного наследственного заболевания — муковисцидоза.
Кровь в мокроте почти всегда становится признаком опасных болезней дыхательной системы. Исключением можно считать разрыв мелкого сосуда бронха, возникающий при сильной физической перегрузке или резком, надрывном, лающем кашле. Обычно мокрота при таком состоянии коричневого цвета. Лечение простое — применяются антикоагулянты.
К относительно безопасным источникам пугающего симптома можно отнести осложнения после неправильно проведенных медицинских процедур. Кровь в кашле может быть следствием бронхоскопии, катетеризации артерий, пункции легких. Такое кровохарканье начинается неожиданно, обычно на следующее утро после диагностических, хирургических операций. Патологический признак проходит без медикаментозного лечения.
Почти всегда, врач начинает диагностику с проверки на туберкулез. Кроме крови в кашле, такая болезнь сопровождается усиленной потливостью, повышением температуры тела, резким похудением.
Если такое заболевание не подтвердилось, то доктор назначает дополнительные исследования для исключения:
- травматического повреждения легкого (опасное состояние, сопровождающееся снижением артериального давления, болью, проблемами с дыханием);
- инфекционного, паразитарного, грибкового заражения (кроме сгустков крови в мокроте больной жалуется на общую слабость, обструкцию бронхов, аллергические проявления);
- аденомы в бронхах (кровохарканье сопровождается выделениям гноя в слизи при кашле, икотой, постоянным ощущением усталости);
- инфаркта, абсцесса легкого (прожилки крови в мокроте имеют неприятный запах, возникает тахикардия, цианоз, тяжелая одышка, лихорадка);
- пневмонии (кровь в слизи появляется при заражении стафилококком, легионеллой, псевдомонадной);
- онкологического заболевания (продолжительный кашель с выделениями крови может указывать на рак легких).
Кровь в мокроте после бронхита часто возникает после неправильного лечения заболевания. Симптом считается первым «звоночком» организма о переходе болезни в хроническую стадию или обострении острой формы.
После сбора анамнеза врач рекомендует пройти комплексное обследование на непопулярные заболевания легких. Кровь в мокроте может быть признаком буллезной эмфиземы, силикоза, аспирации инородного тела, аплоидоза. Такие болезни обычно сопровождаются дополнительными симптомами. Во время сбора анамнеза доктор задает вопросы об одышке, тяжести в груди, головокружениях, потере координации, шуме в ушах. Проводится визуальный осмотр, позволяющий определить расширенные межреберные промежутки, изменение формы грудной клетки.
Причиной появления нехарактерных выделений в слизи может быть изменение состояния сердца и сосудов. Важно своевременно выявить и начать лечение таких патологий, как митральный стеноз, разрыв аорты, сердечный отток легкого, закупорка артерий при инфаркте. Кроме появления крови в мокроте описываемые заболевания характеризуются значительной одышкой, болевым синдромом. Чаще всего кашель усиливается после физической нагрузки.
В отдельную группу врачи выносят врожденные аномалии дыхательной системы. Сгустки, прожилки крови в слизи могут быть признаками гипоплазии сосудов, мусковидоза, бронхиальной кисты. Такие болезни возникают по причине генетической предрасположенности. Доктор узнает о наследственности из семейного анамнеза.
Кровь в мокроте иногда указывает на развитие редких болезней:
- красная волчанка похожа на двухстороннее воспаление легких;
- женский эндометриоз характеризуется прорастанием эндометрии в легких;
- узелковый полиартрит возникает на фоне бронхопневмонии и сопровождается повышением температуры тела.
От кровохарканья также страдают люди с лейкозом, тромбоцитопенией. При таких болезнях нехарактерные примеси в мокроте появляются по причине кровоизлияний в легкие.
Посетить клинику необходимо при появлении таких симптомов патологического состоянии, как частый, длительный кашель, постоянная слабость, ухудшение аппетита, боли и тяжесть в грудине. Кровь в мокроте должна стать поводом незамедлительной консультации у терапевта, который перенаправляет больного к пульмонологу, фтизиатру, онкологу или кардиологу. Только профильный специалист может правильно поставить диагноз и назначить эффективное лечение.
источник
Першение, раздражение в горле становится явным признаком разных недугов дыхательных путей. Однако если при этом выделяется кровь, это значит, что нужно пройти медицинское обследование. Интенсивный кашель с кровью во время отхаркивания утром или в течение всего дня становится причиной разных серьезных заболеваний, в том числе бронхита, простуды, пневмонии. В статье вы узнаете, в каких случаях выделяется кровяная слизь во время отхаркивания и что с этим делать.
Кровохаркание определяется наличием алых вкраплений в слизи. Причиной такого симптома является повреждение кровеносных сосудов. Продолжительному кашлю предшествует появление покалывания в горле во время покашливания. Если при наличии воспаления иногда выделяются прожилки крови при кашле – не стоит беспокоиться, но когда это происходит часто, кровохаркание может стать причиной воспаления слизистых оболочек или воспаления легочной ткани, что может вызвать легочное кровотечение.
Кровохаркание может свидетельствовать об образовании злокачественных опухолей. К другим причинам относятся:
- тромбоэмболия сосудов легкого;
- стеноз митрального клапана;
- левый желудочек недостаточно функционирует;
- синдром Эйзенменгера;
- аномалия развития вен и артерий;
легочный васкулит; - геморрагический диатез;
- синдром Гудпасчера.
Может возникать выделение крови в слизи при наличии воспалительного процесса, травмы легкого, его ушибах или попаданиях внутрь инородных тел. Кашель с кровью может появиться при метастатической карциноме легкого, вирусных или пневмококковых пневмониях. Прожилки крови в мокроте при кашле могут проявляться при других опасных заболеваний. Кровь при кашле может проявиться из-за язвы желудка или двенадцатиперстной кишки. При наличии кашля или рвоты с прожилками крови обратитесь к врачу, так как это могут быть нарушения желудочно-кишечного тракта или пищевода.
Если мокрота откашливается с кровью (есть прожилки красно-ржавого цвета), то это значит, что в легких произошел разрыв мелкого кровеносного сосуда. Это никак не влияет на жизнедеятельность человека или продвижение его выздоровления. Такой признак является сигналом об инфекции легких, но только, если кровь выделяется не постоянно. Если это происходит регулярно, как можно скорее обратитесь к специалисту.
Сразу после пробуждения кровяная мокрота появляется по разным физиологическим причинам, и является одним из признаков опасного заболевания. К примеру, это может свидетельствовать о разрывах сосудов бронхов, что происходит при надрывном сильном кашле. Сосуды сами по себе очень хрупкие, тем более при лечении некоторыми препаратами. Кровь выделяется небольшими сгустками и пропадет через несколько дней.
В случае если вы наблюдаете утром большое количество крови при отхаркивании, это свидетельствует о том, что возможно у вас туберкулез. Его вызывает палочка Коха. Симптомы: надрывной кашель, высокая температура, выделение кровяной мокроты. Выявляется туберкулез с помощью флюорографии. Следующая причина – рак легких, который является самым опасным заболеванием. При раке присутствуют:
- одышка;
- першение горла;
- мучительный кашель;
- потеря веса, аппетита;
- повышение температуры;
- кровохаркание.
Причиной возникновения является большое пристрастие к никотиновым товарам (сигареты), поэтому курильщики страдают кашлем по утрам. При появлении примеси крови в мокроте утром велика вероятность заболевания инфарктом легкого. Может проявляться длительный обильный кашель. У больных наблюдается боль в груди, затруднение дыхания, присутствует одышка.
Во время болезни организм старается побороть недуг, поэтому появляется температура. Откашливание помогает вывести из дыхательных путей вредоносные тела и избыточную мокроту. Причины выделения кровяной мокроты во время кашля могут быть разными, определить болезнь может только врач. К примеру, такой симптом может быть признаком аллергической реакции. Еще причинами может стать сбой в работе сердечно-сосудистой системы.
Присутствие мокроты в полых органах легочных альвеол может вызывать раздражение горла. Она может привести к эмболии легочной артерии. Еще одной причиной могут стать венерические заболевания или курение. Организм пытается избавиться от никотиновых смол, которые оседают на стенки дыхательных органов. Кашель с примесями бывает при:
- отеке легких;
- пневмонии
- хроническом бронхите;
- абсцессе легких;
- туберкулезе;
- бронхиальной астме.
Симптомами простудных заболеваний дыхательных путей часто является выделение мокроты из слизистых бронхов. Она имеет прозрачный или молочный цвет и пузырится. Если на нее попадают кровяные сгустки, мокрота становится розовой, а иногда наблюдается темно-красный окрас мокроты. Причинами выделения крови является воспаление горла. Стенки горла отекают. Сосуды могут лопаться из-за сильного резкого кашля. Это не опасно для здоровья, медицинское вмешательство не требуется.
При появлении гнойной мокроты следует обратить на это внимание. Появляются гнойные выделения у пациентов, которые уже переболели воспалением легких или пневмонией. После упомянутых заболеваний, иммунитет человека сильно ослаблен. Он не всегда справляется со своей защитной реакцией, поэтому, если заметили, что во время кашля присутствуют следы гноя, выделяются сгустки крови, обратитесь к лечащему терапевту.
Во время кашля при бронхите можно наблюдать красные прожилки. Их можно обнаружить в густой слизистой массе, которая выделяется во время длительного кашля. Бронхит характеризуется проявлением воспаления слизистой оболочки бронхов. Болезнь длиться недолго, но с высокой температурой, частым удушающим кашлем. Во время бронхоэктатического заболевания оболочка бронхов покрывается гноем. Это может наблюдаться при хроническом или остром бронхите, а также при повреждении бронхов.
Бронхит проявляется яркими вкраплениями или прожилками алой крови, присутствуют сгустки гноя. К симптомам застоя мокроты в легких добавляются еще несколько: возникает одышка, отмечается общая слабость. Обнаружить заболевание можно с помощью бронхоскопии. Бронхит можно спутать с муковисцидозом, причиной патологии которого является мутация гена муковисцидоза, что нарушает структуру и функции клеток, синтезирующих белок, поэтому наблюдается густая слюна, кашель с привкусом крови.
Воспаление легких или пневмония сопровождается кашлем с мокротой, выделяется пенистая кровь. Острая форма характеризуется сильной одышкой с мокротой и прожилками крови. Вместе с этим можно заметить ухудшение общего состояния больного, глухой кашель, боли в груди. Отхаркивание сопровождается выделением слизи рыжеватого оттенка и слюны. Могут наблюдаться гнойные абсцессы. В полости рта скапливается небольшой гнойный налет, заметен неприятный запах.
Бывают случаи, когда при беременности кашель беспокоит с кровяными прожилками, что является следствием разрыва мелкого сосуда бронха во время откашливания, возможной психической травмы или большой нагрузке. Прожилки коричневого или мокрота красновато-ржавого цвета могут наблюдаться несколько дней, а затем вовсе пропасть. В случае воспалительного процесса, гноя в кровяной мокроте, рекомендуется срочно обратиться к лечащему врачу.
Кашель кровью наблюдается во многих болезнях, необходимы определенные обследования пациента, которые помогут определить точный диагноз, динамику заболевания, его тяжесть. Для этого назначают разные методы диагностики, по результатам которых определяют нужно ли хирургическое лечение или же можно использовать консервативное лечение. Для постановки диагноза проводятся следующие диагностические мероприятия: анализ мокроты, бронхоскопия, компьютерная томография, рентгенографические исследования и другие.
Если на снимке присутствуют характерные признаки туберкулеза назначаются:
- дополнительный микроскопический анализ мокроты;
- ПЦР анализ мокроты;
- бактериологический посев мокроты.
В зависимости от результатов диагностики врач определяет, что делать при кровяных прожилках в мокроте. К примеру, если у пациента при обследовании рентгеном наблюдаются характерные изменения при пневмонии, прописывают лечение с помощью антибиотиков. Во время обследования больных раком проводят КТ, бронхоскопию и другие обследования, чтобы побыстрее обнаружить опухоль и не дать ей развиваться дальше.
Если у пациента наблюдается обильное выделение кровяной мокроты, постарайтесь его успокоить, подложите подушку под поясницу и посадите его, чтобы он не сидел ровно, но и не лежал. Запретите ему двигаться или разговаривать. Затем положите на грудь больного что-то холодное из морозильной камеры. После это срочно вызывайте скорую врачебную помощь, чтобы его забрали на обследование в больницу. В центре вам помогут определить лечение и причины возникновения крови в мокроте.
Из популярных народных средств выделяют прием чая из подорожника, мать-и-мачехи, крапивы, багульника, фиалки, мяты, сосновых почек, шиповника, березовых почек, корня солодки и девясилы. Некоторые пьют теплое молоко с боржоми. При сильном кашле пьют чай с корнем имбиря, лимоном, медом. Можно применять паровые ингаляции с маслами эвкалипта, чайного дерева или пихты.
Обязательно исключите любое прогревание. Нельзя использовать горчичники, горячие ванные, компрессы или парафин. Особенно запрещено применять данные средства при кашле с гнойной и кровяной мокротой. Исключите аспирин, если хотите снизить температуру. Аспирин способствует разжижению крови, что может привести к серьезному нарушению свертываемости или нарушению ее циркуляции.
Для того чтобы избежать болезней, необходимо поддерживать здоровый образ жизни, исключить любые вредные привычки, активно заниматься спортом, чаще бывать на улице. Правильное сбалансированное питание тоже имеет место быть. В рационе должны быть разные витамины и минералы, которые содержатся в свежих фруктах и овощах. Одежду нужно носить по сезону. Рекомендуется раз или два раза в год бывать в специальных санаториях или курортах, где проводят комплексное лечение.
источник