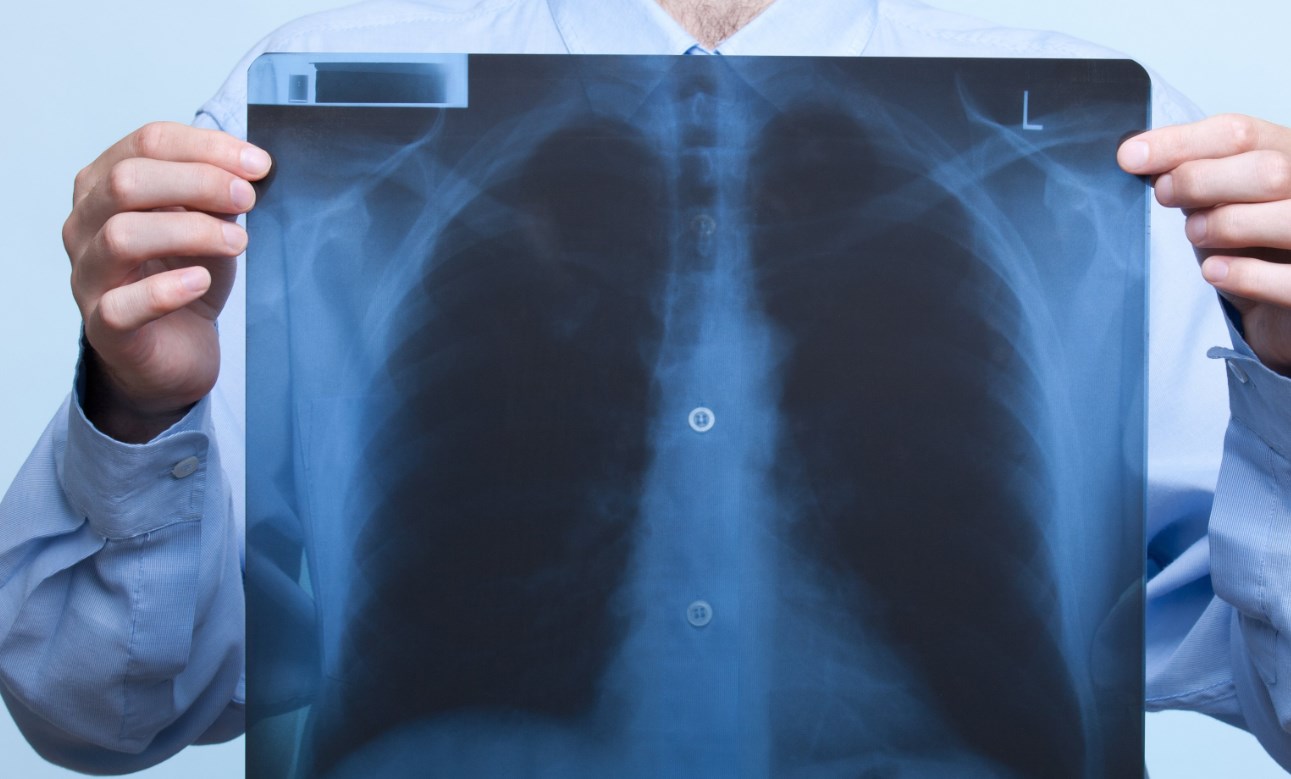
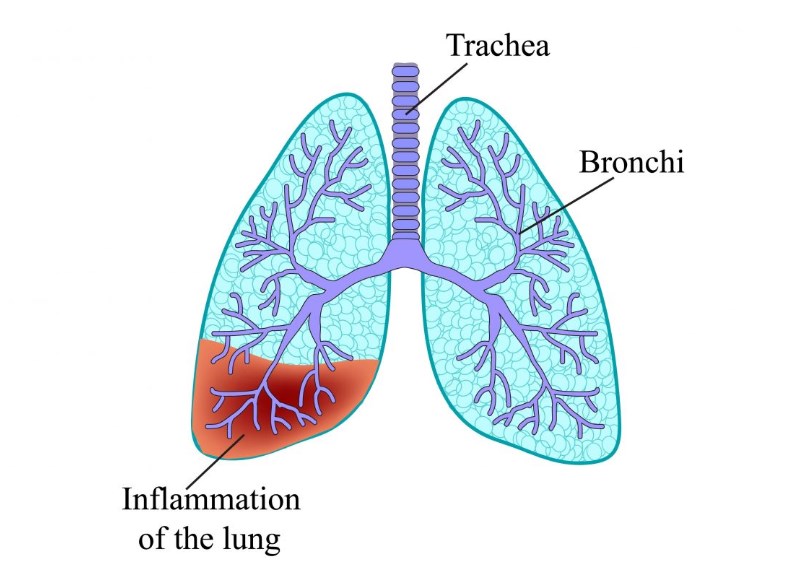
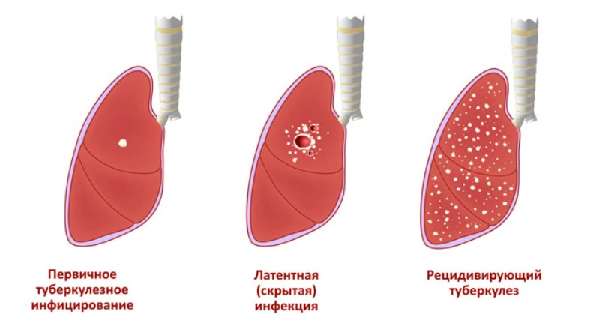
Мокрота с кровью – один из самых опасных симптомов в пульмонологии. В зависимости от характера выделений можно судить о развивающемся патологическом процессе. Кровь – свидетельство нарушения целостности сосудов, что угрожает резким ухудшением состояния пациента. Несмотря на потенциальную опасность, проникновение эритроцитов в мокроту не всегда требует срочного лечения. Для верификации причины болезни пациенту нужно обращаться к врачу.
Кровь при кашле людьми, не обладающими специализированным медицинским образованием, в 90% случаев воспринимается, как что-то ужасное.
В реальной жизни появление прожилок крови в мокроте иногда является практически физиологическим. Оценка опасности ситуации для здоровья человека проводится в зависимости от сопутствующих обстоятельств.
Все причины (болезни), вызывающие кашель с кровью, делятся на три группы в зависимости от механизма возникновения симптома:
- Механические кровотечения. Основой для появления признака остается разрыв сосуда из-за травмы или хирургического вмешательства;
- Аррозивные кровотечения. В указанном случае нарушение целостности сосудистой стенки происходит из-за прорастания опухоли, дегенеративных процессов в ее структуре;
- Диапедезные кровотечения. Прямого нарушения целостности сосудистой стенки не наблюдается. Происходит расширение пор внешней оболочки артерии или вены. Результат – проникновение части эритроцитов и плазмы наружу.
В зависимости от механизмов, описанных выше, кровь в мокроте может оставаться неопасным признаком.
Кашель с кровью и кровохарканье – симптомы, вызывающие у 65-70% пациентов панику. Люди знают, что рак легких и туберкулез – заболевания, сопровождающиеся соответствующим признаком. Пациенты при виде красноватой слизи после откашливания примеряют указанные диагнозы на себя.
Однако появление крови в мокроте при отхаркивании может являться признаком неопасных процессов, которые происходят в дыхательной системе человека. Ниже будут охарактеризованы основные причины появления кровавой мокроты в порядке возрастания угрозы для здоровья пациента.
Полностью безопасных причин появления соответствующего признака не существует. Однако можно выделить ряд ситуаций, которые не угрожают здоровью и жизни человека:
- Единичный разрыв кровеносного сосуда в слизистой оболочке дыхательных путей, который может произойти на высоте кашля при астме или другой респираторной патологии. Хронический бронхит – заболевание, которое сопровождается подобной проблемой. Из-за большого стажа патологии внутренний эпителий истончается. На фоне приступа кашля происходит надрыв единичного сосуда с попаданием порции эритроцитов в слизь;
- Механическое повреждение слизистой оболочки дыхательных путей в процессе проведения медицинских манипуляций – бронхоскопия, торакотомия. Слизь с кровью – временный симптом, который самостоятельно пропадает после регенерации раздраженных тканей респираторного тракта;
- Курение. Харкание слюной и неприятный привкус во рту – традиционные спутники вредной привычки. При большом стаже курения происходит истончение внутреннего эпителия с повреждением поверхностных сосудов, что провоцирует появление соответствующих прожилок в мокроте;
- Прием медикаментов, разжижающих кровь – Аспирин, Варфарин, Гепарин. Происходит снижение свертываемости, что при влиянии провоцирующих факторов (кашель, чихание, интенсивный смех, повышение артериального давления) ведет к разрыву мелких сосудов с появлением соответствующего симптома;
- Митральный стеноз. Кардиологическая патология, сопровождающаяся застоем крови в легких. Результат – просачивание эритроцитов в альвеолы, дыхательные пути, мокроту. Указанная проблема требует лечения. Однако пациенты живут десятками лет с нарушением функции митрального клапана и эпизодическими появлениями розовой мокроты.
Мокрота с кровью, появляющаяся на фоне описанных клинических ситуаций, не является опасной для жизни пациента. Для нормализации самочувствия больного требуется коррекция образа жизни и бережное отношение к собственному здоровью.
Несмотря на оптимистический прогноз для патологий, описанных выше, нужно понимать, что причинами отхаркивания с кровью преимущественно остаются серьезные заболевания респираторной системы. В 75% случаев больной требует интенсивной терапии для стабилизации функции дыхания и кровеносной системы.
Наиболее частыми тяжелыми заболеваниями, сопровождающимися мокротой с кровью при кашле, остаются:
- Бронхоэктатическая болезнь. Патология характеризуется возникновением мешкообразных расширений дыхательных путей, где скапливается гной. На фоне истончения стенок соответствующих полостей происходят надрывы эпителия с попаданием крови в мокроту. Параллельно больного тревожит лихорадка из-за персистенции инфекции внутри организма, интоксикационный синдром;
- Крупозная пневмония. Воспаление легочной ткани может сопровождаться нарастанием активности микроорганизмов, которое ведет к приливу дополнительной крови. На фоне повышения давления происходит пропотевание эритроцитов в альвеолы со свободным проникновением крови в дыхательные пути. Кровохарканье при пневмонии называется «ржавым» из-за характерного цвета мокроты;
- Альвеолярный отек легких. Кровь при отхаркивании в указанном случае появляется аналогично, как при пневмонии. Отличие заключается в механизме повышения давления. Из-за дисфункции левого желудочка кровь не может полноценно выталкиваться в аорту. Происходит задержка жидкости в легких с пропотеванием эритроцитов в альвеолы;
- Травмы. Ушибы грудной клетки, заглатывание острых предметов, перенесенные операции – возможные варианты повреждения стенок дыхательных путей. Характерной особенностью симптома в указанных ситуациях остается отхождение ярко алой крови с мокротой. Причина – свежее повреждение сосудов с высвобождением неизмененных ферментами эритроцитов.
Описанные выше ситуации занимают 40-50% случаев, сопровождающихся кровохарканием при кашле. Однако встречаются редкие заболевания, характеризующиеся нарушением функции сосудов дыхательной системы с возможным возникновением описываемого признака:
- Геморрагические диатезы – группа аутоиммунных заболеваний, которые протекают на фоне снижения тонуса сосудов и ухудшения реологических свойств крови. Результат – локальные кровотечения, усиливающиеся при кашле;
- Инвазии паразитов. Аскарида и другие гельминты в процессе цикла развития эпизодически проникают в легочную ткань. Механическое повреждение сосудов ведет к появлению крови во время кашля;
- Системные заболевания соединительной ткани (волчанка, синдром Гудпасчера). На фоне аутоиммунного поражения коллагеновых и эластиновых волокон происходит истончение стенки артерий, вен.
Для точной верификации причины заболевания необходимо обращаться за специализированной помощью.
Отдельно нужно выделить группу заболеваний, которые требуют особого внимания как со стороны врача, так и пациента. Причина – прямая угроза здоровью и жизни человека.
Первой в списке остается тромбоэмболия легочной артерии. Патология, которая сопровождается закупоркой определенной ветви или целого ствола соответствующего сосуда. Болезнь в 15-35% случаев становится причиной внезапной смерти человека.
Рак легких – второе заболевание, угрожающее жизни человека и сопровождающееся выделением крови с мокротой. При наличии дополнительного инфицирования бронхиального дерева параллельно может отходить гной, что требует внимательной дифференциации проблемы с бронхоэктатической болезнью.
Туберкулез – еще одно заболевание, сопровождающееся мокротой с кровью по утрам и на протяжении дня. Выраженность процесса влияет на состояние пациента. Дополнительно человек жалуется на ночное потение, субфебрильную температуру, недомогание. Ранняя диагностика туберкулеза позволяет вылечить болезнь. Главное – регулярно проходить профилактические медицинские осмотры.
Определение причины кровохарканья по утрам и на протяжении дня проводится с помощью базовых и вспомогательных методов обследования. Врач использует пальпацию, перкуссию и аускультацию для оценки грубых нарушений функции дыхательной системы. Однако для диагностики заболеваний, сопровождающихся отделением крови при кашле, в 99% случаев дополнительно требуются следующие процедуры:
- Рентгенография органов грудной клетки;
- Флюорография;
- Компьютерная томография;
- Бронхоскопия;
- Бронхография. Методика используется преимущественно для диагностики бронхоэктатической болезни;
- Диагностическая пункция плевральной полости;
- Общий и биохимический анализ крови;
- Микроскопическое и цитологическое исследование мокроты.
Выбор соответствующей методики определяется врачом, исходя из особенностей каждого отдельного случая и сопутствующей клинической картины.
Не все пациенты стремятся посетить врача при появлении первых симптомов заболевания. Иногда больные склонны к выжиданию и записываются на прием только при критическом ухудшении самочувствия.
Аспектами, которые должны побудить пациента не откладывать визит к врачу, остаются:
- обильное кровохаркание;
- параллельное развитие головокружения или потеря сознания;
- резкое похудение;
- лихорадка на фоне кашля с кровью;
- болевой синдром в груди.
Указанные состояния являются поводом для вызова «скорой». Промедление с оказанием специализированной помощи чревато летальным исходом.
Терапия кашля с кровью напрямую зависит от первопричины заболевания, вызывающего соответствующий симптом.
Группы медикаментов, используемых при разных патологиях:
- Антибиотики (цефалоспорины, пенициллины). Цель – ингибирование активности патогенных микроорганизмов при пневмонии;
- Обезболивающие средства (Морфин, Кетанов, Парацетамол);
- Чимиопрепараты (5-Фторурацил, Винкристин, Доксорубицин);
- Кровоостанавливающие препараты (Аминокапроновая кислота, Этамзилат).
Если причиной кашля с кровью является травма, тогда пациенту назначается лечение, направленное на ускорение регенерации поврежденных тканей. При туберкулезе используется комплекс антибактериальных средств, чувствительных к палочке Коха (Изониазид, Рифампицин, Стрептомицин). В каждом случае доктор подбирает оптимальный метод лечения, исходя из клинической картины и причины кровохарканья.
Параллельно нужно соблюдать здоровый образ жизни (отказ от курения, полноценное питание), регулярно проходить профилактические осмотры, принимать рекомендованные врачом препараты.
Важно! Применение народных средств для лечения кашля, сопровождающегося кровохарканием, не рекомендуется до момента установления точной причины патологии. Сохраняется риск потери времени с усугублением состояния пациента.
При эпизодических разрывах сосудов и снижении тонуса стенок артерий допускается применение следующих нетрадиционных средств:
- Сок из травы тысячелистника. Жидкость употребляется по 10 мл каждые 30 минут до стабилизации состояния больного;
- Настой цикория. Одну столовую ложку травы нужно залить литром кипятка и настоять 30 минут. Употреблять по 100 мл каждые 30 минут;
- Настой листьев герани. Для создания лекарства используется 30 г сырья. Количество кипятка и принцип использования совпадает с рецептом, описанным выше.
Народные средства бессильны при обильном кровотечении в дыхательных путях.
При прогрессировании кашля с кровью пациент должен максимально быстро обратиться за помощью. Вызов «скорой» проводится при резком ухудшении состояния человека. При удовлетворительном самочувствии можно обратиться к участковому терапевту, семейному врачу. Указанные специалисты перенаправят больного к пульмонологу, онкологу или фтизиатру, в зависимости от особенностей конкретного случая.
Первая помощь при интенсивном кровохаркании направлена на минимизацию прогрессирования патологии. Однако из-за отсутствия специализированных медикаментов возможности пациента ограничены. Рекомендуется перевести больного в сидячее положение, ограничить физическую и психологическую нагрузку, вызвать врача.
Появление мокроты с кровью должно стать для любого человека «тревожным колокольчиком». Симптом может свидетельствовать о серьезной патологии. При своевременном обращении за специализированной помощью можно минимизировать риск для здоровья пациента.
источник
Першение, раздражение в горле становится явным признаком разных недугов дыхательных путей. Однако если при этом выделяется кровь, это значит, что нужно пройти медицинское обследование. Интенсивный кашель с кровью во время отхаркивания утром или в течение всего дня становится причиной разных серьезных заболеваний, в том числе бронхита, простуды, пневмонии. В статье вы узнаете, в каких случаях выделяется кровяная слизь во время отхаркивания и что с этим делать.
Кровохаркание определяется наличием алых вкраплений в слизи. Причиной такого симптома является повреждение кровеносных сосудов. Продолжительному кашлю предшествует появление покалывания в горле во время покашливания. Если при наличии воспаления иногда выделяются прожилки крови при кашле – не стоит беспокоиться, но когда это происходит часто, кровохаркание может стать причиной воспаления слизистых оболочек или воспаления легочной ткани, что может вызвать легочное кровотечение.
Кровохаркание может свидетельствовать об образовании злокачественных опухолей. К другим причинам относятся:
- тромбоэмболия сосудов легкого;
- стеноз митрального клапана;
- левый желудочек недостаточно функционирует;
- синдром Эйзенменгера;
- аномалия развития вен и артерий;
легочный васкулит; - геморрагический диатез;
- синдром Гудпасчера.
Может возникать выделение крови в слизи при наличии воспалительного процесса, травмы легкого, его ушибах или попаданиях внутрь инородных тел. Кашель с кровью может появиться при метастатической карциноме легкого, вирусных или пневмококковых пневмониях. Прожилки крови в мокроте при кашле могут проявляться при других опасных заболеваний. Кровь при кашле может проявиться из-за язвы желудка или двенадцатиперстной кишки. При наличии кашля или рвоты с прожилками крови обратитесь к врачу, так как это могут быть нарушения желудочно-кишечного тракта или пищевода.
Если мокрота откашливается с кровью (есть прожилки красно-ржавого цвета), то это значит, что в легких произошел разрыв мелкого кровеносного сосуда. Это никак не влияет на жизнедеятельность человека или продвижение его выздоровления. Такой признак является сигналом об инфекции легких, но только, если кровь выделяется не постоянно. Если это происходит регулярно, как можно скорее обратитесь к специалисту.
Сразу после пробуждения кровяная мокрота появляется по разным физиологическим причинам, и является одним из признаков опасного заболевания. К примеру, это может свидетельствовать о разрывах сосудов бронхов, что происходит при надрывном сильном кашле. Сосуды сами по себе очень хрупкие, тем более при лечении некоторыми препаратами. Кровь выделяется небольшими сгустками и пропадет через несколько дней.
В случае если вы наблюдаете утром большое количество крови при отхаркивании, это свидетельствует о том, что возможно у вас туберкулез. Его вызывает палочка Коха. Симптомы: надрывной кашель, высокая температура, выделение кровяной мокроты. Выявляется туберкулез с помощью флюорографии. Следующая причина – рак легких, который является самым опасным заболеванием. При раке присутствуют:
- одышка;
- першение горла;
- мучительный кашель;
- потеря веса, аппетита;
- повышение температуры;
- кровохаркание.
Причиной возникновения является большое пристрастие к никотиновым товарам (сигареты), поэтому курильщики страдают кашлем по утрам. При появлении примеси крови в мокроте утром велика вероятность заболевания инфарктом легкого. Может проявляться длительный обильный кашель. У больных наблюдается боль в груди, затруднение дыхания, присутствует одышка.
Во время болезни организм старается побороть недуг, поэтому появляется температура. Откашливание помогает вывести из дыхательных путей вредоносные тела и избыточную мокроту. Причины выделения кровяной мокроты во время кашля могут быть разными, определить болезнь может только врач. К примеру, такой симптом может быть признаком аллергической реакции. Еще причинами может стать сбой в работе сердечно-сосудистой системы.
Присутствие мокроты в полых органах легочных альвеол может вызывать раздражение горла. Она может привести к эмболии легочной артерии. Еще одной причиной могут стать венерические заболевания или курение. Организм пытается избавиться от никотиновых смол, которые оседают на стенки дыхательных органов. Кашель с примесями бывает при:
- отеке легких;
- пневмонии
- хроническом бронхите;
- абсцессе легких;
- туберкулезе;
- бронхиальной астме.
Симптомами простудных заболеваний дыхательных путей часто является выделение мокроты из слизистых бронхов. Она имеет прозрачный или молочный цвет и пузырится. Если на нее попадают кровяные сгустки, мокрота становится розовой, а иногда наблюдается темно-красный окрас мокроты. Причинами выделения крови является воспаление горла. Стенки горла отекают. Сосуды могут лопаться из-за сильного резкого кашля. Это не опасно для здоровья, медицинское вмешательство не требуется.
При появлении гнойной мокроты следует обратить на это внимание. Появляются гнойные выделения у пациентов, которые уже переболели воспалением легких или пневмонией. После упомянутых заболеваний, иммунитет человека сильно ослаблен. Он не всегда справляется со своей защитной реакцией, поэтому, если заметили, что во время кашля присутствуют следы гноя, выделяются сгустки крови, обратитесь к лечащему терапевту.
Во время кашля при бронхите можно наблюдать красные прожилки. Их можно обнаружить в густой слизистой массе, которая выделяется во время длительного кашля. Бронхит характеризуется проявлением воспаления слизистой оболочки бронхов. Болезнь длиться недолго, но с высокой температурой, частым удушающим кашлем. Во время бронхоэктатического заболевания оболочка бронхов покрывается гноем. Это может наблюдаться при хроническом или остром бронхите, а также при повреждении бронхов.
Бронхит проявляется яркими вкраплениями или прожилками алой крови, присутствуют сгустки гноя. К симптомам застоя мокроты в легких добавляются еще несколько: возникает одышка, отмечается общая слабость. Обнаружить заболевание можно с помощью бронхоскопии. Бронхит можно спутать с муковисцидозом, причиной патологии которого является мутация гена муковисцидоза, что нарушает структуру и функции клеток, синтезирующих белок, поэтому наблюдается густая слюна, кашель с привкусом крови.
Воспаление легких или пневмония сопровождается кашлем с мокротой, выделяется пенистая кровь. Острая форма характеризуется сильной одышкой с мокротой и прожилками крови. Вместе с этим можно заметить ухудшение общего состояния больного, глухой кашель, боли в груди. Отхаркивание сопровождается выделением слизи рыжеватого оттенка и слюны. Могут наблюдаться гнойные абсцессы. В полости рта скапливается небольшой гнойный налет, заметен неприятный запах.
Бывают случаи, когда при беременности кашель беспокоит с кровяными прожилками, что является следствием разрыва мелкого сосуда бронха во время откашливания, возможной психической травмы или большой нагрузке. Прожилки коричневого или мокрота красновато-ржавого цвета могут наблюдаться несколько дней, а затем вовсе пропасть. В случае воспалительного процесса, гноя в кровяной мокроте, рекомендуется срочно обратиться к лечащему врачу.
Кашель кровью наблюдается во многих болезнях, необходимы определенные обследования пациента, которые помогут определить точный диагноз, динамику заболевания, его тяжесть. Для этого назначают разные методы диагностики, по результатам которых определяют нужно ли хирургическое лечение или же можно использовать консервативное лечение. Для постановки диагноза проводятся следующие диагностические мероприятия: анализ мокроты, бронхоскопия, компьютерная томография, рентгенографические исследования и другие.
Если на снимке присутствуют характерные признаки туберкулеза назначаются:
- дополнительный микроскопический анализ мокроты;
- ПЦР анализ мокроты;
- бактериологический посев мокроты.
В зависимости от результатов диагностики врач определяет, что делать при кровяных прожилках в мокроте. К примеру, если у пациента при обследовании рентгеном наблюдаются характерные изменения при пневмонии, прописывают лечение с помощью антибиотиков. Во время обследования больных раком проводят КТ, бронхоскопию и другие обследования, чтобы побыстрее обнаружить опухоль и не дать ей развиваться дальше.
Если у пациента наблюдается обильное выделение кровяной мокроты, постарайтесь его успокоить, подложите подушку под поясницу и посадите его, чтобы он не сидел ровно, но и не лежал. Запретите ему двигаться или разговаривать. Затем положите на грудь больного что-то холодное из морозильной камеры. После это срочно вызывайте скорую врачебную помощь, чтобы его забрали на обследование в больницу. В центре вам помогут определить лечение и причины возникновения крови в мокроте.
Из популярных народных средств выделяют прием чая из подорожника, мать-и-мачехи, крапивы, багульника, фиалки, мяты, сосновых почек, шиповника, березовых почек, корня солодки и девясилы. Некоторые пьют теплое молоко с боржоми. При сильном кашле пьют чай с корнем имбиря, лимоном, медом. Можно применять паровые ингаляции с маслами эвкалипта, чайного дерева или пихты.
Обязательно исключите любое прогревание. Нельзя использовать горчичники, горячие ванные, компрессы или парафин. Особенно запрещено применять данные средства при кашле с гнойной и кровяной мокротой. Исключите аспирин, если хотите снизить температуру. Аспирин способствует разжижению крови, что может привести к серьезному нарушению свертываемости или нарушению ее циркуляции.
Для того чтобы избежать болезней, необходимо поддерживать здоровый образ жизни, исключить любые вредные привычки, активно заниматься спортом, чаще бывать на улице. Правильное сбалансированное питание тоже имеет место быть. В рационе должны быть разные витамины и минералы, которые содержатся в свежих фруктах и овощах. Одежду нужно носить по сезону. Рекомендуется раз или два раза в год бывать в специальных санаториях или курортах, где проводят комплексное лечение.
источник
Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно еще реже.
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрение, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в приделах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Мы заметили, что в комментариях очень много вопросов по расшифровке анализов, на которые мы не успеваем отвечать. Кроме того, чтобы дать хорошие рекомендации — важно задать уточняющие вопросы, чтобы узнать ваши симптомы. У нас в сервисе очень хорошие терапевты, которые могут помочь с расшифровкой анализов и ответить на любые ваши вопросы. Для консультации переходите по ссылке.
источник
Наличие крови в мокроте, выделяемой при кашле, часто является доброкачественным симптомом, но когда следует беспокоиться?
Давайте рассмотрим причины, которые могут определить наличие крови в мокроте и средства для их решения.
Кровь в мокроте после сильного кашля – это очень частая ситуация, и хотя она может приносить не мало опасений, почти всегда является доброкачественным проявлением, ненесущим в себе риска.
Часто присутствие крови в мокроте – результат разрыва кровеносных сосудов, проходящих по дыхательным путям. Дыхательные пути, в частности, бронхи и легкие, как и любой другой орган тела, получают свою порцию кровоснабжения, и, следовательно, имеют в себе артерии и вены.
Легкие рассчитаны на питание от легочной артерии, это система с низким давлением, в то время как бронхи питаются от сосудов, которые расходятся от аорты и, следовательно, представляют собой систему высокого давления.
Учитывая разницу давлений, которая существует между двумя системами, разумно предположить, что большинство кровотечений дыхательных путей связано с бронхиальной системой кровоснабжения.
Кровотечения, которые происходят из легочной артерии, к счастью, очень редки, но почти всегда массивные и часто со смертельным исходом.
В 90% случаев, при которых в мокроте появляется кровь, являются следствием мягкого воспалительного процесса, затрагивающего верхние дыхательные пути, в частности, простуда и бронхит.
Несмотря на то, что кровохарканье в данном случае лишь симптом воспаления, нельзя его недооценивать, потому что, в редких случаях, оно может привести к развитию серьёзной патологии. Поэтому, в такой ситуации, разумной практикой будет обращение к врачу.
Как уже упоминалось, причиной появления мокроты с прожилками крови могут быть многочисленные заболевания, хотя наиболее распространенным является воспаление, которое происходит от банальной инфекции верхних дыхательных путей.
Но большой ряд других заболеваний так же может приводить к появлению крови в мокроте:
- Синусит. Воспаление придаточных пазух носа, в результате накопления слизи в придаточных пазухах носа и носовых ходах, на которой активно развивается инфекционный процесс вирусной и/или бактериальной этиологии.
- Ларингит. Воспаление гортани вирусной этиологии, реже бактериальной (стрептококки и Haemophilus influenzae).
- Фарингит. Воспаление глотки, вызванное вирусами, такими как аденовирус или вирус Эпштейна-Барра и/или бактериями, такими как стрептококки.
- Острый бронхит. Воспаление слизистой оболочки бронхиального древа, вызванное в 90% случаев от вирусами (аденовирусы, гриппоподобные вирусы, коронавирус, риновирус и др.) и в 10% – бактериями (стрептококки, Haemophilus influenzae, Bordetella pertussis, др.).
- Хроническая обструктивная болезнь легких. Вырождение легочных и бронхиальных тканей хронического характера, что затрудняет транзит вдыхаемого воздуха. Курение сигарет и загрязнение воздуха являются одними из основных причин этого заболевания.
- Пневмония. Воспалительный процесс альвеол легких вызванный вирусами, бактериями, грибками или паразитами.
- Туберкулез. Инфицирование легких Mycobacterium tuberculosis.
- Гранулематоз Вегенера. Воспаление мелких сосудов верхних дыхательных путей аутоиммунного характера.
- Фиброз (муковисцидоз). Генетическое заболевание, приводящее к дефициту белка CFTR, который отвечает за транизт хлора. Что приводит к накоплению жидкостей в жизненно важных органах, таких как легкие и поджелудочная железа.
- Рак легких. Образование опухолевых клеток в легких.
- Митральный стеноз. Патологическое сужение клапана, который отделяет левое предсердие от левого желудочка. Митральный стеноз вызывает кровотечения из мелких сосудов легких и, следовательно, появление мокроты с прожилками крови.
- Тромбоэмболия легочной артерии. Этим термином определяется состояние, когда одна из двух легочных артерий закупоривается тромбом или сгустком крови. Это состояние характеризуется кашлем с мокротой и пятнами крови.
- Абсцесс легких. Гнойный процесс в паренхиме легких.
- Потребление некоторых запрещенных наркотиков, таких как кокаин и крэк.
Диагностика заключается в определении причины, которая приводит к появлению крови мокроте после кашля.
Первое предположение о диагнозе врач делает опираясь на наблюдения мокроты и сопутствующих симптомов.
Ниже мы приводим упрощенную таблицу связи заболеваний с различными формами кровохарканья.
Особенности мокроты и связанные симптомы
Пневмония от бактериальной инфекции
Мокрота с кровью и гной красноватого цвета.
Кашель, лихорадка, недомогание, потливость, головная боль, одышка.
Травматический кашель
Светлая мокрота с прожилками крови
Бронхит, ХОБЛ, рак легких
Мокрота густая с вязкими прожилками крови
Кашель интенсивный, общее недомогание, боль в груди.
Абсцесс легких
Мокрота темная, вязкая, зловонная.
Кашель, лихорадка, боль в груди, снижение веса, увеличение последней фаланги пальцев.
Тромбоэмболия легочной артерии
Мокрота светлая, смешанная с кровью, пенистая.
Тахикардия, одышка, боль в груди, цианоз, увеличение частоты дыхания, низкое кровяное давление, упругость шейных вен.
Стеноз митрального клапана.
Мокрота светлая с прожилками крови
Затрудненное дыхание в положении лежа, сердцебиение, усталость, астения
Предположение подтверждается по результатам следующих исследований:
- Визуальное исследование дыхательных путей. Осуществляется с помощью различных методов, дающих подробное изображение бронхов и легких. В основном: рентген грудной клетки, компьютерная томография и ядерно-магнитный резонанс.
- Бронхоскопия. Исследование, которое позволяет осмотреть дыхательное дерево изнутри. Осуществляется путём введения специального инструмента с мини видео-камерой, которая передает материал на внешний экран.
- Анализ крови.
- Анализ и культивация мокроты.
Лечение заключается в лечении основной патологии, приводящей к появлению кровь при кашле. Поскольку причинные заболевания различны и неоднородны, невозможно установить единый терапевтический протокол, и каждый случай требует конкретного лечения.
До получения точного диагноза можно лишь «лечить» симптом, то есть подавить кашель. С этой целью применяются различные активные вещества, которые воздействует на центры мозга и подавляют кашлевые рефлексы.
источник
Кашель с кровью – серьезный симптом тяжелого заболевания. При выявлении прожилок в слизи необходимо срочно обратиться за помощью в медицинское учреждение. Медлить нельзя, только своевременное, адекватное лечение может предотвратить опасные для общего здоровья последствия. Иногда правильное медикаментозное воздействие спасает жизнь больного.
Мокрота с кровью при кашле всегда указывает на появление и развитие опасных патологий дыхательной, сердечнососудистой систем. В современной медицине такой симптом принято разделять на 4 группы, в зависимости от тяжести состояния и объема примесей в слизи.
- Профузное легочное кровотечение – более 500 мл крови в выделениях в течение суток.
- Среднетяжелое состояние – до полулитра выделений в день.
- Малое кровотечение – в мокротах около 100 мл, чистой или пенистой крови.
- Истинное кровохарканье – выявление прожилок крови в мокротах (до 50 мл).
От правильности определения группы кровотечения зависит эффективность назначенных терапевтических действий.
В первую очередь следует убедиться, что выделения не связаны с проблемами желудочно-кишечного тракта. Для того чтобы дифференцировать болезни пищеварения, врач собирает анамнез и выясняет нет ли у больного тошноты, рвотных позывов, диареи. В большинстве случаев, кашель с кровью указывает на болезни легких при появлении покалывания в горле, жжения в гортани. При этом кровь алого цвета, пенистая.
Для выяснения причин кровянистых выделений при кашле используются аппаратные способы диагностики:
- рентген (подтверждает наличие рака, эмболии легочной артерии, патологии сердечной мышцы);
- бронхоскопия (назначается при подозрении бронхоэктатической болезни, резком сужении просвета в бронхах);
- компьютерная томография (комплексное обследование при жалобах на прожилки крови в мокроте);
- электрокардиограмма (рекомендована для исключения влияния сопутствующих болезней сердечно-сосудистой системы).
Если кровь в мокроте возникла после простуды, то врач назначает дополнительные лабораторные исследования. Применяются общий анализ крови, пота, выполняется биологический посев на наличие патогенных микроорганизмов в слизи. Таким образом, можно исключить риск такого опасного наследственного заболевания — муковисцидоза.
Кровь в мокроте почти всегда становится признаком опасных болезней дыхательной системы. Исключением можно считать разрыв мелкого сосуда бронха, возникающий при сильной физической перегрузке или резком, надрывном, лающем кашле. Обычно мокрота при таком состоянии коричневого цвета. Лечение простое — применяются антикоагулянты.
К относительно безопасным источникам пугающего симптома можно отнести осложнения после неправильно проведенных медицинских процедур. Кровь в кашле может быть следствием бронхоскопии, катетеризации артерий, пункции легких. Такое кровохарканье начинается неожиданно, обычно на следующее утро после диагностических, хирургических операций. Патологический признак проходит без медикаментозного лечения.
Почти всегда, врач начинает диагностику с проверки на туберкулез. Кроме крови в кашле, такая болезнь сопровождается усиленной потливостью, повышением температуры тела, резким похудением.
Если такое заболевание не подтвердилось, то доктор назначает дополнительные исследования для исключения:
- травматического повреждения легкого (опасное состояние, сопровождающееся снижением артериального давления, болью, проблемами с дыханием);
- инфекционного, паразитарного, грибкового заражения (кроме сгустков крови в мокроте больной жалуется на общую слабость, обструкцию бронхов, аллергические проявления);
- аденомы в бронхах (кровохарканье сопровождается выделениям гноя в слизи при кашле, икотой, постоянным ощущением усталости);
- инфаркта, абсцесса легкого (прожилки крови в мокроте имеют неприятный запах, возникает тахикардия, цианоз, тяжелая одышка, лихорадка);
- пневмонии (кровь в слизи появляется при заражении стафилококком, легионеллой, псевдомонадной);
- онкологического заболевания (продолжительный кашель с выделениями крови может указывать на рак легких).
Кровь в мокроте после бронхита часто возникает после неправильного лечения заболевания. Симптом считается первым «звоночком» организма о переходе болезни в хроническую стадию или обострении острой формы.
После сбора анамнеза врач рекомендует пройти комплексное обследование на непопулярные заболевания легких. Кровь в мокроте может быть признаком буллезной эмфиземы, силикоза, аспирации инородного тела, аплоидоза. Такие болезни обычно сопровождаются дополнительными симптомами. Во время сбора анамнеза доктор задает вопросы об одышке, тяжести в груди, головокружениях, потере координации, шуме в ушах. Проводится визуальный осмотр, позволяющий определить расширенные межреберные промежутки, изменение формы грудной клетки.
Причиной появления нехарактерных выделений в слизи может быть изменение состояния сердца и сосудов. Важно своевременно выявить и начать лечение таких патологий, как митральный стеноз, разрыв аорты, сердечный отток легкого, закупорка артерий при инфаркте. Кроме появления крови в мокроте описываемые заболевания характеризуются значительной одышкой, болевым синдромом. Чаще всего кашель усиливается после физической нагрузки.
В отдельную группу врачи выносят врожденные аномалии дыхательной системы. Сгустки, прожилки крови в слизи могут быть признаками гипоплазии сосудов, мусковидоза, бронхиальной кисты. Такие болезни возникают по причине генетической предрасположенности. Доктор узнает о наследственности из семейного анамнеза.
Кровь в мокроте иногда указывает на развитие редких болезней:
- красная волчанка похожа на двухстороннее воспаление легких;
- женский эндометриоз характеризуется прорастанием эндометрии в легких;
- узелковый полиартрит возникает на фоне бронхопневмонии и сопровождается повышением температуры тела.
От кровохарканья также страдают люди с лейкозом, тромбоцитопенией. При таких болезнях нехарактерные примеси в мокроте появляются по причине кровоизлияний в легкие.
Посетить клинику необходимо при появлении таких симптомов патологического состоянии, как частый, длительный кашель, постоянная слабость, ухудшение аппетита, боли и тяжесть в грудине. Кровь в мокроте должна стать поводом незамедлительной консультации у терапевта, который перенаправляет больного к пульмонологу, фтизиатру, онкологу или кардиологу. Только профильный специалист может правильно поставить диагноз и назначить эффективное лечение.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Частым и распространённым признаком болезней органов дыхания является кашель. Кашель возникает, когда происходит раздражение рецепторных окончаний слизистых оболочек дыхательных путей и плевры.
Кровохарканье (то есть кашель с кровью) – опасное состояние, которое может указывать на внутреннее кровотечение.
Мокротой называется слизистая субстанция, которая выделяется во время кашля. В мокроте содержится секрет бронхиальных желёз, пылинки, микробы, иногда частицы гноя.
Если в мокроте наблюдаются прожилки красновато-ржавого цвета, значит, в неё попала кровь. Иногда причиной этого является разрыв мелкого кровеносного сосуда в лёгких – в таком случае это явление не представляет особой угрозы здоровью. Но возможно, кровь в мокроте сигнализирует об инфекционных процессах в лёгких (таких как пневмония, опухоль лёгкого, туберкулёз).
Если самочувствие нормальное, и выкашливание мокроты с редкими прожилками крови несистематическое, то нет причин подозревать серьёзные заболевания. Если же кровь в мокроте появляется регулярно в течение некоторого времени – надо обратиться в поликлинику.
Если у больного в анамнезе, например, хронический бронхит, то не стоит связывать симптом крови в мокроте только с этим заболеванием. Причиной появления крови в мокроте может являться совсем другое, еще не диагностированное, заболевание.
Иногда прожилки крови появляются в слюне. Это явление может быть симптомом опасных заболеваний, таких как пневмония, острый бронхит, рак лёгких.
После определения того, откуда именно поступает кровь, можно приступать к выяснению причин кровохаркания.

2. Новообразования (аденокарцинома, рак лёгкого).
3. Другие заболевания: респираторный муковисцидоз, недостаточность левого желудочка, стеноз митрального клапана, тромбоэмболия сосудов лёгкого, травматическое повреждение лёгкого, патологии развития вен и артерий, геморрагический диатез, амилоидоз.
Наиболее частыми причинами появления крови в мокроте являются бронхоэктазы и бронхит.
| Наиболее распространённые заболевания, являющиеся причинами кашля с кровью. | Другие симптомы данных заболеваний. |
|---|---|
| Бронхит. | Длительный кашель с мокротой. В мокроте ярко-алые вкрапления крови вместе с гноем. Высокая температура, одышка. |
| Пневмония. | Откашливается «ржавая» мокрота, с вкраплениями алой крови. Одышка, слабость, высокая температура. |
| Абсцесс лёгкого. | Устойчиво повышенная температура, потливость по ночам, боль в груди, плохой аппетит. Мокрота гнойная, зловонная, с вкраплениями крови. |
| Бронхоэктатическая болезнь. | Кашель длительный, в мокроте присутствует гной. Одышка, повышение температуры, слабость. |
| Туберкулёз. | Устойчивая субфебрильная температура, потеря массы тела, вялость, плохой аппетит, гнойная мокрота со следами крови. |
| Рак лёгкого. | Алые прожилки в мокроте, продолжительный кашель, резкое похудение, ощущение удушья, сильная потливость ночью, боль в груди. |
| Сердечные нарушения. | Застой крови, одышка во время физических нагрузок, кашель со следами крови. |
| Эмболия лёгочной артерии. | Сильно выраженные боли за грудиной, спустя пару часов после начала боли — кашель с кровью. |
| Респираторный муковисцидоз. | Частые простуды. При кашле выделается гнойная вязкая мокрота со следами крови. |
| Заболевания желудка, пищевода, двенадцатиперстной кишки. | Вместо кашля с кровью – кровавая рвота. Эти явления важно отличать друг от друга. При рвоте кровь выделяется сгустками темного красного цвета. |
| Патологии травматического генеза (после биопсии, бронхоскопии, после операций). | Кашель с кровью алого цвета появляется после операций или травмирующих диагностических манипуляций. |
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно).
С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких.
Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку.
Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте.
Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза.
Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.
При появлении нижеследующих симптомов обязательно обратитесь к врачу:
- Частый кашель, в мокроте находится обильное количество крови.
- Постоянная слабость, одышка, плохой аппетит, резкая потеря массы тела.
- Боль в груди.
Особенно рискуют курильщики с долгим стажем, именно у них чаще всего и возникает кашель с кровью.
Если у человека начинается обильное выделение кровавой пены изо рта – это неотложное состояние, так называемое легочное кровотечение. Необходимо без промедления госпитализировать больного. Первым делом – позвоните в «Скорую помощь».
Легочное кровотечение может проявиться при туберкулёзе или раке лёгких.
Надо помочь больному принять позу полусидя, дать проглотить немного льда. Голову больного приподнять. Выделяющуюся кровь необходимо сразу откашливать, и ни в коем случае не задерживать внутри. Нельзя допускать, чтобы больной заглотил кровь.
Опасность легочного кровотечения заключается в том, что кровь может попасть в глубокие слои легочной ткани, а это вызывает серьёзнейшую патологию – аспирационную пневмонию.
При появлении крови в мокроте обязательно проконсультируйтесь с врачом:
- Терапевтом.
- Пульмонологом.
- Фтизиатром.
- Онкологом.
Для начала стоит посетить участкового терапевта. После первичного обследования, если врач выявит тревожные симптомы, он даст направление на обследование к более узким специалистам.

Если причина крови в кашле – туберкулёз, то назначается противотуберкулёзная терапия, включающая в себя не только противотуберкулёзные препараты, но и сопутствующую терапию имунномодуляторами. Имунномодуляторы — это вещества, способные оказывать влияние на иммунную систему и регулировать гуморальные процессы.
Если кровь в мокроте – это симптом диагностированного бронхита в острой или хронической форме, то назначают лечение антибиотиками.
Если диагностирован абсцесс лёгкого или бронхоэктатическая болезнь, то приходится применять хирургические методы лечения.
источник
Мокрота с кровью при кашле или без него может появляться после травм ушибов, при некоторых врождённых болезнях. Но часто кровохарканье сигнализирует о наличии опасных патологических процессов в органах дыхания, сердце, сосудах.
Мокрота с кровью может свидетельствовать о наличии серьезных патологий
Кровь в мокроте может появиться из-за генетических аномалий, симптом свидетельствует о заболеваниях органов дыхания, сердца и сосудов, иногда причины носят безопасный характер. Кровохарканье (гемоптизис) развивается на фоне воспалительного процесса, грибковой инфекции или при заражении паразитами.
Кровянистые прожилки в слизи не всегда признак серьёзных патологических процессов. Иногда неприятные симптомы имеют непродолжительный характер, исчезают самостоятельно в течение 1–3 дней, протекают без повышения температуры, общее самочувствие человека не ухудшается, мокрота имеет коричневый оттенок с прожилками крови красновато-ржавого цвета.
Почему появляется кровь из горла:
- разрыв небольших капилляров в бронхах при надрывном кашле;
- тяжёлые физические усилия;
- длительный приём антикоагулянтов.
Наиболее опасно для человека профузное кровохарканье – суточный объём сгустков крови превышает 500 мл.
Кровь в мокроте может появиться после сильного кашля
Кровохарканье часто появляется при гриппе, ОРВИ, патологиях дыхательных путей. В слизи присутствуют красные прожилки, иногда возникает лёгочное кровотечение.
Слизь со сгустками крови – что это может быть:
- При бронхите, бронхоэктатической болезни в процессе откашливания выделяется гной с кровью, при заболевании появляется одышка, снижается трудоспособности, повышается температура.
- При пневмонии – при отхаркивании появляется слизь ржавого оттенка с алыми сгустками. Болезнь сопровождается высокой температурой, признаками сильной интоксикации, одышка появляется даже при незначительных физических усилиях.
- Абсцесс лёгкого – обильное потоотделение, длительное повышение температуры, боль во время дыхания, ухудшение аппетита. Выделения гнойные с кровавыми вкраплениями, имеют зловонный запах.
- При туберкулёзе основные симптомы – повышение температуры до субфебрильных значений, резкое снижение веса, отсутствие аппетита, в мокроте наблюдаются гнойные и кровянистые сгустки.
- Аденома в бронхах – при кашле изо рта выделяется немного кровянистой мокроты, дыхание становится похожим на икоту, человек слабеет, худеет.
- При раке лёгких, наличии метастаз появляется мокрота с прожилками крови, приступы кашля носят продолжительный характер, сопровождаются удушьем. Человек начинает быстро терять вес, интенсивно потеет по ночам.
- При трахеите, тонзиллите, ларингите сильно першит и болит горло, голос становится сиплым, кашель сухой со скудными выделениями розового цвета.
- Пневмоторакс – опасное осложнение травмы лёгкого, сопровождается одышкой, снижением артериальных показателей, пациент становится беспокойным, жалуется на боль в груди и нехватку воздуха. Без своевременно оказанной профессиональной помощи состояние может привести к смерти.
Кровохарканье может быть свидетельством туберкулеза
При ангине, которая вызвана стрептококками кровь при откашливании появляется при неправильном механическом очищении миндалин от гноя, что приводит к травмированию тканей. Если возбудителем заболевания являются стафилококки, то на фоне сильного ответа иммунной системы происходит расширение сосудов в области воспаления, но поверхности слизистой образуется эритроцитарная масса, которая отходит со слизью.
Кровохарканье – симптом грибковой инфекции в лёгких, появляется при проникновении гельминтов и простейших в лёгочные ткани.
Наиболее частая причина появления крови при кашле у ребёнка – проглатывание инородных предметов. Вызывать скорую помощь нужно немедленно – ситуация опасна для жизни.
Важно!Кровянистая мокрота без кашля – один из признаков нарушений в работе сердца и сосудов, они опасны, требует незамедлительной специализированной помощи.
| Болезнь | Характерные признаки |
| Инфаркт лёгкого, закупоривается просвет лёгочной артерии | Редкое кровохарканье, иногда постоянные кровянистые выделения в течение нескольких суток. Тахикардия, боль, тяжёлая одышка, лихорадочное состояние, цианоз |
| Сердечный отёк лёгкого | Сильная и постоянная одышка, обильная мокрота с вкраплениями крови пенистой консистенции |
| Митральный стеноз | Кашель, кровохарканье появляются при физических усилиях |
| Разрыв или надрыв аневризмы аорты | Частые лёгочные кровотечения, которые могут стать причиной летального исхода |
Иногда кровь присутствует в слюне, что связано с кровоточивостью дёсен, обезвоживанием, гипотиреозом, туберкулёзом, карциномой. Слизь с кровянистыми прожилками может быть появляться из-за соплей с кровью – такие симптомы часто бывают при простуде, повышенном внутричерепном давлении, механических повреждениях.
Иногда кровохарканье возникает при эндометриозе у женщин – эндометрий прорастает в лёгочную ткань, неприятные симптомы появляются во время менструальных кровотечений.
Некоторые врождённые заболевания бронхолёгочной системы провоцируют появление слизи с кровянистыми вкраплениями.
Основные патологии:
- муковисцидоз – появление слизи со сгустками крови вызвано бронхоэктазами;
- разрыв бронхиальной кисты – гнойная слизь со сгустками крови, боль при вдохе, возможно развитие пневмоторакса;
- гипоплазия лёгочных сосудов – одышка, удушье, кашель и кровохарканье появляются редко;
- геморрагическая телеангиэктазия – на теле и слизистых присутствует множество кровоизлияний.
Геморрагическая телеангиэктазия хроническая патология, которая может быть причиной кровохарканья
Если кровь яркая, пенистая, перед кашлем появляется лёгкое першение в горле, то это означает, что патология вызвана нарушением функций органов дыхания. Если же перед приступом появляется тошнота, кровь в мокроте густая, нужно провести диагностику пищеварительных органов.
При отхаркивании кровью, появлении зелёной, жёлтой мокроты нужно посетить терапевта. Он проведёт первоначальный осмотр, выпишет направления на анализы. На основании полученных результатов может потребоваться консультация кардиолога, пульмонолога, фтизиатра, онколога.
При частом кровохарканье необходимо посетить терапевта
Причины кашля с кровью разные, поэтому при появлении неприятных признаков не следует паниковать, ставить себе смертельные диагнозы. Выявить причину патологии сможет только специалист после всестороннего обследования.
После первичного осмотра и сбора анамнеза, врач назначает комплексное обследование с использованием лабораторных и инструментальных методов диагностики.
Как проводят диагностику:
- Общий анализ крови – на основании количества лейкоцитов, лимфоцитов, СОЭ можно сделать вывод о наличии или отсутствии воспаления. Уровень тромбоцитов покажет степень свёртываемости.
- Рентген – позволяет увидеть наличие симптомов пневмонии, туберкулёза, абсцесса, злокачественных новообразований и метастаз.
- Анализ мокроты на выделение палочки Коха.
- Бронхоскопии показывает состояние просвета нижних дыхательных путей, наличие новообразований, состояние сосудистых стенок.
- При подозрении на муковисцидоз делают анализ выделений потовых желёз.
- ФГДС – для осмотра состояния пищеварительных органов.
- Ангиограмма – позволяет изучить состояние стенок сосудов.
- ЭКГ и УЗИ сердца.
Рентген легких необходим для выявления причин выделения мокроты с кровью
Если слизь с кровянистыми вкраплениями появляется у курильщика по утрам, сопровождается общим ухудшением самочувствия, необходимо незамедлительно посетить специалиста.
Лечение кашля с мокротой проводят в стационаре, где осуществляют постоянный контроль динамики развития патологии, анализируют эффективность терапии, измеряют объём отделяемого. При раке лёгких, абсцессе, и ряде других тяжёлых патологий потребуется хирургическое вмешательство.
Основные группы лекарственных средств:
- противоопухолевые препараты – Цисплатин, Винорельбин, назначают при раке лёгкого;
- туберкулостатические лекарства I ряда при туберкулёзе – Этамбутол, Изониазид;
- антибиотики – Амоксиклав, Таваник;
- противовирусные лекарственные средства – Анаферон, Арбидол;
- муколитики – Мукалтин, АЦЦ, Геделикс;
- противовирусные препараты – Эреспал, Синекод, Бронхипрет;
- противокашлевые препараты с анестезирующим действием – Кодеин, Глауцин.
После улучшения состояния пациента переводят на амбулаторное лечение, назначают витаминные комплексы и иммуномодуляторы для восстановления иммунной системы.
Амоксиклав антибиотический препарат
Кровохарканье часто становится причиной развития опасных и смертельных последствий, поэтому затягивать с визитом к врачу или вызовом скрой помощи нельзя.
Чем опасен кашель с кровью:
- При туберкулёзе часто нарушается целостность лёгкого, воздух начинает поступать в плевральную полость, что приводит к развитию спонтанного пневмоторакса. При тяжёлой форме патологии потребуется хирургическое вмешательство.
- Развивается сердечно-лёгочная, дыхательная недостаточность – на фоне кислородного голодания происходит нарушение функций всех внутренних органов, страдает головной мозг, пациент может впасть в кому, возможен летальный исход.
- При бактериальной пневмонии возникает множественная деструкция лёгких – в тканях появляются полости с гноем.
- Отёк лёгких – если он начнёт быстро развиваться, спасти человек невозможно.
Первая помощь при обильном выделении кровавых сгустков крови – пациента нужно успокоить, запретить двигаться и разговаривать, приподнять верхнюю часть туловища, положить на область груди холодный компресс, вызвать скорую помощь. Что делать нельзя? Противопоказаны прогревающие процедуры, приём Аспирина, поскольку лекарство разжижает кровь, что может привести к серьёзным проблемам со свёртываемостью.
Чтобы предотвратить появление кашля с кровью, нужно избегать переохлаждения, укреплять иммунитет, отказаться от пагубных пристрастий, правильно и разнообразно питаться. При появлении первых признаков простуды, заболеваний органов дыхания сердца нужно сразу обращаться к специалисту.
источник