Мокрота – это патологический секрет, который образуется в бронхах при различных заболеваниях (пневмония, бронхит, туберкулез, рак, бронхоэктатическая болезнь, гангрена легких). Она раздражает кашлевые рецепторы и с кашлем выходит наружу. Анализ ее очень важен для установления правильного диагноза, причины и вида возбудителя. Важно сдать мокроту так, чтобы к ней не присоединилась слюна или отделяемое из носоглотки, вода.
Этот анализ может дать ответы на вопросы, которые нельзя получить при других исследованиях:
- Выявить возбудителя болезни.
- Определить, к какому антибиотику он более чувствителен.
- Посмотреть, присутствуют ли в мокроте клетки, подозрительные на рак.
- Получить подтверждение аллергического характера заболевания.
- Оценка проводимого лечения
- Выявление туберкулеза легких и бронхов.
Кашель часто является первым и единственным симптомом таких грозных заболеваний, как туберкулез и центральный рак бронхов. Рентгенологические признаки появляются позже, а бронхоскопия – обследование непростое и не всегда доступное. Правильно собранная мокрота является простым, дешевым и достаточно информативным методом ранней диагностики.
Поэтому если врач назначает это обследование, важно не просто «сплюнуть в баночку», а постараться правильно сдать мокроту на анализ.
Как может выглядеть мокрота
- При кашле, длящемся более 2-3 недель.
- При пневмониях и любых затемнениях в легких.
- При хроническом бронхите ежегодно.
- При подозрении на туберкулез.
- При подозрении на опухоль бронхов.
- У лежачих и малоподвижных пациентов при невозможности провести рентген легких – один раз в год.
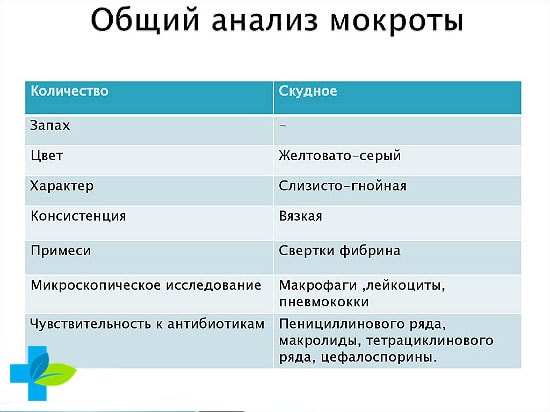
- Общий (общеклинический) анализ. Под обычным микроскопом, оценивается характер, клеточный состав, наличие микробов без уточнения их вида.
- Анализ на атипичные клетки (цитология). Нахождение в образце атипичных клеток предполагает наличие злокачественной опухоли.
- Бактериальный посев. Посев на различные питательные среды позволяет выявить конкретного возбудителя заболевания, а также определить его чувствительность к антибиотикам.
- Анализ на туберкулез. Мокрота исследуется на наличие бацилл Коха – возбудителей туберкулеза. Другое название этого исследования – анализ на БК. Проводится как методом микроскопии, так и бакпосева.
- Если анализ сдается в поликлинике . Это происходит в отдельном кабинете, специально оборудованном для сбора мокроты. Медсестра каждому пациенту говорит, как следует сдавать мокроту и следит за процессом, затем подписывает контейнер и отправляет на исследование.
- В домашних условиях . Лучше это делать перед открытым окном, техника сбора — глубокие вдохи и последующее откашливание.
Если назначен анализ мокроты, больной всегда инструктируется, как правильно ее сдавать. При продуктивном кашле (с откашливанием и сплевыванием) собрать ее не сложно:
- Пациенту выдается в больнице или приобретается самостоятельно специальная баночка. Она должна быть с широким горлышком и завинчивающейся крышкой. Емкость предварительно подписывается (ФИО, дата сбора).
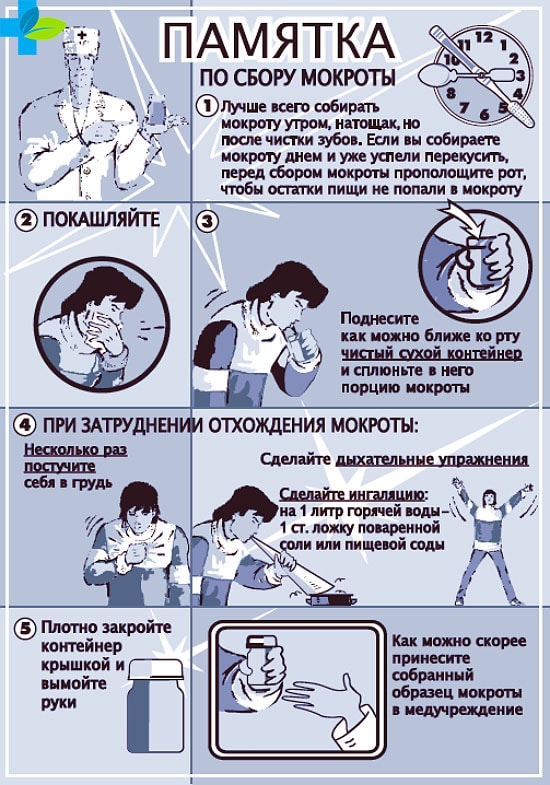
- Мокрота сдается утром натощак. Минут за 30 до сбора нужно почистить зубы. А непосредственно перед сдачей – прополоскать рот кипяченой водой, чтобы очистить ротовую полость от микроорганизмов.
- Нужно сделать два медленных вдоха и выдоха. После третьего вдоха откашлять мокроту в емкость. Необходимо, чтобы попали именно кашлевые выделения, а не слюна.
- Если слизи откашлялось мало, нужно повторить еще раз. Количества материала для анализа должно быть не менее 5 мл.
- Емкость следует плотно закрыть крышкой.
- Мокрота должна быть отправлена в лабораторию в течение 2-х часов.
- В некоторых срочных ситуациях забор мокроты может осуществляться в любое время дня.
При сдаче на бакпосев существуют некоторые особенности. Очень важно получить мокроту без посторонних примесей. Поэтому:
- Крайне желательно сдавать мокроту на бакпосев до начала приема антибиотиков.
- Контейнер для такого анализа выдается в лечебном учреждении, он должен быть стерильным.
- Открывать емкость только перед непосредственным сплевыванием.
- Перед отхаркиванием рот нужно прополоскать антисептиком (хлоргекидином, мирамистином, раствором фурацилина), чтобы микроорганизмы из ротовой полости не попали и не помешали объективному анализу.
- Контейнер с мокротой сразу же доставляется в баклабораторию, где она сеется на чашки с питательной средой.
- В специализированных учреждениях пациент под присмотром медперсонала может сразу кашлять на чашку Петри.
- Ответ из лаборатории будет получен только через 5-6 дней, в некоторых случаях 10-14 дней.
Мокроту помещают на культуральную среду и создают благоприятные условия, при которых происходит усиленное размножение бактерий, грибков и рост их колоний. Через несколько дней лаборанты оценивают рост колоний, определят вид возбудителя и его чувствительность к наиболее популярным антибиотикам.
Превышение содержания коринебактерий, ниссерий, стрептококков, стафилококков более 10 6 КОЕ/мл говорит о преобладании патогенной флоры. Они могут присутствовать в составе нормальной микрофлоры, но повышение их концентрации указывает на инфекционно-воспалительный процесс.
К болезнетворным бактериям, которые могут находится в дыхательных путях, относят: клебсиелла, легионелла, золотистый стафилококк, моракселла, синегнойная палочка, палочка инфлюэнцы, микоплазма, палочка Коха, хламидия.
- субфебрильная температура длительное время;
- длительный кашель;
- слабость, повышенное потоотделение;
- выявление затемнений на рентгене, подозрение на туберкулез.
Особенности сдачи мокроты на БК следующие:
- Анализ сдается 3 раза.
- Первая порция собирается утром в поликлинике (специально отведенном кабинете).
- Вторая порция собирается дома, контейнер закрывается и помещается в холодильник.
- Третья порция сдается на следующее утро в поликлинике.
Мазки мокроты окрашиваются специальными красителями с целью исследования под микроскопом и выявления микобактерий туберкулеза. Затем мокрота помещается в специальные условия, максимально благоприятные для роста микобактерий и в течение 2-2,5 месяцев оценивается, есть рост колоний или нет.
В случае определения микобактерий туберкулеза производится выявление чувствительности к основным противотуберкулезным препаратам, и препаратам резерва (аминогликозидам, фторхинолонам), чтобы лечение было максимально эффективным.
Как сдать анализ мокроты, если нет кашля? Если человек совсем не кашляет, скорее всего, анализ сдать не получится. Другой вариант, когда кашель есть, но он сухой или малопродуктивный. Здесь можно попробовать улучшить отхождение мокроты различными способами.
- Накануне сдачи анализа – обильное питье жидкости.
- За несколько дней – прием разжижающих мокроту и отхаркивающих препаратов (амбробене, бромгексин, отвар солодки, травы термопсиса, см. все отхаркивающие средства).
- Принять дренажное положение. Дренаж – это улучшение оттока. Для лучшего отхождения слизи из бронхов наиболее рекомендовано положение с наклоном туловища: утром свеситься с кровати вниз головой.
- Постукивание по грудной клетке. Можно постучать самому по грудине, или попросить кого-то слегка постучать по спине.
- Ингаляция солевым раствором. Лучше всего это делать через небулайзер: в контейнер заливается аптечный физраствор или щелочная минеральная вода. Дышать 10 – 15 минут, после этого обычно происходит откашливание. Если небулайзера нет, можно растворить 1 чайную ложку соли в стакане горячей (55-60 градусов) воды, налить в чашку и подышать над ней через бумажный конус.
Бронхоскопия – это уже инвазивный и не очень приятный метод исследования. Он очень часто назначается для диагностики бронхолегочных заболеваний. Подходит он и для забора мокроты в тех случаях, когда обычным способом сдать ее не получается.
Слизь из просвета бронхов отсасывают аспиратором, или же в бронхи заливается физраствор и затем он отсасывается. В этом случае говорят не о мокроте, а о промывных водах бронхов.
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник
Что такое мокрота? Это известно каждому человеку. Мокрота – смесь слюны и других веществ, которые находятся в бронхах и носовых пазухах. Она выделяется при отхаркивании. По ее составу можно определить, есть ли у человека какие-либо патологические процессы в легких и бронхах.
Перед тем как говорить о том, как сдать анализ мокроты, расскажем, зачем необходимо пройти данное обследование.
Организм человека устроен таким образом, что при нормальном его функционировании в слизистой присутствует определенное количество защитного секрета в выделяемой слизи. Если человек болеет, то количество защитных элементов сокращается. Также в слизи начинают появляться болезнетворные бактерии и микроэлементы, которые наносят вред здоровью человека. Помимо этого увеличивается количество лейкоцитов. Как сдать анализ мокроты? Это будет рассмотрено ниже.
Для того чтобы врач мог правильно поставить диагноз пациенту, ему необходимо произвести обследование человека и увидеть результат исследования. Самыми распространенными методами является сдача таких анализов, как кровь и моча. Однако при определенных показателях также назначается еще и анализ мокроты. Врач объяснит пациенту, как сдать анализ мокроты. Данное обследование позволяет выявить степень осложнения, которое присутствует у пациента в организме. Анализ позволяет врачу определить характер течения болезни, место распространения инфекции. Чем точнее будет поставлен диагноз, тем более эффективные методы лечения будут применены к больному человеку. А это означает, что он быстрее пойдет на поправку. Помимо этого исследование мокроты может исключить какие-либо подозрения врача на патологические процессы.
Следует сказать о том, при постановке диагноза «туберкулез» дается направление на сдачу мокроты для исследования. Это необходимо для того, чтобы выявить возбудителя и назначить более подходящую группу антибиотиков.
Анализ на мокроту имеет свою специфику сдачи, о которой будет рассказано ниже. Обычные выделения из человеческой носоглотки не подойдут для исследования в лаборатории.
Зачем сдают анализ мокроты для лабораторного исследования? Существует ряд причин. К ним относятся нижеперечисленные:
- Кашель сильного характера, который не прекращается длительное время.
- Если человек перенес такие болезни, как воспаление легких, туберкулез, бронхит, абсцесс и другие недуги, связанные с органами дыхания, то ему также назначается сдать анализ на мокроту.
- Подозрения на патологические процессы в легких хронического характера.
- Когда у лечащего врача возникает подозрение на возможность присутствия у обследуемого человека таких патологий, как рак или туберкулез, то ему также в обязательном порядке дается направление на исследование мокроты. Так как результаты данного анализа позволят с большей точностью поставить нужный диагноз. Этот список также можно дополнить глистной инвазией.
- Помимо вышеперечисленных причин исследование мокроты производится с целью выявления того, как организм реагирует на назначенное лечение, а именно идет ли процесс выздоровления или нет. Исследование организма пациента в процессе лечения позволяет врачу сделать оценку того, как организм реагирует на оздоровительные меры. Возможно, необходима корректировка процедур либо смена лекарственных препаратов.
- Если человек болен таким недугом, как туберкулез, то исследование мокроты позволяет получить данные о том, есть ли в организме палочки Коха или они отсутствуют. Также при туберкулезе особое значение имеет состав выделений. Эти данные позволяют определить динамику течения болезни.
Существует ряд показателей при исследовании мокроты в лабораторных условиях, которые дают врачу важную информацию о состоянии здоровья человека:
- Прежде всего, стоит сказать о том, что полученные данные позволяют врачу определить, какой характер заболевания присутствует в организме пациента. Кроме этого появляется возможность определить, есть ли микроорганизмы патогенного характера и опухоли, которые относятся к злокачественным. Данные показатели позволяют врачу назначить максимально эффективное лечение, которое даст нужный результат для восстановления организма.
- Анализ мокроты показывает присутствие или отсутствие гноя и крови.
- Инвазии глистного типа.
- Исследование данной субстанции подскажет врачу, есть ли у человека в организме раковые клетки и организмы болезнетворного характера.
- Помимо вышеперечисленных показателей исследование мокроты выявляет, как организм реагирует на прием антибиотиков. А именно, на его чувствительность к данной группе препаратов.
Важным моментом для исследования мокроты является правильный сбор материала и своевременная доставка его в лабораторию. Если все параметры соблюдены, то будут получены нужные результаты для постановки точного диагноза.
Как правильно сдать анализ для мокроты? Следует знать о том, что человек должен осуществить процесс подготовки своего организма перед сбором материала для анализа:
- За один день до сбора материала пациенту рекомендуется начать употреблять средства отхаркивающего характера. Помимо этого следует пить как можно больше теплой воды.
- Осуществить тщательную чистку ротовой полости, особенно зубов. Для этого можно использовать зубную нить, чтобы удалить все микроорганизмы, которые могут повлиять на результаты исследования.
- Ротовую полость рекомендуется прополоскать с помощью специальных средств. К ним относятся фурацилин, марганцовка и сода.
Следует сказать о том, что сбор материала можно осуществлять как в стационаре, так и в домашних условиях.
Для того чтобы собрать мокроту, не нужно специальное оборудование. Единственное, что может понадобиться, — это специальные контейнеры, которые можно приобрести в любой аптеке.
Где можно сдать анализ мокроты? Анализ можно сдать в поликлинике, стационаре или дома. Сбор мокроты осуществляется в утренние часы, на голодный желудок. Материал собирается утром, так как организму нужно определенное время для того, чтобы скопилось нужное количество мокроты для исследования. Дело в том, что в дневное время она выделяется из организма небольшими дозами. Поэтому нужно, чтобы она скопилась. Количество материала, которое необходимо для исследования, составляет 3 мл.
Как сдавать анализ мокроты на туберкулёз? Для правильного сбора материала человеку следует принять сидячее положение. Рекомендуется осуществлять данную процедуру перед открытым окном. Так как сдавать общий анализ мокроты? Существует определенный порядок сбора материала. Сейчас мы рассмотрим его:
- Прежде всего, необходимо осуществить два вдоха. Они должны быть глубокими. Выдохи также должны быть медленными, следует осуществлять задержку дыхания. Третий вдох стоит сделать максимально глубоким и без задержки осуществить резкий выдох. Данные действия должны привести к тому, что диафрагма соединится с легким и произойдёт выделение нужной слизи.
- Материал, который выделится, необходимо сплюнуть в контейнер стерильного типа, который следует приготовить заранее. Подобные действия нужно повторить несколько раз для того, чтобы набралось достаточное количество материала для исследования.
Теперь вы знаете, как правильно сдать анализ для мокроты. Мы также разобрались в том, зачем необходимо проводить данное обследование. Кроме этого мы узнали, что можно увидеть в результатах этого анализа. Также мы рассказали, где сдать мокроту на анализ.
источник
При воспалении дыхательных путей у человека выделяется секрет, который имеет бактерицидное происхождение. Возникновение слизи является поводом сдавать анализ мокроты. Который помогает установить причину болезни, и определить стадию ее развития.
Чаще всего, тест проводится при подозрении у пациента наличия палочки Кроха в организме. По результатам обследования больному ставится диагноз и составляется план курсовой терапии.
Сдавать отхаркивающуюся слизь на анализ требуется людям, которые длительный период имеют кашель, а он сопровождается секретом. Врач при любых подозрениях на проблемы с дыхательными путями отправит на лабораторное исследование.
Бакпосев входит в комплекс диагностики на выявление заболевания кавернозного туберкулеза, также его проводят для проверки метода лечения.
Кроме этого, анализ сдается при других болезнях легких — это пневмония, подозрение на развитие онкологии, абсцесс, аспергиллез. Также исследование помогает выявить является ли человек аллергиком или нет.
Выделения, образующие в дыхательной системе имеют разную консистенцию. Мокрота может быть жидковатой, вязкой, густоватой. Состояние ее напрямую зависит от количества слизистого вещества. При пневмонии она становится вязкой, а вирус делает ее жидкой. Цвет и структура изменяются из-за болезни.
Типы мокроты в зависимости от недомогания:
- белая — легкие поражены грибком, при этом появляются и гнойные вкрапления;
- коричневая с желтоватым оттенком — это абсцесс, сопровождаемый сгустками крови;
- красная — инфаркт легких;
- прозрачная — астма, у больного наблюдается хрип. Он может вызвать кашель, имеющий сухую форму;
- зеленая — вирусная инфекция, это бронхит, пневмония, грипп;
- кровянистая — онкология.
Бронхами и легкими выделяется прозрачная мокрота, а свой оттенок она видоизменяет из-за появления примесей.
Есть несколько типов диагностики, которые осуществляют проверку мокроты на наличие разных вирусов.
За сутки в легких выделяется не больше 100 мл мокроты. Слизь должна выглядеть бесцветной, а также не допускается присутствия запаха. Когда в результате лабораторного анализа обнаруживаются возбудители палочки Кохи, то нужно сдавать мокроту на болезнь туберкулез, чтобы понять клиническую картину развития недуга.
Недостаток общего исследования — это длительность времени ожидания результатов. Также необходимо сдать мочу на туберкулезное тестирование.
При бактериоскопической диагностике мазок для проведения исследования окрашивают специальным раствором. Изменение цвета материала свидетельствует о положительной реакции на микробактерии туберкулеза.
Степень развития инфильтративной инфекции определяется по подсчету количества содержания в слизи микроорганизмов. Бактериологическое исследование помогает выявить возбудителя инфекции, а бакпосев определяет его чувствительность. На этом основывается курс медикаментозной противотуберкулезной терапии.
Микробиологическое тестирование во фтизиатрии необходимо для выявления характера болезни. Проверяется количество нейтрофилов. К примеру, когда их число достигает 25, то расшифровать это можно, как простуду, или любую вирусную инфекцию.
Когда лаборант обнаруживает, что слизь имеет эластичные волокна, то это указывает на наличие раковых клеток в организме. Так как происходит осуществление разрушения легочных тканей.
Изучение мокроты с помощью данного метода выявляет цвет, консистенцию и запах. Окрас секрета влияет на выявление заболевания. Также позволяет увидеть атипические клетки. А структура биоматериала указывает на стадию развития недомогания.
Когда слизь вязкая или немного студенистая, то это начальная стадия недуга. А сильно жидкая или слаботягучая форма — это тяжелый вид болезни. Выявление запаха характеризуется такими названиями патологий, как гангрена, гнойное воспаление мягких тканей, бронхоэктазы.
Собрать мокроту на анализ возможно в лаборатории или дома. В стационаре больному выдается стерильная емкость, которая имеет объем 20-50 мл. У банки большое отверстие, чтобы легче сплевывать выделения. Выполнена она из прозрачного материала, это позволяет лаборанту оценить качество и количество пробы.
Для сдачи пациенту нужно сделать 3 медленных, но при этом глубоких выдохов и вдохов. Перерыв между ними составляет около 3 секунд. После чего исследуемый выкашливает мокроту в чистую емкость. Если не получается отхаркивать ее, то в медцентре пациенту делают ингаляцию, процедура занимает 15 минут. Раствор состоит из соли и соды, помогает откашливатся.
Внимательно требуется следить за тем, чтобы слюна не попала в собираемые выделения. Такая проба не пригодна для анализа в лаборатории.
Чтобы сохранить материал медики используют специальные консервирующие вещества.
Труднее всего собирать образец для исследования у ребёнка. Он проглатывает мокроту, по этой причине применяется иная методика сбора. Тампоном раздражают корень языка и горло. Это вызывает приступ кашля, и секрет попадает на вату. После, его переносят на специальное стекло и просушивают.
У лежачих больных мокрота собирается, как и у ребенка.
Предварительно приобретается ёмкость для анализа мокроты. Её можно купить в любой аптеке, домашняя баночка не подходит. Так как для исследования она должна быть абсолютно стерильной. Ее нельзя открывать до момента самой процедуры, так как могут попасть микробы, и это повлияет на точность диагностирования.
Сбор материала для тестирования дома подходит беременным женщинам. Так как в поликлинике можно получить инфицирование.
Когда возникают проблемы с отхаркиванием в носоглотке дома, то собрать выделения у больного можно с помощью простого способа. Для этого нужно вскипятить воду и подышать носом над парами. Тогда мокроту будет легче выкашливать.
Баночку требуется отвезти на анализ в течение двух часов. Если нет возможности, то хранить собранный биоматериал нужно в холодильнике. Оставить ее там можно всего на три часа, после такой сбор анализа мокроты не используется при обследовании.
Лучше, сдавать материал амбулаторно, фтизиатр соберет его по всем правилами. Ведь мокрота имеет маленький срок хранения, и манипуляции требуется проводить быстро.
К проведению диагностики нужно готовиться. Обязательно произвести гигиенические процедуры. Тщательно почистить зубы, прополоскать ротовую полость. Это позволяет избежать попадание в биоматериал посторонней флоры. Такая ситуация повлияет на расшифровку и результат лабораторного исследования.
Стоит обратить внимание, что нельзя использовать ополаскивающие средства. Нарушение правил приводит к тому, что требуется сдавать анализ повторно.
Вечером перед диагностикой желательно пить много теплой воды. Разрешается принимать антибиотики, способствующие отхаркиванию. Кроме этого, можно употреблять травяные отвары, вызывающие мокроту.
Забор материала у взрослого желательно производить в лабораторных условиях. Специалист проведет инструктаж, расскажет о применяемых техниках. Тогда получиться правильно сдать анализ на исследование. При невозможности лично прийти в поликлинику, можно собрать слизь в домашней обстановке.
В лаборатории проводится зрительный анализ материала. Это помогает определить ее консистенцию, оттенок и характерные особенности. Далее проводится изучение секрета с помощью микроскопического метода. Выявляются микробы, которые спровоцировали болезнь.
При обнаружении вредоносных микроорганизмов проводится бактериоскопия. Посев помещается в благоприятную среду, с определенным микроклиматом и температурным режимом.
Алгоритм расшифровки довольно прост и состоит из изучения ее внешнего вида, консистенции и запаха.
Например, при бронхите, астме биоматериал имеет прозрачный цвет. Такой тип еще встречается у курильщиков. Жемчужный оттенок говорит о развитие внутри организма злокачественных опухолей.
Когда в секрете присутствуют сгустки крови, то у больного рак легких последней стадии или tuberculosis. Темно оранжевый окрас появляется, когда развивается пневмония. Также может быть при закупорке кровеносных сосудов.
Присутствие в мокроте гнилого запаха свидетельствует об абсцессе, гангрене. Золотистый цвет характерен для аллергических реакций. При гайморите или застое слизи выделения приобретают зеленую окраску. Желтоватый расшифровывается, как болезнь бронхит.
Содержание в структуре материала гноя, говорит о туберкулезе или тяжелой форме крупозного воспаления легких. В норме у здорового человека отсутствуют выделения в бронхах. Описание результатов приклеивается в карту больного.
ВОЗ рекомендует ежегодно проходить диагностику.
Это поможет предотвратить развитие многих заболеваний. Сдать анализ можно в государственном медицинском учреждении бесплатно. Или в любой частной клинике, стоимость процедуры незначительная.
источник
Анализ мокроты играет важную роль в диагностике деструктивных и воспалительных заболеваний органов дыхания. Мокрота – это секрет слизистой оболочки бронхов и легочных альвеол, выделяющийся наружу при кашле. У здоровых людей в норме он не отделяется, за исключением курильщиков, лекторов, певцов.
По составу мокрота неоднородна, включает в себя разные элементы (слизь, нити фибрина, кровь, гной), причем присутствие их всех одновременно не обязательно. Свойства мокроты во многом определяются характером патологического процесса, протекающего в легких или бронхах, поэтому исследование является необходимым для выявления возбудителя воспаления.
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы.
Для получения достоверного результата исследования необходимо правильно осуществить сбор мокроты и ее хранение до доставки в лабораторию. Алгоритм действий следующий:
- биологический материал собирают в стерильный одноразовый контейнер, который следует заранее получить в лаборатории или приобрести в аптеке;
- сбор осуществляют утром до завтрака;
- перед сбором мокроты ротовую полость необходимо хорошо прополоскать теплой кипяченой водой, зубы чистить нельзя;
- при сплевывании в контейнер мокроты не следует прикасаться губами к его краям (особенно важно соблюдать это правило при бактериологическом исследовании);
- собранный материал должен быть в течение 1-2 часов доставлен в лабораторию.
У взрослого процесс сбора мокроты не представляет сложностей. Значительно сложнее собрать материал у детей первых лет жизни. Для этого им стерильным ватным тампоном раздражают нервные окончания, расположенные в области корня языка. При появлении кашлевых толчков ко рту ребенка быстро подносят открытую чашку Петри, куда и попадают вылетающие изо рта малыша кусочки мокроты.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми». Хороший муколитический эффект оказывают также содо-солевые ингаляции. Если дома нет небулайзера, то в кастрюле следует вскипятить воду и добавить в нее 150 г соли и 10 г соды (на 1 литр), а затем в течение 5-7 минут подышать над ней паром. Спровоцировать усиление кашля, и, тем самым, отхождение мокроты можно, сделав несколько глубоких медленных вдохов.
Наиболее часто в клинической практике проводится клинический (общий) анализ мокроты, который включает в себя изучение ее физических свойств, микроскопию и бактериоскопию.
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового.
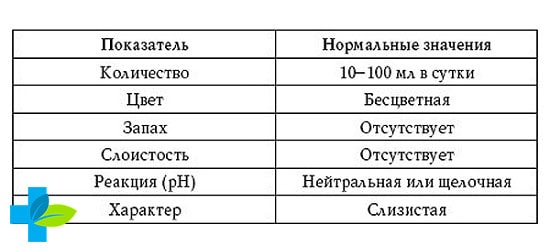
Физические свойства мокроты:
- Количество. Объем отделяемой мокроты может составлять от 2-3 мл до 1-1,5 л в сутки, что зависит от характера воспалительного процесса. При пневмонии, остром бронхите количество мокроты незначительно. Отек легких, гангрена и абсцесс легкого сопровождаются обильным отделением секрета. Также большой объем мокроты может выделяться при раке или туберкулезе легкого в стадии распада.
- Цвет. Мокрота белого цвета или бесцветная имеет слизистый характер и наблюдается у пациентов с ОРВИ, бронхитом. Зеленая мокрота выделяется у больных с гнойными процессами в легких (гангрена, абсцесс), а желтого цвета при эозинофильной пневмонии. Мокрота коричневого или ржавого цвета характерна для крупозной пневмонии.
- Запах. В норме свежевыделенная мокрота запах не имеет. При раке легкого, гнилостном бронхите, бронхоэктатической болезни, абсцессе или гангрене легкого она приобретает трупный (гнилостный) запах.
- Слоистость. Гнойная мокрота при стоянии разделяется на два слоя, а гнилостная – на три.
- Примеси. В зависимости от особенностей патологического процесса мокрота может содержать в себе разные примеси. Например, мокрота с кровью (кровохарканье) характерна для рака легкого в стадии распада. Причиной обнаружения в мокроте кусочков пищи, может стать рак пищевода.
В микроскопической картине мокроты могут присутствовать:
- плоский эпителий – более 25 клеток в поле зрения говорит о том, что материал загрязнен слюной;
- цилиндрический мерцательный эпителий – обнаруживается в мокроте при бронхиальной астме;
- альвеолярные макрофаги – характерны для стадии разрешения острых бронхолегочных заболеваний или для хронических процессов;
- лейкоциты – в значительном количестве обнаруживаются в мокроте при гнойных и гнилостных процессах в легких;
- эозинофилы – наблюдаются при инфаркте легкого, эозинофильной пневмонии, бронхиальной астме;
- эластичные волокна – признак распада легочной ткани (эхинококкоз, туберкулез);
- коралловые волокна – характерны для хронических заболеваний бронхолегочной системы, например, для кавернозного туберкулеза;
- спирали Куршмана – наблюдаются у пациентов с бронхиальной астмой, опухолями легкого;
- кристаллы Шарко – Лейдена – представляют собой продукт распада эозинофилов и выявляются в мокроте при эозинофильной пневмонии, бронхиальной астме.
Для сотрудников лабораторий созданы специальные атласы по клиническим методам исследований, в которых представлены фото разных видов элементов, присутствующих в мокроте.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми».
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового. Бактериоскопическое исследование мокроты на туберкулез строится на обнаружении в ней бацилл Коха. При подозрении на туберкулез в направлении указывается «мокрота на БК» или «мокрота на BK».
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы. Поэтому расшифровывать результаты должен только специалист, с учетом особенностей протекания заболевания (без температуры или с температурой, наличие одышки, признаков интоксикации, кашля, аускультативные данные, рентгенологическая картина).
Наиболее часто в клинической практике назначается общий анализ мокроты. Но при наличии показаний проводятся и другие исследования:
- Химический анализ. Особого диагностического значения не имеет и обычно проводится только с целью выявления в мокроте гемосидерина.
- Цитологический анализ. Назначается при подозрении на злокачественные новообразования легких. Обнаружение в мокроте атипичных клеток, подтверждает диагноз, однако их отсутствие не позволяет исключить раковой опухоли.
- Бактериологическое исследование. Направлено на выявление возбудителя инфекционно-воспалительного процесса. Помимо этого, посев мокроты позволяет определить чувствительность выявленного возбудителя к антибиотикам, а это, в свою очередь, дает врачу возможность правильно подобрать лечение.
Видео с YouTube по теме статьи:
источник
Мокрота – это патологические выделения, которые образуются при воспалении дыхательных путей. Общий анализ мокроты помогает определить характер бронхолегочного заболевания, а в некоторых случаях и установить его причины.
Помимо слизи, которая в норме вырабатывается в бронхах, мокрота содержит патогенные микроорганизмы, гной, клетки крови и частички отмерших клеток. Подробный анализ субстанции позволяет:
- выявить возбудителя патологии,
- подобрать рациональную антибиотикотерапию,
- подтвердить или опровергнуть наличие злокачественных опухолей,
- получить информацию о стадии и локализации воспалительного процесса.
Основаниями для назначения анализа служат:
- подозрения на острые или хронические заболевания дыхательной системы (бронхит, пневмонию, туберкулез, рак легкого и др.),
- необходимость контроля за эффективностью проводимой терапии.
Мокрота лучше отходит, если накануне пить больше теплой жидкости и принимать отхаркивающие средства. Непосредственно перед исследованием необходимо тщательно почистить зубы и прополоскать рот, чтобы к мокроте не примешалась посторонняя бактериальная флора. Специальные средства для полоскания рта использовать не нужно.
Мокроту собирают дома или в амбулаторных условиях. Для этого пациенту выдают стерильную баночку, которую нельзя открывать до начала анализа.
Мокрота для исследования требуется утренняя, свежая. Собирать ее лучше до завтрака. Секрет выкашливают, но не отхаркивают.
Чтобы улучшить выделение мокроты, перед сбором необходимо сделать 3 медленных глубоких вдоха и выдоха, задерживая между ними дыхание на 3–5 секунд. После этого следует прокашляться и сплюнуть мокроту в баночку. Действия повторяют до тех пор, пока уровень секрета не достигнет отметки в 5 мл. Во время сбора важно следить, чтобы в контейнер не попадала слюна.
При неудачных попытках в домашних условиях можно подышать паром над кастрюлей с кипящей водой. В поликлинике пациентам делают 15-минутную ингаляцию с раствором соли и соды.
Мокроту следует отвезти в лабораторию сразу после сбора. В несвежей субстанции начинают размножаться сапрофиты, что приводит к искажению результатов анализа. При необходимости баночку можно хранить в холодильнике, но не более 3 часов. В лабораториях для более длительного хранения применяют специальные консервирующие средства.
Исследование мокроты включает:
- визуальный осмотр (оценку цвета, характера, консистенции, слоистости),
- изучение под микроскопом,
- бактериоскопию и посев на питательные среды.
Результаты заносятся в бланк анализа, который в течение 3 рабочих дней выдается на руки пациенту или передается лечащему врачу. Специалист оценивает полученные данные и делает выводы о характере патологии.
Важно! На цвет мокроты может повлиять прием вина, кофе и некоторых лекарственных препаратов.
| Что обнаружено | О чем свидетельствует |
| Эозинофилы в количестве более 50 % | Процесс носит аллергический характер |
| Нейтрофилы в количестве более 25 в поле зрения | Процесс инфекционный |
| Эластичные волокна | Происходит разрушение легочной ткани |
| Альвеолярные макрофаги | Мокрота отходит из нижних дыхательных путей |
| Опухолевые клетки | Развивается злокачественное новообразование |
| Гельминты | В дыхательных путях поселились паразитические черви |
Указывается конкретный состав бактериальной флоры, обнаруженной в мазках мокроты (стафилококки, стрептококки, диплобациллы и прочие).
При подозрении на туберкулез мокроту для исследования собирают 3 раза в присутствии медицинского персонала (в амбулаторных или стационарных условиях):
- Первый раз – с утра натощак.
- Второй – через 4 часа после первой пробы.
- Третий – на следующий день.
Если пациент не может самостоятельно посетить медицинское учреждение, мокроту у него дома забирает медсестра, после чего сразу доставляет ее в лабораторию.
При выявлении микобактерий туберкулеза (бактерий Коха) в результатах бактериоскопического исследования напротив строки «БК» проставляется значок «+». Это значит, что пациент болеет открытой формой заболевания и распространяет возбудителя в окружающую среду.
В процессе лечения туберкулеза анализ мокроты периодически повторяют, чтобы оценить, насколько эффективно действует подобранная терапия.
источник
Мокрота представляет собой слизистое содержимое в дыхательных путях и легких, которое выбрасывается при кашле. При развитии патологического процесса характер и количество выделяемого секрета изменяется. Чтобы установить заболевание, назначается общий анализ мокроты.
Бронхит – это воспалительное заболевание слизистой оболочки бронхов, основным симптомом которого является кашель
Бронхит – это воспалительное заболевание, при котором поражаются дыхательные пути в области бронхов. В норме на внутренней поверхности бронхов присутствует минимальное количество слизи. Когда в бронхах развивается воспалительный процесс, наблюдается отечность тканей и выработка большого количества слизи. На фоне этого затрудняется дыхание и развивается кашель.
Развитие бронхита происходит при попадании в организм вирусной инфекции. Возбудителями заболеваниями могут быть стафилококки, стрептококки, вирусы гриппа и аденовирусы. Активизирует воспалительный процесс снижение защитных функций организма. Иммунная система не может в полной мере бороться с патогенными микроорганизмами.
Другие причины развития бронхита:
- Аллергическая реакция
- Наследственная предрасположенность
- Экологическая обстановка
- Вредные привычки
Бронхит может протекать в двух формах: острой и хронической. В период острой формы воспалительный процесс длится около 2 недель. Кашель сначала сухой, а через некоторое время становится мокрым с отхождением мокроты. Длительно протекающая острая форма бронхита приводит к хроническому течению.
Симптомы хронического бронхита могут длиться около 3 месяцев.
Для бронхита характерны следующие признаки:
- Боль и стеснение в груди.
- Сбивчивое дыхание.
- Боль в горле.
- Длительный кашель с мокротой.
- Хрипы.
- Субфебрильная температура тела.
Главный симптом бронхита – сильный кашель, который усиливается вечером. Выделение мокроты при кашле может быть желтого или белого цвета. Мокрота такого цвета указывает на бактериальную природу воспаления. Кроме того, мокрота может приобретать коричневый или розовый оттенок. Это продукты распада эритроцитов и данное состояние требует незамедлительного обращения к врачу. Цвет слизи характеризует степень протекания заболевания.
При выявлении бронхита с отделением мокроты врач назначит анализ бронхиальной слизи. От полученных результатов будет зависеть дальнейшее лечение.
За 10-12 часов до сбора мокроты рекомендуется употреблять как можно больше жидкости
Для получения достоверных результатов перед процедурой необходимо прополоскать рот кипяченой водой с содой. Для лучшего отхождения мокроты накануне проведения исследования рекомендуется употреблять больше жидкости.
Сбор мокроты выполняют утром до приема пищи. Пациент делает три глубоких вдоха и откашливает. Слизь собирают в стерильный контейнер, емкостью 25-50 мл. При этом она должна быть широкой, чтобы больной смог сплюнуть мокроту внутрь. Если забор мокроты осуществляется в амбулаторных условиях, то медсестра проинформирует о ходе выполнения процедуры.
Если мокрота плохо отделяется, то больному проводят ингаляции с использованием хлорида натрия и бикарбоната натрия, разведенные в дистиллированной воде.
Этот раствор усиливает образование слюны, а затем провоцирует кашель и отхождение слизи. Сначала слюну сплевывают в специальную емкость, а только потом переходят к забору мокроты. После ингаляции у больного еще некоторое время может наблюдаться остаточное выделение слизи.
Исследование проводится не позже 2 часов после сдачи мокроты. Если мокроту необходимо транспортировать в другое лечебное учреждение, то хранить емкость с содержимым нужно с плотно закрытой крышкой в холодильнике не более 2-3 дней. Во время транспортировки контейнер с мокротой должен быть защищен от воздействия солнечных лучей.
На результаты исследования может повлиять неправильный сбор слизи, несвоевременная доставка в лабораторию. Анализ мокроты предполагает макроскопическое, микроскопическое и микробиологическое исследования.
В норме объем выделяемого секрета должен составлять 10-100 мл в сутки. Такое количество проглатывает каждый здоровый человек и не замечает этого.
Слизистая мокрота характерна для бронхита, трахеита. При появлении слизистой мокроты с гнойным содержимым диагностируют бронхопневмонию. Серозное содержимое указывает на отек легких, а гнойная мокрота – на бронхоэктазы, стафилококковую пневмонию, абсцесс, актиномикоз легких.
Если в мокроте наблюдаются красные вкрапления, то это может указывать на туберкулез, абсцесс или рак легкого, отек легких.
При мокроте с ржавым оттенком диагностируют пневмонию, застой в легких или отек.
Мокрота в норме должна быть без запаха. Неприятный запах появляется при нарушении оттока слизи. Небольшое количество выделяемой слизи наблюдается при бронхите и пневмонии, а также при приступе бронхиальной астмы. Большое количество отхождения слизи связывают с отеком легких.
При химическом исследовании в мокроте могут присутствовать желчные пигменты. Это может указывать на пневмонию и другие заболевания дыхательных путей, имеющие сообщения между легкими и печенью.
Больше информации о бронхите можно узнать из видео: