Анализ мокроты на микрофлору и чувствительность к антибиотикам является микробиологическим исследованием отделяемого из бронхов, которое выполняется для определения находящихся там микроорганизмов и выбора препаратов для этиотропной терапии. Это исследование обычно назначается пациентам с заболеваниями бронхов и легких. Чаще мокрота получается путем отхаркивания или при помощи аспирации. В некоторых случаях забор материала для анализа выполняется во время проведения бронхоскопии.
Какие микроорганизмы могут находиться в мокроте? Кому назначается этот анализ и как он проводится? Что может повлиять на его результаты? Ответы на эти вопросы можно получить, прочитав эту статью.
Основными показаниями для назначения анализа мокроты на микрофлору и чувствительность к антибиотикам являются следующие случаи:
При отсутствии заболеваний в мокроте могут выявляться следующие симбиотические микроорганизмы (нормальная микрофлора):
- Streptococcus viridans group.;
- Staphylococcus spp.;
- Bacteroides spp.;
- Corynebacterium spp. (кроме Corynebacterium diphtheria);
- Veillonella spp.;
- Neisseria spp. (кроме Neisseria meningitidis);
- Candida spр.;
- Lactobacillus spp.;
- Fusobacterium spp.;
- дифтероиды.
При оценке результатов анализов пациентов со сниженным иммунитетом следует учитывать, что при повышении показателей количества представителей нормальной микрофлоры могут развиваться заболевания (т. е. они становятся их возбудителями). Клинически значимыми в таких случаях являются следующие показатели:
- 10 6 – 10 7 КОЕ/мл в мокроте;
- 10 4 – 10 5 КОЕ/мл в бронхиальных смывах после бронхиального лаважа.
Наиболее часто встречающимися в мокроте патогенными микроорганизмами являются:
- высокопатогенные: Haemophilus influensae, Streptococcus pneumonia, Staphylococcus aureus, Кlebsiella pneumonia;
- среднепатогенные: энтеробактерии, Moraxella (Branhamella) cataralis, Cand >
При назначении этого анализа врач обязательно объясняет больному, для чего он необходим и как выполняется. Этот метод диагностики должен проводиться до назначения антибиотиков или спустя некоторое время после завершения их приема. Однако в некоторых случаях допускаются исключения. При туберкулезе мокрота сдается 3 дня подряд в утренние часы.
Если анализ проводится путем отхаркивания, то за день перед его сдачей больному (при отсутствии противопоказаний) следует пить много жидкости. Пациент должен понимать, что в контейнер для сбора материала должна собираться не слюна, а именно мокрота. Для получения продуктивного кашля его обучают следующей процедуре: после проглатывания слюны и трех глубоких вдохов выполняется энергичное покашливание. Утром в день исследования пациент должен почистить зубы и хорошо прополоскать ротовую полость для уменьшения ее обсемененности другими микроорганизмами.
При сборе мокроты методом аспирации врач обязательно предупреждает больного о том, что при введении катетера он может чувствовать незначительный дискомфорт. Если материал будет собираться во время бронхоскопии, то пациент не должен принимать пищу за 6 часов до процедуры. Кроме этого, врач уточняет у больного информацию о возможном присутствии аллергии на местные анестетики.
При заборе мокроты путем откашливания медицинская сестра надевает перчатки и просит больного проглотить слюну, выполнить 3 глубоких вдоха и энергично покашлять. При отсутствии мокроты проводят вдыхание теплого аэрозоля, облегчающего выведении отделяемого. Полученную мокроту пациент сплевывает в стерильный контейнер, который герметично закрывается, маркируется и помещается в дополнительный пластиковый пакет.
Если забор мокроты для анализа проводится путем аспирации, то при необходимости до и после процедуры выполняется ингаляция кислорода. Далее специалист надевает на руки перчатки, присоединяет ловушку для сбора мокроты к катетеру и погружает его в физиологический раствор. После этого катетер медленно вводят через ноздрю в трахею, и при его прохождении через гортань у больного возникает кашель. В этот момент при помощи шприца выполняется аспирация отделяемого, которая должна длиться не более 15 секунд. После этого катетер вынимается из дыхательных путей и выбрасывается. Отсоединенную от шприца ловушку герметично упаковывают, маркируют и отправляют в лабораторию.
Перед бронхоскопией глотку больного орошают и прополаскивают раствором местного анестетика. После начала действия препарата бронхоскоп вводят в просвет бронха и при помощи специальной щеточки собирают необходимый для анализа материал. Мокрота может получаться путем ее аспирации через внутренний канал прибора (иногда перед этим стенка бронха орошается физиологическим раствором). После завершения процедуры бронхоскоп извлекают из дыхательных путей. Полученный образец упаковывают в стерильный контейнер, маркируют и отправляют на исследование.
Материал для анализа должен отправляться в лабораторию сразу же после забора. В некоторых случаях разрешается хранение образцов мокроты на протяжении 2-3 часов в холодильнике при 4 °С.
Иногда допускается сдача мокроты на анализ уже после начала приема антибактериальных средств. При таких обстоятельствах на бланке направления обязательно должны указываться принимаемые больным препараты.
Исказить результаты анализа мокроты на микрофлору и чувствительность к антибиотикам могут следующие факторы:
- неправильная техника сбора мокроты;
- отсутствие указаний на бланке о проводимой антибактериальной терапии;
- задержка при отправке образцов в лабораторию.
Посев мокроты выполняют в чашках Петри на питательные среды (агар, мясопептонный бульон, желатин), к которым иногда добавляют сыворотку, кровь или углеводы. Далее образцы инкубируют в благоприятных для роста микроорганизмов условиях при температуре 36-37 °С на протяжении 18-24 часов. Выделенную из колоний чистую культуру идентифицируют.
После получения колоний возбудителя заболевания приступают к анализу, определяющему его чувствительность к антибактериальным препаратам. Для этого обычно применяется методика дисков, которые смачиваются растворами разных антибиотиков и помещаются в колонию выделенных микроорганизмов. После этого выполняется изучение скорости гибели возбудителя заболевания под воздействием того или иного препарата. Результаты позволяют выбирать наиболее эффективный антибиотик для лечения заболевания.
Расшифровка результатов проводится лечащим врачом.
Анализ мокроты на микрофлору показан при длительном кашле. Поэтому его обычно назначает пульмонолог. Если диагноз еще не установлен, следует обратиться к терапевту для предварительного обследования. Также анализы мокроты используют в практической работе фтизиатры при подозрении на открытые формы туберкулеза.
источник
Сбор мокроты.
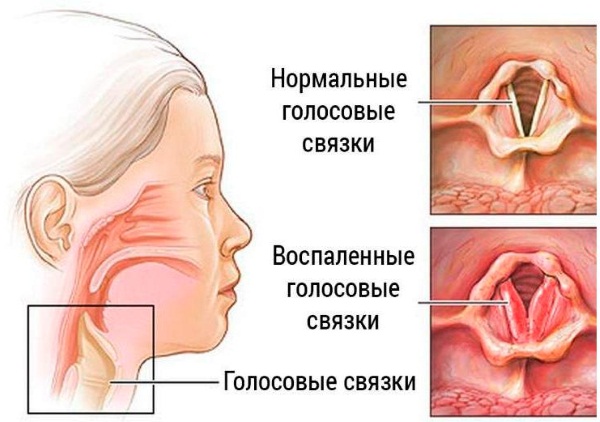
Мокрота(sputum) — это патологическое отделяемое из дыхательных путей — легких, бронхов, трахеи, гортани, выделяется при кашле или отхаркивании. В состав мокроты могут входить слизь, серозная жидкость, клетки крови и дыхательных путей.
Сбор мокроты желательно осуществлять утром (так как она накапливается ночью) и до еды. Анализ мокроты будет достоверней, если пациент предварительно почистил зубы щёткой и прополоскал рот кипячёной водой, что позволяет уменьшить бактериальную обсеменённость полости рта.
Анализ мокроты следует проводить подготовленному и обученному пациенту:
Мокрота лучше отходит и её образуется больше, если накануне исследования пациент употреблял больше жидкости;
Сбор мокроты проходит эффективней, если пациент предварительно выполняет три глубоких вдоха с последующим энергичным откашливанием. Необходимо подчеркнуть, что важно получить именно мокроту, а не слюну.
Сбор мокроты выполняют в стерильный разовый герметичный флакон (контейнер) из ударостойкого материала с навинчивающимся колпачком или плотно закрывающейся крышкой. Флакон должен иметь ёмкость 20-50 мл и широкое отверстие (не менее 35 мм в диаметре), чтобы пациент мог легко сплёвывать мокроту внутрь флакона. Для возможности оценки количества и качества собранной пробы флакон должен быть изготовлен из прозрачного материала.
Если сбор мокроты проходит в присутствии медицинского работника, то последнему необходимо одеть перчатки (взятие материала и его отправку следует осуществлять в перчатках). Учитывая, что при энергичном кашле мокрота в виде капель может разбрызгиваться, с профилактической целью следует одеть маску, а при необходимости закрыть глаза очками или сразу всё лицо защитным щитком. Лучше вообще находиться за спиной пациента, выбирая свое положение таким образом, чтобы направление движения воздуха было от медработника к пациенту.
Для провокации кашля, а так-же если мокрота отделяется плохо пациенту проводят в течение 10-15 минут ингаляцию 30-60 мл подогретого до 42-45 градусов Цельсия раствора (в 1 л стерильной дистиллированной воды растворяют 150 г хлорида натрия и 10 г бикарбоната натрия). У большинства пациентов после подобной ингаляции ещё в течение нескольких часов наблюдается остаточная гиперсекреция бронхиального содержимого. Для исследования достаточно 3-5 мл мокроты, но анализ можно проводить и при меньших объёмов. Анализ мокроты необходимо проводить не позднее, чем через 2 часа после сбора. Если собранная мокрота подлежит транспортировке в другое учреждение, то до момента отправки в лабораторию герметично закрытые флаконы с материалом хранятся в холодильнике не более 2-3 суток. При более длительном хранении необходимо применить консервирующие средства. Во время транспортировки мокрота должна быть защищена от воздействия прямых солнечных лучей и тепла.
Факторы, влияющие на результат исследования:
1. Неправильный сбор мокроты.
2. Мокрота несвоевременно отправлена в лабораторию. В несвежей мокроте размножается сапрофитная флора, разрушаются форменные элементы.
3. Анализ мокроты проведён уже после назначения антибактериальных, противогельминтных средств.
Анализ мокроты.
Если мокрота отделяется в виде небольших плевков, то — это защитная реакция. Если много — это патология. При хроническом бронхите выделяется слизистая или гнойная мокрота до 250 мл в сутки. При бронхоэктазах (расширение бронхов или их отделов), абсцессе лёгкого — мокрота обильная, гнойная, с запахом, до 500 мл/сут.
Утренний кашель с мокротой характерен в первую очередь для курильщиков с хроническим бронхитом. Ночью мокрота скапливается в бронхах, а утром после подъёма с постели вследствие перемены положения тела перемещается, раздражая рефлексогенные зоны и вызывая кашель. Кашель с мокротой в течение дня у подростков, скорей всего будет обусловлен гайморитом, а не хроническим бронхитом.
По положению больного, при котором мокрота отделяется лучше всего, можно получить условное представление о локализации полости или бронхоэктазов в лёгком. При расположении бронхоэктазов в левом лёгком выделение мокроты с кашлем будет облегчаться при нахождении на правом боку, и наоборот. При бронхоэктазах в передних отделах лёгких, мокрота лучше отходит в положении лёжа на спине, в задних отделах — на животе. Данное обстоятельство используется для постурального дренажа лёгких (пациент 3-4 раза в день занимает определённое положение на 10-20 минут для облегчения отхождения мокроты под влиянием силы тяжести).
В исследования физических свойств входят: характер, цвет и консистенция.
Анализ мокроты начинают с её внешнего осмотра в чашке Петри, которую ставят попеременно на чёрный и белый фон.
Общее правило: прозрачная слизь — это обычная защитная мокрота; мутная мокрота — идёт воспалительный процесс.
Слизистая мокрота — бесцветная (прозрачная), вязкая, практически не содержит клеточных элементов. Встречается при многих острых и хронических заболеваниях верхних и нижних дыхательных путей.
Серозная мокрота — бесцветная, жидкая, пенистая. Выделяется при отёке лёгких.
Гнойная (или гнилостная) мокрота содержит гной. Цвет мокроты — жёлтый или зелёный. Чисто гнойная мокрота встречается, например, при прорыве абсцесса лёгкого в бронх; чаще наблюдается смешенная — слизисто-гнойная мокрота. Гнойная (или гнилостная) мокрота содержит гной. Цвет мокроты — жёлтый или зелёный. Чисто гнойная мокрота встречается, например, при прорыве абсцесса лёгкого в бронх; чаще наблюдается смешенная — слизисто-гнойная мокрота.
Зелёный цвет мокроты — это вообще любая патология, связанная с задержкой оттока (гаймориты, бронхоэктазы, посттуберкулёзные нарушения и пр) У подростков при зелёной мокроте в первую очередь надо исключать лор-патологию, а не предполагать хронический бронхит.
Мокрота янтарно-оранжевого цвета отражает эозинофильную реакцию и свидетельствует об аллергии.
Кровянистая — мокрота с примесью крови. Может быть чисто кровяной на фоне легочных кровотечений, так и смешанной, например, слизисто-гнойной с прожилками крови при бронхоэктазах. Если кровь задерживается в дыхательных путях, то гемоглобин превращается в гемосидерин, и цвет мокроты приобретает оттенок ржавчины (ржавая мокрота). Кровь в мокроте (даже единичные прожилки) — всегда настораживающий признак, требующий тщательного обследования (см. файл Кровохарканье).
Жемчужная мокрота содержит округлые опалесцирующие включения, состоящие из атипичных клеток и детрита. Жемчужная мокрота наблюдается при плоскоклеточном раке бронхов.
При отстаивании мокрота может расслаиваться. Трёхслойная мокрота — это обильная, гнойная мокрота, которая при отстаивании разделяется на три слоя: верхний — серозный, пенистый; средний — слизистый, бесцветный, прозрачный; нижний — грязного серо-зелёного цвета, содержащий гной и остатки некротизированных тканей. Наблюдается при гангрене лёгкого.
Из отдельных элементов, различимых простым глазом можно обнаружить:
Спирали Куршмана в виде небольших плотных извитых беловатых нитей.
«Чечевицы» — небольшие зеленовато-жёлтые плотные комочки, состояние из обызвествлённых эластических волокон, кристаллов холестерина. Встречаются при туберкулёзе.
Пробки Дитриха. Макроскопически имеют вид мелких желтовато-серых зернышек с неприятным запахом, содержатся в гнойной мокроте. Микроскопически представляют собой детрит, бактерии, кристаллы жирных кислот в виде игл и капелек жира. Образуются при застое мокроты в полостях, главным образом при абсцессе легкого, бронхоэктазах.
Друзы актиномицетов в виде мелких желтоватых зёрнышек, напоминающих манную крупу.
Мокрота чаще не имеет запаха. Зловонный запах мокроты зависит либо от распада ткани (гангрена, раковая опухоль) либо от разложения белков самой мокроты при задержке её в полостях (абсцесс, бронхоэктазы).
Реакция мокроты, как правило, имеет щелочной характер. Кислой она становится при разложении мокроты (длительное стояние) и от примеси желудочного сока (что помогает дифференцировать кровохарканье от кровавой рвоты).
Бактериоскопия и посев мокроты
Для бактериоскопического исследования предварительно готовят препарат. Вначале растирают комок мокроты между двумя предметными стёклами; затем высохший мазок фиксируют над пламенем горелки и окрашивают: для поисков микобактерий туберкулёза по Цилю-Нильсену, в других случаях — по Грамму.
Чувствительность бактериоскопического метода напрямую зависит от кратности обследования пациента. Например, согласно исследованиям, однократный анализ мокроты на микобактерии туберкулёза имеет чувствительность 80-83%, двукратный анализ мокроты (в течение двух дней) — на 90-93% больше и при исследовании трёх проб мокроты (в течение трёх дней) — 95-98%. Таким образом, при подозрении на туберкулез органов дыхания необходимо исследовать не менее трёх проб мокроты.
Отрицательный результат микроскопического исследования не исключает диагноз той или иной инфекции, так как мокрота пациента может содержать меньше микробов, чем может выявить микроскопическое исследование.
Когда бактериоскопическое исследование не обнаруживает предполагаемого возбудителя, прибегают к посеву мокроты на питательные среды. Посев мокроты производят не позднее 2-х часов после сбора. Если подозревается туберкулёз, то сбор мокроты осуществляют в течение 3-х последовательных дней.
Бактериологическое исследование позволяет идентифицировать вид микробов и определять их антибиотикочувствительность.
Обычно у здоровых лиц в мокроте при посеве выявляются альфа-гемолитический стрептококк, Neisseria spp., дифтероиды. Обнаружение лишь нормальной микрофлоры ещё не означает отсутствие инфекции. Результат посева следует интерпретировать с учётом клинической картины и общего состояния пациента.
Критерием этиологической значимости возбудителя будет выявления микроба в концентрации 106в 1 мл и выше. Но к выявлению микобактерий туберкулёза в любом количестве следует отнестись со всей серьёзностью.
СБОР МОКРОТЫ НА МИКОБАКТЕРИИ ТУБЕРКУЛЕЗА
Цель: обеспечить качественный сбор мокроты, содержащей достаточное количество микобактерии туберкулеза, если они выделяются.
Оснащение: карманная плевательница для сбора мокроты или чистая, стеклянная широкогорлая банка из темного стекла с крышкой, направление в лабораторию.
| Этапы | Примечание |
| Подготовка к процедуре | |
| 1. Предупредить и объяснить пациенту смысл и необходимость предстоящего исследования. | |
| 2. Объяснить, что необходимо ежедневно, в течение 3 дней подряд собирать мокроту для исследования в емкость из темного стекла. | На свету микобактерии погибают и лизируются. |
| 3. Обеспечить, направлением. | |
| 4.Обучить технике сбора мокроты: — предупредить, что собирают мокроту только при кашле, а не при отхаркивании. | Если пациент испытывает трудности при обучении, оставьте ему письменные рекомендации. |
| 5. Объяснить, что необходимо соблюдать правила личной гигиены до и после сбора мокроты. | |
| 6. Объяснить, что вечером необходимо почистить зубы, а утром прополоскать рот и глотку кипяченой водой непосредственно перед сбором. | Можно собирать мокроту, которая отходит ночью. |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| Утром откашлять и собрать мокроту в чистую банку в количестве не менее 15-20 мл. Закрыть крышку; | При скудном отделении мокроты она собирается в течение 1— 3 дней в карманную плевательницу из темного стекла. Хранить в прохладном месте, затем перелить в банку для анализа. |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| Прикрепить направление и доставить банку в клиническую лабораторию |
Список использованной литературы
1. Лабораторные и инструментальные исследования в диагностике: Справочник / Пер. с англ. В.Ю. Халатова; под. ред. В.Н. Титова. — М.: ГЭОТАР-МЕД, 2004. — 960 с.
2. Kincaid-Smith P., Larkins R., Whelan G. Problems in clinical medicine. — Sydney: MacLennan and Petty, 1990, 105-108.
3. Лабораторные методы исследования в клинике: Справочник. Под ред. проф. Меньшикова В.В. — М.: «Медицина», 1987. — 368 с.
4. Пропедевтика внутренних болезней. Под ред. В.Х. Василенко, А.Л. Гребнёва. — М.: «Медицина», 1982. — 640 с.
5. Справочник по клиническим лабораторным методам исследования. Под ред. Е.А. Кост. — «Медицина», 1975 — 383 с.
источник
Мокрота (sputum) — это патологическое отделяемое из дыхательных путей. В состав мокроты могут входить слизь, серозная жидкость, клетки крови и дыхательных путей, редко гельминты и их яйца.
установить характер патологического процесса в органах дыхания, определить его этиологию.
- стерильный разовый герметичный флакон (контейнер) перчатки (взятие материала и его отправку следует осуществлять в перчатках).
- маска
- очки или защитный щиток
- дистиллированная вода
- хлорид натрия
- плевательница с дезраствором
- пелёнка (водонепроницаемый передник)
- ёмкости с дезраствором для обеззараживания поверхностей, использованного медицинского инструментария и оснащения
Обязательные условия:
- контейнер должен быть из ударостойкого, прозрачного материала с навинчивающимся колпачком или плотно закрывающейся крышкой, ёмкостью 20-50 мл и широким отверстием (не менее 35 мм в диаметре), чтобы пациент мог легко сплёвывать мокроту внутрь флакона.
- сбор мокроты желательно осуществлять утром (так как она накапливается ночью) и до еды.
- анализ мокроты будет достоверней, если пациент предварительно почистил зубы щёткой и прополоскал рот кипячёной водой, что позволяет уменьшить бактериальную обсеменённость полости рта.
- анализ мокроты следует проводить подготовленному и обученному пациенту:
- мокрота лучше отходит и её образуется больше, если накануне исследования пациент употреблял больше жидкости, муколитические или отхаркивающие средства
- сбор мокроты проходит эффективней, если пациент предварительно выполняет три глубоких вдоха с последующим энергичным откашливанием.
- важно получить именно мокроту, а не слюну
| ЭТАПЫ | ОБОСНОВАНИЕ |
| Подготовка к процедуре | |
| — Объяснить ребёнку, маме/родственникам цель и ход проведения процедуры, получить согласие | — Обеспечение права на информацию — Осознанное участие в процедуре |
| — Вымыть руки под проточной водой, дважды намыливая, осушить. Надеть маску, перчатки | — Обеспечение инфекционной безопасности |
| — Поставить на инструментальный столик необходимое оснащение | — Обеспечение чёткости выполнения процедуры |
| -Приготовить растворы для проведения ингаляций (в 1 л стерильной дистиллированной воды растворяют 30 г хлорида натрия берут 30 – 60 мл, подогревают до 42 – 45 0 ), ингалятор | — Необходимое условие для проведения процедуры |
| Выполнение процедуры | |
| — Накрыть одежду ребёнка пелёнкой или водонепроницаемым передником (фартуком), обеспечить ребёнка полотенцем или разовой салфеткой | — Обеспечение гигиенического содержания |
| — Провести больному в течение 10 – 15 минут ингаляцию | — Для стимуляции выделения мокроты |
| — Встать за спиной у пациента и попросить больного сплюнуть слюну в плевательницу с дезраствором | — Для устранения попадания слюны в мокроту |
| — Попросить больного откашлянуть мокроту в герметичный флакон (достаточно 3 – 5 мл) | — Необходимое условие выполнения процедуры |
| — Закрыть контейнер, направить в бактериологическую лабораторию не позднее 2 часов | — Для обеспечения эффективного исследования |
| Завершение процедуры | |
| — Умыть и осушить лицо ребёнка, предупредить о выделении мокроты ещё в течение нескольких часов после ингаляции, обеспечить плевательницей с дезраствором, отправить ребёнка в палату | — Обеспечение комфортного состояния |
| — Обработать рабочие поверхности дезраствором | — Обеспечение инфекционной безопасности |
| — Погрузить использованные перчатки в дезраствор | |
| — Вымыть и осушить руки |
- Если собранная мокрота подлежит транспортировке в другое учреждение, то до момента отправки в лабораторию герметично закрытые флаконы с материалом хранятся в холодильнике не более 2-3 суток.
- При более длительном хранении необходимо применить консервирующие средства.
- Во время транспортировки мокрота должна быть защищена от воздействия прямых солнечных лучей и тепла.
- Учесть факторы, влияющие на результат исследования:
- Неправильный сбор мокроты.
- Мокрота несвоевременно отправлена в лабораторию. В несвежей мокроте размножается сапрофитная флора, разрушаются форменные элементы.
- Анализ мокроты проведён уже после назначения антибактериальных, противогельминтных средств.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: На стипендию можно купить что-нибудь, но не больше. 8913 — 

источник
Как утверждают ученые, в нашей ротовой полости постоянно живет около 200-300 различных видов микроорганизмов. Однако изучены наукой остается только около 50. Причем нужно понимать, что часть из этих микроорганизмов являются нашими прямыми союзниками и друзьями, а часть самыми настоящими врагами.
Можно для начала разговора о микрофлоре ротовой полости отметить, что многие микроорганизмы попадают туда вместе с пищей, водой, воздухом.
Что касается благоприятной среды для размножения микроорганизмов, то отметим здесь:
- Слизистую оболочку.
- Межзубные промежутки.
- Десневые карманы.
То есть все образования, в которых могут задерживаться остатки пищи, являются отличной средой для развития микроорганизмов.
Разделить микрофлору ротовой полости можно условно на две группы:
- Сапрофитная или постоянная микрофлора ротовой полости. Ее присутствие обязательно для нормального функционирования всей зубочелюстной системы. Сапрофитная флора во рту препятствует развитию патологических состояний и поддерживает бактериальное равновесие.
- Патогенная микрофлора. Эта группа уже оказывает исключительно негативное влияние не только на полость рта, но и на весь организм в целом
Важно! В идеальном состоянии патогенной микрофлоры быть, конечно, не должно, или необходимо ограничить ее присутствие до той степени, когда она не способна будет уже оказывать влияние.
Видовой состав микрофлоры ротовой полости в норме должен отличаться стабильностью. В нем можно обнаружить различные микроорганизмы – бактерии, грибки, вирусы. Преобладающее положение занимают бактерии анаэробного типа дыхания, к ним относятся стрептококки лактобациллы, бактероиды, фузобактерии, порфиромонады, превотеллы, вейонеллы, спирохеты а также актиномицеты.
Качественный и количественный составы микрофлоры полости рта всегда изменяются при систематическом нарушении правил гигиены рта. Начинает развиваться и преобладать патогенная микрофлора, причем рост патогенных микроорганизмов и их распространение происходит практически в геометрической прогрессии.
Здесь же можно говорить и об образовании зубного камня и налета на зубах, а именно микробы этого образования и являются основной причиной большинства заболеваний полости рта.
Проблема микробов, которые располагаются в зубном камне еще и в том, что они в некоторых случаях способны приводить к развитию инфекционного легочного заболевания. По крайней мере, американские ученые именно такое открытие сделали.
Открытие получилось после того, как американцы проанализировали состав мокроты и состав зубного налета у людей, считавшихся больными пневмонией. Оказалось что у 10 из 14 пациентов возбудитель пневмонии и зубного налета один и тот же микроорганизм.
В тоже время есть еще одно интересное предположение, которое показывает существование взаимосвязи между микробами из зубного камня и причиной возникновения язвенной болезни. Практически у каждого пациента с проблемой язвы есть проблема и в области зуб. Причем дефект зубов и десен достигает средней и тяжелой стадии.
Что интересно, по статистике, людей, страдающих такими дефектами зубов и десен, но без язвенных проблем, всего 9%.
Доказано, что наибольшую опасность для человека представляет Streptococcus mutans, который способен вырабатывать молочную кислоту. Хромосомный ряд этого патогенного микроорганизма был выделен в 2002 году и насчитывает 1900 генов.
На втором месте можно расположить еще одного опасного врага человека — Porphyromonas gingivalis. Этот микроорганизм отвечает за образование и развитие у человека парадонтита.
Традиционно человек старается прилагать массу усилий для уничтожения всех микроорганизмов и использует разнообразные гигиенические приемы для этого, однако, это не совсем верный подход. Вместе с вредными микроорганизмами происходит ликвидация и тех микробов, грибов, бактерий, которые нам необходимы для поддержания нормальной и адекватной микрофлоры в полости рта.
Кроме того, нужно понимать, что поголовное уничтожение микроорганизмов, в конечном итоге ослабляет естественную защиту полости рта, что ведет к проникновению и развитию более тяжелых патологий.
Поэтому так важно правильно подбирать средства гигиены. Определим основные группы гигиенических средств:
- В первую группу войдут обязательные средства гигиены, это: зубная щетка, зубная паста или порошок.
- Во второй группе дополнительные средства: зубочистки и зубная нить.
- Третья группа – вспомогательные средства: различные зубные эликсиры, ополаскиватели, ирригаторы, детские зубные кольца, жевательная резинка.
- Контрольная группа: тестовые растворы, таблетки, зеркала для осмотра состояния зубов и полости рта.
- И пятая группа, это лечебные средства: фтористые таблетки и растворы, лекарственные травы.
Правила подбора гигиенических средств можно обсудить со стоматологом, и принимать решение, уже исходя из состояния зубов и общего состояния ротовой полости.
источник
Сапрофитическая микробиота (микрофлора) — это бактерии и микроскопические грибы, участвующие в разложении отмерших органических веществ до более простых соединений. Данные микроорганизмы не являются паразитами, но при ослаблении иммунного статуса организма человека могут спровоцировать воспалительные процессы.
Мазок на СМБ представляет собой точный информативный анализ, дающий возможность получения информации о качественном и количественном составе микрофлоры исследуемого объекта в организме человека.
Сапрофитическая микробиота — это лактобактерии, живущие во влагалище здоровой женщины, и поддерживающие в нем оптимальный уровень pH. Резкое уменьшение их количества указывает на преобладание патогенной микрофлоры, развитие вагинита или трихомониаза.
Но при этом увеличение сапрофитного стафилококка в носоглотке или появление его в моче свидетельствует о воспалительных процессах в верхних дыхательных органах, а также цистите и уретрите.
Резкое снижение или увеличение показателей сапрофитической микробиоты также дает основание предположить о снижении уровня иммунитета, и необходимости назначения дополнительных обследований.
Бактериальное исследование мочи на СМБ назначают при подозрении на развитие воспаления в почках, мочевом пузыре и мочевыводящем канале. Мазок из носоглотки берут при хронических ринитах, тонзиллитах, ларингитах, фарингитах.
Показанием для проведения бактериологического обследования на сапрофиты из цервикального канала являются вагиниты, сопровождающиеся обильными выделениями с неприятным запахом, зудом или жжением.
Взятие мазка из цервикального канала и зева на сапрофитическую микрофлору входит в состав обязательных анализов для беременных женщин. Врачи рекомендуют проходить данную процедуру на этапе планирования зачатия, чтобы своевременно пройти курс лечения и обезопасить себя от аномалий развития плода, преждевременных родов и других проблем со здоровьем во время вынашивания.
Сапрофитическая микробиота — это микроорганизмы, которые присутствуют в организме постоянно в определенной концентрации. По изменениям данного показателя врач может судить о развитии патологии.
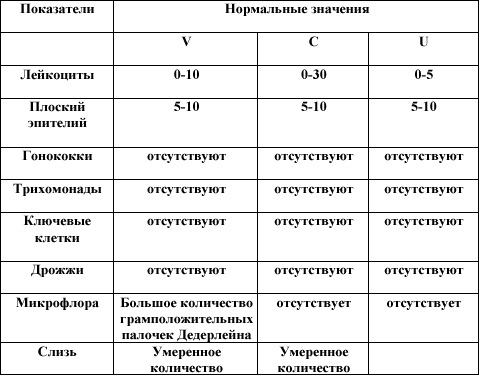
| Название микроорганизма | Место обитания | Количество (КОЕ/мл) | ||
| женщины | мужчины | дети | ||
| Lactobacillus spp. | влагалище | 10 7 | — | 10 7 -10 9 |
| Lactobacillus spp. | кишечник | 10 6 -10 7 | 10 6 -10 7 | 10 6 -10 7 |
| St. saprophyticus | в носоглотке | 4 | 4 | 4 |
| St. saprophyticus | в моче | 3 | 4 | 3 |
Общие правила подготовки к сдаче анализов заключаются в том, что пациент за 14 дней должен прекратить употреблять системные антибиотики, а за 5-7 дней — местные антибактериальные препараты. Далее требования варьируют в зависимости от места забора материала.
Перед взятием мазка из зева запрещено:
- употреблять пищу;
- чистить зубы;
- жевать жевательную резинку;
- пользоваться ополаскивателем или травяным настоем;
- пить жидкость.
За 2-ое суток до взятия мазка из цервикального канала женщинам запрещено:
- вступать в половые отношения;
- принимать ванну;
- использовать для интимной гигиены мыло, гели и другие аналогичные средства;
- спринцеваться;
- вводить любые вагинальные препараты.
За 2-3 часа до забора материала не опорожнять мочевой пузырь.
Требования для мужчин:
- отсутствие половых контактов за 2 суток до манипуляции;
- тщательная гигиена половых органов вечером перед обследованием.
Женщин и мужчин настоятельно просят воздержаться от опорожнения мочевого пузыря за 2-3 часа до забора материала.
Так как забор кала и мочи требует соблюдения максимально возможной стерильности, то необходимо провести тщательную гигиену наружных половых органов и ануса. Не следует сдавать анализы во время менструации, потому что случайное попадание эритроцитов в исследуемый материал сделает результаты исследований некорректными.
Готовясь к сдаче анализов из носа, следует за 3-4 часа перестать использовать спреи, капли и другие местные препараты.
Схема проведения забора материала для выявления наличия сапрофитической микробиоты зависит от обследуемого органа. От точности ее соблюдения зависит результат исследований и постановка диагноза.
Имеется точный порядок проведения забора патологического материала из зева:
- Пациент занимает сидячее положение, откидывает голову назад и широко раскрывает рот.
- Лаборант проводит стерильным ватным тампоном по области глотки, прижимая язык пациента шпателем.
- Помещает тампон в специально подготовленную стерильную пробирку сразу после извлечения его из ротовой полости.
- Материал доставляется в лабораторию в течение 2-х часов с момента забора.
Сбор мочи можно осуществлять дома или в медицинском учреждении после проведения тщательной гигиены промежности по определенному алгоритму:
- Открыть контейнер для сбора мочи, не касаясь при этом руками внутренней поверхности емкости.
- Положить крышку внутренней поверхностью вверх на заранее приготовленную чистую салфетку.
- Слить первую порцию мочи в унитаз, и зажать мышцы промежности, приостановив мочеиспускание.
- Поднести емкость для сбора материала к половым органам, избегая соприкосновения с ними.
- Выпустить от 10 до 50 см 3 мочи в емкость, снова задержать мочеиспускание.
- Быстро закрыть контейнер крышкой.
- Завершить акт мочеиспускания.
Схема взятия мазка из носовой полости:
- Пациент садится и слегка запрокидывает голову назад.
- При необходимости носовые ходы с помощью тампона освобождаются от скопившейся слизи и экссудата.
- Кожу вокруг ноздрей протирают 70% этиловым спиртом.
- Поочередно вводят стерильный тампон в носовые ходы, соприкасаясь с их стенками.
- Помещают тампон в стерильную пробирку.
- Направляют собранный материал для исследования в лабораторию.
Схема получения мазка у женщин:
- Пациентка занимает классическое положение в гинекологическом кресле.
- Врач устанавливает гинекологическое зеркало.
- Использую медицинский шпатель, специалист осуществляет забор слизи и поврежденного эпителия со стенок цервикального канала.
- Полученный материал равномерно распределяется на предметном стекле, на которое наносятся определенные значения.
Схема получения мазка у мужчин:
- Пациент оголяется ниже пояса.
- Специалист аккуратно на глубину 4-5 см вводит в уретральный канал зонд.
- После забора материала он извлекает его медленными вращательными движениями.
- Полученная слизь и фрагменты эпителия равномерно распределяются на предметном стекле и направляются в лабораторию.
Для мужчин данная процедура является достаточно неприятной и вызывает болезненные ощущения.
Независимо от типа мазков результаты исследований выдаются на 7-10 сутки после забора материала. Полученные данные считаются действительными на протяжении 90 дней.
Сапрофитическая микробиота исследуемой области — это не единственные населяющие ее микроорганизмы. Поэтому в полученном ответе анализов указаны также условно-патогенные и патогенные микробы, простейшие, хламидии, дрожжевые грибы.
Если количество лактобацилл во влагалище у женщины составляет менее 90%, то это указывает на развитие инфекции. Параллельно может увеличиваться количество дрожжей (более 10 4 КОЕ/мл), указывая на появление молочницы. Увеличение кокковых форм сапрофитных микроорганизмов свидетельствует о мочеполовой инфекции.
В некоторых клиниках выдают бланки с результатами анализов, в которых указаны полученные данные и их нормативные эталоны. В этом случае пациент может легко составить представление о микрофлоре отдельного органа или системы.
Однако ставить самостоятельно диагноз, основываясь на этих показателях, нельзя. Это может сделать только лечащий врач, основываясь на анамнестических данных, клиническом осмотре, аппаратных методах и результатах лабораторных исследований.
Сдать материал для проведения посева на сапрофитную микрофлору можно в государственной или частной клинике, где имеется собственная лаборатория. В качестве альтернативного варианта можно рассматривать медицинские учреждения, осуществляющие забор патматериала и отправляющие его в специализированные лаборатории, с которыми заключен договор.
Стоимость обследования варьируется в соответствии со следующими факторами:
- вид мазка;
- статус медицинского учреждения;
- квалификация персонала;
- географическое расположение клиники;
- удаленность лаборатории от места забора материала;
- технологичность оборудования и материалов, используемых для проведения анализа.
Средняя цена составляет от 500 до 1300 руб. за 1 исследование.
Получив результаты анализов, следует обратиться к лечащему врачу с целью их расшифровки. При обнаружении отклонений от нормы он назначит соответствующее лечение.
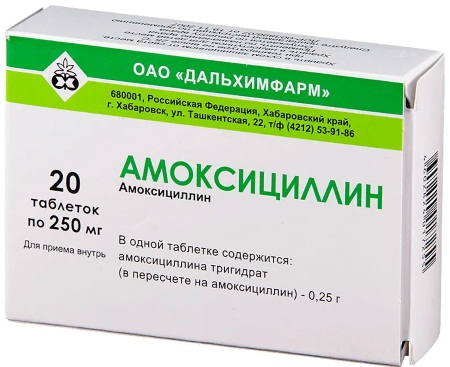
Сапрофитическая микробиота — это, преимущественно, бактерии. Поэтому в состав терапии обязательно должны входить антибиотики, подбираемые с учетом чувствительности конкретного возбудителя, выявленного при бактериологическом исследовании.
Наиболее часто используются следующие антибактериальные препараты:
- Амоксициллин по 1 таб. 3 раза в день;
- Клоксациллин по 0.5 г 3 раза в день;
- Цефалексин по 1 таб. Каждые 6 часов
- Ванкомицин для в/в инъекций;
- Цефазолин для в/в или в/м инъекций;
- Цефалотин для в/в и в/м инъекций.
Дозировка растворов, кратность введения и продолжительность курса терапии определяется лечащим врачом в индивидуальном порядке.
Иногда в лечении используют бактериофаги, которые представляют собой вирусы, проникающие в бактериальные клетки и разрушающие их. Они избирательно поражают возбудителей заболеваний, не уничтожая «полезную» микрофлору.
Еще одним преимуществом бактериофагов является неограниченная возможность использования их с любыми терапевтическими средствами. Трудность применения заключается в их высокой специфичности, поэтому подбор должен проводить только квалифицированный опытный специалист. Параллельно назначается лечение антисептическими препаратами местного действия.
Для женщин подбираются следующие вагинальные суппозитории и крема:
- Клиндамицин 2% вводить по 5 г на ночь в течение 7 дней;
- Метронидазол (Метрогил) вводить по 1 свече 10 дней;
- Нео-пенотран форте, обладающий одновременно антимикробным и противогрибковым действием, вводить во влагалище по 1 суппозиторию 10-14 дней;
- Гексикон использовать по 1 свече 2 р./д. 7 дней.
Мужчинам и женщинам при тяжелых формах заболевания назначают антимикробные мази:
Для уничтожения сапрофитического стафилококка в зеве используются спиртосодержащие средства (Хлорофилипт). Часто его сочетают с такой физиотерапевтической процедурой, как кварцевание, санирующее ротовую полость с помощью УФ лучей.
В качестве иммуностимулятора назначают ректальные суппозитории Виферон, вводимые по 1 шт. 2 р./д. через равные промежутки времени на протяжении 5-10 дней. Для нормализации pH во влагалище при массовой гибели лактобактерий используют вагинальное средство Биофам, способствующее восстановлению баланса микрофлоры.
При развитии обширных абсцессов проводится хирургическое вмешательство.
После окончания курса терапии врач назначает повторное обследование, позволяющее удостовериться в полном выздоровлении.
Повысить эффективность медикаментозного лечения можно с помощью народных средств.
Для этого необходимо 2 раза в день (утром и вечером) проводить спринцевания отварами следующих трав:
Технология приготовления:
- 15 г измельченной высушенной травы поместить в термостойкую емкость;
- Залить 1 л холодной очищенной воды.
- Довести до кипения и кипятить 20 мин.
- Остудить до температуры 35-37 ° C.
- Процедить.
Эти же растворы можно использовать для полоскания ротовой полости. Сапрофитическая микробиота — это бактерии и грибки, для уничтожения которых требуются антибактериальные препараты. Поэтому применение только народных методов без традиционных медицинских средств не даст должного результата.
Во время болезни следует отказаться от сладостей, хлеба и мучных изделий. Также не следует употреблять жареную, копченую и острую пищу.
Большинство диетологов советует сократить потребление продуктов, содержащих белки животного происхождения, к которым относится:
Предпочтение стоит отдавать:
- зеленым овощам;
- несладким фруктам и ягодам;
- кисломолочным продуктам.
Такое сбалансированное питание позволяет не только ускорить процесс выздоровления, но и предотвратить появление рецидивов.
При отсутствии лечения у женщин могут развиться осложнения:
У мужчин может наблюдаться:
- снижение потенции с ее дальнейшей потерей;
- бесплодие;
- пиелонефрит;
- цистит.
Осложнениями при поражении носоглотки являются:
- абсцессы;
- флегмоны;
- гнойный фарингит и ангина.
Основной метод предотвращения чрезмерного развития или гибели сапрофитической микробиоты — это поддержание высокого уровня иммунитета организма. Это достигается отказом от вредных привычек, сбалансированным питанием, умеренными физическими нагрузками и умением управлять своими негативными эмоциями.
Оформление статьи: Владимир Великий
источник
При проблемах респираторного тракта – особенно бронхов и легких, подозрении на бронхиты и пневмонии, а также более тяжелые и хронические поражения респираторного тракта, в рамках обследования назначают посевы мокроты на флору, чтобы определить возбудителя и затем подобрать препараты, которыми быстро и эффективно можно лечить пациента, подавляя развитие инфекции.
Мокроту для исследования собирают или после откашливания, либо за счет аспирации из дыхательных путей во время процедуры бронхоскопии.
Подобный анализ могут применять как у взрослых, так и у детей при подозрении на пневмонии, особенно атипичные и резистентные к терапии, а также при бронхитах, имеющих рецидивирующее или хроническое течение.
Проведение посева мокроты на флору будет показано для того, чтобы выявить и точно идентифицировать возбудителя, а также определить его чувствительность к определенным группам антибиотиков.
Также посевы могут проводиться для того, чтобы проконтролировать эффективность от проводимого лечения. Могут быть назначены посевы при подозрении на опасные болезни легких (туберкулез, пневмокониоз и другие).
Посевы являются одним из пунктов в плане обследований при наличии бронхоэктазов, а также на фоне имеющейся ХОБЛ. Посев мокроты с выявлением патогенной флоры, показан при:
- Различных формах бронхитов, подозрениях на плеврит или пневмонию
- На фоне абсцесса легкого, наличия бронхоэктатической болезни
- При муковисцидозе или бронхомаляции
- Для исключения туберкулеза
- При аномалиях развития легких и бронхов.
В норме респираторный тракт активно контактирует с внешней средой, поэтому он не стерилен. В респираторном тракте, где образуется мокрота, обитает множество микробов, которые могут находиться в составе мокроты и в норме, но есть и те возбудители, которые недопустимы у здоровых людей.
Важно знать, что есть полезные микробы, условно-патогенная группа и откровенно патогенные бактерии. Последние две группы важно обнаруживать в посевах мокроты, чтобы ставить диагноз.
Если с патогенными микробами все понятно – их наличие – признак патологии, то для условно-патогенных бактерий важно их количество и сочетание между собой, а также состояние иммунитета и возраст пациента.
В посевах мокроты допустимы определенные микробы разных групп:
Эпидермальные стафилококки и сапрофитные
Если это человек с нормальным иммунитетом, они не вредят и не проявляют патогенной активности, при наличии сниженного иммунитета или у детей раннего возраста при оценке результатов необходимо смотреть на количество колоний, чтобы они не превышали определенных нормативных значений.
Опасным будет превышение показателей для мокроты, собранной обычным методом – более 10 6 – 10 7 КОЕ/мл. Если мокрота собрана при бронхоскопии или это смывы с бронхов – нормы 10 4 – 10 5 КОЕ/мл или ниже.
Определенно патогенными будут такие возбудители, выявленные в мокроте, как:
- Очень патогенные – гемофильная палочка (особенно типа В), стрептококки, золотистый стафилококк, а также клебсиелла пневмониа.
- Реже встречаются такие возбудители как Моракселла и кандида, а также хламидии или микоплазмы пневмония, легионелла или псевдомонала.
При посевах выявленных возбудителей с чувствительностью на антибиотики определяют те препараты, которые максимально полно подавляют рост патогенных бактерий, полностью прекращая их рост на питательной среде.
При назначении анализа мокроты необходимо подробно и доступно разъяснить пациенту, как правильно подготовиться и собрать необходимый материал. Мокроту собирают до начала терапии антибиотиками и затем, через некоторое время после окончании курса. Иногда могут проводиться промежуточные исследования в ходе терапии.
Мокрота может быть собрана за счет естественного откашливания (отхаркивания) или при проведении определенных медицинских процедур (бронхиальный лаваж или бронхоскопия).
Если это сбор при откашливании, для стимуляции продукции мокроты за сутки до анализа нужно пить много жидкости, и собирать нужно не слюну, которая копится во рту, а именно мокроту, слизь, откашливаемую из бронхов. Чтобы стимулировать продуктивный кашель, пациента учат делать следующее – проглотить слюну и сделать три глубоких вдоха, затем энергично покашлять.
Утром в день сдачи анализа необходима чистка зубов и тщательное полоскание ротовой полости, чтобы снизить обсемененность микроорганизмами.
Если мокрота собирается за счет отсасывания ее из респираторного тракта, необходимо предупредить пациента о дискомфортных ощущениях. При показаниях к бронхоскопии необходимо голодание в течение 6 часов, а также исключение аллергии на местную анестезию.
Подготовив контейнер, важно сделать три глубоких вдоха и затем покашлять, если мокрота не отходит, стоит подышать теплым аэрозолем, который постепенно стимулирует отвод мокроты. Откашливаемая мокрота сплевывается в стерильный контейнер, который немедленно закрывается и доставляется в лабораторию.
При аспирации мокроты из бронхиального дерева необходимо дыхание кислородом до процедуры и после нее. Используется катетер с емкостью для сбора мокроты, который погружен в физраствор. Катетер вводится медленно через нос в глотку и затем трахею, при достижении гортани он провоцирует кашель. В момент кашля шприцом проводят аспирацию мокроты, длящуюся до 15 секунд. После этого катетер удаляется, а полученный материал отправляется в лабораторию.
Если материал собирают при бронхоскопии, глотка больного орошается и полощется местными анестетиками, после начала действия которых бронхоскоп вводится в просвет бронхов, при помощи специальных приборов собирая мокроту с поверхности слизистых. Иногда могут подавать физраствор, чтобы разжижать мокроту и увеличить объем содержимого, тогда содержимое аспирируют через бронхоскоп.
Чтобы исключить погрешности и ошибки важно сразу же после забора посеять мокроту, допустимо ее хранение до 2 часов при низких температурах, не более 4°С.
Иногда мокроту сеют после начала приема антибиотиков, но важно тогда обязательно указать препараты, которые принимает пациент.
Искажают результаты дефекты забора мокроты, длительное ожидание их исследования или прием антибиотиков до получения образца.
Мокроту сеют на специальные среды и ждут роста колоний микробов, определяя конкретного возбудителя. После того, как определен опасный микроб, проводят исследование его чувствительности к антибиотикам за счет нанесения дисков, пропитанных препаратами. Если около них колонии активно гибнут – антибиотики эффективны. Именно их рекомендуют в лечении патологии, при которой назначен анализ.
Парецкая Алена, врач, медицинский обозреватель
3,777 просмотров всего, 1 просмотров сегодня
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник