Под мокротой медработники понимают секрет, который выделяется клетками бронхов, куда примешиваются содержимое носа и его пазух, а также слюна. В норме она прозрачная и слизистая, ее немного, и она выделяется только по утрам у людей, которые курят, работают на пыльном производстве или проживают в условиях сухого воздуха.
В этих случаях ее называют трахеобронхиальным секретом, а не мокротой. При развитии же патологий в мокроту могут попадать: гной, когда в дыхательных путях имеется бактериальное воспаление, кровь, когда на пути от носа до окончания бронхов произошло повреждение сосуда, слизь в случаях воспаления небактериального характера. Это содержимое может становиться более или менее вязким.
Патологические процессы как причины скопления мокроты в горле без кашля обычно занимают локализацию от носоглотки, куда стекает содержимое носа и его придаточных пазух, до трахеи. Если же болезнь затронула более глубокие структуры: трахею, бронхи или ткань легких, выделение мокроты будет сопровождаться кашлем (у детей младшего возраста аналогом откашливания может стать рвота с большим количеством слизи или другого содержимого). Бронхит и пневмония могут, конечно, протекать без кашля, но тогда и отделение мокроты здесь беспокоить не будет.
Слизистая оболочка бронхов состоит из клеток, на поверхности которых имеются реснички – микротрубочки, умеющие совершать движения (в норме – в направлении вверх, к трахее). Между реснитчатыми клетками расположены небольшие железки – бокаловидные клетки. Их в 4 раза меньше, чем реснитчатых, но расположены они не так, что после каждых четырех реснитчатых идет 1 бокаловидная: есть участки, состоящие только из одних, или только из клеток второго типа. Железистые клетки полностью отсутствуют в мелких бронхах и бронхиолах. Бокаловидные и реснитчатые клетки объединяются общим названием – «мукоцилиарный аппарат», а процесс передвижения слизи в бронхах и трахее – мукоцилиарным клиренсом.
Слизь, вырабатываемая бокаловидными клетками – это основа мокроты. Она нужна, чтобы вывести из бронхов те частички пыли и микробы, которые, в виду своей микроскопической величины, не были замечены клетками с ресничками, которые есть в носу и в горле.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выходят иммунные клетки, осуществляющие контроль над отсутствием чужеродных частиц в идущем в легкие воздухе. Некоторые клетки иммунитета имеются и в самой слизистой оболочке. Их функция – та же.
Поэтому мокрота, точнее, трахеобронхиальный секрет, есть и в норме; без него бронхи покрылись бы изнутри копотью и примесями, были бы постоянно воспаленными. Его количество – от 10 до 100 мл в сутки. Он может содержать небольшое количество лейкоцитов, но в нем не определяются ни бактерии, ни атипичные клетки, ни волокон, содержащихся в ткани легких. Секрет образуется медленно, постепенно, и когда он достигает ротоглотки, здоровый человек, не замечая, проглатывает это минимальное количество слизистого содержимого.
Это происходит вследствие или повышенной выработки секрета, или ухудшения его выведения. Причин этих состояний много. Вот основные из них:
- Работа на предприятиях с повышенным уровнем загрязнения воздуха частицами силикатов, угля или других.
- Курение.
- Раздражение горла алкогольными напитками, холодной, острой или горячей пищей может вызвать ощущение мокроты без кашля. В этом случае нет ни недомогания, ни ухудшения дыхания, никаких других симптомов.
- Фаринго-ларингеальный рефлюкс. Так называется заброс содержимого горла, куда поступили ингредиенты желудка, не имеющие выраженной кислой среды, ближе к дыхательному горлу. Другие симптомы этого состояния это першение в горле, кашель.
- Острый гайморит. Основными симптомами будет ухудшение состояния, повышение температуры, головная боль, выделение обильного количества соплей. Эти симптомы выходят на первый план.
- Хронический гайморит. Скорее всего, именно эту патологию будут описывать как «мокрота в горле без кашля». Она проявляется затруднением носового дыхания, ухудшением обоняния, утомляемостью. Из пазух в глотку выделяется густая мокрота, и происходит это постоянно.
- Хронический тонзиллит. Здесь человека беспокоит «мокрота», неприятный запах изо рта, на миндалинах могут быть видны беловатые массы, которые могут сами и при определенны движениях мышцами рта выделяться, их запах неприятен. Горло не болит, температура может быть повышена, но – в пределах 37 – 37,3°C.
- Хронический катаральный ринит. Здесь вне обострения нос закладывает только на холоде и то – одну половину; иногда из носа выделяется небольшое количество слизистого отделяемого. При обострении появляются густые обильные сопли, они и создают ощущение мокроты в горле.
- Хронический гипертрофический ринит. Здесь основной симптом – затруднение дыхания носом, его одной половиной, из-за чего человека может беспокоить головная боль в этой половине. Также ухудшается обоняние, вкус, появляется легкая гнусавость. Отделяемое скапливается в горле или выделяется наружу.
- Вазомоторный ринит. В этом случае человека периодически могут «настигать» приступы чихания, которое возникает после зуда в носу, полости рта или глотки. Носовое дыхание периодически затруднено, а из носа наружу или в полость глотки выделяется жидкая слизь. Эти приступы связаны со сном, могут появляться после смены температуры воздуха, переутомления, приема острой пищи, эмоционального стресса или повышения артериального давления.
- Фарингит. Здесь мокрота в горле возникает на фоне першения или боли в нем. Чаще все-таки сумма этих ощущений вызывают кашель, который или сухой, или здесь выделяется малое количество жидкой мокроты.
- Синдром Шегрена. При этом отмечается снижение выработки слюны, и из-за сухости во рту кажется, будто в горле скопилась мокрота.
По этому критерию можно заподозрить:
- слизистая белая мокрота свидетельствует в пользу грибкового (чаще – кандидозного) тонзиллита;
- прозрачная мокрота с белыми прожилками может сопровождать хронический катаральный фарингит;
- мокрота зеленого цвета, густая, может свидетельствовать о хроническом гипертрофическом фарингите;
- а если отходит мокрота желтая, и кашля при этом нет, это говорит в пользу гнойного процесса верхних дыхательных путей (ринита, фарингита, ларингита).
Отделение мокроты по утрам может говорить о:
- рефлюкс-эзофагите – забросе содержимого желудка в пищевод и горло. В этом случае отмечается слабость круговой мышцы, которая не должна пропускать то, что попало в желудок, обратно. Сопровождается эта патология обычно изжогой, которая возникает при принятии горизонтального положения после еды, а также периодически возникающей отрыжкой воздухом или кислым содержимым. Возникая во время беременности и сопровождаясь постоянной изжогой, является ее симптомом, связанным со сдавлением органов брюшной полости беременной маткой;
- хроническом гайморите. Симптомы: затруднение носового дыхания, ухудшение обоняния вплоть до его полного отсутствия, слизь в горле;
- хроническом бронхите. В этом случае мокрота имеет слизисто-гнойный (желтый или желто-зеленый) характер, сопровождается слабостью, невысокой температурой тела.
- быть первым признаком острого бронхита. Здесь отмечается повышение температуры, слабость, ухудшение аппетита;
- развиваясь в весенне-осенний период, говорить о бронхоэктатической болезни. Другими симптомами будут недомогание, повышение температуры. Летом и зимой человек вновь чувствует себя относительно неплохо;
- появляясь на фоне заболеваний сердца, свидетельствовать об их декомпенсации, то есть о появлении застоя в легких;
- развиваясь у детей младшего возраста, говорить об аденоидите. В этом случае носовое дыхание нарушено, дети дышат ртом, но температуры или признаков ОРЗ здесь нет.
Если человек отмечает появление кашля, после которого выделяется мокрота, это говорит о заболевании трахеи, бронхов или легких. Оно может быть острым и хроническим, воспалительным, аллергическим, опухолевым или носить застойный характер. По одному только наличию мокроты диагноз поставить невозможно: необходим осмотр, прослушивание легочных шумов, рентген-снимок (а иногда и компьютерная томография) легких, анализы мокроты — общий и бактериологический.
В некотором роде сориентироваться по диагнозу поможет цвет мокроты, ее консистенция и запах.
Если при кашле выделяется мокрота желтого цвета , это может говорить о:
- гнойном процессе: остром бронхите, пневмонии. Отличить эти состояния возможно только по данным инструментальных исследований (рентген или компьютерная томограмма легких), так как симптомы у них одинаковы;
- наличии большого количества эозинофилов в легочной или бронхиальной ткани, что также свидетельствует об эозинофильных пневмониях (тогда цвет желтый, как канарейка);
- синусите. Здесь отмечается плохое дыхание носом, отделение не только мокроты, но и соплей желтого слизисто-гнойного характера, головная боль, недомогание;
- желтая жидкая мокрота с малым количеством слизи, появившаяся на фоне желтушного окрашивания кожи (при гепатите, опухоли, циррозе печени или перекрытии желчевыводящих путей камнем) говорит о том, что произошло поражение легких;
- желтый цвета охры говорит о сидерозе – заболевании, встречающееся у людей, работающих с пылью, в которой содержатся оксиды железа. При этой патологии особых симптомов, кроме кашля, нет.
Мокрота желто-зеленого цвета говорит о:
- гнойном бронхите;
- бактериальной пневмонии;
- быть нормальным признаком после туберкулеза, который был вылечен специфическими препаратами.
Если откашливается отделяемое ржавого цвета , это свидетельствует о том, что в дыхательных путях произошло травмирование сосудов, но кровь, пока дошла до полости рта, окислилась, и гемоглобин стал гематином. Это может быть при:
- сильном кашле (тогда будут прожилки ржавого цвета, которые исчезнут через 1-2 дня);
- пневмонии, когда воспаление (гнойное или вирусное), расплавляя легочную ткань, привело к повреждению сосудов. Здесь будут: повышение температуры, одышка, слабость, рвота, отсутствие аппетита, иногда – понос;
- ТЭЛА тромбоэмболия легочной артерии.
Если откашливается слизь коричневого цвета , это также говорит о наличии в дыхательных путях «старой», окислившейся крови:
- если легкие имели такую, почти всегда врожденную патологию, как буллы (полости, заполненные воздухом). Если такая булла лежала недалеко от бронха, а потом разорвалась, будет отделяться коричневая мокрота. Если при этом воздух еще и попал в полость плевры, будет отмечаться одышка, чувство нехватки воздуха, которое может нарастать. «Больная» половина грудной клетки не дышит, а во время разрыва буллы отмечалась боль;
- гангрены легкого. Здесь на первый план выходит значительное ухудшение общего состояния: слабость, помутнение сознания, рвота, высокая температура. Мокрота не только коричневого цвета, но еще и имеет гнилостный запах;
- пневмокониозе – болезни, возникающей из-за производственной (каменно-угольной, кремниевой) пыли. Характерны боли в груди, сначала сухой кашель. Постепенно бронхит становится хроническим, часто приводит к возникновению пневмоний;
- раке легких. Заболевание долго не дает о себе знать, постепенно возникают приступы кашля. Человек резко худеет, начинает ночью потеть, ему все труднее становится дышать;
- туберкулезе. Здесь отмечается слабость, потливость (особенно ночная), отсутствие аппетита, потеря массы тела, длительный сухой кашель.
Мокрота цветом от светло зеленого до темно зеленого говорит о том, что в легких имеется бактериальный или грибковый процесс. Это:
- абсцесс или гангрена легкого. Симптомы патологий очень похожи (если речь идет об остром, а не о хроническом абсцессе, симптоматика которого более скудна). Это выраженная слабость, недомогание, одышка, боли в груди, очень высокую, практически не реагирующую на жаропонижающие, температуру тела;
- бронхоэктатическая болезнь. Это хроническая патология, связанная с расширением бронхов. Для нее характерно течение с обострениями и ремиссиями. При обострении с утра и после нахождения на животе отходит гнойная мокрота (зеленая, желто-зеленая). Человек ощущает недомогание, у него повышена температура;
- актиномикозный процесс. В этом случае отмечается длительно повышенная температура, недомогание, откашливается слизисто-гнойная зеленоватая мокрота;
- муковисцидоз – заболевание, когда практически все секреты, вырабатываемые железами организма, становятся очень вязкими, плохо эвакуируются и нагнаиваются. Для него характерны частые пневмонии и воспаления поджелудочной, отставание в росте и массе тела. Без специальной диеты и приема ферментов такие люди могут умереть от осложнений пневмонии;
- гайморит (его симптомы описаны выше).
Мокрота белого цвета характерна для:
- ОРЗ: тогда мокрота прозрачно-белая, густая или пенистая, слизистая;
- рака легких: она не только белая, но в ней есть прожилки крови. Отмечаются также похудение, быстрая утомляемость;
- бронхиальной астмы: она густая, стекловидная, выделяется после приступа кашля;
- заболеваний сердца. Цвет такой мокроты белесый, консистенция – жидкая.
Прозрачная, стекловидная, трудно отделяемая мокрота характерна для бронхиальной астмы. Болезнь характеризуется обострениями, когда отмечается затруднение дыхания (трудно выдохнуть) и слышные на расстоянии хрипы, и ремиссии, когда человек чувствует себя удовлетворительно.
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота : она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная : характерна для бронхиальной астмы и ХОБЛ.
Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Мокрота при туберкулезе имеет следующие характеристики:
- слизистая консистенция;
- необильная (100-500 мл/сутки);
- потом появляются прожилки гноя зеленоватого или желтоватого цвета, белые вкрапления;
- если в легких появились полости, которые нарушили целостность ткани, в мокроте появляются прожилки крови: ржавые или алые, большей или меньшей величины, вплоть до легочного кровотечения.
При бронхите мокрота имеет слизисто-гнойный характер, практически не имеет запаха. Если повреждается сосуд, в мокроту попадают ярко-алые прожилки крови.
При пневмонии, если не произошло гнойного расплавления сосудов, мокрота имеет слизисто-гнойный характер и желто-зеленый или желтый цвет. Если воспаление легких вызвано вирусом гриппа, или бактериальный процесс захватил большую площадь, отделяемое может иметь ржавый цвет или прожилки ржавой или алой крови.
Мокрота при астме слизистая, вязкая, белесая или прозрачная. Выделяясь после приступа кашля, похожа на расплавленное стекло, ее называют стекловидной.
источник

Учитывая распространенность бактериальных бронхолегочных воспалений, статья будет полезна тем, кто хочет узнать о причинах мокроты и методах ее устранения.
Влажный кашель – это рефлекс, сопровождающийся выделением большого объема вязкой мокроты. Влажная мокрота при отхаркивании проходит через дыхательные пути быстро, без затруднений. В народе такой вид кашля называют «мокрым».
Патологические причины продуктивного кашля:
Человек кашляет и по другим причинам: при попадании пыли в дыхательные пути, аллергии. Если кашляет грудничок после кормления – возможно, он подавился молоком. О патологическом кашле свидетельствует высокая температура, озноб, вялость и другие симптомы, которые правильно сможет определить только врач.

«Взрослые» симптомы мало отличаются от «детских». Зеленая мокрота при кашле без температуры у взрослого говорит о том, что у человека хроническое бактериальное воспаление дыхательных путей. Такой симптом свойственен курящим пожилым людям, больным ХОБЛ и хроническим бронхитом.
В редких случаях темно-зеленый оттенок слизи свидетельствует о развитии муковисцидоза (особенно если откашливаются комочки зеленоватого цвета). Это болезнь, поражающая секреторные железы, из-за чего функция дыхательных органов нарушается.
Зеленая густая мокрота откашливается после того, как человек был пробужден. За это время бронхи человека буквально переполнены слизью, которую организм не мог вывести, находясь всю ночь в позиции лежа.
Перед тем, как принимать противокашлевое лекарство, необходимо обследовать свое здоровье у врача. В ином случае есть вероятность применения неправильного препарата, из-за чего кашель не вылечится, а количество слизи только увеличится в бронхах.
Когда человек болеет, зеленая мокрота по утрам – привычное для него явление. Чтобы устранить утренний кашель или ослабить его проявления, терапия должна быть комплексной. Антибиотики при бактериальной инфекции являются основой терапии. Препараты подбирает лечащий врач после обследования пациента.
Спазмы отлично подавляет теплое молоко с медом. Выпивая этот вкусный напиток утром, больной ощущает, как его горло окутывает теплая пленка, а кашлевые рефлексы на несколько часов «притупляются». Молоко полезно еще и тем, что оно успокаивает и «клонит ко сну», что очень полезно для болеющего человека. В напиток можно добавить корицу или мякоть имбиря.
Мокрота зеленого цвета у ребенка вызывает нехорошие подозрения у родителей, особенно если такие симптомы раньше не проявлялись. Если врач поставил малышу диагноз «бронхит», задача родителя – подавлять не кашлевой позыв, а бактериальную флору.
С кашлевыми позывами отлично справляется раскаленная соль. Полезные рецепт:
- Насыпать на сковороду 400 г поваренной соли.
- Разогреть её до тех пор, пока из неё не пойдет легкий дымок.
- Насыпать соль на плотную бумагу, после чего сделать из содержимого «конверт». Бумажный конверт нужно завернуть в несколько слоев тканевого материала: полотенце, покрывало и пр.
- Приложить соль к груди ребенка. Процедуру можно завершать тогда, когда соль стала еле теплой.
Чтобы соль максимально подействовала, крайне важно приложить её к нужному месту. Чтобы определить, откуда поступает кашель, попросите малыша перед процедурой прокашляться. Пока ребенок кашляет, держите ладонь на его грудной клетке. Откуда идет вибрация – туда и нужно прикладывать «конверт» с горячей солью.
По окончанию процедуры необходимо следить за тем, чтобы тело ребенка находилось в тепле минимум час. Не лишним будет после прогревания дать теплый имбирный чай со смородиной или медом.

Нельзя ставить себе диагноз самостоятельно! Диагностика заболевания проводится очень просто. Первым делом нужно направляться к терапевту или семейному врачу. Доктор осматривает больного, определяет причину появления темно-зеленой мокроты. Зеленую мокроту лечит, как правило, амбулаторный терапевт, но если у больного пневмония – его госпитализируют.
Возбудителями бронхита и пневмонии являются патогенные микроорганизмы и реже – грибок. Воспаление легких – это, как правило, следствие запущенного бронхита при неумелом лечении или его отсутствии. При обоих заболеваниях зеленая мокрота откашливается болезненно, вызывает одышку, мышечную слабость.
Обнаружив зеленую мокроту при бронхите, врач прописывает антибиотики и иммуностимулирующие препараты. Если заболевание сопровождается затрудненным дыханием, к медикаментозному комплексу добавляется Беротек или Итроп. Принимать лекарства необходимо в указанном доктором порядке и дозировке.
ХОБЛ – это прогрессирующая болезнь, сопровождаемая бронхиальным воспалением и разрушением тканей легкого (или двух сразу). Самая распространенная причина болезни – курение. Прочие факторы: частое вдыхание производственных токсинов, респираторные заболевания, экологический дисбаланс.
Болезнь имеет пять стадий. Первая характеризуется непрерывным кашлем, агрессивно не проявляется. Последняя сопровождается дыхательной недостаточностью, несет угрозу жизни человека.
Обострение ХОБЛ проявляется из-за пневмонии, пневмоторакса, сердечной недостаточности, эритроцитоза. Диагностику заболевания проводит врач с помощью спирометрии и цитологического обследования.
Лечение ХОБЛ проводится комплексно: посредством муколитиков, антибиотиков, легочной реабилитации, ингаляций. К терапевтическому курсу нужно приступать тогда, когда врач составил полную схему лечения!
Зеленая мокрота при кашле у ребенка и взрослого – далеко не единственное, что можно увидеть на салфетке. Мокротный оттенок ежедневно может меняться. Это зависит от того, насколько долго и серьезно протекает болезнь.
Прозрачная слизь при кашле – часто встречающееся явление при простудных заболеваниях, гриппе и других недугах, несущих опасности человеческой жизни. При простуде слизь прозрачная с белесыми вкраплениями. Такой кашель сопровождается болями при глотании, чиханием и сильным ознобом.
Когда мокрота сменяет цвет на желтоватый – это признак наличия в организме возбудителей болезни. Желтоватые выделения – признак бронхита, пневмонии, синусита, кистозного фиброза или аллергии. За редким исключением это признак раковой опухоли. В случае появления онкологического заболевания желтоватые сгустки при кашле имеют кровяные вкрапления.
Слизь желтоватого цвета называют «гнойной». В состав выделений входят белые кровяные клетки, омертвелая ткань, клеточные остатки и слизь, накопившаяся в дыхательных путях за время болезни.
При отхаркивании желтой мокротой доктор назначает прием препаратов антибактериального воздействия, так как меняющийся цвет выделений – признак наличия вредоносных микроорганизмов в теле человека, размножение которых нужно немедленно остановить.
Кашель со сгустками крови – очень тревожный сигнал для больного. Возможные причины: травматическое поражение дыхательного органа, туберкулез, наличие гельминтов (глистов) в легких, рак легких, заболевания ЖКТ.
Самая распространенная причина коричневой мокроты – длительное курение. Ни для кого не секрет, что курящий человек кашляет чаще, чем человек без пагубных привычек. Это происходит потому, что бронхи и легкие постепенно разрушаются. Кровеносные сосуды повреждаются, из-за чего слизь приобретает коричневатый оттенок. При этом курящий может не подозревать о наличии проблем со здоровьем, ссылаясь на «кашель курильщика».
В следующем видео доктор Комаровский даст рекомендации по лечению вирусных бронхитов:
источник
Мокрота — тип слизи, который выделяется в лёгких и близлежащих дыхательных путях. Она играет важную роль в профилактике попадания в дыхательные пути и лёгкие микроорганизмов и иных микроскопических объектов, которые могут стать причиной развития инфекции.
Другие участки организма, включая верхние дыхательные пути (нос, рот, горло) и пищеварительный тракт, также вырабатывают слизь.
Обычно слизь прозрачная, редкая и незаметная. Люди с простудой или инфекцией могут обнаружить, что у них слизь становится более густой и меняет свой оттенок.
В текущей статье мы расскажем, какого цвета бывает слизь или мокрота и на что может указывать каждый из оттенков. Мы также поговорим о консистенции мокроты и объясним, что необходимо делать, когда её внешний вид меняется.
Цвет мокроты может указывать на состояние дыхательной системы
Цвет мокроты может дать полезную информацию о состоянии лёгких и других органов дыхательной системы.
Прозрачная слизь наблюдается в здоровом организме. Она состоит из воды, соли, антител и других клеток иммунной системы. После выделения в дыхательных путях большая часть слизи направляется в горло и проглатывается.
Коричневая мокрота может указывать на возможное кровотечение, которое началось какое-то время назад. Ярко-красная или розовая мокрота говорит о том, что выделение крови произошло недавно.
Чёрная мокрота может свидетельствовать о наличии в организме грибковой инфекции. Людям с чёрной мокротой следует немедленно связаться с врачом, особенно если они имеют ослабленную иммунную систему.
Белая слизь — признак насморка. Когда носовые пазухи заложены, ткани распухают и воспаляются, что замедляет проход слизи через дыхательные пути. Если это происходит, слизь становится более густой и мутной или белой.
Жёлтая слизь сигнализирует о том, что клетки иммунной системы начали работать на месте инфекции или другого типа воспаления.
Белые кровяные тельца или лейкоциты — это клетки иммунной системы, которые отвечают за противодействие микроорганизмам. По мере того как лейкоциты борются с инфекцией, они начинают попадать в слизь и придавать ей желтоватый оттенок.
Зелёная мокрота указывает на более масштабную и более сильную иммунную реакцию. Во время такой реакции вырабатываются белые кровяные тельца, микроорганизмы, другие клетки и белки. Всё это придаёт мокроте зелёный цвет.
Несмотря на то, что мокрота зелёного цвета говорит о наличии инфекции, организм в таких случаях не всегда нуждается в антибиотиках. Большинство инфекций, приводящих к зелёной мокроте, имеют вирусную природу и обычно проходят в течение нескольких недель без какого-либо лечения.
Использование антибиотиков в тех ситуациях, когда в этом нет необходимости, может причинить вред здоровью, поскольку бактерии могут улучшать свою сопротивляемость. Если зелёная мокрота сопровождается трудностями дыхания, болью в грудной клетке или выкашливанием крови, то человеку следует в кратчайшие сроки посетить врача.
Красный цвет мокроты указывает на наличие в ней крови. Присутствие в мокроте крови может иметь несколько различных причин. Даже интенсивный кашель, например, при респираторных инфекциях иногда может вызывать повреждение небольших кровеносных сосудов, приводящее к незначительному кровотечению.
О причинах появления крови в мокроте можно более подробно прочитать здесь.
Кашель и чиханье помогают организму избавиться от чужеродных или вредных объектов.
Мокрота также может иметь различную плотность. Она бывает густой, редкой, водянистой и вязкой. Редкая и прозрачная слизь обычно указывает на отсутствие проблем в дыхательных путях.
Когда организм борется с инфекцией, клетки иммунной системы, микроорганизмы и отходы накапливаются в мокроте и делают её более густой, липкой и мутной.
Кашель и чиханье — реакции, которые помогают организму очистить избыточную жидкость или мокроту, а также другие материалы, которые не должны находиться в дыхательных путях.
Болезни и инфекции — не единственная причина повышения плотности мокроты. Нарушение водного баланса и даже обычный сон могут приводить к тому, что слизь начинает перемещаться медленнее, чем обычно, и становится более густой.
Ещё один возможный вариант внешнего вида мокроты — пенистая мокрота. Беловато-серая и пенистая слизь может быть индикатором хронической обструктивной болезни легких (ХОБЛ), поэтому данный симптом должен оценить врач, особенно если человек наблюдает такую слизь впервые.
Розовая и пенистая мокрота может указывать на то, что человек сталкивается с острой левосторонней сердечной недостаточностью, особенно если представлены и другие симптомы, например:
- одышка;
- потоотделение;
- боль в грудной клетке.
Каждому, кто сталкивается с таким комплексом симптомов, необходимо в срочном порядке направиться в ближайший пункт оказания неотложной медицинской помощи.
Важно понимать, что врач не сможет поставить диагноз только на основании цвета и консистенции мокроты, выделяемой у пациента.
Наличие жёлтой, зелёной или густой мокроты не всегда указывает на наличие инфекции. Кроме того, если инфекция представлена, по цвету мокроты нельзя определить, вызвана ли она вирусом, бактериями или другим патогеном. Обычные аллергии также могут вызывать изменение цвета слизи.
Антибиотики не всегда помогают устранить зелёную слизь.
Если белая, жёлтая или зелёная слизь наблюдается несколько дней, или если она сопровождается другими симптомами, такими как лихорадка, озноб, кашель или боль в придаточных пазухах носа, то человеку следует обратиться к врачу. Однако можно повременить с визитом в больницу и попытаться вылечить перечисленные симптомы в домашних условиях.
При появлении красной, коричневой, чёрной или пенистой мокроты с врачом следует встретиться как можно скорее. Такие симптомы могут указывать на серьёзные медицинские состояния, требующие немедленной медицинской помощи.
Разбавленное и нанесённое на грудь эфирное масло мяты помогает ослабить кашель
Белую, жёлтую или зелёную мокроту обычно можно вылечить в домашних условиях.
Людям необходимо получать достаточный отдых и потреблять значительные объёмы воды. Обезвоживание может ухудшить состояние и усложнить выкашливание мокроты.
Некоторые люди могут обнаружить, что лёгкие виды физической активности, например пешие прогулки, способны повысить выделение мокроты при кашле.
Ниже приведены другие методы избавления от мокроты в домашних условиях.
Увлажнители воздуха помогают увлажнить окружающую среду. Это облегчает дыхание и способствует выкашливанию мокроты, которая находится в грудной клетке.
Эвкалиптовые и мятные масла в качестве ингредиентов входят в состав многих средств, используемых при растирании грудной клетки.
При втирании в грудную клетку эти масла способствуют релаксации, улучшают дыхание и делают выделение мокроты при кашле более продуктивным.
Эфирные масла необходимо разбавлять кокосовым или миндальным маслом перед прикладыванием к груди. Неразбавленные масла иногда могут вызывать дискомфорт и боль при продолжительном контакте с кожей.
Некоторые люди втирают эфирные масла в подошвы ног, а затем надевают тугие носки. Такой метод также показывает свою эффективность.
В интернете можно найти десятки сайтов, которые не только реализуют эфирные масла, но и предоставляют о них исчерпывающую информацию.
Безрецептурные отхаркивающие препараты, такие как гуафенизин, разжижают мокроту и облегчают её выкашливание.
Такую фармакологическую продукцию можно использовать для лечения как взрослых, так и детей. Отхаркивающие препараты продаются в большинстве городских аптек вместе с инструкциями по их правильному применению.
В большинстве случаев эффективно бороться с аномальной мокротой можно при помощи домашних методов лечения.
Если отклонения в цвете или консистенции мокроты продолжаются в течение нескольких дней, то правильным решением будет встреча с врачом. Для лечения бактериальных инфекций, вызывающих мокроту, может потребоваться приём антибиотиков.
При появлении красной, розовой, коричневой или чёрной мокроты человеку необходимо немедленно связаться с врачом или направиться в пункт оказания неотложной медицинской помощи.
источник
Зеленая мокрота при кашле говорит о воспалительном процессе в бронхах, трахее или легких с образованием слизисто-гнойного или гнойного экссудата.
При интенсивном воспалении экссудат скапливается и попадает в выделения слизистых оболочек дыхательных путей, пораженных инфекцией.

Основные причины появления зеленой мокроты при кашле непосредственно связаны с теми заболеваниями, симптомом которых является продуктивный (влажный) кашель. Такими заболеваниями являются трахеобронхит, острый бронхит и обострение хронического бронхита, пневмонии, бронхопневмония, бронхоэктатическая болезнь, постпневмонийный гнойный плеврит (эмпиема плевры), а также абсцесс легкого.
Как отмечают специалисты, если при кашле отходит зеленая мокрота, значит, к возникновению данных болезней причастны такие грамположительные и грамотрицательные бактерии, как Staphylococcus aureus, Streptococcus viridans, Streptococcus pneumoniae, Haemophilus influenzae, Escherichia coli, Proteus mirabilis, Klebsiella spp., Serratia marcescens и др.
Бронхотрахеит инфекционной этиологии развивается из трахеита на фоне достаточно высокой температуры, ринита, фарингита или ларингита, когда воспалительный процесс спускается из верхних отделов дыхательных путей в нижние. Если в начале заболевания кашель сухой, с приступами по утрам, то примерно на 4-5-й день кашель становится продуктивным, и появляется желто-зеленая мокрота при кашле.
Для острого бронхита, а также обострения его хронической формы характерен сильный кашель, при котором больной откашливает слизисто-гнойный экссудат вязкой консистенции желтого или зеленоватого цвета.
Среди клинических признаков бронхоэктатической болезни, возникающей вследствие повреждения стенок бронхов и их расширения, отмечается зеленая мокрота при кашле, часто — с кровянистыми включениями и частицами отмерших эпителиальных тканей бронхов.
В большинстве случаев воспаления легких (пневмонии) виновата бактерия Streptococcus pneumoniae, которую врачи называют пневмококком. Однако пневмония может вызываться и вирусами (в основном, RS-вирусом), и грибковой инфекцией (пневмомикозы, развивающиеся из-за грибов рода Candida, Actinomyces, Histoplasma и др.), и даже паразитами (пневмоцистная пневмония). Но откашливание мокроты зеленоватого цвета может быть при любой этиологии пневмонии.
А при особо тяжелых формах воспаления легких в их тканях может сформироваться пиогенная капсула — полость с гнойно-некротическим содержимым. В таком случае диагностируется абсцесс легкого, который, в конце концов, прорывается в бронхи, и тогда при кашле отходит зеленая мокрота с гноем, имеющая выраженный гнилостный запах.

Точную причину заболеваний органов дыхания, которые сопровождаются кашлем с зеленой мокротой, призвана установить диагностика. К сожалению, наличие зеленой мокроты при кашле не всегда подвергается всестороннему исследованию с применение проверенных диагностических методик. Это приводит к тому, что при назначении антибиотиков не учитывается возбудитель воспалительного процесса, а, значит, при одинаковом симптоме антибактериальные препараты могут не подействовать и не привести к излечению заболевания или намного замедлить выздоровление и стать причиной осложнений.
Для выяснения истинного происхождения кашля необходимо более тщательное обследование на основе:
- общего анализа крови;
- биохимического анализа крови;
- анализа крови на эозинофилы, микоплазму и др.;
- посева мокроты на микрофлору;
- бактериоскопии мазки мокроты;
- общего анализа мочи;
- анализа мочи на антигены;
- копрологического исследования (анализа кала);
- рентгеноскопии грудной клетки;
- спирометрического исследования показателей дыхания;
- бронхоскопии;
- УЗИ или КТ грудной клетки.

В настоящее время в клинической практике этиологическое лечение зеленой мокроты при кашле, вернее заболеваний, имеющих данный симптом, проводится с помощью антибиотиков.
Назначается прием Ампициллина (синонимы — Ампексин, Домипен, Опицилин, Пентрексил, Риомицин, Цимексиллин и др.): взрослым — по 500 мг 4 раза в день; суточная дозировка для детей рассчитывается по 100 мг на килограмм массы тела и делится на 6 приемов в течение 24 часов.
Амоксициллин (синонимы — Аугментин, Флемоксин) взрослые и дети старше 10 лет принимают после еды по 0,5 г — трижды в сутки, дети 5-10 лет — по 0,25 г, дети 2-5 лет — по 0,125 г три раза в сутки. Минимальный курс лечения составляет 5 дней.
В лечении зеленой мокроты при кашле у взрослых (при пневмониях) может применяться эффективный фторхинолоновый антибиотик третьего поколения Левофлоксацин (Левофлоцин, Таваник, Тайгерон, Флексид и др.) в таблетках: до еды дважды в день по 0,25-0,5 г; продолжительность приема — 5 дней.
Практикуется пятидневный курс лечения стрептококковых инфекций дыхательных путей антибиотиком Ровамицин (в таблетках по 1,5 и 3 млн. МЕ). Взрослым следует принимать его по 3 млн. МЕ трижды в течение дня, детям суточная доза рассчитывается на килограмм веса тела — по 150 тыс. МЕ в сутки — и распределяется на три приема. Также используется Азитромицин (Сумамед) и Эритромицин. А Джозамицин (Вильпрафен) особенно эффективен при воспалении дыхательных путей, спровоцированном Peptococcus spp. или Peptostreptococcus spp. Врачи рекомендуют принимать препарат по 500 мг трижды в сутки.
При пневмонии грибковой этиологии лечение зеленой мокроты при кашле следует проводить противогрибковыми антибиотиками, к примеру, Амфоглюкамином. Рекомендованное применение этого составляет от 10 до 14 дней: взрослым — по 200-500 тыс. ЕД дважды в день (после еды); детям — в зависимости от возраста (по 25- 200 тыс. ЕД. 2 раза в сутки).
При медикаментозной терапии вирусных бронхитов и пневмоний антибиотики следует дополнять противовирусными средствами (Ремантадин, Ацикловир, Виразол и т.д.), которые врач назначает индивидуально — в зависимости от конкретного возбудителя заболевания.
Ключевой принцип, которого придерживаются все врачи, назначая симптоматическое лечение зеленой мокроты при кашле – ни в коем случае не подавлять кашлевой рефлекс, а способствовать откашливанию накопившего экссудата.
Отхаркивающие средства действуют путем расширения бронхиол, что и облегчает выведение мокроты. Таблетки Терпингидрат (по 0,25 и 0,5 г) назначаются по одной таблетке трижды в день. Мукалтин (на основе алтея лекарственного) нужно принимать до еды по 0,05-0,1 г прием 2-3 раза (до еды). Ликорина гидрохлорид — по 0,1-0,2 мг 3-4 раза в день (примерно за 30-45 минут до приема пищи). Нашатырно-анисовые капли следует принимать при кашле в такой дозировке: взрослым — по 10-15 капель 2-3 раза в день; детям – из расчета одна капля на каждый год жизни. Наконец, Пертуссин, содержащий в своем составе экстракт чабреца и бромид калия, стимулирует физиологическую активность мерцательного эпителия и перистальтику бронхиол, благодаря чему любая, в том числе зеленая мокрота при кашле продвигается из нижних отделов дыхательных путей в верхние, а оттуда выводится наружу. Взрослым следует принимать Пертуссин по столовой ложке трижды в день, детям – по чайной или десертной ложке 2-3 раза.
Препараты-муколитики делают мокроту менее вязкой, что значительно облегчает ее выведение из дыхательных путей. Рекомендуемый медиками Бромгексин (Бронхостоп, Солвин) применяется взрослыми и детьми старше 14 лет по 8-16 мг 3-4 раза в сутки; детьми 6-14 лет — по 8 мг трижды в сутки, 2-6 лет – по 4 мг, детьми до 2 лет – по 2 мг 3 раза в день. Курс лечения — 5 дней.
Амброгексал (другие торговые названия – Амброксол, Лазолван, Бронхопронт, Мукозан, Муковент, Мукоброксол и др.) повышает выработку слизи в дыхательных путях. Взрослым препарат назначается по одной таблетке 2-3 раза в день (после еды) или по 10 мл препарата в виде сиропа – трижды в день. Детям старше 6-12 лет рекомендованная доза сиропа составляет 5 мл (2-3 раза в день); детям в возрасте 2-5 лет — по 2,5 мл; до 2 лет — по 2,5 мл дважды в течение дня.
Ацетилцистеин (Ацестин, АЦЦ, Муконекс и др. торговые названия) взрослым и детям старше 14 лет назначают по 200 мг 3 раза в сутки; детям 6-14 лет — по 200 мг дважды в день; детям 2- 5 лет препарат рекомендуется принимать в виде шипучих таблеток АЦЦ — по 100 мг 2 раза в сутки.
Также можно применять при кашле с зеленой мокротой аптечные растительные сборы, в состав которых входят корень солодки или алтея, трава мать-и-мачехи и душицы, цветки бузины черной, листья подорожника большого, семена аниса. Готовится лекарственный отвар просто: столовая ложка смеси заливается 250 мл кипятка (или две столовые ложки на пол-литра воды) и настаивается под крышкой на водяной бане четверть часа; затем отвар нужно остудить, процедить и принимать по полстакана дважды в день (после еды).
Профилактика зеленой мокроты при кашле состоит в эффективном лечении кашля при любых патологиях дыхательных путей, не доводя его до состояния застоя мокроты в бронхах и легких. Чем быстрее вы избавитесь от мокроты, тем благоприятнее будет прогноз зеленой мокроты при кашле. Так, острый бронхит можно одолеть дней за десять, а вот с хроническим придется бороться намного дольше – полтора-два месяца, а то и больше.
Помните, что воспаление в дыхательных путях может привести к гнойному бронхиту, хронической пневмонии, бронхоэктатической болезни, абсцессу легкого. В последнем случае, как утверждают пульмонологи, возникают серьезные проблемы, для решения которых может понадобиться неотложное хирургическое вмешательство.
Поэтому необходимо обращаться к врачу, если у вас появилась зеленая мокрота при кашле.
источник
Мокрота желто-зеленого цвета говорит о наличии гнойных выделений. Выделение мокроты является реакцией организма на какой-либо процесс, протекающий в дыхательных органах человека.
По цвету и другим параметрам выделений при кашле врачи могут поставить предварительный диагноз. Для специалиста эти данные свидетельствуют о многом. Мокрота желто-зеленого цвета сигнализирует об опасности, которая угрожает здоровью человека. При появлении ее надо обращаться к врачу и проходить обследования.
Мокрота представляет собой выделяемую при отхаркивании или во время кашля трахейную слизь, смешавшуюся со слюной и слизистыми выделениями носа. Даже в нормальном состоянии у человека выделяется секрет трахеи, обусловленный функционированием желез трахеи и бронхов.
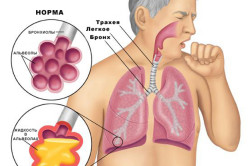
При развитии болезненных процессов объем мокроты значительно возрастает и может достичь 1,5 л. Состав мокроты существенно изменяется, в нем начинают преобладать выделения, возникшие за счет патологии. Концентрация мокроты в бронхах увеличивается, что снижает проходимость дыхательных путей. Организм рефлексивно реагирует на это и потоком воздуха пытается очистить каналы. Этот поток захватывает мокроту и в виде влажного кашля вырывается наружу.
Один из основных показателей выделяемой мокроты – цвет. Он определяется элементарным составом жидкости и может указать на преобладающие процессы в легких и бронхах. В зависимости от окраски мокрота может быть следующих типов: слизистая, серозная, мокрота с гноем, стекловидная масса, кровянистая слизь.
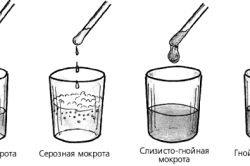
Такая характеристика, как запах, не всегда может определить состояние дыхательных органов. Чаще всего выделения не имеют запаха. Отхаркивание с характерным гнилостным запахом заметно при явных абсцессах или даже гангрене легкого, когда резко возрастает содержание гнилостных микроорганизмов.
Консистенция мокроты является важной характеристикой. Выделяемая смесь может быть жидкой, густой и вязкой. Так, серозная примесь, практически прозрачная, имеет жидкую консистенцию. Слизисто-гнойная мокрота желто-зеленого цвета представляет собой вязкую массу, иногда с неприятным запахом. Гнойный тип обладает жидким составом с резким запахом желтоватого или зеленого цвета. Стекловидная разновидность проявляется в виде тягучей и прозрачной массы. Наличие в мокроте кровяных сгустков или прожилок придает ей красноватый или розовый оттенок и указывает на возникновение кровотечений.
Анализ внешнего вида выделений при кашле или отхаркивании даже без углубленных исследований может позволить поставить предварительный диагноз. Уже само возникновение усиленного кашля с мокротой говорит о начале болезнетворного процесса.

Если на желто-зеленом фоне выделения обнаружатся кровяные следы, то это опасный признак проявления крупозной пневмонии и других тяжелых заболеваний. Однако это может быть следствием простого механического повреждения мелких кровеносных сосудов при сильном кашле.
Другие оттенки выделяемой массы являются признаками иных заболеваний: при ОРЗ – слизистая прозрачная мокрота; аллергические формы болезней могут привести к янтарным оттенкам и т.д.
При появлении частых и затяжных кашлей с выделением мокроты желто-зеленого цвета необходимо провести комплексные исследования состава выделяемой слизи. Анализ направлен на установление бактериологических и цитологических параметров для оценки качественного и количественного состава мокроты.
По результатам анализа пробы под микроскопом можно получить первые результаты. Нейтрофильные лейкоциты (более 25 клеток в поле зрения микроскопа) свидетельствуют о воспалении на фоне инфекции, а повышенное содержание эозинофилов (более 50%) – об аллергической причине или глистной инвазии. Кристаллы Шарко-Лейдена и спирали Куршмана обычно являются следствием обострения бронхиальной астмы.
Настораживающим симптомом является обнаружение под микроскопом эластичных волокон, что может сигнализировать о разрушительных процессах в легочной ткани за счет абсцедирующей пневмонии или туберкулеза.
Если цитологические исследования выявляют концентрацию атипичных клеток, то это возможный признак злокачественного образования в легких.
Бактериологическое исследование направлено на оценку микробного состава мокроты. Для нормального состояния человека характерна сапрофитная флора, которая не вредна для здоровья. Нахождение болезнетворных микроорганизмов в количестве, превышающем 106 на 1 мл, указывает на развитие болезни.
Для отделения мокроты из дыхательных путей и облегчения дыхания рекомендуются следующие мероприятия:
- обильное питье в виде теплой воды, чая, соков, морса;
- повышение влажности в помещении, где чаще всего находится больной;
- прием отхаркивающих средств (медикаментозных препаратов и народных средств);
- ингаляция, особенно с использованием хвойных составов;
- дыхательная гимнастика;
- специальный дренажный массаж и другие методы физиотерапии.
Когда сухой кашель переходит в продуктивный, некоторые считают, что человек пошел на поправку. В действительности все обстоит несколько иначе: важен характер отделяемого. Если при кашле выходит зеленая мокрота — появился весомый повод наведаться на прием к врачу. Такой симптом бывает сигналом серьезной патологии в бронхолегочной системе или верхних дыхательных путях.
В состоянии абсолютного здоровья из слизистых трахеобронхиального дерева выделяется слизь без запаха, которая секретируется железами органов дыхания. Она содержит защитные клетки, которые губительно действуют на микробов и при помощи реснитчатого эпителия выводят их во внешнюю среду. Суточный физиологический объем секрета не должен быть более 100 мл.
При развитии патологии кашель усиливается, состояние может сопровождаться повышением температуры или быть без нее, а количество мокроты возрастает и иногда доходит до полутора литров за день. Бронхолегочной секрет отличается по нескольким признакам.
| Консистенция | Цвет | Запах | Характер |
| Вязкая | Белая — симптом грибковой инфекции | Нейтральный — относится к варианту нормы | Слизистая |
| Густая | Желтая или зеленая — при бактериальном поражении дыхательной системы | Зловонный — характерен для гнилостных анаэробных микробов | Слизисто-гнойная |
| Жидкая | Коричневая или красная — говорит о попадании крови | Серозная | |
| Черная — типична для пневмокониозов |
Характеристика мокроты — важный пункт в диагностике некоторых заболеваний.
Появление желто-зеленой или зеленой мокроты объясняется попаданием в секретируемую слизь гнойного экссудата, имеющего разный цвет — желтый, желто-зеленый или ярко-зеленый. Гной представляет собой смесь белка, лейкоцитов с бактериями внутри и ферментов.
Появление мокроты с зелеными вкраплениями во время кашля говорит об активной бактериальной инфекции (стафилококки, стрептококки, клебсиеллы) в воздухоносных путях.
Причины окрашивания мокроты в оттенки зеленого:
- Гайморит или синусит, которым свойственен желто-зеленый секрет, он отходит без кашля.
- При абсцессе легкого в начальном периоде, до вскрытия гнойника в бронх, выделяется небольшое количество зловонной зеленой мокроты. На втором этапе заболевания, после прорыва абсцесса, мокрота отходит «полным ртом».
- Гнойный бронхит — характерна вязкая светло-зеленая мокрота при откашливании.
- Пневмония — появление густой мокроты коричневато-зеленого цвета (ржавого) свидетельствует о тяжелой форме воспаления в легких.
- При туберкулезе легких за счет разложения паренхимы органа отмечается зеленая мокрота с кровью.
- Муковицидоз — заболевание, при котором в бронхиальном дереве скапливается вязкий темно-зеленой окраски секрет и выделяется в виде комочков из горла при кашлевом рефлексе.
- Бронхоэктатическая болезнь — хроническая патология, которая сопровождается отхождением обильного количества гнойной мокроты с неприятным запахом преимущественно по утрам. Возможно возникновение легочного кровотечения.
- Злокачественной опухоли легких на запущенной стадии свойственна серо-зеленая или грязно-серая мокрота, говорящая о некрозе и распаде ткани.
Наличие кровавых вкраплений в выделяемой зеленой слизи при кашле не должно пугать, так как часто это признак механического разрушения мелких капилляров во время интенсивного кашля.
Перечень заболеваний, для которых характерна зеленая мокрота, весьма широк, у всех разные провоцирующие факторы и проявления.
| Наименование | Клинические признаки |
| Хронический гайморит и синусит |
|
| Простуда |
|
| Ларингит |
|
| Гнойный бронхит и воспаление легких |
|
| Абсцесс легкого |
|
| Бронхоэктатическая болезнь |
|
| Туберкулез |
|
| Рак легкого |
|
Иногда мокрота с зеленым оттенком откашливается у курильщиков со стажем и особенно по утрам.
Обнаружив в выделяемой слизи зеленые включения, нельзя откладывать визит к врачу, нужно срочно обратиться к терапевту или ЛОРу.
Специалист уточняет жалобы и анамнез для выяснения подробностей клиники (количество слизи, ее характер, цвет) и сопутствующих симптомов.
Осуществляется физикальное обследование, которое включает осмотр, сравнительную и топографическую перкуссию легких, выслушивание типа дыхания и патологических звуков (влажных разнокалиберных или сухих хрипов, крепитации).
Лабораторные методы также имеют весомое значение. Проводится общий анализ крови, в котором возможно увидеть типичные признаки воспаления. Обязательно исследуется мокрота на наличие в ней патогенных микроорганизмов, микобактерий туберкулеза (бактериальный посев) или раковых атипичных клеток.
При анализе мокроты выявляется чувствительность возбудителей болезни к антибиотикам, что позволяет подобрать эффективное и рациональное лечение.
Инструментальные способы диагностика определяются врачом и зависят от вида патологии. Допустимо проведение рентгена легких или флюорографии, бронхоскопии, компьютерной или магнитно-резонансной томографии.
Должно быть комплексным и направлено на подавление болезнетворной микрофлоры, улучшение эвакуации мокроты, а также на стимулирование защитных сил организма.
Пациенту рекомендуется соблюдение постельного и питьевого режима, диеты. Необходимо употреблять больше жидкости (до 2 литров в сутки), обогащенной полезными веществами — соки, морсы, компоты из сухофруктов, минеральная негазированная вода.
Питание должно быть высококалорийным, с достаточным количеством полноценного белка и аминокислот, микроэлементов и витаминов А, С, В. Приветствуется употреблять много фруктов и овощей. Мясо и рыбу лучше варить, жарить продукты нежелательно. Периодичность приема пищи — каждые 1,5–2 часа.
Назначаются отхаркивающие препараты для улучшения отхождения бронхолегочного секрета:
Во время приема муколитических средств необходимо пить много жидкости в течение дня.
Целесообразно применение антибактериальных средств с учетом посева. Используются следующие группы препаратов:
- пенициллины — Амоксициллин, Амосин, Амоксиклав, Аугментин, Флемоксин, Солютаб, Флемоклав;
- цефалоспорины — Цефепим, Цефуроксим, Цефаклор, Цефотаксим;
- макролиды — Азитромицин, Сумамед, Экомед, Эритромицин, Кларитромицин, Рокситромицин;
- карбапенемы — Имипенем, Меропенем, Тиенам;
- тетрациклины — Рондомицин, Вибрамицин, Доксициклин;
- фторхинолоны — Офлоксацин, Зиноцин, Ципрофлоксацин, Левофлоксацин.
У пациентов с тяжелыми инфекциями (абсцесс, пневмония) и слабым иммунитетом антибиотики комбинируют между собой для достижения наилучшего эффекта.
Способствуют скорейшему выздоровлению, так как тормозят процессы воспаления и стимулируют защитные силы организма.
| Название болезни | Рекомендованные физиотерапевтические методы |
| Бронхит |
|
| Пневмония |
|
| Абсцесс легкого |
|
| Бронхоэктатическая болезнь |
|
| Гайморит и синусит |
|
| Ларингит |
|
Методы физиотерапии противопоказаны во время лихорадки (температура выше 37,5 °C), туберкулезе легких, онкологии и кровотечениях.
Применение лечебных свойств растений при кашле с выделением зеленой мокроты относится к безопасному и доступному методу терапии. Однако рекомендуется использовать его как дополнение к основным схемам. Отсутствие побочных явлений, кроме редких аллергических состояний, позволяет использовать фитотерапию длительно и в любом возрасте.
Растения, рекомендуемые к назначению:
Травы рекомендуется употреблять поодиночке или виде сборов. Под влиянием растительных препаратов оказывается выраженный противовоспалительный, муколитический и антисептический эффект.
Чтобы быть здоровым, необходимо придерживаться простых правил:
- Соблюдать режим сна и отдыха, чаще проводить время на свежем воздухе.
- Рационально питаться, употреблять в достаточном количестве, особенно в зимне-весеннее время, овощей и фруктов.
- Проявлять физическую активность, закаляться.
Важно не заниматься самолечением заболеваний, и не относится халатно к прохождению профилактических медицинских осмотров и плановой флюорографии.
Появление зеленой мокроты — признак серьезных заболеваний органов дыхательной системы. Если своевременно не начать терапию, возможны нешуточные осложнения, усугубляющие в целом дальнейший прогноз. Только добросовестное следование всем рекомендациям лечащего доктора приведет к положительной динамике и скорейшему выздоровлению. А соблюдение мер профилактики и вовсе избавит от повторного появления симптомов болезни.
источник




