Отоларингологи и пульмонологи имеют кардинально разные мнения и часто спорят о полезности ингаляций при мокром кашле. Одни врачи доказывают пользу лечения ингаляциями, другие наоборот, против данного метода.
Кашель, сопровождающийся мокротой, называется мокрым или влажным, а на медицинском языке — продуктивным, то есть содержащим продукты секреции слизистой органов дыхательной системы и/или гнойных сгустков воспалительного процесса в них. Отделение слизи при кашле характерно для аллергического бронхита и ринита, а гнойной мокроты – при воспалительных процессах различной этиологии. И самый спорный вопрос: можно ли ингаляции при мокром кашле?
Существуют разные способы провести ингаляции при мокром кашле, как в домашних условиях, так и в медицинском учреждении. Основное различие – это принцип воздействия лекарственного вещества на органы дыхательной системы: небулы, теплый пар, эфир. Какой метод предпочесть, зависит от вида мокрого кашля и его причины.
Использование при мокром кашле небулайзера при ингаляциях – не только самый современный способ, но и самый эффективный. Мелкодисперсные частицы лекарства, распыляемые под действием компрессора в аппарате, мгновенно проникают в слизистую органов дыхания, что обеспечивает быстрый положительный эффект от препарата. Такие процедуры выбирают для лечения кашля при любом заболевании, но важно грамотно подобрать медикаментозный препарат, дозировку и состав раствора.
На заметку! Паровые ингаляции при помощи специальных компактных саун или нагретой воды в кастрюле подходят только при лечении остаточного кашля, когда основной воспалительный процесс остановлен и нет опасности размножения вируса под действием тепла и влаги.
Данный метод с осторожностью и только после консультации врача можно проводить при аллергических ринитах и бронхитах, так как пар способен вызвать усиление отека слизистой.
Ингаляции эфирными растворами прекрасно подходят для смягчения слизистой и расслабления мускулатуры органов дыхательной системы при мокром кашле. Также они оказывают отхаркивающее, противомикробное и антибактериальное действия. В силу описанных свойств сухие эфирные ингаляторы (например, пластыри «Дыши», «Сопелка», карандаши «Звездочка», «Викс» и др.) прекрасно подходят для использования в период активной фазы заболевания, при температуре. Однако некоторые эфирные масла могут усиливать кашель и вызывать отек носоглотки, трахеи и бронхов при аллергическом бронхите и рините, астме.
Ингаляции небулайзерами популярны по причине уникальных свойств частиц высокой дисперсии и применяются:
- При мокром кашле у детей с 6 месяцев по назначению врача, когда детский организм еще не готов к принятию микстур, таблеток и суспензий, но нужно срочно доставить лекарственный препарат до больного органа дыхательной системы. Для этого в комплекте большинства небулайзеров есть специальная маска для грудничков.
- При мокром кашле у людей, страдающих различными заболеваниями ЖКТ, почек и печени, и существенных противопоказаниях приема препаратов перорально. При вдыхании частиц лекарство практически не попадает в ЖКТ и риск побочных действий минимален.
- При мокром кашле, осложненном обструкцией (непроходимость бронхиальных протоков). По статистике, непродуктивный (обструктивный) кашель является осложнением после длительного хронического бронхита и после острого вирусного бронхита. Слизь и гной скапливаются в сгустки больших размеров, приводя к застойным явлениям и закупорке протоков бронхов. Отхаркивающие микстуры и сиропы в таких случаях не дают нужного эффекта, и больному требуется серьезная и срочная комплексная терапия, включающая ингаляции бронхолитиками. Так, например, самым популярным препаратом для ингаляций при обструктивном мокром кашле, получившим множество положительных отзывов, врачи называют Беродуал.
- При мокром аллергическом кашле для быстрого купирования приступа кашля, а также для профилактики снижения частоты приступов.
Можно ли делать ингаляции при мокром кашле детям,должен всегда решать врач-педиатр, как и выбирать лекарственный препарат, состав и пропорции согласно весу и возрасту ребенка, наличию других заболеваний. Самое главное, что необходимо помнить при выборе ингаляций для детей при помощи небулайзера:
- начинать с минимальной прописанной дозы препарата и отслеживать состояние ребенка;
- использовать мундштук, если позволяет возраст ребенка и плотно прислонять маску, не допуская попадания лекарственных частиц в глаза;
- максимальная длительность ингаляций, по мнению педиатров, не должна превышать 5 минут;
- промывать после каждого использования маску, трубку и емкость для раствора при помощи водного 0,05 % раствора хлоргексидина биглюконата в пропорции 1:1;
- исключить прием пищи, напитков и других лекарственных средств за 30 минут до и после процедуры;
- не сочетать в одной ингаляции несколько медикаментозных препаратов, за исключением составов, назначенных врачом;
- перерыв между ингаляции различных растворов должен быть не менее одного часа;
- использовать только раствор хлорида натрия 0,09% для разведения лекарств, нельзя добавлять воду;
- всегда приобретать готовые лекарственные растворы для ингаляций, не пытаться купить другую форму препарата или готовить раствор самостоятельно.
Именно паровые ингаляции так часто критикуют врачи, особенно педиатры. Например, известный врач-педиатр Евгений Комаровский настоятельно не рекомендует делать детям паровые ингаляции и советует использовать только небулайзеры при мокром кашле у детей. Врачебная практика показывает, что ингаляции теплым паром при мокром кашле у детей могут привести к формированию более серьезных осложнений в виде развития вирусной инфекции, отека слизистой, аллергическим реакциям.
При тепловом воздействии пара и благодаря созданию влажной среды, что прекрасно подходит для развития микроорганизмов, начинаются процессы размножения вредных бактерий и микроорганизмов, и именно в этом заключается ошибка многих мам, когда температура у ребенка под действием жаропонижающих уже снизилась, а вирусы в крови и слизистой еще остались. Этим же негативным последствиям подвержены и взрослые, которые не редко дышат над кастрюлей или специальным паровым прибором в период активной фазы заболевания.
Паровые ингаляции при мокром кашле показаны для снятия тонуса мускулатуры органов дыхания, отхождения мокроты и гнойных сгустков, купирования приступов кашля и размягчения застойных сгустков только после острой фазы болезни и полного отсутствия повышенной температуры тела.
Внимание! При паровых ингаляциях категорически запрещено использовать неорганические лекарственные препараты и использовать воду температурой 70-80˚C, так как именно данный метод чаще всего приводит к ожогам слизистой органов дыхания.
Для небулайзеров чаще всего используются:
- Ингаляции с муколитиками при мокром продуктивном кашле: Лазолван, Флуимуцил, Муколтин.
- Ингаляции с бронхолитиками при мокром непродуктивном (обструктивном) кашле: Беродуал, Беротек, Сальгим;
- Ингаляции глюкокортикостероидами и антигистаминами при аллергическом мокром кашле и отеках слизистой: Десаметозон, Кромогексал
- Ингаляции солевыми растворами при любом кашле для смягчения слизистой и нормализации ее секреции: Боржоми, Нарзан (с предварительно вымешанным газом).
Строго соблюдайте инструкцию к препарату и не превышайте максимальную суточную дозу, разделяя ингаляции (2-6 раз в день).
Для ингаляций паром в саунах или с использованием нагретой воды в кастрюле:
- отхаркивающие при мокром продуктивном кашле: настойка эвкалипта, прополиса, шалфея, таблетка валидола;
- при мокром непродуктивном (обструктивном) кашле: эфирное масло эвкалипта, пихты, сосны, мяты;
- при аллергическом мокром кашле: 2-3 ст. ложки отвара корня солодки, чабреца, шиповника, мать-и-мачехи, ромашки;
- для смягчения слизистой и ее нормализации: 1-2 ст. ложки соды, морской соли, отвара подорожника, липового цвета, настойка календулы.
Строго соблюдайте пропорции, указанные на упаковке к настойкам и эфирным маслам, во избежание ожога слизистой. Продолжительность паровой ингаляции – от 20 до 40 мин., частота – 2-4 раза в день. Важно не выходить на улицу час после процедуры и не дышать холодным воздухом.
Воздух в помещении и его свойства очень важны при лечении влажного кашля. Если вдыхаемый воздух очень сухой, то мокрота и гной могут засыхать в протоках, закупоривая их. Важно нормализовать влажность воздуха при помощи увлажнителя и добавить в воду несколько капель эфирных масел бергамота, аниса, пихты, сосны, лаванды, апельсинового дерева. Вдыхая обогащенный маслами воздух, человек чувствует облегчение при заложенности носа и грудной клетки, это уменьшает приступы кашля и облегчает отхождение мокроты. Противопоказания к такому методу – наличие аллергии к эфирным маслам и астма.
На заметку! Находясь в офисе или в пути, при удушающем кашле с затруднением откашлять мокроту возьмите носовой платок и смочите 1-2 каплями эфирного масла эвкалипта, аниса, мяты, сосны или пихты.
Дышать через носовой платок с маслами можно до 6 раз в день.
Солевые лампы и вдыхание паров соли полезно не только при мокром кашле, но и для укрепления общего состояния здоровья. Соль богата минералами и прекрасно подходит для лечения людей с частыми простудами и осложнениями после них. При постоянном использовании солевой лампы уменьшаются астматические приступы.
источник
Обычно выведению мокроты при бронхите ингаляции помогают очень хорошо, по этой причине данным методом, как правило, дополняют основную терапию. Их преимуществом ингаляций является проникновение лекарственного вещества глубоко в респираторный тракт. Это способствует увлажнению слизистой оболочки, устранению отечности бронхов, уменьшению воспаления, улучшению отхождения мокроты и скорейшей регенерации пораженных тканей.
Можно ли делать при бронхите ингаляции, зависит от формы заболевания и его клинических проявлений. Специалист объяснит, какие средства могут использоваться для ингаляций при бронхите в домашних условиях у взрослых и детей, как правильно дышать, подберет оптимальную дозировку лекарственных средств.
Ингаляции горячим паром противопоказаны при повышении температуры свыше 37,5 °С, некоторых патологиях сердечно-сосудистой и дыхательной системы, частых кровотечениях из носа и некоторых других состояниях. В ряде случаев ингаляции могут способствовать распространению инфекционного воспалительного процесса на глубокие отделы дыхательной системы. При самоназначении ингаляций нередки аллергические реакции, с отеком и обструкцией бронхов. Поэтому проводить их без консультации с лечащим врачом не следует.
К лекарственным средствам, часто используемым при бронхите, относится Лазолван, который способствует разжижению и выведению мокроты.
Процедуру следует начинать не ранее чем через час после еды, после нее также должен пройти примерно час до следующего приема пищи.
Продолжительность ингаляции составляет от 1-2 до 10 минут, это определяется средством, которое используется для проведения процедуры. В сутки проводят от 1 до 5 ингаляций, более 5 процедур в день проводить противопоказано.
Желательно надеть одежду, которая не стесняет дыхание.
Вдыхать и выдыхать лекарственное средство нужно медленно. Не следует разговаривать или заниматься какой-либо другой деятельностью.
На протяжении часа после ингаляции нельзя курить, выходить на улицу в холодное время года, следует избегать резких перепадов температуры воздуха.
После выполнения процедуры не рекомендуется повышенная физическая активность.
При развитии аллергической реакции на средство, которое использовалось для ингаляции, процедуру следует немедленно прекратить и обратиться к врачу.
Помимо паровых ингаляций процедуру можно проводить при помощи небулайзера, спреев, такие способы в большинстве случаев предпочтительны. Используют ингалятор при бронхите как в медицинском учреждении, так и в домашних условиях – его можно приобрести в аптеке, арендовать в поликлинике или приходить в поликлинику для проведения процедур.
Лекарственные препараты для ингаляций следует использовать в предписанной дозировке, в противном случае процедура может принести больше вреда, чем пользы.
При остром бронхите, когда на начальных этапах патологии кашель еще сухой, можно проводить ингаляции с содой, минеральной водой, физиологическим раствором. Для одной ингаляции при помощи небулайзера обычно требуется около 4 мл минеральной воды. Когда у пациента начнет отделяться мокрота, для ингаляций можно использовать муколитики и отхаркивающие препараты.
При обструктивном бронхите эфирные масла и лекарственные растения для ингаляций не применяются, так как это может привести к усугублению отека и спазма бронхов.
К лекарственным средствам, часто используемым при бронхите, относится Лазолван, который способствует разжижению и выведению мокроты. Он подходит для проведения ингаляций как для взрослых, так и для детей. В ингалятор заливают препарат, смешанный с физраствором в одинаковых количествах.
Также может применяться 1% раствор хлорофиллипта, который перед применением разбавляют физраствором в соотношении 1:10.
В особых случаях могут назначаться стероидные препараты. Из глюкокортикостероидов в качестве препарата для ингаляций применяется Пульмикорт.
К популярным бронхорасширяющим лекарственным средствам местного действия относится Беродуал, обладающий минимальным количеством побочных эффектов. Лекарственное средство предотвращает возникновение приступов удушья при обструкции бронхов.
Высокой эффективностью отличаются ингаляции с небулайзером, во время которых действующее вещество способно проникать даже в самые мелкие бронхи, образуя так называемый холодный пар. При помощи данного прибора можно делать ингаляции с лекарственными средствами (муколитиками, бронхолитиками, антибактериальными препаратами). Небулайзер можно применять для ингаляций маленьким детям и лицам преклонного возраста. Кроме лекарств для ингаляций при бронхите небулайзером можно использовать щелочную минеральную воду, щелочные растворы, однако эфирные масла, настои и отвары лекарственных трав для этого не подходят.
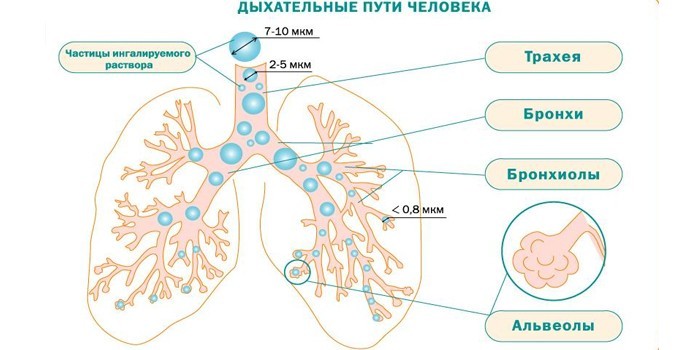
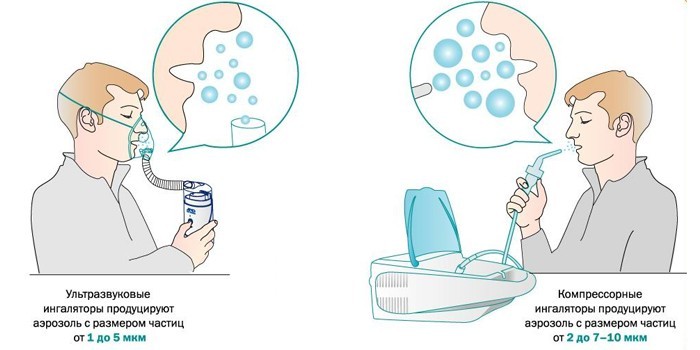
Небулайзеры подразделяются на компрессионные и ультразвуковые в зависимости от способа распыления. Размер частиц аэрозоля лекарственного средства или раствора зависит от модели небулайзера. При бронхите обычно требуется получение среднедисперсного (до 4 мкм) аэрозоля, частицы которого проникают в нижние дыхательные пути, не оседая в верхних отделах респираторного тракта.
При остром бронхите, когда на начальных этапах патологии кашель еще сухой, можно проводить ингаляции с содой, минеральной водой, физиологическим раствором.
Особенно эффективны ингаляции небулайзером при обструктивном бронхите.
При спазме бронхов для их расширения могут назначаться бронходилататоры, которые также можно применять данным методом.
После ингаляции при помощи небулайзера рекомендуется прополоскать ротовую полость водой, чтобы смыть остатки лекарственного средства.
Применение «холодного пара» запрещено при легочном кровотечении, выраженных нарушениях сердечного ритма, сердечной недостаточности, аллергической реакции на препараты для ингаляции.
При кашле, по отзывам пациентов и врачей, народные рецепты средств для ингаляций на растительной основе способствуют скорейшему выздоровлению.
Для проведения ингаляций для выведения мокроты при бронхите в домашних условиях используются ромашка лекарственная, календула, мята перечная, зверобой, листья малины, багульник болотный, шалфей, эвкалипт, можжевельник, душица.
Также можно использовать травяные сборы. Так, при трудноотделяемой мокроте эффективна смесь из ромашки лекарственной (25 г), листьев первоцвета (20 г), цветов бузины (15 г), термопсиса или почек сосны (1 г). Из указанных ингредиентов готовится отвар, который для проведения ингаляции следует разбавить кипятком.
Из эфирных масел для ингаляций обычно используются масла эвкалипта, можжевельника, сосны, лаванды, туи, чайного дерева. Для приготовления раствора в 1 стакан воды добавляют не более 5 капель эфирного масла.
При помощи эфирных масел можно проводить так называемые холодные ингаляции. Для этого можно накапать масло на салфетку и вдыхать пары до 7 минут.
При обструктивном бронхите эфирные масла и лекарственные растения для ингаляций не применяются, так как это может привести к усугублению отека и спазма бронхов. При данной форме заболевания проводят ингаляции с минеральной водой, лекарственными средствами, физраствором.
Небулайзер можно применять для ингаляций маленьким детям и лицам преклонного возраста.
Популярным народным средством при бронхите являются ингаляции паром от свежесваренного картофеля.
Чтобы провести процедуру с чесноком или луком, их измельчают и добавляют в подготовленный раствор для ингаляции.
Для приготовления раствора морской соли для ингаляций на 1 л воды берут 3 столовых ложки соли. В получившийся раствор можно добавить 1 чайную ложку соды.
При бронхите можно делать сухие ингаляции морской солью. Для этого измельченную соль греют на сковороде, пересыпают в подходящую для проведения процедуры емкость и дышат над ней. Соль при этом нужно периодически помешивать.
Минеральная вода для ингаляций должна быть слабощелочной и не содержать газов, может применяться для взрослых и пациентов детского возраста. Минеральная вода увлажняет слизистые оболочки респираторного тракта, способствует разжижению и выведению мокроты.
Важный момент: народные средства можно использовать для ингаляций при бронхите в домашних условиях у взрослых, в детской практике они не применяются.
Бронхит – часто встречающееся заболевание респираторной системы, при котором воспалительным процессом поражаются слизистые оболочки бронхов. При прогрессировании и хронизации воспаление может распространяться на более глубокие ткани бронхов.
Бронхит нередко возникает на фоне острых респираторных инфекций, может иметь неинфекционную или инфекционную этиологию. Чаще всего возбудителем инфекционного бронхита служат вирусы, значительно реже в роли инфекционного агента выступают бактерии, кроме того, при бронхите возможно присоединение вторичной бактериальной инфекции. Грибки вызывают бронхит крайне редко, такое встречается у ослабленных детей, людей с иммунодефицитом и т. п.
Лекарственные препараты для ингаляций следует использовать в предписанной дозировке, в противном случае процедура может принести больше вреда, чем пользы.
К факторам риска развития бронхита относят генетическую предрасположенность, наличие хронических инфекционных процессов в организме, снижение иммунитета, наличие вредных привычек и/или производственных вредностей, неблагоприятную экологическую обстановку, переохлаждение организма, частые стрессовые ситуации, неправильное питание, вдыхание химических веществ, наличие аллергии.
Бронхит может быть острым и хроническим, хронический чаще всего развивается при неправильном лечении острой формы. В начале заболевания у пациентов могут отмечаться заложенность носа, боль в горле и его гиперемия, дискомфорт в грудной клетке, выделения из носа. Основной симптом бронхита – кашель, вначале сухой, а затем влажный. У больных также наблюдается затруднение дыхания, слабость, вялость, снижение работоспособности, болевые ощущения в области грудины, головная боль, может повышаться температура тела до субфебрильных значений.
Обычно бронхит лечат в домашних условиях, однако в некоторых случаях может потребоваться госпитализация в стационар. Пациенту с острым бронхитом или обострением хронического в первую неделю заболевания показан постельный режим.
Предлагаем к просмотру видеоролик по теме статьи.
источник
Во время простудных или инфекционных заболеваний возникает проблема с отхаркиванием и разжижением мокроты. Вот тут и приходят на помощь эффективные разжижающие мокроту и отхаркивающие средства. Ведь если вовремя её не удалить, то вполне возможны серьёзные осложнения, вызванные болезнетворными бактериями, которые скапливаются в мокроте.
Очень важно во время болезни не изматывать себя и побольше отдыхать, ведь неправильное и несвоевременное лечение может привести к ещё более сложным последствиям и к значительному снижению иммунитета. А это, в свою очередь, послужит причиной частого возникновения простудных и любых других инфекционных заболеваний.
Следующее, что нужно сделать – отказаться от курения. Это, пожалуй, самое главное, о чём стоит задуматься при простуде. Курение провоцирует сухой кашель и значительно увеличивает сроки болезни.
Прежде всего следует запомнить, что ничего не получится, если вы не будете употреблять достаточное количество жидкости. Это могут быть всевозможные компоты, отвары, чаи, соки и т.д. Очень хорошо зарекомендовали себя липовый чай, а также ромашковый, мятный, малиновый отвары. Употреблять жидкость целесообразнее в тёплом виде, а ещё лучше, чтобы она соответствовала температуре тела, так она быстрее будет всасываться в кровь. Это наилучшая терапия при откашливании.
Это три составляющие, которые просто незаменимы в борьбе с любым кашлем.
Следующие процедуры, помогающие облегчить кашель, — паровые ингаляции. Каждый доктор для разжижения мокроты будет рекомендовать применять данный способ. Для этого можно купить ингалятор в аптеке или соорудить его самому. В данном случае подойдёт любая глубокая ёмкость, в которую заливается горячая вода или отвар трав. Больному следует наклониться над ней, накрыться полотенцем и дышать. Следует помнить, что процедура должна проходить аккуратно, не наклоняйтесь слишком близко к ёмкости с кипятком, чтобы не обжечься паром.
- Возьмите листья мать-и-мачехи, багульника, подорожника в количестве 10 гр. каждого вида. Залейте только что закипевшей водой (250-300 мл) и настаивайте не больше 1,5 часов. Процедите. Добавляйте по 2 чайные ложки настоя в раствор для каждой последующей ингаляции.
Эфирные масла также могут использоваться как эффективные отхаркивающие средства. Их можно добавлять в раствор для ингаляции. Достаточно нескольких капель любого масла. Очень хорошо в данном случае себя зарекомендовали мята, сосна, эвкалипт, роза, шалфей, пихта, лимон, лаванда, можжевельник.
- Необходимо взять листья мать-и-мачехи в количестве 8 ч.л., залить 0,6 л кипятка и настаивать около 5 часов. Процедить. Употреблять по 150-170 мл за один приём (2-3 раза в день).
Вот и все эффективные отхаркивающие средства.
Для детей хорошо помогает компресс-лепёшка. Для этого следует перемешать водку, растительное масло, горчицу, мёд, кукурузную муку. Замесить крутое тесто. Разделить его на две равные части. Поместить одну — на грудь, вторую – на спину через тряпочку. Данный компресс можно ставить на всю ночь.
Также очень эффективен при тяжёлом отхаркивании мокроты компресс из растительного масла. Всё что нужно — это немного разогреть его, растереть в области груди, обмотаться тканью, лучше шерстяной и положить сверху грелку. Через несколько дней применения данного средства уже почувствуется значительное облегчение.
Все вышеперечисленные средства использовались с давних времён нашими предками, которые не знали о существовании медицинских препаратов, поэтому народным средствам можно доверять, но не в полной мере. Перед применением обязательно получите консультацию врача, тем более если дело касается детей.
источник

Человеку начинает казаться, что, если бы не густая слизь, его давно перестал бы мучать кашель, поэтому ищет способы – как избавиться от мокроты. Но можно ли быстро избавиться от слизи, секретируемой бронхами?
Ощущение забитости дыхательных путей влажным секретом, который постоянно хочется откашлять, свойственно многим патологическим состояниям.
В зависимости от причины развития рефлекса – кашля с мокротой – лечение может основываться на различных группах лекарств:
- антибиотиках и антисептиках;
- иммуностимуляторах и противовоспалительных средствах;
- отхаркивающих средствах.
Главной особенностью кашля с мокротой является непрерывающаяся выработка влажного секрета бронхами, из-за чего лечить заболевшего противокашлевыми средствами опасно.
Противокашлевые средства подавляют кашлевой рефлекс, вследствие чего вырабатываемая мокрота остается в бронхах, вызывая их обструкцию (непроходимость).

- обильное питье;
- достаточная влажность и чистота окружающего воздуха;
- свободное носовое дыхание.
Терапевты и педиатры называют соблюдение этих условий главными составляющими лечения состояний, сопровождающихся продукцией вязкой мокроты в бронхах. Более подробно об этих способах вывести мокроту из легких будет рассказано ниже.
Что делать, если у взрослого длительное время не откашливается мокрота? Избавиться от обильного секрета в бронхах помогут лекарственные препараты, улучшающие качество кашля. Это отхаркивающие таблетки и другие средства для отхождения мокроты при кашле, снижающие вязкость бронхиального секрета, с различными механизмами действия:
- резорбтивные – всасывающиеся из желудка и проявляющие действие путем увеличения количества слизи и ее разжижения;
- рефлекторного действия – раздражающие нервные рецепторы, находящиеся в желудке и отвечающие за активацию кашлевого и рвотного центров;
- муколитики – лекарства, назначаемые при кашле с мокротой, проявляющие секретолитическую активность и разжижающие мокроту.
Чтобы вывести мокроту из бронхов при легких формах ОРВИ с влажным, по-настоящему продуктивным кашлем, муколитики не применяются, так как они могут спровоцировать усиление кашлевого рефлекса.
Еще одно важное замечание в отношении муколитиков – их сочетание с противокашлевыми средствами недопустимо, если иное не было предусмотрено врачом. Это особенно опасно делать, если не отхаркивается вязкая, густая мокрота.
При невозможности перорального введения отхаркивающих препаратов существует альтернативный способ доставки действующего вещества непосредственно в бронхи – это ингаляции. Строго говоря, «вылечить мокроту» только ингаляциями сложно, но если необходимо улучшить реологию и отхождение мокроты, можно использовать в качестве ингалируемой жидкости:
- отхаркивающие растворы Лазолван, Амброксол, Геделикс;
- бронходилататоры (бронхорасширяющие средства Вентолин – Небулы, Сальбутамол, Беротек, Беродуал);
- содовые растворы, минеральные воды.
Ингаляции при кашле с мокротой можно проводить только при помощи небулайзеров, которые обеспечивают «испарение» действующего вещества при комнатной температуре.
Горячими ингаляциями кашель с мокротой лечить нельзя, так как высокотемпературные пары могут привести к ухудшению консистенции мокроты, ее разбуханию и избавиться от нее станет невозможно. Кроме того, большинство лекарственных средств нельзя нагревать.
Для того чтобы быстро избавиться от мокроты, необходимо найти причину ее появления, предоставить врачу возможность подбора адекватной терапевтической схемы и в строгости ее соблюдать. Это самый короткий путь к лечению кашля с мокротой у взрослых и детей. Окольные пути – самолечение, обращение к сомнительным народным средствам – на самом деле только отнимают время и загоняют болезнь вглубь.
Самый правильный подход к вопросу о том, как избавиться от мокроты в домашних условиях – комплексное лечение. Оно заключается в нескольких пунктах:
- улучшение реологии (текучести) мокроты – обильное питье;
- обеспечение оптимальных условий для дыхания – чистый, не жаркий и не сухой воздух в помещении, здоровое носовое дыхание;
- дыхательные упражнения, дренажный массаж, другая посильная физическая активность;
- применение отхаркивающих и муколитических препаратов.
Обильное питье обеспечивает нормальную реологию крови, что в свою очередь влияет на консистенцию всех органических выделений.
То же самое можно сказать и о состоянии воздуха в помещении – если он сухой и жаркий, пересушиваются слизистые оболочки и реологические свойства секретируемых веществ ухудшается.
Чистота воздуха минимизирует вероятность попадания в дыхательные пути пылевых частиц, что также бывает причиной появления вязкой мокроты, от которой сложно избавиться.
Заложенность носа – одна из наиболее частых причин постназального затека. Он сопровождается кашлем и ощущением мокроты в горле, поэтому лечить такое состояние следует способами, описанными выше (увлажнением воздуха и обильным питьем), а также промыванием носовых ходов соленым раствором.
Назальные капли для облегчения носового дыхания допустимо применять не более 7-14 дней, дальше наступает привыкание и невозможность дышать без сосудосуживающих средств.
Полезность массажа, дыхательной гимнастики и других физических упражнений, улучшающих циркуляцию крови и кислородно-углеродный обмен, сложно переоценить. Никакие лекарства не помогут быстро избавиться от мокроты, если приведенные выше условия не соблюдаются.
Выполнение всех перечисленных мер, по мнению врачей, составляет 90% необходимых процедур для тех, кто ищет, как быстро «вылечить мокроту». Хотя на самом деле мокроту нужно не лечить, а избавляться от нее.
Если кашель с мокротой у взрослого возник вследствие бактериальной (не вирусной!) инфекции, лечить его целесообразно такими антибактериальными средствами:
- Авелокс – противомикробный препарат из группы фторхинолонов;
- Панклав 2Х – комбинированное средство, представляющее собой полусинтетический пенициллин (антибиотик) в сочетании с ингибитором бета-лактамаз;
- Фромилид и Фромилид Уно – таблетки из группы антибиотиков-макролидов.
К заболеваниям, вызываемым болезнетворными микробами, относятся пневмония, бронхит. Но бактериальный генез кашлевого рефлекса должен быть уточнен лабораторно, а антибактериальные таблетки для лечения кашля – подобраны врачом.
Использование для лечения антибиотиков без согласования с врачом недопустимо.
В качестве дополнительных средств лечения кашля с мокротой можно использовать народные средства с проверенной на практике эффективностью. Поскольку главная задача при мокром кашле – разжижение бронхиального секрета, следует отдать предпочтение теплому питью – чаям и отварам. Чаи можно настаивать на любых фито-добавках:
- листьях, ягодах или цветках малины, смородины, земляники;
- корнях и листьях солодки, цикория, мать-и мачехи, подорожника;
- веточках мяты, лилового базилика, укропа, эстрагона (тархуна).
Компоненты можно комбинировать в произвольных пропорциях, главное – убедиться, что ни один из них не противопоказан и хорошо переносится пациентом.
Посмотрите, как с помощью точек акупунктуры вывести гнойную мокроту из легких:
источник
Вместе с развитием технологий развивается медицина. Многие врачи стараются придумывать средства для лечения, позволяющие одинаково эффективно устранять проблемы со здоровьем как маленьких детей, так и взрослых людей. Следствием таких изысканий стало изобретение – небулайзер.
Прежде чем лечить кашель необходимо разобраться в причинах его появления и видах. Медицина выделяет несколько типов кашля. Физиологический — он возникает из-за естественной нужды в очистке бронхов или легких от скопления слизи и проявляется после пробуждения. Это единственный вид кашля, не свидетельствующий о болезни.
Хриплый кашель сигнализирует о начале развития ларингита. Опасность состоит в том, что возникает отек гортани, препятствующий нормальному дыхательному процессу. Он проявляется сиплыми звуками, жжением во время кашля. Сухой кашель может означать появление разных болезней:
Во время такого кашля приступы могут продолжаться до рвотных позывов. Свистящий кашель проявляется при обструктивном бронхите. При его появлении образуется легкий свист и ощущение кома в горе. Влажный встречается чаще всего, он появляется при простуде, бронхите и крупе. Самый явный признак при мокром кашле– мокрота.
Необходимо понимать, что в отличии от обычных паровых ингаляций небулайзер оказывает терапевтический эффект на дыхательные пути. За счет этого, применение приспособления оказывается очень эффективно при всех видах кашля. Он позволяет получать максимум от медикаментов.
Положительное воздействие от ингаляций ученые заметили уже давно. Сложно найти человека, который хотя бы раз не дышал паром от варенной картошки. В отличии от многих медицинских препаратов ингаляции при мокром кашле можно проводить детям любого возраста, за счет безопасности и лучшей переносимости лекарств.
ФАКТ: Это позволяет улучшить кровообращение, расширить сосуды.
Такой эффект утоляет болевые ощущения, увлажняет слизистые оболочки, избавляет от затрудненного дыхания. При мокром кашле метод ингаляции используется для ускорения отхождения мокроты.
Для каждого вида кашля нужны отдельные лекарства. Это связано с разной этиологией явлений. Таким образом при сухом кашле подойдет Тровента. Ребенку младше 6 лет хватит 8 капель, а старшему школьнику до 12 лет назначается дозировка – 15 капель, подросткам и взрослым нужно 20. Их нужно развести в 4 мл физраствора и использовать в день не более 4 раз. Также можно использовать Беродуал, который разводится на 3 мл раствора. Для дошкольников доза – 10 капель, а вот всем, кто старше 6 лет нужно до 20 капель препарата. Если нет желания беспокоиться о правильном соотношении активного компонента и физраствора, используйте Сальгиму. Она подходит деткам любого возраста в дозировке 2.5 мл на одну ингаляцию.
Ингаляция при кашле с мокротой требует использования других медикаментов, ведь он возникает по другим причинам. При влажном кашле часто используют растворенную в 80 мл физраствора таблетку Мукалтина. Важно добиться однородности состава и отсутствия осадка. Лазолван не уступает по популярности и смешивается в равном соотношении с физраствовром. Младенцам до 2 лет хватит 1 мл вещества, детям до 6 лет нужно использовать 3 мл препарата, а от 6 до 12 лет – 5 мл. Это позволить улучшить отхождение мокроты
Также эффективными считаются процедуры с применением минералки. Она используется без добавления лекарств, но перед проведением ингаляций обязательно чтобы вышел весь газ. Это будет помогать отхождению мокроты.
Факт: при астме небулайзер может использоваться для улучшения работы дыхательной системы, также как ингалятор.
Независимо от причин использования и действующего вещества понадобится соблюдение ряда правил. Они нужны для получения максимального результата. Прежде всего необходимо занять сидячее положение. Во время проведения процедуры нельзя разговаривать.
Совет: Перед началом ингаляции проверьте срок годности, если хранить раствор в правильных условиях, то он не портится 14 дней.
Лучшим вариантом будет использование свежеприготовленных растворов. Для создания лекарственного состава использовать можно только физраствор или дистиллированную воду. Прокипяченная или отфильтрованная жидкость может навредить здоровью. Используйте специальные приборы, чтобы поместить раствор в небулайзер.
- делать ингаляцию в первые полтора часа после употребления пищи или занятий спортом;
- Делать полоскания антисептическими средствами;
- Пить и кушать на протяжении 30 минут после ингаляции;
Время проведения таких процедур 5-10 минут, в зависимости от самочувствия больного. Срок лечения зависит от предписаний врача. Доктор ориентируется на состояние больного и тип кашля. Большинству людей необходимо использовать небулайзер около недели. Оптимальное количество процедур в день 4-6, это зависит от используемых медикаментов.
Совет: важно проведение одной ингаляции перед сном. Это позволит избежать бессонницы и ночных приступов кашля.
Использование народных средств лечения дает хороший результат, нельзя забывать о необходимости консультаций с медиками. Это делается для избегания осложнений и побочных эффектов.
Одним из лучших средств лечения кашля являются паровые ингаляции с пищевой содой. Для усиления эффекта следует накрыть голову и ёмкость с содовым раствором полотенцем и начать дышать.
Другой вариант лечения влажного кашля – использование липового меда. Столовую ложку десерта необходимо размешать в стакане кипятка, дождаться пока вода немного остынет и начинать ингаляцию.
Нельзя забывать о классическом методе, который используется несколько веков. Речь идет о сваренном картофеле в кожуре. Рекомендуется делать ингаляции около недели несколько раз в день.
Помните и о лечебной силе цитрусовых. Апельсиновые корки следует взбить в блендере до кашеобразного состояния и залить стаканом кипятка. Когда средство немного охладится можно начинать ингаляцию.
Совет: Для детей дышать паром можно до 5 минут, а вот взрослым следует проводить ингаляцию дольше, 10-12 минут.
Любой способ лечения заболеваний имеет свои достоинства и недостатки. Это относится и к ингаляциям, поэтому стоит предварительно проконсультироваться с доктором.
Если заболел ребенок, то разрешения на ингаляции при влажном кашле у детей необходимо спрашивать у педиатра. Есть несколько нюансов, на которые стоит обратить внимание:
- Сначала давайте минимальную дозу лекарства;
- Необходимо использовать мундштук;
- Важно следить за тем, чтобы маска плотно прилягала к лицу;
- Следует промывать маску после каждой ингаляции;
- Не сочетать сразу несколько препаратов в одном подходе;
- Делать паузу между подходами минимум в 1 час.
Детские рекомендации применимы и к взрослым, но есть и свои особенности:
- Необходимо избегать курения за час перед процедурой;
- Стоит отказаться от употребления спиртных напитков в период лечения;
- Можно пользоваться эфирными маслами и травами;
Для младенцев необходимо делать лечение интересным. Можно сделать предложение повторить различные виды дыхания за животными или предложить другую аналогию, понятную малышу. Необходимо делать все аккуратно, нельзя чтобы малыш мог отвлечься от ингаляционного процесса.
Использование ингаляции небулайзером имеет свои достоинства, но использовать этот метод можно не всегда. Имеется ряд противопоказаний:
- Температура выше 38;
- Гайморит, фронтит или отит;
- Пневмония;
- Сердечная недостаточность;
- Отек легких;
- Аллергия на лекарственные препараты;
- Лечение травами детей.
В случае неправильного применения прибора могут возникнуть неприятные осложнения. Самые безобидные это головокружение и слабость. В более сложных случаях могут возникать рвотные позывы и удушливый кашель. Также инфекция может пройти дальше по дыхательным органам и вызвать осложнение болезни.
Причин такой реакции существует несколько. Прежде всего это связано с наличием противопоказаний, неправильного использования или аллергии на травяной состав. Самым лучшим решением в таком случае является вызов скорой помощи. Поскольку в домашних условиях не возможно понять причины усиления кашля то предпринять адекватные меры не получится.
Факт: Профессиональные медики проведут исследования и вылечат заболевание дыхательной системы и его осложнения не причинив вреда здоровью.
Небулайзер является более эффективной альтернативой традиционным ингаляциям. Такой метод значительно безопасней, ведь не вызывает ожогов горячим паром. Он подходит взрослым и детям при сухом и мокром кашле. За счет точечного воздействия он позволяет быстрее избавиться от болезни и вернуться к привычным делам, и прекрасно дополняет ингалятор.
источник
Кашель считается признаком большинства болезней дыхательных органов. Он бывает разным по силе, интенсивности, а также может проявлять себя периодами или же быть без перерыва.
Влажный кашель, по сравнению с сухим, менее мучительный и болезненный, однако это не значит, что его не нужно лечить. Врачи часто назначают больным ингаляции при влажном кашле, позволяющие быстрее избавить больного от этого неприятного симптома и нормализовать состояние здоровья пациента.
При наступлении мокрого кашля мокрота, находящаяся в слизистом слое, производится достаточно активно, что и вызывает постоянное развитие приступов. Если она легко отходит, что довольно часто наблюдается у больного, это не вызывает неприятной симптоматики заболевания.
Но иногда мокрота вырабатывается активно, но не отделяется от стенок дыхательных органов – это ведет к появлению частого и долгого кашля. Чтобы этого избежать и скорее нормализовать состояние здоровья больного ребенка или взрослого человека, назначаются ингаляции для отхождения мокроты, которые понижают ее вязкость и густоту – это позволяет жидкости быстрее покидать полость легких.
Ингаляции при мокром кашле считаются наиболее безопасным и эффективным методом борьбы с симптоматикой болезни, однако, чтобы они помогли быстро побороть его, доктору требуется правильно подобрать лечебное средство, а также верно определить дозировку препарата.
Больному, в свою очередь, необходимо ознакомиться со всеми правилами проведения процедуры – тогда она пройдет быстро и успешно, что позволит больному лучше проводить отхаркивание.
Известны самые разные варианты осуществления ингаляций при мокром кашле, которые подразумевают выполнение процедуры в больнице или в домашних условиях. Главным различием этой методики лечения считается действие вещества на органы дыхания – это может быть пар, эфиры или небулы.
Какой именно способ применения ингаляции использовать, зависит от причины развития кашля и от типа мокроты (она бывает легко отходящей и трудноотделяемой).
Внимание! Использование небулайзера считается наиболее эффективным вариантом лечения кашля.
Устройство позволяет распылять мелкие частицы медикамента в органах дыхания – они быстро оседают на слизистой, а это способствует быстрому избавлению от мокроты и восстановления дыхание пациента. Однако не всегда больным разрешено использовать небулайзер – делать это запрещено при течении данных заболеваний:
- брохит;
- ринит аллергической этиологии.
В данном случае приспособление может усилить отек слизистой, что негативно скажется на здоровье больного.
Правильное применение ингалятора обеспечивает следующие действия:
- расслабляющее мускулатуру респираторных органов;
- противомикробное;
- антибактериальное;
- отхаркивающее.
Если правильно пользоваться ингалятором, соблюдая инструкцию к устройству, удастся:
- смягчить кашель;
- увлажнить слизистую;
- провести разжижение мокроты;
- устранить отек;
- ускорить выздоровление больного;
- вывести скопившуюся жидкость из легких;
- усилить терапевтическое действие других медикаментов.
Весомым преимуществом ингаляционной терапии считается местное действие на организм больного, что позволяет препаратам или народным средствам оказывать лечебное действие прямо в воспалительном очаге, не проникая в русло крови.
Кашель, который сопровождается выделением из полости легких мокроты, называется влажным. На языке врачей данное явление называется продуктивным – содержащим в своем составе составляющие слизистого слоя (к примеру, сгустков гноя), выстилающего органы дыхания.
К симптомам развития у больного влажного кашля относится:
- частое выделение прозрачной, белой или зеленоватой жидкости;
- частые приступы кашля, при которых больной может захлебываться (обычно это наблюдается у малышей месячного-годовалого возраста);
- сухость в горле.
Правильное применение ингаляций для разжижения мокроты поможет избавиться от симптоматики заболевания, а также облегчит дыхание больного. Главное правильно использовать приспособление строго по инструкции, а также следовать советам и рекомендациям доктора.
Главными показаниями считаются:
- ОРВИ или ОРЗ;
- гайморит (воспаление гайморовых пазух);
- трахеит (воспаление трахей);
- бронхиальная астма;
- аденоиды;
- заложенность носа;
- обильный насморк;
- туберкулез;
- бронхит (воспаление бронхов);
- пневмония;
- боли в горле;
- ларингит;
- синусит;
- ринофарингит.
Любое из данных заболеваний может вызвать развитие влажного кашля, который ведет к появлению ряда симптомов и способствует развитию осложнений. Все это вызывает ухудшение общего состояния пациента.
Выведение мокроты при помощи ингаляций запрещено проводить в следующих случаях:
- температура тела у больного более 37,5 градусов;
- в мокроте присутствуют примеси гноя;
- аритмия;
- заболевания сердца;
- эмфизема легких;
- годовалые дети при применении небулайзера и больные до 5 лет при применении парового приспособления;
- непереносимость составляющих раствора.
При наличии вышеуказанных болезней проведение ингаляций строго запрещено. В данном случае доктор назначит более щадящую терапию, способствующую более быстрому восстановлению здоровья легких или носоглотки.
Ингаляции допустимо делать лишь по показанию специалиста. Он может назначить пациенту одну из следующих процедур:
Ингаляции с небулайзером считаются наиболее эффективными. Их запрещено проводить детям, чей возраст составляет менее 6 месяцев (в некоторых случаях 1 год). Комаровский утверждает, что в педиатрии небулайзеры используются достаточно часто, особенно если дети часто страдают от заболеваний ЛОР органов. Применение устройства помогает быстро доставить лечебные средства прямо в воспалительный очаг.
Известно 2 типа небулайзера – компрессионные и ультразвуковые. Принцип работы обоих устройств одинаковый, поэтому каким лучше лечить патологию подскажет доктор.
Если под рукой не имеется небулайзера, процедура проводится препаратами, содой, минералкой, эфирными маслами, картофелем и так далее. Они хорошо разжижают мокроту, а также ускоряют ее вывод из организма. Также паровой ингалятор помогает увлажнить слизистую, что важно при течении некоторых заболеваний.
К недостаткам этого варианта лечения относится то, что пар не способен проникать глубоко в легкие, а значит, эффект от данной процедуры будет менее выражен, а комплексное лечение будет длиться несколько дольше.
К преимуществам применения небулайзера относится:
- При кашле у детей до 5 лет, организм которых еще не привык к таблеткам и сиропам, можно использовать ингаляционное лечение, в сравнении с паровыми – их допустимо применять только с 5 лет.
- Благодаря небулайзеру лекарство за секунды проникает глубоко в легкие, что обеспечивает более быстрое лечебное действие.
- Для лечения грудничков разработана специальная маска, которая не позволяет лекарству растворяться в воздухе, а полностью его доставляет к очагу воспаления.
- При развитии влажного кашля людям, страдающим от заболеваний ЖКТ, печени или почек запрещено принимать некоторые лекарства пероральным путем. Поэтому местная терапия в данном случае будет как нельзя кстати, а риск развития побочных действий будет минимальным.
Смотря на все положительные характеристики небулайзера, становится понятно, почему врачи часто рекомендуют больным проводить домашнее лечение именно при помощи этих приспособлений.
Чтобы мокрота лучше отходила, требуется применять чистые растворы, которые будут выписаны врачом. Сегодня известно множество препаратов, позволяющих больному избавиться от влажного кашля и нормализовать здоровье и работу легких.
Лекарства для ингаляций продаются в жидком виде во флаконах и небулах, а также в таблетках, которые требуется измельчать, после чего разводить физраствором. Также при кашле больному могут быть назначены растворы, наделенные дезинфицирующим и отхаркивающим действием на организм.
Чаще всего больным врачи назначают лечение следующими медикаментами:
- Мукалтин – таблетку требуется развести в 80 мл физраствора (детям общая дозировка раствора составляет 3 мл, а взрослым 5 мл);
- Лазолван – перед ингаляцией раствор требуется развести с натрием хлоридом (его нужно выбирать 9%);
- Флуимуцил – препарат быстро выводит мокроту из полости бронхов, разводить его требуется в одной пропорции с физраствором (проводить лечение требуется не более 3 раз в сутки);
- Боржоми – ингаляции с минеральной водой пользуются сегодня особым успехом (детям воду нужно разбавить физраствором, в отличие от взрослых);
- Беродуал – часто выписывается больным с астматическими приступами (на одну ингаляцию требуется разводить 0,5 мл лекарства с 2 мл натрия хлорида).
При покашливании с мокротой разрешено использовать народные способы терапии. К примеру, допускается применение картофельного пара, эфирных масел и минеральной воды. Особенно часто показанием к применению народного лечения считается беременность, протекающая в любом триместре, когда женщине запрещено перорально принимать какие-либо препараты.
Во время ингаляций важно соблюдать некоторые рекомендации, которые способствуют добиться максимального лечебного действия, ускорить время выздоровления, а также снизить возможность развития побочных действий:
- во время процедуры запрещено разговаривать;
- перед каждой ингаляцией требуется разводить свежий раствор;
- при использовании небулайзера препарат требуется разводить только 9% физраствором;
- обязательно нужно строго соблюдать дозировку и частоту проведения домашней терапии;
- после процедуры рекомендуется ополоснуть рот, а также промыть лицо;
- проводить лечение желательно через 1 час после еды;
- без консультации врача проведение лечения запрещено (особенно это касается беременных женщин и маленьких детей).
Перед процедурой требуется проверить устройство – оно обязательно должно исправно работать. После этого в емкость нужно вылить разведенное лекарство, а затем приступать к проведению ингаляции. Для этого надо обхватить губами мундштук и медленно выдохнуть. Затем нажать на аэрозоль и одновременно вдохнуть распыляемое лекарство. Если необходимо, манипуляция повторяется.
Внимание! Ингаляции не считаются самостоятельным вариантом терапии – они лишь дополняют основное лечение, а также помогают значительно его ускорить.
Стоит ли ребенку проводить домашние ингаляции может сказать только доктор. Только он способен правильно подобрать препарат малышу, а также строго рассчитать дозировку, которая зависит от веса больного.
Правила выбора ингалятора и проведения лечения детей:
- начинать лечение требуется с минимальной дозы;
- максимальное время ингаляции – 5 минут;
- применение мундштука или кислородной маски – обязательное условие;
- после каждой процедуры небулайзер требуется промывать – это позволит избежать его закупорки и уничтожить патогенные микроорганизмы;
- время между процедурами должно пройти не менее 60 минут;
- дышать сразу несколькими лечебными средствами запрещено.
Родителям требуется особое внимание уделить разведению препарата, где важно правильно соблюсти дозировку лекарства и натрия хлорида.
Вынашивание малыша и его естественное вскармливание не считаются противопоказаниями для ингаляций. Однако в этом случае требуется обязательно правильно выбрать медикамент и рассчитать дозировку лечебного средства. А женщине требуется соблюдать алгоритм проведения домашней терапии, чтобы она не нанесла негативного действия на развивающегося малыша.
Для ингаляций обычно используются следующие рецепты растворов:
Сода смягчает слизистую и помогает разжижить мокроту. Одну или две большие ложки соды перед процедурой требуется развести в физрастворе или отваре на основе липы, календулы или подорожника. Кроме того, готовить лечебный раствор можно с добавлением морской соли, чеснока или эфиров.
Целебные свойства трав и растений широко известны при терапии большинства заболеваний легких. Готовить отвары допустимо следующих растений: ромашка, листья малины, подорожник.
Если хорошо процедить отвар, его можно заливать и в небулайзер. Перед процедурой важно убедиться, что у больного нет температуры и аллергии на составляющие растения. Вид травы и дозировка отвара назначаются врачом, что зависит от индивидуальных особенностей каждого пациента.
Зачастую больным назначают следующие лекарства:
- муколитики (Муколтин, Лазолван, Амбробене);
- бронхолитики (Беродуал, Атровент, Беротек);
- глюкокортикостероиды (Десаметозон, Кромогексал).
Доза лечебного средства зависит от вида препарата, возраста и состояния пациента. Обычно врачи назначают взрослым использование 5 мл разведенного препарата, а детям 3 мл.
Как гласят многие отзывы, использовать любое лечебное средство требуется лишь по показанию доктора во избежание возникновения побочных явлений и ухудшения общего состояния здоровья.
Доктора, в первую очередь, советуют строго соблюдать дозировку капель, таблеток и растворов, что позволит оказать только положительное действие на здоровье. Не менее важно соблюдение инструкции по использованию ингалятора-увлажнителя, наделенного тепловлажной функцией.
источник
При лечении кашля назначают ингаляции. Терапевтическое действие основано на вдыхании целебных паров. Домашние процедуры убирают мокрый кашель, формируют и отделяют мокроту, купируют приступ. Лечебный раствор для ингаляций подбирает врач. Самолечение вредит здоровью.
Домашние ингаляции купируют все виды кашля. Это метод переноса лекарства в виде мелких частиц на воспаленные дыхательные пути. Область действия начинается с гортани и заканчивается бронхиолами. Можно дышать над целебным паром из кастрюли или купить в аптеке специальный небулайзер.
Ингаляции устраняют симптомы болезней дыхательных путей. Поступая через носоглотку, медикаменты действуют целенаправленно на очаг патологии. Активные компоненты минуют общий кровоток, органы пищеварительной системы. Негативное влияние на желудок, почки, печень, иммунитет отсутствует. Лечебное действие ингаляций:
- Удаляют мокроту, предотвращают хроническое течение заболевания.
- Увлажняют слизистую, предотвращают сухость и раздражение, приступ кашля.
- Трансформируют приступ сухого кашля во влажный.
- Помогают быстро выздороветь при вирусных заболеваниях, простуде.
- Активизируют местный иммунитет.
Домашние ингаляции при кашле для детей и взрослых назначают курсом 5-10 суток при ежедневном прохождении 2-3 сеансов. Временное облегчение наступает после первой процедуры, сохраняется на несколько часов. Советы врача:
- После процедуры не выходить на улицу, избегать сквозняков.
- Если для лечения назначили 2 раствора, организовать перерыв между процедурами – не менее 15 минут.
- Выполнить спокойный вдох до полного заполнения легких лекарством, после медленный, плавный выдох.
- При паровой ингаляции стоять или сидеть, в случае использования небулайзера лучше сидеть.
- В небулайзер заливать физиологический раствор. Для паровых ингаляций помимо хлорида натрия можно использовать чистую воду.
- Ингалировать дыхательные пути за 40 минут до или через 60 минут после приема пищи. 30 мин. после процедуры нельзя пить антибиотики, полоскать горло антисептиками, курить.
Классификация по температуре лекарственного состава:
- Холодные ингаляции с раствором комнатной температуры.
- Горячие при температуре состава более 30 градусов.
Классификация ингаляций по образованию мелких частиц раствора:
- Паровые. Выделяют сухие, влажные.
- Приборные. С использованием небулайзера, ингалятора.
Для домашней процедуры паром используют кастрюлю, другую емкость с кипящей водой или аптечные паровые ингаляторы. Сеанс проводят утром и перед сном. В лекарственных составах содержится соль, эфирные масла, сода пищевая, лекарственные травы, растения. Паровые ингаляции эффективны при ларингите, рините, синусите, фарингите. Преимущества:
- увлажняющее, общеукрепляющее действие;
- купирование приступа кашля;
- обезболивающий эффект;
- укрепление иммунитета;
- минимум побочных эффектов, врачебных ограничений;
- большой ассортимент лекарственных растворов;
- усиление эффекта других медикаментов;
- доступная цена.
Недостатки ингаляций паром:
- низкая эффективность при воспалении легких, бронхите (поверхностное действие);
- разрушение препаратов при повышенных температурах;
- отсутствие результата при монотерапии;
- риск побочных явлений.
Если вдыхать мелкие частицы аэрозоля из ингалятора, они поступают глубоко в бронхиолы и бронхи. Лекарственный состав с противовоспалительным, обезболивающим, общеукрепляющим эффектом подходит при бронхитах, воспалении легких. По способу подачи лекарства выделяют ультразвуковые, компрессорные и электронно-сетчатые небулайзеры. Их преимущества:
- высокая эффективность в домашних условиях;
- многократное применение;
- формирование однородного аэрозоля;
- глубокое проникновение действующих веществ;
- непрерывное поступление лекарства на очаг патологии;
- минимальный риск ожога дыхательных путей;
- увлажнение воспаленной слизистой;
- простота в уходе и хранении;
- большой выбор лекарств.
- стоимость;
- врачебные ограничения;
- риск проникновение инфекции;
- ультразвуковые модели разрушают ряд лекарственных составов.
Ингаляция при кашле в домашних условиях купирует острый приступ. Показания к применению:
- ОРВИ с кашлем, отеком гортани, першением и спазмами в горле;
- муковисцидоз;
- туберкулез легких;
- воспаление легких;
- бронхоэктатическая болезнь;
- бронхит, пневмония, трахеит, ларингит, синусит, фарингит, тонзиллит, ринит;
- грибок в дыхательных путях;
- бронхиальная астма;
- профилактика после операции на ЛОР-органах.
Этот симптом развивается при ОРЗ, трахеите, фарингите, ларингите. Паровые процедуры снимают отек слизистой гортани, купируют воспаление, снижают интенсивность кашля. Лечение комплексное, включает несколько растворов. Врачи задействуют бронхолитики, увлажнители слизистой и антисептики, противовоспалительные средства.
Основная цель лечения – купирование приступов кашля и воспаления. Назначают противокашлевые средства в комплексе с бронхолитиками. Физиологический и щелочной растворы, минеральная вода увлажняют слизистую, купируют кашлевой рефлекс. По показаниям используют противовоспалительные препараты, местные антисептики.
После прекращения контакта с аллергеном назначают ингаляции. Цель лечения – убрать спазм бронхов, гортани, уменьшить отечность, купировать боль, избежать осложнений. Назначают бронхолитики – сальбутамол (Вентолин), фенотерол (Беротек). В осложненных случаях показаны противовоспалительные средства с глюкокортикоидными гормонами.
Муколитики и противовоспалительные средства назначают взрослым и детям при влажном кашле. Перерыв между процедурами – от 20 мин. Сначала используют муколитики, а после отхождения мокроты – противовоспалительные средства. По показаниям назначают антисептики, антибактериальные препараты. В одну схему лечения иногда включают 3 раствора.
Для облегчения самочувствия при непроходящем кашле чаще используют небулайзер. Для быстрого выздоровления важно правильно выбрать раствор для ингалятора, исключить побочные явления. Общие рекомендации:
- Выбирать небулайзер от кашля компрессионный либо электронно-сетчатый. Эти современные модели просты, эффективны.
- Исключить аллергическую реакцию на компоненты состава, изучив инструкцию.
- При влажном кашле выбрать муколитики, при сухом — противокашлевые, в обоих случаях — бронхолитики, противовоспалительные, противоотечные, антисептические средства, антибиотики.
- Для расширения просвета дыхательных путей применять бронхолитики.
- Чистую воду, нерастворенное лекарство и эфирные масла в небулайзер не заливать.
Растворы для небулайзера при кашле подбирают с учетом конкретного заболевания, реакций гиперчувствительности, возраста пациента. В детском возрасте при отсутствии противопоказаний такое лечение безопасно, эффективно. Востребованные в педиатрии составы:
- Бронхолитики. Снимают спазм гладкой мускулатуры бронхов. Растворы помогают при обструктивных заболеваниях дыхательных путей. Популярны Сальгим, Беротек, Вентолин Небулы.
- Препараты с разжижающим и отхаркивающим эффектом. Помогают при нарушении отхождения мокроты, скоплении слизи в дыхательных путях. В педиатрии назначают Амбробене, Флуимуцил, Лазолван.
- Противовоспалительные средства. Снимают отек гортани, боль горла при длительном кашле, предотвращают закупорку просвета дыхательных путей. Эффективны календула, прополис.
- Антигистамины и глюкокортикостероиды. Устраняют причину кашля, облегчают самочувствие. Помогают Пульмикорт, Кромогексал.
- Антибиотики, антисептики. Истребляют вредные микроорганизмы, после них организм идет на поправку. Это Фурацилин, Гентамицин, Мирамистин, Хлорофиллипт.
- Иммуномодуляторы. Укрепляют иммунитет при простуде. В числе эффективных препаратов для детей – Деринат.
- Сосудосуживающие препараты. Рекомендованы при отеке гортани разной этиологии, бронхоспазме. Детям назначают Эпинефрин, Нафтизин.
- Противокашлевые средства. Купируют кашлевой рефлекс, доставляют временное облегчение, рекомендованы в комплексе с другими группами лекарств. Детям назначают Лидокаин.
Можно выбрать аналогичный раствор для ингаляций от кашля взрослым. Главное – исключить побочные явления, определить дозировку. При бронхите, трахеите, ларингите назначают:
- бронхолитики (Атровент, Беродуал) от спазмов бронхов;
- антибиотики (Гентамицин) от болезнетворных бактерий;
- противовоспалительные средства (Ромазулан, Кромогексал);
- для смягчения слизистой физраствор, соленая или минеральная вода;
- антисептики (Фурацилин, Мирамистин) против патогенной флоры;
- муколитики (Амброксол, Лазолван) для формирования, отделения мокроты;
- глюкокортикоиды (Дексаметазон, Будесонид) против аллергии.
При вынашивании плода физиологический раствор безопасен, поэтому при лечении кашля его используют чаще остальных. Он увлажняет и восстанавливает слизистую оболочку органов дыхания, действует самостоятельно или в комплексе с другими компонентами. Беременная наливает жидкость в небулайзер и дышит носом/ртом 5-10 мин. Процедуру повторяет 2 раза/сутки – утром и вечером.
Последовательность действий пациента при ингаляции паром:
- В любой емкости вскипятить воду.
- Добавить 5 кап. эфирного масла, например, эвкалипта, мяты, миндаля, сосны.
- Накрыть крышкой, через 1 мин. выключить огонь.
- Подготовить заранее полотенце или плед.
- Поставить кастрюлю на стол, снять крышку.
- Накрыть голову полотенцем, дышать целебными парами 5-7 мин.
- После сеанса протереть лицо салфеткой, откашляться, очистить носовые ходы.
Последовательность действий при использовании небулайзера:
- Собрать прибор.
- Залить в резервуар лекарство.
- На нижнюю часть лица надеть маску.
- Дышать целебными парами до 10 мин.
- Снять маску, разобрать и промыть прибор.
Дозировки лекарства зависят от возраста. Перед применением их разбавляют физиологическим раствором. Проверенные медикаменты:
- Лазолван: до 1 года – 1 мл, 2-6 лет – 2 мл, от 6 лет, взрослые – 3 мл на 1 процедуру (развести с физраствором 1:1).
- Беродуал: 6 лет – 10 кап., 6-12 лет – 20 кап., от 12 лет и взрослые – 40 кап. на 1 сеанс (развести указанную дозу 3 мл физраствора).
- Флуимуцил: 2-6 лет – 1-2 мл, 6-12 лет – 2 мл, от 12 лет – 3 мл на 1 процедуру (развести в соотношении 1:1).
Такие домашние процедуры могут навредить здоровью, осложнить заболевание. Медицинские противопоказания:
- гнойное содержимое в мокроте;
- откашливание с примесями крови;
- кровотечение из носа и предрасположенность к таковому;
- температура тела выше 37,5 градусов;
- патологии сердечно-сосудистой системы (аритмия, церебральный атеросклероз, гипертония, инфаркт, инсульт);
- поражения дыхательной системы (эмфизема, тяжелая дыхательная недостаточность, рецидивирующий пневмоторакс, каверны в легочных тканях);
- непереносимость компонентов лекарственного состава.
источник