Посев на дрожжеподобные грибы (родов Candidа и других) с определением чувствительности к антимикотическим препаратам
Взятие материала проводится до начала антибактериальной терапии или не ранее, чем через 2 недели после ее окончания.
- Ротоглотка. Взятие материала проводят до еды, питья и чистки зубов.
- Мокрота. Перед сбором мокроты почистить зубы и прополоскать рот и горло водой Сбор материала производить после глубокого откашливания сначала в стерильный контейнер с крышкой. Далее, необходимо, пропитать содержимым зонд-тампон в течение 5 секунд, стараясь захватить плотные комочки, и погрузить зонд-тампон в пробирку, обломить по метке и плотно закрыть крышкой
- Пазухи носа, Бронхоальвеолярный лаваж, трахеобронхиальные смывы: Взятие биоматериала производит врач!
В лабораторию необходимо доставить пробирку с крышкой фиолетового цвета, с жидкой средой AMIES, с зонд-тампоном, пропитанным биоматериалом (пробирку можно получить в регистратуре CMD). Доставка в лабораторию в день взятия биоматериала.
Метод исследования: Микробиологический
Грибы рода Candida у значительного числа здоровых людей колонизируют слизистые оболочки желудочно-кишечного тракта, ротовой полости, урогенитального тракта и поверхность кожи, не вызывая развития патологического процесса. Но при нарушениях иммунитета вызывают воспалительные процессы. Наиболее частым возбудителем кандидоза является C. albicans. В некоторых случаях кандидоз вызывается C. tropicalis, C. parapsilosis, C. glabrata, C. krusei, C. guilliermondii, C. kefyr. Микробиологический анализ на кандидоз позволяет выявить и оценить степень обсемененности респираторного тракта грибами рода Candida и чувствительность к антимикотическим препаратам.
Идентификация грибов производится на высокоточном масс-спектрометре Microflex (Bruker). На следующем этапе лабораторного исследования выполняется определение чувствительности возбудителя к лекарственным препаратам на современных микробиологических анализаторах. Определение чувствительности к антимикотическим (противогрибковым) препаратам позволяет врачу назначить адекватную терапию.
- Наличие симптомов инфекционно-воспалительных заболеваний;
- Подбор противогрибковой терапии;
- Оценка эффективности противогрибковой терапии.
Результат бактериологического исследования, в случае обнаружения дрожжеподобных грибков (родов Candidа и других) предоставляется в количественном формате, в единицах измерения КОЕ/тамп, с определением чувствительности к антимикотическим препаратам, содержит заключение, помогающее лечащему врачу лучше сориентироваться в предоставленной информации.
Референсные значения (вариант нормы): не обнаружено.
Интерпретация проводится врачом с учетом клинических проявлений.
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011 года, должны производиться врачом соответствующей специализации.
» [«serv_cost»]=> string(3) «800» [«cito_price»]=> NULL [«parent»]=> string(3) «542» [10]=> string(1) «1» [«limit»]=> NULL [«bmats»]=> array(7) array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(14) «Мокрота» > [1]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(47) «Бронхоальвеолярный лаваж» > [2]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(12) «Другой» > [3]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(52) «Мазок/отделяемое ротоглотки» > [4]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(52) «Мазок/отделяемое носоглотки» > [5]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(57) «Мазок/отделяемое носовых ходов» > [6]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(34) «Пунктат пазух носа» > > >
| Тип | В офисе |
|---|---|
| Мокрота | |
| Бронхоальвеолярный лаваж | |
| Другой | |
| Мазок/отделяемое ротоглотки | |
| Мазок/отделяемое носоглотки | |
| Мазок/отделяемое носовых ходов | |
| Пунктат пазух носа |
Взятие материала проводится до начала антибактериальной терапии или не ранее, чем через 2 недели после ее окончания.
- Ротоглотка. Взятие материала проводят до еды, питья и чистки зубов.
- Мокрота. Перед сбором мокроты почистить зубы и прополоскать рот и горло водой Сбор материала производить после глубокого откашливания сначала в стерильный контейнер с крышкой. Далее, необходимо, пропитать содержимым зонд-тампон в течение 5 секунд, стараясь захватить плотные комочки, и погрузить зонд-тампон в пробирку, обломить по метке и плотно закрыть крышкой
- Пазухи носа, Бронхоальвеолярный лаваж, трахеобронхиальные смывы: Взятие биоматериала производит врач!
В лабораторию необходимо доставить пробирку с крышкой фиолетового цвета, с жидкой средой AMIES, с зонд-тампоном, пропитанным биоматериалом (пробирку можно получить в регистратуре CMD). Доставка в лабораторию в день взятия биоматериала.
Метод исследования: Микробиологический
Грибы рода Candida у значительного числа здоровых людей колонизируют слизистые оболочки желудочно-кишечного тракта, ротовой полости, урогенитального тракта и поверхность кожи, не вызывая развития патологического процесса. Но при нарушениях иммунитета вызывают воспалительные процессы. Наиболее частым возбудителем кандидоза является C. albicans. В некоторых случаях кандидоз вызывается C. tropicalis, C. parapsilosis, C. glabrata, C. krusei, C. guilliermondii, C. kefyr. Микробиологический анализ на кандидоз позволяет выявить и оценить степень обсемененности респираторного тракта грибами рода Candida и чувствительность к антимикотическим препаратам.
Идентификация грибов производится на высокоточном масс-спектрометре Microflex (Bruker). На следующем этапе лабораторного исследования выполняется определение чувствительности возбудителя к лекарственным препаратам на современных микробиологических анализаторах. Определение чувствительности к антимикотическим (противогрибковым) препаратам позволяет врачу назначить адекватную терапию.
- Наличие симптомов инфекционно-воспалительных заболеваний;
- Подбор противогрибковой терапии;
- Оценка эффективности противогрибковой терапии.
Результат бактериологического исследования, в случае обнаружения дрожжеподобных грибков (родов Candidа и других) предоставляется в количественном формате, в единицах измерения КОЕ/тамп, с определением чувствительности к антимикотическим препаратам, содержит заключение, помогающее лечащему врачу лучше сориентироваться в предоставленной информации.
Референсные значения (вариант нормы): не обнаружено.
Интерпретация проводится врачом с учетом клинических проявлений.
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011 года, должны производиться врачом соответствующей специализации.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
Недопустимо направлять мокроту на исследование в емкостях, не предназначенных для этих целей, так как в них могут содержаться вещества, способные исказить результат анализов.
Нельзя разделять мокроту на две части для исследования в разных лабораториях, так как важные компоненты могут попасть только в один из контейнеров.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Общие правила сбора слюны
Внимание! Нецелесообразно проводить исследования слюны на фоне применения глюкокортикоидных препаратов (в т.ч. мазей).
За сутки до взятия слюны не употреблять алкоголь.
- За час до сбора слюны не есть, не курить, не чистить зубы (если нет других указаний от лечащего врача).
- За 10 минут до сбора слюны прополоскать рот водой.
- За сутки и в течение всего периода сбора слюны исключить физические нагрузки, не употреблять кофеин (чай, кофе, кофеиносодержащие энергетические напитки, продукты, жевательная резинка), алкоголь;
- За один час до сбора слюны не курить;
- За 30 минут до сбора слюны не употреблять пищу, не чистить зубы, в том числе не использовать зубную нить и ополаскиватель для полости рта, не жевать жевательную резинку;
- За 10 минут до сбора слюны прополоскать рот водой;
- Прием седативных препаратов, кортизона ацетата, эстрогенов, пероральных контрацептивов, глюкокортикоидных препаратов (в т. ч. мазей) может вызвать повышение уровня кортизола. Отмена лекарственных препаратов осуществляется строго по рекомендации лечащего врача.
Продробнее о правилах сбора слюны для исследований «Кортизол в слюне» смотрите по ссылке
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, отделяющуюся при отхаркивании. Попадание слюны в образец может существенно влиять на результат исследования.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Для бактериологического исследования мокроту собирают до начала антибактериальной терапии или через определенный промежуток времени после введения препарата.
Порядок сбора
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Внимание Мокрота собирается натощак.
Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Мокрота. На грибы Cand >Внимание! Мокрота собирается до начала антибактериальной терапии.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Мокрота собирается до начала антибактериальной терапии. Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Качественным материалом для анализа считается мокрота, имеющая слизистый или слизисто-гнойный характер, а также содержащая плотные белесоватые включения.
У детей, не умеющих откашливать мокроту и заглатывающих ее, следует поступить следующим образом:
- Вызвать рефлекторный кашель, раздражая ватным тампоном, накрученным на ручку чайной ложки область корня языка и задней стенки глотки.
- Полученную мокроту собрать этим же тампоном и поместить в контейнер.
Так же следует поступать с очень слабыми больными, которые не могут откашляться самостоятельно.
источник
Грибок в легких – явление достаточно редкое и его нередко путают с прочими серьезными патологическими процессами легочных тканей. На деле, грибок в легких является опасным заболевание, которое требует безотлагательного лечения.
В запущенных ситуациях оно становится причиной тяжелых последствий и имеет высокую летальность. Грибковое поражение легких тяжело определить, так как его симптоматические проявления имеют сходство с туберкулезом и пневмонией, но терапия совершенно иная и требует применения категорически иных медикаментов.
Грибковое поражение легких характеризуется двумя основными формами – актиномикозом и кандидозом. Причиной возникновения первого типа грибкового поражения дыхательных органов выступает микрофлора, относящаяся к роду Actinomyces, которая также именуется лучистым грибком.
Его споры выступают сапрофитами некоторого ряда злаковых растений:
В человеческий организм споры зачастую поступают в совокупности с воздушными массами, в которых имеется значительная пылевая часть, в составе которой имеются и актиномицеты. Также, имеется вероятность и иного способа инфицирования – из-за попадания спор в раневую поверхность кожных покровов и распространения мицелия посредством кровотока.
Видео в этой статье расскажет читателю об опасности присутствия грибка в тканях.
Легочный кандидоз провоцируется возбудителем типа Candida, который принято относить к условно патогенным.
Указанные грибки находятся в организме любого человека и в нормальном состоянии не только не несут вреда организму, но также и выполняют позитивные функции. Тем не менее, когда по причине неблагоприятных факторов число патогенной микрофлоры резко увеличивается, Кандиды способны наносить организму значительный вред.
Грибковое поражение легочных тканей является трудноизлечимым заболеванием, которое нередко провоцируется дрожжевыми грибами рода Кандида (на фото). В норме они безопасны и проживают на кожных покровах, но при понижении иммунной функции организма начинают представлять опасность.
Причинами понижения иммунной функции выступают следующие:
- постоянные стрессогенные ситуации;
- витаминная недостаточность организма;
- применение антибактериальных препаратов.
Внимание! Микозное поражение дыхательных путей и органов дыхания представляет опасность для каждого человека, вне зависимости от его возрастной категории.
Наиболее высокие риски получения такого поражения имеются у следующих групп пациентов:
- Люди, у которых диагностированы патологические процессы онкологического характера.
- Пациенты, страдающие от ВИЧ-инфекций.
- Люди, у которых диагностирован диабет сахарный врожденного либо же приобретенного характера.
- Лица, страдающие от туберкулеза.
- Пациенты с патологическими процессами эндокринного характера.
Также, в группу риска попадают люди, у которых имеются заболевания хронического характера, в особенности респираторного типа.
Грибковые поражения органов дыхания на стартовом этапе проявляется исключительно приступами кашля непродуктивного, то есть сухого характера, который является обыкновенным явлением для стандартного течения простудного заболевания. Далее, при кашле возникает отделение мокроты с малыми вкраплениями слизи.
После грибкового поражения легочных тканей возникает увеличение показателей общей температуры тела, дыхание приобретает затрудненный характер. У пациента наблюдаются приступы одышки и повышение объемов мокроты.
В мокроте присутствуют нитевидные включения. Человеку тяжело совершить вдох из-за болевого синдрома.
На следующем этапе патологического процесса отмечается присутствие в легких очагов абсцесса и утолщения плевры.
Важно! Когда ткани поражаются грибком, возникают патологические изменения бронхиального древа, происходит деформация ребер. Пациент жалуется на повышение интенсивности болевого синдрома.
На кожных покровах становятся заметными образование свищевых каналов и выделение гнойных масс. В гное, как и в мокроте, специалисты при анализе обнаруживают грибковые споры. Грибки, которые обосновались в легочных тканях, дислоцируются в нижнем отделе 1 из парных органов. Патология развивается на протяжении длительного временного промежутка и находится в состоянии постоянного прогрессирования.
Микозы легких характеризуются собственными явными признаками – состояние пациента после применения антибактериального ряда фармакологических средств ухудшается, а хрипы часто не прослушиваются.
Симптомы грибка в легких на начальном этапе тяжело отличить от обыкновенной простуды и по этой причине, инфекция легких грибкового характера остается без верного лечения, пока у пациента не возникают ярко выраженные симптомы, которые характеризуются возникновением следующих нарушений:
- подкожных инфильтратов;
- свищевых ходов;
- развития кахексии;
- интоксикации;
- признаков истощенности организма.
Основными симптоматическими проявлениями на начальном этапе у грибкового поражения органов дыхания выступают такие:
- приступы кашля;
- одышка;
- мокрота, нередко с примесью крови;
- повышение показателей общей температуры тела;
- повышенная работа потовых желез.
Проявления сходны с туберкулезной инфекцией, а также пневмонией. Но, несвоевременное обнаружение грибкового поражения и запущенные состояния являются причиной высокой смертности среди пациентов.
Грибок Кандида является вторичной инфекцией, и проявляется после того, как было перенесено воспаление легочных тканей вирусного либо бактериального характера.
Важно! Заболевание выражено участками некрозов в середине очага воспаления, возникновением и накоплением жидкости в альвеолах и поражением бронхиальных стенок. В легких возникают полости с гнойным содержимым либо протекает замещение легочных тканей соединительными с формированием рубца.
При кандидозе легких, пациенты жалуются на следующие негативные проявления организма:
- недомогание общего характера;
- приступообразный непродуктивный кашель;
- одышка;
- лихорадочное состояние;
- сбой ритма биения сердечной мышцы;
- бронхоспахмы.
Для того чтобы устранить симптоматические проявления, пациентам вменяется прием противогрибковых средств, антибактериальных препаратов, жаропонижающих и обезболивающих медикаментов. Также, в ходе лечения требуется снизить объемы потребляемого сладкого, сдобы, жирного.
Симптоматические проявления при аспергиллезе имеют сходство с кандидозным поражением легких. Наиболее часто от подобного страдают пациенты с саркоидозом, туберкулезом и ВИЧ-инфицированные.
Плесневые поражения легочных тканей становятся причиной возникновения таких проявлений, как:
- анорексия;
- кашель с мокротой гнойного характера;
- болезненность области грудной клетки;
- повышение показателей температуры тела;
- кровохарканье;
- вдох сопровождается возникновение болезненности;
- завышенные показатели работы потных желез;
- апатичность;
- слабость.
Аспергиллез отличается расположением справа в легких и находится в их верхней части. В некоторых случаях возможно развитие легочного кровотечения, которое нередко ведет к летальному исходу пациента.
Важно! Грибковые микроорганизмы способны поражать близь расположенные ткани, проникать вместе с током крови в отдаленные от легких внутренние органы.
Аспергиллез характеризуется стремительным прогрессированием. Для того чтобы его излечить, медики используют противогрибковые средства, стероиды, хирургическую санацию.
Для того чтобы терапия была эффективной требуется как можно более ранняя постановка диагноза. Выполняют анализ мокроты, выделяемой при кашле либо некротических масс из свищевых каналов.
Внимание! Под микроскопом возможно рассмотреть споры спровоцировавшего нарушение здоровья грибка. Наиболее надежным принято считать бактериальный посев гноя из свищевых каналов.
Для того чтобы установить верный диагноз при предположении на грибковое поражение легочных тканей, требуется выполнять пункцию легких. Указанный тип анализа предоставляет возможность выявить род грибов. Таким образом выявляется не только наличие грибов, но также и становится возможным подбор оптимального лекарственного препарата для борьбы с ними.
Тем не менее, диагностировать грибковое поражение легких, при неявной выраженности симптоматических проявлений возможно исключительно при комплексном подходе, который обязательно должен включать исследование крови, выделяющейся мокроты, плевральной жидкости и легочных тканей.
Данное достигается за счет следующих диагностических мероприятий, рассмотренных в таблице:
Диагностические мероприятия, позволяющие выявить грибок в легкихМанипуляцияОписание Рентгенологическое исследованиеПредоставляет возможность определить расположение очагов грибка в дыхательных органах.Культурологический анализВ ходе манипуляции за счет методики бактериального посева, грибковые споры размножаются в условиях лаборатории – необходимо для того, чтобы определить реакцию грибка на разнообразные фармакологические препараты.Микроскопический анализПредполагает исследование под микроскопом взятых образцов мицелиев грибка, выделенных из отхаркиваемой пациентом мокроты.ПЦР-диагностикаПредоставляет возможность определить конкретный тип патогенного агента исходя из результатов анализов его ДНК.Серологический тест кровиПрименяется для выявления патологии. Данное заключение делается исходя из наличия в крови специфических антител, которые свидетельствуют о имеющихся в организме тех либо иных возбудителей.
Тем не менее, следует учитывать, что использование рентгенографии не считается эффективным диагностическим методом в случае грибкового поражения легочных тканей на ранних этапах течения патологии, так как имеется высокая вероятность диагностирования пневмонии хронического характера течения, опухоли, туберкулезной инфекции либо абсцесса. На поздних стадиях патологии при расшифровке рентген-снимка становятся заметными патологические изменения ребер, бронхиального древа и плевелы.
Согласно результатам диагностирования выбирается определенная схема терапии, которая является индивидуальной для каждого пациента и зависит от показателей его организма и клинической картины течения заболевания. Лечение грибка в легких может проводить врач-инфекционист.
Запрещается предпринимать какие-либо попытки в лечении самостоятельно, процесс терапевтического воздействия должен курироваться специалистом. Цена нарушения этого правила крайне высока.
Лечение грибковых поражений легких нередко выполняется посредством внутримышечных либо подкожных инъекций препарата Актинолизата, который является иммуностимулятором, повышающим продуцирование антител к возбудителям заболеваний инфекционного характера и снижающим интенсивность воспалительных процессов. Инструкция подразумевает 10-15 инъекций.
Также, могут назначаться антибактериальные препараты для ликвидации бактериальной флоры и предотвращения инфицирования вторичного характера. Все фармакологические средства подбираются исходя из результатов проведенных анализов.
Подкожные инфильтраты и абсцессы ликвидируются хирургическими вмешательствами и последующим дренированием плевральной полости для улучшения оттока некротических масс. При тяжелых грибковых поражениях выполняется лобэктомия – удаление некоторой доли дыхательного органа. Также, показаны физиотерапевтические процедуры – электрофорез и УФО грудной клетки.
При своевременной терапии прогноз носит позитивный характер. На поздних стадиях добиться реабилитации уже затруднительно. Генерализованная инфекция способна становится причиной летального исхода.
источник
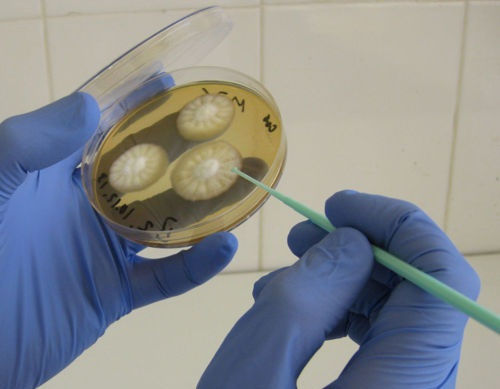
В основном посев проводят на дрожжеподобные грибы рода Candida, которые представляют условно-патогенную микрофлору слизистых оболочек, кожи, желудочно-кишечного тракта человека. Они являются маркером нарушений функций организма, так как развитию кандидоза способствует нарушение нормального микробиоценоза на фоне метаболических расстройств.
- кожа (покрышки пузырьков, кожные чешуйки, корки),
- ногтевая пластина,
- ушная сера,
- мокрота,
- моча,
- венозная кровь,
- спинномозговая жидкость,
- плевральная жидкость,
- внутрибрюшная жидкость,
- внутрисуставная жидкость,
- гной с коньюнктивы глаза,
- пробки с миндалин,
- отделяемое язвы роговицы,
- слизистые оболочки (влагалище, цервикальный канал, уретра).
В течение трех дней, предшествующих исследованию, не проводить местные процедуры с применением антисептиков, антибиотиков, антимикотиков.
Посев патогенного материала на дифференциальную среду Сабуро для выделения дрожжеподобных грибов и микроскопическое исследование сопроводительного мазка для выявления элементов дрожжеподобных грибов (спор, мицелия и псевдомицелия).
Дрожжеподобные грибы рода Candida, Cryptococcus.
Выявление дрожжеподобных грибов рода Candida в количестве более 104 КОЕ/мл/грамм, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать об активности и этиологической роли микроорганизма в воспалительном процессе.
- рост не обнаружен;
- при бессимптомном носительстве возможно обнаружение менее 104 КОЕ/тампон/мл/грамм (I и II степени роста).
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
Выявление грибов при бактериологическом посеве в количестве, превышающем нормальные значения, а у людей со сниженным иммунитетом в любом количестве, может свидетельствовать о наличии грибкового заболевания.
| Online диагноз |
Размещение рекламы, сотрудничество: info@online-diagnos.ru
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
источник
Посев на грибы родов Candida, Aspergillus, Cryptococcus с подбором антимикотических препаратов для Candida spp. (мазки различных локализаций)
Исследование, в ходе которого с помощью специальной питательной среды выявляют возбудителей грибковых инфекций (Candida spp., Aspergillus spp., Cryptococcus spp.).
В ходе исследования проводится идентификация видов грибка и подбор антимикотических препаратов для дальнейшего лечения.
- Бакпосев на грибковые инфекции (Candidaspp.,Aspergillusspp., Cryptococcusspp.)
- Бактериологический (культуральный) метод
Какой биоматериал можно использовать для исследования?
Мазок из зева (ротоглотки), мазок с конъюнктивы, мазок из носа, мазок из носоглотки, мазок из носовых пазух, мазок урогенитальный, мазок урогенитальный (с секретом предстательной железы), мазок из уретры, мазок из цервикального канала, мазок с внутренней поверхности шейки матки (из цервикального канала), отделяемое абсцесса полости рта, отделяемое раны, отделяемое уха.
Как правильно подготовиться к исследованию?
- За 3-4 часа до взятия мазков из ротоглотки (зева) не употреблять пищу, не пить, не чистить зубы, не полоскать рот/горло, не жевать жевательную резинку, не курить. За 3-4 часа до взятия мазков из носа не закапывать капли/спреи и не промывать нос. Взятие мазков оптимально выполнять утром, сразу после ночного сна.
- Женщинам исследование (процедуру взятия урогенитального мазка) рекомендуется производить до менструации или через 2-3 дня после её окончания.
- Мужчинам — не мочиться в течение 3 часов до взятия урогенитального мазка.
- Не проводить туалет полости рта в день взятия биоматериала на исследование.
Общая информация об исследовании
Грибковые инфекции (микозы) – обширная группа инфекционных заболеваний человека, вызываемых дрожжевыми, плесневыми или диморфными грибами. Микозы можно разделить на поверхностные, при которых поражение ограничивается кожей и слизистыми оболочками (например, кандидозный стоматит), и глубокие (инвазивные), при которых могут поражаться практически любые внутренние органы, например легкие, головной мозг, клапаны сердца, почки, суставы. Наибольшую трудность представляет диагностика инвазивных микозов.
Наиболее часто возбудителями инвазивных микозов являются грибы Candida albicans (инвазивный кандидоз), Cryptococcus neoformans (криптококкоз) и Aspergillus fumigatus (инвазивный аспергиллез). Эти разные заболевания имеют много общего. Во-первых, риск развития любого из трех указанных микозов повышен у людей с иммуносупрессией, возникающей при ВИЧ-инфекции, после трансплантации органов и тканей или на фоне онкогематологических заболеваний. Во-вторых, эти микозы могут протекать практически одинаково и сопровождаться неспецифическими признаками локального и системного инфекционного процесса (лихорадка, слабость, кашель, боль в грудной клетке, головная боль). Поэтому провести дифференциальную диагностику этих инвазивных микозов между собой на основании только клинических симптомов невозможно. Основную роль в диагностике инвазивных микозов играют лабораторные методы.
Как правило, диагностика инвазивных микозов носит комплексный характер, однако посев (бактериологический, или культуральный, метод) на грибы по-прежнему остается «золотым стандартом» диагностики. Бакпосев выступает в роли подтверждающего теста, в то время как предварительная диагностика инвазивных микозов основывается на менее точных, но более «быстрых» лабораторных методах, например анализе на криптококковый антиген при подозрении на криптококкоз, обработке раствором гидроксида калия KOH при подозрении на кандидоз или методе ПЦР при подозрении на аспергиллез.
В ходе бактериологического исследования анализируемый биоматериал вносят в специальную питательную среду. Скорость роста колоний разных видов грибов несколько отличается. Так, рост Aspergillus spp. будет заметен уже через 48 часов, Cryptococcus spp. – через 48-72 часа, а грибам Candida albicans потребуется до 1 недели и более. Следует отметить, что чувствительность бактериологического метода зависит от характера биоматериала, используемого для исследования. Так, например, выделить культуру гриба из крови, даже в случае диссеминированной инфекции, удается нечасто (особенно при инфекции Aspergillus spp. или Candida spp.). Другой фактор, влияющий на точность результата теста, – это использование антимикотических препаратов до взятия биоматериала. Применение азолов, амфотерицина и эхинокандинов до взятия биоматериала на исследование может приводить к ложноотрицательному результату. Учитывая эти особенности, важно подчеркнуть, что отрицательный результат посева не всегда позволяет полностью исключить инвазивный микоз.
Характер биоматериала также следует учитывать и при интерпретации положительного результата. Нестерильные среды (мокрота, моча, смывы с бронхов) могут в норме содержать грибы, поэтому положительный результат исследования нестерильных сред не позволяет говорить о наличии инвазивного микоза. Так, Candida spp. и Aspergillus spp. являются условно-патогенной флорой дыхательных путей и могут быть выделены в культуре при посеве мокроты здоровых людей. Cryptococcus spp. не относятся к нормальной микрофлоре человека, но также могут присутствовать на слизистых в течение короткого периода времени (транзиторное носительство) без каких-либо серьезных последствий для здорового человека. С другой стороны, обнаружение грибов в стерильных средах (кровь, образец ткани), особенно у пациента с иммуносупрессией, – это всегда патологический признак, который указывает на наличие инвазивного микоза.
Бактериологический метод целесообразно дополнить другими лабораторными исследованиями, в первую очередь гистологическим исследованием.
Для чего используется исследование?
- Для диагностики инвазивных микозов.
Когда назначается исследование?
- При наличии у пациента факторов риска инвазивной грибковой инфекции: онкогематологических заболеваний, лекарственной иммуносупрессии, ВИЧ-инфекции;
- при наличии клинических или рентгенологических признаков инвазивных грибковых инфекций.
Референсные значения: отрицательно.
- стерильный биоматериал (кровь, образец ткани): инвазивный микоз (кандидоз/криптококкоз/аспергиллез);
- нестерильный биоматериал (мокрота, мазки, отделяемое): инвазивный микоз или «здоровое носительство».
- норма;
- ложноотрицательный результат.
Что может влиять на результат?
- Применение антимикотических препаратов (азолы, амфотерицин, эхинокандины) до взятия биоматериала на исследование (может приводить к ложноотрицательному результату);
- характер биоматериала для исследования (стерильный или нестерильный).
- Результат исследования следует интерпретировать с учетом факторов риска, клинических и рентгенологических признаков инвазивного микоза.
- Отрицательный результат исследования не позволяет исключить инвазивный микоз.
- Посев на Aspergillus spp. без определения чувствительности к антимикотическим препаратам
- Посев Candida spp./дрожжеподобные грибы с подбором антимикотических препаратов
- Candida albicans, ДНК [реал-тайм ПЦР]
- Гистологическое исследование биоптатов органов и тканей (за исключением печени, почек, предстательной железы, лимфатических узлов)
Кто назначает исследование?
Инфекционист, пульмонолог, аллерголог, врач общей практики.
- Ellepola AN, Morrison CJ. Laboratory diagnosis of invasive candidiasis. J Microbiol. 2005 Feb;43 Spec No:65-84. Review.
- GOLDMAN L, AUSIELLO D. Cecil MEDICINE/L. Goldman, D. Ausiello; 23 ed. – Saunder Elsevier, 2007.
- Fauci et al. Harrison’s PRINCIPLES OF INTERNAL MEDICINE/A. Fauci, D. Kasper, D. Longo, E. Braunwald, S. Hauser, J. L. Jameson, J. Loscalzo; 17 ed. – The McGraw-Hill Companies, 2008.
источник
Микроскопическое исследование нативных и фиксированных окрашенных препаратов мокроты позволяет подробно изучить ее клеточный состав, и известной степени отражающий характер патологического процесса в легких и бронхах, его активность, выявить различные волокнистые и кристаллические образования, также имеющие важное диагностическое значение, и, наконец, ориентировочно оценить состояние микробной флоры дыхательных путей (бактериоскопия).
При микроскопии используют нативные и окрашенные препараты мокроты. Для изучения микробной флоры (бактериоскопии) мазки мокроты обычно окрашивают по Романовскому-Гимзе, по Граму, а для выявления микобактерий туберкулеза но Цилю-Нильсену.
Из клеточных элементов, которые можно обнаружить в мокроте больных пневмонией, диагностическое значение имеют эпителиальные клетки, альвеолярные макрофаги, лейкоциты и эритроциты.
Эпителиальные клетки. Плоский эпителий из полости рта, носоглотки, голосовых складок и надгортанника диагностического значения не имеет, хотя обнаружение большого количества клеток плоского эпителия, как правило, свидетельствует о низком качестве образца мокроты, доставленного в лабораторию и содержащего значительную примесь слюны.
У больных пневмониями мокрота считается пригодной к исследованию, если при микроскопии с малым увеличением количество эпителиальных клеток не превышает 10 в поле зрения. Большее количество эпителиальных клеток указывает на недопустимое преобладание в биологическом образце содержимого ротоглотки.
Альвеолярные макрофаги, которые в незначительном количестве также можно обнаружить в любой мокроте, представляют собой крупные клетки ретикулогистиоцитарного происхождения с эксцентрически расположенным крупным ядром и обильными включениями в цитоплазме. Эти включения могут состоять из поглощенных макрофагами мельчайших частиц пыли (пылевые клетки), лейкоцитов и т.п. Количество альвеолярных макрофагов увеличивается при воспалительных процессах в легочной паренхиме и дыхательных путях, в том числе при пневмониях.
Клетки цилиндрического мерцательного эпителия выстилают слизистую оболочку гортани, трахеи и бронхов. Они имеют вид удлиненных клеток, расширенных с одного конца, где расположено ядро и реснички. Клетки цилиндрического мерцательного эпителия обнаруживаются в любой мокроте, однако их увеличение свидетельствует о повреждении слизистой бронхов и трахеи (острый и хронический бронхит, бронхоэктазы, трахеит, ларингит).
Лейкоциты в небольшом количестве (2-5 в поле зрения) обнаруживаются в любой мокроте. При воспалении ткани легкого или слизистой бронхов и трахеи, особенно при нагноительных процессах (гангрена, абсцесс легкого, бронхоэктазы) их количество значительно увеличивается.
При окраске препаратов мокроты по Романовскому-Гимзе удается дифференцировать отдельные лейкоциты, что имеет иногда важное диагностическое значение. Так, при выраженном воспалении легочной ткани или слизистой бронхов увеличивается как общее число нейтрофильных лейкоцитов, так и количество их дегенеративных форм с фрагментацией ядер и разрушением цитоплазмы.
Увеличение числа дегенеративных форм лейкоцитов является важнейшим признаком активности воспалительного процесса и более тяжелого течения заболевания.
Эритроциты. Единичные эритроциты можно обнаружить практически и любой мокроте. Значительное их увеличение наблюдается при нарушении сосудистой проницаемости у больных пневмониями, при разрушении ткани легкого или бронхов, застое в малом круге кровообращения, инфаркте легкого и т.д. В большом количестве эритроциты в мокроте обнаруживаются при кровохарканье любого генеза.
Эластические волокна. Следует упомянуть также еще об одном элементе мокроты пластических волокнах, которые появляются в мокроте при деструкции легочной ткани (абсцесс легкого, туберкулез, распадающийся рак легкого и др.). Эластические волокна представлены в мокроте в виде тонких двухконтурных, извитых нитей с дихотомическим делением на концах. Появление эластических волокон в мокроте у больных с тяжелым течением пневмонии свидетельствует о возникновении одного из осложнений заболевания — абсцедировании ткани легкого. В ряде случаев при формировании абсцесса легкого эластические волокна в мокроте можно обнаружить даже несколько раньше, чем соответствующие рентгенологические изменения.
Нередко при крупозной пневмонии, туберкулезе, актиномикозе, фибринозном бронхите в препаратах мокроты можно обнаружить тонкие волокна фибрина.
Признаками активного воспалительного процесса в легких являются:
- характер мокроты (слизисто-гнойная или гнойная);
- увеличение количества нейтрофилов в мокроте, в том числе их дегенеративных форм;
- увеличение количества альвеолярных макрофагов (от единичных скоплений из нескольких клеток в поле зрения и больше);
Появление в мокроте эластических волокон свидетельствует о деструкции легочной ткани и формировании абсцесса легкого.
Окончательные выводы о наличии и степени активности воспаления и деструкции легочной ткани формируются только при их сопоставлении с клинической картиной заболевания и результатами других лабораторных и инструментальных методов исследования.

Микроскопия мазков мокроты, окрашенных по Граму, и изучение микробной флоры (бактериоскопия) у части больных пневмонией позволяет ориентировочно установить наиболее вероятного возбудителя легочной инфекции. Этот простой метод экспресс-диагностики возбудителя недостаточно точен и должен использоваться только в комплексе с другими (микробиологическими, иммунологическими) методами исследования мокроты. Иммерсионная микроскопия окрашенных мазков мокроты иногда бывает весьма полезной для экстренного подбора и назначения адекватной антибактериальной терапии. Правда, следует иметь в виду возможность обсеменения бронхиального содержимого микрофлорой верхних дыхательных путей и ротовой полости, особенно при неправильном сборе мокроты.
Поэтому мокроту считают пригодной для дальнейшего исследования (бактериоскопии и микробиологического исследования) только в том случае, если она удовлетворяет следующим условиям:
- при окраске по Грамму в мокроте выявляется большое количество нейтрофилов (более 25 в поле зрения при малом увеличении микроскопа);
- количество эпителиальных клеток, больше характерных для содержимого ротоглотки, не превышает 10;
- в препарате имеется преобладание микроорганизмов одного морфологического типа.
При окраске по Граму в мазке мокроты иногда можно достаточно хорошо идентифицировать грамположительные пневмококки, стрептококки, стафилококки и группу грамотрицательных бактерий — клебсиеллу, палочку Пфейффера, кишечную палочку и др. При этом грамположительные бактерии приобретают синий цвет, а грамотрицательные — красный.
Бактериальные возбудители пневмоний
- Пневмококки Streptococcus pneumoniae.
- Стрептококки Streptococcus pyogenes, Streptococcus viridans.
- Стафилококки: Staphylococcus aureus, Staphylococcus haemolyticus.
- Клебсиеллы (Klebsiella pneumoniae)
- Гемофильная палочка (Пфейфера) Haemophilius influenzae
- Синегнойная палочка (Pseudomonas aeruginosa)
- Легионелпа
- Кишечная палочка (Escherichia coli)
Предварительная бактериоскопия мокроты является наиболее простым способом верификации возбудителя пневмонии и имеет определенное значение для выбора оптимальной терапии антибиотиками. Например, при обнаружении в мазках, окрашенных по Грамму, громположительных диплококков (пневмококков) или стафилококков вместо антибиотиков широкого спектра действия, увеличивающих риск селекции и распространения аитибиотикорезистентных микроорганизмов, возможно назначение целенаправленной терапии, активной в отношении пневмококков или стафилококков. В других случаях выявление преобладающей в мазках грамотрицательной флоры может указывать па то, что возбудителем пневмонии являются грамотрицательные энтеробактерии (клебсиелла, кишечная палочка и т.п.), что требует назначения соответствующей целенаправленной терапии.
Правда, ориентировочное заключение о вероятном возбудителе легочной инфекции при микроскопии можно сделать только па основании значительного увеличения бактерий в мокроте, в концентрации 10 6 — 10 7 м.к./мл и больше (Л.Л. Вишнякова). Низкие концентрации микроорганизмов ( 3 м.к./мл) характерны для сопутствующей микрофлоры. Если концентрация микробных тел колеблется от 10 4 до 10 6 м.к./мл, это не исключает этиологическую роль данного микроорганизма в возникновении легочной инфекции, но и не доказывает ее.
Следует также помнить, что «атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) не окрашиваются по Грамму. В этих случаях подозрение на наличие «атипичной» инфекции может возникнуть, если в мазках мокроты обнаруживают диссоциацию между большим количеством нейтрофилов и чрезвычайно малым количеством микробных клеток.
К сожалению, метод бактериоскопии и целом отличается достаточно низкой чувствительностью и специфичностью. Hе предсказательная ценность даже в отношении хорошо визуализируемых пневмококков едва достигает 50%. Это означает, что в половине случаев метод дает ложноположительные результаты. Это связано с несколькими причинами, одной из которых является то, что около 1/3 больных до госпитализации уже получали антибиотики, что существенно снижает результативность бактериоскопии мокроты. Кроме того, даже в случае положительных результатов исследования, указывающих на достаточно высокую концентрацию в мазке «типичных» бактериальных возбудителей (например, пневмококков), нельзя полностью исключить наличие ко-инфекции «атипичными» внутриклеточными возбудителями (микоплазмой, хламидиями, легионеллой).
Метод бактериоскопии мазков мокроты, окрашенных по Грамму, в отдельных случаях помогает верифицировать возбудителя пневмонии, хотя в целом отличается весьма низкой предсказательной ценностью. «Атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) вообще не верифицируются методом бактериоскопии, так как не окрашиваются по Грамму.
Следует упомянуть о возможности микроскопической диагностики у больных пневмониями грибкового поражения легких. Наиболее актуальным для больных, получающих длительное лечение антибиотиками широкого спектра действия, является обнаружение при микроскопии нативных или окрашенных препаратов мокроты Candida albicans в виде дрожжеподобных клеток и ветвистого мицелия. Они свидетельствуют об изменении микрофлоры трахеобронхиального содержимого, возникающем под влиянием лечения антибиотиками, что требует существенной коррекции терапии.
В некоторых случаях у больных пневмониями возникает необходимость дифференцировать имеющееся поражение легких с туберкулезом. С этой целью используют окраску мазка мокроты по Цилю-Нильсену, что в отдельных случаях позволяет идентифицировать микобактерии туберкулеза, хотя отрицательный результат такого исследования не означает отсутствия у больного туберкулеза. При окраске мокроты по Цилю-Нильсену микобактерии туберкулеза окрашиваются в красный цвет, а все остальные элементы мокроты — в синий. Туберкулезные микобактерии имеют вид топких, прямых или слегка изогнутых палочек различной длины с отдельными утолщениями. Они располагаются в препарате группами или поодиночке. Диагностическое значение имеет обнаружение в препарате даже единичных микобактерий туберкулеза.
Для повышения эффективности микроскопического выявления микобактерий туберкулеза используют ряд дополнительных методов. Наиболее распространенным из них является так называемый метод флотации, при котором гомогенизированную мокроту взбалтывают с толуолом, ксилолом или бензином, капли которых, всплывая, захватывают микобактерии. После отстаивания мокроты верхний слой пипеткой наносят на предметное стекло. Затем препарат фиксируют и окрашивают по Цилю-Нильсену. Существуют и другие методы накопления (электрофорез) и микроскопии бактерий туберкулеза (люминесцентная микроскопия).
Микроскопическое исследование (анализ) мокроты позволяет обнаружить слизь, клеточные элементы, волокнистые и кристаллические образования, грибы, бактерии и паразиты.
- Альвеолярные макрофаги — клетки ретикулогистиоцитарного происхождения. Большое количество макрофагов в мокроте выявляют при хронических процессах и на стадии разрешения острых процессов в бронхолёгочной системе. Альвеолярные макрофаги, содержащие гемосидерин («клетки сердечных пороков»), выявляют при инфаркте лёгкого, кровоизлиянии, застое в малом кругу кровообращения. Макрофаги с липидными каплями — признак обструктивного процесса в бронхах и бронхиолах.
- Ксантомные клетки (жировые макрофаги) обнаруживают при абсцессе, актиномикозе, эхинококкозе лёгких.
- Клетки цилиндрического мерцательного эпителия — клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях лёгких.
- Плоский эпителий обнаруживают при попадании в мокроту слюны, он не имеет диагностического значения.
- Лейкоциты в том или ином количестве присутствуют в любой мокроте. Большое количество нейтрофилов выявляют в слизисто-гнойной и гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, глистных поражениях лёгких, инфаркте лёгкого. Эозинофилы могут появиться в мокроте при туберкулёзе и раке лёгкого. Лимфоциты в большом количестве обнаруживают при коклюше и, реже, при туберкулёзе.
- Эритроциты. Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. При наличии свежей крови в мокроте определяют неизменённые эритроциты, если же с мокротой отходит кровь, находившаяся в дыхательных путях в течение длительного времени, обнаруживают выщелоченные эритроциты.
- Клетки злокачественных опухолей обнаруживают при злокачественных новообразованиях.
- Эластические волокна появляются при распаде ткани лёгкого, который сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулёзе, абсцессе, эхинококкозе, новообразованиях в лёгких.
- Коралловидные волокна выявляют при хронических заболеваниях лёгких, таких как кавернозный туберкулёз.
- Обызвествлённые эластические волокна — эластические волокна, пропитанные солями кальция. Обнаружение их в мокроте характерно для распада туберкулёзного петрификата.
- Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи. Во время кашлевого толчка вязкая слизь выбрасывается в просвет более крупного бронха, закручиваясь спиралью. Спирали Куршмана появляются при бронхиальной астме, бронхитах, опухолях лёгких, сдавливающих бронхи.
- Кристаллы Шарко-Лейдена — продукты распада эозинофилов. Обычно появляются в мокроте, содержащей эозинофилы; характерны для бронхиальной астмы, аллергических состояний, эозинофильных инфильтратов в лёгких, лёгочной двуустки.
- Кристаллы холестерина появляются при абсцессе, эхинококкозе лёгкого, новообразованиях в лёгких.
- Кристаллы гематоидина характерны для абсцесса и гангрены лёгкого.
- Друзы актиномицета выявляют при актиномикозе лёгких.
- Элементы эхинококка появляются при эхинококкозе лёгких.
- Пробки Дитриха — комочки желтовато-серого цвета, имеющие неприятный запах. Состоят из детрита, бактерий, жирных кислот, капелек жира. Они характерны для абсцесса лёгкого и бронхоэктатической болезни.
- Тетрада Эрлиха состоит из четырех элементов: обызвествлённого детрита, обызвествлённых эластических волокон, кристаллов холестерина и микобактерий туберкулёза. Появляется при распаде обызвествлённого первичного туберкулёзного очага.
Мицелий и почкующиеся клетки грибов появляются при грибковых поражениях бронхолёгочной системы.
Пневмоцисты появляются при пневмоцистной пневмонии.
Сферулы грибов выявляют при кокцидиоидомикозе лёгких.
Личинки аскарид выявляют при аскаридозе.
Личинки кишечной угрицы выявляются при стронгилоидозе.
Яйца лёгочной двуустки выявляются при парагонимозе.
Элементы, обнаруживаемые в мокроте при бронхиальной астме. При бронхиальной астме обычно отделяется малое количество слизистой, вязкой мокроты. Макроскопически можно увидеть спирали Куршмана. При микроскопическом исследовании характерно наличие эозинофилов, цилиндрического эпителия, встречаются кристаллы Шарко-Лейдена.
источник
