Анализ мокроты расшифровка — это микроскопическое изучение клеток и их расшифровка. которая позволяет установить активность процесса при хронических болезнях бронхов и легких, диагностировать опухоли легкого.
Расшифровка анализа мокроты позволяют выявить различные заболевания.
Эозинофилы, составляют до 50-90% всех лейкоцитов, повышенные эозинофилы диагноструют заболевания:
- аллергические процессы;
- бронхиальная астма;
- эозинофильные инфильтраты;
- глистная инвазия лёгких.
Если количество нейтрофиов более 25 в поле зрения это говорит о наличии в организме инфекционного процесса.
Плоский эпителий, более 25 клеток в поле зрения — примесь отделяемого из полости рта.
Эластические волокна — Деструкция лёгочной ткани, абсцедирующая пневмония.
Спирали Куршмана диагностируют — бронхоспастический синдром, диагностика астмы.
Кристаллы Шарко-Лейдена диагностируют — аллергические процессы, бронхиальная астма.
Альвеолярные макрофаги — Образец мокроты идет из нижних дыхательных путей.
Мокрота выделяется при разнообразных заболеваниях органов дыхания. Анализ мокроты собирать ее лучше утром, перед этим надо прополоскать рот слабым раствором антисептика, затем кипяченой водой.
При осмотре отмечают суточное количество мокроты характер, цвет и запах мокроты, ее консистенцию, а также расслоение при стоянии в стеклянной посуде.
Анализы мокроты могут содержать:
- клеточные элементы крови,
- опухолевые клетки,
- простейшие микроорганизмы,
- личинки аскарид,
- растительные паразиты,
- различные бактерии и др.
| Показатель | Норма |
|---|---|
| Количество | 10-100 мл в сутки |
| Цвет | бесцветная |
| Запах | отсутствует |
| Слоистость | отсутствует |
| Реакция pH | нейтральная или щелочная |
| Характер | слизистая |
Повышенное выделение мокроты наблюдается при:
- отеке легких;
- абсцессе легких;
- бронхоэктатической болезни.
Если увеличение количества мокроты связано с нагноительным процессом в органах дыхания, это является признаком ухудшения состояния больного, если с улучшением дренирования полости, то расценивается как положительный симптом.
- гангрене легкого;
- туберкулезе легких, который сопровождается распадом ткани.
Пониженное выделение мокроты наблюдается при:
- остром бронхите;
- пневмонии;
- застойных явлениях в легких;
- приступе бронхиальной астмы (в начале приступа).
Зеленоватый
Зеленоватый цвет мокроты наблюдается при:
- абсцессе легкого;
- бронхоэктатической болезни;
- гайморите;
- посттуберкулезных нарушениях.
Различные оттенки красного
Отделение мокроты с примесью крови наблюдается при:
- туберкулезе;
- раке легкого;
- абсцессе легкого;
- отеке легких;
- сердечной астме.
Ржавый цвет мокроты наблюдается при:
- очаговой, крупозной и гриппозной пневмонии;
- туберкулезе легких;
- отеке легких;
- застойных явлениях в легких.
Иногда на цвет мокроты влияет прием некоторых лекарственных препаратов. При аллергии мокрота может быть ярко-оранжевого цвета.
Желто-зеленый или грязно-зеленый
Желто-зеленый или грязно-зеленый цвет мокроты наблюдается при различной патологии легких в сочетании с желтухой.
Черноватый или сероватый
Черноватый или сероватый цвет мокроты наблюдается у курящих людей (примесь угольной пыли).
Гнилостный запах мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого.
При вскрытии эхинококковой кисты мокрота приобретает своеобразный фруктовый запах.
- бронхите, осложненном гнилостной инфекцией;
- бронхоэктатической болезни;
- раке легкого, осложненном некрозом.
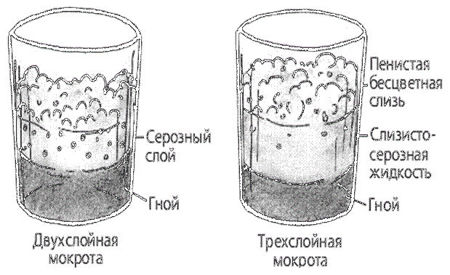
Двухслойная мокрота
Разделение гнойной мокроты на два слоя наблюдается при абсцессе легкого.
Трехслойная
Разделение гнилостной мокроты на три слоя – пенистый (верхний), серозный (средний) и гнойный (нижний) – наблюдается при гангрене легкого.
Кислую реакцию, как правило, приобретает разложившаяся мокрота.
Густая слизистая
Выделение густой слизистой мокроты наблюдается при:
- остром и хроническом бронхите;
- астматическом бронхите;
- трахеите.
Слизисто-гнойная
Выделение слизисто-гнойной мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого;
- гнойном бронхите;
- стафилококковой пневмонии;
- бронхопневмонии.
Выделение гнойной мокроты наблюдается при:
- бронхоэктазах;
- абсцессе легкого;
- стафилококковой пневмонии;
- актиномикозе легких;
- гангрене легких.
Серозная и серозно-гнойная
Выделение серозной и серозно-гнойной мокроты наблюдается при:
Кровянистая
Выделение кровянистой мокроты наблюдается при:
- раке легкого;
- травме легкого;
- инфаркте легкого;
- сифилисе;
- актиномикозе.
Альвеольные макрофаги
Большое количество альвеольных микрофагов в мокроте наблюдается при хронических патологических процессах в бронхолегочной системе.
Жировые макрофаги
Наличие в мокроте жировых макрофагов (ксантомных клеток) наблюдается при:
- абсцессе легкого;
- актиномикозе легкого;
- эхинококкозе легкого.
Клетки цилиндрического мерцательного эпителия
Наличие в мокроте клеток цилиндрического мерцательного эпителия наблюдается при:
Наличие в мокроте плоского эпителия наблюдается при попадании в мокроту слюны. Этот показатель не имеет диагностического значения.
- бронхите;
- бронхиальной астме;
- трахеите;
- онкологических болезнях.
Большое количество эозинофилов в мокроте наблюдается при:
- бронхиальной астме;
- поражении легких глистами;
- инфаркте легкого;
- эозинофильной пневмонии.
Эластические
Наличие эластических волокон в мокроте наблюдается при:
- распаде ткани легкого;
- туберкулезе;
- абсцессе легкого;
- эхинококкозе;
- раке легкого.
Наличие в мокроте обызвествленных эластических волокон наблюдается при туберкулезе легких.
Коралловидные
Наличие коралловидных волокон в мокроте наблюдается при кавернозном туберкулезе.
Спирали Куршмана
Наличие в мокроте спиралей Куршмана наблюдается при:
- бронхиальной астме;
- бронхите;
- опухоли легкого.
Кристаллы Шарко – Лейдена
Наличие в мокроте кристаллов Шарко -Лейдена – продуктов распада эозинофилов – наблюдается при:
- аллергии;
- бронхиальной астме;
- эозинофильных инфильтратах в легких;
- заражении легочной двуусткой.
Кристаллы холестерина
Наличие в мокроте кристаллов холестерина наблюдается при:
- абсцессе легкого;
- эхинококкозе легкого;
- новообразованиях в легких.
Кристаллы гематодина
Наличие в мокроте кристаллов гематодина наблюдается при:
- абсцессе легкого;
- гангрене легкого.
Бактериологический анализ мокроты необходим для уточнения диагноза выбора метода лечения, для определения чувствительности микрофлоры к различным лекарственным средствам, имеет большое значение для выявления микобактерии туберкулеза.
Появление кашля с мокротой требует обязательного обращения к врачу.
источник
Мокрота является секретом, выделяющимся при воспалении трахеи, бронхов и легких. Ее появление отмечается не только при поражении дыхательных органов, но и при нарушениях сердца и сосудов. Методы исследования мокроты подразумевают макроскопическое, химическое и микроскопическое определение ее характеристик.
Исследование мокроты дает возможность обнаружить микроорганизмы, вызывающие патологический процесс, обозначить наличие микобактерии при туберкулезе, выявить раковые клетки, кровяные и гнойные примеси, а также определить резистентность бактерий к антибиотикам.
Исследование мокроты на общий анализ проводится при следующих состояниях:
- кашель;
- воспаление легких;
- воспаление бронхов;
- нагноение легкого;
- туберкулез;
- бронхоэктатическая болезнь;
- легочная гангрена;
- опухоль в легких;
- бронхит в острой форме;
- бронхит в хронической форме;
- тонзиллит в хронической форме;
- туберкулез;
- коклюш;
- силикоз;
- острая форма обструктивного бронхита;
- воспаление легких;
- сибирская язва.
Слизь будет лучше выделяться, если накануне перед сдачей анализа принять средство для отхаркивания или же употребить большое количество теплого питья. Перед сбором рекомендуется почистить зубы и ротовую полость, прополоскав ее теплой вскипяченной водой.
Сбор мокроты на бактериологическое исследование желательно производить в утренние часы (она скапливается за ночь до приема пищи) в стерильный контейнер, который выдается лабораторией. Для анализа достаточно количества 5 мл. Анализ секрета производится не позднее, чем через 2 часа после его сбора. До момента отправки на исследование контейнер с содержимым должен храниться закрытым в холодильнике.
Количество выделяемого секрета разнится в зависимости от характера патологического процесса. Обычно оно варьируется от нескольких плевков до 1 л за сутки. Малое количество выделяется при воспалении бронхов, застойных процессах легких и при начале приступа бронхиальной астмы. В конце приступа объем возрастает. Он может составлять до 0,5 л, а также выделяться в большом количестве, если имеется отек легких.
Много слизи выделяется при гнойном процессе в легких при сообщении с бронхами, при нагноении, бронхоэктазе и гангрене.
Исследование мокроты на туберкулез показывает распад тканей легких. В особенности такой процесс провоцирует каверна, которая сообщается с бронхами.
Увеличение количества выделяемого секрета может быть сопряжено с ухудшением состояния пациента и наблюдаться в период обострения. Увеличение может относиться и к положительной динамике развития болезни.
Уменьшение количества выделяемой слизи может свидетельствовать о регрессе воспаления или же нарушении в области дренирования полости, наполненной гноем. При этом отмечается ухудшение самочувствия больного.
Слизистый секрет выделяется при бронхитах в острой или хронической форме, бронхиальной астме, пневмонии, онкологической опухоли легкого, бронхоэктатической болезни, эхинококкозе легкого, сопровождающемся нагноением, актиномикозе.
Мокрота с примесью гноя наблюдается при абсцессе легкого, эхинококкозе и бронхоэктатической болезни.
Слизь с примесью крови или же состоящая полностью из крови присуща туберкулезу. Появление крови может свидетельствовать о наличии онкологии, бронхоэктатической болезни, нагноении легкого. Также такое явление наблюдается при синдроме средней доли, инфаркте в легком, травме, актиномикозе и сифилитическом поражении. Кровь может выделяться и при крупозном и очаговом воспалении легких, застойных процессах, сердечной астме и отечности легких.
Серозная мокрота отмечается при отечности легких.
Исследование мокроты выявляет ее различную окрашенность. Слизистые и серозные выделения не обладают цветом или же имеют беловатый оттенок.
Присоединение гноя придает секрету зеленоватый оттенок, что характеризует такие патологические процессы, как абсцесс легкого, гангрена, бронхоэктатическая болезнь, актиномикоз легкого.
Выделения с оттенком ржавчины или коричневого цвета указывают на то, что в них содержится не свежая кровь, а продукт ее распада — гематин. Такой секрет может выделяться при крупозном воспалении легких, сибирской язве, инфаркте легкого.
Зеленоватый цвет с примесью грязи или же желтый секрет свидетельствует о патологии органов дыхания в сочетании с желтухой.
В ярко-желтый цвет мокрота окрашивается при эозинофильной пневмонии.
Слизь цвета охры встречается при сидерозе легкого.
Черноватый или сероватый секрет отмечается при наличии примеси пыли от угля. При отеке легких серозная мокрота наблюдается в большом количестве. Как правило, она окрашена равномерно в розоватый цвет, что объясняется наличием эритроцитов. Такие выделения похожи на жидкий клюквенный морс.
Окрашиваться секрет может и от некоторых лекарственных препаратов. К примеру, антибиотик «Рифампицин» может придать ему красный цвет.
О характере патологического процесса в органах дыхания может свидетельствовать и запах секрета. Мокрота отдает запахом гнили при гангрене легкого или гнилостном поражении бронхов, онкологических новообразованиях, осложнившемся некрозе бронхоэктатической болезни.
Зачастую исследование выделений выявляет наличие слоев. При застойном характере мокрота с примесью гноя наблюдается при нагноении легкого и бронхоэктатической болезни.
Секрет с примесью гнили содержит в себе три слоя. Верхний слой похож на пену, средний серозный, а нижний с примесью гноя. Такой состав характеризует гангрену легкого.
Примесь пищи может отмечаться при наличии злокачественной опухоли в пищеводе при сообщении его с бронхами и трахеей. При попадании эхинококка в бронхи в мокроте могут быть обнаружены крючья или сколекс паразита. Очень редко обнаруживаются взрослые особи аскарид, которые проникают в органы дыхания у ослабленных людей.
Яйца легочной двуустки появляются при разрыве кисты, которая образуется в легких при наличии паразитов.
Гангрена и нагноение легких вызывают появление кусочков некрозов легких. При опухоли в выделениях могут присутствовать их фрагменты.
Свертки, содержащие фибрин, встречаются у пациентов с фибринозным бронхитом, туберкулезом и пневмонией.
Рисовые тельца, или линзы Коха, присущи туберкулезу.
Пробки Дитриха, включающие в себя продукты распада бактерий и ткани легких клеток жирных кислот, встречаются при гнилостном бронхите или же гангрене легкого.
Хроническая форма тонзиллита предполагает выделение из миндалин пробок, схожих с пробками Дитриха.
Исследование мокроты химическим способом предполагает определение:
- Показателя белка, который может помочь в дифференциальной диагностике хронической формы бронхита и туберкулеза. При бронхите хронической формы в секрете отмечаются следы белка, а при туберкулезном поражении количество белка в мокроте будет намного выше, и оно может быть обозначено цифрами (до 100—120 г/л).
- Пигментов желчи. Они обнаруживаются в мокроте при поражении органов дыхания в сочетании с гепатитом. В этом случае печень сообщается с легкими. Желчные пигменты присущи пневмонии, что обусловлено распадом внутри легких эритроцитов и последующим изменением гемоглобина.
Для дифференциальной диагностики туберкулеза и многих других поражений легких широко применяется цитологический способ, который включает два этапа: клиническое и микроскопическое исследование мокроты.
Клиническое исследование помогает определить, каким методом должен быть собран материал для получения правильного результата анализа.
Существует два основных вида материала, которых требует микроскопическое исследование мокроты: спонтанный и редуцированный. Второй вид секрета получают воздействием разнообразных раздражителей (средства для отхаркивания, ингаляции и т. д.).
Цитологическое исследование мокроты предполагает изучение макроскопического и микроскопического анализа ее клеток.
Больше всего информации для цитологического анализа несет мокрота, взятая утром на голодный желудок. До исследования она должна храниться не больше 4 часов.
- В мокроте встречаются клетки плоского эпителия, которые исследуются микроскопически. Но для постановки диагноза они не имеют никакого значения. Клетки цилиндрического эпителия — как единичные, так и в группе — могут отмечаться при таких заболеваниях, как бронхиальная астма, бронхит и рак легких. Следует отметить, что цилиндрический эпителий может появиться и по причине проникновения слизи из носоглотки.
- Альвеолярные макрофаги представляют собой клетки ретикулоэндотелия. Макрофаги, которые содержатся в протоплазме (фагоцитирующие частицы или пылевые клетки), можно встретить у пациентов, которые длительное время вдыхали пыль.
- Макрофаги протоплазмы (образуются при распаде гемоглобина) называют клетками сердечного порока. Они могут встречаться во время застойных процессов в легких, стенозе митрального клапана, инфаркте легких.
- Небольшое количество лейкоцитов содержится в любой мокроте. Их повышенное содержание отмечается в секрете с примесью гноя.
- Эозинофилы. Такими клетками богата мокрота у астматиков. Клетки могут отмечаться при эозинофильной форме воспаления легких, поражении организма гельминтами, туберкулезе и инфаркте легкого.
- Эритроциты. Единичные эритроциты не отображают картины заболевания. Появление повышенного количества свидетельствует о наличии кровотечения в легких. В свежей крови определяются неизменные эритроциты. Если же есть примесь крови, которая застоялась в легких в течение долгого времени, то обнаруживаются выщелоченные эритроциты.
- Раковые клетки. Их можно обнаружить в секрете группами. Они свидетельствуют о наличии опухоли. При нахождении единичных клеток часто возникает трудность при диагностике. В таких случаях проводится повторный анализ мокроты.
- Эластические волокна, появление которых вызвано распадом легочной ткани, спровоцированным туберкулезом, абсцессом, гангреной, опухолью. Гангрену такие клетки характеризуют не всегда, так как из-за действия ферментов, находящихся в секрете, они могут быть растворены.
- Спирали Куршмана. Это особые тела, похожие на трубки. Они обнаруживаются при исследовании под микроскопом. Иногда заметны и глазом. Обычно спирали присущи таким заболеваниям, как бронхиальная астма, туберкулез легких и пневмония.
- Кристаллы Шарко-Лейдена обнаруживаются в мокроте с повышенным содержанием эозинофилов при таких поражениях, как бронхиальная астма, эозинофильная пневмония. Вскрытие очага туберкулеза в просвете бронхов может характеризоваться наличием в секрете эластических волокон-кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Сбор мокроты для исследования бактериоскопическим методом подразумевает анализ секрета на предмет обнаружения в нем микобактерий, характерных для туберкулеза. Они похожи на тонкие, утолщенные по бокам или же посередине кривые палочки разной длины, которые располагаются как поодиночке, так и группами.
Обнаружение микобактерии туберкулеза не является доминантным признаком для диагностики и требует подтверждения бактериологическим способом. Туберкулезные микобактерии при норме в секрете не обнаруживаются.
Основой для анализа служат гнойные частицы, которые берутся из сорока шести различных областей и тщательно растираются до однородной массы двумя стеклами. Далее они сушатся на воздухе и фиксируются пламенем горелки.
Бактериологическое исследование мокроты методом Циля-Нильсена предполагает ее окрашивание в красный цвет. При этом все частицы секрета, за исключением микобактерии, приобретают синий оттенок, а микобактерии приобретают красный цвет.
При подозрении на поражение организма туберкулезом после трехкратного исследования на наличие микобактерий с отрицательным ответом прибегают к применению метода флотации (анализ Поттенджера).
Обычный способ исследования окрашенного мазка на МТБ дает положительный результат только при количестве МТБ не менее 50 000 единиц в 1 мл мокроты. По числу микобактерий судить о наличии туберкулеза нельзя.
Лабораторные исследования мокроты при наличии неспецифических заболеваний легких при бактериоскопии могут выявить следующие бактерии:
- При воспалении легких — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
- При гангрене легких можно обнаружить веретенообразную палочку в сочетании со спирохетой Венсана (80%).
- Дрожжеподобные грибы (70%), для выяснения вида которых требуется посев секрета.
- Друзы актиномицета (100%) при актиномикозе.
Объем слизи, выделяемой трахеей и бронхами у человека, не страдающего никакими патологиями, колеблется от 10 до 100 мл/сут.
В норме уровень лейкоцитов невысок, а исследование окрашенного мазка на микобактерии дает отрицательный результат.
источник
Туберкулез – инфекционное заболевание, поражающее практически все органы и системы. Наиболее опасны для окружающих больные с патологией легких, такие люди при кашле, чихании, разговоре, пении могут выделять во внешнюю среду большое количество возбудителей этой болезни.
Впервые микобактерию туберкулеза выявил Роберт Кох более 100 лет назад, поэтому нередко их называют палочками или бациллами Коха (БК). При обследовании больных мокроту обязательно проверяют на наличие этих микроорганизмов. (см. подробнее «Туберкулез»)
Принято деление на открытую и закрытую форму туберкулеза. Специалисты предпочитают называть это случаями с бактериовыделением (БК+) и без (БК-). Первые пациенты должны находиться в стационарах до тех пор, пока не перестанут быть заразными, вторые могут спокойно лечиться амбулаторно.
Для того чтобы в мокроте определялись палочки Коха, у больного в центре воспалительного процесса должны начаться некротические изменения. При кашле через бронхи мокрота, состоящая из слизи, специфического туберкулезного гноя (казеоза) и большого количества микобактерий выделяется наружу. При закрытой форме в легком либо нет участков разрушения, либо отсутствует связь с бронхиальным деревом.
Отношение болезни к открытому или закрытому туберкулезу зависит от нескольких факторов:
- Объема поражения ткани легкого.
- Появления участков разрушения легкого.
- Проходимости бронхов – при спадании или закупорке его анализ на палочки Коха, взятый именно в такой период, может оказаться отрицательным.
- Степени развития грудных мышц. У детей и стариков порой просто не хватает сил, чтобы вывести мокроту из глубины, где обычно находятся микобактерии туберкулеза.
- Используемого метода диагностики. Например, наиболее простой способ обнаружения палочек – окраска мазка и просмотр его под микроскопом, но найти так их можно только при обильном выделении, не менее нескольких десятков тысяч в каждом мл. Посев на питательные среды более информативен – достаточно 20-100 штук на мл. Современные аппараты способны уловить даже единичные микобактерии.
- Правильности сбора материала на исследование. Если вместо мокроты больной сдал слюну – результат анализа будет неправильным.
- Некоторые сопутствующие болезни, к примеру, ВИЧ. У таких больных чаще процесс протекает без бактериовыделения.
- Поэтому термины «открытый» и «закрытый» туберкулез достаточно условны, один и тот же человек в разные периоды и стадии болезни может выделять микобактерии или нет.
В некоторых случаях вероятность выделения возбудителей в окружающую среду практически отсутствует, а значит установить факт заболевания туберкулезом довольно трудно. Жалобы часто расплывчаты, похожи на обычное простудное заболевание, синдром хронической усталости, гиповитаминоз. Диагноз основывается в таких случаях на рентгенологических методах исследования, сейчас большую помощь врачам оказывает мультиспиральная компьютерная томография.
Но даже такими современными способами не всегда возможно сразу различить туберкулезное воспаление и обычную пневмонию. Для этого проводится неспецифическая противовоспалительная терапия в течение двух недель, когда пациенту назначают антибиотики широкого спектра действия. После окончания лечения повторяют рентгенографию, если легкие очищаются, больного выписывают домой. Если же все воспалительные изменения, которые были первоначально, сохраняются, пациенту ставят диагноз туберкулеза. У детей дополнительно для обнаружения закрытых форм проводят туберкулинодиагностику (проба Манту), Диаскин-тест.
Виды закрытого туберкулеза:
- Почти все формы болезни, встречающиеся у детей.
- Туберкулезный плеврит.
- Поражение лимфатических узлов, находящихся внутри грудной клетки.
- Не заразны больные, у которых патологический процесс развивается в других органах и системах, например, почках, суставах и позвоночнике, печени и селезенке.
- Из легочных форм у взрослых к закрытым относят начальные туберкулезные изменения в виде небольших очагов, ограниченных зон воспалительного процесса. В таких случаях внутри еще не успевает начаться разрушение легочной ткани, человек часто не чувствует себя больным и не обращается к врачу.
- Еще одна форма, при которой человек не заразен – туберкулема. Здесь участок туберкулезно измененной ткани окружен мощным грануляционным валом из клеток-защитниц или даже соединительной тканью. Но такой процесс можно назвать бомбой замедленного действия, в любой момент при ослаблении иммунитета микобактерии, спящие внутри, просыпаются, болезнь активизируется и переходит в открытую форму.
- Как же не упустить время и обнаружить туберкулез, пока процесс не зашел далеко, не осложнился бактериовыделением? Следить за своим здоровьем, правильно питаться, и, самое главное, каждый год проходить флюорографическое обследование. Лечение закрытых форм туберкулеза занимает меньше времени, может проводиться амбулаторно, дает хороший результат. После правильной, полной терапии человек может вылечиться полностью и никогда больше не страдать от туберкулеза.
Пациент здесь всегда жалуется на кашель, периодическое повышение температуры, потливость, общее недомогание. Главный признак открытой формы – выделение больным возбудителей туберкулеза с мокротой в окружающий воздух, их заразность. Для обнаружения палочек Коха используются разные методы – просмотр окрашенного мазка под микроскопом, посев на специальные среды, сложные генетические анализы. В зависимости от того, каким способом найдены микобактерии, степень инфекционности больного меняется. Нередко такие больные откашливают прожилки или сгустки крови.
Хотя при открытой форме туберкулеза диагноз ясен сразу после обследования мокроты, без рентгена не обойтись и здесь. На снимках у больных обнаруживают участки разрушений в легких – каверны. Характер изменений позволяет прогнозировать возможный исход болезни, наметить план лечения.
Основной метод терапии как закрытой, так и открытой формы туберкулеза – прием специальных препаратов длительное время. Если пациент не пьет лекарства так, как назначил врач, со временем его палочки становятся устойчивыми к антибиотикам. В таких случаях его шансы на успех уменьшаются. Чувствительные формы туберкулеза лечатся от 6 месяцев до года, устойчивые (резервными средствами) – до двух-трех лет.
В некоторых случаях не обойтись без дополнительных способов лечения – прокола грудной клетки и удаления жидкости, введения воздуха в брюшную полость, иногда помочь может лишь операция.
Главное, что надо помнить – туберкулез излечим, как при открытой, так и при закрытой форме. Но чем раньше выявлено заболевание – тем это сделать проще, быстрее, да и шанс распрощаться с ним навсегда намного выше. При значительном поражении и разрушении легкого вероятность выздоровления значительно меньше.
источник
Исследование мокроты предусматривает определение физических свойств мокроты, ее микроскопическое исследование в нативном мазке и бактериологическое исследование в окрашенных препаратах.
Мокроту, получаемую при откашливании утром до приема пищи, собирают в чистую сухую склянку. Перед исследованием больной должен почистить зубы и тщательно прополоскать рот водой.
Мокроту помещают в чашку Петри, рассматривают на светлом и темном фоне, описывают ее свойства. Количество мокроты за сутки при различных патологических процессах может быть различно: так например, при бронхите — скудное (5-10 мл), при абсцессе легкого, бронхоэктазах — большое количество (до 200—300 мл).
Деление на слои наблюдается в случаях опорожнения больших полостей в легком, например, абсцесса легкого. В этом случае мокрота образует 3 слоя: нижний слой состоит из детрита, гноя, верхний слой — жидкий, на поверхности его иногда имеется третий — пенистый слой. Такую мокроту называют трехслойной.
Характер: характер мокроты определяет содержание слизи, гноя, крови, серозной жидкости, фибрина. Характер ее может быть слизистый, слизисто-гиойный, слизисто-гнойно-кровянистый и т.п.
Цвет: зависит от характера мокроты, от выдыхаемых частиц, которые могут окрашивать мокроту. Так например, желтоватый, зеленоватый цвет зависит от наличия гноя, «ржавая» мокрота -от распада эритроцитов, встречается при крупозной пневмонии. Прожилки крови в мокроте или красная мокрота может быть при примеси крови (туберкулез, бронхоэктазы). Серый и черный цвет придает мокроте уголь.
Консистенция: зависит от состава мокроты, жидкая — в основном от наличия серозной жидкости, клейкая — при наличии слизи, вязкая — фибрина.
Запах: свежевыделенная мокрота обычно без запаха. Неприятный запах свежевыделенной мокроты обычно появляется при абсцессе легкого, при гангрене легкого — гнилостный.
Нативные препараты готовят, выбирая материал из разных мecт мокроты, берут также для исследования все частицы, выделяющиеся окраской, формой, плотностью.
Отбор материала производят металлическими палочками, помещают его на предметное стекло и покрывают покровным. Материал не должен выходить за покровное стекло.
Лейкоциты: всегда содержатся в мокроте, количество их зависит от характера мокроты.
Эозинофилы: распознаются в нативном препарате по более темной окраске и наличию в цитоплазме четкой, одинаковой, преломляющей свет зернистости. Часто располагаются в виде больших скоплений. Эозинофилы встречаются при бронхиальной астме, других аллергических состояниях, гельминтозе, эхинококке легкого, новообразованиях, эозинофильном инфильтрате.
Эритроциты: имеют вид дисков желтого цвета. Единичные эритроциты могут встречаться в любой мокроте, в большом количестве — в мокроте, содержащей примесь крови: новообразованиях легкого, туберкулезе, инфаркте легкого.
Клетки плоского эпителия: попадают в мокроту из полости рта, носоглотки, большого диагностического значения не тлеют.
Цилиндрический мерцательный эпителий: выстилает слизистую оболочку гортани, трахеи, бронхов. В большом количестве обнаруживается при острых катарах верхних дыхательных путей, бронхитах, бронхиальной астме, новообразованиях легкого, пневмосклерозе и др.
Альвеолярные макрофаги: большие клетки различной величины, чаще круглой формы, с наличием в цитоплазме включений черно-бурого цвета. Встречаются чаще в слизистой мокроте с небольшим количеством гноя. Обнаруживаются при различных патологических процессах: пневмонии, бронхитах, профессиональных заболеваниях легких и др. Альвеолярные макрофаги, содержащие гемосидерин, старое название — «клетки сердечных пороков», имеют в цитоплазме золотисто-желтые включения. Для их выявления применяют реакцию на берлинскую лазурь. Ход реакции: кусочек мокроты помещают на предметное стекло, прибавляют 2 капли 5% раствора соляной КИОЛОТЫ и 1-2 капли 5% раствора желтой кровяной соли. Перемешивают стеклянной палочной и по-крывают покровным стеклом. Гемосидерин, лежащий внутриклеточно, окрашивается в голубой или синий цвет. Эти клетки обнаруживаются в мокроте при застойных явлениях в легких, инфарктах легкого.
Жирное перерождение клетки (липофаги, жировые шары): чаще округлые, цитоплазма их заполнена жиром. При прибавлении к препарату судана Ш капли окрашиваются в оранжевый цвет. Группы таких клеток встречаются при новообразованиях легкого, актиномикозе, туберкулезе и др.
Эластические волокна: в мокроте имеют вид извзитых блестящих волокон. Как правило располагаются на фоне лейкоцитов и детрита. Наличие их указывает на распад ткани легкого. Обнаруживаются при абсцессе, туберкулезе, новообразованиях легкого.
Коралловые волокна: Грубые ветвящиеся образования с бугристыми утолщениями вследствие отложения на волокнах жирных кислот и мыл. Их обнаруживают в мокроте при кавернозном туберкулезе.
Обызвествленные эластические волокна — грубые, пропитанные солями извести палочковидные образования. Обнаруживают при распаде петрифицированного очага, абсцессе легкого, новообразованиях, Элемента распада петрифицированнго очага носят название тетрады Эрлиха: I) обызвествленные эластические волокна; 2)аморфные соли извести; 3) кристаллы холестерина; 4) микобактерии туберкулеза.
Спирали Куршмана_- уплотнены, закрученные в спираль слизевые образования. Центральная часть резко преломляет свет и выглядит спиралью, по периферии свободно лежащая слизь образует мантию. Спирали Куршмана образуются при бронхиальной астме.
Кристаллические образования: кристаллы Шарко-Лейдена, вытянутые блестящие ромбы, можно обнаружить в желтоватых кусочках мокроты, содержащих большое количество эозинофилов. Их образование связывают с распадом эозинофилов,
Кристаллы гематоидина: имеют форму ромбов и иголок золотистого цвета. Образуются при распаде гемоглобина при кровоизлияниях, распаде новообразований. В препарате мокроты видны обычно на фоне детирита, эластических волокон.
Кристаллы холестерина: бесцветные четырехугольники с обломанными ступенеобразным углом, обнаруживаются при распаде жирно перерожденных клеток, в полостях. Встречаются при туберкулезе, абсцессе легкого, новообразованиях.
Пробки Дитриха: мелкие желтовато-серые зернышки с неприятным запахом, содержатся в гнойной мокроте. Микроскопически представляют собой детрит, бактерии, кристаллы жирных кислот в виде игл и капелек жира. Образуются при застое мокроты в полостях при абсцессе легкого, бронхоэктазах.
Исследование на туберкулезные микобактерии: Препарат готовят из гнойных частиц мокроты, высушивают
на воздухе и фиксируют над пламенем горелки. Окрашивают по
Методика окрашивания: Реактивы:
2) 2% спиртовой раствор соляной кислоты,
3) водный раствор 0,5% метиленового синего.
1. На препарат кладут кусочек фильтровальной бумаги и наливают раствор карболового фуксина.
2. Препарат нагревают над пламенем горелки до появления паров, охлаждают и снова нагревают (так 3 раза).
3. С остывшего стекла снимают фильтровальную бумагу. Обесцвечивают мазок в солянокислом спирте до полного отхождения краски.
5. Докрашивают препарат метиленовнм синим 20-30 секунд.
6. Промывают водой и высушивают на воздухе. Микроскопируют с иммерсионной системой. Туберкулезные микобактерии окрашиваются в красный цвет,
все остальные элементы мокроты и бактерии — в синий. Туберкулезные микобактерии имеют вид тонких, слегка изогнутых палочек с утолщениями на концах или посередине.
При окраске по Цилю-Нильсону в красный цвет красятся также кислотоупорные сапрофиты. Дифференциальная диагностика туберкулезных микробактерий и кислотоупорных сапрофитов ведется методами посева и заражения животных.
Исследование мокроты может проводиться также методом флотации. Метод Потенжера: ход исследования:
1. Свежевыделенную мокроту (не более 10-15 мл) помещают в узкогорлую бутылку, приливают двойное количество едкой щелочи, смесь энергично встряхивают (10-15 мин).
2. Приливают I мл ксилола (можно бензина, толуола) и около 100 мл дистиллированной вода для разжижения мокроты. Снова встряхивают 10-15 мин.
3. Доливают дистиллированную воду до горлышка бутылки и оставляют стоять на 10-50 мин.
4. Образовавшийся верхний слой (беловатый) снимают по каплям пипеткой и наносят на предметные стекла, предварительно нагретые до 60°. Каждую последующую каплю наносят на подсохшую предыдущую.
5. Препарат фиксируют и красят по Цилю-Нильсону.
Исследование на другие бактерии:
Другие бактерии, встречающиеся в мокроте, например, стрептококки, стафилококки, диплобациллы и др. могут быть распознаны только методом посева. Бактериологическое исследование препарата в этих случаях имеет только ориентировочное значение. Препараты красят метиленовым синим, фуксином или по граму. Окраска по Граму: Реактивы: I) карболовый раствор генцианвиолета,
4) 40% раствор карболового фуксина.
1. На фиксированный препарат кладут полоску фильтровальной бумаги, наливают раствор генцианвиолета, красят 1-2 мин.
2. Бумажку снимают и препарат заливают раствором Люголя на 2 минуты.
3. Раствор Люголя сливают и прополаскивают препарат в спирте до серого цвета.
4. Промывают водой и окрашивают 10-15 секунд раствором фуксина.
| 5. МОКРОТА ПРИ РАЗЛИЧНОЙ ПАТОЛОГИИ ОРГАНОВ ДЫХАНИЯ | |||
| Нозологическая форма | Колич. Макрос. Хар-р изучен. | Микроскопия | |
| I | |||
| Бронхит | Скудное,за- | Цилиндрический эпи- | |
| тем боль- | телий ,лейкоциты,иног- | ||
| шое. Слизи — | да эритроциты,много | ||
| стая или | флоры,макрофаги . | ||
| слизисто- | |||
| гнойная | |||
| Бронхопневмо- | Большое | Цилиндрический эпите- | |
| ния | количество | лий, альвеолярный эпи- | |
| слизистой | телий, лейкоциты, | ||
| -или слизис- | пневмококки | ||
| ТО-ГНОЙНОЙ | |||
| Крупозная | Скудное,за- | Свертки | Макрофаги, лейкоциты, |
| пневмония | тем обиль- | фибрина, | эритроциты, кристал- |
| ное к-во | изменен- | лы гематоидина, | |
| ржавой мо- | ная | гемосидерин, пневмо- | |
| кроты | кровь | кокки | |
| Бронхиальная | Скудное, | Спирали | Цилиндрический эпи- |
| астма | слизистая | Куршмана | телий, кристаллы |
| Шарко-Лейдена, | |||
| эозинофилы | |||
| Бронхоэктати- | Обильное | Пробки | Лейкоциты сплошь, |
| ческая бо- | (утром- | Дитриха | кристаллы жирных |
| лезнь | полным | кислот,гематоидина, | |
| ртом) | холестерина, обильная разнообразная флора |
Приложение: посуда и оборудование: Препарат промывают водой и высушивают на воздухе. Смотрят с иммерсией.
2. Инструменты для отбора мокроты: металлические палочки с расплющенными концами, препаровальные иглы и др.
7. Дезинфицирующая жидкость.
Абсцесс легкого Обильное, гнойная, со зловонным запахом Обрывки ткани легкого. Сплошь лейкоциты, эластические волокна, кристаллы жирных кислот, гематоидина, хо-лестерша, разнообразная обильная флора
Различное, рисовидные тельца слизисто-гнойная, иногда с примесью крови Микобактерии туберкулёза, эластические волокна, различные кристаллы
Различное, слизисто-кровянистое Обрывки ткани. Атипические клетки.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9704 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Микроскопическое исследование нативных и фиксированных окрашенных препаратов мокроты позволяет подробно изучить ее клеточный состав, и известной степени отражающий характер патологического процесса в легких и бронхах, его активность, выявить различные волокнистые и кристаллические образования, также имеющие важное диагностическое значение, и, наконец, ориентировочно оценить состояние микробной флоры дыхательных путей (бактериоскопия).
При микроскопии используют нативные и окрашенные препараты мокроты. Для изучения микробной флоры (бактериоскопии) мазки мокроты обычно окрашивают по Романовскому-Гимзе, по Граму, а для выявления микобактерий туберкулеза но Цилю-Нильсену.
Из клеточных элементов, которые можно обнаружить в мокроте больных пневмонией, диагностическое значение имеют эпителиальные клетки, альвеолярные макрофаги, лейкоциты и эритроциты.
Эпителиальные клетки. Плоский эпителий из полости рта, носоглотки, голосовых складок и надгортанника диагностического значения не имеет, хотя обнаружение большого количества клеток плоского эпителия, как правило, свидетельствует о низком качестве образца мокроты, доставленного в лабораторию и содержащего значительную примесь слюны.
У больных пневмониями мокрота считается пригодной к исследованию, если при микроскопии с малым увеличением количество эпителиальных клеток не превышает 10 в поле зрения. Большее количество эпителиальных клеток указывает на недопустимое преобладание в биологическом образце содержимого ротоглотки.
Альвеолярные макрофаги, которые в незначительном количестве также можно обнаружить в любой мокроте, представляют собой крупные клетки ретикулогистиоцитарного происхождения с эксцентрически расположенным крупным ядром и обильными включениями в цитоплазме. Эти включения могут состоять из поглощенных макрофагами мельчайших частиц пыли (пылевые клетки), лейкоцитов и т.п. Количество альвеолярных макрофагов увеличивается при воспалительных процессах в легочной паренхиме и дыхательных путях, в том числе при пневмониях.
Клетки цилиндрического мерцательного эпителия выстилают слизистую оболочку гортани, трахеи и бронхов. Они имеют вид удлиненных клеток, расширенных с одного конца, где расположено ядро и реснички. Клетки цилиндрического мерцательного эпителия обнаруживаются в любой мокроте, однако их увеличение свидетельствует о повреждении слизистой бронхов и трахеи (острый и хронический бронхит, бронхоэктазы, трахеит, ларингит).
Лейкоциты в небольшом количестве (2-5 в поле зрения) обнаруживаются в любой мокроте. При воспалении ткани легкого или слизистой бронхов и трахеи, особенно при нагноительных процессах (гангрена, абсцесс легкого, бронхоэктазы) их количество значительно увеличивается.
При окраске препаратов мокроты по Романовскому-Гимзе удается дифференцировать отдельные лейкоциты, что имеет иногда важное диагностическое значение. Так, при выраженном воспалении легочной ткани или слизистой бронхов увеличивается как общее число нейтрофильных лейкоцитов, так и количество их дегенеративных форм с фрагментацией ядер и разрушением цитоплазмы.
Увеличение числа дегенеративных форм лейкоцитов является важнейшим признаком активности воспалительного процесса и более тяжелого течения заболевания.
Эритроциты. Единичные эритроциты можно обнаружить практически и любой мокроте. Значительное их увеличение наблюдается при нарушении сосудистой проницаемости у больных пневмониями, при разрушении ткани легкого или бронхов, застое в малом круге кровообращения, инфаркте легкого и т.д. В большом количестве эритроциты в мокроте обнаруживаются при кровохарканье любого генеза.
Эластические волокна. Следует упомянуть также еще об одном элементе мокроты пластических волокнах, которые появляются в мокроте при деструкции легочной ткани (абсцесс легкого, туберкулез, распадающийся рак легкого и др.). Эластические волокна представлены в мокроте в виде тонких двухконтурных, извитых нитей с дихотомическим делением на концах. Появление эластических волокон в мокроте у больных с тяжелым течением пневмонии свидетельствует о возникновении одного из осложнений заболевания — абсцедировании ткани легкого. В ряде случаев при формировании абсцесса легкого эластические волокна в мокроте можно обнаружить даже несколько раньше, чем соответствующие рентгенологические изменения.
Нередко при крупозной пневмонии, туберкулезе, актиномикозе, фибринозном бронхите в препаратах мокроты можно обнаружить тонкие волокна фибрина.
Признаками активного воспалительного процесса в легких являются:
- характер мокроты (слизисто-гнойная или гнойная);
- увеличение количества нейтрофилов в мокроте, в том числе их дегенеративных форм;
- увеличение количества альвеолярных макрофагов (от единичных скоплений из нескольких клеток в поле зрения и больше);
Появление в мокроте эластических волокон свидетельствует о деструкции легочной ткани и формировании абсцесса легкого.
Окончательные выводы о наличии и степени активности воспаления и деструкции легочной ткани формируются только при их сопоставлении с клинической картиной заболевания и результатами других лабораторных и инструментальных методов исследования.

Микроскопия мазков мокроты, окрашенных по Граму, и изучение микробной флоры (бактериоскопия) у части больных пневмонией позволяет ориентировочно установить наиболее вероятного возбудителя легочной инфекции. Этот простой метод экспресс-диагностики возбудителя недостаточно точен и должен использоваться только в комплексе с другими (микробиологическими, иммунологическими) методами исследования мокроты. Иммерсионная микроскопия окрашенных мазков мокроты иногда бывает весьма полезной для экстренного подбора и назначения адекватной антибактериальной терапии. Правда, следует иметь в виду возможность обсеменения бронхиального содержимого микрофлорой верхних дыхательных путей и ротовой полости, особенно при неправильном сборе мокроты.
Поэтому мокроту считают пригодной для дальнейшего исследования (бактериоскопии и микробиологического исследования) только в том случае, если она удовлетворяет следующим условиям:
- при окраске по Грамму в мокроте выявляется большое количество нейтрофилов (более 25 в поле зрения при малом увеличении микроскопа);
- количество эпителиальных клеток, больше характерных для содержимого ротоглотки, не превышает 10;
- в препарате имеется преобладание микроорганизмов одного морфологического типа.
При окраске по Граму в мазке мокроты иногда можно достаточно хорошо идентифицировать грамположительные пневмококки, стрептококки, стафилококки и группу грамотрицательных бактерий — клебсиеллу, палочку Пфейффера, кишечную палочку и др. При этом грамположительные бактерии приобретают синий цвет, а грамотрицательные — красный.
Бактериальные возбудители пневмоний
- Пневмококки Streptococcus pneumoniae.
- Стрептококки Streptococcus pyogenes, Streptococcus viridans.
- Стафилококки: Staphylococcus aureus, Staphylococcus haemolyticus.
- Клебсиеллы (Klebsiella pneumoniae)
- Гемофильная палочка (Пфейфера) Haemophilius influenzae
- Синегнойная палочка (Pseudomonas aeruginosa)
- Легионелпа
- Кишечная палочка (Escherichia coli)
Предварительная бактериоскопия мокроты является наиболее простым способом верификации возбудителя пневмонии и имеет определенное значение для выбора оптимальной терапии антибиотиками. Например, при обнаружении в мазках, окрашенных по Грамму, громположительных диплококков (пневмококков) или стафилококков вместо антибиотиков широкого спектра действия, увеличивающих риск селекции и распространения аитибиотикорезистентных микроорганизмов, возможно назначение целенаправленной терапии, активной в отношении пневмококков или стафилококков. В других случаях выявление преобладающей в мазках грамотрицательной флоры может указывать па то, что возбудителем пневмонии являются грамотрицательные энтеробактерии (клебсиелла, кишечная палочка и т.п.), что требует назначения соответствующей целенаправленной терапии.
Правда, ориентировочное заключение о вероятном возбудителе легочной инфекции при микроскопии можно сделать только па основании значительного увеличения бактерий в мокроте, в концентрации 10 6 — 10 7 м.к./мл и больше (Л.Л. Вишнякова). Низкие концентрации микроорганизмов ( 3 м.к./мл) характерны для сопутствующей микрофлоры. Если концентрация микробных тел колеблется от 10 4 до 10 6 м.к./мл, это не исключает этиологическую роль данного микроорганизма в возникновении легочной инфекции, но и не доказывает ее.
Следует также помнить, что «атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) не окрашиваются по Грамму. В этих случаях подозрение на наличие «атипичной» инфекции может возникнуть, если в мазках мокроты обнаруживают диссоциацию между большим количеством нейтрофилов и чрезвычайно малым количеством микробных клеток.
К сожалению, метод бактериоскопии и целом отличается достаточно низкой чувствительностью и специфичностью. Hе предсказательная ценность даже в отношении хорошо визуализируемых пневмококков едва достигает 50%. Это означает, что в половине случаев метод дает ложноположительные результаты. Это связано с несколькими причинами, одной из которых является то, что около 1/3 больных до госпитализации уже получали антибиотики, что существенно снижает результативность бактериоскопии мокроты. Кроме того, даже в случае положительных результатов исследования, указывающих на достаточно высокую концентрацию в мазке «типичных» бактериальных возбудителей (например, пневмококков), нельзя полностью исключить наличие ко-инфекции «атипичными» внутриклеточными возбудителями (микоплазмой, хламидиями, легионеллой).
Метод бактериоскопии мазков мокроты, окрашенных по Грамму, в отдельных случаях помогает верифицировать возбудителя пневмонии, хотя в целом отличается весьма низкой предсказательной ценностью. «Атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) вообще не верифицируются методом бактериоскопии, так как не окрашиваются по Грамму.
Следует упомянуть о возможности микроскопической диагностики у больных пневмониями грибкового поражения легких. Наиболее актуальным для больных, получающих длительное лечение антибиотиками широкого спектра действия, является обнаружение при микроскопии нативных или окрашенных препаратов мокроты Candida albicans в виде дрожжеподобных клеток и ветвистого мицелия. Они свидетельствуют об изменении микрофлоры трахеобронхиального содержимого, возникающем под влиянием лечения антибиотиками, что требует существенной коррекции терапии.
В некоторых случаях у больных пневмониями возникает необходимость дифференцировать имеющееся поражение легких с туберкулезом. С этой целью используют окраску мазка мокроты по Цилю-Нильсену, что в отдельных случаях позволяет идентифицировать микобактерии туберкулеза, хотя отрицательный результат такого исследования не означает отсутствия у больного туберкулеза. При окраске мокроты по Цилю-Нильсену микобактерии туберкулеза окрашиваются в красный цвет, а все остальные элементы мокроты — в синий. Туберкулезные микобактерии имеют вид топких, прямых или слегка изогнутых палочек различной длины с отдельными утолщениями. Они располагаются в препарате группами или поодиночке. Диагностическое значение имеет обнаружение в препарате даже единичных микобактерий туберкулеза.
Для повышения эффективности микроскопического выявления микобактерий туберкулеза используют ряд дополнительных методов. Наиболее распространенным из них является так называемый метод флотации, при котором гомогенизированную мокроту взбалтывают с толуолом, ксилолом или бензином, капли которых, всплывая, захватывают микобактерии. После отстаивания мокроты верхний слой пипеткой наносят на предметное стекло. Затем препарат фиксируют и окрашивают по Цилю-Нильсену. Существуют и другие методы накопления (электрофорез) и микроскопии бактерий туберкулеза (люминесцентная микроскопия).
Микроскопическое исследование (анализ) мокроты позволяет обнаружить слизь, клеточные элементы, волокнистые и кристаллические образования, грибы, бактерии и паразиты.
- Альвеолярные макрофаги — клетки ретикулогистиоцитарного происхождения. Большое количество макрофагов в мокроте выявляют при хронических процессах и на стадии разрешения острых процессов в бронхолёгочной системе. Альвеолярные макрофаги, содержащие гемосидерин («клетки сердечных пороков»), выявляют при инфаркте лёгкого, кровоизлиянии, застое в малом кругу кровообращения. Макрофаги с липидными каплями — признак обструктивного процесса в бронхах и бронхиолах.
- Ксантомные клетки (жировые макрофаги) обнаруживают при абсцессе, актиномикозе, эхинококкозе лёгких.
- Клетки цилиндрического мерцательного эпителия — клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях лёгких.
- Плоский эпителий обнаруживают при попадании в мокроту слюны, он не имеет диагностического значения.
- Лейкоциты в том или ином количестве присутствуют в любой мокроте. Большое количество нейтрофилов выявляют в слизисто-гнойной и гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, глистных поражениях лёгких, инфаркте лёгкого. Эозинофилы могут появиться в мокроте при туберкулёзе и раке лёгкого. Лимфоциты в большом количестве обнаруживают при коклюше и, реже, при туберкулёзе.
- Эритроциты. Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. При наличии свежей крови в мокроте определяют неизменённые эритроциты, если же с мокротой отходит кровь, находившаяся в дыхательных путях в течение длительного времени, обнаруживают выщелоченные эритроциты.
- Клетки злокачественных опухолей обнаруживают при злокачественных новообразованиях.
- Эластические волокна появляются при распаде ткани лёгкого, который сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулёзе, абсцессе, эхинококкозе, новообразованиях в лёгких.
- Коралловидные волокна выявляют при хронических заболеваниях лёгких, таких как кавернозный туберкулёз.
- Обызвествлённые эластические волокна — эластические волокна, пропитанные солями кальция. Обнаружение их в мокроте характерно для распада туберкулёзного петрификата.
- Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи. Во время кашлевого толчка вязкая слизь выбрасывается в просвет более крупного бронха, закручиваясь спиралью. Спирали Куршмана появляются при бронхиальной астме, бронхитах, опухолях лёгких, сдавливающих бронхи.
- Кристаллы Шарко-Лейдена — продукты распада эозинофилов. Обычно появляются в мокроте, содержащей эозинофилы; характерны для бронхиальной астмы, аллергических состояний, эозинофильных инфильтратов в лёгких, лёгочной двуустки.
- Кристаллы холестерина появляются при абсцессе, эхинококкозе лёгкого, новообразованиях в лёгких.
- Кристаллы гематоидина характерны для абсцесса и гангрены лёгкого.
- Друзы актиномицета выявляют при актиномикозе лёгких.
- Элементы эхинококка появляются при эхинококкозе лёгких.
- Пробки Дитриха — комочки желтовато-серого цвета, имеющие неприятный запах. Состоят из детрита, бактерий, жирных кислот, капелек жира. Они характерны для абсцесса лёгкого и бронхоэктатической болезни.
- Тетрада Эрлиха состоит из четырех элементов: обызвествлённого детрита, обызвествлённых эластических волокон, кристаллов холестерина и микобактерий туберкулёза. Появляется при распаде обызвествлённого первичного туберкулёзного очага.
Мицелий и почкующиеся клетки грибов появляются при грибковых поражениях бронхолёгочной системы.
Пневмоцисты появляются при пневмоцистной пневмонии.
Сферулы грибов выявляют при кокцидиоидомикозе лёгких.
Личинки аскарид выявляют при аскаридозе.
Личинки кишечной угрицы выявляются при стронгилоидозе.
Яйца лёгочной двуустки выявляются при парагонимозе.
Элементы, обнаруживаемые в мокроте при бронхиальной астме. При бронхиальной астме обычно отделяется малое количество слизистой, вязкой мокроты. Макроскопически можно увидеть спирали Куршмана. При микроскопическом исследовании характерно наличие эозинофилов, цилиндрического эпителия, встречаются кристаллы Шарко-Лейдена.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
