Страшный диагноз «туберкулез легких», некогда звучавший как приговор, теперь не обязательно приводит к гибели пациента. Это заболевание довольно успешно лечится, но чем раньше выявлены симптомы, тем больше шансов на скорейшее выздоровление и отсутствие осложнений.
Исследование мокроты – один из способов выявить легочную форму туберкулеза, определить стадию развития болезни и выбрать эффективные методы лечения.
Для здорового функционирования человеческого организма наличие мокроты необходимо. Этот секрет образуется в дыхательных путях и очищает их от мельчайших частиц пыли и отмерших клеток эпителия. В норме отделяемое не имеет цвета и запаха, жидкое по консистенции, незаметно для человека выводится из организма.
Говорить о возникновении каких-либо патологических процессов в дыхательных органах можно тогда, когда отхаркиваемая субстанция начинает доставлять неудобства. Увеличивается ее объем, изменяется цвет, консистенция, появляются различного рода примеси. В частности, мокрота при туберкулезе легких может содержать гнойные или кровяные вкрапления, значительно повышается ее количество.
Бытует ошибочное мнение, что туберкулез обязательно должен сопровождаться кашлем. На самом деле на ранних стадиях кашель может не мучить больного совсем либо иметь периодический, кратковременный характер. А вот когда он не оставляет пациенту возможности нормально жить и работать, сопровождается кровянистыми выделениями, значит туберкулез перешел в опасную для человека стадию. Здесь требуются радикальные меры, порой заключающиеся в удалении пораженной части легкого. Открытая форма болезни служит поводом для изоляции носителя туберкулезной палочки от окружающих.
При подозрении на туберкулез легких мокрота обязательно подвергается тщательному анализу. Внешний вид отхаркиваемой массы имеет значение, но диагностировать туберкулез только визуально невозможно. Требуется исследование в лабораторных условиях.
Норма суточного объема отделяемой мокроты для здорового человека составляет от 10 до 100 мл. Когда в органах дыхания развиваются патологические процессы, количество отхаркиваемого секрета постепенно начинает увеличиваться, доходя до 500 мл, а в некоторых случаях и до 1,5 л в сутки.
Чем интенсивнее поражение дыхательных путей, тем больше мокроты выделяется. Соответственно для ранней стадии туберкулеза будет характерным небольшой объем, близкий к норме. По мере распространения инфекции, возникновении осложнений количество отделяемой субстанции будет возрастать.
Важно! Только врач способен правильно оценить ситуацию по объему мокроты. Он будет учитывать ее количество в результате однократного отхаркивания и суточную дозу в комплексе с остальными признаками болезни.
Цвет мокроты при туберкулезе может варьироваться в зависимости от стадии заболевания и особенностей разрушительных процессов в дыхательных путях.
Прозрачная, стекловидная характерна для туберкулеза в начальной стадии.
Белая свидетельствует о воспалении с образованием белка. Такая окраска отделяемого присуща больным в начале развития инфекции. Чем насыщеннее белый оттенок, тем больше клеток в организме разрушено заболеванием.
Коричневая, с оттенками ржавчины указывает на то, что произошло повреждение кровеносных сосудов. Подобный оттенок возникает в результате начала разложения тканей дыхательных путей и является продуктом распада крови, в частности, содержащегося в ней белка.
Желтая, с белыми прожилками, зеленая мокрота возможна, когда воспаление в организме больного прогрессирует и провоцирует отделение гноя.
Черная, серая субстанция может отхаркиваться в результате простого окрашивания угольной пылью, табачным дымом или даже крепким кофе либо яркой газировкой. Но если диагноз «туберкулез» подтвержден, то такой цвет говорит о запущенной стадии болезни.
Алая, ярко-красная (кровохаркание) – признак серьезного повреждения кровеносных сосудов, интенсивного внутреннего кровотечения. Бывает на последней стадии заболевания туберкулезом легких. В этой ситуации нельзя медлить с госпитализацией.
Обычно, особенно на начальном этапе заболевания, мокрота при туберкулезе легких не имеет запаха, если только не нарушается ее отток в силу различных причин. Почувствовать зловонный, гнилостный запах можно в случаях отмирания тканей и проникновения в содержимое мокроты продуктов распада.
В зависимости от того, какая мокрота при туберкулезе легких по консистенции, доктор может судить о стадии и форме болезни.
| Вид | Особенности | Стадия заболевания |
|---|---|---|
| Слизисто-гнойная | Жидкая, практически бесцветная с небольшим количеством желтых либо зеленоватых гнойных вкраплений или белых фрагментов слизи. | Поражения тканей незначительны, туберкулез на начальной стадии. Преобладание слизи может указывать на очаговый характер заболевания. |
| Гнойно-слизистая | Средней вязкости, желтого или зеленого цвета, с четко просматриваемыми комочками слизи | Начальная стадия в фазе, для которой характерно прогрессирование губительных для организма процессов |
| Гнойная | Густая зеленая или желтая. Слизь отсутствует, но может ощущаться неприятный запах | Процесс поражения дыхательных органов туберкулиновыми бактериями стремительно развивается |
| Слизисто-гнойно-кровянистая | Густая, стекловидная. Наблюдаются гнойные сгустки, слизистые вкрапления. | Острая фаза болезни. Произошел разрыв каверн, и их содержимое проникает в бронхи. |
| Кровохарканье | Неоднородная по составу, выделяемая в больших количествах, с обилием крови (красная, розовая). | Критическая стадия. Легочное кровотечение. Нужно неотложное медицинское вмешательство. |
Если мокрота отличается четко выраженной гнойной составляющей, это может свидетельствовать об экссудативной фазе туберкулезного воспалительного процесса плевральной полости легких.
Зеленоватый оттенок отделяемого характерен для туберкулеза с множественными очагами инфекции (диссеминированная форма). Также возможна инфильтративная форма, при которой поражается обширная область легкого.
Слизисто-гнойная мокрота может говорить о цирротической форме туберкулеза легких.
Наличие крови может быть обусловлено несколькими причинами:
- распад инфильтратов;
- кавернозная форма туберкулеза;
- кавернозно-фиброзная форма;
- прорыв каверн;
- обширная диссеминация;
- легочное кровотечение.
Увеличение объемов отделяемого способно привести к нарушению дыхательной функции, возникновению кислородного голодания и мучительных приступов удушья. Следствием этого могут стать следующие симптомы:
- продолжительные головные боли;
- головокружения;
- обмороки;
- потеря концентрации внимания;
- снижение работоспособности.
Затрудненное дыхание может привести к еще более серьезным последствиям (особенно в случае долговременного обильного отхаркивания). Возможны нарушения сердечной деятельности, работы центральной нервной системы, легких.
Крайне важно не допускать застоя мокроты в организме. В накапливающейся слизи возникает благоприятная среда для интенсивного размножения болезнетворных бактерий. В результате не исключены разного рода инфекционные процессы в верхних дыхательных путях, что может значительно усугубить общее состояние пациента. Иммунитет больного туберкулезом ослаблен и не способен обеспечить необходимую защиту от воздействия патогенной микрофлоры.
Иногда при нарушении отхаркивающей функции больному назначаются специальные медицинские препараты. Какие именно средства использовать, может сказать только лечащий врач.
Можно ли самостоятельно диагностировать туберкулез по внешнему виду мокроты?
По внешним характеристикам отхаркиваемой субстанции поставить диагноз невозможно. Даже квалифицированному специалисту цвет, консистенция и другие визуальные признаки позволят лишь предположить болезнь, но с точностью определить, какая именно, можно только в ходе лабораторных исследований.
Так, присутствие в мокроте примесей гноя, слизи или крови характерно не только для туберкулеза, но и для ряда других заболеваний:
- повреждение тканей бронхов или трахеи в результате травмы;
- бронхит в острой или хронической форме;
- пневмония;
- абсцесс легкого (возникновение полости в легком, заполненной гноем);
- эмболия (закупорка) легочной артерии;
- бронхоэктатическая болезнь (необратимые изменения бронхов);
- респираторный муковисцидоз (нарушение функционирования желез в легких);
- злокачественная опухоль (рак) легких;
- нарушение сердечной деятельности;
- заболевания органов ЖКТ.
Важно не путать секрет из бронхов и легких с обычной слюной или выделяемой из носоглотки слизью.
Чтобы анализ показал максимально достоверный результат, материал должен быть правильно собран. Достаточно будет 2-3 мл отделяемого.
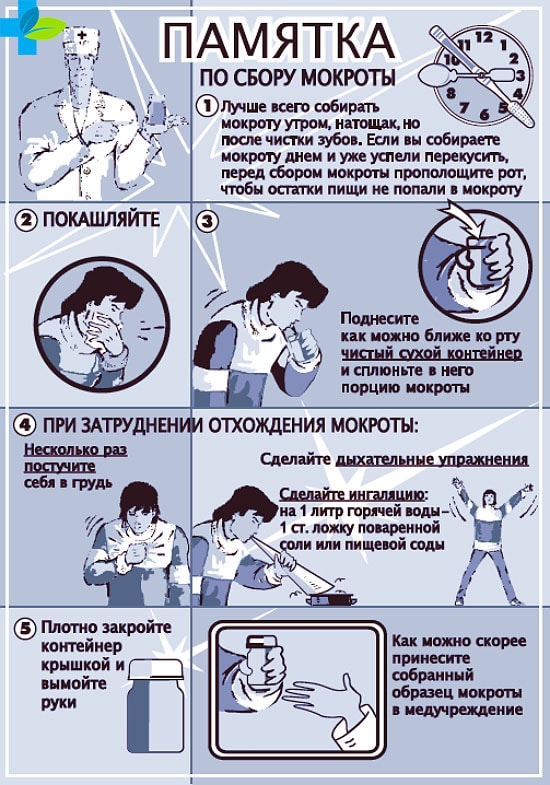
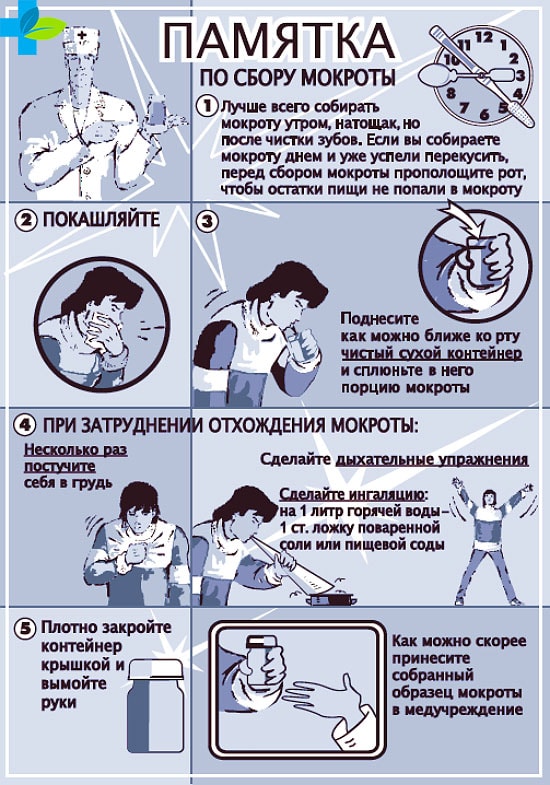
Сбор мокроты производят рано утром перед едой. Обусловлено это тем, что во время сна в бронхах накапливается достаточное количество нужного секрета. А при смене положения тела (из горизонтального в вертикальное) содержимое дыхательных путей лучше отхаркивается.
Обязательно оградить анализ от лишних бактерий из ротовой полости. Поэтому необходимо почистить зубы, прополоскать рот кипяченой водой или специальным слабо концентрированным раствором алюмоквасцов.
Посуда для сбора отделяемого должна быть стерильной, желательно стеклянной, с плотно закрывающейся крышкой. В настоящее время в аптеках продаются специальные, предназначенные для анализов контейнеры.
После глубокого вдоха делается максимально резкий выдох и мокрота сплевывается в подготовленную емкость.
Можно недолгое время до отправки в лабораторию хранить собранное отделяемое в холодильнике.
Важно! Слюна в мокроте нередко приводит к искажению результатов анализа на туберкулез. Поэтому нужно стараться, чтобы в биоматериал ее попало как можно меньше.
В случаях, когда кашель не сопровождается отхаркиванием мокроты, врач может назначить стимулирующие этот процесс препараты. Если естественным образом взять материал для диагностики не получается, прибегают к сбору при помощи зонда.
Одного исследования, основанного на самостоятельном сборе мокроты пациентом, для постановки диагноза «туберкулез» недостаточно. Поэтому еще дважды больной будет сдавать отделяемое под наблюдением медицинских работников.
источник
Основной функцией, которую выполняет в организме человека трахеобронхиальный секрет или мокрота, является защитная или бактерицидная.
В сутки ее количество достигает 100 мл в виде бесцветной, не имеющей запаха и характерных разделительных слоев, по характеру реакции щелочной или нейтральной жидкости.
До 95,5% мокроты — это вода. Органические вещества занимают 3,5-3,6%.
Остальное в трахеобронхиальном секрете — это неорганические соли и незначительное процентное количество кислот. Все эти показатели изменяются, если отхаркивается мокрота при туберкулезе.
Разрушающее действие микобактерий в легких сопровождается увеличением активности иммунного ответа, что не может не отразиться и на патологически измененном секрете.
Каждую минуту человек совершает от 14 до 17 вдохов и выдохов. Этот процесс взаимодействия легких и окружающей среды обеспечивает дыхательная система. Один вдох — это до 500 мл воздуха, который содержит не только кислород, но и вредные вещества, тяжелые химические элементы, вирусы, включая микобактерии.
Рассмотрим, как возникает мокрота в нормальных условиях, насколько изменяется при туберкулезе, и что это такое за выделение.
Образованная, в основном, мерцательным эпителием слизистая оболочка, которая вырабатывается в верхних дыхательных путях, и продуцирует так называемую слизь трахеобронхиального дерева.
Защитную роль в ней играют секреторные иммуноглобулины. Они вырабатываются в трахее и бронхах, обеспечивают фагоцитоз, распознавание и захват иммунной системой инородных клеток и чужеродных микроорганизмов, ферментов бактериального, лейкоцитарного и макрофагального происхождения.
Вот почему начинает отхаркиваться мокрота, если возникает кашель при туберкулезе легких.
Это свидетельствует о том, что нарушается естественная эпителиальная оболочка, на поверхности которой находятся палочки Коха, увеличивается и изменяется качественный состав секрета трахеи и бронхов.
Ошибочное мнение о том, как выглядит мокрота при туберкулезе и ее цвет, очень часто приводит к несвоевременной диагностике и осложнениям заболевания. Быстро размножающиеся и устойчивые микобактерии вызывают легочное кровотечение, скопление газа в плевральной полости, деформацию и разрушение дыхательной системы, поражение других жизненно важных органов.
Когда мокрота стекловидная или белого цвета становится обильной и ее суточное количество достигает 1-1,5 литра, такой патологический процесс наблюдается, в основном, при туберкулезе легких на начальной стадии.
Слизистый характер может указывать на очаговую форму.
Если при кашле выделяется гнойная мокрота, возможно наличие туберкулезного плеврита с выделением серозного экссудата. Он возникает в результате воспалительного процесса и имеет прозрачный с зеленоватым оттенком жидкостный состав. Может указывать на очаговое, инфильтративное или диссеминированное поражение легкого.
Кашель с отделением слизисто-гнойной мокроты чаще всего наблюдается при цирротической форме. Основной для развития заболевания служит воспалительный инфильтрат, который представляет собой скопление в легком гнойного вещества, содержащего лейкоциты, клетки плазмы, эритроциты. Поражённый участок подвергается склерозированию, образовывается абсцесс или отдельная полость, каверна, заполненная некротическими массами.
Ярко выраженная мокрота с прожилками или кровью сопровождает инфильтративную, диссеминированную и фиброзно-кавернозную форму туберкулеза. Этот признак свидетельствует о том, что в легком начинается деструктивный процесс, вызванный распадом наполненной омертвевшими тканями каверны, кровотечение или развитие бронхолегочного свища.
В редких случаях, сильный сухой кашель без выделения мокроты может соответствовать очаговому туберкулезу.
Течение инфекции, в данном случае, латентное, не вызывает участков деструкции органов дыхания. Зона поражения легкого ограничивается одним-двумя сегментами.
Неоднородна и консистенция мокроты. На начальной стадии туберкулеза она жидкая и прозрачная. Густая, со слизью или гноем жидкость встречается при вторичном заражении или в уже запущенной форме туберкулезной инфекции, вязкая с большим содержанием лейкоцитов бывает достаточно редко.
При любом, даже малейшем подозрении на развивающийся туберкулез мокрота — один из обязательных показателей наличия микобактерий в лёгких.
Именно поэтому для диагностики так важно изучение ее цвета, количества, характера консистенции, состава, включая патологические опасные элементы. В зависимости от требований анализа назначается подготовка для сбора мокроты, а пациента информируют о соблюдении основных ее правил.
В случае, когда биологического материала достаточно, образцы можно получить утром до приема пищи. Заранее необходимо позаботиться о чистоте ротовой полости: почистить зубы, прополоскать рот теплой кипяченой водой.
Выделяется мокрота лучше при глубоком дыхании, но только путем откашливания, а не отхаркивания в специально приготовленную банку. Достаточно двух плевков. Если мокрота выводится плохо, ее сбор можно осуществлять в течение 1-3 суток до предполагаемого анализа. Собранный материал помещается в холодильник.
Важно учитывать, что для получения чистого образца мокроты, контейнер должен быть с широким горлышком, иметь диаметр не менее 35 мм, стерильным, с плотно закрывающейся крышкой. Желательно применять одноразовые емкости для дальнейшей их утилизации.
Биологический материал не должен попасть на края или наружную поверхность контейнера. Сбор мокроты должен проводиться в хорошо проветриваемом помещении. В домашних условиях необходимо открыть окна.
Взятие образца мокроты для исследования может происходить и при бронхоскопии. Этот метод позволяет одновременно визуализировать и состояния трахеобронхиального дерева, и получить необходимую для дальнейшего обследования жидкость.
Процедура назначается при явном кровохарканье, выделении зловонной обильной слизи, немотивированном кашле.
Оценка полученного биологического образца будет проводиться исключительно в условиях лаборатории. Общий анализ или бактериологическое исследование мокроты на туберкулез дает возможность выделить микобактерию, определить ее вирулентность при посеве жидкости на специально созданные благоприятные среды с дальнейшим определением чувствительности палочки Коха к антибиотикам.
Обладает большой информативностью проведенный анализ ПЦР на туберкулез. В основе исследования находится выделение из полученной ранее мокроты возбудителя в местах наибольшей концентрации фрагментов чужеродных ДНК. При помощи копирования выбранных участков создается последовательность генома микроорганизма, производится его сравнение с имеющимися образцами палочки Коха.
Бактериоскопия мокроты на кислотоустойчивые микобактерии, или КУБ. Для проведения данной диагностики используется выявление микобактерий, известное как окраска по Цилю-Нильсену. Информативность данного метода не уступает ПЦР анализу.
В результате микроскопии проводится нанесение на предметное стекло биологического, полученного ранее материала, который нагревают, сверху наносят фукусин, обесцвечивают соляной кислотой. Завершают манипуляции метиленовым синим. Положительным результатом считается определение микобактерий с малиновым оттенком.
Анализ плеврального скопления жидкости воспалительного характера, выпота, или цитологическое исследование мокроты на туберкулез. Выделяется мокрота прозрачная или с желтоватым оттенком, характеризуется наличием биологического серозного экссудата.
В результатах просматривается значительное увеличение белка свыше показателя 30 г/л, количество лимфоцитов и эозинофилов составляет около 10%, содержание глюкозы падает до 3,3 ммоль/л. Явное нарушение кислотно-щелочного равновесия проявляется в значении pH, которое уменьшается в кислую сторону.
Менее эффективен микроскопический лабораторный анализ на туберкулез. Полученные образцы помещают под предметное стекло для дальнейшего изучения подозрительных или неестественных участков. При туберкулезе обнаруживаются бледно-розовые клетки Пирогова-Лангханса, входящие в состав гранулемы, пропитанные солями эластичные и фибринозные волокна. Указывают на распад легочной ткани и кристаллы жирных кислот.
источник
Мокрота при туберкулезе — один из характерных признаков заболевания. Её количество, вид, консистенция, цвет, состав зависят от стадии, формы и тяжести патологического процесса. Именно в отходящей субстанции обнаруживают возбудителя туберкулеза. В ранней стадии количество отделяемого незначительно. По мере того, как туберкулезный процесс прогрессирует, изменяются и характеристики мокроты. Когда при отхаркивании появляется кровь почти без включений, это указывает на то, что болезнь приняла тяжелую форму.
Отхождение мокроты, даже с примесями крови — это не обязательно проявление туберкулеза легких. Такое проявление свойственно и другим тяжелым патологиям дыхательной системы. Появление такого симптома — повод немедленно обратиться к терапевту, фтизиатру или пульмонологу.
Мокротой называются отходящие при кашле массы, производимые трахеобронхиальным стволом, с примесью секрета носоглотки. Эта субстанция у здорового человека должна производиться только специальными железами с целью удаления из лёгких мелких фрагментов пыли, отмерших клеток эпителиальной ткани бронхов. Это жидкость без цвета, которая аккумулирует весь мелкий сор в органах дыхания, и выводит его за пределы этой системы. Здоровый человек не фиксирует сознанием этого естественного процесса.
При туберкулезе легких и при некоторых других патологиях органов дыхания, объёмы отделяемого содержимого легких значительно увеличиваются. Её характер меняется: происходит изменение цвета, плотности и состава отхаркиваемого материала, в мокроте появляются включения крови или гноя.
Кашель далеко не всегда сопровождает развитие туберкулеза. Даже если пациент кашляет периодически, этот симптом не имеет постоянного характера, и проявляется при обострении болезни. Надсадный мучительный кашель с большим объёмом отделяемого — это признак терминальных стадий туберкулеза с протеканием необратимых патологических процессов в тканях легких.
Рекомендуем прочитать статью про кашель при туберкулезе, чтобы узнать больше о его особенностях.
Мокрота бывает как однородной, так и может одновременно содержать различные компоненты. По составу различают следующие виды:
- слизь, обычные отделения без вкраплений, для туберкулеза не очень характерна;
- слизь с гноем, прозрачные отделения с зелеными включениями, характерна для первого этапа заболевания;
- гной с небольшой примесью слизи, желтоватого или желто-зеленого цвета, наблюдается на ранних этапах туберкулеза;
- зеленый или желтый цвет, наличие большого количества гноя — характерное проявление тяжелой инфекции;
- слизь с включениями крови, встречается при прогрессирующем туберкулезе, а также при онкологии верхних дыхательных путей;
- слизь с включениями гноя и крови, наблюдается при тяжелых поражениях дыхательных путей и легких, онкологии и туберкулезе;
- отделяется кровь (кровохарканье), наблюдается при туберкулезе и раковых поражениях легочной паренхимы, связана с разрывами небольших кровеносных сосудов, подвергающихся воздействию инфекционных агентов.
По составу мокроты, определяемому визуально, диагностировать заболевание невозможно. Понятно, что патология присутствует, но какая именно по этому признаку не определить.
Цвет отделяемого содержимого бронхов может быть различным. Если микобактерии провоцируют гнойные процессы, то отделяемое будет зеленого или желтовато-коричневого цвета. Тёмный коричневый или ржавый цвет говорят о процессах окисления крови в лёгких. Длительный хронический «бронхит курильщика» или работа в условиях сильного загрязнения воздуха дисперсными частицами (например, в шахте), придаёт мокроте черный или темно-серый цвет.
Количество отделяемой мокроты является достаточно информативным показателем. По ее объёму можно заподозрить заболевание, также эта характеристика указывает на стадию развития патологии. Объём отделяемого содержимого легких увеличивается по мере того, как развивается патология, и уменьшается, если близится выздоровление.
Лечащий врач может объективно оценить объёмы мокроты, выделяемой однократно, а также общее количество за день. Пациенту не свойственна объективность оценки, он не знает, наличие какого объёма является признаком патологии, поэтому не нужно пытаться самому ставить себе диагноз и определять стадию болезни.
Небольшое количество субстанции выделяется при простудных и респираторных заболеваниях, а также на ранних стадиях тяжелых патологий. Если наблюдается постоянное нарастание отделяемой субстанции, это свидетельствует о прогрессировании заболевания и развитии осложнений, воспалительных процессов инфекционной этиологии.
По объёму диагноз не ставится, но этот показатель является существенным при комплексной оценке симптомов.
По этому признаку можно разделить мокроту на: жидкую, густую и вязкую.
- Жидкая форма характерна для легко излечиваемых респираторных заболеваний и не является опасным признаком при условии отсутствия в ней дополнительных включений.
- Густая наиболее часто наблюдается при туберкулезе легких.
- Вязкая больше характерна при астме и поражениях бронхов нетуберкулезного происхождения, однако может наблюдаться и при туберкулезе.
Большие объёмы отделяемого могут затруднять функцию дыхания из-за чего у пациента могут происходить приступы удушья. При этом также нарушается кислородное снабжение, что провоцирует головные боли, снижение внимания, утрату работоспособности, головокружения, обмороки. Длительное сохранение такой ситуации с дыханием может спровоцировать развитие серьёзных осложнений в работе сердца, лёгких и центральной нервной системы.
Помимо нарушения функции дыхания, застой мокроты чреват также интенсивной жизнедеятельностью разнообразной неспецифической микрофлоры, что приводит к развитию инфекционных процессов верхних дыхательных путей. На фоне ослабленного иммунитета это может сыграть значительную негативную роль в общем состоянии здоровья пациента. Вот почему так важно отхаркивание. Если субстанция отходит плохо, для очищения бронхиальной системы назначаются специальные препараты. При туберкулезе принимать можно только те отхаркивающие средства, которые выписал врач после обследования.
На начальной стадии туберкулеза мокрота может быть прозрачной или белой, её объёмы увеличиваются по мере прогрессирования заболевания. Если отделяемое состоит полностью или в большей степени из слизи, это может свидетельствовать об очаговом туберкулезе.
Преобладание в мокроте гнойного элемента может говорить о экссудативном процессе, сопровождающим развитие туберкулезного воспаления плевральной полости. Гнойная мокрота зеленоватого цвета может также указывать на наличие в легких инфильтратов или переходе туберкулеза в диссеминированную форму.
Развитие цирротической формы сопровождается отделениями слизисто-гнойного характера. Кавернозная, кавернозно-фиброзная формы, а также распад инфильтратов могут провоцировать присутствие включений крови. Обширная диссеминация, протекание в легких процесса прорыва каверны, легочные кровотечения также вызывают появление кровяных вкраплений.
Для того, чтобы определить, какой процесс протекает в легочной системе при туберкулезе и других патологиях, необходимо исследовать отделяемое. Если организм в течение продолжительного времени находится в горизонтальном положении, мокрота скапливается в верхних дыхательных путях. Поэтому собирать отхаркиваемый материал для анализа лучше всего утром, после подъёма с кровати. Смена положения способствует лучшему отделению. Перед этим лучше всего почистить зубы или прополоскать рот, чтобы удалить естественные бактерии из ротовой полости. Если течение заболевания таково, что мокрота не отделяется, врач может посоветовать принять отхаркивающие средства. Собирается материал в специальную ёмкость. Сейчас можно купить такую практически в любой аптеке. Глубоко вдохните и резко выдохните, сплюнув мокроту.
Бактериологический анализ на туберкулез позволяет обнаружить наличие или отсутствие микобактерий в исследуемом материале, установить уровень его вирулентности, а также протестировать возбудитель на предмет резистентности к противотуберкулезным медикаментам.
Обязательно прочитайте статью про МЛУ туберкулез на нашем портале.
Анализ ПЦР позволяет определить разновидность штамма микобактерии. Это важный показатель для выбора схемы лечения и комплекса противотуберкулезных препаратов. Для этого сравниваются участки ДНК выделенных микобактерий с лабораторными образцами. Микобактерии могут быть обнаружены методом микроскопического исследования с окрашиванием анализируемого материала по Цилю-Нельсену. Этот метод диагностики также информативен, как и ПЦР.
Лабораторные анализы мокроты занимают длительное время, поэтому их назначают в случаях, когда поставлен предварительный диагноз, необходимо уточнение поставленного диагноза или во время проводимого лечения для оценки динамики заболевания.
источник
Ежедневно железистыми клетками трахеи и крупных бронхов продуцируется небольшое количество слизистого секрета, призванного очистить дыхательные пути от попадающих пылевых частиц и микробных агентов. При инфицировании легочного дерева количество этого секрета значительно увеличивается, он содержит большое число клеток иммунитета и элементов воспаления.
Такое патологическое отделяемое называется мокротой, и при различных заболеваниях она имеет свои особенности. А какая мокрота при туберкулезе? Разберём в нашем обзоре, фото и видео в этой статье.
Появление мокроты при туберкулезе происходит не сразу. Начальные этапы болезни, как правило, сопровождаются сухим и малопродуктивным кашлем.
Появление гнойного или слизисто-гнойного экссудата связано с прогрессированием инфекционного процесса в лёгких и ростом очагов воспаления. При этом железистыми клетками бронхов активно продуцируется патологический секрет, который выделяется наружу при каждом кашлевом толчке.
Мокрота имеет различные характеристики, начиная от цвета и запаха, заканчивая вязкостью и консистенцией. Особенности воспалительного экссудата при туберкулезе представлены в разделах ниже.
Как мы выяснили, на начальных стадиях заболевания мокроты нет совсем, или пациент отхаркиваться совсем немного белой слизи в течение дня. По мере прогрессирования туберкулёза ее количество постоянно увеличивается.
Объем мокроты может оценить только врач. При этом оценивается не только объем отдельных порций, но и количество патологического экссудата, который отхаркиваться больной в течение дня.
На начальном этапе заболевания мокрота может иметь беловатый оттенок. Это связано с содержанием в ней большого количества белка. Если патологический секрет бронхов содержит гной или прожилки крови,
Цвет мокроты при туберкулезе легких изменяется на:
В зависимости от состава выделяют несколько видов мокроты.
Таблица: Классификация мокроты:
| Вид | Описание | Заболевания |
| Слизистая | Является следствием простейшего катарального воспаления. Прозрачная. При туберкулезе практически не встречается. |
|
| Слизисто-гнойная | Состоит из слизи и некоторого количества гноя (погибших иммунных клеток). Прозрачная, имеет прожилки жёлтого или зелёного цвета. |
|
| Гнойно-слизистая | Идентична по компонентам с предыдущей, но содержит больше гноя, чем слизи. Имеет желтоватый или зеленоватый оттенок. | |
| Гнойная | Слизь отсутствует. Цвет мокроты грязно-зеленый или жёлтый. |
|
| Слизисто-кровянистая | Имеет красноватый цвет за счёт прожилок крови в слизистом отделяемом. |
|
| Слизисто-гнойно-кровянистая | Помимо крови и слизи также имеет в составе гной. |
|
| Кровохарканье | Выделение большого количества крови алого оттенка из дыхательных путей. |
|
Обратите внимание! По цвету мокроты предположить ее состав бывает трудно. Стандартная врачебная инструкция рекомендует провести несколько лабораторных тестов для определения основных физико-химических свойств отделяемого из бронхов.
По консистенции мокрота при инфицировании микобактериями туберкулёза может быть:
- Вязкой (содержит много слизи и белых кровяных телец). Чаще встречается на начальных этапах заболевания.
- Густой (небольшое количество слизи и лейкоцитов, а также жидкости). Определяется при инфильтративном туберкулезе.
- Жидкой (содержит много влаги и мало форменных элементов).
Патологический секрет бронхов является одним из основных материалов для исследования в диагностике туберкулёза. Она позволяет не только подтвердить данные рентгенологического обследования, но и выявить больных с открытой формой инфекции, активно выделяющих МБТ и способных заразить окружающих.
Чтобы повысить диагностическую ценность анализов мокроты, каждому пациенту следует знать правила сбора мокроты на туберкулез.
Многих людей, получивших направление на анализ, интересует, как собрать мокроту на туберкулез. Чтобы полученная специалистом информация была максимально информативна, четко следуйте инструкциям, полученным в поликлинике или описанным ниже.
Обратите внимание! Собирайте патологический секрет бронхов только в стерильные контейнеры. Как правило, их выдают вместе с направлением, перед тем как сдавать мокроту на туберкулез.
Правильный сбор мокроты на туберкулез состоит из нескольких последовательных шагов:
- Сядьте на стул с жёсткой спинкой напротив распахнутого окна.
- Сделайте медленный глубокий вдох, а затем выдох. Повторите 2-3 раза.
- На третьем вдохе резко встаньте. Это позволит лёгким наполниться воздухом.
- Сразу же после вдоха с силой выдохните. Резкое поджатие диафрагмы спровоцирует кашлевой толчок.
- Сплюньте выделившуюся мокроту в контейнер и плотно закройте его крышкой.
Обратите внимание! Лучше собирать скопившийся в бронхах экссудат сразу после пробуждения. Перед сбором биологического материала можно прополоскать рот, но нельзя чистить зубы.
Как правильно сдать мокроту на туберкулез? Хранят полученный образец в прохладном месте (можно в холодильнике, отдельно от продуктов). Желательно отнести его в лабораторию как можно раньше. Исследование мокроты проводится не позднее 12-18 часов после сбора.
Исследование биологического материала начинается с его осмотра. У больных она обычно имеет слизисто-гнойный или гнойный характер.
При туберкулезе в мокроте можно обнаружить такие патологические включения как прожилки крови или бронхиолиты (небольшие округлые обызвествленные образования). Развитие кровохарканья – тревожный признак, говорящий о деструктивных изменениях тканей и обычно требующий немедленной госпитализации пациента.
Микроскопия мокроты при туберкулезе проводится неоднократно. Подготовленные мазки окрашиваются по Цилю-Нильсену.
Поскольку микобактерии являются кислотоустойчивыми микроорганизмами, они ярко выделяются среди прочих микробов. При микроскопии они выглядят как ярко-красные палочки на синем фоне (см. фото).
Обратите внимание! Отсутствие МБТ в окрашенных мазках мокроты не позволяет полностью исключить заболевание.
Повысить результативность бактериоскопического метода диагностики позволяет использование люминесцентной микроскопии. При этом МБТ ярко выделяются на темно-зеленом фоне желтым свечением.
Посев мокроты на туберкулез выполняется в рамках бактериологического исследования. В качестве «золотого стандарта» для выращивания колоний МБТ применяется плотная питательная среда Ливенштейна-Йенсена. Рост микроорганизмов происходит в среднем за 15-80 дней.
Исследование мокроты пациентов с подозрением на туберкулёз имеет важное диагностическое значение. Однако не стоит забывать и о стандартном алгоритме диагностики инфекции, включающем рентгенографию органов грудной клетки, клинические анализы крови и мочи. Лишь на основании комплексного обследования специалист сможет поставить черный диагноз и назначить подходящее лечение.
Использование материалов сайта возможно только при наличии активной ссылки на первоисточник.
Все рекомендации, приведенные на сайте, носят ознакомительный характер и не являются предписанием к лечению.
источник
Под мокротой медработники понимают секрет, который выделяется клетками бронхов, куда примешиваются содержимое носа и его пазух, а также слюна. В норме она прозрачная и слизистая, ее немного, и она выделяется только по утрам у людей, которые курят, работают на пыльном производстве или проживают в условиях сухого воздуха.
В этих случаях ее называют трахеобронхиальным секретом, а не мокротой. При развитии же патологий в мокроту могут попадать: гной, когда в дыхательных путях имеется бактериальное воспаление, кровь, когда на пути от носа до окончания бронхов произошло повреждение сосуда, слизь в случаях воспаления небактериального характера. Это содержимое может становиться более или менее вязким.
Патологические процессы как причины скопления мокроты в горле без кашля обычно занимают локализацию от носоглотки, куда стекает содержимое носа и его придаточных пазух, до трахеи. Если же болезнь затронула более глубокие структуры: трахею, бронхи или ткань легких, выделение мокроты будет сопровождаться кашлем (у детей младшего возраста аналогом откашливания может стать рвота с большим количеством слизи или другого содержимого). Бронхит и пневмония могут, конечно, протекать без кашля, но тогда и отделение мокроты здесь беспокоить не будет.
Слизистая оболочка бронхов состоит из клеток, на поверхности которых имеются реснички – микротрубочки, умеющие совершать движения (в норме – в направлении вверх, к трахее). Между реснитчатыми клетками расположены небольшие железки – бокаловидные клетки. Их в 4 раза меньше, чем реснитчатых, но расположены они не так, что после каждых четырех реснитчатых идет 1 бокаловидная: есть участки, состоящие только из одних, или только из клеток второго типа. Железистые клетки полностью отсутствуют в мелких бронхах и бронхиолах. Бокаловидные и реснитчатые клетки объединяются общим названием – «мукоцилиарный аппарат», а процесс передвижения слизи в бронхах и трахее – мукоцилиарным клиренсом.
Слизь, вырабатываемая бокаловидными клетками – это основа мокроты. Она нужна, чтобы вывести из бронхов те частички пыли и микробы, которые, в виду своей микроскопической величины, не были замечены клетками с ресничками, которые есть в носу и в горле.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выходят иммунные клетки, осуществляющие контроль над отсутствием чужеродных частиц в идущем в легкие воздухе. Некоторые клетки иммунитета имеются и в самой слизистой оболочке. Их функция – та же.
Поэтому мокрота, точнее, трахеобронхиальный секрет, есть и в норме; без него бронхи покрылись бы изнутри копотью и примесями, были бы постоянно воспаленными. Его количество – от 10 до 100 мл в сутки. Он может содержать небольшое количество лейкоцитов, но в нем не определяются ни бактерии, ни атипичные клетки, ни волокон, содержащихся в ткани легких. Секрет образуется медленно, постепенно, и когда он достигает ротоглотки, здоровый человек, не замечая, проглатывает это минимальное количество слизистого содержимого.
Это происходит вследствие или повышенной выработки секрета, или ухудшения его выведения. Причин этих состояний много. Вот основные из них:
- Работа на предприятиях с повышенным уровнем загрязнения воздуха частицами силикатов, угля или других.
- Курение.
- Раздражение горла алкогольными напитками, холодной, острой или горячей пищей может вызвать ощущение мокроты без кашля. В этом случае нет ни недомогания, ни ухудшения дыхания, никаких других симптомов.
- Фаринго-ларингеальный рефлюкс. Так называется заброс содержимого горла, куда поступили ингредиенты желудка, не имеющие выраженной кислой среды, ближе к дыхательному горлу. Другие симптомы этого состояния это першение в горле, кашель.
- Острый гайморит. Основными симптомами будет ухудшение состояния, повышение температуры, головная боль, выделение обильного количества соплей. Эти симптомы выходят на первый план.
- Хронический гайморит. Скорее всего, именно эту патологию будут описывать как «мокрота в горле без кашля». Она проявляется затруднением носового дыхания, ухудшением обоняния, утомляемостью. Из пазух в глотку выделяется густая мокрота, и происходит это постоянно.
- Хронический тонзиллит. Здесь человека беспокоит «мокрота», неприятный запах изо рта, на миндалинах могут быть видны беловатые массы, которые могут сами и при определенны движениях мышцами рта выделяться, их запах неприятен. Горло не болит, температура может быть повышена, но – в пределах 37 – 37,3°C.
- Хронический катаральный ринит. Здесь вне обострения нос закладывает только на холоде и то – одну половину; иногда из носа выделяется небольшое количество слизистого отделяемого. При обострении появляются густые обильные сопли, они и создают ощущение мокроты в горле.
- Хронический гипертрофический ринит. Здесь основной симптом – затруднение дыхания носом, его одной половиной, из-за чего человека может беспокоить головная боль в этой половине. Также ухудшается обоняние, вкус, появляется легкая гнусавость. Отделяемое скапливается в горле или выделяется наружу.
- Вазомоторный ринит. В этом случае человека периодически могут «настигать» приступы чихания, которое возникает после зуда в носу, полости рта или глотки. Носовое дыхание периодически затруднено, а из носа наружу или в полость глотки выделяется жидкая слизь. Эти приступы связаны со сном, могут появляться после смены температуры воздуха, переутомления, приема острой пищи, эмоционального стресса или повышения артериального давления.
- Фарингит. Здесь мокрота в горле возникает на фоне першения или боли в нем. Чаще все-таки сумма этих ощущений вызывают кашель, который или сухой, или здесь выделяется малое количество жидкой мокроты.
- Синдром Шегрена. При этом отмечается снижение выработки слюны, и из-за сухости во рту кажется, будто в горле скопилась мокрота.
По этому критерию можно заподозрить:
- слизистая белая мокрота свидетельствует в пользу грибкового (чаще – кандидозного) тонзиллита;
- прозрачная мокрота с белыми прожилками может сопровождать хронический катаральный фарингит;
- мокрота зеленого цвета, густая, может свидетельствовать о хроническом гипертрофическом фарингите;
- а если отходит мокрота желтая, и кашля при этом нет, это говорит в пользу гнойного процесса верхних дыхательных путей (ринита, фарингита, ларингита).
Отделение мокроты по утрам может говорить о:
- рефлюкс-эзофагите – забросе содержимого желудка в пищевод и горло. В этом случае отмечается слабость круговой мышцы, которая не должна пропускать то, что попало в желудок, обратно. Сопровождается эта патология обычно изжогой, которая возникает при принятии горизонтального положения после еды, а также периодически возникающей отрыжкой воздухом или кислым содержимым. Возникая во время беременности и сопровождаясь постоянной изжогой, является ее симптомом, связанным со сдавлением органов брюшной полости беременной маткой;
- хроническом гайморите. Симптомы: затруднение носового дыхания, ухудшение обоняния вплоть до его полного отсутствия, слизь в горле;
- хроническом бронхите. В этом случае мокрота имеет слизисто-гнойный (желтый или желто-зеленый) характер, сопровождается слабостью, невысокой температурой тела.
- быть первым признаком острого бронхита. Здесь отмечается повышение температуры, слабость, ухудшение аппетита;
- развиваясь в весенне-осенний период, говорить о бронхоэктатической болезни. Другими симптомами будут недомогание, повышение температуры. Летом и зимой человек вновь чувствует себя относительно неплохо;
- появляясь на фоне заболеваний сердца, свидетельствовать об их декомпенсации, то есть о появлении застоя в легких;
- развиваясь у детей младшего возраста, говорить об аденоидите. В этом случае носовое дыхание нарушено, дети дышат ртом, но температуры или признаков ОРЗ здесь нет.
Если человек отмечает появление кашля, после которого выделяется мокрота, это говорит о заболевании трахеи, бронхов или легких. Оно может быть острым и хроническим, воспалительным, аллергическим, опухолевым или носить застойный характер. По одному только наличию мокроты диагноз поставить невозможно: необходим осмотр, прослушивание легочных шумов, рентген-снимок (а иногда и компьютерная томография) легких, анализы мокроты — общий и бактериологический.
В некотором роде сориентироваться по диагнозу поможет цвет мокроты, ее консистенция и запах.
Если при кашле выделяется мокрота желтого цвета , это может говорить о:
- гнойном процессе: остром бронхите, пневмонии. Отличить эти состояния возможно только по данным инструментальных исследований (рентген или компьютерная томограмма легких), так как симптомы у них одинаковы;
- наличии большого количества эозинофилов в легочной или бронхиальной ткани, что также свидетельствует об эозинофильных пневмониях (тогда цвет желтый, как канарейка);
- синусите. Здесь отмечается плохое дыхание носом, отделение не только мокроты, но и соплей желтого слизисто-гнойного характера, головная боль, недомогание;
- желтая жидкая мокрота с малым количеством слизи, появившаяся на фоне желтушного окрашивания кожи (при гепатите, опухоли, циррозе печени или перекрытии желчевыводящих путей камнем) говорит о том, что произошло поражение легких;
- желтый цвета охры говорит о сидерозе – заболевании, встречающееся у людей, работающих с пылью, в которой содержатся оксиды железа. При этой патологии особых симптомов, кроме кашля, нет.
Мокрота желто-зеленого цвета говорит о:
- гнойном бронхите;
- бактериальной пневмонии;
- быть нормальным признаком после туберкулеза, который был вылечен специфическими препаратами.
Если откашливается отделяемое ржавого цвета , это свидетельствует о том, что в дыхательных путях произошло травмирование сосудов, но кровь, пока дошла до полости рта, окислилась, и гемоглобин стал гематином. Это может быть при:
- сильном кашле (тогда будут прожилки ржавого цвета, которые исчезнут через 1-2 дня);
- пневмонии, когда воспаление (гнойное или вирусное), расплавляя легочную ткань, привело к повреждению сосудов. Здесь будут: повышение температуры, одышка, слабость, рвота, отсутствие аппетита, иногда – понос;
- ТЭЛА тромбоэмболия легочной артерии.
Если откашливается слизь коричневого цвета , это также говорит о наличии в дыхательных путях «старой», окислившейся крови:
- если легкие имели такую, почти всегда врожденную патологию, как буллы (полости, заполненные воздухом). Если такая булла лежала недалеко от бронха, а потом разорвалась, будет отделяться коричневая мокрота. Если при этом воздух еще и попал в полость плевры, будет отмечаться одышка, чувство нехватки воздуха, которое может нарастать. «Больная» половина грудной клетки не дышит, а во время разрыва буллы отмечалась боль;
- гангрены легкого. Здесь на первый план выходит значительное ухудшение общего состояния: слабость, помутнение сознания, рвота, высокая температура. Мокрота не только коричневого цвета, но еще и имеет гнилостный запах;
- пневмокониозе – болезни, возникающей из-за производственной (каменно-угольной, кремниевой) пыли. Характерны боли в груди, сначала сухой кашель. Постепенно бронхит становится хроническим, часто приводит к возникновению пневмоний;
- раке легких. Заболевание долго не дает о себе знать, постепенно возникают приступы кашля. Человек резко худеет, начинает ночью потеть, ему все труднее становится дышать;
- туберкулезе. Здесь отмечается слабость, потливость (особенно ночная), отсутствие аппетита, потеря массы тела, длительный сухой кашель.
Мокрота цветом от светло зеленого до темно зеленого говорит о том, что в легких имеется бактериальный или грибковый процесс. Это:
- абсцесс или гангрена легкого. Симптомы патологий очень похожи (если речь идет об остром, а не о хроническом абсцессе, симптоматика которого более скудна). Это выраженная слабость, недомогание, одышка, боли в груди, очень высокую, практически не реагирующую на жаропонижающие, температуру тела;
- бронхоэктатическая болезнь. Это хроническая патология, связанная с расширением бронхов. Для нее характерно течение с обострениями и ремиссиями. При обострении с утра и после нахождения на животе отходит гнойная мокрота (зеленая, желто-зеленая). Человек ощущает недомогание, у него повышена температура;
- актиномикозный процесс. В этом случае отмечается длительно повышенная температура, недомогание, откашливается слизисто-гнойная зеленоватая мокрота;
- муковисцидоз – заболевание, когда практически все секреты, вырабатываемые железами организма, становятся очень вязкими, плохо эвакуируются и нагнаиваются. Для него характерны частые пневмонии и воспаления поджелудочной, отставание в росте и массе тела. Без специальной диеты и приема ферментов такие люди могут умереть от осложнений пневмонии;
- гайморит (его симптомы описаны выше).
Мокрота белого цвета характерна для:
- ОРЗ: тогда мокрота прозрачно-белая, густая или пенистая, слизистая;
- рака легких: она не только белая, но в ней есть прожилки крови. Отмечаются также похудение, быстрая утомляемость;
- бронхиальной астмы: она густая, стекловидная, выделяется после приступа кашля;
- заболеваний сердца. Цвет такой мокроты белесый, консистенция – жидкая.
Прозрачная, стекловидная, трудно отделяемая мокрота характерна для бронхиальной астмы. Болезнь характеризуется обострениями, когда отмечается затруднение дыхания (трудно выдохнуть) и слышные на расстоянии хрипы, и ремиссии, когда человек чувствует себя удовлетворительно.
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота : она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная : характерна для бронхиальной астмы и ХОБЛ.
Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Мокрота при туберкулезе имеет следующие характеристики:
- слизистая консистенция;
- необильная (100-500 мл/сутки);
- потом появляются прожилки гноя зеленоватого или желтоватого цвета, белые вкрапления;
- если в легких появились полости, которые нарушили целостность ткани, в мокроте появляются прожилки крови: ржавые или алые, большей или меньшей величины, вплоть до легочного кровотечения.
При бронхите мокрота имеет слизисто-гнойный характер, практически не имеет запаха. Если повреждается сосуд, в мокроту попадают ярко-алые прожилки крови.
При пневмонии, если не произошло гнойного расплавления сосудов, мокрота имеет слизисто-гнойный характер и желто-зеленый или желтый цвет. Если воспаление легких вызвано вирусом гриппа, или бактериальный процесс захватил большую площадь, отделяемое может иметь ржавый цвет или прожилки ржавой или алой крови.
Мокрота при астме слизистая, вязкая, белесая или прозрачная. Выделяясь после приступа кашля, похожа на расплавленное стекло, ее называют стекловидной.
источник
Каждый день железистые клетки крупных бронхов и трахеи вырабатывают незначительное количество слизистого секрета. Он способствует очищению дыхательных путей от микробов и частичек пыли. При развитии легочных заболеваний количество его заметно увеличивается и имеет ряд особенностей, которые зависят от формы и стадии патологии.
Мокрота при заражении туберкулезом выходит во время кашля. Она выступает в качестве основного средства диагностики болезни. С помощью исследования мокроты специалисты могут не только обнаружить наличие туберкулезной инфекции, а и определить ее переход в более тяжелую форму.
Слизистый секрет представляет собой выделение, основными функциями которого является увлажнение и очищение легких от отмирающих клеток эпителия дыхательных путей и частичек пыли.
При нормальной работе внутренних органов прозрачный секрет не обладает запахом. Если в организме прогрессирует воспалительный процесс, он выделяется в большом количестве, приобретает цвет и характерный неприятный запах. Под воздействием инфекции характер его выведения также меняется. В результате изменений консистенции способности реснитчатого эпителия снижаются, и секрет выводится из легких при помощи кашля.
Скопление мокроты в бронхах
При развитии туберкулеза секрет может выделяться в малых количества, которое увеличивается после перехода патологии в более тяжелую форму. Он имеет ряд особенностей, которые помогают специалистам определить стадию болезни и ее характер течения.
Первые стадии патологии не сопровождаются выделением мокроты. Появление секрета происходит во время прогрессирования патологии. Он исследуется по нескольким характеристикам. Цвет, консистенция и количество – признаки, по которым можно определить степень тяжести заболевания и характер течения.
Первые выделения прозрачные, иногда белого цвета. Это объясняется тем, что они содержат в себе белок. Постепенно цвет мокроты при туберкулезе меняется, в зависимости от развития патологии.
В процессе прогрессирования инфекции секрет может приобретать различные оттенки:
- желто-коричневый/зеленоватый. Наблюдается при возникновении гнойных процессов;
- ржавый оттенок слизистого секрета. Свидетельствует о начале окисления крови в легких и процессе разложения органов дыхательной системы;
- ярко-красный. Означает, что в легких скапливается много крови. Это первый симптом кровохаркания;
- серный или серый цвет мокроты наблюдается у курильщиков или пациентов, которые длительное время вдыхают загрязненный воздух.
В процессе обследования врач обращает внимание не только на внешние характеристики выделяемого секрета, а и на время суток, когда это явление обостряется.
Первая стадия патологии может не сопровождаться выделением специального секрета. Изредка во время кашля может выходить немного прозрачной мокроты. Поэтому пациенты не обращают на это особого внимания и размножение бактерий продолжается.
Со временем происходит обширное поражение органов дыхания, что приводит к увеличению количества секрета. Оценить его объем может только специалист после проведения диагностических мероприятий.
Пациент должен понимать, что повышенное количество мокроты при патологии – признак активного развития туберкулезе и причина обратиться к врачу.
Не только цвет и количество выделяемого секрета позволяют определить степень поражения. Также специалисты обращают внимание на его консистенцию.
Мокрота три ТБ может быть:
- Жидкой с незначительными вкраплениями белка или гноя. Это свидетельствует о проникновении в организм инфекции.
- Средней вязкости или густой. Если в такой слизи присутствуют еще и комочки – туберкулезная палочка начала активно размножаться.
Слизистый секрет бывает очень густым и плохо откашливается. Для его сбора на анализ врач может порекомендовать сделать ингаляцию или принять муколитик.
Состав мокроты также имеет большое значение при развитии туберкулеза. На сегодняшний день выделяется несколько разновидностей секрета, в зависимости от состава, которые представлены в таблице.
| Вид секрета | Характеристика |
|---|---|
| Слизистый | Редко наблюдается при развитии ТБ. Это наиболее простой вид, который сопровождается выделением прозрачной слизи. |
| Гнойно-слизистый | В составе преобладают примеси гноя. Меняется окрас мокроты. Наблюдается на II стадии ТБ. |
| Слизисто-гнойный | Проявляется на начальных этапах. В составе преобладает слизь с прожилками желтого цвета. |
| Гнойный | Выделение слизи не происходит. Выделяемый секрет имеет желтый или зеленоватый цвет. Является результатом активных инфекционных процессов в легких. |
| Гнойно-слизисто-кровянистый | В выделениях присутствует кровь, слизь и гной одновременно. Оттенок зависит от компонента, количество которого преобладает. |
| Слизисто-кровянистый | При кашле выделяется бесцветная мокрота с кровью и слизью. |
| Кровянистый (кровохарканье) | Данный вид является наиболее опасным. Он свидетельствует о попадании в легкие крови. Может спровоцировать легочное кровотечение. |
Для составления полной клинической картины специалистам необходимо проанализировать выделяемый секрет учитывая все его характеристики. Цвет выделений не всегда позволяет полностью определить ее состав. Поэтому врачи проводят целый ряд лабораторных тестов, позволяющих установить все компоненты секрета.
Каждый этап развития патологии вносит изменения в характер выделяемой мокроты. По этим характеристикам специалисты могут установить, насколько туберкулезная инфекция успела поразить внутренние органы.
Чтобы не запустить ситуацию, необходимо вовремя обратиться за помощью к лечащему врачу. Для этого каждый человек должен понимать и знать, как выглядит мокрота при заболевании в зависимости от тяжести течения туберкулеза. Известно, что существует 4 основные стадии, которые проходит ТБ. Каждая из них имеет свои особенности:
- I стадия может вовсе не сопровождаться выделениями.
- На II стадии появляется слизистая мокрота с белым оттенком. Это значит, что поражению подвергается орган, в котором произошла локализация бактерии.
Если выделения происходят часто и в больших количествах, они скапливаются и блокируют дыхательные пути. Это может вызвать затруднение дыхания. В результате у пациента наблюдаются приступы удушья. Легочные выделения несут в себе большую опасность. Поскольку они могут стать причиной развития кислородного голодания, которое оказывает негативное влияние на состояние человека и приводит к тяжелым последствиям.
При скапливании мокроты человек испытывает головную боль, слабость, наблюдается общее недомогание. Также наблюдается нарушение работоспособности и концентрации внимания. Если данное состояние сохраняется в течение длительного времени, происходят нарушения в работе дыхательной и пищеварительной системах. Также могут возникать изменения функций головного мозга.
Часто выделяемый секрет содержит в себе большое количество бактерий, которые являются причиной возникновения инфекционных или вирусных патологий.
Чтобы не допустить осложнения состояния пациента, специалисты подбирают терапевтические мероприятия, направленные на выведение секрета из легких и бронхов.
Диагностика выделяемой мокроты – важный этап выявления туберкулезной инфекции на ранней стадии. Иногда это исследование позволяет уточнить диагноз, если флюорография и рентгенография не дали однозначного результата.
Собранный материал дает возможность врачу:
- Определить местонахождение очагов поражения.
- Составить максимально эффективную схему лечения.
- Ознакомиться с особенностями воспалительного процесса.
- Контролировать и, в случае необходимости, корректировать терапевтические методы.
Процедура сбора выделений состоит из нескольких этапов, которые должны учитываться:
Сдача мокроты и оценка. Чтобы получить достоверный результат, необходимо соблюдать правила сбора. Процедура должна проводиться утром до приема пищи. Для избегания смешивания легочных выделений со слюной, желательно предварительно тщательно прополоскать ротовую полость.
Для этого пациенту нужно сесть в хорошо проветриваемом помещении или у окна. Сделать 3-4 спокойных вдоха и выдоха. Чтобы мокрота вышла, при 3-м вдохе человек должен резко встать и сделать сильный выдох, вызывая кашель. Выделившийся материал помещают в стерильную емкость. Хранить его можно не более 17-18 часов.
Результат анализа будет готов через 2 рабочих дня. При его получении следует обратить особое внимание на обозначение «БТ». Если там указан знак «-», инфекция отсутствует и пациент нуждается в нетуберкулезных методах терапии. Положительный результат является показателем того, что заболевание перешло в открытую форму и требует лечения.
Главная задача специалистов – подобрать методы терапии, которые будут способствовать выведению слизистого секрета и очищению легких. Лекарственные препараты должны быть максимально безопасными для здоровья пациента, не вызывать аллергических реакций и сочетаться между собой.
Зачастую терапия, кроме специальных противотуберкулезных средств (Изониазид), включает в себя прием Бромгексина, Мукалтина или Амброксола. Эти препараты пользуются популярностью благодаря натуральному составу. Они содержат в себе компоненты растительного происхождения, не причиняют вреда и очищают легкие. В некоторых случаях данные препараты могут заменяться другими по решению лечащего врача.
Поскольку выделения могут проявиться на довольно раннем этапе развития патологии и постепенно видоизменяются, это дает возможность вовремя обнаружить наличие инфекции и приступить к лечению. Если методы терапии были подобраны правильно и пациент придерживается рекомендаций доктора, можно сказать, что прогнозы будут положительными.Чем раньше обнаружен очаг поражения, тем проще от него избавиться.
Чтобы вовремя обнаружить развитие болезни в случае заражения, необходимо регулярно проходить обследование (флюорографию).
Профилактические меры должны быть направлены на укрепление иммунной системы. Чем выше иммунитет – тем меньше риск заразиться туберкулезом.
Неправильное питание и наличие вредных привычек оказывают губительное воздействие на организм в целом. Ежедневный рацион должен быть наполнен полезными продуктами, содержащими много витаминов и микроэлементов.
В зимнее и осеннее время организм особенно нуждается в витаминах, поэтому всем членам семьи следует принимать специальные витаминные комплексы, которые повысят защитные функции. Также необходимо избегать частых стрессов и переживаний.
источник