*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Из представленных вариантов ответов выберите один, который, по Вашему мнению, является правильным.
1. Длительное кровохарканье при сухом кашле заставляет прежде всего подозревать:
А. Рак бронха
Б. Кавернозную форму туберкулеза легких
В. Бронхоэктатическую болезнь
Г. Пневмокониоз
Д. Хронический бронхит
2. Переходу острого абсцесса легкого в хронический способствуют все факторы, кроме:
А. Большого размера гнойной полости
Б. Недостаточного бронхиального дренажа
В. Наличия секвестра легочной ткани в полости абсцесса
Г. Неадекватного лечения
Д. Анаэробного характера флоры
3. Пациент 40 лет, курильщик, жалуется на сухой кашель в течение многих месяцев. За последние 4 нед. похудел на 4 кг. Объективно: шея и лицо одутловаты, цианоз губ. Пульс – 102 уд./мин. АД – 165/95 мм рт. ст. Пальпируются плотные надключичные лимфоузлы слева. СОЭ – 70 мм/ч. Гемоглобин – 175 г/л. Лейкоциты – 9 тыс. Предположительный диагноз:
А. Болезнь Кушинга
Б. Рак легкого
В. Хроническая пневмония
Г. Эхинококкоз легкого
Д. Туберкулез легких
4. Больная 50 лет. В детстве болела туберкулезом легких. Жалобы на слабость, утомляемость. В межлопаточной области слева укорочение перкуторного звука, дыхание ослаблено, при покашливании единичные мелкопузырчатые хрипы. Рентгенологически: слева под ключицей затемнение 2×3 см округлой формы, средней интенсивности, негомогенное, с участком просветления неправильной формы, расплывчатыми контурами и «дорожкой» к корню. Вокруг единичные очаговые тени разной интенсивности. Какой форме туберкулеза соответствуют эти клинико-рентгенологические данные?
А. Первичный туберкулезный комплекс
Б. Туберкулез внутригрудных лимфатических узлов, осложненный ателектазом
В. Инфильтративный туберкулез легких
Г. Туберкулема легких
Д. Туберкулезный плеврит
5. У больного 27 лет 3 дня тому назад внезапно появились озноб, сухой кашель, боли в правом боку, лихорадка до 38,9ºС. Правая половина грудной клетки отстает при дыхании. Перкуторно от третьего межреберья спереди и середины межлопаточного пространства сзади – тупой звук, дыхание в этой области не проводится. Левая граница относительной сердечной тупости смещена на 1,5 см кнаружи от срединно-ключичной линии. Какой диагноз соответствует этим данным?
А. Очаговая пневмония в нижней доле справа
Б. Крупозная пневмония справа
В. Обострение хронического бронхита
Г. Правосторонний экссудативный плеврит
Д. Правосторонний гидроторакс
6. Следующие утверждения справедливы для бронхиальной астмы, кроме одного:
А. Приступ купируется ингаляцией сальбутамола
Б. В мокроте могут быть найдены кристаллы Шарко – Лейдена
В. Наличие эмфиземы легких
Г. При затянувшемся приступе выслушиваются влажные хрипы
Д. Болезнь развивается в любом возрасте
7. Для какого патологического процесса характерно выслушивание сухих свистящих хрипов над всей поверхностью легких?
А. Повышения воздушности легких
Б. Наличия жидкости в полости плевры
В. Нарушения бронхиальной проходимости
Г. Уплотнения легочной ткани
Д. Наличия полости в легочной ткани
8. Больному 49 лет в связи с обострением бронхиальной астмы назначен преднизолон внутрь 20 мг/сут. Через 1 нед. признаки бронхиальной обструкции исчезли, но появились боли в эпигастральной области, изжога, кислая отрыжка. Какова коррекция лечения?
А. Срочно отменить преднизолон
Б. Вдвое уменьшить суточную дозу преднизолона
В. Назначить препарат в той же дозе, но с интервалом в несколько дней
Г. Назначить М-холинолитики, антациды, заменить преднизолон на беклометазон
Д. Назначить преднизолон парентерально
9. У больного 35 лет в течение 2 нед. слабость, повышенная потливость, утомляемость, боли в правом боку при дыхании, температура тела 38ºС, дыхание – 28/мин, пульс – 100 уд./мин. Правая половина грудной клетки отстает при дыхании. Голосовое дрожание справа внизу не проводится, там же интенсивное притупление. Дыхание над нижним отделом правого легкого ослаблено. Границы сердца смещены влево. Анализ крови: лейкоциты – 12 тыс./мл, п/я – 13%, лимфоциты – 13%, СОЭ – 38 мм/ч. Предварительный диагноз:
А. Инфильтративный туберкулез легких
Б. Плевропневмония
В. Экссудативный плеврит
Г. Ателектаз
Д. Спонтанный пневмоторакс
10. Больная 50 лет, работала пескоструйщицей, инвалид 2-й группы. В течение 5 лет состоит на учете в противотуберкулезном диспансере. Беспокоят одышка, субфебрильная температура тела, кашель с мокротой, кровохарканье. Заболевание имеет волнообразное течение с нарастанием легочно-сердечной недостаточности. Какой процесс в легких можно заподозрить на основании анамнеза?
А. Хронический диссеминированный туберкулез легких
Б. Фиброзно-кавернозный туберкулез легких
В. Цирротический туберкулез легких
Г. Силикотуберкулез
Д. Посттуберкулезный пневмосклероз
11. При каком возбудителе острой пневмонии наиболее часто наблюдается деструкция легких?
А. Пневмококке
Б. Стрептококке
В. Стафилококке
Г. Легионелле
Д. Вирусе
12. Что является наиболее достоверным в дифференциации хронического бронхита и бронхоэктатической болезни?
А. Анализ мокроты
Б. Бронхоскопия
В. Томография
Г. Бронхография
Д. Сцинтиграфия легких
13. Укажите признаки сердечной недостаточности при легочном сердце:
А. Одышка разной степени
Б. Набухание шейных вен
В. Цианоз
Г. Тахикардия
Д. Пульсация в эпигастрии
14. Выберите характеристику массивного ателектаза:
А. Притупление, ослабленное дыхание и бронхофония, смещение средостения в противоположную сторону
Б. То же, что и в п. А, но смещение в сторону притупления
В. Притупление с тимпаническим звуком, амфорическое дыхание, крупнопузырчатые хрипы
Г. Притупление, бронхиальное дыхание, усиленная бронхофония
Д. Инспираторная одышка, уменьшение объема легких, крепитация
15. Выберите характеристику абсцесса легкого, соединенного с бронхом:
А. Притупление, ослабленное дыхание и бронхофония, смещение средостения в противоположную сторону
Б. То же, что и в п. А, но смещение в сторону притупления
В. Притупление с тимпаническим звуком, амфорическое дыхание, крупнопузырчатые хрипы
Г. Притупление, бронхиальное дыхание, усиленная бронхофония
Д. Инспираторная одышка, уменьшение объема легких, крепитация
16. Какой симптом не характерен для обструктивного бронхита?
А. Коробочный звук
Б. Инспираторная одышка
В. Удлиненный выдох
Г. Сухие хрипы на выдохе
Д. Часто непродуктивный кашель
17. Укажите один из признаков, отличающих вирусную пневмонию от бактериальной:
А. Инфильтративные изменения на рентгенограмме
Б. Лейкоцитоз со сдвигом влево
В. Маловыраженные физикальные изменения
Г. Пульс соответствует температуре тела
Д. Кашель с гнойной мокротой
18. При крупозной пневмонии могут быть все осложнения, кроме:
А. Пневмосклероза
Б. Экссудативного плеврита
В. Легочного кровотечения
Г. Абсцедирования
Д. Рестриктивной дыхательной недостаточности
19. Укажите один из приведенных признаков, отличающих туберкулезную каверну от абсцесса легкого:
А. Полость с очагами диссеминации
Б. Гладкостенная полость с уровнем жидкости
В. Кровохарканье
Г. Признаки интоксикации
Д. Увеличение СОЭ
20. Осложнению пневмонии абсцессом могут способствовать все факторы, кроме:
А. Развития ателектаза
Б. Сахарного диабета
В. Дефицита α1-антитрипсина
Г. Алкоголизма
Д. Иммунодефицитных состояний
21. Признаки легочной артериальной гипертензии следующие, кроме:
А. Легочно-капиллярного давления 20 мм рт. ст.
Б. Акцента второго тона во втором межреберье слева
В. Расширения конуса легочной артерии
Г. Может быть диастолический шум на легочной артерии
22. Развитию приступов бронхиальной астмы могут способствовать все факторы, кроме одного:
А. Аллергии немедленного типа
Б. Активации адренэргических рецепторов
В. Физического усилия
Г. Приема медикаментов
23. Какой из элементов мокроты с достоверностью свидетельствует о деструкции ткани легкого?
А. Кристаллы Шарко – Лейдена
Б. Лейкоциты
В. Эластические волокна
Г. Спирали Куршмана
Д. Эритроциты
24. Для приступа бронхиальной астмы характерно все, кроме:
А. Экспираторной одышки
Б. Дискантовых сухих хрипов
В. Мелкопузырчатых влажных хрипов
Г. Кашля с трудноотделяемой вязкой мокротой
25. Очень быстрое повторное накопление жидкости в полости плевры – типичный признак:
А. Хронической недостаточности кровообращения
Б. Мезотелиомы плевры
В. Аденокарциномы бронха
Г. Туберкулеза легких
Д. Системной красной волчанки
Ответы
1 – А. 2 – Д. 3 – Б. 4 – В. 5 – Г. 6 – Г. 7 – В. 8 – Г. 9 – В. 10 – Г. 11 – В. 12 – Г. 13 – Б. 14 – Б. 15 – В. 16 – Б. 17 – В. 18 – В. 19 – А. 20 – В. 21 – А. 22 – Б. 23 – В. 24 – В. 25 – Б.
источник
Микроскопическое исследование натиниых и фиксированных окрашенных прспара юн мокроты позволяет подробно пзучИТЬ ее клеточный состав, в известной степени от p.iтающий характер патологического процесса в легких и бронхах, его активность, вы ВВИТЬ рааЛИЧИЫв волокнистые и кристаллические образования, также имеющие важное диагностическое значение, и, наконец, ориентировочно оценить состояние мищюбной фМШ дыхательных путей (бактериоскопия).
□рИ микроскопии используют иативные и окрашенные препараты мокроты. Для пзу чепня микробной флоры (бактериоскопии) мазки мокроты обычно окрашивают но 1’омаиовскому-Гимзе, по Граму, а для выявления микобактерий туберкулеза — по 11.п.’но-Нильсену.
Атчочные элементы и эластические волокна
Из клеточных элементов, которые можно обнаружить в мокроте больных пневмонией, диагностическое значение имеют эпителиальные клетки, альвеолярные макрофаги, НОЙ коциты и эритроциты.
Эпителиальные клетки. Плоский эпителий из полости рта, носоглотки, голосовых I к гадок и надгортанника диагностического значения не имеет, хотя обнаружение бои. того количества клеток плоского эпителия, как правило, свидетельствует о низком ка-■ипне образца мокроты, доставленного в лабораторию и содержащего значительную примесь слюны (рис. 3.52).
Запомните: У больных пневмониями мокрота считается пригодной к исследованию, если при микроскопии с малым увеличением количество эпителиальных клеток не превышает 10 в попе зрения. Большее количество эпителиальных клеток указывает на недопустимое преобладание в биологическом образце содержимого ротоглотки.
Клетки цилиндрического мерцательного эпителия выстилают слизистую оболочку гортани, трахеи и бронхов. Они имеют вид удлиненных клеток, расширенных с ОДНОГО конца, где расположено ядро и реснички. Клетки цилиндрического мерцательного зии-гелия обнаруживаются в любой мокроте, однако их увеличение свидетельствует о повреждении слизистой бронхов и трахеи (острый и хронический бронхит, бропхоэктааы, трахеит, ларингит).
Рис. 3.52. Микроскопия мокроты: Цилиндрический ппоский и цилиндрический эпителий эпителий
Альвеолярные макрофаги, которые в незначительном количестве также можно об паружить в любой мокроте, представляют собой крупные клетки ретикулогистиоцитар иого происхождения с эксцентрически расположенным крупным ядром и обильными
жлючениями в цитоплазме (рис. 3.53). Эти включения могут состоять из поглощенных иакрофагами мельчайших частиц пыли (пылевые клетки), лейкоцитов и т.п. Количест-») альвеолярных макрофагов увеличивается при воспалительных процессах в легочной таренхиме и дыхательных путях, в том числе при пневмониях.
Рис. 3.54.Микроскопия мокроты ]нативный препарат): большое количество лейкоцитов в гнойной мокроте
Лейкоциты в небольшом количестве (2-5 в поле зрения) обнаруживаются в любой мокрою. (Три воспалении ткани легкого или слизистой бронхов и трахеи, особенно при иагноительиых процессах (гангрена, абсцесс легкого, бропхоэктазы) их количество значительно увеличивается (рис. 3.54).
При окраске препаратов мокроты по Романовскому-Гимзе удается дифферепцир пать отдельные лейкоциты, что имеет иногда важное диагностическое значение. Та при выраженном воспалении легочной ткани или слизистой бронхов увеличивается ка» общее число нейтрофильпых лейкоцитов, так и количество их дегенеративных форм С фрагментацией ядер и разрушением цитоплазмы.
Запомнию: Увеличение числа дегенеративных форм лейкоцитов является важнейшим признаком активности воспалительного процесса и более тяжелого течения заболевания.
Эритроциты. 1-дипнчпыс эритроциты можно обнаружить практически В любой мокроте, .’шачптельпое ИХ увеличениенаблюдается при нарушении сосудисто!! проиицае мости у больных ппенмопиями, при разрушении ткани легкого пли броихон, застое В малом круге кровообращения, инфаркте легкого и т.д. В большом количестве эритроциты п мокроте обнаруживаются при кровохарканье любого геиеаа (см. выше).
Эластические волокна. Следует упомянуть также еще об одном элементе мокроты эластических волокнах, которые появляются в мокроте при деструкции легочной ткани (абсцесслегкого, туберкулез, распадающийся рак легкого и др.). Эластические ВОЛОКН8представлены в мокроте в виде тонких двухкоптурпых, извитых нитей с дихотомическим делением па концах (рис. 3.55). Появление эластических волокон в мок|юте у больных с тяжелым течением пневмонии свидетельствует о возникновении одного па осложнений заболевания — абсцедироваиии ткани легкого. В ряде случаев при формировании абсцесса легкого эластические волокна в мокроте можно обнаружить даже несколько раньше, чем соответствующие рентгенологические изменения.
Нередко при крупозной пневмонии, туберкулезе, актипомикозе, фибринозном брОИ хите в препаратах мокроты можно обнаружить топкие волокна фибрина.
Рис. 3.55. Микроскопия мокроты (нативный препарат): эластические волокна
1. Признаками активного воспалительного процесса в легких являются: а характер мокроты (слизисто-гнойная или гнойная);
б) увеличение количества нейтрофилов в мокроте, в том числе их дегенеративных форм;
в) увеличение количества альвеолярных макрофагов (от единичных скоплений из нескольких клеток в поле зрения и больше);
2. Появление в мокроте эластических волокон свидетельствует о деструкции легочной ткани и формировании абсцесса легкого.
Окончательные выводы о наличии и степени активности воспаления и деструкции .те сочной ткани формируются только при их сопоставлении с клинической картиной заботе вания и результатами других лабораторных и инструментальных методов исследования.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9346 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
1. Почему больной «пыхтит» во время приступа малопродуктивного кашля:
— это приводит к подключению дополнительной дыхательной мускулатуры и облегчению выдоха
+ это приводит к повышению внутрилегочного давления и уменьшению проявлений механизма раннего экспираторного закрытия бронхов
— это приводит к улучшению отхождения мокроты
— это способствует уменьшению бронхоспазма
— это дурная привычка больных, желающих привлечь к себе внимание окружающих
2 Сравнительную перкуссию лeгких осуществляют, перкутируя:
3 Для какого заболевания характерно появление бронхо-везикулярного дыхания над легкими?
— полость, соединяющаяся с бронхом (диаметром
8 После прорыва острого одиночного абсцесса в бронх обычно наблюдаются следующие симптомы, кроме:
— полость с горизонтальным уровнем на рентгенограмме
+ повышение температуры тела до 39°С и выше
— кашель с выделением большого количества мокроты с неприятным запахом
— улучшение общего состояния
9 Укажите наиболее часто встречающийся диагностический признак пневмонии:
— притупление перкуторного звука
— бронхиальное дыхание в месте притупления
+ влажные звонкие мелкопузырчатые хрипы
10 Укажите основной рентгенологический признак крупозной пневмонии:
+ гомогенное затемнение соответственно доле или сегменту
— тяжистый легочный рисунок
— диффузное снижение прозрачности
11 При какой патологии обычно выслушиваются влажные хрипы в легких?
12 При хронических обструктивных заболеваниях легких возможны все осложнения, кроме:
13 Какие изменения в легких при синдроме Пиквика приводят к развитию легочного сердца?
— поражение легочных сосудов
14 Основной ранний признак периферического рака легких:
+ очаг затемнения с неровными контурами на рентгенограмме
15 Какой фактор не участвует в механизме удушья при бронхиальной астме?
— повышенная секреция слизи
— нарушение выделения мокроты
16 Какой показатель наиболее убедительно характеризует бронхиальную обструкцию?
— диффузионная способность (по СО2)
— максимальная вентиляция легких (МВЛ)
— жизненная емкость легких (ЖЕЛ)
17 Укажите признак, не соответствующий крупозной пневмонии в фазе опеченения:
— отставание одной половины грудной клетки при дыхании
+ мелкопузырчатые влажные хрипы
— притупление соответственно доле
— бронхиальное дыхание в зоне притупления
18 Когда необходима диагностическая плевральная пункция:
— при подозрении на эмпиему плевры
— при подозрение на раковую этиологию
— при неясном происхождении выпота
+ во всех перечисленных случаях
19 При астматическом статусе 1-й стадии проводится следующее лечение, кроме:
— преднизолона или гидрокортизона внутривенно
— введение бета2 агонистов через небулайзер
20 Для пневмонии, в отличие от застойных явлений в легких, не характерны :
+ незвонкие влажные хрипы в нижне-задних отделах
21 У мужчины 23 лет среди полного здоровья после сильного кашля возник приступ резких болей в грудной клетке справа. При обследовании: справа тимпанит, ослабление дыхания и бронхофонии. Вероятным диагнозом является:
— тромбоэмболия легочной артерии
22 Какой признак не характерен для острого абсцесса легких?
+ тонкостенная полость без уровня жидкости
— эластические волокна в мокроте
23 У больного с хроническим легочным сердцем могут наблюдаться все признаки, кроме:
— блокады правой ножки пучка Гиса
— бочкообразной грудной клетки
24 Какой инструментальный метод исследования наиболее важен для диагностики бронхоэктазов?
25 У 60-летнего больного, страдающего хроническим обструктивным бронхитом, в последнее время стали возникать пароксизмы мерцания предсердий, проходящие самостоятельно или под влиянием сердечных гликозидов. Обсуждается вопрос о назначении антиаритмических препаратов для предупреждения пароксизмов. Какой из препаратов противопоказан в данной ситуации?
26 Больной 15 лет поступил с жалобами на кашель с выделением до 200 мл слизисто-гнойной мокроты с запахом, кровохарканье, повышение температуры до 38,2°С, недомогание, одышку. В детстве часто отмечал кашель. В течение последних 5 лет — ежегодные обострения. Наиболее вероятный диагноз:
— хронический абсцесс легкого
27 Машиной скорой помощи доставлен больной 22 лет, страдающий бронхиальной астмой. При поступлении возбужден, температура тела 36,7°С,
ЧСС — 120 ударов в минуту, число дыханий — 32 в минуту. При аускультации: дыхание резко ослаблено, единичные сухие хрипы. рН — 7,3, рО2 — 50 мм рт. ст. В течение суток получил более 10 ингаляций беротека. Врачом скорой помощи внутримышечно введено 1,0 мл 24% раствора эуфиллина. Что из ниже перечисленного противопоказано больному в этой ситуации?
— эуфиллин внутривенно капельно
+ увеличение дозы симпатомиметиков (сальбутамол, беротек, астмопент)
28 Укажите, какой из ниже перечисленных объективных признаков определяется при воспалительном поражении крупных и средних бронхов:
— свистящие хрипы на выдохе
— сухие свистящие хрипы на вдохе
+ сухие жужжащие хрипы на вдохе и выдохе
— звонкие влажные хрипы по передней поверхности грудной клетки
— незвонкие влажные хрипы в проекции базальных отделов
29 У больной 46 лет, страдающей варикозным расширением вен нижних конечностей, -внезапно развилась загрудинная боль, одышка смешанного характера. На ЭКГ регистрируются S в I и Q в III стандартных отведениях. Какое из перечисленных ниже может обусловить приведенную выше клиническую картину?
+ тромбоэмболия легочной артерии,
30 Длительное кровохарканье при сухом кашле заставляет прежде всего подозревать:
— кавернозную форму туберкулеза легких
31 У 47-летнего больного в последние несколько месяцев нарастает одышка. Анамнез без особенностей. Объективно: акроцианоз, пальцы в виде «барабанных палочек». В легких на фоне ослабленного дыхания, незвонкие хрипы, напоминающие крепитацию. Имеется акцент 2-го тона на легочной артерии. Рентгенологически — сетчатость легочного рисунка, преимущественно в нижних отделах, размеры сердца не изменены, выбухает конус легочной артерии. На ЭКГ- признаки гипертрофии правого желудочка. Какой диагноз наиболее обоснован? \
+ фиброзирующий альвеолит (идиопатический)
— хронический обструктивный бронхит
— гематогенно-диссеминированный туберкулез лeгких
32 Пациент 40 лет, курильщик, жалуется на сухой кашель в течение многих месяцев. За последние 4 недели похудел на 4 кг. Объективно: шея и лицо одутловаты, цианоз губ. Пульс- 102 в минуту. АД — 165/95 мм рт. ст., пальпируются плотные надключичные лимфоузлы слева. СОЭ — 57 мм/час. Гемоглобин — 175 г/л, лейкоциты — 9000. Предположительный диагноз:
33 Больная 50 лет в детстве болела туберкулезом легких. Жалобы на слабость, утомляемость. В межлопаточной области слева укорочение перкуторного звука, дыхание ослаблено, при покашливании единичные мелкопузырчатые хрипы. Рентгенологически: слева под ключицей затемнение 2х3 см округлой формы, средней интенсивности, негомогенное, с участком просветления неправильной, формы, расплывчатыми контурами и «дорожкой» к корню. Вокруг единичные очаговые тени разной интенсивности. Какой форме туберкулеза соответствуют эти клинико-рентгенологические данные?
— первичный туберкулезный комплекс
— туберкулез внутригрудных лимфатических узлов, осложненный ателектазом
+ инфильтративный туберкулез легких
34 У больного 27 лет 3 дня тому назад внезапно появился озноб, сухой кашель, боли в правом боку, лихорадка до 38,9°С. Правая половина грудной клетки отстает при дыхании. Перкуторно от 3-го межреберья спереди и от середины межлопаточного пространства сзади — тупой звук, дыхание в этой области не проводится. Левая граница относительной сердечной тупости смещена на 1,5 см кнаружи от срединно-ключичной линии. Ваше заключение по этим данным?
— ателектаз нижней доли справа
— крупозная пневмония справа
— обострение хронического бронхита
+ правосторонний экссудативный плеврит
35 Для какого патологического процесса характерно выслушивание сухих свистящих хрипов над всей поверхностью легких?
— повышение воздушности легких
— наличие жидкости в полости плевры
+ нарушение бронхиальной проходимости
— уплотнение легочной ткани
— наличие полости в легочной ткани
36 Какое из приведенных веществ является потенциальным фактором риска для развития бронхиальной астмы?
37 Больной 49 лет в связи с обострением бронхиальной астмы назначен преднизолон внутрь 20 мг в сутки. Через неделю признаки бронхиальной обструкции исчезли, но появились боли в эпигастральной области, изжога, «кислая отрыжка». Проведите коррекцию лечения:
— срочно отменить преднизолон
— вдвое уменьшить суточную дозу преднизолона
— назначить препарат в той же дозе, но с интервалом в несколько дней
+ назначить Н-2-блокаторы, антациды, заменить преднизолон бекотидом
— назначить преднизолон парентерально
38 У больного 35 лет в течение 2 недель слабость, повышенная потливость, утомляемость, боли в правом боку при дыхании, температура 38°С, дыхание — 28 в минуту, пульс — 100 в минуту. Правая половина грудной клетки отстает при дыхании. Голосовое дрожание справа внизу не проводится, там же интенсивное притупление. Дыхание над нижним отделом правого легкого ослаблено. Границы сердца смещены влево. Анализ крови: лейк. — 12 тыс/мл, п/я -13%, лимф. — 13%, СОЭ — 38 мм/ч. Предварительный диагноз:
— инфильтративный туберкулез легких
39 Больная 50 лет, работала пескоструйщицей, инвалид 2-й группы. В течение 5 лет состоит на учете в противотуберкулезном диспансере. Беспокоит одышка, субфебрильная температура, кашель с мокротой, кровохарканье. Заболевание имеет волнообразное течение с нарастанием легочно-сердечной недостаточности. Какой процесс в легких можно заподозрить на основании анамнеза?
— хронический диссеминированный туберкулез легких
— фиброзно-кавернозный туберкулез легких
— цирротический туберкулез легких
40 При каком возбудителе пневмонии наиболее часто наблюдается деструкция легких?
41 Какой из перечисленных препаратов не является муколитиком?
42 Хронический бронхит следует лечить антибиотиками:
— не следует применять вообще
+ при выделении гнойной мокроты
— при появлении кровохарканья
43 Что является наиболее достоверным в дифференциации хронического бронхита и бронхоэктатической болезни?
44 Укажите признаки сердечной недостаточности при легочном сердце:
45 Характеристика массивного ателектаза:
— притупление, ослабленное дыхание и бронхофония, смещение средостения в противоположную сторону
+ притупление перкуторного звука, ослабление дыхания и бронхофонии, смещение средостения в сторону притупления
— притупление с тимпаническим звуком, амфорическое дыхание, крупнопузырчатые хрипы
— притупление, бронхиальное дыхание, усиленная бронхофония
— инспираторная одышка, уменьшение объема легких, крепитация
46 Характеристика фиброзирующего альвеолита:
— притупление, ослабленное дыхание и бронхофония, смещение средостения в противоположную сторону
— ослабленное дыхание, бронхофония, смещение средостения в сторону поражения
— притупление с тимпаническим звуком, амфорическое дыхание, усиленная бронхофония
— притупление, бронхиальное дыхание, усиленная бронхофония
+ инспираторная одышка, уменьшение объема легких, крепитация
47 Характеристика абсцесса легкого, соединенного с бронхом:
— притупление, ослабленное дыхание и бронхофония, смещение средостения в противоположную сторону
— притупление, ослабленное дыхание и бронхофония, смещение средостения в сторону притупления
+ притупление с тимпаническим звуком, амфорическое дыхание, крупнопузырчатые хрипы
— притупление, бронхиальное дыхание, усиленная бронхофония
— инспираторная одышка, уменьшение объема легких, крепитация
48 Укажите, какие из ниже перечисленных данных функциональных исследований с обзиданом свидетельствуют о бронхиальной обструкции:
— прирост индекса Тиффно на 10%
— прирост индекса Тиффно на 30%
— прирост мощности вдоха на 10%
— прирост мощности выдоха на 25%
+ уменьшение мощности выдоха на 25%
49 При астматическом статусе 2-й стадии проводится следующее лечение, кроме:
— преднизолон или гидрокортизон внутривенно
50 Какой симптом не характерен для обструктивного бронхита?
— коробочный звук при перкуссии
— часто непродуктивный кашель
51 Укажите признак, характерный для микоплазменной пневмонии в отличии от бактериальной:
— инфильтративные изменения на рентгенограмме
— лейкоцитоз со сдвигом влево
+ маловыраженные физикальные изменения
— пульс соответствует температуре
— кашель с гнойной мокротой
52 Укажите один из признаков, отличающих туберкулезную каверну от абсцесса легкого:
+ полость с очагами диссеминации
— гладкостенная полость с уровнем жидкости
53 В происхождении приступов бронхиальной астмы могут иметь значение все факторы, кроме одного:
— аллергия немедленного типа
+ активация адренергических рецепторов
— химические раздражающие вещества
54 Для лечения бронхиальной астмы с успехом применяются все ниже перечисленные группы лекарственных препаратов, кроме:
55 Какой из элементов мокроты с достоверностью свидетельствует о деструкции ткани легкого:
56 62-летний больной, страдающий бронхиальной астмой, стал отмечать приступы болей за грудиной стенокардического характера и перебои в работе сердца. Какой из препаратов противопоказан в данной ситуации?
57 У больного бронхиальная астма в сочетании с гипертонической болезнью. Какой препарат предпочтителен для коррекции артериальной гипертензии?
58 Какой препарат показан для лечения астматического статуса в стадии «немого легкого»?
59 Каков механизм действия эуфиллина?
— угнетение вагусных влияний
— блокада медиаторов аллергических реакций
— угнетение дыхательного центра
60 Каков механизм действия сальбутамола (беротека)?
— непосредственное влияние на гладкую мускулатуру бронхов
61 Очень быстрое повторное накопление жидкости в полости плевры -типичный признак:
— хронической недостаточности кровообращения
— системной красной волчанки
62 Пространство Траубе исчезает при:
+ левостороннем экссудативном плеврите
— гипертрофии правого желудочка сердца
63 Больной 50 лет, алкоголик, с тяжелым кариесом зубов. В течение 2 недель слабость, боли в грудной клетке справа, лихорадка, кашель с гнойной мокротой. На рентгенограмме полость 3 см в диаметре в верхней доле справа, наполненная жидкостью. Наиболее вероятный диагноз:
64 У больного, находящегося трое суток на ИВЛ по поводу утяжеления дыхательной недостаточности на фоне обострения хронического гнойно-обструктивного бронхита, через интубационную трубку выделяется большое количество вязкой гнойной мокроты. Лечебная тактика:
— введение сальбутамола через небулайзер
— введение больших доз эуфиллина
— терапия стероидными гормонами
65 Какой препарат следует назначить 30-летнему больному пневмонией, развившейся после гриппа, при неэффективности пенициллина?
66 Лечение пневмонии, вызванной легионеллой, проводится:
67 Пневмония считается нозокомиальной (госпитальной), если она диагностирована:
— при поступлении в стационар
+ через 2-3 дня и более после госпитализации
— после выписки из стационара
68 У служащей крупной гостиницы, оснащенной кондиционерами, остро повысилась температура до 40 Со , появился озноб, кашель с мокротой, кровохарканье, боли в грудной клетке при дыхании, миалгии, тошнота, понос. При рентгенографии выявлены инфильтративные изменения в обоих легких. Какова наиболее вероятная причина пневмонии?
69 Назовите основное отличие туберкулезного инфильтрата от пневмонии
— локализуется в нижних долях легких
— небольшая интенсивность тени
+ наличие очагов вокруг инфильтрата
70 Какой антибиотик следует назначить 40-летнему больному абсцессом легких при неэффективности оксациллина?
71 Наиболее частым возбудителем нозокомиальной (госпитальной) пневмонии у пожилых больных является:
72 Каков характер одышки у больных с синдромом бронхиальной обструкции?
73 Какие бронхорасширяющие препараты действуют преимущественно на бета2-адренорецепторы легких?
+ сочетание адреномиметика и холинолитика
75 Для каких из перечисленных заболеваний характерна обратимая бронхиальная обструкция?
— хронический обструктивный бронхит
— обструктивная эмфизема легких
— тромбоэмболия легочной артерии
76 С целью уменьшения легочной гипертензии у больного, длительное время страдающего инфекционно-зависимой бронхиальной астмой, могут использоваться препараты, кроме:
77 Что из перечисленного является основным противовоспалительным средством для лечения больных бронхиальной астмой физического усилия?
78 Что из перечисленного используется для лечения больных с бронхиальной астмой тяжелого течения?
+ ежедневное введение противовоспалительных препаратов в сочетании с пролонгированными бронходилататорами
— систематическое применение ингаляционных стероидов в виде монотерапии
— нерегулярные ингаляции (2-агонистов короткого действия
— ежедневное введение бронходилататоров пролонгированного действия
79 Какое изменение индекса Тиффно характерно для обструктивных заболеваний легких?
80 Какое изменение индекса Тиффно не характерно для рестриктивных заболеваний легких?
81 При каком из этих заболеваниях не наблюдается кровохарканья :
— тромбоэмболия легочной артерии
+ хронический обструктивный бронхит
82 При каких состояниях может появиться плевральный выпот?
83 При каких заболеваниях обнаруживают геморрагический плеврит?
— тромбоэмболия легочной артерии
84 При каком заболевании не наблюдается повышение уровня амилазы в плевральной жидкости?
85 При каком заболевании плевральный выпот может представлять собой как транссудат, так и экссудат?
источник
1) кристаллов Шарко-Лейдена;
016 КАШЕЛЬ С ОТДЕЛЕНИЕМ МОКРОТЫ «ПОЛНЫМ РТОМ» ЗЕЛЕНОВАТОГО ЦВЕТА ХАРАКТЕРЕН ДЛЯ:
1) воспаления трахеи и бронхов;
4) гнойного воспалительного процесса в легких;
5) гиперсекреции бронхиальных желез;
017 ПНЕВМОНИЯ СЧИТАЕТСЯ НОЗОКОМИАЛЬНОЙ (ГОСПИТАЛЬНОЙ), ЕСЛИОНА ДИАГНОСТИРОВАНА:
1) при поступлении в стационар
2) через 2–3 дня и более после госпитализации
3) после выписки из стационара
018 ВТОРИЧНАЯ ДЕСТРУКТИВНАЯ ДИФФУЗНАЯ ЭМФИЗЕМА ЯВЛЯЕТСЯ ОСЛОЖНЕНИЕМ:
2) хронического катарального бронхита
3) хронического обструктивного бронхита
5) хронического фиброзирующего альвеолита
019 ЛЕЧЕНИЕ ПНЕВМОНИИ В ПОЛИКЛИНИЧЕСКИХ УСЛОВИЯХ У ЛИЦ МОЛОДОГО ВОЗРАСТА СЛЕДУЕТ НАЧИНАТЬ:
1) с оральных цефалоспоринов II поколения
4) с полусинтетических пенициллинов
5) с макролидов нового поколения
020 БОЛЬНАЯ, СТРАДАЮЩАЯ БРОНХИАЛЬНОЙ АСТМОЙ И ГИПЕРТОНИЧЕСКОЙ БОЛЕЗНЬЮ, ЖАЛУЕТСЯ НА ПОЯВЛЕНИЕ СУХОГО КАШЛЯ ОНА ПРИНИМАЕТ БЕКЛОМЕТАЗОН, КАПОТЕН ЕЖЕДНЕВНО И САЛЬБУТАМОЛ ПРИ ЗАТРУДНЕННОМ ДЫХАНИИ 1–2 РАЗА В НЕДЕЛЮ ВЕРОЯТНЕЕ ВСЕГО, ПОЯВЛЕНИЕ КАШЛЯ СВЯЗАНО:
1) с приемом беклометазона
4) с сочетанием беклометазона и сальбутамола
5) с недостаточной дозой беклометазона
БРОНХОДИЛАТИРУЮЩИЙ ПРЕПАРАТ, КОТОРЫЙ ЯВЛЯЕТСЯ БАЗИСНЫМ ПРИ ЛЕЧЕНИИ БОЛЬНЫХ ХРОНИЧЕСКИМ ОБСТРУКТИВНЫМ БРОНХИТОМ
022 ЛЕЧЕНИЕ БРОНХИАЛЬНОЙ АСТМЫ СРЕДНЕТЯЖЕЛОГО ТЕЧЕНИЯ СЛЕДУЕТ НАЧИНАТЬ С ПРИМЕНЕНИЯ:
1) системных глюкокортикостероидов
2) ингаляционных глюкокортикостероидов
023 ДИАГНОЗ ТУБЕРКУЛЕЗА ЛЕГКИХ ПОЗВОЛЯЕТ ВЕРИФИЦИРОВАТЬ:
1) бактериологическое исследование диагностического материала
2) компьютерная томография органов грудной клетки
3) обзорная рентгенография органов грудной клетки
4) магнитно-резонансная томография органов грудной клетки
5) позитронно-эмиссионная томография органов грудной клетки
РЕНТГЕНОЛОГИЧЕСКИМ МЕТОДОМ МАССОВОГО ОБСЛЕДОВАНИЯ НАСЕЛЕНИЯ
НА ТУБЕРКУЛЕЗ ЯВЛЯЕТСЯ:
1) рентгеноскопия органов грудной клетки
2) обзорная рентгенография органов грудной клетки
3) флюорография органов грудной клетки
4) компьютерная томография органов грудной клетки
5) ультразвуковое исследование органов грудной клетки
В РОССИИ МЕТОДОМ СВОЕВРЕМЕННОГО ВЫЯВЛЕНИЯ ТУБЕРКУЛЕЗА
СРЕДИ ВЗРОСЛОГО НАСЕЛЕНИЯ ЯВЛЯЕТСЯ:
3) исследование мокроты на МБТ
4) иммуноферментный анализ
5) полимеразная цепная реакция
026 ЛЕЧЕНИЕ ПНЕВМОНИИ, ВЫЗВАННОЙ ЛЕГИОНЕЛЛОЙ, ПРОВОДИТСЯ:
Угрожающее жизни осложнение в разгаре крупозной пневмонии
2) инфекционно-токсический шок
028 НАИБОЛЕЕ ЧАСТЫМ ВОЗБУДИТЕЛЕМ НОЗОКОМИАЛЬНОЙ (ГОСПИТАЛЬНОЙ) ПНЕВМОНИИ У ПОЖИЛЫХ БОЛЬНЫХ ЯВЛЯЕТСЯ:
029 ЖИЗНЕННАЯ ЕМКОСТЬ ЛЕГКИХ (ЖЕЛ) ЭТО:
1)максимальный объем воздуха, который попадает в легкие привдохе
2)максимальный объем воздуха, который выходит из легких при выдохе
3) максимальный объем воздуха, который попадает в легкие привдохе и выходит при выдохе
4) объем воздуха, который вентилируется легкими при спокойном вдохе и выдохе
5) объем воздуха, который вентилируется легкими за 1 минуту
030 ПРИ ИССЛЕДОВАНИИ ФУНКЦИИ ВНЕШНЕГО ДЫХАНИЯ ОБ ОБСТРУКЦИИ БРОНХОВ СВИДЕТЕЛЬСТВУЕТ:
3) повышение жизненной емкости легких
5)повышение индекса Тиффно
ГАСТРОЭНТЕРОЛОГИЯ
001 ХРОНИЧЕСКИЙ РЕЦИДИВИРУЮЩИЙ ПАНКРЕАТИТ ЧАЩЕ ВСТРЕЧАЕТСЯ ПРИ:
3) постгастрорезекционном синдроме;
002 В ПОНЯТИЕ РАЗДРАЖЁННОЙ КИШКИ ВХОДИТ:
1) наиболее предпочтительное определение- дефицит лактазы;
2) вероятно наличие нервно-мышечного или гормонального дефекта;
3) вероятно наличие дефекта, развивающегося по иммунному механизму;
4) синдром может быть предраковым состоянием;
5) обычный клинический признак — недержание кала
003 ПУЛЬСАЦИЯ ПЕЧЕНИ ХАРАКТЕРНА ДЛЯ:
2) митральной недостаточности;
3) трикуспидальной недостаточности;
5) аортальной недостаточности
004 САМЫМ НАДЁЖНЫМ ДИАГНОСТИЧЕСКИМ МЕТОДОМ ПРИ ЯЗВЕННОЙ БОЛЕЗНИ ЯВЛЯЕТСЯ ИССЛЕДОВАНИЕ:
4) физикальное (пальпация, перкуссия);
Последнее изменение этой страницы: 2017-01-20; Нарушение авторского права страницы
источник
Микроскопическое исследование нативных и фиксированных окрашенных препаратов мокроты позволяет подробно изучить ее клеточный состав, и известной степени отражающий характер патологического процесса в легких и бронхах, его активность, выявить различные волокнистые и кристаллические образования, также имеющие важное диагностическое значение, и, наконец, ориентировочно оценить состояние микробной флоры дыхательных путей (бактериоскопия).
При микроскопии используют нативные и окрашенные препараты мокроты. Для изучения микробной флоры (бактериоскопии) мазки мокроты обычно окрашивают по Романовскому-Гимзе, по Граму, а для выявления микобактерий туберкулеза но Цилю-Нильсену.
Из клеточных элементов, которые можно обнаружить в мокроте больных пневмонией, диагностическое значение имеют эпителиальные клетки, альвеолярные макрофаги, лейкоциты и эритроциты.
Эпителиальные клетки. Плоский эпителий из полости рта, носоглотки, голосовых складок и надгортанника диагностического значения не имеет, хотя обнаружение большого количества клеток плоского эпителия, как правило, свидетельствует о низком качестве образца мокроты, доставленного в лабораторию и содержащего значительную примесь слюны.
У больных пневмониями мокрота считается пригодной к исследованию, если при микроскопии с малым увеличением количество эпителиальных клеток не превышает 10 в поле зрения. Большее количество эпителиальных клеток указывает на недопустимое преобладание в биологическом образце содержимого ротоглотки.
Альвеолярные макрофаги, которые в незначительном количестве также можно обнаружить в любой мокроте, представляют собой крупные клетки ретикулогистиоцитарного происхождения с эксцентрически расположенным крупным ядром и обильными включениями в цитоплазме. Эти включения могут состоять из поглощенных макрофагами мельчайших частиц пыли (пылевые клетки), лейкоцитов и т.п. Количество альвеолярных макрофагов увеличивается при воспалительных процессах в легочной паренхиме и дыхательных путях, в том числе при пневмониях.
Клетки цилиндрического мерцательного эпителия выстилают слизистую оболочку гортани, трахеи и бронхов. Они имеют вид удлиненных клеток, расширенных с одного конца, где расположено ядро и реснички. Клетки цилиндрического мерцательного эпителия обнаруживаются в любой мокроте, однако их увеличение свидетельствует о повреждении слизистой бронхов и трахеи (острый и хронический бронхит, бронхоэктазы, трахеит, ларингит).
Лейкоциты в небольшом количестве (2-5 в поле зрения) обнаруживаются в любой мокроте. При воспалении ткани легкого или слизистой бронхов и трахеи, особенно при нагноительных процессах (гангрена, абсцесс легкого, бронхоэктазы) их количество значительно увеличивается.
При окраске препаратов мокроты по Романовскому-Гимзе удается дифференцировать отдельные лейкоциты, что имеет иногда важное диагностическое значение. Так, при выраженном воспалении легочной ткани или слизистой бронхов увеличивается как общее число нейтрофильных лейкоцитов, так и количество их дегенеративных форм с фрагментацией ядер и разрушением цитоплазмы.
Увеличение числа дегенеративных форм лейкоцитов является важнейшим признаком активности воспалительного процесса и более тяжелого течения заболевания.
Эритроциты. Единичные эритроциты можно обнаружить практически и любой мокроте. Значительное их увеличение наблюдается при нарушении сосудистой проницаемости у больных пневмониями, при разрушении ткани легкого или бронхов, застое в малом круге кровообращения, инфаркте легкого и т.д. В большом количестве эритроциты в мокроте обнаруживаются при кровохарканье любого генеза.
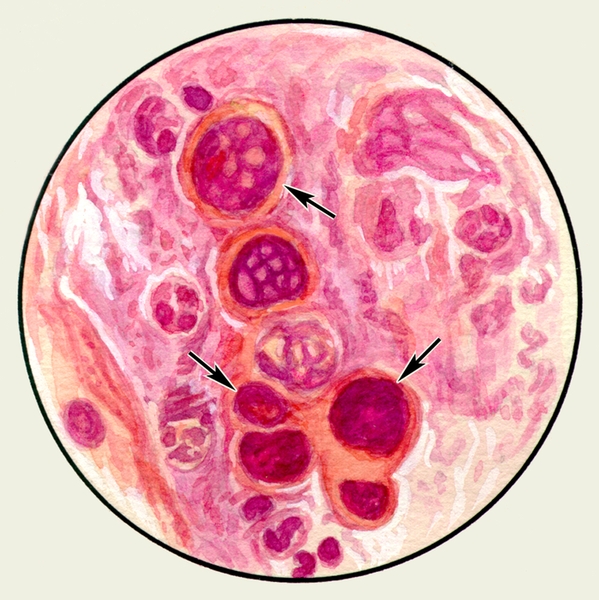
Эластические волокна. Следует упомянуть также еще об одном элементе мокроты пластических волокнах, которые появляются в мокроте при деструкции легочной ткани (абсцесс легкого, туберкулез, распадающийся рак легкого и др.). Эластические волокна представлены в мокроте в виде тонких двухконтурных, извитых нитей с дихотомическим делением на концах. Появление эластических волокон в мокроте у больных с тяжелым течением пневмонии свидетельствует о возникновении одного из осложнений заболевания — абсцедировании ткани легкого. В ряде случаев при формировании абсцесса легкого эластические волокна в мокроте можно обнаружить даже несколько раньше, чем соответствующие рентгенологические изменения.
Нередко при крупозной пневмонии, туберкулезе, актиномикозе, фибринозном бронхите в препаратах мокроты можно обнаружить тонкие волокна фибрина.
Признаками активного воспалительного процесса в легких являются:
- характер мокроты (слизисто-гнойная или гнойная);
- увеличение количества нейтрофилов в мокроте, в том числе их дегенеративных форм;
- увеличение количества альвеолярных макрофагов (от единичных скоплений из нескольких клеток в поле зрения и больше);
Появление в мокроте эластических волокон свидетельствует о деструкции легочной ткани и формировании абсцесса легкого.
Окончательные выводы о наличии и степени активности воспаления и деструкции легочной ткани формируются только при их сопоставлении с клинической картиной заболевания и результатами других лабораторных и инструментальных методов исследования.

Микроскопия мазков мокроты, окрашенных по Граму, и изучение микробной флоры (бактериоскопия) у части больных пневмонией позволяет ориентировочно установить наиболее вероятного возбудителя легочной инфекции. Этот простой метод экспресс-диагностики возбудителя недостаточно точен и должен использоваться только в комплексе с другими (микробиологическими, иммунологическими) методами исследования мокроты. Иммерсионная микроскопия окрашенных мазков мокроты иногда бывает весьма полезной для экстренного подбора и назначения адекватной антибактериальной терапии. Правда, следует иметь в виду возможность обсеменения бронхиального содержимого микрофлорой верхних дыхательных путей и ротовой полости, особенно при неправильном сборе мокроты.
Поэтому мокроту считают пригодной для дальнейшего исследования (бактериоскопии и микробиологического исследования) только в том случае, если она удовлетворяет следующим условиям:
- при окраске по Грамму в мокроте выявляется большое количество нейтрофилов (более 25 в поле зрения при малом увеличении микроскопа);
- количество эпителиальных клеток, больше характерных для содержимого ротоглотки, не превышает 10;
- в препарате имеется преобладание микроорганизмов одного морфологического типа.
При окраске по Граму в мазке мокроты иногда можно достаточно хорошо идентифицировать грамположительные пневмококки, стрептококки, стафилококки и группу грамотрицательных бактерий — клебсиеллу, палочку Пфейффера, кишечную палочку и др. При этом грамположительные бактерии приобретают синий цвет, а грамотрицательные — красный.
Бактериальные возбудители пневмоний
- Пневмококки Streptococcus pneumoniae.
- Стрептококки Streptococcus pyogenes, Streptococcus viridans.
- Стафилококки: Staphylococcus aureus, Staphylococcus haemolyticus.
- Клебсиеллы (Klebsiella pneumoniae)
- Гемофильная палочка (Пфейфера) Haemophilius influenzae
- Синегнойная палочка (Pseudomonas aeruginosa)
- Легионелпа
- Кишечная палочка (Escherichia coli)
Предварительная бактериоскопия мокроты является наиболее простым способом верификации возбудителя пневмонии и имеет определенное значение для выбора оптимальной терапии антибиотиками. Например, при обнаружении в мазках, окрашенных по Грамму, громположительных диплококков (пневмококков) или стафилококков вместо антибиотиков широкого спектра действия, увеличивающих риск селекции и распространения аитибиотикорезистентных микроорганизмов, возможно назначение целенаправленной терапии, активной в отношении пневмококков или стафилококков. В других случаях выявление преобладающей в мазках грамотрицательной флоры может указывать па то, что возбудителем пневмонии являются грамотрицательные энтеробактерии (клебсиелла, кишечная палочка и т.п.), что требует назначения соответствующей целенаправленной терапии.
Правда, ориентировочное заключение о вероятном возбудителе легочной инфекции при микроскопии можно сделать только па основании значительного увеличения бактерий в мокроте, в концентрации 10 6 — 10 7 м.к./мл и больше (Л.Л. Вишнякова). Низкие концентрации микроорганизмов ( 3 м.к./мл) характерны для сопутствующей микрофлоры. Если концентрация микробных тел колеблется от 10 4 до 10 6 м.к./мл, это не исключает этиологическую роль данного микроорганизма в возникновении легочной инфекции, но и не доказывает ее.
Следует также помнить, что «атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) не окрашиваются по Грамму. В этих случаях подозрение на наличие «атипичной» инфекции может возникнуть, если в мазках мокроты обнаруживают диссоциацию между большим количеством нейтрофилов и чрезвычайно малым количеством микробных клеток.
К сожалению, метод бактериоскопии и целом отличается достаточно низкой чувствительностью и специфичностью. Hе предсказательная ценность даже в отношении хорошо визуализируемых пневмококков едва достигает 50%. Это означает, что в половине случаев метод дает ложноположительные результаты. Это связано с несколькими причинами, одной из которых является то, что около 1/3 больных до госпитализации уже получали антибиотики, что существенно снижает результативность бактериоскопии мокроты. Кроме того, даже в случае положительных результатов исследования, указывающих на достаточно высокую концентрацию в мазке «типичных» бактериальных возбудителей (например, пневмококков), нельзя полностью исключить наличие ко-инфекции «атипичными» внутриклеточными возбудителями (микоплазмой, хламидиями, легионеллой).
Метод бактериоскопии мазков мокроты, окрашенных по Грамму, в отдельных случаях помогает верифицировать возбудителя пневмонии, хотя в целом отличается весьма низкой предсказательной ценностью. «Атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) вообще не верифицируются методом бактериоскопии, так как не окрашиваются по Грамму.
Следует упомянуть о возможности микроскопической диагностики у больных пневмониями грибкового поражения легких. Наиболее актуальным для больных, получающих длительное лечение антибиотиками широкого спектра действия, является обнаружение при микроскопии нативных или окрашенных препаратов мокроты Candida albicans в виде дрожжеподобных клеток и ветвистого мицелия. Они свидетельствуют об изменении микрофлоры трахеобронхиального содержимого, возникающем под влиянием лечения антибиотиками, что требует существенной коррекции терапии.
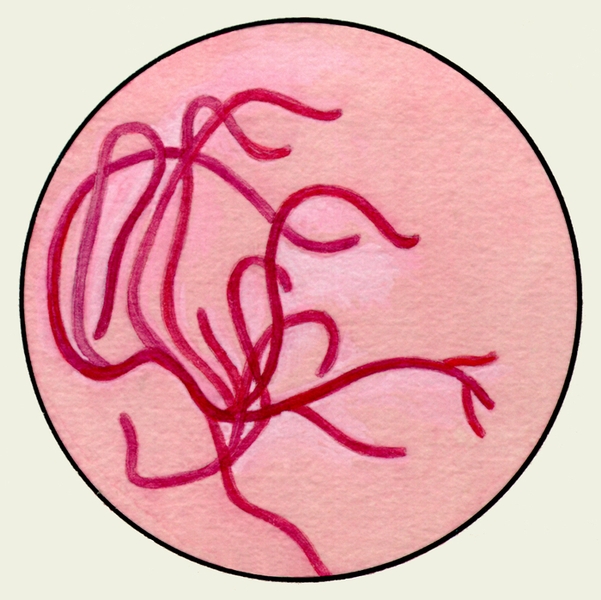
В некоторых случаях у больных пневмониями возникает необходимость дифференцировать имеющееся поражение легких с туберкулезом. С этой целью используют окраску мазка мокроты по Цилю-Нильсену, что в отдельных случаях позволяет идентифицировать микобактерии туберкулеза, хотя отрицательный результат такого исследования не означает отсутствия у больного туберкулеза. При окраске мокроты по Цилю-Нильсену микобактерии туберкулеза окрашиваются в красный цвет, а все остальные элементы мокроты — в синий. Туберкулезные микобактерии имеют вид топких, прямых или слегка изогнутых палочек различной длины с отдельными утолщениями. Они располагаются в препарате группами или поодиночке. Диагностическое значение имеет обнаружение в препарате даже единичных микобактерий туберкулеза.
Для повышения эффективности микроскопического выявления микобактерий туберкулеза используют ряд дополнительных методов. Наиболее распространенным из них является так называемый метод флотации, при котором гомогенизированную мокроту взбалтывают с толуолом, ксилолом или бензином, капли которых, всплывая, захватывают микобактерии. После отстаивания мокроты верхний слой пипеткой наносят на предметное стекло. Затем препарат фиксируют и окрашивают по Цилю-Нильсену. Существуют и другие методы накопления (электрофорез) и микроскопии бактерий туберкулеза (люминесцентная микроскопия).
Микроскопическое исследование (анализ) мокроты позволяет обнаружить слизь, клеточные элементы, волокнистые и кристаллические образования, грибы, бактерии и паразиты.
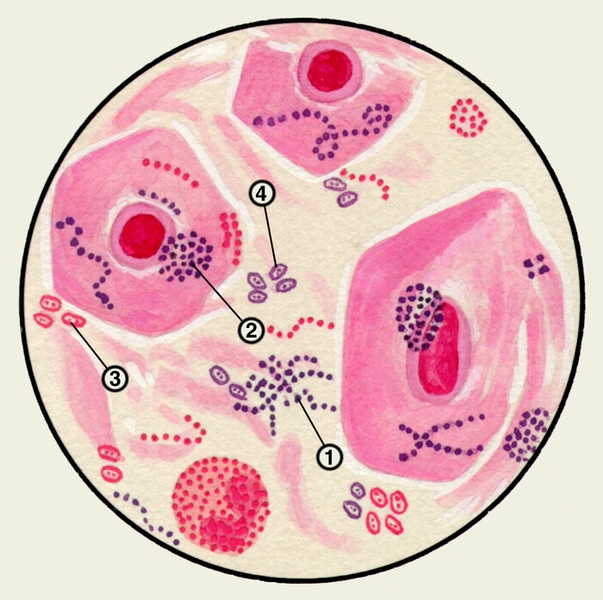
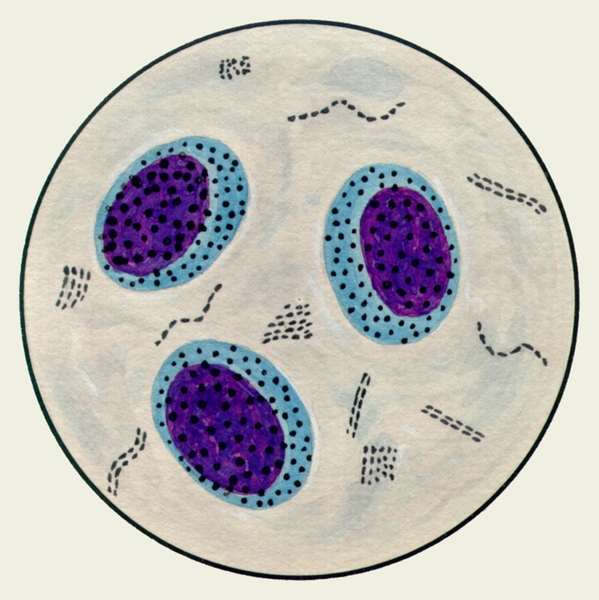
- Альвеолярные макрофаги — клетки ретикулогистиоцитарного происхождения. Большое количество макрофагов в мокроте выявляют при хронических процессах и на стадии разрешения острых процессов в бронхолёгочной системе. Альвеолярные макрофаги, содержащие гемосидерин («клетки сердечных пороков»), выявляют при инфаркте лёгкого, кровоизлиянии, застое в малом кругу кровообращения. Макрофаги с липидными каплями — признак обструктивного процесса в бронхах и бронхиолах.
- Ксантомные клетки (жировые макрофаги) обнаруживают при абсцессе, актиномикозе, эхинококкозе лёгких.
- Клетки цилиндрического мерцательного эпителия — клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях лёгких.
- Плоский эпителий обнаруживают при попадании в мокроту слюны, он не имеет диагностического значения.
- Лейкоциты в том или ином количестве присутствуют в любой мокроте. Большое количество нейтрофилов выявляют в слизисто-гнойной и гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, глистных поражениях лёгких, инфаркте лёгкого. Эозинофилы могут появиться в мокроте при туберкулёзе и раке лёгкого. Лимфоциты в большом количестве обнаруживают при коклюше и, реже, при туберкулёзе.
- Эритроциты. Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. При наличии свежей крови в мокроте определяют неизменённые эритроциты, если же с мокротой отходит кровь, находившаяся в дыхательных путях в течение длительного времени, обнаруживают выщелоченные эритроциты.
- Клетки злокачественных опухолей обнаруживают при злокачественных новообразованиях.
- Эластические волокна появляются при распаде ткани лёгкого, который сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулёзе, абсцессе, эхинококкозе, новообразованиях в лёгких.
- Коралловидные волокна выявляют при хронических заболеваниях лёгких, таких как кавернозный туберкулёз.
- Обызвествлённые эластические волокна — эластические волокна, пропитанные солями кальция. Обнаружение их в мокроте характерно для распада туберкулёзного петрификата.
- Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи. Во время кашлевого толчка вязкая слизь выбрасывается в просвет более крупного бронха, закручиваясь спиралью. Спирали Куршмана появляются при бронхиальной астме, бронхитах, опухолях лёгких, сдавливающих бронхи.
- Кристаллы Шарко-Лейдена — продукты распада эозинофилов. Обычно появляются в мокроте, содержащей эозинофилы; характерны для бронхиальной астмы, аллергических состояний, эозинофильных инфильтратов в лёгких, лёгочной двуустки.
- Кристаллы холестерина появляются при абсцессе, эхинококкозе лёгкого, новообразованиях в лёгких.
- Кристаллы гематоидина характерны для абсцесса и гангрены лёгкого.
- Друзы актиномицета выявляют при актиномикозе лёгких.
- Элементы эхинококка появляются при эхинококкозе лёгких.
- Пробки Дитриха — комочки желтовато-серого цвета, имеющие неприятный запах. Состоят из детрита, бактерий, жирных кислот, капелек жира. Они характерны для абсцесса лёгкого и бронхоэктатической болезни.
- Тетрада Эрлиха состоит из четырех элементов: обызвествлённого детрита, обызвествлённых эластических волокон, кристаллов холестерина и микобактерий туберкулёза. Появляется при распаде обызвествлённого первичного туберкулёзного очага.
Мицелий и почкующиеся клетки грибов появляются при грибковых поражениях бронхолёгочной системы.
Пневмоцисты появляются при пневмоцистной пневмонии.
Сферулы грибов выявляют при кокцидиоидомикозе лёгких.
Личинки аскарид выявляют при аскаридозе.
Личинки кишечной угрицы выявляются при стронгилоидозе.
Яйца лёгочной двуустки выявляются при парагонимозе.
Элементы, обнаруживаемые в мокроте при бронхиальной астме. При бронхиальной астме обычно отделяется малое количество слизистой, вязкой мокроты. Макроскопически можно увидеть спирали Куршмана. При микроскопическом исследовании характерно наличие эозинофилов, цилиндрического эпителия, встречаются кристаллы Шарко-Лейдена.
источник
выделяемый при отхаркивании патологически измененный трахеобронхиальный секрет с примесью слюны и секрета слизистой оболочки носа и придаточных (околоносовых) пазух.
В норме трахеобронхиальный секрет состоит из слизи, вырабатываемой серозными и слизистыми железами, бокаловидными клетками слизистой оболочки трахеи и крупных бронхов, и клеточных элементов (преимущественно альвеолярных макрофагов и лимфоцитов). Так же, как слюна и носовая слизь, он обладает бактерицидными свойствами. Трахеобронхиальный секрет способствует выведению ингалированных частиц, продуктов метаболизма и клеточного детрита за счет механизма мукоцилиарного клиренса (очищения), обеспечиваемого деятельностью реснитчатого эпителия. Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл в сутки; все это количество здоровый человек обычно проглатывает.
Появление М. связано с увеличением количества и изменением состава трахеобронхиального секрета (например, при инфекционном или аллергическом воспалении слизистой оболочки бронхов, действии раздражающих факторов вдыхаемого воздуха), а также с нарушением механизмов его удаления. При воспалительных заболеваниях бронхов меняются реологические свойства трахеобронхиального секрета, что в сочетании с увеличением количества продуцируемой слизи и ослаблением функции реснитчатого эпителия ведет к застою и инфицированию слизи в бронхах.
Характер, состав и свойства мокроты. Количество М. при различных патологических процессах колеблется от нескольких миллилитров до 1—1 1 /2л в сутки.
Цвет М. определяется ее составом. Она может быть бесцветной или иметь желтоватый оттенок, особенно при примеси гноя; зеленоватый цвет свидетельствует о застое гнойной мокроты. М. ярко-желтого, так называемого канареечного цвета бывает при наличии в ней большого количества эозинофилов, например при эозинофильном инфильтрате легкого, бронхиальной астме. Ржавый цвет М. чаще наблюдается при крупозной пневмонии в связи с появлением гематина, который освобождается при распаде эритроцитов, проникших в просвет альвеол путем диапедеза. Черная М. возможна при пневмокониозах, обусловленных вдыханием содержащей частицы угля пыли. Некоторые лекарственные средства (например, рифампицин) окрашивают М. в красноватый цвет. Обычно М. не имеет запаха. Гнилостный запах она приобретает при абсцессе и гангрене легкого в результате развития гнилостной микрофлоры.
По консистенции различают жидкую, густую и вязкую мокроту, по характеру — слизистую, слизисто-гнойную, гнойную и кровянистую. Слизистая М. — бесцветная, обычно вязкой консистенции; особенно тягучей и прозрачной (стекловидной) она бывает после приступа бронхиальной астмы. Слизисто-гнойная М. образуется при многих заболеваниях бронхов и легких (в т. ч. при обструктивном бронхите, инфекционно-аллергической форме бронхиальной астмы), густая слизисто-гнойная М. может отходить при кашле в виде слепков бронхов, особенно густая и вязкая слизисто-гнойная М. выделяется при муковисцидозе. Гнойная М. наблюдается редко, например при прорыве эмпиемы плевры в просвет бронха. Кровянистая М., содержащая прожилки или сгустки крови либо алую пенистую кровь, является признаком легочного кровотечения.
В состав М., как и в состав нормального трахеобронхиального секрета, входят белки, преимущественно гликопротеины, углеводы, нуклеотиды и липиды. Большинство биохимических компонентов диффундирует из плазмы, но некоторые синтезируются в легких и бронхах, в частности сурфактант, секреторный иммуноглобулин А и муцин. Муцины с высоким содержанием сиаловых кислот во многом определяют эластические свойства М. Вода составляет 89—95% трахеобронхиальной слизи и находится большей частью в структурном комплексе с гликопротеинами. В трахеобронхиальной слизи содержатся электролиты — ионы натрия, хлора, кальция.
Иммунологические свойства трахеобронхиального секрета, а также М. определяются такими веществами, как лактотрансферрин, секретируемый клетками слизистых желез бронхов (бактерицидное действие лактотрансферрина объясняется его способностью связывать железо, необходимое для размножения микроорганизмов), лизоцим, интерферон, секреторный иммуноглобулин А.
Максимальное количество секреторного иммуноглобулина А содержится в секрете трахеи и крупных бронхов. Основное защитное действие его проявляется способностью агглютинировать бактерии, препятствовать их прилипанию к мембране эпителиальных клеток, тормозить рост и размножение бактерий. Секреторный иммуноглобулин А имеет значение и в защите организма от вирусов.
В мокроте постоянно присутствуют ингибиторы протеаз: α1-антитрипсин в свободной форме и в комплексе с протеолитическими ферментами лейкоцитов, α2-макроглобулин, антихимотрипсин, а также низкомолекулярные «ингибиторы с широким спектром антипротеазной активности. Комплекс ингибиторов протеаз трахеобронхиального секрета предотвращает действие протеолитических ферментов бактериального, лейкоцитарного и макрофагального происхождения, освобождающихся в процессе воспаления.
Гнойная М. содержит значительное количество коллагеназы, эластазы и химотрипсиноподобных ферментов, которые способствуют расщеплению белковых макромолекул, улучшению реологических свойств М. и ее выделению; однако эти ферменты при их избытке могут повреждать слизистую оболочку бронхов, паренхиму и эластические структуры легкого.
Исследование мокроты. М. собирают утром натощак в стерильную плевательницу. Перед отхаркиванием необходимо, чтобы больной прополоскал рот слабым раствором антисептического средства, затем кипяченой водой, чтобы в М. было меньше примеси слюны. При невозможности получить М. обычным путем назначают раздражающие ингаляции с изотоническим раствором хлорида натрия. Для микробиологического и цитологического исследований также могут быть использованы материалы бронхоальвеолярного смыва (см. Лаваж бронхоальвеолярный), бронхиального смыва или аспират, полученные при бронхоскопии (Бронхоскопия).
Для изучения М. в клинической практике применяют макроскопическое, микроскопическое (в т.ч. цитологическое), микробиологическое, иногда биологическое и физико-химическое исследования.
Макроскопическое исследование включает определение суточного количества, цвета, запаха, консистенции и характера М. Обращают внимание также на расслоение М. при стоянии в стеклянной посуде. Слизистая и слизисто-гнойная М. не расслаивается, гнойная разделяется на два слоя (верхний — серозный и нижний — гнойный); иногда при гнойных процессах в легких М. может разделяться на три слоя (верхний — слизисто-гнойный, пенистый; средний — серозный; нижний — гной и продукты тканевого распада).
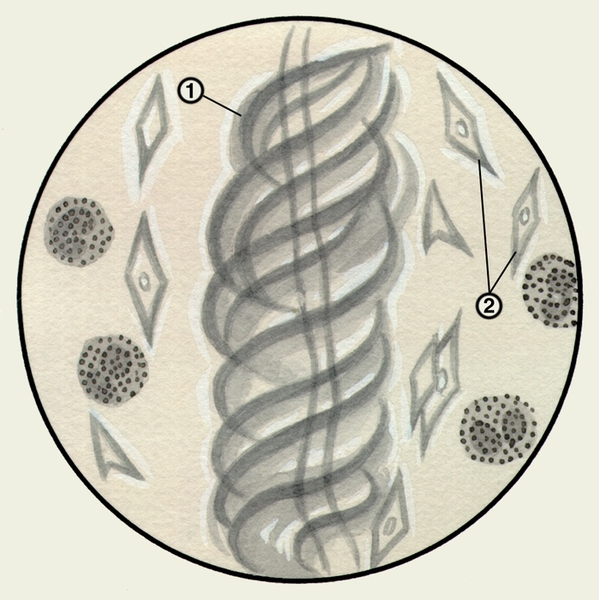
Микроскопическое исследование заключается в изучении неокрашенных (нативных) и окрашенных препаратов М. При малом увеличении микроскопа или под лупой в неокрашенных препаратах М. можно обнаружить спирали Куршманна (рис. 1) — беловатые прозрачные штопорообразные волокна, в центре которых находится извитая блестящая нить; их наличие указывает на спастическое состояние бронхов (например, при бронхиальной астме, обструктивном бронхите). При бронхиальной астме возможно выявление в М. кристаллов Шарко — Лейдена (рис. 1) — блестящих гладких бесцветных ромбов различной величины, образующихся вследствие распада эозинофилов.
При асбестозе легких (см. Пневмокониозы) иногда определяют так называемые асбестовые тела (асбестовые волокна, покрытые оболочкой из белка и гемосидерина), имеющие вид золотисто-желтых образований со вздутыми концами. Так называемые рисовидные тельца, или линзы Коха, — зеленовато-желтые, довольно плотные образования творожистой консистенции величиной от булавочной головки до небольшой горошины, характерные для деструктивных форм туберкулеза, при современных методах лечения туберкулеза встречаются в М. редко. Обнаружение большого количества эластических волокон в виде сильно преломляющих свет тонких нитей, окрашивающихся эозином в розовый цвет (рис. 2), свидетельствует о деструкции легочной ткани любой этиологии. При микроскопии М. могут быть выявлены крючья и пузыри эхинококка, выделяющиеся при свежем разрыве эхинококковой кисты легкого, а также различные микроорганизмы,
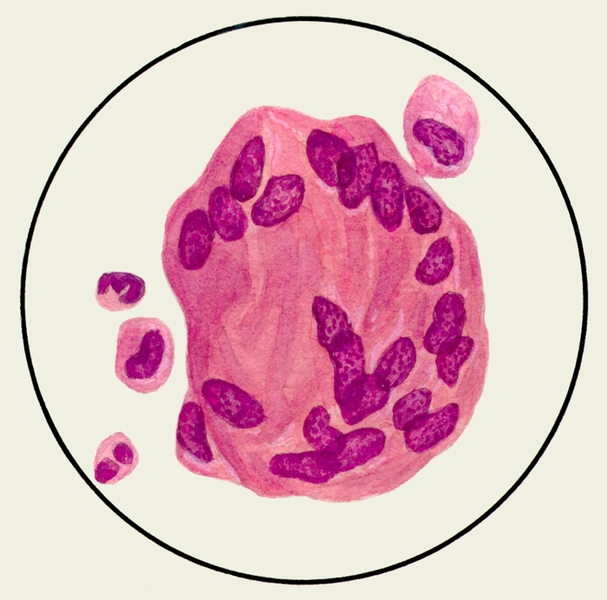
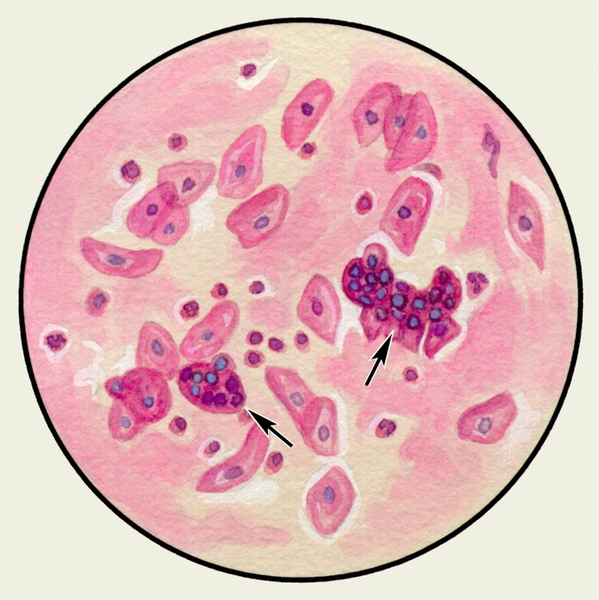
В мокроте могут обнаруживаться клетки, характерные для определенных заболеваний. Так называемые клетки сердечных пороков, или гемосидерофаги — альвеолярные макрофаги, содержащие в цитоплазме включения гемосидерина (рис. 3), встречаются при застойных явлениях в легких в связи с сердечной недостаточностью, при инфаркте легкого, идиопатическом гемосидерозе легких, кровохарканье любого генеза. Значительное количество эозинофилов в М. отмечается при бронхиальной астме. Клетки Пирогова — Лангханса (рис. 4) — многоядерные гигантские клетки (диаметром до 60 мкм) овальной или круглой формы — в М. определяются редко, они характерны для туберкулеза легких.
Цитологическое исследование М. с учетом соотношения ее клеточных элементов имеет значение для оценки активности заболеваний бронхов и легких, помогает установить преимущественность инфекционного или аллергического воспаления. Цитологические методы используют для диагностики бронхогенного рака легкого, особенно при профилактическом обследовании лиц, относящихся к группе повышенного риска. Обнаружение в М. опухолевых клеток (рис. 5, а, б), которые могут располагаться отдельно или образовывать большие скопления, дает возможность не только подтвердить диагноз злокачественной опухоли легких, но иногда и определить ее гистологический тип.
Микробиологическое исследование М. включает микроскопию (бактериоскопию), выделение чистых культур, определение чувствительности микрофлоры к различным лекарственным средствам и некоторые другие методы. Из трахеобронхиального секрета наиболее часто выделяют следующие микроорганизмы: патогенные — Streptococcus pneumoniae, Haemophilus influenzae; условно-патогенные — неклостридиальные анаэробы, Staphylococcus aureus, Staphylococcus epidermidis, Streptococcus hemolyticus, Klebsiella pneumoniae, Escherischia coli, Pseudomonas aeruginosa, Proteus, Candida, Streptococcus viridans, Streptococcus anhemolyticus, Neisseria catarrhalis.
В окрашенных и неокрашенных препаратах М. можно обнаружить дрожжеподобные грибки Candida в виде почкующихся клеток и нитей псевдомицелия, что, однако, не является достаточным основанием для диагноза кандидоза легких; выявление друз актиномицетов, окутанных гнойной массой, имеет диагностическое значение.
Бактериоскопия особенно важна для выявления микобактерий туберкулеза, которые при использовании метода Циля — Нельсена окрашиваются фуксином в красный цвет. Исследование окрашенного мазка М., подготовленного обычным способом, дает положительный результат при содержании более 100 000 микобактерий туберкулеза в 1 мл мокроты. В связи с этим при отрицательных результатах в случае подозрения на туберкулез прибегают к методам концентрации. Метод флотации дает возможность определить наличие микобактерий туберкулеза при их концентрации около 50 000 в 1 мл мокроты. 10—15 мл мокроты, собранной за 1—2 сут., гомогенизируют, встряхивая в течение 5—10 мин с равным объемом 0,5% раствора едкого натра, затем добавляют 100 мл дистиллированной воды и 0,5 мл бензина и снова встряхивают 5—10 мин. Примерно через 30 мин на поверхности образуется флотационное кольцо, состоящее из капелек бензина, содержащих микобактерии туберкулеза. Из материала флотационного кольца готовят препараты, которые исследуют методами световой и люминесцентной микроскопии (см. Микроскопические методы исследования).
В мокроте, окрашенной по Граму, при микроскопии можно выявить стрептококки, образующие цепочки, стафилококки, часто соединяющиеся в виде гроздей винограда, диплобактерии Фридлендера, пневмококки (рис. 6). Бактериоскопическое исследование М. для установления причины неспецифических заболеваний бронхов и легких имеет, как правило, ориентировочное значение.
Для выявления возбудителей неспецифических воспалительных заболеваний бронхов и легких проводят посев мокроты и смывов из бронхов на соответствующие Питательные среды. Выросшие микробы идентифицируют (см. Микробиологическая диагностика) и определяют их чувствительность к антибактериальным препаратам. С целью установления роли выделенного из мокроты микроорганизма используют методы определения их количества, а также реакцию непрямой иммунофлюоресценции выделенной культуры с сывороткой больного.
Основными условиями эффективности микробиологических исследований являются получение патологического материала до начала антибактериального лечения, исследование его в ближайшие часы после получения, а также правильный выбор необходимых для данного случая технических приемов обработки. Динамическое изучение микрофлоры дает возможность проследить смену возбудителя. Наибольшее диагностическое значение имеет обнаружение при двух — трех последующих исследованиях большого количества одного и того же патогенного или условно-патогенного микроорганизма.
Биологическое исследование — наиболее чувствительный метод выявления микобактерий туберкулеза. Центрифугат М., обработанный серной кислотой для уничтожения неспецифической микрофлоры, вводят животному (обычно морской свинке) подкожно в паховую область или внутрибрюшинно. При наличии в М. микобактерий туберкулеза через 1—1 1 /2 мес. у животного может быть обнаружено специфическое туберкулезное воспаление. Применение биологического метода ограничено в связи с необходимостью длительного наблюдения за животными (при отсутствии признаков развивающегося туберкулеза оно продолжается 3 мес.).
Физико-химическое исследование. Для изучения вязкости и эластичности М. используют ротационный вискозиметр. Величину рН определяют с помощью рН-метра. Реакция М. во многом зависит от характера и интенсивности воспаления бронхов; как правило, она слабощелочная, кислой становится при разложении М., примешивании к ней желудочного содержимого.
Общее содержание белка, определяемое биуретовым методом, или методом Лаури, колеблется в очень широких пределах, т.к. во многом обусловлено степенью экссудации плазмы в просвет бронхов. В мокроте при пневмонии содержится 1—2% белка; много белка появляется в М. при отеке легкого.
Библиогр.: Лабораторные методы исследования в клинике, под ред. В.В. Меньшикова, с. 91, М., 1987; Руководство по пульмонологии, под ред. Н.В. Путова и Г.Б. Федосеева, с. 110, Л., 1978.
Рис. 6. Стрептококки (1), стафилококки (2), диплобактерии Фридлендера (3), пневмококки (4); окраска по Граму.
Рис. 3. Микропрепарат мокроты. Альвеолярные макрофаги, содержащие в цитоплазме включения гемосидерина темно-синего цвета; реакция Перльса.
Рис. 1. Микропрепарат мокроты. Спирали Куршманна (1), кристаллы Шарко — Лейдена (2) в неокрашенном препарате мокроты больного бронхиальной астмой.
Рис. 4. Микропрепарат мокроты. Клетка Пирогова — Лангханса в мокроте больного туберкулезом легких; окраска гематоксилином и эозином.
Рис. 5б). Микропрепарат мокроты. Опухолевые клетки — клетки аденокарциномы (указаны стрелками), окраска гематоксилином и эозином.
Рис. 5а). Микропрепарат мокроты. Опухолевые клетки — полиморфные клетки плоскоклеточного рака (указаны стрелками), окраска гематоксилином и эозином.
Рис. 2. Микропрепарат мокроты. Эластические волокна в виде тонких розовых нитей; окраска эозином.
патологическое отделяемое из дыхательных путей.
Мокрота гнилостная (s. putridum, s. foetidum) — гнойная М. с гнилостным запахом.
Мокрота гнойная (s. purulentum) — М., содержащая гной; наблюдается, например, при прорыве абсцесса легкого в просвет бронха.
Мокрота жемчужная — М. с округлыми опалесцирующими включениями, состоящими из атипичных клеток и детрита; наблюдается при плоскоклеточном раке бронхов.
Мокрота кровянистая (s. sanguinolentum) — М. с примесью крови; наблюдается, например, при кровотечении из стенок дыхательных путей.
Мокрота ржавая (s. rubiginosum) — кровянистая М., содержащая включения ржавого цвета, образующиеся в результате разложения гемоглобина в дыхательных путях: наблюдается, например, при пневмониях, туберкулезе.
Мокрота серозная (s. serosum) — жидкая пенистая М., выделяющаяся при отеке легких.
Мокрота слизистая (s. mucosum) — бесцветная, прозрачная, вязкая М., практически не содержащая клеточных элементов.
Мокрота трехслойная — обильная гнойная М., разделяющаяся при отстаивании на три слоя: верхний — сероватый пенистый, средний — водянистый прозрачный и нижний — грязного серо-зеленого цвета, содержащий гной и остатки некротизированных тканей; наблюдается при гангрене легких.
источник