Возбудители инфекций нижних дыхательных путей по степени патогенности подразделяют на три группы:
- Патогены высокого уровня приоритетности — Staphylococcus aureus, Haemophilus influensae, Кlebsiella pneumoniae, Streptococcus pneumoniae.
- Среднего уровня — Candida albicans, Moraxella (Branhamella) cataralis, энтеробактерии.
- Низкопатогенные — Mycoplasma pneumonia, Pseudomonas aeruginosa, Chlamydia spp., Legionella pneumophila и ряд других микроорганизмов.
При интерпретации полученных данных следует учитывать, что у лиц со сниженным иммунитетом представители нормальной флоры в количественном отношении могут значительно превышать свои нормальные значения и в этом случае эту флору рассматривают как возбудителя инфекции. Считается, что для мокроты клинически значимым числом является 106-107 КОЕ/мл. Для бронхиальных смывов после бронхоальвеолярного лаважа — 104-105 КОЕ/мл.
В связи с тем, что в мокроте, как правило, присутствует микрофлора ротоглотки, результат посева следует интерпретировать с учетом клинической картины и общего состояния пациента.
К бактериям, приводящим к развитию патологии дыхательных путей, относятся Staphylococcus aureus, Haemophilus influenzae, Pseudomonas aeruginosa, Streptococcus pyogenes, Streptococcus pneumoniae, Moraxella catarrhalis, грибы рода Candida, Nocardia asteroides и N. cavia, Acinetobacter baumannii, Chlamydia psittaci и Mycobacterium tuberculosis — 100%.
В норме мокрота человека контаминирована (загрязнена) следующими видами нормальной симбиотической микрофлоры, характерной для верхних дыхательных путей: Staphylococcus spp., Streptococcus viridans group., Corynebacterium spp.(за исключением Corynebacterium diphtheria), Neisseria spp. (за исключением Neisseria meningitidis), Bacteroides spp., Veillonella spp., Lactobacillus spp., Candida spp., Дифтероиды, Fusobacterium spp.
Заболевания, при которых врач может назначить анализ мокроты на микрофлору и чувствительность к антибиотикам
| Online диагноз |
Размещение рекламы, сотрудничество: info@online-diagnos.ru
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
источник
— заболевания органов дыхания и ССС.
— чистая стеклянная широкогорлая банка из прозрачного стекла, направление.
Последовательность действий:
1. Объяснить правила сбора, получить согласие.
2. Утром почистить зубы и прополоскать рот кипяченой водой.
3. Откашлять и собрать в банку 3-5 мл мокроты, закрыть крышкой.
5. Доставить в клиническую лабораторию в течение 2 часов.
— Для определения суточного количества мокроту собирают в течение суток в одну большую посуду и хранят в прохладном месте.
— Мокроту рекомендуется собирать в специально оборудованном помещении у открытого окна или форточки.
— Не допускается загрязнение банки с наружной стороны.
Оценивается: консистенция (вязкая, студенистая, стекловидная), цвет (прозрачная, гнойная, серая, кровянистая), клеточный состав (наличие лейкоцитов, эритроцитов, эпителия, дополнительных включений.
— выявления возбудителя заболевания и определение чувствительности его к антибиотикам.
— стерильная пробирка или банка с крышкой (заказывается в бак. лаборатории), направление.
Последовательность действий:
1. Объяснить цель и суть сбора мокроты, получить согласие.
2. Утром натощак после туалета полости рта и до назначения а/б.
3. Пробирку или банку поднести ко рту, открыть ее, не касаясь краев посуды руками и ртом откашлять мокроту и сразу закрыть крышкой, соблюдая стерильность.
4. Отправить анализ в баклабораторию в течение 2 часов в контейнере спецтранспортом. Примечание: стерильность посуды сохраняется в течение 3 суток.
Сбор мокроты на МБТ (микобактерии туберкулеза):
Порядок сбора мокроты:
1. Объяснить суть и цель назначения, получить согласие.
3. Утром натощак после туалета полости рта после нескольких глубоких вдохов откашлять мокроту в чистую сухую банку (15-20 мл), закрыть крышкой. Если мокроты мало, то ее можно собирать в течение 1-3 суток, сохраняя в прохладном месте.
4. Доставить анализ в клиническую лабораторию.
Примечание: Если назначается посев мокроты на ВК, то мокрота собирается в стерильную посуду в течение 1 суток, храня в прохладном месте, и доставляется в баклабораторию.
Сбор мокроты на атипичные клетки:
— диагностическая (диагностика, исключение онкопатологии).
Последовательность сбора:
1. Объяснить пациенту правила сбора мокроты.
2. Утром после туалета полости рта собрать мокроту в чистую сухую банку.
4. Доставить в цитологическую лабораторию сразу, т.к. атипичные клетки быстро разрушаются.
Правила пользования карманной плевательницей:
Плевательницей пользуются пациенты, выделяющие мокроту.
Запрещается:
— сплевывать мокроту на улице, в помещении, в платок, полотенце;
Плевательница дезинфицируются по мере заполнения, но не реже 1 раза в сутки. При большом количестве мокроты – после каждого использования.
Для обеззараживания мокроты: залить 10% хлорной известью в соотношении 1:1 на 60 мин или засыпать сухой хлорной известью из расчета 200 г/л мокроты на 60 мин.
При выделении или подозрении на ВК — 10% хлорная известь на 240 мин или сухая хлорная известь на 240 мин в тех же соотношениях; 5% хлорамином на 240 мин.
После обеззараживания мокроту сливают в канализацию, а посуду, в которой обеззараживалась мокрота, моют обычным способом с последующей дезинфекцией.
Обеззараживание карманных плевательниц: кипячение в 2% растворе соды 15 мин или в 3% хлорамин на 60 мин.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9704 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
«Анализ мокроты на чувствительность к антибиотикам»
Анализ мокроты на чувствительность к антибиотикам позволит точно определить возбудителя болезни и подобрать эффективное лечение. Во время микроскопического исследования специалист определяет ДНК микроорганизмов в отделяемом, а также их концентрацию. Тест также включает проверку реакции бактерий на лекарственные препараты. По результатам анализа пациент получит рекомендации по лечению.
Анализ мокроты на чувствительность к антибиотикам требует специальной подготовки. Отделяемое сдают утром, натощак, методом отхаркивания. Перед этим необходимо тщательно почистить зубы и прополоскать рот. Для лучшего отделения слизи за день до теста рекомендуют пить больше жидкости. Исследование не проводят на фоне приема антибиотиков или противовоспалительных средств.
При сухом кашле для забора мокроты используют катетер или проводят биопсию. Манипуляции не входят в стоимость анализов на чувствительность к антибиотикам, оплачиваются отдельно.
Анализ мокроты на посев с определением чувствительности к антибиотикам
Анализ мокроты является одним из ключевых методов дифференциальной диагностики всевозможных бронхолегочных патологий: пневмоний, абсцесса, бронхоэктатической болезни и др. При этом такой метод лабораторного исследования, как посев мокроты, позволяет точноопределить качественный состав исследуемого биоматериала, выявить в нем патогенные микроорганизмы (или условно-патогенные микроорганизмы в высоком титре) и определить их чувствительность к конкретным группам антибиотиков и бактериофагов. Благодаря этому, данный анализ позволяет подобрать эффективное лечение даже в ситуации, когда наблюдается устойчивость патогенных микроорганизмов к многим антибактериальным препаратам.
Когда назначается анализ мокроты на посев с определением чувствительности к антибиотикам?
Проведение микробиологического исследования мокроты путем бактериологического посева с последующим определением чувствительности к антибиотикам выполняется:
- при затяжных и тяжело протекающих заболеваниях дыхательных путей,
- с целью установления возбудителя инфекционного заболевания,
- для подбора рациональной антибактериальной терапии,
- в случае неэффективности принимаемых антибиотиков.
Мокрота на посев собирается утром до первого приема пищи в специальный стерильный контейнер с плотно закрывающейся крышкой. Для того, чтобы в биоматериал не попали примеси слюны и слизи, перед сбором образца для исследования проводится тщательное очищение ротовой полости и носоглотки.
Анализу подлежит только свежая мокрота, выделенная в результате продолжительного откашливания.
Сбор мокроты на посев с определением чувствительности к антибиотикам проводят до начала лечения антибактериальными препаратами. В противном случае полученный результат может быть ложноотрицательным.
Исследование мокроты больного с целью определения антибактериальной чувствительности включает в себя:
- микроскопию мазка мокроты и предварительную идентификацию типа возбудителя;
- посев материала на питательную среду;
- культивацию микрооганизмов в индивидуально подобранных условиях;
- повторную микроскопию с подробной идентификацией выращенных колоний и определением основных свойств микроорганизмов;
- определение чувствительности к антибиотикам.
С помощью различных методов определения чувствительности возможно не только выделение спектра антибактериальных препаратов, обладающих губительным воздействием на выявленные микроорганизмы, но и установление минимально приемлемой для положительного терапевтического эффекта концентрации веществ.
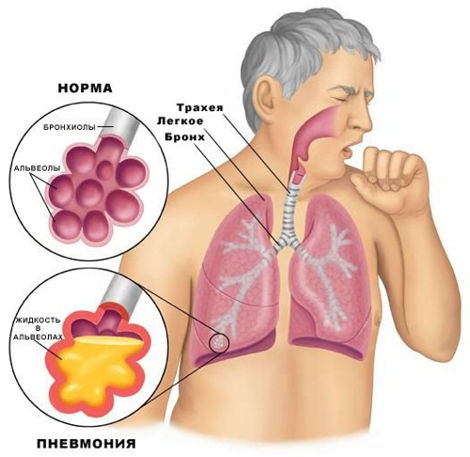
Это исследование показано при всех заболеваниях средних и нижних дыхательных путей инфекционного происхождения : острые и хронические бронхиты, плевриты, пневмонии . Обязательно проводится при осложнениях этих патологий, например, при абсцессе легкого.
Неоднократно анализ должен осуществляться при малейшем подозрении на туберкулез или проводиться как контрольное исследование при его терапии. В ряде случаев посев мокроты назначается при онкологических заболеваниях легких, для уточнения диагноза при возможных их сочетаниях с инфекционной патологией.
Необходимо учитывать, что дыхательные пути содержат нормальную микрофлору, некоторые виды которой при ослабленном иммунитете могут стать патогенными. Наиболее частыми возбудителями воспалительных заболеваний дыхательных путей являются золотистый стафилококк, гемофильная палочка, клебсиелла, стрептококк, энтеробактерии, а также микроскопические грибки. При туберкулезе выявляется палочка Коха.
Забор мокроты должен быть произведен до начала приема антибиотиков и осуществляется 3 способами: путем отхаркивания, аспирацией или с помощью бронхоскопии. Перед этим пациент должен почистить зубы и прополоскать рот. Полученный образец герметично упаковывают и отправляют в лабораторию, где в течение 2 часов он должен быть посеян в чашки Петри на питательную среду. Этот метод называют бактериологическим. При образовании колоний микроорганизмов производится их идентификация. Обнаружение поселений, созданных патогенными бактериями, является важным диагностическим критерием.
Следующий этап исследования-это определение чувствительности микробов к антибиотикам. Для этого чаще используется метод дисков: небольшие диски, пропитанные растворами различных антибактериальных препаратов, помещаются в колонии бактерий. Далее отслеживается скорость гибели колонии вокруг них. Чем быстрее это происходит, тем эффективнее антибиотик.
Бактериологический способ дает возможность не только определить тип возбудителя и его реакцию на антибиотики, но и подсчитать его количественно. Содержание 10/5 и более патогенных микроорганизмов на 1 мл мокроты считается этиологически значимым признаком.
Результат посева дает важнейшую информацию о причине заболевания, его тяжести и помогает выбрать правильный путь лечения.
Автор: Уразбахова Анар Жаксылыковна
источник
Анализ мокроты на микрофлору и чувствительность к антибиотикам является микробиологическим исследованием отделяемого из бронхов, которое выполняется для определения находящихся там микроорганизмов и выбора препаратов для этиотропной терапии. Это исследование обычно назначается пациентам с заболеваниями бронхов и легких. Чаще мокрота получается путем отхаркивания или при помощи аспирации. В некоторых случаях забор материала для анализа выполняется во время проведения бронхоскопии.
Какие микроорганизмы могут находиться в мокроте? Кому назначается этот анализ и как он проводится? Что может повлиять на его результаты? Ответы на эти вопросы можно получить, прочитав эту статью.
Основными показаниями для назначения анализа мокроты на микрофлору и чувствительность к антибиотикам являются следующие случаи:
При отсутствии заболеваний в мокроте могут выявляться следующие симбиотические микроорганизмы (нормальная микрофлора):
- Streptococcus viridans group.;
- Staphylococcus spp.;
- Bacteroides spp.;
- Corynebacterium spp. (кроме Corynebacterium diphtheria);
- Veillonella spp.;
- Neisseria spp. (кроме Neisseria meningitidis);
- Candida spр.;
- Lactobacillus spp.;
- Fusobacterium spp.;
- дифтероиды.
При оценке результатов анализов пациентов со сниженным иммунитетом следует учитывать, что при повышении показателей количества представителей нормальной микрофлоры могут развиваться заболевания (т. е. они становятся их возбудителями). Клинически значимыми в таких случаях являются следующие показатели:
- 10 6 – 10 7 КОЕ/мл в мокроте;
- 10 4 – 10 5 КОЕ/мл в бронхиальных смывах после бронхиального лаважа.
Наиболее часто встречающимися в мокроте патогенными микроорганизмами являются:
- высокопатогенные: Haemophilus influensae, Streptococcus pneumonia, Staphylococcus aureus, Кlebsiella pneumonia;
- среднепатогенные: энтеробактерии, Moraxella (Branhamella) cataralis, Cand >
При назначении этого анализа врач обязательно объясняет больному, для чего он необходим и как выполняется. Этот метод диагностики должен проводиться до назначения антибиотиков или спустя некоторое время после завершения их приема. Однако в некоторых случаях допускаются исключения. При туберкулезе мокрота сдается 3 дня подряд в утренние часы.
Если анализ проводится путем отхаркивания, то за день перед его сдачей больному (при отсутствии противопоказаний) следует пить много жидкости. Пациент должен понимать, что в контейнер для сбора материала должна собираться не слюна, а именно мокрота. Для получения продуктивного кашля его обучают следующей процедуре: после проглатывания слюны и трех глубоких вдохов выполняется энергичное покашливание. Утром в день исследования пациент должен почистить зубы и хорошо прополоскать ротовую полость для уменьшения ее обсемененности другими микроорганизмами.
При сборе мокроты методом аспирации врач обязательно предупреждает больного о том, что при введении катетера он может чувствовать незначительный дискомфорт. Если материал будет собираться во время бронхоскопии, то пациент не должен принимать пищу за 6 часов до процедуры. Кроме этого, врач уточняет у больного информацию о возможном присутствии аллергии на местные анестетики.
При заборе мокроты путем откашливания медицинская сестра надевает перчатки и просит больного проглотить слюну, выполнить 3 глубоких вдоха и энергично покашлять. При отсутствии мокроты проводят вдыхание теплого аэрозоля, облегчающего выведении отделяемого. Полученную мокроту пациент сплевывает в стерильный контейнер, который герметично закрывается, маркируется и помещается в дополнительный пластиковый пакет.
Если забор мокроты для анализа проводится путем аспирации, то при необходимости до и после процедуры выполняется ингаляция кислорода. Далее специалист надевает на руки перчатки, присоединяет ловушку для сбора мокроты к катетеру и погружает его в физиологический раствор. После этого катетер медленно вводят через ноздрю в трахею, и при его прохождении через гортань у больного возникает кашель. В этот момент при помощи шприца выполняется аспирация отделяемого, которая должна длиться не более 15 секунд. После этого катетер вынимается из дыхательных путей и выбрасывается. Отсоединенную от шприца ловушку герметично упаковывают, маркируют и отправляют в лабораторию.
Перед бронхоскопией глотку больного орошают и прополаскивают раствором местного анестетика. После начала действия препарата бронхоскоп вводят в просвет бронха и при помощи специальной щеточки собирают необходимый для анализа материал. Мокрота может получаться путем ее аспирации через внутренний канал прибора (иногда перед этим стенка бронха орошается физиологическим раствором). После завершения процедуры бронхоскоп извлекают из дыхательных путей. Полученный образец упаковывают в стерильный контейнер, маркируют и отправляют на исследование.
Материал для анализа должен отправляться в лабораторию сразу же после забора. В некоторых случаях разрешается хранение образцов мокроты на протяжении 2-3 часов в холодильнике при 4 °С.
Иногда допускается сдача мокроты на анализ уже после начала приема антибактериальных средств. При таких обстоятельствах на бланке направления обязательно должны указываться принимаемые больным препараты.
Исказить результаты анализа мокроты на микрофлору и чувствительность к антибиотикам могут следующие факторы:
- неправильная техника сбора мокроты;
- отсутствие указаний на бланке о проводимой антибактериальной терапии;
- задержка при отправке образцов в лабораторию.
Посев мокроты выполняют в чашках Петри на питательные среды (агар, мясопептонный бульон, желатин), к которым иногда добавляют сыворотку, кровь или углеводы. Далее образцы инкубируют в благоприятных для роста микроорганизмов условиях при температуре 36-37 °С на протяжении 18-24 часов. Выделенную из колоний чистую культуру идентифицируют.
После получения колоний возбудителя заболевания приступают к анализу, определяющему его чувствительность к антибактериальным препаратам. Для этого обычно применяется методика дисков, которые смачиваются растворами разных антибиотиков и помещаются в колонию выделенных микроорганизмов. После этого выполняется изучение скорости гибели возбудителя заболевания под воздействием того или иного препарата. Результаты позволяют выбирать наиболее эффективный антибиотик для лечения заболевания.
Расшифровка результатов проводится лечащим врачом.
Анализ мокроты на микрофлору показан при длительном кашле. Поэтому его обычно назначает пульмонолог. Если диагноз еще не установлен, следует обратиться к терапевту для предварительного обследования. Также анализы мокроты используют в практической работе фтизиатры при подозрении на открытые формы туберкулеза.
источник
При проблемах респираторного тракта – особенно бронхов и легких, подозрении на бронхиты и пневмонии, а также более тяжелые и хронические поражения респираторного тракта, в рамках обследования назначают посевы мокроты на флору, чтобы определить возбудителя и затем подобрать препараты, которыми быстро и эффективно можно лечить пациента, подавляя развитие инфекции.
Мокроту для исследования собирают или после откашливания, либо за счет аспирации из дыхательных путей во время процедуры бронхоскопии.
Подобный анализ могут применять как у взрослых, так и у детей при подозрении на пневмонии, особенно атипичные и резистентные к терапии, а также при бронхитах, имеющих рецидивирующее или хроническое течение.
Проведение посева мокроты на флору будет показано для того, чтобы выявить и точно идентифицировать возбудителя, а также определить его чувствительность к определенным группам антибиотиков.
Также посевы могут проводиться для того, чтобы проконтролировать эффективность от проводимого лечения. Могут быть назначены посевы при подозрении на опасные болезни легких (туберкулез, пневмокониоз и другие).
Посевы являются одним из пунктов в плане обследований при наличии бронхоэктазов, а также на фоне имеющейся ХОБЛ. Посев мокроты с выявлением патогенной флоры, показан при:
- Различных формах бронхитов, подозрениях на плеврит или пневмонию
- На фоне абсцесса легкого, наличия бронхоэктатической болезни
- При муковисцидозе или бронхомаляции
- Для исключения туберкулеза
- При аномалиях развития легких и бронхов.
В норме респираторный тракт активно контактирует с внешней средой, поэтому он не стерилен. В респираторном тракте, где образуется мокрота, обитает множество микробов, которые могут находиться в составе мокроты и в норме, но есть и те возбудители, которые недопустимы у здоровых людей.
Важно знать, что есть полезные микробы, условно-патогенная группа и откровенно патогенные бактерии. Последние две группы важно обнаруживать в посевах мокроты, чтобы ставить диагноз.
Если с патогенными микробами все понятно – их наличие – признак патологии, то для условно-патогенных бактерий важно их количество и сочетание между собой, а также состояние иммунитета и возраст пациента.
В посевах мокроты допустимы определенные микробы разных групп:
Эпидермальные стафилококки и сапрофитные
Если это человек с нормальным иммунитетом, они не вредят и не проявляют патогенной активности, при наличии сниженного иммунитета или у детей раннего возраста при оценке результатов необходимо смотреть на количество колоний, чтобы они не превышали определенных нормативных значений.
Опасным будет превышение показателей для мокроты, собранной обычным методом – более 10 6 – 10 7 КОЕ/мл. Если мокрота собрана при бронхоскопии или это смывы с бронхов – нормы 10 4 – 10 5 КОЕ/мл или ниже.
Определенно патогенными будут такие возбудители, выявленные в мокроте, как:
- Очень патогенные – гемофильная палочка (особенно типа В), стрептококки, золотистый стафилококк, а также клебсиелла пневмониа.
- Реже встречаются такие возбудители как Моракселла и кандида, а также хламидии или микоплазмы пневмония, легионелла или псевдомонала.
При посевах выявленных возбудителей с чувствительностью на антибиотики определяют те препараты, которые максимально полно подавляют рост патогенных бактерий, полностью прекращая их рост на питательной среде.
При назначении анализа мокроты необходимо подробно и доступно разъяснить пациенту, как правильно подготовиться и собрать необходимый материал. Мокроту собирают до начала терапии антибиотиками и затем, через некоторое время после окончании курса. Иногда могут проводиться промежуточные исследования в ходе терапии.
Мокрота может быть собрана за счет естественного откашливания (отхаркивания) или при проведении определенных медицинских процедур (бронхиальный лаваж или бронхоскопия).
Если это сбор при откашливании, для стимуляции продукции мокроты за сутки до анализа нужно пить много жидкости, и собирать нужно не слюну, которая копится во рту, а именно мокроту, слизь, откашливаемую из бронхов. Чтобы стимулировать продуктивный кашель, пациента учат делать следующее – проглотить слюну и сделать три глубоких вдоха, затем энергично покашлять.
Утром в день сдачи анализа необходима чистка зубов и тщательное полоскание ротовой полости, чтобы снизить обсемененность микроорганизмами.
Если мокрота собирается за счет отсасывания ее из респираторного тракта, необходимо предупредить пациента о дискомфортных ощущениях. При показаниях к бронхоскопии необходимо голодание в течение 6 часов, а также исключение аллергии на местную анестезию.
Подготовив контейнер, важно сделать три глубоких вдоха и затем покашлять, если мокрота не отходит, стоит подышать теплым аэрозолем, который постепенно стимулирует отвод мокроты. Откашливаемая мокрота сплевывается в стерильный контейнер, который немедленно закрывается и доставляется в лабораторию.
При аспирации мокроты из бронхиального дерева необходимо дыхание кислородом до процедуры и после нее. Используется катетер с емкостью для сбора мокроты, который погружен в физраствор. Катетер вводится медленно через нос в глотку и затем трахею, при достижении гортани он провоцирует кашель. В момент кашля шприцом проводят аспирацию мокроты, длящуюся до 15 секунд. После этого катетер удаляется, а полученный материал отправляется в лабораторию.
Если материал собирают при бронхоскопии, глотка больного орошается и полощется местными анестетиками, после начала действия которых бронхоскоп вводится в просвет бронхов, при помощи специальных приборов собирая мокроту с поверхности слизистых. Иногда могут подавать физраствор, чтобы разжижать мокроту и увеличить объем содержимого, тогда содержимое аспирируют через бронхоскоп.
Чтобы исключить погрешности и ошибки важно сразу же после забора посеять мокроту, допустимо ее хранение до 2 часов при низких температурах, не более 4°С.
Иногда мокроту сеют после начала приема антибиотиков, но важно тогда обязательно указать препараты, которые принимает пациент.
Искажают результаты дефекты забора мокроты, длительное ожидание их исследования или прием антибиотиков до получения образца.
Мокроту сеют на специальные среды и ждут роста колоний микробов, определяя конкретного возбудителя. После того, как определен опасный микроб, проводят исследование его чувствительности к антибиотикам за счет нанесения дисков, пропитанных препаратами. Если около них колонии активно гибнут – антибиотики эффективны. Именно их рекомендуют в лечении патологии, при которой назначен анализ.
Парецкая Алена, врач, медицинский обозреватель
3,777 просмотров всего, 1 просмотров сегодня
источник
Недопустимо направлять мокроту на исследование в емкостях, не предназначенных для этих целей, так как в них могут содержаться вещества, способные исказить результат анализов.
Нельзя разделять мокроту на две части для исследования в разных лабораториях, так как важные компоненты могут попасть только в один из контейнеров.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Общие правила сбора слюны
Внимание! Нецелесообразно проводить исследования слюны на фоне применения глюкокортикоидных препаратов (в т.ч. мазей).
За сутки до взятия слюны не употреблять алкоголь.
- За час до сбора слюны не есть, не курить, не чистить зубы (если нет других указаний от лечащего врача).
- За 10 минут до сбора слюны прополоскать рот водой.
- За сутки и в течение всего периода сбора слюны исключить физические нагрузки, не употреблять кофеин (чай, кофе, кофеиносодержащие энергетические напитки, продукты, жевательная резинка), алкоголь;
- За один час до сбора слюны не курить;
- За 30 минут до сбора слюны не употреблять пищу, не чистить зубы, в том числе не использовать зубную нить и ополаскиватель для полости рта, не жевать жевательную резинку;
- За 10 минут до сбора слюны прополоскать рот водой;
- Прием седативных препаратов, кортизона ацетата, эстрогенов, пероральных контрацептивов, глюкокортикоидных препаратов (в т. ч. мазей) может вызвать повышение уровня кортизола. Отмена лекарственных препаратов осуществляется строго по рекомендации лечащего врача.
Продробнее о правилах сбора слюны для исследований «Кортизол в слюне» смотрите по ссылке
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, отделяющуюся при отхаркивании. Попадание слюны в образец может существенно влиять на результат исследования.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Для бактериологического исследования мокроту собирают до начала антибактериальной терапии или через определенный промежуток времени после введения препарата.
Порядок сбора
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Внимание Мокрота собирается натощак.
Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Мокрота. На грибы Cand >Внимание! Мокрота собирается до начала антибактериальной терапии.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Мокрота собирается до начала антибактериальной терапии. Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Качественным материалом для анализа считается мокрота, имеющая слизистый или слизисто-гнойный характер, а также содержащая плотные белесоватые включения.
У детей, не умеющих откашливать мокроту и заглатывающих ее, следует поступить следующим образом:
- Вызвать рефлекторный кашель, раздражая ватным тампоном, накрученным на ручку чайной ложки область корня языка и задней стенки глотки.
- Полученную мокроту собрать этим же тампоном и поместить в контейнер.
Так же следует поступать с очень слабыми больными, которые не могут откашляться самостоятельно.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Сегодня все большую популярность приобретает анализ на чувствительность к антибиотикам. Микрофлора человека довольно разнообразна, представлена большим количеством микроорганизмов, в различных биотопах.
Фармацевтические компании разработали большое количество антибактериальных средств, антибиотиков, которые позволяют поддерживать нормальное соотношение и численность микробных популяций. С началом эры антибиотиков удалось вылечить многие заболевания, которые раньше считались смертельными. Но микроорганизмы также стремятся к выживанию, постепенно адаптируются к действию антибактериальных препаратов. Со временем многие из них обрели устойчивость по отношению ко многим лекарственным средствам, закрепили ее в генотипе и стали передавать из поколения к поколению. Таким образом, новые микроорганизмы, уже изначально не чувствительны к определенным препаратам, и их назначение может быть неэффективно. Фармацевты разрабатывают все новые и новые средства, добавляя в них новые активные компоненты, меняя основную формулу. Но постепенно к ним также вырабатывается устойчивость.
Причина повышенной устойчивости микрофлоры ко многим препаратам, и даже их аналогам зачастую кроется в неправильном и бесконтрольном приеме антибиотиков. Врачи назначают антибиотики и их комбинации при различных бактериальных заболеваниях. При этом не проводится предварительная оценка того, насколько эффективными они окажутся, не подбирается оптимальная дозировка, что очень важно как для лечения, так и для предотвращения механизмов развития дальнейшей устойчивости. Многие ошибочно назначают антибактериальную терапию даже при вирусных заболеваниях, что неэффективно, поскольку антибиотик не действует против вирусов.
Терапия зачастую назначается без предварительной проверки чувствительности, подбор действующего средства и требуемой его дозировки по отношению к каждому конкретному заболеванию и биотопу не производится. Поскольку антибиотики назначаются «в слепую», часто наблюдаются случаи, когда они не проявляют никакой активности по отношению к тем микроорганизмам, которые вызвали заболевание и численность которых нужно снизить. Вместо этого они оказывают воздействие на других представителей микрофлоры, в результате чего развивается дисбактериоз, который является также довольно опасной патологией и может привести к серьезным последствиям. Особенно опасны случаи, когда антибиотик уничтожает нормальную микрофлору, которая призвана защищать организм и поддерживать его нормальное функционирование. Также бывают случаи, когда назначается слишком большая или слишком маленькая дозировка препарата.
Пациенты также безответственно относятся к лечению. Зачастую лечение прекращают после того, как симптомы заболевания перестали беспокоить. При этом полный курс до конца многие предпочитают не заканчивать. Это является одним из факторов, которые способствуют развитию устойчивости у бактерий. Полный курс рассчитан на то, чтобы полностью патогенную микрофлору. Если курс не закончен, она убита не полностью. Те микроорганизмы, которые выжили, подвергаются мутациям, вырабатывают механизмы, которые обеспечивают им защиту от данного средства, и передают ее следующим поколениям. Опасность состоит в том, что устойчивость вырабатывается не только по отношению к данному конкретному препарату, но и ко всей группе препаратов.
Поэтому на сегодня одним из наиболее эффективных средств рациональной терапии и профилактики устойчивости, является предварительное определение чувствительности к назначаемому средству и подбор его оптимальной дозировки.

В норме такой анализ должен проводить во всех случаях, когда требуется антибактериальная терапия. Исходя из основных законов антибиотикотерапии, любой антибиотик может быть назначен только после того, как проведена предварительная оценка чувствительности микрофлоры к данному средству, в лабораторных условиях определена оптимальная концентрация действующего вещества. На практике, в силу различных причин и обстоятельств, такое исследование перед началом лечения не проводится, и врач вынужден подбирать лекарственное средство «наугад».
Сегодня проверка чувствительности проводится только в тех случаях, когда у врача возникают большие сомнения в отношении того, будет ли назначенное средство эффективно, в случаях длительного отсутствия эффекта от препарата, а также при повторном использовании одного и того же средства в ограниченный промежуток времени. Часто чувствительность определяют при лечении заболеваний, передающихся половым путем. Многие специалисты обращаются к анализу в случае возникновения побочных эффектов, аллергических реакций, и когда нужно заменить один препарат на другой.
Также часто к анализу обращаются для подбора лекарственных средств при антибактериальной терапии в восстановительный период после операций, лапароскопических вмешательств, удаления органов. В отдлениях хирургии, гнойной хирургии такое исследование просто необходимо, поскольку здесь достаточно быстро развивается устойчивость.кроме того, развиваются сверхустойчивые «внутрибольничные»Многие платные клиники подходят к назначению лекарственных препаратов со всей ответственностью – только после проверки чувствительности. Во многих случаях бюджет государственных учреждений просто не позволяет проводить подобные исследования для каждого пациента, которому требуется антибактериальная терапия.

Подготовка к исследованию не требует никаких специальных мер. Она такая же, как и при проведении любых анализов. За несколько дней до исследования нужно воздержаться от приема алкоголя. Утром, в день забора материала, в большинстве случаев кушать и пить нельзя. Но все зависит от типа анализа. Материал для исследования может быть различным, в зависимости от заболевания.
При заболеваниях горла, дыхательных путей, берут мазок из горла, носа. В венерологии, гинекологии, урологии, берут на анализ мазки из половых органов, кровь. При заболеваниях почек, часто требуется моча. При заболеваниях ЖКТ, некоторых инфекционных заболеваниях, исследуют испражнения, рвотные массы. Иногда может исследоваться грудное молоко, выделения из носа, глазной секрет, слюна, мокрота. При тяжелых патологиях и подозрении на инфекционный процесс, исследуется даже спинномозговая жидкость. Спектр достаточно широк.
Особенности забора материала определяются его биологической принадлежностью. Так, моча, кал, собирается утром в чистую емкость или в специальный контейнер для биологического материала. Забор грудного молока осуществляют до кормления. На исследование берется средняя порция. Мазок забирается при помощи специального тампона, которым проводят по слизистым, затем опускают в пробирку с подготовленной средой. Кровь забирается в пробирку, из пальца или вены. При заборе мазки из уретры или влагалища, рекомендуется в течение нескольких дней воздержаться от половых контактов.
При заборе биологического материала на исследование необходимо в первую очередь обеспечить правильность забора и стерильность. Но это в большинстве случаев является заботой медицинского персонала, пациенту по этому поводу беспокоиться не стоит. Чаще всего к подобным исследованиям обращаются гинекологи и урологи, на втором месте – отоларингологи при лечении заболеваний носоглотки и глотки, верхних дыхательных путей.

Собранный биологический материал в стерильных условиях доставляется в лабораторию, где и проводятся дальнейшие исследования. В первую очередь производится его первичный посев на универсальные питательные среды. Также берется часть материала для микроскопического исследования. Готовится мазок для микроскопии, проводится исследование, с помощью которого можно определить примерную картину, предполагать какие микроорганизмы присутствуют в образце. Это дает возможность подобать наиболее оптимальные среды для дальнейшего исследования и идентификации микроорганизмов. Также на микроскопии могут быть заметны признаки, указывающие на воспаление, онкологический процесс.
В течение нескольких дней в чашке Петри вырастают колонии микроорганизмов. Затем берут несколько колоний, пересеивают их на селективные питательные среды, которые дают возможность определить примерную группу микроорганизмов. Инкубируют в течение нескольких суток в условиях термостата, затем приступают к идентификации (определению вида микроорганизмов). Идентификацию проводят при помощи специальных биохимических и генетических тестов, определителей. Дополнительно могут проводиться иммунологические следования.
После того, как основной возбудитель выделен, проводя т оценку его чувствительности к антибиотикам. Для этого существует несколько методов. Чаще всего пользуются методом серийных разведений, или диско-диффузионным методом. Методики подробно прописаны в микробиологических справочниках, методических указаниях и стандартах лабораторий.
Суть диско-диффузионного метода состоит в том, что производится засев микроорганизмов, которые были идентифицированы на питательную среду, сверху накладываются специальные диски, пропитанные антибиотиками. В течение нескольких суток посев инкубируют в термостате, затем измеряют результаты. Оценивают степень задержки роста бактерий каждым антибиотиком. Если бактерия чувствительна к антибиотику, вокруг диска образуется «зона лизиса», в котором бактерии не размножаются. Их рост замедленный, или вовсе отсутствует. По диаметру зоны задержки роста определяют степень чувствительности микроорганизма к антибиотику и формулируют дальнейшие рекомендации.
Метод серийных разведений является наиболее точным. Для этого микроорганизмы высеивают на жидкие питательные среды, добавляют антибиотик, разбавленный по системе десятичных разведений. После этого пробирки ставят на несколько суток в термостат для инкубирования. Чувствительность к антибиотикам определяют по степени роста бактерий в питательном бульоне с добавлением антибиотиком. Регистрируют минимальную концентрацию, при которой еще происходит рост микроорганизмов. Это и есть минимальная дозировка препарата (необходим пересчет из микробиологических единиц на действующее вещество).
Это стандартные микробиологические методики, лежащие в основе любого исследования. Они подразумевают ручное выполнение всех манипуляций. Сегодня многие лаборатории оснащены специальным оборудованием, которое выполняет все эти процедуры в автоматическом режиме. Специалисту, работающему с таким оборудованием, необходимо только умение работать с оборудованием, соблюдение правил безопасности и стерильности.
Необходимо учитывать, что показатели чувствительности в условиях лаборатории и в условиях живого организма резко отличаются. Поэтому человеку назначается большая дозировка, чем определилась в ходе исследования. Это связано с тем, что в организме нет столь оптимальных условий для роста бактерий. В лаборатории создаются «идеальные условия». Часть препарата может быть нейтрализовано действием слюны, желудочного сока. Часть нейтрализуется в крови антителами и антитоксинами, которые вырабатываются иммунной системой.
Для начала производят забор биологического материала. Для этого нужно собрать среднюю порцию утренней мочи и доставить ее в лабораторию. Важно соблюдать стерильность и за несколько дней до анализа не принимать антибиотиков, иначе можно получить ложноотрицательный результат. После этого производится стандартный посев, суть которого состоит в выделении чистой культуры возбудителя и подборе антибиотика, который будет оказывать на него оптимальное бактерицидное воздействие. Определяется необходимая концентрация антибиотика.
Анализ мочи чаще всего назначают при подозрении на инфекционно-воспалительный процесс в мочеполовой системе, при иммунодефицитах и нарушении обмена веществ. В норме моча является стерильной жидкостью. Продолжительность такого исследования составляет 1-10 суток и определяется скоростью роста микроорганизма.
Исследование подразумевает выделение микроорганизма, который является возбудителем в чистую культуру. Иногда таких микроорганизмов может быть несколько (микст-инфекция). Некоторые микроорганизмы способны формировать биопленки, которые являются своеобразными «микробными сообществами». Выживаемость биопленок намного выше, чем одиночных микроорганизмов, или ассоциаций. Кроме того, не все антибиотики способны оказывать воздействие на биопленку, и проникать внутрь нее.
Для определения возбудителя, его выделения в чистую культуру, производится посев. В ходе исследования производится несколько посевов, в различные питательные среды. Затем выделяется чистая культура, определяется е биологическая принадлежность, и определяется чувствительность к антибактериальным препаратам. Производится подбор оптимальной концентрации.
Для исследования может использоваться любой биологический материал, в зависимости от заболевания, локализации инфекционного процесса. Продолжительность определяется скоростью роста микроорганизмов.

Кал исследуют при различных желудочных и кишечных заболеваниях, при подозрении на инфекционный процесс, бактериальной интоксикации, пищевых отравлениях. Целью исследования является выделение возбудителя и подбор к нему оптимальных антибактериальных препаратов, которые будут оказывать высокую активность. Важность этого типа исследования состоит в том, что можно подобрать препарат, который будет оказывать воздействие только на возбудителя заболевания, и не будет воздействовать на представителей нормальной микрофлоры.
Первым и весьма значимым этапом является сбор кала. Его нужно собрать в специальный стерильный контейнер, в утренние часы. Хранить следует не более 1-2 часов. Женщинам при наличии менструальных выделений, следует отложить анализ до окончания, поскольку точность результатов изменится. Материал доставляется на исследование в лабораторию. Анализ проводится с применением стандартной микробиологической техники посева и выделения чистой культуры. Дополнительно проводится антибиотикограмма. По заключению производится разработка рекомендаций, определяется дальнейшая схема исследования.

Материалом для исследования служит кал, взятый непосредственно после акта дефекации. Нормальная микрофлора ЖКТ состоит из представителей нормальной флоры и нескольких представителей патогенной флоры. Их видовой состав, количество и соотношение строго обозначены и держатся в пределах допустимой нормы. Если такое соотношение нарушается, развивается дисбактериоз. Он может проявляться по-разному. Могут развиваться инфекционные заболевания, если резко увеличивается количество патогенной микрофлоры. Если количество какого-либо микроорганизма резко снижается, свободное место занимают другие представители, которые не свойственны ЖКТ, или же патогенные. Часто свободное место занимает грибок, тогда развиваются различные грибковые поражения, кандидозы.
Для того чтобы определить количественный и качественный состав микрофлоры кишечника, проводят анализ кала на дисбактериоз. Условно всех представителей, обитающих в кишечнике, разделяют на три группы: патогенные, условно-патогенные и непатогенные. Соответственно, анализ состоит из трех частей. Каждая группа микроорганизмов имеет свои потребности в источнике питания, энергии. Для каждой группы нужны отдельные питательные среды и селективные добавки.
Сначала проводят микроскопию и первичный посев. Затем после посева отбирают наиболее крупные колонии, по морфологическим признакам похожие на представителей каждой группы. Производят пересев на селективные среды. После того, как микроорганизмы выросли, производят их идентификацию и сразу же проводят тест на чувствительность к антибиотиком. Применяются стандартные микробиологические методы.
Исследование группы патогенных микроорганизмов, кроме стандартных исследований, подразумевает определение бактерий тифа, паратифа и дизентерии. Также определяется, является ли человек носителем этих микроорганизмов. Комплексное исследование на дисбактериоз включает также исследование представителей группы бифидобактерий и лактобактерий. Исследование занимает порядка недели и зависит от скорости роста микроорганизмов.

При кишечной инфекции для лечения часто применяют бактериофаги вместо антибиотиков. Бактериофаги представляют собой вирусы бактерий, которые восприимчивы только к ним. Они находят бактерию, с которой комплементарны, проникают в нее и постепенно разрушают бактериальную клетку. В результате инфекционный процесс прекращается. Но не все бактерии чувствительны к бактериофагам. Для того чтобы проверить, будет ли проявлять данный бактериофаг активность по отношению к представителям микрофлоры, нужно провести анализ.
Материалом исследования служит кал. Анализ следует доставить в лабораторию в течение часа, иначе его проведение будет невозможным. Необходимо проводить анализ в нескольких повторностях. Изначальная методика сходна с таковой при определении чувствительности к антибиотикам. Сначала проводится предварительная микроскопия образца, затем – первичный посев на универсальные питательные среды. Затем на селективных питательных средах производят выделение чистой культуры.
Основная работа ведется с чистой культурой. Их обрабатывают различными видами бактериофагов. Если колония растворяется (лизируется), это указывает на высокую активность бактериофага. Если же лизис происходит частичный – бактериофаг функционирует умеренно. При отсутствии лизиса можно говорить об устойчивости к бактериофагу.
Приеимущество фаговой терапии состоит в том, что бактериофаги не оказывают воздействие на организм человека, не вызывают побочного эффекта. Они прикрепляются к определенным видам бактерий и лизируют их. Недостатком является то, что они очень специфичны и оказывают избирательное действие, и не всегда могут прикрепиться к бактериям.

Анализ представляет собой исследование отделяемого нижних дыхательных путей. Целью является определение вида микроорганизмов, которые выступают в качестве возбудителя заболевания. Также проводится антибиотикограмма. При этом определяют чувствительность возбудителя к антибиотикам, подбирают оптимальную концентрацию. Применяется при заболеваниях дыхательных путей.
Исследование мокроты и другого содержимого легких и бронхов необходимо для выбора схемы терапии, для дифференциации различных диагнозов. Применяется для того, чтобы подтвердить или опровергнуть наличие туберкулеза.
Для начала необходимо получить биологический материал. Он может быть получен при кашле, путем отхаркивания, или путем забора из трахеи при бронхоскопии. Существуют специальные аэрозоли, которые способствуют отхаркиванию. Перед взятием мокроты рот следует прополоскать водой, что позволит снизить степень бактериальной контаминации ротовой полости. Сначала рекомендуется сделать 3 глубоких вдоха, произвести продуктивный кашель. Мокрота также может быть взята методом аспирации из трахеи. При этом в трахею вводится специальный катетер. При бронхоскопии вводится в полость бронхов бронхоскоп. При этом слизистая смазывается анестетиком.
Затем материал поставляют в лабораторию на исследование. Производят посев по стандартной схеме, микроскопия. Затем выделяют чистую культуру, и дальнейшие манипуляции проводят с ней. Ставится антибиотикограмма, которая дает возможность выявить спектр бактериальной чувствительности и подобрать оптимальную дозировку.
При подозрении на туберкулез исследуются утреннюю мокроту в течение трех дней. При исследовании на туберкулез результат будет готов через 3-4 недели. Поскольку микобактерии туберкулеза, которые являются возбудителем заболевания, растут очень медленно.
В норме должны быть обнаружены представители нормальной микрофлоры дыхательных путей. Также необходимо учитывать, что при сниженном иммунитете показатели нормальной микрофлоры могут отличаться.
Представляет собой бактериологическое исследование эякулята спермы с дальнейшим подбором чувствительных антибиотиков и их концентраций. Чаще всего проводится при лечении бесплодия, и других заболеваний мужской половой системы. В том случае, если заболевание сопровождается инфекционным процессом. Основной причиной мужского бесплодия является в большинстве случаев именно инфекция. Обычно изначально проводят спермограмму. По результатам устанавливают оплодотворяющую способность спермы. Если в этом анализе обнаружено большое количество лейкоцитов, можно говорить о воспалительном процессе. При этом обычно сразу же назначают микробиологический анализ, поскольку воспаление почти всегда сопровождается инфекцией. Уже на основании полученных результатов подбирают соответствующую терапию. Исследование обычно назначает андролог.
Также поводом для проведения анализа служит простатит, венерические заболевания. Назначают и в том случае, если у партнерши обнаружено венерическое заболевание.
В основе правильного анализа лежит, прежде всего, правильный забор биологического материала. Забирают материал в специальные сосуды с широким горлом. Температура хранения должна соответствовать температуре тела человека. В таком случае материал может храниться не более часа. В замороженном виде может храниться не более суток. Во время приема антибиотиков посев сдавать нецелесообразно, это меняет клиническую картину. Обычно посев сдают до того, как начат курс антибиотикотерапии. Либо прием лекарств прекратить за 2-3 дня до анализа.
Затем производят его посев на питательную среду. Инкубируют в термостате в течение 1-2 суток. После выделяют чистую культуру, затем проводят идентификацию, определяют чувствительность, а также тип и скорость роста каждой колонии. Чувствительность к антибиотикам определяется в случае выявления патогенных микроорганизмов. В среднем анализ делается 5-7 дней.

Существует множество тестов, при помощи которых можно определить иммунологическую чувствительность к различным веществам или патогенам. Раньше основным методом было проведение анализов, основанных на реакции агглютинации антител и антигенов. Сегодня эти анализы применяются все меньше, поскольку их чувствительность намного ниже, чем многие современные методики, например глютеновые тесты. Чаще всего в практике прибегают к слюнному тесту на глютен и анализу кала.
Тест на чувствительность к глютену применяется для диагностики различных расстройств кишечника. Основан на реакции иммунной системы. Если в кал добавить глютен, реакция происходит, либо отсутствует. Это расценивается как ложноположительный или ложноотрицательный результат. Положительный указывает на предрасположенность к колитам, высокую вероятность его развития. Также подтверждает целиакию.
Также можно проводить анализ на глютен с использованием слюны в качестве биологического материала. Можно измерять количество антител к глиадину. Положительный результат указывает на чувствительность к глютену. Это может указывать на высокую вероятность диабета. Если в обоих тестах результат положительный, можно подтвердить иабет или целиакию.

Анализ проводят при лечении инфекционных и воспалительных заболеваний урогенитального тракта, при подозрении на хламидиоз. Материалом для исследования служит соскоб из слизистой влагалища – у женщин, мазок из уретры – у мужчин. Забор производится в процедурном кабинете с использованием одноразового оборудования. Важно соблюдать стерильность. Перед забором материала следует воздержаться от интимной близости в течение 1-2 дней до начала исследования. Если у женщины менструация, забор материала производится спустя 3 дня после ее полного окончания.
Материал доставляют в лабораторию. Полный анализ включает предварительную микроскопию мазка. Это дает возможность визуально определить микрофлору по морфологическим признакам, правильно подобрать питательные среды. Содержание слизи, гноя, частичек эпителия, может прямо или косвенно указывать на развитие воспалительного процесса или злокачественное перерождение клеток.
Затем производят первичный посев. Культуру инкубируют в течение нескольких дней в условиях термостата, производят идентификацию по культуральным признакам. Затем производят пересев на селективные питательные среды, предназначенные для культивирования хламидий. Полученные колонии идентифицируют с использованием биохимических тестов. После определяют чувствительность к антибиотикам стандартными методами. Подбирают наиболее чувствительный антибиотик, его концентрацию. Для культивирования хламидий нужны специальные среды, разработанные именно для этого типа микроорганизмов, которые содержат все необходимые вещества и факторы роста.
Также можно проводить исследование биологическим методом. Для этого заражают возбудителем крыс. В некоторых лабораториях используется вместо крыс специально выращенная культура тканей. Это связано с тем, что хламидии являются внутриклеточными паразитами, и для их культивирования нужны специальные условия. Затем определяют микроорганизмы методом ПЦР. Для определения чувствительности производят пересадку на селективную питательную среду для хламидий, через несколько суток производят учет результатов. О резистентности или чувствительности судят по подавлению инфекционного процесса в клетках.

В среднем анализ делается в течение 5-7 дней. Некоторые анализы делаются и дольше. Например, при диагностике туберкулеза результатов приходится ждать от 3 недель до месяца. Все зависит от скорости роста микроорганизмов. Часто сотрудникам лаборатории приходится сталкиваться со случаями, когда, пациенты просят сделать анализ быстрее. И даже предлагают «доплату» за срочность. Однако здесь нужно понимать, что от действий лаборанта в данном случае ничего не зависит. А зависит только от того, насколько быстро растет микроорганизм. Каждый вид имеет свою, строго определенную скорость роста.
Показателей абсолютной универсальной нормы для всех анализов не существует. Во-первых, для каждого биотопа эти показатели могут отличаться. Во-вторых, они индивидуальны для каждого микроорганизма. То есть показатели нормы одного и того же микроорганизма, скажем, для горла и кишечника отличается. Так, если в горле преобладает стафилококк как представитель нормальной микрофлоры, то в кишечнике преобладает кишечная палочка, бифидо- и лактобактерии. Также могут существенно отличаться показатели для одного и того же микроорганизма в разных биотопах. Например, кандиды в норме могут содержаться в определенном количестве в урогенительной микрофлоре. В ротовой же полости в норме они не содержатся. Попадание кандид в ротовую полость может указывать на их искусственный занос их из естественной среды обитания.
Моча, кровь, спинномозговая жидкость – это биологические среды, которые в норме должны быть стерильными, то есть не должны содержать никакой микрофлоры. Попадание в эти жидкости микрофлоры указывает на сильный воспалительный, инфекционный процесс, а также указывает на риск развития бактериемии и сепсиса.
В целом, есть примерная классификация. Единицей измерения в микробиологии служит КОЭ/мл, то есть количество колониеобразующих единиц в 1 миллилитре биологической жидкости. Степень обсеменения определяется числом КОЭ и варьирует в широком диапазоне от 10 1 до 10 9 . Соответственно, 10 1 – минимальное количество микроорганизмов, 10 9 – тяжелая степень инфицирования. При этом показателями нормы считается диапазон до 10 3 , все показатели свыше этого числа указывают на патологическое размножение бактерий.
Что касается чувствительности к антибиотикам, все микроорганизмы подразделяют на устойчивые, умеренно чувствительные, чувствительные. Часто этот результат выражают в виде качественной характеристики с указанием МИГ – минимальной ингибирующей дозы антибиотика, которая еще угнетает рост микроорганизма. Для каждого человека, как и для каждого микроорганизма, эти показатели строго индивидуальны.

При проведении бактериологических исследований, тем более с определением чувствительности к антибиотикам, одного аппарата будет недостаточно. Необходимо полное, комплексное оснащение бактериологической лаборатории. Необходимо тщательно спланировать и подобрать оборудование, которое будет соответствовать каждому этапу исследований. На этапе забора биологического материала необходимы стерильные инструменты, боксы, биксы, контейнеры, камеры для хранения и транспортировочное оборудование для доставки материала в лабораторию.
В лаборатории в первую очередь понадобится качественный микроскоп для микроскопии мазков. Сегодня существует большое количество микроскопов, которые обладают самыми различными свойствами – от традиционного светового до фазово-контрастного и атомно-силового микроскопа. Современное оборудование позволяет сканировать изображение в трехмерном пространстве и рассматривать на большом увеличении с высокой точностью.
На этапе посева и инкубации микроорганизмов могут потребоваться автоклавы, сухожаровые шкафы, эксикаторы, паровые бани, центрифуга. Обязательно необходим термостат, в котором происходит основная инкубация биологического материала.
На этапе идентификации микроорганизмов и проведения антибиотикограммы, могут потребоваться микроманипуляторы, масс-спектрометры, спектрофотометры, колориметры для различных подсчетов и оценки биохимических свойств культур.
Кроме этого, современные лаборатории могут быть оборудованы высокотехнологичной аппаратурой, которая выполняет все перечисленные основные этапы исследования, вплоть до подсчетов результатов в автоматическом режиме. К числу таких приборов относят, к примеру, комплексное устройство бактериологической лаборатории на базе времяпролетного масс-спектрометра. Эта линия приборов дает возможность разделить всю территорию лаборатории на три зоны. Первая зона – грязная, в которой производится прием анализов, регистрация. Вторая зона – рабочая, в которой собственно и производят основные микробиологические исследования. И третья зона – стерилизационная и автоклавная, где производится подготовка и утилизация рабочего материала.
Модели дают возможность производить инкубирование при широком диапазоне температур и условий. Содержится встроенный анализатор крови и других биологических образцов, который выдает результаты с высокой точностью и достоверностью. В комплектацию включены электронные весы, бидистилляторы, центрифуги, автоклавы и стерилизационные шкафы, автоматическая средоварка, водяная баня со встроенной мешалкой, рН-метры, термометры и микроскопы.
Также применяют микробиологический анализатор, в который закладываются исследуемые образцы, питательные среды, наборы тестов для определения чувствительности. Аппарат выполняет необходимые исследования и выдает готовое заключение.
Расшифровку анализа может сделать только врач. Но зачастую пациенты, получив результат на руки, впадают в панику, заметив большое количество непонятных обозначений и цифр. Для того чтобы не теряться, целесообразно иметь хотя бы общее представление о том, как расшифровать анализ на чувствительность к антибиотикам. Обычно в результатах первым пунктом указывают название микроорганизма, который является возбудителем заболевания. Название приводится на латинском языке. Также здесь может быть указан представитель нормальной микрофлоры, который преобладает в организме, поэтому паниковать не стоит. Вторым пунктом указывается степень обсеменения, то есть количество микроорганизма. Обычно это число колеблется в пределах от 10 1 до 10 9 . Третьим пунктом указывается форма патогенности, и четвертым – названия антибактериальных препаратов, к которым этот микроорганизм чувствителен. Рядом указывается минимальная ингибирующая концентрация, при которой происходит подавление роста микроорганизма.

источник