Заболевания дыхательных путей у грудных детей могут вызывать опасные осложнения. Такой симптом, как мокрота у грудничка, указывает на разные патологии. Родителям необходимо следить за дальнейшим состояние ребенка для выявления опасных признаков и своевременного обращения за врачебной помощью. В большинстве случаев это обычное простудное заболевание, однако иногда кашель с мокротой связан с инфекцией нижних отделов респираторного тракта.
Мокрота – это слизистые выделения из дыхательных путей и легких
Выделение мокроты с кашлем является самым распространенным неспецифическим симптомом заболеваний дыхательной системы и других органов. В зависимости от других симптомов врач может предположить наличие бактериальной или вирусной инфекции, патологии желудочно-кишечного тракта или воспалительного процесса.
Сложность заключается в оценке тяжести состояния детей до года, поскольку новорожденные не могут рассказать о своих жалобах. Родителям приходится опираться на косвенные признаки и доверять мнению врачей.
Пациенты раннего возраста подвержены многочисленным патологическим влияниям. В первую очередь это связано с тем, что некоторые системы органов еще не до конца сформированы, а иммунная система не способна бороться со всеми инфекциями. Существует множество опасных бактериальных и вирусных заболеваний, возникающих именно в детском возрасте. Начальные стадии инфекций у грудных детей могут протекать бессимптомно.
Важной задачей является обнаружение самых ранних проявлений недуга и обращение к педиатру.
Чихание является абсолютно нормальным процессом. Само наличие этого рефлекса у малыша указывает на нормальное функционирование нервной системы. Слизь, содержащая пыль и другие чужеродные вещества, проникает в нижние отделы респираторного тракта, вызывает раздражение нервных рецепторов и провоцирует форсированный выдох, способствующий очищению дыхательных путей. Соответственно, родителям необходимо ориентироваться на другие, более опасные симптомы при оценке состояния ребенка.
Цвет мокроты поможет определить ее причину
Первым диагностическим критерием является цвет мокроты, выделяющейся во время кашля. Этот показатель зависит от дополнительных компонентов, смешивающихся со слизью, поскольку в норме секрет железистых клеток дыхательных путей не имеет цвета. Мокрота может смешиваться с продуктами распада тканей, болезнетворными агентами и другими веществами.
- Слизистые выделения. Вязкая слизь может скапливаться в респираторном тракте и обуславливать нарушение дыхания. В частности, такая клиническая картина наблюдается при бронхиальной астме. Мокрота при этом обычно прозрачная.
- Мокрота с алыми или темно-красными вкраплениями – опасный признак, указывающий на поражение дыхательных путей или сердечно-сосудистой системы. Такое наблюдается при пневмонии, абсцессе, туберкулезе, отеке легких и других состояниях.
- Гнойная мокрота. Выделения при этом обычно имеют зеленый цвет. Гной образуется в органах дыхательной системы при инфекционных заболеваниях, сопровождающихся разрушением тканей. Это также опасный признак.
- Слизь ржавого цвета. Такой специфический признак может быть связан со скоплением в респираторном тракте продуктов распада гемоглобина. К возможным причинам симптома следует отнести пневмонию и отек легких.
Если мокрота выделяется с кашлем, родителям следует обратить внимание на проявления этого симптома. Педиатр спросит родственников о характере и частоте кашля.
- Лающий кашель, характеризующийся охриплостью и свистом. Ребенок может кашлять в течение длительного времени, что значительно затрудняет работу дыхательной системы.
- Сухой кашель, не сопровождающийся выделением слизи.
- Влажный кашель с обильным выходом слизистого секрета.
- Нередко при простудных заболеваниях сухой кашель постепенно переходит во влажный, что связано с поражением слизистой оболочки органов.
У ребенка повысилась температура или появилась одышка? – Нужен врач!
Наблюдение за поведением ребенка помогает выявить другие проявления болезни. На ранних стадиях инфекционных заболеваний дети часто становятся раздражительными и угнетенными.
Грудной ребенок может отказываться от питания, часто срыгивать пищу и лежать в определенной позе в течение длительного времени. Кашель обычно сопровождается дефицитом кислорода в крови (гипоксемии), что может сказаться на цвете кожи ребенка.
- Повышение температуры тела (лихорадка).
- Скопление слизи в носу и насморк.
- Постепенное сгущение назальных выделений и мокроты.
- Постоянное чихание.
- Снижение активности внимания.
- Нарушение сна.
Если ребенку меньше трех месяцев, необходимо обратиться к доктору даже при невыраженных симптомах. В этом возрасте иммунная система не способна бороться с серьезными инфекциями. Даже обычная простуда может спровоцировать развитие пневмонии.
Наиболее опасные симптомы:
- Редкое мочеиспускание, отсутствие дефекации.
- Температура тела выше 38 C.
- Покраснение глаз.
- Желтушный или зеленоватый цвет глаз.
- Нарушение дыхания.
- Непрерывный кашель.
- Постоянные выделения из носа в течение нескольких дней.
- Полный отказ от грудного вскармливания.
- Рвота.
- Бледность или синюшность кожных покровов.
- Выделение кровавой мокроты с кашлем.
При обнаружении перечисленных выше признаков следует незамедлительно обратиться за врачебной помощью.
Диагностические методы, направленные на выявление опасных заболеваний у детей:
- Прослушивание легких (аускультация) с помощью фонендоскопа.
- Подсчет дыхательных движений.
- Лабораторное исследование мокроты с микробиологическим посевом.
- Серологическое исследование крови.
- Анализ крови на количество и соотношение форменных элементов.
- Биохимия крови.
- Рентгенография органов грудной полости.
- Ультразвуковое исследование органов.
Получение данных диагностических тестов даст врачу возможность назначить наиболее эффективное лечение.
Результаты обследования и осмотра помогут установить диагноз
Существует несколько наиболее распространенных патологических состояний, связанных с поражением дыхательных путей у детей до года. Как показывает педиатрическая практика, далеко не всегда кашель с мокротой указывает на инфекцию. Выявление второстепенных признаков облегчит диагностику.
Распространенные патологические состояния:
- Грипп – инфекционное заболевание вирусной природы, поражающее верхние отделы дыхательных путей. Наиболее высокий риск возникновения недуга связан с заболеваемостью людей, контактирующих с ребенком. Обычно вирусы в первую очередь поражают слизистую оболочку горла, поэтому ранние симптомы связаны с кашлем. При несвоевременном лечении возможно возникновение оппортунистической инфекции.
- Кислотный рефлюкс – проникновение кислотного содержимого желудка в пищевод и верхние отделы респираторного тракта. Заболевание может быть обусловлено врожденными дефектами клапанов ЖКТ. Тяжелые осложнения возникают при проникновении желудочного содержимого в бронхи и легочную ткань.
- Бронхиальная астма – воспалительное заболевание бронхов, сопровождающееся скоплением слизи и нарушением дыхания. Хриплый кашель является самым распространенным симптомом. При тяжелых приступах может возникать выраженная гипоксемия.
- Аллергическая реакция – реактивные изменения в тканях, обусловленные реакцией организма на чужеродные вещества. К характерным проявлениям аллергии можно отнести покраснение кожи, резкое нарушение дыхания, отек шеи, насморк и кашель. Аллергены могут попадать в организм ребенка с пищей или вдыхаемым воздухом. Самыми распространенными аллергенами являются частички пыли, пыльца, пух, резкие запахи и компоненты синтетической одежды.
- Коклюш – острая воздушно-капельная инфекция бактериальной природы. Заболевание характеризуется появлением приступообразного кашля и лихорадки.
- Круп – воспаление респираторного тракта на фоне инфекционных заболеваний. Чаще всего болезнь встречается у детей раннего возраста. Опасным осложнением недуга является сужение гортани и нарушение дыхания.
- Пневмония – бактериальная инфекция легочной ткани. У детей до трех лет иммунная система менее активна, поэтому ранние признаки, как правило, не выражены. К поздним симптомам относят кашель с зеленой или ржавой мокротой и нарушение дыхания.
Все перечисленные заболевания на том или ином этапе своего развития могут проявляться выделением мокроты. Только врач можно точно установить причину симптома.
Отхаркивающие препараты помогут разжижить и быстрее вывести мокроту
В первую очередь родители должны понять, что самостоятельное назначение любых медикаментов для лечения ребенка недопустимо. Как уже было сказано, организм новорожденного очень чувствителен к любым патологическим факторам. Многие лекарства негативно сказываются на работе кроветворной системы, печени, почек и иммунитета. Назначить препараты может только врач после тщательной диагностики.
Антибиотики – это основное назначение при инфекционных заболеваниях. Противомикробные препараты уничтожают бактериальные клетки и предотвращают развитие осложнений при простуде. Тем не менее большинство антибиотиков негативно влияет на развивающийся организм ребенка. Лекарства нарушают баланс микрофлоры кишечника, подавляют иммунитет и поражают печень. Врач может назначить такое лечение только при опасной инфекции.
Безопасное домашнее лечение:
- Промывание носа теплой водой с помощью спринцовки. В воду не следует добавлять растительные компоненты и соль, поскольку существует риск возникновения аллергии.
- Прогревание груди с помощью компрессов. Вода в компрессе не должна быть горячей. Недопустимо использование горчичников.
- Ингаляция небулайзером (после консультации педиатра).
Из видео можно узнать о том, как правильно делать дренажный массаж ребенку при кашле:
источник
Иммунитет у маленького ребенка еще не защищает его в полную силу, поэтому груднички часто болеют. Иногда у них возникает кашель. Если он продолжается недолго и малыш кашляет несильно – это не очень опасно, но если при кашле образуется слизь, тревога оправдана. Ведь грудничок еще не может откашлять мокроту. Он может захлебнуться или подавиться мокротой, которая стоит в горле, а это представляет настоящую опасность.
Иногда родители пытаются помочь вылечить кашель у грудничка самостоятельно, не зная причин этого явления. Кашель может являться симптомом опасных заболеваний. Если лечить не саму болезнь, а только внешние ее проявления, возможны осложнения. И тогда справиться с заболеванием будет намного сложнее.
У грудничков причиной появления влажного кашля может служить то, что ребенок захлебнулся молоком или в носоглотке скопилась слизь.
Наиболее частые причины появления кашля с мокротой у грудных детей:
- инфекционные заболевания;
- период после перенесенной пневмонии;
- развитие бронхиальной астмы;
- аллергическая реакция;
- обструктивный бронхит;
- абсцесс легкого.
В этих случаях чаще всего бывает сухой кашель, который в течение нескольких дней переходит во влажный. При этом самочувствие улучшается, а температура тела снижается.
Причиной влажного кашля у ребенка может быть насморк. Слизь затекает в горло, и малыш не может ее откашлять. Нужно лечить насморк.
Как же помочь, если причина влажного кашля – не насморк?
Ребенку нужно давать как можно больше жидкости, новорожденному – только воду или грудное молоко.
Если температура высокая, существует опасность обезвоживания. Понять, что ребенку не хватает жидкости, можно по подгузнику. Если он наполняется раз в 4 часа или реже, значит, кроху нужно поить больше. После 8 месяцев можно давать ребенку компот, отвар шиповника.
Не стоит кутать грудничка, так как в таком случае влага теряется еще быстрее.
Если у малыша нет температуры и его самочувствие хорошее, можно и даже нужно гулять с ним на свежем воздухе. После прогулки кашель может усилиться. Но это не страшно, наоборот, легче будет вывести слизь.
Чтобы без лекарства сделать сухой кашель влажным, воздух в комнате, где находится ребенок, надо регулярно увлажнять. Для этого можно намочить полотенца и развесить их на батареи, или просто вывесить в комнате.
Температура воздуха также имеет большое значение. Она должна быть не выше 18 градусов. Если в комнате очень тепло, слизь густеет, и малышу трудно ее откашлять.
Грудным детям паровые ингаляции не делают, так как кожа и слизистые у них очень нежные, и существует опасность их обжечь. Поможет установка увлажнителя воздуха рядом с кроваткой. Можно налить в ванну горячую воду, добавить немного соды и заходить с ребенком в ванную комнату, если кашель сухой, навязчивый. В это время в ванной очень высокая влажность, и ребенку будет полезно дышать паром. Но если кашель влажный, соду добавлять не следует.
Если повышена температура и малыш плохо себя чувствует, лучше его не купать. Когда состояние ребенка будет лучше, искупать его можно. В воду добавляют отвары целебных трав, морскую соль. После купания мокрота у малышей обычно начинает хорошо откашливаться.
Если кашель влажный и слизь не получается вывести, можно сделать ребенку массаж. Лучше, если его будет делать профессиональный массажист.
Однако мама может помочь и провести его сама:
- Необходимо положить малыша на спинку.
- Ладонями делать поглаживающие движения снизу вверх по грудной клетке.
- Перевернуть ребенка на живот и погладить спинку по кругу, избегая позвоночника.
- Проделать то же самое похлопывающими движениями, чуть посильнее. Желательно, чтобы малыш лежал так, чтобы его ноги были выше головы.
- Малыша постарше можно положить животом на диван, а на полу оставить яркую игрушку. Он будет тянуться за ней, оказавшись при этом в таком же положении – ноги выше головы.
- Естественно, ребенка надо придерживать за ноги. Эти движения – тоже своеобразный массаж, и они могут помочь отхождению мокроты.
Врачи не рекомендуют их использовать, если речь идет о совсем маленьком ребенке. Не стоит применять лекарственные травы, так как у малыша может возникнуть аллергия. Если очень нравится какой-нибудь рецепт, предварительно надо посоветоваться с врачом.
Чтобы малыш мог откашлять всю накопившуюся слизь, следует выполнять предписания педиатра, принимать назначенные лекарства.
Иногда кашель указывает на серьезное заболевание, угрожающее здоровью или жизни малыша. Самостоятельно родителям кашель не убрать. Следует немедленно вызывать доктора. Это нужно делать в следующих случаях:
- когда ребенок был здоров, и неожиданно возник непрекращающийся сильный кашель. Особенно если он перед этим ел, играл с игрушками, имеющими мелкие детали, ползал, то есть мог что-нибудь вдохнуть;
- опасно, если кашель сопровождается хрипами: такими громкими, что их можно слышать даже на некотором расстоянии;
- приступообразный, лающий кашель, мокрота с примесью крови или зеленого цвета тоже являются поводом для немедленного вызова скорой помощи;
- опасно, если вместе с кашлем поднялась и не снижается высокая температура, особенно у совсем маленьких детей;
- опасно, когда развивается одышка, малыш дышит так, что втягиваются межреберные промежутки, он возбужден или, наоборот, заторможен.
Не стоит лечить кашель дома, особенно у малыша. Обязательно нужно обратиться к врачу. Даже кажущаяся пустяковой простуда при неправильном лечении может осложниться более серьезными заболеваниями.
источник
Слизь и мокрота могут присутствовать в носу или в горле. Если слизь попадает в носовые пути, то ее возможно легко удалить, однако если мокрота в горле, то от нее избавиться гораздо труднее. В этой статье мы рассмотрим вопрос, волнующий многих мам: «Как вывести мокроту у грудничка с помощью массажа и специальных препаратов?»
Мокрота может доставлять массу неудобств вашему малышу, если она находится в избыточном количестве. Из-за нее может быть сильный кашель, она даже может стать причиной удушья. Поэтому от нее стоит избавляться срочно, всеми возможными способами, но, конечно, такими, что не навредят крохе.
Первое, что очень важно — не занимайтесь самолечением, обязательно обратитесь в больницу. Иммунитет грудничка настолько слаб, что неправильно подобранная терапия может только ухудшить положение. Итак, как вывести мокроту у грудничка?
Начнем с того, что кашель — это естественная реакция организма, которая возникает при необходимости очистить дыхательные пути. Он бывает влажным и сухим — в статье мы поговорим о второй его разновидности.
Влажный кашель может говорить о развитии бронхита или пневмонии, ОРЗ, ОРВИ, ангины. Не стоит бить тревогу, если его приступы не окажутся особенно продолжительными. Причинами кашля могут служить не только заболевания, но и:
- попадание слизи в горло во время сна на спине;
- обильное слюноотделение;
- обильное срыгивание;
- отрыжка.
Также нужно быть очень внимательными к сильному внезапному кашлю, это говорит о том, что в дыхательные пути попали посторонние тела. Ребенок подавился, и стоит ему немедленно помочь.
Чтобы решить проблему, как вывести мокроту у грудничка, нужно обязательно принести его на осмотр опытному врачу. Только хороший специалист может качественно подобрать лекарство от мокроты для грудного ребенка. Кроме этого, он покажет и поможет вам сделать специальный массаж, который будет способствовать отхождению мокроты.
Кашель — это естественная реакция организма на патологические процессы в организме. Именно поэтому стоит в первую очередь лечить не симптом (в нашем случае кашель), а причину его возникновения.
Если же вы вызвали врача на дом, то в ожидании его можно, не откладывая, предпринять некоторые меры для облегчения состояния ребенка. Так, следует сделать влажную уборку комнаты малыша, а также массаж, который поможет отхождению мокроты (как именно его делать, мы опишем далее).
Но не переусердствуйте — например, не стоит натирать младенца какими-либо настойками, большинство из них просто нельзя использовать.
Итак, как вывести мокроту у грудничка с помощью массажа? Его нужно делать, если у малыша нет большой температуры, после приема лекарств, если их уже вам выписали. Для этого положите кроху на животик и разотрите спинку до красноты. Начинайте с поясницы, заканчивайте шеей. После нужно легонько пощипать спинку пальцами, постучите ребром ладони, только с такой силой, которая не доставляет дискомфорта малышу.
После этих действий малыш может раскашляться, не пугайтесь, это отходит мокрота, дайте ему покашлять и продолжайте. Можно немного постучать кулачками по спинке. Потом переверните малыша и погладьте ему грудь и животик.
Это очень эффективный способ, который поможет устранить кашель с мокротой у грудничка.
С медикаментозными средствами для детей стоит быть очень осторожными. Этим вопросом обязательно должен заниматься высококвалифицированный медицинский работник. Лекарство от мокроты стоит употреблять в том случае, если другие способы не помогают.
Часто случается, что малыш не обходится одними народными средствами. Это особенно важно, если возраст, который имеет грудничок, — 3 месяца или младше. В этом случае нельзя сделать ингаляцию или компрессы, и врачу не остается выбора — он назначает медикаментозное лечение, чтобы облегчить отхождение мокроты.
Сейчас существует множество препаратов от кашля в форме сиропа, так как малыши еще не умеют глотать таблетки. Очень часто назначают «Амброксол», «Лазолван», «Бромгексин». Но перед медикаментозным лечением обязательно проконсультируйтесь со специалистами.
Когда ребенок болеет, за ним нужно тщательно следить. Если мокрота отходит зеленоватого оттенка — это значит, что подключились болезнетворные микробы. Обязательно обратитесь к врачу. В таких случаях после осмотра назначают антибиотики. Как правило, под их воздействием мокрота отходит быстрее и легче, исчезают и другие симптомы болезни, но, несмотря на это, курс лечения необходимо закончить.
Как избавиться от мокроты у ребенка двух-трех лет? Здесь помогут распространенные народные способы, которые действуют не менее эффективно, чем медикаментозное лечение:
- Мед с добавлением сока клюквы, лука или редьки. Как получить сок с лука или редьки? Для этого овощ стоит натереть на терке, после чего отжать полученную мякоть через несколько слоев марли.
- Горячее молоко с добавлением инжира. Этот вкусный напиток стоит предлагать ребенку дважды в день по стакану. Этот напиток хорошо разжижает мокроту, помогает от нее максимально быстро избавиться.
- Коровье натуральное молоко с чесноком. На литр теплого молока раздавите пять зубчиков чеснока. Эту смесь ребенок должен выпить в течение дня. Это очень действенный «бабушкин» способ.
- Четвертый способ подойдет для малыша, если ему исполнилось два года. Речь идет об ингаляции.
Этот способ очень действенный. Для пользования этим методом нужно учитывать следующие правила:
- рядом с ребенком на протяжении всей процедуры должен быть кто-то взрослый;
- вода после закипания должна остывать на протяжении 10 минут, только после этого нужно начинать процедуру;
- весь процесс не должен превышать пять минут;
- после ингаляции ребенок не должен вдыхать холодный воздух, обеспечьте ему постельный режим.
При соблюдении всех этих правил процедура будет действенной и приятной для ребенка. Хотя сейчас уже продаются ингаляторы во всех аптеках, поэтому пользоваться старым способом нет необходимости.
источник
Лечить грудных детей всегда сложнее, чем взрослых – ассортимент лекарств ограничен, а многие рекомендации они просто не способны выполнять самостоятельно. Во время респираторных инфекций грудной ребенок часто не может откашлять мокроту, которая скапливается в его дыхательных путях. Однако выводить ее нужно обязательно. Как помочь грудничку откашлять мокроту и что разрешено в этом возрасте?
Воспалительный процесс любой этиологии, который возникает в дыхательных путях, сопровождается 
Густые кусочки слизи соединяют в большой сгусток, который может прочно прикрепиться к слизистой бронхов и не выходить при откашливании. У грудного ребенка состояние осложняется тем, что его дыхательные пути короче и уже, чем у взрослого. В результате, мокрота у младенцев скапливается очень быстро, а отходит очень тяжело.
В любом случае, дыхательные пути нужно очищать. В противном случае, последствиями могут быть:
- Присоединение вторичной бактериальной инфекции.
- Дыхательная недостаточность.
- Нервное перенапряжение ребенка.
- Появление грыжи после интенсивного и длительного кашля.
Составить правильную схему лечения врач сможет только после осмотра ребенка. Доктор обязательно послушает дыхательные пути, посмотрит состояние ротоглотки, оценит общее состояние малыша. Иногда чрезмерное количество слизи вырабатывается в ответ на прорезывание зубов. Такое состояние не может лечиться по схеме, например, аллергии или бактериальной инфекции.
Лекарства, которые разрешены детям до года, выпускаются в форме сиропов или капель, так как малыши не умеют глотать таблетки. Важную часть лечения составляют ингаляции, массаж и лфк для дыхательной системы.

Пример массажа, который поможет вывести мокроту у новорожденного: родители поглаживающими движениями растирают спинку малыша до появления легкого покраснения. При этом касаться нужно области, где расположены бронхи, избегая позвоночника и почек. Разогревать спину рекомендуется снизу вверх. Кроме поглаживаний можно использовать легкие пощипывания и надавливания. После того, как область разогрелась, родители очень легонько стучат кончиками пальцев по спине, чтобы мокрота отделилась от стенок бронхов и вышла с кашлем. Комаровский очень положительно отзывается о подобных процедурах, даже в грудном возрасте, при условии, что родители правильно выполняют упражнения.

- Отхаркивающие средства. Стимулируют выработку нормальной слизи и способствуют продвижению сгустков мокроты вверх по дыхательным путям. Амброксол – лекарство, которое чаще всего применяется для таких целей.
- Муколитики. Средства, которые разжижают мокроту, разделяя ее на более мелкие кусочки. Это помогает ребенку самому откашлять ненужную слизь. Типичными представителями этой группы являются АЦЦ, Флюдитек, Ацестад.
Закупорка дыхательных путей мокротой во время приступа кашля может привести к удушью. В этом случае, родители должны сделать следующее:
- В первую очередь вызвать скорую помощь.
- Обеспечить ребенку вертикальное положение тела.
- Открыть окно для притока свежего воздуха.
- Использовать ингалятор, если он раньше был назначен врачом.

- Прогревание области спины и груди барсучьим жиром, теплым хлебом или медом — очень эффективное средство. Процедуру делают на ночь, а затем тепло укутывают ребенка.
- Смесь сока редьки с медом или клюквы с медом. Такое вкусное лекарство принимают несколько раз в течение дня.
источник
Обычно кашель у новорождённого ещё не означает, что он заболел, это естественная реакция. Малыш своим кашлем разговаривает с нами, он говорит, смотрите, я живой и чувствую, у меня ещё нет языка, а желание общаться есть.
Младенец реагирует кашлем на малейшие изменения внешней среды, скачки температуры, пыль, резкие запахи, он осуждает и приветствует и всё это в кашле. Молодые матери беспокоятся: появился кашель у новорождённых, чем помочь не знают.
Опасения оправданы, ведь лучше знать, чего не нужно бояться, если ребёнок кашляет:
- Маленький кашляет, как только проснулся. Это у него отделяется скопившаяся во сне слизь.
- Ребёнок поперхнулся едой или слюной.
- Коварная аллергия может проявиться в виде сухого кашля, следует обратить внимание на возможные аллергены.
- Новорождённый кашляет во время кормления, не теряя аппетита.
На 15 неделе беременности врачи уже дают оценку развития лёгких. Имеются три степени 0-1-2, то есть если зафиксирована 2 степень, то лёгкие сформированы, ребёнок сразу сможет дышать, когда родится. Перед рождением лёгкие имеют третью степень развития. Проверку делают для того, чтобы исключить возможную пневмонию плода.
Перед рождением у ребёнка начинается саккулярный период развития лёгких. Из концевых мешочков, саккул, формируются настоящие альвеолы. Число саккул к рождению около 20 млн. У взрослого количество альвеол 300 млн, столько их достигается к 8 годам жизни.
После рождения из саккул и концевых бронхиол формируются настоящие альвеолы. Так, что у новорождённого и грудничка мы имеем дело ещё с не вполне взрослыми лёгкими.
А вот настораживающие признаки:
- Кашель частый и сухой предвестник простуды.
- Хриплый или грубый кашель как возможный трахеит.
- Лающий кашель признак ларингита.
- Выделения из носа при сухом кашле, возможный синусит.
- Кашель при коклюше.
- Новорождённый кашляет после кормления, отказывается от еды.
Любой кашель или насморк это−причина для обращения к врачу.
Если кашель у новорождённого 1 месяц, тогда он подхватил инфекцию, нужно лечить, конечно, выяснив причину поднявшейся температуры. Редкий кашель новорождённого, говорит о сухости помещения. Нужно увлажнить воздух в детской, часто прикладывать к груди.
- Аллергический сухой кашель
Защитная реакция иммунной системы малыша проявляется, прежде всего, в аллергических реакциях. Родителей беспокоит, почему кашляет новорождённый. И на первом месте здесь аллергический сухой кашель.
Это означает, что в окружении младенца появилось вещество аллерген, от него нужно избавиться. Кроме кашля, аллергию сопровождают сыпь покраснение кожи и пятна на ней. Важно не путать аллергический кашель с простудным, другими его видами, а принимать адекватные меры. Здесь без консультации педиатра не справиться.

- Острое респираторно-вирусное заболевание (ОРВИ)
Когда новорождённый кашляет и чихает, это часто является первым признаком ОРВИ. Поначалу грудничок подкашливает, потом кашель усиливается вечером и ночью. Если посмотреть горлышко, то оно воспалено. Начинает выделяться мокрота (см. Как и чем лечить кашель с мокротой у ребенка).
- Воспаление верхних дыхательных путей
Часто новорождённый кашляет, что делать, когда у него сухой и продолжительный кашель? Он опасен осложнениями и мучает ребёнка. Может проявиться ложным крупом, когда появляется свист в горле, ребёнок задыхается. Обязательно обращение к врачу.
Сухость, обычная для многоквартирных жилищ, вызывает у ребёнка першение в горле и кашель, который не опасен, но увлажнить воздух в помещении необходимо.
- Отит. Воспаление среднего уха
Когда у ребёнка воспаляется среднее ухо, он начинает кашлять рефлекторно. Проверить так ли это, можно надавив на мочку уха, ребёнок кричит от боли. В этом случае не обойтись без вызова врача.
Табачный дым, выхлопные газы, проникающие в окна с улицы, обязательно спровоцируют у малыша кашель, который трудно остановить. Вредные вещества попадают в лёгкие, поэтому такой ситуации допускать нельзя.
Совершенно неожиданно в дыхательные пути малыша может попасть посторонний предмет, любого размера. Нужны срочные меры, молодых мам учат, что нужно делать в этом случае.
- Стридор. Свистящее шумное дыхание, появляется у многих новорождённых через месяц или два после рождения, это не патология и не болезнь, а особенность развития хрящей гортани, т. к. они ещё мягкие. Стридор может проявляться только при кашле или крике.
- Отопительный сезон характерен снижением влажности воздуха в жилых помещениях. Из-за горячих батарей отопления воздух в квартире пересушен, что скажется на ребёнке. Выход: купить увлажнитель воздуха или расставить в комнате плоские ёмкости с водой.
- Обязательно проветривание помещения по несколько раз в день, это обеспечивает приток кислорода с улицы.
- Массаж спинки ребёнку очень хорошая оздоровительная процедура.
- Нужно приучить грудничка к питью слабого чая, соков, воды, это помогает при потере жидкости в период высокой температуры.
- Перед сном рекомендуется растирание спинки и грудки барсучьим, свиным или козьим жиром, их можно заменить камфарным маслом, в аптеках есть бальзам «Барсучок». Растирают и пяточки. Это очень хороший способ для улучшения самочувствия малыша.
- Свежий воздух для заболевшего ребёнка сам по себе лекарство. На улице у грудничка расправляются лёгкие, усиливается газообмен, проходит кашель.
- Используйте небулайзер для ингаляций. Дышать простым физиологическим раствором ребёнок должен в течение 5 минут, тогда он будет меньше кашлять за счёт увлажнения слизистых и лёгкости отторжения слизи. Для небулайзера можно подобрать дозировку лекарства, назначенного врачом.
Если температура у новорождённого выше 38,5° С, кашель не прекращается, то вызывают врача, он определит степень серьёзности заболевания и предпишет курс лечения, что можно новорождённому от кашля. У детских лекарств невысокая цена. А механизм действия поясняет инструкция.
Таблица. Лекарства новорождённому от кашля:
| Сухой кашель | Влажный кашель | Аллергический кашель |
| Средства | ||
| Стодаль | Геделикс | Капли Фенистил |
| Оциллококцинум | Проспан | Супрастин |
| Пластыри Сопелка | Зиртек или Цетиризин | |
| спрей Тантум Верде | Спрей Мирамистин | |
Младенец очищает свои органы дыхания от разного рода воздействий кашлем. Его не нужно искусственно останавливать, так как это защитная реакция и она же сигнал маме о неблагополучии.
Что можно дать новорождённому от кашля не опасаясь за него? Опасно подавлять кашлевой центр потому, что застаивание мокроты в бронхах может вызвать воспалительный процесс. А вот новорождённым от кашля следует чаще давать пить, увлажнять воздух в комнате с ребёнком.
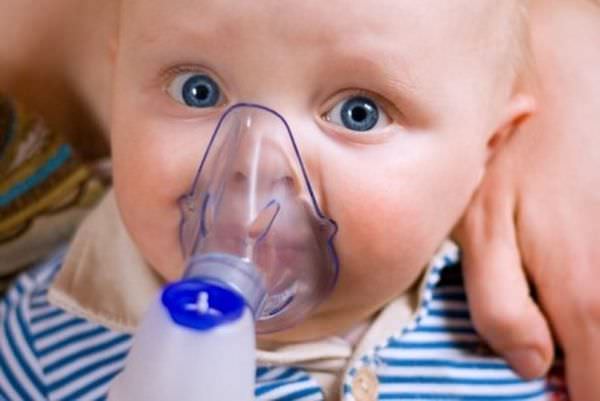
Младенец ещё не умеет отхаркивать мокроту, если она образовалась, потому-то и нельзя малышам давать отхаркивающие средства. В отличие от детей постарше, грудничкам нужно дать кашлять по сухому, не допускать появления мокроты.
Паровые ингаляции необходимо проводить не потому, чтобы отделялась мокрота, а для того, чтобы прекратились кашель и сопли у новорождённого. С этой же целью применяется увлажнитель воздуха в «режиме тумана».
- Берут по 100 г мёда и сливочного масла. Делаем однородную смесь, можно добавить ванилин. Дают пососать малышу по чайной ложечке после кормлений.
- На медленном огне разогреваем смесь лука, мёда и сахара, по вкусу, долго, несколько часов, процеживаем и охлаждаем. Такую смесь дают малышу по ложечке, если у него продолжается кашель.
- Смешивают измельчённый лук, пожаренный на масле с мёдом и листочками алоэ. Заливают водой, разогревают, предварительно доведя до кипения, на малом огне, непрерывно помешивая также несколько часов. Получившееся снадобье поят малышу в течение дня по чайной ложке.
- Сливочное масло смешивают с измельчёнными берёзовыми почками, кипятят на малом огне час, потом смешивают с мёдом, такую смесь дают грудничку, когда он кашляет, лучше до еды.
- Если добавить в тёплую ванну с водой эфирных масел, шалфея и чабреца, то образующиеся пары помогут очистить органы дыхания ребёнку, одновременно такая ванна успокаивает и расслабляет.
- При ночном кашле растворяют в воде масло эвкалипта и втирают ребёнку в грудку. Отличное средство для новорождённых от кашля. Он сразу почувствует облегчение и сможет уснуть.
- Луковое варенье. Натирают на тёрке лук, смешивают с мёдом, дают настояться 2-3 часа и дают пить понемногу ребёнку 3-4 раза в день.
- При аллергическом кашле признаков простуды у малыша нет и помочь ему может смесь лаврового листа, мёда и щепотка соды, отваренные 5 минут в 1 л воды. Дают выпить на кончике ложечки.
- Травами лечить малыша от кашля можно только с 4-х месяцев и давать травяной отвар из мать-и-мачехи и подорожника. Также можно применять корень солодки с алтеем.
Народная медицина хорошо знает, что можно давать от кашля новорождённому. Как видим, во многих народных рецептах есть мёд. Подобрать сорт мёда это также целое искусство и здесь не обойтись без советов знатоков.
- Кашля новорождённых не следует опасаться, только если исключены заболевания. Может ли новорождённый кашлять просто так? Можно повторить, что кашель это нормально, плохо, когда ребёнок совсем не кашляет. А от простудных заболеваний, для укрепления системы иммунитета уберегут простые и эффективные меры профилактики.
- Лучшее профилактическое средство от болезней−материнское молоко. Грудное вскармливание обеспечивает организм ребёнка иммуноглобулинами от матери, поскольку у него не развит собственный иммунитет. Грудное вскармливание лучше всего для растущего организма малыша.
- Опыт показывает, что чем раньше начать процедуры закаливания новорождённого, тем надёжнее у него сформируется собственная защита от неблагоприятных внешних воздействий. По правилам закаливание нужно проводить каждый день без перерывов, иначе весь его эффект пропадёт.
- Если в семье заболел ОРЗ кто-то из взрослых, ему необходимо носить марлевую повязку, не контактировать с ребёнком.
- Когда кормящая мама простудилась, то грудное вскармливание прекращать нельзя, потому, что с грудным молоком инфекция не передаётся (см. Чем лечить кашель при грудном вскармливании).
- Чтобы избежать вынужденного заражения ребёнка, нужно смазывать ему носик Оксолиновой мазью.
Давно есть ответ на вопрос что делать, если новорождённый кашляет. Созданию у ребёнка динамического стереотипа здоровой и полноценной жизни способствует закаливание, так как это проверенный на практике метод подготовки к жизненным трудностям.
Способы закаливания грудничка:
- В первую очередь это прогулки на свежем воздухе. Начинают гулять с малышом сначала 15 минут, затем постепенно увеличивают время прогулок. Во вторых, очень важны воздушные ванны, когда ребёнка раздевают догола в комнате и оставляют вначале на 1 минуту, постепенно увеличивая интервал до 10 минут за неделю.
- Водой закаливают, начиная с умывания тёплой, постепенно снижая её температуру на 1 градус каждые три дня.
- Обтирания ребёнку делают мягкой рукавичкой с температурой воды 36° С и постепенно снижают ей до 25° С. Обтирают ручки, ножки, животик, смотрят, пока не появится лёгкое покраснение кожи.
- Обливание делают, когда купают малыша. На тёплую кожу льют воду с температурой 26° С и постепенно доводят до 18°С снижая каждые 5 дней. Обливают, держа малыша вверх спинкой, начиная с пяток.
- Закаливание плаванием практикуют, поддерживая головку ребёнка, когда он свободно плескается в ванне. А вот в бассейн можно ходить с грудничком начиная с полугода.
- Солнечные ванны необходимы, потому, что на свету идёт выработка собственным организмом витамина D, который необходим для роста костной ткани. Только нельзя, чтобы прямые солнечные лучи попадали на кожу, возможен солнечный ожог.
- После того как ребёнок адаптировался к простейшим методам закаливания, можно переходить к интенсивным, когда ребёнок научится стоять на ножках, наконец, баня и сауна для детей старше года.
- Закаливание задаёт ребёнку на бессознательном уровне программу здоровья.
Мама всегда беспокоится, если кашляет новорождённый и старается его укутать в прохладную погоду. Излишнее усердие приведёт к тому, что ребёнок вспотеет и простудится. Нужно научиться одевать малыша по погоде.
источник
Грудные дети беспомощны и очень уязвимы. Они максимально зависят от тех, кто ухаживает за ними. Иммунная система грудничков еще только формируется, поэтому они подвержены различным заболеваниям, в т. ч. простудным. Если болезнь сопровождается образованием слизи в дыхательных путях и горле, то мама или няня должны знать, как вывести мокроту у грудничка и помочь ему откашляться.
Выработка мокроты – это защитная реакция организма. Она препятствует проникновению инфекции в бронхи и легкие. Реснички эпителия, расположенные на поверхности бронхов, активируются и выталкивают мокроту в горло и наружу. Отхаркнуть слизь довольно мучительно даже для взрослого человека. У грудного ребенка этот процесс усложняется из-за особенностей анатомии и развития организма.
Обстоятельства, мешающие грудничку избавиться от мокроты:
Эти обстоятельства могут провоцировать повторное заражение организма от слизи. Сгусточки слизи скапливаются в большие сгустки и прикрепляются к стенкам бронхов. Просветы и длина бронхов у грудничка маленькие, при этом нет силы и навыков откашлять слизь. В результате слизь быстро заполняет бронхи и плохо отходит, из-за чего появляется риск задохнуться. Кроме того, есть опасность возникновения грыж, осиплости, нервного приступа.
Если кашель затяжной, сопровождается хрипами, при этом постоянно откашливается зеленая слизь с примесью крови, то надо незамедлительно пригласить врача. При высокой температуре и проблемах с дыханием необходимо срочно вызывать скорую помощь. У грудных детей все органы маленькие и инфекция распространяется очень быстро, поэтому нужно действовать без промедления. Большая ошибка рассчитывать только на свои силы, советы народной медицины и препараты из рекламы.
Второе необходимое условие – обильное питье. Младенца следует поить кипяченой водой и грудным молоком. Если подгузник не наполняется за 4 часа, то объем жидкости надо увеличить. Ребенка старше 8 месяцев можно поить морсами, компотами, отваром шиповника.
При лечении нужно помнить, что главное — это выявить причину кашля и убрать ее. Мокрый кашель – не болезнь, а стремление организма избавится от инфекции.
Рецепты от бабушек позволяют выводить мокроту в домашних условиях, но их надо согласовать с лечащим врачом. Практика показывает, что при кашле хорошо помогает натирание грудной клетки и стоп нутряным жиром (идеально барсучьим или медвежьим, но можно использовать говяжий или свиной) на ночь. К жиру иногда подмешивают мед, но родители должны точно знать, что у ребенка нет аллергии на него, иначе кожа может покрыться струпьями. Жир диких животных также может вызвать аллергию. После нанесения средства ребенка нужно укутать.
Народная медицина практикует обертывание капустными листьями, на которые нанесен слой меда. Хорошо смягчает кашель прикладывание теплой лепешки из картофельного пюре с медом.
Если ребенок не находится на грудном вскармливании и переведен на коровье молоко, следует напоить его теплым молоком на ночь. После 8 месяцев можно попробовать травяные чаи, но с осторожностью, т. к. они тоже способны вызвать аллергические проявления.
Перед массажем будет полезно напоить малыша отхаркивающим средством, назначенным врачом, или закапать в нос физраствор (0,9% NaCl) из пипетки.
Порядок действий при массаже:
- уложить ребенка на спинку, выполнить поглаживающие движения ладонями снизу вверх по грудной клетке;
- перевернуть малыша на живот, выполнить поглаживающие движения на спинке снизу вверх и по кругу;
- растереть спинку от талии до плеч до легкого покраснения кожи;
- выполнить пощипывающие движения пальцами;
- прохлопать спинку ладонями и простучать ребром ладони или кончиками пальцев поверхность спины, не прикладывая силу;
- закончить массаж надавливанием на спинку рукой, собранной в кулак.
Вся процедура не должна длиться дольше 5 минут. Массажные движения выполняются выше почек и не касаются линии позвоночника. Если уложить ребенка так, чтобы ноги были выше головы, то отхождение мокроты облегчится. Для этого можно положить на колени подушку под наклоном, а на ней расположить ребенка, оставляя лицо открытым. Массаж может спровоцировать приступ кашля. По возможности следует учить ребенка отхаркивать и сплевывать слизь. После этого надо дать ребенку теплое питье и укутать. Можно натереть грудную клетку камфорным спиртом, если позволит врач.

Детям до двух лет не назначают ингаляции. Можно порекомендовать капать им в нос физраствор. Его можно купить в аптеке или сделать самим, используя кипяченую воду. Физиологическим называется раствор поваренной соли 9%-й концентрации. 9 г NaCl — это чайная ложка с горкой. Ее следует тщательно размешать в литре воды. Раствор, попадая через нос, разжижает мокроту в горле и бронхах.
Если в семье есть специальный прибор (небулайзер), который преобразует лекарство в аэрозоль без образования пара, то можно попробовать применить ингаляцию годовалому ребенку и младше. Нужно купить устройство, имеющее в комплекте маску для детей грудного возраста. Это будет безопасно и комфортно. В качестве лечащего компонента можно использовать физраствор, минеральную или морскую воду. По согласованию с педиатром в раствор допускается добавить несколько капель отхаркивающего или муколитического средства.
Многие педиатры являются противниками ингаляций для грудничков, особенно перед сном. Дыхательные пути у них очень маленькие, разбухшие сгустки мокроты могут перекрыть их и создать опасную ситуацию с нарушением дыхания. Ингаляцию допускается делать перед массажем, располагая тело ребенка головой вниз.
Еще один способ лечения кашля — наклеивание горчичников — для детей до года используют с осторожностью. Допустимо лишь применение специальных горчичников в виде ленты из бумажных пакетиков с сухой горчицей внутри. От нее можно отрезать нужное их количество. На нежную кожу младенца распаренный пакетик накладывается через ткань или марлю. Воздействие горчичника вызывает приток крови и активизацию ресничек эпителия бронхов. Сгустки слизи приходят в движение и выталкиваются наружу. Применение горчичников у грудничков вызывает противоречивое мнение у родителей и специалистов.
Основным видом профилактики поражения дыхательных путей является грудное вскармливание. С молоком младенец получает антитела, защищающие его от инфекции. В период эпидемий сдует сократить контакты ребенка до минимума. После прогулки его следует умыть с мылом или с добавлением антисептического средства. Можно капнуть в нос физраствор. Перед посещением общественных мест, в т. ч. поликлиники, хорошо смазать область возле носа Оксолиновой мазью. Следует соблюдать график вакцинирования.
Детей нужно закалять, приучать к прохладным, проветренным помещениям, не кутать. Ребенку на искусственном питании добавляют в рацион витаминные и иммуностимулирующие комплексы, согласованные с врачом. Проще заранее приложить усилия для предотвращения образования мокроты, чем потом вывести ее у грудного младенца.
источник
Родители реагируют на кашель грудничка по-разному – одни его игнорируют, особенно, если температура нормальная и насморка нет, а другие бросаются лечить как народными, так и аптечными средствами. Оба варианта можно назвать крайностями, поскольку при кашле у ребенка грудного возраста, как в 3 месяца, так и в 6 месяцев или старше, следует выяснить его причину и лишь после этого начинать какое-либо лечение.
Так называют рефлекс, помогающий очистить респираторный тракт от любых посторонних веществ, например, от частичек пыли, аллергенов, вирусов, крошек, скопившейся слизи или болезнетворных бактерий. У грудничков кашель представляет собой резкий громкий выдох, при котором воздух из дыхательных путей выходит с повышенной скоростью.
В зависимости от факторов, вызывающих кашель, его разделяют на физиологический (нужный для очищения респираторного тракта) и патологический (появляющийся при многих заболеваниях).
Кашель бывает симптомом таких болезней:
- ОРВИ
- Ангина
- Ларингит
- Фарингит
- Бронхит
- Трахеит
- Синусит
- Воспаление легких
- Бронхиальная астма
- Туберкулез
- Коклюш и другие инфекции
- Аллергия
- Заражение гельминтами
Если обратить внимание на откашливание мокроты, то выделяют такие виды кашля, как сухой (мокрота не выделяется) и влажный (его также называют продуктивным или мокрым). В норме новорожденный, грудничок 2 месяцев или старше может откашливать мокроту в утреннее время, поскольку она скапливается во время ночного сна. Далее в течение дня у младенца кашля не будет, а общее состояние не изменится.
Оценив звук сухого кашля у грудного ребенка, можно определить его, как:
- Лающий — громкий кашель, напоминающий собачий лай, обычно возникающий при ларингите.
- Легочный — изматывающий приступообразный кашель.
- Поверхностный — характерен для фарингита.
- Ребенок грудного возраста может начать кашлять из-за попадания в дыхательные пути постороннего предмета, например, мелких игрушек или их частей. При этом помимо внезапного возникновения кашля у ребенка может пропасть голос, дыхание затрудняется, кожа может посинеть. Такая ситуация должна стать поводом к немедленному вызову скорой помощи.
- Возникновение кашля у грудного младенца, например, в возрасте 5 месяцев, также может быть вызвано аллергической реакцией. Кроха может реагировать кашлем на пыльцу растений, аллергены из пищи, пыль, пуховые подушки и многие другие вещества и предметы. Чтобы помочь ребенку с таким кашлем, важно выявить аллерген и исключить его воздействие.
- Еще одной причиной появления кашля без заболеваний дыхательных путей бывает гельминтоз. Личинки некоторых видов глистов, развиваясь в теле ребенка, могут проходить через легкие. Во время откашливания они вместе со слизью переходят в ЖКТ и таким образом добираются до кишечника.
- Также отметим, что причиной появления сухого кашля у грудничков может быть излишне сухой воздух в комнате. В таком случае проблему легко решить с помощью увлажнителя или других источников влаги (емкостей с водой, мокрых полотенец).
- Груднички могут кашлять и во время приема пищи, если молоко поступает слишком быстро. Устранить такой кашель поможет смена позы при грудном кормлении или смена соски в случае кормления из бутылочки.
Родителям нужно насторожиться и поскорее показать малыша врачу, если:
- Кашель возник внезапно и не прекращается.
- Одновременно с кашлем у младенца появились хрипы, которые слышно издалека.
- Кашель возникает по ночам в виде приступов.
- Малыш откашливает мокроту красного или зеленого цвета.
- Кашель длится дольше трех недель.
При появлении кашля любого вида у грудничка, например, в 4 месяца, следует сначала определить, является ли он вариантом нормы или вызван заболеванием. Для этого вам нужно показать кроху врачу, поскольку любые лекарственные препараты против кашля у деток младше года должны приниматься лишь после назначения педиатра или ЛОРа.
Помимо лекарств в лечении грудничков с кашлем применяют:
- Ингаляции. В зависимости от способа проведения они бывают паровыми и небулайзерными. Держать грудного младенца над паром следует очень осторожно, чтобы исключить риск появления ожогов. В небулайзер для ингаляций в грудном возрасте без назначения педиатра следует заливать лишь физраствор или боржоми.
- Дренажный массаж. Его проводят малышам, у которых не повышена температура тела, с 4-5-го дня болезни, чтобы улучшить отделение мокроты. При таком массаже голова малютки располагается ниже корпуса. Сначала массажируют спинку, а затем грудную клетку. После массажа младенца следует укутать и положить в кроватку, регулярно меняя положение тела.
- Народные средства. К ним относят использование травяных отваров, лепешки с медом и растираний барсучьим жиром.
Среди препаратов, которые врач может назначить грудничку при кашле, есть лекарства таких групп:
- Противокашлевые препараты. Они уменьшают активность кашлевого центра и выписываются лишь при изнуряющем сильном сухом кашле. При этом важно помнить, что препараты такой группы не сочетают с отхаркивающими.
- Отхаркивающие препараты. Их действием является улучшение откашливания мокроты. В возрасте до года малышам назначают Геделикс, Проспан, Линкас, Гербион плющ, Бронхипрет или Сироп корня солодки.
- Муколитики. Такие средства уменьшают вязкость мокроты, что способствует ее лучшему отделению. К ним относят разрешенные к применению у грудничков препараты амброксола.
- Антигистаминные средства. Такие лекарства назначают в случаях аллергического кашля.
- Антибиотики. Их назначение необходимо при бактериальных инфекциях, проявляющихся кашлем, например, пневмониях или ангинах.
Для лечения кашля часто используют лекарственные травы, сочетая их в разных комбинациях в виде грудных сборов. В таких сборах могут присутствовать алтей, анис, мать и мачеха, подорожник, солодка, шалфей, душица и другие травы. Тем не менее, во избежание аллергии и других побочных эффектов специалисты советуют давать грудничкам однокомпонентные отвары.
Такое целебное растение часто применяется в возрасте до года, поскольку оно обладает противовоспалительным и противомикробным эффектом. Если вы заварили ромашку для младенца впервые, давайте такое растительное средство по несколько капель, чтобы проверить реакцию организма крохи.
Для приготовления отвара возьмите столовую ложку сушеных цветов и стакан закипевшей воды, накройте емкость крышкой, а через 10 минут процедите. Давать такой ромашковый чай советуют трижды в день через полчаса после кормлений в количестве до 30 мл для деток первых месяцев жизни.
Ромашка может использоваться и для ингаляций. Заваренные сухие цветы нужно настоять 40 минут, затем закипятить литр воды и вылить в него отвар, после чего поднести младенца к емкости, чтобы кроха подышал паром в течение 5-10 минут.
Для таких процедур в ванной комнате наливают в ванну немного кипятка, чтобы помещение наполнилось паром. Затем в комнату входят с грудным ребенком и сидят в ней около 10 минут. Если у малыша нет склонности к аллергии, в ванну можно добавить немного эвкалиптового масла.
Известный врач называет кашель естественной реакцией детского организма на попадание в дыхательные пути каких-либо посторонних веществ. Если такой кашель возникает у грудничка, Комаровский рекомендует обратиться к педиатру и не давать крохе до года какие-либо лекарства самостоятельно.
Что касается препаратов против кашля, популярный педиатр рекомендует сосредоточиться на других способах сделать сухой кашель продуктивным – увлажнении воздуха в комнате и обильном питье. По мнению Комаровского, данные способы не менее эффективны, чем какие-либо отхаркивающие сиропы. Об этом следующее короткое видео.
источник
Кашель у новорожденного может появиться из-за многих причин, и учитывая, что малыш совсем маленький, то это может быть серьезной проблемой для него. В первую очередь, можно подумать, что ребенок болен, и только затем думать о других причинах. Поэтому нужно обращать внимание на другие симптомы, и обязательно консультироваться с доктором.

Статистика кашля у новорожденных детей свидетельствует о нечастой распространенности этого симптома, как признака заболевания. У 76% деток кашель не является первым симптомом именно из-за особенностей строения дыхательной системы. Более 40% причин кашля у новорожденного вызваны проблемами с беременностью и родами, и только 26% новорожденных имеют воспалительные заболевания дыхательных путей. Это указывает на важность правильного ведения беременности и родов и важности процесса рождения ребенка для будущей мамы.

Кашель у новорожденного имеет немного другой характер, чем у более взрослого ребенка. Это связано с неполным развитием рецепторов в дыхательных путях, низким голосом ребенка и неактивной дыхательной мускулатурой. Поэтому не всегда можно точно определить, что новорожденный кашляет, ведь иногда это напоминает сильно выраженный плач. Поэтому нужно точно понимать, где плач, а где уже кашель. В любом случае, кашель у ребенка возникает при раздражении рецепторов, которые находятся в глотке, гортани, трахее и бронхах. При раздражении этих рецепторов импульсы приходят в продолговатый мозг, где находится кашлевой центр. Это и заставляет интенсивно сокращаться мышцы, чтобы эвакуировать раздражающий фактор из органов дыхания. Таким образом кашель выполняет свою главную защитную роль.
У новорожденных особенностями дыхательных путей является неравномерное распределение кашлевых рецепторов, поэтому кашель не всегда соответствует характеру и виду раздражителя. Это нужно учитывать при проведении дифференциальной диагностики.
Главные причины кашля у новорожденного могут быть в виде нескольких групп факторов:
- воспалительные инфекционные поражения дыхательных путей;
- механические раздражители рецепторного аппарата;
- врожденные пороки развития дыхательной системы.
Причины названы в меру снижения распространенности этих факторов, учитывая маленький возраст ребенка.
Среди инфекционных возбудителей заболеваний дыхательных путей выделяют вирусы и бактерии. Среди бактерий причиной чаще могут быть наиболее распространенные возбудители заболеваний дыхательных путей – это гемофильная палочка, пневмококк, стрептококк, стафилококк, микоплазма. Среди вирусов есть много возбудителей заболеваний респираторного тракта – это вирус гриппа, парагриппа, аденовирус, респираторно-синцитиальный вирус. У новорожденного главную роль в развитии инфекционного процесса дыхательных путей играют бактерии в первые две недели после рождения, а вирусные агенты – в дальнейшем. Это связано с тем, что сразу после рождения или во время этого есть больше риск инфицирования бактериями, а в дальнейшем возрастает риск эпидемиологической опасности по вирусной инфекции, когда ребенка начинают навещать родные и контактировать с ним.
Если кашель появляется сразу после рождения или спустя несколько дней и он имеет глубокий интенсивный характер, то причиной этого может быть пневмония – воспаление легких. Пневмония может быть врожденной ранней и поздней, что зависит от срока проявления симптомов. Это состояние имеет ряд других симптомов кроме кашля, поэтому нужно внимательно оценить состояние малыша. Не так часто пневмония бывает у новорожденных, поэтому нужно выделить факторы риска, которые могут приводить к такой патологии. Беременные женщины с хроническими воспалительными заболеваниями яичников имеют риск инфицирования ребенка еще внутриутробно. Также к факторам риска относятся осложненная беременность и роды, мекониальное загрязнение околоплодных вод, перенашивание беременности, преждевременные роды. Все эти факторы повышают риск заражения младенца еще внутриутробно или во время родов.
Говоря о других воспалительных заболеваниях новорожденных, которые могут вызывать появление кашля, вирусы чаще поражают верхние дыхательные пути. У таких деток часто простой насморк может приносить много проблем и вызывать кашель из-за простого затекания слизи по задней стенке глотки.
Среди механических раздражителей у новорожденных причиной появления кашля может быть попадание водички во время купания или части игрушек. Конечно, новорожденные имеют низкий риск заглатывания инородного тела, но если есть маленькие братики или сестрички, которые так хотят поиграть с малышом, то не стоит исключать инородное тело дыхательных путей, как возможную причину кашля.
Не так часто, но вполне реальной причиной кашля может быть врожденные пороки развития дыхательных путей. К сожалению, это серьезная проблема, степень выраженности которой влияет на клиническое течение и прогноз. Патогенез появления кашля при врожденных пороках зависит именно от вида порока. Если речь идет о бронхо-легочной дисплазии или агенезии/аплазии легкого, то симптомы кашля появляются уже с первых дней и сопровождаются другими серьезными проблемами. Очень важно вовремя диагностировать врожденный порок, ведь иногда ранняя коррекция играет большую роль в дальнейшем нормальном развитии малыша.

Кашель редко является единственным симптомом заболевания, особенно если речь идет об инфекционном поражении дыхательных путей. Если речь идет о пневмонии, то у новорожденного ребенка она всегда имеет двусторонний характер, поэтому первым симптомом можно считать появление выраженной одышки. Ребенок лежит на спинке и создается ощущение, что он стонет, поскольку степень поражения дыхательных путей не дает ему нормально дышать. Можно увидеть, что на вдохе втягиваются область над ключицами или мышцы между ребрами, что свидетельствует о выраженной одышке. Это как правило, является первым симптомом воспаления легких. Обязательным проявлением болезни является выраженный интоксикационный синдром. Ребенок отказывается от груди, капризничает, не спит, повышается температура тела. При чем, у новорожденных не стоит ожидать повышения до 39 градусов или выше, а цифра 38 уже считается серьезным повышением температуры тела. Это связано с тем, что у такого ребенка не полностью развит терморегуляторный центр, поэтому такая реакция считается высокой.
Кашель появляется спустя некоторое время уже на фоне одышки и интоксикации, когда достаточное количество слизи скапливается в альвеолах. Поэтому температура и кашель у новорожденного – это серьезные симптомы тревоги по поводу развития пневмонии.
Говоря о вирусной инфекции, то она всегда сопровождается катаральными явлениями, а у деток первого месяца жизни это часто ринит. Заболевание начинается остро, когда ребенок становится беспокойным и вскоре у него из носа появляются слизистые жидкие выделения. Ребенок отказывается от груди, поскольку при кормлении грудью ему нечем дышать. Когда ребенок ночью спит, то горизонтальное положение способствует тому, что слизь затекает на заднюю стенку глотки. Это рефлекторно может вызывать кашель, поэтому насморк и кашель у новорожденного можно считать проявлением вирусной инфекции, что упрощает диагностику.
Еще одним из проявлений инфекционного поражения дыхательных путей является острый бронхит. Влажный кашель у новорожденного может быть симптомом именно острого процесса в бронхах. У маленьких деток патологический процесс может быстро распространиться на нижние дыхательные пути, что вызывает развитие воспаления. Бронхит сопровождается воспалением бронхов и скоплением большого количества мокроты. Она постепенно отходит из дыхательных путей, что и вызывает появление кашля. Но малыш не может полностью откашлять весь секрет из-за постоянного горизонтального положения и недостаточных сокращений мышц. Поэтому кашель малоинтенсивный, но при этом влажный характер, с ощущением «клокотания» в грудной клетке ребенка. Есть и другие симптомы – одышка, повышение температуры тела, беспокойство, но они выражены менее, чем при пневмонии.
У ребенка первых 28 дней жизни говорить о топике поражения дыхательных путей весьма сложно, поскольку воспалительный процесс очень быстро распространяется на несколько отделов. Поэтому по характеру кашля можно только предположить, какой отдел поражен больше. Сухой или лающий кашель у новорожденного может свидетельствовать о поражении верхних дыхательных путей, а если нет никаких изменений в бронхах, то большая вероятность, что это вирусный процесс.
Сухой или лающий кашель у новорожденных без повышения температуры тела, а также кашель при кормлении всегда должен насторожить в плане врожденных пороков. Особенности если кашель встречается сразу после рождения или спустя некоторое время и имеет однотонный постоянный характер. Врожденных пороков дыхательной системы есть очень много, но самые распространенные из них это муковисцидоз, недоразвитие легких, врожденные стенозы гортани и врожденная трахеобронхомаляция.
Муковисцидоз – это заболевание наследственного характера, которое заключается в нарушении функции ионных каналов желез экзокринной секреции, в том числе и желез бронхо-легочной системы. Патология характеризуется тем, что у новорожденного ребенка буквально с первых дней начинается тяжелое воспаление легких, и уже на протяжении первого месяца жизни оно может повториться. При этом заболевании в бронхах развивается хронический воспалительный процесс, который поддерживается постоянным персистированием высокопатогенных бактерий. Это проявляется частым влажным кашлем у ребенка с очень вязкой мокротой. Также может быть поражена поджелудочная железа с симптомами со стороны пищеварительной функции.
Учитывая полноту и разнообразие клинической картины патологий, которые вызывают кашель у новорожденного, объясняется важность своевременной и правильной дифференциальной диагностики между этими патологиями.

Говоря о последствиях кашля у такого маленького ребенка нужно сказать, что все зависит от причины. Если причиной кашля является пневмония или бронхит, то буквально за шесть-двенадцать часов состояние ребенка может стать очень тяжелым. Это грозит развитием выраженной дыхательной недостаточности и интоксикационно-токсическим шоком. Осложнения самого кашля при врожденных пороках бронхо-легочной системы могут быть в виде развития пневмоторакса – разрыва бронха или альвеолы и попадания воздуха в плевральную полость. Если ребенок кашляет из-за насморка, то часто это может стать последствием острого отита. Это связано с легким попаданием гноя из носа по слуховой трубе в ушко и развитием там воспаления. Если ринит не лечить, то во время кашля слизь из задней стенки глотки может затекать по пищеводу в желудок, что легко вызывает у новорожденных понос. Это обезвоживает организм малыша и могут быть серьезные проблемы в дальнейшем вплоть до летального исхода.

Диагностика любого заболевания у новорожденного ребенка должна быть своевременная, поскольку все процессы в организме малыша очень быстро развиваются и могут при водить к осложнениям. Поэтому необходимо тщательно обследовать малыша, обращая внимание не только на заболевание, но и на то физиологическое состояние, которое должно быть у ребенка этого возраста.
Нужно опросить маму и уточнить, когда появился кашель, связан ли он с кормлением, есть ли какие-либо другие симптомы. Осматривая ребенка с кашлем, нужно особое значение уделить дыхательной системе. Нужно подсчитать количество дыханий за минуту, чтобы определить есть ли одышка. Для новорожденного одышкой считается более 60 дыханий за минуту. Нужно обратить внимание на дыхательную мускулатуру и исключить ее участие в акте дыхания. Если симптомы одышки отсутствуют, то можно дальше перейти к тщательному осмотру ребенка. При аускультации легких в нормальных условиях у такого ребенка дыхание близкое к везикулярному и проводится на все участки легких. Если кашель вызван бронхитом, то при аускультации дыхание будет жесткое или будут определяться хрипы. Диагностическим признаком пневмонии можно считать ослабленное дыхание, крепитация и локальные влажные хрипы. Уже на основе простого осмотра можно установить предварительный диагноз. Если при аускультации легких и осмотре нет никаких изменений, то нужно осмотреть верхние дыхательные пути. Осмотр зева у новорожденного нужно проводить в последнюю очередь, обязательно с использованием шпателя. Изменений может не быть, если это простой насморк. Но также может быть гиперемия задней стенки глотки и может затекать слизь с носоглотки в ротовую полость, что и можно считать причиной кашля.
Анализы новорожденному ребенку провести достаточно сложно. Если есть подозрение того, что кашель вызван пневмонией или бронхитом, то обязательно ребенок госпитализируется для дальнейшего исследования. В стационаре ребенку проводятся общеклинические методы исследования. Общий анализ крови нужен исключительно с целью дифференциальной диагностики кашля вирусной и бактериальной этиологии. Если этиология вирусная, то будет увеличено количество лимфоцитов, а если бактериальная – то будет увеличенное количество лейкоцитов и палочкоядерных нейтрофилов (сдвиг формулы влево). Если подозревается определенная бактериальная инфекция, то проводят анализ крови на определение антител к тому или иному виду бактерий. Но нужно учитывать принцип минимального вмешательства в организм столь юного малыша.
Инструментальная диагностика кашля может проводиться только в случае подозрения пневмонии. Тогда необходимо провести рентгенографию легких с целью подтверждения диагноза. Чтобы минимизировать дозу излучения для такого маленького ребенка в дальнейшем для контроля состояния и определения эффективности лечения можно проводить ультразвуковое исследование. Этот метод позволяет увидеть состояние бронхов и легких, и определить остатки воспалительного процесса.
Если симптомы кашля возникают на фоне других клинических признаков или внешних проявлений нарушений строения дыхательной системы, то возникает подозрение на врожденные пороки. С целью диагностики пороков часто необходимо провести бронхоскопию – исследование дыхательных путей с помощью специального эндоскопа, что проводят под общим наркозом. Это позволяет увидеть строение бронхов, легких, а также расположение и анатомическое строение гортани.

Дифференциальная диагностика кашля обязательно должна проводиться еще на этапе догоспитальном, чтобы исключить состояния, которые угрожают жизни новорожденного. Поэтому нужно в первую очередь дифференцировать пневмонию и аспирацию инородного тела. Если никаких симптомов тревоги нет, то дальше можно обследовать ребенка более тщательно. Важно также проводить диагностику симптома кашля между патологией дыхательной и сердечно-сосудистой системы. Много врожденных пороков сердца проявляются уже на первом месяце жизни именно в виде кашля. Но кашель сердечной этиологии сочетается с одышкой и цианозом, в отличии от патологии легких и бронхов. Но во всяком случае, для точной дифференциации необходимо на начальном этапе провести электрокардиографию и ультразвуковое исследование сердца.
Лечение кашля у ребенка первых 28 дней его жизни должно проводиться обязательно, поскольку он нарушает нормальное состояние ребенка и быстро приводит к гипоксии. Но нужно учитывать, что многие лекарства не применяются у детей до месяца, поэтому при подходе к лечению нужно тщательно выбирать препараты.
Если кашель вызван бронхитом или пневмонией, то у новорожденного ребенка это является показанием к назначению антибиотика. У новорожденных преимущественно используют незащищенные пенициллины или цефалоспорины. Если ребенок госпитализирован, то лечение проводится парентерально.
- Ампициллин – это антибиотик из группы незащищенных пенициллинов, которые имеют активность против грамположительных и некоторых грамотрицательных микроорганизмов, которые играют ключевую роль в развитии воспалительных заболеваний дыхательной системы у новорожденных. Препарат активен в отношении стафилококка, пневмококка, кишечной палочки, гемофильной палочки. Действие лекарства осуществляется за счет нарушения клеточной стенки и легкого ее лизиса, что приводит к гибели паразитарного микроорганизма. Способ применения препарата внутривенный, что ускоряет эффект и действие вещества в очаге инфекции. Дозировка препарата рассчитывается по 50 миллиграмм на килограмм веса ребенка в четыре приема. Побочные эффекты могут быть частые в виде аллергических проявлений, а также влияние на нервную систему.
- Цефтриаксон – бета-лактамный антибиотик, особо эффективен при действии на грамположительную и грамотрицательную флору. Препарат имеет бактерицидный эффект на возможных анаэробных возбудителей инфекции дыхательных путей, учитывая спектр возможных возбудителей у новорожденных. Дозировка препарата – от 50 до 100 миллиграмм на килограмм веса на сутки, не менее десяти дней. Побочные явления возможны при влиянии на желудок – развивается колит или дисбактериоз, что проявляется вздутием живота, нарушением стула. Меры предосторожности – нельзя использовать препарат при аллергии на антибиотики-пенициллины.
- Учитывая тот факт, что использование сиропов от кашля у новорожденных деток ограничено, то ингаляции для лучшего отхождения мокроты являются одним из главных средств лечения.
Пульмикорт – это средство из группы глюкокортикоидов, которое выявляет свой бронхорасширяющий эффект при выраженном кашле у деток. Дозировка препарата – 0,1 миллилитр на килограмм массы тела ребенка. Для новорожденного доза не должна быть более 0,3 миллилитров. Способ применения ингаляционный после разведения раствором – на 0,3 лекарства нужно взять 0,6 физраствора. Побочные явления могут быть при длительном применении в виде стоматита, гингивита и образования эрозий слизистых оболочек ротовой полости.
Вентолин — это препарат из группы бета-адреномиметиков, действующим веществом которого является сальбутамол. Препарат расширяет мелкие бронхи, сто снимает спазм и улучшает дыхание. Лечение данным средством у новорожденных можно проводить только при наличии особых показаний, таких как выраженный обструктивный синдром. Дозировка препарата – 0,5 миллилитров с разведением в физиологическом растворе 2:1. Способ применения – не менее двух раз на день и не менее трех дней. Побочные эффекты могут быть в виде местных аллергических явлений.
- Если у ребенка кашель вызван вирусной патологией – острым ринитом или ринофарингитом, то обязательно в лечении такого кашля нужно использовать противовирусные средства. У новорожденных в остром периоде вирусного заболевания используют препараты группы интерферонов.
Лаферобион – это препарат, который имеет в своем составе рекомбинантный человеческий интерферон, который повышает активность антител в борьбе с вирусными инфекциями. Препарат можно применять в первые три дня лечения вирусной инфекции у новорожденных. Дозировка препарата для детей до года – по 150 000 МЕ два раза на день в виде свечей. Лечение проводится три или пять дней. Побочные эффекты возможны: зуд в месте введения, покраснение, а также аллергия.
- Симптоматическое лечение кашля может использоваться у новорожденных только при активном воспалительном процессе и по назначению доктора. Иногда у некоторых больных выздоровление без применения отхаркивающих средств очень отсроченное. Поэтому возникает необходимость применения таких лекарств, приоритет отдается амброксолу.
Амброксол – это препарат, который действует на дыхательные пути за счет увеличения секреции бронхиальных желез и усиления синтеза сурфактанта. Прием сиропа для новорожденных может быть назначен только доктором, учитывая возрастные ограничения. Способ применения препарата в виде сиропа, также есть ампулы для ингаляций. Дозировка сиропа для детей до двух лет составляет 1,25 миллилитров два раза на день. Побочные эффекты могут быть в виде искажения вкуса.
Витамины в лечении новорожденных имеют ограниченное применение, поскольку это может вызывать аллергические реакции. Мама может принимать витаминные средства, если нет особых противопоказаний.
Физиотерапевтическое лечение в отхождении мокроты и улучшении характера кашля имеет очень большое значение. Для новорожденных рекомендуется применять дренажный массаж, простота выполнения которого позволяет выполнять его даже маме. Главный принцип такого массажа – улучшение отхождения мокроты путем плавных массирующих движений в направлении лимфатических узлов и по ходу бронхиального дерева.
Лечение кашля народными средствами у таких маленьких деток не рекомендуется, однако, если мама кормит малыша грудью, то она может использовать гипоалергенные народные лекарства. Что касается ребенка, то могут использоваться некоторые методы, например при вирусных инфекциях.
- Если у ребенка острый ринит и затекание слизи вызывает кашель, то лечение такого кашля заключается в лечении ринита. Главное – это эвакуация слизи и промывание носика ребенка. Промыть носик можно и с помощью народных средств. Для этого нужно вскипятить пол литра воды, немного остудить ее и добавить половину столовой ложки морской соли. Теплым раствором нужно закапывать носик ребенку с помощью пипетки четыре раза на день по одной капле.
- Молоко с медом известно уже давно, как средство от кашля. Для приготовления более полезного лекарства нужно вскипятить молоко и на чашечку молока добавить две чайные ложки меда, двадцать грамм масла и несколько капель оливкового масла. Выпить молоко маме нужно на ночь, это улучшает качество грудного молока и ребенок может ощущать улучшение.
- Перетертая калина с медом имеет много полезных свойств, в том числе стимулирует защитные силы организма ребенка и уменьшает кашель. Для лекарства мама должна принимать каждый день по 20 граммов такого лекарства. Приготовить его можно путем перетирания ягод калины блендером, а затем добавления чайной ложки меда. Лечение нужно начинать с половинной дозы, чтобы оценить реакцию малыша.
Лечение травами также может широко использоваться мамой, или же можно увлажнять воздух в комнате с добавлением некоторых трав. Любой кашель сопровождается рано или поздно сухостью слизистой оболочки дыхательных путей. Поэтому если ребенок болеет вирусной или бактериальной патологией, то нужно чтобы в комнате воздух периодически увлажнялся. Для этого используют травы, которые благотворно влияют на дыхательную систему.
- Для увлажнения воздуха в комнате после легкого проветривания нужно поставить кастрюльку с запаренными травами. Для этого нужно взять на три литра воды десять граммов ромашки и столько же алтейки, запарить и поставить приоткрыв крышку наполовину. Такое увлажнение должно быть в противоположном углу от кроватки малыша и не более полчаса. В комнате не должно быть все мокрое от количества пара, а только чтобы слегка ощущалась влажность от воды с травами.
- Отвар из трав подорожника и алтеи имеет высокую противовирусную активность. Такие травки имеют противовоспалительный эффект и разжижают секрет в бронхах, что улучшает отхождение мокроты и улучшает дыхание. Для отвара нужно взять по 20 граммов каждой травки и сделать чай. Учитывая, что ребенок новорожденный, то сначала нужно сделать чай из подорожника и принимать на протяжении дня, учитывая реакцию ребенка. Если нет никаких аллергических проявлений, то на следующий день можно добавить алтею.
- Листья мать-и-мачехи также известны свойствами, которые улучшают дыхание и уменьшают выраженность кашля. Для лечебного чая нужно взять 50 граммов травы, сделать чай из двух литров воды и пить маленькими глотками на протяжении дня. Можно добавить плющ при сухом характере кашля.
Гомеопатия в лечении кашля новорожденных может использоваться мамой, что имеет не меньше эффект, чем другой прием препаратов. Это объясняется тем, что все средства имеют способность в той или иной мере накапливаться в молоке и передаваться малышу. Поэтому грудное вскармливание играет приоритетную роль в скорейшем выздоровлении новорожденного.
- Агнус композитум — это органический гомеопатический препарат, в состав которого входят травы. Используют для лечения кашля, который вызван вирусной инфекцией и выраженными катаральными проявлениями. Способ применения препарата пероральный в виде крупинок для приема мамой. Дозировка – по одной крупинке два раза на день. Побочные эффекты возможны в виде повышенного слюноотделения и тошноты. Меры предосторожности – не использовать в комбинации с медом.
- Грипп-композитум – это органический гомеопатический препарат, в состав которого входит много лечебных трав. Используют для лечения кашля, который вызван вирусной инфекцией с выраженным покраснением горла, конъюнктивитом и интоксикацией. Способ применения – в виде капель для мамы. Дозировка – по три капли два раза на день. Побочные эффекты возможны в виде гиперемии кожи рук и стоп, а также ощущения жара.
- Алтея-хеель – это растение, которое используется для лечения кашля бактериальной этиологии на фоне пневмонии с затрудненным отхождением мокроты и у деток с сопутствующими заболеваниями. Способ применения лекарства имеет три этапа. Дозировка начинается с трех гранул каждые три часа в первый день для приема мамой, затем нужно принимать по три гранулы каждые шесть часов на следующий день, а с третьего дня по три гранулы два раза на день. Профилактическую дозу можно начинать принимать в половинной дозе лечебной после контакта с инфекционными больными. Побочные эффекты могут быть в первый день приема в виде покраснения конъюнктивы глаз.
- Актинария — это гомеопатическое средство растительного происхождения, которое эффективно при лечении кашля в третьем разведении у новорожденных, особенно рожденных зимой. Препарат имеет очень сильные антисептические свойства и используется в виде настойки. Дозировка — три капли на стакан сока каждый день для мамы. Побочные эффекты могут проявляться нарушениями функции кишечника у малыша или незначительным пожелтением кожи.
Отвечая на вопрос что можно давать от кашля новорожденному, можно сказать, что любые назначения должны исходить от доктора. И даже средства народной медицины ввиду своей безопасности могут использоваться по рекомендации доктора.

источник
