
Крупные слизистые образования становятся причиной затруднений при дыхании. Нередки случаи тошноты и даже рвоты. Избавиться от дискомфорта поможет врачебная диагностика, которая выявит причину появления мокроты в горле.
Под мокротой понимают патологическое увеличение бронхиальной секреции, поэтому вопрос «откуда берется» не совсем корректен. Ежесекундно и постоянно, на протяжении всей жизни, специальные железы продуцируют слизь, на которую возложены важнейшие функции.
Внутренняя полость дыхательных путей представлена реснитчатым эпителием. Основная его задача – непрерывная транспортировка секрета, продуцируемого бронхами в верхние дыхательные пути, в горло, для последующего выведения наружу.
Основная цель – не допустить оседания в дыхательной системе пыли, бактерий, вирусов, аллергенов и других раздражителей. Вязкое прозрачное вещество несет в себе ряд полезных функций:
- увлажняет слизистую оболочку;
- создает защитный слой;
- препятствует попаданию вирусов в органы дыхания, при помощи входящих в состав слизи иммунных клеток.
В обычных условиях бронхи вырабатывают слизь в малых количествах, необходимых для очистки дыхательных путей. Она не причиняет человеку никаких неудобств и проглатывается вместе со слюной.
Причина, почему появляется мокрота, проста. При наличии воспалительного процесса слизистые выделения становятся обильными, так как иммунные клетки активируют систему дополнительной защиты. В горле начинает образовываться комок, который представляет собой скопление мокроты. Она состоит из следующих компонентов:
Организм, желая облегчить процесс дыхания, провоцирует кашель. Это происходит из-за раздражения слизистой оболочки, которое вызывает легкое першение. Мокрота из носа и глотки выводится через ротовую полость.
Если слизистые выделения становятся слишком вязкими и не отхаркиваются, то они начинают наносить вред всему организму. Создается благоприятная среда для размножения бактерий и вирусов. Наличие носителей инфекции затрудняет работу легких.

Однако необходимо принимать во внимание, что в нормальных условиях бронхи выделяют негустую прозрачную жидкость. Она увлажняет и обволакивает внутреннюю поверхность горла, не причиняя неудобств.
Бронхит – это воспалительный процесс, в результате которого происходит раздражение и набухание слизистой оболочки бронхов. Это связано с повышенной выработкой иммуноглобулинов, которые борются с инфекцией. Заболеванию сопутствуют тяжелые приступы кашля. Когда отек сильно прогрессирует, происходит закупорка бронхов. В таких случаях, имеет место обструктивное течение болезни. Есть две основные группы причин, способствующие развитию этого заболевания:
- инфекционные (бактерии, вирусы и грибки, попадающие в нижние дыхательные пути);
- физико-химические (воздействие окружающей среды).
Бронхит может приобретать различные формы, каждая из которых имеет свои симптомы и проявления.
- Острая. Характерна для холодного периода в году. Первичные симптомы напоминают обычную простуду. На фоне воспалительного процесса происходит сильное повышение температуры. Сначала кашель сухой, вызванный легким першением в горле. Мокрота в горле появляется позже.
- Хроническая. Если симптомы бронхита сохраняются более двух месяцев, то ему придается статус хронического заболевания. Оно может проявляться в одно и то же время года, но каждый раз острая фаза хронической болезни будет удлиняться. Постоянное воздействие раздражителей провоцирует развитие воспаления в дыхательной системе, которые затрудняют поступление кислорода в организм. Хронический бронхит в запущенной форме может стать первой ступенью на пути к эмфиземе легких.
Анализ мокроты при бронхите помогает определить стадию развития болезни и ее форму. Цвет отхаркиваемых слизистых выделений раскрывает некоторую информацию о процессах, идущих внутри организма.
- Белая или прозрачная. Имеет место при хроническом течении болезни;
- Желтая. Наличие выделений такого цвета характерно для всех форм бронхита. Так дыхательная система борется с воспалением.
- Зеленая. Такая мокрота свидетельствует о застойных процессах в органах дыхания. Они появляются на фоне застарелой инфекции. В острой форме заболевания возможно образование гнойных масс.
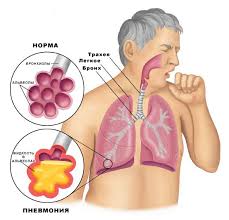
Заболевание представляет собой воспалительный процесс, локализованный в легочных тканях. Возбудителями пневмонии считаются инфекционные агенты:
Наиболее частый способ заражения – воздушно-капельный, реже – распространение инфекции происходит по кровеносной системе. Микроорганизмы, под действием которых воспаляется легочная ткань, в определенном количестве всегда есть в организме человека. В нормальных условиях иммунитет ведет успешную борьбу против них, но при ослаблении защитных функций, организм не справляется с нагрузкой – начинают развиваться воспалительные реакции.
Чаще всего пневмония появляется на фоне переохлаждения и имеет следующие симптомы:
- резкий подъем температуры;
- слабость;
- головные боли;
- сухой кашель, появившийся в первые дни, становится влажным;
- в горле скапливается мокрота;
- боль в грудине во время кашля и дыхания;
- хрипы;
- одышка, начинается дыхательная недостаточность.
Отделение мокроты при пневмонии представляется абсолютно нормальным явлением. Ее цвет указывает на тяжесть инфекции и ее возбудителей. Зеленая окраска говорит о прогрессирующем бактериальном воспалении.
Острая форма пневмонии сопровождается слизистыми выделениями белого, желтого или зеленого цвета. Желто-зеленая окраска свидетельствует о бактериальной причиной воспаления легочных тканей.

Легочный туберкулез относится к относится к длительно персистирующей инфекции, которая большую часть времени находится в латентном состоянии. Его внешние симптомы могут не проявляться долгое время. Признаками общей интоксикации организма служат:
- гипертермия;
- слабость;
- потливость;
- потеря аппетита.
На начальных стадиях туберкулеза отделение мокроты минимальное. По мере развития болезни ее количество увеличивается, а цвет слизистых выделений может изменяться.
- Белая. Характерна для первых стадий туберкулеза. Такой оттенок обусловлен повышенным содержанием белка.
- Зеленоватая. Свидетельствует об образовании гноя и наличии застоявшейся слизи.
- Кровянистая.
Поражение легких туберкулезными бактериями сопровождается сильным кашлем и выделением мокроты. Ночные и утренние часы считаются самыми тяжелыми. В запущенных случаях имеет место кровохарканье, которое чревато открытием легочного кровотечения, нередко приводящее к летальному исходу.
Мокрота, выделяемая в процессе отхаркивания, бывает различной по цвету. Это обусловлено тем, что компоненты, входящие в ее состав, могут отличаться, при наличии тех или иных заболеваний и причин скопления слизи в горле.

Пенистая белая мокрота может появляться у пожилых пациентов из-за возрастных изменений в дыхательной системе. Врачи оценивают это явление как норму.
Такой цвет мокроты обусловлен повышенной выработкой нейтрофилов. Увеличение их количества связано с усиленным сопротивлением иммунной системы микроорганизмам, атакующим организм. Выделение такой слизи во время кашля свидетельствует о наличие инфекции в нижних отделах дыхательной системы. Желтая мокрота наиболее характерна для следующих заболеваний:
Слизистые выделения такого типа говорят о наличии обширного очага бактериального и вирусного поражения в области бронхов или легких. Причины мокроты с гноем – бактериальное инфекционное воспаление.
Зеленый цвет мокроты свидетельствует о завершении острой фазы заболевания и его перетекании в хроническую стадию. Такая окраска слизи обусловлена наличием в ее составе следующих компонентов:
- нейтрофилы;
- эпителий, отделившийся от стенок бронхов;
- мертвые микроорганизмы, возбудители инфекции (стрептококк, стафилококк).
Мокрота обладает вязкой структурой. Она тяжело отхаркивается и застаивается в разных отделах дыхательной системы, усугубляя воспалительный процесс.
Мокрота с кровью указывает на присутствие повреждений легочной ткани, а также на патологические изменения в бронхах. Таким способом организм подает сигнал, сообщая о крупном инфекционном заражении нижних дыхательных путей. Постоянные кровяные выделения, во время отхаркивания, могут быть следствием развития смертельных болезней. Пациенты с такими симптомами подлежат немедленной госпитализации.
При натужном кашле иногда происходят разрывы мелких сосудов на внутренней поверхности дыхательных путей. В этом случае в мокроте можно обнаружить кратковременные кровяные включения. В них нет опасности для жизни человека.
Отделение мокроты с коричневым оттенком часто свидетельствует о наличии тяжелых заболеваний нижних дыхательных путей. Появление такой слизи связано с застойными процессами, в ходе которых происходят кратковременные кровяные выделения. Основными причинами образования коричневой мокроты служат:
- бактериальная инфекция;
- вирус;
- внутреннее кровотечение;
- разрывы капилляров;
- избыточное оседание пыли в бронхах и легких;
- курение.
Коричневая мокрота имеет вязкую структуру и плохо отхаркивается, поэтому при ее появлении надо исключить прием препаратов против кашля. Это обусловлено тем, что такие лекарства провоцируют появление застоев и препятствуют отхождению слизи.
Бывает, что появление избыточной слизи в горле не сопровождается типичными признаками инфекционных заболеваний и имеет абсолютно другое происхождение. Недуги такого вида могут сопровождаться обильным образованием слизи только в ночные и утренние часы и не доставлять человеку неудобств на протяжении остального дня. Почему выходит мокрота в таких случаях?
Приступы кашля по утрам связаны с желанием организма избавиться от накопившейся за ночь слизи. Ее локализация в области горла связана с положением тела человека во время сна и отсутствием глотательного процесса. Причины образования мокроты в горле по утрам, в этом случае, следующие:
- простуда;
- туберкулез;
- курение;
- наличие в спальне аллергенов и других раздражителей.

Нагрузка на реснитчатые клетки эпителия увеличивается, и со временем они перестают справляться со своими функциями. Мокрота, образовавшаяся от курения, начинает скапливаться и застаивается в бронхах и легких. Обильные слизистые выделения собираются в горле во время сна и вызывают сильные приступы кашля после пробуждения.
Отсутствие повышения температуры при отделении мокроты может понизить бдительность заболевшего. Основные причины:
- Аллергия.
- Попадание в воздухопроводящие каналы частиц инородного происхождения, например, древесной или металлической стружки.
- Химическое отравление.
- Хронические заболевания дыхательной системы.
Ввиду ряда причин отхаркивание скопившейся в горле слизи не всегда эстетично. Что делать в таких случаях? Можно ли глотать мокроту, и каковы последствия этого?
Попадая в желудок, слизь из носа и горла подвергается воздействию пищеварительных ферментов, а также соляной кислоты. Микроорганизмы под воздействием такой смеси исчезают без следа. Единственное исключение – это кислотоустойчивые бактерии, но щелочь и энзимы, выделяемые двенадцатиперстной кишкой, не оставляют им никаких шансов.
Таким образом, сглатывать или отхаркивать мокроту из горла – личное дело каждого. Она не наносит никакого вреда организму человека в обоих случаях.
Появление обильной мокроты в горле всегда имеет причину. Это следствие патологических изменений в организме. Цель лечения состоит в устранении факторов, вследствие наличия которых организм усилил свою защиту.
Отхаркивающие препараты применяются для разжижения мокроты. Лекарства такого типа позволяют избежать образования застойных явлений в бронхах и легких. В результате локализация воспалительного процесса уменьшается, а численность инфекционных агентов сокращается. Направленное действие отхаркивающих средств бывает двух видов:
- увеличивающее выработку мокроты в бронхах;
- разжижение уже имеющейся слизи.
Выбор лекарственных препаратов зависит от клинической картины заболевания. Самолечение в случае с мокротой неэффективно, так как она – лишь симптом основного заболевания. После полного обследования врач определит причину выделения избыточной слизи и назначит правильное лечение.
Препараты, основанные на натуральных компонентах и вытяжках растений (например, солодки, подорожника), имеют наибольшую популярность. Это обусловлено тем, что они имеют меньшее количество побочных эффектов, чем синтетические лекарства. Самыми распространенными среди растительных препаратов считаются:
Отхаркивание способствует выведению мокроты из организма. Среди представленных на фармацевтическом рынке средств, специалисты отмечают эффективность следующих:
Муколитические лекарства способствуют повышенной выработке бронхиальной слизи, за счет которой происходит разжижение мокроты, что приводит к ее быстрому отделению:
Если болезнь бактериального происхождения или в ходе обследования возбудитель инфекции не определен, медицинские работники назначают антибиотики.
Если в течение трех суток эффект с начала приема антибиотиков не наблюдается, то необходимо обратиться в поликлинику. Использование таких лекарств осуществляется согласно графику назначенному врачом с четким соблюдением временных интервалов приема.
Массаж, облегчающий отхождение мокроты у детей, делается регулярно на протяжении пяти дней. Он особенно эффективен при бронхитах и трахеитах. Однако не стоит сильно усердствовать, если у ребенка высокая температура, лучше дождаться прекращения лихорадки.
Перед процедурой больному необходимо употребить отхаркивающее средство. Это увеличит эффективность массажа. Сначала производится обработка спины, а потом и грудной клетки. Давление должно быть средней силы. Такие манипуляции не навредят ребенку, а будут иметь исключительно положительный эффект.

При медикаментозном лечении мокроты у детей допускается применение муколитических препаратов:
- флуимуцил;
- амброксола гидрохлорид;
- ацетилцистеин.
Для увеличения показателей эффективности можно комбинировать различные методы лечения. Частые проветривания, а также недолгие прогулки на свежем воздухе помогут избежать кислородного голодания. Использование витаминных коктейлей также очень полезно при лечении мокроты в горле. Они могут содержать в себе ряд полезных компонентов, способствующих поддержанию иммунитета.
- Паста из меда и орехов.
- Водный раствор йода (2 – 4 капли на стакан теплой воды).
- Горячее молоко с инжиром.
- Мед в сочетании с соком антисептических растений (малина, клюква, калина или лук).
Массаж грудной клетки способствует облегчению выведения мокроты из нижних дыхательных путей. Применение барсучьего жира или эфирных масел увеличивают действенность процедуры. Использование ингаляций тоже не будет лишним.
Исследование мокроты дает возможность получить информацию о патологических изменениях, происходящих в дыхательной системе. Особое внимание при оценке качеств слизистых выделений уделяется следующим показателям:
- цвет;
- запах;
- структура;
- консистенция;
- вид инфекционной, бактериальной и вирусной нагрузки.
Анализ мокроты – один из основных факторов, влияющих на постановку диагноза. Данные, полученные в результате лабораторных манипуляций, помогают спрогнозировать дальнейшее развитие патологии и подобрать правильное лечение.
Посмотрите наглядный рассказ ЛОР врача о причинах слизи и мокроты в горле:
источник
Воспаление легких – это заболевание, при котором ни в коем случае нельзя заниматься самолечением. Нужно обратиться к доктору, который назначит анализ мокроты. Это поможет определить не только этиологию болезни, но и индивидуальные особенности больного, а это означает максимально правильное лечение в дальнейшем.
Осуществляется сбор мокроты утром, так как состав и количество такой слизи позволят провести исследование максимально правильно. С вечера пациенту необходимо выпить отхаркивающий препарат и запить его большим количеством воды. Также исключается влияние пищи и напитков на цвет выделений. Сбор производится в специальный, стерильно чистый пластиковый контейнер. Приобрести его можно в аптеке.
Далее в кратчайшие сроки собранный секрет доставляется в лабораторию для проведения исследований. После изучения мокроты назначается корректное по отношению к состоянию пациента лечение медикаментами. Если пневмония протекает без кашля или с кашлем, при котором мокрота не отходит, важно правильно и быстро установить диагноз. Бессимптомное воспаление легких оборачивается большим количеством серьезных осложнений.

При воспалении легких выделения являются частью патологической картины. Слизь, или мокрота, которая выделяется при кашле, является результатом преграды для попадания инфицированного воздуха в организм. В ней находятся клетки, вступающие в борьбу с микробами как только сталкиваются с ними. Перед тем как браться за лечение кашля, необходимо понять причину возникновения кашля.
Самым опасным симптомом является мокрота с розовым и красным оттенком, так как свидетельствует она о присутствии крови. Самым страшным заболеванием в таком случае становится рак легких, но тяжелые формы пневмококковой пневмонии и внутренние кровотечения не менее опасны. Немедленно сообщите доктору, если заметили при кашле кровянистую слизь. Подобная мокрота является поводом для госпитализации до дальнейшего выяснения причин ее появления.
Белая или серая слизь является абсолютной нормой для каждого человека. Выделяется она зачастую утром, в первые часы после пробуждения. Повышенное выделение может быть опасным лишь в некоторых случаях, а именно: при хроническом бронхите, аллергических реакциях или других инфекциях дыхательных путей. При курении или повышенном уровне загрязнения воздуха возможно появление мокроты с сероватым оттенком.
Появление при кашле желтой мокроты наблюдается при аллергических реакциях и хронических бронхитах. Также она может быть симптомом острых бронхита и воспаления легких, в редких случаях – астмы. Стоит обратить внимание, что такой цвет также свидетельствует о правильном функционировании иммунной системы при борьбе с вирусами.
Зеленый цвет мокроты свидетельствует о давнем заболевании. Появляется он после высвобождения клеточных ферментов вследствие распада нейтрофилов. Также это может быть показатель гнойной составляющей, если болезнь инфекционная. По сути, именно такой цвет слизи зачастую сопровождается общей слабостью и повышенной температурой, что в комплексе дает классическую картину воспаления легких. При обнаружении у себя такой мокроты рекомендуем немедленно обратиться к врачу для назначения медикаментозного лечения.
Темные оттенки мокроты (коричневый, черноватый) указывают на то, что в слизи есть «старая» кровь. Это симптомы хронической пневмонии или бронхита, также они могут быть предвестником туберкулеза или рака легких. Крупозное воспаление легких отличается специфической вязкой со ржавым оттенком мокротой. В лучших случаях подобным цветом слизь может окрашиваться продуктами питания и напитками (шоколад, вино, кофе).
Если кашель у пациента влажный, то есть с отхождением мокроты, то основными рекомендациями доктора будут травяные препараты, а также постельный режим и большое количество теплого питья. Пневмония, к сожалению, не лечится без применения антибиотиков, а также обволакивающих препаратов, которые способствуют снижению раздражения слизистой. Современная пневмония уже устойчива к пенициллину, поэтому для ее лечения используют антибиотики второго и третьего поколения (Клавулант, Сульфаметоксазол и другие). В курс лечения также входят ингаляции, которые хорошо увлажняют слизистую и способствуют разжижению мокроты, а значит, и более легкому ее отхождению. Традиционно пневмония у детей и взрослых начинается с навязчивого сухого кашля, переходящего во влажный с желто-зелеными выделениями.
Сегодня диагностика воспаления легких не является сложным мероприятием. Достаточно сделать рентген и обратиться с ним к терапевту. Сложнее выяснить возбудителя пневмонии. При правильном лечении и без осложнений выздоровление наступает через три-четыре недели.
- Почему кашель часто отходит с мокротой
- Что означает цвет мокроты
- Как лечится кашель с мокротой
- Кашель с мокротой без температуры
- Что делать если кашель с мокротой не проходит
Мокрота при пневмонии, бронхите и бронхиальной астме, ее анализ позволяет выявить причину возникновения болезни, ее характер, стадию, для того чтобы лечение в дальнейшем было правильным и эффективным. Тактика лечения путем данного микробиологического исследования более эффективна, в отличие от эмпирического способа лечения, направлена на конкретного пациента, становится менее затратной и качественной.
Кашель – это рефлекс, который срабатывает в момент выделения мокроты, иных инородных частиц из путей дыхания больного. Появлению кашля способствует множество заболеваний, поэтому перед лечением важно определить причину его возникновения, характер, цвет мокроты. Мокрота же является секретом, находящимся между трахеей и легкими.
При пневмонии выделения имеют патологический характер, из носа начинает выделяться серозная гнойная жидкость, иногда с примесями крови. Слизь выделяется дыхательными путями, и это нормально, когда движимый воздух, порой инфицированный и обогащенный микробами, попадая в организм, встречает преграду, заслонку на своем пути. В слизи содержатся иммунные клетки, которые сразу же при столкновении с микробами вступают с ними в борьбу.
Кашель не является отдельным заболеванием, скорее это реакция на болезнь, симптом, в результате сокращений мышц дыхательных путей и раздражения их рецепторов. Дыхательная система устроена так, что очищение от слизи осуществляется ресничками, расположенными внутри бронхов. Реснички передвигаются и очищают бронхи.
У здорового человека слизи вырабатывается до 100 мл в сутки. Если органы дыхания подверглись патологии, продуцируемая слизь резко увеличивается в объеме до 1500 мл в сутки, может быть разного цвета и состава.
Прежде чем лечить кашель, нужно установить причину его возникновения, обратить внимание на вид кашля, сухой или с отделением мокроты. Пневмония не лечится в домашних условиях. Мокрота берется на анализ для лабораторного исследования, определения клиники заболевания, также учета индивидуальных особенностей пациента для последующего назначения лечебного курса, предотвращения побочных эффектов от неправильного медикаментозного лечения.
При влажном кашле с выделением мокроты больному рекомендуется постельный режим, обильное питье, фитопрепараты. В назначения входят антибиотики; бронхолитические, обволакивающие, отхаркивающие препараты; препараты, направленные на снижение раздражения слизистой.
Полезны ингаляции с использованием хлорида, бензоата натрия, хлорида аммония, растительных экстрактов. Важно увлажнить слизистую, разжижить мокроту, усилить ее отхождение, расслабить гладкие мышцы бронхов. Помимо того, вышеперечисленные препараты считаются отличными анестетиками и анальгетиками при першении в горле, трудностях при глотании, вызванных постоянным кашлем.
Показаны паровые ингаляции, но детям до 1 года применять их не рекомендуется, с имеющимися поражениями ЦНС нельзя принимать термопсис, ипекакуан: они приводят к рвоте. У грудных детей рвота при кашле может привести к аспирации, асфиксии.
Пневмония лечится медикаментозно, назначенные лекарственные препараты состоят из:
- Отхаркивающих средств, способствующих быстрому и легкому отделению мокроты, уменьшению ее вязкости.
- Мукорегулирующих средств: ацетилцистеина, бромгексина, карбоцистеина, амброксола, которые восстановят вязкость слизи, поспособствуют быстрому ее выведению. Нельзя принимать карбоцистеин, бромгекисин, ацетилцистеин при обострении бронхиальной астмы: это приводит к спазмам бронхов, что очень опасно для общего состояния человека.
- Муколитических средств, способствующих стабилизации выделений секрета из бронхов, улучшению отхождения слизи. Муколитики схожи с АЦЦ, назначаются при патологических процессах, проходящих в трахее, легких или бронхах больного, а также детям от 1 года до 3-х лет.
- Антигистаминных средств, если причиной кашля стала аллергия. Лоратадин, фексофенадин быстро устранят неприятные симптомы, мокрота будет отходить быстрее. Рефлекторными средствами при кашле с мокротой считается термопсис, алтей, солодка, эфирные масла, которые, попадая в желудок, действуют раздражающе на него, а слизистые и слюнные железы начинают работать быстрее и активнее.
Пневмония, как правило, протекает с повышением температуры, поскольку заболевание инфекционное, вызванное попаданием и развитием микробов в бронхи и слизистую.
Если кашель есть, а температуры нет, то можно заподозрить:
- венерическое заболевание;
- сердечную недостаточность;
- аллергическую реакцию на какой-либо предмет;
- респираторное заболевание;
- воздействие на слизистую токсинов, поступающих извне.
Нередко, особенно по утрам, кашель может быть спровоцирован клещами, атаковавшими перьевые подушки. Кашель неизбежен при курении. При кашле без температуры нужно увеличить потребление жидкости, мокрота станет менее вязкой, выводиться из дыхательных путей будет быстрее. Прием антибиотиков не должен быть самостоятельным и спонтанным, все же насчет их приема лучше посоветоваться с врачом, многие из них имеют противопоказания, губительно действуют на другие, здоровые органы.
Мокрота при пневмонии – это самый распространённый симптом при развитии этого заболевания. Пневмония — очень опасная болезнь воспалительного характера.
Обращаться за помощью к врачам нужно в любом случае, потому что такая болезнь очень часто заканчивается летальным исходом.
Возбудителями заболевания являются бактерии и вирусы.
Такая болезнь, как пневмония, бывает острой и хронической, и делится на четыре группы:
- Смешанная.
- Вирусная.
- Грибковая.
- Бактериальная.
Для определения группы заболевания и бактерий, которые могли вызвать болезнь, проводится анализ мокроты.
Но самым основным показателем и ориентиром для установки диагноза и верного лечения все-таки является цветовая гамма и консистенция отходящей мокроты. Врачи рекомендуют брать её пробы в утреннее время.
Появление кашля при пневмонии — это нормальная реакция организма на отхождение мокроты. Очень опасна обостренная пневмония, в этом случае мокрота беспокоит очень сильно и меняется в окрасе.
Мокрота при пневмонии также сопровождается гнойными кровяными выделениями из носовой полости.
Во время заболевания может поражаться как одно легкое, так и два сразу.
Развивается пневмония как стремительно, так и постепенно.
Сбор выделений, образующихся в результате откашливания, для проведения анализа проводят до начала лечебного процесса. Во время анализа обращают особое внимание на цвет выделений и содержащиеся в них бактерии, которые могут относиться к разным заболеваниям.
Сдача такого анализа требует тщательной подготовки, ведь от него может многое зависеть.

- Приём лекарственных препаратов не должен производиться до полной диагностики.
- Анализы берутся с утра, натощак.
- Очистка полости рта при помощи зубной щетки и пасты. Это требуется для того, чтобы микрофлора бактерии с зубного налета не смешалась с мокротой.
- На ночь, перед сдачей анализа, нужно принять таблетку препарата, который провоцирует отхождение выделений.
- Вдох при сдаче анализа должен быть глубоким, это требуется для получения мокроты из самых удаленных мест дыхательной системы.
- Сбор анализа производится в стерильную баночку.
- После сбора, материал для анализа, следует как можно быстрее доставить в лабораторию для исследования.
Проведение анализа проходит в несколько этапов, после чего даётся полное заключение диагностики по заболеванию.
Вот основные этапы проведения анализа:
- Цвет мокроты при пневмонии определяется в первую очередь, так как материал может очень быстро изменить цвет, и тогда будет подлежать утилизации.
- Далее, выделения рассматриваются под микроскопом. Именно благодаря такому осмотру выявляются бактерии и инородные вещества в составе мокроты.
- Третий этап – это посев патогенов на благоприятные среды их обитания, для того чтобы узнать, что за бактерия вызвала пневмонию и мокроту. Также на данном этапе выявляется устойчивость к медицинским препаратам.
- Самое последнее исследование требуется для выявления кровяных сгустков, крови и ферментов.
Проводя такие исследования, врач сможет назначить наиболее подходящее лечение для каждого пациента, что существенно сократит время лечения и потраченные средства на препараты.
Врачи при первых осмотрах, как правило, ориентируются на цветовой диапазон выделений. Такое визуальное диагностирование может о многом сказать специалисту о роде заболевания.

- жёлтая;
- жёлто-зелёная;
- цвета ржавчины;
- коричневая;
- зеленая;
- белая;
- прозрачная.
Выделения, которые можно назвать нормой в организме – это белого цвета или прозрачные. Такая мокрота очень часто отходит у совершенно здоровых людей, чаще всего после сна. В таком случае больше всего обращают внимание не на то, какая слизь цветом, а на количество выделяемой жидкости. Если отделения обильные и раздражение слизистых уже дошло до не прекращаемого кашля на длительный период времени, то следует обратиться к пульмонологу. Это может быть как пневмония, так и другие заболевания воспалительного характера.
Если при откашливании цвет мокроты жёлтый, то это может указывать на следующие факторы:
- воспалительные процессы внутри организма;
- аллергическая реакция.
Очень часто встречаются случаи, когда острая форма пневмонии проходит с такими выделениями слизи. В том случае, когда выделения незначительные, можно говорить о простой простуде. Но если густота мокроты меняется и цвет становится интенсивнее, все начинает указывать на развивающуюся пневмонию на бактериальной основе.
Как только цвет мокроты стал зелёного оттенка, похода к специалисту не избежать. Это указывает на заболевание, которое набирает большие обороты в своем развитии.
Если болезнь вызвана не инфекцией, то в мокроте будут содержаться лейкоциты. Но если заболевание инфекционное, то это означает появление гнойных выделений в легком. Ход такой болезни очень тяжелый.
Отхождение мокроты темных оттенков, часто коричневого цвета, происходит из-за содержащихся в ней эритроцитов, которые погибли. Такая мокрота присуща хронической форме заболевания. Также сопровождается тяжелыми симптомами, но может протекать и скрытно, но крайне редко.
Если слизь приобрела оттенки красного цвета или немного розоватого, то все указывает на содержание крови в мокроте. Такие примеси крови могут быть не очень значительными, в качестве редких прожилок, но требуют к себе очень пристального внимания. Список болезней с такими кровянистыми выделениями мокроты очень обширный. Но пневмония в тяжелой форме не является исключением. Подобные выделения могут наблюдаться при воспалении болезни.
При таких подозрениях пациент и подвергается:
- госпитализации;
- диагностированию заболевания.
- тщательному лечению.
Отхождение мокроты при пневмонии говорит о многом. А её консистенция и цветовой диапазон помогает как можно быстрее двигаться к диагностированию бактерии, вызвавшей заболевание, и назначению подобающего лечения. Не откладывайте поход во врачебный кабинет, заботьтесь о своем здоровье. Пневмония — очень тяжелое заболевание.
Сайт — медицинский портал онлайн консультации детских и взрослых врачей всех специальностей. Вы можете задать вопрос на тему «при пневмонии не отходит мокрота» и получить бесплатно онлайн консультацию врача.
Клинически значимые возбудители инфекций дыхательных путей
Конспект врача-клинициста и микробиолога Часть 1. Пневмококк Введение Пневмококки – наиболее частые возбудители целого ряда болезней органов дыхания: пневмонии, бронхита, трахеита, обострений хронических обструктивных заболеваний легких (ХОЗЛ).
Кашель – одна из главных защитных реакций организма. От чего же защищает нас кашель? Как он возникает? Как с ним бороться и когда именно необходимо это делать? Узнайте о том, каким бывает кашель, как правильно диагностировать и лечить разные типы кашля.
Актиномикоз (лучистогрибковая болезнь) – хроническое гнойное неконтагиозное заболевание человека и животных, в основе которого лежит формирование специфических гранулем в любых органах и тканях. Длительное время актиномицеты считали грибами, однако.
Кашель является приспособительной реакцией, направленной на освобождение воздухоносных путей от частиц, попавших извне или образованных эндогенно. Долгий и мучительный кашель является одной из самых частых причин обращения к врачу.
Здравствуйте, доктор. Около 10 дней назад сделала флюорографию, так как беспокоили хрипы непонятного происхождения. За три недели до флюорографии перенесла респираторную инфекцию (насморк, кашель сначала сухой, потом влажный, повышения температуры не было, длительность болезни около 5 дней). Но заболела я примерно через неделю после того, как начались хрипы. Боезнь прошла, а хрипы сохранились. Потом практически прошли и они. Но флюорографию я все-таки решила пройти. Обнаружили тень на правом легком, назначили рентген. Рентгенолог поставила диагноз: «туберкулез правого легкого в стадии инфильтрации». Участковый врач отправила в тубдиспансер. Там Я была осмотрена фтизиатром (меня направили на консультацию, так было написано на направлении), а снимки — рентгенологом. Поставили диагноз «Пневмония» и отправили к участковому на лечение. участковый назначила антибиотик в уколах раз в день и анализы (ОАК, ОАМ), контрольный снимок через две недели. В связи с вышеизложенным у мея вопрос — какова вероятность того, что у меня туберкулез? Может ли он протекать практически бессимптомно, как у меня, без кашля (хрипы периодически возникают, раз в 1 — 2 дня), температуры, потливости, потери веса и пр. И может ли пневмония так же протекать практически бессимптомно? Если у меня туберкулез, то анализы крови сильно будут отличаться от результатов анализов при пневмонии? И, наконец, каковы шансы на благоприяный исход лечения, если оно будет проведено полностью и в срок? Каким образом будут брать посев на палочку, если у меня нет кашля и мокрота не отходит. Участковый врач при прослушивании обнаружила хрипы на месте затемнения, а фтизиатр — нет. Заранее спасибо!
Отвечает Садомова-Андрианова Анна Владимировна :
Уважаемая Алена!
Смогу ответить на Ваш вопрос когда будет известен результат рентген обследования через 2 недели после приема антибиотика. Анализы будут отличаться. Мокроту собрать можно путем отхаркивания после солевых ингаляций.
Добрый день! Был поставлен диагноз правосторонняя нижнедолевая пневмония. Лечение 12 дней в стационаре: цефтриаксон, муколван, ровамицин, реасорбилакт, тивортин, дексаметазон, бромгексин, эреспал. На протяжении всего лечения кашель беспокоил не значительно, мокрота практически не отходила. При приёме антибиотиков температура нормализовалась, но после их отмены повышалась до 37.1. По результатам контрольного рентгена и анализам был сделан вывод что пневмония рассосалась. Выписали домой, но после окончания лечения уже неделю так и продолжает держаться температура до 37,3, а также начала отходить густая мокрота желто-зеленого цвета (особенно обильно с утра). Являются ли такие симптомы нормальными после выписки или нужно настаивать на возобновлении лечения?
Отвечает Медицинский консультант портала «сайт» :
Здравствуйте, Анна! Сейчас Вам необходимо лечение восстановительного периода, включающее применение отхаркивающих препаратов, витаминов, иммуномодуляторов, адаптогенов, физиотерапетические процедуры, ЛФК, массаж грудной клетки и дыхательную гимнастику. Это лечение проводится амбулаторно под руководством участкового терапевта или семейного врача. Берегите здоровье!
Здравствуйте! Три месяца назад в январе заболел. Начался сильный кашель Сначала был сухим, потом пошла мокрота. Неделю работал, но когда начало закладывать грудь, и в мокроте появилась кровь вызвал на дом врача. Врач послушал и поставил диагноз правосторонняя пневмония под вопросом. Назначил цефтриаксон уколы 2раза в день в течении 10дней, бронхомунал и аскорил. Через 2 недели выписался, лёгкие при прослушивании были чистые, но до сих пор не проходят остаточные явления. По утрам и вечерам немного затрудняется дыхание, и появляется мокрота в нижней части шеи (по ощущениям) Всё это происходит в течении двух-трёх часов утром и также вечером. Мокрота отходит не сразу, а в конце воспаления в виде слизи с желтоватыми сгустками. После этого всё нормализуется и дыхание становится нормальным. Сначало думал что трахеит или фарингит, и 5 дней пользовался биопароксом, не помогло. Уже 2 месяца так. Кашля нет. Может подскажите что это может быть?
Отвечает Агабабов Эрнест Даниелович :
Здравствуйте, Илья, что бы объективно оценить Вашу ситуацию, нужно ознакомится со всем проделанным обследованием, пришлите мне его на почту – [email protected]
Добрый день! Мне 20 лет, заболела полтора месяца назад, первые дни никаких симптомов кроме повышения температуры до 40 градусов, слабости и головной боли не было, за мед.помощью не обращалась, лечилась дома самостоятельно противовирусными средствами, через некоторое время появилась боль при глотании, температуру стало сбивать сложно, ниже 38,5 не получалось. Вызвала скорую,увезли в стационар, сделали рентген грудной клетки, оказалась правосторонняя пневмония, точнее- внебольничная правосторонняя нижнедолевая пневмония средней степени тяжести. Лежала в больнице месяц, пару раз меняли лечение,так как оно не давало результатов, прокололи два полных кура антибиотиков- суммамед и таваник,за все время пребывания в стационаре держался субфебрилитет. Это вызвало у меня некоторое беспокойство, т.к лечащий врач утверждал, что при лечении пневмонии такого быть не должно и не может. Стали проводить полное обследование, сдавала кучу анализов, ходила на множество рентгенов, все везде чисто, нашли только в крови вирус Эпштейна-Барр латентного течения. Прописали ацикловир,пью до сих пор. После законченного курса антибиотиков сделали контрольный снимок,он показал,что пневмонии нет, выписали домой. Врачи в больнице сказали, что температура держится из за ВЭБ инфекции. Сопутствующий диагноз звучит так- Хроническая Эпштейн-Барр инфекция латентного течения,реактивация. (что то вроде этого). Другой инфекционист утверждает, что из за этого температуры быть не может, так как вирус не активен. Опять же назначил кучу анализов- ОАК, кровь на ВИЧ повторно, УЗИ щитовидки, брюшной полости и.т.д, все опять же нормально,только в крови повышены лейкоциты,так же как и при выписке. Врачи ничего конкретного сказать не могут. Сейчас так же сохраняется температура,в течении дня скачет от 37 до 38 градусов, сопровождается ознобом,ночью потливостью, недавно появилась ломота в суставах и сдавливающая боль при выдохе в грудной клетке. Мокрота отходит иногда с кровью в небольших сгустках,но редко. На шее болят лимфоузлы. Испытываю постоянную слабость,сонливость, иногда головные боли. При ходьбе колит под левым и правым ребрами.Что это может быть? И почему так долго держится температура?
Отвечает Агабабов Эрнест Даниелович :
Добрый день, Анна, согласен сомнительно, что причина в ВЭБ, разве, что есть выраженный иммунодефицит, ВИЧ исключили делайте развернутую иммунограмму и продолжайте поиск причины с Вашим лечащим врачом.
Здравствуйте. у меня такая ситуация:в начале июля я почувствовала симптомы простуды.неделю лечилась дома сама. все началось с заложенности носа,затем боль в горле, затем кашель(для меня это стандартная ситуация при простуде) причем кашель долгопроходящий.но когда появилась температура 38,2 я пошла к терапевту. он поставил диагноз «ОРВИ».на след.вечер температура была 39. утром пошла к врачу, он меня отправил на флюро и рентген.до этого флюро было з месяца назад-без патологий. по результатам рентгена диагноз:внебольничная правосторонняя верхнедолевая пневмония(S2),среднетяжелое течение, осложнения-вторичный бронхоспастический синдром,ОДН2.ОАК при поступлении в стационар: Нв-139, Эч-4,4, ЦП-0,94, Лейк.-6,8, ю-0, п-5, с-60,б-0, э-1, Л-23, м-11
назначено лечение: ампициллин 4.0,эритромицин 1200\сут., р-р Рингера вв кап, ципрофлоксацин 1000мг,сальбутамол,беклазон 1000мг, дексаметазон 8,0 вв, р-р эуфилпина вв, цефтриаксон 1,0 вм, амикацин вм, бромгексин.когда я поступила, были хрипы в грудной клетке и кашель без мокроты.спустя 5 дней нормальзовалась температура, кашель проходил, мокрота отходила(зеленая).на чувствительность к антибиотикам и на ВК никто анализ мокроты не брал.принесли банку спустя 2 недели когда прошел кашель и практически не стало мокроты. что-то я сдала, анализ на ВК отрицат. был поход к фтизиатору, т.к. спустя 10 дней лечения улучшений не было,и появилась опять температура вечером 37,2.фтизиатор посмотрел рентген,прослушал,простукал и написал что данных больше за внебольничную верхнедолевую правостороннюю пневмонию. при поступлении уровень СОЭ 50. спустя 19 дней -выписка, уровень СОЭ-11. ОАК: НВ-120, ЭЧ-3,8, ЦП-0,94, лейк.-6,0, ю-0, п-4, с-74, б-0, э-2, Л-16, м-4. Биохимия: глюкоза — 4.4, мочевина-3,0,билирубин- 13,8, АЛТ- 72 (было), 1,14 стало, АСТ- 44(было), 0,19 стало, фибриноген 7,8 (было), 5.0 стало. после выписки — узи органов брюшной полости-хронич.холецистит, и КТ. результаты КТ: в S1-S2 верхней доли правого легкого определяется инфильтрат однородной структуры, линейной формы, 54*14 размерами, инфильтрированы элементами бронхососудистого пучка, костальная и локально-медиастинальная плевра, в регионарной ткане легкого-множественные очаги до 4 мм в диаметре с недостаточно четкими контурами.бронхо-сосудистый рисунок прослеживается до плаща, диффузно усилен сосудистый компонент легочного рисунка, обогащен и умеренно уплотнен легочный интерстиций. поставили диагноз КТ-признаки инфильтративного туберкулеза в S1-S2 правого легкого. такой вопрос: насколько достоверен диагноз? по себе я ничего не чевствую.нет усталости, одышки, боли в грудной клетке. с туберкулезниками контакт не имела, т.к. веду нормальный образ жизни, не курю не пью, в семье болевших не было никогда также как и на работе.ведь заклеймят на работе если узнают, а узнать узнают, т.к. в приписке к больничному прилагается листок с диагнозом и там написан код туберкулеза.
Мокрота при пневмонии — весьма популярное явление, которое поражает огромное количество людей каждый год. Инфекция, которая вызывает около две трети внебольничной формы недуга, называется пневмококк. Воспаление легких выражается систематическим кашлем, появлением мокроты, повышением температуры, лихорадкой, гипергидрозом, болезненностью и дискомфортом в грудной клетке. Многие пациенты также жалуются на сильную одышку.
Оттенок слизистого содержимого при данном заболевании поможет врачу поставить правильный диагноз. Собирать мокроту лучше всего в первой половине дня, так как это позволит провести адекватную оценку характера мокроты. Иначе результаты анализа собранной мокроты будут совмещать в себе различные пищевые красители. Если содержимое при воспалении легких не отходит, тогда данное заболевание протекает без симптомов, что зачастую сопровождается значительными осложнениями.
Слизистое содержимое при воспалении легких нередко перемешивается со слюной. Последняя может совмещать в себе различные бактерии, частички крови, пыль. Характер и оттенок слизистого содержимого может зависеть от патологического течения и объема перечисленных составляющих элементов. Так, в слизи может совмещаться огромное количество оттенков, от прозрачного до черного. Причем некоторые особенности особо опасны для жизни человека. Рассмотрим, что собой представляют разные виды мокрот.
Такой цвет считается вполне приемлемым для здорового человека, но чрезмерная концентрация таких оттенков может представлять собой серьезную угрозу здоровью, а именно при:
- болезнях органов дыхательной системы;
- хронической стадии бронхита;
- отечности органов дыхания;
- на фоне назальных капель;
- при аллергических проявлениях.
При никотиновой зависимости и загрязнении окружающей среды может начать выделяться мокрота сероватого оттенка.
Желтоватый оттенокмокроты при пневмонии нередко образуется на фоне хронических инфекций воспалительного характера и аллергических патологиях. Подобное явление нередко наблюдается при остром течении бронхита, а также при воспалении легких в острой стадии.
Окрас слизистого содержимого светлого желтоватого цвета может указывать на полноценную работу иммунитета, чем выражена борьба вирусных болезней верхних органов дыхания. Однако темная слизь густой консистенции может свидетельствовать о наличии бактериальной инфекции, что характерно для такого недуга, как синусит. Необходимо обязательно посетить доктора, так как желтый оттенок может указывать на наличие такой патологии, как астма.
Подобное явление совместно с кашлем может говорить о наличии в человеческом организме давнего инфекционного процесса. Это происходит на фоне распада клеток нейтрофилов, при котором осуществляется высвобождение ферментов клеток. Воспалительные процессы неинфекционного происхождения часто сопровождаются накоплением огромного количества мокроты. Однако болезни инфекционного характера, которые обусловлены воздействием зеленой мокроты, совмещают в себе большое скопление гноя.
При этом у человека может быть диагностировано воспаление легких, фиброз, абсцесс и др.
Кроме выработки слизи зеленоватого оттенка, больные замечают за собой такие признаки, как сильный кашель, появление жара, потеря интереса к еде. Чтобы решить проблему, нужно в срочном порядке обратиться к доктору.
Слизь темного цвета при воспалении легкихсвидетельствует о присутствии старых примесей крови. Это явление обусловлено гибелью клеток эритроцитов, при котором высвобождается вещество под названием гемосидерин из гемоглобина. Такой оттенок слизи может быть обусловлен органическими и неорганическими компонентами.
Для данного явления характерны такие болезни, как бронхит в хронической стадии, злокачественные процессы, туберкулез, воспаление легких.
Слизистое содержимое при пневмонии крупозной формы характеризуется повышенным уровнем вязкости и ржавым цветом. Если вы заядлый курильщик, тогда вам стоит позабыть о своей пагубной привычке во благо собственному здоровью. Помимо этого, окрашивание в темные тона происходит в результате употребления продуктов питания темного оттенка: шоколада, кофе, вина. Чтобы пройти курс терапии, нужно обратиться к доктору.
Такой характер содержимого свидетельствует о том, что в нем присутствуют примеси с кровью. Последняя может полностью растворяться в мокроте, что дает прозрачность, а может давать о себе знать преимущественно в виде своеобразных полосок или пятен. Если цвет розоватый, это говорит о присутствии кровотечения в незначительной мере.
Самое угрожающее жизни заболевание, которое может выражаться при подобном явлении — это рак легких. Также вероятны и другие осложнения, такие, как абсцессы, кровотечения внутреннего характера, легочные эмболии, туберкулез.
Кровавые примеси при воспалении легких могут указывать на наличие серьезной патологии, требующей проведения неотложной терапии. Когда вы кашляете и в процессе отхаркивания в вашей слизи проявились частички крови, непременно сообщите об этом доктору.
Больному должен быть оказан постельный режим и полный уход
Если больной начал подозревать у себя проявления воспаления легких, необходимо как можно раньше предпринять соответствующие меры. Когда человека начало беспокоить воспаление органов дыхательной системы, он должен придерживаться строгого постельного режима, пить большое количество теплой жидкости.
Близкие человека должны позаботиться о том, чтобы обеспечить в жилище спокойную атмосферу, не нужно шуметь и беспокоить человека. Температура тела должна регулярно измеряться, за общим самочувствием нужно тщательно следить.
Еще до того, как придет доктор домой, необходимо хорошо проветрить помещение, где находится больной, изголовье кровати несколько приподнять, напоить человека теплым молоком или чаем, дать принять жаропонижающее лекарство. Если тело сильно потеет, следует поменять белье. При повышении температуры тела нужно вытереться прохладным полотенцем.
В момент терапии человек должен полностью отказаться от привычки курения и злоупотребления спиртными напитками.
После того, как больной будет госпитализирован и полностью обследован, доктор обнаружит форму воспаления легких. Принимая во внимание данные анализа слизи и физического осмотра, будет определена форма пневмонии.
Чаще всего возникает очаговая форма заболевания. Основополагающим фактором развития недуга выступает бронхит, простуда, поражение верхних органов дыхания. Изначально начинает проявляться сильная слабость, истощение, насморк, кашель, затем следует лихорадочное состояние, тахикардия, чрезмерная выработка слизи.
Атипичную форму пневмонии нередко диагностируют в детском возрасте. В данном случае у детей не будет выражена болезненность в грудной клетке, и не будет вырабатываться слизь. Как правило, недугу характерно острое течение, боль в суставах, ломкость в теле, может присутствовать диарея, наблюдаться нарушения функциональности мозга, работы почек.
Во избежание данных явлений нужно как можно раньше посетить доктора.
При крупозной пневмонии обычно страдают здоровые лица, которые переохладились. Начало течения патологии всегда острое, наблюдается повышенная температура, которая может достигать 40 градусов.
Как правило, пациенты жалуются на сильные боли, слабость, дискомфорт в области грудной клетки в момент вдоха. У детей наблюдается втягивание кожи межреберного пространства. Последствия, которые могут проявиться, обычно очень и очень тяжелые. Среди них может быть сепсис, абсцесс и многое другое.
Эффективнее всего при заболевании действует комплексная терапия
Как только слизистое содержимое будет сдано для анализа, больным будет назначено комбинированное лечение, подразумевающее прием антибактериальных препаратов, проведение ингаляционных процедур, применение средств отхаркивающего действия, питье жидкости в больших количествах, проведение массажа, диетотерапия.
При невыполнении соответствующих принципов, недуг будет стремительно развиваться. Кроме главной лечебной тактики, назначенной доктором, подойдут и нетрадиционные методики.
Как подготовиться к сдаче анализа:
- материал должен забираться на исследование еще до начала лечения антибиотиками, иначе существует огромный процент неправильного результата;
- сдавать слизь необходимо лишь утром перед трапезой. Перед этим следует тщательно чистить зубы, чтобы патогенные микроорганизмы не попали в содержимое для исследования;
- перед сном пациенту рекомендуется выпить муколитический препарат, запив его огромным количеством жидкости, чтобы смягчить отхождение патологической слизи. Выходит мокрота намного эффективнее после потребления щелочных минеральных вод;
- сбор материала должен осуществляться только после эффективного откашливания. Следующий производится за проделыванием максимально глубокого вдоха. Только так можно собрать секрет. Мокрота должна храниться лишь в специальных пластмассовых чистых емкостях. Собирать секрет от каждого пациента нужно в два контейнера;
- содержимое необходимо доставить в лабораторию за максимально короткий период времени. При изменении оттенка слизи собранный материал нужно уничтожить.
Нужно подчеркнуть, что даже при условии идеально собранного материала существует огромная вероятность получения неправильных данных. Чтобы увеличить эффективность методики, собирать содержимое нужно в два контейнера, но и это действие далеко не всегда заканчивается успешно. Огромную роль в проведении исследования играет человеческий фактор.
Если содержимое вовремя не доставят в лабораторию, тогда шансы на установление точного диагноза приравниваются к нулю. Атипичных микроорганизмов нельзя высеять на питательную среду. Но наряду с этим данная методика диагностики на порядок дешевле, по сравнению с ПЦР. Она и сегодня остается актуальной и считается самой эффективной.
Исследование мокроты при воспалении легких не может полностью подтвердить диагноз либо исключить его, но с помощью данного мероприятия удается осуществить дифференциальную диагностику либо добавит поправки в лечебные тактики. Как только на руках будут результаты анализов, в основном, никаких поправок в назначенную тактику не вносится, но застраховаться нужно, ведь лучше точно знать, что у человека нет той или иной болезни, чем бороться с осложнениями недуга.
источник
Мокрота при пневмонии: классификация и исследование выделений. Симптомы и лечение пневмонии у взрослых
Мокрота при пневмонии выступает явлением, с которым встречаются люди вне зависимости от возраста. Стоит отметить, что именно по цвету патогенных выделений можно узнать, на каком этапе находится заболевание и существуют ли какие-либо сопутствующие патологии. Воспаление легких является тяжелой болезнью, требующей обязательного лечения. Если таковое отсутствует, последствия бывают плачевными. Рассмотрим далее, что означает цвет выделений, как проводится их исследование, а также каковы симптомы и лечение пневмонии у взрослых пациентов.
Самостоятельно пневмония может появляться крайне редко. Обычно эта болезнь становится следствием различных хронических недугов, которые связаны с дыхательной системой. По классификации воспаление легких бывает:
- Вирусным. В этом случае болезнь вызывают определенные вирусы.
- Смешанным. При этом причиной болезни становятся сразу несколько возбудителей.
- Развитие грибковой пневмонии.
Что делать, если при пневмонии не отходит мокрота? Порой так происходит, что на фоне болезни слизь не отходит. В этом случае требуется обращаться к врачу как можно скорее для проведения диагностического обследования.
На самом деле при воспалении легких такое явление, как мокрота, служит одним из самых главных симптомов. Первое, на что врачи обращают внимание, – это цвет патогенных выделений. К примеру, в том случае, если в отделяемой мокроте при пневмонии есть кровь, то это говорит о том, что у человека есть дополнительные заболевания, требующие немедленной терапии.
Любая выделяемая слизь носит патологический характер. Все, как правило, начинается с носа, а затем процесс переходит на легкие, и после этого у человека возникает кашель.
Анализ мокроты при пневмонии проводится очень часто.
Далее узнаем, какая симптоматика сопровождает пневмонию у взрослых пациентов.
Мокрота при пневмонии может быть любого цвета. Она бывает прозрачной и черной. В ней может также содержаться большое количество веществ, а кроме того, продуктов распада клеток наряду с частичками крови и различными микроорганизмами. Можно смело сказать, что цвет мокроты зависит от характера недуга. Должна ли при пневмонии отходить мокрота? Однозначного ответа нет. В некоторых ситуациях заболевание проходит без этого симптома, и тогда определить патологию становится сложнее, так как доктор не может взять анализы на физические свойства мокроты.
Симптомы и лечение пневмонии у взрослых взаимосвязаны.
Типичными проявлениями данного заболевания являются следующие симптомы:
- Присутствие мокроты.
- Появление кашля.
- Возникновение температуры или гипергидроза.
- Появление болезненных ощущений в области груди.
- Учащенный ритм дыхания.
- Раздражительность, сонливость и отсутствие аппетита.
- Симптоматика дыхательной недостаточности.
- Сильное недомогание.
Чтобы поставить точный диагноз, пациент должен сдать анализ мокроты. Исходя из полученных сведений, врач может назначить лечение, которое будет эффективным и позволит избавиться от данной проблемы.
Далее перейдем к классификации выделений и узнаем, какой бывает мокрота при пневмонии и прочих заболеваниях органов дыхания.
Мокроту классифицируют по ее цвету. Она бывает:
- Серой или белой.
- Желтые выделения.
- Зеленые выделения.
- Мокрота темного цвета.
- Красные выделения.
- Гнойная мокрота.
Так что цвет мокроты при пневмонии очень важен.
Серая (белая) мокрота является привычным явлением для каждого человека, так как она может выделяться даже при отсутствии каких-либо заболеваний. Но порой, если отделения наблюдаются в большом количестве, то они могут свидетельствовать о присутствии следующих заболеваний:
- Наличие инфекций дыхательных путей.
- Развитие хронической формы бронхита.
- Мокрота может возникать на фоне использования назальных капель.
- В случае наличия аллергических реакций тоже может выделяться такая мокрота.
В том случае если человек курит либо живет в экологически неблагоприятной среде, то с кашлем у него может выделяться слизь серого цвета.
Каким еще бывает отхождение мокроты при пневмонии?
В том случае если у отделяемого желтый оттенок, этот фактор свидетельствует о присутствии вялотекущего хронического заболевания дыхательных каналов либо об аллергии. Желтый цвет слизи появляется у людей в ряде следующих случаев:
Появление желтого цвета у мокроты свидетельствует о том, что человеческий организм борется с инфекцией. Таким образом, можно считать, что иммунная система нормально функционирует. Если же мокрота чересчур густая, а ее цвет насыщенный, то это свидетельствует о наличии синусита. Это такая бактериальная инфекция, требующая обязательного врачебного наблюдения, а вместе с тем и грамотного лечения.
В том случае если кашель на фоне пневмонии мучительный, а больной еще и начинает задыхаться, то это говорит о наличии астмы. В такой ситуации тоже требуется квалифицированная помощь, так как подобные приступы могут серьезно угрожать жизни.
Такая мокрота свидетельствует о наличии хронических инфекций. Нейтрофилы разлагаются, что способствует возникновению такого цвета. Когда воспалительные процессы имеют неинфекционный характер, у больного может выделяться зеленоватая слизь. Подобное явление говорит о следующих патологиях:
- Наличие кистозного фиброза или воспаления легких.
- Развитие абсцесса или бронхоэктазии.
Помимо зеленой слизи может быть отмечена повышенная температура наряду со слабостью, отсутствием аппетита, сильным и удушающим кашлем. Единственным выходом из такой ситуации является обращение к специалисту, так как самолечение может лишь усугублять болезнь.
Что означает коричневая мокрота при пневмонии?
Этот симптом свидетельствует о том, что в субстанции находятся примеси крови. Эритроциты гибнут, это ведет к тому, что из гемоглобина выделяется гемосидерин. Рассмотрим недуги, когда у человека может выделяться темная или даже почти черная мокрота:
- При воспалении легких, когда заболевание находится в хронической форме.
- На фоне туберкулеза.
- При наличии онкологического поражения легких.
- На фоне бронхита в хронической форме.
- При пневмокониозе.
На фоне развития крупозной пневмонии у больных может выделяться даже ржавая мокрота. Важно отметить, что люди, страдающие от кашля и отмечающие выделение мокроты с нехарактерным оттенком, не должны курить.
Когда отмечается окрашивание в алый, розовый или же красный цвет, нужно срочно сдать анализ мокроты. Такое явление говорит о том, что в субстанции находится кровь. Самым страшным заболеванием, при котором наблюдается мокрота такого цвета, является рак легких.
Подобная симптоматика может еще присутствовать при наличии следующих недугов:
- На фоне эмболии легкого.
- При воспалении легких, вызванном пневмококками.
- При туберкулезе запущенной формы.
- На фоне абсцесса или отека легкого, который вызван недостаточностью сердца в хронической форме.
В том случае, если отмечается кровь в мокроте и на фоне этого поставлен точный диагноз в виде воспаления легких, необходимо незамедлительно обратиться к лечащему врачу. Это явление говорит о серьезных патологических процессах, которые игнорировать опасно для жизни.
В любом случае, когда человек отмечает ухудшение в своем самочувствии, у него есть кашель, слабость и температура, а все это вдобавок сопровождается еще и выделениями мокроты разных оттенков, медлить никак нельзя. Нужно обращаться к доктору. Болезнями легких занимаются пульмонологи.
Такое явление говорит о том, что у человека, скорее всего, гнойный бронхит. Запах изо рта при этом вызывает сильное отвращение. Болезни, при которых наблюдается мокрота с вкраплениями гноя, следующие:
- При абсцессе легкого.
- На фоне астмы, гриппа или даже аллергии.
- При ОРВИ, что сопровождается появлением гнойников.
Когда в мокроте кроме гноя еще есть кровь, это является тревожным звонком. Проведение диагностических мероприятий позволит определить, в чем именно заключается проблема.
Выясним, как проводят сбор мокроты на анализ.
В том случае, если выделения меняют свой цвет и имеют нехарактерный запах, то доктор обязательно назначит пациенту сдать мокроту. Исследование с использованием микроскопа позволяет определять характер окрашивания. Это означает, что врач может определить, к какой группе относятся находящиеся в организме больного бактерии. Исследование, как правило, занимает два часа. Показатели исследования точно сообщают о характере заболевания, благодаря чему можно правильно определиться с лечением.
Рассмотрим далее, каких именно условий надо придерживаться, когда назначен анализ по забору мокроты:
- Необходимо почистить зубы. Во рту есть очень много бактерий, поэтому если больной не выполнит данную рекомендацию, то показатели исследования будут ложными.
- Перед сдачей анализа нельзя есть.
- Накануне проведения исследования нужно выпить муколитик. Лекарство запивается большим количеством воды. Это требуется для того, чтобы секрет отделялся лучше. Иначе мокроты может оказаться недостаточно для проведения исследования. Специалистами рекомендуется также пить больше щелочной жидкости.
Далее узнаем, в каком порядке проводится исследование выделений при пневмонии.
Исследование мокроты на фоне пневмонии осуществляется в четко определенном порядке:
- Пациенту требуется максимально глубоко вдохнуть, а затем как следует откашляться. В том случае, если накануне больным были предприняты соответствующие меры, то обязательно выделится мокрота.
- Далее врач выполняет сбор материала. Делается это в стерильный контейнер (необходимую пластиковую емкость можно приобрести в аптеке). Лучше сразу купить две емкости. Требуемое количество мокроты для сдачи анализа при наличии у пациента пневмонии определяется специалистом.
- После того, как осуществлен забор, материал нужно очень быстро доставить в лабораторию.
По завершении исследования больной получит результат анализа, с которым ему необходимо будет вернуться к лечащему врачу для расшифровки. Воспаление легких является заболеванием, поражающим всех людей вне зависимости от пола и возраста. Лишь микроскопическое исследование позволит в точности определить характер болезни наряду с микроорганизмами, вызвавшими пневмонию. Это очень важно, чтобы доктор смог назначить эффективное и адекватное лечение пациенту.
Теперь поговорим об основных аспектах лечения пневмонии у взрослых пациентов.
В том случае, если кашель у пациента влажный, то есть когда имеется отхождение мокроты, то базовыми рекомендациями любого врача будут травяные препараты наряду с постельным режимом и большим количеством теплого питья.
Пневмонию, к сожалению, не вылечить без применения антибиотиков. Помимо этого, в процессе терапии больному требуются обволакивающие препараты, способствующие уменьшению раздражения слизистой. Пневмония на современном этапе, к сожалению, устойчива к пенициллину, поэтому для ее терапии используются антибиотики второго и третьего поколения в виде таких лекарственных препаратов как «Клавуланат», «Сульфаметоксазол» и тому подобное.
В лечебный курс также входят ингаляции. Такие процедуры хорошо увлажняют слизистую, способствуя разжижению мокроты, благодаря чему она легче отходит из организма. Традиционно пневмония у взрослых начинается, как правило, с надоедливого сухого кашля, который впоследствии переходит во влажную форму с зелеными выделениями.
На сегодняшний день диагностика воспаления легких не представляется сложным мероприятием. Достаточно провести лишь рентген и обратиться к терапевту. Труднее установить возбудителя пневмонии. При правильной терапии и без развития осложнений выздоровление обычно наступает уже через три или четыре недели.
Мы рассмотрели, какая мокрота при пневмонии бывает.
источник

