М окрота — суть слизистый или иного характера экссудат, скапливающийся в структурах бронхиального дерева при тех или иных патологических состояниях. Согласно данным медицинской статистки, ржавая мокрота возникает, примерно, у 5-7% всех пациентов, обратившихся к пульмонологу. Ржавой она является в прямом смысле, поскольку речь идет об окислении крови слизистым экссудатом и атмосферным воздухом.
Характер болезнетворного состояния играет большую роль в деле дифференциальной диагностики, поскольку по оттенку и сопутствующим симптомам можно точно определить наличие недуга. Что же рекомендуется знать «рядовому пациенту» о столь непростом состоянии?
Среди характерных заболеваний можно выделить следующие патогенные состояния:
Табакокурение играет не последнюю роль в деле становления патогенного симптома. В большинстве случаев имеет место разрыв мелких кровеносных сосудов, капилляров и выход небольшого количества крови. Поскольку объем ее не велик, при отсутствии большого количества слизи в бронхах, гематологическая жидкость успевает полностью окислиться, превратившись в оксид железа (собственно, ржавчину).
Другая причина может заключаться в повышении проницаемости капилляров у курильщиков. Подобное встречается повсеместно и тем чаще, чем больше стаж курения у того или иного пациента.
Воспаление легких на ранних стадиях. Интенсивный кашлевой рефлекс приводит к разрыву мелких кровеносных структур и выходу малого объема гематологической жидкости в ткани бронхов.
Итог — окисление крови и получение ею коричневого, ржавого оттенка. Наиболее часто речь идет о крупозной пневмонии на ранних стадиях течения.
Во многом схож с пневмонией. Без объективных исследований отграничить одно патологическое состояние от другого попросту невозможно. Требуется назначение рентгенограммы, а еще лучше МРТ или КТ-исследования.
Онкологические патологии встречаются крайне часто. Согласно информации медицинской статистики, рак легких находится в лидерах по частоте встречаемости, являясь практически абсолютным рекордсменом. Причины в большинстве случаев субъективные: частое систематическое курение в больших объемах.

Чем дальше от центральной области находится опухоль, тем меньше крови выделяется. Потому ржавая мокрота может обнаруживаться даже на поздних стадиях при мелкосегментарном, удаленном положении неоплазмы.
- Ржавая мокрота характерна для бронхоэктатической болезни .
Бронхоэктазы представляют собой патологические расширения альвеолярных структур бронхов. Суть процесса заключается в инкапсулировании большого количества гноя и окислившейся крови в указанных анатомических образованиях. Экссудат при бронхоэктатической болезни имеет комплексный характер, включает в себя несколько слоев гноя и крови. Цвет мокроты — от бледно-песочного до ржавого и темно-бурого.
Встречается сравнительно редко, для него более характерно выделение свежей гематологической жидкости.
При каком заболевании ржавая мокрота встречается еще? Однозначно туберкулез легких. Весьма распространенная патология. Но ржавая мокрота выделяется лишь на ранних стадиях.
Разграничить заболевания можно лишь посредством объективной диагностики. Компонентом исследований выступает оценка сопутствующих симптомов.
Ржавая мокрота никогда не бывает единственным симптомом тех или иных заболеваний. Наиболее часто речь идет о следующих проявлениях:
- Гипертермия. Говоря проще, повышение температуры тела. Наблюдается в диапазоне от 37.1 до 39 градусов Цельсия, в зависимости от характера текущего патологического процесса. При раке пациенты и врачи отмечают постоянную гипертермию на уровне субфебрилитета. Инфекционные заболевания типизируются по высоким показателям термометра.
- Болевой синдром за грудиной. При вдохе и выдохе. Неспецифичное проявление, типичное для множества патологий.
- Дыхательная недостаточность. Одышка, удушье. Приступообразный характер или же постоянные нарушения дыхания. Все зависит от типа болезнетворного процесса.
- Тяжесть в груди, свисты, хрипы при дыхании. Указывают на сужение бронхов по причине стеноза или окклюзии (закупорки).
Тем самым, мокрота является не единственным симптомом, но позволяет определиться с вектором дальнейшей диагностики.
Диагностикой занимаются специалисты-пульмонологи и фтизиатры, если имеет место предполагаемый туберкулезный процесс. В случае с раком не обойтись без консультации врача-онколога. На первичном приеме специалист опрашивает больного на предмет жалоб, их характера, длительности, давности. Производится сбор анамнеза, то есть, врач определяет, какими болезнями страдал пациент в течение жизни.
Важно выявить наличие очага хронического инфекционного поражения в организме, контакт с туберкулезными больными и иные важные факторы.
Чтобы поставить точку в вопросе происхождения симптома проводится ряд инструментальных и лабораторных исследований, направленных на дифференцирование отдельных диагнозов.
- Бронхоскопия. Абсолютно необходимое исследование, направленное на выявление патологий бронхов. Врач может своими глазами оценить состояние анатомических структур.
- Рентгенография легких. Проводится в первую же очередь.
- Флюорография. Выявляет лишь наиболее грубые изменения состояния органов грудной клетки.
- МРТ/КТ-диагностика. Способна заменить большинство исследований, позволяет дать исчерпывающую картину болезнетворного состояния.
- Биопсия с последующим гистологическим и морфологическим исследованием.
- Общий анализ крови.
- Биохимия крови.
В комплексе данных исследований достаточно для постановки диагноза.
Крупозная пневмония выступает одной из наиболее распространенных причин отделения ржавой мокроты при кашле.
В своем развитии заболевание проходит несколько стадий :
Первая стадия. Длится несколько дней. Симптоматика полностью отсутствует.
Вторая стадия. Длится 4-5 суток и характеризуется активной выработкой ржавой мокроты с постепенным нарастанием степени дыхательной недостаточности.
Третья стадия. Характеризуется появлением лейкоцитоза.
Четвертая стадия. Разрешение заболевания. Длится порядка 2 недель. Наступает спустя 7-10 дней от начала течения недуга.
Характерные симптомы патологии включают в себя:
- Интенсивную гипертермию.
- Выход большого количества мокроты ржавого или красноватого оттенка (при активном процессе).
- Боли за грудиной.
- Одышку.
- Удушье.
- Кашель.
- Посинение лица и носогубного треугольника по причине гипоксии.
- Головные боли и симптомы общей интоксикации организма.
Отграничить крупозную пневмонию от иных ее форм без рентгенографии и иных исследований невозможно.
Ржавая мокрота — тревожный симптом, указывающий на множество заболеваний опасных для жизни. Требуется обязательная консультация специалиста.
источник
Когда при кашле выделяется мокрота, то это обозначает, что начался воспалительный процесс в дыхательной системе. Слизистой оболочкой бронхов выделяется секреторная жидкость, а также пыль и отмершие клетки – все это создает среду, которая прекрасно подходит для размножения патогенных организмов. Мокрота при кашле может быть разных цветов. Ее оттенок зависит от заболевания. Коричневая мокрота – это признак некоторых заболеваний легких и бронхов.
Различные примеси, которые могут находиться в ней, влияют на ее цвет. Также изменение цвета мокроты зависит от того, какие изменения претерпевает организм. Содержание гноя и крови возможно, если человек болеет бронхитом или вирусной инфекцией. Желтой она бывает при наличии бронхиальной астмы у человека, так как растет количество лейкоцитов определенного вида. А для воспаления легких характерны выделения рыжеватого цвета. Но поставить точный диагноз может только врач, да и то после того, как исследует мокроту и кровь, предварительно сданные на анализ.
Если выделяется белая и прозрачная жидкость в маленьком объеме, то это является нормой. Развитие бактериальной инфекции можно заметить по изменению цвета выделений. Гнойное воспаление сопровождается мокротой зеленого цвета. А коричневая мокрота при кашле у курильщика — это и вовсе привычное явление. Также подобный симптом свидетельствует о том, что ранее было кровоизлияние в дыхательные пути. Наличие кровотечения на данный момент окрасит мокроту в красный или розовый цвет.
Как выяснилось, белые и прозрачные выделения изменят свой цвет, когда начнется воспаление в дыхательной системе. Сюда же можно отнести заболевания, при которых выделяется мокрота коричневого цвета. Причины их возникновения можно узнать у врача, который вначале должен определить болезнь по наличию определенных симптомов.
У курильщиков появление мокроты коричневого цвета не вызывает особого удивления. Курение способствует тому, что объемы слизи увеличиваются. Дым и вредные вещества, которые попадают в бронхи, провоцируют кашель.
Защитная реакция организма состоит в том, что очиститься от различных опасных веществ. Поэтому курильщики кашляют намного чаще, чем другие люди. Также во время курения волоски эпителия бронхов становятся неподвижными. А это, в свою очередь, затрудняет процесс выведения мокроты.
При обычной простуде может отходить просто слизь. Но если возникли осложнения, то мокрота может отхаркиваться с гноем. Особенно должно вызывать опасения, когда гной появился при отхаркивании у ребенка. Секрет начинает обильно отделяться при наличии хронического бронхита, а начинается он с сухого кашля. После может возникнуть воспаление легких, если не лечить должным образом, хотя проявляться признаки будут поначалу одинаково.
Если откашливается мокрота с коричневыми прожилками, это обозначает, что в легкие попала пыль, краска и другие вещества, которые могут раздражать слизистую.
У тех людей, которые курят достаточно долго, часто встречается такая проблема, как коричневая мокрота по утрам. Скопление и застаивание слизи за ночь приводит к тому, что после пробуждения во время активных движений из бронхов естественным путем выходят выделения. Впоследствии возможно развитие хронического бронхита.
Если возникает коричневая мокрота, то это чревато многими серьезными последствиями. Потому что уже создана прекрасная среда для развития новых инфекций. Также токсичные смолы и канцерогены, которые содержатся в мокроте курильщика, могут отравлять весь организм.
Если появились первые симптомы, то нужно незамедлительно обратиться к врачу для выяснения точного диагноза. Обычно врачи советуют бросить курить. Последствия по дням могут быть разными. Улучшение наступает далеко не сразу. Несколько дней курильщик может ощущать головокружение, так как происходит снижение глюкозы в крови. После того как человек откажется от курения, появляется возможность избежать проявления новых болезней, но этого недостаточно, чтобы легкие очистились от скоплений различных загрязнений. Ингаляции, прием отхаркивающих лекарственных препаратов, а также дыхательная гимнастика помогут достичь определенного результата в лечении. Но перед этим необходимо обратиться к врачу, который назначит все необходимые процедуры. Обязательно нужно пройти лечение, чтобы легкие очистились. Так как последствия могут быть более серьёзными, может пострадать весь организм в целом. Прежде чем бросить курить, последствия по дням нужно учесть обязательно, многое зависит от организма человека, стажа злоупотребления табачной продукцией. Если сделать это резко, то это может нанести серьезный вред. Данный вопрос лучше тоже обсудить с врачом.
Откашливанию мокроты очень хорошо помогают прогревания. Горчичники или компрессы помогут достичь нужного эффекта. Также эффективны ингаляции. Частое проведение их может быть назначено, если мокрота отходит очень тяжело.
Если не помогают данные процедуры, и откашливается коричневая мокрота по утрам, то можно выполнять следующие правила:
— нужно есть больше фруктов и овощей и уменьшить потребление углеводов и жиров;
— пить большой объем жидкости, что будет способствовать разжижению мокроты и ее скорейшему выведению;
— питье должно быть щелочным – для смягчения кашля.
Ранее, когда отсутствовали антибиотики и другие лекарственные препараты, то боролись с мокротой с помощью народной медицины:
- Чтобы погасить очаг инфекции и смягчить дыхательные пути, можно пить молоко, предварительно закипятив его и добавив почки сосны. Потом напитку нужно дать настояться час и можно принимать.
- Хорошо поможет сироп из лука. Нужно сварить две луковицы, очищать их не нужно, в процессе варки добавить стакан сахара.
- Чай из подорожника, алтея, мяты и мать-и-мачехи пьют два раза в день.
Народные средства можно применять, но только в том случае, если правильно установлен диагноз врачом.
Коричневая мокрота может быть признаком бронхита. Также возможно развитие инфекции в бронхах. Выделения такого характера могут свидетельствовать о том, что происходят гнойные деструктивные изменения в легких.
Другое проявление болезни – это одышка. Когда происходит поступление воздуха в легкие, при вдохе он очищается. Но при болезни слизью склеиваются волоски на внутренней поверхности дыхательных органов. Воздух не фильтруется, и кислород в недостаточном количестве поступает в организм, дыхание становится частым. В слизи происходит размножение микробов и задержка различных загрязнений, что не способствует очищению легких и, тем самым, выздоровлению.
Чтобы коричневая мокрота не появлялась, врачи советуют:
— отказаться от курения навсегда;
— очищение легких должно проводиться в несколько этапов, при этом нужно учитывать все системы организма;
— принимать лекарства, которые прописал доктор.
Таким образом, если появился кашель, то не нужно ждать, пока он перерастет в более серьезное заболевание, требующее более сложных методов лечения. Не нужно ждать, пока мокрота, которая будет откашливаться, станет коричневого цвета. И не стоит заниматься самолечением и самостоятельной установкой диагноза, следует сразу обратиться к врачу.
источник
Когда выделяется мокрота – это всегда значит, что в организме присутствует микроб либо бактерия. Коричневая мокрота указывает на воспаление в органах дыхания. Коричневая мокрота при кашле — показатель патологий бронхов и легких. Ржавая мокрота трудно откашливается. Когда отхаркивается коричневая мокрота, то это означает проникновение крови, к примеру, в результате болезней хронического характера.
Почему меняется оттенок мокроты? Слизь коричневого цвета – критерий многих заболеваний. Выделения по утрам появляются по причине того, что мышцы грудины, сокращаются, стараясь устранить все самостоятельно. Ржавая мокрота бывает у больных при заболевании, спровоцированном инфекцией. Мокрота ржавого цвета считается предлогом для беспокойства и визита к врачу. Данный тон часто наблюдается при воспалении легких. Красная мокрота указывает на присутствие крови, однако в отличие от розоватой слизи ее намного больше. В данном случае слизь кардинально меняет окрас уже с образованием прожилок.
Мокрота коричневого цвета возникает по причине воспаления (чаше легких). Мокрота коричневого цвета при кашле свидетельствует об некрозе (отмирании) легочной ткани. Густая коричневая мокрота со слизью присуща для болезней, которые связаны с поражением дыхательной системы различными инфекциями. К тому же сюда относиться загрязненный воздух, табакокурение. Если рассматривать кашель с такой точки зрения, то это абсолютно природное явление, ведь кашель при курении появляется как очистная функция (выведение слизи с органов дыхания). В любом случае, когда выделяется слизь, необходимо проконсультироваться с врачом пульмонологом. Фармацевтические вещества приписывают в зависимости от личных специфик организма.
В данном вопросе сможет помощь специалист, поэтому нужно обратиться в клинику. Ведь появление мокроты и ее оттенок может многое рассказать о присутствие заболевания, патологии в организме человека. Поэтому терапию медикаментами и использование народной медицины может назначить врач, отталкиваясь от симптомов и выяснив болезнь.
Люди, которые много курят могут отметить, что в горле по утрам образовывается и отхаркивается коричневая мокрота. По причине вдыхания вредного дыма сигарет размеры выделений возрастают. К тому же такая привычка вредить здоровью, поскольку совместно с дымом в бронхи поступает колоссальное число вредных веществ. В данном случае организм старается вывести все опасные для здоровья элементы. Обратите внимание, что даже обычное простудное заболевание порождает отхаркивание.
Мокрота — это слизь болезненных процессов в дыхательных путях и легких, которая при кашле выбрасывается. Однако, если присутствуют осложнения в организме обычная прозрачная слизь может включать гной. Если такие выделения родители заметили у ребенка, необходимо не откладывать визит к врачу, ведь такой симптом для ребенка опасен. Когда у пациента врач обнаружил отхождение коричневой мокроты, то можно говорить о бронхите.
Мокрота с примесью, коричневыми вкраплениями появляется по причине наружных условий: пыль, краски либо другие раздражители слизистой. Слизь при туберкулезе особого характера – у пациента присутствуют кровянистые прожилки, гнойные выделения со слизью. Слизь при пневмонии зачастую смешивается со слюной и может включать бактерии, клеточный детрит, клетки иммунной системы, пылеобразование, элементы крови. Тон выделений зависит от болезненного процесса и его стадии. Таким образом, мокрота представляет огромное многообразие цветов, таких как белый, желтый, сероватый, зеленоватый, розоватый, алый, бурый, темный, окрас ржавчины. Каждый оттенок которой указывает на определенное заболевание дыхательной системы.
В основном коричневая мокрота у курильщика появляется по утрам. Когда человек спит слизь накапливается, а когда просыпается, мокрота начинает отходить с бронхов естественным образом. У человека, который долго курить со временем образовывается так называемый бронхит курильщика. Причем кашель становиться постоянным его спутником. Естественно курильщики не следят за своим здоровьем, поэтому не отдают должного внимания тому какого цвета выделения. Они привыкли к утреннему кашлю и не считают это причиной к опасению. Однако, коричневая мокрота считается безупречной средой для размножения бактерий.
Таким образом, впуская в организм вредный дым, курильщики медленно отравляют его тяжелыми элементами. Поэтому лучше отказаться от такой вредной привычки, чтобы исключить в дальнейшем более серьезных заболеваний и осложнений. Людям, которые несколько лет подряд беспрерывно поглощали вредный дым сигарет, необходимо очистить легкие. Для этого можно использовать дыхательную популярную на сегодняшний день дыхательную гимнастику, с помощью которой можно оздоровить весь организм. Также доктор может назначить вам препараты отхаркивающего действия или более щадящий вариант оздоровления с использованием ингаляций. Посетите клинику и доктор вам подскажет какой метод вам подойдет лучше всего. Врач будет следить за вашим состоянием здоровья на протяжении всего курса терапии, поэтому никаких осложнений не возникнет.
Выделения могут включать примеси, которые означают конкретные изменения, патологии в организме.
Розовая мокрота является показателем кровотечения. Кровянистые выделения могут быть с прожилками. Когда кровь уже приступила к процессу сворачивания, выделения преображаются в цвет ржавчины (критерий отмирания эритроцитов).
Присутствие капель крови указывает на формирование разных болезней, в частности это этиологическая разновидность бактериальной пневмонии, вызываемая Streptococcus pneumoniae (пневмококком), закупорка артерии легких или одной из ее ветвей эмболом.
Предпосылкой отека легких считается осложнение заболеваний истой системы, а главным признаком – пенистая розовая мокрота. Отек легких можно узнать по подобным показателям:
- тяжелое дыхание;
- кашель с кровянистыми выделениями;
- при болях головы;
- превышенное выделение пота;
- кожные покровы бледные;
- чувство тревоги.
Стоит сразу обращаться к врачу, поскольку накопление жидкости в легких может послужить причиной кислородного голодания и как результат к смерти человека.
Слизь может выделяется и при обыкновенной простуде. Однако когда появились осложнения, то образовываются гнойные выделения. Если откашливается мокрота с коричневыми прожилками, то в легкие угодила пыль или прочие элементы.
Темно коричневая мокрота отходит по причине последующих заболеваний:
- при бронхите, когда кашель держится свыше трех недель;
- хронических недугах легких.
Когда мокрота содержит окраску розового цвета — предполагают кровотечение, при этом в слизи присутствуют пятна алого тона.
Болезни, при которых слизь имеет розовый оттенок:
- закупорка легочной артерии или одной из ее ветвей эмболом;
- бактериальной пневмонии, вызываемая Streptococcus pneumoniae;
- инфекционном заболевание, вызываемым разными видами бактерий;
- при уплотнении легочной ткани.
Когда отходит прозрачная мокрота в не большом размере — норма. Формирование инфекции активизированной бактериями заметно по смене тона слизи. Выделения с коричневыми вкраплениями — обычное проявление у людей поглощающих дым сигарет.
Зелено коричневая мокрота обусловлена распадом нейтрофилов. Такая реакция наблюдается при последующих болезнях:
- врожденное заболевании, при котором нарушается работа органов секреции;
- локализованное скопление гноя в легких;
- бронхит на стадии хронической.
Желто коричневая мокрота наблюдается при воспалении легочных тканей. Недуг формируется по причине плохо проведенной терапии при воспалении легких.
Как помочь организму при выделении коричневой мокроты
Превосходным методом для борьбы со слизью считаются прогревания благодаря которым можно откашлять слизь. При таком способе лечения можно применять горчичник. Помимо того, легче откашливается слизь при проведении ингаляции, которую можно осуществлять каждый 2 часа. Вариант лечения с компрессами и горчичниками используется только по назначению доктора, поскольку при кровотечении такой вариант исключается. Справляются с данным показателем ингаляции, однако осуществлять их при высокой температуре нельзя.
Когда коричневая мокрота будет откашливаться, то необходимо руководствоваться такими правилам:
- употреблять большое количество жидкости (содействует разжижению и как результат отхождению слизи из дыхательных путей);
- употреблять щелочную минеральную воду (смягчить кашель);
- необходимо прибавить в рацион питания чем побольше плодов, овощей, а также исключить из меню пищу с высоким содержанием углеводов, жиров;
В данном случае доктор посоветует пациенту:
- отказаться от курения раз и навсегда;
- сбалансировать питание;
- пить витамины и препараты по назначению.
При малейших симптомах, когда ухудшается самочувствие, появляются признаки простудных болезней необходимо начать лечение и принимать препараты, которые назначит врач-пульмонолог.
Чтобы ускорить вывод мокроты, следует получить рекомендацию врача и в бытовых обстоятельствах принимать дополнительные меры, содействующие свободному отхождению мокроты.
Раньше не существовало препаратов, поэтому лечили заболевания с мокротой природными компонентами:
- В кипяченое молоко нужно прибавить пару почек сосны (свежих). Отвар должен постоять и настояться около 60 минут. Чтобы сохранить тепло настойки нужно емкость с молоком накрыть полотенцем. Так, отвар выйдет более насыщенным. Приготовленный напиток помогает избавиться от инфекций и смягчает дыхательные пути.
- Для приготовления рецепта из лука нужно проварить 2 овоща (неочищенных) в 0,5 литра воды примерно час. В процессе проваривания лука нужно прибавить в емкость сахара (стакан). Употреблять раствор нужно по 125 мл до 3 раз в сутки.
- Берем по столовой ложке подорожника, алтея, мяты (измельченные) и час держим на пару. Приготовленный чай должен остынуть, после чего его можно принимать по полстакана два раза вдень.
Терапия влажного кашля методами народной медицины подбирается с учетом возраста больного, при симптомах, индивидуальной переносимости фармацевтических средств либо отдельных их компонентов.
Меры профилактики заключаются в предотвращении факторов появления заболеваний дыхательных органов (переохлаждение, понижение иммунитета, стрессовые условия, нехватка витаминов, пребывание на сквозняках, повышенные физические нагрузки), устранении взаимодействия с наружными раздражителями. Кроме того важно воздержаться от вредоносных привычек и вести здоровый образ жизни.
источник
Ржавая мокрота, выделяющаяся при отхаркивании, должна стать поводом для серьезного беспокойства и визита к доктору. Стоит понять, что сама по себе мокрота не является нормой и ее появление свидетельствует о патологических процессах, протекающих в дыхательной системе человека.
Что же такое мокрота? Это не характерный для здорового человеческого организма секрет, который выделяют бронхи и дыхательные трахеи только в том случае, если протекают какие-то аномальные процессы. Помимо секрета в мокроте содержатся примеси слюны и выделений слизистых полостей носоглотки.
Характер мокроты – очень важный показатель для диагностики. Для правильной постановки диагноза важны такие характеристики:
- ее количество;
- степень прозрачности;
- цвет;
- запах;
- консистенция.
Однако только визуального осмотра образца для постановки диагноза недостаточно. Очень часто необходимо лабораторное исследование. И мокрота ржавого цвета как раз является случаем, когда нужно проведение анализа.

Очень часто это заболевание встречается у детей. Причем наиболее подвержены ему дети от 3 до 14 лет. В последние десятилетия крупозная пневмония встречается гораздо реже. Возбудителем является пневмококк.
Выявлено несколько типов возбудителя. Однако причиной заболевания может стать комбинация вирусов и одновременно микробной инфекции. Общее снижение иммунитета, переохлаждения, наличие хронических заболеваний, стресс, эпидемиологическая обстановка являются факторами, способствующими возникновению и развитию болезни.
Болезнь протекает в четыре стадии:
- Стадия первая, протекающая в период от 1 до 3 дней, при которой в легких возникает отек, происходит гиперемия (расширение и переполнение) всех кровеносных сосудов. Полости заполняет экссудат (жидкость, которую выделяют сосуды).
- Стадия вторая (1-3 дня), при которой происходит диапедез эритроцитов (тип кровоизлияния). В легком наблюдается появление зернистой структуры.
- Стадия третья (от 2 до 6 суток) характеризуется прекращением диапедеза и увеличением лейкоцитов. Легкое представляет собой зернистую консистенцию.
- Под влиянием лейкоцитов происходит разжижение экссудата, его частичное рассасывание и выведение с мокротой при откашливании.
Ржавая мокрота характерна для последней, четвертой стадии заболевания, которая протекает в период от 2 до 5 суток.
Какие еще симптомы помимо характерного цвета, вязкой, абсолютно прозрачной (стеклянной) мокроты могут свидетельствовать о крупозном воспалении легких?
Нужно отметить, что данное заболевание характеризуется острым началом.
- Повышение температуры до 39°С и выше.
- Состояние озноба.
- Боль в боку или в животе.
- Кашель.
- Учащение и поверхностность дыхания.
- Лихорадочный румянец со стороны воспаленного легкого.
- Учащение пульса.
Однако для точной постановки диагноза помимо осмотра врача необходим клинический анализ крови. При пневмонии должен присутствовать лейкоцитоз, зернистость нейтрофилов, увеличение СОЭ, повышение свертываемости. При проведении анализа мочи обязательно будут отмечены патологические изменения. Для более точной диагностики применяют рентгенологическое исследование.
При правильной и своевременной постановке диагноза и адекватном лечении прогноз при пневмонии благоприятный.
Осложнения после появления современных методов диагностики и лечения возникают крайне редко. Очень важно внимательно продолжать следить за видом отделяющейся мокроты до полного прекращения отхаркивания и обо всех изменениях сообщать врачу.
источник
Грядут похолодания, а за ними следом кашель, сопли из носа и мокрота.
И хотя слизь при кашле — обычное дело, цветная мокрота иногда может быть признаком чего-то более опасного, сообщает Daily Mail.
Мокрота — разновидность секрета, состоящего из слизи и слюны, которые вырабатывается в наших легких и очищает горло от раздражителей, а также увлажняет наши дыхательные пути.
Настало время разобраться, о чем говорит цвет мокроты:
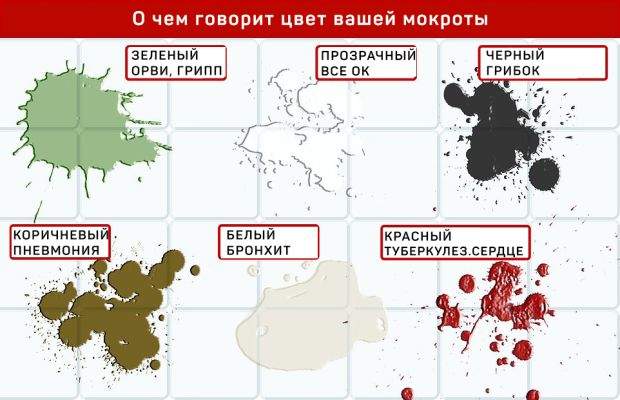
Зеленый или желтый
Свидетельствует о том, что организм борется с ОРВИ или гриппом. Сперва слизь имеет желтый оттенок, но постепенно приобретает зеленый цвет.
Следует отметить, что похожий оттенок мокроты наблюдается при бронхите, синусите и хронической обструктивной болезни легких.
Пневмония и муковисцидоз также часто производят слизь, цвет которой колеблется от желтого и зеленого до коричневого и красного.
«Ржавая» мокрота часто имеет такой оттенок из-за наличия крови в ней. Может свидетельствовать о наличии пневмонии, бронхита и муковисцидоза.
Также часто встречается у курильщиков. В некоторых случаях коричневая слизь — признак абсцесса легких.
Чаще всего оказывается признаком вирусного бронхита и со временем меняет свой цвет на желто-зеленый.
Гастроэзофагеальный рефлюкс также сопровождается плотной мокротой.
Помимо этого, застойная сердечная недостаточность также приводи к формированию густой белой мокроты.
Наблюдается у шахтеров, которым постоянно приходится вдыхать крошечные частички угля.
Помимо этого, черная мокрота возникает при редкой грибковой инфекции Exophiala dermatitidis.
Обычно свидетельствует о здоровом организме, однако чрезмерное увеличение свидетельствует об аллергии.
Производство мокроты также увеличивается в осенний и зимний период, чтобы разогреть холодный воздух.
Помимо этого, вирусные инфекции часто начинаются с чрезмерной слизеобразования.
Красный или розовый
Красная или розовая мокрота может быть признаком пневмонии, туберкулеза или другой инфекций легких.
Закупорка артерий в легких также приводит к образованию розовой мокроты. Помимо этого, красная мокрота считается признаком рака легких.
При наличии вышеуказанных симптомов рекомендуется обратиться к врачу.
источник
Под мокротой медработники понимают секрет, который выделяется клетками бронхов, куда примешиваются содержимое носа и его пазух, а также слюна. В норме она прозрачная и слизистая, ее немного, и она выделяется только по утрам у людей, которые курят, работают на пыльном производстве или проживают в условиях сухого воздуха.
В этих случаях ее называют трахеобронхиальным секретом, а не мокротой. При развитии же патологий в мокроту могут попадать: гной, когда в дыхательных путях имеется бактериальное воспаление, кровь, когда на пути от носа до окончания бронхов произошло повреждение сосуда, слизь в случаях воспаления небактериального характера. Это содержимое может становиться более или менее вязким.
Патологические процессы как причины скопления мокроты в горле без кашля обычно занимают локализацию от носоглотки, куда стекает содержимое носа и его придаточных пазух, до трахеи. Если же болезнь затронула более глубокие структуры: трахею, бронхи или ткань легких, выделение мокроты будет сопровождаться кашлем (у детей младшего возраста аналогом откашливания может стать рвота с большим количеством слизи или другого содержимого). Бронхит и пневмония могут, конечно, протекать без кашля, но тогда и отделение мокроты здесь беспокоить не будет.
Слизистая оболочка бронхов состоит из клеток, на поверхности которых имеются реснички – микротрубочки, умеющие совершать движения (в норме – в направлении вверх, к трахее). Между реснитчатыми клетками расположены небольшие железки – бокаловидные клетки. Их в 4 раза меньше, чем реснитчатых, но расположены они не так, что после каждых четырех реснитчатых идет 1 бокаловидная: есть участки, состоящие только из одних, или только из клеток второго типа. Железистые клетки полностью отсутствуют в мелких бронхах и бронхиолах. Бокаловидные и реснитчатые клетки объединяются общим названием – «мукоцилиарный аппарат», а процесс передвижения слизи в бронхах и трахее – мукоцилиарным клиренсом.
Слизь, вырабатываемая бокаловидными клетками – это основа мокроты. Она нужна, чтобы вывести из бронхов те частички пыли и микробы, которые, в виду своей микроскопической величины, не были замечены клетками с ресничками, которые есть в носу и в горле.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выходят иммунные клетки, осуществляющие контроль над отсутствием чужеродных частиц в идущем в легкие воздухе. Некоторые клетки иммунитета имеются и в самой слизистой оболочке. Их функция – та же.
Поэтому мокрота, точнее, трахеобронхиальный секрет, есть и в норме; без него бронхи покрылись бы изнутри копотью и примесями, были бы постоянно воспаленными. Его количество – от 10 до 100 мл в сутки. Он может содержать небольшое количество лейкоцитов, но в нем не определяются ни бактерии, ни атипичные клетки, ни волокон, содержащихся в ткани легких. Секрет образуется медленно, постепенно, и когда он достигает ротоглотки, здоровый человек, не замечая, проглатывает это минимальное количество слизистого содержимого.
Это происходит вследствие или повышенной выработки секрета, или ухудшения его выведения. Причин этих состояний много. Вот основные из них:
- Работа на предприятиях с повышенным уровнем загрязнения воздуха частицами силикатов, угля или других.
- Курение.
- Раздражение горла алкогольными напитками, холодной, острой или горячей пищей может вызвать ощущение мокроты без кашля. В этом случае нет ни недомогания, ни ухудшения дыхания, никаких других симптомов.
- Фаринго-ларингеальный рефлюкс. Так называется заброс содержимого горла, куда поступили ингредиенты желудка, не имеющие выраженной кислой среды, ближе к дыхательному горлу. Другие симптомы этого состояния это першение в горле, кашель.
- Острый гайморит. Основными симптомами будет ухудшение состояния, повышение температуры, головная боль, выделение обильного количества соплей. Эти симптомы выходят на первый план.
- Хронический гайморит. Скорее всего, именно эту патологию будут описывать как «мокрота в горле без кашля». Она проявляется затруднением носового дыхания, ухудшением обоняния, утомляемостью. Из пазух в глотку выделяется густая мокрота, и происходит это постоянно.
- Хронический тонзиллит. Здесь человека беспокоит «мокрота», неприятный запах изо рта, на миндалинах могут быть видны беловатые массы, которые могут сами и при определенны движениях мышцами рта выделяться, их запах неприятен. Горло не болит, температура может быть повышена, но – в пределах 37 – 37,3°C.
- Хронический катаральный ринит. Здесь вне обострения нос закладывает только на холоде и то – одну половину; иногда из носа выделяется небольшое количество слизистого отделяемого. При обострении появляются густые обильные сопли, они и создают ощущение мокроты в горле.
- Хронический гипертрофический ринит. Здесь основной симптом – затруднение дыхания носом, его одной половиной, из-за чего человека может беспокоить головная боль в этой половине. Также ухудшается обоняние, вкус, появляется легкая гнусавость. Отделяемое скапливается в горле или выделяется наружу.
- Вазомоторный ринит. В этом случае человека периодически могут «настигать» приступы чихания, которое возникает после зуда в носу, полости рта или глотки. Носовое дыхание периодически затруднено, а из носа наружу или в полость глотки выделяется жидкая слизь. Эти приступы связаны со сном, могут появляться после смены температуры воздуха, переутомления, приема острой пищи, эмоционального стресса или повышения артериального давления.
- Фарингит. Здесь мокрота в горле возникает на фоне першения или боли в нем. Чаще все-таки сумма этих ощущений вызывают кашель, который или сухой, или здесь выделяется малое количество жидкой мокроты.
- Синдром Шегрена. При этом отмечается снижение выработки слюны, и из-за сухости во рту кажется, будто в горле скопилась мокрота.
По этому критерию можно заподозрить:
- слизистая белая мокрота свидетельствует в пользу грибкового (чаще – кандидозного) тонзиллита;
- прозрачная мокрота с белыми прожилками может сопровождать хронический катаральный фарингит;
- мокрота зеленого цвета, густая, может свидетельствовать о хроническом гипертрофическом фарингите;
- а если отходит мокрота желтая, и кашля при этом нет, это говорит в пользу гнойного процесса верхних дыхательных путей (ринита, фарингита, ларингита).
Отделение мокроты по утрам может говорить о:
- рефлюкс-эзофагите – забросе содержимого желудка в пищевод и горло. В этом случае отмечается слабость круговой мышцы, которая не должна пропускать то, что попало в желудок, обратно. Сопровождается эта патология обычно изжогой, которая возникает при принятии горизонтального положения после еды, а также периодически возникающей отрыжкой воздухом или кислым содержимым. Возникая во время беременности и сопровождаясь постоянной изжогой, является ее симптомом, связанным со сдавлением органов брюшной полости беременной маткой;
- хроническом гайморите. Симптомы: затруднение носового дыхания, ухудшение обоняния вплоть до его полного отсутствия, слизь в горле;
- хроническом бронхите. В этом случае мокрота имеет слизисто-гнойный (желтый или желто-зеленый) характер, сопровождается слабостью, невысокой температурой тела.
- быть первым признаком острого бронхита. Здесь отмечается повышение температуры, слабость, ухудшение аппетита;
- развиваясь в весенне-осенний период, говорить о бронхоэктатической болезни. Другими симптомами будут недомогание, повышение температуры. Летом и зимой человек вновь чувствует себя относительно неплохо;
- появляясь на фоне заболеваний сердца, свидетельствовать об их декомпенсации, то есть о появлении застоя в легких;
- развиваясь у детей младшего возраста, говорить об аденоидите. В этом случае носовое дыхание нарушено, дети дышат ртом, но температуры или признаков ОРЗ здесь нет.
Если человек отмечает появление кашля, после которого выделяется мокрота, это говорит о заболевании трахеи, бронхов или легких. Оно может быть острым и хроническим, воспалительным, аллергическим, опухолевым или носить застойный характер. По одному только наличию мокроты диагноз поставить невозможно: необходим осмотр, прослушивание легочных шумов, рентген-снимок (а иногда и компьютерная томография) легких, анализы мокроты — общий и бактериологический.
В некотором роде сориентироваться по диагнозу поможет цвет мокроты, ее консистенция и запах.
Если при кашле выделяется мокрота желтого цвета , это может говорить о:
- гнойном процессе: остром бронхите, пневмонии. Отличить эти состояния возможно только по данным инструментальных исследований (рентген или компьютерная томограмма легких), так как симптомы у них одинаковы;
- наличии большого количества эозинофилов в легочной или бронхиальной ткани, что также свидетельствует об эозинофильных пневмониях (тогда цвет желтый, как канарейка);
- синусите. Здесь отмечается плохое дыхание носом, отделение не только мокроты, но и соплей желтого слизисто-гнойного характера, головная боль, недомогание;
- желтая жидкая мокрота с малым количеством слизи, появившаяся на фоне желтушного окрашивания кожи (при гепатите, опухоли, циррозе печени или перекрытии желчевыводящих путей камнем) говорит о том, что произошло поражение легких;
- желтый цвета охры говорит о сидерозе – заболевании, встречающееся у людей, работающих с пылью, в которой содержатся оксиды железа. При этой патологии особых симптомов, кроме кашля, нет.
Мокрота желто-зеленого цвета говорит о:
- гнойном бронхите;
- бактериальной пневмонии;
- быть нормальным признаком после туберкулеза, который был вылечен специфическими препаратами.
Если откашливается отделяемое ржавого цвета , это свидетельствует о том, что в дыхательных путях произошло травмирование сосудов, но кровь, пока дошла до полости рта, окислилась, и гемоглобин стал гематином. Это может быть при:
- сильном кашле (тогда будут прожилки ржавого цвета, которые исчезнут через 1-2 дня);
- пневмонии, когда воспаление (гнойное или вирусное), расплавляя легочную ткань, привело к повреждению сосудов. Здесь будут: повышение температуры, одышка, слабость, рвота, отсутствие аппетита, иногда – понос;
- ТЭЛА тромбоэмболия легочной артерии.
Если откашливается слизь коричневого цвета , это также говорит о наличии в дыхательных путях «старой», окислившейся крови:
- если легкие имели такую, почти всегда врожденную патологию, как буллы (полости, заполненные воздухом). Если такая булла лежала недалеко от бронха, а потом разорвалась, будет отделяться коричневая мокрота. Если при этом воздух еще и попал в полость плевры, будет отмечаться одышка, чувство нехватки воздуха, которое может нарастать. «Больная» половина грудной клетки не дышит, а во время разрыва буллы отмечалась боль;
- гангрены легкого. Здесь на первый план выходит значительное ухудшение общего состояния: слабость, помутнение сознания, рвота, высокая температура. Мокрота не только коричневого цвета, но еще и имеет гнилостный запах;
- пневмокониозе – болезни, возникающей из-за производственной (каменно-угольной, кремниевой) пыли. Характерны боли в груди, сначала сухой кашель. Постепенно бронхит становится хроническим, часто приводит к возникновению пневмоний;
- раке легких. Заболевание долго не дает о себе знать, постепенно возникают приступы кашля. Человек резко худеет, начинает ночью потеть, ему все труднее становится дышать;
- туберкулезе. Здесь отмечается слабость, потливость (особенно ночная), отсутствие аппетита, потеря массы тела, длительный сухой кашель.
Мокрота цветом от светло зеленого до темно зеленого говорит о том, что в легких имеется бактериальный или грибковый процесс. Это:
- абсцесс или гангрена легкого. Симптомы патологий очень похожи (если речь идет об остром, а не о хроническом абсцессе, симптоматика которого более скудна). Это выраженная слабость, недомогание, одышка, боли в груди, очень высокую, практически не реагирующую на жаропонижающие, температуру тела;
- бронхоэктатическая болезнь. Это хроническая патология, связанная с расширением бронхов. Для нее характерно течение с обострениями и ремиссиями. При обострении с утра и после нахождения на животе отходит гнойная мокрота (зеленая, желто-зеленая). Человек ощущает недомогание, у него повышена температура;
- актиномикозный процесс. В этом случае отмечается длительно повышенная температура, недомогание, откашливается слизисто-гнойная зеленоватая мокрота;
- муковисцидоз – заболевание, когда практически все секреты, вырабатываемые железами организма, становятся очень вязкими, плохо эвакуируются и нагнаиваются. Для него характерны частые пневмонии и воспаления поджелудочной, отставание в росте и массе тела. Без специальной диеты и приема ферментов такие люди могут умереть от осложнений пневмонии;
- гайморит (его симптомы описаны выше).
Мокрота белого цвета характерна для:
- ОРЗ: тогда мокрота прозрачно-белая, густая или пенистая, слизистая;
- рака легких: она не только белая, но в ней есть прожилки крови. Отмечаются также похудение, быстрая утомляемость;
- бронхиальной астмы: она густая, стекловидная, выделяется после приступа кашля;
- заболеваний сердца. Цвет такой мокроты белесый, консистенция – жидкая.
Прозрачная, стекловидная, трудно отделяемая мокрота характерна для бронхиальной астмы. Болезнь характеризуется обострениями, когда отмечается затруднение дыхания (трудно выдохнуть) и слышные на расстоянии хрипы, и ремиссии, когда человек чувствует себя удовлетворительно.
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота : она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная : характерна для бронхиальной астмы и ХОБЛ.
Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Мокрота при туберкулезе имеет следующие характеристики:
- слизистая консистенция;
- необильная (100-500 мл/сутки);
- потом появляются прожилки гноя зеленоватого или желтоватого цвета, белые вкрапления;
- если в легких появились полости, которые нарушили целостность ткани, в мокроте появляются прожилки крови: ржавые или алые, большей или меньшей величины, вплоть до легочного кровотечения.
При бронхите мокрота имеет слизисто-гнойный характер, практически не имеет запаха. Если повреждается сосуд, в мокроту попадают ярко-алые прожилки крови.
При пневмонии, если не произошло гнойного расплавления сосудов, мокрота имеет слизисто-гнойный характер и желто-зеленый или желтый цвет. Если воспаление легких вызвано вирусом гриппа, или бактериальный процесс захватил большую площадь, отделяемое может иметь ржавый цвет или прожилки ржавой или алой крови.
Мокрота при астме слизистая, вязкая, белесая или прозрачная. Выделяясь после приступа кашля, похожа на расплавленное стекло, ее называют стекловидной.
источник
У некоторых людей во время кашля выделяется ржавая мокрота. Это очень тревожный симптом, который нельзя оставлять без внимания. Дело в том, что секрет в норме должен быть бесцветным, а различные примеси указывают на серьезные заболевания. Именно поэтому рекомендуется не медлить с обращением к специалисту и не заниматься самолечением.
Основным фактором окрашивания мокроты в ржавый цвет является никотиновая зависимость. Происходит разрыв наименее крупных кровеносных сосудов, капилляров и выведение незначительного соотношения крови. Учитывая, что ее объемы незначительны, жидкость на 100% успевает окислиться, став оксидом железа, а точнее ржавчиной. Еще один предрасполагающий фактор может заключаться в увеличении степени проницаемости капилляров. Чем длительнее стаж у курильщика, тем более интенсивным окажется процесс.
Развиваться ржавая мокрота может под влиянием следующих состояний:
- Пневмония, или воспаление легких. Выраженный рефлекс провоцирует разрыв мелких кровеносных структур и выведение незначительного количества жидкости в тканевые структуры бронхов. Результатом становится окисление крови и приобретение ею коричневатого или даже ржавого цвета.
- Бронхит, который по клинической картине схож с воспалением легких. Для уточнения диагноза рекомендуется пройти диагностику, в частности, флюорографию и рентген грудной клетки.
- Онкология. Ржавая мокрота идентифицируется преимущественно на первичных этапах. При этом, чем дальше от центральной области расположено злокачественное новообразование, тем меньше крови будет выделяться. Поэтому не редки случаи, когда секрет обнаруживают на поздних этапах, если опухоль еще небольшая.
- Бронхоэктатическая болезнь. Идентифицируют при проникновении значительного количества гноистых масс и окислившейся крови в область бронхов. Экссудат имеет многосоставной характер и будет включать в себя некоторое количество слоев гноя и крови – именно они в итоге окрашивают секрет.
Кроме того, ржавая мокрота может оказаться следствием отека легких. Патология диагностируется редко, чаще всего ей свойственно выделение свежей жидкости, поэтому ее оттенок может быть более ярким.
Указанный признак никогда не бывает единственным симптомом, связанным с теми или иными патологическими изменениями. Обычно у пациента диагностируют увеличение температуры тела. Гипертермия может идентифицироваться от 37 до 39 градусов, зависит она от характеристик патологического состояния, наличия или отсутствия воспалений. Постоянный субфебрилитет (от 37 до 37.5 градусов) указывает на присоединение инфекции, но может быть признаком онкологии.
Ржавая мокрота может ассоциироваться с болезненными ощущениями за областью грудины. Проявляются они при осуществлении вдоха или выдоха, могут быть несущественными, но при отсутствии лечения будут доставлять серьезные беспокойства пациенту.
Опасно развитие дыхательной недостаточности, которая проявляется удушьем или одышкой. В зависимости от типа патологии нарушение респирации может быть постоянным или ассоциироваться с приступами.
Следующий симптом – это тяжесть в грудине, усугубляющаяся свистами и хрипами в процессе дыхания. Изменения свидетельствуют о сужении бронхов вследствие их стеноза или закупорки (окклюзия).
Обязателен первичный осмотр пациента, выяснение жалоб, истории болезни и образа жизни. Это позволит поставить предварительный диагноз и принять решение о том, какие обследования и анализы понадобятся.
В целях выявления причины ржавой мокроты необходима:
- Бронхоскопия, которая незаменима в рамках обследования, поскольку позволяет идентифицировать 90% соответствующих патологий. По результатам диагностики видны воспалительные изменения, новообразования, увеличение системы.
- Рентгенография легочных структур – также проводится в первую очередь.
- Флюорография. Позволяет идентифицировать только наиболее значительные изменения в актуальном состоянии респираторной системы.
- МРТ или КТ. Наиболее современные и информативные методы обследования. Они в состоянии заменить подавляющее большинство тактик и дают исчерпывающую картину патологии.
- Биопсия, а именно забор части легкого. Болезненная диагностика, но именно с ее помощью можно провести гистологическое и морфологическое исследование.
Дополнительно при наличии ржавой мокроты в любое время суток пульмонолог настаивает на осуществлении целостного анализа и биохимической проверке крови. Верификация секрета является еще одним элементом обследования, поскольку позволяет установить наличие или отсутствие инфекции, злокачественного перерождения.
Хроническая форма бронхита в острой стадии пролечивается при помощи антибиотиков (пенициллиновый или цефалоспориновый ряд, например, Ампициллин). Для нейтрализации воспалительных реакций используют глюкокортикостероиды (Преднизолон). Поддерживающая терапия в подобной ситуации будет заключаться в применении Сальбутамола, чтобы справиться с приступами удушья или кашля. Принимать решение о его использовании может лишь лечащий врач.
Терапия в отношении острого бронхита должна включать составы, разжижающие мокроту (Бромгексин), а также обильное питье. Последнее особенно важно при вирусной природе заболевания. Если патология была спровоцирована бактериями, дополнительно настаивают на применении антибиотиков.
Ржавая мокрота при пневмонии может быть купирована антибактериальными составами – Спирамицин, Эритромицин. Эффективна в подобной ситуации инфузионная терапия, применяют отхаркивающие наименования (АЦЦ, Флуимуцил), витамины и даже жаропонижающие составы (Аспирин, Цитрамон).
Против микобактерий используют антибиотики и противомикробные средства, рассчитанные на длительное курсовое применение. Чаще всего это Амоксил и Тетрациклин.
Терапия при онкологии легких включает в себя комбинацию нескольких методов, а именно лучевая и химиотерапии, хирургия. Последняя проводится, если новообразование слишком большое, оно метастазировало или лечение оказалось безрезультатным. При отеке в области легкого человеку может потребоваться неотложная помощь. Она предполагает применение мочегонных составов, а также активное дыхание кислородом.
При инородном объекте в бронхах, кашель с ржавой мокротой у взрослого предполагает восстановление в условиях стационара. Пациенту будет проведена бронхоскопия, в результате которой посторонний предмет будет извлечен.
Избавиться от гангрены легкого или бронхоэктазов позволит лишь хирургическое вмешательство. В то время как астма может быть пролечена лишь по итогам длительного курсу бронхорасширяющими составами – Беродуал.
Облегчить основной восстановительный курс помогут средства альтернативной медицины. Безусловно, их применение нужно обговорить с пульмонологом, чтобы исключить аллергические реакции и другие побочные эффекты.
Первый рецепт, применяемый при ржавой мокроте, таков:
- кипятят 200 мл молока, к которым в процессе добавляют две-три сосновых почки (лучше всего использовать свежие, но подходят и засушенные);
- емкость с лечебным составом необходимо укутать в шерстяной плед и оставить на 60 минут, чтобы сформировался ярко выраженный и насыщенный привкус;
- напиток поможет избавиться от воспалительного очага и стремительно смягчить слизистую поверхность респираторных путей при ржавой мокроте.
Следующий рецепт предполагает использование 500 мл очищенной воды, которыми заливают три луковицы. При этом с них не снимают шелуху и проваривают на протяжении 60 минут. В состав потребуется постепенно всыпать 150 г сахара. Полученный в итоге концентрат используют по половине стакана трижды в течение 24 часов. Хранить лекарство от ржавой мокроты настоятельно рекомендуется в теплом и затемненном месте, защищенном от детей.
Еще один состав, который нельзя не отметить в лечении патологии, предполагает смешение различных трав. Используют листья мяты и подорожника, а также мать-и-мачеху. Предварительно растения нужно хорошенько измельчить, поместить в отдельную емкость и залить 200 мл воды, чтобы начать водяную баню. На полноценное приготовление отвара уходит не меньше 60 минут. После их истечения необходимо дождаться остужения средства. Употребляют его дважды в течение суток, желательно перед едой.
Пульмонологи настаивают на систематическом осуществлении прогревания при помощи горчичников либо домашних компрессов. Они являются одним из наиболее действенных методов лечения заболеваний дыхательной системы.
Незаменимыми при ржавой мокроте окажутся систематические ингаляции. В отдельных случаях пульмонологи назначают процедуру каждые несколько часов.
Людям, у которых ржавая мокрота обильно выделяется утром, рекомендуется в разы увеличить соотношение потребляемой жидкости. Дело в том, что именно она способствует изменению консистенции слизи, а также ускорению выведения секрета. При наличии проблем в работе пищеварительной системы особенно важно будет свести к минимуму употребление блюд, которые насыщены углеводами и жирами.
Избежать появления ржавой мокроты, выделяющейся при респираторных заболеваниях, намного проще изначально, чем после длительного развития симптома. В связи с этим необходимо:
- систематически обследоваться у пульмонолога, особенно при наличии в истории болезни записей о ранее идентифицированных болезнях легких или же бронхов;
- не откладывать восстановительный курс в отношении замеченных нарушений в работе респираторной системы;
- отказаться от пагубных привычек, в особенности курения (учитывая вероятность скорейшего истончения стенок кровеносных сосудов);
- вести здоровый и активный образ жизни.
Поддержка иммунитета специальными витаминными и минеральными комплексами окажется не менее подходящим подспорьем. Важно максимально улучшить качество питания за счет наполнения рациона не только свежими сезонными овощами, ягодами и фруктами, но и щелочными напитками. Непременным условием является исключение тесных контактов с людьми, которые являются носителями опасных заболеваний, в частности, туберкулеза.
источник