Мокрота – это патологический секрет, который образуется в бронхах при различных заболеваниях (пневмония, бронхит, туберкулез, рак, бронхоэктатическая болезнь, гангрена легких). Она раздражает кашлевые рецепторы и с кашлем выходит наружу. Анализ ее очень важен для установления правильного диагноза, причины и вида возбудителя. Важно сдать мокроту так, чтобы к ней не присоединилась слюна или отделяемое из носоглотки, вода.
Этот анализ может дать ответы на вопросы, которые нельзя получить при других исследованиях:
- Выявить возбудителя болезни.
- Определить, к какому антибиотику он более чувствителен.
- Посмотреть, присутствуют ли в мокроте клетки, подозрительные на рак.
- Получить подтверждение аллергического характера заболевания.
- Оценка проводимого лечения
- Выявление туберкулеза легких и бронхов.
Кашель часто является первым и единственным симптомом таких грозных заболеваний, как туберкулез и центральный рак бронхов. Рентгенологические признаки появляются позже, а бронхоскопия – обследование непростое и не всегда доступное. Правильно собранная мокрота является простым, дешевым и достаточно информативным методом ранней диагностики.
Поэтому если врач назначает это обследование, важно не просто «сплюнуть в баночку», а постараться правильно сдать мокроту на анализ.
Как может выглядеть мокрота
- При кашле, длящемся более 2-3 недель.
- При пневмониях и любых затемнениях в легких.
- При хроническом бронхите ежегодно.
- При подозрении на туберкулез.
- При подозрении на опухоль бронхов.
- У лежачих и малоподвижных пациентов при невозможности провести рентген легких – один раз в год.
- Общий (общеклинический) анализ. Под обычным микроскопом, оценивается характер, клеточный состав, наличие микробов без уточнения их вида.
- Анализ на атипичные клетки (цитология). Нахождение в образце атипичных клеток предполагает наличие злокачественной опухоли.
- Бактериальный посев. Посев на различные питательные среды позволяет выявить конкретного возбудителя заболевания, а также определить его чувствительность к антибиотикам.
- Анализ на туберкулез. Мокрота исследуется на наличие бацилл Коха – возбудителей туберкулеза. Другое название этого исследования – анализ на БК. Проводится как методом микроскопии, так и бакпосева.
- Если анализ сдается в поликлинике . Это происходит в отдельном кабинете, специально оборудованном для сбора мокроты. Медсестра каждому пациенту говорит, как следует сдавать мокроту и следит за процессом, затем подписывает контейнер и отправляет на исследование.
- В домашних условиях . Лучше это делать перед открытым окном, техника сбора — глубокие вдохи и последующее откашливание.
Если назначен анализ мокроты, больной всегда инструктируется, как правильно ее сдавать. При продуктивном кашле (с откашливанием и сплевыванием) собрать ее не сложно:
- Пациенту выдается в больнице или приобретается самостоятельно специальная баночка. Она должна быть с широким горлышком и завинчивающейся крышкой. Емкость предварительно подписывается (ФИО, дата сбора).
- Мокрота сдается утром натощак. Минут за 30 до сбора нужно почистить зубы. А непосредственно перед сдачей – прополоскать рот кипяченой водой, чтобы очистить ротовую полость от микроорганизмов.
- Нужно сделать два медленных вдоха и выдоха. После третьего вдоха откашлять мокроту в емкость. Необходимо, чтобы попали именно кашлевые выделения, а не слюна.
- Если слизи откашлялось мало, нужно повторить еще раз. Количества материала для анализа должно быть не менее 5 мл.
- Емкость следует плотно закрыть крышкой.
- Мокрота должна быть отправлена в лабораторию в течение 2-х часов.
- В некоторых срочных ситуациях забор мокроты может осуществляться в любое время дня.
При сдаче на бакпосев существуют некоторые особенности. Очень важно получить мокроту без посторонних примесей. Поэтому:
- Крайне желательно сдавать мокроту на бакпосев до начала приема антибиотиков.
- Контейнер для такого анализа выдается в лечебном учреждении, он должен быть стерильным.
- Открывать емкость только перед непосредственным сплевыванием.
- Перед отхаркиванием рот нужно прополоскать антисептиком (хлоргекидином, мирамистином, раствором фурацилина), чтобы микроорганизмы из ротовой полости не попали и не помешали объективному анализу.
- Контейнер с мокротой сразу же доставляется в баклабораторию, где она сеется на чашки с питательной средой.
- В специализированных учреждениях пациент под присмотром медперсонала может сразу кашлять на чашку Петри.
- Ответ из лаборатории будет получен только через 5-6 дней, в некоторых случаях 10-14 дней.
Мокроту помещают на культуральную среду и создают благоприятные условия, при которых происходит усиленное размножение бактерий, грибков и рост их колоний. Через несколько дней лаборанты оценивают рост колоний, определят вид возбудителя и его чувствительность к наиболее популярным антибиотикам.
Превышение содержания коринебактерий, ниссерий, стрептококков, стафилококков более 10 6 КОЕ/мл говорит о преобладании патогенной флоры. Они могут присутствовать в составе нормальной микрофлоры, но повышение их концентрации указывает на инфекционно-воспалительный процесс.
К болезнетворным бактериям, которые могут находится в дыхательных путях, относят: клебсиелла, легионелла, золотистый стафилококк, моракселла, синегнойная палочка, палочка инфлюэнцы, микоплазма, палочка Коха, хламидия.
- субфебрильная температура длительное время;
- длительный кашель;
- слабость, повышенное потоотделение;
- выявление затемнений на рентгене, подозрение на туберкулез.
Особенности сдачи мокроты на БК следующие:
- Анализ сдается 3 раза.
- Первая порция собирается утром в поликлинике (специально отведенном кабинете).
- Вторая порция собирается дома, контейнер закрывается и помещается в холодильник.
- Третья порция сдается на следующее утро в поликлинике.
Мазки мокроты окрашиваются специальными красителями с целью исследования под микроскопом и выявления микобактерий туберкулеза. Затем мокрота помещается в специальные условия, максимально благоприятные для роста микобактерий и в течение 2-2,5 месяцев оценивается, есть рост колоний или нет.
В случае определения микобактерий туберкулеза производится выявление чувствительности к основным противотуберкулезным препаратам, и препаратам резерва (аминогликозидам, фторхинолонам), чтобы лечение было максимально эффективным.
Как сдать анализ мокроты, если нет кашля? Если человек совсем не кашляет, скорее всего, анализ сдать не получится. Другой вариант, когда кашель есть, но он сухой или малопродуктивный. Здесь можно попробовать улучшить отхождение мокроты различными способами.
- Накануне сдачи анализа – обильное питье жидкости.
- За несколько дней – прием разжижающих мокроту и отхаркивающих препаратов (амбробене, бромгексин, отвар солодки, травы термопсиса, см. все отхаркивающие средства).
- Принять дренажное положение. Дренаж – это улучшение оттока. Для лучшего отхождения слизи из бронхов наиболее рекомендовано положение с наклоном туловища: утром свеситься с кровати вниз головой.
- Постукивание по грудной клетке. Можно постучать самому по грудине, или попросить кого-то слегка постучать по спине.
- Ингаляция солевым раствором. Лучше всего это делать через небулайзер: в контейнер заливается аптечный физраствор или щелочная минеральная вода. Дышать 10 – 15 минут, после этого обычно происходит откашливание. Если небулайзера нет, можно растворить 1 чайную ложку соли в стакане горячей (55-60 градусов) воды, налить в чашку и подышать над ней через бумажный конус.
Бронхоскопия – это уже инвазивный и не очень приятный метод исследования. Он очень часто назначается для диагностики бронхолегочных заболеваний. Подходит он и для забора мокроты в тех случаях, когда обычным способом сдать ее не получается.
Слизь из просвета бронхов отсасывают аспиратором, или же в бронхи заливается физраствор и затем он отсасывается. В этом случае говорят не о мокроте, а о промывных водах бронхов.
источник
Анализ мокроты на микрофлору и чувствительность к антибиотикам является микробиологическим исследованием отделяемого из бронхов, которое выполняется для определения находящихся там микроорганизмов и выбора препаратов для этиотропной терапии. Это исследование обычно назначается пациентам с заболеваниями бронхов и легких. Чаще мокрота получается путем отхаркивания или при помощи аспирации. В некоторых случаях забор материала для анализа выполняется во время проведения бронхоскопии.
Какие микроорганизмы могут находиться в мокроте? Кому назначается этот анализ и как он проводится? Что может повлиять на его результаты? Ответы на эти вопросы можно получить, прочитав эту статью.
Основными показаниями для назначения анализа мокроты на микрофлору и чувствительность к антибиотикам являются следующие случаи:
При отсутствии заболеваний в мокроте могут выявляться следующие симбиотические микроорганизмы (нормальная микрофлора):
- Streptococcus viridans group.;
- Staphylococcus spp.;
- Bacteroides spp.;
- Corynebacterium spp. (кроме Corynebacterium diphtheria);
- Veillonella spp.;
- Neisseria spp. (кроме Neisseria meningitidis);
- Candida spр.;
- Lactobacillus spp.;
- Fusobacterium spp.;
- дифтероиды.
При оценке результатов анализов пациентов со сниженным иммунитетом следует учитывать, что при повышении показателей количества представителей нормальной микрофлоры могут развиваться заболевания (т. е. они становятся их возбудителями). Клинически значимыми в таких случаях являются следующие показатели:
- 10 6 – 10 7 КОЕ/мл в мокроте;
- 10 4 – 10 5 КОЕ/мл в бронхиальных смывах после бронхиального лаважа.
Наиболее часто встречающимися в мокроте патогенными микроорганизмами являются:
- высокопатогенные: Haemophilus influensae, Streptococcus pneumonia, Staphylococcus aureus, Кlebsiella pneumonia;
- среднепатогенные: энтеробактерии, Moraxella (Branhamella) cataralis, Cand >
При назначении этого анализа врач обязательно объясняет больному, для чего он необходим и как выполняется. Этот метод диагностики должен проводиться до назначения антибиотиков или спустя некоторое время после завершения их приема. Однако в некоторых случаях допускаются исключения. При туберкулезе мокрота сдается 3 дня подряд в утренние часы.
Если анализ проводится путем отхаркивания, то за день перед его сдачей больному (при отсутствии противопоказаний) следует пить много жидкости. Пациент должен понимать, что в контейнер для сбора материала должна собираться не слюна, а именно мокрота. Для получения продуктивного кашля его обучают следующей процедуре: после проглатывания слюны и трех глубоких вдохов выполняется энергичное покашливание. Утром в день исследования пациент должен почистить зубы и хорошо прополоскать ротовую полость для уменьшения ее обсемененности другими микроорганизмами.
При сборе мокроты методом аспирации врач обязательно предупреждает больного о том, что при введении катетера он может чувствовать незначительный дискомфорт. Если материал будет собираться во время бронхоскопии, то пациент не должен принимать пищу за 6 часов до процедуры. Кроме этого, врач уточняет у больного информацию о возможном присутствии аллергии на местные анестетики.
При заборе мокроты путем откашливания медицинская сестра надевает перчатки и просит больного проглотить слюну, выполнить 3 глубоких вдоха и энергично покашлять. При отсутствии мокроты проводят вдыхание теплого аэрозоля, облегчающего выведении отделяемого. Полученную мокроту пациент сплевывает в стерильный контейнер, который герметично закрывается, маркируется и помещается в дополнительный пластиковый пакет.
Если забор мокроты для анализа проводится путем аспирации, то при необходимости до и после процедуры выполняется ингаляция кислорода. Далее специалист надевает на руки перчатки, присоединяет ловушку для сбора мокроты к катетеру и погружает его в физиологический раствор. После этого катетер медленно вводят через ноздрю в трахею, и при его прохождении через гортань у больного возникает кашель. В этот момент при помощи шприца выполняется аспирация отделяемого, которая должна длиться не более 15 секунд. После этого катетер вынимается из дыхательных путей и выбрасывается. Отсоединенную от шприца ловушку герметично упаковывают, маркируют и отправляют в лабораторию.
Перед бронхоскопией глотку больного орошают и прополаскивают раствором местного анестетика. После начала действия препарата бронхоскоп вводят в просвет бронха и при помощи специальной щеточки собирают необходимый для анализа материал. Мокрота может получаться путем ее аспирации через внутренний канал прибора (иногда перед этим стенка бронха орошается физиологическим раствором). После завершения процедуры бронхоскоп извлекают из дыхательных путей. Полученный образец упаковывают в стерильный контейнер, маркируют и отправляют на исследование.
Материал для анализа должен отправляться в лабораторию сразу же после забора. В некоторых случаях разрешается хранение образцов мокроты на протяжении 2-3 часов в холодильнике при 4 °С.
Иногда допускается сдача мокроты на анализ уже после начала приема антибактериальных средств. При таких обстоятельствах на бланке направления обязательно должны указываться принимаемые больным препараты.
Исказить результаты анализа мокроты на микрофлору и чувствительность к антибиотикам могут следующие факторы:
- неправильная техника сбора мокроты;
- отсутствие указаний на бланке о проводимой антибактериальной терапии;
- задержка при отправке образцов в лабораторию.
Посев мокроты выполняют в чашках Петри на питательные среды (агар, мясопептонный бульон, желатин), к которым иногда добавляют сыворотку, кровь или углеводы. Далее образцы инкубируют в благоприятных для роста микроорганизмов условиях при температуре 36-37 °С на протяжении 18-24 часов. Выделенную из колоний чистую культуру идентифицируют.
После получения колоний возбудителя заболевания приступают к анализу, определяющему его чувствительность к антибактериальным препаратам. Для этого обычно применяется методика дисков, которые смачиваются растворами разных антибиотиков и помещаются в колонию выделенных микроорганизмов. После этого выполняется изучение скорости гибели возбудителя заболевания под воздействием того или иного препарата. Результаты позволяют выбирать наиболее эффективный антибиотик для лечения заболевания.
Расшифровка результатов проводится лечащим врачом.
Анализ мокроты на микрофлору показан при длительном кашле. Поэтому его обычно назначает пульмонолог. Если диагноз еще не установлен, следует обратиться к терапевту для предварительного обследования. Также анализы мокроты используют в практической работе фтизиатры при подозрении на открытые формы туберкулеза.
источник
Туберкулез – это микробная, специфическая и хронически протекающая инфекция.
Вопреки распространенному мнению, что туберкулез поражает только легкие, он опасен для всех тканей тела, за исключением волос и ногтей. Но легочные формы инфекции наиболее распространены, поэтому для диагностики этой формы применяют посевы мокроты.
Но это не единственная методика определения болезни. Нередко туберкулез протекает скрыто, его принимают за ОРВИ, бронхиты, пневмонии и другие проблемы здоровья, важно вовремя его определить, так как лечение длительное, сложное и многоэтапное, подавить бактерии непросто.
Чтобы определить наличие патогенных бактерий в организме больного, можно использовать несколько методов исследования. К ним относят микроскопию мокроты (метод Циля-Нильсена), люминисцентное исследование, посев мокроты (или бактериоскопия) и метод ПЦР-реакции.
Все эти тесты обнаруживают наличие микобактерий туберкулеза в образцах мокроты, собранной по всем правилам и немедленно доставленной в лабораторию.
Чтобы результаты были достоверными, берется не одна, а три пробы мокроты, из каждой берется необходимый объем материала для исследования.
Результаты считают положительными, если хотя бы в одной из трех проб обнаруживаются микобактерии туберкулеза – кислотоустойчивые микробы. Для всех этих исследований берут мокроту, которую получают при откашливании или за счет отсасывания из бронхов или бронхоскопии.
Данный метод на сегодняшний день, наряду со всеми другими, относится к ведущему методу диагностики туберкулеза. Он помогает визуально определить микобактерии, и сделать выводы о том – есть он в образцах или нет. Этот метод, хотя он простой и примитивный, не уступает многим другим более сложным и дорогим методикам в точности. Исследование проводится после получения образца мокроты при откашливании:
Мазок окрашивается специальными красителями;
Методика доступная и простая, экономичная и может применяться в любой клинике. Однако, нет строгой специфичности исследования, она выявляет любые микобактерии, даже те, что не приводят к воспалению легких и поражениям.
Для этого исследования мокрота готовится так же, как для обычной микроскопии, но используется особый микроскоп, который выявляет свечение микобактерий желтым цветом, когда весь фон при этом окрашен в синий цвет. При помощи этой методики определяется еще и количество возбудителей, и по нему можно говорить о тяжести состояния и длительности туберкулеза.
Это современный высокоинформативный метод выявления бактерий. Он определяет ДНК микобактерий, которая специфична для каждого типа возбудителей. В лаборатории воспроизводят копирование участка ДНК бактерий, что позволяет определить его затем за счет определенных реактивов и методов идентификации. Метод точно выявляет туберкулез.
Это один из стандартов исследования на туберкулез, он проводится всем пациентам после забора материала. Посевы проводят на специальные питательные среды, и достаточно даже небольшого количества живых туберкулезных палочек для их идентификации. Рост бактерий длительный, посевы готовят долго, могут быть сроки от 3 до 12 недель.
Колонии туберкулезных бактерий имеют специфичный вид, по которому их можно распознать. При помощи данной методики можно определить еще и бактериовыделение (когда пациент особенно опасен).
Оценка результатов проводится в баллах. Нормативом будет отрицательный посев, не обнаруживающий роста бактерий. Положительные результаты трактуют как:
- 1 балл – скудная картина туберкулезной инфекции;
- 2 балла – умеренное выделение бактерий;
- 3 балла – обильное бактериовыделение.
При результате 3 балла пациент опасен для окружающих, у него туберкулез имеет активное течение, микробы вредят его здоровью.
Также в результате исследования определяют еще и чувствительность посеянных бактерий к антибиотикам и химиотерапевтическим препаратами. После выращивания колоний на питательных средах проводят тест на препараты и по его результатам вносят коррективы в лечение.
Мокрота выделяется легкими при различных патологиях, в том числе и при туберкулезе. Она может иметь различный характер – слизистая, кровянистая, гнойная. Отделение мокроты происходит при кашле, поэтому можно собрать ее как при откашливании, так и за счет аспирации из бронхов. Чтобы результаты были максимально достоверными, важна правильная методика забора материала:
- Мокрота сдается утром после сна, строго натощак;
- Перед сдачей анализа не нужно чистить зубы;
- Важно заранее прополоскать полость рта теплой водой;
- Мокроту стимулируют к отделению за счет серии из трех глубоких вдохов;
- За счет кашлевых толчков откашливается комочек мокроты, который собирается в стерильную емкость, которую сразу же закрывают и доставляют в лабораторию. При сборе мокроты краев емкости не касаются, это может привести к искаженным результатам.
Особенностями сбора именно на туберкулез являются некоторые дополнительные пункты в сборе. Так, процедуру проводят в отдельном помещении, где активно вентилируются комнаты, либо есть открытое окно, в отсутствии посторонних или членов семьи, чтобы не распространять бактерии. Затем комната, где был больной и собирал мокроту, тщательно проветривается.
Материал собирают трижды, каждое утро, используя новый контейнер. Если мокрота плохо откашливается, проводят ингаляцию с физраствором для стимуляции и откашливания.
Хотя сегодня туберкулез можно выявлять различными методами – флюорография, пробы Манту и Диаскинтест, для подтверждения инфекции необходимо обнаружение бактерий. Учитывая, что данные посева оценивают в совокупности с ПЦР, бактерископией, это дает максимально точный результат. Помимо этого, определяется еще и наличие бактериовыделения – то есть заразной стадии инфекции. Помимо прочего, посевы дают возможности определить необходимые лекарства, к которым чувствительны бактерии, что помогает в лечении туберкулеза. При закрытой форме туберкулеза мокрота не будет обнаруживать наличие бактерий.
Парецкая Алена, врач, медицинский обозреватель
3,552 просмотров всего, 1 просмотров сегодня
источник
Бактериологический посев (бакпосев) – это микробиологическое лабораторное исследование биологического материала человека путем его посева на определенные питательные среды при определенном температурном режиме с целью выявления наличия в нем любого количества патогенных и условно-патогенных микроорганизмов и дальнейшего решения задач специфического лечения.
При выделении определенных микроорганизмов проводится второй немаловажный анализ – антибиотикограмма – определение чувствительности обнаруженных патогенов к антибактериальным препаратам и бактериофагам.
• Высокая специфичность метода (то есть перекрестных ложных реакций не наблюдается).
• Возможность исследовать абсолютно любую биологическую жидкость человека.
• Лечебная цель – определение чувствительности выявленного микроба к тому или иному лечебному средству (антибиотикограмма), что позволяет с достаточно высокой точностью проводить лечебные назначения.
• Длительность получения результата.
• Высокие требования к забору материала.
• Определенные требования к квалификации персонала бактериологических лабораторий.
Применение микробиологического метода исследования достаточно широко распространено в медицинской практике, в частности, в инфекционных болезнях, гинекологии, урологии, хирургии, отоларингологии, онкологии и других. Безусловным показанием для необходимости проведения бакпосева являются любое воспалительное заболевание органов и систем организма человека, подозрение на септический процесс.
Для исследования забираются следующие биологические среды организма человека: носоглоточная слизь, слизь из зева, секрет бронхиального дерева (мокрота), испражнения (кал), слизь уретры, цервикального канала, секрет простаты, моча, кровь, спинномозговая жидкость, грудное молоко, желчь, содержимое кист, воспалительных очагов, раневое отделяемое.
В слизи носа и зева можно обнаружить гемолитические стрептококки (Streptococcuc pyogenes, Streptococcuc agalactiae), пневмококки (Streptococcuc pneumoniae), золотистый стафилококк (Staphylococcus auereus), коринобактерии дифтерии (Corynebacterium diphtheriae), гемофильную палочку (Haemophilus influenzae типа b), менингококк (Neisseria meningitidis), листерии (Listeria).
В испражнениях пытаются выявить кишечную группу бактерий – салмонеллы и шигеллы (Salmonella spp., Shigella spp.) иерсинии (Iersiniae spp.), тифо-паратифозную группу бактерий (Salmonella typhi, Salmonella paratyphi A, Salmonella paratyphi B), условно — патогенные возбудители кишечных инфекций, анаэробные микробы, возбудителей пищевых токсикоинфекций, а также обследовать кал на дисбактериоз кишечника.
В содержимом ран, биопунктате, гнойном отделяемом можно выявить псевдомонады или синегнойную палочку (Pseudomonas aeruginosa).
Слизь урогенитального тракта обследуют на предмет наличия в ней возбудителей инфекций, передающихся половым путем – гонококка, трихомонады, грибов (Neisseria gonorrhoeae ,Trichomonas vaginalis, грибы рода Candida), уреаплазму (Ureaplasma urealyticum), микоплазму (Mycoplasma hominis), листерии (Listeria), также можно исследовать мазок на бактериальную флору.
Кровь можно посеять (обследовать) на стерильность.
Такие материалы, как грудное молоко, моча, секрет простаты, соскоб, мазок, раневое содержимое, суставная жидкость, желчь исследуют на общую обсемененность (бактериальную флору).
Материал для исследования в бактериологической лаборатории помещают (делают посев) на специальные питательные среды. В зависимости от желаемого поиска того или иного возбудителя или группы возбудителей посев производится на разные среды. Например, это может быть избирательная или элективная питательная среда (для роста какого-то одного возбудителя, рост других микробов при этом угнетается), примером которых может быть свернутая лошадиная сыворотка для выявления возбудителей дифтерии или среда с селенитом или с солями желчных кислот для обнаружения кишечных возбудителей.
Другим примером могут быть дифференциально-диагностические среды (среда Гисса), которые используются для расшифровки бактериальных культур. При необходимости с жидких питательных сред делают пересев на твердые среды с целью большей идентификации колоний.
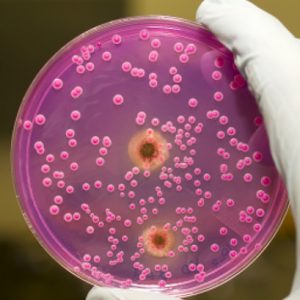
Бакпосев. Колонии на твердой среде
Затем питательные среды помещают в термостат (специальный прибор), в котором создаются благоприятные условия (температура, влажность и др.) для роста и размножения возбудителей, в термостате среды находятся определенное время.
Далее проводят контрольный осмотр выросших колоний микроорганизмов, которые называют «культурой микроорганизмов». При необходимости проводят микроскопию материала колоний с предварительной окраской специальными красителями.
Что оценивается при контрольном осмотре? Это форма, цвет, плотность колоний, после дополнительного исследования – способность разлагать некоторые неорганические и органические соединения.
Далее проводят подсчет возбудителей. При микробиологической исследовании учитывается такое понятие, как колониеобразующая единица (КОЕ) — одна микробная клетка, способная образовать колонию, или видимая колония микробов. По КОЕ возможно определить концентрацию или количество микроорганизмов в исследуемом образце. Подсчет КОЕ проводится разными методами: подсчетом колоний под микроскопом, методом серийных разведений, секторным методом.
Качество проводимого бактериологического посева во многом зависит от правильности забора материала для исследования. Нужно помнить простое правило: стерильная посуда и стерильные инструменты! Несоблюдение этих требований приведет к контаминации (внешней обсемененности материала представителями кожи и слизистых, окружающей среды, не имеющих клинического значения), что автоматически сделает исследование бессмысленным. Для забора материала используют стерильную посуду, которая выдается в самой бактериологической лаборатории на руки пациенту при амбулаторном обследовании, для забора испражнений, мочи. Из различных очагов воспаления забор проводится только стерильными инструментами (шпатели, петли, ложки) специально обученным медицинским работником (в поликлинике обычно это медсестра инфекционного или смотрового кабинетов).
Кровь и мочу собирают в сухие пробирки, остальные материалы в посуду с транспортной питательной средой.
Стерильная посуда для забора мочи и испражнений
Другое правило: забор материала до начала антибиотикотерапии! На фоне приема антибиотиков результат будет существенно искажен. Если принимали такие препараты, то прекратить их прием за 10 дней до исследования и сообщить врачу о факте приема любых антибактериальных препаратов.
Должна быть обеспечена быстрая доставка в лабораторию! Микроорганизмы могут погибнуть при высыхании, изменении кислотности. Например, кал должен быть доставлен в теплом виде.
При заборе мочи: после утренних гигиенических процедур забирается средняя порция утренней мочи в количестве 10-15 мл в стерильную посуду. Доставить в лабораторию в течение 2х часов.
При заборе мазка из зева и носа: нельзя утром чистить зубы, полоскать рот и нос дезинфицирующими растворами, пить и есть.
Забор испражнений должен производиться утром стерильной лопаточкой в стерильную посуду в объеме 15-30 гр. Недопустимо попадание в пробу мочи. Доставка в течение 5 часов. Не допускается замораживание или ночное хранение. Собирать кал без применения клизм и слабительных.
Кровь для бакпосева берется до начала антибиотикотерапии на фоне подъема температуры в стерильную пробирку в количестве не менее 5 мл (детям), не менее 15 мл (взрослым).
Мокрота собирается утром натощак в стерильный контейнер во время приступа кашля со слизью. Перед забором почистить зубы и прополоскать рот кипяченой водой. Доставить в лабораторию в течение 1 часа.
Грудное молоко собирается после гигиенической процедуры. Околососковая область обрабатывается тампоном, смоченным 70% этиловым спиртом. Первые 15 мл сцеженного молока не используются. Затем 5 мл сцеживается в стерильный контейнер. Доставить в течение 2х часов.
Отделяемое половых органов: у женщин забор проводится не ранее, чем через 14 дней после менструации, не ранее чем через 1 месяц после отмены антибиотиков, желательно в течение 2х часов не мочиться; у мужчин – не рекомендуется мочиться в течение 5-6 часов до взятия пробы.
При исследовании слизи из носоглотки результат будет готов через 5-7 дней, исследование испражнений займет около 4-7 дней. При обследовании соскоба урогенитального тракта длительность исследования займет 7 дней. Посев на общую флору длится 4-7 дней. Больше всего по длительности готовится кровь на стерильность – 10 дней. Однако самый ранний предварительный результат могут дать через 3 дня.
Результатом бакпосева является как качественная оценка (сам факт наличия возбудителя в исследуемом образце), так и количественная оценка (концентрация возбудителя в материале).
Расшифровка количественного результата проводится самым простым способом. Выделяют 4 степени роста (обсемененности) микроорганизмов в исследуемом материале. Для 1 степени роста характерен скудный рост только на жидкой среде, на твердой – роста нет; для 2 степени – рост на плотной среде до 10 колоний одного вида; для 3 степени – от 10 до 100 колоний; для 4 степени – более 100 колоний.
Это важно для условно-патогенной флоры, при выявлении которой 1 и 2 степень не считают причиной болезни, это просто свидетельствует о загрязненности материала для исследования, 3-4 степени указывают на этиологию (причину) заболевания. Если выделена патогенная флора, то учитываются все без исключения выделенные колонии, то есть все 4 степени.
Результат подсчета колоний в КОЕ/мл расшифровывается следующим образом: 103/мл означает обнаружение 1 колонии; 104/мл – от 1 до 5 колоний; 105/мл – рост 5-15 колоний; 106/мл – более 15.
Количественный результат важен не только для определения степени обсемененности, но и контроля правильности проводимого лечения.
Определение чувствительности выделенного микроорганизма к тому или иному антибактериальному препарату является важной составляющей бактериологического исследования. Набор препаратов, к которому чувствителен или резистентен возбудитель, и является антибиотикограммой.
Чувствительность возбудителя – это восприимчивость к лекарственному препарату, то есть антибиотик подействует на рост и размножение микроба. Резистентность – устойчивость возбудителя к тому или иному препарату, то есть антибактериальный препарат не подействует.
Антибиотикограмма выдается в определенных единицах измерения – минимальной ингибирующей концентрации (МИК).
источник
Недопустимо направлять мокроту на исследование в емкостях, не предназначенных для этих целей, так как в них могут содержаться вещества, способные исказить результат анализов.
Нельзя разделять мокроту на две части для исследования в разных лабораториях, так как важные компоненты могут попасть только в один из контейнеров.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Общие правила сбора слюны
Внимание! Нецелесообразно проводить исследования слюны на фоне применения глюкокортикоидных препаратов (в т.ч. мазей).
За сутки до взятия слюны не употреблять алкоголь.
- За час до сбора слюны не есть, не курить, не чистить зубы (если нет других указаний от лечащего врача).
- За 10 минут до сбора слюны прополоскать рот водой.
- За сутки и в течение всего периода сбора слюны исключить физические нагрузки, не употреблять кофеин (чай, кофе, кофеиносодержащие энергетические напитки, продукты, жевательная резинка), алкоголь;
- За один час до сбора слюны не курить;
- За 30 минут до сбора слюны не употреблять пищу, не чистить зубы, в том числе не использовать зубную нить и ополаскиватель для полости рта, не жевать жевательную резинку;
- За 10 минут до сбора слюны прополоскать рот водой;
- Прием седативных препаратов, кортизона ацетата, эстрогенов, пероральных контрацептивов, глюкокортикоидных препаратов (в т. ч. мазей) может вызвать повышение уровня кортизола. Отмена лекарственных препаратов осуществляется строго по рекомендации лечащего врача.
Продробнее о правилах сбора слюны для исследований «Кортизол в слюне» смотрите по ссылке
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, отделяющуюся при отхаркивании. Попадание слюны в образец может существенно влиять на результат исследования.
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию не позднее, чем через 1–1,5 часа после сбора. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Для бактериологического исследования мокроту собирают до начала антибактериальной терапии или через определенный промежуток времени после введения препарата.
Порядок сбора
- Мокрота собирается утром, натощак. Перед сбором мокроты почистите зубы и прополощите рот водой, чтобы удалить частицы пищи и бактериальный налет. Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию. При этом должны быть созданы условия, исключающие ее охлаждение при транспортировке. В противном случае в мокроте быстро произойдут изменения ее качеств, состава микробных колоний, что может исказить результаты исследования.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Внимание Мокрота собирается натощак.
Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Нельзя собирать мокроту, выделяемую при отхаркивании, только при откашливании. Попадание слюны в образец может существенно влиять на результат исследования.
Мокрота. На грибы Cand >Внимание! Мокрота собирается до начала антибактериальной терапии.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Мокрота собирается до начала антибактериальной терапии. Предварительно почистите зубы, десны и язык зубной щеткой и прополощите рот кипяченой водой комнатной температуры.
Порядок сбора
- Сделайте два глубоких вдоха, задерживая дыхание на несколько секунд, после каждого глубокого вдоха медленно выдыхайте. Затем вдохните в третий раз и с силой выдохните (вытолкните) воздух. Еще раз вдохните и хорошо откашляйтесь.
- Поднесите контейнер как можно ближе ко рту и осторожно сплюньте в него мокроту после откашливания. Следите, чтобы мокрота не попала на край контейнера. Не касайтесь внутренней поверхности крышки и стенок стерильного контейнера пальцами. Плотно закройте контейнер крышкой.
- Вымойте руки с мылом.
- Собранную для исследования утреннюю мокроту доставьте в лабораторию.
Внимание! Качественным материалом для анализа считается мокрота, имеющая слизистый или слизисто-гнойный характер, а также содержащая плотные белесоватые включения.
У детей, не умеющих откашливать мокроту и заглатывающих ее, следует поступить следующим образом:
- Вызвать рефлекторный кашель, раздражая ватным тампоном, накрученным на ручку чайной ложки область корня языка и задней стенки глотки.
- Полученную мокроту собрать этим же тампоном и поместить в контейнер.
Так же следует поступать с очень слабыми больными, которые не могут откашляться самостоятельно.
источник
Анализ мокроты нужен, чтобы уточнить заболевание по характеру выделяемой слизи. При разных нарушениях, к примеру, при заболевании дыхательной системы, когда в воспалительный процесс вовлекаются бронхи, отекают легкие, отделяется до литра патологического секрета на протяжении суток. При заболеваниях дыхательной системы человека отделяется слизь с разной степенью вязкости, отличается по окрасу и может иметь определенный запах. Обследование выделяемой слизи поможет определить положительный либо негативный результат палочки Коха легких и иных опасных недугов.
Что такое мокрота? Выделение трахей и бронхов, что появляются при разного рода болезней дыхательной системы. Иными словами — это показатель присутствия патологий. Патологический секрет отделяется в момент кашлевого приступа. По наружному виду можно определить даже болезнь. Чаще используют вариант проведения анализа в лаборатории. Слизь в горле, причины образования которой бывают разнообразными, считается природным ответом на патогенные бактерии, воспаления.
Для начала следует знать, для чего проводиться сбор, и как правильно проводиться процедура. Именно от грамотно проведенной процедуры зависит окончательный итог исследования мокроты. В слизистой человека уже есть конкретное число слизи как защитной функции организма. Когда человек болеет, то количество секрета уменьшается, и появляются патогенные микроорганизмы.
Имеется несколько обстоятельств:
- Изнуряющий кашель (длиться неделями).
- Когда пациент переболел пневмонией, то врач назначает обследование.
- При осмотре доктор может заподозрить затяжные воспалительные процессы.
О чем говорит анализ мокроты? Благодаря обследованию можно уточнить:
- вид болезни;
- присутствие патогенных бактерий;
- определить лечение для быстрого восстановления больного;
- разновидность паразитических червей;
- обнаружить клетки, подверженные постоянному делению в организме (раковые).
Анализ мокроты определяет наличие либо отсутствие гнойной примеси и кровянистых выделений. Расшифровка анализа представлена далее. Кроме перечисленных выше показателей изучение покажет реакцию на бактерицидные препараты. Значимым фактором считается грамотный сбор биологического материала, отправление на исследование. Посев производят после сбора материала, причем нужно следить за временем. По истечению двух часов материал будет не действителен.
Имеется пару вариантов обследования, что помогут определить вирус. Когда рассматривать клинический анализ, то в клинике есть специальный кабинет для проведения данной процедуры по сдаче мокроты. Если пациент впервые будет сдавать анализ, то медсестра проинформирует о том, как проводиться анализ, а также сама проконтролирует, чтобы больной все сделал правильно. После проведения данной процедуры контейнер нужно подписать и отослать в лабораторию на рассмотрение.
Когда в организме нет никаких патологий и он здоров, то выделяемая слизь не имеет запаха и включений.
Рассмотрим, что собою представляет общий анализ мокроты:
- К-ство выделений: носят скудный характер.
- Запах: нет.
- Окрас: серовато- желтый.
- Характер: выделения слизистые.
- Консистенция: вяжущая.
- Примеси: свертки фибрина.
- Микроскопическое изучение: макрофаги, лейкоциты, пневмококки.
- Восприимчивость к антибиотикам: пенициллинового ряда, макролиды, цефалоспорины.
При таком изучении используется способ окрашивания материала. Перемена цвета указывает на позитивный ответ, если проводиться анализ на присутствие палочек Коха. Уровень заражения бактериями и вирусами обусловливается с учетом числа нахождения в секрете микроорганизмов.
Анализ на бактериологическое исследование проводиться для обнаружения источника заражения, а бак посев устанавливает восприимчивость. После исследования назначается курс терапии против микобактерии Коха. Первое бактериоскопическое исследование мокроты выполняют до терапии антибиотиками.
Рассмотрим когда рационально назначать анализ:
- обозначение источника заражения;
- восприимчивость к бактерицидным средствам;
- для контроля результативности терапии;
- если доктор подозревает, что у пациента может быть туберкулез.
Через пару суток дают оценку росту колоний, отделяют источник заражения. Остаточные сведения известны спустя 14 дней, а когда идет обследование на присутствие палочки Коха – через 21, 30 дней.
Микроскопия мокроты нужна для выявления характера заболевания. Обследуется число клеток крови, развивающихся в красном костном мозге из гранулоцитарного ростка кроветворения. Если их количество 25 — простуда либо вирус.
Для обозначения окраса, запаха патологического секрета используют макроскопическое исследование. Обследование проводиться и для того, чтобы узнать этап формирования недуга. Когда она тягучая — начало болезни. А очень водянистая слизь — опасный тип заболевания. Обнаружение запаха — воспаление с гноем.
В норме анализ мокроты на чувствительность к антибиотику должен проводиться во всех вариантах, если необходимо антибактериальное лечение. Отталкиваясь из ключевых правил лечения бактерицидными средствами, любое лекарство выписывается исключительно после анализа восприимчивости организма к лекарству.
В лабораторных обстоятельствах установлена наилучшая концентрация функционирующего элемента. На сегодняшний день проверка восприимчивости ведется лишь в тех вариантах, если у доктора появляются огромные подозрения, будет ли определенное средство эффективно.
Выполняют трехразовый анализ на туберкулез:
- утром, не приняв никакой пищи, на пустой желудок;
- спустя четыре часа после I проверки;
- на следующие сутки.
В ходе лечения туберкулеза обследование время от времени повторяют для убеждения, что лекарство помогает.
Мокрота – болезненный секрет воспалительного характера. При пневмонии анализ мокроты выполняется обязательно. Слизи отделяется в меньшей мере, нежели при бронхоэктатическом недуге, но биоматериал несложно собрать. В итоге микроскопического изучения наблюдается цвет клеточной стены.
Такой способ позволяет отделить микроорганизмы по биохимическим качествам. Устанавливается их особенность к грамположительным/ грамотрицательным бактериям. Важным фактором обследования при пневмонии считается определение болезни, сопутствующей основному недугу. Это наличие палочки Коха при туберкулезе либо затяжного недуга с воспалением, отеком и приступами одышки — астма бронхиальная.
Показания к анализу на сбор мокроты при бронхите:
- приступы кашля с выделениями затяжного периода;
- для исключения инфекционного недуга, опухолей злокачественных;
- когда нужно наблюдать за эффективностью действия фармацевтических веществ;
- в тяжелых вариантах сдается анализ, чтобы подтвердить диагноз.
Потребность в изучении бактериологических, качественных, количественных, цитологических свойств биологического материала.
Анализ считается неопасной процедурой, что не порождает побочных эффектов, потому и не имеет противопоказаний.
Слизь, которая выделяется и у здорового человека предназначается для отхождения с дыхательной системы патогенных микроорганизмов, омертвевших клеток.
Кроме секрета выделения включают болезнетворные бактерии, гнойные примеси и прожилки крови. Когда наблюдается кашель с выведением мокроты, необходимостью станет обследование биологического материала. В основном анализ назначается для обозначения основного очага воспаления, чтобы исключить опухоль и назначить оптимальный курс терапии.
Как проводиться подготовка пациента к сбору мокроты? Рассмотрим, как подготовиться к анализу мокроты:
- За сутки больному рекомендовано начать пить препараты, отхаркивающего влияния.
- Необходимо пить много жидкости комнатной температуры.
- Выполнить скрупулезную чистку оральной полости, в особенности зубов, чтобы убрать все бактерии. Выполняется для достоверности анализа.
- Для полоскания можно использовать раствор фурацилина.
Сбор можно осуществлять дома и в клинике. Естественно, чтобы получить точный результат следует посетить клинику. Пациенту дают стерильную емкость размером до пятидесяти миллилитров. У емкости огромное отверстие для облегчения сбора материала. Баночка для анализа изготовлена с бесцветного материала, поэтому можно без сложности дать оценку биоматериалу и посмотреть объем пробы.
Как правильно сдать анализ мокроты? Для этого предусмотрена техника сбора мокроты:
- Человек, который сдает анализ, делает три неторопливых, глубоких выдохов и вдохов. Пауза примерно 3 сек.
- Далее пациент выкашливает слизь в банку.
- Если слизь не отхаркивается, проведут ингаляционную процедуру.
- Важно также смотреть, чтобы слюна не угодила в емкость для анализа, поскольку такая проба не действительна.
Сложнее процедура по сбору материала проходит у ребенка. Ведь дети не сплевывают, а глотают слизь. Так, в данном случае нужно действовать по-другому. Необходимо взять тампон для раздражения корня языка, гортань. Поэтому такое действие порождает кашлевой приступ, а материал попадает на ватный тампон. Затем его перемещают на спец. стекло и высушивают. Если придерживаться правил сбора анализа мокроты, то результат будет достоверным.
При лабораторном изучении ведется визуальный анализ биоматериала. Так, можно установить консистенцию слизи, цвет и дать полную характеристику мокроте. Затем ведется исследование секрета микроскопическим способом. Обнаруживаются микроорганизмы, которые спровоцировали заболевание. Если результаты показали присутствие бактерий вирусной природы, ведется лабораторный метод исследования бактерий под микроскопом.
Рассмотрим, какая норма анализа мокроты:
- Число мокроты: от десяти до ста миллилитров за день.
- Окрас: прозрачного цвета.
- Запах: нет.
- Слоистость: нет.
- Реакция (рН): нейтральная/щелочная.
- Характер: слизистая.
- Алгоритм расшифровки результатов анализов мокроты простой.
К примеру, при диффузно-воспалительном заболевании бронхов, при болезни хронической с приступами удушья мокрота бесцветная. Жемчужный тон указывает на формирование опухолей. Когда в слизи содержатся кровянистые сгустки, у пациента опухоль легких заключительной стадии. Когда цвет мокроты темного оранжевого оттенка, то, скорее всего у пациента пневмония. Присутствие гнилого запаха говорит о скоплении гноя в дыхательных путях, в легких. При воспалении гайморовой пазухи мокрота зеленоватого окраса, а желтый окрас свидетельствует о бронхите.
При любых патологиях количество мокроты также различается до литра на протяжении дня. Незначительное число слизи отделяется при бронхитах заостренной формы, пневмонии, вначале астмы. Огромное число выделений (до пол литра) отделяется при накоплении жидкости в легких, отекании, когда есть гной в легких, при туберкулезе. Снижение числа патогенного секрета может быть как результат затихания воспалительного процесса.
Цвет мокроты указывает на патологию в организме. Когда к слизи прибавляется гнойные выделения, то выделения становиться зелеными. Такой цвет типичен для абсцедирующей пневмонии, инфекции затяжного характера, вызываемой грамположительными бациллами порядка Actinomycetales. Выделение ржавого окраса означает включение не свежей крови, а продуктов ее разрушения. Такая мокрота бывает при туберкулезе, отеке легких.
Темно зеленый цвет либо желтый с зеленым указывает на выделения при патологических процессах в легких совместно с желтухой. Черные либо сероватые выделения отхаркиваются при примеси угольной пыли. Когда в легких скопляется жидкость, происходить его отекание выделения становятся светлого розового оттенка, что указывает на примесь эритроцитов. К более облегченным вариантам относиться окрашивание мокроты по причине приема медикаментов, к примеру, Рифампицин может окрасить мокроту в красный цвет.
Запах с гнилостью наблюдается при некрозе тканей, деструктивном ограниченном процессе в легких с гноем, затяжном нагноительном процессе, особой форме затяжного бронхита со своеобразным клиническим течением вследствие присоединения гнилостной флоры, злокачественном опухолям легкого, осложненным некрозом.
Выделения слизистые отхаркиваются при бронхитах в острый период протекания болезни, при астме, пневмонии, новообразованиях легкого. Характер мокроты означает стадию недуга. Когда отхаркиваются выделения с гноем — это указывает на присутствие затяжных бронхитов, воспаление легких, отмирание легочной ткани, при поражении легких лучистым грибком актиномицетом, сопровождаемым нагноением. Отхождение слизи с кровью замечается при микобактерии Коха.
Сама консистенция показывает что выделения бывают:
Также есть понятие клейкости слизи (клейкость достигается за счет огромного числа фибрина) и пенистость выделений (когда преобладает белок).
К обследованию мокроты необходимо отнестись со всей серьезностью, чтобы вовремя исключить болезнь дыхательной системы.
При таком виде анализа врач может точно понять вид болезни, ее стадию, выявить патогенные микроорганизмы, клетки новообразований, выбрать лекарственное средство. Если присутствует инфекция, результаты анализа покажут устойчивость вирусов к лекарственным веществам, что позволит выбрать самые лучшие медикаменты.
Для максимального контроля формирования болезни, чтобы терапия проходила благополучно, анализ проводят пару раз. В отдельных случаях сбор мокроты потребуется и после лечения, в особенности, когда в вашем регионе есть вспышка туберкулеза либо иных заболеваний инфекционного характера.
источник
Какая мокрота при туберкулезе зависит от формы и стадии патологии. Если поражаются легкие, появление влажных выделений является защитной реакцией организма, характерной для воспалительных процессов. Проявление может отсутствовать, если пораженные органы не относятся к дыхательной системе.
Особенности выделений зависят от нескольких факторов; однозначного ответа о внешнем виде мокроты не существует. В домашних условиях заниматься диагностикой не следует; нужно обратиться к врачу, который сможет с помощью специального оборудования установить наличие или отсутствие патологического процесса, его стадию.
За сутки количество слизи у здорового взрослого человека варьируется от 10 до 100 мл. Патологии органов дыхания приводят к повышению показателя до 500 мл. Иногда объем отхаркиваемого секрета может повышаться до 1,5 л. По мере развития заболевания количество отделяемого постепенно увеличивается. На ранних стадиях туберкулезной болезни может выделяться небольшое количество мокроты, почти не отличающееся от нормального. При запущенной патологии человек может в сутки отхаркивать более 1 л.
Цвет мокроты при туберкулезе тоже меняется постепенно по мере ухудшения состояния больного. При начальной стадии слизь чаще всего прозрачная. Если она становится белой, присутствует воспаление с образованием белка; чем белее выделения, тем больше площадь поражения. Коричневатый оттенок свидетельствует о повреждениях кровеносных сосудов, отмечается при разложении тканей органов дыхания. Желтые и зеленые оттенки мокроты при туберкулезе легких наблюдают при наличии гнойных процессов.
Если масса станет черной либо серой, болезнь находится на запущенной стадии; подобную окраску могут давать и некоторые продукты (кофе, сладкая газировка), табакокурение, вдыхание угольной пыли (например, при работе на производстве).
Красный цвет возникает при сильных кровотечениях, повреждениях крупных сосудов на последней стадии болезни; необходима срочная госпитализация.
Состав отхаркиваемого материала различается в зависимости от особенностей легочных поражений. Если присутствуют гнойные процессы, в мокроте будет гной. При поражении капилляров, артерий или вен будет наблюдаться кровь. Возможны примеси белка. Кроме того, в секрете будут присутствовать болезнетворные бактерии, палочки Коха.
Консистенция на начальных стадиях жидкая. Преобладание слизи возможно при очаговых поражениях. Постепенно масса становится более густой, увеличивается содержание гноя в ней. При активном развитии патологического процесса слизь совсем исчезает. На запущенных стадиях добавляются кровяные прожилки, структура становится неоднородной.
Для уточнения диагноза применяется несколько разновидностей анализа мокроты при туберкулезе.
Считается главным исследованием мокроты для обнаружения туберкулеза. Взятые мазки окрашиваются специальным раствором. После их осматривают через микроскоп. Возбудитель при этом краснеет. Делается анализ быстро; результаты получить возможно уже через час. Чаще всего он готовится на протяжении суток. Плюсом является и дешевизна такого метода. Есть и недостаток: из-за отсутствия специфичности возможно обнаружение не только палочки Коха, но и других разновидностей микобактерий.
Для проведения применяется специальный микроскоп. Болезнетворные бактерии подсвечиваются желтым на темном фоне. Такая методика позволяет определить количество бактерий, по которому можно установить стадию патологического процесса.
Туберкулез — не приговор! Наша постоянная читательница порекомендовала действенный метод! Новое открытие! Ученые выявили лучшее средство, которое моментально избавит вас от туберкулеза. 5 лет исследований. Самостоятельное лечение в домашних условиях! Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию. Читать далее >>
Полимеразная цепная реакция считается универсальным методом с высокой информативностью. Патогенные бактерии обнаруживают с помощью копирования участка ДНК. Преимуществом является и возможность быстро узнать о наличии болезни: результаты готовы уже через 4 часа.
Бак-посев мокроты на туберкулез проводят, нанося на особые питательные среды полученный материал. Ждать результатов придется долго: от 20 суток до 2 месяцев. Оценку производят по шкале из 3 баллов.
Чтобы получить достоверные результаты, нужно правильно сдать мокроту. Сбор проводится утром, натощак. Предварительно нельзя чистить зубы. Рот следует прополоскать заранее заготовленной теплой кипяченой водой. Чтобы вызвать отхаркивание секрета, необходимо сделать несколько глубоких вдохов: после этого должны появиться позывы к кашлю. Собрать мокроту нужно в стерильную емкость. Лучше приобрести специальный контейнер в аптеке.
Перед использованием не трогать изнутри руками, сразу после сбора выделений закрыть герметично крышкой.
Важно собирать материал в отдельном, хорошо проветриваемом помещении при открытых окнах. Необходимо избегать прикосновений ртом либо руками к краям емкости, поскольку это может привести к искажению результатов. Потребуется от 3 до 5 мл.
Длительность ожидания результатов зависит от того, какой анализ сдается. Результаты ПЦР больной получит уже на следующие сутки; бактериологический придется ждать дольше, иногда – более 1 месяца.
К плюсам относятся возможность быстро установить наличие болезнетворных микроорганизмов, определить разновидность микобактерий, их устойчивость к различным группам антибактериальных препаратов, количество.
Есть и недостатки. Поскольку методика применяется для определения количества бактерий, выходящих во внешнюю среду, при закрытой форме она не будет достаточно информативной: часто в мокроте болезнетворные микроорганизмы отсутствуют. Нередко затруднения возникают при сдаче: поскольку не каждый человек знает, как сдавать мокроту правильно, нередко возникает погрешность, искажение результата. У бактериального посева минусом является высокая длительность ожидания результата, во время которого лечение проводится по стандартной схеме.
Сначала делаются оценки внешнего состояния выделений. Для получения точного результата важно правильно сдавать анализ.
На наличие болезни указывают посторонние примеси, вкрапления, расслоение, присутствие гноя, неприятные запахи. Насторожить должен и темный цвет мокроты. Будут обнаружены продукты распада тканей пораженных органов и болезнетворных бактерий. Повышаться будет количество лимфоцитов и лейкоцитов. При кровохарканье отмечается также повышение числа эритроцитов в секрете.
В зависимости от стадии заболевания фтизиатр подберет подходящее лечение: медикаменты, процедуры. Самостоятельно лечиться нельзя: это может быть опасно для самого больного и для окружающих. Терапия проводится в условиях специального стационара.
Отрицательным результат будет считаться, если в материале будет обнаружено небольшое количество лейкоцитов, при исследовании цветного мазка микобактерии не будут выявлены. В таких ситуациях при наличии патологической симптоматики врач назначит дополнительные обследования для выявления других легочных заболеваний.
С туберкулезом могут столкнуться многие люди, от мала до велика. Туберкулез не щадит никого, поэтому будьте внимательны к своему организму, если вы заметили хотя бы один признак, то пора бить тревогу.
О простейшем способе борьбы с туберкулезом читайте здесь.
источник