Пневмококковая пневмония – это типичный вариант внебольничной пневмонии (70-90% всех случаев), которая вызывается бактерией Streptococcus pneumoniae (стрептококк пневмония). Данная бактерия является представителем нормальной микрофлоры человека и обитает в верхних дыхательных путях, где сдерживается силами местного иммунитета.
При ослаблении иммунной защиты организма возбудитель беспрепятственно спускается в нижние дыхательные пути и вызывает заболевание. Излюбленные места обитания стрептококка – зев, нос и горло.
Код по МКБ-10: J13 Пневмония, вызванная Streptococcus pneumoniae (стрептококк пневмония).
Как уже упоминалось ранее, данная бактерия является представителем нормальной микрофлоры большинства людей. Как правило, практически 100% носительство пневмококка наблюдается в организованных коллективах детей и взрослых. Источник инфекции – больной человек или простой бактерионоситель. Выделяют несколько путей распространения инфекции:
- воздушно-капельный (самый частый, во время чихания, кашля, разговора);
- аспирационный (при попадании содержимого носоглотки в нижние дыхательные пути);
- гематогенный (разносится с током крови из другого очага инфекции).

Если пациент во время начала инкубационного периода принимал противовоспалительные таблетки, совершенно по другому поводу, например, лечил зуб, симптоматика пневмококковой пневмонии, скорее всего, проявится позже.
Выделяют четыре патологоанатомические стадии развития пневмококковой пневмонии:
- Стадия прилива (12-72 ч) – в эту стадию происходит активное размножение бактерии в альвеолах с образованием большого количества серозного экссудата и распространением его через поры в альвеолярных мешочках (поры Кона) по легочной ткани. При этом наблюдается приток крови к легким (полнокровие легких).
- Стадия красного опеченения (1-3 суток) – наблюдается полное заполнение пораженных альвеол экссудатом, который содержит большое количество фибрина и эритроцитов. При этом, пораженный участок легкого становится плотным и приобретает бурый окрас (похож на печень).
- Стадия серого опеченения (2-6 суток) – в этот период наблюдается гемолиз (распад) эритроцитов и выход в альвеолы большого количества лейкоцитов, в результате чего окраска пораженного участка легкого меняется на серую.
- Стадия разрешения (может продолжаться очень долго) – альвеолы очищаются от экссудата и восстанавливают свою структуру и функцию.
Последовательная смена патологоанатомических стадий наблюдается не у всех больных.
Пневмококковая пневмония характеризуется внезапным и острым началом. Чаще всего она протекает в виде крупозной. Для нее характерны четыре основных синдрома:
- интоксикационный (резкий подъем температуры до 38-40 о С, головная боль, озноб, боли в мышцах, слабость, потеря аппетита);
- общевоспалительный (лихорадка, лейкоцитоз, повышение СОЭ, изменения в биохимическом анализе крови);
- бронхолегочной (кашель, сначала сухой, затем с большим количеством мокроты, одышка, в мокроте обнаруживается пневмококк);
- плевральный (локальная болезненность в области поражения, усиливается при глубоком вдохе и кашле).
Диагностика начинается с общего осмотра и сбора анамнеза. Больной жалуется на симптомы которые его беспокоят, а врач объективно оценивает его состояние. При аускультации выслушивается жесткое дыхание с мелкопузырчатыми хрипами или крепитацией, также, можно услышать шум трения плевры (при сухом плеврите).
Если же в плевральной полости скопился экссудат (выпотной плеврит, развивается после сухого), то дыхательные шумы будут ослаблены или не слышны. При перкуссии отмечается притупление звука над пораженным участком. Еще одной характерной особенностью является румянец на щеке (на стороне поражения).
После осмотра, врач назначает дополнительные исследования для уточнения диагноза:
- рентгенологическое исследование (определяют очаг воспаления) – снимки выполняют в прямой и боковой проекциях ;
- рентгеноскопия;
- компьютерная томография;
- УЗИ плевры;
- общий и биохимический анализы крови (лейкоцитоз со сдвигом формулы в лево, повышение СОЭ, С-реактивного белка и так далее.);
- анализ мокроты на наличие возбудителя и его чувствительность к антибиотикам (в мокроте обнаруживается Streptococcus pneumoniae).
После всех проведенных исследований, врач определяет окончательный диагноз. Лечение может быть начато до проведения полной диагностики.
Стрептококковая пневмония, как и другие виды воспаления легких, требует незамедлительного лечения. Этиотропной (воздействующей на причину заболевания) терапией являются антибиотики, так как только они убивают бактерию и приводят к прекращению её воздействия на организм.
До определения чувствительности патогенного микроорганизма к антибиотикам (эмпирическая терапия) назначаются антибиотики широкого спектра действия:
- пенициллины;
- цефалоспорины 2-3 поколений;
- макролиды;
- фторхинолоны;
- аминогликозиды;
- карбапенемы.
При отсутствии положительной динамики в течении 48 часов производят замену препарата. После определения чувствительности бактерии делается коррекция лечения на основе полученных данных.
Кроме этого, в лечении используют ряд препаратов, которые относятся к симптоматической или патогенетической терапии и способствуют скорейшему выздоровлению:
- муколитики и средства способствующие отхождению мокроты (улучшают дренажную функцию бронхов и способствуют их очищению);
- нестероидные противовоспалительные средства (НПВС) – снижают температуру и уменьшают воспаление);
- иммуномодулирующая терапия (витамины, минеральные вещества, иммуномодуляторы).
Также, в лечении пневмонии большое значение имеет качественное и полноценное питание пациента, что способствует восстановлению организма.
После улучшения состояния больного можно приступить к физиотерапии и лечебной физкультуре:
- ингаляции;
- вибрационный массаж;
- УВЧ-терапия;
- дыхательная гимнастика.
Все эти процедуры и упражнения способствуют улучшению мукоцилиарного клиренса (отхождению мокроты) и восстановлению функции легких.
Реабилитация начинается еще во время лечения, она включает в себя:
- физиотерапию;
- лечебную и дыхательную гимнастику;
- прием про- и пребиотиков (восстановление микрофлоры кишечника после приема антибиотиков);
- общеукрепляющую терапию (витамины);
- диету (правильное и полноценное питание);
- санаторно-курортное лечение.
Реабилитационные мероприятия необходимы для скорейшего восстановления дыхательной функции пораженных участков легкого.
Подробно о пневмококковой инфекции в этом видео:
Пневмококковая пневмония, как правило, является внебольничной, это означает, что она хорошо поддается терапии. Поэтому, очень важно своевременно обратиться к врачу за квалифицированной помощью и не заниматься самолечением, чтобы не усугубить ситуацию. Лечение чаще всего проводиться амбулаторно и уже через 7-10 дней пациент будет совершенно здоров.
источник
Стрептококковая пневмония – воспалительный процесс в области легких, возбудителем которого являются бактерии из рода Streptococcus. Чаще всего болезнь возникает у детей и является осложнением простудных заболеваний. У взрослых патология встречается реже, в основном она затрагивает ослабленных и пожилых лиц.
Вспышки заболевания наблюдаются в осенне-весенний период, когда многие люди болеют простудой. Пневмония может стать осложнением гриппа, кори, ветрянки, коклюша.
Чаще всего стрептококк вызывает интерстициальную или сегментарную пневмонию, реже становится причиной долевой или очаговой формы заболевания.
Отдельно можно выделить стрептококковую пневмонию новорожденных. Она возникает в первые 5–7 суток после появления малыша на свет. Причиной ее чаще всего становится внутриутробный сепсис, который вызван стрептококковой инфекцией.
Чаще других этиологическим фактором развития пневмонии выступают:
Бета-гемолитические стрептококки группы А (Streptococcus pyogenes, или Streptococcus haemolyticus)
В норме обитают у человека в глотке. Большинство штаммов продуцируют стрептокиназу, стрептолизины, стрептодорназу, некоторые – эритрогенный токсин. Наиболее крупная эпидемия стрептококковой инфекции возникла во время первой мировой войны
Пневмококки (Streptococcus pneumoniae)
Если воспаление легких вызвано этим возбудителем, то в пульмонологии его рассматривают как отдельную нозологическую форму – пневмококковую пневмонию
Бактерии из рода Streptococcus могут принимать участие в развитии множества заболеваний, таких как тонзиллит, скарлатина, отит, эндокардит, менингит, сепсис новорожденных.
В организм человека патогенные микроорганизмы поникают воздушно-капельным путем. Вместе с мокротой и слизью (во время кашля, чихания или разговора) бактерии попадают в воздух и на протяжении некоторого времени могут там находиться. Также бактерии могут проникать в легкие из очагов инфекции в носу или полости рта.
При попадании в дыхательные пути стрептококк становится причиной изъязвлений и некроза слизистых оболочек бронхов и трахеи. Это сопровождается выделением жидкости из мелких кровеносных сосудов (экссудацией) и кровоизлияниями.
В тканях легких такие патологические изменения в большинстве случаев затрагивают межальвеолярные перегородки. Вместе с лимфой инфекция быстро продвигается в лимфатические узлы средостения и корня легкого.
Для вызванной стрептококком пневмонии характерны те же симптомы, что и для воспаления пневмококковой этиологии. У человека резко повышается температура до 39–40 °C. Интоксикация нарастает стремительно, на фоне лихорадки возникает слабость, вялость, боль в мышцах, головные боли, головокружение, в редких случаях – озноб.
Затем появляется сухой кашель, который в течение 2–3 дней становится влажным и продуктивным с обилием гнойно-слизистой мокроты. Для этой формы заболевания не характерно наличие мокроты с кровью (так называемой ржавой).
Часто пневмония является осложнением простуды или ангины. На то, что болезнь начала прогрессировать, указывает тот факт, что признаки ОРВИ становятся более тяжелыми, к болям в горле и насморку присоединяются другие симптомы, состояние пациента ухудшается. В некоторых случаях болезнь сопровождается появлением сыпи, по внешнему виду напоминающей скарлатину.
У пациента кроме ярко выраженных симптомов интоксикации проявляется одышка, тахикардия, цианоз губ. Возникает кашель, при котором отходит большое количество гнойной, зловонной мокроты.
Также появляются сильные боли в области груди, отдающие в верхнюю часть живота или в лопатку. Для того чтобы немного облегчить состояние, пациент сидит слегка наклонившись вперед и упираясь на руки, расположенные позади туловища.
Характерной особенностью вызванной стрептококком пневмонии является быстрое развитие осложнений. Примерно у 50% детей и 60% взрослых они развиваются уже на третьи сутки после начала заболевания.
К наиболее частым последствиям воспаления легких относится гнойный или экссудативный плеврит, при котором происходит скопление гноя между париетальным и висцеральным листками плевры.
Диагностику заболевания проводит пульмонолог или терапевт. Он собирает анамнез, учитывая перенесенные ранее инфекционные заболевания, острое начало и быстрое развитие осложнений. Прослушивание легких и простукивание дают достаточно скудные данные, поскольку размеры очагов слишком маленькие.
Главным инструментом в диагностике заболевания является рентгенография легких. На снимке выявляются инфильтративные тени, которые располагаются в нижней или средней доле легких. Интенсивное гомогенное затемнение с верхней косой границей указывает на развитие плеврита. При формировании абсцесса различается полость с жидкостью.
Для уточнения диагноза больному назначается:
- общий анализ крови: с первых дней заболевания количество лейкоцитов и СОЭ будут повышенными;
- бактериальный посев: материалом служит мокрота; бактериальный агент можно выявить и в крови пациента.
Дифференциальную диагностику осуществляют с другими видами воспаления легких (пневмококковым или стафилококковым, а также атипичной пневмонией).
Для лечения вызванной стрептококком пневмонии используются антибиотики. К препаратам первого ряда относят пенициллины (Бензилпенициллин, Амоксициллин, Амоксиклав).
При тяжелых формах заболевания их комбинируют с препаратами второго и третьего ряда, макролидами (Азитромицином, Кларитромицином) и цефалоспоринами II поколения (Эмсефом, Цефтриаксоном, Эфмерином).
Изначально антибиотики вводят парентерально, в дальнейшем, после того как состояние пациента улучшается, назначаются препараты для приема внутрь. Курс лечения составляет 2–3 недели.
В комплексе с антибиотиками больному назначают эубиотики (Линекс, Лактовит, Энтерол, Энтерожермину) и противогрибковые препараты (Флуконазол, Дифлюзол).
Для устранения интоксикации внутривенно вводят солевые растворы или Глюкозу. При развитии гнойного плеврита показано закрытое дренирование плевральной полости с удалением экссудата и промыванием антибиотиками или антисептиками.
Для того чтобы нормализовать температуру тела и уменьшить болевые ощущения, применяются препараты из группы нестероидных противовоспалительных средств, наиболее часто – на основе парацетамола и ибупрофена. Для лечения взрослых и детей старше 12 лет применяют лекарства, содержащие ацетилсалициловую кислоту или нимесулид.
Поскольку заболевание быстро приводит к развитию осложнений, в большинстве случаев терапия проводится в условиях стационара. Летальность заболевания не слишком высокая. Инфекция хорошо поддается лечению антибиотиками.
После нормализации температуры тела пациенту назначается физиотерапевтическая реабилитация, в частности УВЧ, лекарственный электрофорез, индуктотермию.
Для восстановления функции легких показано ингаляционное лечение. Этот метод позволяет провести санацию дыхательных путей, ликвидирует бронхоспазм и усиливает регенерацию тканей.
Для устранения застойных явлений назначают массаж грудной клетки. Также рекомендуется проводить занятия лечебной физкультурой.
Пациенту с воспалением легких необходим постельный режим и ограничение физических нагрузок. Это даст возможность избежать развития осложнений.
Большую роль в лечении различных легочных заболеваний играет правильное питание. В рационе пациента должен присутствовать белок. Необходимо регулярно употреблять мясо, молочные продукты, овощи, фрукты. На период лечения из меню нужно исключить жареные, острые и соленые блюда.
Для того чтобы быстро устранить интоксикацию, необходимо выпивать не менее двух литров жидкости в сутки. Для этих целей можно использовать негазированную минеральную воду, чай, отвар шиповника, морс или компот.
Стрептококковое воспаление легких – достаточно серьезное заболевание, которое требует своевременного и адекватного лечения, поэтому при выявлении его симптомов необходимо обратиться к пульмонологу. Если признаки болезни возникают у ребенка, можно проконсультироваться у педиатра.
Предлагаем к просмотру видеоролик по теме статьи.
Образование: Ростовский государственный медицинский университет, специальность «Лечебное дело».
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Наши почки способны очистить за одну минуту три литра крови.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Вес человеческого мозга составляет около 2% от всей массы тела, однако потребляет он около 20% кислорода, поступающего в кровь. Этот факт делает человеческий мозг чрезвычайно восприимчивым к повреждениям, вызванным нехваткой кислорода.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Согласно статистике, практически у каждого третьего человека наблюдаются проблемы с артериальным давлением. Отсутствие лечения гипертонии чревато опасными осло.
источник
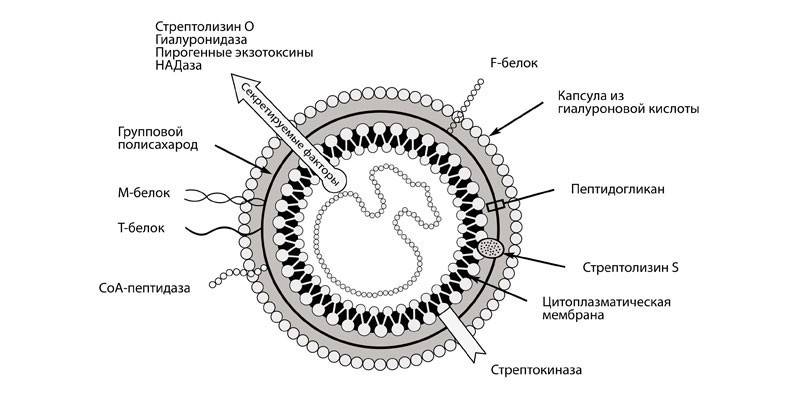
Streptococcus pneumoniae (стрептококк пневмония, пневмококк) – условно-патогенный микроорганизм, являющийся естественным обитателем органов дыхания человека и локализующийся преимущественно в носовой полости, глотке, бронхолегочном аппарате и других органах. Пневмококк вызывает развитие воспалительного процесса лишь при определенных негативных условиях, ослабляющих иммунную защиту и снижающих общую резистентность организма.
Streptococcus pneumoniae – возбудитель лобарной пневмонии, фарингита, тонзиллита, ринита, синусита, среднего отита. Стрептококк пневмония может расти и размножаться в бескислородных условиях. Проникая в системный кровоток, микроб разносится по всему организму, вызывая вторичное инфицирование внутренних органов — мозговых оболочек, суставов, костей, эндокарда, брюшины, подкожно-жировой клетчатки. Пик заболеваемости пневмококковой инфекцией приходится на осенний и весенний период, когда воздух становится достаточно теплым и увлажненным.
Патологические процессы, обусловленные стрептококком пневмония, чаще диагностируются у детей. Это связано с особенностями строения и физиологии органов дыхания, а также несовершенной иммунной системой. Streptococcus pneumoniae – пневмотропный микроорганизм, вызывающий тяжелые бронхолегочные заболевания у пожилых людей и лиц с ослабленным иммунитетом. Микроб может вызывает развитие гнойных осложнений.
Пневмококковая пневмония – опасное заболевание, являющееся следствием воспалительных процессов в других органах дыхательной системы. Напрямую в легочную ткань микроб попадает крайне редко. Воспаление легких пневмококковой этиологии отличается высокими показателями смертности детей во всем мире. Альвеолы легких теряют воздушность и заполняются гнойным экссудатом. В результате у больных возникает одышка, кашель и лихорадка, дыхание становится учащенным и затрудненным, грудная клетка втягивается на вдохе. Стрептококковая пневмония отличается стремительным развитием. Раннее обращение пациентов к врачу не позволяет патологии трансформироваться в запущенную форму благодаря своевременно начатому лечению. В крайне редких случаях пневмококковое воспаление протекает бессимптомно.
Диагностика патологии, вызванной Streptococcus pneumoniae, основывается на данных, полученных в ходе микробиологического исследования мокроты, крови, плеврального экссудата. Рентгенографическое или томографическое исследование легких позволяет подтвердить диагноз пневмонии. Всем больным показано этиотропное противомикробное лечение антибиотиками из группы пенициллинов, макролидов, аминогликозидов, цефалоспоринов.
Streptococcus pneumoniae впервые был выделен Пастером в 1881 году. Френкель и Вайхзельбаум спустя три года доказали роль этого микроорганизма в этиологии бактериального воспаления легких.
Streptococcus pneumoniae под микроскопом
Морфология. Streptococcus pneumoniae — бактерии сферической или продолговатой формы, образующие пары. Эти диплококки неподвижны и аспорогенны. Клеточная стенка пневмококка имеет в своем составе пептидогликан, углеводы, тейхоевые кислоты, липопротеины, поверхностные белки. Мощная полисахаридная капсула защищает бактерии от фагоцитоза.
Streptococcus pneumoniae обнаруживают на объектах внешней среды и в организме теплокровных животных. Этот микроб является нормальным обитателем различных локусов человеческого организма. В норме его количество не должно превышать 10 в 5 степени микробных клеток.
Заражение здоровых людей происходит в результате контакта с больными лицами или бессимптомными носителями. Бактерионосители сами не страдают недугом, но заражают окружающих и считаются опасными в эпидотношении.
Распространение инфекции происходит следующими путями:
-
Воздушно-капельным — при кашле или чихании, общении с больным,
- Аспирационным — из носа или горла в легкие при дыхании,
- Контактным – через грязные руки при непосредственном контакте: поцелуе, рукопожатии, объятии,
- Алиментарным — через обсемененные продукты питания,
- Гематогенным или лимфогенным — из первичного очага по всему организму,
- Трансплацентарным — от матери плоду,
- Вертикальным — заражении новорожденных при прохождении через родовые пути матери.
Группу риска по пневмококковой инфекции составляют:
- Дети,
- Пожилые люди,
- Лица, перенесшие корь, грипп, ветряную оспу или коклюш,
- Алкоголики,
- Пациенты, имеющие хронические соматические заболевания.
Факторы, провоцирующие развитие патологии:
- Стрессы,
- Переохлаждения,
- Иммунодефицитные состояния,
- Тяжелые заболевания – анемия, миеломная болезнь, сахарный диабет,
- Состояния после хирургических вмешательств,
- Длительная и бесконтрольная антибиотикотерапия,
- Лечение цитостатиками или гормонами,
- Физическое перенапряжение,
- Сложная экологическая обстановка.
Патогенетические звенья пневмококкового воспаления легких:
- Воздействие провоцирующего фактора,
- Снижение иммунной защиты,
- Проникновение бактерий в организм,
- Фиксация их на эпителии респираторного тракта,
- Размножение микробов в эпителиоцитах,
- Выработка бактериями белка, подавляющего иммунные клетки,
- Развитие местного воспаления,
- Образование язв и очагов некроза на слизистой трахеи и бронхов,
- Секреция геморрагического экссудата,
- Распространение инфекции в бронхолегочный аппарат,
- Поражение плевральной зоны и скопление гнойного экссудата в плевральной полости,
- Появление очагов воспаления в легких,
- Поражение межальвеолярных перегородок,
- Слияние мелких очагов,
- Развитие долевой пневмонии,
- Отек легочной ткани,
- Нарушение продвижения воздуха по дыхательным путям,
- Развитие дыхательной недостаточности,
- Гипоксия и сердечная дисфункция,
- Гематогенная диссеминация возбудителя из первичного очага в перикард, мозговые оболочки, суставы.
Симптоматика заболеваний, вызванных Streptococcus pneumoniae, зависит от локализации очага поражения. У детей чаще всего патология развивается в носу, горле, легких.
- Ринит проявляется обильными слизисто-гнойными выделениями, стойким субфебрилитетом, ухудшением общего самочувствия, раздражительностью, потерей аппетита.
- Фарингит вызывает массу проблем: боль в горле, беспокойство при глотании, отказ от еды, вялость, регионарный лимфаденит, покашливания, осиплость голоса. ЛОР-врач, обследуя больного, обнаруживает гиперемию глотки, точечные геморрагии, отечные миндалины с рыхлым налетом, увеличение лимфоузлов.
- При воспалении слизистой зева развивается ангина. У больных увеличиваются миндалины и покрываются гнойным налетом, который легко снимается шпателем. Поднимается температура тела, возникает нестерпимая боль при глотании, озноб, слабость, миалгия, цефалгия, недомогание, затрудняется дыхание.
- Пневмококковое воспаление легких проявляется резких подъемом температуры до фебрильных значений, сотрясающим ознобом, одышкой, гипергидрозом, прочими признаками астенизации и интоксикации. У лихорадящих больных появляется мучительный кашель с густой гнойной мокротой. Одна половина грудной клетки заметно отстает при дыхании, кожа бледнеет, появляется акроцианоз. Боль в груди, диспепсия, приступы удушья, сыпь на коже, аритмия, помрачение сознания – признаки развившихся осложнений.
- Острый гнойный отит, вызванное Streptococcus pneumoniae, проявляется шумом в ушах, ощущением заложенности ушей, резкой болью в ухе, снижением слуха, признаками интоксикации, гнойным отделяемым из слухового прохода.
- Гнойный пневмококковый менингит — грозное заболевание, приводящее к инвалидизации и смерти больных. У них возникает цефалгия, неукротимая рвота, лихорадка, дезориентация, ригидность затылочных мышц, судороги, параличи и парезы, обмороки.
- Пневмококковый сепсис проявляется интоксикацией, лихорадкой, тахикардией, гипотонией, цианозом, одышкой, сыпью на коже и слизистых, помрачением сознания, заторможенностью или гипервозбудимостью.
Диагностика заболеваний, вызванных Streptococcus pneumoniae, вызывает определенные трудности у специалистов. Они связаны с особенностями строения микробной клетки, биохимическими свойствами возбудителя, стремительным развитием патологического процесса, острым началом и короткой инкубацией, а также недостаточным уровнем знаний в области современных диагностических методов.
Микробиологическое исследование материала от больного позволяет определить этиологию заболевания. Для этого в бактериологическую лабораторию доставляют биоматериал: при рините — выделения из носа, при фарингите — отделяемое слизистой зева, при ангине — мазок с миндалин, при пневмонии — мокроту, при плеврите — плевральный экссудат. При подозрении на генерализацию инфекции и появление септических очагов в организме исследуют кровь и ликвор.
- Первый этап — изучение биоматериала под микроскопом после его окрашивания и фиксации. Streptococcus pneumoniae — грампозитивные кокки слегка продолговатой формы, расположенные парами или цепочками и окруженные микрокапсулой.
- Затем засевают материал на кровяной агар для первичной идентификации и сахарный бульон для накопления культуры, инкубируют 24 часа.
- На следующий день просматривают чашки и изучают характер роста. На кровяном агаре растут мелкие, прозрачные с сероватым оттенком колонии, окруженные зоной зеленящего гемолиза. В сахарном бульоне обнаруживают рост в виде диффузной мути и легкого осадка.
- Для постановки специальных тестов чистую культуру накапливают на скошенном кровяном или сывороточном агаре. Streptococcus pneumoniae не растет в присутствии оптохина и желчи, ферментирует инулин.
- На основании полученных в ходе исследования данных выделенный микроб относят к виду Streptococcus pneumoniae. Затем определяют его чувствительность к антибиотикам и фагам.
Биопроба на лабораторных мышах — метод выделения чистой культуры возбудителя. Из мокроты, ликвора или другого биоматериала готовят взвесь с помощью физраствора. Надосадочную жидкость вводят белым мышам интраперитонеально. Если мыши погибают в течение 3 суток, готовят мазки-отпечатки из органов и крови, а затем делают вывод об этиологической роли Streptococcus pneumoniae в данной патологии.
Серологическое исследование заключается в выявлении в крови больного антител к Streptococcus pneumoniae. К экспресс-методам относятся латекс–агглютинация и ИФА.
ПЦР-диагностика позволяет поставить диагноз в кратчайшие сроки. Этот быстрый и универсальный диагностический метод направлен на выявление генетического материала Streptococcus pneumoniae в исследуемом образце.
Чтобы избавиться от патологии и ее основных проявлений, необходимо воздействовать на причинные факторы, а именно уничтожить бактерии. Для этого больным назначают противомикробные препараты — антибиотики. Патогенетическое лечение направлено на дезинтоксикацию и коррекцию водно-электролитного баланса. Симптоматическая терапия — применение жаропонижающих, антигистаминных, местных антисептических средств. Дополнительно проводят лечение иммуномодуляторами и иммуностимуляторами.
Лихорадящим больным показан строгий постельный режим, обильное питье для выведения токсинов и правильное питание — исключение грубой и термически раздражающей пищи, преобладание в рационе пюре, разваренных каш, молочной продукции. Переход к традиционному питанию возможен только после снятия острых симптомов инфекции.
-
Антибактериальное лечение проводится препаратами из группы пенициллинов – «Амоксиклав», «Аугментин», аминогликозидов – «Стрептомицин», «Канамицин», макролидов – «Азитромицин», «Кларитромицин», цефалоспоринов – «Цефалексин», «Цефтазидим» с учетом результата теста на чувствительность.
- Противомикробным действием обладает также «Бактериофаг стрептококковый». Он вызывает лизис бактерий, не нарушая естественной микрофлоры организма.
- Дезинтоксикация и дегидратация — внутривенное введение коллоидных и кристаллоидных растворов.
- Диуретики для выведения из организма токсинов с мочой и снятия интоксикации – «Верошпирон», «Диакарб», «Маннитол».
- Для профилактики дисбактериоза кишечника, обусловленного применением синтетических препаратов, требуется прием пре- и пробиотиков – «Линекса», «Ацепола», «Бифиформа» и их аналогов.
- Для уменьшения отечности слизистой и устранения зуда показано применение антигистаминных средств – «Супрастина», «Зодака», «Диазолина».
- Жаропонижающие препараты при лихорадке – «Нурофен», «Ибупрофен», «Парацетамол».
- Местные антисептики для промывания носа и полоскания горла – «Фурацилин», «Хлорофиллипт», «Аквалор».
- Леденцы для рассасывания с антисептических эффектом – «Септолете», «Доктор Мом», «Граммидин», а также спреи – «Ингалипт», «Каметон», «Стопангин».
- Иммуномодуляторы для повышения защитных сил организма – «Полиоксидоний», «Ликопид», «Бронхомунал».
- Поливитамины и минеральные комплексы.
После купирования интоксикации назначают физиопроцедуры – электрофорез, УВЧ, индуктотермию, СВЧ-терапию, аэроионотерапию, ингаляции, а также массаж грудной клетки, иглоукалывание, ЛФК.
Своевременное и правильное лечение делает прогноз инфекции благоприятным. В противном случае заболевание приобретает затяжное течение, развиваются тяжелые осложнения, возможен смертельный исход.
Неспецифические профилактические мероприятия, предупреждающие развитие инфекции, вызываемой Streptococcus pneumoniae:
- Раннее выявление и лечение больных и бактерионосителей,
- Укрепление иммунитета — закаливание, спорт, правильное питание,
- Борьба с табакокурением,
- Отказ от употребления спиртных напитков,
- Прием витаминов и минералов,
- Сбалансированное питание,
- Санация очагов хронической инфекции,
- Соблюдение санитарно-гигиенических норм и правил,
- Ношение одежды по сезону,
- Защита организма от переохлаждения и сквозняков.
Специфическая профилактика заключается в массовой иммунизации населения. Для вакцинации успешно применяется полисахаридная поливалентная вакцина. Проводится она однократно. Ревакцинация показана лицам из группы риска. В настоящее время в нашей стране прививка от пневмококковой инфекции является обязательной. Она внесена в Национальный календарь Российской Федерации.
источник
Бактерия, которая безопасна в повседневной жизни, при определенных условиях может привести к серьезным последствиям. Распространение стрептококка нередко заканчивается возникновением пневмонии и других заболеваний. Важно знать, как развивается инфекция, какие имеет симптомы, чем можно остановить ее прогрессирование.
Человеческий организм содержит огромное количество условно-патогенных бактерий, которые являются частью естественной микрофлоры, участвуют в деятельности органов и систем. В их число входит Streptococcus pneumoniae – пневмококк, грамположительный анаэробный микроорганизм, относящийся к альфа-гемолитической группе. Стрептококк обладает такими особенностями:
- имеет форму шара диаметром 1 микрон;
- существует парно, в жидкой среде образует цепочки;
- присутствует в почве, воздухе, на растениях, в теле человека, животных;
- предпочитает теплую, влажную среду.
Стрептококк пневмонии не проявляет себя, пока человек здоров. Когда под действием всевозможных причин происходит снижение иммунитета, микроорганизм активно размножается. Если концентрация бактерий достигает 10 в пятой степени, начинается поражение организма. Это может привести к таким последствиям:
- возникновению осложнений респираторных инфекций;
- поражению тканей легких – развитию пневмококковой пневмонии;
- появлению заболеваний носоглотки;
- образованию гнойных патологий.
Для стрептококка, вызывающего развитие пневмонии, благоприятна влажная, теплая среда, поэтому сезонное заболевание чаще возникает весной и осенью. Источником заражения становится носитель стрептококковой инфекции. Распространение возбудителя происходит несколькими путями:
- Воздушно-капельным – вдыханием бактерий, которые попали в воздух при чихании, кашле носителя инфекции.
- Контактно-бытовым – через грязные руки, использованием совместно с больным посуды, вещей, употреблением продуктов, зараженных пневмококками.
Возможен нисходящий путь инфицирования – стрептококк пневмония в носу может при дыхании попасть в легкие и спровоцировать воспалительный процесс. Нередко заражение происходит через кровь, лимфу из других больных органов. Инфицирование может произойти и у новорожденного:
- при прохождении через родовые пути;
- от больной матери через кровь или околоплодные воды;
- в случае нарушения правил гигиены в роддоме.
В группе риска по возможному инфицированию стрептококком находятся ослабленные лица, часто болеющие простудами. Провоцирующими факторами развития инфекции могут быть:
- длительный прием лекарственных препаратов, особенно антибиотиков;
- антисанитарные условия проживания;
- нарушение функций иммунной системы;
- удаление миндалин;
- переохлаждение организма;
- наличие хронических заболеваний;
- плохое питание;
- травмы миндалин, горла;
- употребление алкоголя;
- курение;
- коклюш;
- частые ангины;
- ветряная оспа;
- сахарный диабет;
- корь.
Бактерии Streptococcus pneumoniae могут существовать без доступа воздуха. Попадая в организм, они проникают в кровь и разносятся по всему телу. В зоне поражения часто находятся дыхательные пути. Нередко развиваются такие патологии:
- Поражение нижних дыхательных путей провоцирует бронхит, пневмонию.
- В случае воздействия стафилококка на носоглотку атрофируются лимфатические узлы, возникают ларингит, фарингит, тонзиллит, ангина.
- При воспалении слизистых оболочек носа диагностируется ринит, синусит.
Когда вирус попадает в плевральную полость, он вызывает экссудацию (скопление жидкости), развитие плеврита. Распространение микроорганизмов может привести к некрозу слизистых оболочек бронхов, трахеи, легких. Стрептококковая инфекция вызывает такие патологии:
- отит – воспаление среднего уха;
- остеомиелит – поражение костного мозга, костей;
- ларингит – воспалительный процесс слизистых гортани;
- фарингит – заболевание глотки;
- бронхит – поражение слизистых оболочек бронхов;
- синусит – нагноение в пазухах носа.
Микроорганизмы, попадая в кровь, выделяют токсины, которые вызывают интоксикацию организма. У пациента могут наблюдаться повышение температуры тела, тошнота, слабость, вялость. При поражении стрептококком верхних дыхательных путей возможно появление таких симптомов:
- увеличения размеров, болезненность подчелюстных узлов;
- ощущения сдавливания горла;
- чередования озноба с лихорадкой;
- боли при глотании;
- воспаления миндалин, появление на них гнойного налета;
- геморрагии – кровоизлияний в различных частях тела;
- выделений из носа;
- затрудненного дыхания.
Появление воспаления легких провоцируют несколько видов микроорганизмов: пептострептококки, бета-гемолитические типы стрептококков, пневмококки. Бактерии поражают ткани, происходит заполнение альвеол жидкостью, гноем. Инфицирование легких развивается стремительно и приводит к появлению таких симптомов:
- затрудненного дыхания;
- хрипов при прослушивании фонендоскопом;
- втяжения нижней части грудной клетки;
- повышения температуры тела;
- учащения сердцебиения;
- болей в груди;
- аритмии;
- одышки;
- тошноты.
В зоне риска по инфицированию находятся дети, пожилые, ослабленные люди. При развитии пневмонии, которую вызвал стрептококк, пациент может пожаловаться на появление разных признаков инфицирования:
- сильного кашля с кровохарканьем;
- отхождения мокроты с гноем;
- наличия стрептококков в крови при анализах;
- лихорадочного состояния;
- снижения работоспособности;
- апноэ (временной остановке дыхания во сне);
- озноба;
- усталости;
- болевых ощущений в боку со стороны пораженного легкого;
- дыхательной недостаточности;
- приступов удушья;
- потери памяти, сознания.
Большую опасность пневмония, вызванная стрептококком, представляет для новорожденных детей. Нередко заболевание заканчивается летальным исходом. У грудничка могут наблюдаться такие симптомы:
- температура тела выше 40 градусов;
- цианоз (посинение носогубного треугольника, слизистых, кожных покровов);
- медленное заживление раны пупка;
- хриплое, влажное дыхание;
- похудение на 200 грамм в сутки;
- отсутствие первого крика;
- частые срыгивания;
- нарушение сосания, глотания;
- увеличение частоты дыхания;
- отсутствие рефлексов;
- отеки ног;
- рвота.
Если вовремя не провести лечение антибактериальными средствами, возможно развитие серьезных последствий. Распространение стрептококка способно вызвать нарушение дыхания, кислородное голодание, сердечную недостаточность. Не исключено развитие патологий:
- острого гломерулонефрита (аутоиммунного заболевания почек);
- абсцесса легкого (гнойного поражения тканей);
- хронического лимфаденита (воспаления лимфоузлов).
Инфекционное заболевание должно быть вылечено полностью. В противном случае инфекция, распространяясь с кровотоком, может спровоцировать такие осложнения:
- эмпиему плевры – скопление в ней гноя;
- некроз мягких тканей;
- поражения оболочек сердца – перикардит, миокардит, воспаление клапанов – эндокардит;
- сепсис – заражение крови;
- менингит – воспаления мозговых оболочек;
- анемию;
- перитонит;
- при тяжелом течении недуга возможет летальный исход.
Заболевания, вызывные стрептококком, развиваются стремительно. Задача врача – собрать анамнез, выяснить симптомы и возможные причины инфекции. Во время осмотра пациента он выполняет такие диагностические мероприятия:
- Проводит прослушивание фонендоскопом области легких для определения свиста, хрипов, границ их распространения.
- Выполняет перкуссию – простукивание зоны поражения. При инфицировании обнаруживается ослабление звучания.
Информативным способом диагностики пневмонии является рентгенография. На снимке легких видны затемнения – очаги воспалительного процесса. Можно наблюдать изменения уровня плевральной жидкости. Важную роль играет проведение общего анализа крови. В случае развития стрептококковой пневмонии возможны такие изменения показателей:
- повышение СОЭ (скорости оседания эритроцитов);
- снижение гемоглобина;
- нейтрофильный лейкоцитоз со сдвигом влево лейкоцитарной формулы;
- тромбоцитопения (уменьшение количества тромбоцитов).
Для установления диагноза пневмония выполняются лабораторные исследования, которые включают:
- Бактериологический посев на раствор глюкозы. Биоматериал для исследования – мазок из глотки, слизь, кровь из вены. Метод выявляет разновидность бактерии, ее чувствительность к антибиотикам, концентрацию микроорганизмов.
- Анализ крови АСЛ-О. Это маркер инфекции, вызванной стрептококками группы А. Он определяет в плазме крови антитела, которые вырабатываются при наличии Streptococcus pneumoniae.
- Плевральная пункция – выявляет характер поражения плевры.
Врачи определяются с тактикой терапии после проведения диагностических мероприятий, выявления возбудителя заболевания. Стрептококковая инфекция, поражающая систему дыхания, требует комплексного подхода к лечению. Схема терапии включает такие мероприятия:
- Обязательное соблюдение постельного режима, особенно в случае высокой температуры тела.
- Обильное питье для выведения токсинов.
- При заболеваниях горла – переход на мягкую пищу.
- Прием витаминов, минералов в виде препаратов, продуктов питания.
- Ингаляции с лекарственными средствами.
- Физиопроцедуры.
Методика лечения инфекций, вызванных стрептококком пневмонии, подразумевает использование медикаментозных средств. Врачи назначают пациентам:
- Антибактериальные препараты для уничтожения возбудителя.
- Мочегонные средства с целью выведения токсинов.
- Жаропонижающие – для уменьшения высокой температуры тела.
- Антисептики – для полоскания горла, промывания носа.
- Пробиотики, чтобы восстановить микрофлору кишечника.
- Антигистаминные препараты – для устранения симптомов аллергии.
Инфекционное воспаление, которое вызывает стрептококк пневмонии, требует антибактериальной терапии с первых дней лечения. Streptococcus pneumoniae проявляет активность к антибиотикам группы пенициллинов таким как Амоксиклав, Ампициллин, Амоксициллин. В случае непереносимости этих препаратов или при отсутствии результатов лечения назначают антибактериальные средства таких групп:
- макролиды – Азитромицин, Кларитромицин;
- цефалоспорины – Цифралекс, Цефалексин;
- сульфаниламиды – Сульфадимезин, Сульфадиметоксин.
Лечение инфекций, которые вызвал стрептококк пневмонии, требует применения лекарств:
- При развитии аллергических реакций – антигистаминные средства Лоратадин, Зодак, Супрастин.
- Для восстановления микрофлоры кишечника после приема антибиотиков – Бифидумбактерин, Ацепол, Линекс.
- Для устранения возбудителя пневмонии – препарат Бактериофаг стрептококковый.
- С целью дезинтоксикации организма, выведения токсинов с мочой – диуретики Фуросемид, Лазикс, Гипотиазид.
При лечении заболеваний верхних дыхательных путей, врачи назначают такие медикаментозные средства:
- Иммунал, Имудон – иммуностимуляторы, поддерживающие защитные силы организма.
- Ибупрофен, Парацетамол – снижают высокую температуру тела.
- Фурацилин, Диоксидин – растворы для полоскания, когда диагностирован стрептококк пневмония в горле.
- Эуфиллин, Солутан – улучшают дыхание, отхождение мокроты во время проведения ингаляций.
После снятия симптомов интоксикации, снижения температуры, для лечения пневмонии, вызванной стрептококком, назначают физиолечение. Процедуры помогают снять воспалительные процессы, активизировать кровообращение, облегчить дыхание. К популярным физиотерапевтическим методикам относятся:
- Ингаляции – разжижают мокроту, улучшают дренаж бронхов, вентиляцию легких, уменьшают кашель, облегчают дыхание.
- Электрофорез с лекарственными препаратами – повышает сопротивляемость организма, ликвидирует одышку, производит противовоспалительное действие.
Стрептококковая пневмония лечится с помощью физиотерапевтических процедур, когда заболевание выходит из острой стадии развития. В этот период врачи назначают пациентам такие методы лечения:
- Индуктотермию – воздействие магнитного поля высокой частоты. Во время сеанса происходит ускорение обменных процессов, лимфообращения, уменьшение воспаления.
- Массаж грудной клетки – активизирует дренажную функцию дыхательной системы.
- Микроволновую терапию (СВЧ) – лечение электромагнитным полем устраняет воспалительный процесс.
Для улучшения состояния пациента при инфицировании, для облегчения дыхания врачи рекомендуют такие процедуры:
- УВЧ-терапию – воздействие электрического поля ускоряет процессы рассасывания, усиливает кровообращение.
- Иглоукалывание – активизирует обмен веществ, повышает иммунитет.
- Лечебную физкультуру – занятия стимулируют отхождение мокроты, улучшают кровообращение.
Наибольшую опасность пневмония представляет в детском возрасте. Чтобы предотвратить инфицирование стрептококком, необходимо соблюдать несложные правила. Профилактика заболевания включает такие мероприятия:
- Прививки детей от двух лет вакцинами Пневмо 23, Превенар 13, Пневмовакс 23, Превенар.
- Закаливание контрастным душем.
- Пешие прогулки на природе.
- Активные занятия на свежем воздухе.
- Обучение ребенка правилам личной гигиены.
- Избегание в период эпидемии мест большого скопления народа.
- Исключение переохлаждений.
- Занятия спортом.
- Прием витаминов.
Чтобы не допустить развития стрептококковой пневмонии, врачи рекомендуют повышать защитные силы организма. Для профилактики заболевания требуется:
- Нормализовать питание, включив в рацион продукты богатые микроэлементами, витаминами.
- Отказаться от курения.
- Чаще бывать на природе.
- Повысить физическую активность.
- Соблюдать правила гигиены.
- Избегать контактов с заболевшими людьми.
- Своевременно обрабатывать раны, ссадины дезрастворами.
- Пролечить воспалительные процессы в организме.
- Нормализовать режим труда и отдыха.
- Избегать стрессовых ситуаций.
источник

Другие названия пневмококка: диплококк Вейксельбаума, диплококк Френкеля.
Пневмококк является наиболее частым возбудителем такого заболевания, как – пневмония (воспаление легких). Смертность пневмонии составляет до 5% случаев. Среди других заболеваний пневмококковой этиологии можно выделить – отит, синуситы, ларингит, трахеит, бронхит, менингит, сепсис и другие. Особенно пневмококковая инфекция часто становиться причиной обострения бронхо-легочных заболеваний у детей.
Как и другие виды стрептококков, пневмококки чаще всего существуют парами, иногда выстраиваясь в цепочки. Размер бактерии составляет 0,5-1,25 мкм. По поведению, пневмококковая инфекция неподвижная, анаэробная, грамположительная. Стремительное размножение происходит при увеличении углекислого газа. Основой пневмококка является пептидогликан, в совокупности с поверхностными белками, углеводами, липопротеинами и тейхоевыми кислотами, и все это находиться в защитной мощной полисахаридной капсуле, предотвращающей опсонизации.
Классификация пневмококков насчитывает до 100 штаммов данных бактерий.
Наиболее популярными заболеваниями пневмококковой природы являются:
Наиболее же популярными пневмококковыми заболеваниями являются – пневмония (около 70%), средний отит (около 25%), менингит (от 5 до 15%) и эндокардит (около 3%).
Кроме того, пневмококковая инфекция может присоединиться к уже имеющимся заболеваниями других видов инфекции – стафилококковая, стрептококковая, энтерококковая и т.д.
Бактерия пневмококк погибает при:
- их обработке растворами антисептиков и дезинфектантов;
- воздействии антибактериальных средств.

Рассмотрим наиболее популярные пути заражения пневмококковой инфекцией:
Воздушно-капельный путь. Основной путь заражения пневмококковой инфекцией — воздушно-капельный. Кашель и чиханье рядом стоящего человека это и есть первопричины большинства заболеваний. Коварность пневмококковой инфекции заключается в том, что ее носитель часто сам не ведает о своей роли, т.к. она может не вызывать каких-либо симптомов у своего носителя. Также стоит отметить, что в период острых респираторных заболеваний (ОРЗ), в воздухе, особенно в закрытых помещениях, концентрация вирусной, бактериальной и других видов инфекции возрастает. Именно поэтому, первыми жертвами инфекционных заболеваний становятся лица, часто пребывающие или работающие в местах большого скопления людей.
Воздушно-пылевой путь. Пыль, в том числе домашняя, состоит из многих частичек – пыльца растений, шерсть животных, частички слущенной кожи и бумаги, а также – вирусы, бактерии, грибки и другая инфекция. Нахождение человека в помещениях, где мало или редко убирается, это еще один фактор, способствующий инфицированию.
Контактно-бытовой путь. Большинство видов инфекции сами по себе не умирают, поэтому, совместной с больным человеком использование одних и тех же кухонных принадлежностей и предметов личной гигиены увеличивает риск заболеть.
Гематогенный путь. Заражение происходит при контакте крови человека с инфицированным предметом. Частыми пациентами становятся лица, употребляющие инъекционные наркотики.
Медицинский путь. Заражение происходит при использовании, например при плановом осмотре, загрязненного медицинского оборудования/инструментов.
Как мы и говорили, вторым фактором, который способствует развитию пневмококкового заболевания – ослабленная иммунная система, которая выполняет защитную функцию организма. Так, при попадание инфекции в организм, иммунитет вырабатывает специальные антитела, которые достигая очага инфицирования или оседания инфекции, купируют ее и уничтожают. Если иммунитет ослаблен, бороться с инфекцией некому, разве лекарственные средства.
Рассмотрим основные причины ослабленного иммунитета:
- Наличие хронических болезней — любое заболевание в организме хронической формы говорит о том, что иммунная система с ним не может самостоятельно справиться, в то время как болезнь постепенно продолжает вредить здоровью;
- Наличие других инфекционных болезней – ОРВИ, грипп, ОРЗ, синуситы, ангина, бронхо-легочные болезни, сахарный диабет, ВИЧ-инфекция, туберкулез, рак;
- Переохлаждение организма;
- Недостаточное количество в организме витаминов и минералов (гиповитаминоз);
- Вредные привычки – курение, алкоголь, наркотические средства;
- Малоподвижный образ жизни;
- Отсутствие здорового сна, стрессы, хроническая усталость;
- Злоупотребление некоторыми лекарственными препаратами, особенно – антибиотиками;
- Очень часто пневмококковую инфекцию в дом приносят дети – со школы и садика. Этому способствует тесный контакт между собой детей, а также не до конца развитый иммунитет. Далее, если в доме не соблюдать определенные профилактически меры, заболевание развивается и у взрослых.
Рассмотрим группу людей, у которых повышены риски, заразиться пневмококковыми заболеваниями:
- Люди преклонного возраста, от 60 лет и дети;
- Лица, работающие в местах большого скопления людей – офисные сотрудники, водители и кондукторы общественного транспорта, работники крупных предприятий, работники медучреждений, работники домов для престарелых и учебных заведений, военнослужащие.
- Люди, у которых присутствуют хронические заболевания дыхательной, сердечно-сосудистой и нервной систем, а также такие заболевания, как – сахарный диабет, бронхиальная астма, эмфизема, цирроз печени, заболевания почек, ВИЧ.
- Лица, употребляющие алкогольные напитки, курильщики.
- Лица, любящие ходить в морозную и/или прохладную сырую погоду без головного убора, в коротких куртках, тонких брюках и другой одежде, из-за которой организм подвергается переохлаждению.
- Лица, переболевшие другими инфекционными заболеваниями – ОРВИ, ОРЗ, грипп, корь и другие.
Симптомы (клиническая картина) пневмококковых болезней весьма обширны, и во многом зависят от места (органа) в котором произошло оседание инфекции, штамма пневмококка, здоровья человека и состояния его иммунитета.
Общими симптомами пневмококка могут быть:
- Боль в горле, грудном отделе;
- Общая слабость, недомогание, боль в мышцах и суставах;
- Затрудненное дыхание, кашель, чиханье, насморк, одышка;
- Повышенная и высокая температура тела, от 37,5 до 40 °С;
- Озноб;
- Головная боль, иногда сильная;
- Головокружение, нарушение сознания;
- Светобоязнь;
- Нарушение обоняния;
- Тошнота, иногда с рвотой;
- Увеличение лимфатических узлов;
- Все виды синусита – ринит, гайморит, этмоидит, сфеноидит и фронтит;
- Болезни дыхательной системы: тонзиллит, фарингит, ларингит, трахеит, бронхит и пневмония;
- Менингит;
- Воспаление сердечной мышцы — миокардит, эндокардит, перикардит;
- Гнойный отит;
- Снижение или потеря голоса, или слуха;
- Абсцесс легких;
- Сепсис;
- Задержка умственного развития;
- Скованность движений;
- Эпилепсия;
- Летальный исход.
Важно! Некоторые клинические осложненные проявления иногда могут сопровождать человека остаток его жизни.
Анализ на пневмококк обычно берется из мазков, взятых из ротоглотки (при заболеваниях верхних дыхательных путей), мокроты из носа и крови.
Таким образом, выделяют следующие анализы и методы обследования организма при пневмококковой инфекции:

1. Антибактериальная терапия;
2. Укрепление иммунной системы;
3. Восстановление нормальной микрофлоры кишечника, которая обычно нарушается при применении антибактериальных препаратов;
4. Детоксикация организма;
5. Антигистаминные препараты – назначаются детям, при аллергии на антибиотики;
6. Симптоматическая терапия;
7. При одновременном заболевании и другими болезнями, производится и их лечение.
Лечение болезней пневмококковой природы в любом случае начинается с посещения врача и прохождения больным диагностики. Это необходимо сделать для исключения других видов инфекции, а также проверки резистентности (восприимчивости) инфекции к тому или иному антибактериальному препарату.
Перед рассмотрением антибиотиков при пневмококковых болезнях, рассмотрим их взаимодействие (резистентность).
Врачи отмечают не очень благоприятную тенденцию к лечению пневмококковой инфекции. Так, из года в год, по всему миру, замечена устойчивость (резистентность) пневмококков к антибактериальным препаратам пенициллинового и тетрациклинового ряда, а также макролидам, причем невосприимчивость к антибиотикам постепенно возрастает. Наиболее резистентными пневмококки находятся в Америке, в Западной Европе, Азии, наименее в Германии, Нидерландам. Если говорить о поверхностных причинах, то этому во многом поспособствовала доступность антибиотиков любому человеку, даже без рецептов. Дело в том, что неправильно-подобранные антибиотики, или же курс терапии данной группой препаратов, способствуют выработке инфекцией определенной невосприимчивости к этим препаратам в дальнейшем, бактерии мутируют, развиваются их новые штаммы. В некоторых странах, в той же Германии, как раз нельзя приобрести антибиотики без рецепта врача, и потому, многие инфекционные заболевания бактериальной природы более легко поддаются лечению, а количество осложнений, и соответственно смертельных исходов гораздо меньше.
Наиболее высокая резистентность пневмококков на территориях России и Украины наблюдается по отношению к тетрациклину (40%) и ко-тримоксазолу (50%).
Важно! Перед применением антибиотиков обязательно проконсультируйтесь с лечащим врачом.
В скобках, после наименования антибиотика, указан процент устойчивости бактерии к препарату (на территории России, по состоянию на 2002—2012 г).
Антибиотики против пневмококков для внутреннего применения: «Амоксициллин» и «Амоксициллин-Клавуланат» (0,5 %), «Ванкомицин» (1%), «Левофлоксацин» (1%), «Рифампицин» (1%), «Клиндамицин» (2%), «Цефотаксим» (2%), «Цефепим» (2%), «Ципрофлоксацин» (2%), макролиды (от 7 до 26% — «Азитромицин», «Кларитомицин», «Мидекамицин», «Спирамицин», «Эритромицин»), Хлорамфеникол (5%), «Пенициллин» (29%), «Тетрациклин» (40%), «Ко-тримоксазол» (50%).
Курс антибактериальной терапии назначается индивидуально, лечащим врачом. Обычно он составляет 5-10 дней.
Антибиотики против пневмококков для местного применения: «Биопарокс», «Гексорал».
Важно! Часто врач для лечения заболевания подбирает комбинацию из 2 антибактериальных препаратов, которые необходимо принимать одновременно.
Для укрепления иммунитета и стимулирования его работы, в комплексе с антибиотиками назначают прием – иммунностимуляторы: «Иммунал», «ИРС-19», «Имудон».
Природным иммуностимулятором является витамин С (аскорбиновая кислота), который в большом количестве присутствует в составе шиповника, лимона, клюквы, калины и облепихи.
Во время приема антибактериальных препаратов, они также попадая внутрь кишечника, уничтожают полезную микрофлору, способствующую нормальному усваиванию пищи и участвующей в других важных процессах жизнедеятельности организма. Поэтому, при приеме антибактериальных препаратов, в последнее время все большую популярность приобретает прием и пробиотиков, которые восстанавливают нормальную микрофлору кишечника.
Среди пробиотиков можно выделить: «Аципол», «Бифиформ», «Линекс».
Пневмококковая инфекция, во время пребывания внутри организма, отравляет его продуктами своей жизнедеятельности. Интоксикация инфекционными ферментами способствует ухудшению течения заболевания, вызывая такие симптомы, как – тошнота, рвота, потеря сил, галлюцинации и бредение.
Для выведения продуктов жизнедеятельности инфекции из организма, назначается детоксикационная терапия, которая включает в себя:
- обильное питье (до 3 л жидкости в сутки, желательно с добавлением витамина С);
- полоскание носа и ротоглотки слабо-соляным раствором или раствором фурациллина;
- приеме детоксикационных препаратов: «Атоксил», «Альбумин», «Энтеросгель».
Антигистаминные препараты назначаются в случае, если при приеме антибиотиков у человека проявляется аллергическая реакция – зуд кожи, сыпь, покраснения и другие проявления.
Среди антигистаминных препаратов можно выделить: «Кларитин», «Супрастин», «Цетрин».
Для купирования симптоматики пневмококковых болезней и облегчения их течения, назначается симптоматическая терапия.
При тошноте и рвоте: «Мотилиум», «Пипольфен», «Церукал».
При высокой температуре тела: прохладные компрессы на лоб, шею, запястья, подмышки. Среди препаратов можно выделить — «Ибупрофен», «Парацетамол».
При заложенности носа — сосудосуживающие препараты: «Нокспрей», «Фармазолин».

Изюм. Залейте 100 г измельченного изюма 200 мл воды и поставьте средство на огонь, доведите средство до кипения, проварите на медленном огне его еще минут 10, после чего процедите, отожмите изюм через марлю и принимайте в течение дня.
Овес. Тщательно промойте 200 г овса с шелухой, после чего залейте его 1 л молока и поставьте на огонь. Доведите средство до кипения, далее проварите его на медленном огне еще 30 минут, после процедите, добавьте в него 5 ст. ложек мёда и 2 ст. ложки сливочного масла. Пейте отвар перед сном, по 1 стакану.
Травяной сбор 1. Сделайте сбор из равных частей следующих растений – корень алтея, корень дягиля, корень девясила, корень синюхи, цветки коровяка, лист или почки берёзы, трава зверобоя, трава пустырника, трава череды, трава донника, трава лабазника, лист эвкалипта и семена укропа. Все тщательно измельчите и смешайте, после чего 2 ст. ложки сбора залейте 500 мл кипятка и поставьте средство на огонь, доведите его до кипения, проварите на медленном огне 10 минут, снимите с огня и отставьте для настаивания, часа на 2. После средство процедите и принимайте по 1/3-¼ стакана 3 раза в день.
Травяной сбор 2. Сделайте сбор из равных частей следующих растений – корень солодки, корень одуванчика, корень первоцвета, кора калины, плоды шиповника, лист мать-и-мачехи, лист мяты, лист подорожника, лист кипрея, лист манжетки, трава душицы и трава медуницы. Все тщательно измельчите и смешайте, после чего 2 ст. ложки сбора залейте 500 мл кипятка и поставьте средство на огонь, доведите его до кипения, проварите на медленном огне 10 минут, снимите с огня и отставьте для настаивания ,часа на 2. После средство процедите и принимайте по 1/3-¼ стакана 3 раза в день.
Чабрец. Залейте 2 ст. ложки травы чабреца стаканом кипятка, накройте средство, дайте ему настояться около 4 часов, после чего процедите и принимайте по 1 ст. ложке 3 раза в день.

— Соблюдайте правила личной гигиены – не забывайте чаще мыть руки, чистить зубы;
— Во время эпидемий ОРЗ, после улицы промывайте нос и ротоглотку слабосоленым раствором;
— Старайтесь питаться продуктами, обогащенными витаминами и микроэлементами;
— В холодную погоду одевайтесь тепло, не допуская переохлаждения организма;
— Делайте дома влажную уборку 2-3 раза в неделю, чаще проветривайте помещение;
— Больше двигайтесь, закаляйтесь (если нет противопоказаний);
— Не забывайте полноценно отдыхать, высыпайтесь;
— Не оставляйте на самотек возможные очаги инфекции – воспаленные миндалины, кариес зубов;
— В период ОРЗ избегайте мест большого скопления людей, особенно в закрытых помещениях;
— Если дома или на работе есть заболевшие люди, не используйте с ними одну посуду, предметы личной гигиены.
— Лицам, входящие в группу риска заболеть пневмококковой инфекцией и детям рекомендуют делать вакцину против пневмококка – ПКВ (PCV — pneumococcal conjugate vaccine).
источник



 Воздушно-капельным — при кашле или чихании, общении с больным,
Воздушно-капельным — при кашле или чихании, общении с больным, Антибактериальное лечение проводится препаратами из группы пенициллинов – «Амоксиклав», «Аугментин», аминогликозидов – «Стрептомицин», «Канамицин», макролидов – «Азитромицин», «Кларитромицин», цефалоспоринов – «Цефалексин», «Цефтазидим» с учетом результата теста на чувствительность.
Антибактериальное лечение проводится препаратами из группы пенициллинов – «Амоксиклав», «Аугментин», аминогликозидов – «Стрептомицин», «Канамицин», макролидов – «Азитромицин», «Кларитромицин», цефалоспоринов – «Цефалексин», «Цефтазидим» с учетом результата теста на чувствительность.