Стрептококк группы А — виды бактерий, пути заражения и симптомы, диагностика, методы лечения детей и взрослых
Ни один человек не застрахован от проникновения инфекции в организм. Патогенных микроорганизмов существует великое множество. Среди огромного количества бактерий самыми распространенными возбудителями инфекционных заболеваний являются стрептококки, относящиеся к группе А. Это микроорганизмы округлой формы, размножающиеся попарно или образующие колонии, напоминающие цепочку. Этот вид стрептококка является причиной целого ряда инфекционно-воспалительных патологий.
Это микроскопические бактерии, имеющие вид шариков. Диаметр клеток стрептококка – 0,5-1 мкм. Они неподвижны, так как не имеют ни хвостиков, ни жгутиков, ни ресничек. Многие штаммы бактерий образуют капсулу, где растут в виде слизистых колоний. Стрептококк (Streptococcus) – это грамположительный микроб, обладающий биохимической активностью. Он вырабатывает стрептолизин, дезоксирибонуклеазу, стрептокиназу, гиалуронидазу и другие ферменты, являющиеся факторами агрессии бактерий.
Классификация стрептококков основана на типе гемолиза (разрушения) красных кровяных телец эритроцитов. Врачи различают патоген по серологическим свойствам, а серогруппы обозначают прописными латинским буквами. Альфа-гемолитический стрептококк вызывает неполный гемолиз, а бета-гемолитический – полный. Второй вид делится в соответствии со строением клеточной стенки на группы от A до U. Самые активные с медицинской точки зрения – это бета-гемолитические стрептококки группы А. Они обитают в глотке у человека и вызывают самые разные заболевания.
Бета-гемолитический стрептококк группы А (Streptococcus pyogenes) передается разными способами. Самое распространенное заражение происходит извне от больного носителя. Пути передачи инфекции:
- Воздушно-капельный. Распространение инфекции происходит через кашель, разговор, чихание. Бактерии сначала распространяются по воздуху, а затем заглатываются здоровым человеком.
- Контактно-бытовой. Заражение через личные вещи больного или грязные руки.
- Алиментарный. Инфицирование происходит через пищевые продукты, которые не прошли тепловую обработку.
- Половой. Передача инфекции производится во время незащищенного полового акта.
- Внутриутробный. Заражение происходит от беременной матери к ребенку.
Существует еще артифициальный механизм передачи возбудителя. Искусственное инфицирование происходит в лечебных учреждениях во время инвазивных процедур (в стоматологической практике, при удалении миндалин или аденоидов). Streptococcus pyogenes, как и другие виды стрептококков, проявляется быстро. Длительность инкубационного периода в среднем составляет от 1 до 5 суток.
К группе А относятся особо опасные бактерии, поскольку они полностью разрушают эритроциты за счет выделяемых химических веществ, поэтому вызывают сильные осложнения. Представленная разновидность стрептококка, попадая на слизистые оболочки ребенка или взрослого, не всегда вызывает воспалительный процесс. При хорошем иммунитете бактерии быстро уничтожаются. При слабо работающей иммунной системе человека стрептококк вызывает разные инфекционно – воспалительные нарушения, среди которых:
- фарингит;
- тонзиллит;
- импетиго;
- пиодермия;
- парапроктит;
- вагинит;
- сепсис;
- пневмония;
- эндокардит;
- перикардит;
- остеомиелит;
- гнойный артрит;
- миозит;
- флегмона;
- омфалит;
- скарлатина;
- рожистое воспаление;
- синдром токсического шока;
- некротический фасциит;
- ревматизм;
- острый гломерулонефрит.
Клиническая картина заболевания может отличаться, в зависимости от возраста больного, пораженного органа и наличия сопутствующих заболеваний. У ребенка болезнь проявляется более стремительно. Сначала возникает озноб, после чего наблюдаются следующие симптомы:
- тошнота и рвота;
- выделения из носа зеленого или желтого цвета;
- снижение аппетита;
- увеличенные лимфоузлы;
- першение и боль в горле;
- повышение температуры тела до высоких показателей.
У взрослых стрептококковая инфекция часто протекает очень тяжело. У больных появляются те же признаки болезни, которые свойственны детям, но они более ярко выражены. С первых дней инфицирования возникает:
- Лихорадка – это защитная реакция организма на активность стрептококка.
- В результате выделения патогенными микроорганизмами токсичных ядов происходит интоксикация организма, проявляющаяся общей слабостью, головной, мышечной и суставной болью.
- Если бактерии локализуются в одном месте большой колонией, то происходит местное воспаление. На одном участке тела появляются высыпания на коже, отечность, зуд, нагноение.
- Если снижено артериальное давление, то это указывает на нестабильную работу сердца.
- По причине локализации стрептококков А группы на слизистой оболочке миндалин и глотки в горле происходят воспалительные процессы: боль при глотании, покраснение и отечность, образование гноя.
- Если стрептококковая инфекция развивается на слизистой оболочке бронхов, то возникает бронхит, характеризующийся такими проявлениями, как кашель, одышка, повышение температуры до 38-39 °С.
- На тяжелой стадии инфекции возникает некроз тканей. Он сопровождается очагом воспаления под кожей, болезненностью при пальпации, отечностью.

В период ожидания ребенка иммунная система женщины ослабляется, поэтому организм будущей мамы становится уязвимым для разных инфекций. Стрептококк А группы может спровоцировать преждевременные роды, кровотечения, выкидыш, замирание плода. Инфицирование беременной нередко приводит к разрыву плодных оболочек, отхождению околоплодных вод и переходу возбудителя на ребенка. Стрептококк при беременности опасен не только для матери, но и для зародыша, а потом и для новорожденного. Признаки инфекции зависят от места ее размножения:
- При ревматизме бактерии разрушают соединительные ткани суставов, почек, печени и других органов.
- При остеомиелите отмирает костное вещество;.
- При фурункулезе воспаляются волосяные фолликулы.
- При сепсисе формируются гнойники на головном мозге, легких, печени, почках.
Если у беременной произойдет инфицирование мочевыделительной системы, то высока вероятность мертворождения или выкидыша. После родоразрешения есть опасность развития эндометрита, особенно при кесаревом сечении. Если было заражение плода, то у новорожденного уже в первые часы жизни может развиться сепсис, а через 10 дней после рождения – менингит.
Выявить стрептококковую инфекцию группы А можно несколькими способами. Для определения возбудителя проводят следующие медицинские исследования:
- Бактериологический посев. Обследуется взятый у пациента биоматериал (мокрота, слизь, слюна, кровь, моча) на выделение отдельного возбудителя.
- Серологический метод. Выявляется количество антител к возбудителю в крови пациента.
- ПЦР-метод. Полимеразная цепная реакция основана на выявлении специфических фрагментов ДНК стрептококка. Материалом для ПЦР-тестирования является плазма крови, соскоб из ротоглотки, смыв из легких, мокрота, слюна. Метод позволяет выявить возбудителя на самой ранней стадии болезни.
ПЦР-анализ на стрептококковую инфекцию назначают пациентам с бронхолегочными заболеваниями, беременным женщинам, медицинским работникам. Кровь желательно сдавать до начала лечения антибиотиками, а остальной биоматериал – до проведения лечебных и диагностических мероприятий в этих областях. При обнаружении бета-гемолитических стрептококков врач указывает вид бактерий, количество взрослых колоний, чувствительность микроорганизмов к определенным лекарственным средствам.
Основная терапия стрептококковой инфекции группы А включает в себя прием антибиотиков и лекарств, нормализующих микрофлору кишечника (Аципол, Линекс). Также доктор прописывает витамин С для укрепления иммунной системы и выведения токсинов из организма. Лечение горла включает в себя полоскание (сода, соль, фурацилин, йод) и обильное питье (до 3 л теплой жидкости в сутки). Полезны и средства народной медицины, обладающие мочегонных действием: пить отвар ягод малины, употреблять в пищу чеснок и репчатый лук.
Самыми эффективным медикаментами в отношении бактерий семейства стрептококк считаются антибиотики группы цефалоспоринов и пенициллинов. Механизм действия антибактериальных препаратов пенициллинового ряда (Бензилпенициллин, Феноксиметилпенициллин, Оксациллин) основан на нарушении проницаемости прокариотов (клеток микроорганизма), в результате чего внутрь бактерии поступают посторонние вещества, вызывая ее гибель. Пенициллины максимальную эффективность проявляют в отношении делящихся и растущих патогенных микроорганизмов.
Цефалоспорины (Цефуроксим-аскетил, Супракс) подавляют синтез муреинов (компонентов клеточной стенки бактерий), в результате чего происходит формирование неполноценной клетки, что несовместимо с ее жизнедеятельностью. При непереносимости пациентом антибиотиков данных групп, врачом назначаются макролиды (Спирамицин, Лейкомицин). Это антибактериальные препараты естественного происхождения, обладающие бактериостатическим воздействием. Их механизм действия основан на прекращении роста бактерий за счет торможения синтеза белка живой клетки патогена.
Важно, чтобы антибиотики против стрептококка назначал врач. Отмечено формирование высокой устойчивости стрептококка к антибактериальным препаратам, поэтому самостоятельный выбор медикаментов и бесконтрольный их прием недопустим. На первом этапе лечения доктор, как правило, назначает антибиотики широко спектра действия, чтобы быстро купировать тяжелую симптоматику пациента. После проведения тщательной диагностики прописываются препараты с узким спектром действия, влияющие на конкретные штаммы бактерий. Популярные антибиотики против стафилококка А группы:
- Ампициллин. Антибактериальный препарат группы полусинтетических пенициллинов. Выпускается в виде таблеток и порошка для внутримышечных и внутривенных инъекций. При приеме внутрь средняя дозировка составляет 250-500 мг/сутки для взрослых и 125-250 мг/сутки для детей. Курс лечения – от 5 дней до 3 недель. При некорректном применении препарата могут возникнуть побочные реакции в виде крапивницы, боли в суставах, анафилактического шока. Противопоказанием к применению лекарства является нарушение функции печени, лимфолейкоз, мононуклеоз, повышенная чувствительность к пенициллинам.
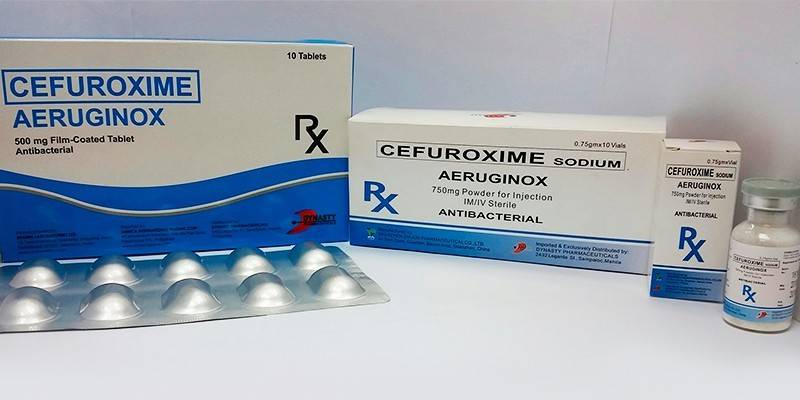
- Цефуроксим. Цефаллоспориновый антибиотик 2 поколения. Режим дозирования устанавливается индивидуально, в зависимости от тяжести течения инфекционного процесса и локализации возбудителя. Применяют орально, внутримышечно, внутривенно. Средняя дозировка при приеме внутрь для взрослых – 250-500 мг/сутки, для детей – 125-250 мг/сутки. Курс лечения – 7-10 дней. Во время приема лекарства могут возникнуть побочные эффекты в виде кожных аллергических реакций, тошноты, рвоты, диареи, кандидоза, интерстициального нефрита. Противопоказание к применению: повышенная чувствительность к цефалоспоринам.
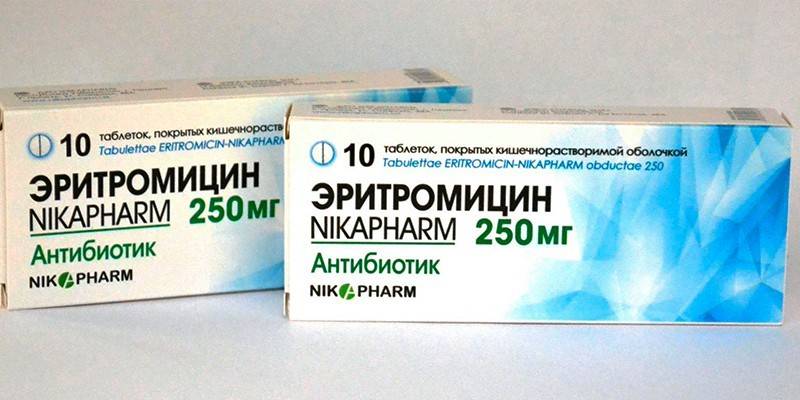
- Эритромицин. Антибактериальный препарат группы макролидов. Режим дозирования для взрослых – 1-4 г/сутки, для детей – 20-50 мг/сутки. Терапевтический курс составляет 5-14 дней. После полного исчезновения симптомов заболевания лечение препаратом нужно продолжать еще 2 дня. Возможно развитие побочных реакций со стороны пищеварительной системы (тошнота, рвота, боли в животе), органов чувств (шум в ушах, снижение слуха), сердечно-сосудистой системы (тахикардия, мерцание предсердий). Противопоказания к применению лекарства: наличие в анамнезе желтухи, нарушение функции печении, гиперчувствительность к макролидам.
Чтобы не заразиться стрептококком, необходимо соблюдать гигиенические нормы и вести здоровый образ жизни. Профилактические меры включают в себя:
- частую гигиену рук;
- регулярную чистку зубов;
- полоскание ротовой полости;
- физическую активность;
- закаливание;
- сбалансированное питание;
- избегание стрессов;
- своевременное лечение инфекционных и хронических заболеваний.
источник
Стрептококки – это одна из наиболее многочисленных и распространенных групп микроорганизмов на земном шаре. Спектр заболеваний, вызываемых стрептококками обширен и разнообразен: от гнойничковой сыпи на коже до тяжелых поражений мозга и мозговых оболочек. Также доказана взаимосвязь стафилококковой инфекции и такой соматической патологии как ревматизм и гломерулонефрит.
Стрептококки представляют собой бактерии шарообразной формы, в поле зрения обычно видны в виде недлинных цепочек. С помощью одного из основных видов микробиологического окрашивания (по методике доктора Грама) выделяют грамотрицательные стрептококки (красное окрашивание) и грамположительные (синее окрашивание). В зависимости от наличия определенных углеводов в клеточной стенке данных микроорганизмов выделяют несколько групп стрептококков, названных буквами латинского алфавита. Наибольшую распространенность имеют стрептококки группы А, в некоторых руководствах называемые бета — гемолитический стрептококк.
Стрептококк группы А – это грамположительный микроб, капсул и спор не образует, жгутиков не имеет, подвижностью не обладает. Достаточно активен с точки зрения биохимической активности: вырабатывает стрептолизин, дезоксирибонуклеазу, стрептокиназу, гиалуронидазу и несколько других ферментов. Большинство этих ферментов являются факторами агрессии стрептококка.
Клиническая диагностика стрептококковой инфекции определяется непосредственно нозологической формой. Лабораторная диагностика имеет определенные сходные черты.
Традиционным и наиболее широко используемым методом лабораторной диагностики является бактериоскопический и бактериологический методы. При прямой бактериоскопии в сочетании с окрашиванием по Грамму можно увидеть в поле зрения микроскопа красноватого цвета цепочки микроорганизмов, однако, установить факт наличия гемолитической активности в результате использования данного метода невозможно.
Более подробную информацию можно получить по результатам бактериологического метода. Для посева биологического материала (кровь, мокрота, спинномозговая жидкость, слизь с миндалины, отделяемое из раны) используются основные питательные среды (мясопептонный агар или кровяной агар). Биохимическая активность исследуется с помощью короткого или длинного ряда Гиса. Результатом этого метода является исчерпывающая информация о внешнем виде бактерии, ее культуральных, тинкториальных и биохимических свойствах, а также чувствительность к антибиотикам.
Стрептококк группы А обладает достаточно высокой чувствительностью к многим группам антибактериальных препаратов, в частности, пенициллинам, цефалоспоринам, карбапенемам. Меньше чувствительность, соответственно и меньшая эффективность такой терапии, стрептококка группы А к макролидам, фторхинолонам и тетрациклину. Этот момент необходимо учитывать при назначении антибактериальной терапии.
Скарлатина — так называемая детская инфекция стрептококкой природы. Начало болезни острое с подъемом температуры до высоких цифр, появлением слабости, вялости, общего упадка сил, снижения аппетита. Далее возникают явления ангины – гиперемия и отечность миндалин, налеты, как правило, отсутствуют. Типичным для скарлатины является так называемый малиновый язык – ярко-красный, иногда с увеличенными лимфатическими фолликулами. На 3-4 день болезни сразу по всему телу распространяется мелкоточечная розово-красная сыпь, интенсивность которой нарастает при надавливании. Через несколько дней сыпь исчезает, сменяется мелко- и крупнопластинчатым шелушением. Лечение скарлатины подразумевает антибактериальную терапию выше описанными средствами, а также дезинтоксикационную с помощью обильного питья или внутривенных инфузий, антигистаминные средства.Больной представляет опасность для окружающих, как источник стрептококковой инфекции, поэтому необходима изоляция пациента.
Рожистое воспаление – специфическое воспаление кожи и ниже лежащих тканей вследствие поражения стрептококком группы А. чаще поражаются нижние конечности, лицо и ушные раковины, реже – туловище и руки. Заболеваемость выше среди женщин, чем среди мужчин. Обращает на себя возраст больных, как правило, это люди среднего и пожилого возраста. Для развития рожистого воспаления, кроме стрептококка группы А, необходимо наличие еще двух обязательных факторов: входных ворот и предрасполагающих факторов. Входные ворота могут быть сформированы даже маленькой трещиной в результате расчесывания. Среди предрасполагающих факторов выделяют такие хронические заболевания как: ишемическая болезнь сердца и атеросклероз, гипертоническая болезнь, тромбофлебит и облитерирующий эндартериит (любые системные и локальные поражения сосудов), сахарный диабет, грибковые поражения кожи и ногтей. Рожистое воспаление характеризуется появлением обширного пятна на коже ярко-красного цвета, горячего и болезненного на ощупь (эритематозная форма). Возможно появление на фоне пятна пузырей с прозрачным содержимым (буллезная форма) или кровянистым (буллезно-геморрагическая форма).
Именно стрептококк группы А является причиной многочисленных и многообразных так называемых гнойных процессов: от гнойничковой сыпи до поражения головного мозга. Локальные поражения (гнойничковая сыпь, панариций, воспаление придаточных пазух носа и среднего уха) могут наблюдаться практически у каждого человека. Причиной этого чаще всего являются нарушения целостности кожных покровов или осложнения предшествующей вирусной инфекции. Антибактериальная терапия современными антибиотиками достаточно эффективна при условии соблюдения дозировки и длительности курса.
Генерализация стрептококковой инфекции – сепсис – наблюдается чаще у ослабленных пациентов (ВИЧ-инфекция, туберкулез). Сепсис характеризуется проникновением стрептококка в кровь и его диссеминацией по всем органам и тканям, последующим формированием вторичных гнойных очагов в ткани легких, сердца, головного мозга, печени. Далеко не всегда даже современные антибактериальные препараты в сочетании с массивной дезинтоксикационной терапией приносят желаемый благополучный исход болезни.
Стрептококковая инфекция способна инициировать не только собственно инфекционные процессы, но и глубокие инфекционно-аллергические реакции. Именно с образованием специфических иммунных комплексов связывают возникновение ревматизма и других видов поражения соединительной ткани (коллагенозы), клапанного аппарата сердца (с формированием приобретенных пороков сердца) и гломерулонефрита. В таких случаях антибактериальная терапия совершенно неэффективна. Лечение коллагенозов подразумевает использование системных гормональных препаратов и симптоматических средств. Лечение приобретенных пороков сердца возможно только хирургическим путем.
источник
Стрептококк – это один из тех патогенных микробов, которые в норме обнаруживаются в микрофлоре любого человека. Бактерия гостит на слизистой оболочке носа и глотки, в дыхательных путях, толстом кишечнике и мочеполовых органах, и до поры до времени не наносит никакого вреда своему хозяину. Стрептококковые инфекции возникают только в условиях ослабления иммунитета, переохлаждения или попадания в организм сразу большого количества незнакомого штамма возбудителей.
Далеко не все разновидности стрептококков опасны для здоровья человека, более того – в этой группе есть даже микробы, приносящие пользу. Сам факт бактерионосительства не должен становиться поводом для тревоги, ведь избежать его практически невозможно, равно как нельзя и полностью искоренить стрептококк из своего организма. А крепкий иммунитет и соблюдение элементарных правил личной гигиены дают все основания рассчитывать на то, что недуг обойдет вас стороной.
Тем не менее, всех волнует вопрос, что делать, если вы или ваши близкие все-таки заболели: какие медикаменты принимать, и о каких осложнениях беспокоиться. Сегодня мы расскажем вам абсолютно все о стрептококке и заболеваниях, которые он вызывает, а также о методах диагностики и лечения стрептококковых инфекций.
С научной точки зрения, стрептококк – это представитель семейства Streptococcaceae, шаровидная или овоидная аспорогенная грамположительная факультативно-анаэробная бактерия. Давайте разберемся в этих сложных терминах и «переведем» их на простой человеческий язык: стрептококки имеют форму правильного или чуть вытянутого шарика, не образуют спор, не имеют жгутиков, не способны передвигаться, зато могут жить в условиях полного отсутствия кислорода.
Если посмотреть на стрептококки через микроскоп, то можно увидеть, что они никогда не встречаются поодиночке – только попарно или в виде правильных цепочек. В природе эти бактерии распространены очень широко: они есть и в почве, и на поверхности растений, и на теле животных и человека. Стрептококки очень устойчивы к нагреванию и замораживанию, и даже лежа в придорожной пыли, они годами сохраняют способность к размножению. Однако их легко победить с помощью антибиотиков пенициллинового ряда, макролидов или сульфаниламидов.
Чтобы стрептококковая колония начала активно развиваться, ей нужна питательная среда в виде сыворотки, сладкого раствора или крови. В лабораториях бактериям искусственно создают благоприятные условия, чтобы понаблюдать за тем, как они размножаются, ферментируют углеводы, выделяют кислоту и токсины. Колония стрептококков образует на поверхности жидкости или твердого питательного материала полупрозрачную или зеленоватую пленку. Исследования её химического состава и свойств позволили ученым определить факторы патогенности стрептококка и установить причины развития стрептококковых инфекций у человека.
Причиной практически всех стрептококковых инфекций является бета-гемолитический стрептококк, поскольку именно он способен разрушать красные кровяные тельца – эритроциты. В процессе жизнедеятельности стрептококки выделяют ряд токсинов и ядов, оказывающих губительное воздействие на организм человека. Этим и объясняются неприятные симптомы заболеваний, вызванных стрептококком: боль, жар, слабость, тошнота.
Факторы патогенности стрептококка следующие:
Стрептолизин — главный яд, нарушающий целостность клеток крови и сердца;
Скарлатинозный эритрогенин — токсин, из-за которого расширяются капилляры, и возникает кожная сыпь при скарлатине;
Лейкоцидин — фермент, который разрушает иммунные клетки крови – лейкоциты, и, тем самым, подавляет нашу естественную защиту от инфекций;
Некротоксин и летальный токсин – яды, вызывающие омертвение тканей;
Гиалуронидаза, амилаза, стрептокиназа и протеиназа – ферменты, с помощью которых стрептококки пожирают здоровые ткани и распространяются по организму.
В месте внедрения и разрастания колонии стрептококков возникает очаг воспаления, который беспокоит человека сильной болью и отеком. По мере развития болезни токсины и яды, выделяемые бактериями, разносятся с током крови по организму, поэтому стрептококковые инфекции всегда сопровождаются общим недомоганием, а в тяжелых случаях – масштабной интоксикацией, вплоть до рвоты, обезвоживания и помутнения сознания. Лимфатическая система реагирует на болезнь нагрубанием лимфоузлов, расположенных рядом с очагом воспаления.
Поскольку сами стрептококки и продукты их жизнедеятельности являются чужеродными для нашего организма, иммунитет реагирует на них, как на мощный аллерген, и пытается выработать антитела. Самое опасное последствие этого процесса – аутоиммунные заболевания, когда наше тело перестает признавать измененные стрептококком ткани и начинает атаковать их. Примеры грозных осложнений: гломерулонефрит, ревматоидный артрит, аутоиммунные воспаления оболочек сердца (эндокардит, миокардит, перикардит).
Стрептококки делятся на три группы по типу гемолиза эритроцитов:
Альфа-гемолитические или зеленящие — Streptococcus viridans, Streptococcus pneumoniae;
Бета-гемолитические — Streptococcus pyogenes;
Негемолитические — Streptococcus anhaemolyticus.
Для медицины имеют значение именно стрептококки второго типа, бета-гемолитические:
Streptococcus pyogenes — так называемые гноеродные стрептококки, которые вызывают ангину у взрослых и скарлатину у детей, и дают серьезные осложнения в виде гломерулонефрита, ревматизма и эндокардита;
Streptococcus pneumoniae — пневмококки, которые являются главными виновниками пневмонии и синусита;
Streptococcus faecalis и Streptococcus faecies — энтерококки, самые живучие бактерии этого семейства, вызывающие гнойные воспаления в брюшной полости и сердце;
Streptococcus agalactiae — бактерии, ответственные за большинство стрептококковых поражений мочеполовых органов и постнатальных воспалений маточного эндометрия у рожениц.
Что касается первого и третьего типа стрептококков, зеленящих и негемолитических, то это просто бактерии-сапрофиты, которые питаются за счет человека, но почти никогда не вызывают серьезных заболеваний, потому что не обладают способностью разрушать эритроциты.
Справедливости ради стоит упомянуть и о полезной бактерии из этого семейства – молочнокислом стрептококке. С его помощью на молокозаводах изготавливают всеми любимые молочные продукты: кефир, простоквашу, ряженку, сметану. Этот же микроб помогает людям с лактазной недостаточностью – это редкое заболевание, выражающееся в дефиците лактазы – фермента, необходимого для усвоения лактозы, то есть, молочного сахара. Иногда термофильный стрептококк дают грудничкам для профилактики сильных срыгиваний.
У взрослых людей бета-гемолитический стрептококк чаще всего вызывает острый тонзиллит, то есть, ангину, или фарингит – менее серьезное воспаление верхнего отдела ротоглотки. Значительно реже эта бактерия становится причиной отита, кариеса, воспаления легких, дерматита, рожи.
Фарингит, вызванный стрептококком, всегда начинается внезапно, поскольку обладает очень коротким инкубационным периодом, и характеризуется очень яркими симптомами: резкой болью при глотании, субфебрильной (невысокой) температурой, ознобом и общей слабостью. Пациенту настолько больно глотать, что иногда он полностью лишается аппетита. Диспепсические расстройства редко сопровождают стрептококковый фарингит, зато он часто осложняется увеличением и болезненностью подчелюстных лимфоузлов, охриплостью голоса и поверхностным, сухим кашлем.
Врач-терапевт на приеме быстро диагностирует фарингит с помощью визуального осмотра глотки: слизистая оболочка отечная, ярко-красная, покрытая сероватым налетом, миндалины опухшие, кое-где видны алые фолликулы в форме бублика. Стрептококковый фарингит почти всегда сочетается с насморком, причем, слизь прозрачная и настолько обильная, что может вызывать мацерацию (размокание) кожи под носом. Больному прописывают местные антисептики для горла в виде спрея или пастилок, в приеме антибиотиков внутрь никакой нужды нет.
Обычно это заболевание проходит так же внезапно, как и началось, и длится недолго – 3-6 дней. Жертвами фарингита становятся, в основном, молодые, или наоборот, пожилые люди с ослабленным иммунитетом, контактировавшие с больным человеком, пользовавшиеся его посудой или зубной щеткой. Хотя фарингит считается широко распространенной и несерьезной болезнью, он может давать весьма неприятные осложнения.
Последствиями фарингита могут стать:
Стрептококковая ангина (острый тонзиллит) может превратиться в настоящее бедствие для взрослого пациента, особенно пожилого, потому что несвоевременное и некачественное лечение этого заболевания часто становится причиной грозных осложнений на сердце, почки и суставы.
Факторы, способствующие развитию острого стрептококкового тонзиллита:
Ослабление общего и местного иммунитета;
Недавно перенесенная другая бактериальная или вирусная инфекция;
Негативное воздействие внешних факторов;
Длительный контакт с больным человеком и предметами его обихода.
Ангина начинается так же внезапно, как и фарингит – накануне вечером пациенту становится больно глотать, а уже наутро горло полностью охвачено инфекцией. Токсины разносятся с кровотоком по всему организму, вызывая увеличение лимфоузлов, высокую температуру, озноб, слабость, беспокойство, а иногда спутанность сознания и даже судороги.
Отечность и покраснение слизистой оболочки глотки;
Появление на слизистой горла рыхлого сероватого или желтоватого налета, а иногда и гнойных пробок;
У маленьких детей – диспепсические расстройства (понос, тошнота, рвота);
В анализах крови сильный лейкоцитоз, C-реактивный белок, ускорение СОЭ.
У стрептококковой ангины бывает два типа осложнений:
Гнойные – отит, синусит, флюс;
Негнойные – ревматизм, гломерулонефрит, синдром токсического шока, миокардит, эндокардит, перикардит.
Лечение ангины проводят с помощью местных антисептиков, но если воспаление не удается купировать в течение 3-5 дней, а организм охвачен тотальной интоксикацией, приходится прибегать к антибиотикам, чтобы предупредить осложнения.
Стрептококки очень опасны для новорожденных малышей: если происходит внутриутробное заражение, ребенок появляется на свет с высокой температурой, подкожными синяками, кровянистыми выделениями изо рта, затрудненным дыханием, а иногда и с воспалением оболочек мозга. Несмотря на высокий уровень развития современной перинатальной медицины, спасти таких детей удается не всегда.
Все стрептококковые инфекции у детей условно делятся на две группы:
Первичные – ангина, скарлатина, отит, фарингит, ларингит, импетиго;
Вторичные – ревматоидный артрит, васкулит, гломерулонефрит, эндокардит, сепсис.
Безусловными лидерами по частоте заболеваемости у детей являются ангина и скарлатина. Некоторые родители считают эти болезни абсолютно разными, а некоторые, наоборот, путают их между собой. В действительности скарлатина – это тяжелая форма стрептококковой ангины, сопровождающаяся кожной сыпью.
Заболевание очень заразно, и распространяется среди воспитанников детских дошкольных учреждений и школ со скоростью лесного пожара. Болеют скарлатиной обычно дети в возрасте от двух до десяти лет, причем, только один раз, поскольку к недугу формируется стойкий иммунитет. Важно понимать, что причиной скарлатины является не сам стрептококк, а его эритрогенный токсин, который и вызывает сильное отравление организма вплоть до затуманивания сознания иточечную красную сыпь, по которой врач-педиатр может безошибочно отличить скарлатину от обычной ангины.
Принято выделять три формы скарлатины:
Легкая — болезнь длится 3-5 дней и не сопровождается масштабной интоксикацией;
Средняя –продолжается неделю, отличается сильным отравлением организма и большой площадью высыпаний;
Тяжелая – может затянуться на несколько недель и перейти в одну из патологических форм: токсическую или септическую. Токсическая скарлатина проявляется потерей сознания, обезвоживанием и судорогами, а септическая – сильным лимфаденитом и некротической ангиной.
Скарлатина, как и все стрептококковые инфекции, обладает коротким инкубационным периодом и поражает ребенка внезапно, а продолжается в среднем 10 дней.
Высокая температура, озноб, ломота в теле, головная боль и сильная боль при глотании;
Общая слабость, вялость, сонливость;
Тошнота, понос, рвота, обезвоживание, потеря аппетита;
Характерное одутловатое лицо и нездоровый блеск конъюнктивы;
Очень сильное увеличение и болезненность подчелюстных лимфоузлов, вплоть до невозможности открывать рот и глотать пищу;
Покраснение кожных покровов и появление на них мелких розеол или папул, сначала на верхней части корпуса, а через несколько дней и на конечностях. Это выглядит, как гусиная кожа, притом на щеках сыпь сливается и образует алую корку;
Побледнение носогубного треугольника в сочетании с вишневыми губами;
Обложенность языка серым налетом, которая проходит спустя три дня, начиная с кончика, и вся поверхность становится алой с выступающими сосочками. Язык напоминает по виду ягоду малины;
Синдром Пастиа – скопление сыпи в складках кожи и сильный суд;
Помутнение сознания вплоть до обмороков, реже – бред, галлюцинации и судороги.
Болезненные симптомы нарастают в течение первых трех дней с момента начала заболевания, а затем постепенно затухают. Количество и выраженность сыпи уменьшаются, кожа становится белесой и сухой, иногда у ребенка на ладонях и стопах она сходит целыми пластами. В организме вырабатываются антитела к эритротоксину,поэтому если дети, переболевшие скарлатиной, вновь сталкиваются с возбудителем, это приводит лишь к ангине.
Скарлатина очень опасна своими осложнениями: гломерулонефритом, воспалением сердечной мышцы, васкулитом, хроническим лимфаденитом.
Средняя и тяжелая форма этого заболевания требуют адекватной и своевременной антибактериальной терапии, а также тщательного ухода за ребенком и последующих мероприятий по укреплению его иммунитета, например, отдыха в санатории и курса поливитаминов.
Одна из причин, почему будущие матери должны быть очень щепетильны в вопросах личной гигиены – это стрептококк и стафилококк, которые могут легко проникнуть в половые пути при неправильном подтирании, длительном ношении нижнего белья, использовании нестерильных средств интимной гигиены, прикосновении к половым органам грязными руками и незащищенных половых контактах. Безусловно, стрептококк в норме присутствует в микрофлоре влагалища, но организм беременной женщины ослаблен, и естественных защитных механизмов может не хватить для сдерживания инфекции.
Норма содержания условно-патогенных стрептококков вмазке из влагалища беременной женщины — менее 104 КОЕ/мл.
Наибольшее значение в развитии патологии беременности имеют следующие стрептококки:
Streptococcus pyogenes вызывает ангину, пиодермию, цистит, эндометрит, вульвит, вагинит, цервицит, гломерулонефрит, послеродовой сепсис, а также внутриутробное заражение плода со всеми вытекающими последствиями;
Streptococcus agalactiae также может стать причиной эндометрита и воспалительных заболеваний мочеполовых органов у матери, а у новорожденного вызвать менингит, сепсис, пневмонию и неврологические расстройства.
Если в мазке у беременной женщины обнаруживается опасная концентрация стрептококков, проводят местную санацию с помощью антибактериальных суппозиториев. А с полномасштабными стрептококковыми инфекциями, например, ангиной, дело обстоит намного хуже, поскольку большинство антибиотиков, к которым чувствителен стрептококк, при беременности строго противопоказаны. Вывод банален: будущим матерям нужно тщательно беречь свое здоровье.
Стрептококковые инфекции могут давать следующие осложнения:
Воспаление сердечных оболочек – эндокардит, миокардит, перикардит;
Пульпит – воспаление содержимого зубов;
Синдром токсического шока;
Острая ревматическая лихорадка;
Механизм развития осложнений стрептококковых инфекций изучен не до конца, однако, ученые полагают, что всему виной явление перекрестного иммунитета, когда антитела, выработанные для борьбы со стрептококком, ополчаются на собственные клетки организма, измененные возбудителем.
Ангина и фарингит осложняются острой ревматической лихорадкой примерно в 3% случаев. Решающим моментом в предупреждении этого грозного последствия стрептококковых инфекций является своевременная и адекватная антибактериальная терапия. Раньше, когда в арсенале медиков не было такого количества мощных и безопасных антибиотиков, ОРЗ встречалась очень часто, и становилась причиной гибели молодых и здоровых людей от банальной простуды.
Острый гломерулонефрит, то есть, аутоиммунное воспаление почек, развивается примерно у 10% больных спустя 2-3 недели после перенесенной «на ногах», нелеченой стрептококковой инфекции. Дети страдают гломерулонефритом намного чаще, чем взрослые, но у них это заболевание протекает легче, и обычно не вызывает фатальных последствий.
Самыми опасными для жизни и здоровья являются аутоиммунные поражения сердечной мышцы, соединительной ткани и суставов. Эндокардит иногда переходит в порок сердца и становится причиной тяжелых форм сердечной недостаточности. Ревматоидный артрит –неизлечимое заболевание, которое постепенно обездвиживает человека и приводит к смерти от удушья. К счастью, такие грозные осложнения развиваются менее чем в 1% случаев перенесенных стрептококковых инфекций.
Для диагностики стрептококковых инфекций используются анализы крови, мочи, мокроты, носовой слизи, соскобов с поверхности кожи (при рожистых заболеваниях) и со слизистой оболочки ротоглотки (при фарингите и ангине), а также мазков из влагалища или уретры при болезнях мочеполовой сферы.
Самые распространенные методы диагностики стрептококка следующие:
Лаборант с помощью стерильного ватного тампона берет мазок с поверхности зева, помещает исследуемый материал в кровяной агар и выдерживает сутки в закрытой колбе при температуре 37°C, затем оценивает результат с помощью микроскопа, выделяет колонию бактерий с гемолизом и пересевает её в кровяной или сахарный бульон. Там стрептококки через трое суток дают выраженный придонный и пристеночный рост, а по цвету и характерному виду колонии можно сделать вывод о серогруппе возбудителя и подобрать подходящий антибиотик;
Если есть подозрение на сепсис, у больного берут 5 мл крови и засевают в сахарный бульон с тиогликолем. Материал инкубируют при температуре 37°Cв течение восьми дней, дважды пересевая его в кровяной агар – на четвертые и на восьмые сутки. У здорового человека кровь стерильна, а у больного будет наблюдаться рост бактериальных колоний, по характеру которого можно сделать вывод о штамме возбудителя;
Метод серодиагностики позволяет определить наличие в крови пациента антител к стрептококку, а также их количество, и, таким образом, подтвердить или опровергнуть диагноз;
Реакция латекс-агглютинации и ИФА – это методы экспресс-диагностики стрептококковых инфекций по крови;
Дифференциальная диагностика необходима для того, чтобы отличить стрептококковую инфекцию от очень похожей, стафилококковой.
Стрептококки и стафилококки вызывают у человека одни и те же заболевания: ангину, фарингит, дерматит, отит, сепсис. Разница только в скорости развития, яркости симптомов и тяжести течения болезней.
Например, ангина, вызванная стрептококком, гораздо более заразна, проявляется очень сильной болью, чаще переходит в гнойную форму и вызывает осложнения. Зато золотистый стафилококк плохо поддается санации и постоянно приводит к реинфицированию пациента.
Предупрежден – значит, вооружен. Вот почему большинство людей, прежде всего, пытаются разобраться, насколько опасна на практике та или иная бактерия, как уберечься от заражения, и что конкретно предпринимать, если вы столкнулись с возбудителем. Постараемся обстоятельно ответить на самые частые вопросы о стрептококке.
Источником инфекции почти всегда выступает больной человек и предметы его обихода: посуда, зубная щетка, полотенце, носовой платок. От бессимптомного носителя подцепить бактерию почти невозможно.
Стрептококк передается следующими путями:
Вызвать у себя стрептококковую инфекцию половых органов можно и самостоятельно, при несоблюдении элементарных правил личной гигиены. Но наиболее опасными с точки зрения заражения являются больные ангиной или фарингитом люди, с которым вы стоите рядом во время разговора, кашля и чихания. На второе место можно поставить немытые или несвежие продукты питания, которые приносят в организм стрептококк, и вызывают диспепсические расстройства и пищевые отравления.
Существуют факторы, значительно повышающие вероятность развития стрептококковых инфекций:
Иммунные заболевания, например, ВИЧ;
Сопутствующие вирусные и анаэробные инфекции: ОРВИ, хламидиоз, микоплазмоз;
Хронические болезни ЖКТ: гастрит, язва, дисфункции кишечника.
Стрептококковые инфекции носят ярко выраженный сезонный характер: эта бактерия буквально ходит следом за вирусами и распространяется среди людей поздней осенью и ранней зимой, как раз во время волны всеобщей заболеваемости ОРЗ и гриппом. Хуже всего то, что стрептококк существенно осложняет течение простудных заболеваний, но если врач его не диагностировал, то и антибиотики он не станет назначать, ведь вирусы к ним равнодушны. Вот почему при выраженной интоксикации и упорном течении простуды нужно обязательно сдавать анализы.
Стафилококк – это шаровидная грамположительная анаэробная бактерия диаметром 0,5-1 мкм. Она не имеет органов движения, не продуцирует споры. Некоторые штаммы стафилококка объединяются в капсулы или образуют L-формы, то есть, полностью или частично утрачивают клеточную оболочку, но сохраняют способность к делению. Стафилококк – это условно-патогенный микроб, то есть, он вызывает заболевание только при определенных условиях, а все остальное время просто присутствует в организме, ничем себя не проявляя. Удивительно, но все перечисленные признаки характерны и для стрептококка. Та же форма и диаметр, тот же класс бактерий.
Есть лишь несколько признаков, по которым можно отличить стафилококк от стрептококка:
Стафилококки группируются неправильными формами в виде виноградных гроздьев, реже слипаются попарно или пребывают в одиночестве. А стрептококки всегда образуют пары или выстраиваются в правильную цепочку;
Стафилококки редко образуют капсулы, а вот у стрептококков почти все штаммы капсулируются с помощью оболочек из гиалуроновой кислоты;
Стафилококки нечасто переходят в L-формы, зато стрептококки делают это очень легко;
Стафилококк никогда не становится причиной эпидемиологических вспышек, а вызываемые им заболевания развиваются только на фоне сниженного иммунитета. Стрептококк, напротив, крайне заразен, и часто становится причиной сезонных эпидемий простуды.
Бета-гемолитический стрептокок – виновник 80% всех фарингитов и ангин, остальные 20% заболеваний ротоглотки вызваны либо стафилококком, либо комбинацией обеих бактерий.
Если у вас просто обнаружили стрептококк при анализе мазка из глотки, делать не нужно ровным счетом ничего. Лечат не результаты анализов, а конкретное заболевание. У любого человека, хотя бы раз перенесшего фарингит или ангину, на слизистой оболочке горла почти наверняка присутствует стрептококк, но пока иммунитет находится на должном уровне, вам ничего не угрожает.
Как мы уже упоминали выше, стрептококк относится к условно-патогенным микроорганизмам, то есть, является неотъемлемой частью здоровой микрофлоры. А здоровая микрофлора – это не та, в которой есть только «хорошие» бактерии, а та, где они пребывают в равновесии. И если для самого человека стрептококк – это «плохая» бактерия, то не стоит забывать о том, что она может быть плохой для некоторых других представителей патогенной флоры и мешать им размножаться. Враг моего врага – мой друг.
Вторая причина, почему не нужно трогать стрептококк, обнаруженный в горле, но не вызывающий заболевания, заключается в эффекте адаптации к антибиотикам. Попытки нанести по заразе «упреждающий удар» оборачиваются тем, что бактерии полностью не исчезают, а лишь приспосабливаются к антибактериальным препаратам, мутируют и передают своим потомкам генетическую информацию о враге. И потом, когда появится действительно серьезная причина для приема антибиотиков, лекарства могут оказаться бесполезными.
В мазке из горла и носа здорового человека в норме могут обнаруживаться следующие стрептококки:
С любым из перечисленных видов бактерий можно и нужно мирно уживаться. Даже рассасывание пастилок от боли в горле при её отсутствии или распыление антибактериальных спреев принесет вместо пользы огромный вред, не говоря уже о пероральном приеме антибиотиков в таблетках. Такими профилактическими мерами вы вместе со стрептококком убьете ещё неизвестно кого, разрушите всю микрофлору глотки и заставите свой организм строить её заново. И ещё неизвестно, что из этого получится. Поэтому если стрептококк просто присутствует у вас в горле, поступайте с ним, как в известной поговорке: «не трожь лихо, пока оно тихо».
Во влагалище здоровой женщины может обитать до ста видов различных микроорганизмов, включая бактерии, простейшие паразиты и грибки. И почти у каждой пациентки гинеколога в мазке обнаруживаются стрептококки. Но это не является причиной для тревоги, пока баланс микрофлоры влагалища не нарушен.
От 95% до 98% всех микроорганизмов, живущих в женских половых путях, должны составлять палочки Додерляйна, а на долю условно-патогенной флоры (стрептококков, стафилококков, кандид) должно приходиться не более 5%.
Помня это правило, квалифицированный врач никогда не станет назначать пациентке антибиотики, ни местно, ни перорально, если просто увидит у нее в мазке стрептококки. Вторгаться в микробиологический баланс здоровых половых органов неразумно по той же причине, что и в случае с горлом: если существующий фон не вызывает воспаления, то не нужно его корректировать.
Само присутствие стрептококка в мазке из влагалища может свидетельствовать о следующих процессах:
Мирное сосуществование всех представителей микрофлоры;
Инфекция, передающаяся половым путем.
Если стрептококков в мазке очень мало, а палочек Додерляйна наоборот, много, то речь идёт о первом варианте. Если стрептококков больше, чем палочек Додерляйна, но количество лейкоцитов в поле зрения не превышает 50 штук, речь идёт о втором варианте, то есть, о дисбактериозе влагалища. Ну, а если лейкоцитов множество, то ставится диагноз «бактериальный вагиноз», который конкретизируется в зависимости от типа главного возбудителя. Им может быть не только стрептококк, но и стафилококк, герднерелла (гарднереллез), трихомонада (трихомониаз), кандида (кандидоз), микоплазма (микоплазмоз), уреаплазма (уреаплазмоз), хламидия (хламидиоз) и многие другие микроорганизмы.
Таким образом, лечение стрептококка во влагалище, как и эрадикация любого другого возбудителя проводится только в том случае, если его количество в мазке непропорционально велико и сопровождается выраженным лейкоцитозом. Все подобные половые инфекции имеют очень яркую симптоматику, а исследование мазка необходимо для того, чтобы определить виновника и подобрать подходящий антибиотик.
Лечением стрептококковых инфекций занимается тот специалист, в чьей сфере ответственности находится очаг воспаления: простудные заболеваниялечит терапевт, скарлатину – педиатр, дерматит и рожу – дерматолог, мочеполовые инфекции – гинеколог и уролог, и так далее. В большинстве случаевпациенту назначают антибиотики из группы полусинтетических пенициллинов, но если на них есть аллергия, прибегают к макролидам, цефалоспоринам или линкосамидам.
Для лечения стрептококковых инфекций применяют следующие антибиотики:
Бензилпенициллин – инъекционно, 4-6 раз в сутки;
Феноксиметилпенициллин – взрослым по 750 мг, а детям по 375 мг дважды в день;
Амоксициллин (Флемоксин Солютаб) и Аугментин (Амоксиклав) – в аналогичной дозировке;
Азитромицин (Сумамед, Азитрал) – взрослым 500 мг однократно в первые сутки, затем по 250 мг каждый день, детям дозировка рассчитывается исходя из 12 мг на каждый кг веса;
Цефуроксим – инъекционно по 30 мг на каждый кг веса дважды в день, перорально 250-500 мг дважды в день;
Цефтазидим (Фортум) – инъекционно один раз в сутки по 100 – 150 мг на каждый кг веса;
Цефтриаксон – инъекционно один раз в сутки по 20 – 80 мг на каждый кг веса;
Цефотаксим – инъекционно один раз в сутки по 50 – 100 мг на каждый кг веса, только при отсутствии эффекта от других антибиотиков;
Цефиксим (Супракс) — перорально по 400 мг один раз в сутки;
Джозамицин – перорально один раз в сутки по 40 – 50 мг на каждый кг веса;
Мидекамицин (Макропен) — пероральноодин раз в сутки по 40 – 50 мг на каждый кг веса;
Кларитромицин – перорально один раз в сутки по 6 – 8 мг на каждый кг веса;
Рокситромицин – перорально по 6 – 8 мг на каждый кг веса;
Спирамицин (Ровамицин) — перорально два раза в сутки по 100 ЕД на каждый кг веса;
Эритромицин – пероральночетыре раза в сутки по 50 мг на каждый кг веса.
Стандартный курс лечения стрептококковой инфекции занимает 7-10 дней. Очень важно не прекращать приём препарата сразу после улучшения самочувствия, не допускать пропусков и не изменять дозировку. Все это становится причиной многократных рецидивов заболевания и существенно повышает риск развития осложнений. В дополнение к внутримышечному, внутривенному или пероральному приему антибиотиков при лечении стрептококка используют местные антибактериальные средства в виде аэрозолей, растворов для полоскания горла и сосательных таблеток. Эти препараты существенно ускоряют выздоровление и облегчают течение заболевания.
Самые эффективные препараты для местного лечения стрептококковых инфекций ротоглотки следующие:
Ингалипт – сульфаниламидный антибактериальный аэрозоль для горла;
Тонзилгон Н — местный иммуностимулятор и антибиотик растительного происхождения в виде капель и драже;
Гексорал – антисептический аэрозоль и раствор для полоскания горла;
Хлоргексидин – антисептик, продается отдельно в виде раствора, а также входит в состав многих таблеток от боли в горле (Анти-Ангина, Себидина, Фарингосепта);
Цетилпиридин – антисептик, содержится в таблетках Септолете;
Дихлорбензоловый спирт – антисептик, содержится во многихаэрозолях и таблетках для рассасывания (Стрепсилс, Аджисепт, Ринза, Лорсепт, Суприма-ЛОР, Астрасепт, Терасил);
Йод – содержится в аэрозолях и растворах для полоскания горла (Йодинол, Вокадин, Йокс, Повидон-йод).
Лизобакт, Иммунал, ИРС-19, Имунорикс, Имудон – местные и общие иммуностимуляторы.
Если для лечения стрептококковой инфекции внутрь принимались антибиотики, понадобятся препараты для восстановления нормальной микрофлоры внутренних органов:
Лечение стрептококка у маленьких детей проводится с добавлением антигистаминных препаратов:
Нелишним будет профилактический приём витамина C, который укрепляет стенки сосудов, способствует повышению иммунного статуса и детоксикации организма. В трудных ситуациях врачи используют для лечения специальный стрептококковый бактериофаг – это искусственно созданный вирус, пожирающий стрептококки. Перед применением бактериофаг тестируют, подселяя его в колбу с кровью больного и наблюдая за эффективностью. Вирус справляется не со всеми штаммами, иногда приходится прибегать к комбинированному пиобактериофагу. В любом случае, эта мера оправдана только тогда, когда инфекцию не удается купировать с помощью антибиотиков, или у больного аллергия на все актуальные типы антибактериальных препаратов.
Очень важно соблюдать правильный режим во время лечения стрептококковых инфекций. Серьезное заболевание с выраженной интоксикацией организма требует нахождения в постели. Именно активные движения и работа в период болезни являются главными предпосылками для развития серьезных осложнений на сердце, почки и суставы. Для выведения токсинов нужно много воды – до трех литров ежедневно, как в чистом виде, так и в виде теплого лечебного чая, соков и морсов. Согревающие компрессы на шею и уши можно ставить только в том случае, если у больного не повышена температура тела.
При стрептококковой ангине категорически нельзя пытаться ускорить выздоровление, сдирая гнойный налет и пробки со слизистой оболочки горла с помощью бинта, смоченного йодом или люголем. Это приведет к проникновению возбудителя ещё глубже и усугублению болезни.
При остром тонзиллите и фарингите нельзя раздражать горло слишком горячей, или наоборот, ледяной пищей. Грубая еда также недопустима – она травмирует воспаленную слизистую оболочку. Лучше всего питаться кашами, супами-пюре, йогуртами, мягкими творожками. Если у больного совсем нет аппетита, не нужно пичкать его едой, это обернется только тошнотой и рвотой. Пищеварение –процесс, на который наш организм тратит много энергии. Поэтому во время лечения стрептококковой инфекции, когда органы пищеварения итак работают плохо, а организм отравлен токсинами, голодание с обильным питьем может оказаться полезнее полноценного питания.
Разумеется, в самом тщательном уходе нуждаются дети, болеющие стрептококковой ангиной или скарлатиной. Ребенку каждые полтора часа дают теплый липовый или ромашковый чай, прикладывают к воспаленным глазам и горячему лбу прохладные примочки, смазывают зудящие и шелушащиеся участки кожи детским кремом. Если малыш в состоянии полоскать горло, нужно делать это как можно чаще с использованием настоя ромашки или шалфея. После выздоровления от тяжелой формы скарлатины маленьким пациентам рекомендуется отдых в санатории, профилактический приём поливитаминов, иммуностимуляторов, про- и пребиотиков.
Образование: В 2009 году получен диплом по специальности «Лечебное дело», в Петрозаводском государственном университете. После прохождения в интернатуры в Мурманской областной клинической больницы получен диплом по специальности «Оториноларингология» (2010 г.)
источник
Streptococcus pyogenes — бактерия, в норме обитающая в организме человека и не наносящая вреда здоровью. Активация микробов, их размножение и приобретение болезнетворных свойств происходит под влиянием негативных факторов. Пиогенный стрептококк может попасть в организм из внешней среды и спровоцировать развитие заболеваний ЛОР-органов, мозговой ткани, сердца, мочевыводящих путей. Одномоментное внедрение ударной дозы патогенов всегда заканчивается патологическим процессом. Благодаря способности к токсинообразованию бактерии вызывают тяжелую интоксикацию и астенизацию.
Факторы, провоцирующие развитие инфекционного процесса, подавляют иммунитет, который контролирует постоянное количество этих условно-патогенных микроорганизмов в том или ином биоценозе. Когда иммунная защита снижается, возникает недуг. Спровоцировать стрептококковую инфекцию могут стрессы, переохлаждения, сквозняки, гиповитаминоз, хронические соматические патологии, неблагополучная экологическая обстановка.
Диагностика патологии, вызванной Streptococcus pyogenes, основывается на данных, полученных в ходе микробиологического исследования отделяемого зева, мокроты, крови, мочи, гноя. Всем больным показано этиотропное противомикробное лечение антибиотиками из группы пенициллинов, цефалоспоринов, карбапенемов. а также патогенетическая и симптоматическая терапия, назначенная врачом с учетом индивидуальных особенностей организма.
Streptococcus pyogenes — аспорогенный и неподвижный кокк, который является грамположительным и в мазке выстраивается цепочками или парами. Эти округлые бактерии имеют капсулу и клеточную стенку, состоящую из трех слов, на поверхности которых имеются антигены. Микроорганизмы способны существовать как в присутствии кислорода, так и без него.
Стрептококки прихотливы к условиям культивирования. Их выращивают на специальных средах, содержащих стимуляторы — эритроциты или сахара. На кровяном агаре бактерии образуют вокруг колоний область просветления — прозрачный гемолиз. Капсульные штаммы на плотных средах дают мелкие бесцветные слизистые колонии с матовой поверхностью, а бескапсульные штаммы растут в виде блестящих и гладких колоний. В жидкой среде они имеют вид придонно-пристеночной мути.
Микроб является каталазанегативным и чувствительным к бацитрацину. Он расщепляет глюкозу, лактозу, сахарозу, салицил с выделением газа, который легко обнаружить с помощью индикатора. Стрептококк устойчив к гипотермии и чувствителен к нагреванию, воздействию хлорсодержащих дезинфицирующих средств и бета-лактамных антибиотиков.
- Факторы вирулентности – адгезины, представляющие собой липидно-белковые комплексы, которые обеспечивают взаимодействие микроба с мембраной эпителиоцитов и колонизацию слизистой оболочки. Защиту от фагоцитоза предоставляют капсула, М-белок и прочие антихемотаксические факторы.
- Ферменты – гемолизин, стрептокиназы А и В, дезоксирибонуклеаза, гиалуронидаза. Благодаря ферментам осуществляются процессы инвазии, адгезии и колонизации: микроб проникает в макроорганизм, оседает на эпителии, внедряется в эпителиоциты, вызывая их деструкцию.
- Ряд токсинов — О-стрептолизин, S-стрептолизин, лейкоцидин, цитотоксины, эритрогенный токсин, некротоксин. Они разрушают окружающие ткани, угнетают иммунитет и уничтожают иммунокомпетентные клетки, вызывают некротические процессы, а также тяжелую интоксикацию, диспепсию и аллергию. Они нарушают работу всего организма.
Патогенетические звенья пиогенной инфекции:
- Внедрение микробов в макроорганизм,
- Фиксация их на эпителии респираторного тракта,
- Размножение в эпителиоцитах,
- Выработка бактериями белка, подавляющего иммунные клетки,
- Местные воспалительные изменения,
- Образование геморрагий и эрозий на слизистой оболочке,
- Прорыв стрептококков в системный кровоток,
- Развитие бактериемии,
- Общее недомогание, интоксикация, дегидратация,
- Гематогенная диссеминация бактерий,
- Воспаление внутренних органов и их дисфункция.
Streptococcus pyogenes встречается повсеместно: на объектах внешней среды, в организме животных и человека. Он долго не погибает в домашней пыли и на бытовых предметах.
Больные лица с патологией органов дыхания считаются самыми опасными в эпидотношении. Тесный контакт, скученность людей и высокий уровень обсемененности — факторы, увеличивающие риск инфицирования. Пиогенный стрептококк может вызывать крупные вспышки тонзиллита или фарингита в закрытых коллективах. Самыми восприимчивыми к инфекции являются дети дошкольного возраста и школьники, а также пожилые лица и люди с иммунодефицитом. Уровень заболеваемости достигает максимума в холодное время года, когда организм ослаблен вирусами. На фоне ОРВИ чаще всего развивается вторичная бактериальная инфекция.
Особого внимания заслуживают носители стрептококка, которые выявляются совершенно случайно. У них отсутствуют характерные клинические проявления, зато в мазке из зева выделяется пиогенный стрептококк. Такие лица, не зная о своем носительстве, заражают окружающих. Бактерионосительство особенно распространено среди школьников.
Лечение требуется носителям, которые относятся к группе риска:
- Имеют в анамнезе ревматизм или гломерулонефрит,
- Находились в условиях вспышки стрептококковой инфекции,
- Пребывали длительно в стационаре,
- Часто болеют стрептококковыми ангинами,
- Тесно контактировали с больными острой формой патологии,
- Дети, которым планируется удаление миндалин.
Инфекция, вызванная пиогенным микроорганизмом, распространяется аэрогенным, контактным и пищевым путями. Не исключены также вертикальный и половой способы заражения. Главными факторами в процессе инфицирования являются: ослабление иммунной системы и взаимодействие с большим количеством людей, среди которых присутствуют носители инфекции. Больные с гнойничковым поражением кожи не менее опасны, чем лица с ангиной. Стрептококк пиогенес с воспаленной кожи попадает на продукты питания и быстро в них размножается. После употребления обсемененной пищи развивается пищевая токсикоинфекция.
- Имеют вредные привычки,
- Часто подвергаются стрессу,
- Страдают бессонницей и хронической усталостью,
- Неправильно питаются,
- Мало двигаются,
- Испытывают нехватку витаминов и минералов,
- Смостоятельно и долго принимают антибиотики,
- Постоянно используют деконгестанты — препараты от насморка,
- Работают в загрязненных помещениях и рискуют получить травмы,
- Часто переохлаждаются,
- Имеют в анамнезе иммунодефицитные состояния и тяжелые заболевания – анемию, миеломную болезнь, сахарный диабет,
- Перенесли хирургическое вмешательство,
- Лечатся цитостатиками или гормонами,
- Испытывают регулярное физическое перенапряжение,
- Живут в условиях сложной экологической обстановки.
Пиогенный стрептококк вызывает тяжелую интоксикацию, которая проявляется:
- Общей слабостью и вялостью,
- Лихорадкой,
- Жаром, переходящим в озноб,
- Цефалгией, миалгией, артралгией,
- Упадком жизненных сил,
- Снижением работоспособности,
- Признаками диспепсии,
- Беспокойством,
- Сонливостью и капризностью у детей.
В тяжелых случаях у больных возникают фебрильные судороги, бред и помрачение сознания.
Наиболее частые и опасные заболевания, вызванные пиогенным стрептококком:
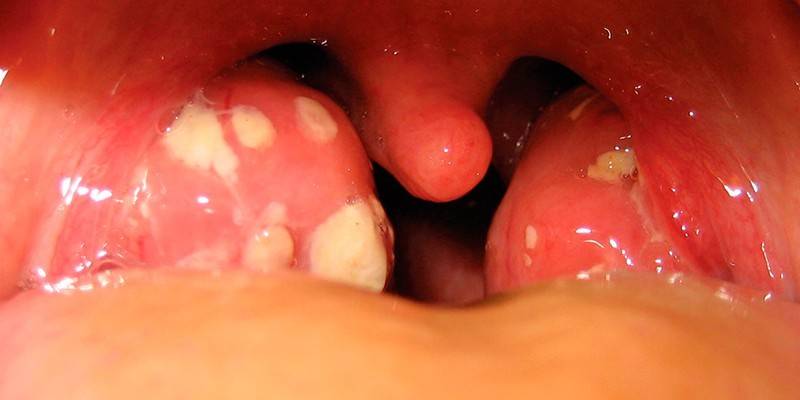
Местные признаки тонзиллита, вызванного Streptococcus pyogenes: гипертрофия миндалин, образование на них гнойного налета, увеличение шейных лимфоузлов, нестерпимая боль в горле, приглушенность голоса, хрипота. ЛОР-врач на осмотре обнаруживает гиперемию мягкого неба, небных дужек и задней стенки глотки. Отечные миндалины покрыты желтым налетом, который легко снимается, имеет пористую структуру и рыхлую консистенцию.
Фарингит имеет аналогичные клинические проявления, но протекает немного легче. Основным симптомом также является боль в горле, второстепенными — вялость, слабость, ломота во всем теле, отсутствие аппетита, сухой кашель, осиплость. ЛОР-врач, обследуя больного, обнаруживает гиперемию глотки, точечные геморрагии, гипертрофированные миндалины.
фото: сыпь на коже при скарлатине
Скарлатина традиционно считается чисто детским заболеванием. В действительности это не так: недуг встречается у взрослых мужчин и женщин, но намного реже, чем у детей. У больных на фоне сильнейшей интоксикации появляется боль в горле, рвота. Увеличенные лимфоузлы болят и мешают свободно открыть рот. На осмотре обнаруживают ярко-красное небо и гипертрофированные миндалины с белым налетом. На коже появляется ярко-розовая сыпь в виде мелких красных пятнышек, возвышающихся над ее поверхностью.
Streptococcus pyogenes опасен тем, что вызывает тяжелые аутоиммунные расстройства, протекающие в форме ревматизма. Собственные клетки организма, пораженные микробом, воспринимаются иммунной системой как чужеродные. К ним начинают вырабатываться аутоантитела, формируются иммунные комплексы, которые вызывают асептическое воспаление. Его первые проявления возникают спустя 2-3 недели после ангины или скарлатины.
- Симптомами ревмокардита являются: кардиалгия, тахикардия, аритмия, одышка, акроцианоз, головокружения, обмороки, отечность ног, постоянная слабость., немотивированная утомляемость, скачки артериального давления. Если недуг не лечить, возникнут тяжелые осложнения — пороки сердца, которые могут привести к инвалидности и смерти больных.
Лабораторная диагностика — основной способ выявления Streptococcus pyogenes, заключающийся в проведении бактериологического и серологического исследований. Каждый из этих методов довольно эффективен.
В норме пиогенный стрептококк содержится в носоглотке в количестве, не превышающем 10 5 степени микробных клеток. Более высокие показатели – 10 6 и 10 7 степени – нуждаются в медицинской коррекции.
Streptococcus pyogenes под микроскопом
Бактериологическое исследование начинается с отбора биоматериала. Стерильным ватным тампоном лаборант проводит по небным дужкам, спинке языка, миндалинам пациента. При наличии у больного иных симптомов в лабораторию доставляют кровь, мокроту, мочу, гной, ликвор. Стрептококки хорошо растут на средах с кровью. Благодаря факторам патогенности они разрушают эритроциты, образуя на чашках зоны прозрачного гемолиза. Посевы после суточной инкубации просматривают, а выросшие колонии изучают под микроскопом. В окрашенных по Грамму мазках обнаруживают синие круглые бактерии, расположенные короткими цепочками или парами. После накопления культуры на скошенном кровяном или сывороточном агаре определяют ее морфологические, культуральные и биохимические свойства. Завершив идентификацию выделенного микроорганизма, ставят тест на его чувствительность к антибиотикам.
К методам экспресс-диагностики относится ПЦР и ИФА. В первом случае быстро и точно обнаруживают ДНК стрептококка в исследуемом образце, а во втором — определяют стрептококковый антиген в крови или ином биоматериале. Не смотря на то, что данные процедуры считаются специфичными и быстрыми, они обладают меньшей чувствительностью, чем классический бакпосев. Именно поэтому отрицательный результаты данных тестов должны быть подтверждены культуральным методом.
Клинический анализ крови – стандартный диагностический метод, выявляющий характерные признаки воспаления: лейкоцитоз, подъем СОЭ, сдвиг формулы влево.
Лечение заболеваний, вызванных streptococcus pyogenes, комплексное. Оно включает применение противомикробных, иммуномодулирующих и десенсибилизирующих препаратов. Больным показана дезинтоксикационная и симптоматическая терапия.
Streptococcus pyogenes чувствительны к бета-лактамным антибиотикам. Ко всем остальным группам они остаются резистентными.
Основные группы медикаментов:
-
Антибиотики – «Амоксиклав», «Цефтриаксон», «Меропенем».
- Иммуностимуляторы – «Имунорикс», «Исмиген», «Бронхомунал».
- Эубиотики – «Бифидумбактерин», «Хилак форте», «Бифиформ».
- Десенсибилизирующие средства – «Супрастин», «Зиртек», «Тавегил».
- Местные антисептики при боли в горле – «Ингалипт», «Гексорал», «Хлорофиллипт».
- Детоксикация – «Полисорб», «Энтеросгель», «Регидрон».
- При необходимости полоскания рта и носа физиологическим раствором, «Фурацилином».
- Жаропонижающие препараты – «Нурофен», «Парацетамол».
- Сосудосуживающие капли в нос – «Тизин», «Ринонорм».
- Противорвотные средства – «Церукал», «Мотилиум».
- Для лечения ревматизма применяют НПВС и глюкокортикоиды.
Кроме медикаментозной терапии больным показан постельный режим и диета, разрешающая употребление легкоусвояемых продуктов с достаточным количеством витаминов. Готовить рекомендуется на пару или в духовом шкафу. Пища должна быть теплой и достаточно мягкой, чтобы дополнительно не раздражать и без того больное горло. Правильный питьевой режим, позволяющий вывести токсины из организма, заключается в употреблении трех литров воды в день.
После купирования интоксикации назначают физиопроцедуры – электрофорез, УВЧ, индуктотермию, СВЧ-терапию, магнитотерапию, ингаляции, иглоукалывание, ЛФК.
При отсутствии эффекта от лечения и ухудшении общего состояния больным показана госпитализация в стационар.
Мероприятия, предупреждающие развитие заболеваний, вызванный пиогенным стрептококком:
- Санация очагов хронической инфекции,
- Закаливание,
- Здоровый образ жизни без курения и алкоголя,
- Правильное питание,
- Раннее обнаружение и адекватное лечение больных и бактерионосителей,
- Прием витаминно-минеральных комплексов,
- Соблюдение санитарно-гигиенических норм и правил,
- Защита организма от переохлаждения и сквозняков,
- Диспансерное наблюдение за детьми, перенесшими повторные ангины или скарлатину,
- Оптимальная физическая нагрузка,
- Полноценный сон.
Streptococcus pyogenes – естественный обитатель организма человека, локализующийся преимущественно в носоглотке, кишечнике и на коже. Его активация и быстрое размножение очень опасны. Стрептококк способствует развитию заболеваний лишь при определенных негативных условиях, ослабляющих иммунную защиту и снижающих общую резистентность организма. Микроб разрушает эритроциты и вызывает воспаление в местах своего максимального скопления. При своевременном обнаружении стрептококка и правильном этиотропном лечении прогноз на выздоровление благоприятный.
источник




 Антибиотики – «Амоксиклав», «Цефтриаксон», «Меропенем».
Антибиотики – «Амоксиклав», «Цефтриаксон», «Меропенем».