Анализ мокроты расшифровка — это микроскопическое изучение клеток и их расшифровка. которая позволяет установить активность процесса при хронических болезнях бронхов и легких, диагностировать опухоли легкого.
Расшифровка анализа мокроты позволяют выявить различные заболевания.
Эозинофилы, составляют до 50-90% всех лейкоцитов, повышенные эозинофилы диагноструют заболевания:
- аллергические процессы;
- бронхиальная астма;
- эозинофильные инфильтраты;
- глистная инвазия лёгких.
Если количество нейтрофиов более 25 в поле зрения это говорит о наличии в организме инфекционного процесса.
Плоский эпителий, более 25 клеток в поле зрения — примесь отделяемого из полости рта.
Эластические волокна — Деструкция лёгочной ткани, абсцедирующая пневмония.
Спирали Куршмана диагностируют — бронхоспастический синдром, диагностика астмы.
Кристаллы Шарко-Лейдена диагностируют — аллергические процессы, бронхиальная астма.
Альвеолярные макрофаги — Образец мокроты идет из нижних дыхательных путей.
Мокрота выделяется при разнообразных заболеваниях органов дыхания. Анализ мокроты собирать ее лучше утром, перед этим надо прополоскать рот слабым раствором антисептика, затем кипяченой водой.
При осмотре отмечают суточное количество мокроты характер, цвет и запах мокроты, ее консистенцию, а также расслоение при стоянии в стеклянной посуде.
Анализы мокроты могут содержать:
- клеточные элементы крови,
- опухолевые клетки,
- простейшие микроорганизмы,
- личинки аскарид,
- растительные паразиты,
- различные бактерии и др.
| Показатель | Норма |
|---|---|
| Количество | 10-100 мл в сутки |
| Цвет | бесцветная |
| Запах | отсутствует |
| Слоистость | отсутствует |
| Реакция pH | нейтральная или щелочная |
| Характер | слизистая |
Повышенное выделение мокроты наблюдается при:
- отеке легких;
- абсцессе легких;
- бронхоэктатической болезни.
Если увеличение количества мокроты связано с нагноительным процессом в органах дыхания, это является признаком ухудшения состояния больного, если с улучшением дренирования полости, то расценивается как положительный симптом.
- гангрене легкого;
- туберкулезе легких, который сопровождается распадом ткани.
Пониженное выделение мокроты наблюдается при:
- остром бронхите;
- пневмонии;
- застойных явлениях в легких;
- приступе бронхиальной астмы (в начале приступа).
Зеленоватый
Зеленоватый цвет мокроты наблюдается при:
- абсцессе легкого;
- бронхоэктатической болезни;
- гайморите;
- посттуберкулезных нарушениях.
Различные оттенки красного
Отделение мокроты с примесью крови наблюдается при:
- туберкулезе;
- раке легкого;
- абсцессе легкого;
- отеке легких;
- сердечной астме.
Ржавый цвет мокроты наблюдается при:
- очаговой, крупозной и гриппозной пневмонии;
- туберкулезе легких;
- отеке легких;
- застойных явлениях в легких.
Иногда на цвет мокроты влияет прием некоторых лекарственных препаратов. При аллергии мокрота может быть ярко-оранжевого цвета.
Желто-зеленый или грязно-зеленый
Желто-зеленый или грязно-зеленый цвет мокроты наблюдается при различной патологии легких в сочетании с желтухой.
Черноватый или сероватый
Черноватый или сероватый цвет мокроты наблюдается у курящих людей (примесь угольной пыли).
Гнилостный запах мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого.
При вскрытии эхинококковой кисты мокрота приобретает своеобразный фруктовый запах.
- бронхите, осложненном гнилостной инфекцией;
- бронхоэктатической болезни;
- раке легкого, осложненном некрозом.
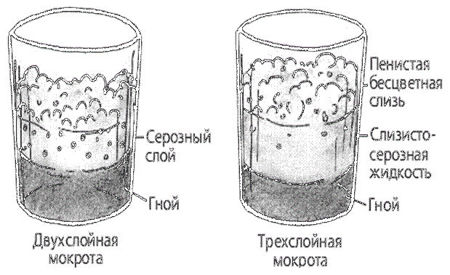
Двухслойная мокрота
Разделение гнойной мокроты на два слоя наблюдается при абсцессе легкого.
Трехслойная
Разделение гнилостной мокроты на три слоя – пенистый (верхний), серозный (средний) и гнойный (нижний) – наблюдается при гангрене легкого.
Кислую реакцию, как правило, приобретает разложившаяся мокрота.
Густая слизистая
Выделение густой слизистой мокроты наблюдается при:
- остром и хроническом бронхите;
- астматическом бронхите;
- трахеите.
Слизисто-гнойная
Выделение слизисто-гнойной мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого;
- гнойном бронхите;
- стафилококковой пневмонии;
- бронхопневмонии.
Выделение гнойной мокроты наблюдается при:
- бронхоэктазах;
- абсцессе легкого;
- стафилококковой пневмонии;
- актиномикозе легких;
- гангрене легких.
Серозная и серозно-гнойная
Выделение серозной и серозно-гнойной мокроты наблюдается при:
Кровянистая
Выделение кровянистой мокроты наблюдается при:
- раке легкого;
- травме легкого;
- инфаркте легкого;
- сифилисе;
- актиномикозе.
Альвеольные макрофаги
Большое количество альвеольных микрофагов в мокроте наблюдается при хронических патологических процессах в бронхолегочной системе.
Жировые макрофаги
Наличие в мокроте жировых макрофагов (ксантомных клеток) наблюдается при:
- абсцессе легкого;
- актиномикозе легкого;
- эхинококкозе легкого.
Клетки цилиндрического мерцательного эпителия
Наличие в мокроте клеток цилиндрического мерцательного эпителия наблюдается при:
Наличие в мокроте плоского эпителия наблюдается при попадании в мокроту слюны. Этот показатель не имеет диагностического значения.
- бронхите;
- бронхиальной астме;
- трахеите;
- онкологических болезнях.
Большое количество эозинофилов в мокроте наблюдается при:
- бронхиальной астме;
- поражении легких глистами;
- инфаркте легкого;
- эозинофильной пневмонии.
Эластические
Наличие эластических волокон в мокроте наблюдается при:
- распаде ткани легкого;
- туберкулезе;
- абсцессе легкого;
- эхинококкозе;
- раке легкого.
Наличие в мокроте обызвествленных эластических волокон наблюдается при туберкулезе легких.
Коралловидные
Наличие коралловидных волокон в мокроте наблюдается при кавернозном туберкулезе.
Спирали Куршмана
Наличие в мокроте спиралей Куршмана наблюдается при:
- бронхиальной астме;
- бронхите;
- опухоли легкого.
Кристаллы Шарко – Лейдена
Наличие в мокроте кристаллов Шарко -Лейдена – продуктов распада эозинофилов – наблюдается при:
- аллергии;
- бронхиальной астме;
- эозинофильных инфильтратах в легких;
- заражении легочной двуусткой.
Кристаллы холестерина
Наличие в мокроте кристаллов холестерина наблюдается при:
- абсцессе легкого;
- эхинококкозе легкого;
- новообразованиях в легких.
Кристаллы гематодина
Наличие в мокроте кристаллов гематодина наблюдается при:
- абсцессе легкого;
- гангрене легкого.
Бактериологический анализ мокроты необходим для уточнения диагноза выбора метода лечения, для определения чувствительности микрофлоры к различным лекарственным средствам, имеет большое значение для выявления микобактерии туберкулеза.
Появление кашля с мокротой требует обязательного обращения к врачу.
источник
Анализ мокроты играет важную роль в диагностике деструктивных и воспалительных заболеваний органов дыхания. Мокрота – это секрет слизистой оболочки бронхов и легочных альвеол, выделяющийся наружу при кашле. У здоровых людей в норме он не отделяется, за исключением курильщиков, лекторов, певцов.
По составу мокрота неоднородна, включает в себя разные элементы (слизь, нити фибрина, кровь, гной), причем присутствие их всех одновременно не обязательно. Свойства мокроты во многом определяются характером патологического процесса, протекающего в легких или бронхах, поэтому исследование является необходимым для выявления возбудителя воспаления.
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы.
Для получения достоверного результата исследования необходимо правильно осуществить сбор мокроты и ее хранение до доставки в лабораторию. Алгоритм действий следующий:
- биологический материал собирают в стерильный одноразовый контейнер, который следует заранее получить в лаборатории или приобрести в аптеке;
- сбор осуществляют утром до завтрака;
- перед сбором мокроты ротовую полость необходимо хорошо прополоскать теплой кипяченой водой, зубы чистить нельзя;
- при сплевывании в контейнер мокроты не следует прикасаться губами к его краям (особенно важно соблюдать это правило при бактериологическом исследовании);
- собранный материал должен быть в течение 1-2 часов доставлен в лабораторию.
У взрослого процесс сбора мокроты не представляет сложностей. Значительно сложнее собрать материал у детей первых лет жизни. Для этого им стерильным ватным тампоном раздражают нервные окончания, расположенные в области корня языка. При появлении кашлевых толчков ко рту ребенка быстро подносят открытую чашку Петри, куда и попадают вылетающие изо рта малыша кусочки мокроты.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми». Хороший муколитический эффект оказывают также содо-солевые ингаляции. Если дома нет небулайзера, то в кастрюле следует вскипятить воду и добавить в нее 150 г соли и 10 г соды (на 1 литр), а затем в течение 5-7 минут подышать над ней паром. Спровоцировать усиление кашля, и, тем самым, отхождение мокроты можно, сделав несколько глубоких медленных вдохов.
Наиболее часто в клинической практике проводится клинический (общий) анализ мокроты, который включает в себя изучение ее физических свойств, микроскопию и бактериоскопию.
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового.
Физические свойства мокроты:
- Количество. Объем отделяемой мокроты может составлять от 2-3 мл до 1-1,5 л в сутки, что зависит от характера воспалительного процесса. При пневмонии, остром бронхите количество мокроты незначительно. Отек легких, гангрена и абсцесс легкого сопровождаются обильным отделением секрета. Также большой объем мокроты может выделяться при раке или туберкулезе легкого в стадии распада.
- Цвет. Мокрота белого цвета или бесцветная имеет слизистый характер и наблюдается у пациентов с ОРВИ, бронхитом. Зеленая мокрота выделяется у больных с гнойными процессами в легких (гангрена, абсцесс), а желтого цвета при эозинофильной пневмонии. Мокрота коричневого или ржавого цвета характерна для крупозной пневмонии.
- Запах. В норме свежевыделенная мокрота запах не имеет. При раке легкого, гнилостном бронхите, бронхоэктатической болезни, абсцессе или гангрене легкого она приобретает трупный (гнилостный) запах.
- Слоистость. Гнойная мокрота при стоянии разделяется на два слоя, а гнилостная – на три.
- Примеси. В зависимости от особенностей патологического процесса мокрота может содержать в себе разные примеси. Например, мокрота с кровью (кровохарканье) характерна для рака легкого в стадии распада. Причиной обнаружения в мокроте кусочков пищи, может стать рак пищевода.
В микроскопической картине мокроты могут присутствовать:
- плоский эпителий – более 25 клеток в поле зрения говорит о том, что материал загрязнен слюной;
- цилиндрический мерцательный эпителий – обнаруживается в мокроте при бронхиальной астме;
- альвеолярные макрофаги – характерны для стадии разрешения острых бронхолегочных заболеваний или для хронических процессов;
- лейкоциты – в значительном количестве обнаруживаются в мокроте при гнойных и гнилостных процессах в легких;
- эозинофилы – наблюдаются при инфаркте легкого, эозинофильной пневмонии, бронхиальной астме;
- эластичные волокна – признак распада легочной ткани (эхинококкоз, туберкулез);
- коралловые волокна – характерны для хронических заболеваний бронхолегочной системы, например, для кавернозного туберкулеза;
- спирали Куршмана – наблюдаются у пациентов с бронхиальной астмой, опухолями легкого;
- кристаллы Шарко – Лейдена – представляют собой продукт распада эозинофилов и выявляются в мокроте при эозинофильной пневмонии, бронхиальной астме.
Для сотрудников лабораторий созданы специальные атласы по клиническим методам исследований, в которых представлены фото разных видов элементов, присутствующих в мокроте.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми».
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового. Бактериоскопическое исследование мокроты на туберкулез строится на обнаружении в ней бацилл Коха. При подозрении на туберкулез в направлении указывается «мокрота на БК» или «мокрота на BK».
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы. Поэтому расшифровывать результаты должен только специалист, с учетом особенностей протекания заболевания (без температуры или с температурой, наличие одышки, признаков интоксикации, кашля, аускультативные данные, рентгенологическая картина).
Наиболее часто в клинической практике назначается общий анализ мокроты. Но при наличии показаний проводятся и другие исследования:
- Химический анализ. Особого диагностического значения не имеет и обычно проводится только с целью выявления в мокроте гемосидерина.
- Цитологический анализ. Назначается при подозрении на злокачественные новообразования легких. Обнаружение в мокроте атипичных клеток, подтверждает диагноз, однако их отсутствие не позволяет исключить раковой опухоли.
- Бактериологическое исследование. Направлено на выявление возбудителя инфекционно-воспалительного процесса. Помимо этого, посев мокроты позволяет определить чувствительность выявленного возбудителя к антибиотикам, а это, в свою очередь, дает врачу возможность правильно подобрать лечение.
Видео с YouTube по теме статьи:
источник
В статье рассмотрим, по каким причинам обнаруживаются лейкоциты в мокроте. Мокрота представляет собой выделения из дыхательных путей, имеющих патологический характер и появляющихся в результате кашля. Отхаркивание является свидетельством нарушения функциональности внутренних выстилок респираторного тракта. Лабораторное исследование мокроты широко используется в диагностических целях при патологиях бронхов и легких.
Результаты процедуры позволяют дифференцировать заболевания, которые протекают в сопровождении кашля и других типичных клинических симптомов. Собрать мокроту для последующего лабораторного исследования можно своими силами или при помощи бронхоскопии – специальной медицинской манипуляции. О чем говорят лейкоциты в мокроте, интересно многим.
Основной целью проведения указанного исследования является уточнение предполагаемого диагноза. У здоровых людей мокрота не продуцируется.
Прогрессирование патологических процессов в легких или бронхах приводит к изменениям активности деятельности соответствующих структур, сопровождается развитием болезненности в груди, одышки, кашля. Кроме того, увеличивается количество продуцируемой слизи, возможно присоединение бактериальной микрофлоры. В результате у пациента развивается кашель с выделением мокроты. Что означают лейкоциты в данном секрете, важно выяснить заранее.
Учитывая предполагаемый диагноз и результаты визуального анализа, специалист определяет соответствующее исследование. Использование разнообразных вариантов анализа мокроты позволяет произвести оценку физико-химических свойств жидкости, изменения цитологического характера (наличие раковых клеток), бактериальной инвазии. Очень часто обнаруживаются лейкоциты в мокроте в большом количестве.
Исследование бронхиального секрета может осуществляться не только с использованием специализированного оборудования, но и невооруженным взглядом.
С учетом патологии, которую подозревает специалист, могут применяться следующие диагностические исследования:
- Общее лабораторное исследование мокроты. Врач производит оценку физических характеристик слизи, выделяемой в результате кашля.
- Микроскопическое (цитологическое) исследование. Чтобы провести соответствующую диагностику, лаборант использует микроскоп. Путем увеличения изображения осуществляется исследование жидкости. Данная методика позволяет определить наличие или отсутствие патологических клеток, способных появляться в слизи при определенных патологиях.
- Химическое. В данном случае производится оценка изменений, происходящих в метаболизме реснитчатого эпителия и альвеолоцитов бронхов.
- Бакпосев мокроты (бактериологическое исследование). Данное исследование основано на высевании бактерий, которые получены из мокроты, на питательную среду. Если колония начинает расти, то это говорит о наличии возбудителя в дыхательной системе. Важное преимущество посева – возможность определения чувствительности бактерий к определенным противомикробным медикаментам в условиях лаборатории.
При тяжелых формах патологий респираторного тракта с целью своевременной диагностики пациенту могут быть назначены все варианты исследований. Учитывая полученные результаты, специалист осуществляет подбор необходимой терапии. В норме лейкоциты в мокроте отсутствуют.
Стоит отметить, что макроскопическое или общее исследование мокроты позволяет произвести оценку слизистого секрета сразу после его получения. Данный вариант анализа применяется специалистами множество лет. Еще до изобретения современных анализаторов и микроскопов доктора определяли диагноз на основании внешнего вида отхаркиваемой слизи.
При диагностическом исследовании специалист обращает свое внимание на определенные аспекты.
В сутки может выделяться 50-1500 мл мокроты – все зависит от базового заболевания, которое нарушает нормальную секрецию бокаловидных клеток. Патологии респираторного характера вроде пневмонии и бронхита вызывают выделение около 200 мл мокроты в сутки. Лейкоциты в анализе присутствуют не всегда.
Резкий рост данного показателя наблюдается, когда в респираторном тракте скапливается кровь или гной, которые затем естественным путем покидают пути дыхания. Так, при бронхоэктатической болезни, дренированном абсцессе, гангрене легкого может выделяться до полутора литров мокроты.
Что еще показывает исследование мокроты? О лейкоцитах и других клетках в секрете расскажем ниже.
По характеру отхаркиваемой при кашле жидкости пульмонологи классифицируют мокроту на следующие виды:
- Кровянистая. Когда в жидкость, отхаркиваемую в процессе кашля, попадают порции крови или отдельные эритроциты, она приобретает характерный окрас. Подобная симптоматика указывает на повреждение сосудов. Вероятные причины – актиномикоз, инфаркт легкого, травма, рак.
- Слизистая. Является благоприятным признаком. Патологии, при которых выделяется слизистая мокрота – трахеит, хронические формы бронхита, бронхиальная астма.
- Слизисто-гнойная. Свидетельствует о дополнительном присоединении бактериальной инфекции. Помимо кашля и мокроты происходит выделение жидкости, представляющей собой продукты жизнедеятельности патогенных организмов и бактерии, уничтоженные иммунными клетками. Вероятные патологии – гангрена, бактериальные формы пневмонии, абсцесс легкого.
- Гнойная. Возникает по тем же причинам, что и слизисто-гнойная. Основным отличием является то, что в ней содержится большее количество продуктов тканевого распада и гноя.
Оценка характера секрета позволяет понять патологический процесс, развивающийся в системе дыхания, подобрать адекватную терапию, особенно, если в мокроте повышены лейкоциты.
Цвет ее меняется в зависимости от ее характера. Вероятны следующие комбинации:
- Слизистая. Может быть прозрачной или иметь сероватый цвет.
- Слизисто-гнойная. Имеет серый или желтый цвет, может содержать гнойные вкрапления.
- Гнойная. Мокрота имеет коричневый, зеленый, темно-желтый окрас.
- Кровянистая. Включает разнообразные оттенки красного. Следует помнить, что красноватый цвет указывает на присутствие в мокроте видоизмененных эритроцитов. Если повреждается сосуд, то мокрота становится розовой или алой.
Примерно в 75% случаев мокрота характерного запаха не имеет. Единственным исключением является гнойная жидкость. Такой аромат обусловлен присутствием в слизи отмерших частичек тканей. В отдельных случаях может отмечаться фруктовый запах – когда прорывается киста в легком, в которой развивался гельминт (эхинококк).
Слизистый секрет, выделяемый в процессе кашля, имеет преимущественно гомогенную структуру. Мокрота, разделяющаяся на слои, свидетельствует о развитии следующих заболеваний:
- Абсцесс легкого. В данном случае мокрота разделяется на два слоя – гнилостный и серозный.
- Гангрена легкого. В этом случае к первым двум слоям добавляется третий – пенистый. Его появление обусловлено жизнедеятельностью определенных микроорганизмов, выделяющих газовые пузырьки.
Визуальный анализ мокроты позволяет быстро определить диагноз, не проводя дополнительных исследований.
В слизистом секрете могут содержаться следующие примеси: серозная жидкость, гной, эритроциты. Наличие указанных включений позволяет специалисту определить степень поражения легочных тканей, понять, какая патология является первичной в каждом конкретном клиническом случае.
Химическое исследование бронхиального секрета позволяет определить, насколько выражен патологический процесс. С учетом полученных результатов врач подбирает соответствующие методы лечения, позволяющие стабилизировать функциональность реснитчатого эпителия.
Нормальным уровнем кислотности мокроты считается pH 7-11. При прогрессировании процесса распада тканей легкого возникает окисление секрета. В этом случае показатель кислотности составляет 6. Причины изменения значений кислотности базируются на нарушенном обмене минералов и солей.
В выделяемой мокроте практически всегда присутствует белок. В норме его показатель составляет 0,3%. Небольшое повышение данного показателя (до 1-2%) может свидетельствовать о прогрессировании туберкулеза. Существенное повышение – до 10-20% — является признаком формирования крупозной пневмонии. Лабораторный анализ мокроты с определением концентрации белка позволяет отличить указанные болезни на фоне исследования клинической картины (боль в груди, одышка, кашель) и результатов иных диагностических исследований. Какова норма лейкоцитов в анализе мокроты, пациенты спрашивают часто. Об этом далее.
Желчные пигменты (микрочастицы холестерина) могут выделяться в мокроту, если имеются следующие патологии:
Микроскопическое исследование бронхиального секрета позволяет определить присутствие микроорганизмов или клеток (которые в норме должны отсутствовать) при помощи оптического аппарата.
Присутствие эпителиальных клеток в мокроте является вариантом нормы. В ходе микроскопического исследования специалист обращает внимание на резкий рост количества клеток, возникновение эпителиальных цилиндров. Данная картина указывает на повреждение дыхательного пути и его внутренних оболочек.
Основная функция этих клеток заключается в обеспечении локального иммунитета. Мокрота может содержать незначительное количество альвеолярных макрофагов. При резком возрастании их концентрации можно судить о наличии хронических форм воспалительных процессов (трахеит, астма, бронхоэктатическая болезнь, бронхит).
Этот показатель является очень информативным. В норме лейкоциты в мокроте должны отсутствовать. Причем данное правило равнозначно для мужчин и женщин. Наличие лейкоцитов в мокроте говорит о присутствии острого воспалительного процесса, который может развиваться на фоне бактериального заражения. Это значит, что в организме могут присутствовать следующие патологии: бронхоэктатическая болезнь, пневмония, абсцесс. Методы лечения врач подбирает в зависимости о того, какая именно болезнь спровоцировала повышенные лейкоциты в мокроте.
Рассмотрим этот вопрос подробнее.
На практике в норме лейкоцитов в мокроте у женщин и мужчин содержатся от 2 до 5 единиц. Главным образом это нейтрофилы, но могут быть и другие разновидности белых кровяных телец. Что значит, если отклонились от нормы лейкоциты в мокроте у женщин и мужчин? Это зависит от того, какие их виды там определяются.
Вышеупомянутые нейтрофилы присутствуют в анализе в том случае, если у человека какая-то бактериальная инфекция органов дыхания: бронхит, пневмония и т.д. Также в слизи могут быть найдены эозинофилы. Они являются признаком аллергических заболеваний: аллергии на пыльцу, бронхиальной астмы, даже заражения гельминтами. Иногда в мокроте находят лимфоциты, и это свидетельствует о возможном заболевании человека коклюшем, туберкулезом.
К примеру, обнаружено 30 лейкоцитов в мокроте. Это может свидетельствовать об остром бронхите. При этом, секрет светлого цвета и кроме лейкоцитов, макрофагов, кокковой флоры в большом количестве, в нем может наблюдаться незначительная примесь эритроцитов.
20 лейкоцитов в мокроте могут появиться при бронхоэктатической болезни либо также при бронхите в острой форме. Диагноз ставится на основании других показателей.
Эритроциты в мокроте обнаруживаются, если происходят разрывы больших или мелких сосудов. Характер кровотечения специалист определяет по концентрации этих тел. Стоит отдельно отметить появление в бронхиальном секрете видоизмененных эритроцитов, проникающих через расширенные сосудистые стенки в отсутствии разрыва последних. Типичным примером патологии является крупозная пневмония.
Присутствие таких волокон в слизистом секрете указывает на серьезное поражение легких, сопровождающееся распадом тканей. Основными примерами подобных патологий служат: туберкулез, поздние стадии бронхоэктатической болезни, гангрена, рак, сопровождающийся деструктивными поражениями паренхимы органа.
Появление атипичных клеток в бронхиальном секрете указывает на развивающийся онкологический процесс. Чтобы уточнить локализацию и тип патологии, необходимо провести дополнительные исследования.
Стоит отметить, что при помощи микроскопического исследования можно установить также дифференциацию клеток. Чем меньше измененные клетки похожи на исходные, тем хуже прогноз патологии.
Что значат лейкоциты в мокроте теперь известно. Микробиологическое исследование секрета – одна из наиболее важных методик верификации туберкулеза. Возбудителем патологии является палочка Коха.
Наличие микроорганизма определяется при помощи микроскопа. С целью визуализации возбудителя следует произвести окрашивание биоматериала по методу Циля-Нильсена. Когда в мокроте обнаруживается палочка Коха, специалист в результатах анализа указывает БК (+). Это говорит о том, что в жидкости был выявлен возбудитель. Подобных пациентов следует изолировать. Если результат – БК (-), то это значит, что пациент бактерию не распространяет.
Бактериологическое исследование мокроты при воспалительных поражениях респираторного тракта в основном применяется с целью верификации внебольничных инфекций (актиномикоз, пневмония и прочие).
Проводят бактериологическое исследование в три этапа:
- Забор бронхиальной слизи для анализа.
- Посев мокроты на питательную среду, которая прошла предварительную подготовку.
- Пересев требуемой колонии, изучение физических, химических характеристик патогена.
Если есть необходимость, устанавливается восприимчивость микроорганизмов к противомикробным медикаментам путем дополнительной пробы на чувствительность. Для этого в чашку Петри помещают кружки бумаги, которые обработаны антибиотическими средствами. Те лекарства, вокруг которых произошло максимальное разрушение колонии, рекомендованы для использования при терапии конкретного пациента.
Врач может рекомендовать общее лабораторное исследование бронхиального секрета практически при любой патологии, которая сопровождается кашлем и отхаркиванием мокроты. Но указанное диагностическое исследование редко используется при вирусных сезонных инфекциях. В подобных случаях регресс кашля и других симптомов отмечается при соблюдении пациентом постельного режима и обильном питье.
Исследование мокроты требуется при подозрении на развитие следующих патологий:
- Пневмокониозы – профессиональные патологии бронхолегочной системы.
- Хронические формы бронхита.
- Бронхиальная астма.
- Гангрена легкого.
- Злокачественные новообразования.
- Абсцесс легкого.
- Туберкулез.
Подтверждение предполагаемого диагноза осуществляется при помощи инструментальных, физикальных, лабораторных методов.
Процесс подготовки пациента к сбору бронхиального секрета для исследования является очень ответственным, от него может зависеть качество исследования. Если игнорировать простые рекомендации, в слизи могут появиться дополнительные примеси, которые помешают лаборанту определить первопричины развития кашля и бронхолегочной патологии.
- Подготовка емкости. Лучшим вариантом является использование контейнеров, продаваемых в аптеках. Если подобная емкость отсутствует, можно использовать поллитровую банку или небольшой пластиковый бак. Но важно принимать во внимание, что подобная тара очень неудобна и может применяться лишь в нетипичных обстоятельствах, если нет возможности использовать нормальный контейнер.
- За пару часов до сбора мокроты пациенту следует почистить зубы, прополоскать полость рта. Удаление слюны и частиц пищи позволяет повысить точность диагностического исследования.
- Получить врачебную консультацию. Специалист подробно расскажет, как правильно собирать бронхиальный секрет для исследования.
Если пациент сдает мокроту впервые, ему нередко необходимо несколько попыток, чтобы правильно выполнить процедуру.
Помимо нюансов, описанных выше, необходимо отметить, что собирать бронхиальную слизь рекомендовано утром. Основная причина такого рекомендации – с ночи в бронхах скапливается довольно много секрета, что значительно облегчает его отхаркивание. Собирать мокроту можно и в другое время суток, но необходимо учитывать, что качество и количество исследуемого биоматериала снизится.
При сборе мслизи следует придерживаться следующего алгоритма:
- Сделать глубокий вдох, задержать воздух на 10 секунд.
- Плавно выдохнуть.
- Сделать повторно 2 вдоха.
- На третьем выдохе следует выталкивать воздух из груди с силой и откашливаться.
- Поднести контейнер к губам, сплюнуть слизь.
Если придерживаться данного алгоритма, то можно собрать достаточное для исследования количество бронхиальной слизи. Если возникают трудности, можно лечь на бок, слегка наклониться вперед. Чтобы ускорить отхождение мокроты, можно дополнительно провести паровую ингаляцию или воспользоваться муколитическим препаратом.
Сбор бронхиального секрета указанным способом не исключает, что в исследуемый образец попадет слюна. Альтернатива этому – бронхоскопия. Во время процедуры врач использует эндоскоп, чтобы исследовать состояние реснитчатого эпителия и собрать требуемое количество слизи для проведения анализа.
Сбор материала для исследования можно проводить дома, придерживаясь указанного выше алгоритма. Важно плотно закрывать контейнер после того, как в него была помещена слизь. Кроме того, доставить образец в лабораторию следует в кратчайшие сроки. В противном случае информативность анализа может снизиться.
Специалисты отмечают, что примерно в половине случаев пациенты, собирая мокроту дома, нарушают установленные правила. В связи с этим возникает необходимость повторной сдачи анализов.
Что означает: «Лейкоциты в мокроте повышены», расскажет врач. Расшифровку анализа осуществляет фтизиатр или пульмонолог. Нормальными являются следующие показатели:
- Количество – 10-100 мл.
- Цвет – отсутствует.
- Запах – отсутствует.
- Слоистость – отсутствует.
- Кислотность – нейтральная, либо щелочная.
- Характер – слизистая.
- Примеси – отсутствуют.
После исследования слизи лаборант заполняет специальный бланк, в который вносит определенные показатели. Если проводится микроскопическое исследование, в специальные графы вносят количество содержащихся в слизи клеток. Иногда бывает много лейкоцитов в мокроте, а также эритроцитов, макрофагов.
Таким образом, исследование секрета, отделяемого во время кашля – эффективный диагностический метод, позволяющий выявить патологические изменения в дыхательной системе и вовремя назначить адекватную терапию.
Мы рассмотрели, что означают лейкоциты в мокроте в большом количестве.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
Для исследования органов дыхания нередко используется анализ мокроты, выделяемой больным при кашле. О том, что это за исследование, кому он необходим, как проводится и как интерпретируется, читайте в нашей статье.
Мокрота – выделения желез, расположенных в стенках трахеи и бронхов. В норме ее немного, она выводится с помощью ресничек мерцательного эпителия незаметно для человека и проглатывается. При патологических процессах органов дыхания количество отделяемого увеличивается, меняются его свойства, оно начинает отделяться при кашле или отхаркивании, смешиваясь с выделениями из носоглотки и слюной.
В зависимости от того, для чего нужен анализ мокроты, врач-терапевт или пульмонолог может назначить разные его виды.
- общий (он же клинический) анализ мокроты;
- бактериологический («на микрофлору», «на посев»);
- на микобактерии туберкулеза;
- на злокачественные клетки и другие патологические включения.
Это внешняя оценка количества и характера выделений с последующим микроскопическим изучением. Что показывает этот анализ: с его помощью врач определяет признаки воспаления в легких и бронхах и его тяжесть.
В норме мокрота отсутствует или она имеется в скудном количестве, характер ее слизистый. При микроскопическом изучении патологических включений нет; определяются клетки цилиндрического эпителия, небольшое количество лейкоцитов. Все остальные включения в анализе мокроты при его расшифровке могут быть признаками заболеваний.
При каких заболеваниях сдают общий анализ мокроты:
Исследование не проводится при легочном кровотечении.
Анализ мокроты сдается после пробуждения. Как собрать мокроту, чтобы ее анализ был наиболее информативным:
- мокроту собирают утром после подъема с постели, перед этим нельзя пить, есть, курить, принимать лекарства, чистить зубы;
- перед сбором отделяемого пациент должен хорошо прополоскать рот, желательно кипяченой водой;
- нужно стремиться к тому, чтобы носовая и глоточная слизь не попала в материал;
- после нескольких последовательных глубоких вдохов отхаркивается мокрота и выплевывается в стерильную банку, которую закрывают полиэтиленовой крышкой или плотной бумагой, закрепленной с помощью резинки;
- полученный материал быстро доставляют в лабораторию.
- В норме мокрота слизистая. Примесь гноя возникает при соответствующем характере воспалительного процесса при хроническом бронхите, тяжелой пневмонии, бронхоэктазах, опухоли легкого. Гнойное отделяемое появляется при вскрывшемся в просвет бронха абсцессе легкого, нагноившейся эхинококковой кисте, обострении бронхоэктатической болезни.
- Кровь регистрируется при кровотечениях, вызванных туберкулезом, распадающейся опухолью, обострением бронхоэктатической болезни, инфарктом легких. Кровохарканье бывает при сифилитическом поражении, ушибе органа, крупозной пневмонии, силикозе, сердечной недостаточности при недостаточности левого желудочка.
- В норме мокрота бесцветная или имеет беловатую окраску. Зеленоватый оттенок слизисвидетельствует о ее гнойном характере. Если мокрота имеет ржавый вид, это означает, что в ней содержатся распавшиеся эритроциты, которые выделяются при крупозной пневмонии, туберкулезе, инфаркте легкого, а также при тяжелой сердечной недостаточности.
- Гнилостный запах отмечают в анализе отделяемого при абсцессе, бронхоэктазах, гангрене, распадающемся раке легкого.
- Если мокрота имеет кислую среду (рН менее 7), это говорит о слишком долгом времени, которое прошло между сдачей анализа и его изучением, когда слизь успевает разложиться. Большое количество белка характерно для туберкулезного процесса.
- При микроскопическом анализе наиболее важное диагностическое значение имеет обнаружение:
- «клеток сердечных пороков» (макрофагов, захватывающих кровь, пропотевающую в альвеолы при инфаркте легкого и пороках сердца);
- нейтрофилов (признак гнойной мокроты);
- эозинофилов (при бронхиальной астме, эхинококкозе легкого, туберкулезе, раке, инфаркте легкого);
- лимфоцитов (при коклюше и туберкулезе);
- большого количества эритроцитов – признака легочного кровотечения.
- Могут быть обнаружены группы атипичных клеток – это признак злокачественной опухоли бронхов или легочной ткани.
- При разрушении ткани легких в мокроте находят эластические волокна (туберкулез, абсцесс, рак легкого). Для бронхиальной астмы характерно обнаружение спиралей Куршмана (слепков мелких бронхов) и кристаллов Шарко-Лейдена (скоплений эозинофилов).
Бактериологическое исследование может проводиться с помощью разных способов:
- экспресс-методы для выявления микроорганизмов;
- бактериоскопия (анализ окрашенных мазков под микроскопом);
- выявление микобактерий туберкулеза;
- посевы на питательную среду для определения чувствительности возбудителей к антибиотикам.
Эти анализы проводятся при инфекционных болезнях легких: пневмонии, бронхите, бронхоэктатической болезни, абсцессе и гангрене легкого.
Наиболее частыми патогенными бактериями, обнаруживаемыми в мокроте, являются стафилококки, пневмококки, клебсиелла, гемофильная палочка. Могут быть обнаружены и так называемые патогены среднего уровня – моракселла, энтеробактерии, грибки рода Кандида. Они чаще являются условно-патогенной флорой и вызывают пневмонию или иное воспалительное заболевание дыхательных путей у людей с ослабленным иммунитетом. Реже встречаются микоплазма, синегнойная палочка, хламидия, легионелла. Некоторые из них вызывают так называемые атипичные пневмонии.
Клиническое значение имеет число бактерий в 1 мл мокроты. Считается, что оно равно 10 6 – 10 7 КОЕ/мл. КОЕ – колониеобразующая единица, то есть микроорганизм, способный к размножению.
Если мокроту по специальной технологии нанести на питательную среду, то через некоторое время на ней образуются колонии имевшихся в слизи микроорганизмов. Их подвергают воздействию различных антибактериальных веществ и определяют, под влиянием каких именно антибиотиков погибают выделенные возбудители. Так определяется чувствительность к антибиотикам. Понятно, что такой анализ не может быть проведен быстро. Анализ мокроты «на чувствительность» делается в течение нескольких дней. Не дожидаясь его результата, врачи начинают лечение антибиотиками широкого спектра действия, после получения анализа возможна корректировка терапии.
Для определения микобактерий туберкулеза мокроту сдают обычно три дня подряд. Его называют «анализ на БК» (бациллы Коха), «на КУМ» (кислотоустойчивые микобактерии). Определение этих возбудителей проводят либо путем микроскопии окрашенного мазка, либо при посеве на питательные среды. Результат в этом случае можно получить лишь через 14 – 90 дней, но он будет очень информативен. Можно будет не только подтвердить бактериовыделение, но и получить данные о чувствительности возбудителя к антибактериальным средствам.
Дополнительным способом диагностики туберкулеза является заражение материалом, полученным из мокроты, лабораторных животных.
Обнаружение микобактерий туберкулеза в мокроте свидетельствует о его «открытых» формах, при которых больной заразен для окружающих людей.
Приводим таблицу анализа мокроты при различных заболеваниях.
| Заболевание | Внешние признаки | Микроскопические признаки | ||
| Объем | Характер | Патологические включения | ||
| Бронхит острый | Скудный | Слизистый или слизисто-гнойный (белый, желтый, желто-зеленый цвет) | Нет | Цилиндрические эпителиальные клетки, умеренное количество лейкоцитов, при затяжном течении обнаруживаются макрофаги |
| Бронхит хронический, ХОБЛ | От скудного до обильного | Слизисто-гнойная, слизисто-гнойно-кровянистая (желтый, зеленый оттенки, прожилки крови) | Нет | Большое количество лейкоцитов, эритроциты, макрофаги, большое количество микроорганизмов |
| Бронхоэктазы | Обильный (при сдаче утренней порции) | Гнойно-слизистая, при отстаивании разделяется на 3 слоя | Пробки Диттриха (скопления клеток из расширенных участков бронхов) | Большое количество лейкоцитов и микроорганизмов. Кристаллы жирных кислот, гематоидина, холестерина |
| Крупозная пневмония | Сначала скудный, затем обильный | Сначала ржавая, затем слизисто-гнойная с желто-зеленым оттенком | Фибриновые сгустки, измененные эритроциты | Макрофаги, эритроциты, лейкоциты, микроорганизмы (пневмококки), кристаллы гематоидина, зерна гемосидерина |
| Бронхиальная астма | Скудный | Слизистая, светлая | Спирали Куршманна (извитые слепки бронхов) | Цилиндрический эпителий, кристаллы Шарко-Лейдена, эозинофилы |
| Абсцесс легких | После прорыва абсцесса в бронх – обильное отделяемое | Гнойная, зеленого цвета, зловонная | Участки легочной ткани | Большое количество лейкоцитов, эластические волокна, разнообразные микробы, кристаллы жирных кислот, гематоидина, холестерина |
| Туберкулез | Может быть разным | Слизисто-гнойная, желтая, желто-зеленая, иногда с прожилками крови | При кавернозной форме – «рисовые тельца» (линзы Коха) | Можно обнаружить микобактерии туберкулеза, также видны эластические волокна и различные кристаллы |
| Рак бронхов и легких | Может быть разным | Слизисто-кровянистая, может быть с гнойным компонентом | При распаде опухоли – обрывки легочной ткани | Атипичные (злокачественные) клетки |
На видео рассказано о лабораторной диагностике туберкулеза:
источник