Страшный диагноз «туберкулез легких», некогда звучавший как приговор, теперь не обязательно приводит к гибели пациента. Это заболевание довольно успешно лечится, но чем раньше выявлены симптомы, тем больше шансов на скорейшее выздоровление и отсутствие осложнений.
Исследование мокроты – один из способов выявить легочную форму туберкулеза, определить стадию развития болезни и выбрать эффективные методы лечения.
Для здорового функционирования человеческого организма наличие мокроты необходимо. Этот секрет образуется в дыхательных путях и очищает их от мельчайших частиц пыли и отмерших клеток эпителия. В норме отделяемое не имеет цвета и запаха, жидкое по консистенции, незаметно для человека выводится из организма.
Говорить о возникновении каких-либо патологических процессов в дыхательных органах можно тогда, когда отхаркиваемая субстанция начинает доставлять неудобства. Увеличивается ее объем, изменяется цвет, консистенция, появляются различного рода примеси. В частности, мокрота при туберкулезе легких может содержать гнойные или кровяные вкрапления, значительно повышается ее количество.
Бытует ошибочное мнение, что туберкулез обязательно должен сопровождаться кашлем. На самом деле на ранних стадиях кашель может не мучить больного совсем либо иметь периодический, кратковременный характер. А вот когда он не оставляет пациенту возможности нормально жить и работать, сопровождается кровянистыми выделениями, значит туберкулез перешел в опасную для человека стадию. Здесь требуются радикальные меры, порой заключающиеся в удалении пораженной части легкого. Открытая форма болезни служит поводом для изоляции носителя туберкулезной палочки от окружающих.
При подозрении на туберкулез легких мокрота обязательно подвергается тщательному анализу. Внешний вид отхаркиваемой массы имеет значение, но диагностировать туберкулез только визуально невозможно. Требуется исследование в лабораторных условиях.
Норма суточного объема отделяемой мокроты для здорового человека составляет от 10 до 100 мл. Когда в органах дыхания развиваются патологические процессы, количество отхаркиваемого секрета постепенно начинает увеличиваться, доходя до 500 мл, а в некоторых случаях и до 1,5 л в сутки.
Чем интенсивнее поражение дыхательных путей, тем больше мокроты выделяется. Соответственно для ранней стадии туберкулеза будет характерным небольшой объем, близкий к норме. По мере распространения инфекции, возникновении осложнений количество отделяемой субстанции будет возрастать.
Важно! Только врач способен правильно оценить ситуацию по объему мокроты. Он будет учитывать ее количество в результате однократного отхаркивания и суточную дозу в комплексе с остальными признаками болезни.
Цвет мокроты при туберкулезе может варьироваться в зависимости от стадии заболевания и особенностей разрушительных процессов в дыхательных путях.
Прозрачная, стекловидная характерна для туберкулеза в начальной стадии.
Белая свидетельствует о воспалении с образованием белка. Такая окраска отделяемого присуща больным в начале развития инфекции. Чем насыщеннее белый оттенок, тем больше клеток в организме разрушено заболеванием.
Коричневая, с оттенками ржавчины указывает на то, что произошло повреждение кровеносных сосудов. Подобный оттенок возникает в результате начала разложения тканей дыхательных путей и является продуктом распада крови, в частности, содержащегося в ней белка.
Желтая, с белыми прожилками, зеленая мокрота возможна, когда воспаление в организме больного прогрессирует и провоцирует отделение гноя.
Черная, серая субстанция может отхаркиваться в результате простого окрашивания угольной пылью, табачным дымом или даже крепким кофе либо яркой газировкой. Но если диагноз «туберкулез» подтвержден, то такой цвет говорит о запущенной стадии болезни.
Алая, ярко-красная (кровохаркание) – признак серьезного повреждения кровеносных сосудов, интенсивного внутреннего кровотечения. Бывает на последней стадии заболевания туберкулезом легких. В этой ситуации нельзя медлить с госпитализацией.
Обычно, особенно на начальном этапе заболевания, мокрота при туберкулезе легких не имеет запаха, если только не нарушается ее отток в силу различных причин. Почувствовать зловонный, гнилостный запах можно в случаях отмирания тканей и проникновения в содержимое мокроты продуктов распада.
В зависимости от того, какая мокрота при туберкулезе легких по консистенции, доктор может судить о стадии и форме болезни.
| Вид | Особенности | Стадия заболевания |
|---|---|---|
| Слизисто-гнойная | Жидкая, практически бесцветная с небольшим количеством желтых либо зеленоватых гнойных вкраплений или белых фрагментов слизи. | Поражения тканей незначительны, туберкулез на начальной стадии. Преобладание слизи может указывать на очаговый характер заболевания. |
| Гнойно-слизистая | Средней вязкости, желтого или зеленого цвета, с четко просматриваемыми комочками слизи | Начальная стадия в фазе, для которой характерно прогрессирование губительных для организма процессов |
| Гнойная | Густая зеленая или желтая. Слизь отсутствует, но может ощущаться неприятный запах | Процесс поражения дыхательных органов туберкулиновыми бактериями стремительно развивается |
| Слизисто-гнойно-кровянистая | Густая, стекловидная. Наблюдаются гнойные сгустки, слизистые вкрапления. | Острая фаза болезни. Произошел разрыв каверн, и их содержимое проникает в бронхи. |
| Кровохарканье | Неоднородная по составу, выделяемая в больших количествах, с обилием крови (красная, розовая). | Критическая стадия. Легочное кровотечение. Нужно неотложное медицинское вмешательство. |
Если мокрота отличается четко выраженной гнойной составляющей, это может свидетельствовать об экссудативной фазе туберкулезного воспалительного процесса плевральной полости легких.
Зеленоватый оттенок отделяемого характерен для туберкулеза с множественными очагами инфекции (диссеминированная форма). Также возможна инфильтративная форма, при которой поражается обширная область легкого.
Слизисто-гнойная мокрота может говорить о цирротической форме туберкулеза легких.
Наличие крови может быть обусловлено несколькими причинами:
- распад инфильтратов;
- кавернозная форма туберкулеза;
- кавернозно-фиброзная форма;
- прорыв каверн;
- обширная диссеминация;
- легочное кровотечение.
Увеличение объемов отделяемого способно привести к нарушению дыхательной функции, возникновению кислородного голодания и мучительных приступов удушья. Следствием этого могут стать следующие симптомы:
- продолжительные головные боли;
- головокружения;
- обмороки;
- потеря концентрации внимания;
- снижение работоспособности.
Затрудненное дыхание может привести к еще более серьезным последствиям (особенно в случае долговременного обильного отхаркивания). Возможны нарушения сердечной деятельности, работы центральной нервной системы, легких.
Крайне важно не допускать застоя мокроты в организме. В накапливающейся слизи возникает благоприятная среда для интенсивного размножения болезнетворных бактерий. В результате не исключены разного рода инфекционные процессы в верхних дыхательных путях, что может значительно усугубить общее состояние пациента. Иммунитет больного туберкулезом ослаблен и не способен обеспечить необходимую защиту от воздействия патогенной микрофлоры.
Иногда при нарушении отхаркивающей функции больному назначаются специальные медицинские препараты. Какие именно средства использовать, может сказать только лечащий врач.
Можно ли самостоятельно диагностировать туберкулез по внешнему виду мокроты?
По внешним характеристикам отхаркиваемой субстанции поставить диагноз невозможно. Даже квалифицированному специалисту цвет, консистенция и другие визуальные признаки позволят лишь предположить болезнь, но с точностью определить, какая именно, можно только в ходе лабораторных исследований.
Так, присутствие в мокроте примесей гноя, слизи или крови характерно не только для туберкулеза, но и для ряда других заболеваний:
- повреждение тканей бронхов или трахеи в результате травмы;
- бронхит в острой или хронической форме;
- пневмония;
- абсцесс легкого (возникновение полости в легком, заполненной гноем);
- эмболия (закупорка) легочной артерии;
- бронхоэктатическая болезнь (необратимые изменения бронхов);
- респираторный муковисцидоз (нарушение функционирования желез в легких);
- злокачественная опухоль (рак) легких;
- нарушение сердечной деятельности;
- заболевания органов ЖКТ.
Важно не путать секрет из бронхов и легких с обычной слюной или выделяемой из носоглотки слизью.
Чтобы анализ показал максимально достоверный результат, материал должен быть правильно собран. Достаточно будет 2-3 мл отделяемого.
Сбор мокроты производят рано утром перед едой. Обусловлено это тем, что во время сна в бронхах накапливается достаточное количество нужного секрета. А при смене положения тела (из горизонтального в вертикальное) содержимое дыхательных путей лучше отхаркивается.
Обязательно оградить анализ от лишних бактерий из ротовой полости. Поэтому необходимо почистить зубы, прополоскать рот кипяченой водой или специальным слабо концентрированным раствором алюмоквасцов.
Посуда для сбора отделяемого должна быть стерильной, желательно стеклянной, с плотно закрывающейся крышкой. В настоящее время в аптеках продаются специальные, предназначенные для анализов контейнеры.
После глубокого вдоха делается максимально резкий выдох и мокрота сплевывается в подготовленную емкость.
Можно недолгое время до отправки в лабораторию хранить собранное отделяемое в холодильнике.
Важно! Слюна в мокроте нередко приводит к искажению результатов анализа на туберкулез. Поэтому нужно стараться, чтобы в биоматериал ее попало как можно меньше.
В случаях, когда кашель не сопровождается отхаркиванием мокроты, врач может назначить стимулирующие этот процесс препараты. Если естественным образом взять материал для диагностики не получается, прибегают к сбору при помощи зонда.
Одного исследования, основанного на самостоятельном сборе мокроты пациентом, для постановки диагноза «туберкулез» недостаточно. Поэтому еще дважды больной будет сдавать отделяемое под наблюдением медицинских работников.
источник
Анализ мокроты на туберкулез – метод медицинского диагностирования, проводимый для обнаружения микобактерий, возбудителей этой болезни. При выявлении в мокроте патогенной микрофлоры подбирают соответствующую схему лечения.
Показанием к проведению анализа считается продуктивный кашель на протяжении трёх месяцев, повышенная температура, затемнения на рентгенограмме. Анализ сдают в течение 3 суток в амбулаторных или стационарных условиях в присутствии медицинского работника: утром натощак, повторно через 4 часа и на следующий день.
Учитывают, что первый отрицательный результат не является показателем отсутствия заболевания, поэтому необходимо повторное проведение данного мероприятия. В случаях, когда больной не в состоянии посетить медучреждение, анализ помогает собрать на дому медсестра. В ходе лечения диагностику периодически повторяют с целью проверки эффективности проводимой терапии.
Сдача мокроты осуществляется естественно, безболезненно, что облегчает процедуру сбора пациентам, которым нелегко даются любые диагностические процедуры.
Мокрота – секрет органов дыхания, в норме прозрачная бесцветная жидкость, не имеющая запаха. В здоровом организме она вырабатывается в малых количествах, что человек её даже не ощущает. Только при наличии патологии дыхательной системы у больного наблюдается ее отхождение.
Собранную мокроту подвергают:
- визуальному осмотру (оценивают цвет, характер, консистенцию, слоистость),
- изучению под микроскопом,
- бактериоскопии и посеву на питательные среды.
Результат выдается больному в течение 3 рабочих дней на специальном бланке, либо непосредственно лечащему врачу.
Туберкулез – болезнь инфекционного характера, при которой инфицирование больного происходит при вдыхании болезнетворных бактерий. С целью выявления туберкулёза на ранних стадиях среди населения проводят туберкулиновую пробу – реакцию Манту и рентгеновское исследование – флюорографию.
К основным признакам болезни относятся: высокая температура, снижение веса и усиленный кашель с обильным выделением мокроты. Мокрота больного содержит бациллы (палочки Коха), благодаря которым легко выявить заболевание.
Бактериальная флора туберкулеза представляет собой желтоватые или беловатые вкрапления, состоящие из дендрита, эластичных волокон и зараженных микобактерий. Выделяемый секрет больного имеет неприятный гнойный запах.
Данное исследование является самым достоверным, на его основании врач может установить диагноз пациента. Мокрота проходит макро-, микробиологический, бактериоскопический анализ.
С вечера больной должен принять отхаркивающий и разжижающий мокроту препарат, который способствует естественному и быстрому отхождению лёгочного секрета. Если это не помогло, проводят ингаляцию.
Пациент собирает мокроту натощак после гигиенической обработки ротовой полости и в тщательно проветриваемом помещении. Запрещено посторонним входить во время процедуры, дабы не внести инородную микрофлору. На медицинских работниках во время процедуры обязательно должна быть защитная маска (респиратор). Собранная слизь содержится в стерилизованном контейнере, с герметично закрывающейся крышкой.
Пациент должен хорошо откашляться и сплюнуть мокроту в ёмкость. Нежелательно наличие в анализе бактерий и слюны из ротовой полости. Если секрет не выделяется, пациенту предлагают подышать над горячим паром или дают выпить Амброксол или Бромбексин.
Собрать мокроту у ребенка достаточно сложно, так как малыш успевает ее сглотнуть. Поэтому для начала ему дают отхаркивающее средство, затем предлагают выпить тёплую жидкость. После лёгкого массажа груди и спины, ребёнка переворачивают на живот при этом наклонив голову вниз. Лёгкими быстрыми постукивающими движениями по спине создают вибрацию. Если у ребёнка появился кашель с отхождением мокроты, подставляют стерильный контейнер. Кашель можно спровоцировать, надавив на корень языка стерильной салфеткой.
Выделяемый секрет пациента оценивают по:
- количеству,
- цвету,
- консистенции,
- включениям (характер примесей),
- бактериологическому составу.
Только опытный и квалифицированный специалист может точно определить стадию заболевания, степень поражения, объём и расположение разрушенной легочной ткани.
Изучение анализа начинают с объективного метода, то есть, с визуального осмотра, который может рассказать о развивающейся патологии, например, выделение становится бурого цвета с примесью крови. Это говорит о сильнейшем поражении ткани, характерное для открытой формы болезни. Но следует учитывать, что употребление кофе, красного вина, окрашивающих напитков могут повлиять на цвет мокроты. Гнойные включения свидетельствуют о разрушении клеток лёгких.
Исследование секрета не должно проводиться позднее, чем через 2–2,5 часа после сбора. При обнаружении туберкулёзных бацилл ставят пробу на чувствительность к антибиотикам. Если концентрация микобактерий превысила 100 на 1 мл – у больного тяжёлая стадия заболевания.
По собранному материалу врачи получают два результата – отрицательный или положительный. Если организм человека заражен, то присутствие в анализе следующих показателей лишь это подтверждает:
- наличие примесей или вкраплений,
- сгустков слизи,
- видимых прожилок,
- гнойный неприятный запах.
С развитием технологического прогресса появилось немало лабораторных методов исследования мокроты на выявление туберкулеза. Самые распространенные из них:
- Макро– и микробиологическое исследование.
- Иммуноферментный – ИФА.
- ВАСТЕС с использованием лабораторного оборудования.
- Культуральный способ.
Он выявляет данные следующего характера:
- палочки Коха,
- продукты распада бактерий,
- остаточную часть от процесса разложения лёгкого,
- увеличение белковых соединений,
- фибринозные свертки.
- альвеолярных макрофагов,
- показателей лейкоцитов, лимфоцитов.
У пациента с отрицательным результатом лейкоциты в норме и в анализе отсутствуют микобактерии.
В раствор с мокротой помещают антитела. Затем концентрацию этих веществ сравнивают с нормальными показателями здорового человека. Наблюдают за активностью патологической среды.
Суть метода заключается в применении медицинской аппаратуры. В биоматериал добавляют специальную микросреду, затем при определённой температуре выращивают штамм микроорганизмов. Во время процесса выделяется углекислый газ, который вступает в реакцию с красителем. На основании флюоресценции определяют вид заболевания.
Это один из самых простых методов, но из-за длительного периода, его применяют на практике очень редко. Для этого необходима мокрота, которую высеивают в специальных условиях. По истечении времени врач определяет вид колоний микобактерий.
Полимеразная цепная реакция или ПЦР – новейшая инновационная диагностика в области генной инженерии, используемая с 1983 года. Методика позволяет выявить болезнь в первые часы после заражения, не дожидаясь развития клинической картины заболевания, обнаруживая ДНК возбудителя, даже в микроколичествах.
Преимуществом качественного анализа мокроты является тот факт, что он позволяет не только исключить или подтвердить диагноз туберкулёза, его закрытую или открытую форму течения болезни, но и выявить другие заболевания верхних дыхательных путей, а также установить причину развития заболевания.
Несмотря на информативность метода, он имеет свои недостатки. Исследование будет бесполезным на начальной стадии и закрытой форме туберкулёза. Поэтому его назначают пациентам с развивающимся течением недуга и в качестве дополнительной диагностики.
Стоит помнить всем, что туберкулез – коварное заболевание, способное незаметно поразить организм человека. Поэтому при малейшем подозрении на инфекцию, следует незамедлительно пройти обследование, сдать анализы и начать терапевтические мероприятия.
источник
Туберкулезная микобактерия (tuberculosis mycobacterium), которая провоцирует смертельную болезнь легких, называется палочкой Коха. Инфекция может передаваться воздушно-капельным путем, локализуется и развивается в дыхательных путях, поражает легкие и другие внутренние органы. Не всегда проявляется активными формами, требует врачебного наблюдения и своевременного лечения. Полезно знать, при какой температуре погибает туберкулезная палочка, каковы особенности присутствия в человеческом организме.
Очень опасное заболевание – туберкулез. Хроническая болезнь поражает дыхательные пути и способствует формированию очагов некроза в легких с летальным исходом для больного. Возбудитель из внешней среды попадает в организм воздушно-капельным путем, реже источником инфекции являются домашние животные (рогатый скот). Длительное время болезнь развивается в скрытой форме, а активизируется после резкого снижения иммунного ответа организма. Например, наблюдается рецидив после повышенной активности возбудителей инфекционных заболеваний и их длительного истребления.
Издавна туберкулез назывался чахоткой, причем такая смертельная болезнь истребила не одно поколение людей всех возрастов. Немецкий доктор Роберт Кох после многочисленных лабораторных исследований в 1882 году обнаружил продолговатую бактерию, которая в дальнейшем была названа в его честь. Одновременно появился другой медицинский термин –триада Коха, актуальный при идентификации характерных бацилл. Последовательность действий была следующей:
- извлечение микобактерии туберкулеза повышенной вирулентности из тканей больного;
- выращивание и наблюдение за бактерией;
- заражение здорового организма (лабораторных мышей).
Изучая все существующие виды микобактерий (74 разновидности), стоит отметить, что палочка Коха имеет защитную оболочку и ничтожно малые размеры. В диаметре бацилла достигает 0,2–0,6 мкм, тогда как ее длина составляет 1–10 мкм. Колонии МТБ растут на плотной питательной среде в замедленном темпе, при этом отличаются шероховатой поверхностью, слабой пигментацией. Чаще встречаются розово-оранжевого или молочного цвета. Обнаружить палочку можно в выделениях мокроты, которая становится биологическим материалом для дальнейшего лабораторного исследования.
Вирус туберкулеза – палочка, которую после окраски бактерий открыл Роберт Кох. Внешне это продолговатая палочка прямой или изогнутой формы, которая после проникновения в здоровый организм человека отличается своей сниженной активностью. Многочисленные лабораторные исследования мокроты под микроскопом показали конструктивные особенности такого патогенного микроорганизма, были выделены следующие элементы туберкулезных микобактерий Коха:
- многослойные стенки клеток, выполняющие защитную функцию;
- цитоплазма бактериальная с гранулированными включениями;
- ядерная субстанция с одной кольцевой ДНК;
- мембрана цитоплазмы.
Особенностью палочки Коха является способ размножения – воздушно-капельный или вегетативный. Цикл деления длится сутки, но на этот процесс может повлиять факторы окружающей среды, например, сырость, влажный воздух. Поскольку опасная палочка продуцирует уже несколько столетий, ее жизнеспособность в разы повышается, устойчива к антибиотику. Возбудитель попадает в дыхательные пути, где размножается под влиянием провоцирующих факторов. После размножения микобактерий и распространения инфекции повышается риск смертности, который грозит человеческому организму.
Заразиться туберкулезом можно из окружающей среды, а продолжительность жизни микроба полностью зависит от условий его обитания. Например, жизнеспособность палочки Коха в навозе составляет 15 лет, тогда как в высушенном состоянии микобактерия погибает спустя 5 лет. Если же с микобактериями туберкулеза сражаться методом кипячения, гибель патогенного микроорганизма происходит спустя 15 минут. Когда обнаруживаются вредоносные бациллы Коха, заморозка не поможет истребить патогенную флору.
Бактерия туберкулеза (Коха) подвержена воздействию прямого излучения, например, при проведении химиотерапии. В такой клинической картине она превращается в L-форму и сохраняется десятилетия. Тоже самое происходит при сильном иммунитете. В сырых помещениях поддерживает свою жизнеспособность долгие годы, а при высокой температуре теряет былую активность, быстро погибает.
Имеет место высокая устойчивость микобактерий, поэтому дезинфекция в такой клинической картине не обеспечивает положительной динамики основного заболевания. Необходимо знать, что может вызывать массовую гибель патогенной флоры, чтобы вовремя лечиться после контакта с больным человеком. При наличии микобактерий вот что их способно разрушить в самые кратчайшие сроки:
- ультрафиолетовое излучение (2-3 минуты);
- солнечные лучи (60-90 минут);
- кипящая вода (15 минут);
- высушивание (25 минут);
- присутствие хлора в составе дезинфекции (5 часов).
Носителями палочки являются зараженные люди (мокроты больного), реже – продукты питания, вода, скот (с молоком). Процесс инфицирования происходит воздушно-капельным путем, при контакте. Микробы проникают в дыхательные пути. Важно знать, что вызывает туберкулез, чтобы соблюдать правила профилактики. Болезнь прогрессирует при резистентности организма, а предпосылками стали вредные привычки, психосоматические заболевания, иммунодефицитные состояния, возрастные изменения, социальный и экологический фактор. Туберкулез передается с кровью зараженного человека.
В календарный план прививок в обязательном порядке входит выполнение пробы Манту, которую показано делать взрослым и маленьким детям по возрасту. Таким способом определяется реакция организма к туберкулина, а при положительном ответе пациент состоит на диспансерном учете, нуждается в регулярных обследованиях для наблюдения роста палочки.
Поскольку бацилла Коха проникает в легкие и поражает некогда здоровые ткани, при туберкулезном поражении требуется выполнение флюорографии. Такое клиническое обследование не способно определить типы микобактерий, зато отчетливо выявляет существующие формы туберкулеза. При наличии опасных форм заболевания необходим курсовый прием противотуберкулезных препаратов. Больным туберкулезом легких дополнительно показан анализ мокроты, чтобы понять типы палочки, способной вызывать рецидив.
Возбудитель туберкулеза является смертельным для организма, и, чтобы полностью исключить его активность, необходима профилактика. Чтобы не заразиться, показана прививка БЦЖ, согласно календарному плану прививок. Если уже появились симптомы туберкулеза, Коха палочка медленно разрушает ткани легких, больной выделяет свободное время и направляется к врачу за диагностикой.
По способу заражения бациллой Коха можно определить лечебные мероприятия, а при дополнительных клинических исследованиях должны быть оценены лимфоузлы. Чтобы сократить распространение патологического процесса, важно доверить свое здоровье предписанному врачом лекарству. Обязательным считает прием иммуностимуляторов, применение противотуберкулезных препаратов.
источник
Мокрота при туберкулезе: возбудитель, правила сдачи посева, проведение анализа, диагностика и врачебный диагноз
Туберкулез — опасное инфекционное заболевание, которое поражает внутренние органы человека и животных. В основном под удар попадают легкие, но также существует туберкулез почек, мочевого пузыря, костей и прочих органов и систем.
Несмотря на современные методы диагностики и лечения данного заболевания, статистика распространения туберкулеза остается печальной. Особенно это касается России. По некоторым данным, россияне подвержены риску заражения в десять раз больше, чем жители развитых стран. Кроме того, туберкулез встречается даже у членов благополучных семей с высоким уровнем жизни. Поэтому так важно регулярно проходить медицинские осмотры и в случае необходимости сдавать анализ мокроты на туберкулез.
Возбудитель этого опасного заболевания — палочка Коха. Это микобактерия (лат. Micobacterium tuberculosis) , которая передается воздушно-капельным путем. Бактерия относится к классу грибов, имеет небольшие размеры и плотную оболочку, которая позволяет ей выжить в окружающей среде и делает микроорганизм очень живучим. Этим и объясняется распространенность заболевания — им можно заразиться при обычном разговоре с больным, особенно если он в это время чихает или кашляет.
Коварность заболевания заключается еще и в том, что в большинстве случаев оно протекает бессимптомно. По статистике, только один из десяти случаев приобретает активную форму.
Первыми тревожными симптомами будут являться:
- Длительный затяжной кашель.
- Появление в мокроте следов гноя и крови.
- Субфебрильные значения температуры.
- Снижение веса.
- Отсутствие аппетита.
- Постоянное ощущение усталости.
При наличии одного или нескольких признаков в обязательном порядке нужно пройти обследование. Особенно в том случае, если имеется кашель с отделением подозрительного секрета. Необходимо пройти флюорографию, которую должен делать каждый россиянин один раз в год.
В том случае, если на снимке будет обнаружено какое-либо образование, диаметр которого будет превышать один сантиметр, человека в обязательном порядке отправляют на сдачу дополнительных анализов.
На начальных стадиях у пациента выделяется лишь немого секрета. Обычно он представляет собой слизь белого цвета, что объясняется высоким содержанием белка.
На последующих стадиях в слизи появляются прожилки крови и гноя. На данном этапе цвет мокроты может быть желтого, зеленого и даже красного цветов. Все зависит от соотношения в ней крови и гноя. Фото мокроты при туберкулезе последних стадий представлено ниже.
На начальных этапах мокрота, как правило, вязкая и содержит много слизи. По мере развития заболевания в ней появляется большое количество влаги, что делает ее более жидкой. Исходя из этого, можно сделать вывод, что мокрота при туберкулезе может быть самой разной консистенции.
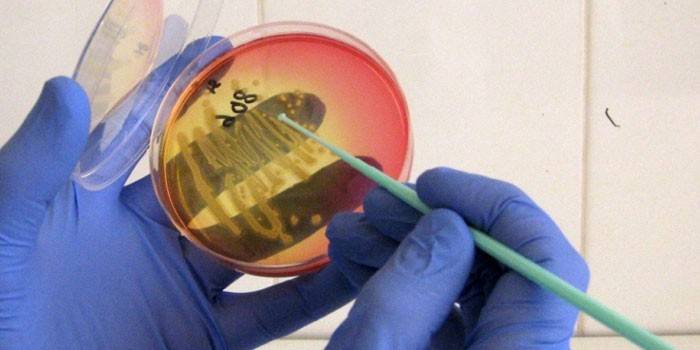
В медицинской диагностике существует несколько способов определения заболевания у пациентов. Наиболее распространенным из них является бактериологический посев мокроты.
Анализ мокроты на туберкулез проводится в два этапа:
- Внешний осмотр мокроты (макроскопия).
- Бактериологический посев (микроскопия).
Как правильно провести процедуру сбора биологического материала? У человека, больного туберкулезом, в мокроте содержится огромное количество палочек Коха. При исследовании слизистых выделений можно обнаружить возбудителя и сделать заключение о наличии или отсутствии заболевания у пациента.
Однако для точных и достоверных результатов пациенту необходимо правильно подготовиться к сдаче анализа и осуществить сбор мокроты на микобактерии туберкулеза в соответствии со всеми правилами:
- Чрезвычайно важно проводить анализ с утра, так как за ночь в верхних дыхательных путях скапливается большое количество секрета. Это поможет ему с легкостью отойти от стенок бронхов наутро.
- Пациент должен отложить завтрак, пока не будет собран биоматериал. Дело в том, что прием пищи может изменить состав мокроты при туберкулезе, а также затруднить ее отхождение.
- Некоторые врачи советуют пациентам предварительно принять отхаркивающее средство, чтобы облегчить отхождение биоматериала.
- Следует обратить внимание на то, что нужно собирать именно мокроту, а не слюну.
- Перед сдачей анализа необходимо почистить ротовую полость щеткой с зубной пастой, после чего прополоскать рот кипяченой водой. Это поможет избежать попадания в мокроту каких-либо посторонних бактерий. Чистить зубы следует зубной щеткой с жесткостью не выше средней. Это снизит риск травмирования десен и предотвратит попадание крови в мокроту. При туберкулезе она может присутствовать в биологическом материале только на поздних стадиях заболевания.
- Сдается биоматериал в специальный контейнер, который можно приобрести в любой аптеке. Контейнер является стерильным и имеет завинчивающуюся крышку, которую нужно открыть непосредственно перед взятием мокроты. После сбора контейнер сразу же закрывают.
- Для более продуктивного отхождения мокроты пациенту следует сделать три глубоких вдоха, после чего эффективно откашляться.
- Количество материала, необходимого для успешного проведения анализа, обычно можно получить за два-три отхаркивания.
- Очень важно сдавать мокроту в хорошо вентилируемом помещении. Вход в него должен быть помечен специальным знаком, означающим, что посторонним входить сюда строго запрещено. Врачи должны иметь определенный уровень защиты в виде маски или респиратора.
Даже на начальных этапах заболевания мокрота больного туберкулезом внешне отличается от нормы. Она приобретает сероватый или зеленоватый цвет, в ней присутствуют кусочки слизи или гноя. На первых стадиях наличие крови совсем необязательно, это больше характерно для кавернозной стадии, когда уже нарушена целостность сосудов.
При осмотре под микроскопом обнаруживаются овальные или слегка изогнутые палочки. Длина которых составляет от 1 до 10 мкм, а диаметр — от 0,2 до 0,6. Микобактерии туберкулеза в мокроте выглядят следующим образом: обратите внимание на фото, которое представлено ниже.
Кроме того, с помощью микроскопа можно обнаружить кальциевые соли, образования холестерина, эластичные волокна. Все это — продукты распада клеток легких. Обнаружение их в анализе говорит о том, что процесс поражения органов уже начался.
Затем проводится бактериологический посев мокроты на туберкулез:
- Лаборант проводит посев мокроты на питательную среду, помещенную в чашку Петри.
- На втором этапе работы производится окраска препарата с помощью метода Циля-Нельсона. Этот метод предполагает осветление карболовым раствором фуксина. После этого на препарат воздействуют рядом химических веществ (солянокислым спиртом, серной кислотой).
- Следующим действием является окрашивание препарата с помощью метилена синего.
- В результате этого весь препарат становится синим, а туберкулезные бациллы не окрашиваются. Поэтому в случае инфицирования их будет очень хорошо видно. Если же весь препарат синий, то это будет означать отсутствие туберкулеза у пациента.
Стоит учесть, что первый отрицательный результат не является гарантией здоровья. Дело в том, что, хоть данный метод и является очень чувствительным, он гарантирует достоверность результата только при наличии в 1 мл образца не менее 100 тысяч микобактерий. Поэтому при наличии подозрений туберкулеза у пациента ему необходимо сдать мокроту еще два раза с интервалом в 1 месяц.
Чувствительность первого анализа составляет 80%, в то время как второго и третьего — 90% и 97% соответственно.
В случае, если все три анализа будут отрицательны, можно с уверенностью делать вывод о том, что пациент здоров. Анализ мокроты на туберкулез длится около двух — пяти недель. Столько времени требуется для определения возбудителей в мокроте.
Однако проведение бактериологического анализа не всегда возможно. Бывают случаи, когда отхаркивание биоматериала неэффективно. Что же делать в таких ситуациях? В медицинской диагностике существует метод бронхоскопии, когда специалист с помощью аппарата берет образцы бронхолегочной ткани.
Делается данная процедура после проведения местной анестезии пациенту. В случае, если пациентом является ребенок, который не сможет спокойно лежать во время процедуры, то потребуется общий наркоз. Проведение бронхоскопии длится несколько минут, во время которых специалист вводит небольшой манипулятор через носовую или ротовую полость. На конце устройства имеется щуп, способный захватить нужное количество образца.
Один из плюсов данного метода — возможность удаления патологического секрета из бронхов больного.
Один из самых современных способов диагностики туберкулеза — проведение полимерной цепной реакции, которая заключается в выделении из биоматериала фрагмента ДНК микобактерий, что позволяет делать вывод об инфицировании пациента.
Основной ее плюс — экспрессивность. Результат анализа готов уже через 3-5 часов, а значит, не нужно ждать несколько недель, как в случае с бактериологическим посевом. К достоинствам метода также можно отнести:
- Высокую достоверность полученных результатов.
- Малое количество материала, необходимого для анализа.
- Возможность проведения анализа в любом биологическом материале.
Недостатками метода являются:
- Его высокая стоимость.
- Неэффективность анализа после противотуберкулезного лечения. Дело в том, что у выздоровевшего человека в организме присутствуют мертвые микобактерии. При этом ПЦР все равно даст положительный результат, несмотря на то, что человек уже здоров.
В современном мире туберкулез перестал считаться смертельным заболеванием, как это было еще недавно. Данная болезнь лечится, и довольно успешно. Главное — вовремя обнаружить возбудителя в своем организме. Для этого в медицинской диагностике существует несколько эффективных способов обнаружения микобактерий туберкулеза: флюорография, бактериологический посев мокроты на туберкулез, бронхоскопия, ПЦР и другие. Не стоит пренебрегать такой возможностью. Нужно регулярно проходить медицинские осмотры, следить за общим самочувствием, стараться повышать уровень своей жизни.
источник
Для исследования органов дыхания нередко используется анализ мокроты, выделяемой больным при кашле. О том, что это за исследование, кому он необходим, как проводится и как интерпретируется, читайте в нашей статье.
Мокрота – выделения желез, расположенных в стенках трахеи и бронхов. В норме ее немного, она выводится с помощью ресничек мерцательного эпителия незаметно для человека и проглатывается. При патологических процессах органов дыхания количество отделяемого увеличивается, меняются его свойства, оно начинает отделяться при кашле или отхаркивании, смешиваясь с выделениями из носоглотки и слюной.
В зависимости от того, для чего нужен анализ мокроты, врач-терапевт или пульмонолог может назначить разные его виды.
- общий (он же клинический) анализ мокроты;
- бактериологический («на микрофлору», «на посев»);
- на микобактерии туберкулеза;
- на злокачественные клетки и другие патологические включения.
Это внешняя оценка количества и характера выделений с последующим микроскопическим изучением. Что показывает этот анализ: с его помощью врач определяет признаки воспаления в легких и бронхах и его тяжесть.
В норме мокрота отсутствует или она имеется в скудном количестве, характер ее слизистый. При микроскопическом изучении патологических включений нет; определяются клетки цилиндрического эпителия, небольшое количество лейкоцитов. Все остальные включения в анализе мокроты при его расшифровке могут быть признаками заболеваний.
При каких заболеваниях сдают общий анализ мокроты:
Исследование не проводится при легочном кровотечении.
Анализ мокроты сдается после пробуждения. Как собрать мокроту, чтобы ее анализ был наиболее информативным:
- мокроту собирают утром после подъема с постели, перед этим нельзя пить, есть, курить, принимать лекарства, чистить зубы;
- перед сбором отделяемого пациент должен хорошо прополоскать рот, желательно кипяченой водой;
- нужно стремиться к тому, чтобы носовая и глоточная слизь не попала в материал;
- после нескольких последовательных глубоких вдохов отхаркивается мокрота и выплевывается в стерильную банку, которую закрывают полиэтиленовой крышкой или плотной бумагой, закрепленной с помощью резинки;
- полученный материал быстро доставляют в лабораторию.
- В норме мокрота слизистая. Примесь гноя возникает при соответствующем характере воспалительного процесса при хроническом бронхите, тяжелой пневмонии, бронхоэктазах, опухоли легкого. Гнойное отделяемое появляется при вскрывшемся в просвет бронха абсцессе легкого, нагноившейся эхинококковой кисте, обострении бронхоэктатической болезни.
- Кровь регистрируется при кровотечениях, вызванных туберкулезом, распадающейся опухолью, обострением бронхоэктатической болезни, инфарктом легких. Кровохарканье бывает при сифилитическом поражении, ушибе органа, крупозной пневмонии, силикозе, сердечной недостаточности при недостаточности левого желудочка.
- В норме мокрота бесцветная или имеет беловатую окраску. Зеленоватый оттенок слизисвидетельствует о ее гнойном характере. Если мокрота имеет ржавый вид, это означает, что в ней содержатся распавшиеся эритроциты, которые выделяются при крупозной пневмонии, туберкулезе, инфаркте легкого, а также при тяжелой сердечной недостаточности.
- Гнилостный запах отмечают в анализе отделяемого при абсцессе, бронхоэктазах, гангрене, распадающемся раке легкого.
- Если мокрота имеет кислую среду (рН менее 7), это говорит о слишком долгом времени, которое прошло между сдачей анализа и его изучением, когда слизь успевает разложиться. Большое количество белка характерно для туберкулезного процесса.
- При микроскопическом анализе наиболее важное диагностическое значение имеет обнаружение:
- «клеток сердечных пороков» (макрофагов, захватывающих кровь, пропотевающую в альвеолы при инфаркте легкого и пороках сердца);
- нейтрофилов (признак гнойной мокроты);
- эозинофилов (при бронхиальной астме, эхинококкозе легкого, туберкулезе, раке, инфаркте легкого);
- лимфоцитов (при коклюше и туберкулезе);
- большого количества эритроцитов – признака легочного кровотечения.
- Могут быть обнаружены группы атипичных клеток – это признак злокачественной опухоли бронхов или легочной ткани.
- При разрушении ткани легких в мокроте находят эластические волокна (туберкулез, абсцесс, рак легкого). Для бронхиальной астмы характерно обнаружение спиралей Куршмана (слепков мелких бронхов) и кристаллов Шарко-Лейдена (скоплений эозинофилов).
Бактериологическое исследование может проводиться с помощью разных способов:
- экспресс-методы для выявления микроорганизмов;
- бактериоскопия (анализ окрашенных мазков под микроскопом);
- выявление микобактерий туберкулеза;
- посевы на питательную среду для определения чувствительности возбудителей к антибиотикам.
Эти анализы проводятся при инфекционных болезнях легких: пневмонии, бронхите, бронхоэктатической болезни, абсцессе и гангрене легкого.
Наиболее частыми патогенными бактериями, обнаруживаемыми в мокроте, являются стафилококки, пневмококки, клебсиелла, гемофильная палочка. Могут быть обнаружены и так называемые патогены среднего уровня – моракселла, энтеробактерии, грибки рода Кандида. Они чаще являются условно-патогенной флорой и вызывают пневмонию или иное воспалительное заболевание дыхательных путей у людей с ослабленным иммунитетом. Реже встречаются микоплазма, синегнойная палочка, хламидия, легионелла. Некоторые из них вызывают так называемые атипичные пневмонии.
Клиническое значение имеет число бактерий в 1 мл мокроты. Считается, что оно равно 10 6 – 10 7 КОЕ/мл. КОЕ – колониеобразующая единица, то есть микроорганизм, способный к размножению.
Если мокроту по специальной технологии нанести на питательную среду, то через некоторое время на ней образуются колонии имевшихся в слизи микроорганизмов. Их подвергают воздействию различных антибактериальных веществ и определяют, под влиянием каких именно антибиотиков погибают выделенные возбудители. Так определяется чувствительность к антибиотикам. Понятно, что такой анализ не может быть проведен быстро. Анализ мокроты «на чувствительность» делается в течение нескольких дней. Не дожидаясь его результата, врачи начинают лечение антибиотиками широкого спектра действия, после получения анализа возможна корректировка терапии.
Для определения микобактерий туберкулеза мокроту сдают обычно три дня подряд. Его называют «анализ на БК» (бациллы Коха), «на КУМ» (кислотоустойчивые микобактерии). Определение этих возбудителей проводят либо путем микроскопии окрашенного мазка, либо при посеве на питательные среды. Результат в этом случае можно получить лишь через 14 – 90 дней, но он будет очень информативен. Можно будет не только подтвердить бактериовыделение, но и получить данные о чувствительности возбудителя к антибактериальным средствам.
Дополнительным способом диагностики туберкулеза является заражение материалом, полученным из мокроты, лабораторных животных.
Обнаружение микобактерий туберкулеза в мокроте свидетельствует о его «открытых» формах, при которых больной заразен для окружающих людей.
Приводим таблицу анализа мокроты при различных заболеваниях.
| Заболевание | Внешние признаки | Микроскопические признаки | ||
| Объем | Характер | Патологические включения | ||
| Бронхит острый | Скудный | Слизистый или слизисто-гнойный (белый, желтый, желто-зеленый цвет) | Нет | Цилиндрические эпителиальные клетки, умеренное количество лейкоцитов, при затяжном течении обнаруживаются макрофаги |
| Бронхит хронический, ХОБЛ | От скудного до обильного | Слизисто-гнойная, слизисто-гнойно-кровянистая (желтый, зеленый оттенки, прожилки крови) | Нет | Большое количество лейкоцитов, эритроциты, макрофаги, большое количество микроорганизмов |
| Бронхоэктазы | Обильный (при сдаче утренней порции) | Гнойно-слизистая, при отстаивании разделяется на 3 слоя | Пробки Диттриха (скопления клеток из расширенных участков бронхов) | Большое количество лейкоцитов и микроорганизмов. Кристаллы жирных кислот, гематоидина, холестерина |
| Крупозная пневмония | Сначала скудный, затем обильный | Сначала ржавая, затем слизисто-гнойная с желто-зеленым оттенком | Фибриновые сгустки, измененные эритроциты | Макрофаги, эритроциты, лейкоциты, микроорганизмы (пневмококки), кристаллы гематоидина, зерна гемосидерина |
| Бронхиальная астма | Скудный | Слизистая, светлая | Спирали Куршманна (извитые слепки бронхов) | Цилиндрический эпителий, кристаллы Шарко-Лейдена, эозинофилы |
| Абсцесс легких | После прорыва абсцесса в бронх – обильное отделяемое | Гнойная, зеленого цвета, зловонная | Участки легочной ткани | Большое количество лейкоцитов, эластические волокна, разнообразные микробы, кристаллы жирных кислот, гематоидина, холестерина |
| Туберкулез | Может быть разным | Слизисто-гнойная, желтая, желто-зеленая, иногда с прожилками крови | При кавернозной форме – «рисовые тельца» (линзы Коха) | Можно обнаружить микобактерии туберкулеза, также видны эластические волокна и различные кристаллы |
| Рак бронхов и легких | Может быть разным | Слизисто-кровянистая, может быть с гнойным компонентом | При распаде опухоли – обрывки легочной ткани | Атипичные (злокачественные) клетки |
На видео рассказано о лабораторной диагностике туберкулеза:
источник
Приветствую всех . Вопрос для обсуждения. Как выяснилось, что все население после 35, уже заражено палочкой и она находится в спящем режиме.
Так вот могут ли в мокроте у здорового человека обнаружить ДНК этой спящей палки?
И самое главное, указывает ли наличие только ДНК в ПЦР, какой процесс — активный или нет?
Как нам объясняли на примере,что ДНК обнаружено, выглядит это как будто пришла мышка, нагадила и ушла,»следы «присутствия есть,а мышки вроде как и нет и не кто не знает приедет она опять или нет.Если ДНК обнаружено то активный
ДНК обнаруживается, только у активных палак
Если не права,то поправьте меня)
ПЦР на туберкулёз может дать положительный ответ, если обнаружит убитые микобактерии, к примеру, после проведённого лечения.
Светлана, вот я так и думала что что то напутала
Светлана, вот у нас в больнице тоже объясняли, что даже если ПЦР «лапку» от бактерии обнаружит, то все равно извлечет из неё ДНК, но какой она была, живой или мёртвой, это уже сложнее.
Сергей, совершенно верно. Хоть лапка, хоть глазик)) метод пцр именно для этого. Из днк скоростные методом «вырастить» и посмотреть в глаза этому существу) как то так.
На сколько я знаю анализ крови на антитела должен показать есть есть ли спящая палочка в организме
Роман, у мужа антител нет, а днк нашли.
Светлана, значит ответ от имунки не пришел, палочка пока делает че хочет 😀
Роман, ну уж нет) убили её) у неё не было шанса)
Светлана, так это все что нашли/не нашли уже пишется после лечения тб ? а то вроде как вопрос задали чисто обсудить)
Роман, простите, я Вас не поняла… Что то не так ответила?
Светлана, я не понял у кого ее убили)
У меня ДНК не обнаруживали ни разу за 1,5 года лечения. При том, что я болеющая. И у меня внутри есть очаг пораженного лёгкого, в котором «резвятся» кучка палок. Так откуда могут взяться ДНК спящей/убитой/живой палки у здорового человека, если у больных она не всегда обнаруживается? Я не врач, но моё мнение, что ДНК палочки можно обнаружить только если процесс активный, т.е. у больного человека.
Алёна, а у меня наоборот, пцр+ , микроскопия+, т.е. получается их прям много, что даже в микроскопе видно, но они не росли совсем! Только через несколько месяцев с горем пополам вырастили какую то другую бактерию и на этом всё))))
Сергей, посев это немного другое… Мало ли.. Может термостаты не качественные.. Может ещё какие причины… Ну будем надеяться, что палочки слабенькие) а ПО ПЦР почему не определили чувствительность? Мало материала было?
Светлана, по ПЦР была устойчивость к R. а как понять «слабенькие»? часто пишут что есть слабые бактерии и сильные, от чего это зависит,вроде если человек заболел, слабыми их не назовешь)
Алёна, очаг скорее всего у вас глубоко в тканях, а не около бронха. Вот и не могут определить. Бывает что и пцр, и антитела, диаскин, микроскоп, посев, биопсия все минус, только ренген картина смущает… а в итоге туберкулез. Проводят тестовое лечение, ренген в динамике отличный, так и лечат… Соркоидоз от ПТТ не уйдёт…
Туберкулез вообще болезнь странная… У каждого своя история болезни… Кто то пьёт как колхозная лошадь, курит, ПТП принимает как вспомнит и вылечивается… А кто то лежит в стационаре, усердно лечится, оперируется, поддувается, дышать боится лишний раз, а динамика слабая в лучшем случае… Так что что одному мед, другому яд….
Светлана, это самая загадочная болезнь в мире, в ней все как то может быть, но это не точно, убедился сам))
Следы уже убитых палок может дать ПЦР +
Мира, убитых это понятно, а вот к примеру неактивных у впервые выявленного больного может?
Сергей, нет. ПЦР + у не леченного, говорит о болезни уже (( Хотя я не врач, но лечилась 4 года и перечитала кучу литературы за это время. Уточните у врача. Знаю точно, что кто лечится, ПЦР может быть + ещё некоторое время.
Мира, просто ПЦР не может, как я понял, показать, активный туберкулез или нет, т.к. это всего лишь ДНК..
Сергей, у меня вообще сначала ни ПЦР, ни люминесцентная микроскопия не показала туб. Только через два месяца проросла на жидких и плотных средах. Это меня спасло, не могли поставить диагноз несколько лет.
Мира, это самая что ни наесть распространенная ситуация, когда под микроскопом не видят и даже ПЦР, а посев растёт! а вот в моей ситуации ПЦР и микроскопия показало, что что то есть, но они по какой то странной причине не росли, причём я был впервые выявленный и первые два посева даже таблетки ещё не пил. Вот как это объяснить..
Сергей, а уже в ходе лечения полгода ПЦР иногда приходил +. Мне сказали что это следы (частички ДНК) мёртвых палок.
| Пн | Вт | Ср | Чт | Пт | Сб | Вс |
|---|---|---|---|---|---|---|
| « Июн | ||||||
| 1 | 2 | 3 | 4 | 5 | 6 | |
| 7 | 8 | 9 | 10 | 11 | 12 | 13 |
| 14 | 15 | 16 | 17 | 18 | 19 | 20 |
| 21 | 22 | 23 | 24 | 25 | 26 | 27 |
| 28 | 29 | 30 | 31 | |||
Лечение туберкулеза – задача сложная, но решаемая! Надеемся наш сайт поможет вам в этом.
источник

В зависимости от того, где развивается микобактерия, различают разные формы и виды заболевания.
В основном, ему подвержены люди с ослабленной иммунной системой и жители неблагоприятных районов.
Туберкулез является одним из старейших из известных человеку заболеваний. До сих пор по его вине в мире ежегодно умирают около 2 миллионов человек. Туберкулез может проявляться по-разному, поражая кости, центральную нервную систему и другие органы, но в первую очередь это именно заболевание легких.
Туберкулезная палочка (Mycobacterium Tuberculosis), также известная как палочка Коха или бацилла Коха, передается воздушно-капельным путем и оседает в альвеолах легочной ткани. С этого момента течение болезни во многом зависит от иммунного ответа организма носителя.
На эффективность этого ответа влияют как внутренние факторы, такие как генетическая предрасположенность, так и внешние – факторы, повреждающие иммунную систему и общее состояние организма.
Несмотря на повсеместное использование живых (аттенуированных) вакцин и ряда антибиотиков, туберкулезная палочка сейчас значительно распространена. А значит необходимо искать новые вакцины, лекарства и чувствительные методы диагностики.
www.ncbi.nlm.nih.gov
Бацилла Коха (аэробный микроскопический возбудитель) не образует спор, однако это не мешает ей сохранять неделями жизнеспособность в пыли на коврах, одежде и останках животных и месяцами в мокроте.
Сколько живет туберкулезная палочка? Выживаемость, то есть сколько живет палочка M. tuberculosis вне организма хозяина составляет: мокрота — 6-8 месяцев, одежда — 45 дней, книжная бумага — 105 дней.
Недавние исследования показали, что многие бактерии в дыхательных путях переходят в неактивное состояние, благоприятное для их выживаемости. Важно знать, что на концентрацию жизнеспособных палочек в воздухе влияет проветривание помещения.
В комнате, где происходит всего 1 воздухообмен в час, уже через час становится на 63% микроорганизмов меньше. 84% за 2 часа и более 90% через 3 часа. При шестикратном воздухообмене, бактерии отсутствуют уже через несколько минут. Для заражения человека они должны попасть в дыхательные пути.
www.ehs.research.uiowa.edu
www.ghdonline.org
Пациенты со скрытой (латентной) формой инфекции хорошо себя чувствуют и не проявляют каких-либо симптомов. Они заражены, но не больны. Единственным признаком носительства туберкулеза является положительная реакция на кожную пробу с туберкулином (проба Манту). Люди со скрытой формой туберкулеза не заразны и не могут передать туберкулез другим.
В целом, от 5 до 10% носителей, в течение жизни способны развить полноценную болезнь. Примерно у половины это происходит во время первых 2 лет после инфицирования. Риск развития инфекции значительно выше у лиц с ослабленной иммунной системой, как например при ВИЧ, нежели у людей с хорошим иммунитетом.
Особую тревогу вызывают пациенты, больные лекарственно-устойчивой формой, у которых позже развивается заболевание, которое почти не реагирует на лечение.
- кожная проба и анализы крови показывают наличие инфекции;
- нет изменений на рентгене или в мокроте;
- является носителем живой, но неактивной палочки;
- хорошо себя чувствует;
- не может передавать болезнь другим;
- нуждается в лечении, чтобы в последствии не развилось заболевание (исключение: если является носителем лекарственно-устойчивой палочки).
www.cdc.gov
Согласно Всемирной Организации Здравоохранения (ВОЗ) – посев на туберкулезную палочку является золотым стандартом в диагностике туберкулеза. Культивирование в бактериологической лаборатории важно не только для постановки диагноза, но и для определения устойчивости микроорганизма к антибиотикам.
Посев проводят на нескольких питательных средах. Для определения лекарственной чувствительности используют среду Левенштейна-Йенсена или среду Финна II. На плотных питательных средах вырастают колонии R-формы: разной величины и вида, морщинистые, сухие, цвета слоновой кости
Положительный результат означает, что в образце была обнаружена бацилла Коха. Положительный ответ дают после окраски колоний по Циль-Нильсену. Это подтверждает диагноз туберкулеза.
Негативный результат означает, что палочки обнаружено не было. Однако, это не исключает диагноза. Некоторым пациентам окончательный диагноз ставится на основании признаков и симптомов, а также реакции на лечение.
www.jcm.asm.org
www.cdc.gov
Туберкулезная палочка является облигатным аэробом, это означает, что для ее функционирования необходим кислород. Растет при температурах в пределах 30-41 o С, оптимально при 35-37 o C.
При какой температуре погибает туберкулезная палочка? Погибают бациллы от тепла 60 o C через 15-20 минут. Могут долгое время сохраняться во влажных темных условиях окружающей среды. Относительно устойчивы к действию химических средств для дезинфекции. Быстро погибают под прямыми солнечными лучами.
virology-online.com
У детей скрытая инфекция обычно не проявляется какими-либо признаками или симптомами. На рентгенограмме также не обнаруживаются изменения, характерные для туберкулеза.
В большинстве случаев только лишь при помощи положительной пробы Манту можно определить, что ребенок заражен. Если после проведения пробы результат оказался положительным, ребенку необходимо обследование у фтизиатра, который уточнит, есть ли заболевание, назначит дополнительные анализы, а при подтверждении пропишет лечение специальными препаратами, даже если у него нет признаков заболевания.
Обычно первичная инфекция проходит через 6-10 недель, по мере того как у ребенка вырабатывается иммунитет. Однако в некоторых случаях она может распространяться по всей поверхности легких (прогрессирующий туберкулез) и в другие органы. Это ведет к появлению лихорадки, потере веса, усталости, уменьшению аппетита и кашлю.
Другой вид туберкулеза называется реактивационный, или вторичный. Он проявляется после перенесенной первичной инфекции, которая находится в спящем состоянии. При благоприятных условиях, таких как ослабление иммунитета, бактерии вновь активируются.
Этот вид более характерен для взрослых и детей старшего возраста. Основным симптомом является постоянная лихорадка с обильным потоотделением в ночное время. Далее может проявляться усталость и потеря веса.
Обычно назначают несколько антибактериальных препаратов, редко, когда могут выписать 3-4 различных вида лекарств. Несмотря на то, что полный курс лечения длится много месяцев, важно пройти его полностью, дабы обеспечить полное выздоровление. Чтобы точно человек прошел курс лечения, больного направляют в стационар.
www.kidshealth.org
Туберкулез, в прошлом известный как «чахотка» или «белая чума» — это древнейшее заболевание, которое вероятнее всего всегда витало возле нас. Туберкулезные поражения, обнаруженные у египетских мумий, являются доказательством того, что этим недугом болели еще как минимум 4000 лет назад.
Роберт Кох, немецкий ученый и физик, презентовал свое открытие — туберкулезную палочку M. tuberculosis, возбудитель одноименного заболевания. Кох открыл бактерию еще в 1882 году.
Свое выступление он начал, напомнив собравшимся ужасающую статистику: «Если важность заболевания для человеческого рода исчисляется количеством жертв, которое оно вызывает, то туберкулез по праву можно считать наиболее важным, нежели самые страшные инфекционные болезни, такие как чума, холера и прочие. Каждый седьмой человек в мире погибает от туберкулеза. Заболевание убивает как минимум треть трудоспособного населения, а иногда и более».
Лекция Коха, считаемая многими наиболее важной в истории развития медицины, была настолько вдохновляющей, инновационной и подробной, что во многом определила развитие науки в двадцатом веке. Он рассказал, как изобрел новый метод окрашивания и продемонстрировал его собравшимся.
Кох взял с собой в лекционную всю свою лабораторию: микроскопы, пробирки с образцами, предметные стекла с окрашенными бактериями, краски, реагенты, стеклянные банки с фрагментами тканей и много другое.
Когда Кох завершил свою лекцию в зале воцарилась абсолютная тишина. Ни вопросов, ни аплодисментов, ни поздравлений. Публика была шокирована. Медленно люди стали подходить, чтобы воочию убедиться в его словах и взглянуть на загадочную палочку.
Новости об открытии Коха быстро разлетелись по миру. Роберт Кох стал знаменитым ученым и даже получил звание «Отец Бактериологии». В 1905 году он получил нобелевскую премию по физиологии и медицине «За открытия и исследования, в области лечения туберкулеза»
www.nobelprize.org
Убить бациллу Коха нелегко и для этого требуется множество противотуберкулезных средств. Носитель инфекции должен пройти полный медикаментозный курс.
Считается, что микобактерии существуют в трех различных популяциях, характеризующихся их средой обитания и способности к росту. Первый и самый большой вид состоит из быстрорастущих внеклеточных палочек.
Именно здесь чаще всего встречаются бактерии, устойчивые к лечению. Антибиотики, такие как изониазид убивают быстро размножающиеся палочки на ранних стадиях лечения и обладают бактерицидным действием, способным предотвращать возникновение у них устойчивости.
Вторая популяция состоит из микроорганизмов, которые растут медленнее, часто в кислотной среде. Третья группа и вовсе растет рывками, сменяя периоды размножения, периодами сна.
Лучшими стерилизующими свойствами обладают рифампицин и пиразинамид. Эффект пиразинамида заметен уже через первые несколько месяцев лечения, в то время как рифампицин действует на протяжении всего курса. В отсутствии рифампицина, стерилизующая активность пиразинамида может длиться все лечение. Врач должен выбрать то лекарство, что убивает возбудитель.
Химические дезинфектанты могут быть разделены на 3 группы, в зависимости от их механизма действия — денатуранты, реагенты и окислители. Денатуранты, такие как соединения четвертичного аммония, фенолы и спирты действуют, разрывая белковые и липидные структуры. Эти препараты широко распространены, недорогие и обладают туберкулоцидным действием
При помощи 20-минутного воздействия диоксида хлора, перекиси водорода 0,80%, надуксусной кислоты 0,06% и йодофора можно достичь полной инактивации туберкулезной палочки.
Раствор 6% уксусной кислоты эффективно убивает M. tuberculosis после 30-минутного воздействия. Также высокую эффективность показали крезоловое мыло и оксидол против всех возможных штаммов.
К другим препаратам, обладающим туберкулоцидным действием, относятся: Лизол, бактерицидное моющее средство Beaucoup, Vani-sol для унитазов, спрей Clippercide, Spacide, Vesta-syde для обработки медицинских инструментов, SPOR-KLENZ для твердых поверхностей, бактерицидный раствор Weiman, дезинфицирующий отбеливатель Austin A-1, Tek-Trol, Tek-Phene, Opti-Phene, OcidePlus, Clidox-SBase, Креоцид 20 и др.
www.antimicrobe.org
www.amjmed.com
www.ncbi.nlm.nih.gov
www.aricjournal.biomedcentral.com
www.epa.gov
www.aricjournal.biomedcentral.com
Туберкулезная палочка распространяется через воздух от одного человека к другому. Попадает он в воздух, когда больной кашляет, говорит или поет. Люди поблизости вдыхают бактерии и тоже заражаются.
Заболевание не передается через:
- пожатие рук;
- продукты питания и напитки;
- прикосновения к постельному белью или туалетному сиденью;
- пользование общей зубной щеткой;
- поцелуи.
Когда человек вдыхает бактерии они оседают в легких и могут начать размножаться. Оттуда они могут мигрировать дальше по току крови в другие части тела, такие как почки, позвоночник и мозг.
Инфекция в легких и горле может быть заразной и передаваться другим людям. При поражении других органов, как например почек или костей, человек обычно не может инфицировать других. Так как распространяется палочка очень быстро, при первой симптоматике необходимо обратиться в лечебное заведение.
www.cdc.gov
Семейство Mycobacteriaceae содержит в единственном роде микобактерии, в число которых входит более 150 видов. Они широко распространены в окружающей среде и, за исключением некоторых отдельных видов, не способны вызывать инфекционные заболевания.
Остальные виды в роду mycobacterium, способные вызывать болезни, обычно называют нетуберкулезными палочками и как правило они проявляют себя в качестве оппортунистических инфекций у людей с ослабленным иммунитетом, либо у животных.
Также туберкулез могут вызывать — M. africanum, M. canettii, M. bovis, M. microti, M. orygis, M. caprae, M. pinnipedii, M. suricattae:
- M. africanum характерен для регионов западной Африки, передается воздушно-капельным путем.
- bovis наиболее подвержены дикие копытные животные. У людей M. bovis обнаруживается крайне редко, однако может наносить огромный экономический ущерб по всему миру, поражая домашних и диких животных. Необходимо уделять пристальное внимание данной инфекции в странах с высоким уровнем заболеваемостью ВИЧ, так как именно эти больные чаще заражаются микобактериями.
Другим патогенным возбудителем является бацилла Хансена (M. leprae), ответственная за возникновение Лепры (проказы, крымской болезни и др.).
Остальные виды в роду mycobacterium, способные вызывать болезни, обычно называют нетуберкулезными палочками и как правило они проявляют себя в качестве оппортунистических инфекций у людей с ослабленным иммунитетом, либо у животных. К ним относятся: M. avium, M. intracellulare, M. kansasii, M. fortuitum, M. chelonae, M. szulgai, M. paratuberculosis, M. scrofulaceum
В частности, M. avium и M. intracellulareсвязаны с развитием у свиней и птиц таких заболеваний как паратуберкулез и хронический гастроэентерит.
источник