Исследование мокроты на МБТ имеет важное эпидемиологическое и клиническое значение.
Мокроту лучше собирать утром. Предварительно больной должен прополоскать рот, чтобы в мокроте было меньше слюны. При малом количестве мокроты ее собирают в течение суток. При отсутствии мокроты следует вызвать ее появление раздражающими ингаляциями аэрозоля гипертонического раствора поваренной соли с содой. Исследуют также промывные воды бронхов, получаемые после введения через трахею 10—12 мл теплого изотонического раствора хлорида натрия.
Исследование мокроты начинают с ее осмотра. У больных туберкулезом легких в мокроте могут быть прожилки или сгустки крови, кусочки обызвествленных камней бронхов — бронхиолитов. При микроскопическом исследовании окрашенных мазков мокроты у больных с деструкцией легочной ткани выявляются эластические волокна. Иногда встречаются так называемые коралловые волокна, которые образуются в результате отложения на эластических волокнах жирных кислот, а также покрытые известью эластические волокна и аморфные известковые частицы. Для выявления в мокроте МБТ ее исследуют неоднократно, направляя в лабораторию утреннюю порцию не менее 3 дней подряд. В ряде случаев МБТ могут быть обнаружены в мокроте и при отсутствии рентгенологических изменений в легких, в этом случае нельзя исключить язвенный туберкулез бронха. Проводить исследования мокроты необходимо до начала противотуберкулезной химиотерапии.
Выявление МБТ в патологическом материале осуществляется бактериоскопическим, бактериологическим (культуральным) и биологическим методами. Кроме мокроты, объектами исследования на МБТ могут быть также моча, кал, спинномозговая жидкость, экссудат из полостей, биоптаты различных тканей.
Основным методом выявления МБТ является бактериоскопический. Во многих развивающихся странах он широко применяется не только для диагностики, но и для выявления больных туберкулезом при массовых обследованиях населения.
При прямой бактериоскопии препарат окрашивают по методу Циля—Нильсена: вначале карболовым раствором фуксина, а затем после обесцвечивания 5 % раствором серной кислоты или 3 % раствором солянокислого спирта докрашивают 0,25 % раствором метиленового синего. Окрашенные препараты микроско-пируют с иммерсионной системой. МБТ окрашиваются в красный, а окружающий фон и некислотоустойчивые микроорганизмы — в синий цвет (рис. 5).
Разрешающая способность бактериоскопического метода выявления МБТ увеличивается на 14—30 % при применении люминесцентной микроскопии. Для окраски препарата используют флюорохромы — органические красители, флюоресцирующие при освещении ультрафиолетовыми, фиолетовыми или синими лучами. Такими красителями являются аурамин 00, родамин С. Препарат исследуют с помощью люминесцентного микроскопа. МБТ светятся золотисто-желтым цветом на темном фоне (рис. 6).
Для обнаружения бактериоскопическим методом МБТ в препарате необходимо, чтобы в 1 мл мокроты содержалось не менее 100 000 микробных тел. При меньшем числе микобактерий исследование может дать ложноотрицательный результат. Для увеличения количества МБТ в единице исследуемого объема мокроты используют методы флотации и седиментации, особенно при отрицательных результатах прямой бактериоскопии.
Наибольшее распространение получил метод флотации, основанный на том, что после встряхивания водной суспензии с углеводородом МБТ всплывают вместе с образующейся пеной на поверхность. В качестве углеводорода используют бензин, бензол, ксилол. Образующееся на поверхности сливкообразное (флотационное) кольцо из частиц углеводорода с микобактериями служит материалом для приготовления препаратов. При использовании метода флотации положительные результаты бактериоскопии увеличиваются на 10 %.
Бактериологический (культуральный) метод выявления МБТ заключается в посеве мокроты на питательные среды. Перед посевом мокроту обрабатывают с целью подавления роста неспецифической мокрофлоры. Стандартной питательной средой для выращивания МБТ служит твердая яичная среда Левенштейна—Йенсена. Существуют также полужидкие и жидкие питательные среды. Рост культуры МБТ происходит за 14—90 дней.
Для выделения культуры МБТ достаточно 20—100 микробных клеток в 1 мл мокроты. Получение чистой культуры микобактерий позволяет определить их жизнеспособность, вирулентность, а также чувствительность к лекарственным препаратам.
Нередко определяемые при бактериоскопии микобактерии не растут на питательных средах вследствие утраты способности к размножению под влиянием химиопрепаратов. По данным бактериологического исследования проводится количественная оценка бактериовыделения: скудное — до 10 колоний на среде, умеренное — от 10 до 50 и обильное — более 50 колоний.
Биологический метод заключается в заражении мокротой морских свинок, которые обладают высокой чувствительностью к МБТ. Перед заражением морской свинки мокроту обрабатывают серной кислотой с целью уничтожения неспецифической микрофлоры и центрифугируют. Осадок в изотоническом растворе хлорида натрия вводят свинке подкожно в паховую область, внутрибрюшинно или в яичко. С целью снижения резистентности морской свинки к МБТ ей ежедневно вводят большие дозы кортизона. Примерно через месяц после заражения у свинки увеличиваются лимфатические узлы и развивается генерализованный туберкулез.
Среди методов выявления МБТ и диагностики туберкулеза биологический метод до последнего времени считался наиболее чувствительным, так как туберкулез у морских свинок может быть вызван при введении мокроты, содержащей менее 5 микробных тел в 1 мл. В настоящее время доказана возможность потери МБТ вирулентности. Такие микобактерии жизнеспособны, могут расти на питательных средах, но не вызывают заболевания экспериментальных животных. Поэтому для выявления в патологическом материале МБТ необходимо применять различные методы микробиологического исследования.
Исследование крови. В крови больных туберкулезом обычно наблюдаются небольшие изменения. Гипохромная анемия определяется лишь у больных с распространенным процессом и выраженной интоксикацией или при повторяющихся легочных кровотечениях. СОЭ увеличивается в периоды обострения туберкулезного процесса. Изменения числа лейкоцитов и лейкоцитарной формулы крови происходят главным образом при острых процессах и распаде легочной ткани. Могут наблюдаться лейкоцитоз, увеличение палочкоядерных нейтрофилов, лимфопения, моноцитоз, эозинопения.
Для оценки состояния больного, его неспецифическои и специфической реактивности, а также для определения активности туберкулезного процесса и выбора оптимальной лечебной тактики существенное значение имеет определение некоторых биохимических и иммунологических показателей.
У больных туберкулезом, выделяющих большое количество мокроты, с обильным гнойным плевральным экссудатом, амилои-дозом почек может иметь место гипопротеинемия, в отличие от больных с другими формами туберкулеза. При остром туберкулезном воспалении уменьшается альбумин-глобулиновый коэффициент, увеличивается содержание в плазме фибриногена и сиаловых кислот, появляется С-реактивный белок.
Для контроля функционального состояния печени в крови исследуют содержание аланиновой и аспарагиновой аминотрансфераз, щелочной фосфатазы, билирубина, определяют уровень остаточного азота, мочевины, креатинина, с сывороткой крови ставят коагуляционные пробы — тимоловую, сулемовую. С целью исключения часто сочетающегося с туберкулезом сахарного диабета в крови определяют содержание сахара.
Для подтверждения туберкулезной этиологии заболевания используют иммуноферментный метод, основанный на реакции антиген—антитело. При подозрении на иммунодефицит в сыворотке крови определяют содержание иммуноглобулинов. Для диагностики иммунодефицита и контроля за его течением определяют количество В- и Т-лимфоцитов.
При активном туберкулезе все иммунологические реакции положительны, причем их выраженность зависит от фазы туберкулезного процесса. У больных с благоприятным течением туберкулеза наиболее выражена реакция бласттрансформации лимфоцитов, а с прогрессирующим — реакция торможения миграции лейкоцитов в присутствии туберкулина ППД. При вспышке процесса снижается число Т-розеткообразующих лимфоцитов и повышается число В-розеткообразующих лимфоцитов, одновременно уменьшается содержание G- и А-иммуноглобулинов.
Иммунологические тесты используют для дифференциальнои диагностики туберкулеза. Например, при раке и саркоидозе в отличие от туберкулеза отмечается подавление активности Г-лимфоцитов в реакции бласттрансформации с ФГА, у большинства больных отмечаются отрицательные реакции бласттрансформации лимфоцитов и миграции лейкоцитов с ППД.
Исследование мочи. У больных туберкулезом легких анализ мочи обычно не дает существенной диагностической информации, но иногда выявляет серьезные осложнения основного заболевания. При туберкулезе почек в моче обнаруживают белок, лейкоциты, нередко эритроциты, а также МБТ. При осложнении легочного туберкулеза амилоидозом наблюдаются стойкая протеинурия, микрогематурия. По выделению с суточной мочой 17-кетостероидов и 17-оксикортикостероидов судят о функциональном состоянии коры надпочечников.
источник
В здоровом организме бронхи вырабатывают слизь без цвета и запаха, которая необходима для того, чтобы очищать дыхательные пути от попадающих туда микроскопических частичек пыли, вдыхаемого мусора и микробов. Механизм очищения органов дыхания очень прост: реснички эпителия, устилающего их, поднимают слизь наверх вместе с чужеродными частицами. В норме такой мокроты вырабатывается очень мало, поэтому здоровый человек не замечает ее отделения, и она проглатывается вместе со слюной.
Но на фоне любого воспалительного процесса, сопровождающего, какое-либо заболевание дыхательных путей, в том числе и туберкулеза, количество продуцируемой бронхами мокроты значительно возрастает. Это связано, в первую очередь, с раздражением бокаловидных клеток, а также, при присоединении воспалительного процесса, когда клетки иммунной системы организма начинают поглощать патогенные микроорганизмы, образуются гнойные массы. Они также формируют отделяемое в виде мокроты при заболеваниях дыхательных путей. С помощью кашля организм выводит эту жидкость – именно с помощью нее диагностируются многие бронхо — легочные патологии и выявляется степень и характер течения воспалительного процесса.
Количество выделяемой при влажном кашле мокроты также указывает на некоторые особенности течения заболевания. При этом она может, не выводится посредством кашля совсем (трудноотделяемая мокрота) или, наоборот, биоматериал можно собрать без каких-либо трудностей. Два самых распространённых исследования этого отделяемого – это бактериоскопия и посев: именно эти два этапа позволяют провести точную диагностику заболевания, вызвавшего повышенное отделение мокроты и как следствие, влажный кашель с рядом сопутствующих симптомов.
- Для начала необходимо позаботиться о контейнере – его можно купить в любой аптеке. Это специализированная емкость для сбора мокроты: она стерильна, с широким горлышком и крышкой. Также контейнер могут выдать в медицинском учреждении. Необходимый объем биоматериала для исследования – 5мл, поэтому емкость должна быть соответствующая.
- Самым подходящим временем для сбора мокроты являются утренние часы, поскольку за время ночного сна скапливается достаточное количество и собрать ее гораздо легче. Однако бывают такие обстоятельства, когда мокрота забирается в любое время суток.
- Перед тем, как приступить к сбору мокроты на анализ, тщательно прополоскать ротовую полость, при этом чистить зубы перед этим нельзя.
- Биоматериал для анализа собирается следующим образом: сделав максимально глубокий вдох, задержать дыхание, после чего медленно выдохнуть – повторить еще раз. Сделав третий глубокий вдох, резко выдохнуть, как бы выталкивая воздух из лёгких, и как следует откашляться. Во время этого рот должен быть прикрыт марлевой повязкой.
- Контейнер необходимо придерживать у нижней губы — сплюнуть в него все содержимое, которое получилось откашлять и плотно закрыть стерильную баночку крышкой.
- Если после одного раза мокроты отошло очень мало, то процедуру следует повторить, для того чтобы собрать необходимое для исследования количество(5-7 мл.)
Для начала можно попробовать поменять положение тела при откашливании: облегчают отхождение мокроты наклоны вниз, положения, лежа на боку или на животе.
Если такие меры не привели к положительному результату, то можно принять отхаркивающие средства или сделать ингаляцию. Отхаркивающие препараты назначает лечащий врач, и начинать принимать их необходимо за сутки до сбора мокроты (бромгексин, амбробене и другие традиционные препараты). Совместно с приемом таких препаратов необходимо употреблять достаточно большое количество жидкости для облегчения отхождения мокроты.
Ингаляцию для этой цели делают на основе раствора соды и соли. Вдыхать такую смесь следует через небулайзер 10-15 минут(40-60 мл.). Если начинается усиленное слюноотделение, то ее нужно сплюнуть, только потом собирать мокроту.
Если не удается собрать мокроту всеми вышеперечисленными способами, то пациенту назначается процедура бронхоскопии. Еще такое исследование проводится в случаях, когда необходимо собрать секрет мокроты с бронхов, без примесей слюны и носоглоточной микрофлоры.
Процедура проводится посредством двух методик:
- В бронхи вводится 100-200 мл. физ. раствора через вставленный катетер, после чего полученная жидкость посредством аспирации выводится обратно.
- В просветы бронхиального дерева вводят катетер для прямой аспирации слизи.
Пациенту необходимо пройти подготовку к этой процедуре: не употреблять пищу и жидкость в течение 6 часов, как правило, она назначается на утреннее время, чтобы пациенту было легче выдержать такой интервал времени. А после нее не употреблять аспириносодержащие препараты, которые обладают способностью разжижать кровь.
И промывные воды, и непосредственно мокрота, полученные таким способом, используются для всех видов исследований на данном биоматериале.
Если сдача мокроты проводится в условиях стационара, то медицинский работник предоставляет пациенту специально оборудованную процедурную, консультирует по поводу процедуры сдачи и контролирует весь процесс. Также медработник подписывает контейнер с биоматериалом и отправляет его на исследование.
Анализ мокроты на туберкулез позволяет выявить легочный тип развития заболевания. Основными показаниями для его проведения являются:
- Кашель затяжного характера (влажный или сухой);
- Выявленные затемнения на снимках рентгена;
- Повышенная температура тела.
Для постановки диагноза туберкулез легких, анализ мокроты является обязательным в спектре исследований, проводимых при подозрении на данное заболевание. Обязательным исследование на инфицирование туберкулезом считается в тех случаях, когда больной больше трех месяцев страдает от сухого кашля, который не поддается никаким видам лечения.
В связи с тем, что биоматериал для исследования на микобактерии берется не только при помощи непосредственного отхаркивания, но и путем бронхоскопии, данное исследование имеет противопоказания. При процедуре бронхоскопии вводится трубка в верхние органы дыхания под общей или местной анестезией. Поэтому, такая методика забора анализа противопоказана:
- пациентам, страдающим аллергией на обезболивающие медикаменты;
- людям с тяжелой дыхательной недостаточностью;
- с нарушениями свертываемости крови;
- пациентам, в ближайшие пол года перенесшим инфаркт миокарда или инсульт;
- с такими заболеваниями, как эпилепсия и шизофрения.
Детям до 18 лет процедура бронхоскопии назначается и делается только с согласия родителей. Сама процедура является безопасной и осложнения вызывает крайне редко, но препараты, предназначенные для общей и местной анестезии, могут вызывать непереносимость и аллергические реакции. Этот вопрос необходимо обязательно обсудить перед процедурой с лечащим врачом.
Самым весомым плюсом этого анализа является стопроцентная точность диагностики и возможность выявления туберкулеза на ранних этапах заражения. Тест включает в себя забор нескольких проб, которые способны однозначно указать присутствие или отсутствие возбудителя в легких пациента.
Сам анализ вариативен, и проводить его можно удобным для пациента способом; данная методика выполняется в короткие сроки, и доставляет минимум дискомфорта пациенту.
Такой метод сбора анализа на микобактерии не имеет побочных воздействий на организм пациента. Нет необходимости вводить медицинские препараты или сдавать анализы крови, мочи. По сути, сбор анализа на микобактерии происходит естественно, без особых трудностей и дискомфорта для пациента. Часто это становится актуально, когда речь идет о малолетних детях, которые весьма негативно переносят такие диагностические процедуры.
С помощью такого информативного метода, как бронхоскопия, медики имеют возможность выявить и другие патологии небактериального характера на ранних сроках (бронхиальная астма, рак легких и т.д.). Расширенное исследование качественного состава мокроты позволяет произвести диагностику на любом этапе развития заболевания . Таким образом, анализ может не только подтвердить или опровергнуть диагноз туберкулез, но и установить причину возникновения тревожной симптоматики.
К минусам можно отнести достаточно долгое ожидание результата анализа. На это есть две главные причины: многостороннее обследование биоматериала, включающее в себя бактериологический анализ и посев мокроты на питательные типы сред, который и является самым долгосрочным видом исследования. Время ожидания может растянуться от 3 недель до двух месяцев.
К отрицательной стороне также можно отнести многократное проведение бронхоскопии при подозрении на заражение туберкулезом, при отсутствии главного симптома – кашля.
После того как биоматериал поступил на исследование в лабораторию, специалист в первую очередь, занимается его визуальной оценкой. При тяжелых формах туберкулеза, например, в мокроте наблюдаются вкрапления крови или кровяные сгустки. Но такое отделяемое не является стопроцентным показателем заражения туберкулезом – наличие крови в мокроте может говорить и о крупозной пневмонии, и об опухолевых процессах, о бронхоэктатической болезни.
Если все же речь идет о туберкулезном заражении, то при дальнейшем исследовании в мокроте будут обнаружены микобактерии. В современной медицине используются две основных проверенных временем методики лабораторного исследования мокроты: бактериоскопическая и культуральная (биологическая).
Бактериоскопия применяется в диагностике туберкулеза уже более ста лет. Она включает в себя макроскопическое описание, микроскопическое исследование – при нем выявляются эритроциты, волокна легочной ткани, коралловидные, спириллы Куршмана и т.д. В мокроте зараженного туберкулезом пациента обнаруживаются, помимо микобактерий, темные фрагменты (зерна) – это частицы старых, распадающихся очагов.
Этот метод используется не только для выявления и диагностики такого коварного заболевания, как туберкулез, также он помогает в выборе рациональных схем химиотерапии и оценке их клинической эффективности.
Бактериологическая диагностика проводится в таком порядке:
- Обработка материала, поступившего в лабораторию.
- Микроскопическое исследование мокроты.
- Посев мокроты на туберкулез.
- Идентификация микроорганизма при помощи бактериологического и биохимического тестирования.
- Определение лекарственной чувствительности туберкулезной палочки.
Проводится исследование мокроты на туберкулез с помощью двух методов: обычная (простая) бактериоскопия и метод флорации. Простой метод включает в себя приготовление мазков из комочков мокроты – их помещают между двумя предметными стеклами. Затем одна часть биоматериала окрашивается по Грамму на общую флору, а другая – на микобактерии туберкулеза.
С начала 90-х годов многие современные лаборатории стали использовать в диагностике туберкулеза флюоресцентную микроскопию, основанную на кислотоустойчивости микобактерии. Под воздействием ультрафиолетового излучения туберкулезные палочки проявляются в ярко-желтом цвете на черном фоне.
Культуральный метод включает в себя такие диагностические процедуры:
- Удаление белковых масс путем обработки мазка разжижающими веществами.
- Удаление сопутствующей бактериальной формы с помощью деконтаминации образца.
- Встряхивание.
- Отстаивание смеси.
- Помещение в холодную центрифугу.
- После этого содержимое пробирки отбирается на посев:
- агаровой среды,
- плотной яичной среды,
- бульонного культивирования автоматизированного типа.
Культуральный посев мокроты повышает точность исследования в разы — при более легких степенях развития заболевания, при которых бактериологический метод может показать отрицательный результат. Однако работа таким методом требует хорошо оснащенных, современных лабораторий, которых, к сожалению, не имеют многие небольшие города и поселки городского типа.
Самыми быстрыми и точными видами анализов на обнаружение туберкулезной палочки являются молекулярно-генетические методы диагностики. Это современные комплексы анализов, включающие в себя расшифровку генома микобактерии туберкулеза. Такие молекулярно-диагностические методы открыли в современной медицине хорошие перспективы на последующее развитие эффективных методик борьбы с этим коварным заболеванием. Наиболее часто используется способ полимеразной цепной реакции – это тест предназначен для выявления микобактерии в мокроте или установления вида бактерий в культуральных средах.
Что имеет первостепенное значение в постановке диагноза — это время: вместе с обработкой материала, идентификация туберкулезной палочки занимает всего 5-6 часов. Кроме того, реакция ПЦР обладает высокой чувствительностью и специфичностью, что является залогом стопроцентно точного результата.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
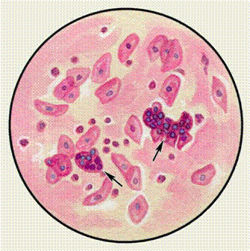
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
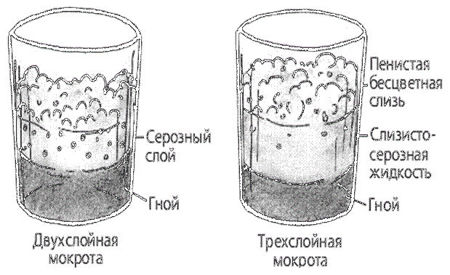
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
Туберкулез – это микробная, специфическая и хронически протекающая инфекция.
Вопреки распространенному мнению, что туберкулез поражает только легкие, он опасен для всех тканей тела, за исключением волос и ногтей. Но легочные формы инфекции наиболее распространены, поэтому для диагностики этой формы применяют посевы мокроты.
Но это не единственная методика определения болезни. Нередко туберкулез протекает скрыто, его принимают за ОРВИ, бронхиты, пневмонии и другие проблемы здоровья, важно вовремя его определить, так как лечение длительное, сложное и многоэтапное, подавить бактерии непросто.
Чтобы определить наличие патогенных бактерий в организме больного, можно использовать несколько методов исследования. К ним относят микроскопию мокроты (метод Циля-Нильсена), люминисцентное исследование, посев мокроты (или бактериоскопия) и метод ПЦР-реакции.
Все эти тесты обнаруживают наличие микобактерий туберкулеза в образцах мокроты, собранной по всем правилам и немедленно доставленной в лабораторию.
Чтобы результаты были достоверными, берется не одна, а три пробы мокроты, из каждой берется необходимый объем материала для исследования.
Результаты считают положительными, если хотя бы в одной из трех проб обнаруживаются микобактерии туберкулеза – кислотоустойчивые микробы. Для всех этих исследований берут мокроту, которую получают при откашливании или за счет отсасывания из бронхов или бронхоскопии.
Данный метод на сегодняшний день, наряду со всеми другими, относится к ведущему методу диагностики туберкулеза. Он помогает визуально определить микобактерии, и сделать выводы о том – есть он в образцах или нет. Этот метод, хотя он простой и примитивный, не уступает многим другим более сложным и дорогим методикам в точности. Исследование проводится после получения образца мокроты при откашливании:
Мазок окрашивается специальными красителями;
Методика доступная и простая, экономичная и может применяться в любой клинике. Однако, нет строгой специфичности исследования, она выявляет любые микобактерии, даже те, что не приводят к воспалению легких и поражениям.
Для этого исследования мокрота готовится так же, как для обычной микроскопии, но используется особый микроскоп, который выявляет свечение микобактерий желтым цветом, когда весь фон при этом окрашен в синий цвет. При помощи этой методики определяется еще и количество возбудителей, и по нему можно говорить о тяжести состояния и длительности туберкулеза.
Это современный высокоинформативный метод выявления бактерий. Он определяет ДНК микобактерий, которая специфична для каждого типа возбудителей. В лаборатории воспроизводят копирование участка ДНК бактерий, что позволяет определить его затем за счет определенных реактивов и методов идентификации. Метод точно выявляет туберкулез.
Это один из стандартов исследования на туберкулез, он проводится всем пациентам после забора материала. Посевы проводят на специальные питательные среды, и достаточно даже небольшого количества живых туберкулезных палочек для их идентификации. Рост бактерий длительный, посевы готовят долго, могут быть сроки от 3 до 12 недель.
Колонии туберкулезных бактерий имеют специфичный вид, по которому их можно распознать. При помощи данной методики можно определить еще и бактериовыделение (когда пациент особенно опасен).
Оценка результатов проводится в баллах. Нормативом будет отрицательный посев, не обнаруживающий роста бактерий. Положительные результаты трактуют как:
- 1 балл – скудная картина туберкулезной инфекции;
- 2 балла – умеренное выделение бактерий;
- 3 балла – обильное бактериовыделение.
При результате 3 балла пациент опасен для окружающих, у него туберкулез имеет активное течение, микробы вредят его здоровью.
Также в результате исследования определяют еще и чувствительность посеянных бактерий к антибиотикам и химиотерапевтическим препаратами. После выращивания колоний на питательных средах проводят тест на препараты и по его результатам вносят коррективы в лечение.
Мокрота выделяется легкими при различных патологиях, в том числе и при туберкулезе. Она может иметь различный характер – слизистая, кровянистая, гнойная. Отделение мокроты происходит при кашле, поэтому можно собрать ее как при откашливании, так и за счет аспирации из бронхов. Чтобы результаты были максимально достоверными, важна правильная методика забора материала:
- Мокрота сдается утром после сна, строго натощак;
- Перед сдачей анализа не нужно чистить зубы;
- Важно заранее прополоскать полость рта теплой водой;
- Мокроту стимулируют к отделению за счет серии из трех глубоких вдохов;
- За счет кашлевых толчков откашливается комочек мокроты, который собирается в стерильную емкость, которую сразу же закрывают и доставляют в лабораторию. При сборе мокроты краев емкости не касаются, это может привести к искаженным результатам.
Особенностями сбора именно на туберкулез являются некоторые дополнительные пункты в сборе. Так, процедуру проводят в отдельном помещении, где активно вентилируются комнаты, либо есть открытое окно, в отсутствии посторонних или членов семьи, чтобы не распространять бактерии. Затем комната, где был больной и собирал мокроту, тщательно проветривается.
Материал собирают трижды, каждое утро, используя новый контейнер. Если мокрота плохо откашливается, проводят ингаляцию с физраствором для стимуляции и откашливания.
Хотя сегодня туберкулез можно выявлять различными методами – флюорография, пробы Манту и Диаскинтест, для подтверждения инфекции необходимо обнаружение бактерий. Учитывая, что данные посева оценивают в совокупности с ПЦР, бактерископией, это дает максимально точный результат. Помимо этого, определяется еще и наличие бактериовыделения – то есть заразной стадии инфекции. Помимо прочего, посевы дают возможности определить необходимые лекарства, к которым чувствительны бактерии, что помогает в лечении туберкулеза. При закрытой форме туберкулеза мокрота не будет обнаруживать наличие бактерий.
Парецкая Алена, врач, медицинский обозреватель
3,547 просмотров всего, 8 просмотров сегодня
источник
- Сбор мокроты на микобактерии туберкулеза
- Обследование на туберкулез: как собрать мокроту
- Различные методики обследования на туберкулез
- Диагностика с помощью ПЦР
- Подводим итоги
Заболевания дыхательной системы наверняка знакомы каждому. Врачи часто для постановки диагноза берут анализ мокроты на туберкулез.
У всех было такое состояние, когда появлялся сухой кашель, незначительно повышалась температура тела, имелась слабость во всем теле. Данные симптомы характерны для многих заболеваний, однако одним из тяжелых видов такой патологии является туберкулез.
Туберкулез легких широко распространен в таких странах, как:
Это заболевание зачастую имеется у лиц без определенного места жительства, заключенных, малообеспеченных людей. Оно характеризуется тяжелым поражением легких с образованием полостей распада (каверн), очагов уплотнения в легких. Они поражаются, в частности, из-за того, что легочная ткань обильно снабжена кровеносными и лимфатическими сосудами. А это обуславливает распространение туберкулеза на другие системы органов.
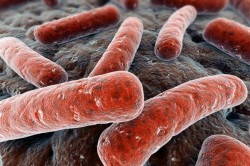
Мокрота — секрет слизистой оболочки бронхов, при нормальном состоянии организма не образующийся. Во время заболевания наблюдается повышение секреции данной субстанции. Она начинает образовываться даже в самых мелких бронхах, что существенно увеличивает риск попадания микобактерий (основной возбудитель туберкулеза) в мокроту. Во время кашля частицы мокроты несколько рассеиваются в выдыхаемом воздухе. При вдыхании подобного воздуха происходит попадание микобактерий в незараженный организм , в котором, при соблюдении определенных условий, развивается инфекционный процесс, и туберкулез начинает прогрессировать.
При появлении вышеуказанных симптомов паниковать не стоит, так как вполне возможно, что место имеет банальная простуда. Однако туберкулез следует заподозрить , когда данные симптомы имеются уже довольно долгое время (не менее двух недель), пациент похудел за это время, а также если не делалась контрольная флюорография (нет данных минимум за полгода). Если же симптомы развились за несколько дней, есть стопроцентная уверенность в том, что это не туберкулез.

При подозрении на туберкулез (наличие на снимке очаговых уплотнений до 1 см в диаметре, затемнения доли или сегмента легкого, чаще всего, верхних его частей) немедленно стоит обратиться к фтизиатру за консультацией. Если же и у него возникнет подозрение на туберкулез, то сразу же будет назначен анализ мокроты.
В первую очередь следует взять чистую и стерильную баночку или плевательницу для слюны, чтобы избежать неправильной интерпретации анализа. Перед сплевыванием мокроты обязательно нужно почистить зубы, так как чаще всего неправильные результаты обусловлены попаданием микроорганизмов из ротовой полости.
Мокрота лучше всего отходит после длительного периода покоя (ночной сон). Она сплевывается в баночку. Лучше всего сразу же закрыть баночку. Хранить ее до исследования нужно в темном и прохладном месте. Оптимальное время для доставки мокроты на исследование — 2 часа. Каким же образом проводится само исследование мокроты?
Самыми примитивными методиками определения микобактерий являются бактериоскопический и бактериологический методы. Бактериоскопия основывается на выявлении под микроскопом специфических микробных тел, однако нельзя судить о наличии туберкулеза только по наличию данных микроорганизмов. Для более достоверного исследования обязательно проведение таких процедур, как ИФА, ПЦР.

В первом случае имеет место перекрестная реакция антигенов. Ложноотрицательный результат возможен, когда в среду было внесено мало реагента и его просто не хватило для полноценной реакции между антигеном и вносимым компонентом.
Для лучшего выявления бактерий мазок окрашивают специфическими красителями (окраска по Цилю-Нельсену).
Если для бактериоскопии мокроты мало или больной ее не выделяет, лучше всего накануне перед сном прописать пациенту амброксол или бромгексин.
Если же все-таки имеется пометка КУБ+, то следует продолжить исследование.
В первую очередь необходимо провести иммуноферментный анализ (ИФА).
Суть его заключается в следующем:
- К раствору, содержащему исследуемый антиген, добавляют специфические антитела. Их имеется две разновидности — меченые и немеченые.
- Немеченые вносятся в среду на первом этапе, а на втором — меченные определенными ферментами.
- При присоединении данных антител к антигенам образуется комплекс антиген-антитело. Концентрации вносимых компонентов известны.
- После связывания компонентов определяют ферментативную активность среды, по которой судят о количестве антигена и возможном диагнозе.
ИФА методика позволяет довольно быстро определить наличие специфических антигенов и поспособствовать постановке диагноза.
Еще одним из часто использующихся методов исследования является определение микобактерий на ВАСТЕС.
Под ВАСТЕС понимают специализированные аппарат, в котором возможно определение многих видов микроорганизмов. Суть исследования такова:
- Мокроту, полученную от пациента, разбавляют специальной средой, для каждого микроорганизма подбирают собственную.
- Пробирку с полученным раствором помещают в аппарат, где в определенных условиях проводится выращивание штамма бактерий.
- По мере их роста за счет содержащихся в среде веществ начинает вырабатываться углекислый газ, который соединяется со специальным красителем.
- Он воспринимается определенными датчиками.
- По тому, какой имеется индекс флюоресценции, судят о том, какие микроорганизмы находятся в исследуемом образце.
Более простой разновидностью этой методики является бактериологический метод или, как его называют, культуральный. Проводится посев мокроты на специальную среду, и в течение месяца наблюдают за тем, какие колонии растут. Если они приобретают специфический вид для микобактериальной культуры, то диагноз туберкулеза можно считать подтвержденным и доказанным. Однако этот метод используется крайне редко, так как занимает довольно много времени.
К более сложным методам относят диагностику микобактерий при помощи ПЦР. Эта методика доступна не во всех учреждениях здравоохранения и проводится обычно как минимум на районном или областном уровнях.
Полимеразная цепная реакция основывается на образовании в исследуемой среде участков генетического материала, сходного с таковым у микобактерии. Мокрота подвергается термической и химической обработке, после чего в определенных условиях в нее вносят необходимые реагенты. На основании имеющегося генетического материала происходит достраивание цепей молекул, которые впоследствии исследуются. Если генетический материал соответствует таковому, как у микобактерии, то диагноз можно считать подтвержденным.
Если диагноз туберкулеза положительный, пациента необходимо сразу же изолировать от других людей с целью исключения риска заражения окружающих.
Согласно исследованию количества микобактерий в мокроте, больных туберкулезом можно подразделить на две группы — БК+ и БК- К группе БК+ относят активных выделителей микобактерий, у которых имеется прогрессирующий процесс в легких. Такой контингент и представляет наибольшую опасность для окружающих.
Если же было подтверждено, что мокрота не содержит микобактерий или они единичны, то такой человек относится к группе БК- Он не представляет опасности для окружающих, однако с целью профилактики прогрессирования заболевания и перехода его в открытую форму такого человека тоже необходимо изолировать.
При проведении соответствующего лечения и подтверждении, что человек не является бактериовыделителем, больные становятся на учет к фтизиатру. При наличии нескольких отрицательных результатов на КУБ и БК (т.е. при получении стерильной мокроты при повторных методиках обследования типа ИФА или ПЦР) пациента снимают с учета.
Как видно, туберкулез является довольно значимой проблемой современного общества. Никогда нельзя знать заранее, отчего кашляет человек и может ли контакт с ним привести к тяжелым последствиям. Именно из-за этого, методика выявления микобактерий туберкулеза совершенствуется. Создаются новые экспресс-методы, позволяющие по наличию мокроты и ее характеру сразу же определить наличие туберкулеза у пациента. Однако все они играют важную роль на ранних стадиях заболевания, когда процесс еще не стал активным.
источник
Посев на туберкулезную палочку осуществляется с целью выявления туберкулеза у пациента. Основным методом диагностики данного заболевания является анализ мокроты, так как он считается наиболее точным. Среди недостатков этого метода можно выделить сроки ожидания результатов. Также для диагностики в качестве материала может использоваться кровь, моча, слизь или кал.
Главной проблемой при диагностике туберкулеза является длительное время ожидания результатов. Это объясняется тем, что отдельные виды МБТ растут очень долго (до трех месяцев). Ввиду этого, посевы содержат в термостате на протяжении всего этого периода.
Колонии МБТ имеют разнообразный размер и вид, развиваются на плотных яичных средах в виде R-форм. Им присущи цвет слоновой кости и морщинистая поверхность (если проводился курс химиотерапии, то поверхность может становиться гладкой). В ходе диагностики используется ряд методик, которые дают возможность отличить МБТ от других видов микобактерий и сапрофитов.
Для правильной трактовки данных анализа и планирования курса терапии важно не только определить, имеются ли в анализах МБТ. Нужно также определить их популяцию, состав, свойства, объем и ее характер.
Рост микроорганизмов в посеве регистрируют оптическим путем. В процессе своего развития микобактерии потребляют кислород, что приводит к уменьшению его доли в пробирке. Происходит усиление флюоресценции, после чего ее можно наблюдать при облучении, а специальные датчики ее регистрируют. После этого полученная информация вносится в компьютер и сохраняется для последующего анализа кривых роста.
С целью увеличения темпов роста туберкулезных палочек используется специальная среда, основой для которой служит агар с применением газовой смеси и ростовых добавок. Помимо этого используются автоматизированные системы для культивации микобактерий, применение которых способно сократить сроки роста микобактерий до 20 дней.
Этот тест позволит вам определить вероятность того, есть ли у вас туберкулез.
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Но не забывайте так же следить за своим организмом и регулярно проходить медицинские обследования и никакая болезнь вам не страшна!
Так же рекомендуем ознакомиться со статьей по выявлению туберкулеза на ранних стадиях .
С точностью сказать, что вы болеете туберкулезом сказать нельзя, но такая вероятность есть, если это и не палочки коха , то с вашим здоровьем явно что то не так. Рекомендуем вам незамедлительно пройти медицинское обследование. Так же рекомендуем ознакомиться со статьей по выявлению туберкулеза на ранних стадиях .
Вероятность того что вы поражены палочками коха очень высока, но дистанционно поставить диагноз не возможно. Вам следуем немедленно обраться к квалифицированному специалисту и пройти медицинское обследование! Так же настоятельно рекомендуем ознакомиться со статьей по выявлению туберкулеза на ранних стадиях .
Связан ли ваш образ жизни с тяжелыми физическими нагрузками?
Как часто вы проходите тест на выявление туберкулеза(напр. манту)?
Тщательно ли соблюдаете личную гигиену (душ, руки перед едой и после прогулок и т.д.)?
Заботитесь ли вы о своем иммунитете?
Болели ли у Ваши родственники или члены семьи туберкулезом?
Живете ли Вы или работаете в неблагоприятной окружающей среде (газ, дым, химические выбросы предприятий)?
Как часто вы находитесь в помещении с сыростью или запыленными условиями, плесенью?
Испытывали ли Вы в последнее время ощущение сильной усталости без особой на то причины?
Испытываете ли в последнее время ощущение физического или психического недомогания?
Не замечали ли вы за собой в последнее время слабый аппетит?
- Да, есть такое, хотя раньше все было нормально
- Я в целом не много ем
- Нет, с аппетитом у меня все в порядке
Не наблюдали ли вы за собой в последнее время резкое снижение при здоровом, обильном питании?
- Да, много сбросил в последнее, хотя с питанием все в порядке
- Есть немного, но не сказал бы что это очень критично
- В последнее время прилично сбросил, но это результат правильного питания!
- Нет, не замечал за собой такого
Чувствовали ли вы в последнее время повышение температуры тела на длительное время?
Беспокоят ли вас в последнее время нарушения сна?
Замечали ли вы за собой в последнее время повышенную потливость?
Наблюдали ли вы за собой в последнее время нездоровую бледность?

Туберкулезные палочки неподвижны, спор и капсул не имеют. Их размножение происходит посредством деления и распадения на зерна, из которых в дальнейшем развиваются микобактерии туберкулеза.
Среди основных способов выращивания чистых культур МБТ выделяют:
- посев материала на специальных яичных средах;
- обработка патологического материала по методу Гона.
При выращивании по методу Гона используется серная кислота. В пробирку добавляется 10 см 3 ее раствора (при концентрации 10-15%), после чего она встряхивается на протяжении 20 минут с целью достижения гомогенизации. Далее пробирка помещается на центрифугу, где находится в течение 5 минут. По окончании процесса центрифугирования оставляют только осадок, который растирается и размазывается тонким слоем без промывания по поверхности заранее подготовленной субстанции яичной среды.
Серная кислота не должна воздействовать на исследуемый образец дольше получаса. В противном случае результаты будут некорректны.
Основой для питательной среды, в которую добавляют посев туберкулезной палочки, являются яйца. Существует несколько вариантов ее изготовления: по методике Виноградова, по методике Любснау и по методике Дорсэ.
Два последних метода отличаются между собой лишь тем, что в первом случае используется и желток, и белок, а во втором — только желток.
В остальном их последовательность одинакова:
- одна часть глицеринового раствора, концентрацией 5%, добавляется к яйцу;
- посуда встряхивается до момента достижения гомогенизации;
- проводится фильтрация полученной среды при помощи марли;
- полученная жидкость наливается в пробирки по 5 см 3 ;
- пробирки с жидкостью прогреваются в специальном аппарате.
При проведении приготовлений к посеву, а также при хранении материала следует придерживаться ряда правил:
- Вся посуда, используемая при приготовлении, обязательно является стерильной.
- Марля, через которую пропускается раствор для фильтрации, также должна быть стерильной.
- Хранение материалов осуществляется в чистом, прохладном и темном месте.
- Дробное свертывание осуществляется посредством специального аппарата на протяжении трехдневного периода (в течение часа, в первый день при температуре 90 °C, в два последующих — 70 °C).
- С целью контроля изучаемая субстанция должна еще три дня находиться в термостате, а его температура устанавливается на уровень 37,5-38 °C.
При заболеваниях дыхательной системы для установления диагноза берется мокрота. Ее анализ позволяет выявить наличие в ней микобактерий туберкулеза. Если организм человека находится в здоровом состоянии, то мокрота (секреция слизистой оболочки бронхов) не выделяется.
Начальная стадия заболевания туберкулезом характеризуется выделением незначительного количества мокроты (она имеет слизисто-гнойный характер) или полным ее отсутствием. Кашель пациента сухой и имеет низкую интенсивность.
Опасной разновидностью туберкулеза является кавернозная форма.
Это заболевание сопровождается разрушением кровеносных сосудов в организме человека, а в мокроте часто встречаются:
- рисовые тельца (линзы Коха);
- кровь;
- разнообразные эластичные волокна и кристаллы.
Уровень белка в мокроте при заболевании туберкулезом значительно выше, чем при бронхите.
Для более достоверной диагностики следует соблюдать следующие правила, когда мокрота собирается на посев при туберкулезе:
- Сбор должен осуществляться в специальный стерильный контейнер, который пациент может получить в лаборатории.
- Перед сбором мокроты необходимо прополоскать рот или произвести обработку зубов специальной пастой.
- Лучше всего отхаркивание производить утром на голодный желудок. Этот период является оптимальным для сбора, так как выделяется достаточное количество мокроты.
- Анализы должны быть доставлены для лабораторных исследований не более чем через два часа после сбора.
Если мокрота была собрана правильно, то она носит слизисто-гнойный или слизистый характер. Ее объем для исследований должен составлять примерно 3-5 мл.
Возбудителем туберкулеза является кислотоустойчивая микобактерия.
Среди основных ее видов выделяются:
- Mycobacterium tuberculosis (человеческий вид).
- Mycobacterium africanum (промежуточный вид).
- Mycobacterium bovis (бычий вид).
Чаще всего туберкулезное заболевание у человека вызывается первым видом (примерно в 92% случаев). На два других вида приходится, соответственно, 5 и 3% случаев.
Тело МБТ имеет форму палочки, а размеры по длине не более 10 мкм при диаметре порядка 0,6 мкм. Туберкулезная палочка не имеет ядра, а основой для нее служит туберкулин, который нейтрализует защитные функции организма человека, направленные на борьбу с ней.
Также этот вид микроорганизмов способен мутировать, чтобы приспособиться к среде обитания. Если микобактерии мутировали, то процесс лечения и выведения из организма усложняется. Клеточная структура и внешняя оболочка уплотняются. Основной особенностью данного вида микроорганизмов является их способность жить и развиваться в разнообразных условиях.
Для определения наличия у пациента заболевания туберкулезом используются различные методики, среди которых наибольшее распространение получили:
- туберкулинодиагностика;
- рентгенологические методы (к ним относится флюорография и рентгенография);
- бактериологический метод;
- бактериоскопический метод;
- стратегия DOTS;
- выявление при обращении к врачу.
При проведении туберкулинодиагностики производится внутрикожное введение туберкулина (реакция Манту). Кожа внутренней поверхности средней трети предплечья обрабатывается спиртовым раствором (концентрация 70%), после чего специальным туберкулиновым шприцом в кожу пациента вводится раствор.
Такой способ выявления туберкулеза часто бывает ложноположительным, поэтому необходимо провести повторный анализ. Однако именно по первичной реакции можно выявить наличие МБТ в организме человека.
На территории России главным методом определения туберкулеза является рентгенология. Все граждане проходят ее как минимум 1 раз в 2 года. Главным преимуществом данного метода является пропускная способность и мобильность. Флюорографическая пленка проявляется, просматривается, а данные по результатам осмотра вносятся в специальные журналы.
Рентгенография в основном проводится после того, как один из методов диагностики дал положительный результат. Кроме того, этот способ эффективен, если врач не может дать четкий ответ, туберкулез у пациента или пневмония. Чаще всего проводится прямая обзорная, боковая или продольная рентгенография.
Всемирная организация здравоохранения (ВОЗ) постоянно следит за ситуацией в мире по наиболее значимым заболеваниям, к которым относится и туберкулез. Одним из способов борьбы с этим заболеванием является применение стратегии DOTS. Суть ее сводится к проведению коротких курсов химиотерапии, а эффективность составляет не менее 85%. Кроме того, данная методика наиболее экономична.

Эта процедура применяется в том случае, если мокрота не выделяется во время кашля. Она проводится посредством специального оборудования. Бронхоскоп имеет мягкую, подвижную трубочку, диаметр которой составляет от 2 до 6 мм. На ее конце крепится источник света и камера, которая передает изображение на монитор. Аппарат вводится через рот или нос пациента в дыхательные пути, а доктор имеет возможность на экране наблюдать за дыхательными путями больного.
Различают два вида бронхоскопии:
- ригидная (проводится с применением общей анестезии, поэтому перед началом этой процедуры пациент консультируется у анестезиолога);
- фибробронхоскопия (применяется местный наркоз).
Бронхоскопия позволяет оценить не только мокроту, взять ее для анализа, но и удалить из органов дыхания. Перед проведением процедуры нельзя употреблять пищу и жидкости не менее 6 часов.
Исследование образца происходит по бактериологическому методу. Это позволяет обнаружить в анализах свидетельства процесса распада легких — микобактерии, кристаллы холестерина, соли кальция и эластичные волокна. Если был выявлен отрицательный посев в результате исследования при туберкулезе, анализ проводится повторно.

Анализ позволяет выявить МБТ очень быстро, но только при достаточной концентрации в образце мазка. Необходимо, чтобы концентрация микобактерий на 1 мл мокроты составляла хотя бы 100 тысяч, в ином случае тест может показывать ложноотрицательный результат.
Бактериоскопический анализ обладает повышенной чувствительностью, поэтому пациент должен соблюдать все правила сбора мокроты.
Независимо от вида бактериоскопии, фтизиатр указывает в своем заключении следующие пункты:
- какие формы МБТ были найдены в мазке;
- какой вид МБТ присутствовал в мазке;
- какое количество МБТ было обнаружено в мазке.
Бактериоскопия проводится как минимум три раза, чтобы иметь уверенность в ее результатах. Самыми эффективными способами считается люминесцентная и фазово-контрастная микроскопия.
В основе первой лежит реакция туберкулезной палочки на ультрафиолетовое излучение (благодаря этому, анализ мокроты проходит быстрее). Вторая дает возможность наблюдать микобактерии вживую, что позволяет установить более точный диагноз, однако данная процедура является дорогостоящей.

К плюсам ПЦР относятся:
- скорость обнаружения вирусов в анализе (всего за 3,5-5,5 часов);
- высокая точность постановки диагноза даже на начальной стадии развития болезни;
- для исследования подходит любая биологическая среда, в которой может присутствовать возбудитель;
- для проведения анализа используется малое количество материала.
Среди прочих минусов этой диагностики отмечается ее неэффективность, если туберкулезная палочка мутировала, а также необходимость правильного выбора диагностического материала для исследования (например, при туберкулезе органов нервной системы нет смысла брать для анализа мокроту). Также после окончания лечения в организме человека будут присутствовать мертвые микобактерии, а ПЦР в таком случае дает ложноположительный результат.
Диагностика с помощью ПЦР при туберкулезном заболевании осуществляется в четыре этапа:
- Сбор необходимого материала для исследования (кровь, мокрота и так далее).
- Воздействие на диагностический материал с помощью высоких температур для разрушения структуры ДНК.
- Снижение температуры во время отжига для образования связи между праймером (часть ДНК, участвующая в биосинтезе) и отделенной на прошлом этапе цепью ДНК.
- Биологический синтез молекул.
Достаточное количество копий ДНК микобактерий образуется после 25-30 таких циклов.
Многие люди в последнее время отказываются от прохождения профессиональных осмотров и вакцинации, что повышает риск распространения туберкулезной инфекции среди населения. В таких условиях ПЦР диагностика является ключевым методом, который позволяет выявлять в кратчайшие сроки и наиболее информативно наличие микобактерий туберкулеза в организме.
Еще несколько лет назад ответом на этот вопрос было однозначное «Да», но особенности микобактерий создают дополнительные сложности при лечении. МБТ мутируют и приспосабливаются к воздействию препаратов, поэтому при диагностике важно точно определить тип микобактерий и их реакцию на воздействие лекарственных средств.
Для полного излечения туберкулеза пациенту необходимо придерживаться ряда условий:
- четко следовать графику приему препаратов, указанному лечащим врачом;
- не делать перерывов в курсе лечения даже при ощущении, что туберкулез отступил.
Туберкулез — опасное смертельное заболевание, зачастую носящее латентный характер, поэтому нужно внимательно подходить к процессу лечения. Современные способы лечения и применяемые препараты позволяют справиться с этим недугом.
источник