Анализ мокроты играет важную роль в диагностике деструктивных и воспалительных заболеваний органов дыхания. Мокрота – это секрет слизистой оболочки бронхов и легочных альвеол, выделяющийся наружу при кашле. У здоровых людей в норме он не отделяется, за исключением курильщиков, лекторов, певцов.
По составу мокрота неоднородна, включает в себя разные элементы (слизь, нити фибрина, кровь, гной), причем присутствие их всех одновременно не обязательно. Свойства мокроты во многом определяются характером патологического процесса, протекающего в легких или бронхах, поэтому исследование является необходимым для выявления возбудителя воспаления.
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы.
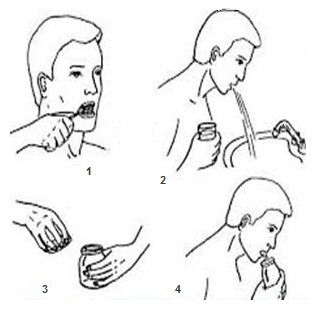
Для получения достоверного результата исследования необходимо правильно осуществить сбор мокроты и ее хранение до доставки в лабораторию. Алгоритм действий следующий:
- биологический материал собирают в стерильный одноразовый контейнер, который следует заранее получить в лаборатории или приобрести в аптеке;
- сбор осуществляют утром до завтрака;
- перед сбором мокроты ротовую полость необходимо хорошо прополоскать теплой кипяченой водой, зубы чистить нельзя;
- при сплевывании в контейнер мокроты не следует прикасаться губами к его краям (особенно важно соблюдать это правило при бактериологическом исследовании);
- собранный материал должен быть в течение 1-2 часов доставлен в лабораторию.
У взрослого процесс сбора мокроты не представляет сложностей. Значительно сложнее собрать материал у детей первых лет жизни. Для этого им стерильным ватным тампоном раздражают нервные окончания, расположенные в области корня языка. При появлении кашлевых толчков ко рту ребенка быстро подносят открытую чашку Петри, куда и попадают вылетающие изо рта малыша кусочки мокроты.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми». Хороший муколитический эффект оказывают также содо-солевые ингаляции. Если дома нет небулайзера, то в кастрюле следует вскипятить воду и добавить в нее 150 г соли и 10 г соды (на 1 литр), а затем в течение 5-7 минут подышать над ней паром. Спровоцировать усиление кашля, и, тем самым, отхождение мокроты можно, сделав несколько глубоких медленных вдохов.
Наиболее часто в клинической практике проводится клинический (общий) анализ мокроты, который включает в себя изучение ее физических свойств, микроскопию и бактериоскопию.
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового.
Физические свойства мокроты:
- Количество. Объем отделяемой мокроты может составлять от 2-3 мл до 1-1,5 л в сутки, что зависит от характера воспалительного процесса. При пневмонии, остром бронхите количество мокроты незначительно. Отек легких, гангрена и абсцесс легкого сопровождаются обильным отделением секрета. Также большой объем мокроты может выделяться при раке или туберкулезе легкого в стадии распада.
- Цвет. Мокрота белого цвета или бесцветная имеет слизистый характер и наблюдается у пациентов с ОРВИ, бронхитом. Зеленая мокрота выделяется у больных с гнойными процессами в легких (гангрена, абсцесс), а желтого цвета при эозинофильной пневмонии. Мокрота коричневого или ржавого цвета характерна для крупозной пневмонии.
- Запах. В норме свежевыделенная мокрота запах не имеет. При раке легкого, гнилостном бронхите, бронхоэктатической болезни, абсцессе или гангрене легкого она приобретает трупный (гнилостный) запах.
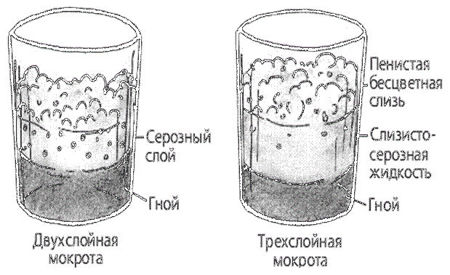
- Слоистость. Гнойная мокрота при стоянии разделяется на два слоя, а гнилостная – на три.
- Примеси. В зависимости от особенностей патологического процесса мокрота может содержать в себе разные примеси. Например, мокрота с кровью (кровохарканье) характерна для рака легкого в стадии распада. Причиной обнаружения в мокроте кусочков пищи, может стать рак пищевода.
В микроскопической картине мокроты могут присутствовать:
- плоский эпителий – более 25 клеток в поле зрения говорит о том, что материал загрязнен слюной;
- цилиндрический мерцательный эпителий – обнаруживается в мокроте при бронхиальной астме;
- альвеолярные макрофаги – характерны для стадии разрешения острых бронхолегочных заболеваний или для хронических процессов;
- лейкоциты – в значительном количестве обнаруживаются в мокроте при гнойных и гнилостных процессах в легких;
- эозинофилы – наблюдаются при инфаркте легкого, эозинофильной пневмонии, бронхиальной астме;
- эластичные волокна – признак распада легочной ткани (эхинококкоз, туберкулез);
- коралловые волокна – характерны для хронических заболеваний бронхолегочной системы, например, для кавернозного туберкулеза;
- спирали Куршмана – наблюдаются у пациентов с бронхиальной астмой, опухолями легкого;
- кристаллы Шарко – Лейдена – представляют собой продукт распада эозинофилов и выявляются в мокроте при эозинофильной пневмонии, бронхиальной астме.
Для сотрудников лабораторий созданы специальные атласы по клиническим методам исследований, в которых представлены фото разных видов элементов, присутствующих в мокроте.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми».
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового. Бактериоскопическое исследование мокроты на туберкулез строится на обнаружении в ней бацилл Коха. При подозрении на туберкулез в направлении указывается «мокрота на БК» или «мокрота на BK».
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы. Поэтому расшифровывать результаты должен только специалист, с учетом особенностей протекания заболевания (без температуры или с температурой, наличие одышки, признаков интоксикации, кашля, аускультативные данные, рентгенологическая картина).
Наиболее часто в клинической практике назначается общий анализ мокроты. Но при наличии показаний проводятся и другие исследования:
- Химический анализ. Особого диагностического значения не имеет и обычно проводится только с целью выявления в мокроте гемосидерина.
- Цитологический анализ. Назначается при подозрении на злокачественные новообразования легких. Обнаружение в мокроте атипичных клеток, подтверждает диагноз, однако их отсутствие не позволяет исключить раковой опухоли.
- Бактериологическое исследование. Направлено на выявление возбудителя инфекционно-воспалительного процесса. Помимо этого, посев мокроты позволяет определить чувствительность выявленного возбудителя к антибиотикам, а это, в свою очередь, дает врачу возможность правильно подобрать лечение.
Видео с YouTube по теме статьи:
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
Мокрота является секретом, выделяющимся при воспалении трахеи, бронхов и легких. Ее появление отмечается не только при поражении дыхательных органов, но и при нарушениях сердца и сосудов. Методы исследования мокроты подразумевают макроскопическое, химическое и микроскопическое определение ее характеристик.
Исследование мокроты дает возможность обнаружить микроорганизмы, вызывающие патологический процесс, обозначить наличие микобактерии при туберкулезе, выявить раковые клетки, кровяные и гнойные примеси, а также определить резистентность бактерий к антибиотикам.
Исследование мокроты на общий анализ проводится при следующих состояниях:
- кашель;
- воспаление легких;
- воспаление бронхов;
- нагноение легкого;
- туберкулез;
- бронхоэктатическая болезнь;
- легочная гангрена;
- опухоль в легких;
- бронхит в острой форме;
- бронхит в хронической форме;
- тонзиллит в хронической форме;
- туберкулез;
- коклюш;
- силикоз;
- острая форма обструктивного бронхита;
- воспаление легких;
- сибирская язва.
Слизь будет лучше выделяться, если накануне перед сдачей анализа принять средство для отхаркивания или же употребить большое количество теплого питья. Перед сбором рекомендуется почистить зубы и ротовую полость, прополоскав ее теплой вскипяченной водой.
Сбор мокроты на бактериологическое исследование желательно производить в утренние часы (она скапливается за ночь до приема пищи) в стерильный контейнер, который выдается лабораторией. Для анализа достаточно количества 5 мл. Анализ секрета производится не позднее, чем через 2 часа после его сбора. До момента отправки на исследование контейнер с содержимым должен храниться закрытым в холодильнике.
Количество выделяемого секрета разнится в зависимости от характера патологического процесса. Обычно оно варьируется от нескольких плевков до 1 л за сутки. Малое количество выделяется при воспалении бронхов, застойных процессах легких и при начале приступа бронхиальной астмы. В конце приступа объем возрастает. Он может составлять до 0,5 л, а также выделяться в большом количестве, если имеется отек легких.
Много слизи выделяется при гнойном процессе в легких при сообщении с бронхами, при нагноении, бронхоэктазе и гангрене.
Исследование мокроты на туберкулез показывает распад тканей легких. В особенности такой процесс провоцирует каверна, которая сообщается с бронхами.
Увеличение количества выделяемого секрета может быть сопряжено с ухудшением состояния пациента и наблюдаться в период обострения. Увеличение может относиться и к положительной динамике развития болезни.
Уменьшение количества выделяемой слизи может свидетельствовать о регрессе воспаления или же нарушении в области дренирования полости, наполненной гноем. При этом отмечается ухудшение самочувствия больного.
Слизистый секрет выделяется при бронхитах в острой или хронической форме, бронхиальной астме, пневмонии, онкологической опухоли легкого, бронхоэктатической болезни, эхинококкозе легкого, сопровождающемся нагноением, актиномикозе.
Мокрота с примесью гноя наблюдается при абсцессе легкого, эхинококкозе и бронхоэктатической болезни.
Слизь с примесью крови или же состоящая полностью из крови присуща туберкулезу. Появление крови может свидетельствовать о наличии онкологии, бронхоэктатической болезни, нагноении легкого. Также такое явление наблюдается при синдроме средней доли, инфаркте в легком, травме, актиномикозе и сифилитическом поражении. Кровь может выделяться и при крупозном и очаговом воспалении легких, застойных процессах, сердечной астме и отечности легких.
Серозная мокрота отмечается при отечности легких.
Исследование мокроты выявляет ее различную окрашенность. Слизистые и серозные выделения не обладают цветом или же имеют беловатый оттенок.
Присоединение гноя придает секрету зеленоватый оттенок, что характеризует такие патологические процессы, как абсцесс легкого, гангрена, бронхоэктатическая болезнь, актиномикоз легкого.
Выделения с оттенком ржавчины или коричневого цвета указывают на то, что в них содержится не свежая кровь, а продукт ее распада — гематин. Такой секрет может выделяться при крупозном воспалении легких, сибирской язве, инфаркте легкого.
Зеленоватый цвет с примесью грязи или же желтый секрет свидетельствует о патологии органов дыхания в сочетании с желтухой.
В ярко-желтый цвет мокрота окрашивается при эозинофильной пневмонии.
Слизь цвета охры встречается при сидерозе легкого.
Черноватый или сероватый секрет отмечается при наличии примеси пыли от угля. При отеке легких серозная мокрота наблюдается в большом количестве. Как правило, она окрашена равномерно в розоватый цвет, что объясняется наличием эритроцитов. Такие выделения похожи на жидкий клюквенный морс.
Окрашиваться секрет может и от некоторых лекарственных препаратов. К примеру, антибиотик «Рифампицин» может придать ему красный цвет.
О характере патологического процесса в органах дыхания может свидетельствовать и запах секрета. Мокрота отдает запахом гнили при гангрене легкого или гнилостном поражении бронхов, онкологических новообразованиях, осложнившемся некрозе бронхоэктатической болезни.
Зачастую исследование выделений выявляет наличие слоев. При застойном характере мокрота с примесью гноя наблюдается при нагноении легкого и бронхоэктатической болезни.
Секрет с примесью гнили содержит в себе три слоя. Верхний слой похож на пену, средний серозный, а нижний с примесью гноя. Такой состав характеризует гангрену легкого.
Примесь пищи может отмечаться при наличии злокачественной опухоли в пищеводе при сообщении его с бронхами и трахеей. При попадании эхинококка в бронхи в мокроте могут быть обнаружены крючья или сколекс паразита. Очень редко обнаруживаются взрослые особи аскарид, которые проникают в органы дыхания у ослабленных людей.
Яйца легочной двуустки появляются при разрыве кисты, которая образуется в легких при наличии паразитов.
Гангрена и нагноение легких вызывают появление кусочков некрозов легких. При опухоли в выделениях могут присутствовать их фрагменты.
Свертки, содержащие фибрин, встречаются у пациентов с фибринозным бронхитом, туберкулезом и пневмонией.
Рисовые тельца, или линзы Коха, присущи туберкулезу.
Пробки Дитриха, включающие в себя продукты распада бактерий и ткани легких клеток жирных кислот, встречаются при гнилостном бронхите или же гангрене легкого.
Хроническая форма тонзиллита предполагает выделение из миндалин пробок, схожих с пробками Дитриха.
Исследование мокроты химическим способом предполагает определение:
- Показателя белка, который может помочь в дифференциальной диагностике хронической формы бронхита и туберкулеза. При бронхите хронической формы в секрете отмечаются следы белка, а при туберкулезном поражении количество белка в мокроте будет намного выше, и оно может быть обозначено цифрами (до 100—120 г/л).
- Пигментов желчи. Они обнаруживаются в мокроте при поражении органов дыхания в сочетании с гепатитом. В этом случае печень сообщается с легкими. Желчные пигменты присущи пневмонии, что обусловлено распадом внутри легких эритроцитов и последующим изменением гемоглобина.
Для дифференциальной диагностики туберкулеза и многих других поражений легких широко применяется цитологический способ, который включает два этапа: клиническое и микроскопическое исследование мокроты.
Клиническое исследование помогает определить, каким методом должен быть собран материал для получения правильного результата анализа.
Существует два основных вида материала, которых требует микроскопическое исследование мокроты: спонтанный и редуцированный. Второй вид секрета получают воздействием разнообразных раздражителей (средства для отхаркивания, ингаляции и т. д.).
Цитологическое исследование мокроты предполагает изучение макроскопического и микроскопического анализа ее клеток.
Больше всего информации для цитологического анализа несет мокрота, взятая утром на голодный желудок. До исследования она должна храниться не больше 4 часов.
- В мокроте встречаются клетки плоского эпителия, которые исследуются микроскопически. Но для постановки диагноза они не имеют никакого значения. Клетки цилиндрического эпителия — как единичные, так и в группе — могут отмечаться при таких заболеваниях, как бронхиальная астма, бронхит и рак легких. Следует отметить, что цилиндрический эпителий может появиться и по причине проникновения слизи из носоглотки.
- Альвеолярные макрофаги представляют собой клетки ретикулоэндотелия. Макрофаги, которые содержатся в протоплазме (фагоцитирующие частицы или пылевые клетки), можно встретить у пациентов, которые длительное время вдыхали пыль.
- Макрофаги протоплазмы (образуются при распаде гемоглобина) называют клетками сердечного порока. Они могут встречаться во время застойных процессов в легких, стенозе митрального клапана, инфаркте легких.
- Небольшое количество лейкоцитов содержится в любой мокроте. Их повышенное содержание отмечается в секрете с примесью гноя.
- Эозинофилы. Такими клетками богата мокрота у астматиков. Клетки могут отмечаться при эозинофильной форме воспаления легких, поражении организма гельминтами, туберкулезе и инфаркте легкого.
- Эритроциты. Единичные эритроциты не отображают картины заболевания. Появление повышенного количества свидетельствует о наличии кровотечения в легких. В свежей крови определяются неизменные эритроциты. Если же есть примесь крови, которая застоялась в легких в течение долгого времени, то обнаруживаются выщелоченные эритроциты.
- Раковые клетки. Их можно обнаружить в секрете группами. Они свидетельствуют о наличии опухоли. При нахождении единичных клеток часто возникает трудность при диагностике. В таких случаях проводится повторный анализ мокроты.
- Эластические волокна, появление которых вызвано распадом легочной ткани, спровоцированным туберкулезом, абсцессом, гангреной, опухолью. Гангрену такие клетки характеризуют не всегда, так как из-за действия ферментов, находящихся в секрете, они могут быть растворены.
- Спирали Куршмана. Это особые тела, похожие на трубки. Они обнаруживаются при исследовании под микроскопом. Иногда заметны и глазом. Обычно спирали присущи таким заболеваниям, как бронхиальная астма, туберкулез легких и пневмония.
- Кристаллы Шарко-Лейдена обнаруживаются в мокроте с повышенным содержанием эозинофилов при таких поражениях, как бронхиальная астма, эозинофильная пневмония. Вскрытие очага туберкулеза в просвете бронхов может характеризоваться наличием в секрете эластических волокон-кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Сбор мокроты для исследования бактериоскопическим методом подразумевает анализ секрета на предмет обнаружения в нем микобактерий, характерных для туберкулеза. Они похожи на тонкие, утолщенные по бокам или же посередине кривые палочки разной длины, которые располагаются как поодиночке, так и группами.
Обнаружение микобактерии туберкулеза не является доминантным признаком для диагностики и требует подтверждения бактериологическим способом. Туберкулезные микобактерии при норме в секрете не обнаруживаются.
Основой для анализа служат гнойные частицы, которые берутся из сорока шести различных областей и тщательно растираются до однородной массы двумя стеклами. Далее они сушатся на воздухе и фиксируются пламенем горелки.
Бактериологическое исследование мокроты методом Циля-Нильсена предполагает ее окрашивание в красный цвет. При этом все частицы секрета, за исключением микобактерии, приобретают синий оттенок, а микобактерии приобретают красный цвет.
При подозрении на поражение организма туберкулезом после трехкратного исследования на наличие микобактерий с отрицательным ответом прибегают к применению метода флотации (анализ Поттенджера).
Обычный способ исследования окрашенного мазка на МТБ дает положительный результат только при количестве МТБ не менее 50 000 единиц в 1 мл мокроты. По числу микобактерий судить о наличии туберкулеза нельзя.
Лабораторные исследования мокроты при наличии неспецифических заболеваний легких при бактериоскопии могут выявить следующие бактерии:
- При воспалении легких — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
- При гангрене легких можно обнаружить веретенообразную палочку в сочетании со спирохетой Венсана (80%).
- Дрожжеподобные грибы (70%), для выяснения вида которых требуется посев секрета.
- Друзы актиномицета (100%) при актиномикозе.
Объем слизи, выделяемой трахеей и бронхами у человека, не страдающего никакими патологиями, колеблется от 10 до 100 мл/сут.
В норме уровень лейкоцитов невысок, а исследование окрашенного мазка на микобактерии дает отрицательный результат.
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник
Мокрота – патологические выделения из дыхательных путей, появляющиеся после кашля. Отхаркивание свидетельствует о нарушении функции внутренней оболочки респираторного тракта. Анализ мокроты – исследование, широко применяемое для диагностики заболеваний легких и бронхов. Процедура позволяет дифференцировать патологии, протекающие на фоне кашля и другой типичной клинической симптоматики. Получить мокроту для анализа можно самостоятельно во время кашля или при использовании медицинской манипуляции (бронхоскопии).
Основная цель проведения описываемого исследования – уточнение диагноза. При обычных обстоятельствах мокрота не выделяется. Бокаловидные клетки реснитчатого эпителия секретируют от 10 до 100 мл жидкости, которая проглатывается человеком.
Прогрессирование патологического процесса в бронхах или легких ведет к изменению активности работы соответствующих структур с нарастанием кашля, одышки, боли в груди. Увеличивается количество жидкой фракции слизи, может присоединяться бактериальная микрофлора. Результат – выделение мокроты с кашлем.
Исходя из предполагаемого диагноза и результатов визуальной оценки секрета бронхиальных желез, врач назначает соответствующий тип исследования. Применение разных вариантов анализа мокроты позволяет оценить физико-химические свойства жидкости, цитологические изменения (присутствие раковых клеток), наличие бактериальной инвазии.
Исследование мокроты может проводиться как невооруженным глазом, так и с помощью специализируемого оборудования.
В зависимости от заболевания, которое подозревает врач, могут использоваться следующие типы диагностики:
- Общий анализ мокроты. Врач оценивает физические характеристики слизи, которая появляется после кашля;
- Цитологическое (микроскопическое) исследование. Для проведения соответствующей диагностики доктору требуется микроскоп. С помощью увеличения изображения осуществляется анализ жидкости. Методика позволяет увидеть наличие патологических клеток, которые появляются при определенных заболеваниях;
- Химическое исследование. Оцениваются изменения, происходящие в метаболизме альвеолоцитов и реснитчатого эпителия бронхов;
- Бактериологический метод или бакпосев мокроты. Суть исследования базируется на высевании бактерий, полученных из содержимого дыхательных путей на питательной среде. Рост колоний подтверждает наличие возбудителя в респираторном тракте. Важным преимуществом посева остается возможность проверки чувствительности бактерий к конкретным противомикробным препаратам в лабораторных условиях.
В тяжелых случаях для своевременной диагностики патологии респираторной системы пациента одновременно назначаются все три варианта исследования. На основе полученных результатов проводится подбор соответствующей терапии.
Факт! Общий или макроскопический анализ позволяет оценить мокроту сразу же после ее получения. Указанный вариант исследования используется врачами сотни лет. Еще до изобретения микроскопа и современных анализаторов врачи ставили диагнозы по внешнему виду отхаркиваемой жидкости.
Ниже будут описаны ключевые аспекты, на которые врач обращает внимание во время диагностики.
Суточное количество выделяемой слизи колеблется от 50-100 мл до 1,5 л в зависимости от базовой патологии, которая нарушает нормальный процесс секреции бокаловидных клеток. Респираторные заболевания по типу бронхита или пневмонии сопровождаются выделением до 200 мл жидкости (суточное количество).
Резкое возрастание указанного показателя происходит при скоплении гноя или крови с дальнейшим выходом через природные пути. Бронхоэктатическая болезнь, дренированный абсцесс, гангрена легкого протекают с выделением до 1,5 л жидкости.
В зависимости от характера жидкости, которая отхаркивается во время кашля, пульмонологи выделяют следующие типы мокроты:
- Слизистая. Благоприятный вариант развития событий. Болезни, при которых встречается – бронхиальная астма, хронический бронхит, трахеит;
- Слизисто-гнойная. Дополнительно присоединяется бактериальная инфекция. Кроме кашля и слизи, выделяется жидкость, которая является собой продукты жизнедеятельности микроорганизмов и «переваренные» иммунными клетками бактерии. Болезни – абсцесс легкого, бактериальные пневмонии, гангрена;
- Гнойная. Причины возникновения те же, что и в предыдущем случае. Отличие – больший процент гноя и продуктов распада тканей. Состояние пациента ухудшается;
- Кровянистая. При попадании отдельных эритроцитов или порций крови в жидкость, отхаркиваемой во время кашля, она приобретает характерный цвет. Симптом свидетельствует о повреждении сосудов. Возможные причины – рак, травма, инфаркт легкого, актиномикоз.
Оценка характера жидких выделений при кашле способствует пониманию патологического процесса, который развивается в дыхательной системе пациента и подбору адекватного лечения.
Цветовая палитра мокроты, выделяемой во время кашля, зависит от ее характера.
Возможные комбинации:
- Слизистая – сероватая или прозрачная;
- Слизисто-гнойная – серая с желтыми или гнойными вкраплениями;
- Гнойная – жидкость может быть темно-желтой, зеленой или коричневой;
- Кровянистая – различные оттенки красного. Важно помнить, что «ржавый» цвет указывает на наличие видоизмененных эритроцитов. При повреждении сосуда кровь алая или розовая (в зависимости от интенсивности кровопотери).
Мокрота в 75% случаев не имеет характерного запаха. Исключением остается выделение гнойного содержимого. Отмершие частички тканей обуславливают гнилостный запах. При прорыве кисты легкого, в которой развивался эхинококк (гельминт) возникает фруктовый аромат.
Слизь, выделяемая при кашле преимущественно гомогенна.
Разделение мокроты на слои характерно для следующих патологий:
- Абсцесс легкого. В указанном случае формируется 2 слоя – серозный и гнилостный;
- Гангрена легкого. В данном случае дополнительно образуется третий (верхний) пенистый слой, который обусловлен жизнедеятельностью соответствующих микроорганизмов, продуцирующих пузырьки газа.
Визуальная оценка слизи позволяет быстро установить диагноз без проведения вспомогательных анализов.
Примеси в мокроте представлены эритроцитами, гноем или серозной жидкостью. Присутствие описанных включений позволяет врачу оценить степень поражения легочной ткани и понять, какой патологический процесс является первичным для конкретного клинического случая.
Химический анализ жидкости, выделяемой во время кашля, позволяет определить выраженность патологического процесса. В зависимости от результатов исследования врач подбирает соответствующие лекарства, направленные на стабилизацию функции реснитчатого эпителия.
В норме рН мокроты составляет от 7 до 11. Прогрессирование процессов распада легочной ткани ведет к окислению соответствующей реакции (показатель ниже 6). Причина изменения значения рН базируется на нарушениях процессов обмена солей и минералов.
Белок всегда присутствует в выделяемой при кашле жидкости. Норма – до 0,3%. Незначительное повышение соответствующей цифры до 1-2% может указывать на прогрессирование туберкулеза. Существенное возрастание показателя (10-20%) – признак развития крупозной пневмонии. Лабораторное исследование слизи с определением белка позволяет дифференцировать указанные патологии на фоне анализа клинической картины (кашель, одышка, боль в груди) и результатов других диагностических процедур.
Желчные пигменты
Желчные пигменты, а точнее, микрочастички холестерина выделяются со слизью во время кашля при следующих патологиях:
- абсцесс;
- образование эхинококковой кисты;
- злокачественные опухоли респираторного тракта.
Микроскопический анализ мокроты позволяет с помощью соответствующего оптического аппарата выявить наличие клеток или микроорганизмов, которые в норме не должны присутствовать в выделяемой с кашлем слизи.
Эпителиальные клетки
Эпителий в мокроте – вариант нормы. При микроскопическом исследовании внимание обращается на резкое увеличение концентрации клеток или образование эпителиальных цилиндров. Указанная картина свидетельствует о повреждении дыхательных путей и внутренней оболочки.
Альвеолярные макрофаги
Функция альвеолярных макрофагов – обеспечение локальной иммунной защиты. Небольшое количество клеток может присутствовать в слизи. Резкое возрастание концентрации макрофагов свидетельствует о хроническом воспалительном процессе (бронхит, бронхоэктатическая болезнь, астма, трахеит).
Появление лейкоцитов свидетельствует о наличии острого воспаления, которое может возникать на фоне бактериальной инфекции. Возможные патологии – абсцесс, пневмония, бронхоэктатическая болезнь.
Кровяные тельца появляются в мокроте при разрыве мелких или больших сосудов. О характере кровотечения врач судит по количеству эритроцитов. Отдельно стоит выделить появление видоизмененных клеток, которые проникают сквозь расширенные стенки сосудов без разрыва последних. Типичный пример заболевания – крупозная пневмония.
Опухолевые клетки
Атипичные клетки в мокроте – признак развивающегося онкологического процесса. Для уточнения локализации и типа патологии требуется проведение дополнительных анализов.
Эластические волокна
Появление эластичных волокон в выделяемой при кашле слизи – признак серьезного поражения легких с распадом тканей. Примеры заболеваний – гангрена, поздняя стадия бронхоэктатической болезни, туберкулез и рак, сопровождающийся деструкцией паренхимы органа.
Микробиологический анализ мокроты – один из важных методов верификации наличия туберкулеза. Возбудитель болезни – микобактерия (палочка Коха).
Определение наличия микроорганизма возможно с помощью бактериоскопического метода при использовании микроскопа. Для визуализации возбудителя нужно окрасить исследуемый материал по Цилю-Нильсену. Если в мокроте после кашля обнаруживается палочка Коха, фтизиатр должен в документации указать БК (+), что свидетельствует о выделении возбудителя. Такие больные требуют изоляции. БК (-) – пациент не распространяет бактерию.
Факт! Анализ мокроты на туберкулез проводится также посредством посева исследуемой жидкости на питательную среду. Плюсом методики остается 100% точность. Если бактерия присутствует в организме, она вырастет и в лабораторных условиях. Основной минус описанной диагностики – длительность получения результатов анализа (иногда больше месяца).
Бактериологическое исследование при воспалительном поражении респираторного тракта, как правило, используется для верификации внебольничных форм инфекции (пневмония, актиномикоз и тому подобное).
Анализ проводится в три этапа:
- забор мокроты для исследования;
- посев жидкости на предварительно подготовленную питательную среду;
- пересев необходимой колонии с изучением химических и физических характеристик возбудителя.
При необходимости установления восприимчивости к противомикробным средствам дополнительно выполняется проба на чувствительность. В чашку Петри, где выросла колония микроорганизмов, помещаются бумажные кружки, обработанные антибиотиками. Те препараты, вокруг которых зона разрушения колонии максимальная, рекомендуются к применению конкретному пациенту.
Сбор мокроты на общий анализ может назначаться практически при любом заболевании, которое сопровождается отхаркиванием после кашля. Однако соответствующая диагностика редко применяется при сезонных вирусных инфекциях из-за ненадобности. В указанных случаях кашель и другие симптомы регрессирует при обильном питье и соблюдении постельного режима.
Патологии, требующие проведения анализа мокроты:
- туберкулез;
- абсцесс легкого;
- злокачественные новообразования;
- гангрена легкого;
- бронхиальная астма;
- хронический бронхит;
- пневмокониозы – профессиональные заболевания бронхолегочной системы.
Подтверждение диагноза осуществляется с помощью лабораторных, физикальных, а также инструментальных методов.
Подготовка пациента к сбору мокроты для анализа – ответственный процесс, от которого может зависеть качество диагностики. При игнорировании простых правил в слизи появляются дополнительные примеси, мешающие лаборанту установить первопричину кашля и респираторной патологии в целом.
Рекомендации:
- Подготовка емкости. Оптимальными остаются контейнеры, продаваемые в аптеках. В случае отсутствия такого флакона подойдет даже полулитровая банка или небольшой пластиковый бак (не больше 1 л). Однако нужно учесть, что такие емкости крайне неудобны и могут использоваться только в нетипичных обстоятельствах, когда нет доступа к нормальным контейнерам;
- За два часа до исследования необходимо почистить зубы и прополоскать ротовую полость. Удаление частичек пищи и слюны способствует повышению точности диагностики;
- Проконсультироваться с врачом. Доктор подробно объяснит, как правильно собрать мокроту на анализ.
Если человек впервые сдает бронхиальную слизь, тогда ему часто требуется несколько попыток для правильного выполнения процедуры.
Кроме описанных выше нюансов подготовки, правила сбора мокроты предусматривают использование утренней порции слизи. Причина – скопление секрета с ночи, что существенно облегчает отхаркивание после кашля. Можно брать бронхиальную слизь и в другое время дня, однако, количество и качество исследуемого материала снижается.
Алгоритм сбора мокроты на общий анализ:
- глубокий вдох с задержкой воздуха на 10 секунд;
- плавный выдох;
- повторные 2 вдоха;
- на третьем выдохе воздух необходимо с силой выталкивать из груди, после чего нужно откашляться;
- поднести контейнер к нижней губе и сплюнуть слизь.
Указанный алгоритм позволяет собрать необходимое количество исследуемого материала (2-5 мл). При возникновении трудностей рекомендуется наклониться вперед, лечь на бок. Для ускорения отхождения слизи дополнительно можно сделать увлажняющую ингаляцию паром или с применением отхаркивающего средства.
Сбор мокроты описанным способом не исключает попадания слюны в исследуемый образец во время кашля. Альтернативой указанному алгоритму действия остается забор секрета дыхательных путей во время бронхоскопии. Врач с помощью эндоскопа исследует состояние реснитчатого эпителия и может взять необходимое количество жидкости для соответствующего анализа.
Домашний сбор мокроты проводится аналогично описанной выше методике. Важно после попадания слизи в контейнер после кашля плотно закрыть емкость и быстро доставить в лабораторию. В противном случае информативность исследования снижается.
В норме расшифровкой анализа мокроты занимается пульмонолог или фтизиатр. Ниже представлена таблица, в которой указаны характеристики выделяемой после кашля слизи при отсутствии патологии.
После изучения мокроты лаборант заполняет соответствующую форму (нажми, чтобы увеличить).
Указанный документ может выглядеть немного по-другому. Все зависит от конкретной лаборатории. Ниже представлены варианты бланков исследования с предполагаемыми диагнозами.
Расшифровка: розовый цвет слизистой мокроты в сочетании с присутствием микобактерий туберкулеза (МТ+) указывает на наличие соответствующей патологии.
Расшифровка: учитывая наличие лейкоцитов, слизисто-гнойную консистенцию и большое количество кокковой флоры, наиболее вероятным диагнозом остается хронический бактериальный бронхит.
Расшифровка: в первую очередь внимание нужно обратить на большое количество мокроты (50 мл). В сочетании с изобилием лейкоцитов, которые покрывают все поле зрения микроскопа, и присутствием эластичных волокон можно судить о наличии абсцесса, который прорвался в бронх.
Для того чтобы расшифровывать анализ мокроты и подобрать адекватную терапию от кашля рекомендуется консультация пульмонолога или фтизиатра. Участковый терапевт и семейный врач также могут справиться с простыми вариантами респираторной патологии.
Кашель – проблема, которая часто протекает на фоне отхаркивания слизи. Анализ мокроты – простой и эффективный метод уточнения предполагаемого диагноза. Самостоятельно соответствующее исследование не гарантирует полноценной оценки функционирования респираторной системы пациента, но в сочетании с базовыми процедурами упрощает выбор адекватного лечения для конкретного больного.
источник