Обмороком (синкопальным состоянием), называют приступ внезапной потери сознания на определенный срок. Аритмия зачастую является причиной бессознательного состояния кардиогенного типа. Обморок обусловлен временным уменьшением притока крови к мозгу и сопровождается гипотонией мышц.
Чаще всего причинами обморочных состояний оказывается аритмия во всех ее проявлениях. Особенность беспамятства при аритмии — резкая потеря сознания, без предшествующего предобморочного состояния. Первопричины аритмических обмороков:
- Брадикардия. Появляется при резком и сильном снижении частоты сердечных сокращений (меньше 35-ти ударов в минуту), при остановке сердца (асистолии), длительностью больше 5-ти секунд, и при внеочередных сокращениях сердечной мышцы.
- Тахикардия. Возникает при разрозненных сокращениях желудочков (кровообращение полностью останавливается), при учащенных желудочковых сокращениях, при очень высокой частоте сердечных сокращений.
Люди, обморочные состояния которых напрямую связаны с желудочковой тахикардией, имеют наиболее высокий процент риска внезапной смерти.
Иные факторы, способствующие потере сознания при психогенной аритмии (нейрогенномобмороке):
- эмоциональный стресс (страх, паника);
- избыток чувств;
- болевые ощущения;
- духота;
- аллергия;
- сильный кашель (у пожилых людей);
- прием вредоносных лекарств;
- заболевания или ослабление сердечно-сосудистой системы.
Вернуться к оглавлению
Синкопе — весьма распространенное явление, которое может настигнуть человека где и когда угодно. Проявления обморочного состояния с сопровождающими симптомами представлены в таблице:
Поводом потери сознания у людей старческого и пожилого возраста в большинстве своем оказываются болезни сердца и нарушение сердечного ритма. А также врачи измеряют давление, пульс, осматривают человека на наличие внешних травм, берут кровь на анализ. Пациенту назначают:
- ЭКГ (электрокардиографию). Внимание обращают на интервал QT.
- Холтеровское мониторирование ЭКГ.
- Электрофизиологическое исследование (ЭФИ).
- Эхокардиографию (ЭхоКГ).
- Электроэнцефалография (ЭЭГ) и тилт-тест.
Вернуться к оглавлению
Лечение синкопе при аритмии сводится к излечению заболеваний или травм и избавлению стресса, которые стали причиной аритмии. К примеру, при выявлении заболеваний сердечно-сосудистой системы для возвращения сердечного ритма в нормальное состояние, кардиолог назначает специальные антиаритмические препараты. Если имел место нейрогенный обморок, психолог может назначить антидепрессанты, как дополнение к немедикаментозному лечению. Лечение препаратами обмороков при аритмии на нервной почве, в 50% случаев не давало никаких результатов, в то время как в других 50% все прекрасно сработало.
Препараты, которые используют в подобных случаях:
- «Атенол»;
- «Пропанолол»
- «Метопролол»
- «Флудрокортизон» и другие медикаменты.
Врач назначает определенную дозировку лекарства и продолжительность курса терапии. А также пациенты учатся избегать потенциально опасных для них ситуаций и изучают меры предотвращения беспамятства, и предшествующего ему предобморочного состояния. Как пример: сжатие руки чуть выше запястья или скрещивание ног, помогают повысить артериальное давление, и являются недолгой отсрочкой для того, чтобы занять более удобное положение тела.
источник
Одной из наиболее частых причин кардиогенных синкопальных состояний (внезапной, кратковременной потери сознания, сопровождающейся падением мышечного тонуса и связанной с нарушениями работы сердца) являются аритмические обмороки. Они возникают во время эпизодов выраженной брадикардии, реже — желудочковой или наджелудочковой тахикардии (увеличения ЧСС – частоты сердечных сокращений). Как правило, острые нарушения сердечного ритма или проводимости связаны с приемом лекарственных препаратов.
Степень изменения гемодинамики и, следовательно, вероятность обморока зависят от частоты сердечных сокращений, вида аритмии и фона ее развития. Так, при расстройствах системного или регионарного кровообращения чаще возникают синкопальные состояния. Отличительная особенность аритмического обморока – внезапное развитие при отсутствии предобморочного состояния. Сам эпизод потери сознания может сопровождаться выраженной тахи- или брадикардией (снижением ЧСС), снижением АД (артериального давления), цианозом (синюшностью кожи). Послеобморочное состояние обычно связано с цианозом, ощущением перебоев в работе сердца, общей слабостью.
Причиной обморока также могут становиться эпизоды неустойчивой желудочковой тахикардии, трепетания или фибрилляции (разрозненных сокращений) желудочков. Они приводят к синкопальным состояниям при заболевании сердца в 40 % случаев [Fogoros R. N., 1995]. Такие аритмии, как правило, связаны с тяжелыми расстройствами кровообращения (при фибрилляции желудочков оно полностью прекращается), обусловленными повышением ЧСС до 220 ударов в 1 минуту и нарушением их последовательности. Обычно желудочковые тахикардии и тахиаритмии развиваются у пациентов, в анамнезе которых имелись следующие состояния/заболевания:
- острый инфаркт миокарда (гибель участка сердечной мышцы);
- дилатационная кардиомиопатия (растяжение полостей сердца);
- аритмогенная дисплазия (генетический дефект) правого желудочка;
- порок сердца (дефект структуры сердца и/или его сосудов);
- врожденный или приобретенный синдром удлиненного интервала Q-T (увеличение продолжительности этого отрезка электрокардиограммы).
Пациенты с синкопальными состояниями, обусловленными желудочковыми тахиаритмиями, имеют особенно высокий риск развития внезапной смерти!
При суправентрикулярных тахиаритмиях обморок возникает лишь при очень высокой ЧСС, что обычно наблюдается при пароксизме мерцания предсердий на фоне синдрома WPW.
Обморочные состояния могут развиваться при остром и значительном (менее 35 ударов в 1 минуту) снижении ЧСС, а также в случае асистолии (прекращении деятельности сердца), длящейся более 5 секунд. Как правило, подобные состояния наблюдаются у пациентов с острой СА- или АВ-блокадой либо внезапной остановкой синусового узла (водителя ритма сердца). В более редких случаях обморок при брадикардии может быть спровоцирован частыми блокированными наджелудочковыми экстрасистолами (внеочередными сокращениями сердца).
Основой диагностики обморочных состояний является тщательный сбор анамнеза. Большое значение имеют возраст, в котором появились впервые симптомы, наличие у пациента ИБС (ишемической болезни сердца), сердечной недостаточности, ощущений сердцебиения/перебоев, переносимость физических нагрузок, а также лекарственные препараты, которые принимает больной (особенно антиаритмические средства и сердечные гликозиды). В диагностических целях проводится тщательный анализ ЭКГ, в процессе которого обращается внимание на эпизоды нарушения ритма. Большое значение имеет суточное мониторирование ЭКГ (по Холтеру). Информативными также являются нагрузочные тесты. Если на фоне клинических данных о возможной связи обмороков и аритмии результаты оказываются отрицательными, проводится электрофизиологическое исследование.
источник
У здоровых людей замедление желудочкового ритма, но не менее 35-40 ударов в минуту, и учащение его, но не более 180 ударов в минуту, не вызывают снижения мозгового кровотока, особенно при нахождении человека в горизонтальном положении. Изменения частоты пульса, выходящие за пределы вышеуказанных значений, могут обусловить расстройство мозгового кровообращения и нарушение деятельности головного мозга. Устойчивость к изменениям частоты пульса снижается у человека, находящегося в вертикальном положении, при цереброваскулярных заболеваниях, анемии, поражениях коронарных сосудов, миокарда, клапанов сердца.
Полная атриовентрикулярная блокада. Приступы обмороков в сочетании с данной патологией называют синдромом Морганьи -Адамса — Стокса. Приступы Морганьи — Адамса — Стокса обычно протекают в виде мгновенного приступа слабости. Больной внезапно теряет сознание, после асистолии, продолжающейся в течение нескольких секунд, он бледнеет, теряет сознание, могут развиться клонические судороги. При более длительном периоде асистолии цвет кожи из пепельно-серого становится цианотичным, неподвижные зрачки, недержание мочи и кала, двухсторонний симптом Бабинского. У некоторых больных впоследствии может длительно наблюдаться спутанность сознания и неврологическая симптоматика, обусловленные ишемией головного мозга, может также развиться стойкое нарушение психической деятельности, хотя очаговую неврологическую симптоматику отмечают редко. Подобные кардиальные обмороки могут повторяться несколько раз в день.
У больных с подобными приступами блокада может быть постоянной или преходящей. Часто ей предшествуют или возникают позже нарушения проводимости по одному или двум из трех пучков, по которым в норме происходит активация желудочков, а также атриовентрикулярная блокада II степени (Мобитц II, би- или трифасцикулярные блокады). Если возникает полная блокада и водитель ритма ниже блокады не функционирует, наступает обморок. Кратковременный приступ тахикардии или фибрилляции желудочков также может приводить к обмороку. Описаны повторные обмороки при фибрилляции желудочков, характеризующиеся удлинением интервала Q — Т (иногда в сочетании с врожденной глухотой), данная патология может иметь семейный характер или возникать спорадически.
Реже обморок возникает при нарушении синусового ритма сердца. Повторные приступы тахиаритмий, включая трепетание предсердий и пароксизмальные предсердные и желудочковые тахикардии при сохранной атриовентрикулярной проводимости, могут также резко снизить сердечный выброс и, как следствие, вызвать обморок.
При другой разновидности кардиального обморока блокада сердца наступает рефлекторно вследствие возбуждения блуждающего нерва. Подобные явления наблюдали у больных с дивертикулами пищевода, опухолями средостения, поражениями желчного пузыря, каротидного синуса, глоссофарингеальной невралгией, раздражением плевры или легкого. Однако при данной патологии рефлекторная тахикардия чаще бывает синусо-предсердного, чем предсердно-желудочкового типа.
Особенности начала приступа могут помочь в диагностике причин, вызывающих обморок.
Когда приступ развивается в течение нескольких секунд вероятнее всего предположить синокаротидный обморок, постуральную гипотензию, острую атриовентрикулярную блокаду, асистолию или фибрилляцию желудочков.
При продолжительности приступа более нескольких минут, но менее часа, предпочтительнее думать о гипогликемии или гипервентиляции.
Развитие обморока во время или сразу после напряжения предполагает наличие аортального стеноза, идиопатического гипертрофического субаортального стеноза, выраженной брадикардии или, у лиц пожилого возраста, постуральной гипотензии. Иногда обморок, возникающий при напряжении, наблюдают у больных с недостаточностью аортального клапана и грубыми окклюзирую-щими поражениями артерий головного мозга.
У больных с асистолией или фибрилляцией желудочков потеря сознания наступает в течение нескольких секунд, затем часто возникают кратковременные клонические мышечные судороги.
У пожилых людей внезапно, без видимых причин развившийся обморок заставляет подозревать полную блокаду сердца, даже когда при осмотре больного не находят никаких изменений.
Обмороки, протекающие с судорожной активностью, но без значимых изменений гемодинамических показателей предположительно относятся к эпилептическим.
У больного с ощущением слабости или обмороком, сопровождающимися брадикардией, следует отличать нейрогенные приступы от кардиогенных (Морганьи — Адамса — Стокса). В таких случаях определяющее значение имеет ЭКГ, но и при ее отсутствии можно отметить клинические признаки синдрома Морганьи — Адамса -Стокса. Они характеризуются большей длительностью, постоянно замедленным сердечным ритмом, наличием шумов, синхронных с сокращениями предсердий и волн сокращения предсердий (А) при пульсации яремной вены, а также меняющейся интенсивностью первого тона, несмотря на регулярный сердечный ритм.
Проблема дифференциальной диагностики причин обмороков по-прежнему является актуальной.
Прежде всего нужно исключить или подтвердить такие экстренные состояния, при которых впервые возникшее обморочное состояние может стать ведущим симптомом: массивное внутреннее кровотечение, инфаркт миокарда (который может протекать в безболевой форме), острые нарушения ритма сердца.
Повторные обмороки требуют иного подхода к выявлению причин, к ней приводящих.
Причинами повторных приступов слабости и нарушений сознания могут быть следующие:
I. Гемодинамические (снижение мозгового кровотока)
А. Неадекватные механизмы вазоконстрикции:
1. Вазовагальный (сосудорасширяющий).
2. Постуральная гипотензия.
3. Первичная недостаточность вегетативной нервной системы.
4. Симпатэктомия (фармакологическая при приеме таких гипотензивных средств, как альфа-метилдофа и апрессин, или хирургическая).
5. Заболевания центральной и периферической нервной системы, включая вегетативные нервные волокна.
6. Синокаротидный обморок. Б. Гиповолемия:
1. Потеря крови вследствие желудочно-кишечного кровотечения.
2. Болезнь Аддисона.
В. Механическое ограничение венозного возврата:
1. Проба Вальсальвы.
2. Кашель.
3. Мочеиспускание.
4. Миксома предсердия, шаровидный клапанный тромб. Г. Снижение сердечного выброса:
1. Препятствие выбросу крови из левого желудочка: аортальный стеноз, гипертрофический субаортальный стеноз.
2. Препятствие кровотоку по легочной артерии: стеноз легочной артерии, первичная легочная гипертензия, эмболия легочной артерии.
3. Обширный инфаркт миокарда с недостаточностью нагнетательной функции.
4. Тампонада сердца.
Д. Аритмии:
1. Брадиаритмии:
а) атриовентрикулярная блокада (второй и третьей степени) с приступами Адамса-Стокса;
б) желудочковая асистолия;
в) синусовая брадикардия, синусо-предсердная блокада, прекращение активности синусового узла, синдром слабости синусового узла;
г) синокаротидный обморок;
д) невралгия языкоглоточного нерва.
2. Тахиаритмии:
а) периодическая фибрилляция желудочков в сочетании с бра-диаритмиями или без них;
б) желудочковая тахикардия;
в) суправентрикулярная тахикардия без атриовентрикулярной блокады.
II. Другие причины слабости и периодических нарушений сознания
А. Изменения состава крови:
1. Гипоксия.
2. Анемия.
3. Снижение концентрации С02 вследствие гипервентиляции.
4. Гипогликемия.
Б. Церебральные нарушения:
1. Цереброваскулярные расстройства:
а) недостаточность кровообращения в бассейнах экстракраниальных сосудов (вертебробазиллярном, каротидном);
б) диффузный спазм мозговых артериол (гипертоническая энцефалопатия).
2. Эмоциональные расстройства.
В других случаях даже на современном этапе возможности клинической медицины не позволяют установить природу обмороков почти в 26% случаев. Применяются пробы с дозированной физической нагрузкой на велоэргометре или тредмиле; длительная пассивная ортостатическая проба. При проведении этих проб выделяют:
• Кардиоингибиторный вазовагальный обморок — развитие в момент приступа артериальной гипотонии (снижение систолического давления ниже 80 мм рт. ст.) и брадикардии с ЧСС менее 40 уд./мин.
• Вазодепрессорный вазовагальный обморок — артериальная гипотония при изменениях ЧСС в пределах 10% по сравнению с показателями, наблюдавшимися в период развития обморочной реакции.
• Вазовагальный обморок смешанного типа — артериальная гипотония и брадикардия. При этом брадикардия по значениям могла быть абсолютной (менее 60 в мин.) или относительной по сравнению ЧСС до приступа.
В большинстве случаев течение обморока бывает относительно доброкачественным.
Однако, имея дело с больными, жалующимися на обмороки, врач в первую очередь должен думать об оказании неотложной помощи.
источник
Кардиогенные обмороки встречаются реже нейрогенных, возникают при заболеваниях сердца и магистральных сосудов, обычно в выраженной их стадии, либо при развитии внезапных тяжелых осложнений сердечно-сосудистого заболевания, сопряжены с повышенным риском внезапной смерти. Их непосредственной причиной является недостаточность сердечного выброса, но вызывающие причины различны и могут быть объединены в две группы:
- обструктивные процессы в левой половине сердца и
- аритмии.
Обмороки при обструктивных процессах в сердце и магистральных артериях встречаются редко, их проявлению предшествует длительный анамнез сердечного заболевания. Возникновению обморока способствуют физическая нагрузка или ее прекращение, прием вазодилататоров и диуретиков, вертикальное положение тела. Реже обструкция кровотоку возникает внезапно — при тромбоэмболии легочной артерии, тампонаде сердца, шаровидном тромбе левого предсердия, когда синкопе сочетается с другими симптомами тяжелого заболевания.
Классическим примером обмороков при обструктивных процессах служит синкопе при стенозе аорты. По мере усиления стеноза сердце утрачивает возможность увеличивать сердечный выброс. При переходе в вертикальное положение и физической нагрузке недостаточность сердечного выброса приводит к резкому падению АД и синкопальному состоянию.
Фиксированный сердечный выброс, несмотря на физическую нагрузку, наблюдается также при идиопатическом гипертрофическом субаортальном стенозе и стенозе легочной артерии. При гипертрофической кардиомиопатии без обструкции обмороки возникают не в момент нагрузки, а при ее прекращении.
При миксоме предсердия обморочные состояния провоцируются воздействием ортостатического фактора. В указанных случаях они сочетаются с цианозом, одышкой, стенокардией.
Обмороки при аритмиях — более частый тип кардиогенных синкопальных состояний. Пароксизмальные аритмии могут вызвать внезапное падение сердечного выброса, если они проявляются на фоне сердечно-сосудистого заболевания или ЧСС достигает критического значения. В норме даже значительные колебания ЧСС — от 40 до 180 — не сопровождаются нарушением мозгового кровотока, но в условиях патологии переносимость нарушений ритма снижается. Аритмогенные обмороки подразделяются на две группы — бради- и тахиаритмические.
Брадиаритмия приводит к синкопальным состояниям при внезапном урежении ЧСС ниже 20 в минуту или проявлении асистолии более 5-10 с. Столь тяжелые брадиаритмии возникают при атриовентрикулярной блокаде II-III степени, сопровождающейся обмороками (приступами Морганьи-Адамса-Стокса). Больной внезапно теряет сознание, падает, развивается резкая бледность, которая сменяется гиперемией, приступ может сопровождаться судорогами.
Другой причиной тяжелой брадикардии является синдром слабости синусового узла, при котором периодически возникает резкая брадикардия с периодами асистолии. Он диагностируется при мониторировании ЭКГ в течение суток, если регистрируется брадикардия (менее 50 в минуту в дневное и менее 30 в минуту в ночное время) и отсутствие зубцов на ЭКГ — асистолия 2 с и более. Однако синкопальное состояние возникает, когда ЧСС снижается до 20 в минуту, а асистолия продолжается 10 с.
Брадиаритмические обмороки, как правило, не являются причиной внезапной смерти.
Тахиаритмии приводят к обморокам, если возникают внезапно и ЧСС превышает 200 в минуту. Это может наблюдаться при любой значительной тахикардии, но чаще встречается при желудочковых тахиаритмиях у больных с тяжелыми заболеваниями сердца. Желудочковая тахикардия с переходом в фибрилляцию — нередкая причина внезапной смерти.
Особой формой является желудочковая тахиаритмия типа «пируэт» или «пляска точек», при которой на ЭКГ регистрируются изменения полярности и амплитуды желудочковых комплексов, а в межприступном периоде — удлинение интервала Q-Т. Это может быть вызвано разными причинами, но часто обусловлено приемом антиаритмических препаратов, особенно хинидина (хинидиновые обмороки).
Наджелудочковые тахиаритмии редко вызывают синкопальные состояния, за исключением пароксизмальной мерцательной аритмии с синдромом предвозбуждения желудочков (синдром Вольффа-Паркинсона-Уайта), когда ЧСС может достигать 250-300 в 1 мин.
«Обмороки при заболеваниях сердца» и другие статьи из раздела Заболевания, связанные с нервной системой
источник
Большинство людей хотя бы раз в жизни сталкивался с проблемой обморока: терял сознание сам или видел, как это случалось с близкими. Один-два обморока, которые прошли незамеченными и дальше не повторялись, это, может быть, и не проблема. Но когда они случаются регулярно, стоит задуматься о причинах. Леонид Макаров, руководитель Центра синкопальных (обморочных) состояний и сердечных аритмий у детей, и подростков хорошо знаком с этой проблемой.
Сегодня проблема обмороков выглядит так:
- 80% — это сосудистые, рефлекторные (у специалистов — вазовагальные) обмороки. Они связаны с падением давления, резким снижением частоты сердечных сокращений. Я не затрагиваю такое состояние, как эпилепсия, которая достаточно распространена. При обмороках эпилепсию нужно исключать в первую очередь. В 60% случаев больные с угрожающими жизни аритмиями лечились сначала от эпилепсии. И хорошо, если они вовремя попали к кардиологу.
- 5% обмороков связано с аритмиями. Это самая опасная причина для обмороков, потому что происходит остановка сердца (аритмический обморок).
Вазовагальные обмороки в плане угрозы жизни безопасны. Но они очень сильно нарушают качество жизни больного. Если не разобраться, то будет или сверхагрессивное лечение, или достаточно легкое, без учета патологии. Неврологи мало ориентированы в кардиологических проблемах. Но и кардиологи в большинстве своем не так хорошо ориентируются в проблеме обмороков.
У нас большой процент детей с наследственными заболеваниями — с риском внезапной сердечной смерти. Это тяжело, потому что эти заболевания проявляют себя сразу жизнеугрожающим состоянием. То есть ребенок бежал и упал (на уроке физкультуры, во время игры). А до этого он не был слабеньким, как дети с пороками сердца и сердечной недостаточностью. Просто остановилось сердце.
Проблему показывает ЭКГ, иногда даже ЭКГ близких. Поэтому важен подробный опрос максимального количества родственников. Убедить родителей в том, что их совершенно здоровый до этого ребенок обязан теперь всю жизнь лечиться или ему нужно делать сложную операцию, бывает достаточно сложно. «Если бы ребенок упал 5-6 раз в обморок с остановкой сердца, то мы бы согласились», — говорят они. К сожалению, столько шансов природа дарит редко.
В 30% случаев обморок бывает первым и последним у таких больных.
В этом смысле очень сложно разбираться с причиной обморока у спортсменов. Через нас, Центральную детскую больницу ФМБА, проходят все юношеские сборные страны. Это большая ответственность: ребята часто с 5 лет занимаются примерно 6 раз в неделю по 4-5 часов, проводят по 3 дня на сборах. К 16-17 годам организм работает иначе, чем у сверстников.
С одной стороны, этот человек живет спортом до 17 лет, а потом врач решает перестраховаться и ему все запретить. Тут зачеркивается и судьба. Многие спортсмены уже зарабатывают хорошие деньги, семьи содержат, ничего другого в жизни не умеют. И наоборот, если что-то не доглядел, то можно подвергнуть реальной опасности жизнь человека. Мы регулярно видим смерть на спортивных площадках футболистов, хоккеистов. Для нас это тоже является предметом пристального изучения и внимания.
В Европе уже давно возникла тенденция создавать специализированные синкопальные отделения в структуре больших больниц. Эти подразделения требуют специализированного оборудования, которое используется для обследования и исключения прежде всего аритмических причин и установления истинных причин обморочных состояний у больного.
Например, много людей падает в обморок при заборе крови, в душном помещении, и в это время могут регистрироваться длинные паузы ритма. Еще 15 лет назад и для меня это было прямым показанием для направления такого пациента к хирургу. Сейчас выяснили, что это в достаточной степени неопасно.
Проблемой является то, что общество у нас не нацелено на важность проблемы внезапной смерти как таковой, тем более сердечной смерти у детей и подростков.
За границей в аэропортах, на вокзалах мы видим автоматические наружные дефибрилляторы. И старших школьников учат приемам первой помощи, потому что от остановки сердца до смерти проходит 5-7 минут, если ничего не делать. А если делать, то человека можно спасти.
Причем именно в детстве очень много специфических состояний, когда в грудную клетку может попасть мячик, шайба, и это запускает опасное для жизни нарушение ритма — фибрилляцию желудочков.
Есть даже такой термин «сотрясение сердца» или «смерть от рефлекторной остановки сердца». Это чаще случается у детей, так как их грудная клетка мало защищена. И если в момент остановки окружающие люди не начнут сразу проводить какие-то мероприятия, то больной умрет. А если не делать дефибрилляцию, то он умрет с вероятностью 90%. В Америке в каждой школе стоит дефибриллятор — это же доврачебная помощь по всем нормам Красного креста.
Еще на Западе выделяют отдельно синдром внезапной смерти младенцев, когда в коляске умирает младенец до года. При вскрытии у малыша сердце, легкие здоровы. До конца причины не ясны. Важно не выкладывать ребенка на ночь на живот, не перегревать помещение, внимательно наблюдать за ребенком с 3 до 8 месяцев (наиболее опасный возраст), не курить в помещении, где находится ребенок. Активный интерес к причинам синдрома возник в Америке. И то только после того, как у одного из сенаторов так умер внук. А до этого педиатры отмахивались от этого, говорили, что такого не существует.
До определенного времени дети не чувствуют нарушений ритма. Взрослый человек может чувствовать и 10 экстрасистол (перебои в работе сердца), и каждую, как остановку сердца. Подростки только лет с 13 чувствуют экстрасистолию, и то в 10-12% случаев.
Сердцебиение — не самый надежный критерий аритмии, только если это непароксизмальная тахикардия, когда внезапно запускается очень частое сердцебиение на уровне 180-200 ударов в минуту, и случаются обмороки.
При пароксизмальной тахикардии у ребенка пульсируют шейные сосуды, грудная клетка, малыш обычно пугается, рассказывает, что чувствует, что по нему мишка прыгает. Советую родителям сразу пощупать пульс — он будет сильно биться.
Обморок должен насторожить и стимулировать на обследование у кардиолога. Вообще любой обморок требует обследования, но если произошел на фоне физической нагрузки — особенно важен.
Сначала проводится стандартное кардиологическое обследование: ЭКГ, УЗИ-сердца, суточное холтеровское мониторирование.
Следующий метод — это проба с поворотным столом. Ребенок кладется на стол и подключается к приборам. Стол плавно поднимается и остается в положении под углом 60 градусов. Это называется пассивная ортостатическая проба.
Механизм ее в том, что в это время кровь перемещается к нижним конечностям, и, если у ребенка слабость в рефлексе, который обеспечивает подъем крови наверх, то крови к мозгу поступает мало и он дает команду на отключение, как компьютер.
В состоянии обморока головной мозг потребляет меньше кислорода, и это не ведет к поражению нервных клеток.
При слабости рефлекса может быть не только обморок, но и головокружение при резком вставании, длительном стоянии в душном помещении.
На поворотном столе у пациента возникают такие состояния — и мы можем определить механизм обморока.
Для установления причины обморока еще важна беседа с родителями и с самим ребенком. Это во многом определяет направление дальнейшего диагностического поиска.
Если возник приступ сердцебиения, важно быстро определить частоту сердцебиения. Если она очень высокая (180-250 ударов в минуту), то в первые 10-15 минут:
- Нужно зажать нос и рот и резко натужиться. Сделать это несколько раз.
- На шее есть пульсирует сосуд, который можно легко нащупать (это область каротидного синуса). Во время приступа он часто пульсирует. Нужно сначала помассировать его с одной стороны, потом с другой. Но с двух сторон сразу массировать нельзя, так как может сильно упасть давление. 2 —3раза напрягитесь — помассируйте.
- Очень эффективно нажатие на корень языка. Этот прием нередко способен прервать аритмию.
- Резкий холод на лицо тоже может остановить приступ.
- Двух— и трехлетнего ребенка для купирования аритмии можно просто поднять вверх ногами, сделать обычную клизму.
Но если возникает желудочковая аритмия, то она нередко сопровождается потерей сознания. При этом состоянии помощь могут оказать только окружающие.
Прежде всего, нужно определить, есть сердцебиение или нет (пальпация сонной артерии на шее, приложить ухо к грудной клетке).
Если больной дышит, сердцебиение есть, то экстренные меры не нужны, а необходимо вызвать скорую помощь.
Если пульс не определяется, то нужно сразу начать сердечно-легочную реанимацию — делать искусственное дыхание. Пока один проводит сердечно-легочную реанимацию, кто-то должен вызвать скорую помощь.
источник
Одной из наиболее частых причин кардиогенных синкопальных состояний (внезапной, кратковременной потери сознания, сопровождающейся падением мышечного тонуса и связанной с нарушениями работы сердца) являются аритмические обмороки. Они возникают во время эпизодов выраженной брадикардии, реже — желудочковой или наджелудочковой тахикардии (увеличения ЧСС – частоты сердечных сокращений). Как правило, острые нарушения сердечного ритма или проводимости связаны с приемом лекарственных препаратов.
Степень изменения гемодинамики и, следовательно, вероятность обморока зависят от частоты сердечных сокращений, вида аритмии и фона ее развития. Так, при расстройствах системного или регионарного кровообращения чаще возникают синкопальные состояния. Отличительная особенность аритмического обморока – внезапное развитие при отсутствии предобморочного состояния.
Причиной обморока также могут становиться эпизоды неустойчивой желудочковой тахикардии, трепетания или фибрилляции (разрозненных сокращений) желудочков. Они приводят к синкопальным состояниям при заболевании сердца в 40 % случаев [Fogoros R. N., 1995]. Такие аритмии, как правило, связаны с тяжелыми расстройствами кровообращения (при фибрилляции желудочков оно полностью прекращается), обусловленными повышением ЧСС до 220 ударов в 1 минуту и нарушением их последовательности. Обычно желудочковые тахикардии и тахиаритмии развиваются у пациентов, в анамнезе которых имелись следующие состояния/заболевания:
- острый инфаркт миокарда (гибель участка сердечной мышцы);
- дилатационная кардиомиопатия (растяжение полостей сердца);
- аритмогенная дисплазия (генетический дефект) правого желудочка;
- порок сердца (дефект структуры сердца и/или его сосудов);
- врожденный или приобретенный синдром удлиненного интервала Q-T (увеличение продолжительности этого отрезка электрокардиограммы).
Пациенты с синкопальными состояниями, обусловленными желудочковыми тахиаритмиями, имеют особенно высокий риск развития внезапной смерти!
При суправентрикулярных тахиаритмиях обморок возникает лишь при очень высокой ЧСС, что обычно наблюдается при пароксизме мерцания предсердий на фоне синдрома WPW.
Обморочные состояния могут развиваться при остром и значительном (менее 35 ударов в 1 минуту) снижении ЧСС, а также в случае асистолии (прекращении деятельности сердца), длящейся более 5 секунд. Как правило, подобные состояния наблюдаются у пациентов с острой СА- или АВ-блокадой либо внезапной остановкой синусового узла (водителя ритма сердца).
Основой диагностики обморочных состояний является тщательный сбор анамнеза. Большое значение имеют возраст, в котором появились впервые симптомы, наличие у пациента ИБС (ишемической болезни сердца), сердечной недостаточности, ощущений сердцебиения/перебоев, переносимость физических нагрузок, а также лекарственные препараты, которые принимает больной (особенно антиаритмические средства и сердечные гликозиды).
В диагностических целях проводится тщательный анализ ЭКГ, в процессе которого обращается внимание на эпизоды нарушения ритма. Большое значение имеет суточное мониторирование ЭКГ (по Холтеру). Информативными также являются нагрузочные тесты. Если на фоне клинических данных о возможной связи обмороков и аритмии результаты оказываются отрицательными, проводится электрофизиологическое исследование.
Кардиогенные обмороки встречаются реже нейрогенных, возникают при заболеваниях сердца и магистральных сосудов, обычно в выраженной их стадии, либо при развитии внезапных тяжелых осложнений сердечно-сосудистого заболевания, сопряжены с повышенным риском внезапной смерти. Их непосредственной причиной является недостаточность сердечного выброса, но вызывающие причины различны и могут быть объединены в две группы:
- обструктивные процессы в левой половине сердца и
- аритмии.
Обмороки при обструктивных процессах в сердце и магистральных артериях встречаются редко, их проявлению предшествует длительный анамнез сердечного заболевания. Возникновению обморока способствуют физическая нагрузка или ее прекращение, прием вазодилататоров и диуретиков, вертикальное положение тела.
Классическим примером обмороков при обструктивных процессах служит синкопе при стенозе аорты. По мере усиления стеноза сердце утрачивает возможность увеличивать сердечный выброс. При переходе в вертикальное положение и физической нагрузке недостаточность сердечного выброса приводит к резкому падению АД и синкопальному состоянию.
Фиксированный сердечный выброс, несмотря на физическую нагрузку, наблюдается также при идиопатическом гипертрофическом субаортальном стенозе и стенозе легочной артерии. При гипертрофической кардиомиопатии без обструкции обмороки возникают не в момент нагрузки, а при ее прекращении.
При миксоме предсердия обморочные состояния провоцируются воздействием ортостатического фактора. В указанных случаях они сочетаются с цианозом, одышкой, стенокардией.
Обмороки при аритмиях — более частый тип кардиогенных синкопальных состояний. Пароксизмальные аритмии могут вызвать внезапное падение сердечного выброса, если они проявляются на фоне сердечно-сосудистого заболевания или ЧСС достигает критического значения. В норме даже значительные колебания ЧСС — от 40 до 180 — не сопровождаются нарушением мозгового кровотока, но в условиях патологии переносимость нарушений ритма снижается. Аритмогенные обмороки подразделяются на две группы — бради- и тахиаритмические.
Из этой статьи вы узнаете: как и по какой причине развивается синусовая аритмия, и какие симптомы для нее характерны. Как лечат патологию, и что нужно делать, чтобы аритмия не возникала.
С проблемой можно обратиться к терапевту, однако лечение этой болезни в зависимости от причины может находиться в компетенции кардиолога, невролога или даже психотерапевта.
В сердечной стенке есть синусовый узел, который является источником электрических импульсов, обеспечивающих сокращение мышечной системы сердца – миокарда. После генерации импульс передается по волокнам каждой мышечной клетке органа, в результате они сокращаются.
Этот процесс происходит через определенные (равные) промежутки времени, и в норме имеет частоту 60–90 ударов в минуту. Именно такое проведение импульса обеспечивает равномерное последовательное и согласованное сокращение желудочков и предсердий.
Когда в результате действия неблагоприятных факторов деятельность проводящей системы сердца нарушена, возникает аритмия – нарушение ритма сокращений сердца (оно может быть разной степени тяжести).
Синусовая аритмия может возникать по трем группам причин.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Для начала следует отметить, что бигеминия и тригеминия являются вариантами желудочковой экстрасистолии. Экстрасистолия — это один из видов нарушений сердечного ритма, который характеризуется возникновением эктопических ритмов сердца. Данное понятие отражает состояние, при котором сокращения предсердий или желудочков возникают не в тех путях проводящей системы, по которым идет обычное проведение импульсов. Экстрасистолия может быть предсердной и желудочковой.
В тех случаях, когда экстрасистолы чередуются с нормальными сокращениями сердца через одно сокращение, говорят о бигеминии сердца (1:1), а когда через два нормальных сокращения — о желудочковой тригеминии (1:2). Соответственно одно внеочередное сокращение через три нормальных называется квадригеминией (1:3), а через четыре — пентагеминией. Данные типы экстрасистолии объединяются понятием аллоритмии.
Кроме этого, выделяют парные экстрасистолы (две подряд) и частые групповые экстрасистолы, если они следуют подряд в количестве трех и более. В последнем случае экстрасистолию можно расценивать как короткую пробежку желудочковой тахикардии.
Согласно статистике, экстрасистолия встречается более, чем у 68% людей. При этом большую часть (63%) составляют желудочковые экстрасистолы, около 25% — предсердные, а остальные случаи приходятся на наджелудочковую бигеминию и тригеминию, а также их сочетания. Так же отмечается возникновение желудочковой бигеминии более, чем у 60% пациентов с ишемией миокарда и более, чем у 80% пациентов с острым инфарктом миокарда.
Обычные единичные предсердные и желудочковые экстрасистолы в норме встречаются и у здорового человека. Они практически не ощущаются и дискомфорта не доставляют. Более частые экстрасистолы, такие, как аллоритмия, а также частые парные экстрасистолы и пробежки желудочковой тахикардии, вариантом нормы считаться не могут и являются поводом для детального обследования сердечно-сосудистой системы.
Итак, основными причинами возникновения эпизодов бигеминии и тригеминии служат:
- Острые инфаркты миокарда,
- Передозировка сердечными глигозидами, или так называемая гликозидная интоксикация препаратами наперстянки и дигиталиса — строфантин, дигоксин, коргликон и др,
- Приобретенные пороки митрального и аортального клапанов,
- Перенесенная ревматическая лихорадка (ревматизм) с поражением внутренней оболочки сердца — эндокардитом,
- Последствия миокардита — воспалительного процесса в толще сердечной мышцы, причем даже незначительные рубцовые изменения являются основой для патологической циркуляции импульса по волокнам миокарда,
- Постинфарктный кардиосклероз (ПИКС) — рубцовые изменения нормальной структуры миокарда.
Аритмические обмороки являются самой частой причиной кар-диогенных синкопальных состояний. Обычно они возникают во время эпизодов выраженной брадикардии (АВ-блокады, остановка синусового узла), несколько реже — желудочковой (иногда наджелудочковой) тахикардии, тахиаритмии. У многих больных острые нарушения сердечного ритма или проводимости связаны с приемом лекарственных (в первую очередь антиаритмических) средств.
Степень нарушения гемодинамики (а значит, и вероятность обморока) при аритмиях зависит от ЧСС, вида аритмии и фона, на котором она развивается. Аритмии, которые возникают на фоне имеющегося расстройства системного или регионарного (прежде всего церебрального) кровообращения, чаще приводят к синкопальным состояниям.
При брадикардии обмороки развиваются в случаях острого и значительного (менее 35 в 1 мин) снижения ЧСС либо во время асистолии продолжительностью более 5 с. Обычно такие состояния наблюдаются при острой СА- или АВ-блокаде либо внезапной остановке синусового узла. Реже причиной обморока, свя-
занного с брадикардией, являются частые блокированные над-желудочковые экстрасистолы.
Аритмические обмороки характеризуются внезапным развитием и отсутствием предобморочного состояния.
Сам обморок может быть относительно продолжительным, сопровождаться выраженной тахи- или брадикардией, снижением артериального давления, цианозом.
Для послеобморочного состояния типичны цианоз, ощущение перебоев в работе сердце, слабость.
Диагностика синкопальных состояний, обусловленных острыми нарушениями сердечного ритма и проводимости, основывается на тщательном сборе анамнеза. Следует обращать внимание на возраст, в котором обмороки появились впервые (в молодом возрасте — при синдроме WPW, в среднем или пожилом — при нарушениях проводимости, СССУ, неустойчивой желудочковой тахиаритмии и т. п.).
дечные гликозиды). Необходим тщательный анализ ЭКГ, в процессе которого следует обращать внимание на эпизоды брадикардии, признаки нарушения СА-, АВ- и внутрижелудочковой проводимости, пред возбуждения желудочков, удлинение интервала Q-T. Особенно большое диагностическое значение имеет суточное мониторирование ЭКГ.
У здоровых людей замедление желудочкового ритма, но не менее 35-40 ударов в минуту, и учащение его, но не более 180 ударов в минуту, не вызывают снижения мозгового кровотока, особенно при нахождении человека в горизонтальном положении. Изменения частоты пульса, выходящие за пределы вышеуказанных значений, могут обусловить расстройство мозгового кровообращения и нарушение деятельности головного мозга.
Полная атриовентрикулярная блокада. Приступы обмороков в сочетании с данной патологией называют синдромом Морганьи -Адамса — Стокса. Приступы Морганьи — Адамса — Стокса обычно протекают в виде мгновенного приступа слабости. Больной внезапно теряет сознание, после асистолии, продолжающейся в течение нескольких секунд, он бледнеет, теряет сознание, могут развиться клонические судороги.
При более длительном периоде асистолии цвет кожи из пепельно-серого становится цианотичным, неподвижные зрачки, недержание мочи и кала, двухсторонний симптом Бабинского. У некоторых больных впоследствии может длительно наблюдаться спутанность сознания и неврологическая симптоматика, обусловленные ишемией головного мозга, может также развиться стойкое нарушение психической деятельности, хотя очаговую неврологическую симптоматику отмечают редко. Подобные кардиальные обмороки могут повторяться несколько раз в день.
У больных с подобными приступами блокада может быть постоянной или преходящей. Часто ей предшествуют или возникают позже нарушения проводимости по одному или двум из трех пучков, по которым в норме происходит активация желудочков, а также атриовентрикулярная блокада II степени (Мобитц II, би- или трифасцикулярные блокады).
Если возникает полная блокада и водитель ритма ниже блокады не функционирует, наступает обморок. Кратковременный приступ тахикардии или фибрилляции желудочков также может приводить к обмороку. Описаны повторные обмороки при фибрилляции желудочков, характеризующиеся удлинением интервала Q — Т (иногда в сочетании с врожденной глухотой), данная патология может иметь семейный характер или возникать спорадически.
Реже обморок возникает при нарушении синусового ритма сердца. Повторные приступы тахиаритмий, включая трепетание предсердий и пароксизмальные предсердные и желудочковые тахикардии при сохранной атриовентрикулярной проводимости, могут также резко снизить сердечный выброс и, как следствие, вызвать обморок.
При другой разновидности кардиального обморока блокада сердца наступает рефлекторно вследствие возбуждения блуждающего нерва. Подобные явления наблюдали у больных с дивертикулами пищевода, опухолями средостения, поражениями желчного пузыря, каротидного синуса, глоссофарингеальной невралгией, раздражением плевры или легкого.
Когда приступ развивается в течение нескольких секунд вероятнее всего предположить синокаротидный обморок, постуральную гипотензию, острую атриовентрикулярную блокаду, асистолию или фибрилляцию желудочков. При продолжительности приступа более нескольких минут, но менее часа, предпочтительнее думать о гипогликемии или гипервентиляции.
Развитие обморока во время или сразу после напряжения предполагает наличие аортального стеноза, идиопатического гипертрофического субаортального стеноза, выраженной брадикардии или, у лиц пожилого возраста, постуральной гипотензии. Иногда обморок, возникающий при напряжении, наблюдают у больных с недостаточностью аортального клапана и грубыми окклюзирую-щими поражениями артерий головного мозга.
У больных с асистолией или фибрилляцией желудочков потеря сознания наступает в течение нескольких секунд, затем часто возникают кратковременные клонические мышечные судороги.
У пожилых людей внезапно, без видимых причин развившийся обморок заставляет подозревать полную блокаду сердца, даже когда при осмотре больного не находят никаких изменений. Обмороки, протекающие с судорожной активностью, но без значимых изменений гемодинамических показателей предположительно относятся к эпилептическим.
У больного с ощущением слабости или обмороком, сопровождающимися брадикардией, следует отличать нейрогенные приступы от кардиогенных (Морганьи — Адамса — Стокса). В таких случаях определяющее значение имеет ЭКГ, но и при ее отсутствии можно отметить клинические признаки синдрома Морганьи — Адамса -Стокса.
Они характеризуются большей длительностью, постоянно замедленным сердечным ритмом, наличием шумов, синхронных с сокращениями предсердий и волн сокращения предсердий (А) при пульсации яремной вены, а также меняющейся интенсивностью первого тона, несмотря на регулярный сердечный ритм. Проблема дифференциальной диагностики причин обмороков по-прежнему является актуальной.
Прежде всего нужно исключить или подтвердить такие экстренные состояния, при которых впервые возникшее обморочное состояние может стать ведущим симптомом: массивное внутреннее кровотечение, инфаркт миокарда (который может протекать в безболевой форме), острые нарушения ритма сердца. Повторные обмороки требуют иного подхода к выявлению причин, к ней приводящих.
1. Потеря крови вследствие желудочно-кишечного кровотечения. 2. Болезнь Аддисона.
1. Препятствие выбросу крови из левого желудочка: аортальный стеноз, гипертрофический субаортальный стеноз. 2. Препятствие кровотоку по легочной артерии: стеноз легочной артерии, первичная легочная гипертензия, эмболия легочной артерии. 3. Обширный инфаркт миокарда с недостаточностью нагнетательной функции. 4. Тампонада сердца.
Д. Аритмии: 1. Брадиаритмии: а) атриовентрикулярная блокада (второй и третьей степени) с приступами Адамса-Стокса; б) желудочковая асистолия; в) синусовая брадикардия, синусо-предсердная блокада, прекращение активности синусового узла, синдром слабости синусового узла; г) синокаротидный обморок; д) невралгия языкоглоточного нерва.
2. Тахиаритмии: а) периодическая фибрилляция желудочков в сочетании с бра-диаритмиями или без них; б) желудочковая тахикардия; в) суправентрикулярная тахикардия без атриовентрикулярной блокады.
II. Другие причины слабости и периодических нарушений сознания
А. Изменения состава крови: 1. Гипоксия. 2. Анемия. 3. Снижение концентрации С02 вследствие гипервентиляции. 4. Гипогликемия.
Б. Церебральные нарушения: 1. Цереброваскулярные расстройства: а) недостаточность кровообращения в бассейнах экстракраниальных сосудов (вертебробазиллярном, каротидном); б) диффузный спазм мозговых артериол (гипертоническая энцефалопатия).
2. Эмоциональные расстройства.
• Кардиоингибиторный вазовагальный обморок — развитие в момент приступа артериальной гипотонии (снижение систолического давления ниже 80 мм рт. ст.) и брадикардии с ЧСС менее 40 уд./мин. • Вазодепрессорный вазовагальный обморок — артериальная гипотония при изменениях ЧСС в пределах 10% по сравнению с показателями, наблюдавшимися в период развития обморочной реакции.
Наличие вспышки мерцательной аритмии больше 48 часов приводит к высокому риску развития ишемического инсульта, инфаркта миокарда, тромбоэмболии различных органов и периферических сосудов, выраженной сердечно-сосудистой недостаточности.
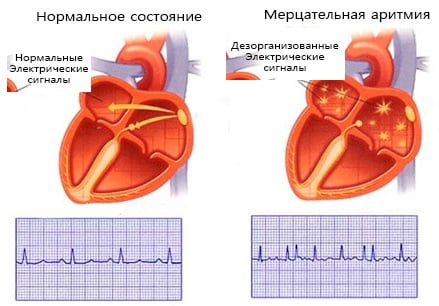
Мерцательная аритмия в переводе с латыни означает «сумасшествие сердца». Синонимом служит термин «фибрилляция предсердий», а определение болезни следующее: мерцательная аритмия — это вид наджелудочковой тахикардии, характеризующийся хаотической активностью предсердий с их сокращением с частотой 350-700 за минуту.
Данное нарушение ритма сердца является довольно распространенным и может наблюдаться в любом возрасте — у детей, пожилых людей, мужчин и женщин среднего и молодого возраста. До 30% случаев потребности в неотложной помощи и госпитализации при нарушениях ритма связано именно с последствиями мерцательной аритмии. С возрастом частота заболевания возрастает: если до 60 лет она наблюдается у 1% пациентов, то позже болезнь регистрируется уже у 6-10 % людей.
При мерцательной аритмии сокращение предсердий происходит в виде их подергивания, предсердия как бы трепещут, по ним идет мерцающая рябь, при этом отдельные группы волокон работают нескоординировано по отношению друг к другу. Заболевание приводит к закономерному нарушению деятельности правого и левого желудочка, которые не могут выбросить достаточное количество крови в аорту.
Поэтому при мерцательной аритмии у больного часто обнаруживается дефицит пульса в крупных сосудах и нерегулярность ЧСС. Окончательный диагноз можно поставить по ЭКГ, которая отражает патологическую электрическую активность предсердий, а также выявляет случайный, неадекватный характер сердечных циклов.
Спровоцировать нарушение ритма сердца по типу мерцательной аритмии могут различные острые и хронические состояния.
Острыми причинами являются:
- воздействие температурных факторов – гипер- или гипотермия;
- операции;
- инфаркт миокарда;
- чрезмерное употребление кофеина, алкоголя, никотина;
- воспалительные заболевания сердца – перикардиты, миокардиты;
- прием препаратов с аритмогенным эффектом;
- механические воздействия на организм – травмы, вибрация;
- некоторые другие виды аритмий (WPW-синдром).
Воздействие факторов, указанных выше, на здоровое сердце, скорее всего, фибрилляцию предсердий не спровоцирует – ее возникновению способствуют структурные и метаболические изменения миокарда, а также некоторые виды несердечной патологии:
- кардиомиопатии;
- опухоли сердца;
- констриктивный перикардит;
- эндокринная патология, в частности;
- ишемическая болезнь сердца;
- приобретенные и некоторые врожденные пороки сердца;
- артериальная гипертензия;
- тиреотоксикоз;
- заболевания желудочно-кишечного тракта (калькулезный холецистит, диафрагмальная грыжа);
- патология центральной нервной системы;
- интоксикации.
Следует помнить, что в 20-30% случаев мерцательная аритмия протекает без симптомов, не вызывая никаких ощущений. Обнаружение такой формы происходит обычно случайно.
К основным жалобам больных с фибрилляцией предсердий относятся:
- главная жалоба — внезапные приступы учащенного неритмичного сердцебиения или ощущение постоянного неритмичного сердцебиения, пульсацию вен на шее;
- сжимающая боль в области сердца по типу стенокардии;
- общая слабость, повышенная утомляемость;
- затруднение дыхания (одышка), особенно при физической нагрузке;
- головокружения, шаткость походки;
- полуобморочные состояния, обмороки;
- повышенная потливость;
- редко увеличение мочи (полиурия) при выделении натрийуретического гормона.
При развитии постоянной формы заболевания пациенты перестают ощущать дискомфорт или перебои в работе сердца и приспосабливаются жить с этой болезнью.
Наиболее опасные осложнения при МА:
- Развитие тромбоэмболии из-за тромбообразования в камерах сердца.
- Сердечная недостаточность.
- Наступление внезапного летального исхода из-за остановки сердца, вызванной закупоркой его внутренних отверстий.
- Развитие кардиоэмболического инсульта, который возникает из-за застоя крови в предсердиях.
- Кардиогенный шок, провоцирующий значительное понижение артериального давления, в результате которого органы и ткани человеческого организма перестают получать необходимое питание, и в них начинаются необратимые процессы.
- Образование тромбов, которые с током крови могут попасть в любой орган, в том числе и в головной мозг, спровоцировав отмирание мозговых тканей (инсульт).
Мерцательная аритмия лишь на первый взгляд кажется простым заболеванием. Пациентам с таким диагнозом стоит помнить о том, что мерцающая аритмия — это патология, опасность которой связана с осложнениями, возникающими в результате отсутствия своевременного адекватного лечения или же перехода болезни в хроническую форму.
Выставляют диагноз фибрилляции предсердий на основании:
- сбора и анализа анамнеза;
- обнаружения характерных жалоб самого пациента;
- обнаружения определенных специфических изменений записей стандартной электрокардиограммы.
Электрокардиографические признаки рассматриваемой патологии заключаются в следующем:
- обнаруживаются множественные волны f, подтверждающие фибрилляцию (мерцание) предсердий. Такого типа волны могут отличаться амплитудой, формой и иными характеристиками;
- на записях полностью отсутствуют зубцы Р, которые обязательно обнаруживаются при нормальном синусовом ритме сердечных сокращений;
- при сохранении комплексов QRS, наблюдается хаотическое нарушение интервалов RR.
Кроме того, при проведении стандартной электрокардиографии медики получают возможность определить у пациента ассоциированную сердечную патологию, провоцирующую расстройства ритма. Также для установления точного диагноза и обнаружения всех сопутствующих патологий врачи могут использовать такие диагностические методики как: холтеровский мониторинг, эхо-кардиографию, УЗИ сердца и пр.
Пример пароксизмальной мерцательной аритмии на ЭКГ
На сегодняшний день при мерцательной аритмии используется несколько способов лечения, направленных на восстановление адекватного ритма сердца и предотвращение новых приступов. Применяются лекарственные препараты, электрическая кардиоверсия. При слабой эффективности этих методов используют оперативные методы лечения – катетерная абляция или вживление кардиостимулятора. Комплексный подход к терапии позволяет предотвратить новые приступы.
Используются следующие препараты при мерцательной аритмии:
- Препятствуют возникновению тромбов разжижающие кровь средства – дезагреганты.
- Бета-блокаторы (бетаксолол, карведилол, небивалол, метопролол, пиндолол, пропраолол, целипролол, эсмолол) и кальциевые блокаторы (верапамил, дилтиазем) – они замедляют ЧСС. Эти лекарства при мерцательной аритмии сердца препятствуют чрезмерно быстрому сокращению желудочков, но не регулируют сердечный ритм.
- Для антитромбоцитарной терапии назначаются антикоагулянты, не исключающие образование тромбов, но снижающие риск этого, а, следовательно, и возникновения инсультов (гепарин, фондапаринукс, эноксапарин).
- Также при диагнозе мерцательная аритмия используются лекарства, которые препятствуют образованию тромбов и возникновению инсультов (варфарин, прадакса).
- Антиаритмичные препараты (амиодарон, дронедарон, ибутилид, новокаинамид, пропафенон, соталол, флекаинид).
Для контроля над воздействием медикаментов требуются регулярные анализы крови. Лишь врач сможет правильно подобрать таблетки при мерцательной аритмии, поскольку у многих из них есть серьёзные противопоказания, а также проаритмическая активность, когда сам приём препарата может неожиданно спровоцировать мерцательную аритмию.
Перед тем как лечить мерцательную аритмию сердца, следует учесть сопутствующие заболевания, имеющиеся у пациента. Иногда приём лекарств начинается в больнице, где врачам проще контролировать реакцию организма и сердечный ритм. При данной терапии в 30-60% случаев состояние пациента улучшается, но со временем эффективность препаратов может снижаться. В связи с этим врачи часто назначают сразу несколько антиаритмических средств.
При данной форме пациенту назначаются таблетированные препараты, урежающие ритм сердца. Основными здесь являются группа бета-блокаторов и сердечные гликозиды, например конкор 5 мг х 1 раз в день, коронал 5 мг х 1 раз в день, эгилок 25 мг х 2 раза в день, беталок ЗОК 25-50 мг х 1 раз в день и др. Из сердечных гликозидов применяется дигоксин 0.025 мг по 1/2 таблетки х 2 раза в день — 5 дней, перерыв — 2 дня (сб, вс).
Обязательно назначение антикоагулянтов и антиагрегантов, например кардиомагнила 100 мг в обед, или клопидогрела 75 мг в обед, или варфарина 2.5-5 мг х 1 раз в день (обязательно под контролем МНО — параметра свертывающей системы крови, обычно рекомендуется 2.0-2.5). Данные препараты препятствуют повышенному тромбообразованию и снижают риск развития инфарктов и инсультов.
Хроническую сердечную недостаточность следует лечить мочегонными препаратами (индапамид 1.5 мг утром, верошпирон 25 мг утром) и иАПФ (престариум 5 мг утром, эналаприл 5 мг х 2 раза в день, лизиноприл 5 мг утром), оказывающими органопротективное действие на сосуды и сердце.
Ввиду активного развития науки и медицины, хирургический способ лечения аритмий весьма перспективен. Существует несколько разных подходов:
- Имплантация мини дефибриллятора-кардиовертера. Этот вариант лечения больше подходит людям, у которых пароксизмы мерцательной аритмии нечастые. Такое устройство автоматически распознает нарушение ритма и выдает электрический импульс, способный восстановить нормальную сердечную деятельность.
- Физическое разрушение элемента атриовентрикулярного узла или патологического пучка проведения нервного импульса к желудочкам от предсердия. К такому варианту прибегают при отсутствии эффекта от медикаментозного лечения. В результате операции снижении ЧСС достигается путем нормализации количества проводимых сигналов к желудочкам. При этом довольно часто атриовентрикулярное соединение полностью блокируется, а для нормального сокращения желудочков в них имплантируется кардиостимулятор (ИВР – искусственный водитель ритма).
Все болезни сердца предполагают ведение образа жизни, который традиционно характеризуется как здоровый. Фибрилляция предсердий не исключение.
Стандартные рекомендации включают легкие физические нагрузки при мерцательной аритмии сердца: утреннюю зарядку, ежедневные прогулки на свежем воздухе. Человеку следует сохранять естественную подвижность, не следует постоянно лежать (за исключение периодов аритмического приступа).
Внезапная потеря сознания при высоком давлении – распространенный симптом у людей, которые страдают от гипертонии. В большинстве случаев обморок не влечет негативных последствий, но человек может сильно травмироваться при падении. По этой причине необходимо следить за самочувствием, постоянно контролировать уровень давления, если вы страдаете от гипертонии.
Повышенное давление – распространенное явление к людей, старше 50 лет. Связано это с возрастными изменениями внутри организма, наличием прочих хронических заболеваний, которые негативно воздействуют на работу сердечно-сосудистой системы. Эти процессы нельзя пускать на самотек, необходимо следить за своим состоянием.
Резкое повышение давления может спровоцировать сердечный приступ, кровоизлияние в мозг, внутреннее кровотечение. Желательно наблюдаться у опытного невролога и кардиолога. Эти узкие специалисты назначат комплексное лечение, которое минимизирует риски потери сознания из-за повышения артериального давления.
Повышение давления не стоит путать с гипертонией. По ряду причин эти показатели могут повышаться и у молодых, и у зрелых людей. Со временем состояние стабилизируется, пациент не испытывает никаких неприятных симптомов. Если же происходят резкие скачки артериального давления, такие приступы повторяются с определенным постоянством, ставится диагноз гипертония.
Чтобы разобраться в предпосылках появления этого симптома, нужно знать механизм кровообращения в человеческом организме. Кровь постоянно циркулирует по сосудам, с определенным усилием давит на их стенки. Повышение или понижение атмосферного давления тоже влияет на этот процесс. Когда на улице солнечная хорошая погода, давление повышается. Когда же на улице дождь, атмосферное давление становится ниже. Гипертоники часто испытывают недомогание при смене погоды.
Постоянные стрессы, переутомление, недосыпание – те факторы, которые негативно воздействуют на все системы и функции, они же могут вызвать гипертонию.
Систематизируя эту информацию, делаем вывод, что причинами роста артериального давления являются:
- Пожилой возраст;
- Лишний вес;
- Резкие изменения погоды;
- Наличие сопутствующих хронических заболеваний;
- Злоупотребление алкоголем;
- Стрессы, постоянное переутомление.
Чтобы не допустить потерю сознания, необходимо не только знать причины такого явления, но и симптомы, которые его предвосхищают. В этот перечень входит:
- Шум в ушах;
- Темные круги перед глазами;
- Дезориентация в пространстве;
- Тошнота;
- Сильная головная боль;
- Резкое покраснение кожных покровов;
- Повышенное потоотделение;
- Учащенное сердцебиение.
Пациенты часто интересуются, при каком давлении можно упасть в обморок. Однозначно ответить на этот вопрос нельзя. У каждого свой порог выносливости организма. Традиционно нормальным уровнем артериального давления у женщин считается 120/80, у мужчин границы меньше — 110/70. Повышенное давление – 130/90 и выше. Уже при таких показателях человек может отказаться без сознания, но некоторые люди и при давлении 190/100 чувствуют себя сносно.
Обмороки при низком давлении диагностируются гораздо чаще. Традиционным симптомом при потере создания является уменьшение частоты пульса и резкое падение показателей артериального давления. Если эти значения удерживаются на достаточном уровне у человека в бессознательном состоянии, то ему не грозят негативные последствия.
Важно лишь быстро привести его в чувство. Опасность представляет резкое падение артериального давления с высоких показателей до низких. Из-за этого пациент может впасть в кому, то есть вывести его из обморочного состояния не удастся. Нарушается мозговое кровообращение, нервные клетки постепенно отмирают.
Существует несколько разновидностей обмороков:
- Ортостатический – при резкой смене положения тела;
- Статический – при длительном пребывании в одном положении;
- Высотный – на значительной высоте из-за высокой разреженности воздуха может расти артериальное давление;
- Судорожный – сопровождается эпилептическим припадком, несет серьезные негативные последствия для здоровья;
- Вазодепрессорный – нехватка воздуха в закрытом пространстве;
- Аритмический – из-за резкой смены сердечного ритма.
Последствия обморока зависят от того, где и в каких обстоятельствах произошла потеря сознания. Если человека удалось быстро привести в чувства, негативных последствий такого явления не возникнет.
Если вы плохо себя чувствуете, знаете, что у вас повысилось давление, откажитесь от выхода на улицу, останьтесь дома, отлежитесь. Если неприятные симптомы возникли уже на улице, зовите на помощь. обязательно присядьте, чтобы не упасть с внушительной высоты собственного роста.
То, останутся ли у пациента последствия от потери сознания из-за роста артериального давления, зависит от поведения окружающих. Мы можем оказаться невольными свидетелями обмороков посторонних людей на улице. Нельзя оставаться безучастными, обязательно придите на помощь. Ваши действия просты:
- Постараться не допустить падения человека;
- Сразу вызвать Скорую помощь;
- Положить его голову на колени, чтобы она была выше положения конечностей;
- Если у человека начались судороги, ограничить движения конечностей, чтобы он себя не травмировал;
- Не стоит укладывать пациента на спину, в положении на боку дыхание нормализуется быстрее;
- Постараться наладить зрительный и разговорный контакт.
Нельзя бить человека по щекам, тормошить его. Когда он придет в себя, обратите внимание на его поведение. Если больной невнятно отвечает на вопросы, у него нарушена речь, наблюдается асимметрия лица, высока вероятность развития инсульта. Человека нужно срочно доставить в больницу, даже если он этому противиться.
Кратковременные потери сознания при гипертонии не несут серьезных негативных последствий для здоровья. Если же обморок длится дольше 5-10 минут, человека не могут привести в чувства, возможны дальнейшие неврологические отклонения. При обмороке крайне важно не допустить резкого падения.
Нарушения речи, дезориентация в пространстве, сильная головная боль – те симптомы после обмороков, при которых пациенту положено постоянное наблюдение медицинских специалистов. Обязательно расскажите им о своем самочувствии.
Медики проведут первичные исследования, чтобы исключить серьезные патологии. Иногда последствия обмороков носят отложенный характер, то есть они проявляются через несколько дней после приступа.
Чтобы препятствовать потере сознания из-за резкого повышения артериального давления, необходимо бороться с первопричиной такой проблемы. При нормализации давления риски минимизируются. Профилактические меры просты:
- Отказаться от вредных привычек;
- Бороться с лишним весом;
- Вести активный образ жизни, но не перетруждаться;
- Хорошо питаться и много спать.
Если вы уже почувствовали себя плохо, поможет бороться с проблемой, техника правильного дыхания. Обморок происходит из-за того, что кислород в должном объеме не поступает в мозг. Вы должны обеспечить все клетки организма им. Сделайте глубокий вдох, наполните воздухом легкие, почувствуйте, как они раскрываются.
Обязательно присядьте, если появился шум в ушах и темные круги перед глазами. Если рядом нет скамеек, садитесь прямо на землю или хотя бы прислонитесь к любой вертикальной поверхности. Старайтесь сфокусировать взгляд на одном объекте и продолжайте глубоко дышать.
Если вы будете следить за здоровьем, то обморок от гипертонии никогда больше не повториться. Не нужно списывать это состояние лишь на возрастные изменения. Вы можете сохранить хорошее здоровье и в зрелом возрасте.
Чаще всего причинами обморочных состояний оказывается аритмия во всех ее проявлениях. Особенность беспамятства при аритмии — резкая потеря сознания, без предшествующего предобморочного состояния. Первопричины аритмических обмороков:
- Брадикардия. Появляется при резком и сильном снижении частоты сердечных сокращений (меньше 35-ти ударов в минуту), при остановке сердца (асистолии), длительностью больше 5-ти секунд, и при внеочередных сокращениях сердечной мышцы.
- Тахикардия. Возникает при разрозненных сокращениях желудочков (кровообращение полностью останавливается), при учащенных желудочковых сокращениях, при очень высокой частоте сердечных сокращений.
Люди, обморочные состояния которых напрямую связаны с желудочковой тахикардией, имеют наиболее высокий процент риска внезапной смерти.
Иные факторы, способствующие потере сознания при психогенной аритмии (нейрогенномобмороке):
- эмоциональный стресс (страх, паника);
- избыток чувств;
- болевые ощущения;
- духота;
- аллергия;
- сильный кашель (у пожилых людей);
- прием вредоносных лекарств;
- заболевания или ослабление сердечно-сосудистой системы.
Синкопе — весьма распространенное явление, которое может настигнуть человека где и когда угодно. Проявления обморочного состояния с сопровождающими симптомами представлены в таблице:
- головокружение;
- подкашиваются ноги;
- звон в ушах;
- жар;
- предчувствие потери сознания;
- слабость;
- тошнота;
- повышенное потоотделение:
- круги или туман перед глазами;
- дурнота;
- резкая бледность или лихорадочный румянец;
- сильное сердцебиение.
- резко падает давление;
- резко расслабляются мышцы;
- кожа буквально синеет (сереет у светлокожих людей);
- с трудом прослушивается сердцебиение;
- рефлексы снижены или практически не обнаружимые;
- зрачки расширены и практически не реагируют на свет.
- цианоз;
- общая слабость;
- перебои в работе сердца.
А также пульс может быть нескольких видов: частый, нитевидный и очень редкий. Время длительности бессознательного состояния от нескольких секунд до нескольких минут. Норма длительности — 1—2 минуты, при затяжном обмороке составляет более 5-ти минут. Возможно невольное мочеиспускание и развитие судорожных приступов.
Присущая синусовому узлу функция автоматизма может быть угнетена под влиянием воспалительного или другого болезненного процесса. У старых людей она часто подавляется под влиянием повышенного тонуса блуждающего нерва. Когда синусовый узел теряет способность быть водителем ритма, его функцию берут на себя обычно предсердно-желудочковый узел или центры, расположенные в желудочке.
Нарушение проводимости через предсердно-желудочковый узел или ножки гисова пучка приблизительно в половине случаев осложняется приступами потери сознания. Первое правильное объяснение причины этих приступов принадлежит Stokes (1846), выводы которого были основаны на результатах шести собственных наблюдений и трех наблюдений его учителя Adams (1827). Еще Раньше этот синдром был описан Morgagni (1769) и Gerbetius (1619).
Потерю сознания при полной и частичной блокаде сердца принято обозначать термином синдром Адамса — Стокса — Морганьи. В настоящее время к этому синдрому относят случаи потери сознания у больных с признаками предсердно-желудочковой блокады сердца, которая обнаруживается во время приступов и сохраняется в промежутках между ними. Приступы бессознательного состояния часто оказываются первым клиническим проявлением нарушения предсердно-желудочковой проводимости.
источник