Сегодня мы с Евгенией, врачом-эпидемиологом. Поговорим о том, какие мероприятия проводят в детских образовательных учреждениях при ветряной оспе и разберем вопрос вакцинации.
Если в группе или классе зарегистрировано ≥2 случаев ветрянки или ≥5 случаев во всём учреждении, врач-эпидемиолог проведет эпидрасследование, по результатам которого детская образовательная организация получит предписание о проведении санитарно-противоэпидемических мероприятий.
Медработник выявляет контактных с заболевшим и проводит ежедневное меднаблюдение (осмотр) за ранее не болевшими ветряной оспой, не привитыми и (или) с незавершенным курсом вакцинации.
Длительность меднаблюдения за контактными – 21 день с момента изоляции последнего заболевшего из очага. Осмотр включает оценку общего состояния, осмотр кожных покровов, измерение температуры тела.
На протяжении 21 дня с момента изоляции последнего заболевшего в саду проводятся режимно-ограничительные и дезинфекционные мероприятия:
- прекращается прием новых и временно отсутствовавших детей, не болевших ветряной оспой и не привитых против этой инфекции в группу, где зарегистрирован случай заболевания ветряной оспой;
- запрещается участие в массовых мероприятиях детей из «карантинной» группы, а также перевод детей такой группы в другие группы;
- в соответствующем режиме проводится влажная уборка, дезинфекция и проветривание.
Контактным, не болевшим ветряной оспой, которые ранее не были привиты, может быть предложена экстренная профилактика.
- Используется активная (вакцина) и пассивная (иммуноглобулин) иммунизация.
- Прививку нужно сделать в первые 72-96 часов после контакта с больным ветряной оспой (можно детям от 1 года и взрослым). Иммуноглобулин вводится лицам с противопоказанием к вакцинации.
- Если ребенок контактировал с больным ветрянкой, а сам не болел и не привит: он не будет допущен в детский сад на протяжении 21 дня с момента последнего общения с заболевшим ветряной оспой (либо с 11 по 21 день, если точно установлена дата контакта).
- Дети старше 7 лет и лица, ранее переболевшие ветряной оспой, разобщению не подлежат.
- Лица, которые общались с заболевшим ветряной оспы течение двух дней до появления у больного сыпи, в период высыпаний, в течение пяти дней после проявления последнего элемента сыпи.
- Лица, которые общались с заболевшим опоясывающем лишаем с момента появления у него сыпи и период высыпаний до истечении пяти дней после появления последнего элемента сыпи.
- Лечить его можно дома при лёгком течении. Госпитализация показана по клиническим показаниям — тяжелые и средней тяжести формы заболевания.
- Заболевшего могут госпитализировать если невозможно обеспечить изоляцию на дому — если больной проживает в общежитии или находится в учреждениях с постоянным круглосуточным пребыванием, или если имеются другие неблагоприятные условия проживания.
- Дома необходимо проводить регулярные проветривание по 08-10 минут не менее четырёх раз в день.
- Влажную уборку с моющими средствами помещения проводят два раза в день, обрабатывают мебель, игрушки — этому должен научить медработник, который придёт к вам чтобы собрать эпиданамнез и осмотреть контактных лиц для выявления среди них больных.
- Пока пациент заразен для окружающих, его нужно изолировать до истечении пяти дней со времени появления последнего свежего элемента сыпи.
- Необходимо строго соблюдать правила личной гигиены, после контакта с больным тщательно мыть руки.
- В организованные коллективы ребёнок после перенесённой ветряной оспы может вернуться после его клинического выздоровления, но не ранее, чем на шестой день после появления последнего свежего элемента сыпи.
- Обязательно нужно взять справку лечащего врача об отсутствии медицинских противопоказаний для посещения образовательных и иных организаций.
Ветряная оспа и опоясывающий герпес — два разных по проявлениям заболевания, вызванные одним вирусом — Varicella Zoster.
Об экстренной профилактике я уже писала выше — теперь поговорим о специфической профилактике этой инфекции.
Существует несколько вариантов живых моновакцин от ветряной оспы (Варивакс, Варилрикс). Они разрешены с 9-12-месячного возраста.
Для максимальной эффективности предотвращения заражения (90-98%) требуются 2 дозы. Продолжительность защиты в таком случае составляет как минимум 10-20 лет или дольше (вопрос продолжает изучаться).
Если человек не был привит от ветряной оспы и заболел, то вирус остаётся в организме навсегда и в пожилом возрасте существенно возрастает риск реактивации инфекции, проявляющейся опоясывающим герпесом.
Для перенесших ветряную оспу людей, разработаны вакцины, препятствующие развитию опоясывающего герпеса в возрасте старше 50 лет.
В 2006 году FDA была одобрена живая вакцина Зоставакс. Её эффективность предотвращения опоясывающего герпеса составляет около 51%, профилактики постгерпетической невралгии — 67%.
В 2017 году на смену пришла рекомбинантная вакцина Шингрикс, 2 дозы которой, введенные с интервалом 2-6 месяцев, обеспечивают защиту от опоясывающего герпеса в 91-97% случаев в зависимости от возраста, от постгерпетической невралгии — в 89-91%.
Вакцина может быть использована, даже если уже были эпизоды опоясывающего герпеса в анамнезе для профилактики новых эпизодов и развития невралгии.
К сожалению, новая высокоэффективная вакцина пока доступна официально только в США, но ведь это не повод о ней не знать.
источник
Ветрянка (ветряная оспа) — это вирусное инфекционное заболевание, которое проявляется лихорадкой и зудящей пузырьковой сыпью. Ветрянка очень заразна для людей, которые не болели ей ранее и не были вакцинированы против нее.
В США до введения обязательной вакцинации против ветряной оспы почти все люди болели ветряной оспой до достижения совершеннолетия. Ежегодно около 4 миллионов человек заболевали ветрянкой, из которых около 10 000 ежегодно были госпитализированы, а 100-150 человек умирали от этой инфекции. В 1995 году в США была разработана вакцина против ветряной оспы, которая резко изменила эпидемиологическую картину. В настоящее время CDC рекомендует введение двух доз вакцины против ветрянки для детей, подростков и взрослых, не болевших ветряной оспой. Две дозы вакцины предотвращают 98% случаев заболевания ветрянкой. В Российской Федерации плановая вакцинация против ветряной оспы до сих пор не введена за исключением нескольких регионов.
Большинство людей переносят ветряную оспу довольно легко и безо всяких осложнений. Однако, существует риск развития тяжёлых форм и осложнений. Вакцина против ветряной оспы является безопасным и эффективным способом тх предотвращения и снижения вероятности развития заболевания.
Ветрянка обычно длится около десяти дней. Главным симптомом ветрянки является типичная сыпь. За один-два дня до появления сыпи, могут возникнуть следующие неспецифические симптомы:
- Лихорадка
- Снижение аппетита
- Головная боль
- Усталость и общее недомогание
Сыпь при ветрянке проходит три этапа развития:
1. Розовые или красные пятна и шишечки (папулы), которые появляются толчкообразно, на каждой новой волне лихорадки, по 2-6 толчков в сутки, в течение 3-6 дней.
2. Спустя несколько часов эти папулы превращаются в пузырьки, заполненные прозрачной жидкостью (везикулы), они держатся в течение суток, после чего лопаются, и жидкость вытекает
3. После того, как пузырьки лопнут, через несколько часов возникают мокнутия — на их месте образуются корочки, которые держатся от нескольких дней до нескольких недель, пока под ними не образуется новая нежная кожа, после чего они отпадают.
Каждый новый толчок сыпи начинается с пятен и папул, в это время сыпь от более ранних толчков уже переходит в стадию пузырьков, мокнутия или корочек. Наличие одновременно всех видов сыпи — очень характерный признак ветрянки, который называется полиморфизмом сыпи. Человек становится заразным за 48 (по некоторым данным, за 72) часов до появления сыпи и остается заразным до тех пор, пока каждый элемент сыпи не покроется корочкой.
Болезнь, как правило, течет легко у детей. В тяжелых случаях сыпь может распространиться на кожу всего тела, а также на горло, глаза, слизистые оболочки мочеиспускательного канала, ануса и влагалища.
Если Вы подозреваете, что Вы или Ваш ребенок заболели ветрянкой — обратитесь к врачу. Врач сможет поставить диагноз просто осмотрев Вас, изучив элементы сыпи и сопутствующие симптомы. Ваш врач может также назначить лекарства, чтобы уменьшить тяжесть ветряной оспы и снизить риск осложнений, если это будет необходимо. Заранее позвоните педиатру и предупредите, что подозреваете ветрянку — врач примет Вас в отдельной комнате, без ожидания в очереди, чтобы избежать риска заражения других пациентов.
Кроме того, не забудьте сообщить врачу о наличии любого из этих осложнений:
- Сыпь распространилась на один или оба глаза.
- Кожа вокруг некоторых элементов сыпи стала очень красной, горячей или болезненной, что указывает на присоединение вторичной бактериальной инфекции кожи.
- Сыпь сопровождается головокружением, дезориентацией, учащенным сердцебиением, одышкой, тремором (дрожанием рук), потерей мышечной координации, нарастающим кашлем, рвотой, затруднением при наклоне головы вперед или лихорадкой выше 39,4 С.
- наличие любого иммунодефицита в анамнезе, или возраст моложе 6 месяцев.
Вирус ветряной оспы чрезвычайно заразен, и он может быстро распространяться по воздуху. Вирус передается от человека к человеку при прямом контакте с сыпью или в виде капель, рассеянных в воздухе при кашле или чихании.
Ваш риск заболеть ветрянкой выше, если Вы:
- Не болели ветрянкой ранее
- Не были вакцинированы против ветрянки
- Работаете в школе, детском саду, или в любом другом месте, где бывает скопление детей
- Проживаете с детьми
Большинство людей либо уже были вакцинированы против ветрянки, либо переболели ветрянкой, поэтому имеют иммунитет к этому вирусу.
Обычно ветрянка — это легкая болезнь. Однако иногда она течет очень тяжело и приводит к осложнениям, особенно у людей из групп высокого риска. Осложнения включают в себя:
- Бактериальные инфекции кожи, мягких тканей, костей, суставов или крови (сепсис)
- Пневмонию
- Воспаление головного мозга (энцефалит)
- Синдром инфекционно-токсического шока
- Синдром Рейе (при приеме аспирина на фоне заболевания ветряной оспой)
Следующие люди находятся в группе высокого риска развития осложнений:
- Новорожденные и младенцы, матери которых не имеют иммунитета к ветряной оспе
- Лица старше 14 лет
- Беременные женщины, которые не болели ветрянкой ранее
- Люди, чья иммунная система подавлена приемом лекарств (таких как химиотерапия), или другим заболеванием, таким как рак или ВИЧ/СПИД
- Люди, которые принимают стероиды для лечения другого заболевания, например дети с бронхиальной астмой
- Люди, принимающие лекарства, подавляющие иммунную систему (например, после трансплантации органа)
Если Вы беременны и были в контакте с больным ветряной оспой, обязательно поговорите с врачом о рисках для Вас и Вашего будущего ребенка.
Если Вы болели ветряной оспой ранее, у Вас есть риск возникновения другого заболевания, вызываемого вирусом ветряной оспы — опоясывающего герпеса. После перенесенной ветряной оспы некоторое количество вирусов ветряной оспы могут остаться внутри ваших нервных клеток. Много лет спустя, вирус может реактивироваться, и заболевание может вернуться уже в другой форме — в форме опоясывающего лишая. Он проявляется в виде болезненных полос из пузырьков, расположенных вдоль одного или нескольких нервов. Реактивация вируса обычно происходит у пожилых людей и людей с ослабленной иммунной системой.
В свою очередь, опоясывающий лишай может осложниться постгерпетической невралгией — то есть длительными болями высокой интенсивности, которые могут резко ухудшать качество жизни пациента.
В развитых странах мира для профилактики опоясывающего герпеса у лиц старше 60 лет рекомендуется вакцина Zostavax. К сожалению, на данный момент этот препарат не зарегистрирован в России.
В большинстве случаев, врачу достаточно взглянуть на элементы сыпи и собрать анамнез у пациента, чтобы правильно поставить диагноз ветряной оспы.
В случае сомнений в диагнозе, ветряная оспа может быть подтверждена лабораторными тестами, в том числе иммуноферментным анализом крови, или вирусологическим исследованием содержимого пузырьков.
В случае возникновения ветряной оспы у здорового ребенка заболевание не требует особого лечения. Ваш врач может прописать местные противозудные средства (например, Каламин или Поксклин), жаропонижающие препараты (например, парацетамол) и антигистаминные препараты — для облегчения зуда. Но в целом заболевание проходит самостоятельно.
Если вы или ваш ребенок попадаете в группу высокого риска, ваш врач может назначить противовирусный препарат, такой как ацикловир, или внутривенный иммуноглобулин. Эти препараты могут уменьшить тяжесть заболевания, особенно если будут введены в первые 24 часа болезни. Другие противовирусные препараты, такие как валацикловир (Valtrex) и фамцикловир (Famvir), также могут уменьшить тяжесть заболевания, но они одобрены для использования только у взрослых людей. В большинстве случаев врач может рекомендовать введение вакцины против ветрянки сразу после контакта пациента с вирусом (экстренная постконтактная иммунизация). Это может предотвратить заболевание или уменьшить его тяжесть.
Ни взрослому, ни ребенку, заболевшему ветряной оспой, нельзя давать препараты на основе аспирина — эта комбинация крайне опасна развитием синдрома Рея (Рейе).
Если осложнения все же возникли, ваш врач назначит соответствующее лечение. Лечение инфекций кожи и пневмонии может потребовать антибиотиков. Лечение энцефалита, как правило, проводится с использованием антивирусных препаратов. Некоторым пациентам может потребоваться госпитализация.
Изменения образа жизни и домашние средства в лечени ветрянки
1) Не чешите элементы сыпи
Царапины от расчесов могут привести к образованию рубцов, они медленнее заживают и на них чаще возникает вторичная инфекция. Если ваш ребенок не может удержаться от расчесов:
- Надевайте ему перчатки на руки, особенно в ночное время
- Коротко подстригите ногти
- Давайте ему препараты, снимающие зуд (фенистил внутрь, поксклин , каламин наружно)
2) Принимайте ежедневную прохладную ванну с добавлением соды или коллоидной овсяной муки или обычный прохладный душ
3) Соблюдайте щадящую диету (пюрированная пища, не горячая, не острая), если ветряночные язвочки поразили Ваш рот
Вакцинация против ветряной оспы является лучшим способом профилактики ветряной оспы. По данным Центра по контролю и профилактике заболеваний (CDC), вакцина обеспечивает полную защиту от вирусов ветряной оспы почти у 90 процентов вакцинированных детей. В тех случаях, когда вакцина не обеспечивает полной защиты от болезни, она значительно облегчает ее течение.
- Беременным женщинам
- Людям с ослабленным иммунитетом, например: с ВИЧ-инфекцией, или принимающим препараты, подавляющие иммунитет
- Людям с аллергией на желатин или антибиотик неомицин
Поговорите с Вашим врачом, если Вы не уверены, показана ли Вам вакцинация. Если Вы планируете беременность, заблаговременно обсудите с врачом необходимость этой и других прививок перед зачатием ребенка.
Вакцина против ветряной оспы является вполне безопасной. Иногда на ее введение отмечаются следующие побочные эффекты: покраснение, болезненность, припухлость; реже — небольшой инфильтрат в глубине тканей, в месте введения вакцины. Через 3-4 недели после прививки возможно появление небольшого недомогания и лёгкой сыпи.
источник
Ветрянка является инфекционным заболеванием. Ветрянка — распространенное заболевание детей, но взрослые также восприимчивы к этой инфекции. Находиться рядом с больным ветрянкой очень опасно, потому что вирус легко распространяется через воздух, когда зараженный человек кашляет или чихает. Также можно заразиться ветрянкой при контакте с сыпью зараженного человека. Люди, которые не вакцинированы против ветряной оспы, всегда в зоне риска заражения ветрянкой.
Каждый человек должен знать основную информацию о симптомах ветрянки; особенно это касается родителей маленьких детей. Ваш ребенок может быть инфицирован вирусом ветряной оспы, если он просто потрогал инфицированного человека. Более того, если больной ветрянкой чихает рядом с окружающими, это также может быть причиной инфекции. Помните, симптомы ветрянки у детей такие же, как симптомы ветрянки у взрослых: лихорадка, головная боль, тошнота, боли и потеря аппетита. Если вы заметили сыпь или пятна на коже вашего ребенка, немедленно вызывайте на дом врача.
Есть еще несколько важных вещей про симптомы ветрянки, который следует отметить. Если человек заразился ветрянкой, второй раз он больше ветрянкой не заболеет. Помните также, что если вы мать ребенка и ветрянкой раньше не болели, у вас есть все шансы заразиться ветрянкой от собственного ребенка. Беременная женщина также должна быть очень осторожной, чтобы не заболеть ветрянкой.
Инкубационный период ветрянки занимает от 10 до 21 дней, чтобы болезнь полностью развилась у взрослых пациентов. Человек, страдающий от ветряной оспы, остается заразным в течение от 10 до 14 дней, пока все его волдыри не покроются коркой. В течение первых 5 дней заболевания ветрянкой, ребенок должен находиться дома и любые его контакты с другими детьми запрещены, до тех пор, пока сыпь не засохнет. Важно убедиться в том, что заболевший ветрянкой ребенок не может быть причиной заражения других детей. Вирус ветряной оспы, причина ветрянки, быстро распространяется от зараженного человека к другим людям через контакт. Ниже приведены самые распространенные симптомы ветрянки, которые требуют немедленного лечения.
Cимптомы ветрянки проявляются примерно в течение от 10 до 21 дней после контакта с вирусом. Сыпь при ветрянке являются наиболее преобладающим симптомом заболевания. Тем не менее, есть и другие симптомы, которые появляются примерно за 2 дня до сыпи. Но эти симптомы не являются окончательными; высыпания являются характерным признаком, который обеспечивает окончательную диагностику ветрянки.
Лихорадка как симптом ветрянки, может начаться примерно за 1 -2 дня до появления высыпаний. Температура при ветрянке, как правило, 38 °C (гр. Цельсия) или более. Высокая температура является наиболее распространенным из всех вторичных симптомов ветрянки и у взрослых она больше, чем у детей. Для лечения высокой температуры при ветрянки можно принимать жаропонижающие препараты — обычно это Парацетамол. Тем не менее, вы должны проконсультироваться с врачом или фармацевтом, чтобы выбрать подходящее лекарство. Исследования показали, что из всех жаропонижающих при ветрянке, следует избегать Ибупрофена, поскольку его применение ухудшает болезнь.
Боль в мышцах сопровождаются усталостью и раздражительностью, если вы страдаете от ветряной оспы. Боль в мышцах при ветрянке также начинается примерно за 2 дня до высыпаний. Вместе с болью в мышцах может появиться боль в суставах. Эти симптомы ветрянки, однако, не являются обязательными. У некоторых больных отмечается лишь мышечная боль, у некоторых — оба вида болей. Принимайте обезболивающие препараты, чтобы облегчить эти симптомы ветрянки.
По мере того как вирус ветряной оспы проникает в организм, больной человек чувствует дискомфорт и отказывается от еды. Человеку с ветрянкой следует потреблять достаточное количество жидкости, чтобы избежать обезвоживания. Для детей — как вариант — эскимо без сахара являются хорошим способом получения жидкости. Потеря аппетита не очень тяжелая и проходит достаточно быстро. Это также вторичный симптом симптом ветрянки, который появляется перед сыпью.
«Гриппозное» состояние при ветрянке является общим как у взрослых, так и у детей. Некоторые дети могут иметь более серьезные симптомы. Насморк при ветрянке часто сопровождается кашлем, состояние хорошо облегчается антигистаминными препаратами. Если кашель при ветрянке становится хуже или больного начинает тошнить, нужно срочно вызвать врача или бригаду «скорой помощи».
Не только мышечные и суставные боли беспокоят заразившихся ветрянкой — головная боль также один из них наиболее известные симптомов ветряной оспы. Головную боль при ветрянке можно лечить с помощью тех же лекарств, которые используются для лечения мышц и боли в суставах. Не нужно паниковать, когда при ветрянке начинается головная боль. Просто расслабьтесь, отдохните, примите обезболивающий препарат и боль в голове отступит.
Папулы это розовые или красные цветные приподнятые над кожей бугорки. Сыпь при ветрянке развивается с образованием папулы в течение нескольких дней. Папулы очень чешутся, но этот зуд нужно обязательно унять всеми доступными способами. Если царапать сыпь или папулы, это может привести к бактериальной инфекции кожи, мягких тканей, суставов, костей и даже крови. Такие инфекции являются серьезным состоянием, которое нужно лечить отдельно — нередко с помощью антибиотиков. Чтобы избежать расцарапывания кожи, можно принимать антигистаминные препараты.
В течение нескольких дней папулы при ветрянке образуют специфические пузырьки (с гнойным содержимым). Именно их содержимое, жидкость, способствует распространению ветряной оспы. заболевание. Пузырьки разрушаются, чтобы освободить жидкость, и этот симптом ветрянки означает, что болезнь становится все хуже. Сохраняйте условия карантина у заболевшего ветрянкой, не позволяйте им контактировать с другими людьми, выделите больному ветрянкой отдельное полотенце, постельное белье и столовые приборы, которыми не будут пользоваться другие люди.
Корки и струпья появляются на разрушенных пузырьках. Как правило, они не вызывают боль, но требуется несколько дней, везикула перешла в стадию подсыхания. Иногда жидкость в везикуле подсыхает, образуя на поверхности кожи достаточно быстро отпадающую корочку. В других случаях, корочки при ветрянке образуются дольше: сначала жидкость в везикулах становится мутной, возникают пустулы (гнойнички), только потом уже формируются светло-коричневые корочки, которые постепенно сморщиваются и отваливаются примерно через 6-8 суток. Когда это происходит, значит пройдена заразная стадия заболевания. Отвалившиеся корочки обычно на оставляют следов на коже, в очень редких случаях — в течение нескольких месяцев и даже лет, могут оставаться визуально заметные рубчики.
Это самый тревожный симптом ветрянки. Сложности с дыханием очень редкий симптом ветрянки, но очень опасный. Боль в груди или затруднение дыхания являются очень серьезнымми проблемами здоровья, которые необходимо решать сразу же. Обычно назначаются препараты бронхорасширители обычно даются, что позволяет оперативно облегчить дыхание. При наличии подобного симптома, требуется назначение препаратов врачом и серьезный больничный уход.
Для того, чтобы избежать этих тревожных симптомов ветрянки, не забывайте про пользу вакцинации. Вакцина от ветряной оспы очень эффективна в качестве профилактики заболевания. Социализация с больными ветрянкой это самая плохая идея, которая может прийти в голову не очень грамотным родителям. Всегда рекомендуется держать больных ветрянкой детей дома, что позволяет свести к нулю риск распространения инфекции.
Автор статьи: Ирина Суркова, » Портал Московская медицина»©
Отказ от ответственности: Информация, представленная в этой статье про симптомы ветрянки, предназначена только для информирования читателя. Она не может быть заменой для консультации профессиональным медицинским работником.
источник
Она тяжело протекает у детей с дефектами иммунитета, у больных лейкозом и опухолями – для них это смертельно опасная болезнь. Поэтому в отделениях, где лечатся такие дети, делают все, чтобы не занести ветрянку, – вплоть до создания автономной системы вентиляции.
Опасна ветрянка и для новорожденных, они обычно заражаются, если мать незадолго до родов перенесла эту инфекцию. Если же ветрянку будущая мама подхватывает в первые месяцы беременности, возникает высокий (более 25%) риск поражения плода, ребенок может появиться на свет с различными пороками развития.
У детей с аллергической экземой при ветрянке наблюдаются очень обильные высыпания.
Подростки и взрослые тоже переносят болезнь тяжело, с более высокой температурой, иногда с кровоизлияниями в элементы сыпи и внутренние органы. Так что лучше переболеть этой «детской инфекцией» вовремя.
Хотя ветряная оспа (ветрянка) является относительно доброкачественно протекающим детским заболеванием и редко рассматривается в качестве значительной проблемы общественного здравоохранения, течение заболевания может иногда осложняться пневмонией или энцефалитом, вызванными вирусом VZV, что может привести к стойким последствиям или смертельному исходу. Наиболее опасны буллезная, геморрагическая или гангренозные формы ветряной оспы. Обезображивающие рубцы могут образоваться в результате вторичного инфицирования везикул; кроме того, в результате такого инфицирования может возникнуть некротический фасцит или сепсис.
Осложнения ветряной оспы регистрируются с частотой 5-6%, они служат поводом для госпитализации в 0,3-0,5% пациентов. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения (например, стрептадермия), сопровождающиеся образованием рубцов на коже.
Среди других серьезных проявлений встречается пневмония (чаще у взрослых), редко – синдром врожденной ветряной оспы (вызванный ветрянкой, перенесенной в течение первых 20 недель беременности) и перинатальная ветряная оспа новорожденных, матери которых заболевают ветрянкой в период за 5 дней до и 48 часов после родов. У больных с иммунодефицитами, включая ВИЧ-инфекцию, ветряная оспа протекает в тяжелой форме. Ветряная оспа в тяжелой форме и смертные случаи также могут иметь место у детей, принимающих стероидные гормоны для лечения астмы. В целом, осложнения и смертельные исходы при ветряной оспе чаще наблюдаются среди взрослых, чем у детей.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличей, нарушения зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Такое острое вирусное заболевание, как ветрянка (ветряная оспа) может закончиться у взрослых не только легкими осложнениями в виде присоединения бактериальной инфекции на коже, пораженной вирусами, но и тяжелыми, в виде пневмоний бактериального или вирусного характера, также энцефалитами и энцефаломиелитами – поражениями головного мозга.
К последствиям ветрянки, вызванным воздействием вируса, относятся:
– Ветряночные трахеиты или ларингиты – возникают как следствие поражения слизистой оболочки дыхательных путей обильной сыпью вирусного характера. Сопровождаются сухим грубым кашлем, болью по ходу трахеи, затруднением дыхания.
– Ветряночные пневмонии вирусного характера – проявляются длительно продолжающимся кашлем и общим нарушением состояния пациента. Их течение редко бывает тяжелым, часто больные переносят их незаметно. Исключение составляют тяжелые вирусные пневмонии, для которых характерна высокая температура и постоянный надрывный кашель, иногда с примесью крови. Такие состояния требуют немедленной госпитализации больного и проведения активного противовирусного лечения в условиях стационара.
– Острые стоматиты – развиваются в результате многочисленных ветряночных болячек, приводящих к появлению болезненных ощущений при глотании и жевании из-за образовавшихся эрозий на мягком и твердом небе, слизистой полости рта и десен.
– Болезненное воспаление крайней плоти и головки полового члена у мужчин – проявляется в результате развития сливной пузырьковой сыпи на половых органах. У женщин в этот процесс вовлекается слизистая половых губ, развиваются вульвиты.
– При поражении вирусом ветрянки нервных клеток и мозговых оболочек, развивается ветряночный энцефалит и ветряночный менингит. У пациентов может наблюдаться сильная головная боль, сопровождающаяся тошнотой и рвотой, судороги, потеря сознания, нарушение чувства равновесия и координации движения. Неврологические последствия от ветрянки при правильном лечении в стационаре обычно быстро проходят, через несколько недель полностью наступает полный регресс и восстановление.
– Могут наблюдаться такие осложнения ветрянки, как серозные или гнойные артриты, миокардиты, нефриты, гепатиты. Очень часто отмечается болезненное увеличение регионарных лимфатических узлов.

Однако чаще всего последствия ветрянки остаются на коже. Хотя вирус поражает только верхний слой эпидермиса, больные из-за нестерпимого зуда срывают образовавшиеся корочки и расчесывают закрытые ими эрозии. Это приводит к тому, что после полного заживления высыпаний на месте расчесов остаются шрамы. В большинстве случаев через один-два месяца они полностью разглаживаются и постепенно исчезают. При поражении более глубоких слоев эпидермиса, шрамы остаются на всю жизнь.
При сниженном иммунитете могут развиться гнойно-воспалительные заболевания, такие как буллезная стрептодермия, абсцессы, флегмона, рожа, даже если строго соблюдать правила личной гигиены и все рекомендации врача.
На месте буллезной стрептодермии, вызванной стрептококками, появляются крупные пузыри с мутным содержимым, увеличивающиеся быстро в размерах. После вскрытия пузырей образуются эрозивные поверхности, растущие по периферии. При смешанной инфекции пузыри имеют желтый цвет и впоследствии образуются желтые корочки. Высыпания часто сливаются и образуют на коже сплошную корку. Лечение таких осложнений обычно бывает длительным, часто рецидивирующим и проводится строго под контролем врача.
Эстетические проблемы с кожей. После оспин могут остаться пузыри на коже, небольшие рытвинки, как после акне, и т.п., которые в последствии не всегда удается устранить.
Воспаление легких. Чаще всего это происходит с детьми, чей иммунитет значительно ослаблен. Поражение головного мозга (так называемый «ветряночный энцефалит»). Редкое, но возможное явление на фоне ветряной оспы, при котором временно «атакуются» некоторые области головного мозга. Что, соответственно, вызывает расстройство поведения и мимики, тремор и нарушение координации. Однако при должной терапии успешно лечится.

Синдром Рея («острая печеночная энцефалопатия»). Это очень редкое, но в то же время очень тяжелое заболевание, которое, согласно некоторым медицинским исследованиям, возникает вследствие применения при лечении ветряной оспы препаратов на основе ацетилсалициловой кислоты (например, аспирина). Летальность при синдроме Рея на фоне ветрянки у детей 3-12 лет составляет 20-25 %. Сочетание ветряной оспы и аспирина — смертельно опасно! Если вы сами, или ваши дети болеют ветрянкой — аспирин следует спрятать в самый дальний угол… Следует помнить, что большинство осложнений при ветрянке (как и при других вирусных инфекциях) возникает на фоне обезвоживания. Обильно поите ребенка — и риск возникновения любых осложнений значительно снизится.
Если к ветрянке присоединится не бактериальная, а вирусная инфекция, малыш рискует получить такие осложнения, как вирусная пневмония и энцефалит. Несмотря на то, что течение этих болезней не такое острое, как у бактериальных инфекций, вылечить ребенка может быть еще сложнее. И связано это именно с плавностью и легкостью течения осложнения.
Поставить диагноз в таком случае будет затруднительно, ведь все начнется с обычной вялости, повышения температуры до субфебрильной отметки (около 38°) и общего недомогания. Но ведь это все характерно и для обычного течения неосложненной ветрянки! Вот поэтому диагноз устанавливается порой с большим опозданием. А когда диагностика запаздывает, бороться с болезнью становится сложно.
Чтобы установить точный диагноз, необходимо обратиться за помощью к врачу, который и даст направление на лечение в стационар. Там будут назначены необходимые анализы и выписано правильное лечени
У детей, в том числе детей грудного возраста, наиболее частым осложнением является присоединение вторичной инфекции, что приводит к нагноению пузырьков. При большом объеме инфицирования назначаются антибактериальные препараты.
Снижение иммунитета под действием вируса может способствовать развитию бактериальных осложнений: стоматитов, конъюнктивитов, паротитов.
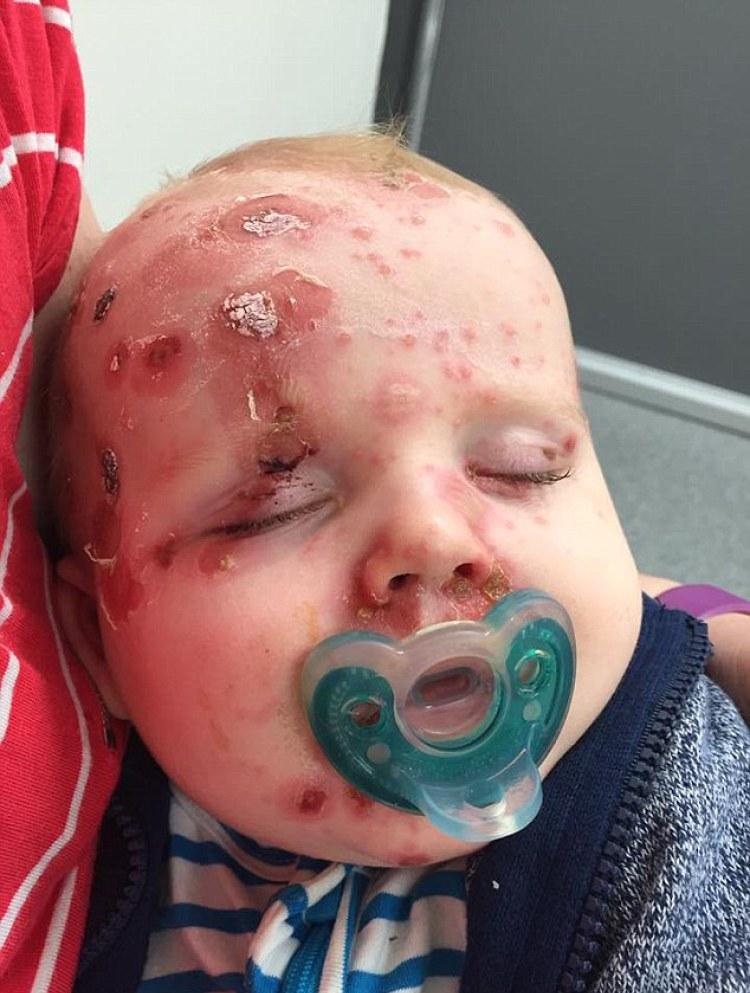
В исключительных случаях ветрянка осложняется ветряночным крупом, пневмонией, вирусным энцефалитом или менингоэнцефалитом, сепсисом.
Тяжелые осложнения могут быть у сильно ослабленных, истощенных детей, а так же у детей с иммунодефицитом.
Ветрянка часто встречаемое заболевание, и если у вашего малыша появились первые признаки, не стоит заниматься самолечением. Обязательно проконсультируйтесь с педиатром.
источник
Все родители без исключения знают, как непросто растить малыша. На каждом шагу кроха может столкнуться с таким явлением, как детские инфекционные заболевания, которые имеют очень широкое распространение. Опытные родители, которые растят уже не первого ребенка, хорошо знают, как поступать в той или иной ситуации. Так, например, если у их ребенка ветрянка, лечение не составит для них никакого труда. А вот новоиспеченные мамы и папы, столкнувшись с малейшим недомоганием, не говоря уж про детские вирусные заболевания, очень и очень пугаются, зачастую теряя способность здраво рассуждать.
Именно для молодых родителей и предназначена информация в данной статье. Ниже подробно описаны основные детские заболевания, с которыми в процессе роста сталкивается большинство детишек. Как правило, большинство детских инфекционных заболеваний начинается в очень острой форме, со значительным повышением температуры тела. Кроме того, все детские инфекционные заболевания крайне заразные – очень легко передаются от одного к другому ребенку. Именно поэтому, как правило, в отдельно взятом населенном пункте единичные случаи детских заболеваний крайне редки – чаще всего они носят характер эпидемии.
Наибольшее распространение на сегодняшний день получили такие детские кожные заболевания и прочие, как:
- Ветряная оспа или, в просторечье, ветрянка
- Краснуха
- Корь
- Паротит
- Коклюш и прочие
Эпидемия этих заболеваний достаточно часто встречается в дошкольных детских учреждениях. Как правило, при выявлении в детском саду ребенка с детской инфекционной болезнью, медицинские работника сада и поликлиники, к которой относится детский сад, поступают следующим образом: заболевших крох изолируют либо на домашний режим, либо, что бывает реже, в условия стационара, в зависимости от самочувствия малыша. А детки, которые были с ними в контакте, помещаются в карантин и медики наблюдают за их состоянием.
Хотя, откровенно говоря, все эти методы обычно очень малоэффективны – ведь во время инкубационного периода ребенок выглядит совершенно здоровым, однако успешно переносит инфекцию. И поэтому если уж в группе болеет один ребенок, то болеют и все остальные малыши. Однако родителям не стоит пугаться и, тем более, отказываться от посещения детского сада только из-за боязни того, что их ребенок может заразиться детской инфекцией. В период вспышки заболевания в городе ребенок может заразиться детской инфекцией многими другими способами – при поездке в общественном транспорте, походе в супермаркет. В конце концов, возбудителей заболевания могут принести домой взрослые, на одежде и обуви.
И хотя речь в данной статье пойдет не о кишечных болезнях, о них нельзя не упомянуть хотя бы вкратце. Наибольшее распространение кишечные заболевания получают именно в летнее время. Одной из наиболее частых причин заболевания детей расстройствами кишечника служит элементарное несоблюдение элементарных правил гигиены.
Возбудитель кишечной инфекции может попадать в детский организм различными путями – через пищу, воду, грязные руки. Также очень часто причиной заболевания становится недостаточно термически обработанное мясо. Для подобных кишечных инфекций характерно острое м внезапное начало – ребенок жалуется на болезненные ощущения в области живота, у него начинается изматывающая рвота и понос. Детские кишечные инфекции крайне опасны, так как у маленьких детей очень быстро развивается сильнейшее обезвоживание, способное привести к самым печальным последствиям. При первых же признаках заболевания необходимо немедленно обратиться за медицинской помощью.
Существует ряд признаков, на которые родителям следует обратить особо пристальное внимание. Итак, родители должны обратиться к врачу в том случае, если они заметят:
Появление сыпи всегда заставляет родителей забить тревогу. В большинстве случаев летнее время сыпь является всего лишь проявлением потницы. Однако сыпь также является верным спутником таких заболеваний, как скарлатина, краснуха, ветряная оспа. Кроме того, сыпь также может сопровождать различные аллергические реакции. В таком случае сыпь возникает и распространяется очень быстро, на вид напоминая ожоги от крапивы.
- Увеличение размеров лимфатических узлов
Как правило, увеличенные лимфоузлы у ребенка свидетельствуют о наличии в организме воспалительного процесса, который может быть как местный, так и общий. В очень редких случаях воспаление и увеличение лимфатических узлов у малыша может свидетельствовать о наличии у ребенка заболеваний крови. В том случае, если родители обнаружили у своего крохи воспаленный лимфоузел, они должны немедленно обратиться за медицинской помощью. Очень часто родители совершают одну и ту же ошибку – начинают прогревать узлы. Однако этого делать нельзя ни в коем случае, так как можно вызвать нагноение лимфатического узла.
- Возникновение гипертермии – повышения температуры тела у ребенка
Повышение температуры зачастую сопровождает практически все известные детские инфекционные заболевания. В одних случаях температура может быть повышена лишь слегка, а в других случаях – до критических отметок. Однако родители должны помнить, что незначительное повышение температуры тела может быть связанно также с повышенной двигательной активностью крохи и излишне теплой на нем одежде. Однако, конечно, температура будет повышена незначительно, до показаний примерно 37, 2 – 37, 5 градусов.
В том случае, если ваш кроха проявляет явное беспокойство, вы должны попытаться выяснить, не болит ли у него животик. Очень часто ребенок в силу своего возраста просто не может выразить свои ощущения словами. А ведь боли в животе могут быть симптомами достаточно серьезных заболеваний. В том случае, если ребенок жалуется на боли в животе, его необходимо уложить, не кормить и не поить до прихода врача. Ни в коем случае нельзя прикладывать к животу крохи тепло!
У маленького ребенка потеря сознания может свидетельствовать о наличии следующих проблем: внутричерепное давление, инфекционные заболевания, тепловые удары. Иногда потерей сознания сопровождается гипертермия (повышение температуры). В любом случае, чем бы не была вызвана потеря сознания у ребенка, это служит серьезным показанием к немедленному вызову бригады «скорой помощи».
Наиболее часто встречающаяся инфекционная детская болезнь – это ветряная оспа или, как ее называют в народе, ветрянка. Переболеть ветрянкой человек может только один раз в жизни, после чего в организме вырабатывается пожизненный стойкий иммунитет к возбудителю ветряной оспы. Чаще всего заболеванием болеют именно в детском возрасте, да и протекает ветрянка у детей значительно легче, чем у взрослых. Родители должны иметь представление о том, что является возбудителем заболевания, как болезнь протекает и какими последствиями для детского организма может обернуться.
Возбудитель ветрянки передается воздушно – капельным путем, то есть через верхние дыхательные пути и слизистые оболочки, в том числе и через слизистую глаз. Именно из-за этого своего способа распространения заболевание и получило свое название ветряной оспы или ветрянки. Чаще всего ветрянкой болеют дети младшего возраста, посещающие детские сады. Ветрянка является крайне заразным заболеванием, поэтому заболевший ребенок должен быть немедленно изолирован от других детей.
Первые признаки ветрянки появляются не ранее, чем через 14 – 20 дней после первого контакта с больным человеком. Именно столько длится инкубационный период заболевания, в течение которого находящийся в организме ребенка возбудитель никоим образом не проявляет себя. Минимальный инкубационный период, когда – либо зафиксированный медиками, составлял всего 7 суток. После истечения времени инкубационного периода у ребенка резко и в значительной мере поднимается температура тела – примерно до 39 градусов.
В том случае, если бы повышение температуры не сопровождалось появлением сыпи, начало заболевания можно было бы принять за банальную респираторную инфекцию – ребенок жалуется на головную боль и общее недомогание.
Сразу же вслед за повышением температуры тела у ребенка на коже начинают появляться высыпания. Сначала появляются плоские розовые пятна, которые спустя несколько часов наливаются жидким содержимым и принимают вид пузырьков. Многие родители пытаются выдавливать их, полагая, что заболевание пройдет быстрее. Однако это отнюдь не так – выдавливание пузырьков может только ухудшить состояние ребенка и привести к возникновению многочисленных рубцов.
Первые несколько суток высыпания у детей, больных ветряной оспой, бывают очень обильными. Причем локализуются они не только на коже, но и на слизистых оболочках – во рту, на гениталиях. Сыпь почти всегда сопровождается крайне сильным чувством зуда и ребенок постоянно пытается почесать ее. Ни в коем случае не разрешайте ребенку расчесывать высыпания, так как это может привести к попаданию в ранку инфекции.
Протекание заболевания у детей волнообразно – одни пузырьки исчезают, новые появляются. Появление высыпаний обычно происходит в первые 4 дня заболевания, после чего идет на спад. На месте пузырьков появляются корочки, которые постепенно самостоятельно исчезают совершенно бесследно.
Если ветрянка у детей, лечение нужно начинать немедленно. Следующий вопрос, с которым необходимо разобраться, это лечение ветрянки. Первая и самая распространенная ошибка родителей – самостоятельное назначение антибиотиков. Это в корне ошибочный подход к лечению ветряной оспы. Возбудителем ветрянки является вирус, поэтому прием антибиотиков абсолютно бесполезен. Единственный случай, когда применение антибиотиков оправданно, это присоединившаяся бактериальная инфекция. Но и в этом случае назначать антибиотик должен только врач. Методы лечения ветрянки, несмотря на общность, в каждом конкретном случае могут разниться.
Бактериальная инфекция присоединяется чаще всего оттого, что ребенок расчесывает высыпания и заносит инфекцию. Именно поэтому так важно для родителей следить, чтобы дети не чесали зудящие пузырьки. Конечно же, если ребенок совсем маленький, увещеваниями и запретами ничего добиться не удастся. На родителей ложится колоссальная нагрузка – практически круглые сутки следить за своим малышом, отвлекать его от расчесывания пузырьков.
На время лечения заболевания педиатры советуют ребенку соблюдать постельный режим – особенно в первые несколько дней заболевания. Обязательно ежедневно меняйте постельное и нательное белье малыша. Эта мера поможет в значительной мере снизить количество и интенсивность новых высыпаний. Также на период лечения необходимо отказаться от водных процедур. Единственное, что можно делать – это принимать кратковременные ванночки с бледно – розовым марганцем. Продолжительность ванночек должна составлять не более 3 минут.
Специфического лечения ветряной оспы не существует, также как и не существует лекарств от ветрянки. Однако все же существует определенная тактика облегчения состояния больного ребенка. Ниже перечислены основные из них:
- Лечебная диета. Во время болезни ребенок должен соблюдать определенную щадящую диету – из рациона ребенка необходимо исключить все продукты, которые могут стать аллергенами. В меню ребенка необходимо включить больше растительной и молочной пищи.
- Питьевой режим. Ребенок должен получать достаточное количество жидкости, чтобы избежать возникновения обезвоживания. Очень часто дети из-за высыпаний в полости рта отказываются не только принимать пищу, но и пить – родителям придется проявить чудеса смекалки и сообразительности, чтобы напоить кроху.
- Жаропонижающие препараты. В том случае, если у ребенка длительное время держится высокая температура тела, родителям приходится прибегать к жаропонижающим фармакологическим препаратам. Помните о том, что медики не советуют сбивать температуру ниже 38, 5 градусов. Исключение составляют дети до года, а также те малыши, у которых в ранее уже были случаи возникновения судорог на фоне высокой температуры.
- Обработка пузырьков. Наверняка все неоднократна видели «леопардовых» крох, у которых легко определить наличие ветрянки по характерным зеленым пятнам на теле. Раствор бриллиантовой зелени не лечит высыпания, но оказывает обеззараживающее действие, снижая риск присоединения вторичной бактериальной инфекции. Кроме того, зеленка в значительной мере подсушивает ранки и немного снимает зуд. Примерно такое же действие оказывает и раствор марганцовки – однако будьте крайне осторожны – слишком крепкий раствор марганца может вызвать ожог нежной детской кожи. Вода должна иметь розовый, но не фиолетовый цвет.
- Обработка ротовой полости. Если у ребенка ветрянка во рту, лечение ротовой полости должно заключаться в полоскании слабым раствором фурацилина. Полоскать рот необходимо примерно каждые два часа.
Очень многих родителей беспокоит вопрос о том, каковы же могут быть последствия перенесенной ребенком ветряной оспы. Внешне ветрянка может оставлять следы на коже в виде небольших рубцов, на месте, где были пузырьки. Как правило, это происходит в том случае, если ребенок расчесывал ранки и занес инфекцию, в результате чего имело место быть нагноение высыпаний.
Серьезные негативные последствия для здоровья ребенка ветрянка вызывает достаточно редко. В крайне редких случаях встречается такое осложнение заболевания, как энцефаломиелит – воспаление оболочек головного мозга.
Также некоторую опасность представляет собой так называемая врожденная ветрянка. Она возникает у ребенка в том случае, если женщина заразилась ветрянкой во время беременности. В том случае, если беременная женщина, ранее не болевшая ветряной оспой, контактировала с больным ребенком, ей необходимо как можно быстрее обратиться к врачу. Если в первые 48 часов после контакта женщине будет сделана прививка, это поможет предотвратить развитие заболевания у женщины.
Однако родителям, чьи малыши заболели ветрянкой, не стоит переживать – в большинстве случаев заболевание ветряной оспой проходит безо всяких осложнений и следов, при условии, что ребенок получал должное лечение и уход.
Следующее по частоте детское инфекционное заболевание – это краснуха. Ниже будет рассмотрена краснуха – симптомы, лечение. Восприимчивость детей к данному заболеванию очень и очень высока. Этому заболеванию подвержены дети всех возрастов – как груднички, так и более старшие детки. Особенно опасное данное заболевание для еще не рожденного малыша – если краснухой болеет беременная женщина, высока вероятность, что у плода разовьются серьезные пороки развития.
Возбудителем краснухи является фильтрующий вирус. Этот вирус неустойчив к различным воздействиям внешней среды и быстро погибает. Источником заражения служит больной ребенок, а путь передачи вируса – воздушно – капельный либо контактный – при соприкосновении кожных покровов здорового и больного человека. Наибольшую опасность для окружающих представляет собой ребенок на третьи – четвертые сутки после начала заболевания.
Инкубационный период заболевания составляет примерно две – три недели. Спустя это время у ребенка значительно поднимается температура тела – до 39 – 39, 5 градусов. Уже через несколько часов у ребенка припухают различные группы лимфоузлов – шейным, подчелюстных, подмышечных и паховых. Уже через сутки к вышеперечисленным проявлениям заболевания присоединяется кашель, насморк, боль в горле. На третьи сутки ребенок может жаловаться на головную боль, слезотечение и светобоязнь.
Также на третьи сутки у ребенка возникают высыпания на коже, которые имеют красно – бурый цвет. Начинаются высыпания с лица и волосистой части головы, постепенно распространяясь по всей поверхности кожных покровов. Между собой высыпания в единое не сливаются, и спустя несколько дней исчезают сами, не оставляя ни малейших следов. В некоторых случаях протекание краснухи возможно и вовсе без высыпаний. Довольно редко, но все же заболевание краснухой может вызвать такие осложнения, как артрит и краснушный энцефалит.
Если у ребенка краснуха, лечение также будет только симптоматическим:
- Соблюдение постельного режима и покоя.
- Щадящая диета – легкоусвояемая и богатая витаминами пища.
- Достаточное количество жидкости.
- Прием антивирусных и жаропонижающих фармакологических препаратов.
Помните о том, что лекарственные препараты ребенку должен назначать только педиатр, с учетом течения заболевания и индивидуальных особенностей детского организма. Лечение краснухи у детей занимает примерно 10 дней, как и все детские заболевания кожи.
Еще одной очень широко распространенным детским инфекционным заболеванием является детский коклюш. Коклюш является бактериальными заболеванием, возбудителем которого является бактерия под названием бордетелла. К воздействиям внешней среды она также неустойчива и быстро погибает, поэтому и путь передачи данного заболевания, соответственно, только воздушно – капельный.
Заразность данного заболевания крайне высока – при контакте с больным человеком составляет практически 100%. Однако радиус действия бактерии не превышает одного – двух метров, поэтому заражение возможно только при тесном контакте с больным человеком – при общении или совместной игре. Именно поэтому наиболее часто эпидемии заболевания коклюшем вспыхивают в детских воспитательных учреждениях.
Инкубационный период данного заболевания длится различное время у разных детей – у кого – то он составляет 6 – 7 дней, а у кого – то и две – три недели. Коклюш подразделяется медиками на три этапа течения заболевания:
- Катаральный или продромальный период течения заболевания.
- Пароксизмальный период заболевания.
- Период выздоровления ребенка.
Длится он в течении одного – двух недель. У ребенка возникает сухой изматывающий кашель. Температура при этом может оставаться совершенно нормальной, либо подниматься совсем незначительно – до 37 – 37, 5 градусов. На этом этапе диагностирование коклюша зачастую бывает затруднено и ребенку врачи ставят диагноз ОРВИ или бронхит. Так как температуры на данном этапе заболевания чаще всего нет, ребенок продолжает посещать детский сад и продолжать заражать детей. Ведь именно в этот период ребенок наиболее заразен.
В пароксизмальном периоде заболевания интенсивность кашля усиливается в разы. Наиболее сильно кашель досаждает больному ребенку именно в ночные часы. Кашель приобретает приступообразные характер, становится спастическим. В этом периоде кашель становится настолько специфическим, что диагностировать детское заболевание коклюш не представляет никакого труда.
Длительность заболевания в среднем составляет 2 – 3 месяца, после чего заболевание идет на убыль. Наиболее тяжелое течение заболевание врачи отмечают у детей первого года жизни. Из-за сильных приступов кашля у маленьких деток зачастую возникает не только гипоксия, но и другие, более серьезные заболевания сердечно – сосудистой системы.
И, наконец, говоря о детских инфекционных заболеваниях, нельзя не упомянуть о свинке. Детское заболевание свинка является крайне остро протекающим инфекционным заболеванием, при котором воспаляются и, как следствие, опухают слюнные околоушные железы. Свинка, как и прочие инфекционные заболевания, проявляется не сразу – инкубационный период заболевания составляет не меньше трех недель.
Ребенок, который заразился свинкой, по истечению инкубационного периода начинает жаловаться на:
- Ухудшение общего самочувствия – слабость, апатия.
- Значительное снижение аппетита – ребенок может отказаться не только от еды, но и от приема пищи.
- Повышение температуры тела до 39 градусов.
- Припухание в ямке за ухом слюнных желез, чаще всего с обеих сторон. Опухлость на ощупь слегка плотновата, болезненна. Также болевые ощущения ребенок испытывает при зевании, акте жевания и зевании.
- В месте припухания кожа очень гладкая и блестящая на внешний вид.
Первые трое – пять суток опухоль будет продолжать увеличиваться и расти, при этом у ребенка значительно опухают щечки. Примерно на 6 – 7 сутки начинается обратный процесс – опухоль постепенно начинает исчезать, полностью пропадая только на 10 день. Вместе с опухолью спадает температура, самочувствие ребенка постепенно нормализируется.
Правильное и своевременное лечение свинки имеет крайне важное значение, так как заболевание может иметь достаточно серьезные последствия и осложнения. Воспаление мозговых оболочек, вещества головного мозга, нарушение работы среднего уха. Однако не стоит пугаться – такие осложнения, как правило, возникают только как следствие ненадлежащего ухода за больным ребенком и лечения.
В том случае, если родители заметили у своего малыша припухлость либо отек за ушками или в области шеи, немедленно уложите ребенка в постель и вызвать на дом врача. Только врач сможет отличить заболевание свинкой от воспаления шейных лимфатических узлов. Диагностика крайне важна для правильного назначения лечения.
Как правило, при обычном течении заболевания лечение можно проводить в домашних условиях. Однако родители должны иметь в виду, что заболевание это крайне заразно, поэтому ребенок должен быть изолирован от всех остальных членов семьи. На протяжении всего времени лечения ребенок должен оставаться в постель – постельный режим является едва ли не главным залогом успешного лечения свинки.
Шея ребенка должна быть тепло укутана – для этих целей удобно использовать шарф, однако проследите за тем, чтобы шарф не колол кожу ребенка. Шерстяные шарфы лучше стараться не использовать. Ни в коем случае нельзя накладывать мокрые повязки и спиртовые компрессы. Самый лучший компресс, который в значительной мере облегчает состояние заболевшего ребенка – это масляной компресс.
Компресс необходимо накладывать следующим образом – смочите марлевую салфетку теплым подсолнечным маслом, предварительно смешанным с соком листьев алоэ в пропорции 2 к 1, наложите салфетку на опухшие железы, покрыть ее полиэтиленовой пленкой и обернуть теплой тканью. Такой компресс желательно оставить на всю ночь.
Рацион питания больного ребенка должен состоять из легко усваивающихся продуктов. Обязательно следите за питьевым режимом ребенка – ни в коем случае нельзя допускать наступления обезвоживания. Помните о том, что ребенку со свинкой крайне больно жевать, поэтому готовьте для него супы, жидкие каши. Очень хорошо подойдут на период болезни различные пюре, предназначенные для питания детей первого года жизни.
В том случае, если у мальчика, болеющего свинкой, родители заметили припухлость яичек, или ребенок жалуется на их болезненность, очень аккуратно подвяжите их широким лоскутом мягкой ткани. Для мальчиков постельный режим должен быть особо строгим, во избежание развития осложнений со стороны половой системы.
Конечно же, в данном материале перечислены далеко не все существующие детские инфекции, однако все наиболее часто встречающиеся. Помните о том, вся информация носит лишь ознакомительный характер и ни в коем случае не должна являться руководством к действию. Диагностировать заболевание и назначать лечение должен только детский врач. А задача родителей – строго следовать его назначениям и рекомендациям.
источник
| Ветряная оспа (ветрянка) — инфекционное заболевание, отличительной особенностью которого является образование на коже специфической сыпи в виде мелких пузырьков. Переболевшие ветрянкой приобретают стойкий иммунитет к болезни. Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания. Ветряная оспа передается по аэрозольному механизму воздушно-капельным путем. Ввиду слабой устойчивости вируса контактно-бытовая передача труднореализуема. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения. Существует вероятность передачи инфекции трансплацентарно. Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период. Входными воротами инфекции является слизистая оболочка дыхательных путей. Вирус внедряется и накапливается в клетках эпителия, распространяясь в последующем в регионарные лимфоузлы и далее в общий кровоток. Циркулирование вируса с током крови вызывает явления общей интоксикации. Вирус ветряной оспы имеет сродство к эпителию покровных тканей. Репликация вируса в эпителиальной клетке способствует ее гибели, на месте отмерших клеток остаются полости, наполняющиеся экссудатом (воспалительной жидкостью) – формируется везикула. После вскрытия везикул остаются корочки. После отделения корочки под ней обнаруживается вновь сформированный эпидермис. Высыпания при ветряной оспе могут образовываться как на коже, так и на слизистых оболочках, где достаточно быстро везикулы прогрессируют в эрозии. Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц. Стойкий пожизненный иммунитет надежно защищает организм от повторной инфекции, однако при значимом снижении иммунных свойств организма взрослые, болевшие ветрянкой в детстве, могут заразиться ей вновь. |
Ветрянка обычно начинается с легкого жара (обычно лихорадка умеренная 38-39 °С) и недомогания. Через сутки появляется сыпь. Сначала это маленькие красные пятнышки на теле, руках, ногах и лице. Вскоре пятнышки уплотняются, набухают и наполняются жидкостью, образуя пузырьки. При этом ребенок ощущает интенсивный зуд, вследствие чего постоянно стремится расчесывать пораженную кожу. Дело родителей — следить за ним и предотвращать расчесы, поскольку таким образом можно внести и дополнительную инфекцию. Жидкость в пузырьках при ветряной оспе очень заразна, так как содержит живые вирусы ветрянки. Может быть несколько волн высыпания на протяжении недели в 2-3 этапа с интервалом 1-2 дня. Каждый такой этап сопровождается повторным подъемом температуры, которая затем вновь снижается. В это время ребенок ощущает слабость, раздражительность, у него нарушаются сон и аппетит. Пузырьки подсыхают и покрываются корочкой. На 7-10-й день все пузырьки покрываются коркой, температура падает и больной перестает быть заразным.
При ветряной оспе характерно появление новых элементов сыпи на фоне уже существующих старых, поэтому сыпь имеет разный вид на одном и том же участке кожи (и пятна, и пузырьки, и коросты).
Ветрянка обычно начинается с легкого жара (обычно лихорадка умеренная 38-39 °С) и недомогания. Через сутки появляется сыпь. Сначала это маленькие красные пятнышки на теле, руках, ногах и лице. Вскоре пятнышки уплотняются, набухают и наполняются жидкостью, образуя пузырьки. При этом ребенок ощущает интенсивный зуд, вследствие чего постоянно стремится расчесывать пораженную кожу. Дело родителей — следить за ним и предотвращать расчесы, поскольку таким образом можно внести и дополнительную инфекцию. Жидкость в пузырьках при ветряной оспе очень заразна, так как содержит живые вирусы ветрянки. Может быть несколько волн высыпания на протяжении недели в 2-3 этапа с интервалом 1-2 дня. Каждый такой этап сопровождается повторным подъемом температуры, которая затем вновь снижается. В это время ребенок ощущает слабость, раздражительность, у него нарушаются сон и аппетит. Пузырьки подсыхают и покрываются корочкой. На 7-10-й день все пузырьки покрываются коркой, температура падает и больной перестает быть заразным.
При ветряной оспе характерно появление новых элементов сыпи на фоне уже существующих старых, поэтому сыпь имеет разный вид на одном и том же участке кожи (и пятна, и пузырьки, и коросты). Аналогичная сыпь может быть на слизистых и конъюнктиве, что причиняет ребенку довольно сильную боль. Сыпи на ладошках и ступнях при ветрянке, как правило, нет. Это более характерно для энтеровирусной инфекции и даже врачи порой путают эти заболевания. А мама потом удивляется, почему мой ребенок болеет «ветряной оспой» второй раз. Благо, лечение при этих заболеваниях практически одинаково, это врачей и спасает.
В течение ветряной оспы выделяют следующие периоды: инкубационный, продромальный, периоды высыпания и образования корочек.
Инкубационный период ветряной оспы (от момента внедрения, до первых признаков ветрянки) 11-23 дня. В этот период происходит проникновение возбудителя через слизистую верхних дыхательных путей, затем размножение и накопление этого вируса в эпителиальных клетках этих слизистых. После максимального накопления возбудителя ветряной оспы он распространяется по лимфатическим и кровеносным сосудам, обуславливая возникновение следующих периодов – продромального или высыпаний.
Продромальный период ветрянки – (этого периода может и не быть) бывает только у небольшой части людей и длится 1 день. Характеризуется скарлатиноподобным высыпанием с сохранением в несколько часов и дальнейшим их исчезновением, подъёмом температуры до 37-38С и интоксикацией. Чаще этот период является реакцией на вирусемию.
Период высыпаний – при ветряной оспе начинается остро (или сразу после продромального периода) и длится на протяжении 3-4 дней и боле. Чаще, временной границы между ними и нет вовсе. Также как и продромальный период, является реакцией на вирусемию и характеризуется следующими симптомами:
увеличение регионарных лимфоузлов (может и не быть);
лихорадка 37-39°С сохраняется на протяжении всего периода высыпания и, каждый новый толчок высыпаний сопровождается подъёмом температуры;
сыпь при ветрянке появляется на 1 день начала интоксикации, с подсыпаниями в течении 5 дней – одни уже проходят, а другие только появляются. Поэтому создаётся впечатление ложного полимрфизма (разнообразие сыпи у одного и того же больного: и пузырьки, и пятна, и корочки одновременно). Излюбленной локализации и этапности, как у кори, нет (высыпания могут быть даже на волосистой части головы – важный дифференциально-диагностический признак, также на слизистой рта, половых органов у девочек, конъюнктиве/роговице, гортани, с дальнейшим изъязвлением и заживлением в течении 5 дней). Уже за 1 день красное пятно превращается в пузырёк и через пару дней сыпь выглядит на поверхности тела как «капли росы» с прозрачным содержимым, которое мутнеет через 1-2 дня, а ещё через 1-2 дня пузырёк подсыхает и превращается в корочку, отпадающую через 1-3 недели.
Больной ветряной оспой перестаёт быть заразным, как только прекратились подсыпания и образовались корочки. Сыпь сопровождается зудом различной интенсивности. При хорошей антисептической обработке высыпаний они не оставляют после себя рубцов, но при игнорировании этих гигиенических правил происходит вторичное заражение бактериями с поверхности кожис последующим поражением герментативного слоя и образованием рубцов/шрамов, как при натуральной оспе, но не такие грубые.
Период выздоровления длится в течении 3 недель от окончания высыпаний и характеризуется отпадением корочек и становлением пожизненного иммунитета. После отпадения корочек остаются темные пятна, но они проходят в течение нескольких недель. Рубцов не остается, если не было вторичного инфицирования. Такая классическая картина характерна для ветряной оспы у детей с нормальным иммунитетом.
Важно! Первые элементы сыпи могут появиться на любом участке кожи: животе, бедрах, плечах, груди, а также на лице и голове. В отличие от натуральной оспы, лицо поражается позже туловища и конечностей и сыпь здесь менее выражена.
Ветрянка вызывается вирусом герпеса, который обладает очень высокой способностью передаваться воздушно-капельным путем от больных к здоровым не болевшим детям. Поэтому, если в течение последних трех недель (инкубационный период — от 10 до 21 дня) ребенок мог контактировать с больным (в детском саду, школе, в транспорте и других общественных местах), то вероятность заболеть ветрянкой значительно повышается. К сожалению, ветряная оспа становится заразной еще до того, как появляется сыпь, поэтому не всегда можно точно определить, был ли такой контакт. Больной начинает быть заразным для окружающих за 2 дня до появления сыпи и заразен еще в течение недели после ее появления.
Восприимчивость к ветрянке особенно высока у детей в возрасте до 5 лет. Однако грудные младенцы (до 6 месяцев на грудном вскармливании) практически не страдают ветряной оспой, так как мать передает им собственный иммунитет через плаценту во внутриутробном периоде и с грудным молоком (если, конечно, мама в детстве болела ветряной оспой). Дети после 10 лет также редко болеют ветрянкой, но если заболевают, то инфекция может протекать у них более тяжело и в осложненной форме и лечение более длительное, поскольку заражаются только старшие дети со сниженным иммунитетом.
Важно! Вода может значительно облегчить зуд кожи и снять раздражение, поэтому мыться в период болезни разрешается, но – с одним условием: острые явления (интоксикация, лихорадка) должны стихнуть.
Лечение ветряной оспы
В типичных случаях лечение ветрянки проводят дома. При обычном течении лечат только симптомы ветряной оспы. Чтобы облегчить состояние больного ребенка, обычно ему дают жаропонижающие лекарства, пузырьки смазывают антисептиками, зуд снимают антигистаминными препаратами. Раствор бриллиантовой зелени (зеленка) в России используется при ветрянке как стандартный антисептик для обеззараживания. Достаточно смазать каждое новое пятнышко ветрянки единоразово, чистой ватной палочкой, или мазать лишь расчесы.
При температуре ребенку давать парацетамол или ибупрофен в возрастной дозировке, для малышей эти препараты есть в форме ректальных свечей, которые можно использовать даже тогда, когда ребенок спит. Но учтите, что температуру ниже 38,5 градусов С сбивать не стоит, если ребенок ее переносит без жалоб. Температура помогает убивать вирусы ветряной оспы в организме.
В домашних условиях во время лечения ребенок должен соблюдать постельный режим в течение 6—7 дней, при этом желательно почаще менять постельное белье. Необходимо, чтобы больной пил как можно больше жидкости, диета преимущественно молочно-растительного характера (молочные каши, пюре из протертых овощей, протертые фрукты и фруктовые соки).
Важным фактором, влияющим на тяжесть симптомов ветрянки, является гигиена. Почаще меняйте нательное и постельное белье ребенка, причем даже домашняя одежда должна быть хлопчатобумажная, с длинными рукавами и штанинами. Это предотвращает расчесывание и инфицирование здоровых участков тела. Но одевайте ребенка так, чтобы он не потел.
Во время ветряной оспы нужно чаще давать ребенку пить, особенно при температуре. При температуре выше 38 давать ребенку жаропонижающее. Температура при ветрянке может повышаться волнообразно: перед первыми высыпаниями, во время волны новых высыпаний температура может подняться снова, может быть высокая температура на весь период высыпаний.
Мыть ребенка в ванне во время ветрянки не стоит, это лишь увеличит количество и размеры сыпи. Максимум — быстрый душ. Но оставлять ребенка грязным ни в коем случае нельзя, не допускайте размачивания корочек, после — промокните полотенцем (не тереть). Мытья рук бояться не надо, мойте руки и лицо ребенка аккуратно, промокните насухо полотенцем.
Берегите ребенка от сквозняков и инфекций, простуды, которые могут еще более снизить иммунитет. Помогите иммунитету, давайте ребенку витамин С, фрукты, соки, чаще бывайте на свежем воздухе, но вдали от детей, чтобы не заразить их.
Детям с ослабленной иммунной системой, если они подверглись опасности заражения вирусом ветряной оспы, вводят иммуноглобулин (защитные белковые антитела), чтобы предотвратить заболевание. Решение о госпитализации принимает врач (в редких случаях крайне тяжелых симптомов).
Важно! Главное условие для лечения ветряной оспы — тщательнейший уход за кожей и полостью рта. В период высыпаний нельзя мыться, так как с водой вирус попадет на новые участки кожи.
источник