Асцит характеризуется накоплением свободной жидкости в полости живота. Диагноз вторичен и развивается как сопровождающая форма тяжёлых болезней. В частности, онкологии.
Асцит брюшной полости при онкологии встречается в среднем у 10% больных, имеющих злокачественные образования в органах брюшины. Он влечёт осложнения первичного заболевания и затрудняет процесс лечения.
Увеличение жидкости в брюшной полости приводит к тому, что внутренние органы смещаются, расширяются вены в прямой кишке, голени, возрастает риск появления грыж в паху, пупке. Водянка брюшины сопровождает серьёзные болезни и сигнализирует о начале завершающей стадии первичного заболевания.
Асцит при онкологии встречается как следствие патологии любого органа вблизи внутренней полости живота. Происходит процесс выброса жидкого секрета в область живота, если опухоль прорастает сквозь наружную стенку органа.
Осложнение сопровождает перечисленные заболевания:
- Злокачественные образования в матке и яичниках. При такой патологии скопление жидкости может появиться на ранней стадии, если опухоль уже проросла в сторону брюшины. Тогда жидкость производится воспалёнными тканями, расположенными вокруг опухоли. Объём жидкости небольшой и частично выводится из организма самостоятельно. Но в терминальной стадии раковой опухоли, при распространении метастазов асцит приобретает полноценный характер.
- Рак толстой и прямой кишки. Основной причиной застоя жидкости является метастазирование злокачественных клеток в лимфатическую систему. Метастазы задерживают жидкость в лимфоузлах, что приводит к их расширению и появлению воспалительного процесса. Лимфа попадает в полость живота. В кровеносной системе происходит уменьшение объёма крови, циркулирующей в сосудах. Чтобы привести кровоток в норму, почки выводят из организма меньше мочи. В результате лишняя вода снова попадает в лимфоузлы, а оттуда – в брюшную полость. Объём влаги в брюшине вырастает, цикл замыкается. Такая ситуация может развиваться до тех пор, пока не начнётся почечная недостаточность либо пока инфекция, попавшая в брюшной полость, не вызовет перитонит.
- Опухоли желудка.
- Опухоли в молочной железе.
- Злокачественный процесс в печени. Заболевание развивается как при онкологической опухоли печени, так и при диагнозе цирроза. В 70% случаев рака печени люди страдают водянкой. Развивается осложнение примерно так же, как и при опухолях кишечника. Патология печени не позволяет органу нормально функционировать. В результате проблем с движением крови через печень появляется свободная жидкость вне стенок сосудов. Её избыток должен выводиться с помощью лимфатических узлов. Однако постепенно система даёт сбой, и застоявшаяся лимфа попадает в брюшину.
Асцит может встречаться и у новорождённых детей. Патология возникает, если диагностирована гемолитическая болезнь. Младенцы возрастом до года страдают от патологии при диагнозах гипотрофия, врождённый нефротический синдром.
Опасность водянки живота заключается не только в наступлении тяжёлой стадии онкологии, но и в осложнении работы лёгких и сердца. Давление внутри полости живота повышается, что приводит к дыхательной и сердечной недостаточности.
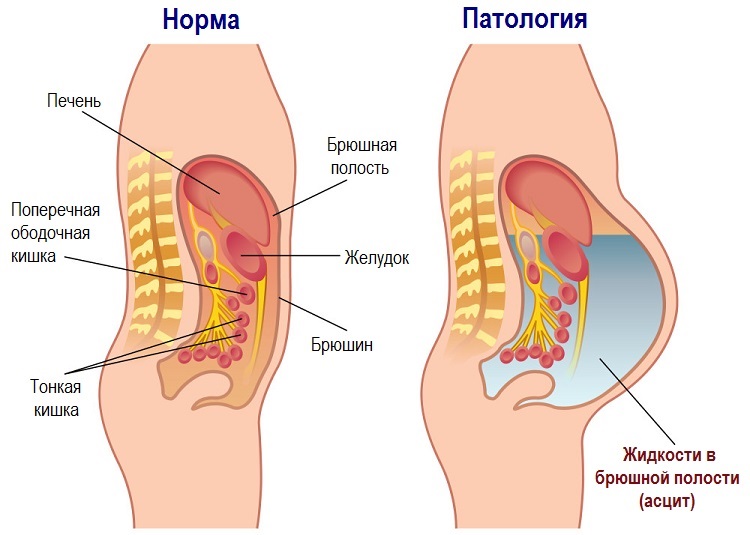
Полость живота состоит из двух листков. Первый покрывает внутреннюю поверхность брюшины, а второй располагается вокруг органов полости. Клеточные слои производят жидкость.
Содержание жидкости в животе – это норма. При условии, что её вырабатывается ровно столько, чтобы окружить органы брюшины и не позволить им тереться друг о друга. Упомянутая жидкость называется серозной. При нормальной работе организма поглощается слоем эпителия.
Когда механизм нарушается, возникает застой лимфы, ухудшается всасывание влаги, жидкость накапливается в полости живота. Появляется асцит. Таким образом, основная причина развития – сбой механизма водно-солевого баланса в организме.
Механизм развития может отличаться в зависимости от патологии. К примеру, при поражении печени циррозом орган производит мало белка. Уменьшение его уровня приводит к разжижению плазмы. В итоге жидкость через сосудистые стенки попадает в свободную полость, провоцируя асцит. Вдобавок на больной печени образуется рубцовая ткань, которая давит на сосуды и выдавливает из них плазму.
Опасность водянки в возникновении замкнутого круга, так как механизмы работы систем организма один за другим дают сбой.
При сдавленных венах жидкость из них поступает в лимфоток. Система не справляется, давление в узлах растёт, жидкость попадает в полость брюшины. В итоге кровь циркулирует меньше, падает давление.
Организм человека запускает процесс компенсации и начинает усиленно вырабатывать гормоны. Повышение гормонального фона провоцирует рост давления в артериях. Лишняя влага из сосудов снова попадает в живот. Круг замыкается, и асцит приобретает осложненный характер.
В 90% случаев нарастание влаги в полости провоцируют три фактора:
- поражение печени циррозом;
- раковая опухоль;
- нарушения работы сердца.
При онкологическом процессе в дополнение к основным факторам асцита добавляется ещё и воспаление, которое провоцирует опухоль поражённого органа. В последнем случае оболочка органа начинает продуцировать больший объём жидкости, чем способна поглотить. Злокачественное образование также давит на лимфоузлы, препятствуя лимфотоку. Возникает застой, жидкость устремляется в свободное пространство.
Когда осложнение сопровождается недостаточностью работы сердца, происходит нарушение сердечного и печёночного кровотоков. Лишняя плазма поступает в брюшину. Слой эпителия не может поглотить дополнительный объём влаги. В результате развивается водянка живота.
При раковых опухолях асцит провоцируют указанные факторы:
- Поражение раковыми клетками кровеносных сосудов, что приводит к их закупориванию и попаданию лимфы в полость.
- Истончение сосудов кровеносной и лимфатической систем рядом с участками метастазов.
- Уменьшение содержания в крови белка, вызванное нарушением функции печени.
Выделяют причины, не относящиеся к онкологии:
- Тромбоз вен печени и воротной вены – приводит к росту давления в сосуде и нарушает циркуляцию крови.
- Хронические болезни почек.
- Недостаток питательных веществ при голодании.
- Нарушения в работе щитовидной железы (недостаточная выработка гормонов).
- Патологические состояния, которые провоцируют застой лимфы по причине закупорки лимфатических сосудов.
- Воспаление в животе, имеющее неинфекционную природу (к примеру, появление гранулем).
Асцит бывает вызван рядом болезней хронического характера. К примеру:
- Туберкулёз брюшной полости.
- Различные заболевания ЖКТ (панкреатит, саркоидоз).
- Воспалительный процесс в серозных оболочках, вызванный отдельными самостоятельными заболеваниями (ревматизмом, уремией, доброкачественными образованиями яичников).
Факторы, провоцирующие развитие водянки у младенцев, включают в себя:
- Врождённые болезни при резус-факторном конфликте ребёнка и матери, отсутствии совместимости по группе крови. Прогноз неблагоприятный – летальный исход сразу после появления младенца на свет.
- Потеря плодом крови в утробе матери, которая приводит к врождённому отёку тканей.
- Врождённые патологии печени и желчного пузыря, что влечёт нарушение функционирования органов.
- Нехватка белка в пище ребёнка.
- Выделение большого количества белка из плазмы крови.
Дополнительно можно отметить ряд причин, которые не провоцируют асцит, но увеличивают риск его развития как сопутствующего осложнения. К ним относят:
- Хронический алкоголизм – даже при условии, что пациент выпивает небольшое количество пива в день.
- Наличие гепатитов любой природы.
- Инъекции наркотических веществ.
- Неверно проведённое переливание крови.
- Ожирение любой стадии.
- Наличие у пациента сахарного диабета 2 типа.
- Высокое содержание в крови холестерина.
Симптоматика зависит от органа, в котором растёт злокачественная опухоль. Осложнение появляется в течение нескольких месяцев и сопровождается симптомами:
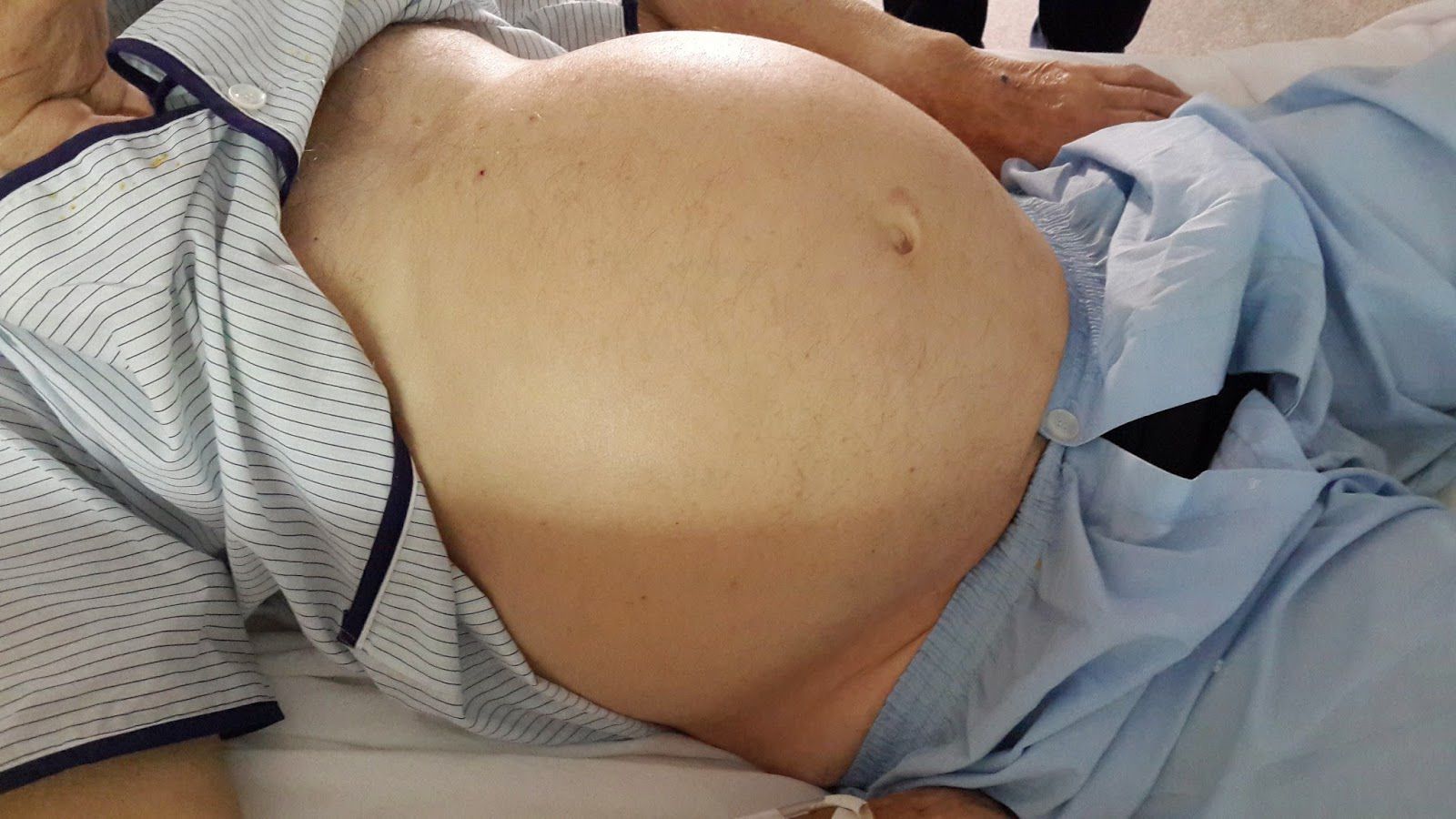
- Выраженный признак асцита – это рост живота. Симптом проявляет себя постепенно с увеличением жидкости в полости. Больной чувствует распирание и тяжесть в животе, возникает болевой синдром, появляется отрыжка.
- У пациентов с водянкой отекают ноги. На первых стадиях в положении лежа отёки проходят, в дальнейшем постоянно сопровождают больного. Отечность охватывает ногу полностью и переходит даже на половые органы.
- Жидкость в брюшной полости давит на внутренние органы брюшины, поэтому человек чувствует одышку.
Во время осмотра врач ощупывает живот, диагностирует его увеличение, выпячивание пупка.
Если асцит сопровождает рак яичников, то женщины иногда могут спутать его с беременностью, потому что менструация при опухоли органов репродуктивной системы прекращается.
Признаки асцита вторичны. Основным заболеванием по-прежнему является онкологическая опухоль. Водянка осложняет течение первичной патологии.
Асцит проявляется в трёх стадиях:
- Транзиторный этап – жидкости в брюшине скапливается мало, сопровождается процесс вздутием живота. Определить, присутствует ли патологический процесс в животе, возможно только на УЗИ.
- Умеренный этап – объём жидкости достигает 5 литров, симптомы ставятся более выраженными.
- Напряжённый этап – в полости живота скапливается больше 20 литров лишней жидкости, осложняется работа сердца и лёгких.
Водянка предполагает наличие основной онкологической болезни.
Помимо осмотра увеличенного живота используют дополнительные методы диагностики:
- Ультразвуковое исследование – с помощью УЗИ можно обнаружить жидкость на ранней стадии патологии и определить изменения внутренних органов.
- Рентген.
- Томография.
- Прокол стенки брюшины – иначе называется лапароцентез. Процедура направлена на откачивание жидкости из полости живота и её дальнейшее исследование. Клетка из изъятого материала рассматривается под микроскопом для определения наличия воспаления, оценки микрофлоры в брюшной полости.
В теории лечение асцита, прежде всего, должно быть направлено на устранение первичной причины – рост раковых клеток. Если удаётся приостановить этот процесс, то можно надеяться на восстановление механизма вывода лишней жидкости нормальным путём.
Но практическое применение химиотерапии помогает лишь при опухолях кишечника. Если злокачественные клетки распространяются на печень, желудок, матку или яичник, лечение не приносит результата.
Поэтому особое внимание уделяют контролю за объёмом жидкости и её своевременным выводом из организма. В этом помогает диета с пониженным содержанием соли в пище. Человека ограничивают в употреблении приправ, жирных блюд, а также приготовленных путём жарения.
Питание строится на включении в рацион большого количества калийсодержащих и богатых белками продуктов. При асците рекомендуют есть:
- нежирное мясо, рыбу в тушёной и варёной обработке;
- кисломолочную продукцию;
- компоты из сухофруктов;
- овсянку на воде.
Дополнительно используют иные методы лечения.
Лекарственные средства, которые способствуют выводу лишней жидкости, называют диуретиками. Врачи прописывают их с осторожностью. Вывод жидкого секрета при раковом заболевании увеличивает токсическое воздействие на организм элементов разрушения злокачественных клеток. Поэтому приём диуретиков допустим, если потеря в веса у больного составляет не больше 500 граммов в день.
На начальном этапе лечения пациенту выписывают минимальную дозировку мочегонных лекарств, чтобы снизить риск возникновения побочных эффектов. Эффективными считаются:
- Фуросемид (Лазикс) – для средства характерно выводить из организма калий. Чтобы не допустить приступов нарушения сердечного ритма, в дополнении назначаются препараты с содержанием калия.
- Верошпирон – действие препарата основано на гормонах, которые содержатся в составе. За счёт этого удаётся сохранить в крови у онкобольного калий. Капсула действует через несколько дней после начала приёма.
- Диакарб – средство назначается, если велик риск получить отёк мозга. Для выведения излишка жидкости используется реже.
Во время приёма важной частью терапии является контроль над суточным объёмом выделяемой мочи – диурезом. Если он недостаточен, препараты заменяют на более сильные лекарственные средства: Триампур, Дихлотиазид.
Кроме диуретиков, пациент получает медикаменты иного характера:
- Средства для укрепления сосудистых стенок (витамины С, Р).
- Лекарства, не позволяющие жидкости выходить за пределы сосудов.
- Белковые препараты для улучшения работы печени (концентрат плазмы или растворенный альбумин).
- Антибиотики (если к асциту присоединилась бактериальная инфекция).
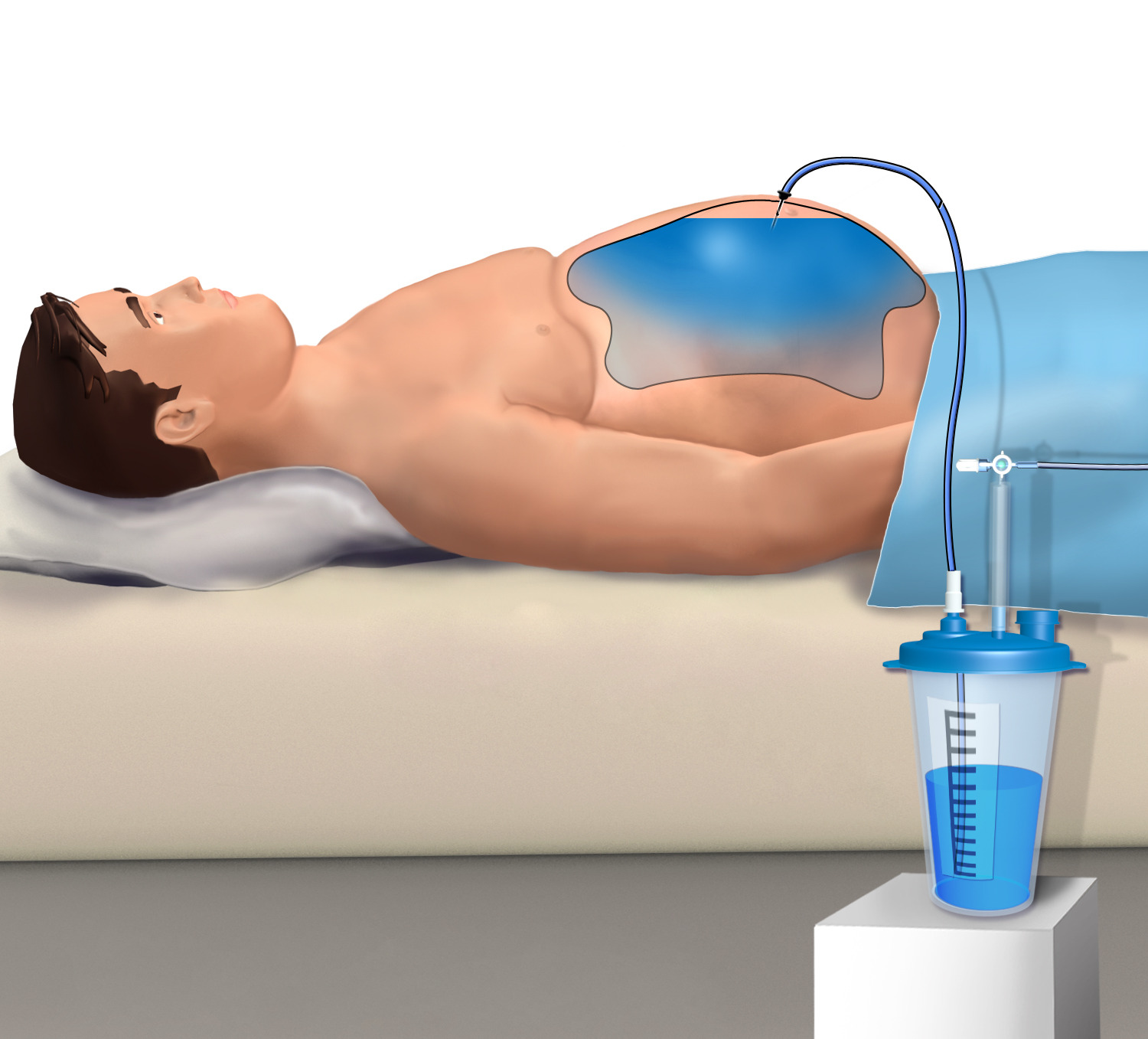
Речь идёт о лапароцентезе. Процедура заключается в проколе передней стенки живота под местной анестезией. В прокол вводится трубка, с помощью которой откачивается лишняя жидкость из полости брюшины. Показанием считают напряжённую стадию асцита, когда объём жидкости превысил 20 литров.
За одну процедуру удаётся выкачать 10 литров жидкости. Но частота проведения манипуляции влечёт повышенный риск инфицирования брюшной полости, способный привести к развитию перитонита. В животе пациента могут появиться спайки, что также становится осложнением лапароцентеза.
Поэтому используют дренаж. Трубку оставляют в животе пациента и блокируют на время. Через пару дней повторно повторяют откачивание. Такой подход позволяет контролировать состояние пациента.
Прокол живота не применяют, если:
- у больного есть спайки в брюшине;
- присутствует сильно выраженный метеоризм;
- пациент восстанавливается после удаления грыжи.
Реже при водянке применяют дополнительные хирургические способы лечения:
- Установка шунта – смысл процедуры в том, чтобы увеличить циркуляцию крови искусственным образом. Брюшина с помощью трубки соединяется с венами. Участвуют в этом верхний полый и яремный сосуд. Под давлением диафрагмы клапан трубки открывается. В этом случае во время дыхания пациента излишки жидкого секрета поступают в венозные сосуды. Таким образом, жидкость из живота постоянно попадает в кровоток и выводится из организма. Метод применяют, если асцит носит рефрактерный характер и после прокола жидкость быстро накапливается заново.
- Деперитонизационный метод – чтобы вывести жидкость через дополнительные пути, производят процедуру иссечения некоторых участков брюшной полости.
- Оментогепатофренопексия – метод используют, если невозможно сделать прокол из-за сальника, который срастается с передней стенкой живота. В этом случае сальник иссекают и подшивают к диафрагме.
Специалисты в области народных методов лечения считают, что настойки на травах способны снизить количество жидкости в брюшной полости и купировать асцит. Врачи воспринимают подобные советы негативно, так как пациенты часто перестают следовать основной тактике лечения. Народные средства остановить раковый процесс не смогут. Но могут поспособствовать выводу влаги из организма.
Народные целители рекомендуют пить отвары из корня болотного аира, молочая, болотного сабельника. Кроме этого, врачи признают положительный эффект от употребления мочегонных чаев с расторопшей, почками березы, чабрецом, шалфеем, мятой, зверобоем, пустырником.
Прогноз для людей с диагнозом «асцит полости живота» неблагоприятный даже при отсутствии раковой опухоли.
При прогнозе выживаемости учитывают ряд факторов:
- Когда был поставлен диагноз, и началось лечение – на ранних сроках обнаружения осложнения можно надеяться на успех. Важное условие – успешная терапия первичной патологии.
- Стадия патологии – транзиторная стадия хорошо поддаётся медикаментозному лечению. При выявлении асцита напряженной стадии у пациента нарастают симптомы недостаточности в работе сердца и лёгких, что существенно снижает вероятность благоприятного исхода.
- Прогноз первичного заболевания – этот фактор остается наиболее важным при лечении асцита. Даже при условии эффективности терапии пациент может умереть от выхода из строя основных органов. К примеру, если диагностирован асцит, сопровождающий цирроз печени, выживаемость больных в течение пяти лет с момента постановки диагноза составляет не больше 20%. При нарушениях в работе сердца – не больше 10%
Больше половины зарегистрированных онкобольных живут не дольше трёх лет с момента постановки диагноза. Вторая половина пациентов остается в живых, но качество их жизни существенно снижается, что приводит к ограничению социальной и бытовой деятельности.
Если водянка возникает как сопровождение онкологической патологии, прогноз выживаемости осложняется стадией рака, степенью патологии.
При обнаружении асцита на ранних стадиях терапия злокачественной опухоли бывает удачной.
При запущенности процесса точная статистика выживаемости больных раком в совокупности с асцитом отсутствует. В данной ситуации сложно определить причину ухудшения состояния больного. Она может быть вызвана как первичным заболеванием, так и вторичным процессом.
Помимо тяжёлого течения основной патологии асцит приводит к дополнительным осложнениям. Среди них:
- Перитонит – возникает, если в живот попадает бактериальная инфекция. Процесс сразу приобретает острый воспалительный характер.
- Непроходимость кишечника.
- Образование грыж в области паха, пупка.
- Недостаточность функционирования сердца и лёгких.
- Кровотечения в кишечнике.
Процессы запускаются внезапно и провоцируют осложнения в лечении основных патологий.
Чтобы исключить скопление жидкого секрета, нужно уделить время профилактике первичных болезней, способных вызвать водянку. К перечню относятся раковые опухоли органов репродуктивной системы, а также цирроз печени, болезни ЖКТ, органов сердечно-сосудистой системы.
Нормальный обмен веществ в организме возможен, если органы работают в нормальном режиме. Полагается следить за здоровьем печени, поджелудочной железы, селезёнки, почек, которые отвечают за вывод токсических веществ.
Меры профилактики включают:
- Прохождение ежегодной флюорографии.
- Регулярное прохождение женщинами гинекологических осмотров.
- Периодическую диспансеризацию.
- Следование правилам здорового образа жизни.
- Соблюдение сбалансированного рациона.
источник
Опасность онкологических заболеваний кроется не только в повреждении одного конкретного органа. Наличие злокачественного новообразования, вне зависимости от его дислокации, грозит появлением серьёзных осложнений по всему организму. Особенно интенсивно поражаются ближайшие к очагу опухолевого процесса в стадии метастазирования. К подобным осложнениям относится асцит брюшной полости.
Но что представляет из себя это заболевание? Каковы причины его возникновения? Как проходит диагностика асцита? Возможно ли полностью излечить или хотя бы купировать асцит при раке? Какой должна быть диета при этом заболевании? Благоприятен ли прогноз при онкологическом асците, и сколько живут с таким диагнозом?
Подробные ответы на каждый из приведённых выше вопросов вы сможете найти в нашей статье.
Асцитом в медицине называется патологическое скопление жидкости (экссудата) в брюшной полости пациента. Это болезненное состояние характеризуется непомерным вздутием живота, воспалением сосудов брюшины, отёчностью и желтизной кожных покровов. Тем не менее, при раке асцит возникает довольно редко. В случае онкологического поражения тканей организма человека, вероятность чрезмерного скопления жидкости в брюшной полости всего 10%.
Возникновение асцита возможно в случае онкологических заболеваний следующих типов:
- Рак эпителиальной ткани прямой и ободочной кишок (колоректальная опухоль),
- Рак желудка,
- Злокачественная опухоль толстой кишки,
- Гинекологическая онкология (рак яичников, матки),
- Злокачественные новообразования молочных желез,
- Рак печени,
- Злокачественное поражение поджелудочной железы.
Наибольшую опасность представляет асцит, возникающий при раке молочных желез или яичников. В случае этих онкологических заболеваний вероятность скопления лишней жидкости в животе повышается со стандартных 10% до почти критических 50%, причём смерть больной в большинстве случаев наступает именно из-за асцита.
Но чем опасно подобное вздутие живота при раке? Дело в том, что скапливающаяся в брюшной полости жидкость давит на диафрагму, заставляя её подниматься выше, из-за чего сдавливаются органы, располагающиеся в грудной клетке. Таким образом, угнетается дыхание больного, возникают проблемы с работой сердца, и, как следствие, с кровообращением. Также лишней жидкостью в животе оттесняются органы брюшной полости. Асцит является основной причиной возникновения сердечной и лёгочной недостаточности, а также нарушения обмена веществ при онкологическом заболевании.
При развитии асцита выделяются всего 3 стадии:
- Транзиторная. Характеризуется скоплением в животе около 400 мл лишней жидкости. Внешних признаков не наблюдается, состояние пациента стабильное, болей и вздутия живота практически нет,
- Умеренная. Количество жидких накоплений в брюшной полости доходит до 4 литров, наблюдается заметное вздутие живота. При вертикальном положении пациента замечается патологическое набухание нижней части брюшины. Если поместить больного в горизонтальное положение, наступает одышка, могут быть выраженные боли,
- Напряжённая. Тяжёлое состояние, при котором в животе пациента находится уже более 10-15 литров жидкости. В брюшной полости стремительно возрастает давление, из-за чего тормозится работа важных для жизнедеятельности органов.
Внимание! При онкологических заболеваниях асцит развивается стремительно. Буквально в течение недели транзисторная стадия болезни переходит в напряжённую. По этой причине при малейшем подозрении на асцит и появлении вздутия живота рекомендуется госпитализация пациента.
В организме здорового человека постоянно циркулирует лимфатическая жидкость. Её наличие необходимо для препятствия склеивания внутренностей. При этом уровень лимфы контролируется естественными внутренними процессами, и лишняя влага впитывается лимфатическими сосудами. Однако лимфовыводящая система, поражённая раковыми клетками, со своими функциями не справляется. Жидкость из брюшины не убывает, а напротив — накапливается вплоть до критического значения.
Кроме того, причинами асцита при раке являются:
- Обилие в брюшной полости кровеносных и лимфатических сосудов, что обеспечивает лёгкость передвижения по брюшине раковых клеток,
- Попадание клеток с изменённой структурой в брюшную полость во время хирургического иссечения,
- Метастазирование первичной опухоли,
- Повышение уровня холестерина у пациента,
- Недавно перенесённая процедура переливания плазмы крови,
- Наличие у пациента сахарного диабета,
- Почечная или сердечная недостаточность,
- Ослабленный онкологическим заболеванием иммунитет пациента.
Также причиной скопления лимфатической жидкости может стать химиотерапия. В терминальной стадии онкологического заболевания основной причиной асцита является общая интоксикация организма больного.
Если пациент страдает от рака печени, либо этот орган метастазирован, причина накопления жидкости в брюшной полости кроется в закупорке печёночных каналов и разрушении венозной системы печени. Асцит подобного рода развивается очень быстро и практически не лечится.
Диагностировать асцит на транзиторной стадии при раке довольно сложно. Процент лишней влаги в животе больного слишком низок, чтобы доставлять ощутимый дискомфорт. На более поздних стадиях заболевания обнаруживаются такие симптомы, как:
- Прогрессирующее вздутие живота,
- Абдоминальные давящие боли,
- Тошнота,
- Одышка,
- Отрыжка и изжога.
Подтвердить асцит, как диагноз, можно только посредством следующих исследований:
- УЗИ. Этот метод помогает обнаружить не только скопление жидкости в абдоминальном пространстве, но и метастазирование первичной опухоли в органы брюшной полости,
- Томография. С её помощью определяется точная дислокация и объём лимфатической жидкости,
- Лапароцентез. При местной анестезии в нижней части живота пациента делается прокол. Выкачивается небольшая часть экссудата и отправляется на анализы. При большом скоплении химический состав жидкости меняется.
Выкачивается небольшая часть экссудата и отправляется на анализы. При большом скоплении химический состав жидкости меняется.
Накопление экссудата в брюшной полости пациента, страдающего от онкологического заболевания — осложнение, приносящее массу дискомфорта и дополнительных мучений больному. Но при возникновении подобного вздутия живота при онкологии чем помочь? Лечить асцит при раке необходимо единовременно с борьбой с самим онкологическим заболеванием. При этом необходимо приступить к лечению переизбытка экссудата в течение первых двух недель после обнаружения этого осложнения. В противном случае антираковая терапия не даст положительного результата.
Для лечения асцита при онкологическом заболевании предпринимаются следующие методы:
- Строгий режим питания и определённая диета,
- Приём фармакологических средств с мочегонным эффектом,
- Произведения лапароцентеза в амбулаторных условиях.
В случае возникновения асцита по причине рака кишечника положительным образом на выведение влаги из организма влияет химиотерапия. Однако при злокачественных новообразованиях в области яичников и матки должного эффекта химиотерапия не даст.
Для лечения скопления жидкости в брюшной полости при онкологическом заболевании в первую очередь прописываются мочегонные препараты. Однако действенным этот метод лечения будет только в том случае, если злокачественный асцит не был доведён до своей критической стадии.
В случае злокачественного асцита прописываются:
- Диакарб — препарат на основе ацетазоламида. Успешно всасывается желудочно-кишечным трактом, практически не имеет противопоказаний, однако самостоятельно увеличивать назначенную лечащим врачом дозу препарата категорически не рекомендуется,
- Фуросемид — диуретик с быстрым действием на основе одноимённого действующего вещества. Способствует естественному выведению из организма хлора и натрия,
- Верошпирон — фармакологический препарат на основе спиронолактона, воздействующего на кору надпочечников,
- Урегит, или этакриновая кислота — петлевой диуретик, действует уже через 2 часа после начала приёма лекарства,
- Альдактон — мочегонное средство, выводящее из организма лишнюю жидкость, но сберегающее калий.
Важно понимать, что действие любого из перечисленных мочегонных препаратов на ослабленный злокачественным новообразованием организм может быть далёким от ожидаемого. Если одного диуретика недостаточно, лечащий врач может прописать комбинацию из нескольких фармакологических препаратов. В случае терапии на основе мочегонных препаратов важно пополнять запасы калия в организме. В противном случае пациент рискует нарушить процессы водно-электролитного метаболизма в собственном организме. Для предупреждения дефицита калия прописываются такие препараты, как Паналгин, Аспаркам, Калия-магния аспаргинат в таблетках, и Орокамаг.
Важно! Переизбыток калия так же опасен для здоровья пациента (особенно, в случае наличия злокачественных опухолей), как и дефицит этого вещества. Поэтому применять калий наравне с мочегонными препаратами следует исключительно по назначению лечащего врача.
В случае точной постановки рассматриваемого диагноза, лапароцентез производится уже не в целях обследования, а в рамках терапии. Однако назначается эта процедура только при напряжённом асците, или если должного эффекта не дал приём мочегонных препаратов.
Лапроцентез производится следующим образом:
- Больной располагается в сидячем положении, не зажимая живот,
- Врач определяет место прокола, затем вводим местное обезболивающее,
- После действие анестетика, при отступе на 2-3 см ниже пупка производится небольшой разрез тканей брюшины,
- В место разреза поступательными движениями вводится специальный иглоподобный аппарат — троакар, к которому затем присоединяется трубка для стекания экссудата,
- В случае, если троакар был введён корректно, жидкость выводится тонкой струйкой под естественным давлением брюшной полости. Важно учесть, что внутрибрюшное давление не должно меняться резко — это может привести к ухудшению состоянию пациента. Поэтому удаление экссудата производится медленно, и по мере откачки медсестра должна обеспечить стягивание живота больного бинтами или простынёй,
- По окончанию процедуры образовавшаяся рана не закрывается швами. Стерильная повязка накладывается поверх открытого прокола, иногда устанавливается дополнительный катетер для стекания жидкости, которая будет скапливаться в животе пациента после операции.
За один сеанс лапароцентеза можно удалить 5-10 литров экссудата. Однако в подобном случае возникает риск возникновения почечной недостаточности, поэтому пациенту вкалываются препараты, поддерживающие работу почек.
Лапарацентез невозможно провести, если пациент:
- Страдает об обширного образования спаек в органах брюшной полости,
- Обнаруживает признаки вздутия живота из-за выраженного метеоризма,
- Недавно перенёс операцию по удалению вентральной грыжи.
Рассматриваемая процедура производится в условиях амбулаторного лечения. Если дальнейшее состояние больного не вызывает у врачей опасения, он может быть отправлен домой. После лапарацентеза нельзя поднимать тяжести и совершать резкие движения. Пациент должен соблюдать постельный режим, но и двигаться — во избежание повторного накопления жидкости из-за лежачего образа жизни.
Немаловажным условием для лечения злокачественного асцита при раке является соблюдение диеты. Так как при скоплении в брюшной полости экссудата нарушается водный баланс, а при применении большинства мочегонных препаратов вымываются важные минеральные вещества, включая калий, в рацион пациента необходимо включить:
- Морковь,
- Запечённый картофель,
- Шпинат,
- Спаржу,
- Сухофрукты (особенно — изюм и курагу),
- Цитрусовые (особенно — грейпфрут),
- Овсяную кашу,
- Красные ягоды (землянику, малину, клубнику),
- Гранат,
- Виноград,
- Брокколи,
- Лук и чеснок,
- Нежирный творог (если нет непереносимости лактозы),
- Некрепкий зелёный чай в умеренных количествах.
Следует исключить из рациона:
- Мясо в любом виде, а также колбасы и сосиски,
- Любые животные жиры,
- Рыбу и морепродукты,
- Любые жаренные блюда,
- Фастфуд и жирную пищу,
- Соль в большом количестве,
- Сыры, жирное молоко и кисломолочные продукты,
- Сахар и сахарозаменители,
- Продукты, в состав которых входят дрожжи,
- Грибы всех видов,
- Кондитерские изделия,
- Бобовые,
- Любой уксус, кроме яблочного,
- Приправы и специи.
Диету при злокачественном асците необходимо разрабатывать, опираясь на основной диагноз то есть, онкологическое заболевание. Наличие любой опухоли определяет дополнительные противопоказания в плане употребления тех или иных продуктов, поэтому полные рекомендации в отношении диеты при асците может дать исключительно лечащий врач.
Помимо определённого рациона, пациенту надлежит придерживаться чёткого дневного распорядка. Принимать пищу необходимо не менее 3 раз в день, но небольшими порциями. Во избежание вздутия живота не рекомендуется наедаться перед сном.
Если выявлен асцит при онкологии, протекание основной болезни значительно осложняется, увеличивается риск летального исхода. Но сколько живут такие пациенты?
Благоприятность прогноза зависит от следующих факторов:
- Возраст пациента,
- Стадия онкологического заболевания,
- Стадия асцита,
- Наличие метастазов.
В случае ранней стадии рака, молодого возраста больного и своевременного обнаружения асцита на первичной фазе прогноз благоприятен. При вторичном асците выживаемость пациентов зависит от состояния почек.
Осложняется лечение заболевания при следующих факторах:
- Пожилой возраст больного,
- Наличие большого количества метастазов в брюшной полости и органах малого таза,
- Подверженность пациента гипотонии,
- Почечная недостаточность,
- Обнаружение асцита в поздней стадии (напряжённого асцита).
Максимальная продолжительность жизни таких пациентов — 2 года при регулярной терапии.
источник
Опасность онкологических заболеваний кроется не только в повреждении одного конкретного органа. Наличие злокачественного новообразования, вне зависимости от его дислокации, грозит появлением серьёзных осложнений по всему организму. Особенно интенсивно поражаются ближайшие к очагу опухолевого процесса в стадии метастазирования. К подобным осложнениям относится асцит брюшной полости.
Но что представляет из себя это заболевание? Каковы причины его возникновения? Как проходит диагностика асцита? Возможно ли полностью излечить или хотя бы купировать асцит при раке? Какой должна быть диета при этом заболевании? Благоприятен ли прогноз при онкологическом асците, и сколько живут с таким диагнозом?
Подробные ответы на каждый из приведённых выше вопросов вы сможете найти в нашей статье.
Асцитом в медицине называется патологическое скопление жидкости (экссудата) в брюшной полости пациента. Это болезненное состояние характеризуется непомерным вздутием живота, воспалением сосудов брюшины, отёчностью и желтизной кожных покровов. Тем не менее, при раке асцит возникает довольно редко. В случае онкологического поражения тканей организма человека, вероятность чрезмерного скопления жидкости в брюшной полости всего 10%.
Возникновение асцита возможно в случае онкологических заболеваний следующих типов:
- Рак эпителиальной ткани прямой и ободочной кишок (колоректальная опухоль);
- Рак желудка;
- Злокачественная опухоль толстой кишки;
- Гинекологическая онкология (рак яичников, матки);
- Злокачественные новообразования молочных желез;
- Рак печени;
- Злокачественное поражение поджелудочной железы.
Наибольшую опасность представляет асцит, возникающий при раке молочных желез или яичников. В случае этих онкологических заболеваний вероятность скопления лишней жидкости в животе повышается со стандартных 10% до почти критических 50%, причём смерть больной в большинстве случаев наступает именно из-за асцита.
Но чем опасно подобное вздутие живота при раке? Дело в том, что скапливающаяся в брюшной полости жидкость давит на диафрагму, заставляя её подниматься выше, из-за чего сдавливаются органы, располагающиеся в грудной клетке. Таким образом, угнетается дыхание больного, возникают проблемы с работой сердца, и, как следствие, с кровообращением. Также лишней жидкостью в животе оттесняются органы брюшной полости. Асцит является основной причиной возникновения сердечной и лёгочной недостаточности, а также нарушения обмена веществ при онкологическом заболевании.
При развитии асцита выделяются всего 3 стадии:
- Транзиторная. Характеризуется скоплением в животе около 400 мл лишней жидкости. Внешних признаков не наблюдается, состояние пациента стабильное, болей и вздутия живота практически нет;
- Умеренная. Количество жидких накоплений в брюшной полости доходит до 4 литров, наблюдается заметное вздутие живота. При вертикальном положении пациента замечается патологическое набухание нижней части брюшины. Если поместить больного в горизонтальное положение, наступает одышка, могут быть выраженные боли;
- Напряжённая.Тяжёлое состояние, при котором в животе пациента находится уже более 10-15 литров жидкости. В брюшной полости стремительно возрастает давление, из-за чего тормозится работа важных для жизнедеятельности органов.
Внимание! При онкологических заболеваниях асцит развивается стремительно. Буквально в течение недели транзисторная стадия болезни переходит в напряжённую. По этой причине при малейшем подозрении на асцит и появлении вздутия живота рекомендуется госпитализация пациента.
В организме здорового человека постоянно циркулирует лимфатическая жидкость. Её наличие необходимо для препятствия склеивания внутренностей. При этом уровень лимфы контролируется естественными внутренними процессами, и лишняя влага впитывается лимфатическими сосудами. Однако лимфовыводящая система, поражённая раковыми клетками, со своими функциями не справляется. Жидкость из брюшины не убывает, а напротив — накапливается вплоть до критического значения.
Кроме того, причинами асцита при раке являются:
- Обилие в брюшной полости кровеносных и лимфатических сосудов, что обеспечивает лёгкость передвижения по брюшине раковых клеток;
- Попадание клеток с изменённой структурой в брюшную полость во время хирургического иссечения;
- Метастазирование первичной опухоли;
- Повышение уровня холестерина у пациента;
- Недавно перенесённая процедура переливания плазмы крови;
- Наличие у пациента сахарного диабета;
- Почечная или сердечная недостаточность;
- Ослабленный онкологическим заболеванием иммунитет пациента.
Также причиной скопления лимфатической жидкости может стать химиотерапия. В терминальной стадии онкологического заболевания основной причиной асцита является общая интоксикация организма больного.
Если пациент страдает от рака печени, либо этот орган метастазирован, причина накопления жидкости в брюшной полости кроется в закупорке печёночных каналов и разрушении венозной системы печени. Асцит подобного рода развивается очень быстро и практически не лечится.
Диагностировать асцит на транзиторной стадии при раке довольно сложно. Процент лишней влаги в животе больного слишком низок, чтобы доставлять ощутимый дискомфорт. На более поздних стадиях заболевания обнаруживаются такие симптомы, как:
- Прогрессирующее вздутие живота;
- Абдоминальные давящие боли;
- Тошнота;
- Одышка;
- Отрыжка и изжога.
Подтвердить асцит, как диагноз, можно только посредством следующих исследований:
- УЗИ. Этот метод помогает обнаружить не только скопление жидкости в абдоминальном пространстве, но и метастазирование первичной опухоли в органы брюшной полости;
- Томография.С её помощью определяется точная дислокация и объём лимфатической жидкости;
- Лапароцентез.При местной анестезии в нижней части живота пациента делается прокол. Выкачивается небольшая часть экссудата и отправляется на анализы. При большом скоплении химический состав жидкости меняется.
Выкачивается небольшая часть экссудата и отправляется на анализы. При большом скоплении химический состав жидкости меняется.
Накопление экссудата в брюшной полости пациента, страдающего от онкологического заболевания — осложнение, приносящее массу дискомфорта и дополнительных мучений больному. Но при возникновении подобного вздутия живота при онкологии — чем помочь? Лечить асцит при раке необходимо единовременно с борьбой с самим онкологическим заболеванием. При этом необходимо приступить к лечению переизбытка экссудата в течение первых двух недель после обнаружения этого осложнения. В противном случае антираковая терапия не даст положительного результата.
Для лечения асцита при онкологическом заболевании предпринимаются следующие методы:
- Строгий режим питания и определённая диета;
- Приём фармакологических средств с мочегонным эффектом;
- Произведения лапароцентеза в амбулаторных условиях.
В случае возникновения асцита по причине рака кишечника положительным образом на выведение влаги из организма влияет химиотерапия. Однако при злокачественных новообразованиях в области яичников и матки должного эффекта химиотерапия не даст.
Для лечения скопления жидкости в брюшной полости при онкологическом заболевании в первую очередь прописываются мочегонные препараты. Однако действенным этот метод лечения будет только в том случае, если злокачественный асцит не был доведён до своей критической стадии.
В случае злокачественного асцита прописываются:
- Диакарб — препарат на основе ацетазоламида. Успешно всасывается желудочно-кишечным трактом, практически не имеет противопоказаний, однако самостоятельно увеличивать назначенную лечащим врачом дозу препарата категорически не рекомендуется;
- Фуросемид — диуретик с быстрым действием на основе одноимённого действующего вещества. Способствует естественному выведению из организма хлора и натрия;
- Верошпирон — фармакологический препарат на основе спиронолактона, воздействующего на кору надпочечников;
- Урегит, или этакриновая кислота — петлевой диуретик, действует уже через 2 часа после начала приёма лекарства;
- Альдактон — мочегонное средство, выводящее из организма лишнюю жидкость, но сберегающее калий.
Важно понимать, что действие любого из перечисленных мочегонных препаратов на ослабленный злокачественным новообразованием организм может быть далёким от ожидаемого. Если одного диуретика недостаточно, лечащий врач может прописать комбинацию из нескольких фармакологических препаратов. В случае терапии на основе мочегонных препаратов важно пополнять запасы калия в организме. В противном случае пациент рискует нарушить процессы водно-электролитного метаболизма в собственном организме. Для предупреждения дефицита калия прописываются такие препараты, как Паналгин, Аспаркам, Калия-магния аспаргинат в таблетках, и Орокамаг.
Важно! Переизбыток калия так же опасен для здоровья пациента (особенно, в случае наличия злокачественных опухолей), как и дефицит этого вещества. Поэтому применять калий наравне с мочегонными препаратами следует исключительно по назначению лечащего врача.
В случае точной постановки рассматриваемого диагноза, лапароцентез производится уже не в целях обследования, а в рамках терапии. Однако назначается эта процедура только при напряжённом асците, или если должного эффекта не дал приём мочегонных препаратов.
Лапроцентез производится следующим образом:
- Больной располагается в сидячем положении, не зажимая живот;
- Врач определяет место прокола, затем вводим местное обезболивающее;
- После действие анестетика, при отступе на 2-3 см ниже пупка производится небольшой разрез тканей брюшины;
- В место разреза поступательными движениями вводится специальный иглоподобный аппарат — троакар, к которому затем присоединяется трубка для стекания экссудата;
- В случае, если троакар был введён корректно, жидкость выводится тонкой струйкой под естественным давлением брюшной полости. Важно учесть, что внутрибрюшное давление не должно меняться резко — это может привести к ухудшению состоянию пациента. Поэтому удаление экссудата производится медленно, и по мере откачки медсестра должна обеспечить стягивание живота больного бинтами или простынёй;
- По окончанию процедуры образовавшаяся рана не закрывается швами. Стерильная повязка накладывается поверх открытого прокола, иногда устанавливается дополнительный катетер для стекания жидкости, которая будет скапливаться в животе пациента после операции.
За один сеанс лапароцентеза можно удалить 5-10 литров экссудата. Однако в подобном случае возникает риск возникновения почечной недостаточности, поэтому пациенту вкалываются препараты, поддерживающие работу почек.
Лапарацентез невозможно провести, если пациент:
- Страдает об обширного образования спаек в органах брюшной полости;
- Обнаруживает признаки вздутия живота из-за выраженного метеоризма;
- Недавно перенёс операцию по удалению вентральной грыжи.
Рассматриваемая процедура производится в условиях амбулаторного лечения. Если дальнейшее состояние больного не вызывает у врачей опасения, он может быть отправлен домой. После лапарацентеза нельзя поднимать тяжести и совершать резкие движения. Пациент должен соблюдать постельный режим, но и двигаться — во избежание повторного накопления жидкости из-за лежачего образа жизни.
Немаловажным условием для лечения злокачественного асцита при раке является соблюдение диеты. Так как при скоплении в брюшной полости экссудата нарушается водный баланс, а при применении большинства мочегонных препаратов вымываются важные минеральные вещества, включая калий, в рацион пациента необходимо включить:
- Морковь;
- Запечённый картофель;
- Шпинат;
- Спаржу;
- Сухофрукты (особенно — изюм и курагу);
- Цитрусовые (особенно — грейпфрут);
- Овсяную кашу;
- Красные ягоды (землянику, малину, клубнику);
- Гранат;
- Виноград;
- Брокколи;
- Лук и чеснок;
- Нежирный творог (если нет непереносимости лактозы);
- Некрепкий зелёный чай в умеренных количествах.
Следует исключить из рациона:
- Мясо в любом виде, а также колбасы и сосиски;
- Любые животные жиры;
- Рыбу и морепродукты;
- Любые жаренные блюда;
- Фастфуд и жирную пищу;
- Соль в большом количестве;
- Сыры, жирное молоко и кисломолочные продукты;
- Сахар и сахарозаменители;
- Продукты, в состав которых входят дрожжи;
- Грибы всех видов;
- Кондитерские изделия;
- Бобовые;
- Любой уксус, кроме яблочного;
- Приправы и специи.
Диету при злокачественном асците необходимо разрабатывать, опираясь на основной диагноз — то есть, онкологическое заболевание. Наличие любой опухоли определяет дополнительные противопоказания в плане употребления тех или иных продуктов, поэтому полные рекомендации в отношении диеты при асците может дать исключительно лечащий врач.
Помимо определённого рациона, пациенту надлежит придерживаться чёткого дневного распорядка. Принимать пищу необходимо не менее 3 раз в день, но небольшими порциями. Во избежание вздутия живота не рекомендуется наедаться перед сном.
Если выявлен асцит при онкологии, протекание основной болезни значительно осложняется, увеличивается риск летального исхода. Но сколько живут такие пациенты?
Благоприятность прогноза зависит от следующих факторов:
- Возраст пациента;
- Стадия онкологического заболевания;
- Стадия асцита;
- Наличие метастазов.
В случае ранней стадии рака, молодого возраста больного и своевременного обнаружения асцита на первичной фазе прогноз благоприятен. При вторичном асците выживаемость пациентов зависит от состояния почек.
Осложняется лечение заболевания при следующих факторах:
- Пожилой возраст больного;
- Наличие большого количества метастазов в брюшной полости и органах малого таза;
- Подверженность пациента гипотонии;
- Почечная недостаточность;
- Обнаружение асцита в поздней стадии (напряжённого асцита).
Максимальная продолжительность жизни таких пациентов — 2 года при регулярной терапии.
источник
Рак печени входит в пятерку лидирующих причин смертности от онкологических заболеваний, вместе с раком желудка, молочной железы, легкого и толстой кишки. Ежегодно во всем мире его диагностируют у 700 тысяч человек, около 600 тысяч больных погибают. В России ежегодное число вновь диагностированных случаев за последние 10 лет выросло с 3500 до 5000. Число смертей от рака печени в мире ежегодно растет на 3%. Мужчины болеют в 3 раза чаще, чем женщины. Метастазы в печени при злокачественных опухолях других органов встречаются примерно в 30 раз чаще, чем первичный рак (то есть такой, который изначально развился из печеночной ткани).
Под влиянием неблагоприятных провоцирующих факторов обычное обновление клеток печени нарушается, они начинают делиться бесконтрольно и быстро, не успевая достигнуть зрелого состояния. Рак печени может возникать как из-за мутации генов, спровоцированной вирусами гепатитов, так и в результате вызванного инфекцией хронического воспаления.
Можно выделить следующие основные разновидности злокачественных опухолей печени:
- Злокачественное новообразование, которое развивается из клеток паренхимы печени, называют гепатоцеллюлярной карциномой (ГЦК), или гепатоцеллюлярным раком печени. В одних случаях обнаруживается единственная опухоль, которая со временем увеличивается в размерах, и лишь на поздних стадиях начинает распространяться на другие части органа. При диффузной форме рака очагов много, и они находятся в разных частях печени. Такой вариант наиболее характерен в случаях, когда онкологическое заболевание развилось на фоне цирроза.
- Фиброламеллярная карцинома — разновидность гепатоцеллюлярного рака. Она составляет менее 1% от всех остальных подтипов, и ее важно распознать во время обследования. Такие опухоли обычно встречаются у женщин младше 35 лет.
- Если опухоль образуется из эпителия желчных протоков, то ее называют холангиокарциномой. Этот тип рака печени встречается в 10–20% случаев.
- Вторичный рак — это метастазы в печень опухолей, возникших в других органах. Чаще всего встречаются метастазы колоректального рака (из опухолей толстой и прямой кишки), что связано с особенностями кровотока. Реже опухолевые клетки происходят из легких, молочной железы, простаты и др. По своему строению метастатические очаги сходны с первичной опухолью.
- Редко в печени встречаются ангиосаркомы и гемангиосаркомы — злокачественные опухоли, развивающиеся из кровеносных сосудов. Они очень агрессивны и быстро распространяются в организме.
По частоте выявления рак печени занимает 5 место среди всех онкологических заболеваний у мужчин и 8 место — у женщин. Первичный, то есть тот, который изначально развивается из печеночных клеток (гепатоцеллюлярный рак печени), встречается довольно редко. Намного чаще в печени обнаруживают вторичный метастатический рак. Таких случаев выявляют в 20–30 раз больше, чем случаев первичного рака.
Известно несколько факторов риска рака печени. Так, установлена прямая взаимосвязь между гепатоцеллюлярной карциномой и хроническими вирусными гепатитами. До 80% людей, страдающих хроническим гепатитом В и С, заболевают карциномой печени в течение 20 лет после инфицирования. Именно из-за высокой распространенности этих вирусов в странах Азии и Африки первичный рак печени встречается там в несколько раз чаще, чем в Европе и США.
В России самая высокая заболеваемость печеночноклеточным раком зарегистрирована в Западной и Восточной Сибири. По статистике, средний возраст заболевших колеблется от 50 до 65 лет, и у мужчин эта опухоль встречается чаще.
Нередко злокачественная опухоль развивается как итог цирроза — патологического состояния, при котором нормальная ткань печени замещается фиброзной соединительной тканью. В свою очередь, причины цирроза бывают разными:
- Хронические вирусные гепатиты B и C.
- Неалкогольная жировая болезнь печени — довольно распространенное заболевание, риск которого повышен у людей с лишним весом.
- Первичный билиарный цирроз — заболевание, при котором разрушаются желчные протоки, в результате нарушается отток желчи, поражается ткань печени.
- Наследственный гемахроматоз — наследственная патология, при которой организм слишком сильно поглощает железо из пищи, и оно откладывается в разных органах, включая печень.
- Чрезмерное увлечение алкоголем приводит к алкогольному гепатиту, а затем к циррозу.
- Избыточная масса тела. Возможно, здесь играет роль повышенная вероятность развития неалкогольной жировой болезни печени.
- Сахарный диабет II типа. Такие больные зачастую имеют избыточный вес.
- Некоторые редкие заболевания: тирозинемия, дефицит альфа1-антитрипсина, порфирия кутанеа тарда, болезни накопления гликогена, болезнь Вильсона-Коновалова.
- Применение анаболических стероидов.
- Воздействие на организм некоторых токсичных веществ: афлатоксина (вырабатывается грибком, который поражает пшеницу, кукурузу, молотые орехи и другие продукты), винилхлорида (применяется для производства некоторых пластмасс), мышьяка (может быть загрязнена вода из скважин).
- Курение. У людей, которые бросили курить, риск снижается, но все же остается более высоким, чем у никогда не куривших.
Есть данные о том, что, видимо, существует небольшая связь между приемом гормональных контрацептивов и несколько повышенным риском рака печени. Но серьезных исследований, которым можно было бы полностью доверять, на эту тему не проводилось, поэтому пока нельзя что-либо однозначно утверждать.
И первичный, и вторичный рак печени имеют одинаковые признаки. Они неспецифичны именно для онкологических заболеваний, поэтому их легко спутать с другими заболеваниями печени — обострением хронического гепатита, желчнокаменной болезнью и пр. Ранние признаки злокачественной опухоли печени:
- ощущение дискомфорта из-за вздутия живота;
- тошнота, иногда рвота;
- запоры и поносы;
- сниженный аппетит;
- постоянное недомогание и усталость;
- снижение веса;
- иногда — озноб и повышение температуры.
Когда опухоль достигает достаточно больших размеров, она блокирует отток желчи из печени в кишечник. У пациента появляются признаки механической желтухи, это происходит из-за того, что желчь попадает из внутрипеченочных протоков прямо в кровь.
Более поздними признаками опухолевого процесса в печени является механическая желтуха — пожелтение кожи, слизистых и склер, зуд кожи, потемнение мочи и осветление стула. Эти симптомы также неспецифичны и обнаруживаются при любых затруднениях оттока желчи. Кроме того, на этом этапе у больных появляются постоянные ноющие боли в правом подреберье.
На поздних стадиях злокачественные новообразования печени приводят к развитию анемии, кровотечений из разных органов, скоплению жидкости в брюшной полости, отравлению организма продуктами распада желчных кислот.
Цирроз — это не онкологическое заболевание, но он является одним из главных факторов риска рака печени. Примерно в 70% случаев гепатоцеллюлярная карцинома развивается на фоне цирроза. У 3% больных циррозом ежегодно выявляют рак печени.
Циррозом называется заболевание, при котором нормальные клетки печени погибают и замещаются фиброзной соединительной тканью. Обычно этому предшествует алкогольный гепатит, неалкогольный стеатогепатит, хронические вирусные гепатиты B и C.
Метастазы в печени встречаются примерно в 30 раз чаще, чем первичный рак. Основная опухоль при этом находится в другом органе. Чаще всего в печень метастазирует рак толстой и прямой кишки, легких, молочной железы, желудка, поджелудочной железы, а также меланома и нейроэндокринные опухоли.
Вторичные очаги могут находиться в любой части печени. Иногда метастаз всего один, но у большинства пациентов они множественные, находятся в обеих долях.
При осмотре пациента с подозрением на рак врач может определить увеличение размеров печени, ее уплотнение или неоднородность поверхности. При прощупывании печени больной может ощутить небольшой дискомфорт. В ходе визуального осмотра легко обнаружить желтушное окрашивание кожи и склер, однако на ранних стадиях этих симптомов обычно не бывает.
Диагностика злокачественной опухоли стандартизована – необходимо получить не просто анализ клеток, но и исследовать под микроскопом кусочек опухолевой ткани. При изменениях в печени данная тактика подходит не всегда, во всяком случае, в клинических рекомендациях биопсии отводится определённая важная роль, но очередность её далеко не первая. На первый план в диагностике злокачественных новообразований печени выходят инструментальные высокотехнологичные исследования.
В Международной классификации болезней 10 пересмотра злокачественным опухолям печени присвоен код C22 — «злокачественное новообразование печени и внутрипеченочных желчных протоков». Эта рубрика включает семь подрубрик:
- C22.0 — печеночноклеточный рак (гепатоцеллюлярная карцинома);
- C22.1 — рак внутрипеченочных желчных протоков;
- C22.2 — гепатобластома;
- C22.3 — ангиосаркома;
- C22.4 — другие разновидности сарком (опухолей из соединительной ткани) печени;
- C22.7 — иные уточненные злокачественные опухоли печени;
- C22.9 — неуточненные злокачественные опухоли печени.
Рак печени с трудом поддается лечению, при метастазах прогноз обычно хуже.
Радикальным способом является удаление опухоли после предварительной химиотерапии. К хирургическому способу прибегают в тех случаях, когда опухоль локализована, не имеет внепеченочных метастазов, небольшого размера, не проросла кровеносные сосуды, а печеночная ткань не изменена циррозом. При этом можно удалить достаточно большую часть органа, так как печень обладает хорошей способностью к регенерации и уже через 6 месяцев способна полностью восстановить прежний объем. Но такие операции достаточно сложны технически и показаны не всем пациентам. После удаления части печени при раке выживаемость в течение 5 лет составляет не более 20%.
Химиотерапию, как самостоятельный способ борьбы с печёночноклеточным раком, применяют лишь в неоперабельных случаях. Она облегчает самочувствие пациентов. Химиотерапия оказывается более действенной и легче переносится, если препараты вводить непосредственно в печеночную артерию.
Лучевая терапия при злокачественных опухолях печени не используется. Она малоэффективна, а печень очень чувствительна к радиации, и пациенты тяжело переносят данный вид лечения. Из альтернативных способов лечения рака в последнее время все активнее применяют радиочастотную аблацию и криоаблацию, таргетную терапию нексаваром, введение этанола в опухолевые узлы, протонную терапию.
В Европейской онкологической клинике малотравматичные резекции печени и радиочастотная аблация метастазов печени проводятся учеником профессора Ю. И. Патютко – ведущим онкологом клиники, к.м.н. Андреем Львовичем Пылёвым.
Лечение рака печени это вообще одна из самых сложных задач в онкологии. Я это узнал, когда мне поставили диагноз T2N0M0 — вторая стадия рака печени в районном центре. Это было очень неожиданно, так как у меня кроме температуры и полной потери аппетита вообще не было никаких особенных симптомов не было. Врач мой хороший знакомый и по каким-то своим признакам он отправил меня на анализ крови на альфа-фетопротеин и на узи. По результатам он же посоветовал мне обратиться в хорошую частную онкологическую клинику. Я выбрал Европейскую. И абсолютно правильно сделал. Там меня дообследовали, выяснили, что очаг всего один, хоть и большой, а сама опухоль не выходит за пределы одной трети. Резекцию проводил доктор Пылёв. Прошло всё очень хорошо. По самочувствию — всё нормально. Знаю, что всё будет хорошо. Спасибо!
Рацион при злокачественных опухолях печени должен быть разнообразным, включать все необходимые питательные вещества, витамины и минералы, соответствовать функциональным возможностям печени. Недоедание — очень распространенная проблема при гепатоцеллюлярной карциноме, но ей далеко не всегда уделяют должное внимание. Из-за того что организм пациента не получает необходимые вещества, снижается качество жизни, ухудшается прогноз.
У таких больных нужно регулярно контролировать нутритивный статус. Им нужна специальная диета, максимально полноценная, но в то же время не оказывающая лишнюю нагрузку на печень. Пациент должен получать:
- Достаточное количество белка: 1–1,5 г на каждый килограмм массы тела.
- Достаточное количество жиров, не менее 50% которых должны иметь растительное происхождение.
- Достаточное количество углеводов.
Больным раком печени рекомендуется есть постное мясо, птицу, рыбу, молочные продукты, различные овощи и фрукты, злаки, бобы, крупы, оливковое и кукурузное масло. Из напитков разрешены соки, вода, молоко. Продукты необходимо готовить путем варки или запекания: жареное противопоказано. Нужно постараться полностью исключить соль: вместо нее используют различные специи. Запрещены консерванты, химические добавки, алкоголь. Если функция печени сильно нарушена, белковые продукты следует максимально ограничить.
Врачи ориентируются на показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение 5 лет с момента диагностики рака. Пятилетняя выживаемость зависит от стадии опухоли:
- При локализованной опухоли, ограниченной пределами органа (рак печени 3, 2 и 1 стадии) — 31% (при раке протоков печени — 15%).
- При опухоли, распространившейся на соседние органы и лимфоузлы (стадии IIIC и IVA) -11% (при раке протоков печени — 6%).
- При онкологии печени с метастазами — 3% (при раке протоков печени — 2%).
Так как основным фактором риска рака печени является инфекция — вирусные гепатиты B и C — то меры профилактики в первую очередь должны быть направлены на предотвращение заражения. Главные факторы риска: беспорядочные и незащищенные половые связи, инъекции нестерильными, использованными иглами.
Снизить риск заболеваний печени, в том числе онкологических, помогает отказ от вредных привычек, поддержание здорового веса, своевременное лечение и наблюдение у врача при гемохроматозе и других наследственных заболеваниях, которые повышают риск рака.
Главный принцип составления рациона при лечении рака печени, как, впрочем, и при любом другом раке — разнообразие, полноценность, натуральность. Это значит, что больному должны в полной мере доставаться все необходимые вещества и микроэлементы, необходимые для функционирования организма. При этом, еда должна как можно меньше нагружать поражённую печень. В таких условиях, меню пациента выглядит примерно так:
- Фрукты, ягоды, соки из них и овощи, кроме томатов — без ограничений. Особое внимание следует уделить свекле — очень полезному для печени продукту.
- Супы — молочные, крупяные, овощные.
- Продукты молочнокислого и смешанного брожения.
- Морская рыба и морепродукты.
- Белое мясо.
- Хлеб из пшеничной муки грубого помола.
- Злаковые хлопья, орехи, ростки зерен, травяные отвары и зеленый чай.
Главный врач Европейской клиники, врач-онколог, к.м.н.
источник