Одними из самых частых жалоб у больных с патологией желудочно–кишечного тракта (ЖКТ) являются диспепсические жалобы, что объясняет возросший интерес специалистов к способам их устранения. Проведенные во многих странах мира клинические исследования показывают, что синдром диспепсии присутствует у 25% населения .
В настоящее время выделяют органическую и функциональную (неязвенную, эссенциальную) диспепсию (НФД), для которой характерно отсутствие каких–либо заметных желудочно–кишечных, включая и пищевод, поражений.
Понятие функциональной диспепсии (согласно Римским критериям II) включает:
– ощущение боли ( субъективно воспринимаемой пациентом, как неприятные ощущения в подложечной области по срединной линии либо даже чувство «повреждения тканей») или дискомфорта, также локализованное в подложечной области по срединной линии (субъективно неприятное ощущение, которое не интерпретируется пациентом как боль и при более детальной оценке может включать в себя симптомы, указанные далее);
– чувство переполнения ( неприятное ощущение зедержки пищи в желудке, связанное или не связанное с приемом пищи);
– раннее насыщение ( чувство, что желудок переполняется сразу после начала еды независимо от объема принятой пищи, в результате чего прием пищи не может быть завершен);
– вздутие в эпигастральной области ( чувство распирания в подложечной области, которое необходимо отличать от видимого вздутия живота);
– тошноту ( ощущение дурноты и приближающейся рвоты).
В НФД входят следующие виды диспепсий:
– диспепсия, подобная дисмоторике;
При язвенноподобном варианте ведущим симптомом являются боли в подложечной области, которые беспокоят натощак, иногда во сне и проходят после приема пищи. При дискинетическом варианте жалобы свидетельствуют о нарушении моторики желудка (чувство переполнения или раннего насыщения). Рефлюксоподобная диспепсия характеризуется преобладанием рефлюксных симптомов (а именно – изжоги, отрыжки и срыгивания) над диспепсическими при отсутствии эндоскопических признаков эзофагита, при этом она рассматривается как часть симптоматического комплекса гастрозофагеальной рефлюксной болезни. Исходя из практики точное определение варианта НФД представляется сложным.
Сейчас все еще не совсем ясны причины возникновения НФД , в отличие от органической диспепсии, в основе которой лежит органическое поражение ЖКТ (панкреатит, желчно–каменная болезнь, холециститы, злокачественные поражения пищевода, желудка, поджелудочной железы, печени и др. и, конечно, гастроэзофагальная рефлюксная болезнь – ГЭРБ). Диспепсические нарушения при НДФ могут встречаться у пациентов с гиперпродукцией соляной кислоты, с кишечно–желудочным рефлюксом, повышенной висцеральной гиперчувствительностью желудка, с психологическими нарушениями или принимающих нестероидные противовоспалительные препараты, у больных с хроническим гастритом, причем уделяется внимание наличию инфицированности слизистой желудка Helicobacter pylori ( Нр), значение которого в развитии симптомов НФД остается на сегодняшний день спорным.
Единственным доказанным фактором, принимающим участие в патогенезе НФД , является нарушение моторики желудка и двенадцатиперстной кишки.
Диагноз НФД может быть поставлен при соблюдении 3 обязательных условий (по Римским критериям II): 1. Наличие у больного постоянных или рецидивирующих симптомов диспепсии (боли или ощущение дискомфорта, локализованные в зпигастрии по срединной линии), превышающие по своей продолжительности 12 недель в течение года. 2. При обследовании больного (включающем эндоскопическое исследование верхних отделов ЖКТ) не выявляется органических заболеваний, способных объяснить имеющиеся у него симптомы. 3. Отсутствие указаний на то, что симптомы диспепсии исчезают после дефекации или же связаны с изменением частоты и характера стула (то есть нет признаков симптома раздраженного кишечника – СРК).
Симптомы диспепсии наиболее часто встречаются у больных с доброкачественными язвами желудка и двенадцатиперстной кишки, СРК, ГЭРБ, раком желудка, что следует помнить при проведении дифференциального диагноза НФД с органической диспепсией. Безусловно, наряду с тщательным изучением жалоб пациента и сбором анамнеза важную роль играют результаты объективных методов исследования (клинические и биохимические анализы крови, общий анализ кала и анализ кала на скрытую кровь, ультразвуковое исследование, эзофагогастродуоденоскопия, в сомнительных случаях – эндоскопическое, рентгенологическое исследование, ультрасонография, при необходимости – компьютерная томография).
При выборе тактики лечения необходимо в первую очередь обращать внимание на симптомы диспепсии, которые более всего беспокоят пациентов и снижают качество их жизни. Таким образом, целью лечения является улучшение объективного и субъективного состояния больных. Последнее достигается путем устранения или уменьшения интенсивности, продолжительности и частоты появления клинических симптомов НФД. Лечебная программа при НФД включает устранение нервно–психических факторов и стрессовых ситуаций, нормализацию отношений в семье и на работе, рациональный режим труда и отдыха, в ряде случаев и рациональную психотерапию. Необходимо частое, дробное и необильное питание с исключением трудноперевариваемой и жирной пищи, прекращение курения, употребления спиртных напитков и, по возможности, нестероидных противовоспалительных препаратов. Существует большое количество вариантов медикаментозной терапии больных с НФД, включающих как монотерапию, так и различные комбинации препаратов.
Выбор того или иного сочетания зависит от вида диспепсии. Так, при язвенноподобном варианте рекомендуется назначение антисекреторных препаратов (Н 2 –блокаторы и блокаторы протонного насоса), прокинетиков и эрадикационная антихеликобактерная терапия. При неспецифическом варианте используются прокинетики и антациды, при рефлюксоподобной форме – антациды и антисекреторные препараты, а при дискинетическом – преимущественно прокинетики. В качестве дополнительной терапии используются ферментные препараты. Антацидные препараты используются очень часто для устранения симптомов диспепсии, причем зачастую пациенты принимают их без назначения врача. Такая популярность обусловлена способностью антацидных препаратов нейтрализовывать кислоту, выделенную обкладочными клетками слизистой оболочки в полость желудка, вследствие чего быстро устраняются или уменьшаются боли в эпигастральной области, изжога и другие диспепсические симптомы. Антисекреторные препараты довольно быстро устраняют боль и изжогу, возможно, в связи с их способностью ингибировать кислотообразование в желудке. Прокинетики нормализуют моторику пищеварительного тракта, что важно, так как у большинства больных с НФД симптомы диспепсии связаны с нарушением двигательной функции желудка и гастродуоденальной координации. К прокинетикам относятся блокаторы допаминовых рецепторов – метоклопрамид, домперидон (последний имеет преимущество перед метоклопрамидом, поскольку не проникает через гематоэнцефалический барьер и не вызывает у больных сонливость, усталость, беспокойство).
Прокинетик цизаприд действует через холинергическую систему (оказывает холинергическое действие), одновременноактивируя 5–НТ 4 –тип серотониновых рецепторов, вследствие чего более эффективно повышает тонус нижнего пищеводного сфинктера, усиливает перистальтику пищевода, уменьшает гастроэзофагеальный рефлюкс, повышает сократительную способность желудка, тонкой кишки, в то же время не оказывая влияния на центральную нервную систему. Вопрос о целесообразности проведения эрадикационной антихеликобактерной терапии остается спорным в связи с тем, что по результатам одних клинических исследований отмечено уменьшение частоты и интенсивности симптомов НФД после эрадикации Нр, в то время как другие специалисты подчеркивают незначительный положительный эффект от данной терапии, особенно учитывая отдаленные результаты лечения.
Ферментные препараты ( группа фармакологических средств, способствующих улучшению процесса пищеварения) очень часто используются в гастроэнтерологии. Применение их широко: от пациентов с основным показанием – синдромом мальдигестии/мальабсорбции (возникающим наиболее часто при хроническом гастрите с пониженной кислотообразующей функцией желудка, желчно–каменной болезни и дискенезии желчевыводящих путей, хроническом панкреатите, после хирургических вмешательств на желудочно–кишечном тракте) в качестве заместительной терапии, до здоровых лиц – при переедании и погрешностях в диете. Используются ферментные препараты и при НФД – в качестве вспомогательной терапии. В зависимости от состава выделяют панкреатические энзимы (представленные амилазой, липазой и трипсином), экстракты слизистой оболочки желудка (основное вещество – пепсин), растительные энзимы (папаин, грибковая амилаза, протеаза и др.), комбинированные препараты (панкреатин в сочетании с компонентами желчи, гемицеллюлазой либо с растительными энзимами, витаминами), дисахаридазы. Ферментные препараты, в состав которых дополнительно входят адсорбенты (симетикон или диметикон), более эффективно устраняют метеоризм, что значительно повышает качество жизни пациентов и успешно используется у больных с НФД. Отмечено, что основные составляющие препаратов животного происхождения– трипсин и липаза – инактивируются в кислой среде, и как следствие до попадания в двенадцатиперстную кишку может разрушиться до 92% липазы. Одновременное же назначение антацидных или антисекреторных препаратов может ослабить действие ферментного препарата. Поэтому привлекают внимание растительные и фунгальные энзимы, обладающие повышенной устойчивостью к кислой и щелочной средам. Кроме того, каждый отдел желудочно–кишечного тракта имеет свой уровень кислотности, и сочетание нескольких энзимов, действующих в разных диапазонах рН, обеспечивает пролонгированное комплексное действие препарата.
Так, комбинированный полиферментный препарат Юниэнзим с метилполисилоксаном (МПС) в 1 таблетке содержит грибковую диастазу (a–амилазу) (20 мг), папаин (30 мг) в сочетании с симетиконом (50 мг), активированным углем (75 мг) и никотинамидом (25 мг). Грибковая диастаза представляет собой фермент, полученный из культуры гриба Aspergillus oryzae , содержащий два типа амилаз: a–амилазу и b–амилазу, которые расщепляют крахмал, гидролизуют пептидные связи и глицериновые эфиры высокомолекулярных жирных кислот. Установлено, что она проявляет достаточно высокую активность в диапазоне рН от 3,5 до 7,0, а наивысшую – при 5. Папаин – это протеолитический фермент, полученный из сока плодов дынного дерева ( Carica Papaya ). Он способствует расщеплению белков, сходен по действию с ферментом пепсином, активен как в кислотной, так и в щелочной средах, наибольшую эффективность проявляет при рН 5–8. Интересно отметить, что полиферментные препараты, содержащие грибковую диастазу и папаин, действуют в диапазоне рН около 5 и изменяющаяся желудочная среда не влияет на их функции. Эти два фермента улучшают пищеварение, усиливая действие друг друга. Поскольку кислотность желудка после приема пищи приблизительно равна 5, полиферментные препараты будут особенно эффективны, если принимать их после еды. Никотинамид, витамин РР, действует как коэнзим при обмене углеводов, усиливает поток свободного и общего желудочного сока и нормализует двигательную функцию желудочно–кишечного тракта. Симетикон, иначе именуемый метилполисилоксаном (МПС), является пеногасителем (ослабляет поверхностное натяжение пузырьков газа в желудочно–кишечном тракте и способствует их объединению и выведению). Симетикон нейтрален, он не всасывается в ЖКТ, не влияет на желудочную секрецию и усвоение питательных веществ. Применение симетикона способствует устранению метеоризма, вздутия живота и отрыжки. Активированный уголь поглощает газ и слаборастворимые вещества. Он уменьшает объем кишечного газа, выделяющегося при ферментации поступающих с пищей углеводов, и таким образом устраняет метеоризм и вздутие живота. Противопоказаниями к применению комплексного ферментного препарата Юниэнзим с МПС являются: повышенная чувствительность к компонентам препарата, острый панкреатит, другие острые заболевания желудочно–кишечного тракта.
С целью оценки эффективности и переносимости препарата Юниэнзим с МПС у пациентов с функциональной диспепсией было проведено исследование . Включенных в исследование больных опрашивали о частоте и выраженности восьми основных симптомов: метеоризм, вздутие живота, отрыжка, боль в подложечной области, дискомфорт в животе, чувство переполнения живота, недомогание после еды, изжога. Из 100 пациентов полностью прошли исследование 91 человек. Пациенты получали препарат Юниэнзим с МПС по 1 таблетке 3 раза в день в течение двух недель. На 7–й и 14–й дни лечения пациентов повторно обследовали. Частотность и выраженность основных симптомов достоверно снизились в течение первой недели, а именно: метеоризма – на 50%, вздутия живота – 43,3%, отрыжки – 50%, боли в подложечной области – 70%, дискомфорта в животе – 70%, чувства переполнения живота – 55,6%, недомогания после еды – 60%. По окончании второй недели частотность и выраженность данных симптомов уменьшились еще больше (на 80–90% от первоначальных значений). Боль и тяжесть в подложечной области также продолжали уменьшаться, однако это уменьшение не было статистически значимым. На изжогу жаловалось незначительное количество пациентов, симптом был слабовыраженным. Тем не менее у этих пациентов отмечалось уменьшение изжоги к 7–му и 14–му дню. Общая оценка врачом эффективности лечения показала, что у 67% пациентов получены отличные результаты, у 28,6% – хорошие. 94,5% испытуемых переносили препарат хорошо и отлично. Плохой переносимости не наблюдалось. Нежелательные реакции наблюдались редко и были слабовыраженными. Полученные данные подтверждают высокую эффективность и хорошую переносимость полиферментного препарата Юниэнзим с МПС у пациентов с функциональной диспепсией, что позволяет рекомендовать его для лечения данной группы больных.
Опубликовано с разрешения администрации Русского Медицинского Журнала.
источник
Тяжесть в животе и вздутие – характерные симптомы, указывающие на патологию пищеварительного тракта. Эти признаки встречаются при заболеваниях желудка, кишечника, желчного пузыря и поджелудочной железы. Реже подобная симптоматика говорит о временном сбое в работе органов пищеварительного тракта. Грамотная диагностика позволяет выяснить причину такого состояния и подобрать верное лечение.
Все возможные причины можно условно разделить на две группы:
- Непатологические (функциональные). Связанные с некоторыми процессами в человеческом организме. Симптоматика уходит после устранения провоцирующего фактора.
- Патологические. Вызванные органическими изменениями в пищеварительном тракте. Симптомы уходят только после специфического лечения.
Выделяют несколько функциональных состояний, ведущих к появлению тяжести и вздутия живота. Во всех этих ситуациях не выявляется существенных нарушений в структуре органов пищеварительного тракта. Неприятные симптомы возникают на относительно короткий промежуток времени и бесследно исчезают после устранения фактора, вызвавшего их появление.
-
Погрешности в диете. Определенные продукты вызывают появление тяжести в эпигастральной области (проекции желудка) и вздутие живота. Такую симптоматику провоцирует цельное молоко, бобовые, некоторые фрукты (виноград) и овощи (капуста), блюда из дрожжевого теста, черный чай, газированные напитки и пр.
- Пристрастие к холодным блюдам. Такая пища замедляет работу желудочно-кишечного тракта и приводит к появлению неприятных симптомов (см. подробнее о правильном температурном режиме пищи).
- Особенности питания. Быстрые перекусы на ходу ведут к попаданию воздуха в пищевод и желудок, появлению вздутия, отрыжки, тяжести в эпигастрии.
- Переедание, в том числе при внезапной смене рациона (праздники, застолья). Употребление большого количества пищи перегружает пищеварительный тракт и ведет к появлению характерной симптоматики.
-
Беременность. После зачатия ребенка усиливается синтез прогестерона. Этот гормон приводит к расслаблению матки и других органов. Под влиянием прогестерона работа кишечника замедляется, пища застаивается, и возникают характерные симптомы. Тяжесть и вздутие живота отмечаются чаще во второй половине гестации.
- Менструация. Неприятные симптомы возникают за несколько дней до месячных и сохраняются в течение всего периода регулярных выделений. Появление тяжести в эпигастрии объясняется гормональными перестройками и расслаблением кишечника.
- Стресс. Нервное перенапряжение сказывается на функционировании всех внутренних органов, и пищеварительный тракт одним из первых реагирует на возникшую проблему. Тяжесть и вздутие живота также наблюдаются при бесконтрольном употреблении пищи, желании заесть стресс.
- Возраст. Чем старше человек, тем медленнее идет переваривание пищи и тем чаще возникают неприятные ощущения в эпигастрии.
- Курение. Никотин нарушает кровоснабжение кишечника, ведет к появлению тяжести и расстройствам стула.
- Избыточный вес. Метаболические нарушения замедляют работу пищеварительного тракта и ухудшают переваривание пищи.
Тяжесть в эпигастрии и вздутие живота могут быть признаками заболеваний пищеварительного тракта:
-
Гастрит с пониженной секрецией. Сопровождается болью в эпигастрии после еды, нарушением стула.
- Колит. Воспаление кишечника приводит к урчанию в животе, метеоризму, неустойчивому стулу.
- Патология желчевыводящих путей. Характеризуется болью в правом подреберье, диареей, желтухой.
- Заболевания поджелудочной железы. Нарушение экскреторной функции органа грозит расстройством стула, болью в эпигастрии и подреберье.
Точную причину можно будет выяснить после обследования.
Кратковременная тяжесть в эпигастрии и вздутие живота не опасны и специального лечения не требуют. Такие симптомы проходят после устранения провоцирующего фактора. Если состояние ухудшается или появляются сопутствующие жалобы, нужно обратиться к врачу.
-
боль в эпигастрии, вокруг пупка, в подреберье или боковых отделах живота;
- длительная изжога;
- затруднения при глотании пищи;
- длительные нарушения стула: упорная диарея или запор;
- повышение температуры тела;
- тошнота и рвота;
- снижение веса;
- появление примесей в кале (гной, кровь, остатки пищи).
Необходимую помощь может оказать терапевт, врач общей практики, гастроэнтеролог или абдоминальный хирург.
Для выявления причины неприятной симптоматики применяются такие методы:
-
Общеклинические исследования. В анализах крови и мочи можно отследить признаки воспаления. Копрограмма позволяет оценить работоспособность пищеварительного тракта и выявить нарушения.
- УЗИ органов брюшной полости. Помогает отследить изменения в желудке, кишечнике, поджелудочной железе, печени и желчевыводящих путях.
- Эндоскопические методы. ФГДС и колоноскопия позволяют выявить опухоли, язвы и иные изменения в просвете полых органов.
При подозрении на хирургическую патологию назначается диагностическая лапароскопия.
Коррекция состояния должна проводиться с учетом выявленной причины неприятной симптоматики. Самолечение недопустимо, особенно во время беременности, при лактации, в детском и пожилом возрасте.
Облегчить состояние до визита к врачу помогут такие меры:
-
Диета. Важно выяснить, какой продукт мог спровоцировать тяжесть и вздутие живота и убрать его из рациона. До стихания дискомфорта следует уменьшить объем блюд, исключить острую, жареную, жирную пищу.
- Питьевой режим. Исключается черный чай, газированные напитки, квас. Разрешается пить простую воду, травяные отвары.
- Двигательная активность. Получасовая прогулка после еды помогает избавиться от тяжести в эпигастрии и предупредить вздутие живота.
Если ситуация повторяется, необходимо обратиться к врачу.
-
Частое дробное питание. Гастроэнтерологи рекомендуют принимать пищу 5-6 раз в день с интервалом не более 4 часов.
- Последний прием пищи должен быть легким и пройти за 2-3 часа до сна.
- После еды не рекомендуется занимать горизонтальное положение. Лучшим вариантом будет неспешная прогулка. Серьезные физические нагрузки после еды запрещены.
- Во время еды не нужно торопиться. Важно тщательно пережевывать пищу, чтобы облегчить ее переваривание.
- Следует ограничить употребление жареной и жирной пищи. Не стоит добавлять в блюда большое количество соли, приправ, пряностей.
Точные рекомендации по питанию даст врач после выяснения диагноза. До заключения доктора предложенная диета поможет устранить неприятные симптомы и снизить риск развития осложнений.
-
ограничить употребление крепких спиртных напитков и уменьшить долю слабого алкоголя;
- отказаться от курения;
- не забывать о регулярных пеших прогулках;
- заниматься спортом или лечебной гимнастикой;
- не спать сразу после приема пищи;
- контролировать вес и сбросить лишние килограммы.
Для устранения тяжести в желудке и вздутия живота назначаются такие группы препаратов:
-
Ферменты. Способствуют перевариванию пищи.
- Прокинетики. Стимулируют работу желудочно-кишечного тракта.
- Адсорбенты. Помогают вывести токсины из кишечника. Назначаются с интервалом в 2 часа между другими лекарственными средствами.
- Спазмолитики. Помогают устранить боль в подложечной области.
- Препараты, снижающие газообразование в кишечнике.
- Средства для нормализации стула. В зависимости от характера сопутствующих нарушений подбираются слабительные или противодиарейные препараты.
- Пробиотики. Восстанавливают микрофлору кишечника и способствуют нормализации пищеварения.
По показаниям назначаются и иные средства, способствующие устранению основного заболевания.
Для устранения вздутия живота и сопутствующей тяжести в эпигастрии используются методы фитотерапии:
-
отвар ромашки, мяты;
- луковый настой;
- перемолотые семена расторопши;
- настой из семян майорана, тмина, тысячелистника, зверобоя, календулы (в разных сочетаниях и пропорциях);
- смесь из меда и яблочного уксуса.
Применение рецептов альтернативной медицины оправдано в комплексной терапии и не в ущерб медикаментозным средствам. Лечение только отварами и настоями трав не приносит желаемого эффекта.
Тяжесть в желудке и вздутие живота, не связанные с патологией пищеварительного тракта, легко купируются соблюдением диеты и сменой образа жизни. При заболеваниях ЖКТ необходима консультация врача и специализированная помощь.
источник
Гастрит сопровождают многие неприятные симптомы, в том числе вздутие живота и скопление неприятных газов в животе. Газообразование при гастрите порой доставляет серьезные неудобства носителю заболевания, причем не всегда возможно контролировать данное явление. Вздутие живота и газообразование при гастрите можно уменьшить, если следовать некоторым простым правилам. На сайте https://gastritinform.ru/будет рассказано как это сделать а также о том, как избавиться от повышенного газообразования при гастрите.
Газообразование в кишечнике, при котором нередко наблюдается вспучивание живота, по-научному принято называть метеоризмом. Это вполне нормальный процесс. У здорового человека за день выходит примерно 600 мл газов. Этот процесс совершается до 13-20 раз в день. Однако в случае метеоризма объем выходящего из кишечника газа сильно увеличивается и может достигать 3-4 л. Естественно, весь газ не может сразу выйти из кишечника, и в результате у человека распирает живот.
Многие считают, что газ, содержащийся в кишечнике – это сероводород. Но на самом деле, сероводорода в кишечном газе крайне мало, основную часть его составляют азот, углекислый газ, метан, кислород и водород.

Также присутствуют и пахучие соединения, такие, как метилмеркаптан, который в основном (наряду с сероводородом, аммиаком и скатолом) и придает кишечным газам неприятный запах. Большая часть газов в толстом кишечнике сосредоточена вдоль стенок, и заключена в пузыри, образующие пену.
Во время разговора, в процессе еды в желудочно-кишечный тракт через рот попадает воздух, а при распаде органических веществ образуются газы. Все эти процессы приводят к насыщению газами желудка и кишечника. Наполненный воздухом желудок сразу реагирует отрыжкой, болью и дискомфортом.
Многие люди не замечают в кишечнике повышенного газообразования. Признаки появляются постепенно и сопровождают постоянно. Пока они набирают силы, человек успевает привыкнуть к своему состоянию.
Важно реагировать уже на первые изменения в желудке:
- урчание кишечника;
- надутый живот;
- дискомфорт в области диафрагмы;
- пустая отрыжка после приема пищи (постоянная или повторяющаяся);
- метеоризм;
- присутствие запора или расстройства.
Обильная, порой несовместимая пища, попадая в желудок, поддается перевариванию с большим трудом. Вследствие этого процесса образуется скопление газов. Во время приема еды нельзя торопиться, тем более есть на ходу. В животе скапливается воздух, который, попадая в кишечник, становится виновником метеоризма, срыгивания, тяжести в желудке.
Причина газообразования при гастрите может крыться в непереносимости продуктов или отдельных компонентов. В большинстве случаев основанием увеличения газообразования являются патологии желудочно-кишечного тракта и расстройство его функциональных процессов.
Кишечные газы – это не просто пузырьки воздуха. Они представляют собой гнилостную массу с пенообразной структурой. В нормальном состоянии выделительная система выводит скопления из организма естественным путем. При дисфункции внутренних органов, эта пена скапливается в нижних отделах кишечника, причиняя дискомфорт и вызывая метеоризм.
Жирное и соленое способствует скоплению частиц пищи в кишках и препятствует их выведению. Со временем в ЖКТ образовываются целые камни из не переработанной еды. Они начинают гнить, выпуская в организм пузырьки газа. Здесь помогают пробиотики и сорбенты, впитывающие гнилостные частицы.
Правила здорового питания базируются на разделении еды. Нельзя смешивать белки и углеводы, жиры и фруктозу. Они мешают перевариванию друг друга, нейтрализуют большую часть полезных веществ. В некоторых случаях даже могут вызывать диарею. Для экстренной помощи ЖКТ рекомендуется принимать пребиотики.

Если заглатывать пищу большими кусками, то вместе с ней в организм попадает воздух. Он не выводится из тракта, а смещается в нижние отделы кишечника. Из-за этого возникает чувство тяжести, резкие боли в животе, рези, метеоризм. Такую тяжесть можно устранить прогулками или приемом ветрогонных препаратов.
Это могут быть антибиотики или анестетики. Часто вздутие и понос появляются после операции или общего наркоза при переломе, как реакция организма на вмешательство. Нейтрализовать их негативное действие на кишечный тракт помогут полезные бактерии, содержащиеся в пробиотиках.
Чрезмерное потребление алкоголя, курение на голодный желудок – всё это вызывает болезненное бурление в верхней части кишечника. Уменьшить дискомфортное ощущение тяжести поможет отказ от пагубных привычек и употребление препаратов для нормализации микрофлоры.
Лечение вздутия живота при гастрите народными средствами:
- пейте отвар тыквенных семян: он прекрасно расслабляет кишечник и выводит из него пену. Имеет существенный недостаток – может вызывать расстройства стула;
- в качестве аперитива к блюдам, пейте травяные чаи: лучший выбор – ромашка или шалфей. В качестве альтернативы подойдет отвар кунжута;
- сок лимона с имбирным чаем – сильнейший антисептик, который помогает нормализовать баланс микрофлоры: этот напиток нейтрализует гнилостные бактерии, создавая условия для нормальной жизни «полезных» микроорганизмов;
- сельдерей: в любом виде: вареный, жареный, сырой, помогает прочистить ЖКТ, активизировать моторику и вывести токсины. Универсальное средство для решения проблем кишечника;
- занимайтесь легкой гимнастикой: наклоны в сторону, «потягушки», самомассажи пупочной зоны разгладят мускулатуру и поспособствуют быстрому отхождению газов.
Прежде, чем лечить метеоризм, нужно установить причины вздутия. Помните, это явление может быть признаком серьезного заболевания и без консультации со специалистом не стоит заниматься лечением. В противном случае, возможны рецидивы или даже, ухудшение состояния здоровья. Таблетки от вздутия живота подбираются исходя из причины возникновения чрезмерного газообразования. В первую очередь, это препараты ветрогонного действия и средства, нормализующие микрофлору.
Под метеоризмом понимают повышенное скопление газов в области пищеварительного тракта. Он может проявляться и у достаточно здоровых людей вследствие переедания или употребления ряда продуктов, которые затрудняют переваривание пищи. При гастрите метеоризм — достаточно часто явление. Обладатели этого симптома часто чувствуют себя неуютно при других людях, ведь он может проявиться в любой момент.
Неприятный запах выделяемых из кишечника газов связан с содержанием в них сероводорода, скатола и индола. При гастрите сильно активизируются процессы гниения пищи. Из-за вредной микрофлоры в результате брожения выделяется чрезмерное количество газов, скопление которых приводит к появлению метеоризма.
Лечение гастрита избавляет и от всех симптомов. Повышенное газообразование хорошо убирается при помощи изменений в питании. Симптом не исчезнет, пока есть проблемы с микрофлорой желудка. А полное избавление от патогенной среды возможно только при излечении проблем слизистого слоя желудка. Самостоятельное лечение не столько опасно, сколько бесполезно. Существует довольно много разновидностей гастрита. Почти все они сопровождаются метеоризмом. Для эффективного лечения, надо знать точный вид заболевания.
Чтобы облегчить симптомы в домашних условиях, примите большую дозу активированного угля. Проявления гастрита хорошо снимаются при помощи белой глины, диметикона и полисорба. Эти вещества улучшают процессы всасывания и выведения газов из организма. Их прием временно решит проблему метеоризма.
Во время приступа метеоризма выпейте стакан подогретой минеральной воды. Поможет и настой из залитых кипятком мяты, валерьяны и фенхеля. При сильном вздутии живота скушайте чайную ложку порошка из семян моркови. . При гастрите пейте чай из мяты и ромашки. Ешьте больше укропа, фенхеля и кориандра. С метеоризмом хорошо справляются продукты с большим содержанием грубой клетчатки: крыжовник, виноград, щавель и капуста.
Вздутие живота вносит некий дисбаланс в работу нашего организма. Помимо физического дискомфорта (неприятного ощущения тяжести в желудке, резей и коликов) человек часто испытывает неловкость в окружении других людей. Острая форма гастрита и воспаление слизистой могут привести к вздутию, жидкому стулу или запору. Вдобавок ко всему при повышенной кислотности человек страдает от тошноты и изжоги. А при пониженной — от тошноты, сухости кожи и ломких ногтей.

Если живот вздулся непосредственно после сна — имеет место утренний метеоризм. Это довольно распространенное явление. Вмешательства не требует и проходит в течении нескольких часов после пробуждения. Брожения пищи во время сна можно избежать, если кушать минимум за 3 часа до отдыха. Женщины часто страдают от метеоризма в предменструальный период или во время беременности. Матка увеличивается в размерах и давит на органы брюшной полости. Вздутие живота может сопровождаться запором, диареей, тошнотой и рвотой, неприятным запахом изо рта.
Вздутие живота Если живот вздулся непосредственно после сна — имеет место утренний метеоризм. Это довольно распространенное явление. Вмешательства не требует и проходит в течении нескольких часов после пробуждения. Брожения пищи во время сна можно избежать, если кушать минимум за 3 часа до отдыха. Женщины часто страдают от метеоризма в предменструальный период или во время беременности. Матка увеличивается в размерах и давит на органы брюшной полости. Вздутие живота может сопровождаться запором, диареей, тошнотой и рвотой, неприятным запахом изо рта.
На процесс газообразования сильно влияет то, что мы едим. Вздутию живота способствует употребление сладкого. Симптом вздутия живота присутствует при большинстве заболеваний ЖКТ (например, при гастрите), гепатите, панкреатите, циррозе, опухолях и др. Провести диагностику и назначить лечение может только врач.
Если причина вздутия живота при гастрите кроется в неправильном питании, тогда необходима диета и подбор рациона. В зависимости от причины вздутия живота подбирается лечение. Для быстрого устранения дискомфорта подойдут такие медикаменты: пеногасители (Эспумизан), этеросорбенты (активированный уголь, смекта, энтеросгель). Они впитают содержимое желудка (бактерии, провоцирующие газообразование) и выведут из организма вместе с калом.
После проведения диагностики, врач может назначить препараты для восстановления микрофлоры желудка при дисбактериозе. В случае вирусного или инфекционного заболевания прописывается прием антибиотиков. Для профилактики метеоризма при гастрите отлично подойдет массаж живота. Его можно проводить самостоятельно в домашних условиях. Умеренные физические нагрузки так же благоприятно влияют на работу всего ЖКТ.
Часто причиной дискомфорта при гастрите, кроме боли и диспепсии, становится метеоризм или повышенное газообразование. Газы, образующиеся в желудке и кишечнике, вызывают болезненные ощущения. Обострение хронического гастрита сопровождается метеоризмом.
Основной и самой важной причиной развития метеоризма при гастрите признано неправильное питание. При употреблении в пищу продуктов, богатых крахмалом, клетчаткой, и у здорового человека появится урчание в животе. А при обострении гастрита желудок острее воспринимает углеводы и менее качественно их преобразует.
Особенное значение приобретает питание непосредственно перед физической нагрузкой. Фактор значительно усугубляется наличием гастрита: переваривание происходит медленнее, пища застаивается, подвергается брожению и происходит излишнее газообразование.
В первую очередь при вздутии и тяжести в животе при гастрите необходимо избавиться от большого количества воздуха в брюшной полости. Если вы обратитесь к специалисту, то он посоветует принимать определённые препараты для борьбы с этим недугом. Этими препаратами будут, как правило, средства с содержанием симетикона. Однако, в борьбе с вздутием может помочь также и активированный уголь или Смекта.
Среди обычных средств, которые помогут вам предотвратить проявления этих симптомов гастрита следует упомянуть банальные: тщательное пережёвывание пищи, избегание газосодержащих продуктов (среди которых следует отметить фасоль, отварной картофель, свежие овощи, а также всё, что варится в кипятке). Кроме того, нужно исключить и те продукты, в которых содержится сахарозаменители. Также для того, чтоб предотвратить возникновение вздутия при гастрите не нужно употреблять шоколад, а лучше полностью от него отказаться.
Если вы не страдаете гастритом, а вздутие живота и тяжесть в желудке у вас часты, но при этом отказ от всех вышеперечисленных продуктов для вас недопустим – просто занимайтесь спортом! Ведь при любой физической нагрузке, в том числе и прогулке на свежем воздухе любые неприятные ощущения исчезают сами по себе.
источник
Эпигастрия – это треугольная область, в которую входит верхняя часть живота, печень, желудок, легкие. Боль в эпигастральной области беспокоит многих людей, поэтому давайте разберемся, что может спровоцировать такой дискомфорт. В медицине насчитывается множество заболеваний, вызывающих боли эпигастрия, все они требуют своевременного и подобающего лечения.
Боли в области эпигастрия часто провоцирует гастрит – воспаление слизистой оболочки желудка. По статистике, больше половины людей со всего мира страдают различными формами гастрита.
Причиной гастрита в большинстве случаев является бактерия Helicobacter pylori. Реже гастрит может возникать из-за частого приема обезболивающих, чрезмерного употребления алкоголя, стресса, других болезней и состояний.
Многие люди с гастритом не имеют никаких симптомов. При наличии симптомов они могут включать:
- дискомфорт или боль в эпигастральной области;
- тошноту;
- рвоту;
- потерю апетита.
Если гастрит вызывает кровотечение из слизистой желудка, симптомы могут включать в себя:
- сбивчивое дыхание;
- головокружение и слабость;
- красную кровь в рвоте;
- черный стул;
- бледность.
Человек с любыми признаками или симптомами кровотечения в желудке должен немедленно обратиться к врачу.
Лечение болей эпигастрия при гастрите зависит от конкретной причины, которая вызвала это состояние.
Иногда достаточно перестать злоупотреблять алкоголем или прекратить прием обезболивающих. В других же случаях необходим прием антибиотиков для уничтожения бактерии H. pylori или других лекарств для снижения производства желудочной кислоты.
Поджелудочная железа вырабатывает инсулин и пищеварительные ферменты, которые помогают переваривать пищу. Панкреатит возникает, когда ферменты повреждают поджелудочную железу и это вызывает ее воспаление.
Поджелудочная железа © shutterstock
Наиболее распространенными причинами панкреатита являются камни в желчном пузыре, употребление алкоголя, генетические нарушения поджелудочной железы и прием некоторых лекарств.
Панкреатит может быть острым или хроническим.
Острый панкреатит проявляется:
- болями в области эпигастрия, которые иррадиируют в спину;
- лихорадкой;
- тошнотой и рвотой;
- учащенным сердцебиением;
- чувствительностью живота.
Симптомы хронической формы панкреатита включают тошноту, рвоту, потерю веса и изменение стула. Боль в эпигастрии может стать постоянной, хотя у некоторых людей боли нет вообще.
Люди с хроническим панкреатитом могут не иметь симптомов, пока у них не возникнут осложнения.
Лечение острого или хронического панкреатита может включать:
- пребывание в больнице для лечения обезвоживания с помощью внутривенных жидкостей;
- лекарства для снятия боли эпигастрия;
- антибиотики внутрь или через капельницу, если у вас инфекция поджелудочной железы;
- питание с помощью трубки или внутривенно, если вы не можете есть.
Легкий острый панкреатит обычно проходит через несколько дней после отдыха и лечения.
Лечение хронического панкреатита поможет облегчить боль, улучшить работу поджелудочной железы и справиться с осложнениями.
Возникновение болей в эпигастрии нередко свидетельствует о наличии язвы желудка – это рана на слизистой оболочке желудка.
Двумя наиболее распространенными причинами язв являются инфекция Helicobacter pylori и частый прием лекарств, известных как НПВП (обезболивающие).
Существует много мифов о язвенной болезни. Язвы не вызваны эмоциональным стрессом или острой пищей. Определенные продукты могут раздражать язву, которая уже есть, однако пища не является причиной язвы. – Американский колледж гастроэнтерологии
Тупая или жгучая боль в животе является наиболее распространенным симптомом язвенной болезни. Боль чаще всего возникает, когда желудок пуст, между приемами пищи или ночью. Боль может возникать и пропадать на несколько дней, недель или месяцев.
Менее распространенные симптомы могут включать:
- вспучивание;
- отрыжку;
- тошноту;
- плохой аппетит;
- рвоту;
- потерю веса.
Наиболее важные симптомы, которые вызывают язвы, связаны с кровотечением. Кровотечение из язвы может быть медленным и оставаться незамеченным или может вызвать опасное для жизни состояние.
Человеку требуется немедленная медицинская помощь, если у него :
- острая боль в животе, которая не проходит;
- кровь в стуле или стул черный;
- рвота с красной кровью или выглядит как «кофейная гуща»;
- обморок или слабость.
Эти симптомы могут быть признаками того, что язвенная болезнь вызывает опасное для жизни человека состояние.
Важной частью лечения язв является выявление причин, вызывающих их. Пациенты с язвами, вызванными НПВП, должны поговорить со своим врачом о других лекарствах, которые можно использовать для лечения боли.
Если человек заражен H. pylori, эту инфекцию следует лечить. Очень важно пройти полный курс лечения антибиотиками. Не менее важно убедиться, что инфекция уничтожена.
Желчный пузырь – это маленький, грушевидный орган, который хранит желчь и находится в верхней правой части живота, под печенью. Эпигастральные боли может вызывать желчнокаменная болезнь – блокировка желчными камнями желчного пузыря.
Камни в желчном пузыре © shutterstock
На текущее время исследователи не могут точно сказать, что вызывает образование камней в желчном пузыре. Врачи считают, что камни в желчном пузыре могут появиться, когда желчь содержит слишком много холестерина или билирубина, или же желчный пузырь опорожняется не полностью.
Когда желчные камни блокируют желчные протоки, они могут вызвать внезапную острую боль в правой верхней части живота. Эта боль называется желчной коликой.
Приступы желчной колики часто начинаются после приема тяжелой пищи и обычно происходят вечером или ночью. Если у вас был один приступ, скорее всего, последуют другие. Также может наблюдаться:
Обычно лечение желчных камней – это операция по удалению желчного пузыря. Иногда врачи могут использовать нехирургическое лечение, но в большинстве случаев требуется хирургическое вмешательство.
Желчный пузырь не является жизненно важным органом, а это значит, что человек может нормально жить без желчного пузыря.
Нередко, в подложечной области болит из-за диспепсии – расстройства желудка. Это не болезнь. Тем не менее, расстройство желудка может быть признаком некоторых заболеваний или состояний пищеварительного тракта.
Каждый год с диспепсией сталкиваются больше 25% людей. Фото © shutterstock
Диспепсия может быть случайной, хронической или функциональной. Расстройство желудка без очевидной причины известно как функциональная диспепсия.
Среди причин возникновения диспепсии выделяют:
- трудноусваиваемую пищу;
- переедания или очень быстрый прием пищи;
- злоупотребление кофеином, алкоголем или газированными напитками;
- стресс;
- курение.
Расстройство желудка не всегда связано с едой. Заболевания которые могут стать причиной дискомфорта в эпигастральной области:
- кислотный рефлюкс;
- гастрит;
- воспаление желчного пузыря;
- непереносимость лактозы;
- язвенная болезнь;
- рак желудка.
Иногда люди с расстройством желудка испытывают изжогу, но изжога и расстройство желудка являются двумя отдельными состояниями.
Диспепсия проявляется:
- дискомфортом и болями в области эпигастрия;
- быстрым насыщением во время еды;
- тяжестью в желудке после приема пищи;
- тошнотой;
- вздутием живота.
Лечение расстройства желудка зависит от причины и может включать прием определенных лекарственных препаратов, изменение рациона питания, психологическую терапию.
Если расстройство желудка длится более 2 недель, следует обратиться к врачу.
Боль в подложечной области может свидетельствовать о наличии злокачественного новообразования – рака. Недуг является распространенным онкологическим заболеванием, с которым чаще всего сталкивается мужской пол.
На начальной стадии развития, коварный недуг не проявляется сильной симптоматикой, из-за чего люди обращаются в медицинское учреждение слишком поздно.
Спустя некоторое время, рак проявляется:
- Болями эпигастрия;
- Тяжестью в желудке;
- Рвотой;
- Вздутием живота;
- Учащенным сердцебиением.
Многие даже не подозревают, что злокачественное новообразование проявляется схожей симптоматикой с другими недугами желудка. Поэтому, при проявлении первых признаков, нужно незамедлительно отправляться на диагностику.
Избавиться от рака можно лишь при помощи хирургического вмешательства, так как данный недуг устойчив к ионизирующим излучениям и химиотерапиям.
Чтобы предупредить коварное заболевание, человек должен правильно питаться, вести здоровый образ жизни и проводить регулярные обследования.
Определить, из-за чего возник дискомфорт в эпигастральной области, может лишь опытный специалист:
Острая боль эпигастрия может свидетельствовать о таких факторах и недугах:
- Различные травмы;
- Переедание;
- Чрезмерная физическая активность;
- Инфекционные поражения;
- Недостаточное количество пищи;
- Неподходящий климатический пояс;
- Аллергия;
- Стресс.
Эпигастральная боль не должна остаться без внимания, так как это может привести к непредвиденным последствиям и осложнениям. Поэтому, при первых проявлениях эпигастральных болей, следует незамедлительно посетить квалифицированного специалиста.
Дата пересмотра информации : 17 июля 2019 года.
- Национальный институт диабета, болезней органов пищеварения и заболеваний почек США – https://www.niddk.nih.gov/health-information/digestive-diseases/gastritis, https://www.niddk.nih.gov/health-information/digestive-diseases/pancreatitis, https://www.niddk.nih.gov/health-information/digestive-diseases/peptic-ulcers-stomach-ulcers/definition-facts, https://www.niddk.nih.gov/health-information/digestive-diseases/gallstones/treatment, https://www.niddk.nih.gov/health-information/digestive-diseases/indigestion-dyspepsia
- Национальный институт здравоохранения США – https://medlineplus.gov/chestpain.html
- Фонд медицинского образования Mayo – https://www.mayoclinic.org/diseases-conditions/gastritis/diagnosis-treatment/drc-20355813, https://www.mayoclinic.org/diseases-conditions/pancreatitis/symptoms-causes/syc-20360227, https://www.mayoclinic.org/diseases-conditions/gallstones/diagnosis-treatment/drc-20354220, https://www.mayoclinic.org/diseases-conditions/indigestion/symptoms-causes/syc-20352211
- Американский колледж гастроэнтерологии – https://gi.org/topics/peptic-ulcer-disease/
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Эпигастральная область является частью живота в верхней, средней области сразу под ребрами. Она имеет форму равнобедренного треугольника с основанием, которое проходит по нижним ребрам и вершиной под мечевидным отростком. Другое название этой области – подложечная, или эпигастрий. Боли различного характера, которые возникают при различной патологии внутренних органов, встречаются именно в эпигастрии.
В области правого подреберья находятся печень, желчный пузырь, правая почка, начальные отделы тонкого кишечника.
В левой подреберной области находятся селезенка, некоторые отделы толстого кишечника, левая почка, поджелудочная железа.
Эпигастральная область, где находится желудок, а также печень, двенадцатиперстная кишка, селезенка, поджелудочная железа, надпочечники, располагается в центре.
Боль справа под ребрами может быть ноющей или жгучей и может распространяться на грудь и спину. Такая боль может также быть признаком заболеваний различных органов и проявлением патологии процесса пищеварения: камни в желчном пузыре, язвенная болезнь и грыжа. Часто боли могут возникать после еды, и они могут перейти в хроническую форму.
Боли в эпигастральной области — это очень распространенный симптом. Если при этом появляется изжога, то это гастроэзофагеальная рефлюксная болезнь.
Боли в эпигастрии могут возникнуть во время беременности. Это вызвано гормональными изменениями, которые замедляют процесс пищеварения и из-за механических причин: живот становится больше, давление в брюшной полости возрастает и становится причиной дискомфорта. При повышенном давлении боли в эпигастральной области – тревожный симптом преэклампсии.
Люди испытывают различные уровни болезненности: от легкой до тяжелой. Неинтенсивная боль часто случается после еды, и она быстро проходит. Выраженная боль в эпигастральной области, которая еще при этом и отдает в грудь, шею, может быть настолько сильна, что мешает спать.
Другие симптомы, при которых эпигастральная область живота напряжена или болезненна: отрыжка, вздутие живота, спазмы и голодные боли. Иногда возникают тошнота, рвота, резкая потеря веса и плохой аппетит.
Боли в эпигастральной области — это не всегда проявление серьезного заболевания. Тем не менее, необходимо обратиться к врачу немедленно, если вы испытываете такие симптомы как:
- затрудненное дыхание,
- боли в области сердца,
- вздутие живота,
- кровь в стуле совместно с рвотой,
- лихорадка выше 38,
- боль в животе усиливается и/или перемещается в правую нижнюю обдасть.
Есть много причин, которые могут вызвать боли в эпигастральной области. Дивертикулит, непереносимость лактозы и ГЭРБ может вызвать этот симптом. Другой возможной причиной дискомфорта являются воспалительные заболевания и даже рак, который влияет на работу желудка и других органов пищеварения. В редких случаях болезни сердца тоже приводят к болезненности в эпигастральной области. Переедание, употребление острой и жирной пищи, алкоголя являются общеизвестными факторами, приводящими к тому, что эпигастральная область становится болезненной и в покое, и при исследовании. Слишком частый прием кофе приводит к расстройству желудка. Этот напиток также препятствует активности метаболизма ГАМК, которая является очень важной в плане успокоения желудочно-кишечного тракта (ЖКТ).
Еще некоторые заболевания, при которых возникает боль:
- Гастрит – это состояние, при котором слизистая оболочка желудка становится воспаленной и чувствительной.
- Пептическая язвенная болезнь – это открытые раны или язвы в слизистой оболочке желудка и в тонком кишечнике.
- Диспепсия или расстройство желудка.
- воспаление пищевода, также известное как эзофагит;
- грыжа пищеводного отверстия диафрагмы;
- панкреатит;
- дивертикулит;
- рак желудка;
- онкологические процессы в поджелудочной железе;
- гепатит;
- хронический кашель;
- растяжение мышц брюшного пресса;
- аневризма брюшной аорты;
- побочный эффект от приема лекарств.
При некоторых формах уретрита и других воспалительных заболеваниях тазовых органов иногда возникают боли в эпигастральной области, которые обычно сопровождаются лихорадкой и тошнотой.
Инфаркт миокарда и стенокардия – это те заболевания, которые тоже могут спровоцировать болезненность в эпигастральной области. При этом имеется эффект отраженной боли, которая может начинаться не только в области сердца, но и в плевре или спинномозговых нервах при различных болезнях.
При синдроме раздраженного кишечника боль длится довольно долго и связана со вздутием живота и изменением частоты стула или его консистенции. Обследование, как правило, проходит без дискомфорта или может вызвать умеренную болезненность или чувство растяжения.
Для язвенной болезни характерны острые или хронические грызущие или жгучие боли, особенно при несоблюдении диетических рекомендаций. Обычно боль усиливается ночью.
Панкреатит сопровождается острой болью, которая иррадиирует в спину. Это обычно сопровождается рвотой. При наклонении вперед болевой синдром уменьшается. Признаки этого заболевания различны, но включают желтуху, тахикардию, ригидность мышц живота, болезненность и изменение цвета кожи вокруг пупка или боковых поверхностей живота.
Перитонит — острая боль с признаками шока и напряженности. Это может усиливаться при кашле. Живот может быть доскообразным.
Желудочно-кишечная непроходимость сопровождается острыми коликообразными болями. Рвота приносит облегчение. Сопровождается растяжением и выслушиванием кишечных шумов.
При заболеваниях желчного пузыря диагностируется острая постоянная боль с рвотой, повышение температуры, локальная болезненность и ригидность. В некоторых случаях возможно пальпировать желчный пузырь.
Разрыв аневризмы аорты – это резкая боль, которая иррадиирует в спину или в пах. У пациента может быть сердечно-сосудистый коллапс. При этом смерть наступает в первые минуты или в первые часы.
Рак желудка чаще всего диагностируется у пациентов-мужчин, которым уже за 55 лет и которые курят. При запущенных случаях может иметь место потеря веса, рвота, гепатомегалия и дисфагия.
Боли в эпигастральной области также могут быть психосоматического происхождения.
Для того чтобы диагностировать основные причины, проводятся различные исследования. Использование современных технологий играет важную роль в достижении отличных результатов в обнаружении пораженного участка тела. Ниже приведены наиболее распространенные методы:
- Скорость или реакция оседания эритроцитов (СОЭ) — это недорогое и простое исследование, которое используется для обнаружения воспалительного процесса в организме.
- Анализ мочи проводится для выявления инфекции мочевыводящих путей и других сопутствующих заболеваний.
- Биохимический анализ крови проводится с целью определить функции печени и содержание панкреатических ферментов.
- Эндоскопия обычно проводится с целью оценки проблем, связанных с желудком и пищеводом. Этот тест также предоставляет возможность выполнения биопсии, которая обнаруживает нарушения, такие как воспаления, язвы и опухоли.
- Рентген и УЗИ брюшной полости делается для того, чтобы проверить органы брюшной полости (желудок, почки, кишечник, мочевой пузырь, печень и поджелудочную железу) для выявления обструкций или других патологий.
- МРТ и КТ являются очень полезными в раскрытии первопричины боли.
- ЭКГ проводится в тех случаях, когда боли в эпигастрии не связаны с болезнями ЖКТ. Этот тест помогает в диагностике инфарктов.
Большинство эпизодов болей проявляются сразу после употребления пищи. Профилактика включает в себя следующие мероприятия:
- Избегать переедания.
- Регулярно питаться.
- Есть небольшими порциями в течение дня.
- Тщательно пережевывать пищу.
- Избегать алкогольных напитков, особенно при приеме пищи.
- Не употреблять продукты, которые вызывают раздражение и даже расстройство желудка.
- Не ложиться сразу после еды, потому что это повлияет на переваривание пищи. Также это может привести к тому, что желудочная кислота двигается вверх в пищевод, вызывая изжогу.
- Ограничить потребление кофе и газированных напитков.
источник
Эпигастральная область находится пупочной зоной и мечевидным отростком грудины, ограниченная с левой и правой стороны среднеключичными линиями. Некоторые пациенты жалуются на болевые ощущения и дискомфорт в данном области, который мешает вести привычный образ жизни.
Дискомфорт в эпигастральной области – это состояние, которое может возникать у пациентов на фоне функциональной диспепсии. Как правило, неприятные ощущения в подложечной области могут сопровождаться следующими симптомами:
- Быстрое наполнение желудка. В данном случае человек ощущает чувство насыщения на начальном этапе приема пищи;
- Чувство насыщения в эпигастральной области может возникать независимо от приема пищи;
- Вздутие в подложечной области, сопровождающееся тошнотой и рвотой;
- Ощущение жжения – неприятное чувство жара, локализующееся в эпигастральной зоне.

Опоясывающие боли, сопровождающиеся тошнотой и рвотой, могут проявляться на фоне воспалительного заболевания поджелудочной железы — панкреатита. Чаще всего, неприятные ощущения возникают в эпигастрии после каждого приема пищи. При поражении головки поджелудочной железы болевой синдром локализуется в правой стороне живота.
При инфекционно-воспалительных процессах в области брюшина боль в подложечной области носит острый характер и может сопровождаться тошнотой, рвотой и лихорадкой. Неприятное чувство жжения и вздутия возникает при хиатальной грыже, которая характеризуется смещением в грудную полость нижнего отдела пищевода.
При воспалении аппендикса также отмечается болевой синдром в районе эпигастрии с одновременным напряжением мышц в левой нижней части живота. Болезненными ощущениями в подложечной части сопровождаются воспалительные явления в двенадцатиперстной кишке. При этом может возникать общая слабость, тошнота и рвота.
Острый болевой симптом в эпигастральной области является следствием язвы задней стенки желудка, при которой может происходить запрос содержимого в брюшную полость. При этом наблюдается «кинжальная» боль и высокая болезненность брюшных мышц.
Причинами эпигастрального дискомфорта может стать пищевое давление, запор и заболевания других внутренних органов. Например, при инфаркте миокарда появляются острые болевые приступы, которые локализуются не только в области эпигастрии, но и в районе сердца и лопаток. При воспалительных заболеваниях почек и легких дискомфорт в данной области также может наблюдаться.
При почечных коликах могут возникать постепенно усиливающиеся, приступообразные боли. Плеврит характеризуется болевыми ощущениями в грудной клетке, которые отдают в подложечную область. При этом может повышаться температура тела и наблюдаться общая слабость.

Среди лекарственных средств наибольшую эффективность при борьбе с дискомфортом в области эпигастрии проявляют прокинетики. Препараты данной группы усиливают частоту сокращений пищевода, ускоряют опорожнение желудка, благоприятно воздействуют тонус нижнего сфинктера пищевода и усиливают перистальтику 12-персной кишки. Основное действие прокинетиков основано на способности блокировать рецепторы дофамина, которые оказывают влияние на моторику желудочно-кишечного тракта. В отдельных случаях восстановить моторику ЖКТ можно только при помощи антихеликобактерной терапии.
Использование антацидных средств с высоким содержанием гидроксида алюминия и магния дает возможность нейтрализовать кислое содержимое и купировать симптомы метеоризма.
Хороший эффект для устранения эпигастральных болей дает прием кислотосупрессивных препаратов. Антагонисты Н2-рецепторов гистамина способствуют быстрому устранению таких симптомов, как вздутие, жжение, тяжесть и болевой синдром в эпигастральной области.
источник

 Погрешности в диете. Определенные продукты вызывают появление тяжести в эпигастральной области (проекции желудка) и вздутие живота. Такую симптоматику провоцирует цельное молоко, бобовые, некоторые фрукты (виноград) и овощи (капуста), блюда из дрожжевого теста, черный чай, газированные напитки и пр.
Погрешности в диете. Определенные продукты вызывают появление тяжести в эпигастральной области (проекции желудка) и вздутие живота. Такую симптоматику провоцирует цельное молоко, бобовые, некоторые фрукты (виноград) и овощи (капуста), блюда из дрожжевого теста, черный чай, газированные напитки и пр. Беременность. После зачатия ребенка усиливается синтез прогестерона. Этот гормон приводит к расслаблению матки и других органов. Под влиянием прогестерона работа кишечника замедляется, пища застаивается, и возникают характерные симптомы. Тяжесть и вздутие живота отмечаются чаще во второй половине гестации.
Беременность. После зачатия ребенка усиливается синтез прогестерона. Этот гормон приводит к расслаблению матки и других органов. Под влиянием прогестерона работа кишечника замедляется, пища застаивается, и возникают характерные симптомы. Тяжесть и вздутие живота отмечаются чаще во второй половине гестации. Гастрит с пониженной секрецией. Сопровождается болью в эпигастрии после еды, нарушением стула.
Гастрит с пониженной секрецией. Сопровождается болью в эпигастрии после еды, нарушением стула. боль в эпигастрии, вокруг пупка, в подреберье или боковых отделах живота;
боль в эпигастрии, вокруг пупка, в подреберье или боковых отделах живота;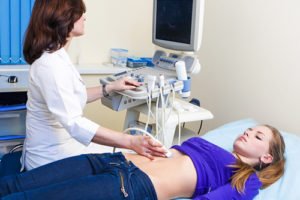 Общеклинические исследования. В анализах крови и мочи можно отследить признаки воспаления. Копрограмма позволяет оценить работоспособность пищеварительного тракта и выявить нарушения.
Общеклинические исследования. В анализах крови и мочи можно отследить признаки воспаления. Копрограмма позволяет оценить работоспособность пищеварительного тракта и выявить нарушения. Диета. Важно выяснить, какой продукт мог спровоцировать тяжесть и вздутие живота и убрать его из рациона. До стихания дискомфорта следует уменьшить объем блюд, исключить острую, жареную, жирную пищу.
Диета. Важно выяснить, какой продукт мог спровоцировать тяжесть и вздутие живота и убрать его из рациона. До стихания дискомфорта следует уменьшить объем блюд, исключить острую, жареную, жирную пищу. Частое дробное питание. Гастроэнтерологи рекомендуют принимать пищу 5-6 раз в день с интервалом не более 4 часов.
Частое дробное питание. Гастроэнтерологи рекомендуют принимать пищу 5-6 раз в день с интервалом не более 4 часов. ограничить употребление крепких спиртных напитков и уменьшить долю слабого алкоголя;
ограничить употребление крепких спиртных напитков и уменьшить долю слабого алкоголя; Ферменты. Способствуют перевариванию пищи.
Ферменты. Способствуют перевариванию пищи. отвар ромашки, мяты;
отвар ромашки, мяты;