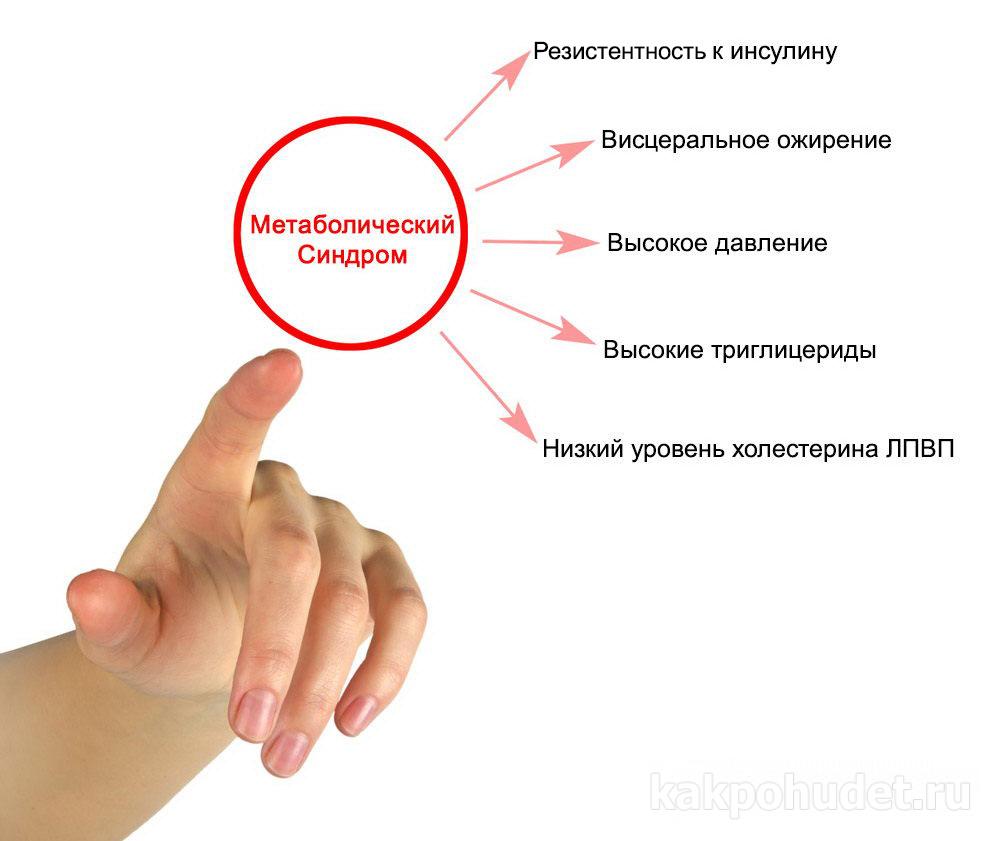
Понятие «метаболический синдром» объединяет в себе целый ряд состояний – чрезмерное накопление жира в области передней брюшной стенки (абдоминальное ожирение), стойкое повышение артериального давления (артериальную гипертензию), снижение чувствительности тканей организма к инсулину и повышение уровня этого гормона в крови. Это так называемая болезнь цивилизации, которую по праву считают практически пандемией XXI века – ею страдает до 21 % взрослого населения России, причем женщины – в 2 раза чаще мужчин. В странах Запада заболеваемость метаболическим синдромом еще выше – симптомы его определяются у каждого третьего человека молодого возраста и у 45 % пациентов возрастом старше 60 лет.
Опасно данное состояние тем, что оно значительно повышает риск развития сердечно-сосудистых заболеваний и сахарного диабета, а значит, при отсутствии лечения приводит к преждевременной смертности.
Из нашей статьи вы узнаете о том, почему возникает метаболический синдром, какими симптомами он проявляется, а также о принципах диагностики и тактике лечения этого состояния, в числе мероприятий при котором важную роль играют и методы физиотерапии.
В развитии метаболического синдрома нельзя выделить какую-то одну причину, которая могла спровоцировать этот процесс. Как правило, он возникает в результате воздействия на организм двух или более факторов, причем воздействие это должно осуществляться продолжительное время, а не быть разовым. Итак, основными причинами метаболического синдрома являются:
- наследственная предрасположенность (доказано, что у лиц, страдающих этой патологией, имеют место изменения (то есть, мутации) определенных генов);
- гиподинамия (малоподвижный образ жизни приводит к замедлению обмена веществ, а значит, провоцирует набор женщиной веса (развитие ожирения) и снижение чувствительности периферических тканей организма к гормону инсулину);
- вредные пищевые привычки (прежде всего речь идет о переедании в целом и употреблении в пищу большого количества жирных продуктов; жиры способны негативно воздействовать на структуру клеточной стенки, снижая чувствительность клетки к инсулину);
- психоэмоциональные стрессы (нагрузки на нервную систему ведут за собой нарушение ее функций, в частности, регуляторную; в результате этого нарушается как производство гормонов, так и реакция клеток организма на них);
- гормональные расстройства (у женщин при уменьшении концентрации эстрогена и повышении уровня тестостерона в крови нарушаются процессы нормального отложения жиров (они откладываются не «по женскому», а «по мужскому» типу), неправильно работает сердечно-сосудистая система, в результате чего возникает артериальная гипертензия);
- прием лекарственных препаратов, являющихся антагонистами гормона инсулина (пероральных гормональных контрацептивов, гормонов щитовидной железы, глюкагона и стероидных гормонов; они приводят к снижению поглощения глюкозы тканями, из-за чего развивается нечувствительность последних к инсулину);
- артериальная гипертензия, существующая уже длительное время, нелеченная (приводит к нарушениям кровообращения в периферических тканях, что вызывает нечувствительность их к инсулину);
- синдром обструктивного сонного апноэ (состояние, при котором во сне у человека развиваются кратковременные остановки дыхания; приводит к кислородному голоданию тканей головного мозга и гормональным расстройствам).
Запускают патологический процесс гиподинамия и неправильное питание. Они приводят к снижению чувствительности рецепторов, которые взаимодействуют с инсулином.
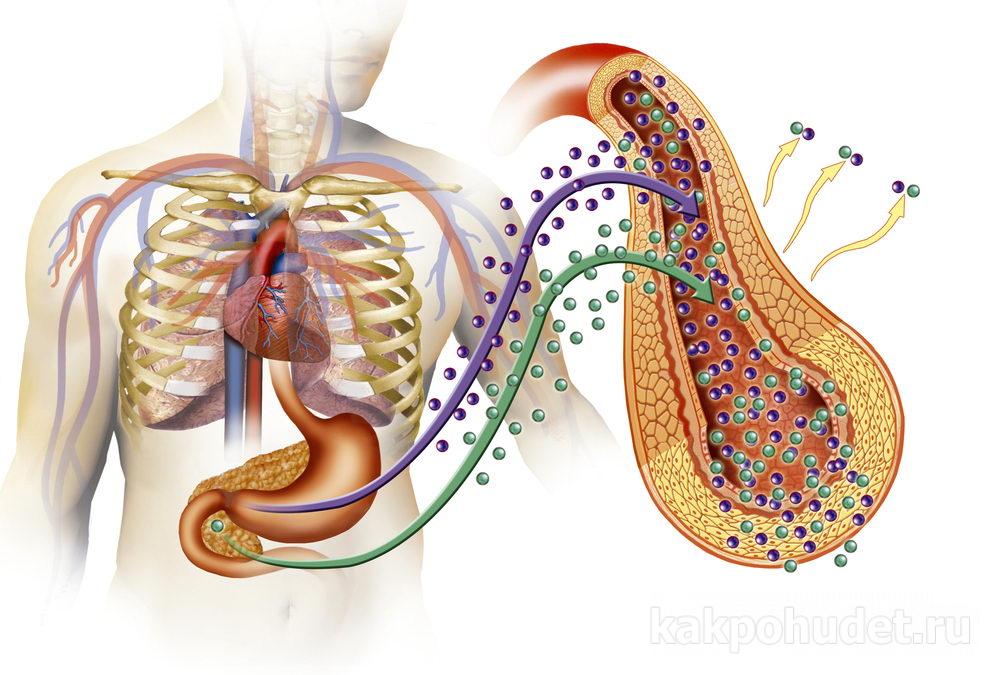
Чтобы обеспечить нечувствительные к инсулину клетки глюкозой, поджелудочная железа стремится выработать больше этого гормона, в результате чего повышается его уровень в крови – гиперинсулинемия. Это не безобидное состояние – результатом его становятся нарушения обмена жиров и работы сосудов, развивается ожирение и повышается артериальное давление.
Глюкоза не усваивается клетками организма, избыток ее остается в крови, что носит название «гипергликемия». Нарушение равновесия концентрации глюкозы вне клетки и внутри ее способствует нарушению обмена веществ и появлению свободных радикалов, основным неблагоприятным эффектом которых является повреждение оболочки клеток и преждевременное их старение.
Болезнь не начинается остро – на раннем этапе она протекает исподволь, практически бессимптомно снаружи, но весьма активно внутри организма – даже при отсутствии внешней симптоматики обменные нарушения в клетках все более и более прогрессируют.
Главными симптомами метаболического синдрома являются:
- повышенная масса тела, сопровождающаяся скоплением подкожной жировой клетчатки в области передней брюшной стенки; окружность талии при этом будет более 80 см;
- чрезмерно хороший аппетит, избирательность в пище (постоянно хочется сладкого);
- сухость во рту, жажда;
- склонность к запорам;
- повышение артериального давления до 140/90 мм рт. ст. и более, частое, протекающее незаметно (определяется случайно) или же с головной болью и головокружением;
- приступы сердцебиения, тахикардия;
- боли в области сердца;
- выраженная общая слабость, быстрая утомляемость, раздражительность;
- повышенная потливость, особенно ночью;
- одышка при физической нагрузке;
- усиленный рост волос в нетипичных для женщин местах – на лице, конечностях, в области груди;
- нерегулярный менструальный цикл;
- неспособность к зачатию (беременность не наступает в течение 12 месяцев половой жизни без предохранения).
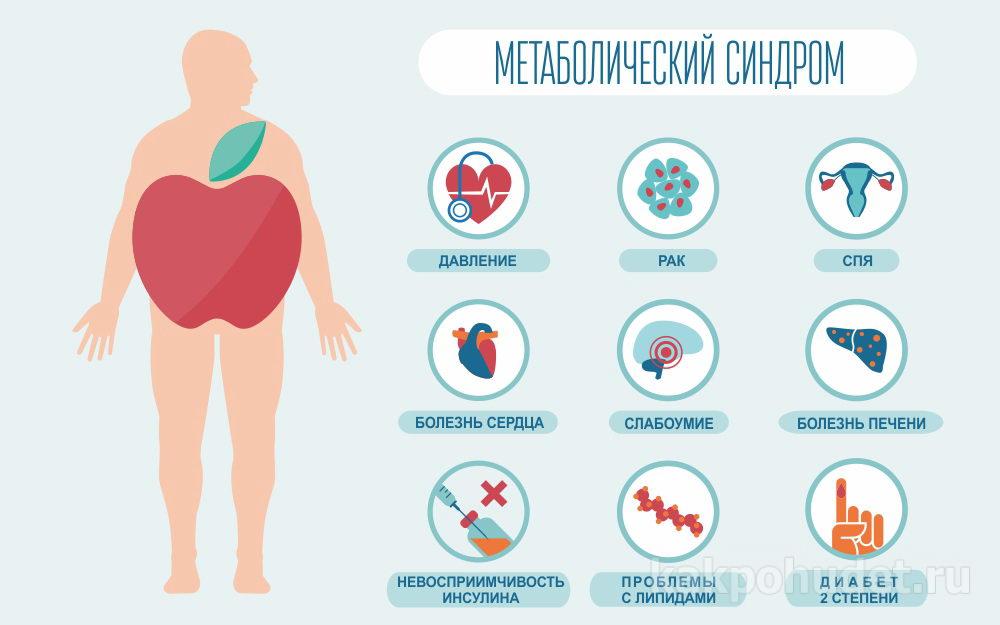
При отсутствии адекватного своевременно начатого лечения метаболический синдром может развиться в серьезные заболевания, которые нередко становятся и причиной летального исхода пациентов:
- инфаркт миокарда и другие формы ишемической болезни сердца;
- сахарный диабет;
- острые нарушения мозгового кровообращения (инсульты);
- подагра;
- вторичный иммунодефицит, на фоне которого часто развиваются бронхиты, пневмонии и другие инфекционные заболевания;
- синдром обструктивного сонного апноэ.
В постановке диагноза очень важную роль играют жалобы больной, а также анамнез ее заболевания и жизни (особенно наследственная предрасположенность к болезням сердца, сахарному диабету, ожирению), а также акушерско-гинекологический анамнез – когда впервые начались менструации, их обильность, продолжительность, регулярность, длина цикла, перенесенные «женские» заболевания, количество беременностей и как протекали и так далее. Полученные в результате опроса данные уже натолкнут врача на мысли о метаболическом синдроме.
Объективное обследование, которое является следующим этапом диагностического поиска, покажет избыточную массу тела, чрезмерную толщину подкожной жировой клетчатки в области передней брюшной стенки и других частей тела, а также возможно повышенное артериальное давление.
Подтвердить или опровергнуть диагноз помогут следующие методы диагностики:
- биохимический анализ крови (холестерин, липопротеиды высокой и низкой плотности, триглицериды, глюкоза крови, мочевая кислота);
- коагулограмма (показатели свертывающей системы крови при данной патологии, возможно, будут повышены);
- тест толерантности к глюкозе (определяют уровень сахара в крови натощак, затем предлагают пациентке выпить раствор глюкозы и через 2 часа повторяют исследование; перед анализом и в течение 2 часов после употребления раствора глюкозы не следует есть, пить, курить);
- определение уровня в крови гормонов щитовидной железы, инсулина, лептина и других при необходимости;
- электрокардиография;
- холтеровское мониторирование ЭКГ;
- холтеровское мониторирование артериального давления (с целью проследить, в каких условиях оно повышается и каковы суточные колебания этого показателя);
- УЗИ сердца или ЭхоКГ;
- полисомнография (с целью диагностики синдрома обструктивного сонного апноэ);
- биоимпедансометрия (метод диагностики, позволяющий определить содержание в организме жировой и мышечной ткани, а также жидкости);
- консультации профильных специалистов – эндокринолога, гинеколога, кардиолога и при необходимости других.
Чтобы составить индивидуальный план питания, учесть индивидуальную потребность пациентки в питательных веществах и килокалориях, используют метод непрямой калориметрии, позволяющий оценить основной обмен конкретного организма.
Комплекс лечебных мероприятий при метаболическом синдроме объединяет в себе немедикаментозные, лекарственные и физиотерапевтические методики.
Оно осуществляется в 3 направлениях.
- Борьба с гиподинамией – ежедневные, минимум получасовые физические нагрузки. Оптимальные варианты – плавание, ходьба, езда на велосипеде, волейбол, в зимнее время – прогулки на лыжах.
- Диета – идеально, если пищевые рекомендации будут даны специалистом-диетологом после расчета им показателя основного обмена пациента; если такой возможности нет, следует придерживаться основных правил питания:
- частое (5-6 раз в день) дробное (маленькими порциями) питание;
- не голодать;
- исключить из рациона легкоусвояемые углеводы, жирные, высококалорийные продукты;
- ограничить потребление поваренной соли до 5 г в сутки (отказаться от соленостей и копченостей, не досаливать пищу дополнительно – достаточно той соли, которая природно входит в состав продуктов);
- в питании сделать акцент на продукты растительного происхождения – фрукты, овощи, зелень – употреблять их в количестве не менее 400 г в сутки;
- также в свободном количестве разрешены зерновые, особенно каши;
- что касается способов приготовления пищи, предпочтительны варка, запекание, паровые блюда.
- Психологическая помощь (возможны как индивидуальные, так и групповые занятия с психологом с применением всех возможных психологических методик).
Первые 2 пункта в комплексе обеспечат больной постепенное снижение веса. Важно знать, что резкое похудение не пойдет ей на пользу, а, напротив, может усугубить течение заболевания. Оптимальным при метаболическом синдроме считается похудение на 1.5-2.5 кг в месяц.
Этот вид терапии включает в себя прием одного или нескольких лекарственных препаратов в зависимости от особенностей клинической картины заболевания конкретной пациентки. Могут быть использованы следующие препараты:
- ингибиторы липаз (препараты, которые активизируют обмен веществ и угнетают процессы всасывания липидов стенкой кишечника – применяются для лечения ожирения; одним из наиболее известных лекарственных средств данной группы является орлистат (Ксеникал));
- бигуаниды (метформин), глитазоны (розиглитазон) – средства, повышающие чувствительность клеток организма к инсулину – при инсулинорезистентности;
- ингибиторы АПФ (лизиноприл, рамиприл, моэксиприл и прочие), сартаны (валсартан, лозартан), бета-блокаторы (карведилол, бисопролол), антагонисты кальция (амлодипин), диуретики (спиронолактон, торасемид)
и другие гипотензивные препараты – назначаются при стойком повышении артериального давления; - статины (ловастатин, аторвастатин) и фибраты (фенофибрат) – применяются с целью нормализации жирового состава крови при повышенном уровне холестерина в ней или другого рода дисбалансе.
Для лечения синдрома обструктивного сонного апноэ может быть использована СРАР (или сипап)-терапия. Это специальное устройство с маской, которую больной надевает на лицо на период сна. Аппарат подает постоянный поток воздуха в дыхательные пути, что препятствует их спадению и улучшает снабжение органов и тканей кислородом.
Физические методы лечения активно применяются в терапии лиц, страдающих метаболическим синдромом. Они оказывают следующие эффекты:
- корригируют работу вегетативной нервной системы;
- нормализуют жировой и углеводный обмен;
- успокаивают центральную нервную систему;
- снижают артериальное давление.
Больным могут быть назначены следующие методики физиолечения:
- амплипульстерапия трансцеребральная;
- транскраниальная электроанальгезия;
- трансцеребральная УВЧ-терапия;
- гальванизация головного мозга;
- электромиостимуляция;
- теплые пресные ванны;
- хлоридно-натриевые ванны;
- озоновые ванны;
- кислородные ванны;
- контрастные ванны;
- воздушные ванны;
- углекислые ванны;
- радоновые ванны;
- электросон;
- электрофорез седативных препаратов;
- аэротерапия;
- гелиотерапия;
- талассотерапия;
- шотландский душ;
- бани;
- вакуум-градиентный массаж;
- влажные укутывания;
- гидроколонотерапия;
- прием минеральных вод;
- сегментарная баротерапия;
- вибровакуумтерапия.
Противопоказаниями к физиолечению являются:
- ишемическая болезнь сердца III, IV ФК;
- тяжелая гипертоническая болезнь;
- сахарный диабет с осложнениями (ангиопатией, энцефалопатией, ретинопатией и другими);
- декомпенсированный сахарный диабет.
Применяют исключительно щадящие методики, а интенсивные тепловые воздействия и световые процедуры не используют.
Больные, не имеющие противопоказаний (они аналогичны таковым для проведения физиотерапевтических процедур), могут быть направлены на санаторно-курортное лечение. Предпочтительны местные санатории или же курорты, специализирующиеся на бальнеолечении – Боржоми, Ессентуки, Поляна Квасова, Березовские минеральные воды, Феодосия и прочие. Важно предусмотреть момент, чтобы специалисты санатория имели возможность корректировать сахароснижающую терапию пациента, поскольку на фоне лечения уровень сахара в крови может колебаться.
Метаболический синдром объединяет в себе такие состояния, как инсулинорезистентность, повышение артериального давления и избыточную массу тела с отложением жира в области живота. Само по себе данное состояние не смертельно, однако оно является фоном для ряда заболеваний, несущих угрозу жизни человека. Именно поэтому пациенту с вышеописанной симптоматикой важно своевременно обратиться за помощью к специалисту и начать получать комплексное лечение, включающее в себя диетические рекомендации, активный образ жизни, психологическую поддержку, медикаментозное и физиотерапевтическое лечение. Только такой подход поможет вам избавиться от метаболического синдрома и снизить риск развития его осложнений к минимуму.
Программа «Популярный доктор», врач-диетолог, эндокринолог Наталья Гальцева рассказывает о метаболическом синдроме:
Первый городской канал г. Одесса, программа «Медицинская справка», выпуск на тему «Метаболический синдром»:
источник
Метаболический синдром – клинико-лабораторный комплекс симптомов, возникающий при нарушении обмена веществ. Патология основана на невосприимчивости или резистентности клеток и периферических тканей к инсулину. Когда утрачивается чувствительность к гормону, отвечающему за усвоение глюкозы, все процессы в организме начинают протекать аномально. У больных нарушается обмен липидов, пуринов, углеводов. В крови уровень глюкозы повышается, а в клетках возникает ее дефицит.
В конце 20 века ученые из Америки объединили различные метаболические изменения в организме человека в один синдром. Профессор Ривен, обобщив результаты исследований других авторов и свои собственные наблюдения, назвал патологию «синдромом Х». Он доказал, что инсулинорезистентность, висцеральное ожирение, гипертония и ишемия миокарда — признаки одного патологического состояния.
Основной причиной синдрома является наследственность. Немалую роль в развитии недуга играет неправильный образ жизни, стрессы и гормональный дисбаланс. У гиподинамичных лиц, предпочитающих жирную и высокоуглеводную пищу, риск развития патологии очень высок. Калорийные продукты, личный транспорт и сидячая работа — экзогенные причины нарушения обмена веществ у большей части населения развитых стран. В настоящее время метаболический синдром по распространенности сравнивают с эпидемией или даже пандемией. Болезнь поражает чаще всего мужчин 35-65 лет. Это связано с особенностями гормонального фона мужского организма. У женщин заболевание развивается после наступления климактерического периода, когда прекращается выработка эстрогенов. Среди детей и молодежи регистрируются единичные случаи патологии, но в последнее время отмечается рост заболеваемости в данной возрастной категории.
У лиц с синдромом появляются признаки сразу нескольких мультифакторных заболеваний: сахарного диабета, ожирения, гипертонии и ишемии сердца. Ключевым звеном их развития является инсулинорезистентность. У больных жир скапливается в области живота, часто повышается тонус кровеносных сосудов, возникает одышка, быстрая утомляемость, головная боль, кардиалгия, постоянное чувство голода. В крови обнаруживают гиперхолестеринемию и гиперинсулинемию. Ухудшается усвоение глюкозы мышцами.
Диагностика синдрома основывается на данных, полученных в ходе общего осмотра больного эндокринологом. Важное значение имеют показатели индекса массы тела, окружности талии, липидного спектра и глюкозы крови. Среди инструментальных методов наиболее информативными являются: УЗИ сердца и измерение АД. Метаболический синдром плохо поддается терапии. Лечение заключается в соблюдении специальной диеты, позволяющей нормализовать массу тела, а также в применении лекарственных препаратов, восстанавливающих нарушенный обмен. При отсутствии своевременной и адекватной терапии развиваются опасные для жизни осложнения: атеросклероз, инсульт, инфаркт, импотенция, бесплодие, жировой гепатоз, подагра.
Метаболический синдром — актуальная медицинская проблема, обусловленная нездоровым образом жизни большей части населения. Чтобы избежать тяжелых осложнений патологии, необходимо правильно питаться, нормализовать массу тела, заниматься спортом, отказаться от спиртных напитков и курения. В настоящее время болезнь полностью не лечится, но большинство изменений, происходящих в организме больного, обратимы. Грамотная терапия и здоровый образ жизни помогут добиться стойкой стабилизации общего состояния.
Метаболический синдром — полиэтиологическая патология, возникающая под воздействием разнообразных факторов. Инсулинорезистентность формируется у лиц, имеющих отягощенную наследственность. Это основная причина синдрома. Ген, кодирующий обмен веществ в организме, находится на 19 хромосоме. Его мутация приводит к изменению количества и качества рецепторов, чувствительных к инсулину — их становится мало или они перестают воспринимать гормон. Иммунная система синтезирует антитела, блокирующие такие рецепторные клетки.
К другим факторам, провоцирующим нарушение обмена веществ, относятся:
- Нерациональное питание с преобладанием в рационе жирной и углеводной пищи, постоянные переедания, избыточное потребление калорий и недостаточный их расход;
- Гиподинамия, отсутствие физической активности и прочие факторы, замедляющие метаболизм;
- Спазмирование кровеносных сосудов и расстройство кровообращения, обусловленное колебаниями артериального давления и приводящее к стойкому нарушению кровоснабжения внутренних органов, особенно головного мозга и миокарда;
- Психоэмоциональное перенапряжение – частые стрессы, всплески эмоций, переживания, конфликтные ситуации, горечь утраты и прочие нагрузки, нарушающие нейрогуморальную регуляцию органов и тканей;
- Гормональный дисбаланс, приводящий к нарушению метаболизма, отложению жира на животе и формированию висцерально-абдоминального ожирения;
- Кратковременная остановка дыхания во сне, вызывающая гипоксию мозга и усиливающая секрецию соматотропина, который снижает чувствительность клеток к инсулину;
- Прием лекарств-антагонистов инсулина — глюкокортикостероидов, оральных контрацептивов, гормонов щитовидной железы, а также антидепрессантов, адреноблокаторов и антигистаминных препаратов;
- Неадекватное лечение сахарного диабета инсулином, еще больше повышающее количество гормона в крови и способствующее привыканию рецепторов с постепенным формированием инсулинорезистентности.
Снижение чувствительности к инсулину — эволюционный процесс, позволяющий организму выжить в голодное время. Современные люди, употребляя высококалорийную пищу и имея генетическую предрасположенность, рискуют заболеть алиментарным ожирением и метаболическим синдромом.
У детей причинами синдрома являются особенности вскармливания, малый вес при рождении, социально – экономические условия жизни. Подростки страдают патологией при отсутствии сбалансированного питания и достаточной физической нагрузки.
Инсулин представляет собой гормон, выполняющий ряд жизненно важных функций, среди которых основная — усвоение глюкозы клетками организма. Он связывается с рецепторами, расположенными на клеточной стенке, и обеспечивает проникновение углевода внутрь клетки из внеклеточного пространства. Когда рецепторы теряют чувствительность к инсулину, происходит одновременное накопление в крови глюкозы и самого гормона. Таким образом, инсулинорезистентность лежит в основе патологии, которая может быть вызвана рядом причин.
Действие инсулина в норме. При инсулинорезистентности клетка не реагирует на наличие гормона и канал для глюкозы не открывается. Инсулин и сахар остаются в крови
При употреблении большого количества простых углеводов увеличивается концентрация глюкозы в крови. Ее становится больше, чем требуется организму. Расходуется глюкоза мышцами во время активной работы. Если человек ведет малоподвижный образ жизни и при этом ест высокоуглеводную пищу, глюкоза скапливается в крови, а клетки ограничивают поступление ее внутрь. Поджелудочная железа компенсаторно ускоряет выработку инсулина. Когда количество гормона в крови достигнет критических цифр, рецепторы клеток перестанут его воспринимать. Так формируется инсулинорезистентность. Гиперинсулинемия в свою очередь стимулирует ожирение и дислипидемию, которая патологически воздействует на сосуды.
Группу риска по метаболическому синдрому составляют лица:
- У которых часто повышается давление,
- Имеющие избыток веса или страдающие ожирением,
- Ведущие малоподвижный образ жизни,
- Злоупотребляющие жирной и углеводной пищей,
- Пристрастившиеся к вредным привычкам,
- Страдающие сахарным диабетом второго типа, ИБС, сосудистыми заболеваниями,
- Имеющие родственников с ожирением, диабетом, сердечной патологией.
Схематически патоморфологические особенности синдрома можно представить так:
- Гиподинамия и нерациональное питание,
- Снижение чувствительности рецепторов, взаимодействующих с инсулином,
- Повышение уровня гормона в крови,
- Гиперинсулинемия,
- Дислипидемия,
- Гиперхолестеринемия,
- Ожирение,
- Гипертензия,
- Сердечно-сосудистая дисфункция,
- Гипергликемия,
- Образование свободных радикалов при распаде белков,
- Повреждение клеток организма.
Степени развития патологии, отражающие ее патогенез:
- Начальная – дисгликемия, сохранение нормальной функции поджелудочной железы, отсутствие диабета и болезней сердца;
- Среднетяжелая – постепенное развитие толерантности к глюкозе, дисфункция поджелудочной железы, гипергликемия;
- Тяжелая – наличие сахарного диабета, выраженная патология поджелудочной железы.
Патология развивается постепенно и проявляется симптомами сахарного диабета, артериальной гипертензии и ИБС.
- Слабость,
- Упадок сил,
- Снижение работоспособности,
- Апатию,
- Нарушения сна,
- Перепады настроения,
- Агрессивность,
- Отказ от мясных блюд и пристрастие к сладкому,
- Повышенный аппетит,
- Жажду,
- Полиурию.
К общим признакам астенизации организма присоединяются боли в сердце, тахикардия, одышка. Возникают изменения со стороны пищеварительной системы, проявляющиеся запорами, вздутием, коликами. Употребление сладких продуктов кратковременно улучшает настроение.
Лица с синдромом имеют выраженную прослойку жира на животе, груди, плечах. У них жир откладывается вокруг внутренних органов. Это так называемое висцеральное ожирение, приводящее к дисфункции пораженных структур. Жировая ткань также выполняет эндокринную функцию. Она продуцирует вещества, вызывающие воспаление и изменяющие реологические свойства крови. Диагноз абдоминального ожирения ставят, когда объем талии у мужчин достигает 102 см, а у женщин 88. Внешним признаком ожирения являются стрии — бордовые или синюшные узкие волнистые полосы разной ширины на коже живота и бедер. Красные пятна в верхней части туловище являются проявлением гипертензии. Пациенты испытывают тошноту, пульсирующую и давящую головную боль, сухость во рту, гипергидроз по ночам, головокружение, тремор конечностей, мелькание «мушек» перед глазами, дискоординацию движений.
Диагностика метаболического синдрома вызывает определенные трудности у специалистов. Это связано с отсутствием специфической симптоматики, позволяющей предположить наличие конкретной болезни. Она включает общий осмотр больного эндокринологом, сбор анамнестических данных, дополнительные консультации диетолога, кардиолога, гинеколога, андролога. Врачи выясняют, имеется ли у больного генетическая предрасположенность к ожирению, как в течение жизни у него изменялась масса тела, какое у него обычно артериальное давление, страдает ли он болезнями сердца и сосудов, в каких условиях живет.
диагностические критерии метаболического синдрома
Во время осмотра специалисты обращают внимание на наличие на коже стрий и красных пятен. Затем определяют антропометрические данные пациента с целью выявления висцерального ожирения. Для этого замеряют окружность талии. По показателям роста и веса вычисляют индекс массы тела.
Лабораторная диагностика патологии – определение в крови уровня:
Концентрация этих веществ значительно превышает норму. В моче обнаруживают белок — признак диабетической нефропатии.
Инструментальные методы исследования имеют вспомогательное значение. Больным измеряют артериальное давление несколько раз в сутки, записывают электрокардиограмму, выполняют УЗИ сердца и почек, ультрасонографию, рентгенографию, КТ и МРТ желез внутренней секреции.
Лечение синдрома направлено на активацию обмена жиров и углеводов, уменьшение веса больного, устранение симптомов диабета и борьбу с артериальной гипертензией. Для лечения патологии разработаны и применяются специальные клинические рекомендации, выполнение которых является обязательным требованием для получения положительного результата.
Диетотерапия имеет очень важное значение в лечение патологии. У лиц, победивших ожирение, быстрее нормализуются показатели давления и сахара в крови, симптомы болезни становятся менее выраженными, снижается риск развития серьезных осложнений.
Принципы правильного питания:
- Исключение из рациона простых углеводов — сдобы, кондитерских изделий, конфет, газированных напитков, а также фаст-фуда, консервов, копченостей, колбасных изделий;
- Ограничение соленых блюд, макаронных изделий, риса и манки, винограда, бананов;
- Употребление свежих овощей и фруктов, зелени, крупяных изделий, нежирного мяса и рыбы, морепродуктов, кисломолочных продуктов без сахара;
- Дробное питание 5-6 раз в день малыми порциями через каждые три часа без переедания и голодания;
- Разрешенные напитки — несладкие морсы и компоты, травяные чаи без сахара, минеральная вода;
- Обогащение рациона витаминами, микроэлементами, пищевыми волокнами.
Больные с синдромом должны соблюдать низкоуглеводную диету пожизненно. Резкое ограничение калорий дает хорошие результаты в борьбе с лишним весом, но не все выдерживают подобный режим. У больных возникает слабость, бессилие, плохое настроение. Часто случаются срывы и приступы обжорства. Именно поэтому основой рациона должны стать животные белки. Недостаточное поступление в организм углеводов — главного источника энергии, приводит к расходу накопленных жировых отложений, что способствует эффективному похудению. В тяжелых случаях при отсутствии эффекта от консервативного лечения ожирения проводят операцию — желудочное или билиопанкреатическое шунтирование.
Физическая активность показана больным, у которых отсутствуют заболевания опорно-двигательного аппарата. Максимально полезен бег, езда на велосипеде, плавание, ходьба, танцы, аэробика, силовые тренировки. Лицам, имеющим ограничения по состоянию здоровья, достаточно выполнять ежедневно утреннюю зарядку и совершать пешие прогулки на свежем воздухе.
Медикаментозная терапия — назначение препаратов различных фармакологических групп:
- Препараты для борьбы с гипергликемией – «Метформин», «Сиофор», «Глюкофаж»;
- Гиполипидемические препараты для коррекции дислипидемии – «Розувастатин», «Фенофибрат»;
- Гипотензивные средства для нормализации артериального давления – «Моксонидин», «Капотен», «Перинева»;
- Медикаменты, подавляющие процесс усвоения жиров – «Ксеникал», «Орсотен»;
- Лекарства, уменьшающие аппетит – «Флуоксетин».
Фармакологические препараты подбирают индивидуально каждому больному с учетом общего состояния организма, стадии патологии, этиологического фактора и результатов гемограммы. Перед тем, как начать лечение лекарствами, необходимо испробовать все немедикаментозные способы — диету, спорт, здоровый образ жизни. Иногда этого бывает достаточно, чтобы справиться с метаболическим синдромом начальной и среднетяжелой степени.
Физиотерапевтические процедуры усиливают эффективность диеты и лекарств. Обычно больным назначают массаж, барокамеру, миостимуляцию, криотерапию, грязелечение, гирудотерапию.
Средства народной медицины в борьбе с метаболическим синдромом не очень эффективны. Применяют мочегонные, потогонные, желчегонные сборы, а также фитосредства, ускоряющие метаболизм. Наиболее популярны настои и отвары корня цикория, кукурузных рыльцев, корневищ одуванчика, семян огуречника.
Мероприятия, предупреждающие развитие метаболического синдрома:
- Правильное питание,
- Полноценная физическая активность,
- Отказ от вредных привычек,
- Борьба с гиподинамией,
- Исключение нервного перенапряжения, стрессов, эмоционального истощения,
- Прием лекарств, назначенных лечащим врачом,
- Регулярный контроль артериального давления и периодический контроль уровня холестерина,
- Контроль веса и параметров тела,
- Диспансеризация с постоянным наблюдением эндокринолога и периодическая сдача анализов на гормоны.
Прогноз патологии при своевременно начатом и правильно подобранном лечении в большинстве случаев благоприятный. Позднее диагностирование и отсутствие адекватной терапии — причины серьезных и опасных для жизни осложнений. У больных быстро развивается стойкая дисфункция сердца и почек.
Ожирение, стенокардия и гипертония — причины преждевременной смерти миллионов людей. Эти патологии возникают на фоне метаболического синдрома. В настоящее время большинство жителей планеты имеют избыточный вес или страдают ожирением. Необходимо помнить, что более 50% людей погибают от коронарной недостаточности, связанной с обменными нарушениями.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Общепринятого алгоритма лечения метаболического синдрома не существует. Основной целью лечения является нормализация метаболических нарушений. Рекомендуемый алгоритм лечения требует в первую очередь снижения веса на 10-15% от исходного, что является аффективным средством в борьбе с инсулинорезистентностью.
Для достижении цели необходимо соблюдение низкокалорийной рациональной диеты и выполнение комплекса физических упражнений. Доля жиров не должна превышать 25-30% от суточного потребления калорий. Необходимо исключить легкоусвояемые углеводы, увеличить потребление продуктов, содержащих трудноусвояемые углеводы (крахмал) и неусвояемые углеводы (пищевые волокна).

Фармакотерапию ожирения в рамках метаболического синдрома можно начинать при ИМТ > 27 кг/м2:
- Орлистат — внутрь дo, во время или после основных приемов пищи 120 мг 3 р/сутки. не более 2 лет или
- Сибутрамин внутрь, независимо от приема пищи, 10 мг 1 р/сут (при уменьшении массы тела менее чем на 2 кг в течение, первых 4 недель лечения дозу увеличивают до 15 мг 1 р/сут), не более 1 года.
До начала фармакотерапии или наряду с ней назначают низкокалорийное питание и подбирают режим физических нагрузок.
Учитывая, что и основе механизма развития метаболического синдрома лежит инсулинорезистентность, препаратами выбора являются гипогликемические средства.
- Акарбоза внутрь с первым глотком пищи: 50-100 мг 3 р/сутки, длительно, или
- Метформин внутрь перед завтраком и сном: 850-1000 мг 2 р/сутки, длительно, или
- Пиоглитазон внутрь, не зависимо от приема пищи, 30 мг 1 p/сутки, длительно.
По сложившейся традиции во многих странах, среднесуточная доза метформина не превышает 1000 мг, в то время как результаты исследования UKРDS признали эффективной терапевтической дозой препарата у больных сахарным диабетом 2 типа 2500 мг/сут. Максимальная суточная доза метформина составляет 3000 мг. Рекомендуется терапию метформином проводить с постепенным наращиванием дозы под контролем уровня глюкозы в крови.
Эффект применения акарбозы зависит от дозы: чем выше доза препарата, тем меньше углеводов расщепляется и всасывается в тонком кишечнике. Начинать лечение следует с минимальной долы 25 мг и через 2-3 дня повысить ее до 50 мг, а затем до 100 мг. В этом случае можно избежать развития побочных аффектов.
При отсутствии желаемого эффекта следует применять альтернативные препараты — производные сульфонилмочевины и инсулин. Следует подчеркнуть, чти данные лекарственные препараты могут назначаться при метаболическом синдроме лишь в случае декомпенсации сахарного диабета 2 типа, несмотря на максимальные дозы метформина и соблюдение режима питания и физических нагрузок. До решения вопроса о назначении производных сулфонилчевины или инсулина целесообразно начать комбинированное применение метформина и акарбозы или пиоглитазона и росиглитазона в указанных выше дозах.
Лечение дислипидемии при метаболическом синдроме включает борьбу с инсулинорезистентностью, профилактику развития сопутствующих заболеваний, а также симптоматическую терапию, которая подразумевает изменение образа жизни и применение aнтилипидемических лекарственных препаратов.
Мероприятия, направленные на улучшение метаболизма липидов при метаболическом синдроме:
- снижение массы тела;
- ограничение потреблении легкоусвояемых углеводов;
- ограничение потребления полиненасыщенных жиров;
- оптимизация контроля за уровнем глюкозы в крови,
- прекращение приема препаратов, которые могут усугублять нарушение липидного обмена:
- диуретики;
- неселективные бета-блокаторы;
- препараты с андрогенным аффектом
- пробукол;
- контрацептивные препараты;
- повышение физической активности
- прекращение курения;
- заместительная гормональная терапия эстрогенами в постменопаузальном периоде.
Лекарственным препаратом выбора при метаболическом синдроме с преимущественным повышением ОХС и ЛПНП являются статины. Предпочтение следует отдавать длительно действующим препаратам, эффект которых проявляется в случае применения низких доз. Практически все исследователи считают их препаратами выбора при лечении нарушений липидного обмена у больных сахарным диабетом 2 типа.. Начинать лечение следует с минимальной дозы (5-10 мг), с постепенным повышением и под контролем уровня холестерина в крови:
- Аторвастатин кальций внутрь, независимо от приема пищи, 10-80 мг, 1 р/сут, длительно или
- Симвастатин внутрь вечером, независимо от приема пищи, 5-80 мг, 1 p/сутки, длительно.
При метаболическом синдроме с преимущественным повышением уровня триглицеридов рекомендуется использовать фибраты III поколения (гемфиброзил). Снижая синтез триглицеридов в печени ингибируя синтез ЛПНП, гемфиброзил повышает периферическую чувствительность к инсулину. Кроме того, он благотворно влияет на фибринолитическую активность крови, нарушенную при метаболическом синдроме:
- Гемфиброзил внутрь утром и вечером за 30 мин до еды 600 мг 2 р/сут, длительно.
При метаболическом синдроме с дислипидемией и гиперурикемией препаратом выбора является фенофибрат, он способствует снижению уровня мочевой кислоты в крови на 10-28%.
- Фенофибрат (микронизированный) внутрь во время одного из основных приемов пищи 200 мг 1 р/сут, длительно.
Лечение артериальной гипертензии при метаболическом синдроме идентично лечению артериальной гипертензии при сахарном диабете 2 типа. Фармакотерапию следует начинать при отсутствии эффекта от изменения образа жизни пациента препаратом выбора в настоящее время признаны ингибиторы АПФ и блокаторы ангиотензиновых рецепторов (дозировка подбирается индивидуально под контролем артериального давления). Целевой уровень артериального давления при метаболическом синдроме составляет 130/80 мм рт. ст. Для достижения целевого уровня многим пациентам приходится назначать не менее двух препаратов. Таким образом, при неэффективности монотерапии ингибиторами АПФ или блокаторами ангиотензиновых рецепторов целесообразно добавить тиазидный диуретик (в низких дозах и с осторожностью) или антагонист кальция (предпочтение отдается пролонгированным формам). При тахикардии, экстрасистолии или аритмии также применяют кардиоселективные бета-адреноблокаторы.
Эффективность лечения метаболического синдрома оценивается по показателям артериального давления, уровню глюкозы и мочевой кислоты в сыворотке крови, липидного профиля, снижению ИМТ. У женщин репродуктивного возраста дополнительно обращают внимание на восстановление менструального цикла.

источник
В последнее время, метаболический синдром становится все более распространенным заболеванием, так как с каждым годом увеличивается количество людей с такими факторами риска, как ожирение и резистентность к инсулину.
До сих пор нет определенного понятия, что же такое метаболический синдром. Это состояние организма, когда появляются группы факторов риска, связанных с сердечными заболеваниями и диабетом 2 типа. Также данное заболевание называют синдромом Х, и его возникновение напрямую связано с продуктами питания, которые употребляются человеком.
Метаболический синдром может быть определен при наличии любых трех из следующих факторов риска:
- Центральное ожирение (избыточный вес вокруг области желудка). Рекомендованный предел длины окружности талии различен для людей в зависимости от их этнической принадлежности, пола, состояния здоровья, роста и других факторов. Если есть даже небольшие отклонения, организм начинает испытывать большую нагрузку, из-за чего некоторые системы начинают работать «на износ». Соответственно, чем больше вес, тем быстрее появятся тревожные симптомы. И нужно не принимать наугад различные лекарства, а сразу же обращаться к врачу за помощью.
- Наличие большого количества триглицеридов (жиров) в крови. Это означает, что в рационе присутствует большое количество жирной и жареной пищи, которая плохо усваивается организмом. В результате появляется проблема перенасыщения триглицеридами, и они просто оседают в сосудах.
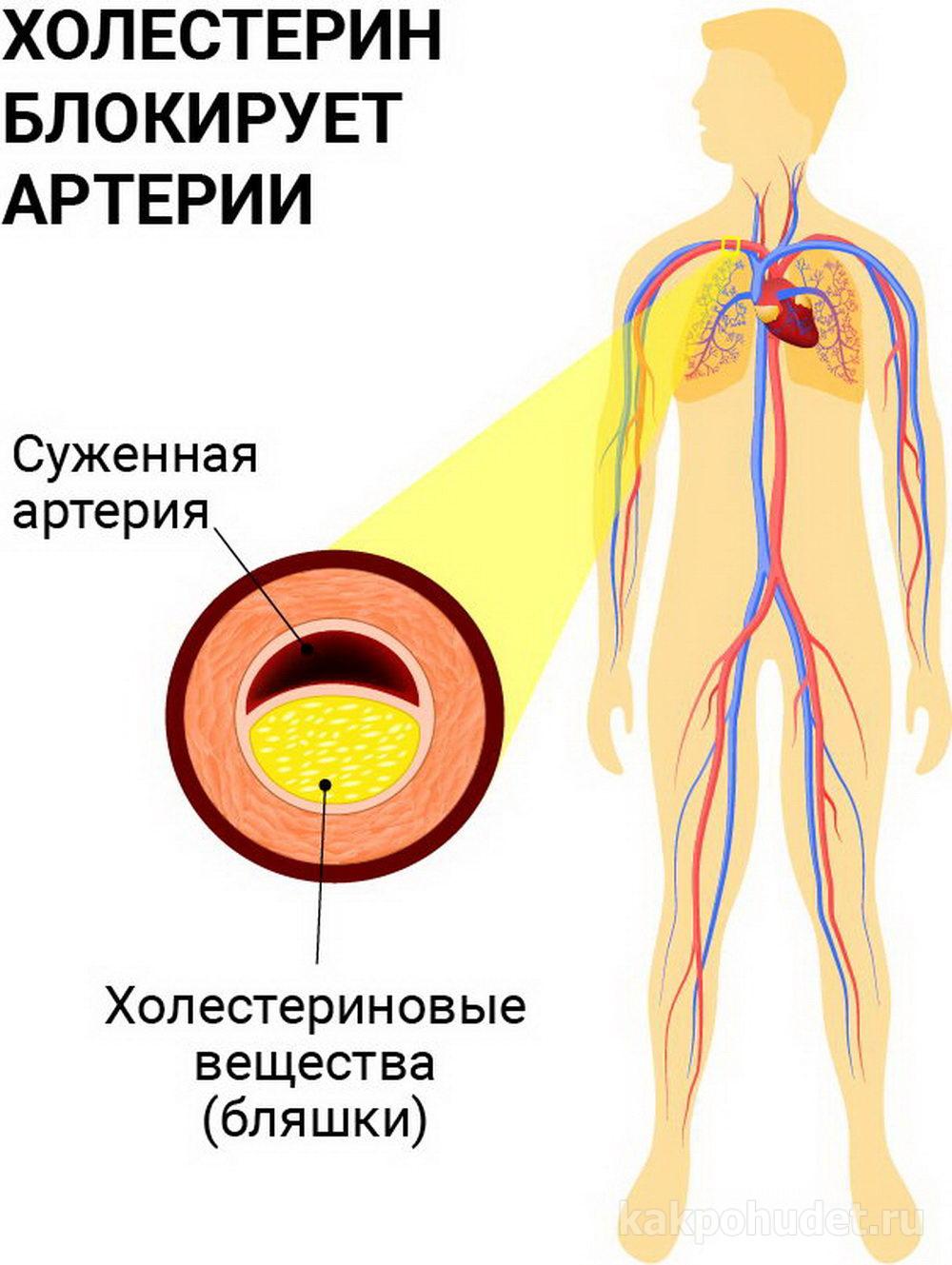
- Низкий уровень здорового холестерина в крови. Холестерин, как таковой, не несет никакого вреда. Но вот употребление нездорового холестерина, который со временем превращается в бляшки в сосудах и может привести к инсульту, не рекомендуется. Особенно много его в фаст-фуде и снеках, а также некачественных блюдах, которые готовятся на пережаренном масле, имеют в своем составе транс-жиры.
- Высокое кровяное давление. Постоянное повышенное кровяное давление называется гипертонией и на 45 % увеличивает риск возникновения как временных, так и хронических сердечнососудистых заболеваний. Такое состояние негативно сказывается и на здоровье нервной и других систем организма. Людям с гипертонией приходится регулярно принимать лекарства, которые позволят контролировать свое состояние.
- Резистентность к инсулину. В результате неправильного питания, попадания в организм вредных веществ и биохимических изменений крови человек становится невосприимчивым к инсулину. Если ничего не поменять в своей диете, то при возникновении диабета лечение будет очень сложным и длительным.
Метаболический синдром может быть частично генетическим, но многие симптомы также связаны с такими факторами образа жизни, как диета и физические упражнения. У некоторых людей организм демонстрирует признаки метаболического синдрома в подростковом возрасте. У других они не появляются до 45 лет и даже позже. Ожирение, особенно брюшное, является ранним признаком, за которым следует резистентность к инсулину. У человека с метаболическим синдромом риск развития диабета 2 типа, болезней сердца и инсульта гораздо выше. Не говоря уже о других заболеваниях, которые могут поразить все системы организма.
Метаболический синдром сам по себе часто не имеет заметных симптомов на ранней стадии. Но, когда факторы риска находятся в организме слишком долго, могут начаться серьезные изменения. К примеру, развиваются следующие заболевания:
- Атеросклероз. Это происходит, когда холестерин затвердевает и начинает накапливаться на стенках артерий, вызывая закупорку, которая может привести к повышению кровяного давления, сердечному приступу и инсульту. Как уже говорилось выше, все это происходит из-за накопления «плохого» холестерина и триглицеридов. Атеросклероз – это болезнь, от которой непросто избавиться. Поэтому лучше заранее перестраховаться и начать вести здоровый образ жизни.
- Нарушение функции почек. Почки хуже отфильтровывают токсины из крови, что также может увеличить риск высокого кровяного давления, сердечного приступа или инсульта. Чем больше не обращать внимания на симптомы метаболического синдрома, тем тяжелее будет почкам. Именно они являются биологическим фильтром, и при большой нагрузке они попросту «забиваются» и требуют срочной очистки.
- Диабет. Такая проблема появляется из-за одного из симптомов – резистентности организма к инсулину. Клетки перестают реагировать на гормон, который помогает регулировать уровень сахара в крови. Именно так появляется диабет второго типа.
- Синдром поликистозных яичников. Считается, что это расстройство связано с резистентностью к инсулину. Может привести к ненормальным менструальным кровотечениям, чрезмерному росту волос, появлению прыщей и проблемам с фертильностью. Это также связано с повышенным риском ожирения, гипертонией и, в долгосрочной перспективе, диабета, болезней сердца и рака.
- Проблемы с кожей. Кроме нарушения пигментации (появления черных пятен) может возникнуть сыпь, сухие корки между пальцев рук и ног, хроническая крапивница, которая будет возникать внезапно и доставлять массу неприятностей. Также активизируется работа сальных желез кожи, появляется излишняя потливость, прочие неприятные проблемы. Все это не только негативно сказывается на здоровье человека, но и значительно снижает качество жизни. При этом специальные крема или другие средства если и помогут, то будут производить кратковременный эффект.
Изменения в образе жизни эффективны для людей с избыточным весом, повышенным уровнем триглицеридов и высоким кровяным давлением. Исследования также показывают, что, потеряв 5-10 % массы тела и увеличив физическую активность, риск развития диабета 2 типа может быть значительно снижен.
Есть некоторые доказательства того, что тип потребляемых углеводов может влиять на потребность организма в инсулине. Продукты с низким гликемическим индексом (ГИ), такие как цельнозерновой хлеб и мука, молочные продукты, бобовые и фрукты — лучший выбор, чем продукты с высоким индексом, такие как белый хлеб, пирожные и печенье. Продукты с высоким ГИ нуждаются в большем количестве инсулина, чтобы поддерживать уровень глюкозы в крови в нормальном диапазоне. Это может привести к стрессу организма и вызвать ряд других побочных симптомов. Кроме того, обычно данная категория пищи не несет никаких полезных качеств, а «богата» только на вредные компоненты. Также их тяжело контролировать во время подсчета калорий.
Симптомы могут появиться внезапно, а могут постепенно проявляться в виде первых тревожных звонков. При этом метаболический синдром не выбирает возраст, пол, статус, этническую принадлежность, а возникает при совпадении нескольких факторов. Поэтому все симптомы могут проявляться по-разному, а временной промежуток между ними составлять год, несколько лет и даже больше 5-10 лет. К основным симптомам относятся:
- Усталость. Она появляется внезапно, чаще всего – сразу после любого приема пищи. Иногда человек может проспать даже 10 часов, но проснуться все равно с ощущением усталости. Из-за этого резко падает работоспособность, обучаемость.
- Неспособность сфокусироваться. Мозг находиться « в тумане», умственная деятельность заторможенная, появляются головные боли. Тяжело сосредоточиться на каком-либо занятии. Со временем ухудшается память, так как постоянная усталость и проблемы с умственной деятельностью дают свои результаты.
- Потемнение (гиперпигментация) кожи, на таких участках как шея, подмышки и между ягодицами. Сначала появляются небольшие пятна, которые со временем увеличиваются в размерах и соединяются друг с другом.
К основным симптомам относятся ожирение, а также устойчивость к инсулину. И если первый из них можно оценить визуально, то о втором узнают только в ходе комплексных анализов или диагностирования заболевания. Также может появиться сухость во рту и постоянная жажда, которая говорит о том, что уровень сахара в крови заметно возрос.
Если есть какой-либо из этих симптомов, врач может провести анализы, чтобы определить, есть ли повышенный уровень сахара в крови и, следовательно, инсулинорезистентность. Одним из них является оральный тест на толерантность к глюкозе.
Метаболический синдром — медицинский термин для обозначения факторов риска, которые могут привести к болезни сердца, инсульту, диабету и другим расстройствам. К счастью, можно управлять метаболическим синдромом, внося изменения в образ жизни. Для этого нужно делать все возможное, чтобы придерживаться здоровой диеты, заниматься спортом и пытаться похудеть. Хотя врач также может назначать лекарства, нужно иметь в виду, что они могут не подействовать без изменения качества жизни.
Есть много видов фруктов и овощей, и каждая группа содержит различные витамины и минералы. Чтобы максимально увеличить потребление питательных веществ, нужно постараться включить в свой рацион как можно больше этих продуктов питания в свежем виде. Например, брокколи, шпинат, картофель, помидоры, морковь и огурцы лучше всего подходят для борьбы с заболеванием. Что касается фруктов, для перекуса можно использовать яблоки, бананы, цитрусовые (например, апельсины или грейпфруты), виноград, ягоды и дыни.
Ежедневное рекомендуемое количество зависит от возраста, пола и уровня активности. Как правило, взрослые должны употреблять от 350 до 450 г фруктов в день. Рекомендуемая суточная доза овощей составляет 590–710 г. Превышать данные показатели не рекомендуется, так как нужно дополнять рацион и другими питательными компонентами, а фрукты и вовсе содержат природные сахара, которые нужно учитывать.
В первую очередь, к ним относятся цельнозерновые продукты и бобы. Хорошими источниками клетчатки является чечевица, почки и черные бобы, овсянка, коричневый рис и цельнозерновой хлеб, крекеры и хлопья (при условии, что они содержат мало сахара). Диета с высоким содержанием клетчатки полезна для лечения высокого кровяного давления, она также способствует снижению веса и может снизить риск развития диабета, болезней сердца и рака толстой кишки.
Взрослые должны ежедневно употреблять от 170 до 230 г цельнозерновой продукции. Что касается чечевицы, бобов и гороха, нужно стараться есть не менее 350-470 г в неделю.
Нужно добавить «хорошие» жиры в свой рацион, чтобы помочь контролировать уровень холестерина. Для этого можно выбрать диету с низким содержанием углеводов и с высоким содержанием ненасыщенных жиров. Некоторые источники полезных жиров включают оливковое масло, кокосовое масло, орехи, семена льна, семена чиа, авокадо и жирную рыбу, такую как лосось. Также такие жиры можно использовать во время приготовления выпечки, в качестве заправки для салатов.
Лучше всего заменить красное мясо на источники белка. Полезный, нежирный белок содержится в мясе птицы без кожи, рыбе, яичных белках, орехах, семенах и бобовых (чечевица и фасоль). Стоит избегать жирной говядины и свинины, которые увеличивают риск сердечных заболеваний и других расстройств, связанных с метаболическим синдромом.
Как правило, взрослым следует употреблять от 160 до 180 г в день продуктов, богатых белком. Кроме того, вместо жарки можно готовить на гриле или запекать в духовке.
И речь сейчас идет не только о количестве воды в день и времени ее употребления. В первую очередь, некоторые компоненты могут содержать сахара и другие вещества, которые негативно сказываются на организме. Продукты, которых следует избегать, включают безалкогольные напитки, подслащенные чаи, энергетические напитки, топпинги и десерты, джемы и сиропы. Если нужно удовлетворить потребность в сладком, стоит попробовать греческий йогурт с клубникой и миндалем, бананы с ягодами и т.д. Также нужно контролировать количество сахара в кофе и чае.
Слишком много соли приводит к осложнениям, связанным с метаболическим синдромом, таким как высокое кровяное давление и болезни сердца. Как правило, взрослые должны потреблять менее 2300 мг соли в день. Если у человека высокое кровяное давление, врач может порекомендовать прием не более 1500 мг в день.
Вместо того чтобы использовать соль во время приготовления пищи, лучше использовать специи с сушеными и свежими травами, соком цитрусовых и цедрой. Чтобы также избежать лишней соли, лучше есть дома или брать с собой приготовленный обед.
Нужно проверять все этикетки и ярлыки на содержание соли и стараться держаться подальше от обработанного мяса (такого как бекон и мясные деликатесы), предварительно замаринованного мяса и уже приготовленных соусов и смесей.
На упаковках продуктов не должно быть меток «гидрогенизированный», «частично гидрогенизированный» и «транс-жиры». Если был замечен какой-либо из этих вредных для здоровья жиров и масел, лучше положить продукт обратно на полку. Их можно найти в жареной кукурузе, замороженной пицце, маргаринах, сливках для кофе, конфетах и нездоровой пище, а также в некоторых десертах.
Вместо масла и сала нужно готовить на более здоровых продуктах, таких как кукурузное, оливковое, арахисовое и растительные масла. Также должно уменьшиться общее потребление жиров, для этого выбираются обезжиренные молочные продукты.
Потеря веса также важна, если есть метаболический синдром. Нужно отслеживать, что употребляется в пищу или пьется с помощью приложения, или использовать для этого обычный дневник питания. Чтобы потерять 450 г в неделю, требуется сократить 500 калорий в день из своего рациона. Для составления плана снижения веса нужно заранее пообщаться с диетологом, чтобы рацион соответствовал индивидуальным потребностям организма.
Как правило, врачи рекомендуют людям с избыточным весом или ожирением терять от 5 до 10% веса в течение 6 месяцев. Если есть метаболический синдром, даже потеря 3–5% веса может быть полезной.
Если человек не привык к физической активности, внезапно начинать интенсивные упражнения может быть опасно. Особенно важно обратиться к врачу за советом, если есть история болезни сердца, костей, суставов или другие медицинские проблемы.
В целом, взрослые люди должны ежедневно выполнять не менее 30 минут умеренно интенсивных упражнений. Формы умеренно интенсивных упражнений включают быструю прогулку, легкую пробежку, езду на велосипеде и плавание.
Поскольку метаболический синдром связан с проблемами с сердцем, важно обсудить с врачом наилучшие способы поддержания активности.
Стоит попробовать начать с 10-минутных периодов упражнений. Если человек не привык к упражнениям, разумно начать с коротких, легких занятий. Например, прогуляться по улице во время обеденного перерыва или после обеда. Можно расставить короткие периоды упражнений в течение дня и заниматься спортом постепенно.
Не нужно пробегать километр или получать членство в тренажерном зале, чтобы повысить уровень своей активности. Просто нужно стараться меньше сидеть, ходить пешком, а не водить машину, и искать другие возможности для активного передвижения. К примеру, можно забыть о лифтах и подниматься только по лестнице.
Если приходится долго сидеть на работе, должен быть перерыв каждые полчаса, чтобы активно двигаться. Еще одной прекрасной альтернативой машинам является поездка на велосипеде. А во время досуга можно осваивать ролики и скейт, зимой – лыжи и сноуборд.
В день человек должен использовать больше калорий, чем он потребляет. Для того чтобы отслеживать данные показатели, нужно не только вести журнал или использовать приложение, но и применять специальный фитнес-трекер. Он регистрирует количество затраченной энергии за весь день. Ведение здоровой диеты и увеличение физической активности помогают достичь этой цели.
Стресс может способствовать избыточному весу, высокому кровяному давлению, вызвать сердечный приступ и увеличить риск других осложнений метаболического синдрома. Нужно делать все возможное, чтобы замечать, когда появляется стресс, и быстро купировать его при помощи техники релаксации. Только так можно держать его под постоянным контролем.
Когда появляется стресс, требуется вдыхать глубоко через нос, считая до 4, настроиться только на позитивные мысли или представить себя в успокаивающей обстановке. Дальше медленно выдыхать через рот, считая до 8, и визуализировать, как напряжение покидает тело. Дыхательные упражнения должны длиться не менее минуты, или пока человек не почувствуете себя более расслабленным. Во многих случаях на помощь придут близкие люди, друзья и коллеги, которые помогут справиться со стрессовыми ситуациями. Еще один выход – обратиться к психологу. Многие также советуют заняться активным видом спорта в тренажерном зале, так как через выброс адреналина можно избавиться от лишней напряженности и предстрессового состояния. И, в конце концов, если ситуация на пике, рекомендуется взять несколько дней отпуска за свой счет, чтобы привести в порядок свои нервы.
Она не только помогает развить осознанность стресса и уменьшить вероятность таких ситуаций. Некоторые исследования также предполагают, что йога может улучшить маркеры метаболического синдрома.
Избыток алкоголя может усугубить метаболический синдром различными способами, поэтому при необходимости нужно не просто сократить потребление, а избавиться от него.
Забыть о дымящейся сигарете, вейпе и электронных кальянах просто необходимо. Курение вредно для общего здоровья и увеличивает риск диабета, болезней сердца, артерий, гипертонии и других проблем, связанных с метаболическим синдромом. При необходимости можно использовать средство для прекращения курения, но заранее следует посоветоваться со своим лечащим врачом, так как многие имеют ряд побочных эффектов.
Нужно составить список причин, чтобы бросить, например, здоровье, супруга или супруг, друзья и семья. Курить нельзя даже по 1-2 сигарете, так как это не избавление от вредной привычки, а самообман.
Следует заранее понять, что всегда будут появляться симптомы синдрома отмены. Они начинаются кашлем и выделением желтой мокроты с бронхов и легкими, и заканчиваются тремором, тошнотой, головокружением, расстройствами желудка и прочими проблемами, которые быстро проходят. Нужно, чтобы рядом всегда находился близкий человек, который поддержит и поможет справиться со столь непростым периодом.
Многие врачи рекомендуют начать исправление и улучшение образа жизни с небольшого поста и очистки организма от токсинов, шлаков и прочих вредных веществ. Благодаря такому подходу можно перезапустить свой организм и начать все с чистого листа. Постепенно нужно нормализовать сон, а также начать просто быть счастливым. От настроя и общего эмоционального состояния напрямую зависит состояние здоровья.
Если нет точного диагноза, предварительно стоит записаться на прием к врачу, рассказать ему обо всех симптомах и проблемах, сдать все необходимые анализы. Также нужно быть готовым рассказать о своей диете, уровне активности, семейном анамнезе и предоставить прочую информацию, которая поможет диагностировать метаболический синдром.
Врач в дальнейшем порекомендует конкретные изменения в образе жизни и, при необходимости, назначит лекарства для контроля уровня холестерина, артериального давления и уровня сахара в крови. Даже если человек принимает лекарства для управления рисками, связанными с метаболическим синдромом, абсолютно необходимо придерживаться изменений в здоровом образе жизни.
источник