Синкопе – кратковременная утрата сознания. Обморок у детей сопровождается посторонними звуками в ушах, слабостью, потемнением перед глазами, головной болью. Эпидермис бледнеет, глазницы закатываются, и малыш теряет равновесие. При падении маленький пациент может сильно пораниться или получить травму. Пострадавший находится в обморочном состоянии от 2-3 секунд до нескольких минут.
Если ребенок внезапно упал в обморок, причина кризиса – нарушения в работоспособности «серого вещества» из-за резкого оттока крови. На некоторое время маленький пациент утрачивает чувствительность, не может контролировать свои движения.
Тревожной симптоматикой перед наступлением кризиса у подростка может стать:
- внезапный прилив слабости – ребёнок оседает, эпидермис бледнеет;
- легкий приступ вертиго, потемнение в глазах;
- тошнота, сильный шум в ушах;
- нестабильный пульс;
- повышенное потоотделение.
Малыш резко оседает на землю и полминуты не реагирует на происходящее вокруг. После того как упавший пришел в сознание, он некоторое время не осознает, что с ним случилось, пребывая в прострации.
На этапе реабилитации, у пострадавшего начинает болеть голова, беспокоит тошнота, неприятный дискомфорт в области груди или сердца. Подобное состояние может длиться некоторое время, и зависит от причины внезапного обморока и слабости у подростка, оказания первой помощи.
У большинства пострадавши после кризиса, тяжелых последствий не наблюдается. Взрослые люди переносят подобное состояние тяжелее, чем дети. Это связано с возрастными изменениями в организме человека.
Внешние причины обмороков у детей:
- Резкое повышение температуры на улице. Теплоотдача постепенно снижается, энергия, скапливаясь в «сером веществе», не расходуется и мозг, чтобы уменьшить нагрузку «отключается». После восстановления баланса в организме человек приходит в сознание.
- Недостаток кислорода. Данное вещество необходимо для полноценного функционирования «серого вещества». Если его количество снижается, мозг начинает испытывать нехватку в нем, в результате чего человек может упасть.
- Повышение уровня оксидов углерода в воздухе. Клетки жизненно важного органа начинают испытывать голодание. Переизбыток СО не позволяет кислороду соединяться с гемоглобином. Патологическое состояние может диагностироваться у девочек или ребят при отравлении угарными веществами при неадекватном использовании домашнего камина.
- Снижение количества полезных веществ в организме. Неправильное питание, жесткие диеты, могут вызывать обмороки у подростков и детей младшего возраста. Клетки «серого вещества» для полноценного функционирования задействуют не только кислород, но и полезные вещества, глюкозу, которая является источником энергии. Почему ее недостаток и может вызвать обморочное состояние.
- Чрезмерные эмоции. Стрессовая ситуация, часто провоцирует развитие синкопе у ребенка. Особенно, сложно с девочками, которые на фоне гормональных перестроек во время радости, испуга, страха могут потерять сознание.
- Усталость. Правильный режим – залог хорошего самочувствия. Ребенок должен полноценно отдыхать ночью, при необходимости спать днем. При повышенной утомляемости, мозг перегружается, в результате чего это может закончиться падением малыша и травмами.
Причины обморока у детей могут быть различны, но они все не проходят бесследно. Если своевременно не приступить к лечению патологического состояния, синдром в дальнейшем будут сопровождать постоянные головокружения, тошнота, головные боли, проблемы с памятью.
Если обморок и тошнота у ребенка носит кратковременный характер – повод задуматься о смене режима дня. Систематические потери сознания относятся к патологическим состояниям, которые нельзя оставлять без внимания.
Обмороки, недомогания у подростков и их причины, могут быть связаны со следующими заболеваниями:
- Болезни головного мозга. Кистозные образования, опухоли, травмы сосудистой сетки снижают эффективность функционирования «серого вещества», провоцируя обморочное состояние. Если ребенок жалуется на потемнение в глазах, головные боли, галлюцинации, необходимо срочно обратиться к доктору, пройти КТ и МРТ.
- Анемия. Патология кровеносной системы, связанная с работой органа: низкое содержание эритроцитов – носителей кислорода, вызывают голодание, что приводит к постоянным обморокам. Низкий гемоглобин – первый признак начала недуга. Необходимо пересмотреть рацион питания ребенка, дополнить его фруктами, овощами, полезными веществами.
- Нарушения работоспособности сердечной мышцы, аритмия. Согласно статистическим данным, 30% кризисов связно с патологиями сердца, кроме того синдрому «быстрой смерти» предшествуют постоянные обморочные состояния. Если родители малыша страдают подобными заболеваниями, это первый настораживающий звонок – ребенка нужно срочно показать доктору.
- Высокое давление. Гипертония способна настичь пациента, даже в юном возрасте. Резкое снижение давления также может спровоцировать синкопе.
- Диабет. Это заболевание достаточно коварно: продолжительное время она может протекать в скрытой форме. Сама патология обморочные состояния не вызывает, но их может спровоцировать пониженное содержание глюкозы. Из-за голодания клеток «серого вещества» кроха теряет сознание.
- Сотрясения, ЧМТ. Малыши отличаются гиперактивностью, – потерял равновесие, упал, для них нормальное явление. После непродолжительного плача, они и дальше могут заниматься своими делами, но иногда последствия падения могут напоминать о себе достаточно долго.
- Остеохондроз. Идеальная осанка – залог здоровой спины и правильного функционирования внутренних систем, но детям доказать это тяжело. Искривленная поза за столом, излишняя масса тела приводят к изменениям позвоночного столба. Нарушается кровоток, наступает голодание, появляется болезненный дискомфорт. Все эти факторы – основные причины синкопе.
Родители крохи должны следить за его поведением, развитием: жалобы даже на небольшие мелочи могут скрывать развитие угрожающей симптоматики. Часто падающие дети не застрахованы от травм, что может только ухудшить их состояние. Адекватный подход к лечению поможет предотвратить дальнейшее развитие синдрома, иногда спасти ребенку жизнь.
Если ребенок падает в обморок постоянно, нужно пройти обследование. Необходимую медицинскую помощь могут оказать следующие специалисты:
Методы, используемые при диагностике в каждой отдельной ситуации, будут разными. Возможно, происхождение синкопе станет явным уже после общего анализа плазмы крови, в других ситуациях может потребоваться смотр невролога, ЭКГ, МРТ и КТ головного мозга.
Если при обследовании были установлены серьезные причины обморочного состояния, следует срочно приступить к лечению основного недуга. Курс терапии назначает доктор, основываясь на результаты диагностики.
Кроха должен заниматься спортом, цель которого заключается в укреплении мышечных тканей и сосудов. Для этого родители могут записать свое чадо на ЛФК, гимнастику, плавание. В отсутствии физической активности состояние резко ухудшается.
Если ребенок упал в обморок, самое главное не паниковать. От собранности окружающих будет зависеть эффективность первой помощи.
Что делать при приступе синкопе у крохи:
- Положить пострадавшего на горизонтальную поверхность. Ноги немного приподнять, чтобы обеспечить полноценное поступление крови к «серому веществу».
- Обеспечить надлежащую циркуляцию кислорода. Если приступ произошел в помещении, следует открыть двери и окна, дав возможность воздуху поступать в комнату. При большом скоплении людей, необходимо попросить отойти их от крохи.
- При кризисе следует дать ребенку понюхать нашатырь или похлопать его по щекам. Это позволит малыша привести в сознание.
- После нормализации состояния, пострадавшему следует дать сладкое – шоколад, конфету, чай с сахаром. Малыш должен лежать до тех пор, пока не придет в себя.
Установить настоящую причину, почему кроха потерял сознание, поможет только доктор. Обмороки у пациента до 3-х лет – повод срочно посетить педиатра, пройти полноценное обследование.
Если пострадавший не приходит в сознание продолжительное время, следует:
- вызвать бригаду СМП;
- растереть потерпевшего влажным полотенцем;
- согреть кроху, обложив теплой одеждой;
- сделать искусственное дыхание;
- контролировать сердечный ритм.
Пульс прощупывать нужно подушечками пальцев с внутренней стороны или на нижней стороне шеи. Посчитать количество ударов: нормальный сердечный ритм – 60-100 толчков.
Предупредить развитие заболевания намного проще, чем лечить его. Полноценный образ жизни, физическая активность, занятия спортом – первый шаг на пути к здоровью.
Чтобы предупредить обмороки у детей, малыш должен соблюдать простые правила:
- После сна, нельзя вставать резко с постели.
- Долго не стоять, если кроха склонен к обморокам.
- По утрам ребенок должен полноценно питаться.
- Сидеть на диете строго запрещено, особенно зимой и весной, это относится к подросткам, которые постоянно контролируют свой вес и доводят себя до изнеможения.
Чтобы предотвратить развитие тяжелого патологического состояния, при часто повторяющихся кризисах, необходимо выяснить причину синдрома. Если установлено, что подобной симптоматикой сопровождаются тяжелые болезни, такие как недуги сердца, эпилепсия, анемия, диабет, то следует строго соблюдать все рекомендации доктора.
При частых обмороках, необходимо обеспечить ребенку безопасность – не выпускать его одного из дома, обеспечить ему комфортные и безопасные условия проживания, по рекомендации врача давать поливитамины.
источник
Внезапная потеря сознания считается серьезным симптомом. В это время кора головного мозга не способна выполнять основные функции высшей нервной деятельности. Обморок у ребенка может быть связан с сильными эмоциональными переживаниями, а также из-за недостаточного сна, отдыха, питания. В некоторых случаях это подтверждает патологию ЦНС или внутренних органов. О причинах обморока у детей и первой помощи рассказано в статье.
Обморок считается защитной реакцией организма, которая предохраняет мозговые структуры, на время выводя их из работы. Он не появляется просто так. Всегда есть предобморочное состояние.
Симптомы обморока у ребенка следующие:
- Появляется резкое головокружение.
- Теряется ясность рассудка.
- В ушах слышен звон.
- Перед глазами мелькают «мушки» и «звездочки».
- Ноги теряют устойчивость.
- Появляется интенсивное потоотделение.
Обморок и расстройства метаболических процессов в мозге считаются связанными. Часто такое состояние бывает у школьников. Это связано с тем, что пубертатный период еще несовершенный, когда регулируется сосудистый тонус.
Глубина и продолжительность обморока у ребенка может быть разной. Обычно он составляет от нескольких минут до получаса. При этом состоянии вероятно появление:
- Бледности кожи.
- Наличия холодного липкого пота.
- Поверхностного характера дыхания. Экскурсионные движения грудной клетки практически незаметны.
- Слабого пульса.
- Сниженного периферического артериального давления.
- Замедленности пульса, которая может сменяться на тахикардию.
Именно так проявляется обморок у ребенка 10 лет и младше. Обычно проявляется несколько симптомов. В горизонтальном положении обморок у ребенка проходит быстрее. Причиной этого является перераспределение крови и интенсивный приток к головному мозгу. Часто состояние восстанавливается самостоятельно, даже если не будет оказана медицинская помощь.
В 1995 году Е. Н. Остапенко была выполнена классификация обморочных состояний. В связи с этим обмороки у детей бывают следующих видов:
- Вазодепрессорный. Такой вид наблюдается часто. Он происходит от стрессовой ситуации, часто состояние появляется при медицинских манипуляциях, к примеру, уколах.
- Ортостатический тип гипотонии. Этот вид функциональный, появляется при недостатке движений в суточном цикле ребенка. Но бывает связанным с органикой, фоном для которой может быть диабет, амилоидоз, новообразования ЦНС. Причина появления таких состояний связана с недостаточностью, которая есть у вазопрессорных механизмов.
- Обморок по рефлекторному типу. Он происходит как ответ на процедуры, выполняемые на рефлексогенных зонах. Это относится к горлу, гортани, каротидному синусу. Обморок у ребенка появляется при раздражении блуждающего нерва.
- Обморок, который связан с конкретной ситуацией. Он возникает при кашле, интенсивном напряжении при дефекации, сильных усилиях при мочеиспускании. Еще его получают при резком поднятии тяжелого предмета. Связано это с тем, что увеличивается давление в груди, а это усложняет отток крови от мозга.
- Обморок, имеющий связь с гипервентиляционным синдромом. Это состояние появляется при истерических припадках. Такое состояние приводит к состоянию гипокапнии, спазму сосудов мозга.
Почему ребенок падает в обморок? У этого состояния есть внешние причины. Такое состояние может быть связано с:
- Колебаниями температуры воздуха. Работа мозговых структур предполагает выделение энергетического потенциала. Важно, чтобы энергетическая составляющая не накапливалась, а рассеивалась в пространстве. С ее повышением снижается теплоотдача. Энергетического рассеивания нет. В это время мозг «перегревается», и тогда начинают работать компенсаторные и защитные механизмы. Мозг на время «отключается». Новая энергия не образуется, а накопленная рассеивается. При балансовом равновесии мозг снова начинает работу.
- Снижением наличия кислорода в атмосфере. Деятельность мозга происходит при достаточном поступлении кислорода. В анаэробных условиях он не может работать. Доставка кислорода выполняется кровью. Поэтому у мозговых структур есть свой круг кровообращения. В легких наблюдается насыщение крови кислородом, и она поступает в мозг. При кислородной недостаточности будет меньшее насыщение крови. Нейроциты считаются чувствительными к гипоксии и не способны нормально функционировать в данных условиях. Такое явление происходит, к примеру, во время подъема в гору.
- Высоким количеством окиси углерода в выдыхаемом воздухе. Такое состояние появляется тогда, когда во внешнем воздухе кислорода в достаточном количестве. У оксида углерода выраженный тропизм к гемоглобину, поэтому появляется карбоксигемоглобин. Достаточное количество кислорода еще не свидетельствует о насыщении им крови. Связано это с тем, что он не может связаться с гемом крови, так как вместо него присутствует углекислый газ. Это появляется во время отравления угарным газом.
- Недостатком питательных веществ. Меню ребенка должно быть рациональным и сбалансированным. Не стоит допускать продолжительного голодания детей. Диета может соблюдаться только при ее назначении врачом. Клеточным структурам мозга только кислорода не хватает. Им требуются питательные компоненты. Важной является глюкоза, так как она считается источником энергии. В организме без нее не выполняется ни один процесс. Организм откладывает ее в разных органах. В нужное время происходит извлечение и доставка в необходимое место. Поэтому питание является важным.
- Эмоциональным всплеском. Причиной обмороков у детей являются эмоции. Часто это выражено у подростков, особенно у девочек. Это связано с гормональными изменениями, которые наблюдаются при перестройке организма.
- Усталостью. Чтобы этого не допускать, требуется правильная организация режима. Важным является сон, поскольку в это время происходит отдых мозга. Физиологически сон признан спасением мозга от перегрузок.
Если ребенок упал в обморок, причины бывают и внутренние:
- Анемия. Такое состояние появляется при пониженном гемоглобине в крови. Данный белок отвечает за транспортировку кислорода к органам, тканям. При снижении гемоглобина кислород к клеткам мозга будет поступать в малом количестве. У нейроцитов будет кислородное голодание, что влияет на их работу.
- Новообразования головного мозга. Опухоли мозговой ткани приводят к нарушению работы мозга. В этом случае не будет нормальной передачи нервных импульсов. Они не будут поступать к органам и возвращаться. Это приводит к «перегрузке» мозга.
- Сердечная патология. Нарушения в сердечной мышце приводят к сбоям в доставке крови к мозгу. Так он получает меньше кислорода.
- Состояния при вегетативной дисфункции. Вегетативная система ответственна за деятельность органов. Если нет патологии, данные системы имеют состояние равновесия. Но при половом созревании у подростков наблюдается гормональный всплеск, при котором в кровь происходит выделение гормонов в большем количестве. Страдают и сосуды головного мозга.
- Диабет. Сам недуг к обморокам не приводит. Но при неправильном применении инсулина вероятно резкое снижение сахара, поэтому ребенок падает в обморок. В тяжелых случаях вероятно развитие комы.
Еще обморок может быть и по следующим причинам:
- Спазмы мозговых сосудов. Они бывают функциональными и органическими, а также врожденными и приобретенными.
- Остеохондроз в шейном отделе позвоночника. При таком страдании походка прямолинейная. В вертикальном виде у позвоночника сильные нагрузки, из-за чего в хрящевой ткани наблюдаются деструктивные изменения. При истончении хряща появляется грыжа, сдавливающая сосуды, нарушая кровоток. В итоге кровь к клеткам, в том числе и мозга, поступает мало, поэтому и страдает функция мозга.
Перед обмороком у ребенка 7 лет или старше появляются некоторые симптомы:
- Ощущается слабость в теле. Она выраженная.
- Кожа становится бледной, а у ребенка появляется зевота.
- На ощупь конечности холодные.
- Пересыхает во рту.
- Наблюдается недостаток воздуха и учащение дыхания.
- В ушах будет звенеть, а перед глазами возникает яркая пелена.
Через несколько секунд ребенок падает. Именно это состояние и является обмороком.
Чтобы вести успешную борьбу с этим состоянием, а также не допускать его, необходимо установить причину. Только тогда лечебные процедуры станут эффективными. Большое значение в диагностической работе и выявлении причин имеют лабораторные и инструментальные исследования. В первую очередь это относят к анализам крови.
- Нужно провести общеклинический анализ, а также анализ на определение сахаров крови.
- Обязательно выполняется электрокардиограмма.
- Чтобы установить причины, нужна консультация узких специалистов. Ребенка отправляют на осмотр к кардиологу, эндокринологу, неврологу.
- Проводится суточное мониторирование функционирования сердца. Если выявляются изменения, выполняют УЗИ сердца.
- При подозрении на новообразования в мозге выполняют МРТ.
- Проводят сбор анамнеза. Врачу нужно получить полную информацию о состоянии ребенка, поэтому он задает разные вопросы. Полезные сведения предоставляют и родители.
Подробная информация во время сбора анамнеза позволяет определить общее состояние ребенка. Только после диагностики врач назначает лечение.
Неотложная помощь при обмороке у детей осуществляется следующим образом:
- Ребенка надо уложить горизонтально. Ноги должны быть в возвышенном положении, поэтому под колени подкладывают валик. Можно закинуть ноги на спинку дивана.
- Требуется освободить шею и грудь от стесняющих вещей. На воротнике расстегивают пуговицы, чтобы было обеспечено свободное поступление воздуха. Еще нужно открыть окна, двери.
- Виски натирают нашатырным спиртом. К носу надо поднести тампон, который смачивают аммиаком. Не стоит подносить весь флакон, поскольку из-за резких движений головой средство может пролиться. Поэтому вероятен ожог слизистых оболочек.
- К голове надо приложить пузырь со льдом. При его отсутствии надо налить воду или поместить лед в полиэтиленовый пакет.
Обязательна медицинская помощь ребенку при обмороке. Обычно назначается лечение, а в сложных случаях нужна госпитализация.
К основным направлениям лечения относят избавление от причин, из-за которых появляются обмороки:
- Требуется правильная организация режима дня с соблюдением основных режимных моментов.
- Еще необходимо правильное питание. Пища должна включать витамины и минералы. Не стоит допускать однообразность в питании. Пища должна быть разнообразной по составу.
- При вегетативной дисфункции выполняется утренняя зарядка. Полезным занятием будет плавание в бассейне.
- Эффективны ванны с лекарственными травами, которые имеют успокоительное действие. Полезно использование мелиссы, ромашки, бергамота.
- При отклонениях на ЭКГ нужны средства, питающие сердечную мышцу, витамины.
- Если обморок связан с угарным газом, то требуется максимальный приток кислорода. В этом случае применяется вдыхание кислорода.
- При наличии новообразований в нервных структурах лечение назначает невролог.
Метод лечения желательно обсудить с врачом. Важно соблюдать все рекомендации специалиста. Только тогда получится избавиться от этого состояния, а также не допустить осложнений.
При признаках обморока надо избавиться от провокаторов. Ребенка укладывают, открывают окно или выводят на свежий воздух. Полезно умывание прохладной водой. Когда причина кроется в голодном обмороке, то надо что-то съесть, желательно сладкое. Подойдет сок или лимонад. Нужно не допускать провоцирующие факторы. Дети должны высыпаться и полноценно питаться.
Если обмороки случаются часто, то ребенок должен быть под наблюдением врачей. Важно уделять внимание профилактики данных состояний. Тогда получится избежать неблагоприятных последствий.
источник
Обморок у детей – насколько это тревожный сигнал? Немалую опасность представляет потеря сознания при эпилепсии, и чрезвычайную при открытых и закрытых ранах головы. Как отличить обморок от эпилепсии, каковы причины обморока и какую помощь оказать до приезда неотложной скорой?
Обморок возникает из-за резкого спазма сосудов головного мозга, вследствие которого замедляется подача кровотока, кислорода в этот сектор организма. Наступает состояние, определяемое врачами, как неподвижное, с минимально видимым дыханием. Состояние обморока может быть временным (краткое, на 5-10 минут).
Вместе с тем отмечается многочасовое, исчисляемое сутками, состояние комы. Реанимационных действий требует коллапс (перевод с латыни падающий, упавший) — крайняя фаза, характеризующаяся падением артериального давления и сердечного, в результате чего ухудшается кровоснабжение (кровь циркуляция) жизненных органов.
Этиология обморока зависит от возникновения первопричины:
- Отеки мозговой ткани, гидроцефалия. Чаще при внесении вирусной или инфекционной интоксикации. Клиника характерна для тяжёлых форм ОРВИ, ОРЗ, гриппа, энцефалита, менингита, при температуре (свыше 39 градусов), жаре, бреду в простудных формациях двухсторонней пневмонии, перитонита брюшной полости, острого катара верхних дыхательных путей, ангина локаций гортани, скарлатины;
- Полит травмы черепной коробки. Сдавливания, сильные ушибы, удары с сотрясением мозга, переломы основания черепа;
- Смещение позвоночных дисков с ущемлением нервных окончаний;
- Асфиксия (удушение). Попадание предмета в нос, горло;
- Теплового, солнечного перегрева;
- Нахождение в душном, замкнутом помещении без достаточного потока воздуха, укачивание в автомобиле;
- Стрессы, шок испуга, эмоциональные потрясения;
- Недостаточное питание, истощение;
- Обезвоживание при диарее (льющегося поноса).
Истоки многочисленные, а последствия одинаково коварные. Частые обмороки не проходят для ребёнка бесследно. Обследование томографией фиксирует на стенках сосудов мозга спайки спазматических сокращений, микротрещины, разрывы сосудиков, как после эпилептических приступов. В дальнейшем такой алгоритм выразится в головных болях, приступах тошноты, головокружениях, ухудшения памяти.
Дети, с повторяющимися приступами обморочного стана, трудно учатся, плохо запоминают, у них нарушены слуховые и зрительные функционалы, отстают в физическом, умственном развитии сверстников. Какие проявления обязаны насторожить взрослых, показать, что ребёнок на грани потери сознания?
Первое, на что обращают внимание — побледневшее лицо. Рядом носовой и губной области появляется синюшность (цианоз), ногти на пальцах фиолетового окраса, руки, ноги холодные. На лбу потная испарина, взгляд мутный, бессмысленный.
Следующие знаки: шаткость походки, «заваливание набок», «сползание» на пол, землю, ребенок обмякает. Зрачки расширенные, на свет не суживаются, иногда, белки глаз «закатываются» под верхнее веко. Ребёнок не реагирует на звуки, прикосновения.
Случается, дети успевают пожаловаться что «тошнит», шумит звон в ушах. Наблюдается недержание мочи, срыгивают рвотой. Это указывает, что появились симптомы развивающегося обморока.
Надо отметить, что на фоне упомянутых медленных обморочных состояний невропатология описала снопообразные, внезапно подкашивающие ребёнка припадки. Приступы с судорогами, пена изо рта, непроизвольное мочеиспускание: они говорят о присутствии эпилепсии. Это хроническое заболевание, нервная патология, проявляющееся неоднократными конвульсивными подёргиваниями, нечленораздельными криками, утратой сознания. Обследования подтверждают: последствия эпилепсии выражаются в изменении личности, психической деструкции.
В давнее время хворь носила название «чёрной падучей», точные истоки до конца не выяснены. Это и приобретённые факторы (при щипцовом наложении в родах, посттравматического синдрома), и врождённые, наследственные, передающиеся из поколения. Отличить истинную эпилептическую картину несложно: в обыкновенных случаях ребёнок редко кричит, нет пенистых выделений из ротовой полости, недержания мочи, кала.
Мышечное напряжение в виде ступора, мост выгибание спины, шумное, хриплое и прерывистое дыхание, коллапс — такие признаки характерны для эпилепсии, а при обмороке отсутствуют.
Если ребенок упал в обморок, ни в коем разе нельзя паниковать, впадать в отчаяние, истерику! Чёткие действия взрослых: зависит многое. Доврачебная неотложная помощь не содержит риск. Ваша задача — продержать ребёнка в безопасной позиции до бригады медицинских сотрудников. Не поленитесь пройти соответствующее обследование, неуклонно выполняйте предписания лечащего доктора.
Алгоритм неотложной помощи должен таким:
- Немедленно перенесите ребёнка в прохладное место, обеспечьте доступ кислорода, освободите от стягивающей одежды грудную клетку;
- Приподнимите тельце, усадите в полулежащее положение так, чтобы подбородок упирался в грудь;
- Намочите ватку нашатырным спиртом, проведите под носом (не притрагиваясь к коже);
- В холодную воду добавьте 3-4 столовые ложки уксуса и обмакните край носового платка. Протрите лоб, шею. За ушами, сгибы локтей, ладони, ступни.
Категорически нельзя трясти, тормошить, переворачивать на живот. Легко похлопывая по щекам, попытайтесь привести в чувство, но не переусердствуйте в хлопках. Лучше обмахивать влажным полотенцем, достигая приток воздуха. Таблетки, порошки, лекарства противопоказаны на этом этапе, так же как и попытки напоить водичкой. Этого невозможно сделать. И не следует потому, что маленький человек временно лишён глотательных движений, насильственное заливание чревато попаданием жидкости в дыхательные органы.
Верный способ уберечь ребёнка: горя, несчастья, как коллапс — применять и не расставаться с мудрыми постулатами здоровья: профилактика, предупреждение предпосылок, исключение причины детских обмороков. Заручитесь постоянной дружбой с физ. зарядкой, спортом. Прививайте своему потомству любовь к здоровому образу жизни. Жизнерадостны сами? И сыновья, доченьки берут с вас пример.
Причины болезней кроются в хилой телесной оболочке, раздражительной и неврастенической позе к людям, пренебрежительном отношении к животному, растительному миру.
Помощь невропатологии дело необходимое, но без личного участия каждого члена семьи не справиться с серьёзными недугами. Особенно, тем членам общества, которые только растут. Им нужна милосердная помощь Добра. Спокойное, ласковое слово мамы, папы. Душевная беседа дедушки, бабушки. Крепкая поддержка сестёр и братиков. В детском саду, школе, во дворе и в трамвае.
Коллапс поражает тело. Но учтите! Он замораживает и душу. Жестокость в отношениях, скандалы, ссоры в семейном кругу отражаются на психике детей. Они страдают. Поэтому ребячья обморочная статистика на 100% окрашена явностью таких взрослых причин.
источник
Эпилепсия является наиболее важным пароксизмальным неврологическим расстройством у детей, но у детей также наблюдаются многочисленные пароксизмальные состояния неэпилептической природы. Более того, при наличии пароксизмальных событий часто ошибочно выставляется диагноз эпилепсии. Эпилепсия была ошибочно диагностирована у 20-30% детей, направленных в одну эпилептическую клинику (Jeavons, 1983), у 27 из 124 детей (22%) по данным Desai и Talwar (1992), и 10-20% детей по Metrick et al. (1991). Эти цифры отражают общий опыт (Aicardi, 2003). Так как ложный ярлык эпилепсии очень часто оказывает сильное влияние на жизнь ребенка, необходимо избегать подобных диагностических ошибок.
В статьях на сайте рассматриваются наиболее часто встречающиеся неэпилептические пароксизмальные состояния, вызывающие обмороки и другие припадки.
Так называемые «аноксические» припадки развиваются при нарушении энергетического обмена в коре головного мозга, вызванного аноксией или гипоксией. Они могут возникать при различных обстоятельствах: брадикардия менее 40 ударов в минуту, тахикардия более 150 ударов в минуту, асистолия в течение периода более четырех секунд, систолическое давление
а) Рефлекторные синкопальные состояния и обмороки. Синкопальное состояние — это внезапная потеря сознания и постурального тонуса, связанная с прекращением поступления энергетического субстрата в головной мозг, что обычно происходит при снижении перфузии головного мозга оксигенированной кровью из-за снижения церебрального кровотока или падения содержания кислорода, или комбинации обоих факторов. Снижение перфузии обычно является следствием замедляющего деятельность сердца механизма с участием блуждающего нерва или по вазодепрессорному механизму с различной степенью участия блуждающего нерва (вазовагальные или нейрокардиогенные синкопы).
В редких случаях причиной служит первичное поражение сердца. При обмороках потере сознания обычно предшествуют головокружение, слабость или ощущение, что окружающие предметы отдаляются, прогрессирует потеря тонуса, пациент медленно оседает на землю. Иногда потеря равновесия развивается внезапно и сопровождается резким падением. В таких случаях может происходить прикусывание кончика языка, хотя истинное прикусывание языка с латеральными разрывами случается исключительно редко (Stephenson, 1990; Lepert et al., 1994). Нередко наблюдается недержание мочи, что не указывает на эпилептический механизм обморока.
Диагноз синкопального состояния основывается в большой степени на обстоятельствах, в которых оно возникло; они могут включать эмоциональные стимулы или стресс, положение стоя, особенно в душной атмосфере, или несильную боль.
У некоторых людей обмороки регулярно провоцируются одними и теми же стимулами, такими как погружение в ванну или выход из нее (Stephenson, 1990; Patel et al., 1994), причесывание волос (Lewis и Frank, 1993), или потягивание (Pelekanos et al., 1990). Во время атаки пациент бледен, глаза могут отклоняться по вертикали, пульс может замедляться.
В некоторых случаях истинный эпилептический припадок может провоцироваться гипоксией, вызванной синкопальным состоянием (Aicardi et al., 1988; Battaglia et al., 1989; Stephenson 1990). Такие случаи назвали аноксически-эпилептическими припадками (Stephenson, 1990; Horrocks et al., 2005), они могут продолжаться длительное время и приводить к развитию эпизодов эпилептического статуса (Battaglia et al., 1989).
Многие синкопальные состояния начинаются внезапно; клонические движения наблюдаются, вероятно, в 50%, а недержание — в 10% случаев (Stephenson, 1990). Синкопальные состояния могут развиваться в положении сидя или даже на спине, им могут предшествовать галлюцинаторные феномены, возможна постиктальная спутанность сознания, что затрудняет дифференциальную диагностику с эпилептическим припадком. Вазовагальные синкопальные состояния в большинстве случаев являются доброкачественным феноменом, хотя они могут вызывать сильное беспокойство. Обычно достаточно переубедить пациента, и только при часто повторяющихся атаках может быть назначено лечение атропином.
Вазовагальные синкопальные состояния по своей природе часто являются семейными заболеваниями (Camfield и Camfield, 1990; Cooper et al., 1994), но не подчиняются менделевским законам наследования.
Синкопальные состояния иногда развиваются у детей на фоне фебрильной температуры, и такие случаи могут приниматься за фебрильные судороги. Окулокардиальный рефлекс вызывает длительную брадикардию и может вызывать приступы, идентичные обычно наблюдающимся у данного пациента атакам. Этот механизм не является общепризнанным, так как развитый окулокардиальный рефлекс не исключает вероятность фебрильных судорог.
Описан механизм потери сознания при приеме антигистаминного препарата ниапразина. Потеря сознания, сопровождающаяся бледностью и гипотонией, обычно кратковременна и в большинстве случаев развивается в течение 30 минут после приема препарата (Bodiou и Bavoux, 1988). Тяжелые случаи редки (Auduy, 1988).
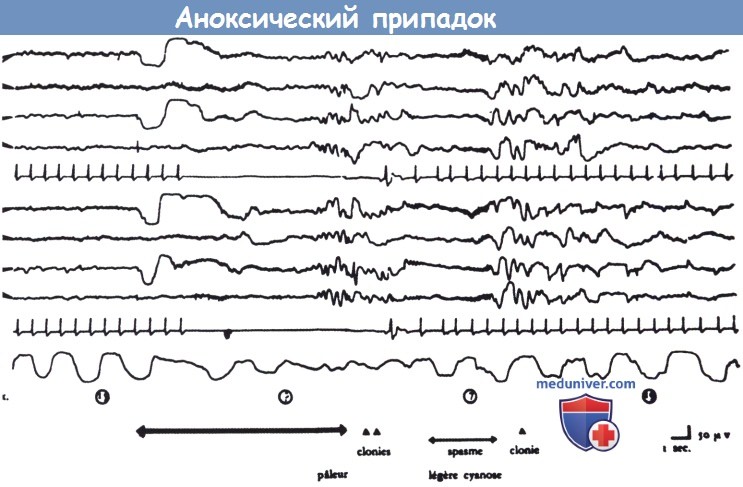
Давление на глазные яблоки, обозначенное первой горизонтальной стрелкой, привело к сердечной асистолии и, через несколько секунд, к появлению медленных волн на ЭЭГ.
Пациент побледнел, отмечено два клонических сокращения. Далее наблюдается уплощение ЭЭГ, умеренный цианоз, развивается тонический спазм (вторая горизонтальная стрелка).
После восстановления сердечных сокращений вновь появляются медленные волны на ЭЭГ и наблюдаются новые клонические сокращения.
б) Аффективно-респираторные приступы. Аффективно-респираторные приступы возникают примерно у 4% детей в возрасте до пяти лет. Выделяют две основные формы: цианотический и бледный типы (Lombroso и Lerman, 1967). Механизм развития двух этих форм различен, и большинство «слабых аффективнореспираторных приступов», по типу происходящих при ударе головой с практически одновременной потерей сознания, лучше всего описываются как рефлекторные гипоксические синкопальные состояния, провоцируемые болевыми стимулами или эмоциональными переживаниями (Stephenson, 1990; Breningstall, 1996).
Цианотические аффективно-респираторные атаки провоцируются испугом, болью, гневом или чувством неудовлетворенности. Ребенок громко кричит, затем на выдохе задерживает дыхание. Это вызывает цианоз и постепенно приводит к потере сознания и расслаблению. За этим могут следовать короткая ригидность тела, после чего восстанавливается дыхание и приступ прекращается. При полиграфии было выявлено последовательное замедление ЭЭГ с брадикардией, как и следовало ожидать в фазе гемодинамических изменений (IV) пробы Вальсальвы. Несмотря на пугающие проявления, аффективно-респираторные спазмы безвредны (Gordon, 1987). Механизм цианотичных аффективно-респираторных приступов изучен недостаточно хорошо (DiMario и Burleson, 1993).
Играют роль десатурация кислорода и снижение церебрального кровотока, вызванные повышением внутригрудного давления и снижением венозного возврата. Однако цианоз развивается с удивительной скоростью и, вероятно, внутрилегочный сброс крови «справа налево» является результатом несоответствия вентиляции и перфузии (Breningstall, 1996). Gastaut (1974) разделил аффективно-респираторные приступы и спазмы рыдания или синкопальные состояния рыдания, при которых ребенок «сильно и безутешно рыдает в течение длительного периода времени (1-3 минуты)» перед тем, как потерять сознание. Исключительно редкие случаи смерти при аффективно-респираторных атаках связаны с наличием тяжелых сопутствующих заболеваний (Southall et al., 1990). Эти исключения не влияют на доброкачественный прогноз при этом состоянии.
Бледные аффективно-респираторные атаки могут наблюдаться изолированно или чередоваться с цианотическими у одного и того же ребенка. В исследовании Lombroso и Lerman (1967) они составили 19% случаев. При этом типе состояния, часто провоцируемом болью, особенно при ударах головой, ребенок теряет сознание вслед за непродолжительным криком или без вскрика. Развивается выраженная бледность, как правило, наблюдается ригидность. У многих таких пациентов атакам сопутствует период асистолии (тормозящие сердечную деятельность синкопальные состояния), который также может быть результатом сдавления глазныхяблок (Lombroso и Lerman, 1967; Stephenson, 1980). При этой форме нередко недержание мочи. Механизм рефлекторного торможения работы сердца ведет к паузе в работе сердца и последующей гипоксической атаке. На ЭЭГ тонической атаке сопутствует уплощение колебаний, которое следует за периодом медленных волн.
После тонической атаки нередко наблюдаются несколько клонических судорог. Бледные аффективно-респираторные атаки чаще принимаются за эпилепсию, чем цианотическая форма. Диагноз определяется фактом связи обусловленности всех атак соответствующими стимулами и описанием припадка, часто трудно отличимым от такового при эпилептическом припадке. Фактически, они могут являться аноксическими-эпилептическими припадками (Stephenson, 1990; Stephenson et al., 2004; Horrocks et al., 2005). Течение этой формы также благоприятное, и вслед за объяснением, что атаки не причиняют вреда и в будущем прекратятся, часто нередко отмечается выраженное снижение частоты. Редко бывает необходимой психиатрическая помощь; медикаментозное лечение неэффективно и не показано (Gordon, 1987). Исключительно редко требуется кардиостимуляция (Wilson et al., 2005).
в) Необычные типы рефлекторных синкопальных состояний. Аутоиндуцированные рефлекторные синкопалъные состояния встречаются редко, но могут представлять собой сложные диагностические проблемы. Эти атаки наблюдаются у психотических пациентов с умственной отсталостью (Gastaut et al., 1987) и обычно ошибочно принимаются за абсансы или дроп-атаки. Дети перестают дышать и втягивают грудь и живот, выполняя пробу Вальсальвы. Через несколько секунд они бледнеют, взгляд становится отсутствующим, потеря тонуса может быть ограничена шеей или распространяться и на нижние конечности, что приводит к падению. Тот же феномен часто наблюдается у девочек с синдромом Ретта, у которых он чередуется с периодами гипервентиляции. Редко он может наблюдаться у интеллектуально нормальных детей с расстройствами поведения. Диагноз ставится на основании данных полиграфии (Aicardi et al., 1988). Может оказаться эффективным лечение фенфлурамином.
г) Аноксические припадки, вызванные обструкцией дыхательных путей. Этот тип припадков нечасто наблюдается у детей, несмотря на то, что нередки случайное удушение или удавление. Провоцирование аноксического припадка взрослым, обычно матерью, относительно часто случается при делегированном синдроме Мюнхгаузена или синдроме Мидоу (Rosenberg, 2003; Galvin et al., 2005). Диагностика может быть затруднительной, особенно если мать прижимает ребенка лицом к груди. Важным признаком является постоянное присутствие матери в начале каждого эпизода, окончательный диагноз может быть установлен после проведения длительной полиграфии (Stephenson et al, 2004) или при скрытом ЭЭГ-видео мониторировании; однако в этом случае поднимаются тонкие этические и юридические проблемы (Bauer, 2004).
д) Синкопальные состояния сердечно-сосудистой этиологии. Синкопальные состояния сердечного происхождения встречаются гораздо реже, чем рефлекторные вазовагальные или кардиоингибиторные атаки. Они составили только 6% из 108 случаев синкопальных состояний, изученных McHard et al. (1997). Важно вовремя распознавать их, так как причиной может быть угрожающее состояние с возможностью внезапной смерти, поэтому очень важны превентивное лечение и мониторинг. Сердечные расстройства, вызывающие синкопальные состояния, включают патологию клапанов, например, аортальный стеноз, который может вызывать синкопальные состояния при физическом усилии; постоперационные блокады; кардиомиопатии, иногда связанные с миопатиями; нарушения, вызванные расстройствами сердечного ритма, таких как синдром Вольффа-Паркинсона-Уайта, врожденная атриовентрикулярная блокада и синдромы удлиненного интервала Q-T. Эти синдромы являются проявлением каналопатий, поражающих специфические калиевые и натриевые каналы и включающих несколько различных синдромов (синдромы удлиненного и укороченного интервала Q-T, синдром Бругада, синдром Романо-Уорда, синдром Ервела-Ланге-Нильсена).
Молекулярные генетические исследования показали, что существуют по крайней мере семь различных синдромов удлиненного Q-T, включая мутации калиевого канала (LQT2) хромосомы 7q35-q36, мутацию белка натриевого канала хромосомы 3 (LQT3), мутации гена белка ras-1 хромосомы 11p (Towbin 1995; Sarkozy и Brugada, 2005; Wolpert et al., 2005). Они передаются генетически, что влияет на диагностику, консультацию и лечение, и могут быть рецессивными или доминантными (Avanzini et al., 2004). Может наблюдаться сопутствующая патология, например, глухота при рецессивном синдроме Ервела-Ланге-Нильсена. Все эти синдромы могут имитировать эпилепсию (Gordon 1994b; Pacia et al., 1994) и приводить к внезапной смерти (Goldenberg et al., 2005). Возникновение эпизодов во время сна или физических упражнений может быть ключом к постановке правильного диагноза. Атаки также могут провоцироваться эмоциональными переживаниями или стрессом. Подобные обстоятельства развития приступов, так же как и внезапная смерть или «эпилепсия» в семейном анамнезе, или наличие в анамнезе болей в груди, сердцебиения или хирургического лечения пороков сердца требует полного кардиологического обследования.
е) Псевдоприпадки (неэпилептические припадки). Псевдоэпилептические припадки, также известные как псевдоприпадки, истерические атаки, психические или психогенные припадки бывает очень трудно дифференцировать от истинных эпилептических атак (Holmes et al., 1980). Они часто встречаются у подростков и могут развиваться у детей даже в возрасте до четырех лет (Kramer et al., 1995). Возможно проявление даже во время явного сна (Harden et al., 2003) и у детей с нарушениями нервного развития (Neill, 1990). Псевдоприпадки обычно наблюдаются у детей с эпилептическими припадками, и являются важной причиной кажущейся «резистентности» эпилепсии (Aicardi, 1988). Они также могут развиваться у детей, у которых никогда не было эпилептических атак (Holmes et al., 1980; Lesser 1996).
Псевдоприпадки могут походить на любой тип припадков, особенно на генерализованные, но могут наблюдаться односторонние или фокальные атаки, и даже данных ЭЭГ не всегда достаточно для дифференциальной диагностики с эпилептическими припадками, так как органические лобные припадки могут не давать проявлений на ЭЭГ (глава 15). Отличие псевдоприпадков от истинных припадков в большинстве случаев проявляется характером движений, не повторяющих типично клонические, а по своему бурному и показному выражению и нестереотипному паттерну представляющих скорее полуосмысленную активность.
В группе из 21 ребенка (Wyllie et al., 1990) у 10 детей были эпизоды отсутствия реагирования, генерализованных судорог конечностей и бьющих движений, и у 6 детей были эпизоды широкого открывания глаз и отсутствия реагирования. У большинства детей способность к реагированию восстанавливалась сразу же после пароксизма. Средний возраст пациентов в исследовании Lancman et al. (1994b) на момент начала припадков составил 12,4 года и 15 лет на момент постановки диагноза. Двадцать один из них получали антиэпилептические препараты, а большинство эпизодов представляло собой резкие некоординированные движения и генерализованную дрожь, хотя у нескольких пациентов были только припадки с широким раскрыванием глаз. Средняя длительность атаки составила 5,6 минут, хотя Bhatia и Sapra (2005) наблюдали у своих пациентов тенденцию к более длительным атакам продолжительностью 11-35 минут.
Иногда целесообразна провокация припадков внушением (Lancman et al., 1994а). Однако личность родителей и/или пациента и то, как они описывают атаки, могут создать серьезные трудности. Вдобавок некоторые эпилептические припадки, особенно лобные, легко могут оказаться истерией или симуляцией. Weinstock et al. (2003) сообщил о пяти детях с «гиперкинетическими» атаками, похожими на лобные припадки, которые особенно трудно идентифицировать. Непароксизмальная ЭЭГ является важным аргументом, но, конечно, не исключает диагноза, так как моторные артефакты могут сделать интерпретацию ЭЭГ невозможной, и иногда нормальная электроэнцефалограмма встречается при «органических» лобных припадках; для установки точного диагноза могут потребоваться тщательное видео-ЭЭГ исследование пациента и провокационные тесты (Wyllie et al., 1990). И наоборот, запись типичных соответствующих клинической картине разрядов на ЭЭГ исключает диагноз псевдоприпадков. В этом отношении особенно полезным может оказаться длительное видеонаблюдение.
Псевдоэпипептический статус, относительно частое состояние у взрослых пациентов, также может встречаться и у детей (Tuxhorn и Fischbach, 2002). Распознавание таких случаев имеет большое значение, так как диагноз эпилепсии часто приводит к назначению длительной и все более интенсивной лекарственной терапии, что может иметь катастрофические последствия.
Псевдоприпадки, имитирующие абсансы, наблюдались North et al. (1990) у 18 детей с синдромом гипервентиляции. На ЭЭГ у этих пациентов были зафиксированы вспышки активности медленных волн без пиков одновременно с явными способности к восприятию и реагированию. Такие же изменения на ЭЭГ, связанные с нарушением способности реагировать, могут наблюдаться при гипервентиляции и у нормальных детей (Epstein et al., 1994).
При постановке точного диагноза срочно отменяется назначенное ранее лечение, если оно было начато. Некоторые формы психиатрического лечения представляются эффективными, по крайней мере, на короткое время (Holmes et al., 1980). Кратковременный исход был благоприятен у 16 из 21 ребенка в серии Wyllie et al., но только 10 из 22 детей, наблюдавшихся в течение 40 месяцев и более Lancman et al. (1994b), не имели припадков на момент последнего осмотра. Gundmunsson et al. (2001) выявили, что 14 из 17 детей и подростков с псевдоприпадками не имели патологической симптоматики при средней длительности лечения 1,5 года и могли снова посещать школу. Крайне важно поставить точный диагноз для того, чтобы выполнить переход от противоэпилептической терапии к психиатрическим методам лечения.
ж) Синдром гипервентиляции. Синдром гипервентиляции встречается относительно часто, особенно у девочек-подростков. Из названия следует, что при этом состоянии объем вентиляции легких превосходит потребности метаболизма. Пациенты жалуются на разнообразные боли в груди, головокружение и одышку. Приступы псевдо-абсансов и синко-пальных состояний могут подвести врача к диагнозу эпилепсии. Диагноз основывается на наличии типичных симптомов при достаточно обоснованных подозрениях. Дыхание в пластиковый или бумажный пакет позволяет контролировать симптомы начинающейся атаки и имеет как терапевтическое, так и диагностическое значение. Необходимо искать имеющиеся в семье проблемы, но прогноз заболевания остается тревожным, так как у многих детей и во взрослом возрасте сохраняются гипервентиляция и постоянная тревога (Herman et al., 1981; Oren et al., 1987).
Редактор: Искандер Милевски. Дата публикации: 6.1.2019
источник

Как проявляются?
По тяжести проявлений можно выделить предобморочные состояния, судорожные обмороки и простые обмороки. При наступлении обморока подкатывает дурнота, могут возникать головокружения и тошнота. дети при этом становятся очень бледными, возникает расслабление мышц с падениями и неустойчивостью, покачиваниям, падениям головы вперед, на грудь. Обычно обмороки кратковременны, не превышают нескольких секунд.
Простые обмороки вазомоторного типа обычно проявляются в виде предвестников. Проявляется общая слабость, холодные пот и потемнение в глазах, шум в голове и ушах, неприятные ощущения в области желудка. Обморок же проявляется нарушениями сознания, общим низким тонусом мышц с расширением зрачков и закатыванием глаз вверх, пульс при этом нитевидный, а давление резко снижено.
Судорожные обмороки проявляются тоническим напряжением мышц, которые длятся несколько секунд, чаще всего это судороги разгибательного типа. Могут быть и отдельные клонические подергивания после тонического напряжения мышц или перед ним. Изредка малыши могут описаться.
Механизм формирования обмороков.
Наиболее частыми видами обмороков являются сосудорасслабляющие обмороки (вазодепрессорные). Они могут возникать у детей с ортостатическими гипотониями (снижение давления при резком вставании). Обычно такие обмороки являются эмоциональными и психогенными. Развитие обморока возникает из-за резкого снижения давления крови, а работа сердца нарушается уже из-за нарушения давления. Проявляется такой обморок в вертикальном положении тела, при этом обморок изначально начинается с легкого головокружения, головной боли, общей слабости и потливости, могут быть рвота, одышка или мушки перед глазами, пелена перед глазами.
Во время самого обморока могут сохраняться бледность и холодная кожа, покрытые липким потом, при этом прощупывается слабый пульс, резко снижен тонус мышц и глубокие рефлексы, хотя их все-таки можно вызвать. Зрачки глаз расширяются, ослабляется реакция на свет. Потеря сознания достаточно неглубокая и длится до нескольких минут. Судорог и непроизвольного мочеиспускания практически не бывает. После принятия горизонтальной позиции быстро восстанавливается сознание, нормализуется цвет лица и давление. После обморока какое-то время может быть слабость с тошнотой, учащение мочеиспускания.
Обмороки вагусного типа, возникающие при резком замедлении частот сердечных сокращений, вплоть до эпизодов асистолии – остановка сердца на несколько секунд. При этом снижение давления происходит уже во вторую очередь, из-за того, что сердце не прокачивает нужный объем крови. Такие обмороки как острая сердечная недостаточность у детей бывают редко и могут наступать внезапно, резко с более продолжительной потерей сознания. На протяжении нескольких секунд перед тем, как потерять сознание, дети могут ощущать головокружение с тошнотой, затуманенность зрения и неприятными ощущениями по всему животу, как спазм. Потеря сознания может быть с резким падением малыша и тоническими судорогами, заканчивающимися мочеиспусканием. На некоторое время может отсутствовать дыхание и резко возникает потливость. При таких потерях сознания и обмороках сознание обычно отключается глубже, а судороги возникают чаще, чем при обмороках первого типа. При помещении ребенка в горизонтальное положение он не сразу может прийти в сознание, приходит ребенок в себя медленнее и на несколько часов может быть слабость с разбитостью, головокружения и головные боли, могут быть замедление сердечных сокращений и пониженное давление.
Как отличить обмороки от других проблем с сознанием.
Для обмороков характерны особые признаки, позволяющие их отличать от других потерь сознания и неврологических расстройств. Прежде всего, при обмороках не возникает внезапной потери сознания, обычно всегда есть период предвестников в виде головокружений и слабости, в ушах шумит, в глазах темнеет, может тошнить, и даже возникают позывы к рвоте. При этом малыш может успеть сказать о состоянии и принять положение, чтобы не нанести себе травм – присесть или лечь, он не прикусывает языка, не возникает непроизвольного отхождения кала, хотя описаться дети могут.
Обычно потери сознания кратковременные, зрачки расширяются но на свет реагируют, кожа резко бледнеет, появляется холодный пот с замедленным и неглубоким дыханием, снижается пульс и замедляется частота сердечных сокращений.
Если малыша быстро уложить и опустить голову книзу, тогда после глубоких вдохов сознание возвращается, а после обморока, даже не смотря на слабость, нет сонливости, и дети ориентируются во времени и пространстве, нет сильной головной боли и разбитости и нет потери памяти. Как это бывает при эпилептических припадках.
Последствиями обморока могут быть недолгая бледность кожи и слизистых, повышенная потливость.
Как обследовать ребенка, если он падает в обмороки.
Чтобы установить точные причины и точно поставить диагноз, который привел к обморокам, необходимо прохождение комплексного исследования, особенно если это неоднократные обмороки, мешающие ребенку нормально жить и вести нормальный образ жизни. Начать нужно с подробного разговора с родителями:
— врачу важно узнать, в связи с чем первый раз возникли обмороки,
— как долго длился обморочный приступ,
— что привело в чувство ребенка,
— есть ли в семье больные сердечники, проблемы по неврологии, болезни других органов.
— есть ли у ребенка дискомфорт или боли в повседневном существовании.
Далее педиатр направляет ребенка на более подробное и углублённое исследование, с целью установления конкретных причин для возникновения обмороков.
В дальнейшем проводится целый цикл исследований:
— проведение общего анализа крови и мочи, кровь на уровень глюкозы.
— УЗИ внутренних органов и сердца, ЭКГ,
— консультации специалистов – гастроэнтеролога, невролога, эндокринолога и кардиолога.
— при проявлении судорог при потере сознания неврологом может быть назначено комплексное неврологическое исследование – электроэнцефалограмма, с целью выяснения биоэлектрической активности головного мозга, реоэнцефалограмму сосудов головного мозга.
— если на ЭКГ выявлены нарушения ритма или какие-либо изменения, необходимо проведение суточного мониторирования с исследованием работы сердца.
— при подозрении на объемные образования в голове показано МРТ ил КТ головы.
Методы первой помощи при обмороке.
Естественно, любое падение ребенка в обморок может напугать родителей и выбить их из колеи, но необходимо быстро собраться и правильно и качественно оказать малышу первую помощь. Поэтому, перестаньте паниковать и быстро успокойтесь, принимайтесь за дело. Если малыш только пожаловался, что сейчас упадет – придержите его, не давая упасть и стукнуться, но не трясите судорожно, чтоб не нанести лишних травм и не напугать его еще больше. Прежде всего, необходимо уложить малыша на ровную вертикальную поверхность, а если он упал в обморок дома – уложите его на диван или кровать. Не нужно собираться около него всей родней или толпой зевак, малышу нужен покой и доступ свежего воздуха. Если малыш упал в обморок в помещении, особенно очень жарком и душном, вынесите его на открытый воздух.
Помогает привести малыша в чувство раздражение рецепторов в носу – вдыхание нашатырного спирта, но нельзя подносить к ребенку флакон с этой жидкостью, нужна ватка или ткань, смоченная в растворе, чтоб ребенок не дернулся и не вылил ее на себя. Можно обтереть лицо и виски ребенка, чтоб охладить голову, приложить ко лбу ткань, смоченную в прохладной, но не ледяной воде. Можно обернуть в ткань или полотенце лед и приложить к голове. Важно вызвать скорую помощь или врача из поликлиники, уложить малыша с приподнятыми ногами и строго без подушки, чтоб кровь от конечностей приливала к голове.
Методы лечения обмороков.
Основа лечения обмороков – это устранение причины, которая их вызывает. Необходима строгая нормализация режима дня, а питание малыша должно быть полноценным и разнообразным, равномерно распределенным в течение дня. Очень важно отказаться о применения всевозможных диет и ограничений в питании.
У детей с вегетативной дисфункцией отличным эффектом обладает нормализация режима с четким расписанием – утренние зарядки, массажи, души и обливания, бассейн и физические нагрузки, применение успокаивающих отваров трав – ромашка, мелисса, шалфей или бергамот.
Изменения на ЭКГ требуют назначения витаминов и микроэлементов – магния, калия, витаминов группы В. При отравлении угарным газом необходима кислородотерапия и активные реанимационные мероприятия.
источник
Большинство людей хотя бы раз в жизни сталкивался с проблемой обморока: терял сознание сам или видел, как это случалось с близкими. Один-два обморока, которые прошли незамеченными и дальше не повторялись, это, может быть, и не проблема. Но когда они случаются регулярно, стоит задуматься о причинах. Леонид Макаров, руководитель Центра синкопальных (обморочных) состояний и сердечных аритмий у детей, и подростков хорошо знаком с этой проблемой.
Сегодня проблема обмороков выглядит так:
- 80% — это сосудистые, рефлекторные (у специалистов — вазовагальные) обмороки. Они связаны с падением давления, резким снижением частоты сердечных сокращений. Я не затрагиваю такое состояние, как эпилепсия, которая достаточно распространена. При обмороках эпилепсию нужно исключать в первую очередь. В 60% случаев больные с угрожающими жизни аритмиями лечились сначала от эпилепсии. И хорошо, если они вовремя попали к кардиологу.
- 5% обмороков связано с аритмиями. Это самая опасная причина для обмороков, потому что происходит остановка сердца (аритмический обморок).
Вазовагальные обмороки в плане угрозы жизни безопасны. Но они очень сильно нарушают качество жизни больного. Если не разобраться, то будет или сверхагрессивное лечение, или достаточно легкое, без учета патологии. Неврологи мало ориентированы в кардиологических проблемах. Но и кардиологи в большинстве своем не так хорошо ориентируются в проблеме обмороков.
У нас большой процент детей с наследственными заболеваниями — с риском внезапной сердечной смерти. Это тяжело, потому что эти заболевания проявляют себя сразу жизнеугрожающим состоянием. То есть ребенок бежал и упал (на уроке физкультуры, во время игры). А до этого он не был слабеньким, как дети с пороками сердца и сердечной недостаточностью. Просто остановилось сердце.
Проблему показывает ЭКГ, иногда даже ЭКГ близких. Поэтому важен подробный опрос максимального количества родственников. Убедить родителей в том, что их совершенно здоровый до этого ребенок обязан теперь всю жизнь лечиться или ему нужно делать сложную операцию, бывает достаточно сложно. «Если бы ребенок упал 5-6 раз в обморок с остановкой сердца, то мы бы согласились», — говорят они. К сожалению, столько шансов природа дарит редко.
В 30% случаев обморок бывает первым и последним у таких больных.
В этом смысле очень сложно разбираться с причиной обморока у спортсменов. Через нас, Центральную детскую больницу ФМБА, проходят все юношеские сборные страны. Это большая ответственность: ребята часто с 5 лет занимаются примерно 6 раз в неделю по 4-5 часов, проводят по 3 дня на сборах. К 16-17 годам организм работает иначе, чем у сверстников.
С одной стороны, этот человек живет спортом до 17 лет, а потом врач решает перестраховаться и ему все запретить. Тут зачеркивается и судьба. Многие спортсмены уже зарабатывают хорошие деньги, семьи содержат, ничего другого в жизни не умеют. И наоборот, если что-то не доглядел, то можно подвергнуть реальной опасности жизнь человека. Мы регулярно видим смерть на спортивных площадках футболистов, хоккеистов. Для нас это тоже является предметом пристального изучения и внимания.
В Европе уже давно возникла тенденция создавать специализированные синкопальные отделения в структуре больших больниц. Эти подразделения требуют специализированного оборудования, которое используется для обследования и исключения прежде всего аритмических причин и установления истинных причин обморочных состояний у больного.
Например, много людей падает в обморок при заборе крови, в душном помещении, и в это время могут регистрироваться длинные паузы ритма. Еще 15 лет назад и для меня это было прямым показанием для направления такого пациента к хирургу. Сейчас выяснили, что это в достаточной степени неопасно.
Проблемой является то, что общество у нас не нацелено на важность проблемы внезапной смерти как таковой, тем более сердечной смерти у детей и подростков.
За границей в аэропортах, на вокзалах мы видим автоматические наружные дефибрилляторы. И старших школьников учат приемам первой помощи, потому что от остановки сердца до смерти проходит 5-7 минут, если ничего не делать. А если делать, то человека можно спасти.
Причем именно в детстве очень много специфических состояний, когда в грудную клетку может попасть мячик, шайба, и это запускает опасное для жизни нарушение ритма — фибрилляцию желудочков.
Есть даже такой термин «сотрясение сердца» или «смерть от рефлекторной остановки сердца». Это чаще случается у детей, так как их грудная клетка мало защищена. И если в момент остановки окружающие люди не начнут сразу проводить какие-то мероприятия, то больной умрет. А если не делать дефибрилляцию, то он умрет с вероятностью 90%. В Америке в каждой школе стоит дефибриллятор — это же доврачебная помощь по всем нормам Красного креста.
Еще на Западе выделяют отдельно синдром внезапной смерти младенцев, когда в коляске умирает младенец до года. При вскрытии у малыша сердце, легкие здоровы. До конца причины не ясны. Важно не выкладывать ребенка на ночь на живот, не перегревать помещение, внимательно наблюдать за ребенком с 3 до 8 месяцев (наиболее опасный возраст), не курить в помещении, где находится ребенок. Активный интерес к причинам синдрома возник в Америке. И то только после того, как у одного из сенаторов так умер внук. А до этого педиатры отмахивались от этого, говорили, что такого не существует.
До определенного времени дети не чувствуют нарушений ритма. Взрослый человек может чувствовать и 10 экстрасистол (перебои в работе сердца), и каждую, как остановку сердца. Подростки только лет с 13 чувствуют экстрасистолию, и то в 10-12% случаев.
Сердцебиение — не самый надежный критерий аритмии, только если это непароксизмальная тахикардия, когда внезапно запускается очень частое сердцебиение на уровне 180-200 ударов в минуту, и случаются обмороки.
При пароксизмальной тахикардии у ребенка пульсируют шейные сосуды, грудная клетка, малыш обычно пугается, рассказывает, что чувствует, что по нему мишка прыгает. Советую родителям сразу пощупать пульс — он будет сильно биться.
Обморок должен насторожить и стимулировать на обследование у кардиолога. Вообще любой обморок требует обследования, но если произошел на фоне физической нагрузки — особенно важен.
Сначала проводится стандартное кардиологическое обследование: ЭКГ, УЗИ-сердца, суточное холтеровское мониторирование.
Следующий метод — это проба с поворотным столом. Ребенок кладется на стол и подключается к приборам. Стол плавно поднимается и остается в положении под углом 60 градусов. Это называется пассивная ортостатическая проба.
Механизм ее в том, что в это время кровь перемещается к нижним конечностям, и, если у ребенка слабость в рефлексе, который обеспечивает подъем крови наверх, то крови к мозгу поступает мало и он дает команду на отключение, как компьютер.
В состоянии обморока головной мозг потребляет меньше кислорода, и это не ведет к поражению нервных клеток.
При слабости рефлекса может быть не только обморок, но и головокружение при резком вставании, длительном стоянии в душном помещении.
На поворотном столе у пациента возникают такие состояния — и мы можем определить механизм обморока.
Для установления причины обморока еще важна беседа с родителями и с самим ребенком. Это во многом определяет направление дальнейшего диагностического поиска.
Если возник приступ сердцебиения, важно быстро определить частоту сердцебиения. Если она очень высокая (180-250 ударов в минуту), то в первые 10-15 минут:
- Нужно зажать нос и рот и резко натужиться. Сделать это несколько раз.
- На шее есть пульсирует сосуд, который можно легко нащупать (это область каротидного синуса). Во время приступа он часто пульсирует. Нужно сначала помассировать его с одной стороны, потом с другой. Но с двух сторон сразу массировать нельзя, так как может сильно упасть давление. 2 —3раза напрягитесь — помассируйте.
- Очень эффективно нажатие на корень языка. Этот прием нередко способен прервать аритмию.
- Резкий холод на лицо тоже может остановить приступ.
- Двух— и трехлетнего ребенка для купирования аритмии можно просто поднять вверх ногами, сделать обычную клизму.
Но если возникает желудочковая аритмия, то она нередко сопровождается потерей сознания. При этом состоянии помощь могут оказать только окружающие.
Прежде всего, нужно определить, есть сердцебиение или нет (пальпация сонной артерии на шее, приложить ухо к грудной клетке).
Если больной дышит, сердцебиение есть, то экстренные меры не нужны, а необходимо вызвать скорую помощь.
Если пульс не определяется, то нужно сразу начать сердечно-легочную реанимацию — делать искусственное дыхание. Пока один проводит сердечно-легочную реанимацию, кто-то должен вызвать скорую помощь.
источник
