Водянка живота (асцит) – существенное скопление транссудата в полости брюшины. Причиной этой патологии может служить портальная гипертензия, при которой кровоток воротной вены блокируется над, внутри или под печенью. Асцит также может быть вызван отечным синдромом при хронической сердечной недостаточности, болезнью почек, алиментарной дистрофией, нарушением обратного тока лимфы по грудному протоку в результате ранения или сдавления. Водянка живота нередко развивается при разрастании опухолей и развитии туберкулезного процесса. Факторы, приведенные выше, довольно часто встречаются в различных комбинациях.
В норме в брюшной полости всегда присутствует небольшое количество серозной жидкости, что дает возможность находящимся там органам смещаться, защищает от ударов и травм. Если водный обмен между тканями брюшины и кровеносными сосудами нарушается или прекращается, возникает асцит, или водянка живота.
Водянка живота – это не самостоятельный диагноз, а симптом тяжелых заболеваний внутренних органов или системных нарушений в работе человеческого организма. Присоединение водянки удваивает вероятность летального исхода, ухудшает состояние больного, и без того страдающего от серьезной патологии.
Портальная гипертензия. При этом заболевании блокируется отток крови по воротной вене из-за цирроза печени, тромбоза печеночных вен или воротной вены, сдавления вены опухолями. По причине высокого гидростатического давления плазма крови из вен органов ЖКТ проникает в брюшную полость и скапливается там.
Заболевания почек. Причиной асцита при этих патологиях становится нефротический синдром.
Декомпенсированная сердечная недостаточность. Асцит вызывается застоем и отеками в большом круге кровообращения, возникшем вследствие инфаркта, миокардита, патологии сердечных клапанов.
Канцероматоз брюшины. Распространение по тканям брюшины клеток злокачественной опухоли.
Асцит-перитонит. Развитие в брюшине туберкулезного процесса.
У одного больного могут сочетаться несколько причин водянки живота.
Причины асцита у детей раннего возраста:
Врожденный отек, вызванный несовместимостью резус-фактора матери и ребенка (гемолитическая болезнь новорожденных).
Заболевания печени и желчного пузыря новорожденных.
Скрытая кровопотеря плода.
Дистрофия на фоне дефицита белков в пище ребенка.
Врожденная патология почек.
Экссудативная энтеропатия — потеря белков плазмы крови через ЖКТ.
Асцит может проявляться остро – как, например, при образовании тромба в просвете воротной вены; симптомы водянки живота могут развиваться также постепенно на протяжении нескольких месяцев. Течение болезни при этом сопровождается метеоризмом, который в некоторых случаях является доминирующим симптомом.
Водяночная жидкость чаще всего серозная, редко в ней присутствуют прожилки и сгустки крови, практически не встречается и хилезный транссудат. В ряде случаев в брюшной полости задерживается до 30 и более литров жидкости. Диагноз «асцит» ставится при скоплении в полости брюшины не менее одного литра транссудата.
У пациента, страдающего выраженным асцитом, увеличивается окружность живота: он принимает форму шара с выступающей вперед или отвисшей вниз половиной. Стенка брюшины напряжена и натянута, кожные покровы истончены, складки сглажены. При скоплении значительного объема жидкости пупок может выпячиваться, напоминая по форме баллон, кожа при этом сильно растянута, а на брюшной стенке заметны белые полосы. При перкуссии области живота слышен тупой звук над отлогой его частью или по бокам. К методам ранней диагностики асцита относится определение наличия жидкости в дугласовом пространстве при ректальном или вагинальном обследовании.
В результате повышения давления внутри брюшной полости может развиться пупочная или бедренная грыжа. В некоторых случаях в результате разрыва пупка заболевание осложняется перитонитом, может также произойти выпадение прямой кишки. У пациентов отмечается отечность нижних конечностей; свободная жидкость, кроме того, может скапливаться в плевральных полостях, вызывая дыхательную недостаточность и перегрузку сердца.
Важное диагностическое значение имеет исследование водяночной жидкости, взятой в процессе пункции брюшной полости. Чаще всего жидкость прозрачная, она имеет нейтральную или слабощелочную реакцию. Транссудат содержит большое количество эндотелиальных клеток, а при опухолевых заболеваниях – раковые клетки. Удельный вес жидкости не превышает 1,015, содержание белка – не более 2,5%. При повторных пункциях обнаруживаются лейкоциты.
Кожа живота натянута, истончена;
Брюшная стенка в напряжении;
На животе появляются стрии – белые полосы растянутой кожи.
При водянке, вызванной портальной гипертензией, на ногах появляются отеки. Вокруг пупка и сбоку живота наблюдается характерный симптом «голова медузы» – рисунок расширенных вен.
При осмотре пациента врач применяет такой диагностический прием, как перкуссия. Он постукивает по отдельным участкам живота и анализирует возникающий при этом звук. При асците звук притупляется сбоку живота или в его отлогой части. Эффект перемещается при изменении положения тела, потому что жидкость свободно перетекает в разных направлениях. Еще один симптом асцита, выявляемый при перкуссии – флюктуация, когда ладонь одной руки, приложенной сбоку живота, ощущает передаточные волны, вызванные легкими ударами другой руки.
Самое информативное инструментальное исследование при диагностировании асцита – УЗИ и КТ брюшной полости.
Планируемый результат исследования:
Выявление даже минимального превышения объема жидкости;
Определение причины появления асцита.
Лабораторные анализы, проводимые при асците:
Общий анализ крови – при циррозе отмечается анемия, повышенная СОЭ;
Общий анализ мочи – при циррозе печени в моче обнаруживается белок, цилиндры и эритроциты, а при асците, сопровождающем патологии почек, моча имеет повышенную плотность, в ней появляется кровь (гематурия);
Биохимический анализ крови – констатирует снижение содержания белка в плазме крови и повышение концентрации билирубина;
Общий анализ жидкости, полученной при пункции – констатирует прозрачность или примесь крови, хилезный характер, плотность транссудата, содержание белка;
Проба Ривольта – дифференциация транссудата от экссудата, при выполнении которой смешивается жидкость из брюшины с уксусной кислотой, если падающая в кислоту жидкость не вызывает помутнения – это транссудат;
Цитология – дифференциация опухолевого процесса от других патологий;
Бактериологический посев транссудата, полученного из брюшной полости – проводят для выявления туберкулезного процесса.
Врач определяет методику лечения асцита, исходя из вызвавшей его причины. Лечение может быть как хирургическим, так и терапевтическим. Для консервативной терапии используют мочегонные препараты, антагонисты альдостерона, бессолевую и безбелковую диету с ограничением жидкости в рационе до 1,5 литров в сутки.
Если асцит вызван сердечной недостаточностью, применяют препараты следующих фармакологических групп:
Сердечные гликозиды, стимуляторы альфа-адренорецепторов для снижения сократительной способности миокарда;
Мочегонные средства, тиазиды, калийсберегающие диуретики для выведения лишней жидкости;
Сосудорасширяющие средства для уменьшения нагрузки на сердце.
При асците, вызванном почечной недостаточностью, больному назначают:
Исключение соли из рациона,
Контроль поступающей в организм жидкости,
Капельницы с альбумином курсами,
Детям с врожденным отеком и экссудативной энтеропатией переливают плазму крови, вводят Верошпирон, глюкокортикостероиды.
При выраженном отеке проводят дренирование полости брюшины для выведения из нее жидкости. Для обезболивания применяют местную анестезию, процедура проводится в положении сидя.
Последовательность проведения пункции:
В область между пупком и лобком вводят в ткани р-р Новокаина (0,5%).
Врач надсекает скальпелем кожу живота, вводит в брюшную полость острый троакар.
После извлечения троакара в полость брюшины вводится дренаж.
Начинается медленная эвакуация жидкости из брюшины, процедура контролируется во избежание коллапса из-за стремительного падения давления. Она может длиться от 8 до 20 часов.
Для полного дренирования медсестра стягивает жгутом из полотенца живот выше и ниже места введения дренажа.
По окончанию процедуры извлекают дренаж, проводят обработку раны.
Существуют альтернативные методы операционного лечения асцита. Это операция Кальба, заключающаяся в иссечении брюшины и мышц поясницы для стимуляции всасывания транссудата подкожной клетчаткой. Эффективность операции всего 30%, результат сохраняется до полугода.
При накоплении большого объема лишней жидкости в брюшине диафрагма поднимается, сдавливает легкие и крупные кровеносные сосуды. Из-за этого возникает дыхательная недостаточность и перегрузка сердечной мышцы.
Если к асциту присоединяется инфекционный фактор, развивается перитонит, лечение которого не терпит промедления и осуществляется только хирургическим путем.
Для профилактики водянки живота нужно своевременно лечить основное заболевание.
Автор статьи: Алексеева Мария Юрьевна | Врач-терапевт
О враче: С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Корица — 6 доказанных полезных свойств для вашего здоровья
Фантастическое домашнее средство от геморроя
Это название принадлежит нескольким формам одного и того же симптома – накопления жидкости в подкожной клетчатке, в серозных полостях, в тканях головного мозга. При водянке нарушается баланс между притоком и оттоком тканевой жидкости и жидкой субстанции крови.
Гидроцеле, или водянка яичек – это скопление серозной жидкости в оболочках органа. Чаще всего она бывает односторонней (90% от общего числа всех случаев), обычно диагностируется у новорожденных, хотя имеется вероятность развития гидроцеле у детей старшего возраста.
Гидроцеле, или водянка – это скопление серозной жидкости в оболочках яичка. Объем жидкости достигает от 20 до 200 мл, зафиксированы случаи накапливания до 3 литров . По данным медицинской статистики это заболевание встречается примерно у 1-5% мужчин зрелого возраста. Опасность этого заболевания в том, что оно является одной из.
Асцит – это вторичное состояние, при котором происходит скопление транссудата или экссудата в полости брюшины. Симптомы заболевания проявляются в увеличении размера живота, в болях, одышке, в ощущении чувства тяжести в области брюшины и иными признаками. Еще асцит в медицине называют брюшной водянкой, которая может сопутствовать.
Часто к вечеру взрослые люди обнаруживают неприятный симптом. Это – опухшие ноги. Когда возникает отек, сразу возникает ощущение тяжести ног. Даже маленькие стопы превращаются в подобие тумбочек. Бывает, что это заболевание не даёт болевых симптомов – по крайней мере, на начальной стадии.
источник
Брюшная водянка, или асцит, чаще всего является следствием какой-то более сложной патологии. Рассмотрим ее причины патологии, какие стадии заболевания бывают, как проходит диагностика и в чем заключаются методы лечения. А также к какому врачу обратиться при появлении характерной симптоматики.
В норме у здорового человека есть небольшое количество жидкости в брюшной полости, но она там не скапливается, а всасывается лимфатическими капиллярами.
Водянка живота зачастую сопровождает онкологические заболевания. Патология выявляется у половины таких больных на ранних стадиях. Тяжелая форма заболевания поражает до 15 % пациентов с онкологией на последней стадии.
Асцит, то есть скопление жидкости в брюшной полости, чаще всего является осложнением некоторых заболеваний. По мере развития патологии появляются неприятные ощущения, нарушается работа органов брюшной полости, легких сердца, а также повышается внутрибрюшное давление. Определить заболевание можно и по внешним признакам, у пациентов начинает увеличиваться в размерах живот.
Многие спрашивают, чем опасна водянка живота и какие существуют этапы возникновения патологии. Жидкость, которая скапливается в брюшной полости, может пережимать подпеченочные сосуды, тогда у больного развивается желтуха, что влечет за собой нарушения в работе важного органа (печени). Также опасность заключается в том, что водянка является не самостоятельной болезнью, а лишь симптомом патологии, которая может угрожать жизни и здоровью пациента.
В медицине различают такие стадии асцита:
- транзиторный – жидкости в брюшной полости немного (до 400 мл), обнаружить ее можно только при помощи исследования, поскольку функции органов в данном случае не нарушены (лечится консервативно);
- умеренный – накапливается до 4 л жидкости, визуальное видоизменение живота, одышка даже в положении лежа, определить можно простукиванием;
- напряженный – количество жидкости в брюшной полости до 15 л, работа внутренних органов нарушена, состояние тяжелое и требует немедленной госпитализации;
- рефрактерный – степень асцита, которая практически не поддается терапии (при лечении количество жидкости не уменьшается, а только увеличивается, прогноз неблагоприятный).
Согласно статистическим данным, водянка живота в 70 % развивается на фоне нарушений в работе печени, в 10 % — патология спровоцирована онкологическими заболеваниями, в 5 % — сердечной недостаточностью.
Список болезней, осложнениями к которым может стать асцит:
- нарушения в работе эндокринной функции;
- туберкулез органов брюшной полости;
- онкология;
- цирроз печени;
- сахарный диабет;
- болезни органов ЖКТ;
- панкреатит;
- заболевание почек;
- перитонит;
- ревматоидный артрит;
- нарушение оттока лимфы в области живота.
Помимо перечисленных факторов развитию заболевания могут способствовать вредные привычки (алкоголь, прием наркотических препаратов), ожирение, переливание крови, переизбыток холестерина и зона проживания с высоким риском заражения гепатитом.
Водянка живота развивается постепенно. Именно поэтому многие пациенты не обращают внимание, к примеру, на увеличение его размеров. На ранних стадиях, когда собралось менее литра жидкости, по внешней симптоматике определить асцит практически невозможно. Скорость развития симптомов зависит от тяжести патологии, на фоне которой он развился. У некоторых процесс перехода из транзиторной (начальной) стадии в напряженную (сложную) занимает несколько недель. Но есть и те, у которых он растянут на месяцы.
Симптоматика, которая характерна для асцита:
- метеоризм (вздутие живота) или чувство того, что его распирает;
- боли в области кишечника и таза;
- изжога;
- отрыжка;
- нарушения в процессе переваривания пищи;
- выпяченный пупок.
Причины и лечение водянки живота зависят от степени патологии, что определяется диагностическими методами. Для начала врач проводит визуальный осмотр и пальпирует живот. В запущенных стадиях, когда жидкости в брюшной полости много, он может поставить диагноз даже с помощью первичного осмотра.
Но чаще всего этого метода недостаточно, поскольку для того, чтобы вылечить асцит, стоит найти первопричину патологии. Требуется более серьезное обследование.
Методы диагностики асцита:
- анализ крови – сниженное количество эритроцитов, увеличение показателей СОЭ и лейкоцитов, повышение билирубина говорит о патологии;
- анализ мочи – сниженная плотность мочи указывает на асцит;
- УЗИ грудной клетки и брюшной полости – обследуется структура печени на наличие новообразований (дополнительно допплерография для оценки состояние вен);
- рентгенография – исключает туберкулез и может выявить патологии в работе сердечной мышцы;
- МРТ и КТ – методы, с помощью которых можно точно определить наличие жидкости в брюшной полости, если УЗИ и рентген ничего не показали.
Для биохимического исследования жидкости в брюшной полости может потребоваться лапароскопия.
О причинах и лечении водянки живота, а также о методах диагностики пациенту расскажет гастроэнтеролог, специализирующийся на заболеваниях органов ЖКТ, хирург или гепатолог, который занимается болезнями печени. Как правило, человек обследуется и наблюдается у трех специалистов сразу для того, чтобы определить оптимальное лечение в каждой конкретной ситуации.
В случае выявления онкологии и нарушений в работе сердца пациент проходит обследование у онколога и кардиолога соответственно. Стоит помнить, что асцит – не самостоятельное заболевание, а лишь проявление основной болезни. Чтобы вылечить, нужно найти источник патологии.
Лечение водянки живота начинается с воздействия на основную причину, которая привела к скоплению жидкости в брюшной полости.
Так, при нарушениях в работе сердца назначаются сосудорасширяющие препараты, гликозиды или мочегонные средства. При сбоях в работе почек ограничивается потребление жидкости и соли. Если обнаружен цирроз – назначаются гепатопротекторы.
Существуют и таблетки от водянки живота, которые можно поделить на два вида:
- натрийуретики – «Урегит», «Лазикс», «Бринальдикс», «Гипотиазид»;
- калийуретики – «Верошпирон», «Спиронолактон», «Амилорид».
Доза препаратов подбирается в зависимости от веса человека. Факт того, помогают таблетки или нет, также оценивается по массе больного. Если он теряет около 0,5 кг в день, значит консервативная терапия является эффективной. Но, как отмечают специалисты, медикаментозное лечение не совсем эффективно.
Если консервативные методы не дали положительных результатов или в уже запущенных случаях (у некоторых в брюшной полости скапливается до 25 л жидкости), показано оперативное вмешательство. Жидкость удаляется постепенно при помощи дренажа. Этот метод называется лапароцентез.
Чаще всего таким способом проводится лечение водянки живота у пожилых людей. Метод заключается в том, что хирург делает небольшой разрез на животе и вставляет трубку, через которую будет вытекать жидкость. Методика достаточно болезненная, как отмечают пациенты, и существует ряд рисков, вызывающих осложнения. Такая терапия не проводится при наличии спаечного процесса в области живота от полостной или другой операции, а также при выраженном гнойном процессе.
Альтернативой лапароцентезу может быть установка катетеров, постоянных или подкожных портов. Они позволяют выводить жидкость по мере ее накопления и не нужно заново делать проколы живота. Это считается несложной хирургической операцией. Посредством катетера можно не только выводить скопившуюся жидкость, но и вводить медикаменты.
Иногда может быть проведено внутричерепное шунтирование, которое создает связь между печеночной и воротной веной. В запущенных случаях проводится пересадка печени.
Как медики, так и пациенты отмечают, что в лечении асцита народные препараты если и применяются, то оказываются вовсе неэффективными. При таком диагнозе важно придерживаться диеты, выявить первопричину патологии и определить метод лечения (хирургический или медикаментозный). Народные средства если и назначаются, то только в комплексе с основными препаратами, поскольку ни один растительный препарат не способствует выведению жидкости из брюшной полости.
При водянке живота качество и продолжительность жизни зависит от состояния печени, работы почек, сердечно-сосудистой системы, а также метода лечения. Прогноз зависит от формы и степени основной патологии. К примеру, при компенсированном циррозе можно рассчитывать на благоприятный исход при правильной терапии, при декомпенсированной форме – показана трансплантация печени.
Наименьшая продолжительность жизни отмечается при асците на фоне почечной недостаточности. Больной без диализа проживет всего несколько недель. Если же патология выявлена на фоне сердечной недостаточности, прогноз благоприятный, хотя все зависит от степени. При СН 3-й или 4-й стадии человек проживет до двух лет. Лишь 10 % больных могут рассчитывать на излечение и только благодаря правильно подобранному методу терапии.
Чаще всего лечение асцита зависит от квалификации врача, а также степени развития патологии. Вне зависимости от причины заболевания назначается специальная диета и консервативные либо хирургические методы воздействия. Только терапия в комплексе может значительно продлить жизнь человека.
Рацион при этом заболевании предусматривает ограниченное употребление (от 750 до 1000 мл/сут) жидкости, отказ от соли, наличие белков и продуктов с мочегонным действием:
- В меню включают мясо кролика, птицы, нежирную рыбу, творог. Суточная норма белка должна составлять 1,0-1,2 г/кг.
- Рацион должен содержать также блюда из бобовых культур, орехов, соевого молока, коричневого риса, морепродуктов, семечек, растительных масел, овсяных хлопьев, кисломолочных продуктов.
- Норма соли в рационе должна варьироваться от 0,1 до 1,9 грамм/сутки.
- Под запретом: соленая рыба, колбаса, копчености, консервы, маринады.
- Разрешается добавлять в пищу такие приправы, как зелень, цедра и сок цитрусовых, лук, чеснок, пряные травы, перец, горчица.
- Обязательным является употребление овощей, фруктов, ягод, выводящих жидкость из организма: брусника, калина, шиповник, клюква, спаржа, свекла, дыня, редис, морковь, огурцы, клубника, редька, арбуз, тыква и других.
- Разрешено употребление негазированной воды, свежевыжатых соков, чая.
- Ограничить в меню следует такие продукты: сладости, жирные блюда, острое и жареное, молоко, алкоголь, газированные напитки, мучное.
Определенных профилактических мер, которые будут препятствовать скоплению жидкости в животе, нет. Здесь все зависит от своевременного обследования всего организма на предмет выявления патологий на ранних стадиях. Также стоит исключить по возможности стрессы, чрезмерные эмоциональные и физические нагрузки.
источник
Асцит (более известный как водянка брюшной полости) — это патологическое состояние, характеризующееся скоплением жидкости в животе. Недуг не является самостоятельным заболеванием, он служит симптомом нарушения функционирования некоторых внутренних органов. Лечение водянки брюшной полости у человека требует комплексного подхода. Больной должен не только ответственно соблюдать все рекомендации врача относительно приема медикаментов, но и соблюдать строгую диету. При неэффективности консервативных методов лечения или в тяжелых случаях показано хирургическое вмешательство.
В норме в брюшной полости человека происходит выделение небольшого количества жидкости. Она необходима для того, чтобы петли кишечника не склеивались друг с другом и беспрепятственно скользили. При этом выделяемая плазменная жидкость должна всасываться их стенками. Под воздействием различных провоцирующих факторов в данном механизме происходит сбой. В результате выделенная жидкость не всасывается стенками кишечника, а накапливается в брюшной полости. В этом случае и принято говорить о развитии асцита.
Водянка брюшной полости у человека бывает следующих видов:
- Транзисторной. Объем жидкости в животе не превышает 0,5 л. Это самая ранняя стадия развития асцита, она не сопровождается никакими симптомами. Кроме того, при пальпации также обнаружить патологию не представляется возможным.
- Умеренной. В брюшной полости находится до 4-х л жидкости. Недуг сопровождается выраженным дискомфортом, у больного сильно провисает живот. Асцит выявляется в процессе осмотра и пальпации.
- Напряженной. Характеризуется скоплением большого объема жидкости (в среднем 10 л). Живот и бока сильно провисают, сдавливаются внутренние органы.
- Хилезной. Является осложнением последней степени цирроза. Увеличение живота происходит за счет скопления в брюшной полости жидкости белого цвета, содержащей жировые клетки.
Лечением асцита занимается хирург. Именно к нему необходимо обращаться при возникновении первых тревожных симптомов. Врач предоставит информацию о том, что за болезнь водянка брюшной полости, проведет диагностические мероприятия и составит максимально действенную схему лечения.
Как было упомянуто выше, недуг не является самостоятельным заболеванием. Водянка брюшной полости — это симптом, который может свидетельствовать о развитии следующих патологий:
- Цирроза.
- Лимфомы.
- Лейкоза.
- Карциноматоза.
- Перитонита.
- Перикардита.
- Сердечной недостаточности.
- Микседемы.
- Опухоли или рака яичника.
- Синдрома Бадда-Киари.
- Мочекаменной болезни.
- Плеврального отека.
- Резус-конфликта матери и плода во время беременности.
- Опухоли какого-либо органа брюшной полости (в том числе злокачественного характера).
- Заболеваний кишечника, желудка или желчного пузыря.
Кроме того, причиной водянки брюшной полости у человека является несбалансированное питание. В группу риска входят лица, практикующие голодание и диеты, продолжительные по времени.
Асцит диагностируется не только у взрослых, он также может носить врожденный характер. В этом случае причиной водянки брюшной полости чаще всего является гемолитическая патология или же скрытое кровоизлияние.
Симптомы недуга носят ярко выраженный характер. У человека водянка брюшной полости проявляется в виде патологического увеличения живота в объеме. Однако данный признак может свидетельствовать и о развитии панкреатита, и о скоплении каловых масс. Если в положении стоя живот сильно отвисает, а в позиции лежа он в прямом смысле растекается по сторонам, это однозначно свидетельствует о развитии асцита.
Таким образом, отек — это основной признак водянки. Иные симптомы асцита:
- Кашель.
- Одышка. Особенно трудно дышать в положении лежа.
- По мере увеличения живота в объеме усиливается интенсивность болезненных ощущений в области таза.
- Частые позывы к мочеиспусканию. Сам акт сопровождается болезненными ощущениями. Объем урины при этом не увеличен.
- Нарушение сердечного ритма.
- Частые эпизоды отрыжки и изжоги.
- Наличие геморроидальных узлов.
- Выпячивание пупка.
- Сонливость.
- Общая слабость.
- Апатия.
- Нарушено отхождение каловых масс.
В тяжелых случаях в животе постоянно ощущается боль. Она мешает не только совершать двигательную активность, но и дышать. У больного нарушается кровообращение, за счет чего начинают отекать конечности и лицо. Важно понимать, что по мере прогрессирования асцита происходит ухудшение течения и основного заболевания, послужившего провоцирующим фактором.
При возникновении признаков асцита необходимо незамедлительно обратиться к хирургу. Важно помнить о том, что по мере увеличения объема патологической жидкости все сильнее ухудшается функционирование внутренних органов. Это, в свою очередь, представляет опасность не только для здоровья, но и для жизни человека.
Водянку брюшной полости можно диагностировать на основании результатов комплексного обследования, включающего:
- Перкуссию живота. Иными словами, это постукивание. Если пациент лежит, при водянке слышен звук, напоминающий тот, который возникает при ударах по пустой коробке. В области же боков он тупой. Если пациент находится в вертикальном положении, вверху определяется перкуторный звук (как при ударах по пустой коробке). Внизу живота он тупой.
- Пальпацию. Во время ее проведения врач оценивает состояние печени и селезенки, а также выраженность болевого синдрома.
- УЗИ органов брюшной полости.
- МРТ.
- ЭКГ.
- ЭхоКГ.
- Рентгенологическое исследование.
- Допплерографию.
- Лапароцентез (прокол брюшной стенки с целью забора небольшого количества патологической жидкости).
Кроме того, хирург может назначить и лабораторные исследования (анализ крови и мочи, реже — биопсию печени) с целью получения наиболее полной картины состояния здоровья пациента.
Схема терапии напрямую зависит от степени тяжести асцита. Если на фоне патологии у пациента возникла сердечная или дыхательная недостаточность, показано проведение мероприятий, способствующих уменьшению объема скопившейся жидкости. Если же состояние человека не представляет опасности для жизни, на первый план выходит борьба с основной патологией.
Во всех случаях лечение водянки брюшной полости подразумевает прием диуретиков. Мочегонные средства способствуют уменьшению объема асцитической жидкости. Как правило, врачи назначают следующие средства:
Режим дозирования определяется в индивидуальном порядке. Врач должен учитывать тот факт, что за сутки должно выводиться не более 400 мл жидкости. В противном случае возникает риск возникновения обезвоживания.
Схема лечения водянки брюшной полости у человека также может включать прием или внутривенное введение следующих средств:
- Препаратов, активные компоненты которых способствуют укреплению стенок кровеносных сосудов. Чаще всего врачи назначают «Диосмин».
- Средств, способствующих удерживанию жидкости в сосудистом русле. Примеры препаратов: «Полиглюкин», «Желатиноль».
- Медикаментов, содержащих альбумин (при патологиях печени и почек).
- Антибиотиков. Чаще всего назначаются в том случае, если первопричиной является перитонит.
Таким образом, схема лечения напрямую зависит от основного заболевания.
Если показатель давления в брюшной полости настолько велик, что нарушается функционирование жизненно важных органов, показано проведение лапароцентеза. Таким образом, данная процедура может выполняться не только в диагностических, но и лечебных целях.
Сначала хирург осуществляет прокол брюшной стенки, после чего в полости устанавливается катетер, соединенный с емкостью, которая будет наполняться жидкостью. Объем выкачивания последней зависит от степени тяжести недуга и общего состояния пациента.
Диета при водянке брюшной полости — один из главных пунктов лечения. Питание должно быть таким, чтобы организм получал достаточное количество питательных компонентов, но при этом не ухудшалось течение заболевания.
В рацион рекомендуется включить следующие продукты:
- Мясо и рыбу нежирных сортов.
- Фрукты.
- Овощи.
- Обезжиренный творог.
- Пшеничную крупу.
- Зелень.
- Компот.
- Кисель.
Полностью исключить из меню необходимо:
- Мясо и рыбу жирных сортов.
- Жареные блюда.
- Специи.
- Копчености.
- Спиртосодержащие напитки.
- Кофе.
- Чай.
Блюда солить нужно минимально. Кроме того, лицам, страдающим от асцита, необходимо ограничить количество потребляемой жидкости до 0,5-1 л.
Применение нетрадиционных средств способствует выведению лишней жидкости из организма. Важно помнить, что народное лечение — это лишь вспомогательная мера, оно не избавит от первопричины.
Наиболее действенные рецепты:
- Взять 40 г предварительно измельченной петрушки. Залить сырье 1 л кипятка. Дать настояться в течение дня. Принимать 4 раза в день по 20 мл перед трапезой.
- Взять 1 ст.л. предварительно измельченных листьев мать-и-мачехи. Залить их 250 мл воды. Поставить емкость на огонь. Кипятить в течение 10-ти минут. Остудить, процедить. Принимать трижды в день по 10 мл.
При асците рекомендуется пить компоты. Самым полезным считается абрикосовый. Он не только способствует выведению жидкости, но и удерживает в организме калий.
При своевременном обращении к врачу он, как правило, благоприятный. Игнорирование тревожных признаков приводит к развитию осложнений.
- Асцит-перитонит.
- Гидроторакс.
- Сердечная и дыхательная недостаточность.
- Диафрагмальная и пупочная грыжа.
- Кишечная непроходимость.
В тяжелых случаях отсутствие лечения приводит к смерти пациента.
Специфических мер для предотвращения развития недуга не существует. Достаточно своевременно лечить все выявленные заболевания и при возникновении тревожных симптомов незамедлительно обращаться в медицинское учреждение.
Водянка брюшной полости (асцит) — это патологическое состояние, при котором в животе скапливается большое количество жидкости, которая в норме выделяется в маленьком объеме и всасывается стенками кишечника. Недуг не является самостоятельным заболеванием. Асцит всегда развивается на фоне течения иной патологии. Лечение водянки брюшной полости подразумевает медикаментозную терапию и соблюдение диеты. В тяжелых случаях проводится оперативное вмешательство.
источник
Существует ряд заболеваний, которые образуются вследствие развития других патологий. Одним из таких является водянка живота или асцит брюшины. Но что такое асцит брюшной полости, каковы его причины возникновения и клинические признаки?
Давайте разберемся, что это такое асцит или водянка живота (другое название заболевания)? Это патология, при котором наступает скопление асцитической жидкости в брюшине, приводящее к развитию отеков и асцита. В норме асцитическая жидкость образуется в брюшине и постепенно всасывается сосудами. Но по причине развития других заболеваний происходит сбой и наступает слишком большая ее выработка организмом или она перестает попросту всасываться. В конечном итоге жидкость может достигнуть около 25 литров и это может привести к повышению давления, нарушению кровообращения.
Очень часто можно услышать про такие заболевания как водянка печени и водянка почки. Но, если первая является основным фактором образования асцита брюшной полости, которая появляется в результате развития цирроза печени, то водянка почки — это самостоятельное заболевание, сопровождающееся нарушением оттока мочи из почечной лоханки. Второе более популярное название болезни — гидронефроз.
Различают несколько основных видов водянки:
- мозговая или по-другому гидроцефалия у взрослых и новорожденных;
- грудная;
- брюшинная;
- паховая.
Симптомы и лечение у каждого вида различны.
Заболевание имеет достаточно большой список предрасполагающих факторов. Причинами водянки живота могут являться:
- Цирроз или рак печени.
- Опухоли брюшной полости.
- Заболевания сердечно-сосудистой системы.
- Почечная и печеночная недостаточности.
- Туберкулез.
- Красная волчанка.
- Патологии эндокринной системы.
- Панкреатит.
- Микседема (резкое снижение в крови гормона щитовидной железы тироксина и трийодтиронина).
- Артрит и ревматизм.
- Цирроз печени.
- Некоторые онкологические новообразования.
Но не у всех кто имеет вышеперечисленные заболевания может развиться водянка живота. В ходе диагностики, врач особенно тщательно акцентирует внимание на 3 главных причинах болезни: цирроз печени, онкология, сердечные заболевания.
Факторы риска развития водянки живота:
- прием алкоголя и наркотических веществ;
- гепатит;
- сахарный диабет;
- высокий уровень холестерина;
- ожирение.
При увеличении объема живота, сопровождающееся болезненностью, стоит немедленно обратиться в больницу.
Водянка живота у женщин развивается на фоне:
- кистозных образований;
- рака яичников;
- онкологии молочных желез;
- эндометриоза.
А также при резком изменении состава крови и лимфы.
Брюшная водянка у мужчин возникает при:
- резком снижением массы (алиментарная дистрофия);
- наружных травмах половых органов.
А также при инфаркте миокарда и миокардита.
Новорожденные дети страдают водянкой если:
- была потеря крови плода скрытого типа;
- существует недостаток массы по причине нехватки белка в рационе;
- имеются врожденные заболевания почек, печени и желчного пузыря;
- существует врожденный отек из-за несовместимости резус-фактора с матерью.
Также заболевание может развиваться по причине потери белков плазмы крови через желудочно-кишечный тракт.
Клинически водянка проявляются не сразу. Обычно это занимает несколько месяцев, что существенно усложняет своевременную диагностику. Так как пациенты думают, что всего лишь набрали несколько лишних килограмм.
Признаками водянки живота могут быть:
- Болезни в животе.
- Нарушение работы кишечника, развитие метеоризма, возможны запоры или наоборот диарея.
- Часте приступы изжоги и отрыжки.
- При патологии печени симптомы выражаются в ощущении горечи и металлического привкуса во рту, желтизне.
- Отеки на ногах.
- Лимфатические узлы увеличиваются.
- Почечные отеки, появляются трудности с мочеиспусканием.
- Одышка и тяжелое дыхание.
По мере скапливания жидкости живот увеличивается в размере и напоминает шар. Могут образовываться растяжки и расширяться вены. Если жидкость зажимает печеночные стенки сосудов, то у человека развивается желтуха.
В медицине существует 3 стадии водянки живота:
- Транзиторная. Сопровождается скоплением в животе асцитической жидкости не превышая 0,5 л, поэтому человек не испытывает тревожных неприятных симптомов. Определить наличие болезни самостоятельно на данном этапе невозможно. Обычно диагностирование происходит случайно при обследовании методом УЗИ или МРТ.
- Умеренная. Количество жидкости достигает 4 л, человек испытывает одышку, ощущает болезненность живота, который увеличивается и заметно провисает. Диагностировать может врач на клиническом осмотре, при помощи пальпации живота.
- Напряженная. Скопившаяся жидкость достигает отметки 10 л. Давление в брюшной полости ощутимо повышается, нарушается работа внутренних органов. Если не получить своевременную медицинскую помощь возможен летальный исход.
Внимание! Также выделяют особую стадию — рефрактерный асцит. Он является самой опасной стадией, так как практически не поддается лечению из-за большого количества жидкости в брюшной полости. После ее удаления, она быстро прибывает и в конечном итоге пациента ждет летальный исход.
Вылечить водянку живота возможно, но это требует соблюдения всех предписаний лечащего врача и правильного выбора метода лечения. При установлении диагноза — водянка живота, лечение включает диету, прием медикаментов или же хирургическое вмешательство.
Самые популярные вопросы пациентов:
- Как лечить асцит брюшной полости при онкологии? Самой действенной схемой лечебной терапии считается удаление жидкости методом лапароцентеза, с дальнейшей установкой катетеров для вывода скопившейся жидкости. Далее схема лечения включает курс химиотерапии, но сейчас более эффективна внутриполостная химиотерапия (после удаления асцитической жидкости в брюшину вводится химиопрепарат). При этом следующее удаление не требуется в среднем на протяжении 60 дней.
- Если диагноз — рак яичников 4 стадии, сопровождающийся асцитом, сколько можно прожить? Ответить на данный вопрос сложно, но статистика говорит, что в среднем 20-25% случаев имеют положительный результат. Все зависит от вида опухоли и наличия метастаз, а также от количества рецидивов.
- Какое время набора жидкости в брюшную полость? Точного времени нет, так как оно зависит от причин образования асцита. Так, при онкологии скорость поступления жидкости выше, чем при сердечной патологии.
Стоит иметь ввиду, что оптимальное лечение может назначить только врач.
Как лечить водянку живота при помощи лекарственных препаратов? Схема лечебной терапии состоит из следующих групп медикаментов:
- Диуретики для выведения жидкости.
- Гепатопротекторы для поддержания работы печени.
- Витамины (калий, витамин С, Р).
- Белковые субстраты для улучшения обмена между клетками печени.
Также, если причина водянки кроется в болезни бактериальной этиологии, то дополнительно назначаются антибактериальные лекарства.
Питание при водянке живота должно быть рациональным и сбалансированным, чтобы человек получал все необходимые макро и микроэлементы. Пищевая соль из рациона должна быть исключена полностью. Также крайне не рекомендуется в день потребление более 1 л воды.
Больному стоит отказаться от жирной и острой пищи, если причина водянки острый или хронический панкреатит.
Эффективным методом выведения скопившейся жидкости и снижения давления в брюшине является лапароцентез. Врачи не рекомендуют выводить более 4 л жидкости за один раз, иначе высок риск развития резкой сердечно-сосудистой недостаточности, потеря сознания и даже летальный исход. Но чем чаще будет проводиться процедура, тем выше риск образования осложнений. Поэтому в медицинской практике практикуется установление катетера.
При онкологических заболеваниях, а также при раке и метастазах назначается удаление новообразования путем лапароскопии. После чего назначается курс химиотерапии или гормональной терапии.
Главная опасность водянки живота заключается в нарушении функционирования всех систем организма. Также она способствует ухудшению протекания основной болезни и может вызвать развитие различных осложнений, таких как:
- возникновение грыж;
- нарушение функции дыхания;
- кишечная непроходимость и прочие.
Лечение основного заболевания и водянки должно быть одновременным.
Основными мерами профилактики являются исключение алкоголя, соблюдение правильного и рационального питания, занятия спортом. Но самое главное заключается в своевременном лечении любого заболевания, а также регулярном прохождении планового медицинского обследования.
Кандидат медицинских наук, врач маммолог-онколог, хирург
источник
Асцит – это патологическое состояние, при котором в брюшной полости скапливается свободная жидкость. Его также называют брюшной водянкой. В большинстве случаев – примерно в 75% — это явление связано с развитием цирроза печени. Поэтому иногда его определяют как асцит печени. Еще примерно 10% случаев – следствие онкологических болезней, 5% — последствия сердечной недостаточности. То есть это состояние является осложнением опасных для жизни заболеваний. Характерными симптомами для таких больных являются: увеличение объема живота и веса, которое прогрессирует. Асцит, код по МКБ-10 которого — R18, является опасным состоянием и требует правильного лечения.
В брюшине человека всегда присутствует определенное количество асцитической жидкости. В процессе жизнедеятельности эта жидкость перемещается в лимфатические сосуды, а на ее месте появляется новая. Однако при некоторых патологических состояниях всасывание этой жидкости прекращается, или же она вырабатывается избыточно.
Важную роль в развитии асцита играет функциональная недостаточность печени, нарушение процессов водно-солевого и белкового обмена, патологические изменения системы сосудов брюшины и ее мезотелиального покрова.
Врачи выделяют следующие патогенетические механизмы:
- Портальная гипертензия.
- Застой крови в большом круге кровообращения у людей с правожелудочковой сердечной недостаточностью.
- Местный лимфостазв случае развития филяриатоза лимфатических сосудов, которые собирают лимфу из органов брюшины.
- Метастазыв регионарные лимфатические узлы при онкологических болезнях.
- Канцероматоз брюшины при продвижении раковых клеток злокачественных образований органов брюшины в ее полость.
- Экссудация в брюшную полость при перитоните.
- Гипопротеинемические отеки у людей с заболеваниями почек или при голодании.
Как следствие, чрезмерное накопление жидкости негативно воздействует на работу органов кровообращения и внутренних органов. Страдает пищеварительная система, ограничиваются движения диафрагмы. Так как в жидкости содержатся соли и белок, нарушаются обменные процессы. Также наряду с асцитом происходят поражения почек, сердца, печени и др.
Асцит (код по МКБ-10 R18) подразделяют на несколько типов в зависимости от объема той жидкости, которая накопилась в брюшной полости:
- Транзиторный– до 400 г. Как правило, заболевание на этой стадии выявляют в процессе специальных исследований. Функции внутренних органов не нарушены. В данном случае проводится лечение основного заболевания, чтобы вылечить асцит.
- Умеренный– до четырех литров. На этой стадии у больного увеличивается живот – в стоячем положении выпирает его нижняя часть. Беспокоит одышка, когда человек лежит. Выявить жидкость можно с помощью простукивания или симптома флуктуации (противоположная стенка живота колеблется при простукивании).
- Массивный или напряженный асцит– 10 и больше литров. Повышается давление в брюшной полости, нарушается работа жизненно важных органов. Человек пребывает в тяжелом состоянии, ему необходима срочная госпитализация.
В зависимости от типа жидкости, содержащейся в брюшной полости, состояние классифицируют так:
- стерильный – в полости накапливается транссудат;
- инфицированный – в полости накапливается экссудат;
- спонтанный бактериальный перитонит – эта форма развивается у больных острым перитонитом и требует неотложного хирургического лечения;
- хилезный – в брюшной полости накапливается лимфа при лимфоме или других опухолях брюшины;
- геморрагический – в полости накапливается кровь, появляющаяся при травмах или онкологических болезнях.
Классификация в зависимости от прогноза для больного:
- поддающийся лечению;
- рефрактерный – терапия неэффективна или не дает возможности не допустить раннего рецидивного состояния.
У каждого здорового человека в брюшной полости есть немного жидкости, роль которой – снизить трение между внутренними органами и препятствовать их склеивание. Однако, когда ее секреция нарушается, в полости накапливается транссудат или экссудат.
Причины накопления транссудата, то есть жидкости без признаков воспаления, могут быть следующими:
- Портальная гипертензия как следствие хронического поражения печени. Это может произойти при гепатитах, циррозе, гепатозе, онкологических заболеваниях, саркоидозе, алкогольной болезни печени, тромбозе печеночных вен.
- Сердечная недостаточность, ведущая к застою крови в большом круге кровообращения.
- Болезни почек, при которых уровень белка в крови снижается. Это может произойти при хронической почечной недостаточности, гломерулонефрите.
- Системные заболевания. Асцит возможен при красной волчанке, ревматической лихорадке, ревматоидном артрите.
- Микседема. Развивается при функциональной недостаточности щитовидной железы.
- Голодание. Может быть следствием острого недостатка белка.
Причины накопления экссудата, то есть жидкости с увеличенным количеством белка и лейкоцитов, выделяющейся при воспалительном процессе, могут быть следующими:
- Перитонит разного происхождения.
- Панкреатит.
- Злокачественное образование органов брюшной полости или метастазы опухолей из других органов.
- Болезнь Уиппла — инфекционная болезнь кишечника, встречающаяся редко.
Несмотря на то, что заболеваний, при которых у человека может развиваться водянка живота, очень много, в большинстве случаев водянка брюшной полости у человека проявляется при циррозе печени. Врач, который определяет причины и лечение водянки живота, прежде всего, подтверждает или исключает этот диагноз.
Согласно медицинской статистике, в 75% водянки живота диагностируется именно асцит при циррозе печени. Именно поэтому при подозрении на асцит при циррозе печени очень важно посетить гастроэнтеролога, который назначит правильное лечение, порекомендует схему питания и др.
Важно не просто получить ответ на вопрос о том, сколько живут с асцитом при циррозе печени, а как можно скорее начать адекватную терапию.
Если у человека развивается асцит, симптомы этого заболевания становятся заметными не сразу. Это состояние, как правило, развивается постепенно, и больной много месяцев может не обращать внимания на то, что с ним не все в порядке. Иногда человеку просто кажется, что он набирает вес. Признаки асцита становятся заметными тогда, когда в брюшной полости набирается около литра жидкости. Типичные симптомы водянки живота являются такими:
Поскольку количество жидкости в полости постепенно увеличивается, больше становится и живот, что приводит к тому, что человеку становится сложно нагибаться. Постепенно живот становится похожим на шар, кожа на нем натягивается и блестит. Иногда на его поверхности появляются расширенные вены и растяжки. Из-за внутрибрюшного давления может выпячиваться пупок, развиваться грыжа пупочного кольца. Если жидкости скопилось немного, в горизонтальном положении у больного выпячиваются фланки живота и уплощается околопупочная область (так называемый «лягушачий живот»).
В некоторых случаях жидкость может пережать подпеченочные сосуды, что приводит к желтухе, рвоте и тошноте.
Чтобы установить диагноз, изначально врач проводит визуальный осмотр, а также пальпирует живот. Нередко опытному специалисту удается определить асцит, используя информацию, полученную в ходе осмотра и пальпации. Но обнаружить асцит клинически можно, если в брюшной полости скопилось не меньше 1 л жидкости. Если жидкости скопилось много, в процессе осмотра специалист обнаруживает увеличенный живот, венозную сеть на его коже (вены расходятся от пупка, образуется так называемая «голова Медузы»). При перкуссии врач обнаруживает тупой звук в характерных местах.
Однако крайне важно определить не только наличие асцита, но и причину, его спровоцировавшую. Для этого назначают такие исследования:
- УЗИ брюшной полости и грудной клетки. В его процессе можно не только подтвердить водянку, но и обнаружить патологические изменения в структуре печени, новообразования.
- Рентгенография – позволяет определить туберкулез, а также узнать, не увеличено ли сердце.
- Допплерография – дает возможность оценить, в каком состоянии пребывают вены пациента.
- МРТ и КТ – такие исследования позволяют получить точные данные о наличии жидкости и патологических изменений.
- Лапароскопия – это исследование предусматривает проведение прокола брюшной стенки и забор скопившейся жидкости на анализ.
- Биохимический анализ мочи и крови.
Основное заболевание, ставшее причиной водянки, помогает определить анализ сопутствующих признаков.
- Если асцит развивается у людей с застойной сердечной недостаточностью, в плевральной полости у них часто обнаруживается жидкость (гидроторакс). У больных сердечной недостаточностью отмечаются отеки нижних конечностей, акроцианоз.
- У больных циррозом печени асцит может сочетаться с кровотечениями из варикозных вен пищевода. Как правило, его сопровождает коллатерали под кожей живота. Асцитическая жидкость у таких больных почти всегда прозрачна, в ней в основном содержится клетки эндотелия. Если проводятся повторные пункции, вследствие раздражения брюшины в жидкости могут появиться лейкоциты.
- При почечной недостаточности развивается распространенный отек кожи и подкожной клетчатки.
- При туберкулезе развивается асцит-перитонит. В таком случае жидкость имеет геморрагический характер, в ней есть лимфоциты. Иногда в ней выявляют микобактерии туберкулеза.
- При онкологических заболеваниях в жидкости могут содержаться раковые клетки.
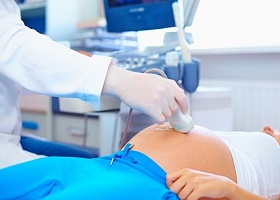
Ввиду того, что водянка является симптомом достаточно опасных заболеваний, лечение асцита в домашних условиях практиковать нельзя. Применять назначенную схему терапии в домашних условиях можно только после того, как ее назначил врач.
источник
Асцит или водянка живота — патология, при которой в брюшной полости скапливается свободная жидкость. Случается, что количество жидкости достигает 20-25 литров, что приносит больному максимальный дискомфорт и страдания. Асцит — не самостоятельное заболевание, а осложнение или симптом какой-либо патологии, например, злокачественных новообразований, цирроза печени и пр . Скопление жидкости в брюшине нередко говорит о несвоевременной или неверной терапии основной болезни.
Развитие асцита связано с нарушениями циркуляции лимфы и крови в полости брюшины, вследствие чего в ней происходит накопление транссудата или невоспалительной жидкости. Также развитие патологии связывают с воспалениями, приводящими к образованию выпота и экссудата. При обнаружении в жидкости высокой концентрации белка и лейкоцитов, речь идет об инфицировании, что нередко приводит к развитию перитонита.
Асцит полости брюшины классифицируют по ряду критериев.
По объему жидкости, скопившейся в полости, выделяют:
- транзиторный — до 400 мл.
- умеренный — от 500 мл до 5 л.
- резистентный (напряженный) — более 5 л.
В зависимости от наличия в жидкости патогенной микрофлоры, асцит разделяют на:
- стерильный, при котором наличие вредоносных микроорганизмов не наблюдается.
- инфицированный, при котором в содержимом брюшной полости происходит размножение микробов.
- спонтанный перитонит, обусловленный воздействием бактерий.
Также асцит классифицируют по отзывчивости к лечению медикаментами:
- асцит, поддающийся консервативным методам лечения.
- рефрактерный асцит — устойчивый к медикаментозной терапии.
Хилезным аститом называют редкое осложнение цирроза печени в последней стадии или обструкции брюшного лимфопротока, хронического кишечного воспаления. Асцитическая жидкость при этом виде патологии имеет молочный оттенок из-за присутствия в транссудате большого количества жировых клеток.
Хилезный вид асцита может быть также осложнением туберкулеза или панкреатита, травм органов брюшины.
Почти 80% случаев скопления жидкости в животе вызваны патологическими процессами в печени и циррозе печени в финальной стадии декомпенсации , для которой характерно истощение печеночных ресурсов и значительные нарушения кровообращения, как в самом органе, так и в брюшине.
К другим печеночным причинам относят:
- портальную гипертензию.
- гепатит в хроническом течении (в том числе алкогольный).
- обструкцию печеночной вены.
9-10% случаев асцита связаны с онкологическими патологиями органов брюшной полости, метастазами в желудке . Причины у женщин часто кроются в онкопатологиях органов малого таза.
При злокачественных новообразованиях наблюдается ухудшения лимфообращения и блокировка путей лимфооттока, вследствие чего жидкость не имеет возможности выйти и скапливается.
Интересно: асцит, развившийся в результате онкопатологий, часто указывает на приближающуюся смерть человека.
5% случаев водянки живота связывают с патологиями сердечной мышцы , которые сопровождаются декомпенсацией кровообращения. Данное состояние врачи называют «сердечным асцитом».
Он характеризуется значительными отеками нижних конечностей, а в запущенных случаях отеком всего тела. Как правило, при сердечных заболеваниях набирается жидкость не только в животе, но и в легких.
Редко водянка живота может быть вызвана следующими состояниями:
- почечные патологии, такие, как амилоидоз, гломерулонефрит.
- заболевания поджелудочной железы.
- тромбоз воротной вены.
- туберкулез брюшины.
- острое расширение желудка.
- Лимфогранулематоз.
- Болезнь Крона.
- кишечная лимфоангиоэктазия.
- белковое голодание.
Скопление жидкости в животе и забрюшинном пространстве наблюдается не только у взрослых, но и у новорожденных .
Среди факторов развития асцита у этой категории пациентов выделяют:
- врождённый нефротический синдром.
- гемолитическая болезнь, которая появляется у ребенка вследствие несовместимости группы и резус-фактора крови у матери и плода.
- различные заболевания печени и желчных протоков.
- экссудативная энтеропатия, приобретенная наследственно.
- дефицит белков, приводящий к тяжелой форме дистрофии.
источник
Асцит (водянка живота) – это скопление большого объема жидкости в брюшной полости. Болезнью это не считается, но является следствием прогрессирования серьезных заболеваний. Проявление асцита приводит к осложнениям, среди которых и тромбоз, поэтому не стоит игнорировать этот признак. Причиной появления водянки живота считается цирроз печени, опухоли брюшной полости, почечная и сердечная недостаточность. Избавиться от водянки живота можно лишь узнав причины ее появления и начав необходимое лечение.

О чем я узнаю? Содержание статьи.
Водянка живота – это наличие в брюшной полости жидкости, количество которой значительно превышает норму из-за нарушения обмена между кровью и тканями. В животе здорового человека всегда присутствует жидкость, которая распределяется по лимфатическим сосудам.
В зависимости от объема жидкости, есть 4 стадии патологии:
- Транзиторная. Объем жидкости не превышает 500 мл, определить самостоятельно или при помощи пальпации очень сложно, поскольку симптомы практически отсутствуют.
- Умеренная. Количество экссудата достигает 4 л. Больной на этой стадии ощущает дискомфорт, асцит проявляется как свисающий живот в положении стоя.
- Напряженный асцит. В брюшной полости скапливается до 10 л экссудата. Нарушается почечный кровоток, органы испытывают сильное давление. Визуально можно увидеть значительное увеличение в размерах живота, выпячивание пупка.
- Хилезная форма. Эта стадия встречается реже остальных и характерна она для последней степени цирроза. Жидкость белого цвета с содержанием жира.
Наличие серьезных заболеваний у женщин или мужчин приводит к осложнениям, среди которых и водянка живота. Живот отекает постепенно и узнать причину этого можно только благодаря диагностике.
Водянка может возникать не только при циррозе печени, но и быть вызвана сердечной недостаточностью или онкологией.
К основным причинам проявления асцита относят:
- болезни почек;
- синдром Бадда-Киари, новообразования;
- болезни сердца и сосудов;
- патологии печени;
- заболевания ЖКТ;
- диеты, нерациональное питание;
- опухоль желудка и органов брюшной полости;
- резус конфликт плода и матери.
Встречаются случаи врожденной водянки, причиной этого является скрытые кровотечения или гемолитические заболевания.
Симптомы водянки ярко выражены, объем живота сильно увеличен, состояние больного постепенно становится хуже. Помимо отечности можно выделить и другие признаки водянки:
- затруднено дыхание в лежачем положение, кашель, одышка;
- боль в тазу из-за увеличения брюшной полости;
- учащенное мочеиспускание (безболезненное);
- нарушение функции дефекации;
- сонливость, слабость;
- частая отрыжка, изжога;
- сбой сердечного ритма;
- геморрой, выпячивание пупка.
Водянка при циррозе и других хронических заболеваниях сопровождается болью в животе. Из-за увеличившегося размера живота больной испытывает трудности с передвижением. Поскольку происходит нарушение кровообращения, отечными становятся лицо, ноги и руки.
Увеличившийся в размерах живот является не единственным признаком брюшной водянки, поэтому после осмотра больного назначается дополнительная лабораторная и инструментальная диагностика. Присутствие жидкости в брюшной полости дает возможность отличить осложнение от ожирения.
Подтвердить асцит можно следующими методами исследования:
- локальное исследование органов ультразвуком;
- КТ или МРТ брюшной полости;
- пункция брюшной полости;
- лапароцентез;
- исследование состава жидкости в лабораторных условиях;
- оценка количества асцитической жидкости и ее качества.
Если показатель лейкоцитов в транссудате менее 500/мкл, а нейтрофилов до 250/мкл, диагностируется асцит. Если последний показатель постоянно увеличивается, то это свидетельствует о наличие инфекционного возбудителя, к примеру, туберкулезного перитонита.
Лечение водянки сводится к определению причин ее появления и снижению количества жидкости. Большой живот убирают благодаря терапевтическому парацентезу, то есть прокола и откачки до 4 л в день. Больному обязательно предписывают необходимую диету и постельный режим.
Если водянка живота находится в начальной стадии, для ее лечения специалистом назначается терапия медикаментами. В основную группу препаратов входят мочегонные средства от застоя скопившейся лишней жидкости.

Назначаются также витамины Р и С, таблетки для укрепления сосудов. При обнаружении бактерий в жидкости больному назначают антибактериальные препараты.
Если лечение асцита лекарственными препаратами оказалось безуспешным, то врач может прибегнуть к лапароцентезу. Жидкость из брюшной полости откачивают постепенно с введением новокаина (0,5% раствора). Более 10 литров асцитический жидкости за один раз не откачивают.
Процедуру проводят натощак, собранная жидкость отправляется на обследование, далее брюшную полость проверяют с помощью узи.
Поскольку прогноз заболевания неутешительный, многие используют всевозможные способы лечения, кто-то читает заговор на водянку, а некоторые дополняют лечение народными средствами.
Рецепты народной медицины включают мочегонные растения, помогающие снизить количество образовавшейся жидкости. К таким растениям относятся:
- мать-и-мачеха;
- семена льна;
- липа;
- толокнянка;
- грыжник;
- почки и листья березы;
- петрушка;
- стручки фасоли;
- хвощ;
- кукурузные рыльца;
- готовые сборы в аптеке.
Из растений готовятся отвары, чаи и настои. Настой из вишневых плодоножек также может быть использован для лечения асцита.
Очень важно при асците придерживаться диете. Главным ограничением является употребление количества соли, допустимая норма 1 грамм.
В рационе не должно быть жареной пищи, жирной, следует исключить горох, фасоль, колбасы, молоко, пшенную кашу, кофе и чай (крепкий). Добавить в рацион овощи и фрукты, петрушку.
Пища должна готовиться на пару или быть запечена. Употребление жидкости разрешено до 1 л в день.
источник